3 Behandlingsreiser til utlandet - historikk
I 1976 fikk de første norske pasienter med revmatiske sykdommer og psoriasis tilbud om offentlig finansiert behandling i utlandet. Gjennom sin lege kunne pasientene søke om inntil fire ukers behandlingsopphold i Igalo, det tidligere Jugoslavia. Ordningen ble begrunnet med manglende kapasitet i det norske behandlingstilbudet. Behandlingsreiser skulle således være et alternativ til sykehusbehandling i Norge.
I dag oppfattes behandlingsreiseordningen både som et supplement og et alternativ til eksisterende norske tilbud. Ordningen er utvidet til også å omfatte barn og unge med astma og lungesykdommer og barn med atopisk eksem. Mens gruppen pasienter med revmatiske sykdommer tilbys fire ukers behandling i Tyrkia, gis de andre pasientgruppene tre til fire ukers behandlingsopphold på Kanariøyene i Spania. Stortinget bevilget vel 63 millioner kroner til ordningen over statsbudsjettet for 1999.
I dette kapittelet beskrives bakgrunnen for at ordningen ble etablert (punkt 3.1), samt videreføringen av ordningen fram mot dagens tilbud (punkt 3.2, 3.3 og 3.4).
3.1 Perioden 1976-78: Behandlingsreiser som prøveordning
I 1975 la Sosialdepartementet fram et forslag om en 3-årig prøveordning for sykehusbehandling i utlandet for pasienter med revmatiske sykdommer og psoriasis (1). Prøveordningen skulle gjelde kjøp av et bestemt antall sengeplasser og behandling ved bestemte utenlandske institusjoner. Ordningen skulle med andre ord ikke dekke enkeltpasienters behandlingsopphold ved ulike sykehus i utlandet.
Såkalte helsereiser for kronikergrupper var allerede kjent fra Sverige hvor organiserte turer til behandlingsinstitusjoner i land med varmt klima hadde vært populært fra tidlig på 1960-tallet. Fra 1969 ga de svenske helsemyndighetene visse pasientgrupper tilbud om slike reiser i offentlig regi. Pasienter med revmatiske sykdommer ble behandlet i Igalo i Jugoslavia og pasienter med psoriasis fikk behandling på Lanzarote i Spania. En høstet gode erfaringer både i forhold til kvalitet og pris (2).
Også norske pasienter hadde begynt å reise til behandlingsinstitusjoner i syden. Høsten 1974 ble daværende sosialminister Tor Halvorsen spurt i Stortingets spørretime om det kunne være aktuelt å tilby norske psoriasispasienter utenlandsbehandling (3). Svaret var positivt og åpnet for at også andre grupper kroniske pasienter kunne være aktuelle for behandlingstilbud i utlandet. Pasienter med revmatiske sykdommer ble nevnt spesielt.
Imidlertid var det ikke forventningene om en særskilt behandlingseffekt av opphold i gunstig klima som var utslagsgivende for å sette i verk det norske prøveprosjektet. Forslaget ble begrunnet med manglende sykehuskapasitet her i landet (3,1):
«På grunn av stor underdekning i behandlingstilbudet for en rekke kronikere, psoriatikere, revmatikere og lignende, og ikke minst fordi arbeidskraftsituasjonen framtidig kan vise seg å bli en bremse for en utvidelse av behandlingstilbudet, kan det framtidig bli aktuelt å inngå avtale med godkjente sykehus/behandlingsteder i utlandet [...]».
«Selv om utbyggingen av vårt sykehusapparat fortsetter, vil det - ikke minst på grunn av personalmessige begrensninger - gå noen tid før et tilfredsstillende behandlingstilbud kan foreligge for de to store grupper av pasienter med psoriasis og revmatiske lidelser».
Stortinget samtykket i departementets forslag om en prøveordning for behandlingsreiser til utlandet. Ordningen ble etablert i januar 1976. Forutsetningen var at ordningen skulle vurderes etter tre år.
3.1.1 Prøveordningens formål og omfang
Prøveordningens formål var med andre ord å bedre behandlingskapasiteten for pasienter med revmatiske sykdommer og pasienter med psoriasis ved å gi et alternativ til norsk sykehusinnleggelse. I 1974 var det om lag 550-600 sengeplasser på landsbasis for pasienter med revmatiske lidelser og omlag 120 sengeplasser ved landets hudavdelinger (4). For hvert av årene i prøveperioden bevilget Stortinget et tilskudd tilsvarende 200 sengeplasser til sammen for de to gruppene. Dette gav en økning av behandlingskapasiteten på nesten 65 000 kurdøgn. Tilbudet ble organisert som gruppereiser med omlag 100-130 pasienter i hver gruppe. Reisenes varighet var tre til fire uker.
3.1.2 Finansiering i prøveperioden
Pris per kurdøgn skulle fastsettes gjennom forhandlinger med behandlende institusjon. Offentlig dekning av utgifter ved behanding i utlandet var relativt ukjent. Imidlertid dekket folketrygden allerede utgifter der sykdom inntrådde under opphold i utlandet og i unntakstilfelle dersom det aktuelle behandlingstilbud ikke kunne gis i Norge.
Forskrifter til gjennomføring av ordningen ble foreslått fastsatt med hjemmel i folketrygdlovens § 2-13. Ordinært skulle utgiftene til bidrag etter denne bestemmelsen dekkes av trygdebudsjettets rammebevilgning, men departementet foreslo at utgiftene skulle dekkes over trygdebudsjettets sykehuspost gitt forutsetningen om opphold og behandling ved helseinstitusjon. Utgiftene til prøveprosjektet ble delt mellom folketrygden og fylkeskommunene etter sykehuslovens bestemmelser. For 1976 betød dette at fylkeskommunene ble belastet med 25 prosent, og fra 1977 med 50 prosent (Om endringer i finansiering se punkt 3.2.3 og 3.3.4).
3.1.3 Krav til behandlende institusjon
Beslutningen om at utgiftene skulle dekkes over trygdebudsjettets sykehuspost innebar krav om at institusjonen kunne tilby et behandlingsopplegg som tilsa refusjon over trygdebudsjettet. Tilbudet skulle godkjennes etter norsk standard (2):
«Andre vesentlige forutsetninger har vært at det tilbud som utenlandske behandlingsinstitusjoner har kunnet gi, skulle tilfredsstille faglige krav etter norsk vurdering og - ikke minst - være integrert i en generell helsetjeneste av høyt faglig nivå».
3.1.4 Organisering
Helsedirektoratet (nå: Statens helsetilsyn) administrerte ordningen i prøveperioden. Det ble videre opprettet et sekretariat for behandlingsreiser ved NSB Reisebyrå i Oslo da staten på dette tidspunktet var forpliktet til å bruke eget reisebyrå. Sekretariatet sto for det reisetekniske opplegget.
Administrasjonen av utbetalinger til fylkeskommunene var tillagt Rikstrygdeverket de to første årene, men ble overført til NSB Reisebyrå fra 1978.
3.1.5 Behandlingstilbudet
I august 1975 leide norske myndigheter 130 senger for pasienter med revmatiske sykdommer ved det jugoslaviske Dr. Simo Milosevic' Institutt i Igalo og 105 senger for psoriasispasienter ved instituttets avdeling ved Park hotell. Valget av behandlingssted ble gjort på bakgrunn av en anbefaling fra en arbeidsgruppe ledet av statsråd Tor Halvorsen. Arbeidsgruppen besøkte flere steder i Romania og Jugoslavia. Det ble lagt vekt på at Igaloinstituttet tilfredsstilte krav både til høy faglig standard og til kontakt med det offentlige helsevesen for øvrig. Samtidig ble det ansett som en fordel at begge pasientgruppene kunne få behandling ved samme sted. Også reiseteknisk var tilbudet i Jugoslavia å foretrekke framfor tilbudet i Romania (4).
Instituttet tilbød behandling for pasienter med revmatiske sykdommer i form av bevegelsesterapi, hydroterapi, elektroterapi og arbeidsterapi. Psoriasispasientenes behandlingsopplegg besto i saltvannsbad og soling.
Norske sykepleiere og sosionomer ble engasjert ved begge behandlingssteder. Det første året var en norsk hudspesialist tilknyttet prosjektet. Det norske personalet skulle for det første være et bindeledd mellom Helsedirektoratet og de norske pasientene, samt mellom pasientene og Igaloinstituttet. For det andre hadde personalet ansvar for å utarbeide rapporter til Helsedirektoratet etter avsluttet behandling for hver enkelt gruppe.
I prøveperioden ble det arrangert norskundervisning og hospitering ved norske sykehus for jugoslavisk helsepersonell.
3.1.6 Utvelgelse av pasienter
Helsedirektøren anbefalte at utvelgelsen av pasienter til utenlandsreiser skulle foretas etter faglige retningslinjer. De dårligst stilte pasientene skulle prioriteres (1):
«[U]tvelgelsen av pasienter bør skje etter faglige retningslinjer og ved de respektive norske spesialavdelinger og slik at pasienter fra de deler av landet som er særlig dårlig dekket med spesialavdelinger, og pasienter med særlige behandlingsbehov, fortrinnsvis kommer med i ordningen».
Søknadskriterier
På denne bakgrunn ble medisinske kriterier og indikasjoner utarbeidet i samråd med professor Erik Kåss for revmatiske sykdommer og professor Gunnar Lomholt for psoriasis.
For pasienter med revmatiske sykdommer skulle følgende retningslinjer følges (2):
Den revmatiske sykdommen skulle være diagnostisert og tilfredstillende kartlagt. Revmatisk sykdom ble her definert som betennelsesaktige revmatiske sykdommer som leddgikt og Bekhterevs sykdom, såkalte degenerative sykdommer som slitasje og alderssykdommer i ledd og ryggsøyle, samt muskelrevmatiske og andre revmatiske sykdommer utenom leddene.
Det skulle foreligge et reelt behandlingsbehov for behandling, spesielt for fysikalsk medisinsk opptrening.
Pasienter fra fylker med lav lokal behandlingskapasitet skulle foretrekkes.
Pasienten måtte være selvhjulpen.
For psoriasispasienter gjaldt det at:
Sykdommen ga handikap i arbeidssituasjonen.
Sykdommen hadde så stort omfang at dette berettiget til behandling på dermatologisk spesialavdeling.
Pasienten måtte være selvhjulpen.
Pasienten måtte tåle sol- og strandbehandling og helst ha erfaring med at lidelsen ble bedret om sommeren.
For begge grupper ble sosiale og økonomiske forhold vektlagt. Pasienter fra de nordligste fylkene ble prioritert av to hensyn: dels at klimatiske forhold ble ansett som særlig ugunstige og dels at avstanden til nærmeste spesialavdeling ofte var lang og kostbar.
Kontraindikasjoner for begge grupper var svært alvorlig sykdom, liten toleranse for sol og varme, samt kompliserende lidelser som hjertekarsykdommer, diabetes, stort alkohol- og/eller medisinforbruk og psykiske lidelser.
Også barn kunne søke. Utgifter til ledsager for barn under 14 år skulle dekkes som for pasientene.
Søknadsprosedyre
Med utgangspunkt i svensk skjemamateriell ble det utarbeidet søknadsblanketter og skjema for legeerklæring. Skjemaene ble fordelt via trygdekontorene.
Pasientene søkte om behandlingsreise gjennom sin primærlege. Mens psoriasispasientenes søknader ble vurdert av nærmeste hudavdeling, ble søknadene fra pasienter med revmatiske sykdommer sendt en spesialavdeling for revmatiske sykdommer eller indremedisinsk avdeling, eventuelt en fysikalskmedisinsk avdeling. De to første årene ble søknadene deretter formidlet videre til Helsedirektoratet. Fra 1978 foregikk uttaket for pasienter med revmatiske sykdommer ved Oslo Sanitetsforenings Revmatismesykehus og for psoriasispasienter ved Rikshospitalets hudavdeling.
3.1.7 Resultatene av prøveordningen
Resultatene av prøveordningen ble lagt fram for Stortinget i St prp nr 1 Tillegg nr 17 (1978-79). I perioden 1976-77 ble 2921 pasienter med revmatiske sykdommer og 1200 pasienter med psoriasis behandlet. For begge gruppene var det en betydelig overrepresentasjon fra de tre nordligste fylkene. Blant pasientene med revmatiske sykdommer var det tydelig overvekt av kvinner, hvilket ble antatt å ha sammenheng med at leddgiktpasienter var sterkt representert (vel 50 prosent av samlet antall). Gjennomsnittsalderen for denne gruppen var nær 60 år (tilsvarende opplysninger finnes ikke for psoriasispasientene).
3.1.7.1 Behandlingseffekt og pasienttilfredshet
Helsedirektoratet hadde fra begynnelsen av lagt vekt på at effekten av behandling skulle måles for den enkelte pasient og sammenliknet med pasienter med tilsvarende sykdom som var under behandling i Norge.
Det ble imidlertid i liten grad foretatt systematiske undersøkelser av behandlingseffekt. Før avreise ble det skrevet en epikrise som ble sendt henvisende lege. Pasientene med revmatiske sykdommer ble i tillegg tilsendt skjema for etterundersøkelse to til tre måneder etter hjemkomst. Skjemaene ble bearbeidet av Helsedirektoratet sammen med Statens Skjermbildefotografering. Det ble ikke gjort systematiske etterundersøkelser av psoriasispasientene utover en undersøkelse foretatt av en norsk dermatolog i 1976 av de seks første gruppene. Undersøkelsen besto i registrering av pasientenes egenvurdering av sin tilstand ved ankomst og avreise, samt en vurdering etter medisinskfaglige kriterier på de samme tidspunkt.
Både blant pasienter med psoriasis og blant pasienter med revmatiske sykdommer var pasientens egenopplevelse gjennomgående mer positiv enn legens (2). En undersøkelse av en norsk dermatolog fra 1976 av 536 pasienter med psoriasis viste at 83 prosent vurderte sin tilstand som meget bra eller mye bedre ved avreise. Etter legens vurdering var 77 prosent symptomfri eller mye bedre. En etterundersøkelse fra 1977 foretatt av behandlende lege av omlag 1005 pasienter med revmatiske sykdommer viste at 75 prosent vurderte sin tilstand som bedret to måneder etter hjemkomst. Etter legens vurdering var 40 prosent bedret. For pasientene med revmatiske sykdommer ble det pekt på at en ikke kunne utelukke at effekten av behandlingstilbudet kunne skyldes at opplegget var mer systematisk og regelmessig enn den ambulante behandling hjemme.
3.1.7.2 Kostnader
For hvert av årene i prøveperiodene ble det beregnet en kurdøgnpris. Kostnadene per kurdøgn ble av departementet betegnet som «meget tilfredsstillende» (2). Hva som var sammenlikningsgrunnlaget for vurderingen gikk ikke klart fram, men det er rimelig å anta at utgiftene ble vurdert i forhold til tilsvarende utgifter til norsk sykehusbehandling.
3.1.7.3 Praktiske utfordringer
Praktiske utfordringer knyttet til utenlandsopphold generelt, og behandlingssted spesielt, ble vektlagt i vurderingen av ordningen. Det ble pekt på kommunikasjonsvansker mellom norske pasienter/personell og jugoslavisk personell på grunn av språk og sosiale og kulturelle forskjeller mellom de to land. Norske pasienters forhold til lett tilgjengelig og billig alkohol var en annen utfordring. Videre mente en at Igaloinstituttet ikke var godt nok tilrettelagt for rullestolbrukere.
Det fremgikk også at uttakprosedyrene i Norge ble vanskeliggjort som følge av mangelfulle søknader. Uttaksnemda måtte med andre ord prioritere søknadene ut fra sparsomme opplysninger om søkerne.
3.1.7.4 Prinsipielle utfordringer
Av prinsipielle innvendinger ble det anført at det kunne stilles spørsmål ved om norske myndigheter burde kjøpe helsetjenester i land som i høy grad kunne trenge sine helsetjenster til egen befolkning. Innvendingen ble avvist med henvisning til at drøyt en fjerdedel av Igaloinstituttets virksomhet var ment å skulle tilbys utlendinger ut fra hensyn til økonomisk gevinst og erfaringsoverføring.
3.1.7.5 Generell skepsis
Behandlingsreiseordningen ble møtt med en viss motstand fra enkelte (2):
«I prosjektets første fase kom det adskillige avis-innlegg m.v., også fra en del medisinske spesialister, med uttrykk for skepsis og mistillit til opplegget».
Mens myndighetene anvendte termen «alternativ til» norsk sykehusinnleggelse, valgte fagmiljøene å omtale ordningen som «supplerende», slik uttalelsen fra en gruppe revmatologer var et eksempel på (2):
«Helsedirektoratet presenterte tilbudet primært som om disse reisene kunne erstatte et sykehusopphold hjemme. Vi tror det er mest riktig å se på dette som et supplement».
En kan se dette som et ledd i fagmiljøenes argumentasjon overfor bevilgende myndigheter for utvidelse av det norske behandlingstilbudet. Utvidelse av ordningen kunne representere en trussel mot fortsatt utbygging i Norge. Professor Kåss formulerte denne uro på følgende måte i et brev til Sosialdepartementet (2):
«Behandlingsreisene representerer et verdifullt supplement for en ikke liten gruppe revmatikere til de altfor sparsommelige behandlingstilbud vi har her i landet. Jeg går ut i fra som en selvfølge at Sosialdepartementet fortsatt mener at behandlingsreisene ikke kan erstatte en adekvat utbygging av den sykehusmessige revmatikeromsorg her i landet. En eventuell fortsettelse av behandlingsreisene må ikke influere på planene for dette».
3.1.7.6 Sosialdepartementets konklusjon
Sosialdepartementet konkluderte som følger (2):
«Prøveopplegget i Jugoslavia kan ikke betraktes som et kontrollert forsøk, der man tar sikte på å vurdere to behandlingsopplegg mot hverandre. Det sier derfor ikke noe om virkningen av likeartede behandlingsopplegg foretatt i Norge og i Jugoslavia av pasientgrupper som er like hva angår alder, kjønn, sykdomsform m.v. Erfaringer fra prøveopplegget sier derfor bare noe om det utbytte den enkelte pasient har hatt av oppholdet, noe som for pasienten er vesentlig [...] Når det gjelder de medisinske resultater vises til de foregående avsnitt, som forteller om bedring etter behandlingen, kanskje spesielt når det gjelder de subjektive fenomener [...] Erfaringene må derfor sies å være gode. Utgiftsnivået for behandlingsopplegget er meget tilfredsstillende».
Det ble pekt på at det ved en eventuell fortsettelse av behandlingsreiser ville være verdifullt å foreta systematiske etterundersøkelser og å sammenlikne med andre typer behandling. En slik sammenlikning kunne bidra til å finne årsaker til at bedring hadde inntrådt eller ikke og hvilke faktorer som virket særlig gunstig ved behandlingen, respektive hvilke forhold som kunne hindre, eventuelt framskynde tilbakefall etter endt behandling.
3.1.8 Videreføring
På denne bakgrunn anbefalte Sosialdepartementet å videreføre ordningen med behandlingsreiser for pasienter med revmatiske sykdommer og pasienter med psoriasis for nye fem år. Det ble fremhevet at ordningen ble positivt vurdert av både pasientene og behandlende helsepersonell og var økonomisk fordelaktig. Fordi det allerede var bygget opp et godt forhold mellom norsk og jugoslavisk personell og en kunne utnytte fordelene av samme administrasjon for tilbudet til begge pasientgrupper, foreslo departementet at behandlingstilbudet ble videreført i Jugoslavia.
Igjen var det kapasitetsproblemet i Norge som ble avgjørende argument for ordningen. Behandlingstilbudet i Norge var ikke blitt særlig bedret i løpet av prøveperioden, hvilket ble vektlagt i begrunnelsen av forslaget om videreføring (2):
«De behandlingsreiser som har vært gitt som tilbud til revmatiske pasienter og pasienter med psoriasis, er etablert med utgangspunkt i de betydelig behandlingsbehov som foreligger hos disse grupper, samt det forhold at behandlingsmulighetene for disse sykdomsgrupper i Norge for tiden er utilstrekkelige».
Spørsmålet om fortsettelse av behandlingsreiser ble forelagt Norske Kommuners Sentralforbund, som sluttet seg til videreføring.
Stortinget samtykket i Sosialdepartementets forslag om videreføring. Stortingets begrunnelse vitnet dels om en pragmatisk konstatering av behovet for en rask og rimelig løsning av kapasitetsmangelen og dels om en erkjennelse av pasientgruppenes særskilte behov (5):
«[...] man bør tilstrebe å skaffe dekning for alle kategorier helsetjenester innen landets grenser. Det kan likevel være nødvendig med en viss dekning av slike tjenester ved kjøp i utlandet. De to pasientgrupper som har deltatt i prøveprosjektet med behandlingsreiser til Jugoslavia lider av sykdommer hvor klimaet spiller en stor rolle. Ingen av disse sykdommer kan helbredes, men de kan lindres ved hensiktsmessig behandling, og i stor utstrekning kan det konstateres at behandlingen blir mer vellykket i et klima som byr på mer sol og varme enn vi kan få på våre breddegrader».
Stortinget vedtok samtidig at det skulle etableres et prøveopplegg for behandling av psoriasispasienter på Lanzarote i Spania. Begrunnelsen var at det jugoslaviske tilbudet bare ble gitt i sommehalvåret. På Lanzarote kunne helårsbehandling tilbys, og kapasiteten var derfor betydelig større enn i Jugoslavia. Fra 1980 ble behandlingen for psoriasis overført i sin helhet til Lanzarote. Her hadde svenske myndigheter etablert et tilbud med lege og sykepleiere. Norske myndigheter supplerte tilbudet med en sosionom, og senere kom også norske leger inn i programmmet. Også behandlingstilbud i Israel og Portugal ble vurdert, men ble ikke funnet å være reelle alternativer til Lanzarote.
3.2 Perioden 1979-83: Konsolidering
Den første perioden etter at forsøksprosjektet var avsluttet kan betegnes som en konsolideringsfase. Ordningens formål som et alternativ til sykehusinnleggelse innenlands ble gjentatt av departementet (2):
«Ordningen skal innebære en utvidelse av norsk sykehuskapasitet når det gjelder behandling av pasienter med rheumatiske sykdommer og psoriasis. Dette vil si at opphold i utlandet skal kunne oppfattes som et alternativ til innleggelse i sykehus i Norge. Det skal ikke dreie seg om såkalte helsereiser, eller opphold med forebyggende siktepunkt».
Det ble påpekt at kriteriene for utvelgelse til ordningen ikke var de samme som for behandling ved norsk spesialsykehus, men det er imidlertid ikke mulig å finne at dette fikk følger i form av en endret presisering av ordningens formål.
3.2.1 Redusert omfang
I prøveperioden hadde antall behandlede pasienter med revmatiske sykdommer ligget fast på drøye 1450 per år. I perioden 1979-1982 sank antall behandlede pasienter til drøye 1000 per år. For psoriasisgruppen fant det sted en relativ mer markant reduksjon i antall behandlede pasienter. I prøveperioden ble det behandlet nesten 600 pasienter per år. I perioden 1979-1982 sank antallet behandlede pasienter til under 400 per år. Det er nærliggende å anta at dette hadde sammenheng med iverksettelsen av prøveprosjektet på Lanzarote for psoriasispasienter. Dette tilbudet hadde høyere kurdøgnpris enn tilbudet i Jugoslavia.
3.2.2 Ingen nye grupper
Flere pasientgrupper hadde vist interesse for behandlingsreiser i løpet av prøveperioden:
Pasienter med allergiske lidelser og astma.
Hjertepasienter.
Pasienter med kroniske nevrologiske sykdommer som multipel sklerose og muskelsvinn.
Sosialdepartementet fastslo at det ikke var ønskelig å utvide ordningen med behandlingsreiser til å omfatte enkeltpasienter eller nye grupper. Begrunnelsen var dels hensynet til offentlig styring (2):
«Det kan [...] ikke komme på tale å etablere noen utvidet ordning med helt eller delvis dekning av utgifter til individuell behandling i utlandet. Slike ordninger vil meget lett unndra seg enhver form for kontroll og økonomisk styring».
Dels var begrunnelsen at behandlingskapasiteten var god nok for de aktuelle grupper (2):
«I prinsippet finner imidlertid regjeringen for tiden ikke grunn til å utvide behandlingsreisene til utlandet til å gjelde andre sykdomsgrupper enn pasienter med revmatisk sykdom og psoriasis. Behandlingstilbudet her i landet er så vidt tilfredsstillende både kvalitetsmessig og kapasitetsmessig at det er lite å vinne ved utenlandsbehandling».
Likevel ble det åpnet for at pasienter med kronisk nevrologisk sykdom skulle kunne legge beslag på inntil 10 prosent av ordningen (2):
«Man antar imidlertid at det bør gis en viss tilgang til opphold ved Dr. Simo Milosevic' Institutt også for pasienter med kronisk nevrologiske sykdommer (Multipel sclerose, muskeldyrtrofi etc)».
Nevrologiske sykdommer ble imidlertid ikke nevnt ved Stortingets behandling av forslaget om videreføring av ordningen.
3.2.3 Innføring av rammefinansiering og fylkeskommunenes rolle
I 1980 ble det innført rammefinansiering av helseinstitusjoner. Tilskuddet fra folketrygden ble bygget inn i rammetilskuddet til fylkeskommunene. Fordi utgiftene til behandlingsreiser ble dekket som ved sykehusinnleggelse i Norge, måtte fylkeskommunene dermed dekke hele utgiftsbeløpet direkte. Dette fikk følger både for organiseringen av ordningen og uttaket av pasienter.
3.2.3.1 Tredelt administrasjon
Konsekvensene av endringen i finansieringen kom dels til uttrykk ved en tydeliggjøring av fylkeskommunenes rolle i ordningens organisering. I 1982 ble det inngått en avtale mellom Sosialdepartementet/Helsedirektoratet, Norske Kommuners Sentralforbund og NSB Reisebyrå om fordeling av arbeidsoppgaver.
Sekretariatet for behandlingsreiser ved NSB Reisebyrå ble samtidig tillagt en betydelig rolle utover det reisetekniske. Blant annet fikk reisebyrået ansvar for økonomisk avregning med fylkene via Rikstrygdeverket, ansettelse av norsk helsepersonell etter innstilling fra Helsedirektoratet, samt kontakt med uttaksnemda og pasientene (6).
3.2.3.2 Forsøk med lokalt uttak
Dels kom fylkeskommunenes økte innflytelse til uttrykk gjennom diskusjonen av organiseringen av uttaket. Rammefinansieringen innebar at fylkeskommunene fastsatte omfanget av behandlingsreiser. For noen fylkers vedkommende førte dette til markant nedgang i antallet pasienter som fikk behandling.
I 1982 ble det gjort et forsøk med lokalt uttak for pasienter med revmatiske sykdommer i Nord-Trøndelag. Begrunnelsen for forsøket var at uttaket til behandlingsreiser måtte vurderes i lys av regionens øvrige behandlingstilbud. Fylkets egen spesialist kunne best foreta en slik vurdering og sammenholde denne med de klinisk-medisinske og sosial-medisinske kriteriene for uttak.
Forsøket ble meget godt vurdert av fylkeskommunenes egen arbeidsgruppe. Denne konkluderte med at behandlingsreiser avlastet hjemlig tilbud, var økonomisk gunstig, hadde klimatiske fordeler, sosial rehabiliteringseffekt og førte til psykisk velvære og økt trivsel for pasientene.
Fylkeskommunenes vurdering av ordningen ble hentet inn av Kommunenes Sentralforbund (6). Det viste seg at flertallet av fylkene ønsket en avvikling eller reduksjon av behandlingsreiser til pasienter med revmatiske sykdommer. Ni fylker gikk inn for gradvis avvikling eventuelt reduksjon av ordningen til fordel for behandling innenlands. Begrunnelsen var fylkenes vanskelige økonomiske situasjon. Det var samtidig flertall for lokalt uttak til behandlingsreiser for denne gruppen.
Flertallet av fylkene ville derimot opprettholde tilbudet for pasienter med psoriasis. Også for denne gruppen ønsket flertallet av fylkene et lokalt uttak.
3.2.4 Videreføring: sterkere sentral styring
Sosialdepartementet foreslo at ordningen skulle videreføres for begge grupper, på tross av at det i denne perioden ikke var gjort systematiske etterundersøkelser av noen av gruppene som var behandlet i utlandet.
Det ble anslått at det manglet 500 sengeplasser på landsbasis for pasienter med revmatiske sykdommer. De 700 sengeplassene en hadde, var i tillegg skjevt fordelt med liten utbygd kapasiet i Nord-Norge. Manglende personell ble fremdeles ansett som en flaskehals. For dermatologi fastslo departementet at sengetallet var relativt tilfredstillende, selv om det ble vektlagt at den polikliniske aktiviteten ved alle hudavdelingene burde styrkes. Også her ble det påpekt at personellmangelen og skjevfordelingen var urovekkende (6).
Departementet foreslo at uttaket til behandlingsreiser for gruppen med revmatiske sykdommer skulle foregå lokalt. På tross av fylkeskommunens ønsker, kom departementet til at uttaket for psoriasispasientene burde skje sentralt. I dette tilfellet ble det argumentert for at et sentralt uttak bedre ville sikre enhetlig bedømming og et effektivt uttak.
Statlig ansvar
Imidlertid fulgte ikke Stortinget fylkeskommunenes ønsker og Sosialdepartementets anbefalinger. Ordningen ble vedtatt forlenget med tre nye år, men fylkeskommunene ble fratatt både det økonomiske og det organisatoriske ansvar. Tilskuddet til ordningen ble trukket ut av fylkeskommunenes rammetilskudd og overført til egen budsjettpost. Samtidig vedtok Stortinget at det faglige uttaket skulle foretas sentralt. Begrunnelsen for sterkere sentral styring var hensynet til likebehandling uavhengig av bosted (7):
«Komiteen mener at den enkelte fylkeskommunes økonomi i høy grad er med og bestemmer synet på behandlingsreisene. Komiteen viser her til at fylkene bare delvis kan gi tilfredsstillende tilbud til disse grupper i sine fylker.»
Samtidig markerte Stortinget nok en gang at begrunnelsen for videreføring av ordningen gikk utover kapasistetsproblemer (7):
«Komiteen er av den oppfatning at denne form for behandling vil være viktig for mange, selv om behandlingstilbudet utvides i Norge».
3.3 Perioden 1984-95: Usikkerhet om ordningens berettigelse
Både i 1984 og i 1986 ble ordningen forlenget med tre år og i 1989 med fem nye år.
3.3.1 Ny fortolkning av ordningens formål
Allerede ved Sosialdepartementets framleggelse for Stortinget i 1986 viste det seg at begrunnelsen for ordningen var i ferd med å endres. Termen «supplement til» sykehusinnleggelse hadde erstattet «alternativ til» også i departementets tekst (8). Året etter brukte også Stortinget begrepet «supplement» i sin begrunnelse for å vurdere å gjøre ordningen permanent: argumentet var at ordningen etterhvert ble betraktet som et nødvendig supplement til det norske behandlingstilbudet.
I vurderingen fra fagmiljøenes side i 1986 ble behandlingsreisetilbudet for pasienter med revmatiske sykdommer sammenliknet med poliklinisk behandling (8). Tre år senere hadde også departementet gått vekk fra innleggelse som relevant sammenlikningsgrunnlag (9):
«Den service som i dag bygges opp ved sentralsykehusene i fylkene, er ikke innrettet primært for å ta hånd om pasienter med kroniske revmatiske sykdommer. Det disponeres få sengeplasser, og tilbudet retter seg mest mot diagnostisering og behandling av akutt oppstått sykdom og akutte forverrelser, og mot pasienter som trenger revmakirurgisk behandling».
3.3.2 Sentralisert uttak
Spørsmålet om desentralisert uttak var på nytt tatt opp, denne gang av Norsk Revmatikerforbund (8). Argumentet var at uttak burde skje fylkesvis ved fylkenes egne spesialister i revmatologi, slik at en bedre kunne ta hensyn til det totale behandlingstilbudet i fylket. Helsedirektoratet argumenterte imot. En la vekt på hensynet til et mulig ensartet uttak. Desentralisering ble antatt å være kompliserende og fordyrende. Dessuten anførte man at den faglige kontakten mellom utenlandske og innenlandske fagmiljøer ville være skadelidende i en desentralisert modell. På dette grunnlag anbefalte Sosialdepartementet at ordningen fortsatte som før.
3.3.3 Barn og unge omfattes
Ved behandling av statsbudsjettet for 1985 ble ordningen utvidet til å omfatte barn med leddgikt og barn med astma og allergi og kronisk lungesykdom. Det ble bevilget 3 millioner kroner til et prøveprosjekt for disse gruppene. Igaloinstituttet ble valgt som behandlingssted. Her var det allerede etablert et tilbud for voksne revmatikere.
Barna med lungesykdommer representerte en ny gruppe pasienter. Utvidelsen av ordningen til å omfatte denne gruppen ble begrunnet med at vintersesongen innebar betydelig forverring for pasientene på grunn av kaldt klima og økt tendens til smitte og forverrede virusinfeksjoner, samt økt kontakt med uheldige komponenter i innemiljø. Fordelen av å samle alle barnegruppene på ett sted, begrunnet at også disse barna ble sendt til Igalo.
I 1987 hadde 260 barn deltatt i ordningen. Det ble fra Sosialdepartementets side påpekt at de medisinske resultatene var vanskelige å evaluere da en manglet sammenlikningsgrunnlag fordi barna ofte ikke var kjent for fagmiljøet fra før og fordi en del hadde vært underbehandlet. Mange barn var sykere enn antatt (8).
Samtidig pågikk en diskusjon om hvorvidt ledsagere og søsken skulle følge pasienten og i tilfellet hvordan oppholdet for ledsagere/søsken skulle finansieres.
Departementet konkluderte med at tilbudet for barnegruppene trengte fortsatt evaluering og anbefalte forlenget prøvetid med ett år. Dette var imidlertid ikke Stortinget enig i og vedtok nye tre år også for denne gruppen.
3.3.4 Innføring av egenandel
I perioden 1987-89 var innvilgelsesprosenten 40 for voksne pasienter med revmatiske sykdommer og 44 for voksne psoriasispasienter. Etterspørselen etter behandlingsreiser var med andre ord betydelig større enn tilbudet. Fra 1989 ble det innført en egenandel på 50 kr døgnet. Begrunnelsen var at flere pasienter kunne behandles. Fordi omlag halvparten av pasientene var uføretrygdet og en fjerdedel av pasientene til enhver tid på attføring, anbefalte departementet en lav sats.
3.3.5 Usikkerhet om ordningens nytte
Spørmålet om andre grupper burde omfattes av ordningen og om det var de riktige pasientene som fikk tilbud, var et stadig tilbakevendende tema. I 1989 bemerket departementet følgende angående tilbudet til pasienter med revmatiske sykdommer (9):
«Effekten av regelmessig og systematisk fysikalsk behandling er godt dokumentert gjennom en rekke undersøkelser. Mer usikkert er det når det gjelder den tilleggseffekten som klimabehandling gir. Her vil ikke minst de psykososiale forhold med miljøskifte spille en viktig og positiv rolle. Man har også begrenset kunnskap om hvilke pasienter som kan antas å ha best nytte av en slik kombinert behandling».
Også for barnegruppene rådet usikkerhet om behandlingseffekten. Kostnadene var også høyere per barn og unge enn for voksne på grunn av utgifter til ledsagere og større utgifter til norsk personell. For psoriasispasienter syntes tiltaket mindre kontroversielt. Departementet konkluderte med et behov for fortsatt vurdering (9):
«Det synes rimelig at ordningen med behandlingsreiser vurderes av bevilgende myndigheter med visse mellomrom. Dette både fordi vi ser at forhold rundt behandlingseffekten fortsatt er uavklart, og fordi det kan skje endringer i sykdomsutvikling og behandling som gjør at ordningen bør vurderes på nytt. Slike forhold kan også gjøre det ønskelig med en diskusjon om det er riktig å endre målgruppen for behandlingsreiser».
3.3.6 Valg av nye behandlingssteder
På grunn av krigen i det tidligere Jugoslavia ble behandlingsreiser til Igaloinstituttet stoppet i 1991. Barnegruppene ble tilbudt behandling på Gran Canaria, Spania. Statens helsetilsyn nedsatte en arbeidsgruppe som utarbeidet kriterier for valg av nytt behandlingssted for pasienter med revmatiske sykdommer. På grunnlag av disse kriteriene ble Balcova Termal Tesialeri ved Izmir i Tyrkia valgt til behandlingssted for disse pasientene. En hadde da også prøvet ut et tilbud i Budapest i Ungarn som ble avvist på grunn av for dårlig klima. I 1994 ble det sendt en prøvegruppe til Montpelier i Frankrike. Det franske tilbudet ble funnet lite attraktivt både økonomisk og klimatisk. Valget av Tyrkia var likevel ikke ukontroversielt på grunn av de interne konflikter i landet.
I 1995 ble det foretatt en befaring til Israel for å vurdere opphold for pasienter med psoriasis. Det ble planlagt en prøvegruppe for psoriasispasienter i 1996 (se for øvrig punkt 3.4.2).
3.3.7 Sesam i solen?
I 1994 ble behandlingsreisetilbudet for pasienter med revmatiske sykdommer tatt opp i Tidsskrift for Den Norske Lægeforening. Kapstad og Noreik (10) konkluderte med følgende:
«Behandlingsreiser for voksne reumatikere gir storparten av deltakerne reduserte plager og bedret livskvalitet i noen måneder. Behandlingseffekten er statistisk signifikant, men sannsynligvis ikke spesifikk for reumatiske lidelser. Uttakskriteriene og sammensetning av pasientgruppene bør endres. Pasienter med betydelige plager bør prioriteres foran pasienter med moderate og lite plager. Pasienter som ikke tidligere har deltatt i behandlingsreiser, bør prioriteres foran pasienter som har deltatt tidligere. Legene har et særlig ansvar for å markedsføre behandlingsreiser overfor pasienter som antas å ha nytte av å delta».
I lederen ble det spurt nokså syrlig om behandlingsreiser kun var å betrakte som «sesam i solen» (11).
I et brev til departementet i 1994 uttalte Statens helsetilsyn seg sterkt kritisk til ordningen (12). Blant annet ble det påpekt at
Effekten av behandlingsreiser syntes å være kortvarig.
Utvelgelsen av pasienter var problematisk idet de dårligste pasientene ikke fikk tilbud.
Det var behov for en vurdering av hvorvidt samme behandlingseffekt og bedre tilbud til de tyngre rammede pasientene kunne oppnås ved å kanalisere bevilgningene til å intensivere og organisatorisk forbedre det norske behandlingstilbudet.
I 1994 ba Stortinget regjeringen om å vurdere størrelsen på egenbetaling (13). Begrunnelsen var at behandlingsreisetilbudet ikke kunne sammenliknes med sykehusopphold, men måtte ses i forhold til tilbud ved opptreningsinstitusjoner, kurbad og rekonvalesenthjem. Disse tilbudene hadde som regel langt høyere egenandel:
«Komiteen har merket seg at det er uenighet i fagmiljøene om nytten av utenlandstilbudet [...] Når det gjelder egenbetalingen, viser komiteen til at det er stor forskjell på det en må betale på innenlandske opptreningsinstitusjoner og rekonvalesenthjem og ved utenlandsopphold [...] Komiteen mener likevel at det er grunn til å komme tilbake til spørsmålet om størrelsen på egenbetalingen, ikke minst dersom den medisinske begrunnelsen for oppholdet viser seg ikke å være så stor».
Det kan med andre ord synes som om det opprinnelige formålet med ordningen - et alternativ til sykehusbehandling - nå var forlatt. I tillegg markerte uttalelsen at også Stortinget i økende grad stilte spørsmålstegn ved ordningens behandlingseffekt.
3.3.8 Sterkere faglig styring
I 1994 ble Sekretariatet for behandlingsreiser ved NSB Reisebyrå lagt ned. Dette kom blant annet som følge av at Riksrevisjonen hadde avvdekket uheldige forhold rundt virksomheten ved gjennomgang av statsregnskapet for 1991. Sekretariatsfunksjonen ble tillagt Oslo Sanitetsforenings Revmatismesykehus (OSR). OSR skulle rapportere direkte til Sosial- og helsedepartementet. I forbindelse med omlegging av administrative rutiner, fikk Rikshospitalet og Voksentoppen Senter for astma, allergi og lungesykdommer større medisinskfaglig ansvar for blant annet utvelgelsen av pasienter og opplæring av personell.
Statens forpliktelser til å bruke eget reisebyrå opphørte i 1989. Etter omorganiseringen i 1994 beholdt NSB Reisebyrå turoperatørdelen, men forutsetningen var at denne delen skulle ut på anbud med jevne mellomrom.
3.4 Perioden 1996-98: Dagens ordning vokser fram
3.4.1 Fra tidsbegrenset til permanent ordning
I 1995 fastslo Stortinget at ordningen skulle gjøres permanent fra 1997. Imidlertid forutsatte Stortinget en løpende vurdering av ordningen ved de årlige budsjettbehandlingene (14). Bakgrunnen for vedtaket var Sosial-og helsedepartementets vurdering av ordningen som ble lagt fram for Stortinget ved budsjettbehandlingen samme år (15). For gruppen pasienter med revmatiske sykdommer lå Frithjof J. Bjerkhoels evaluering til grunn (16) (se for øvrig kapittel 4). Evalueringsrapporten konkluderte blant annet med følgende:
«Det synes utfra dette omfattende materialet ikke være noen tvil om at man kan konkludere med at fire ukers behandling i institusjon både for leddgikt- og Bechterewpasienter gir god effekt både mentalt og fysisk. Effekten varer opp til et drøyt halvår, og synes best for leddgiktgruppen som har vært til utenlandsbehandling. Det er også mulig at litt dårligere pasienter får bedre behandlingseffekt enn på forhånd bedre pasienter».
Oslo Sanitetsforenings Revmatismesykehus uttalte i denne forbindelse (15):
«Utenlandsbehandling er således et svært viktig supplement til den norske revmatikeromsorg. Fra faglig hold er det vanskelig å tenke seg at det er mulig å etablere et liknende tilbud i Norge på grunn av klimatiske forhold».
På tross av Statens helsetilsyn sin reserverte holdning (referert i 3.3.5), konkluderte departementet med videreføring utfra følgende begrunnelse (15):
«Det er imidlertid klart at innsatsen rent volummessig er for dårlig for disse pasientgrupper innenlands. Uten tvil er behandlingsreiser for det meste av god psykososial nytte og dette skyldes ikke minst de klimatiske forhold i Tyrkia. En del revmatikere holder seg i arbeid og unngår å bli uførepensjonert ved hjelp av et 4 ukers opphold i Tyrkia. Dessuten er dette et meget rimelig behandlingstilbud i forhold til opphold ved norske helseinstitusjoner».
For psoriasisprogrammet viste departementet til at for perioden 1991-92 ble 90 prosent av pasientene vurdert som mye bedre etter behandlingsopphold etter legens vurdering - et resultat som endret seg lite fra år til år. Også for barnegruppene ble det fra Voksentoppen rapportert om bedring for 90 prosent av pasientene (15). Det gikk imidlertid ikke fram hva departementet viste til når det gjaldt vurderingen av behandlingstilbudets kostnad sammenliknet med «norske helseinstitusjoner».
På denne bakgrunn konkluderte Stortinget følgende (14):
«Komiteen kan vanskelig se at det er grunn til å skape usikkerhet om fremtiden for behandlingsreiser etter en så positiv vurdering som departementet har konkludert med om nytten av tilbudet. Komiteen vil derfor foreslå at tilbudet gjøres permanent etter utløpet av 1996».
Samtidig gjentok Stortinget kravet om en vurdering av en egenandel som var mer lik egenandel ved norske opptreningsinstitusjoner. I 1995 ble egenandelen økt til 75 kroner per døgn for voksne pasienter.
3.4.2 Valg av nye behandlingssteder
Psoriasisprogrammet
Etter brudd i forhandlinger med behandlingsinstitusjonen på Lanzarote i 1995, ble tilbudet for psoriasispasientene flyttet til Valle Marine på Gran Canaria.
Danske myndigheter hadde i flere år benyttet et tilbud i Israel med godt resultat. Stortinget ba Sosial- og helsedepartementet vurdere Israel som nytt behandlingssted for psoriasispasientene. I 1996 ble det derfor planlagt å sende en prøvegruppe, men prosjektet ble stilt i bero på grunn av for få påmeldte pasienter. Spørsmålet om Israel som behandlingssted ble på ny tatt opp av Stortinget i forbindelse med behandlingen av budsjettet for 1998. Ved henvisning til at det israelske tilbudet både var dyrt og at eksisterende tilbud var tilfredsstillende, lot imidlertid departementet være å følge opp Stortingets ønske (jfr 4.4.3).
Programmet for revmatiske sykdommer
Stortinget bestemte at det skulle sendes en prøvegruppe med pasienter med revmatiske sykdommer til Igalo-instituttet i Montenegro i 1997. Prøveprosjektet ble vedtatt videreført i 1998 (Prøveprosjektet vedtatt videreført også i 1999, men ble avlyst på grunn av krigshandlinger, jfr 4.4.4).
3.4.3 Nye grupper og økt volum
Fra 1998 ble barn med atopisk eksem inkludert i ordningen (17). Begrunnelsen var erfaringer fra tre begrensede prøveprosjekter (to prosjekter delvis finansiert av Norges Astma- og Allergiforbund, og ett prosjekt finansiert av Kjell Aas Fondet). Resultatene tydet på effekt av klimabehandling for barn med atopisk eksem.
Stortinget vedtok samtidig å øke antall psoriasispasienter til 600 med henvisning til at antallet behandlede pasienter var redusert de senere årene.
3.4.4 Nordisk samarbeide
Fra ordningens start var svenske myndigheter samarbeidspart. Ved psoriasisprogrammet fikk norske myndigheter ansvar for et nordisk samarbeid fra 1990. I løpet av 1990-tallet fikk også islandske og finske pasienter tilbud om å delta gjennom det norske programmet i tillegg de svenske pasientene (jfr 4.7.2).
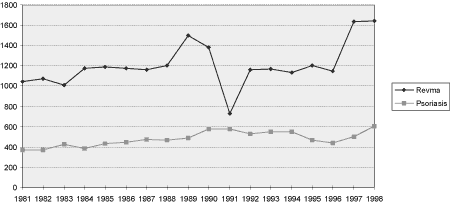
Figur 3.1 Oversikt over antall behandlede pasienter i perioden 1981-1998
3.5 Sammenfatning
Ordningen for behandlingsreiser til utlandet ble etablert som en prøveordning for tre år i 1976. Ordningen omfattet pasienter med revmatiske sykdommer og psoriasis. Formålet med ordningen var å gi et alternativ til sykehusbehandling i Norge og dermed bedre behandlingskapasiteten for disse gruppene. Utgiftene til prøveprosjektet ble delt mellom folketrygden og fylkeskommunene etter sykehuslovens bestemmelser. Folketrygdens tilskudd ble bevilget over trygdebudsjettets sykehuspost. Dette forutsatte at tilbudet skulle tilfredstille faglige krav etter norsk vurdering. Omfanget tilsvarte en økning på nær 65 000 kurdøgn til sammen for gruppene. Behandling ble gitt ved tre til fire ukers opphold i det tidligere Jugoslavia. Pasientene ble prioritert etter felles, nasjonale retningslinjer. Uttaket foregikk ved Oslo Sanitetsforenings Revmatismesykehus og Rikshospitalets hudavdeling. Helsedirektoratet administrerte ordningen i prøveperioden.
Fram til ordningen ble gjort permanent i 1997 ble behandligsreiser videreført for perioder fra tre til fem år av gangen. Pasientene med revmatiske sykdommer ble fortsatt tilbudt behandling i Jugoslavia, mens pasienter med psoriasis fikk behandlingsopphold på Lanzarote i Spania fra 1980. Det ble lagt vekt på at ordningen avlastet hjemlig tilbud, hadde medisinsk effekt, gunstig virkning på psykisk velvære og evne til sosial rehabilitering og egenaktivitet, og var økonomisk fordelsaktig. Det er usikkert hvilke vurderinger som lå til grunn for konklusjonen om økonomisk fordelsaktighet.
Da rammefinansieringen ble innført i 1980 fikk fylkeskommunene økt innflytelse. Det ble gjort forsøk med lokalt uttak. Med henvisning til hensynet til likebehandling uavhengig av bosted og fylkeskommunens økonomi, vedtok Stortinget at ordningen skulle finansieres over en egen post på statsbudsjettet fra 1984 og at uttaket skulle foregå sentralt.
I 1985 ble ordningen utvidet til også å omfatte barn og unge med leddgikt, astma/allergi og kroniske lungesykdommer. Disse gruppene ble tilbudt behandling i Jugoslavia.
Formålet med ordningen lå fast fram til midten av 1980-tallet, men ble så gradvis endret. Ordningen ble over tid snarere oppfattet som et supplement enn et alternativ til eksisterende behandling i Norge. Samtidig gikk en bort fra å sammenlikne ordningen med innleggelse ved norske sykehus. I 1989 ble det innført en egenandel på tilbudet for voksne. I denne sammenheng ble ordningen ble sammenliknet med opptreningsinstitusjonene og rekonvalesenthjem.
På grunn av urolighetene på Balkan i 1991 ble tilbudet for gruppen med revmatiske sykdommer flyttet til Tyrkia og for barnegruppene til Gran Canaria. I 1995 ble også tilbudet for psoriasisgruppen flyttet til Gran Canaria etter brudd i forhandlingene med institusjonen på Lanzarote.
Fra midten av 1990-årene ble ordningen utsatt for et mer kritisk søkelys. Statens helsetilsyn konkluderte med at effekten av behandlingsopphold i varmt klima syntes å være kortvarig og at ordningen ikke inkluderte de alvorligst syke. I 1994 ble ordningen omorganisert og den faglige styringen styrket. Hittil hadde NSB Reisebyrå hatt en sekretariatsfunksjon som lå langt utover det reisetekniske, og Statens helsetilsyn hadde hatt det administrative ansvaret for ordningen. Nå ble sekretariatsfunksjonen tillagt Oslo Sanitetsforenings Revmatismesykehus med Sosial-og helsedepartementet som tilsynsinstitusjon. NSB Reisebyrå beholdt kun reiseoperatørdelen.
I 1995 vedtok Stortinget at ordningen skulle gjøres permanent fra 1997 på bakgrunn av departementets evaluering av ordningen. Evalueringen konkluderte med at behandlingen hadde betydelig effekt for samtlige grupper, på tross av at det flere ganger fra ulikt hold var etterlyst bedre dokumentasjon og analyse av behandlingseffekt.
I dag fremstår ordningen både som et alternativ og et supplement til eksisterende norske tilbud. Ordningen omfatter pasienter med revmatiske sykdommer og psoriasis og barn og unge med astma og kroniske lungesykdommer, samt barn med atopisk eksem. Om lag 2450 pasienter ble tilbudt behandling i 1998. For 1999 bevilget Stortinget nær 63 mill. kroner til ordningen. Egenandelen var i 1999 100 kroner døgnet for voksne pasienter. Dagens ordning er nærmere belyst i neste kapittel.
Referanser
St prp nr 165 (1974-75)
St prp nr 1, Tillegg nr 17 (1978-79)
Spørretimespørsmål nr 18, 23.10.1974
Bikset, A (1987): Vi kjøper helsetjenester i utlandet. Bodø: Høgskolesenteret i Nordland. Upubl.
Innst S nr 166 (1978-79)
St prp nr 1 Tillegg nr 4 (1983-84)
Budsjett-innst S nr 11 Tillegg nr 1(1983-84)
St prp nr 58 (1986-87)
St prp nr 1 Tillegg nr 9 (1989-90)
Kapstad, B. og K.Noreik (1994): Behandlingsreiser til Syden for reumatikere - medisinsk alternativ eller alternativ medisin? Tidsskr Nor Lægeforen nr. 2, 1994:114: 187-9
Sønbø Kristiansen, I. (1994): Behandling av reumatikere i Syden, Sesam i solen? Tidsskr Nor Lægeforen nr. 2, 1994:114: 153
St prpr nr 1 (1994-95)
Budsjett-innst S nr 11 (1994-95)
Budsjett-innst S nr 11 (1995-96)
St prp nr 1 (1995-96)
Bjerkhoel, F.J. (1993): Evaluering av utenlandsbehandlingen for revmatikere. Rapport 1993. Upubl.
Budsjett-innst S nr 11 (1997-98)
Tabell 3.1 Behandlingsreiseordningen i perioden 1976-1998
| Prøveordning (1976-78) | Periodiske forlengelser (1979-96) | Permanent ordning (1997-98) | |
| Formål | Alternativ til sykehusinnleggelse for å øke kapasitet | Supplement til norsk sykehusinnleggelse/Supplement til poliklinisk behandling/Alternativ til opptreningsinstitusjoner | Supplement og alternativ til norske tilbud |
| Grupper omfattet | Voksne og barn med- revmatiske lidelser- psoriasis | 1985: I tillegg:Barn: leddgikt/astma/allergi/lungesykdommer | 1998: I tillegg:Barn: atopisk eksem |
| Behandlingssted | |||
| Revmatiske sykdommer | Igalo, Jugoslavia | 1991: Balcova, Tyrkia | Balcova, Tyrkia |
| Psoriasis | Igalo | 1980: Lanzarote, Spania | Gran Canaria, Spania |
| 1995: Gran Canaria, Spania | |||
| Astma/lungesykdommer | 1985: Igalo, Jugoslavia1991: Gran Canaria, Spania | Gran Canaria, Spania | |
| Atopisk eksem | Gran Canaria, Spania | ||
| Uttak | Felles nasjonale retningslinjer | 1982: Forsøk med lokalt uttak | Felles nasjonale retningslinjer |
| Uttak: Helsedirektoratet (1976-77) | 1984: Sentralt uttak ved OSR/RH | Uttak: RH | |
| Uttak: OSR/ RH (1978) | |||
| Administrativt ansvar | Helsedirektoratet/RTVFra 1978: Helsedir/NSB | 1982: Sosialdepartementet/KS/NSB | RH |
| Reiseteknisk ansvar | NSBs Reisebyrå | NSBs Reisebyrå | NSBs Reisebyrå |
| Rapporteringsmyndighet | Helsedirektoratet | 1982: Sosialdepartementet1984: Helsedirektoratet1994: Sosial- og helsedep. | Sosial- og helsedepartementet |
| Finansiering | Statlig og fylkeskommunalt tilskudd | 1980: Fylkeskommunalt tilskudd1984: Statlig tilskudd1989: Statlig tilskudd/egenandel | Statlig tilskudd/egenandel |