Del 3
Omtale av særlige tema
5 Anmodningsvedtak
Vedtak nr. 189 (2007–2008), 3. desember 2007
Følgende ble vedtatt ved behandling av St.prp. nr 1 (2007–2008), jf. Budsjett-innst.S nr. 11 (2007–2008):
«Stortinget ber Regjeringen endre kvalitetsforskriften slik at lokalpolitisk behandling av kvalitetskravene til omsorgstjenesten sikres.»
Vedtaket ble truffet ved Stortingets behandling av St.prp. nr. 1 (2007–2008), jf. Budsjett-innst. S. nr. 11 (2007–2008). Hjemmel for å stille krav om lokalpolitisk behandling av kvalitetskrav til kommunale helse- og omsorgstjenester er tatt inn i helse- og omsorgstjenesteloven § 4-2. Den videre oppfølging har blitt sett i sammenheng med arbeidet med Meld. St. 10 (2012–2013) God Kvalitet – trygge tjenester, som ble lagt fram desember 2012. I tråd med uttalelser i meldingen sendte Helse- og omsorgsdepartementet i juli 2013 på høring forslag om endring av forskrift 27. juni 2003 nr. 792 om kvalitet i pleie- og omsorgstjenestene slik at det innføres et krav om lokalpolitisk behandling. Høringsfrist er satt til 25. oktober 2013.
Vedtak nr. 254 (2008–2009), 16. mars 2009
Følgende ble vedtatt ved behandling av Dokument nr. 8:128 (2007–2008) jf. Innst. S. nr. 138 (2008–2009):
«Stortinget ber Regjeringen kartlegge hvilket habiliterings- og rehabiliteringstilbud barn og voksne får etter cochlea implantatoperasjon.»
Helse- og omsorgsdepartmentet ga Helsedirektoratet i tildelingsbrevet for 2010 i oppdrag å kartlegge hvilke habiliterings- og rehabiliteringstilbud barn og voksen får etter cochlea-implantasjon. Oslo universitetssykehus HF har ferdigstilt kartleggingen av utviklingen av hørsel og språk hos en gruppe barn som har fått tosidig cochleaimplantat tidlig. Kartleggingen tyder på at den habiliteringen barna har fått, har gitt god hørsel og språkutvikling innenfor normalområdet dvs. at språkutviklingen for barna i studien lå innenfor de øvre og nedre grensene til befolkningen generelt når det gjelder språkutvikling.
Anmodningsvedtaket er med dette fulgt opp.
Vedtak nr. 255 (2008–2009), 16. mars 2009
Følgende ble vedtatt ved behandling av Dokument nr. 8:128 (2007–2008), jf. Innst. S. nr. 138 (2008–2009):
«Stortinget ber Regjeringen kartlegge den tverrfaglige oppfølgingen barn med cochlea-implantat frem til skolestart.»
Det vises til redegjørelse for vedtak nr. 254 ovenfor. Anmodningsvedtaket er med dette fulgt opp.
Vedtak nr. 556 (2008–2009), 19. juni 2009
Følgende ble vedtatt ved behandling av Ot.prp. nr. 83, jf. Innst. O. nr. 122 (2008–2009):
«Stortinget ber Regjeringen legge frem en egen sak om organisering og vilkår for den fremtidige ordningen med spesialistgodkjenning og utdanning av spesialister i helsevesenet».
Helsedirektoratet ble gitt i oppgave å utrede temaene i anmodningsvedtaket. De har hittil gitt en vurdering av om andre enn yrkesgrupper leger, tannleger og optikere bør ha offentlig spesialistgodkjenning og de har foretatt en gjennomgang av spesialistgodkjenningsordningen for optikere. Direktoratet leverte i 2012 rapporten Behovet for spesialisert kompetanse i helsetjenesten, en status-, trend- og behovsanalyse fram mot 2030. I 2013 leverte de en rapport om framtidens legespesialister.
Offentlig spesialistgodkjenning
Departementet har vurdert om flere yrkesgrupper skal ha offentlig spesialistgodkjenning enn leger, tannleger og optikere. I direktoratets utredning i saken påpekes på den ene siden at hensynet til pasientsikkerhet taler for en standardisert kvalitetsvurdering ved en utvidelse av offentlig godkjenningsordning. På den andre siden påpeker direktoratet faren for fragmenterte helsetjenester og dermed økte kostnader. Departementet ser argumenter vedrørende kvalitet, men vurderer at merverdien av en offentlig godkjenning i tillegg til kvalitetssikringen knyttet til autorisasjon av helsepersonellet ikke oppveier de negative sidene ved en utvidelse av ordningen.
Departementet legger vekt på at fragmenterte tjenester står i motstrid til behovene i samhandlingsreformen og det framtidige tjenestebehovet. I framtidas helsetjeneste er det behov for større fleksibilitet i hvordan helse- og omsorgspersonellet løser oppgavene. Det blir flere syke per tilgjengelig personell i tiårene framover. Derfor er det behov for oppmyking av profesjonsgrensene, bedre arbeidsdeling og utvidede roller for mange typer helsepersonell. En utvidelse av ordningen med offentlig spesialistgodkjenning er ikke i tråd med disse målene.
Det er behov for effektive og fleksible systemer for kompetanseoppbygging som møter raske endringer ved utvikling av ny teknologi og organisatoriske endringer. Det er en positiv utvikling i tilbudet av etter- og videreutdanninger for helsepersonell ved universiteter, høgskoler og fagskoler. Det skjer også kompetanseutvikling internt i virksomhetene og en rekke kurs og spesialiseringsmuligheter mv. i regi av profesjonsorganisasjonene. Det sees som mer hensiktsmessig at denne type tiltak for å styrke personellets kompetanse blir utviklet enn å utvide ordningen med offentlig godkjenning.
Departementet viser også til arbeidet med å avvikle ulike typer reguleringer og offentlige godkjenningsordninger med tanke på å raskere kunne omstille tilbudene. Det vises til beslutningen om å avvikle kvotefordelingen av legestillinger og departementets forslag om å avvikle godkjenningsordningen av sykehus. Offentlige godkjenningsordninger, også for helsepersonellet, bør i tråd med dette begrenses.
Helsedirektoratet overtok ansvaret for spesialistgodkjenning av leger, tannleger og optikere 1. oktober 2011 fra de respektive yrkesorganisasjonene. Organisasjonene gir etter avtale sakkyndige råd i enkeltsaker. Mange søknader er ufullstendige og må suppleres av søker før søknadsbehandlingen kan påbegynnes. Godkjenningsarbeidet er styrket i 2013 for å redusere saksbehandlingstiden. Et nytt elektronisk søknadsskjema til bruk i søknadsbehandlingen ble presentert i mai 2013.
Spesialistutdanning for leger og tannleger
Helse- og omsorgsdepartementet har på bakgrunn av Stortingets anmodning gitt Helsedirektoratet i oppdrag å gjennomgå legenes spesialistutdanning. Direktoratet skulle vurdere behov for endringer i innhold og struktur. Det var lagt vekt på at utdanningen skal være i tråd med de vedtatte reformene og tiltakene for å rette tjenestene inn mot befolkningens behov. Dette gjelder f.eks. at antall pasienter med sammensatte tilstander vil øke framover, flere har psykiske lidelser, flere har livstilsrelaterte og aldersrelaterte lidelser. Videre skal utdanningen ta innover seg endrede kompetansebehov som følge av utvikling i tjenestene og de medisinske fagene.
Helsedirektoratet har utarbeidet et forslag til hovedretning og rammer for en framtidig spesialistutdanning for leger. I arbeidet er det innhentet innspill fra arbeidsgrupper fra fagmiljøene i sykehusene, helseforetakene, de regionale helseforetakene, universitetene, pasientforeninger, KS, Spekter, Legeforeningen, Norsk Psykologforening og Norsk Sykepleierforbund.
De overordnede målene er iht. direktoratets utredning å få en høyere kvalitet i diagnostisering, behandling, oppfølging og samhandling om pasientene. I tillegg har pasientsikkerhet stått sentralt. Direktoratets hovedgrep er å etablere en fleksibel modell for spesialiststruktur som ivaretar behov for breddekompetanse og spisskompetanse, i tillegg til kompetanse som ses som sentral for legerollen som f.eks. etikk og kommunikasjon. Det er videre lagt vekt på en forbedret og effektivisert utdanning, basert på moderne pedagogikk med fokus på læringsutbytte.
Direktoratet har lagt vekt på at det må etableres en spesialiststruktur som er fleksibel, da det er raske endringer som påvirker kompetansebehovene. Selv om utviklingen går i retning av mer spesialisering og subspesialisering, krever sykehusstrukturen i Norge at hensynet til breddekompetanse ivaretas og styrkes. Dette er viktig både for den store gruppen pasienter i sykehus med flere og sammensatte sykdommer og for å ivareta de behovene som små og mellomstore sykehus har. Samtidig er det sentralt for å sikre gode, helhetlige forløp både innen spesialisthelsetjenesten og gjennomgående forløp mellom primær- og spesialisthelsetjenesten.
Det er foreslått en tredelt modell for utdanningen, der delene bygger på hverandre. I del 1 en er sentrale element i turnustjenesten ivaretatt. Den består av 18 måneders tjeneste, med 12 måneder på sykehus og 6 måneder i kommunehelsetjenesten som i den gamle turnustjenesten, og vil utgjøre en felles kompetanseplattform. Del 2 omfatter felles kompetanseplattform for grupper av fag, og del 3 er den spesialitetsspesifikke utdanningen.
Sentrale elementer i forslaget er:
Sterkere innretning av utdanningen mot de sykdommene og pasientgruppene som vil dominere framover, og endringene i tjenestene som følge av reformene
Større vekt på felles kunnskapsbaser og omgjøring av grenspesialiteter til hovedspesialiteter
Sterkere vekt på psykisk helse og mottaksmedisin/indremedisin
Turnustjenesten er noe revidert og er integrert i spesialistutdanningen som første felles bolk
Kommunikasjon, etikk, helsesystem, forskning, ledelse, samhandling er gjennomgående temaer i hele utdanningen
Større vekt på læringsmål, moderne pedagogiske læringsformer og kompetansetesting
Mer effektive utdanningsløp med nedkorting på gjennomsnittlig 1,5 år i forhold til tidligere
Mer ryddig ansvarsdeling og endrede roller.
Helse- og omsorgsdepartementet ser at forslaget i sin hovedretning svarer på oppdraget. Forslagene er innrettet på å bringe utdanningene i større grad inn mot framtidas helseutfordringer. Innenfor de tidsrammer som var stilt til disposisjon for direktoratet har det ikke vært rom for konsekvensutredninger og en grundig høring. Departementet har derfor bedt direktoratet om å gjennomføre dette før saken vurderes videre.
Spesialistgodkjenning av optikere
Offentlig spesialistgodkjenning av optikere gis i dag med hjemmel i lov om helsepersonell mv (helsepersonelloven) av 2. juli 1999 nr. 64 § 51, jf forskrift om spesialistgodkjenning av helsepersonell og turnusstillinger for leger av 21. desember 2000 nr. 1384. Det følger av forskriftens § 6 at den som har fått autorisasjon som optiker og som i tillegg har gjennomgått godkjent utdanning i kontaktlinsetilpasning, etter søknad kan få godkjenning som optiker med kontaktlinsekompetanse. Autoriserte optikere har hatt spesialistgodkjenning i kontaktlinsetilpasning siden 1972. Norges optikerforbund opplyser at om lag 90 pst. av alle optikere tar spesialistutdanningen. Utdanningen har vært en selvstendig videreutdanning, men ble også godkjent av Nokut som en del av mastergraden i optometri og synsvitenskap i 2007. I Norge er det kun Høgskolen i Buskerud som tilbyr utdanning for optikere.
En endret utdanningsmodell er trådt i kraft for studenter som startet høsten 2011. Kandidater som uteksamineres med bachelorgrad fra våren 2014 vil da også inneha kompetanse til å utføre tilpassing av de typer kontaktlinser som oftest blir valgt for pasienter i privat praksis. Denne kompetansen vil dermed ikke lenger være en del av grunnlaget for en spesialistgodkjenning etter hjemmelsgrunnlaget gjengitt ovenfor. Det legges til grunn at kompetanse på kontaktlinsetilpassing nå vil være tilstrekkelig ivaretatt i grunnutdanningen for optikere. Den nye kontaktlinsekompetansen vil kunne sammenliknes med hva som undervises i Danmark og Sverige i deres optikerutdanning. Høgskolen i Buskerud tilbyr også en modul med avansert kontaktlinsetilpasning på 30 studiepoeng (Kontaktlinser II) på masternivå. Denne modulen vil ikke være av tilstrekkelig omfang eller varighet til å kvalifisere til en offentlig spesialistgodkjenning i kontaktlinsetilpasning.
På denne bakgrunn tar departementet sikte på at spesialistgodkjenning for optikere i kontaktlinsetilpasning bortfalle. Da optikere fra 2014 vil ha kontaktlinsetilpasning i grunnutdanningen, vil det være naturlig å opphøre spesialistgodkjenningen f.o.m. 2015. Behov for overgangsordninger vil bli vurdert.
Spesialistutdanning av tannleger
Organisering og finansiering av spesialistutdanning av tannleger har vært gjenstand for en rekke utredninger de siste årene. Tannlegespesialister utdannes ved universitetene. Departementet legger til grunn at på sikt skal spesialistutdanning av tannleger organiseres som et integrert samarbeid mellom universitetene og de regionale odontologiske kompetansesentre, som er under oppbygging. Store deler av den kliniske praksis i spesialistutdanningen skal kunne foregå ved kompetansesentrene. I oppfølgingen av Stortingets behandling av St.meld nr. 35 (2006–2007) Framtidas tannhelsetjenester, er det et sentralt mål for departementet å sikre tilstrekkelig utdanningskapasitet og nødvendig geografisk fordeling av tannlegespesialister. Dette gjøres gjennom en gradvis opptrapping av departementets finansiering av spesialistutdanningene og utvikling av regelverket for utdanningene. Det vises til nærmere omtale under kap. 770, post 70.
Vedtak nr. 686 (2010–2011), 17. juni 2011
Følgende ble vedtatt ved behandling av Prop. 91 L (2010–2011):
«Stortinget ber regjeringen utrede videre de økonomiske og administrative konsekvensene og raskt komme tilbake til Stortinget med et forslag om rettighetsfesting av brukerstyrt personlig assistanse for brukere med stort behov innenfor den samme økonomiske rammen som gjelder i dag (jf. Innst. 424 L).»
Regjeringen har hatt på høring et forslag om endringer i pasient- og brukerrettighetsloven slik at brukere etter nærmere bestemmelser får rett til å få praktisk bistand og opplæring organisert som brukerstyrt personlig assistanse. Høringsfristen gikk ut 1. august 2013. Regjeringen tar sikte på så snart som mulig å fremme en lovproposisjon for Stortinget på bakgrunn av de innspill som har kommet under høringsrunden, og innenfor de rammer Stortinget har fastsatt.
Vedtak nr. 408 (2011–2012), 1. mars 2012
Følgende ble vedtatt ved behandling av Innst. 207 S (2011–2012):
«Stortinget ber regjeringen gjennomgå erfaringene fra ordningen med fast kontakt for ofre og pårørende i forbindelse med en krise og vurdere om den skal utvides til å bli en generell ordning for kommunene.»
Helsedirektoratet er gitt i oppdrag å gjennomgå ordningen som en del av deres oppdrag med å koordinere oppfølgingen av NOU 2012: 14, Rapport fra 22. juli-kommisjonen, jf. Innst. 207 (2011–2012) og direktoratets rapport Helseinnsatsen etter terrorhendelsene 22. juli 2011. Læring for bedre beredskap. Direktoratet skal gjennomgå den nevnte ordningen som en del av deres samlede oppfølgingsoppdrag. Departementet vil ta stilling til hvorvidt det skal tilbys fast kontaktperson i kommunene når evaluering av modellen for den proaktive oppfølgingen av rammede i kommunene er gjennomført. Evaluering av den proaktive tilnærmingen er forankret i Helsedirektoratets Oppfølgingsplan 2013–2014. Evalueringen er utsatt til 2014 for å kunne nyttiggjøre kunnskap fra forskningen på terrorens konsekvenser via longitudinelle studier gjennomført ved Nasjonalt kunnskapssenter om vold og traumatisk stress.
Vedtak nr. 412 (2012–2013), 19. mars 2013
Følgende ble vedtatt ved behandling av Dokument nr. 8:21 (2012–2013), jf. Innst. S. nr. 208 (2012–2013):
«Stortinget ber Regjeringen utarbeide en legemiddelmelding med ny, helhetlig gjennomgang av hele legemiddelpolitikken.»
Regjeringen tar sikte på å legge fram en legemiddelmelding våren 2015.
6 Folkehelsepolitikken
Regjeringen har som mål for folkehelsepolitikken at:
Norge skal være blant de tre landene i verden som har høyest levealder
befolkningen skal oppleve flere leveår med god helse og trivsel og reduserte sosiale helseforskjeller
vi skal skape et samfunn som fremmer helse i hele befolkningen
Målene er nærmere beskrevet i Meld. St. 34 (2012–2013) Folkehelsemeldingen. God helse – felles ansvar og Innst. 478 S (2012–2013). Målene bygger på regjeringens strategi for å utjevne sosiale helseforskjeller slik den er nedfelt i St.meld. nr. 20 (2006–2007) Nasjonal strategi for å utjevne sosiale helseforskjeller og i Nasjonal helse- og omsorgsplan som ble lagt fram i Meld. St. 16 (2010–2011).
Nasjonale virkemidler og tiltak
Regjeringen vil etablere et nasjonalt system for å følge opp folkehelsepolitikken. Det innebærer å utvikle resultatmål og indikatorer på tvers av sektorer for å følge utviklingen og utvikle nye tiltak. Det skal legges fram en stortingsmelding om folkehelse hvert fjerde år, første gang i 2015. Nasjonalt folkehelseinstitutt skal utgi en rapport om befolkningens helse hvert fjerde år som innspill til meldingen. Helsedirektoratet skal levere en rapport som presenterer status for folkehelsearbeidet og indikatorer på oppfølging av politikken. Rapporten skal også inneholde direktoratets faglige anbefalinger for å videreutvikle folkehelsearbeidet. Rapportene fra Nasjonalt folkehelseinstitutt og Helsedirektoratet vil bli sendt på høring og vil sammen med høringsuttalelsene være utgangspunktet for arbeidet med stortingsmeldingen.
Det er et mål å få bedre oversikt over helse og påvirkningsfaktorer. Folkehelseinstituttet skal utvikle et nasjonalt sykdomsbyrdeprosjekt for å få bedre kunnskap om ulike risikofaktorer og sykdomsgruppers bidrag til dødelighet og sykelighet i befolkningen. Instituttet vil få i oppdrag å styrke kunnskapen om effektive folkehelsetiltak gjennom forskning og forskningsbaserte evalueringer. Folkehelse skal få større plass i arbeidet til Nasjonalt kunnskapssenter for helsetjenesten, samtidig skal Folkehelseinstituttet få en tydeligere rolle i å oppsummere kunnskap på feltet. Videre vil regjeringen styrke folkehelseperspektivet i aktuelle utdanninger, bidra til å bygge opp kompetanse i kommuner og fylkeskommuner og utvikle bedre verktøy for å ivareta folkehelse på tvers av sektorer. Folkehelseinstituttet vil videreutvikle folkehelseprofilene til kommuner og fylkeskommuner. Barnebarometeret, som følger utviklingen i barn og unges oppvekstvilkår, vil bli oppdatert.
Regjeringen har lagt fram en felles strategi for hvordan Norge skal forebygge og behandle de fire største folkesykdommene: hjerte- og karsykdommer, diabetes, kols og kreft (NCD-strategi 2013–2017). Strategien er utarbeidet i tett dialog med de fire store pasientorganisasjonene Diabetesforbundet, Landsforeningen for hjerte- og lungesyke, Kreftforeningen og Nasjonalforeningen for folkehelsen. Arbeidet skal følges opp i samarbeid med organisasjonene. Regjeringen vil videre etablere et folkehelsepolitisk råd, ledet av helse- og omsorgsministeren. Formålet med rådet er å sikre politisk oppmerksomhet og bidra til bred forankring av folkehelsearbeidet på tvers av fagområder og sektorer. Rådet skal bidra i arbeidet med å følge opp folkehelsemeldingen og strategien for å forebygge de store folkesykdommene, og bidra med innspill til arbeidet med nye meldinger og strategier på folkehelsefeltet.
Regjeringen vil fortløpende vurdere om det er mulig å bruke økonomiske virkemidler mer effektivt for å få til en langsiktig styrking av folkehelsearbeidet. Regjeringen vil legge til rette for å bruke samfunnsøkonomiske vurderinger av folkehelsetiltak mer systematisk og vil videreutvikle bruken av reguleringer som virkemiddel for å påvirke tilgjengelighet til varer og tjenester som har betydning for helsen. I budsjettene framover vil regjeringen vurdere om det er mulig å endre de helserelaterte særavgiftene på en måte som bidrar til bedre folkehelse.
Regjeringen legger vekt på å ha et aktivt samarbeid med kommunesektoren om å utvikle og sette i verk folkehelsepolitikken. Samarbeidet vil bli forankret i konsultasjonsordningen mellom regjeringen og kommunesektoren. Helse- og omsorgsdepartementet har også bilaterale møter med KS om samarbeidsavtalene om samhandling og kvalitet i helse- og omsorgstjenesten. Som ledd i dette samarbeidet, er KS tildelt et økonomisk tilskudd til å bygge opp et læringsnettverk som skal bidra til å heve kompetansen og spre erfaring på folkehelseområdet.
Det er lang tradisjon for samarbeid mellom myndigheter og frivillige organisasjoner om folkehelsearbeid. Regjeringen vil utvikle samarbeidet med frivillig sektor om å sette deltakelse, medvirkning og sosial inkludering på dagsorden i det lokale folkehelsearbeidet. På nasjonalt nivå vil det bli etablert et kontaktforum om folkehelsearbeid mellom frivillige organisasjoner og Helse- og omsorgsdepartementet og andre berørte departementer. Forskning om deltakelse i frivillig arbeid som folkehelseressurs skal styrkes.
Næringslivet er en samfunnsaktør med stor innflytelse på flere områder som berører befolkningens helse og kan derfor spille en viktig rolle i folkehelsepolitikken. Regjeringen vi fremme et helsevennlig næringsliv gjennom tre overordnede strategier: 1) bidra til en bevisstgjøring og utvikling av hva som ligger i næringslivets samfunnsansvar, 2) vurdere tiltak for å styrke myndighetenes virkemidler for å beskytte mot helseskader og fremme en mer helsevennlig produksjon av produkter og tjenester, og 3) ta initiativ til en mer formalisert dialog og gjensidig forpliktende avtaler.
Utviklingen med en stadig mer globalisert verden har stor betydning for det norske samfunnet. Varer, tjenester, arbeidskraft og kapital flyter i stadig større omfang over landegrensene. Globaliseringen har også bidratt til å sette helsespørsmål sterkere på dagsorden. Internasjonale normer og regler blir mer forpliktende og berører i større grad den nasjonale helsepolitikken. I tillegg har mange land de samme helseutfordringene og flere av utfordringene er grenseoverskridende. Regjeringen vil styrke det internasjonale arbeidet på folkehelseområdet og arbeide for retten til å gjennomføre nasjonale tiltak for å styrke folkehelsen innenfor det internasjonale rammeverket for handel.
6.1 Utjevning av levekår og sosial inkludering
I folkehelsemeldingen er det lagt vekt på at befolkningens helse og sosiale forskjeller i helse henger nært sammen med velferdsutvikling og forskjeller i levekår og inntekt. Folkehelsepolitikken skal bygge videre på den norske velferdsmodellen med universelle velferdsordninger, arbeidslinjen, demokrati, deltakelse og inkludering. Kunnskapen om betydningen av sosial kapital og sosial støtte skal styrkes.
Redusere økonomiske forskjeller
Regjeringens utjevningspolitikk har som overordnet mål at forskjellene i levekår skal være små. Et rettferdig og solidarisk samfunn uten store forskjeller mellom grupper og generasjoner skaper gode vilkår for å fremme folkehelsen. Et samfunn preget av økonomisk likhet gir større frihet, likeverd og muligheter for den enkelte. Målene for inntektsutjevning og sosial inkludering er å: 1) redusere økonomiske forskjeller, 2) bekjempe fattigdom, 3) sikre grunnleggende økonomisk trygghet for alle og 4) forbedre levekårene til de vanskeligst stilte.
I Meld. St. 30 (2010–2011) Fordelingsmeldingen har regjeringen presentert virkemidler og innsatsområder som er grunnleggende i en helhetlig og langsiktig innsats for å forebygge lavinntekt og fattigdom. En viktig forutsetning for å skape et samfunn med små sosiale og økonomiske forskjeller er å gi alle barn og unge samme muligheter til å delta og utvikle seg, uavhengig av foreldrenes økonomiske bakgrunn og sosiale situasjon. Regjeringen legger vekt på å fremme sosial mobilitet og endre forhold som skaper og opprettholder sosiale og økonomiske forskjeller. Fattigdom skal bekjempes gjennom innsats rettet mot barnefamilier og oppvekstmiljø, i barnehager, skoler og utdanning, i arbeidslivet og gjennom velferdsordningene. Flere skal inkluderes i arbeidslivet og kunne leve av egen inntekt. Inntektssikringsordninger og skattesystemet bidrar til fattigdomsbekjempelse og omfordeling. Regjeringen la sammen med statsbudsjettet for 2007 fram en handlingsplan mot fattigdom.
I Meld. St. 45 (2012–2013) Frihet og likeverd – Om mennesker med utviklingshemming har regjeringen lagt fram en politikk for å bedre levekårene for utviklingshemmede.
Grunnleggende økonomisk trygghet
Inntektssikringsordningene i folketrygden gir økonomisk trygghet ved å sikre den enkelte inntekt og kompensere for særlige utgifter ved bl.a. arbeidsløshet, aleneomsorg for barn, sykdom og uførhet. Samtidig skal inntektssikringsordningene bidra til hjelp til selvhjelp med sikte på at den enkelte skal kunne forsørge seg selv. Deltakelse i arbeidslivet gir for de fleste en betydelig velferdsgevinst og arbeid er også det viktigste for å unngå fattigdom og sosial eksklusjon. Høy sysselsetting gir også samfunnet større verdiskaping og et tryggere økonomisk grunnlag for velferden.
Samtidig skal det legges til rette for at personer med nedsatt funksjonsevne skal sikres likeverdige levekår, livskvalitet og aktive selvstendige liv på linje med den øvrige befolkningen. Folketrygden dekker en rekke hjelpemidler til bedring av arbeidsevnen og funksjonsevnen i dagliglivet.
Sosial boligpolitikk
Trygge boforhold fremmer helse, tilknytning til arbeidslivet og muligheten for å stå i et utdanningsløp. Boligen og bomiljøet er viktig for integrering, for å forebygge kriminalitet og skape gode oppvekstvilkår.
Selv om de fleste i Norge bor trygt og godt, er det mange som ikke får dekket boligbehovene. I Meld. St. 17 (2012–2013) Byggje – Bu – Leve er det vist til at regjeringen vil legge fram en ny nasjonal strategi for boligsosialt arbeid i 2014. Strategien skal bidra til at flere får et egnet sted å bo, at flere får den oppfølgingen de trenger for å mestre boforholdet og hverdagen, og til å styrke den boligsosiale kompetansen.
Tilknytning til arbeidslivet
Arbeid til alle er et hovedmål for regjeringen. Arbeid er grunnlag for velferd både for individer og samfunn. Det gir den enkelte et selvstendig økonomisk livsgrunnlag og mulighet til selvrealisering og sosial inkludering. Høy sysselsetting motvirker fattigdom, utjevner økonomiske og sosiale forskjeller og fremmer likestilling mellom kvinner og menn. Arbeids- og velferdspolitikken skal bidra til høy yrkesdeltakelse og forebygge langvarig ledighet og utstøting fra arbeidslivet.
Det er gjennomført en rekke tiltak for å styrke grunnleggende ferdigheter og øke gjennomføringen i videregående opplæring. Offentlige og private skoler med ungdomstrinn vil få tilbud om støtte til skolebasert kompetanseutvikling. Andre innsatsområder er ny lærerutdanning, et varig system for etter- og videreutdanning, yrkesrådgivning og rettlederkorps for skoleutvikling. Prosjektet Ny giv retter innsatsen mot de svakeste elevene i siste del av 10. trinn og i videregående opplæring. For å få på plass et bedre system for å følge opp unge som står utenfor opplæring og arbeid, blir det lagt vekt på å styrke samarbeidet mellom den fylkeskommunale oppfølgingstjenesten, de videregående skolene, fagopplæringen, kommunene og Nav.
Program for basiskompetanse i arbeidslivet skal bidra til å styrke voksne arbeidstakeres grunnleggende ferdigheter. Det gjennomføres også forsøk med ulike modeller for videregående opplæring på arbeidsplassen. Kunnskapsnivået skal bedres gjennom motivasjon, god veiledning og fleksible ordninger for læring innenfor og utenfor utdanningssystemet.
Regjeringen la i august 2013 fram Meld. St. 46 (2012–2013) Flere i arbeid, med fokus på tiltak som støtter opp om arbeidslinjen og målet om arbeid for alle. Gjennom intensjonsavtalen om et mer inkluderende arbeidsliv har det vært satt i gang en rekke tiltak for å skape et mer inkluderende arbeidsliv. Det er fastsatt tre delmål for avtalen om et inkluderende arbeidsliv: redusert sykefravær, inkludering av flere med redusert funksjonsevne og økning av den reelle pensjoneringsalderen. Det er enighet om at arbeidsplassen er den viktigste arenaen og det er bl.a. satt i verk en rekke tiltak for tidlig oppfølging av og tilrettelegging for sykmeldte. Det systematiske, forebyggende helse-, miljø- og sikkerhetsarbeidet i virksomhetene vektlegges også nå i større grad, og arbeidsmiljømyndighetene har fått en tydeligere rolle enn tidligere. Gjeldende avtale utløper 31. desember 2013 og regjeringen ønsker å videreføre det gode samarbeidet med partene i arbeidslivet om et mer inkluderende arbeidsliv.
Trygge oppvekstvilkår
Målet er at alle barn skal ha like muligheter til utvikling uavhengig av foreldres økonomi, utdanning, etnisk og geografisk tilhørighet. Regjeringen vil bidra til gode oppvekstvilkår gjennom tiltak for å styrke foreldrenes kompetanse, videreutvikle kvalitet på barnehager og skoler, videreutvikle og styrke helsestasjons- og skolehelsetjenesten og sikre bedre samhandling mellom tjenestene.
Rett til barnehageplass og en storstilt barnehageutbygging har gitt alle barn mulighet til å gå i barnehage. I Meld. St. 24 (2012–2013) Framtidens barnehage har regjeringen lagt fram en rekke tiltak for å bedre kvaliteten på tilbudet. En helhetlig kompetansestrategi for perioden 2014 til 2020 ble lagt fram i august 2013. Det arbeides med å oppfylle dagens pedagognorm, øke andelen ansatte med relevant utdanning og innføre en bemanningsnorm.
Stortinget har vedtatt endringer i barnevernloven som skal sikre god kvalitet i barnevernet gjennom krav til rettssikkerhet, forsvarlighet og medvirkning. Regjeringen har gjennomført et barnevernsløft som har gjort det mulig å styrke rekrutteringen til det kommunale barnevernet. Kunnskaps- og kompetanseutvikling og god samhandling mellom forvaltningsnivåene og mellom tjenestene skal bidra til å bedre kvaliteten. Det skal lages retningslinjer for samarbeid og ansvarsdeling mellom barnevernet og Nav. Fire departement har lagt fram en felles strategi for å forebygge og avdekke vold og overgrep mot barn og unge. Tilskuddsordningen til barne- og ungdomstiltak i større bysamfunn skal bidra til bedre levekår og sosial inkludering. Det vil bli etablert en ny nasjonal tilskuddsordning mot barnefattigdom. Målet er å gi flere barn og unge fra lavinntektsfamilier mulighet til å delta i ferie- og fritidsaktiviteter.
Det er et mål å øke deltakelsen blant barn og unge som i liten grad deltar i kultur og frivillig organisasjonsliv. Idrett, kunst og kultur er blant de viktigste fritidsaktivitetene for barn og unge og sentrale for fysisk, kulturell og sosial utfoldelse. Et åpent og inkluderende frivillig organisasjonssamfunn er en forutsetning for deltakelse og en arena for fellesskap og demokrati. Barn og ungdom er den viktigste målgruppen for den statlige idrettspolitikken og det skal legges til rette for et allsidig tilbud om idrett og fysisk aktivitet. Det vises til Meld. St. 10 (2011–2012) Kultur, inkludering og deltaking, St.meld. nr. 39 (2006–2007) Frivillighet for alle, Meld. St. 26 (2011–2012) Den norske idrettsmodellen og Innst. 211 S (2012–2013).
Helsevennlig arbeidsliv
Målet er et mer inkluderende arbeidsliv og trygge og sikre arbeidsmiljøer. Arbeid gir økonomisk trygghet og bidrar til å utjevne sosiale forskjeller. Like sentralt er betydningen for deltakelse i samfunnet, livskvalitet, mestring og arbeidsglede. Et mer inkluderende arbeidsliv kan bidra til bedre helse og mindre helseforskjeller i befolkningen.
Generelt er arbeidsmiljøet i Norge godt, men det gjenstår betydelige utfordringer med å sikre et forsvarlig arbeidsmiljø for alle. Enkelte bransjer er preget av mange useriøse bedrifter og sosial dumping, og det er en fare for at slike forhold kan bre seg til andre deler av arbeidslivet. Videre er deler av arbeidslivet preget av høyt langtidssykefravær, frafall og utstøting.
I 2013 la regjeringen fram Handlingsplan 3 for et anstendig og seriøst arbeidsliv mot sosial dumping. Handlingsplanen bygger på de tidligere handlingsplanene mot sosial dumping og innholder nye tiltak for å styrke kontrollen og sikre bedre etterlevelse av regelverket i hele arbeidslivet. Arbeidet med det treparts bransjeprogrammet er videreført gjennom oppstart av bransjeprogrammer i veg- og utelivsbransjen.
Gjennom Den kulturelle nistepakka er det gitt tilskudd til kulturtiltak på arbeidsplassen som skal bidra til bedre arbeidsmiljø og redusert sykefravær. I Meld. St. 44 (2012–2013) Likestilling kommer ikke av seg selv har regjeringen lagt rammene for å videreutvikle likestillingspolitikken og organiseringen av det offentlige likestillingsarbeidet. Arbeidet for å fremme likestilling vil i stor grad handle om arbeidslivet. Samarbeidet mellom myndighetene og partene i arbeidslivet skal forsterkes og det skal legges til rette for lokalt utviklingsarbeid.
Aktiv og trygg aldring
Det er et mål å utvikle et samfunn som bidrar til å fremme en aktiv og trygg aldring. Regjeringen vil legge til rette for at folk kan stå lenger i arbeidslivet, bekjempe aldersdiskriminering og legge til rette for å fremme eldres deltakelse i samfunnet. Bedre tilgjengelighet til transport og tilrettelegging for kulturelle og frivillige aktiviteter, skal bidra til selvstendighet og deltakelse. Helse- og omsorgstjenesten skal legge mer vekt på forebygging og egenmestring. Universell utforming og lokal planlegging skal bidra til at omgivelsene legges til rette for en aktiv alderdom. Videre må utvikling av tjenestetilbudet ta hensyn til at det blir stadig flere eldre med innvandrerbakgrunn
Seniorers deltakelse i arbeidslivet er relativt høy i Norge sammenliknet med de fleste andre land. Pensjonsreformene og trepartssamarbeidet om et inkluderende arbeidsliv bidrar til dette. Mange kombinerer pensjon og arbeid gjennom de fleksible mulighetene etter fylte 62 år. Det er viktig å følge utviklingen og den sosiale fordelingen i arbeidsdeltakelsen. Andelen uførepensjonister har gått noe ned blant de eldre aldersgruppene, men den er fortsatt høy. Regjeringen følger opp gjennom stortingsmeldingen om flere i arbeid. Enkelte seniorer opplever aldersdiskriminering, eller at den formelle aldersgrensen er til hinder for å fortsette i arbeid. Arbeidsdepartementet foretar derfor en gjennomgang av aldersgrensebestemmelsene.
Regjeringen legger vekt på å stimulere og inkludere eldre som ressurs i frivillig arbeid. Alle skal kunne oppleve et mangfold av kulturtilbud og kunstneriske uttrykk og delta i et aktivt kulturliv. Tilskuddsordningen Den kulturelle spaserstokken bidrar til engasjement og bredde i kulturtiltak for eldre.
6.2 Mulighet for sunne valg
Det er et mål å redusere sosiale forskjeller i helseatferd. Det skal bli lettere å velge sunt, og det skal spesielt legges vekt på tiltak rettet mot barn og unge. Det er et langsiktig mål at alle barn og unge skal ha tilgang til sunne måltider i skole og barnehage og at det innenfor dagens ordning skal legges til rette for daglig fysisk aktivitet i skolehverdagen. Det skal legges til rette for helsevennlige arenaer, f.eks. ved å skape alkohol- og tobakksfrie arenaer for barn og unge, helsefremmende arbeidsplasser og tilbud om sunnere mat på idretts- og kulturarrangementer.
Kosthold og ernæring
Til tross for flere positive utviklingstrekk i matvareforbruket de senere årene, har kostholdet til store deler av befolkningen klare ernæringsmessige svakheter. De største utfordringene framover er å øke inntaket av grønnsaker, frukt, grove kornprodukter og fisk og å redusere inntaket av mettet fett, salt og sukker.
Den nasjonale kostholdsundersøkelsen blant voksne fra 18 til 70 år, Norkost 2010–2011, viste et høyt inntak av mettet fett med kjøtt og kjøttprodukter, ost og smør eller margarin som viktigste kilder. Helsemyndighetene anbefaler et totalt inntak av frukt og grønnsaker på omkring 500 gram daglig. Kun drøyt 20 pst. av de voksne spiste anbefalt mengde av disse varene. Brusforbruket er redusert over tid, men det gjennomsnittlige forbruket er fortsatt over 60 liter sukkerholdig brus per person i året. Forbruket av godterier har økt betydelig de siste 30 årene og var 14 kilo per innbygger i 2011. Det gjennomsnittlige inntaket av salt i befolkningen er anslått til om lag 10 gram per person daglig, dobbelt så høyt som anbefalt. Kostens innhold av transfettsyrer har minsket fra fire til under en energiprosent de siste 25 årene. Dette er i tråd med anbefalingene. Imidlertid kan vi ikke utelukke at grupper i befolkningen, f.eks. grupper av innvandrere, kan ha et høyt inntak. Forslag til forskrift for å regulere innhold av industriframstilt transfett er sendt på høring høsten 2013.
Norkost-undersøkelsen viste enkelte sosiale ulikheter i valg av matvarer og inntak av næringsstoffer, bl.a. hadde de med kortest utdanning høyere inntak av brus og saft og lavere inntak av kornvarer, grønnsaker, frukt og bær. Tilsvarende sosiale forskjeller er vist i helsevaneundersøkelsene blant skoleelever.
Kostholdsarbeidet i Norge har vært forankret i Handlingsplan for bedre kosthold i befolkningen (2007–2011). Verdens helseorganisasjons evaluering av kostholdsarbeidet og Helsedirektoratets sluttrapport om handlingsplanen utgjør et viktig grunnlag for å utvikle arbeidet framover. Målet er å bedre befolkningens kosthold i tråd med helsemyndighetenes anbefalinger og redusere sosiale forskjeller i kosthold. Målet må ses i sammenheng med Verdens helseorganisasjons globale mål for å forebygge og kontrollere sykdommer som ikke er smittsomme (non-communicable diseases, NCD). I Norge bruker vi gjerne begrepet livsstilssykdommer, men det betyr ikke at livsstil er eneste årsak til sykdom. Innenfor dette arbeidet er det utarbeidet ni mål og 25 indikatorer. Fire mål og tolv indikatorer er relatert til kosthold.
Begrensning av befolkningens saltinntak er ifølge Verdens helseorganisasjon blant de mest kostnadseffektive tiltakene i folkehelsearbeidet. Mesteparten av saltet i gjennomsnittskosten kommer fra industribearbeidede matvarer og mat spist på serveringssteder. En reduksjon av salt i slike matvarer vil kunne ha meget stor betydning for befolkningens saltinntak.
Helsedirektoratet og Mattilsynet samarbeider om et felles system for mat- og kostholdsovervåking. Dataene brukes til utforming og evaluering av ernæringspolitikken, i folkehelsestatistikk og i risikovurderinger i regi av Vitenskapskomiteen for mattrygghet. Helsedirektoratet samarbeider med Mattilsynet om videreutvikling av Mat på data.
Merkeordningen Nøkkelhullet har siden innføringen i 2009 blitt godt kjent og fått en viktig posisjon både blant forbrukerne og i næringen. I januar 2013 kjenner 98 pst. til merket og en av to sier merket gir hjelp til sunnere valg. Antall nøkkelhullsmerkede produkter i handelen økte fra 1532 i 2011 til 1738 produkter i 2012. I følge Norsk Spisefakta 2012 brukes merket uavhengig av sosial tilhørighet, utdanning og bosted. Helsedirektoratet og Mattilsynet følger opp ordningen med informasjons-, tilsyns- og utviklingsarbeid. Nøkkelhullsforskriften revideres i 2013–2014.
Helsedirektoratet ga i 2011 ut nye matvarebaserte kostråd. I en tid med mange ulike kostholdsråd i media, er det avgjørende med kontinuerlig og tydelig kommunikasjon om helsemyndighetenes anbefalinger. Helsedirektoratet initierte i 2012 en langsiktig satsing for å øke kunnskapen i befolkningen. Andelen som kjenner kostrådene økte fra 32 pst. i januar 2012 til 41 pst. i januar 2013 og tilliten fra 51 pst. til 60 pst. Det er fortsatt et betydelig potensial for å øke kunnskapen om kostrådene og sammensetning av et sunt kosthold, særlig blant yngre aldersgrupper. Sjømatprogrammet Fiskesprell videreføres og videreutvikles og har i 2013 inngått et samarbeid med Opplysningskontoret for frukt og grønt.
Helsedirektoratets retningslinjer for skolemåltidet i grunnskole og videregående skole skal revideres. I 2013 er det gjort en kartlegging av mat og måltider i skole og skolefritidsordning. Resultatene fra kartleggingen vil danne grunnlag for revidering av retningslinjer for skolemåltidet. God ernæring og regelmessig fysisk aktivitet er viktig for helse, trivsel og læring i barnehager og skoler. Kunnskapsdepartementet og Helse- og omsorgsdepartementet etablerte høsten 2013 et Nasjonalt senter for mat, helse og fysisk aktivitet. Senteret skal synliggjøre og formidle sammenhengen mellom helse og barn og unges læring, læringsmiljø og læringsutbytte, med vekt på sunne måltider, gode matopplevelser og daglig fysisk aktivitet. Senteret skal være en ressurs for fagene mat og helse og kroppsøving. Det vises til kap. 719, post 21.
Norge har vært pådriver for Verdens helseorganisasjons anbefalinger for markedsføring av mat og alkoholfrie drikkevarer som ble vedtatt på Verdens helseforsamling i mai 2010. Anbefalingene gir medlemslandene grunnlag for å utforme ny eller styrke eksisterende politikk på området.
Norsk matvarebransje har utviklet et nytt og forbedret selvreguleringssystem for markedsføring rettet mot barn, med bl.a. Matvarebransjens faglige utvalg (MFU). Høsten 2015 vil departementene i samråd med bransjen evaluere systemet. Dersom evalueringen viser at markedsføringstrykket ikke er tilstrekkelig redusert, vil regjeringen på nytt vurdere å forskriftsregulere begrensninger på markedsføring rettet mot denne gruppen.
Det mangler nyere data om amming, men data fra 2006–2007 viste at under 10 pst. fullammet i tråd med anbefalingene, men at det likevel var 50 pst. som ammet ved 12 måneders alder. Mor-barn-vennlig initiativ har vist seg velegnet til å beskytte, fremme og støtte amming. I 2012 ble mer enn 90 pst. av barn i Norge født ved sertifiserte Mor-barn-vennlig sykehus. Mor-barn-vennlig initiativ er utvidet til også å omfatte helsestasjoner. Om lag halvparten av barna tilhører en helsestasjon som er sertifisert eller er i ferd med å sertifiseres som Ammekyndig helsestasjon. Nasjonal kompetansetjeneste for amming har godkjennings- og oppfølgingsansvar. Det arbeides med å etablere en nasjonal ammestatistikk.
Fysisk aktivitet
Det totale aktivitetsnivået i befolkningen er lavt og viser negativ utvikling. Fysisk aktivitet som tidligere var en naturlig del av arbeid og daglige gjøremål er sterkt redusert. Samfunnsutviklingen har ført til at vi verken i måten vi arbeider eller forflytter oss på, får tilstrekkelig fysisk aktivitet. En svak økning i trening og mosjon på fritiden de siste tiårene i deler av befolkningen, kompenserer ikke for sterkt redusert hverdagsaktivitet hos de fleste blant oss.
Nasjonale kartlegginger viser at kun 20 pst. blant voksne og eldre oppfyller anbefalingen om minimum 30 minutter daglig fysisk aktivitet. Det er sosiale forskjeller i fysisk aktivitet blant voksne. 25 pst. av dem med minst fire års høgskole- eller universitetsutdanning oppfyller anbefalingene sammenliknet med 16 pst. blant dem med grunnskole som høyest fullførte utdanning. Rundt 90 pst. av landets seksåringer er moderat fysisk aktive i minst 60 minutter hver. Også gutter i niårsalderen følger i stor grad anbefalingene. Blant ni år gamle jenter er det derimot bare 70 pst. som er moderat fysisk aktive i minst 60 minutter hver dag, slik anbefalingen er. Blant 15-åringene kan omtrent halvparten defineres som aktive.
Fysisk inaktivitet og stillesitting registrert med aktivitetsmåler viser at fra seksårs alder øker inaktiv tid per dag i gjennomsnitt med 17 minutter for hvert år opp til femtenårsalderen. En sammenlikning av data fra 2005/2006 med data fra 2011 viser at tiden som brukes til stillesitting øker blant niåringer og femtenåringene. I kartleggingen av stillesitting blant voksne viser objektive mål at kvinner og menn i snitt er fysisk inaktive ni av de 14 timene aktivitetsmålerne har vært brukt.
Folkehelsemeldingen legger grunnlag for en sektorovergripende innsats for å fremme befolkningens fysiske aktivitet. Hovedutfordringen er å øke andelen som oppfyller anbefalingene om fysisk aktivitet. For personer som er lite aktive, vil selv en liten økning i aktivitetsnivået gi en betydelig helsegevinst i form av bedre livskvalitet, økt funksjonsevne og redusert risiko for sykdom og helseplager. Mål må ses i sammenheng med WHOs globale mål for å forebygge og kontrollere sykdommer som ikke er smittsomme, jf. NCD-strategi 2013–2017.
Helsemyndighetene vil framover styrke informasjonen til befolkningen om betydningen av fysisk aktivitet, hva som skal til for å oppnå helsegevinst for den enkelte og helsekonsekvenser av fysisk inaktivitet og stillesitting. Det skal legges vekt på kunnskapsformidling og positiv informasjon og inspirasjon til daglig bevegelse. Et mål på sikt vil være å gjøre 30 minutter om dagen like kjent som fem om dagen. Det vises til kap. 719, post 21.
Helsedirektoratet har i 2013 ferdigstilt et oppdatert kunnskapsgrunnlag om fysisk aktivitet, herunder samfunnsøkonomiske beregninger. Dette kunnskapsgrunnlaget vil ligge til grunn for videre arbeid med fysisk aktivitet, herunder oppfølgingen av tiltak i folkehelsemeldingen og NCD-strategi 2013–2017.
Kommunale frisklivssentraler har tilbud om tilpasset fysisk aktivitet og skal også ha oversikt over aktuelle aktivitetstilbud i nærmiljøet. Mange frivillige organisasjoner og private aktører samarbeider med frisklivssentraler om lavterskeltilbud for fysisk aktivitet. Gode lavterskeltilbud er viktige for at personer som i utgangspunktet er fysisk inaktive skal finne tilbud som passer dem. Det vises til kap. 762, og til kap. 719 post 21, 60 og 73.
Som oppfølging av folkehelsemeldingen skal det vurderes hvordan skoledagen kan organiseres slik at elevene sikres minst en time fysisk aktivitet hver dag. Skolen står fritt til å arbeide for mer fysisk aktivitet, enten dette gjøres ved å benytte dette som metode i andre fag eller i form av lek og fysisk aktivitet for elevene. Erfaringer fra gjennomførte og pågående tiltak ved både grunn- og videregående skoler viser at god tilrettelegging for fysisk aktivitet fremmer fysisk form og har positiv virkning på elevenes konsentrasjonsevne og atferd i klasserommet samt på det psykososiale læringsmiljøet. Nasjonalt senter for mat, helse og fysisk aktivitet vil bistå i å samle og formidle kunnskap, erfaringer og gode eksempler.
Meld. St. 26 (2011–2012) Den norske idrettsmodellen og Innst. 211 S (2012–2013) vektlegger virkemiddelbruk som vil bidra til økt fritidsaktivitet for flere. Dette gjelder bl.a. idrettstilbud som favner alle barn og unge og som forhindrer tidlig frafall fra idretten, anleggsutvikling med appell til ungdom og til egenorganisert fysisk aktivitet og friluftsliv. Se også omtale under 6.1, Trygge oppvekstvilkår over.
Folkehelsemeldingen varsler en rekke tiltak for å fremme et aktivt friluftsliv for alle. Hensynet til befolkningens helse og fysiske aktivitet skal få større plass i steds- og nærmiljøutvikling, og det skal legges et grunnlag for mer miljø- og helsevennlig transportløsninger. Se omtale under 6.3 Miljø og helse.
Tobakk
Røyking fører hvert år til om lag 5100 dødsfall i Norge, noe som tilsvarer 13 pst. av alle dødsfall. I gjennomsnitt taper hver person som døde av røyking 11 leveår, og om lag halvparten av storrøykerne dør før 70-årsalderen. Beregninger har vist at de totale samfunnskostnadene er svært høye.
I 2012 røykte 16 pst. av befolkningen (16 til 74 år) daglig, mot 17 pst. i 2011, det vil si om lag 40 000 færre røykere. I tillegg røykte ti pst. av og til. Andelen dagligrøykere blant unge (16 til 24 år) var sju pst., mot 11 pst. året før. I tillegg røykte 13 pst. unge av og til. Det er store sosiale og geografiske forskjeller i røyking. Blant dem med kort utdanning røykte 34 pst. daglig, og blant dem med lang utdanning røykte sju pst. I Finnmark røykte 28 pst. daglig, mens i Oslo røykte 14 pst. Blant gravide røykte i 2012 om lag ni pst. ved svangerskapets begynnelse, og om lag seks pst. ved svangerskapets slutt. Etter noen år uten nedgang, ser utviklingen igjen ut til å peke nedover.
Samtidig som stadig færre røyker, er det flere som bruker snus. I 2012 brukte 9 pst. av befolkningen snus daglig, mot 8 pst. i 2011. Å bruke snus er imidlertid først og fremst et ungdomsfenomen. Blant unge (16 til 24 år) brukte 19 pst. snus daglig, mot 18 pst. året før. Snusbruk er vanligere blant unge menn, 25 pst. brukte snus daglig mot 14 pst. blant unge kvinner. De siste par årene har økningen vært størst blant unge kvinner. Det er 10 pst. blant unge som bruker snus av og til.
Departementet la våren 2013 fram en ny nasjonal strategi for arbeidet mot tobakksskader for perioden 2013–2016. Målet for det tobakksforebyggende arbeidet er å hindre at unge begynner å røyke eller snuse, motivere og gi hjelp til snus- og røykeslutt, og beskytte befolkningen og samfunnet mot tobakksskadene. Strategiens fire hovedelementer er restriktiv tobakkslovgivning, videreføring av det høye avgiftsnivået på tobakk, massemediekampanjer og etablering av et nasjonalt tobakksavvenningstilbud.
Det er de brede befolkningsrettede tilnærmingene med bruk av både regulatoriske og økonomiske virkemidler sammen med kampanjer og tiltak innen helsesektoren, som er dokumentert å ha den sterkeste langsiktige virkningen på tobakksforbruket i en befolkning. Den samlede innsatsen av slike tiltak har ført til at Norge har hatt den sterkeste nedgangen i andel røykere av OECD-landene fra 2000 til 2010.
Våren 2013 vedtok Stortinget en rekke endringer i tobakksskadeloven med formål å hindre barns tilgang til tobakksvarer, gjøre flere arenaer røykfrie og styrke vernet mot passiv røyking. Fra 1. juli 2013 ble visjonen om et tobakksfritt samfunn inntatt i lovens formålsbestemmelse. Videre trådte en normativ bestemmelse om barns rett til et røykfritt miljø i kraft, sammen med et forbud mot salg av tipakninger sigaretter. Fra 1. januar 2014 gjelder de nye forbudene mot tobakkssponsing og forbrukertesting. Fra 1. juli 2014 vil det ikke lenger være lovlig med røykerom i arbeidslokaler og offentlige lokaler, med visse unntak. Fra samme tid innføres tobakksfrie barnehager og skoler, røykfrie inngangspartier til helseinstitusjoner og offentlige virksomheter og forbudet mot selvbetjening av tobakksvarer. Fra 1. januar 2015 innføres en kommunal bevillingsordning for salg av tobakksvarer.
Det ble i 2012 gjennomført to massemediekampanjer med temaene helseskader ved røyking og beskyttelse av barn mot passiv røyking. Evalueringer viser at kampanjene i noen grad førte til økt kunnskap om helserisiko og motiverte til røykeslutt. I januar 2013 ble det gjennomført en kampanje med det formål å formidle kunnskap om at selv det å røyke av og til er helseskadelig.
Helsedirektoratet har kurset om lag 100 slutteveiledere til frisklivssentraler. Direktoratet tilbyr landsdekkende hjelp til snus- og røykeslutt gjennom Røyketelefonen, tilrettelagte nettjenester og en applikasjon for smarttelefoner. Det er fortsatt noe over halvparten av landets skoler som bruker skoleprogrammet FRI. Det er i denne aldersgruppen røyking har gått kraftigst ned, om lag like mye blant menn og kvinner. Helsedirektoratet jobber videre med å sørge for at helsepersonell etterspør tobakksbruk ved konsultasjoner, benytter minimal intervensjon og henviser til kunnskapsbaserte metoder for tobakksavvenning.
Norge er, sammen med 175 andre land samt EU, part i Verdens helseorganisasjons tobakkskonvensjon. Det femte partsmøtet ble gjennomført høsten 2012, hvor en protokoll mot ulovlig handel med tobakksvarer ble vedtatt. Norge har undertegnet protokollen og satt i gang prosessen med ratifikasjon.
Alkohol
Alkoholkonsumet i Norge har lenge vært økende, men gjennomsnittlig solgt alkoholmengde per innbygger har gått noe ned etter 2008. I 2012 var det registrerte forbruket 6,21 liter ren alkohol per person 15 år og eldre. I tillegg kommer forbruk knyttet til taxfree-salg, øvrig grensehandel og smugling. I følge spørreundersøkelser økte konsumet blant ungdom fram mot årtusenskiftet, men har siden gått noe tilbake. Særlig økte forbruket blant jenter i siste del av 1990-tallet, men gutters bruk av alkohol er fortsatt vesentlig høyere enn jenters. Alkoholforbruket i Norge er fortsatt lavt i europeisk sammenheng.
I Norge er det anslagsvis mellom 80 000 og 120 000 storforbrukere av alkohol. Det er imidlertid den store gruppen med moderat forbruk av alkohol som forårsaker mest skade og sykdom. Det er en dokumentert sammenheng mellom totalkonsumet av alkohol i samfunnet og akutte skader, ulykker, kroniske lidelser, avhengighetsproblemer og sosiale problemer. Skader og problemer den som drikker påfører andre, passiv drikking, utgjør en betydelig del av skadebildet.
Det er i dag flere eldre som drikker enn for 15 år siden, og de drikker oftere enn før. Økningen er størst i aldersgruppen 66 til 79 år, og omtrent like stor for kvinner og menn. Det er særlig konsumet av vin som har økt. Andelen i befolkningen over 65 år vil øke de neste tiårene. Dagens eldre er vokst opp med et annet forhold til alkohol enn foregående generasjoner, og det er grunn til å anta at de generasjonene som nå nærmer seg pensjonsalder vil ha et høyere alkoholforbruk enn generasjonene før dem. At de eldre blir stadig flere og samtidig drikker mer alkohol, antas å føre til flere alkoholrelaterte problemer i denne gruppen. Det blir stadig færre som ikke drikker alkohol. Vel 80 pst. av ungdommene mellom 15 og 20 oppgir å ha drukket alkohol.
Alkohol er det rusmidlet som forårsaker flest sosiale og helsemessige skader. I de senere år har flere europeiske land tatt i bruk regulatoriske virkemidler som allerede inngår i norsk alkoholpolitikk, og alkoholkonsumet er redusert i flere av landene.
De årlige undersøkelsene om kommunenes forvaltning av alkoholloven viser at den fysiske tilgangen til alkohol har økt de siste tiårene. Tre utviklingstrekk kan illustrere dette. For det første kan en nå få kjøpt alkohol i alle landets kommuner mens det for 30 år siden var over 200 kommuner uten salgssted for alkohol. For det andre har antall vinmonopolutsalg økt. De siste 10 årene er antallet nesten fordoblet, og 87 pst. av befolkningen bor nå i en kommune med polutsalg. For det tredje er antall skjenkesteder tredoblet i løpet av de siste 30 årene, og mens det i 1980 var nærmere 100 kommuner uten skjenkested, var antallet i 2011 redusert til fire. Vi ser også en utvikling hvor kommunene har tillatt salg og skjenking utover lovens normaltid. For salgsbevillinger har over 90 pst. av kommunene en salgstid som tilsvarer lovens maksimaltid, altså til klokken 20 på hverdager og til klokken 18 på lørdager. Bildet er imidlertid annerledes når det kommer til skjenkebevillinger. Lovens maksimaltid er her til klokken tre for alle alkoholdrikker hele uken, men hele 87 pst. av kommunene har valgt en kortere skjenketid enn dette. Den vanligste skjenketiden er til klokken to både for øl, vin og brennevin.
Illegale rusmidler og dopingmidler
Bruken av illegale rusmidler økte på 1990-tallet, toppet seg rundt årtusenskiftet, men har siden gått tilbake og ser ut til å ha stabilisert seg. Cannabis er fortsatt det mest brukte illegale rusmiddelet, fulgt av amfetaminer. I 2010 oppga f.eks. 29 pst. (18 til 30 år) at de noen gang hadde prøvd cannabis, mens omkring sju pst. oppga at de noen gang har brukt amfetaminer. Amfetaminer, kokain, heroin og andre opioider er de narkotiske stoffene som gir størst problemer og skader.
Antall injeksjonsbrukere antas å ha vært nokså stabilt siden 2003. I 2009 ble antallet estimert til å være mellom 8800 og 12 000. Blant disse er også bruk av vanedannende legemidler svært utbredt – mer enn tre av fire heroinbrukere og vel halvparten av amfetaminbrukere rapporterer slik bruk. Narkotikabruken i Norge er lav i europeisk sammenheng, men antall narkotikarelaterte dødsfall (overdosedødsfall) er fortsatt høyt. I 2011 ble det i Norge registrert 262 narkotikadødsfall. Norge har lav forekomst av hiv blant injeksjonsmisbrukere, samtidig som en relativt høy andel er bærere av hepatitt C.
Markedet for nye psykoaktive rusmidler er i rask endring. I løpet av det siste tiåret har det vært en sterk økning av nye stoffer på det globale narkotikamarkedet, og stadig utvikles det nye varianter – til nå er nær 240 produkter blitt avdekket. Stoffene går under betegnelser som «designer drugs», «nye psykoaktive stoffer», «research chemicals» og «legal highs». Rundt en tredjedel av de nye psykoaktive stoffene tilhører gruppen syntetiske cannabinoider. Disse stoffene er laget for å etterlikne effekten av organisk cannabis. Omsetningen skjer hovedsakelig via internettbutikker og antallet salgssider er økende.
I februar 2013 ble en ny narkotikaforskrift fastsatt. I narkotikalisten som er vedtatt som en del av forskriften, er det listeført ti stoffgrupper. Disse gruppene dekker mange av de nyutviklede psykoaktive stoffene som fagmyndighetene har avdekket siden 2011. Forskriften definerer hva som er narkotika på en mer presis måte enn tidligere. Det gjør at myndighetene kan være i forkant av utviklingen og på forhånd definere nyutviklede narkotiske stoffer som narkotika og det blir enklere å avgjøre om et stoff kan regnes som narkotika.
Bruken av dopingmidler utenfor idretten er ikke svært utbredt. De fleste studier indikerer at om lag to pst. av befolkningen har prøvd dopingmidler noen gang gjennom livsløpet. Blant dem som oppgir å ha brukt dopingmidler, rapporterer de fleste om kortvarig og forbigående bruk. Tilgjengeligheten til dopingmidler synes imidlertid å være betydelig, og relativt mange sier at de har blitt tilbudt eller vet hvor de skulle kunne skaffe dopingmidler. I tråd med Meld. St. 30 (2011–2012) Se meg! En helhetlig rusmiddelpolitikk, er det vedtatt endringer i legemiddelloven, slik at det er blitt straffbart uten lovlig adkomst å erverve, besitte eller bruke dopingmidler. Endringsloven trådte i kraft 1. juli 2013.
Forebygging og tidlig innsats på rusmiddelområdet er omtalt i kap. 11 Rustiltak.
6.3 Miljø og helse
Det fysiske miljøet som omgir oss, enten det er naturlig eller skapt av mennesket, er grunnleggende for helse, trivsel og livskvalitet. Sundhedsloven av 1860 stadfestet at «Opmærksomhed» skulle rettes mot «Stedets Sundhedsforhold, og på hva derpaa kan have Indflydelse». Folkehelseloven av 2012 viderefører tradisjonen. Innsats skal rettes mot miljø- og samfunnsforhold som bidrar til god helse eller som hindrer at sykdom og skade oppstår.
Steds- og lokalsamfunnsutvikling
Helsehensyn skal få større plass i steds-, nærmiljø- og lokalsamfunnsutviklingen. Gode steder og lokalsamfunn har stor betydning for livskvalitet, trivsel og helse. Folkehelsepolitikken skal understreke at gode steder gir gode liv for alle.
Folkehelsemeldingen varsler en rekke tiltak for å fremme friluftsliv for alle, herunder Nasjonal strategi for et aktivt friluftsliv og Nasjonal handlingsplan for statlig sikring og tilrettelegging av friluftsområder som Miljøverndepartementet la fram i august 2013. Kort avstand til friluftsområder og gode forbindelser til sti- og løypenett reduserer terskelen for bruk av skog og kulturlandskap til rekreasjon, trening og avkopling.
Hensynet til befolkningens helse og muligheter for livsutfoldelse skal ivaretas i den generelle samfunns- og arealplanleggingen og i regionalt og lokalt utviklingsarbeid. Et toårig utviklingsprogram er i gang og tar sikte på å bygge opp kompetanse på hvordan nærmiljøkvaliteter og -tiltak kan fremme befolkningens helse og trivsel. Flere kommuner deltar, og høgskoler og universiteter i fem fylker er involvert i et samarbeid med respektive fylkeskommuner. Helsedirektoratet bidrar med faglig og ressursmessig innsats i programmet. Det vises til kap. 719, post 60.
Helsemyndighetene samarbeider om pågående nærmiljøsatsing i regi av Miljødirektoratet, og deltar i det tverretatlige Forum for stedsutvikling i regi av Miljøverndepartementet og bidrar for øvrig i innsats for å fremme friluftsliv og idrett for alle. Samarbeidet videreføres i 2014. Fysisk aktivitet i et nærmiljøperspektiv vil være ett av hovedtemaene under den nordiske folkehelsekonferansen i 2014 som arrangeres i Trondheim.
Enkelte områder i større byer har utfordringer av et slikt omfang at det er behov for en særlig områdesatsing. Fra 2014 foreslår regjeringen derfor en områdesatsing for Indre Oslo Øst. I tillegg videreføres bidraget til områdesatsinger i Groruddalen og Oslo Sør. I regi av disse satsingene gjennomføres infrastrukturtiltak for å motvirke sosiale forskjeller i helse og livskvalitet, og for å sikre bedre levekår, miljøopprusting og bærekraftig sosial utvikling. Det vises til omtale under kap. 719, post 60.
I planarbeidet bør det være oppmerksomhet på hvordan tilbud om sunn og usunn mat og drikke der folk ferdes, påvirker kostvaner. Kommunen kan, som eier av virksomheter og eiendommer, legge til rette for at man kan ta sunne valg på en naturlig måte i hverdagen. Det skal utvikles en veileder til støtte for kommunens arbeid.
Helsefremmende transportløsninger
Hensynet til framkommelighet, fysisk aktivitet, lokalt miljø, klima og arealknapphet krever en vesentlig satsing på tilrettelegging for sykling og gåing i byområdene og langs veier som er skolevei for mange barn og unge.
Folkehelsemeldingen legger et grunnlag for mer miljø- og helsevennlig transport og transportløsninger. Meldingen omtaler og understøtter Meld. St. 26 (2012–2013) Nasjonal transportplan 2014–2023, som følger opp klimaforliket om at veksten i persontransporten i byer og tettsteder skal tas med kollektiv, sykkel og gange, og som legger opp til en styrket satsing på gang- og sykkelveier.
Målet er å øke den aktive transporten slik at vi i større grad enn i dag går eller sykler til skole og jobb, i daglige gjøremål og ellers når vi skal fra et sted til et annet. Helsemyndighetene vil delta i oppfølgingen av Nasjonal transportplan 2014–2023, herunder Nasjonal sykkelstrategi og Nasjonal gå-strategi. I samarbeid med vegmyndighetene vil helsemyndighetene bidra i holdningsskapende arbeid for å fremme økt bevissthet om sykling og gåing som aktiv transport og i tiltak for å påvirke ulike befolkningsgrupper til å gå eller sykle mer.
Trygg mat og trygt drikkevann
Regjeringens mål for matpolitikken og budsjettet for Mattilsynet er omtalt i Prop. 1 S (2013–2014) for Landbruks- og matdepartementet. Det er et mål å sikre trygg mat og trygt drikkevann. Norge har fortsatt en gunstig situasjon sammenliknet med de fleste andre land når det gjelder sykdom som skyldes smittestoffer og fremmedstoffer i mat. Norge har også god status når det gjelder sykdommer som kan smitte mellom dyr og mennesker (zoonoser), bl.a. gjennom mat eller vann.
Vitenskapskomiteen for mattrygghet utfører uavhengige vitenskapelige risikovurderinger på matområdet etter oppdrag fra Mattilsynet. I 2013 forventes komiteen å utføre 40 risikovurderinger, bl.a. av mykotoksiner (soppgifter) i korn, bly i hjorteviltkjøtt, aluminium i mat og kosmetikk, salterstattere i mat samt smitterisiko og risiko for dårlig dyrevelferd ved fiskeoppdrett i ferskvann. Vitenskapskomiteen vil også utføre en helhetlig risiko- og nyttevurdering av morsmelk og en kunnskapsoppsummering av økologisk mat og produksjon.
I Norge er drikkevann som ikke er godt nok renset eller som er forurenset etter rensing som følge av innsig i utette drikkevannsledninger, kilde til en betydelig andel av de tilfellene av sykdom som kan overføres med mat eller drikkevann. Utbredt bruk av overflatevann som råvannskilde i vannforsyningssystemene og gammelt ledningsnett er viktige risikofaktorer for spredning av sykdommer som campylobacteriose, salmonellose og yersinose. Det er regjeringens mål at alle skal ha tilgang til trygt drikkevann, uansett hvor en bor.
Norge har sluttet seg til Protokollen for vann og helse i regi av Verdens helseorganisasjons europakontor og FNs økonomiske kommisjon for Europa (UNECE). Protokollen krever at hvert land skal utarbeide nasjonale mål for å bedre vann- og avløpssituasjonen. Mattilsynet har koordinert arbeidet med å utvikle nasjonale mål og vil bidra til å følge opp de målene som blir vedtatt. Hensikten er å bringe norsk vannforsyning og avløpshåndtering i samsvar med de kravene som allerede er nedfelt i regelverket om vann og avløp.
Smittevern
Det nasjonale vaksinasjonsprogrammet og smittevernloven er kjernen i smittevernarbeidet. Smittevernloven skal sikre at myndighetene setter i verk nødvendige smitteverntiltak, samordner virksomheten og ivaretar rettssikkerheten til den enkelte. Særlig prioriterte områder er å forebygge resistens mot antibiotika, redusere forekomsten av helsetjenesteassosierte infeksjoner, redusere nysmitte av hiv og andre seksuelt overførbare infeksjoner og sikre at alle som er hiv-smittet får god oppfølging, å sørge for at staten har et faglig oppdatert og godt tuberkuloseprogram, og god beredskap mot pandemisk influensa. Disse områdene blir fulgt opp gjennom nasjonale strategier og beredskapsplaner.
Resistens mot antibiotika er en stor og økende helseutfordring globalt. I Norge er situasjonen bedre enn i de fleste andre europeiske land. Medisinsk behandling av dyr og mennesker, landbruk, akvakultur, avløpsvann og industrivirksomhet har bidratt til dagens situasjon. Den direkte årsaken til situasjonen er bruk og feilbruk av antibiotika. I Norge står mennesker nå for om lag 84 pst. av antibiotikaforbruket, husdyr for om lag 15 pst. og oppdrettsfisk for under en pst. I 2011 ble det hvert døgn brukt i gjennomsnitt 16,7 doser antibiotika per 1000 nordmenn. Dette tilsvarer at nesten to pst. av befolkningen hver dag tok en normaldose antibiotika, eller at nesten alle nordmenn hadde en antibiotikakur i løpet av året. Samtidig er det i løpet av de siste 40 årene bare utviklet to nye klasser av antibiotika. Industrien mangler insentiver til å lage nye antibiotika og det er få under utvikling.
Utviklingen med økning og rask spredning av mikrober som er resistente mot de fleste eller alle typer antibiotika gjør at medisinske inngrep, som inntil nylig ble sett på som inngrep med lav risiko, om kort tid igjen kan bli risikofylte eller t.o.m. umulige å gjennomføre. Det er behov for en forsterket innsats fra alle relevante sektorer, både nasjonalt og internasjonalt.
Infeksjoner som oppstår som følge av opphold i helseinstitusjoner, påfører pasientene økt lidelse og i noen tilfelle død, og representerer store kostnader for helsetjenesten. Med bakgrunn i studier av forekomsten av sykehusinfeksjoner i Norge er det beregnet at 50 000 pasienter som hvert år innlegges i sykehus, får en sykehusinfeksjon som vil forlenge oppholdet med fire dager, det vil si til sammen 200 000 dager. I tillegg til de direkte kostnadene for helseforetakene kommer sykepenger, tapt arbeidsfortjeneste, produksjonstap mv. Flere eldre pasienter, mer avanserte behandlinger i helsevesenet, og det at pasienter skrives raskere ut fra sykehus vil bety at problemet vil øke framover både i sykehus og kommunale sykehjem og utenfor institusjoner.
Infrastrukturen i kampen mot antibiotikaresistens og helsetjenesteassosierte infeksjoner er nå mer eller mindre på plass i Norge. Området er regulert gjennom lover, forskrifter og retningslinjer som nylig er revidert. Det er en god geografisk spredning av tiltakene og et godt samarbeid mellom ulike aktører. Men det mangler standardiserte IT-systemer for å overvåke antibiotikabruk og helsetjenesteassosierte infeksjoner. Gjennom oppfølging av Meld. St. (2012–2013) God kvalitet – trygge tjenester vil regjeringen bidra til å bedre kvaliteten på arbeidet og implementere infrastrukturtiltak, spesielt i kommunene.
For å møte det økende problemet med antibiotikaresistens er det nylig opprettet en tverrsektoriell ekspertgruppe med representanter fra Landbruks- og matdepartementet, Fiskeri- og kystdepartementet, Miljøverndepartementet og Helse- og omsorgsdepartementet. Ekspertgruppen har fått i oppdrag å utarbeide en rapport som oppsummerer tilgjengelig kunnskap på området, inkl. identifisering av kunnskapshull og effektive virkemidler. Internasjonalt foregår det et omfattende arbeid mot antibiotikaresistens, både i Verdens helseorganisasjon, Verdens matvareorganisasjon, EU, ECDC, EFSA og i enkeltland. Norge deltar aktivt i dette arbeidet.
Nasjonal strategi for forebygging av infeksjoner i helsetjenesten og antibiotikaresistens utløp i 2012. Videre arbeid for å forebygge helsetjenesteassosierte infeksjoner er omtalt i stortingsmeldingen om kvalitet og pasientsikkerhet og vil bl.a. bli fulgt opp gjennom et nytt femårig pasientsikkerhetsprogram. Sentrale elementer vil være ledelsesforankring og styrking av lederkompetanse, og virkemidler for å redusere uønsket variasjon, herunder implementering av retningslinjer og veiledere og utvikling av kvalitetsindikatorer.
I 2012 ble 242 personer diagnostisert med hivinfeksjon i Norge, 166 menn og 76 kvinner. Det er en svak nedgang fra 268 tilfeller i 2011. De to største gruppene som lever med hiv i Norge, er menn som har sex med menn, og innvandrere som var smittet før ankomst til Norge. Økt testfrekvens blant utsatte grupper er en viktig forutsetning for å bremse nysmitte. Den norske delen av en europeisk internettstudie blant menn som har sex med menn fra 2012 viste at 34 pst. av deltakerne aldri har mottatt resultatet av en hivtest. For å øke testfrekvensen i denne gruppen, er hurtigtest på hiv gjort tilgjengelig i seks byer og det arbeides oppsøkende på interaktive arenaer og gråsonearenaer for tilfeldig sex. Asylsøkere og familiegjenforente skal sikres tilbud om hivtest og tilpasset informasjon om hiv tidligst mulig etter ankomst.
Sentrale aktører i hiv-arbeidet evaluerte den nasjonale hivstrategien Aksept og mestring (2009–2014) i 2012. Det er enighet om hovedretningen for hivarbeidet, men det er flere oppgaver som gjenstår. Derfor er det utviklet et tillegg til hivstrategien for å revitalisere og konkretisere arbeidet i perioden 2013 til 2015. I dette tillegget er ulike sektorers ansvar klargjort. Tiltakene omfatter bl.a. utvikling av informasjon om hiv til nyankomne innvandrere og asylsøkere, ansatte i asylmottak, partene i arbeidslivet, ansatte i Nav og i skolen. Hivstrategien er forlenget med et år, både for å gi bedre mulighet til å nå målene og for å samstemme det norske hivarbeidet med det internasjonale arbeidet i FNs aidsorganisasjon (UNAIDS) som skal utarbeide en ny deklarasjon på hiv fra 2015.
Det er mange organisasjoner og grupper som mottar tilskudd til arbeidet med hiv i Norge. For å bidra til en mer målrettet innsats, gjennomgår Helsedirektoratet nå finansieringen og organiseringen av arbeidet.
Regjeringen oppnevnte i desember 2010 et utvalg som så på reguleringen av allmennfarlige smittsomme sykdommer i straffeloven. Utvalgets rapport har vært på bred høring. Helse- og omsorgsdepartementet og Justis- og beredskapsdepartementet samarbeider om oppfølging av forslagene. Forslaget om å åpne for at par som er smittet med hiv eller en annen alvorlige seksuelt overførbare kroniske sykdom skal få hjelp til å få barn med assistert befruktning for å redusere faren for smitteoverføring, er fulgt opp. De nødvendige endringene i bioteknologiloven trådte i kraft 1. juli i år og de regionale helseforetakene har fått i oppdrag å sørge for et tilbud om assistert befruktning til både fertile og infertile par med hiv eller andre alvorlige seksuelt overførbare kroniske sykdommer.
For 2012 var det i mai 2013 meldt 381 tilfeller av tuberkulose, hvorav 324 er utenlandskfødte og 57 norskfødte. Blant de 57 norskfødte var 10 av foreldrene født i utlandet. Det er lite nysmitte i Norge og mesteparten av tuberkulosen skyldes reaktivering av smitte før ankomst. Under 20 pst. av pasientene i Norge har bakterie fra samme stamme (cluster) som en annen pasient, og få pasienter er del av clustere med både norsk- og utenlandskfødte pasienter. Det er svært lite tuberkulose blant barn i Norge.
Det er et mål at tidlig diagnostikk og bedre håndtering av multiresistent tuberkulose skal føre til færre dødsfall av tuberkuløs sykdom. Viktige virkemidler er økt årvåkenhet blant helsepersonell, rask tilgang til diagnostikk og behandling for utsatte grupper, bedre tilbud til innvandrergrupper og papirløse, forbedring av screeningprogrammet og mer målrettet forebyggende behandling.
Verdens helseorganisasjon og EUs smittevernkontor gjennomgikk i 2011 det norske tuberkuloseprogrammet. Konklusjonen var at tuberkuloseprogrammet i all hovedsak er velfungerende. Evalueringen pekte på screeningprogrammet for flyktinger og asylsøkere som et område med behov for forbedring. Departementet arbeider med oppfølging av evalueringer.
Miljørettet helsevern
Kommunene skal styrkes som tilsynsmyndighet. Etter folkehelseloven har kommunene ansvar for å føre tilsyn med virksomheter og eiendom som direkte eller indirekte har betydning for helsen. Helsedirektoratet har ansvar for å veilede kommunene og er i gang med å utvikle tilsynsveileding og standarder for godt folkehelsearbeid. Det er behov for å utvikle bedre støttefunksjoner. Det er aktuelt å vurdere om de arbeids- og miljømedisinske sentrene i helseforetakene bør utvikles til regionale kompetansemiljøer på miljømedisin.
Godt innemiljø
Barnehager og skoler skal planlegges og drives slik at astma-, allergi- og inneklimaplager forebygges eller reduseres. Skoler og barnehager skal godkjennes etter forskrift om miljørettet helsevern i barnehager og skoler. Helsedirektoratet og Utdanningsdirektoratet har gjennomført kartlegginger som viste at 32 pst. av skolene ikke var godkjente i 2009. Det er i 2013 gjennomført en ny kartlegging av godkjenningsstatus og tilsynspraksis. Fylkesmannen vil bruke resultatene fra kartleggingen som et grunnlag for dialog med kommuner som har en lav andel godkjente skoler eller svikt i tilsynspraksis.
Sentrale helsemyndigheter mangler en samlet oversikt over innemiljøforhold i offentlige bygg som sykehus, sykehjem, pleie- og omsorgsboliger mv. Det har vært uttrykt faglig bekymring om mangelfullt renhold og vedlikehold. I folkehelsemeldingen har regjeringen varslet at det skal arbeides for å utvikle bedre styringsdata for drift og vedlikehold av offentlige bygg.
Kjemikalier
Det er et mål at utslipp og bruk av helse- og miljøfarlige kjemikalier ikke skal føre til helseskader eller skader på naturens evne til produksjon og selvfornyelse. De senere årene har lett nedbrytbare miljøforurensninger i større grad blitt satt i sammenheng med uønskede helseeffekter. Det er behov for å kunne vurdere stoffers virkning, alene eller sammen med andre stoffer, og å se ulike kilder og eksponeringsformer i sammenheng. Vitenskapskomiteen for mattrygghet og Folkehelseinstituttet bistår miljø- og helsemyndighetene med vurdering av risiko for eksponering av ulike miljøgifter og forurensende stoffer i den norske befolkningen. Miljøgifter skal inngå i vurderingen av miljøbelastningers relative betydning for sykelighet. Helse- og matmyndighetene skal i samarbeid med miljømyndighetene vurdere tiltak for sikre en mest mulig giftfri hverdag.
Skader og ulykker
Antallet personer som årlig dør som følge av ulykker har de siste årene vært om lag 1900. Ulykker er fortsatt den viktigste dødsårsaken for personer under 45 år. I følge tall fra Norsk pasientregister ble det i 2012 registrert nesten 91 800 døgnopphold ved norske sykehus, der skader og forgiftninger var hoveddiagnose.
Den nasjonale strategien for forebygging av ulykker har som ett av to hovedmål at det skal være mulig å tallfeste nasjonale mål for reduksjon av ulykker som medfører personskader. I 2014 vil det bli lagt vekt på å avklare på hvilke områder det er relevant med slike tall. Nasjonalt folkehelseinstitutt legger i løpet av 2013 fram en rapport over skadebildet i Norge som utgjør en del av grunnlaget for dette arbeidet. En viktig del av datagrunnlaget kommer fra Norsk pasientregister. Somatiske sykehus og enkelte legevakter (Oslo, Bergen og Trondheim) har siden 2009 hatt plikt til å rapportere om omstendighetene rundt skader og ulykker. I 2012 rapporterte 14 av 26 enheter og det forventes at de fleste sykehus vil rapportere i løpet av 2014. Det har vært enkelte utfordringer med registreringssystemer, rutiner og datakvalitet. Helsedirektoratet har, på oppdrag av Helse- og omsorgsdepartementet, nedsatt en arbeidsgruppe som i løpet av 2013 skal komme med forslag til effektivisering av registreringen.
Det andre hovedmålet i strategien er å forbedre det tverrsektorielle arbeidet med skade- og ulykkesforebygging. Forebygging av ulykker blant eldre og barn er prioriterte områder. Det arbeides med å legge grunnlaget for å videreføre det tverrsektorielle arbeidet etter at strategiperioden utløper i 2014. Skadeforebyggende forum vil fortsatt være et nasjonalt kontakt- og samarbeidsorgan og samarbeidet med Vegdirektoratet om trafikksikkerhet videreføres.
Støy
Om lag 1,5 millioner nordmenn er utsatt for gjennomsnittlige støynivåer i hjemmet som overskrider de anbefalte verdier på 55 dB. Samferdsel, industri og næringsvirksomhet bidrar med mest støy. Vegtrafikken er den absolutt dominerende kilden. Søvnforstyrrelser er trolig den største helseplagen som følge av trafikkstøy og bidrar hvert år til store tap av friske leveår. Støy kan på kort sikt føre til nedsatt prestasjonsevne og risiko for ulykker, og på lang sikt føre til utvikling av diabetes type 2 og hjerte- og karsykdom.
Helsedirektoratets kartlegging av miljørettet helsevern i landets kommuner fra 2009 viser at vegtrafikk er den klart største lokale støykilden. Lokale helsemyndigheter kan gjennom engasjement i samfunns- og arealplanlegging bidra til å forebygge og redusere støy fra vegtrafikk og andre kilder.
Sentrale helsemyndigheter har deltatt i arbeidet med oppfølging av Nasjonal handlingsplan mot støy 2007–2011. Nasjonalt folkehelseinstitutt har ledet arbeidet med en rapport som dokumenterer virkninger av støy på søvn og helse. Rapporten gir en faglig vurdering av hvilke indikatorer for støy som best kan forutsi virkninger på søvn. Rapporten vil være et grunnlag for arbeidet med å evaluere og utvikle nye nasjonale støymål. Nasjonalt folkehelseinstitutt vil i løpet av 2013 legge fram en rapport om støy og sosial ulikhet i eksponering for vegtrafikkstøy i Oslo.
6.4 Mer forebygging i helse- og omsorgstjenesten
Målet er en likeverdig helse- og omsorgstjeneste med hensyn til tilgjengelighet, bruk og resultat. Helse- og omsorgstjenesten skal videreutvikles i tråd med målene i samhandlingsreformen og nye utfordringer knyttet til livsstilssykdommer, en økende andel eldre, flere som lever med kroniske lidelser og utfordringer knyttet til psykisk helse og rusproblemer. Det er behov for å utvikle mer integrerte og tverrfaglige tjenester. Strategien for å forebygge og behandle hjerte- og karsykdommer, diabetes, kols og kreft (NCD–strategi 2013–2017) skal bidra til en mer samlet og ensartet innsats. Samtidig skal behov som er spesielle for hver enkelt sykdom ivaretas.
Regjeringen vil bidra til å videreutvikle og styrke helsestasjons- og skolehelsetjenesten og stimulere til etablering av frisklivstilbud og lærings- og mestringstilbud. Det er nødvendig å prioritere helse- og omsorgstjenestens arbeid med livsstilsendring, videreutvikle arbeidet med kvalitet og pasientsikkerhet, vurdere bruken av screening og følge opp tjenestens ansvar for å støtte det tverrsektorielle arbeidet.
Videreutvikle helsestasjons- og skolehelsetjenesten
Fra 1994 til 2013 har det vært en økning i av personell i helsestasjons- og skolehelsetjeneste fra 2372 til 3875 årsverk. Tall fra Kostra viser at 26 pst. av landets kommuner ikke tilbyr helsestasjon for ungdom. 79 pst. av landets nyfødte får hjemmebesøk og 91 pst. har fullført helseundersøkelse ved fireårs alder.
En god helsestasjons- og skolehelsetjeneste er viktig for å nå målet om bedre helse til barn og unge. Regjeringen vil bidra til å videreutvikle og styrke de forebyggende helsetjenestene til barn og unge. Spesielt ønsker regjeringen at tilbudet i skolehelsetjenesten skal bli bedre. Se kap. 763 Primærhelsetjeneste for en omtale av regjeringens forslag om å styrke helsestasjons- og skolehelsetjenesten innenfor kommunerammen.
Kommunene har et lovfestet ansvar for å tilby helsestasjons- og skolehelsetjeneste til hele aldersgruppen 0 til 20 år. En videreutvikling av tjenesten er viktig for å styrke det forebyggende arbeidet rettet mot barn og unge. En god helsestasjons- og skolehelsetjeneste kan bidra til å forebygge psykiske problemer, fange opp barn og unge som er utsatt for vold og overgrep og identifisere barn som lever i familier med alkohol- eller andre rusproblemer. Tjenesten vil også kunne fange opp barn og unge som er i risiko for å utvikle overvekt og fedme eller som er undervektige.
Videreutvikling av tjenesten skal bidra til større tverrfaglighet, utvikling av mer effektive metoder og bedre systemer for kartlegging og registrering som kan tas i bruk på nasjonalt nivå. Det er også behov for tettere samarbeid med andre tjenester og aktører, rekruttering av personell med psykososial kompetanse og oppdatering av kompetansen til eksisterende personell. Målet er en tjeneste som fanger opp barn og unge med problemer så tidlig som mulig, gir dem det tilbudet de trenger i tjenesten og henviser videre de som trenger behandling i spesialisthelsetjenesten.
Styrke arbeidet med livsstilsendring
Det er et potensial for å utvikle helse- og omsorgstjenesten og tannhelsetjenestens arbeid med livsstilsendring. Tjenesten har gjennom den ordinære virksomheten mulighet til å fange opp og veilede personer med økt sykdomsrisiko eller etablert sykdom. Helsepersonell er også den gruppen fagfolk som befolkningen har størst tillit til når det gjelder råd om livsstil. Regjeringen vil styrke dette arbeidet gjennom å stimulere til utvikling av frisklivstilbud og lærings- og mestringssentre i kommunene, sørge for at helseforetakene har oppmerksomhet på forebyggende arbeid og samarbeide med KS og kommunesektoren om hvordan det forebyggende arbeidet kan styrkes i den kommunale helse- og omsorgstjenesten.
Se for øvrig omtalen under 6.3 Mulighet for sunne valg.
7 Samhandling
Samhandlingsreformen har virket halvannet år og erfaringene så langt er i tråd med målene for reformen. Pasientene blir i mindre grad enn tidligere liggende på sykehus, og det blir flere og bedre tilbud i kommunene.
Bakgrunnen for samhandlingsreformen er erkjennelsen av at strukturen i helsetjenesten i for liten grad har vært tilpasset pasienter med kroniske sykdommer. Helsetjenesten har sterkt fokus på behandling av sykdom og senkomplikasjoner, og for lite på å fremme helse og forebygge helseproblemer. Som en konsekvens av dette skjer behandlingen i spesialisthelsetjenesten når de kroniske sykdommene har kommet langt, i stedet for at disse forebygges og begrenses gjennom primærforebygging og tidlig intervensjon. Samhandlingsreformen er en retningsreform. Innhold og veivalg er beskrevet i St.meld. nr. 47 (2008–2009) Samhandlingsreformen: Rett behandling – på rett sted – til rett tid, Meld. St. 29 (2012–2013) Morgendagens omsorg, Meld. St. 34 (2012–2013) Folkehelsemeldingen. God helse – felles ansvar, Meld. St. 16 (2010–2011) Nasjonal helse- og omsorgsplan (2011–2015) og Meld. St. 10 (2012–2013) God kvalitet – trygge tjenester. Kvalitet og pasientsikkerhet i helse- og omsorgstjenesten, samt i regjeringens NCD-strategi 2013–2017.
Reformen trådte i kraft 1. januar 2012 og er et langsiktig utviklingsarbeid. Finansieringssystemet er endret og alle kommuner og sykehus skal inngå samarbeidsavtaler. Systemet med lovpålagte samarbeidsavtaler har kommet godt i gang. Alle kommuner og helseforetak har begynt på en samhandling som mange ikke hadde erfaring med tidligere. Noen få kommuner og helseforetak trengte mekling i den nasjonale tvisteløsningsnemnda for å komme til enighet.
Det tas sikte på å sette i verk en plikt for kommunene til å sørge for øyeblikkelig hjelp døgnopphold fra 1. januar 2016. Mange kommuner er allerede i gang. I 2012 mottok 111 kommuner tilskudd. 99 nye kommuner har søkt om tilskudd til øyeblikkelig hjelp døgnopphold med planlagt oppstart i 2013. Søknadsfristen gikk ut 1. mars. Av disse har 63 kommuner fått tilskudd. I tillegg har 29 kommuner som søkte om tilskudd i 2012 fått tilskudd i 2013. Med dette har 203, eller om lag halvparten av landets 428 kommuner, fått tilskudd i 2012 og 2013.
Det ble i 2012 innført kommunal medfinansiering av utgifter til spesialisthelsetjenesten for somatikk, i tillegg til at kommunene fikk finansieringsansvar for utskrivningsklare pasienter. Med kommunal medfinansiering er det etablert en økonomisk kobling mellom kommunene og spesialisthelsetjenesten. Kommunene får et økonomisk medansvar for innbyggernes medisinske innleggelser og konsultasjoner i spesialisthelsetjenesten. Slik får kommunene et insentiv til å følge med på sammenhengen mellom eget tjenestetilbud og innbyggernes forbruk av spesialisthelsetjenester. Utgiftene til kommunal medfinansiering ble på om lag 5,1 mrd. kroner i 2012. Dette er om lag 120 mill. kroner høyere enn det som er overført kommunene fra sykehusene. Kommunenes utgifter til kommunal medfinansiering i første tertial 2013 er 1,8 mrd. kroner. En prognose for hele 2013 gir et anslag på 5 374 mill. kroner. Det var en halvering i antall liggedøgn for ferdigbehandlede i sykehus i 2012 (fra 140 000 til 70 000 liggedøgn, sammenliknet med 2011). Per første tertial 2013 har det vært en ytterligere nedgang på 8000 liggedøgn for ferdigbehandlede i sykehus, sammenliknet med første tertial 2012.
Det tas sikte på en gradvis innføring av kommunal medfinansiering og betaling for utskrivningsklare pasienter innenfor psykisk helsevern og rus så snart det lar seg gjennomføre. Det tas forbehold om at ambisjonene tilpasses erfaringene med innfasing av samhandlingsreformen og kvaliteten på dataene som må legges til grunn for oppgjørsordningen. Helsedirektoratet har utredet mulige modeller for kommunal medfinansiering av psykisk helsevern og rus. I tillegg er Helsedirektoratet bedt om å beskrive mulige tiltak for å bedre kvaliteten på registreringen av utskrivningsklare pasienter. Helse- og omsorgsdepartementet vil arbeide videre med disse spørsmålene. Samarbeidsavtalene mellom helseforetakene og kommunene omhandler også rus og psykisk helse. Samarbeidsavtalene skal brukes som et aktivt virkemiddel til å styrke samhandlingen innenfor rus og psykisk helse.
Ved Stortingets behandling av Prop. 1 S (2010–2011), jf. Innst. 11 S (2010–2011), ble det vedtatt å utvikle et opplærings- og utviklingsprogram i langsiktig og strategisk samfunnsplanlegging innen folkehelse og helse- og omsorgstjenestene. Hensikten er å bidra til en god implementering av samhandlingsreformen, styrke kommunenes, fylkeskommunenes og helseforetakenes kompetanse om helhetlig planlegging, sikre flerfaglig og tverrsektoriell planlegging og bidra til innovasjons- og utviklingsarbeid på tvers av sektorgrenser og forvaltningsnivå. Målgruppen er medarbeidere som har ansvar for planlegging i kommuner og helseforetak.
For studieåret 2012–2013 ble det tatt opp 139 studenter til studiet Helse og omsorg i plan fordelt på fire utdanningsinstitusjoner. Det er inngått avtale med et femte utdanningssted for skoleåret 2013–2014. Norsk institutt for by- og regionforskning (NIBR) har fått i oppdrag å evaluere studiet gjennom prosjektperioden (2011–2015).
Helse- og omsorgsdepartementet har utarbeidet et rundskriv om spesialisthelsetjenestens veiledningsplikt overfor kommunene. Det er også undertegnet en ny samarbeidsavtale mellom KS og sentrale helsemyndigheter om gjennomføring av reformen. Reformen følges nøye opp bl.a. gjennom bredt anlagt følgeforskning i regi av Norges forskningsråd og et forvaltningsmessig følge-med opplegg i regi av Helsedirektoratet. Evalueringen gjennom Forskningsrådet omfatter første del av implementeringsfasen for reformen (2011–2015). I første fase av evalueringen er det lagt størst vekt på implementeringen av reformens ulike virkemidler, mens det i andre fase er effektene av reformen som skal evalueres. I 2013 er det lyst ut og tildelt midler til tre temaer som ble ufullstendig dekket i første søknadsrunde: effekter av reformen for utsatte og sårbare grupper, analyser av helsefremmende og sykdomsforebyggende tiltak i kommunene og analyser av utviklingen med hensyn til informasjonsutveksling og IKT-løsninger. Helsedirektoratet har publisert en rapport i 2012 med vurderinger av status for reformen. Det jobbes med å utvikle denne rapporteringen med tanke på å gi et mer helhetlig bilde av utviklingen i tjenestene som følge av reformen. Det vises til øvrig omtale av reformen under programkategori 10.60, kap. 762 og kap. 732.
8 Kvalitet og pasientsikkerhet
Regjeringen la i 2012 fram Meld. St. 10 (2012–2013) God kvalitet – trygge tjenester. Meldingen ble behandlet av Stortinget 23. april 2013. Stortinget sluttet seg til alle tiltakene i meldingen.
Regjeringens overordnede mål for kvalitets- og pasientsikkerhetsarbeid er:
et mer brukerorientert helse- og omsorgstilbud
økt satsing på systematisk kvalitetsforbedring
bedre pasientsikkerhet og færre uønskede hendelser
Meldingen legger til grunn at det er behov for økt oppmerksomhet på innhold og kvalitet og at en tjeneste av god kvalitet setter pasient og bruker i sentrum.
Meldingen tar utgangspunkt i at kvalitetsarbeidet må skje i virksomhetene og er et lederansvar på alle nivå. Regjeringen og sentrale helsemyndigheter har et ansvar for å støtte opp under tjenestens arbeid med kvalitet og pasientsikkerhet på samfunns- og systemnivå, og etterspørre resultater på kvalitet. Meldingen varsler at virkemidler og tiltak som kan støtte kommunene i deres kvalitets- og pasientsikkerhetsarbeid skal gjennomgås og systematiseres og mange kommuner vil har behov for bistand til å utvikle dette arbeidet.
Tiltakene i meldingen utgjør en samlet politikk for å bedre kvalitet og pasientsikkerhet i hele helse- og omsorgstjenesten. Det gjennomføres tiltak på følgende områder for å nå de overordnede målene:
Mer aktiv pasient- og brukerrolle
Strukturer som støtter kvalitetsarbeidet
Kvalitetsforbedring i tjenesten
Større åpenhet om kvalitet og pasientsikkerhet
Mer systematisk utprøving av nye behandlingsmetoder
Bedre kvalitet gjennom kunnskap og innovasjon.
Flere av tiltakene i meldingen er allerede startet opp eller under utvikling. Stortinget har vedtatt endringer i pasient- og brukerrettighetsloven om å styrke pasienters, brukeres og pårørendes stilling i tilsynssaker og ved uønskede hendelser i helse- og omsorgstjenesten, jf. Innst. 388 L (2012–2013). Utvalget som skal gjennomføre en bred utredning om hvordan samfunnet bør følge opp alvorlige hendelser og mistanke om lovbrudd, er nedsatt. System for metodevurdering ved innføring av ny teknologi og nye behandlingsformer ble innført fra 2012. Publiseringsløsning for nasjonale kvalitetsindikatorer er tatt i bruk på www.helsenorge.no. Det vises til kap. 781, post 21 for omtale av kvalitetsindikatorer. Det femårige programmet for pasientsikkerhet starter i 2014, jf. omtale under kap. 725. Det foreslås å sette i verk en nasjonal forsøksordning med kvalitetsbasert finansiering av sykehusene fra 2014, jf. kap. 732, post 71. Det er satt som mål for helseforetakene i 2013 at utprøvende behandling som hovedregel skal gis gjennom kliniske forskningsstudier, og i henhold nasjonale prinsipper for dette. Arbeid med HelseOmsorg21-strategien er satt i gang, jf. omtale under Forskning og innovasjon, del III. Øvrige utviklingstiltak er gitt i tildelingsbrev og oppdragsdokument til underliggende etater og regionale helseforetak. Disse følges opp i årlig rapportering og brukes i budsjettproposisjonen.
9 Utviklingstrekk, kommunale tjenester
Den kommunale helse- og omsorgstjenesten er i kontinuerlig utvikling. De siste 20 årene har kommunene fått nye oppgaver, og samtidig hatt en stor tilvekst av nye brukergrupper.
En rekke nye lover og reformer på 1970- og 80-tallet har lagt grunnlaget for et omfattende tjenestetilbud på kommunalt nivå. Økning i aktivitet i spesialisthelsetjenesten, samt omlegging av driften til kortere liggetid, mer dagbehandling og poliklinisk virksomhet, har også bidratt til at flere oppgaver enn tidligere blir løst i de kommunale helse- og omsorgstjenestene. Det ytes derfor stadig mer kompleks medisinsk behandling i de kommunale tjenestene. Samtidig er det i kommunene en dreining fra tradisjonelle institusjonstjenester til hjemmebasert behandling, tilrettelegging og oppfølging.
Andre trekk ved de kommunale helse- og omsorgstjenestene de siste årene er at tjenestene i økende grad vektlegger livskvalitet, mestring og trygghet i hverdagen. Tjenestetilbudet har gjennomgående fått en mer aktiv profil, og det legges større vekt på brukerinnflytelse. Dette bidrar til at brukerne av helse- og omsorgstjenester kan leve et mest mulig verdig og selvstendig liv.
Helse- og omsorgstjenesten skal gi befolkningen tjenester av god kvalitet. Mange brukere som står i krevende livssituasjoner kan ha både sosiale og helsemessige problemer eller utfordringer. Målet for kommunene er å tilby tjenester som er tilpasset brukernes individuelle behov, uavhengig av alder, diagnose eller funksjonsevne.
9.1 Brukere av helse- og omsorgstjenesten
Foreløpige tall viser at det i alt var i overkant av 271 000 personer som mottok kommunale omsorgstjenester ved utgangen av 2012. Dette er en økning i antall mottakere på nær 8 pst. fra 2007 til 2012. Av disse mottakerne hadde om lag 44 000 personer opphold i institusjon, og om lag 179 000 personer mottok hjemmesykepleie og/eller praktisk bistand i eget hjem. Vel 49 000 personer mottok andre typer tjenester som avlastning, omsorgslønn, støttekontakt mv. Om lag to av ti tjenestemottakere bor i en institusjon, eller i en bolig med fast tilknyttet personell hele døgnet. En av ti bor i en annen bolig som kommunen stiller til disposisjon, og noen av disse boligene har fast personell deler av døgnet. De aller fleste mottakere av pleie- og omsorgstjenester, syv av ti, bor imidlertid i en vanlig bolig. Halvparten av alle hjemmeboende mottakere av omsorgstjenester bor alene. Av mottakere av hjemmetjenester over 90 år bor 75 pst. alene. Nesten to av tre mottakere av omsorgstjenester er kvinner, og i den eldste aldersgruppen 80 år og over er tre av fire tjenestemottakere kvinner. Dette har bl.a. sammenheng med at gjennomsnittlig levealder er høyere for kvinner enn for menn, og at kvinner ofte har en lengre periode enn menn med alvorlig sykdom og funksjonssvikt mot slutten av livet.
Fra 2009 har Iplos-registeret tall på hvor stor gjennomstrømningen av tjenestemottakere er i omsorgssektoren. Med gjennomstrømning menes den årlige utskiftingen av tjenestemottakere som ikke fanges opp av den ordinære statistikken nevnt over. Den ordinære statistikken måler tilstanden ved årets slutt. Tallene viser at for årene 2009 til 2011 kom det hvert år nær 71 000 nye mottakere inn i omsorgstjenesten. I 2012 kom det, i følge foreløpige tall, om lag 74 000 nye mottakere inn. Avgangen i de samme årene sank noe, fra om lag 69 000 mottakere i 2009 til om lag 68 000 mottakere i 2011. I 2012 viser de foreløpige tallene at avgangen har økt til om lag 72 000 mottakere. Dette viser at vel en fjerdedel av mottakerne av omsorgstjenester skiftes ut hvert år i disse fire årene. Det betyr igjen at omsorgstjenesten betjener om lag 25 pst. flere mottakere enn tverrsnittstallene viser.
Gjennom Iplos-registeret får vi opplysninger om mottakernes bistandsbehov. Bistandsbehov er et mål for i hvilken grad en mottaker er selvhjulpen på de fleste områder (noe/avgrenset bistandsbehov), eller er avhengig av hjelp på flere områder (omfattende bistandsbehov). Tallene må tolkes med en viss forsiktighet, da andelen mottakere med uoppgitt bistandsbehov er på 7 pst. Av mottakere over 90 år har 33 pst. omfattende bistandsbehov. For de øvrige aldersgruppene er det mellom 17 pst. og 26 pst. som har omfattende bistandsbehov. Det er en svak tendens til at andelen mottakere med avgrenset bistandsbehov går ned. Beboere på langtidsopphold i institusjon har gjennomgående et mer omfattende bistandsbehov enn mottakere av hjemmetjenester. Fire av fem mottakere av langtidsopphold i institusjon har omfattende bistandsbehov. Det er flere mottakere med omfattende bistandsbehov blant de yngre mottakerne av hjemmesykepleie og praktisk bistand, enn blant eldre med samme bistandsbehov. Dette skyldes at mange av de eldre med omfattende bistandsbehov får hjelp i form av langtidsplass i institusjon. Det er også et mål å tilby andre tjenester enn langtidsplass i institusjon for yngre mottakere. Dette gjelder spesielt for tjenestemottakere under 50 år. Tallene viser samtidig at yngre brukere med omfattende bistandsbehov får tildelt flere timer hjemmesykepleie og praktisk bistand, enn eldre brukere med tilsvarende behov for tjenester.
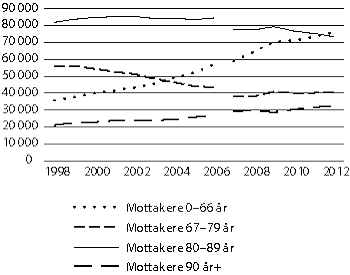
Figur 9.1 Antall mottakere av pleie- og omsorgstjenester etter alder 1998–2012
Merknader: Mottakere er her beboere i institusjoner for eldre og funksjonshemmede og mottakere av hjemmesykepleie og/eller praktisk bistand. Fram til 2006 ble tallet på mottakere innhentet med summariske skjema. F.o.m. 2007 er data hentet fra Iplos-registeret. Tall fra 2007 og senere lar seg derfor ikke uten videre sammenlikne med tidligere år. Tall for 2012 er foreløpige.
Kilde: Statistisk sentralbyrå
De kommunale omsorgstjenestene har mottakere i alle aldre med et mangfold av behov, både med hensyn til boform og tjenestetilbud. De fleste mottakere av omsorgstjenester er i aldersgruppen over 80 år. Ved utgangen av 2012 mottok 106 000 eldre over 80 år institusjonstjenester og hjemmetjenester. Det har de senere år vært en nedgang i antall mottakere i aldersgruppen mellom 67 og 79 år. I årene som kommer vil imidlertid denne aldersgruppen vokse i befolkningen. Dette vil være en utfordring for hjemmetjenesten spesielt. Morgendagens eldre vil likevel ha andre ressurser å møte alderdommen med i form av bedre helse, bedre økonomi, bedre boforhold og høyere utdanning sammenliknet med tidligere generasjoner. Erfaringstall fra de siste 20 år viser at tallet på eldre brukere i omsorgstjenesten ikke øker i takt med veksten i eldrebefolkningen.
I rapporten Eldres bruk av helse- og omsorgstjenester (Statistiske analyser 137, Statistisk sentralbyrå 2013) kommer det fram at svært mange mottar pleie- og omsorgstjenester i livets siste fase. I 2011 døde 41 300 personer i Norge. Vel tre fjerdedeler av disse mottok kommunale pleie- og omsorgstjenester. Andelen som mottok tjenester økte med alder, og blant de aller eldste mottok så godt som alle bistand fra kommunenes pleie- og omsorgstjenester.
Det har over en periode på 20 år vært en tredobling av antall tjenestemottakere under 67 år. Mer enn hver tredje mottaker av omsorgstjenester er nå under 67 år. Undersøkelser viser at mange av de som mottar omsorgstjenester ønsker å bo hjemme så lenge som mulig. Dette avspeiles i de endringene som skjer i tjenestetilbudet, hvor det kan ses en økt vekt på tjenestetilbudet utenfor institusjon.
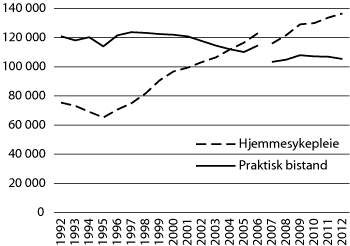
Figur 9.2 Antall mottakere av hjemmesykepleie og/eller praktisk bistand 1992–2012
Merknader: Fram til 2006 ble tallet på mottakere innhentet med summariske skjema. F.o.m. 2007 er data hentet fra Iplos-registeret. Tall fra 2007 og senere lar seg derfor ikke uten videre sammenlikne med tidligere år. Tall for 2012 er foreløpige.
Kilde: Statistisk sentralbyrå
De største endringene i de kommunale omsorgstjenestene skjer i hjemmetjenestene. Det er først og fremst hjemmesykepleien som står for veksten, både ressursmessig og i antall brukere, mens praktisk og sosial bistand viser en nedgang. Et sentralt utviklingstrekk ser ut til å være at kurative og medisinske tjenester prioriteres framfor forebyggende tiltak, praktisk bistand og sosiale tjenester. Forebygging, habilitering/rehabilitering og tidlig innsats er sentrale mål både i samhandlingsreformen og i Omsorgsplan 2020, som legger til grunn en faglig omstilling med større vekt på aktiv omsorg, hverdagsrehabilitering, sosialt nettverksarbeid og bruk av velferdsteknologi. Det er derfor grunn til å følge den videre utvikling nøye, med sikte på om virkemidlene som tas i bruk gir tilstrekkelig effekt.
I 2012 mottok 2882 brukere tjenester organisert som brukerstyrt personlig assistanse. Det er en økning på 8 pst. siden 2010. Antall brukere økte mest blant de yngre, mens eldre mottakere hadde den prosentvis største veksten. Gjennomsnittlig mottok brukerne 32 timer BPA i uken i 2011. I gjennomsnitt mottar også nesten halvparten av BPA-brukerne hjemmesykepleie, og en firedel mottar ordinær praktisk bistand i tillegg.
Kommunene har ansvar for å sikre nødvendig kapasitet og god kvalitet i allmennlegetjenesten. Allmennlegetjenesten i kommunene omfatter fastlegeordningen, legevakt og andre allmennlegeoppgaver, f.eks. i sykehjem og helsestasjon. Det ble utført om lag 14,0 mill. konsultasjoner hos allmennlege i 2012, en økning på 0,2 mill. sammenliknet med 2011. Det ble utført om lag 1,1 mill. konsultasjoner på legevakt både i 2010, 2011 og 2012. En rapport fra Helfo (2011) viser at innbyggerne i gjennomsnitt hadde 2,6 konsultasjoner hos fastlege i 2009 (kvinner 3,0 og menn 2,2).
Den kommunale fysioterapitjenesten omfatter fast ansatte fysioterapeuter og privatpraktiserende fysioterapeuter kommunen har avtale med. Det ble foretatt 8,4 mill. konsultasjoner hos avtalefysioterapeuter i 2012. Det var om lag 460 000 brukere av den avtalebaserte fysioterapitjenesten i 2012. Av disse var om lag 53 pst. sykdomslistebrukere (brukere med rett til gratis behandling), 42 pst. ikke-sykdomslistebrukere, 3 pst. barn under 12 år og 2 pst. personer med yrkesskade.
Helsestasjons- og skolehelsetjenesten er viktige forebyggende tjenester for barn og unge 0–20 år. Det fødes om lag 60 000 hvert år. Tjenesten når ut til alle, og har tilnærmet 100 pst. oppslutning. Det kan imidlertid se ut som det er en negativ utvikling i antall barn som får fullført de ulike helseundersøkelsene. Bl.a. er det en 6 pst. nedgang fra 2008 på antall barn som har fått fullført helseundersøkelse ved 2–3 års alder.
Helsestasjonen er en viktig aktør innen svangerskapsomsorgen. I 2012 var det om lag 7800 gravide som fullførte fødselsforberedende kurs i helsestasjonens regi. Dette er 4 pst. færre enn i 2008.
9.2 Personell i helse- og omsorgstjenesten
I følge tall fra Statistisk sentralbyrå har det i perioden 2006–2012 vært en betydelig økning i årsverk i de kommunale helse- og omsorgstjenestene.
Tabell 9.1 Årsverk i de kommunale helse- og omsorgstjenestene 2006–20121
2006 | 2007 | 2008 | 2009 | 2010 | 2011 | 20125 | |
|---|---|---|---|---|---|---|---|
Legeårsverk i kommunetjenesten | 4 281 | 4 396 | 4 533 | 4 637 | 4 746 | 4 837 | 5 020 |
Årsverk i helsestasjons- og skolehelsetjenesten2, 3 | 2 841 | 3 002 | 3 062 | 3 096 | 3 611 | 3 747 | 3 875 |
Fysioterapiårsverk i kommunehelsetjenesten4 | 4 205 | 4 255 | 4 334 | 4 220 | 4 288 | 4 296 | 4 429 |
Årsverk i pleie- og omsorgstjenestene2 | 113 220 | 118 189 | 121 209 | 123 482 | 126 227 | 128 902 | 131 180 |
Sum | 124 547 | 129 842 | 133 138 | 135 435 | 138 530 | 141 367 | 144 100 |
1 Årsverk er summen av heltidsstillinger og deltidsstillinger omregnet til heltidsstillinger. Fravær og vikarer er ikke trukket fra
2 Leger og fysioterapeuter er ikke inkludert.
3 F.o.m. 2010 er antall årsverk i helsestasjons- og skolehelsetjenesten hentet fra register.
4 Private fysioterapeuter uten avtale er ikke inkludert i årsverkstallene f.o.m. 2009.
5 Tall for 2012 er foreløpige.
Kilde: Statistisk sentralbyrå
Allmennlegetjenesten
Per juni 2013 er 95,1 pst. av fastlegepraksisene basert på selvstendig næringsdrift, mens 4,9 pst. er fastlønte. Ved innføringen av fastlegeordningen var 10,2 pst. av praksisene fastlønte. Stadig flere fastleger arbeider i grupper med flere leger. Rundt 10 pst. av fastlegene antas i dag å arbeide alene, mot 18 pst. før innføringen av fastlegeordningen. 8,3 pst. av fastlegepraksisene er del av en fellesliste, det vil si at de har et felles ansvar for listepopulasjonen.
Ved innføringen av fastlegeordningen var 28,8 pst. av fastlegene kvinner. Andelen kvinnelige fastleger har gradvis økt til 38 pst. per juni 2013. Av økningen i antall fastleger fra utgangen av 2002 til utgangen av juni 2013 utgjorde kvinnelige leger 89 pst. (546 av 613 fastleger) (kilde: Helsedirektoratet).
Den samlede årsverksinnsatsen i allmennlegetjenesten utgjorde 5020 årsverk i 2012, dvs. en økning på 183 årsverk fra 2011 (3,8 pst.). Til sammenlikning økte antall legeårsverk med 1,8 pst. fra 2010 til 2011. Fra 2002 til 2012 økte antall årsverk i allmennlegetjenesten med til sammen 869 årsverk (20,9 pst.) fra 4151. Til sammenlikning økte antall legeårsverk i spesialisthelsetjenesten med 41,5 pst. fra 9300 til 13 158 årsverk i samme periode (kilde: Statistisk sentralbyrå).
Ved utgangen av andre kvartal 2013 var det registrert 4336 fastlegepraksiser i kommunene (4316 fastleger). Dette er en økning på 608 fra utgangen av 2002. Av totalt 4408 fastlegehjemler var 72 ikke besatt. 0,8 pst. av befolkningen (39 277 innbyggere) sto på lister knyttet til disse hjemlene. Flertallet av disse listene er betjent av vikarer, ofte korttidsvikariater. I noen områder av landet er det fortsatt betydelige utfordringer med å opprettholde stabiliteten i allmennlegetjenesten. Utfordringene har vært størst i de fire nordligste fylkene, på nordvestlandet og i enkelte innlandsområder. Per 30. juni 2013 var andelen ledige hjemler størst i Nordland og Finnmark (hhv. 8,2 pst. og 7,7 pst.). Legedekningen i Sogn og Fjordane har vært betydelig bedret gjennom flere år, men fra juni 2012 til juni 2013 økte andelen ubesatte fastlegehjemler i dette fylket fra 2,7 pst. til 4,3 pst. Hvert kvartal benytter rundt 1,5 pst. av innbyggerne seg av muligheten til å bytte fastlege.
Kommunen skal ha et system som sikrer ivaretakelse av øyeblikkelig hjelp hele døgnet, bl.a. gjennom legevakt og heldøgns medisinsk akuttberedskap. De fleste kommuner deltar i et interkommunalt legevaktsamarbeid. Til sammen er det 203 legevaktdistrikter, hvorav 119 er helt eller delvis interkommunale. Kommunen kan gjennom fastlegeavtalen tilplikte den enkelte fastlege å delta i organisert legevaktordning utenfor kontortid og i kommunens organiserte øyeblikkelig hjelptjeneste i kontortid, herunder tilgjengelighet i helseradionettet/nødnettet og ivaretakelse av utrykningsplikten. Den enkelte fastlege har i tillegg ansvar for å yte øyeblikkelig hjelp til innbyggere på sin liste innenfor den åpningstid som er avtalt med kommunen.
Forebyggende helsetjenester
Helsestasjons- og skolehelsetjenesten
Helsestasjons- og skolehelsetjenesten er sentral i kommunens helsefremmende og forebyggende arbeid blant barn og unge.
Utviklingen i antall årsverk i tjenesten er positiv. Fra 1994 til 2013 har årsverk i helsestasjons- og skolehelsetjenesten økt fra 2372 til 3875 (kilde: Statistisk sentralbyrå). Grunnbemanningen i helsestasjons- og skolehelsetjenesten er helsesøster, jordmor, lege og fysioterapeut. Det er viktig å merke seg at statistikktilgangen på dette feltet er mangelfull. Tallene skiller ikke mellom forskjellig utdanningsbakgrunn.
Det vises for øvrig til omtale under kap 762.
Svangerskaps- og barselomsorg mv.
Svangerskaps- og barselomsorg ytes av leger, jordmødre og helsesøstre. Kommunene er forpliktet til å tilby svangerskapskontroller/-omsorg i tilknytning til helsestasjon.
Antallet jordmorårsverk i helsestasjons- og skolehelsetjenesten var 278,8 i 2012, en økning på 9,8 årsverk fra 2011 (kilde: Statistisk sentralbyrå). Det er gjennomsnittlig 0,7 jordmorårsverk per kommune. Det ble våren 2011 fremmet et forslag for Stortinget om styrking av kommunal jordmortjeneste, Dokument 8:121 S (2010–2011), jf. Innst. 407 S (2010–2011). Helse- og omsorgsdepartementet vil på denne bakgrunn gjennomgå takstsystemet for jordmødre, vurdere dette ut fra formålet og ev. se det i sammenheng med tilsvarende systemer for andre yrkesgrupper.
Det vises for øvrig til omtale under kap. 732.
Fysioterapeuter
Årsverksutviklingen for fysioterapeuter i kommunene er positiv. Det er særlig gruppen fastlønnede fysioterapeuter som øker mest. Utviklingen per 10 000 innbyggere var i 2012 på 8,8 årsverk, en økning på 0,2 årsverk fra 2011.
Manuellterapeuter er fysioterapeuter med videreutdanning i manuellterapi. Disse arbeider hovedsaklig i primærhelsetjenesten. Manuellterapeuter med driftsavtale med kommunen kan utføre undersøkelse og behandling med rett til refusjon fra folketrygden uten at pasienten må gå via fastlegen eller annen henvisningsinstans. I tillegg er manuellterapeuter og kiropraktorer gitt mulighet til å henvise pasienter til legespesialist, røntgenologiske undersøkelser, samt å sykemelde pasienter med muskel-/skjelettplager i inntil 12 uker. Manuellterapeuter og kiropraktorer vil derfor kunne avlaste fastlegene på muskel/skjelettområdet.
Omsorgstjenesten
I løpet av de siste 20 årene har årsverksinnsatsen i omsorgstjenesten omtrent blitt fordoblet til dagens om lag 131 200 årsverk. Veksten har i stor grad kommet i hjemmetjenestene. For 20 år siden gikk to tredeler av årsverkene til institusjonsomsorg, og en tredel til hjemmetjenester. I dag er det hjemmetjenestene som utfører flest årsverk. Nesten ni av ti nye årsverk i perioden 2002–2007 har gått til hjemmebaserte tjenester. Det er hjemmesykepleien som først og fremst er i vekst, sammen med andre fagtilbud utført av helse- og sosialpersonell med høgskole- og universitetsutdanning, mens hjemmehjelpstjenesten reduseres.
Veksten i omsorgstilbudet til eldre over 67 år har kommet i form av en noe styrket bemanningsfaktor i sykehjemmene, og ikke i form av vekst i hjemmetjenestetilbudet. Noe av årsaken kan ligge i at de yngste eldre (67–79 år) er redusert i antall i befolkningen de siste 15 årene, og at funksjonsevnen blant denne gruppen er blitt bedre etter hvert som levealderen har økt.
Tall fra Statistisk sentralbyrå viser at kommunene økte årsverksinnsatsen i omsorgstjenesten med om lag 24 100 årsverk i perioden 2005–2012. Om lag 87 pst. av disse besto av personell med helse- og sosialfaglig utdanning. Dette har gitt en økning i andelen personell med helse- og sosialfaglig utdanning i helse- og omsorgssektoren fra 66,4 pst. i 2005 til 70,1 pst. i 2012. Det legemeldte sykefraværet ble redusert i 2011, fra i overkant av 9 pst. i perioden 2005–2010 til 8,5 pst. i 2011. For 2012 var sykefraværet på 9 pst.
Det er særskilte utfordringer knyttet til tilgangen på helsefagarbeidere, som er den største utdanningsgruppen i omsorgssektoren. Etter omleggingen av hjelpepleier- og omsorgsarbeiderutdanningen til helsearbeiderfaget har tilgangen på denne utdanningsgruppen blitt betydelig redusert. Sysselsettingstall for omsorgstjenestene viser en tilnærmet nullvekst for denne utdanningsgruppen fra 2010 til 2012. Statistisk sentralbyrås framskrivninger av arbeidsmarkedet viser at det vil bli stor mangel på helsefagarbeidere i årene framover. Tilgangen på helsefagarbeidere var tema i Meld. St. 13 (2011–2012) Utdanning for velferd. Departementets virkemidler for å øke tilgangen på helsefagarbeidere ligger i regjeringens kompetanse- og rekrutteringsplan for omsorgstjenestene, Kompetanseløftet 2015, som er omtalt under kap. 761, post 60.
Ifølge tall fra Statistisk sentralbyrå har antall legeårsverk i sykehjem økt med til sammen om lag 63 pst. fra 2006 t.o.m. 2012. Kommunene fastsatte i 2007 lokale normer for legedekningen i sykehjem. Oppsummeringen av kommunenes lokale normeringsprosess viser at det planlegges en vekst i legeårsverk på om lag 40 pst. f.o.m. 2006. Økningen i årsverk av leger i institusjon viser at lokal normering har vært viktig for å styrke det medisinske tilbudet til beboere i sykehjem.
Tabell 9.2 Personellutviklingen i pleie- og omsorgssektoren 2004–2012
2004 | 2005 | 2006 | 2007 | 2008 | 2009 | 2010 | 2011 | 20125 | |
|---|---|---|---|---|---|---|---|---|---|
Årsverk i alt1 | 108 731 | 107 071 | 113 220 | 118 189 | 121 209 | 123 482 | 126 227 | 128 902 | 131 180 |
Årsverk leger i institusjon | 260 | 275 | 289 | 320 | 343 | 383 | 405 | 427 | 472 |
Årsverk fysioterapeuter i institusjon2 | 332 | 311 | 333 | 353 | 357 | 353 | 368 | 389 | 410 |
Årsverk per mottaker3, 4 | 0,53 | 0,52 | 0,53 | 0,58 | 0,58 | 0,57 | 0,58 | 0,59 | 0,60 |
Årsverk per 1000 innb. 80 år og over | 506 | 496 | 519 | 541 | 552 | 561 | 571 | 582 | 592 |
Andel legemeldt sykefravær av årsverk totalt | - | 9,0 | 9,1 | 9,1 | 9,0 | 9,4 | 9,1 | 8,5 | 8,9 |
1 Årsverk er summen av heltidsstillinger og deltidsstillinger omregnet til heltidsstillinger. Fravær og vikarer er ikke trukket fra. Ekskludert leger og fysioterapeuter.
2 Tidsseriebrudd: Private fysioterapeuter uten avtale er ikke inkludert i årsverkstall f.o.m. 2009.
3 Mottakere er summen av antall plasser i sykehjem og aldershjem, samt antall brukere av hjemmesykepleie og praktisk bistand.
4 Tallene for årsverk per mottaker har brudd mellom 2006 og 2007, ettersom tallet på hjemmetjenestebrukere før 2007 er basert på skjemarapportering og f.o.m. 2007 er hentet fra Iplos.
5 Tall for 2012 er foreløpige.
Kilde: Statistisk Sentralbyrå
Psykisk helse
Helse- og omsorgsdepartementet har siden avslutningen av Opptrappingsplanen for psykisk helse i 2008 fulgt utviklingen i kommunenes innsats på psykisk helsefeltet. Kommunenes rapportering om psykisk helsearbeid for perioden 2007–2012 bygger på rapporteringsskjema som fylkesmennene innhenter fra kommunene. Sintef har sammenstilt datamaterialet for 2012, og analysert utviklingen fra 2007. Det tas forbehold om at datakvaliteten kan være svak, og at endring i rapporteringsrutiner i enkeltkommuner kan gi utslag i totalt antall rapporterte årsverk. Rapporteringen er delvis overlappende med ordinære statistikker for helse- og omsorgstjenestene fra Statistisk sentralbyrå. Korrigert for rapporteringsavvik, avdekket i et mindre antall kommuner, viser den reelle endringen fra 2011 til 2012 en nedgang i antall årsverk for voksne på 0,6 pst., og en økning i antall årsverk for barn og unge på 2,8 pst. Tallene for andel med videreutdanning i psykisk helsearbeid for voksne og tverrfaglig videreutdanning i psykososialt arbeid for barn og unge viser en liten, men stabil økning over tid.
Tabell 9.3 Årsverk i kommunalt psykisk helsearbeid etter målgruppe og videreutdanning i psykisk helsearbeid
2007 | 2008 | 2009 | 2010 | 2011 | 20121 | |
|---|---|---|---|---|---|---|
Totalt antall årsverk | 12 029 | 12 546 | 12 136 | 12 195 | 11 940 | 11 955 |
Årsverk voksne | 9 069 | 9 627 | 9 392 | 9 492 | 9 326 | 9 267 |
Årsverk barn og unge | 2 961 | 2 920 | 2 744 | 2 703 | 2 614 | 2 688 |
Andel årsverk voksne med videre-utdanning i psykisk helsearbeid (%) | 34 | 34 | 36 | 37 | 38 | 39 |
Andel årsverk barn og unge med videreutdanning i psykososialt arbeid (%) | 19 | 22 | 23 | 24 | 25 | 27 |
1 Tall for 2012 er foreløpige.
Kilde: Statistisk Sentralbyrå
Departementet vil fortsatt følge utviklingen innen psykisk helsearbeid og gjennom landets fylkesmenn understreke betydningen av at resultatene oppnådd gjennom opptrappingsplanen for psykisk helse videreføres.
9.3 Botilbud
Kommunene tilbyr plasser i institusjon eller plass i ulike former for omsorgsboliger til personer med behov for et tilrettelagt botilbud. Både i perioden under og i perioden etter Handlingsplan for eldreomsorgen er det bygget et stort antall omsorgsboliger til pleie- og omsorgsformål. Mange av disse er imidlertid ikke tilpasset personer med demens og kognitiv svikt, eller tilrettelagt for å kunne yte heldøgns tjenester.
Antallet institusjonsplasser har som helhet blitt noe redusert de siste to tiårene. Det er først og fremst de gamle aldershjemmene som er tatt ut av drift, mens tallet på sykehjemsplasser har hatt en økning fra 35 500 i 1998 til om lag 40 300 i 2012. Siden 1998 er om lag halvparten av institusjonsplassene fornyet eller skiftet ut, og standarden på institusjonsplassene har derfor økt. Bl.a. er nå de fleste institusjonsplassene i enerom.
Den andre halvparten av institusjonsplassene vil etter flere tiårs intensiv bruk trenge fornyelse eller utskifting i årene som kommer. Dette gjelder også et stort antall omsorgsboliger. En slik modernisering må samtidig sikre at bo- og institusjonstilbudet i omsorgstjenesten blir tilpasset framtidas brukergrupper, og er i tråd med kravene i regjeringens demensplan. Fornyelsen bør skje i perioden før den sterke veksten i tallet på eldre 80 år og over setter inn om 10 til 15 år. Det er også nødvendig med økt innsats for å tilrettelegge allerede eksisterende omsorgsboliger, slik at det også der kan ytes heldøgns omsorgstjenester.
For heldøgns omsorgsplasser i sykehjem og omsorgsboliger, opererer Statistisk sentralbyrå for 2012 med en dekningsgrad på 29 pst. sett i forhold til antall innbyggere på 80 år og over. Antall beboere i boliger med heldøgns bemanning har økt fra om lag 20 000 i 2008 til vel 22 000 ved utgangen av 2012. Dette kommer i tillegg til de som mottar heldøgns tjenester i sykehjem og aldershjem. Samtidig er det en del mennesker som får et omfattende tjenestetilbud i eget hjem. Utviklingen av tjenestetilbudet i omsorgstjenesten må vurderes ut fra det samlede tilbudet i både sykehjem, omsorgsboliger og eget hjem. Det vises for øvrig til omtale av investeringstilskudd til heldøgns omsorgsplasser under innledningen til kapittel 761.
9.4 Kommunenes utgifter til helse- og omsorgstjenester
Kommunenes utgifter til helse- og omsorgstjenester var om lag 108,4 mrd. kroner i 2012. Utgifter til omsorgstjenestene i kommunene utgjorde i 2012 om lag 95,4 mrd. kroner. Av disse var 5,2 mrd. kroner utgifter for kommunene knyttet til samhandlingsreformen. Siden 2007 har kommunene hatt høyere utgifter til hjemmetjenester og aktivisering, enn til tjenester i institusjon. Det vesentligste av kommunenes utgifter til omsorgsformål finansieres gjennom kommunenes frie inntekter. For kommunene utgjorde inntektene fra brukerbetaling både for opphold i institusjon og for praktisk bistand til sammen 6 mrd. kroner i 2012. I tillegg bevilges en rekke øremerkede tilskudd til omsorgsformål over Helse- og omsorgsdepartementets budsjett. Det ble over Kommunal- og regionaldepartementets budsjett i 2013 utbetalt over 6,3 mrd. kroner til toppfinansieringsordningen for ressurskrevende tjenester. Det er videre etablert et øremerket investeringstilskudd til kommunene for 12 000 heldøgns omsorgsplasser i sykehjem og omsorgsboliger.
Kommunenes utgifter til rusmiddeltiltak og til psykisk helse inngår for en stor del i kommunenes samlede utgifter til helse- og omsorgstjenester.
Kommunenes kostnader til fysioterapitjenesten er knyttet til lønn til ansatte og driftstilskudd til fysioterapeuter med driftsavtale. For fysioterapeuter med avtale skal det som utgangspunkt inngås 100 pst. driftsavtalehjemmel, dersom praksisen skal drives på heltid. Kommunene skal bare utlyse deltidshjemler med minimum 50 pst. når dette samsvarer med det reelle tjenestebehovet. Fysioterapeuter med driftsavtale med kommunen kan ikke kreve egenandeler eller annet honorar utover det som er fastsatt av staten. Økte egenandeler under henvisning til redusert hjemmel o.l., er å anse som mislighold av driftsavtalen med kommunen. Mange avtalefysioterapeuter har over tid hatt deltidshjemler. Etter at regjeringen la om finansieringen av den avtalebaserte fysioterapitjenesten i 2009 og 2010 i honorartarifforhandlingene, har kommunene løftet en rekke av disse deltidshjemlene. I 2012 var fortsatt 51,9 pst. av avtalefysioterapeutene deltidshjemler. Utviklingen går i retning av større hjemmelsstørrelser. Det vises til omtale under kap. 2755, post 71.
Statlige trygderefusjoner til helsetjenester i kommunene omfatter bl.a. allmennlegetjenester, fysioterapi, kiropraktor- og jordmortjeneste og utgjorde om lag 5,9 mrd. kroner i 2012. Nærmere omtale av utviklingen i trygderefusjoner er gitt på programområde 30. Brukerbetaling og egenandeler utgjør i tillegg en viktig del av finansieringen av helse- og omsorgstjenestene.
Tabell 9.4 Utvikling i brutto driftsutgifter i kommunene, utgifter til pleie- og omsorg og kommunehelsetjenester (mill. kroner) 2006–2012
Brutto driftsutgifter | 2006 | 2007 | 20081 | 2009 | 2010 | 2011 | 20123 |
|---|---|---|---|---|---|---|---|
kommunene2 | 224 533 | 243 006 | 267 074 | 289 891 | 303 712 | 321 473 | 343 053 |
kommunehelsetjenester | 8 373 | 8 968 | 9 888 | 10 549 | 11 279 | 12 213 | 12 990 |
pleie-/omsorgstjenester | 57 913 | 62 957 | 70 473 | 74 823 | 78 575 | 83 242 | 90 208 |
samhandling | 5 178 |
1 T.o.m. 2007 gjelder tallene kun kommunekasse. F.o.m. 2008 er også kommunekonsern inkludert. Konsern omfatter tall fra kommuneregnskapet og regnskapene fra kommunale foretak (KF/FKF) samt interkommunale samarbeid og interkommunale selskaper (IKS).
2 Inkl. fylkeskommunale utgifter.
3 Tall for 2012 er foreløpige.
Kilde: Statistisk sentralbyrå
Gjennom ulike datakilder som Kostra, Iplos, fastlegedatabasen, legeoppgjørsdata og datamateriale fra ulike fag- og forskningsmiljøer er det i dag relativt god oversikt over utviklingen i deler av de kommunale helse- og omsorgstjenestene.
9.5 Bærekraftig utvikling
Oppsummert har noen av de viktigste utviklingstrekkene i den kommunale helse- og omsorgstjenesten de siste tiårene vært:
Fra eldreomsorg til helse- og omsorgstjenester for alle aldersgrupper, der yngre tjenestemottakere vokser mest.
Fra institusjonsomsorg til primærhelsetjeneste og hjemmetjenester
Fra aldershjem til sykehjem og omsorgsboliger.
Fra hjemmehjelp og husmorvikar til hjemmesykepleie og medisinske tjenester.
Fra særomsorg til integrerte og mer helhetlige helse- og omsorgstjenestetilbud.
De offentlige helse- og omsorgstjenestene har vært i kontinuerlig vekst i flere tiår. Med sikte på de demografiske utfordringer som venter oss for fullt om 10–15 år, må denne veksten organiseres slik at den støtter opp under og utløser de ressurser som ligger hos brukerne selv, deres familie og sosiale nettverk og i nærmiljøet, organisasjoner og lokalsamfunnet. Det vil kreve omstilling av den faglige virksomheten, med større vekt på forebygging, tidlig innsats, sosialt nettverksarbeid og rehabilitering og økt bruk av ny teknologi og arbeidsmetoder. Samtidig må den pleiefaglige kjernevirksomheten foredles og den medisinske oppfølgingen styrkes.
Den norske modellen er kjennetegnet av en arbeidsdeling og et nært samspill mellom kommunale helse- og omsorgstjenesten og familie/pårørende. Morgendagens utfordringer reiser spørsmålet om andre aktører bør få større plass og gis flere oppgaver, og om blandingsforholdet mellom offentlige tjenester, familie, frivillige, ideell sektor, brukerstyrte ordninger, samvirkeløsninger og næringslivet bør endres.
Usikkerhet om den økonomiske utviklingen, slik vi ser i mange land i Europa, tilsier videre at ikke alt støpes i betong, men at det som bygges opp har nødvendig fleksibilitet i møte med mulige endringer i arbeidsmarkedet. Satsing på hjemmetjenesteløsninger, dagtilbud og medisinsk behandling lokalt gir størst fleksibilitet med tanke på pårørendes yrkesaktivitet og arbeidsmarkedets behov. De nærmeste årene er det de yngste eldre som vokser mest. De demografiske endringene taler derfor også for at veksten i første omgang tas ut i hjemmetjenestetilbud, rehabilitering og forebyggende innsats. Samlet gir dette størst bærekraft i møte med framtidas helse- og omsorgsutfordringer.
10 Psykisk helse
Målet er å fremme god psykisk helse i befolkningen, forebygge psykiske problemer og lidelser, og arbeide for at de som har behov for hjelp blir møtt av tilgjengelige og likeverdige helse- og omsorgstjenester av god kvalitet. Regjeringen vil fortsette arbeidet for at tilbudet skal være helhetlig og samordnet, også for personer med både psykiske problemer og rusavhengighet. Brukerinnflytelse skal være et bærende prinsipp. Aktiv involvering av brukeren i valg av behandling og tjenester er en demokratisk rettighet, og en politisk og faglig målsetting. Målet er å fremme selvstendighet og mestring av eget liv for mennesker med psykiske problemer eller lidelser. Pårørende har viktige roller overfor den syke og opp mot tjenesteapparatet, i tillegg til å ha egne behov, og er en viktig ressurs i behandlingen av mennesker med psykiske lidelser. Omstillingen av psykisk helsevern skal videreføres, arbeidet med å redusere og kvalitetssikre bruk av tvang skal styrkes, og trygge oppfølgings- og behandlingsmodeller skal videreutvikles. Regjeringen vil arbeide for at tilbudet til barn og unge skal prioriteres, og samtidig arbeide for at voksne får et lavterskeltilbud for å forebygge utvikling av mer alvorlige psykiske lidelser.
Psykisk helse utvikles i et komplekst samspill mellom en rekke beskyttende faktorer og faktorer som øker risiko for sykdomsutvikling. Psykiske plager og lidelser er et samlebegrep, og omfatter et bredt spekter av tilstander fra lettere former for angst- og depresjonsplager til alvorlige psykoselidelser.
Psykiske helseproblemer forekommer i alle aldersgrupper og i alle deler av befolkningen. Angst- og depresjonsliknende plager, søvnvansker og redusert mestring er utbredt i Norge. Flere forhold kan gi inntrykk av at forekomsten av psykiske lidelser øker i befolkningen, og det har vært en sterk økning i antallet som behandles for psykiske lidelser. Forskningsresultater fra USA og Europa, og undersøkelser fra Norge, gir imidlertid ingen støtte for at det skal ha skjedd en forverring i folkehelsen med økt forekomst av psykiske lidelser. Andelen av befolkningen som får en eller annen psykisk lidelse i løpet av livet varierer fra 25 pst. til 52 pst. i forskjellige undersøkelser, mens tallene for hvor stor andel som har hatt en lidelse i løpet av det siste året varierer fra om lag 10 pst. til om lag 33 pst. Det er høy forekomst av rusproblemer blant personer med psykiske lidelser.
Psykiske lidelser oppstår ofte i ung alder, og er den viktigste årsaken til uhelse i aldersgruppen 20–30 år. Hos barn og unge som rammes kan psykiske problemer og lidelser føre til mistrivsel, lærevansker og funksjonsproblemer i hjem og på skole. Det anslås at 15–20 pst. av barn mellom 3 og 18 år til enhver tid har nedsatt funksjon pga. symptomer på psykiske lidelser. Undersøkelser tyder på at halvparten av disse, om lag 70 000 barn, vil ha behov for behandling fra kommunale tjenester eller fra spesialisthelsetjenesten. Forekomsten av aldersrelaterte psykiske lidelser vil øke som en konsekvens av en aldrende befolkning. Forekomsten av demens forventes å øke betydelig. Depresjon hos eldre utgjør et betydelig helseproblem og er knyttet til svekket fysisk helse og redusert kognitiv funksjon.
Redusert livskvalitet, sykmeldinger, uførepensjon og økt dødelighet er blant følgene av psykisk sykdom. Forskning viser at psykisk syke menn har 20 år kortere levetid enn den generelle befolkningen og at psykisk syke kvinner i gjennomsnitt dør 15 år tidligere. Om lag 20 pst. av det legemeldte sykefraværet i Norge skyldes psykiske lidelser, mens andelen uføre med psykiske lidelser er over 30 pst. Gjennomsnittsalderen for innvilgelse av uførepensjon på bakgrunn av psykiske lidelser er om lag ni år lavere enn for somatiske tilstander. Depresjon, angst og rusmiddelproblemer antas, sammen med ikke-smittsomme sykdommer (NCD), å bli de store framtidige helsemessige utfordringene. Verdens helseorganisasjon anslår at psykiske lidelser vil være den viktigste årsaken til sykdomsbelastning i vestlige land i 2020. NCD-lidelser medfører økt risiko for psykisk sykdom. I regjeringens NCD-strategi legges grunnlaget for styrket samarbeid mellom de somatiske og psykiske helsetjenestene for å sikre denne pasientgruppen et bedre tilbud. Dette innebærer bl.a. en gradvis styrking av lærings- og mestringstilbudet i kommunene, større oppmerksomhet om angst- og depresjonslidelser blant NCD-syke og et arbeid for å styrke psykisk helsetilbudet i frisklivssentralene.
Det eksisterer fortsatt fordommer knyttet til rusmiddelavhengighet og psykiske lidelser. Mange kontakter ikke tjenesteapparatet når de har behov for hjelp, og tjenestene må i langt større grad enn ved somatiske sykdommer, drive aktivt informasjonsarbeid, oppsøkende virksomhet og organisere tjenestene slik at de er lett tilgjengelige for brukerne.
Økt allmenn kunnskap om rusmiddelproblemer og psykiske helseproblemer og deres konsekvenser er grunnleggende for å hindre uønskede hendelser, redusere stigma og øke inkluderingen av personer med rusmiddelproblemer og psykiske helseproblemer i samfunnet.
Psykisk helsearbeid i kommunene og psykisk helsevern forutsettes å legge til rette for prosesser som styrker mestring og egenomsorg, funksjonsevne, samhandling og tilpasning i lokalsamfunnet.
Psykisk helse er en viktig dimensjon i folkehelsearbeidet. Psykiske helseproblemer kan til en viss grad forebygges gjennom brede befolkningsrettede tiltak som fremmer inkludering og deltagelse, og ved målrettede tiltak overfor sårbare grupper. Å forebygge at vanlige livskriser utvikler seg til psykiske lidelser er i første rekke en utfordring for arbeidsliv, barnehage, skole, fritidsarenaer, idrettsmiljø mv.
Kommunen skal i samsvar med den nye folkehelseloven ha oversikt over den psykiske helsetilstanden til befolkningen, faktorer som påvirker den og over behovet for tiltak og tjenester. Oppfylling av grunnleggende materielle betingelser i form av et godt botilbud, et meningsfylt aktivitetstilbud, sosial tilhørighet og et inntektsgrunnlag som gjør at materielle behov kan ivaretas, er sentrale faktorer i arbeidet med å forebygge og behandle psykiske lidelser. Mange arenaer på alle nivåer deler derfor ansvaret for å skape helsefremmende leve- og oppvekstvilkår som bidrar til en god psykisk helse i befolkningen. Tjenesteapparatet skal på sin side delta i og understøtte det forebyggende arbeidet, ved siden av behandlings- og støttefunksjoner.
Grad av alvorlighet, kompleksitet og behov for hjelp vil variere. Mange med psykiske plager eller lidelser vil klare å håndtere situasjonen selv, eller med støtte fra familie, nettverk eller selvhjelptilbud, mens en del vil ha behov for bistand fra enkelte kommunale tjenester, ofte i et begrenset tidsrom. Andre kan ha behov for et mer omfattende tilbud, gjerne i et lengre tidsrom, både fra kommunale tjenester og fra psykisk helsevern i spesialisthelsetjenesten. Kommunene og spesialisthelsetjenestene må derfor ha et differensiert tilbud både til barn, unge og voksne.
Kommunene er sentrale for å lykkes med helhetlig behandling og oppfølging av personer med psykiske problemer. Et godt kommunalt psykisk helsearbeid bygger på bred tverrfaglig og tverrsektoriell tenkning. Psykisk helsearbeid i kommunene omfatter forebygging, diagnostikk og funksjonsvurdering, tidlig hjelp og behandling, rehabilitering, oppfølging i bolig, psykososial støtte og veiledning, samt henvisning til spesialisthelsetjenesten. Kommunale tjenester til personer med psykiske problemer utføres i flere sektorer og av ulike faggrupper i kommunen. Arbeidet på feltet krever et sterkt fokus på samarbeid innad i kommunen, med spesialisthelsetjenesten og med frivillig sektor. Det er viktig med godt samarbeid mellom fastlegen og det øvrige psykiske helsearbeidet i kommunen. Fastlegen har en sentral rolle i arbeidet med å forebygge og gjenkjenne psykiske problemer av varierende alvorlighetsgrad, diagnostisere, behandle og følge opp personer med psykiske problemer, samt henvise videre ved behov. Det er derfor viktig at fastlegen har kunnskap om slike problemer og behandlingstiltak, herunder forsvarlig forskrivning av vanedannende medikamenter. God tilgjengelighet til helse- og omsorgstjenester og kunnskap om psykiske lidelser hos sentrale tjenesteytere som fastleger, øvrige psykiske helsearbeidere, helsestasjons- og skolehelsetjenesten og annet helse- og omsorgspersonell er en forutsetning for å kunne drive et effektivt helsearbeid på psykisk helsefeltet.
En hovedoppgave de kommende årene vil være å redusere forekomsten av angst, depresjon og rusmiddelproblemer for å sikre enkeltmennesker bedre livskvalitet og redusere totalbelastningen for samfunnet. Gjennom tidlig intervensjon, god behandling og tilrettelegging kan konsekvensene av psykiske lidelser reduseres betraktelig.
Psykisk helsevern for voksne består av desentraliserte spesialisthelsetjenester ved distriktspsykiatriske sentre (DPS), mer spesialiserte sykehusavdelinger og privatpraktiserende avtalespesialister. DPS vil normalt være første kontaktpunkt med spesialisthelsetjenesten og har et hovedansvar for å gi behandlingstilbud i et gitt geografisk område både i akuttsituasjoner og på bakgrunn av henvisninger. DPS skal gi spesialisert utredning og tilby differensiert behandling poliklinisk, ambulant eller som dag- og døgnbehandling.
DPS skal også bistå kommunehelsetjenesten med råd og veiledning og ivareta kontinuiteten i spesialisthelsetjenesten, dvs. være veien inn og ut av psykisk helsevern. For å ivareta dette må det finnes tilgjengelige akuttjenester gjennom døgnet forankret i DPS. Sykehusavdelingene skal ivareta spissede funksjoner, som lukkede akutt- og sikkerhetsavdelinger, og enkelte andre spesialiserte oppgaver. Mer arbeid vil i framtiden være basert på at spesialistkompetansen blir lettere tilgjengelig på kommunale arenaer, men samtidig på en slik måte at psykisk helsevern ikke overtar kommunale oppgaver. Som et ledd i dette forutsettes ambulante tjenester videreutviklet, bl.a. ved at lege og psykologspesialister deltar fast i dette arbeidet.
Psykisk helsevern for barn og unge (bup) legger hovedvekt på polikliniske og ambulante funksjoner og samarbeid med det kommunale tjenesteapparatet. Ved behov kan det gis tilbud om døgnbehandling. Alle kommuner tilhører nå opptaksområdet til et DPS og en poliklinikk i bup.
Omstillingen av psykisk helsevern i tråd med målene i opptrappingsplanen er ikke fullført. Det psykiske helsevernet må fortsette arbeidet med å gjøre sine tjenester mer tilgjengelige for befolkningen, og innrette sin virksomhet slik at den kan understøtte kommunene i deres arbeid og hindre unødvendige henvisninger og innleggelser, dette også i tråd med samhandlingsreformen. Det er fortsatt behov for betydelig omstrukturering av tjenestene med vekt på en ressurs- og kompetansemessig oppgradering av DPS, slik at de blir i stand til å løse oppgavene som forutsatt.
For brukerne er det nødvendig at kommunale tjenester og spesialisthelsetjeneste fungerer som et helhetlig tilbud, hvor aktørene samarbeider tett. En moderne tjeneste forventes i vesentlig større grad enn tidligere å etablere utadrettede og åpne tilbud, slik at kompetansen blir lett tilgjengelig for det kommunale tjenesteapparatet. Den pågående omstruktureringen av tjenesten innebærer at ressurser overføres fra sykehus til DPS, og fra døgnavdelinger til poliklinikk og ambulante tjenester.
Psykisk helsevern for barn og unge er etablert som en moderne tjeneste med stor vekt på polikliniske funksjoner og liten grad av døgnbehandling. Helseforetakene må likevel vurdere hvordan de kan bidra til utvikling av nye arbeidsmodeller, herunder hvordan samarbeid med kommunale instanser og utvikling av ambulante arbeidsmetoder kan utvikles videre. De må videre vurdere hvordan samspillet mellom poliklinikk, dag og døgnfunksjoner kan utvikles, herunder om DPS-modellen med kombinerte enheter under samme tak bør etableres også for bup-området.
WHO Europa og EU-kommisjonen gir begge tydelige og samstemte signaler vedrørende behov for økt prioritering av psykisk helse. I forlengelsen av Helsinkierklæringen (2005) har begge instanser tatt en rekke initiativ i form av konferanser, rapporter og fellessatsinger (joint actions). Norge deltar regelmessig i dette arbeidet, både på overordnet nivå og i relevante arbeidsgrupper.
Verdens helseforsamling godkjente i mai i år ny global handlingsplan for psykisk helse. WHO Europa har for sin del utarbeidet endelig utkast til ny Europeisk handlingsplan, som vil bli sluttbehandlet høsten 2013. Norge har deltatt aktivt i arbeidet, både i forberedelser og som vertskap for WHO konsultasjonsmøte for begge planer i Oslo i september 2012.
10.1 Hovedutfordringer og prioriterte områder
Psykisk helse har høy prioritet og de overordnede målene og verdigrunnlaget fra opptrappingsplanen for psykisk helse (1998–2008) ligger fortsatt til grunn for regjeringens politikk. Det er imidlertid gått fem år siden opptrappingsplanen ble avsluttet, og mål skal revideres slik at det reflekterer den faglige utviklingen på feltet. Det vises til omtale av kvalitetsløftet for rus og psykisk helse under kap. 763.
Følgende anses å være de viktigste målene i årene som kommer:
Styrket forebyggende arbeid og økt bevissthet om den psykiske helsens betydning på alle arenaer og sektorer.
Styrke lavterskeltilbudet til mennesker som lider av mildere og moderate former for angst og depresjoner.
Fremme forebyggende og helsefremmende arbeidet rettet mot barn og unge, med fortsatt videreutvikling av behandlingstilbudet til aldersgruppen.
Videreutvikle psykisk helsearbeid og rusarbeid i kommunene.
Kvalitet i tjenestene med vekt på bruker- og pårørendeperspektiv, trygghet for brukerne, tilgjengelighet og kompetanseheving. Sikre at verdigrunnlaget for psykisk helsefeltet fra opptrappingsplanen preger kultur og holdninger i tjenestene.
Bedre samhandling både innen helse- og omsorgstjenesten og overfor andre sektorer.
Fullføre omstillingen av psykisk helsevern med styrking og overføring av allmennfunksjoner og tilhørende ressurser til DPS, spissing av sykehusfunksjoner, redusert bruk av tvang og økt vekt på utadrettet arbeid og samarbeid og støtte til kommunale tjenester. I omstillingsprosessen må helseregionene samarbeide med kommuner og brukerorganisasjoner, slik at alle brukergrupper sikres et minst like godt tilbud etter omstilling.
Videreutvikle god akuttpsykiatri og sikkerhetspsykiatri.
Legge til rette for og utvikle gode og tilstrekkelige tjenester til personer med langvarige og sammensatte lidelser med basis i kommunene og i samarbeid med spesialisthelsetjenesten.
Gjennomgang av aktuelle utdanninger med sikte på oppdatering ift brukerinnflytelse, mestringsperspektiv, samhandling, samfunnsperspektiv, kunnskapsbaserte metoder mv.
Arbeide for økt åpenhet og redusert stigma knyttet til psykiske problemer og lidelser og rusavhengighet.
Regjeringen tar sikte på gradvis innføring av de økonomiske virkemidlene i samhandlingsreformen for psykisk helsevern og rus så snart det lar seg gjennomføre. Det tas forbehold om at ambisjonene tilpasses erfaringene med innfasing av samhandlingsreformen og kvaliteten på dataene som må legges til grunn for oppgjørsordningen.
Kommunalt psykisk helsearbeid finansieres gjennom kommunenes frie inntekter. Det vises her til omtale av den generelle kommuneøkonomien i 2014 på Kommunal- og regionaldepartementets budsjett. Bevilgninger til kunnskaps- og kompetansetiltak, samt utviklingstiltak i tjenestene bevilges over kap. 763 og kap. 764.
10.2 Psykososial oppfølging etter 22. juli 2011
Det ble i 2011 etablert et eget prosjekt i Helsedirektoratet for å bidra til den langsiktige psykososiale oppfølgingen av rammede og pårørende etter 22. juli 2011. Prosjektet har videreført sitt arbeid i 2013. Arbeidet har vært innrettet mot følgende hovedområder:
Planlegging og gjennomføring av samlinger for de overlevende og etterlatte i både regjeringskvartalet og Utøya.
Faglig bistand til og kompetanseoppbygging i både spesialisthelsetjenesten og kommunale tjenester.
Forskning.
Helsemyndighetene ga i etterkant av 22. juli føringer og råd til kommuner og helseforetak om psykososial oppfølging av overlevende og pårørende. Det ble bl.a. besluttet at ansatte i regjeringskvartalet skulle følges opp av bedriftshelsetjenesten, og at andre berørte skulle følges opp i sine hjemkommuner. Det ble i tillegg anbefalt en proaktiv tilnærming, der alle rammede skulle kontaktes av en egen kontaktperson i kommunen.
Meld. St. 21 Terrorberedskap (2012–2013) følger opp NOU 2012: 14 Rapport fra 22. juli-kommisjonen. Det vises til omtale av helsesektorens oppfølging av læringspunkter etter 22. juli under kap. 702.
Kommunene har ansvar for å yte forsvarlige og nødvendige helse- og omsorgstjenester, herunder psykososial rehabilitering. Helsedirektoratet har gjennom fylkesmennene fulgt kommunenes oppfølgingsarbeid, og bidratt med faglige råd og veiledning.
Fylkesmennenes rådgivere innen psykisk helse vil fortsatt ha en viktig rolle gjennom å følge med på og støtte kommunenes langsiktige oppfølgingsarbeid etter 22. juli. Oppfølgingen av de rammede vil fortsette i 2014. Langtidsoppfølgingen av rammede og berørte etter terroren 22. juli og andre katastrofer ivaretas av det ordinære hjelpeapparatet
Det er satt i gang flere forskningsprosjekter som vil gi nærmere svar på hvordan det går med de berørte etter 22. juli, samt kunnskapsgrunnlag for videre arbeid. Nasjonalt kunnskapssenter for vold og traumatisk stress (NKVTS) er ansvarlig for et forskningsprogram om de psykososiale konsekvensene for de overlevende og deres foresatte etter terroren på Utøya. Prosjektet bidrar også til å fange opp ev. udekkede hjelpebehov hos de rammede da intervjuene utføres av helsepersonell. Prosjektet er dermed meget viktig både i forskningsøyemed og som et ledd i den psykososiale oppfølgingen. Videre er det startet et forskningsprosjekt for å kartlegge helsemessige konsekvenser av angrepet i regjeringskvartalet i samarbeid mellom NKVTS og Statens arbeidsmiljøinstitutt (STAMI).
10.3 Vold og traumatisk stress
Å utsettes for vold kan gi fysiske og psykiske plager og lidelser, både på kort og lang sikt. De helsemessige konsekvensene kan være omfattende, alvorlige og potensielt livstruende. Helse- og omsorgtjenesten spiller en viktig rolle når det gjelder å forebygge, avdekke, behandle og følge opp skader forårsaket av vold i nære relasjoner. Det er i dag for liten kompetanse om vold og overgrep i helsetjenesten. I 2012 og 2013 er det lagt fram en rekke dokumenter på volds- og traumefeltet hvor Helse- og omsorgsdepartementet har bidratt: Handlingsplan mot tvangsekteskap, kjønnslemlestelse og alvorlig begrensning av unges frihet (2013–2016), Meld. St. 15 (2012–2013) Forebygging og bekjempelse av vold i nære relasjoner, handlingsplanen Et liv uten vold – Handlingsplan mot vold i nære relasjoner 2014–2017, Barndommen kommer ikke i reprise – Strategi for å bekjempe vold og seksuelle overgrep mot barn og ungdom (2014–2017). I tillegg vil Helsedirektoratet legge fram sin handlingsplan for forebygging av selvmord og selvskading i løpet av høsten 2013.
I handlingsplanen mot vold i nære relasjoner inngår tiltak knyttet til overgrepsmottakene, som gir akutt hjelp til personer utsatt for vold i nære relasjoner og/eller seksuelle overgrep. Det vises til omtale av mottakene under kap.762.
Det er Justisdepartementet som koordinerer regjeringens satsing på området vold i nære relasjoner.
11 Rustiltak
Meld. St. 30 (2011–2012) Se meg! En helhetlig rusmiddelpolitikk, ble behandlet av Stortinget i 2013, jf. Innst. 207 S (2012–2013). I stortingsmeldingen angis de politiske målene for en helhetlig rusmiddelpolitikk: Fra virksom forebygging, tidlig innsats og hjelp til dem som har omfattende rusproblemer, til en politikk som ivaretar pårørende og tredjepart som rammes av skader av rusmiddelbruk.
En rekke tiltak vil bli videreført og nye satt i verk innenfor meldingens fem innsatsområder:
Forebygging og tidlig innsats
Samhandling – tjenester som jobber sammen
Økt kompetanse og bedre kvalitet
Hjelp til tungt avhengige – redusere overdosedødsfall
Innsats for pårørende og mot passiv drikking
Opptrappingsplanen for rusfeltet ble avsluttet i 2012 og avløses av strategier på områder der det er behov for forsterket innsats: Folkehelse, overdoser, kompetanse og implementering av rus og psykisk helse i samhandlingsreformen.
Folkehelsestrategien går fram av Meld. St. 34 (2012–2013) Folkehelsemeldingen. Som ledd i oppfølgingen av stortingsmeldingen vil regjeringen videreutvikle resultatmål og indikatorer for å følge opp målene for folkehelsepolitikken, herunder psykisk helse og rus. Videre skal det hvert fjerde år legges fram en melding for Stortinget om status og videre arbeid med å nå de folkehelsepolitiske målene. Folkehelseinstituttet og Helsedirektoratet skal utarbeide rapporter som grunnlag for en politisk statusvurdering.
11.1 Utfordringsbilde
Forbruket av alkohol og narkotika er lavt i Norge sammenliknet med andre land. Samtidig er det bekymringsfullt at forbruket av alkohol øker, og at overdosetallene er vedvarende høye. Økningen i omsetning via internett av nye syntetiske stoffer og dopingpreparater bekymrer. For nærmere informasjon om utviklingen i bruk av alkohol, narkotika og dopingpreparater, se del III, kapittel 6.
Store deler av skadeomfanget er knyttet til de som har et relativt lavt forbruk av alkohol. Vi må derfor arbeide for reduksjon av det totale forbruket. Regulatoriske virkemidler som aldersgrenser og Vinmonopolet er svært virksomme, og det må arbeides for å sikre og videreutvikle disse. Kommunene er en viktig aktør i forebyggingspolitikken. Det er grunn til å tro at kommunene er under direkte og indirekte press fra næringsinteresser, samt at sammenlikninger av alkoholpolitikken i nabokommuner medfører ytterligere press om å føre en liberal alkoholpolitikk. Det må derfor stimuleres til at forebyggingshensyn settes høyt i kommunene.
Vi vet at tidlig innsats gir gode resultater. En av de største utfordringene på rusfeltet er derfor å sikre tidlig identifikasjon av personer med risiko for rusmiddelproblemer/på vei inn i rusmiddelproblemer, samt å sørge for at den tidlige identifikasjonen medfører tidlig intervensjon. I dette arbeidet er det helt nødvendig med en tverrsektoriell tilnærming.
Antall personer med registrerte rusproblemer i kommunene og i spesialisthelsetjenesten er en indikasjon på omfanget av rusproblemer i befolkningen. Tall fra Brukerplan i 2012 viser at om lag 30 000 personer over 18 år mottar kommunale tjenester som følge av rusproblemer.
Alkohol og opiater er de hyppigst forekommende rusmidlene blant pasienter med rusproblemer i spesialisthelsetjenesten. Aktivitetsdata for 2012 for tverrfaglig spesialisert behandling fra Norsk pasientregister viser at det har vært en svak økning i antall pasienter fra 2011 da det ble registrert om lag 25 000 personer som fikk behandling for sine rusproblemer. I tillegg ble et betydelig antall pasienter med rusproblemer som bidiagnose, behandlet innen psykisk helsevern med en psykiatrisk hoveddiagnose.
Det er satt inn en omfattende innsats på rusfeltet de senere årene, både i kommunene og i spesialisthelsetjenesten. Brukerorganisasjoner og fagmiljøer peker imidlertid på at tjenestene må komme tidligere inn og at tilgjengeligheten til tjenestene må bli bedre. Manglende samhandling er en annen viktig utfordring. Mange brukere og pasienter opplever problemer når ansvaret for videre oppfølging overføres til nye tjenester og at hjelpetilbudet oppleves som fragmentert. Denne samhandlingsutfordringen oppleves både innenfor og mellom sektorer og nivåer. Videre er gode og individuelt tilpassede kommunale oppfølgingstilbud, ikke minst bo- og fritidstilbud, en utfordring for denne brukergruppen.
11.2 Innsatsområder
11.2.1 Forebygging og tidlig innsats
Norge har et lavt forbruk av alkohol og narkotika, og hovedretningen i rusmiddelpolitikken skal derfor ligge fast. Samtidig er det bekymringsfullt at forbruk av alkohol øker og at antallet overdoser er for høyt.
For å understøtte hovedretningen vil regjeringen:
sikre ansvarlig alkoholhåndtering
opprettholde forbudet mot narkotika
mobilisere mot doping – herunder forbud mot bruk og besittelse
sørge for at personer med rusproblemer møtes med helsehjelp i stedet for tradisjonell straff
Ansvarlig alkoholhåndtering
Alkoholloven er et av de viktigste virkemidlene i det rusmiddelforebyggende arbeidet, og de regulatoriske virkemidlene, herunder Vinmonopolet, bevillingsordningene med maksimaltider og kontrollordninger, aldersgrensebestemmelsene og reklameforbudet, skal sikres og videreutvikles.
Gjennom satsingen Ansvarlig alkoholhåndtering, jf. ikke minst styrkingen av bevilgningen over kapittel 718, post 21 på 6 mill. kroner i 2013, arbeider Helsedirektoratet med en helhetlig tilnærming for å styrke kommunenes forvaltning av alkoholloven. For å øke kunnskapen om og bruken av alkohollovens virkemidler, fra innvilgelsespraksis til kontroll og inndragning av bevilling, skal det gjennom satsingen utvikles og tilbys gode verktøy og opplæring. I dette arbeidet er de regionale kompetansesentrene for rusmiddelspørsmål og fylkesmennene sentrale samarbeidsaktører for Helsedirektoratet. Målet er at kommunene i større grad skal ta ut potensialet alkohollovgivningen gir i arbeidet med å fremme folkehelsen og begrense skader.
Det arbeides bl.a. for å styrke den kommunale kontrollen med salgs- og skjenkebevillinger. Helsedirektoratet utga i 2013 en veileder i salgs- og skjenkekontroll. Veilederen er et verktøy for å heve kvaliteten på kontrollene, gi en mer effektiv håndheving av alkohollovens bestemmelser og gi tydeligere rammebetingelser for salgs- og skjenkebransjen. Fylkesmennene er bedt om å styrke sin veiledning av kommunene i alkoholloven. Helsedirektoratet har bistått embetene med fylkesvise seminarer om alkoholloven og vil tilby årlige regelverksamlinger for fylkesmennene.
Fylkesmennene fikk vesentlig økte ressurser til sitt arbeid med alkoholloven i 2012. I samarbeid med de regionale kompetansesentrene for rusmiddelspørsmål ble det gjennomført opplæring om alkoholloven for ansatte og politikere i kommunene i de fleste fylker. Satsingen videreføres gjennom faglige nettverk i fylkene samt styrking av samarbeidet mellom fylkesmannen og politidistriktene.
I tillegg til Helsedirektoratets satsing på Ansvarlig alkoholhåndtering, vil det foretas endringer i regelverket i tråd med signalene i Meld. St. 30 (2011–2012) Se meg! En helhetlig rusmiddelpolitikk. Det arbeides bl.a. med forslag til forskrift med nasjonale krav til kommunenes reaksjoner ved brudd på alkoholloven.
Opprettholde forbudet mot narkotika
Regjeringen ønsker å sende et klart signal om at bruk av narkotika ikke er akseptert ved å opprettholde forbudet mot besittelse og bruk. Samtidig er det avgjørende å overholde de folkerettslige forpliktelsene som følger av de tre narkotikakonvensjonene som Norge har ratifisert. Disse konvensjonene vektlegger behovet for å beskytte menneskehetens helse og velferd som er helt i tråd med regjeringens politikk. Bruk av narkotika skal derfor i utgangspunktet betraktes som et helsespørsmål og personer som bruker narkotika skal derfor primært møtes med helsehjelp. Det skal også være Norges posisjon i internasjonale møter og forhandlinger.
Mobilisering mot doping
I tråd med Meld. St. 30 (2011–2012) Se meg! En helhetlig rusmiddelpolitikk, er det vedtatt endringer i legemiddelloven, slik at det er blitt straffbart uten lovlig adkomst å erverve, besitte eller bruke dopingmidler. Endringsloven trådte i kraft 1. juli 2013.
Forbudet gir hjemmel til å intervenere mot bruk og tydeliggjør samfunnets holdning til dopingbruk. Erverv, besittelse og bruk av dopingmidler kan nå staffes på samme måte som besittelse og bruk av narkotika. I likhet med narkotikabruk, er også bruk av doping i utgangspunktet et helseproblem som primært skal møtes med helsehjelp.
Mobiliseringen mot doping som samfunnsproblem er en del av rusmiddelpolitikken. Helsedirektoratet er gitt et tydelig ansvar for å integrere doping i forebyggingsarbeidet. Dette gjelder både tidlig intervensjon og generell forebygging. Regjeringen mobiliserer mot doping gjennom økt kunnskap og satsing på forebygging og et godt behandlingstilbud. Fra 2014 er det foreslått et eget øremerket tilskudd til Antidoping Norges arbeid med doping utenfor idretten, jf. omtale under kap. 718, post 70.
Statens institutt for rusmiddelforskning (Sirus) forsker på bruk av dopingmidler i befolkningen. Flere prosjekter er allerede etablert og en rapport om anabole steroider i Norge er publisert. Sirus har samlet inn data om bruk av doping og slankepreparater i den årlige befolkningsundersøkelsen som Statistisk sentralbyrå gjennomfører for instituttet. Funnene vil foreligge i oktober 2013. I tillegg har instituttet foretatt en gjennomgang av tidligere befolkningsundersøkelser publisert i Sirus-rapport nr. 4/2013. Sirus har i 2013 også gjennomført en kvalitativ studie av brukere av dopingpreparater. Resultatene fra studien vil bli publisert i en egen Sirus-rapport høsten 2013.
11.2.2 Samhandling i alle ledd
Tjenestene til personer med rusproblemer skal utvikles i tråd med intensjonene i samhandlingsreformen, jf. Meld. St. 30 (2011–2012) Se meg! En helhetlig rusmiddelpolitikk. Framtidens tjenestetilbud skal innrettes slik at den enkelte møter et tilgjengelig og sammenhengende behandlingsforløp. Hovedansvaret skal være lokalt. Tjenestene skal integreres i det ordinære tjenesteapparatet, og ikke som særomsorg.
Rusavhengighet er å betrakte som en kronisk sykdom som krever oppfølging over lang tid. De kommunale tjenestene skal utgjøre bærebjelken i tjenestetilbudet gjennom hele behandlingsforløpet, i tett samarbeid med en understøttende og mer oppsøkende, tilgjengelig og fleksibel spesialisthelsetjeneste når behovene tilsier det. Utstrakt bruk av oppsøkende/ambulante tilbud som sikrer nærhet til den enkelte er et viktig bidrag for å fange opp tidligere og øke tilgjengelighet til tjenestetilbudene.
Stortingsmeldingen viderefører samhandlingsreformens mål og understreker betydningen av reformens virkemidler for å oppnå et bedre og mer helhetlig hjelpetilbud. Målet er et tilgjengelig, kunnskapsbasert, individuelt tilpasset, samordnet og sammenhengende tjenestetilbud. Det er viktig at flere mennesker med rusproblemer eller psykisk sykdom får tilbud om et egnet og langsiktig botilbud og hjelp med arbeid/aktivitet.
De økonomiske virkemidlene i samhandlingsreformen omfatter i første omgang ikke pasienter med psykisk sykdom eller rusproblem. I stortingsmeldingen varsler regjeringen en gradvis innføring av kommunal medfinansiering og betaling for utskrivningsklare pasienter for rusbehandling og psykisk helsevern, så snart det lar seg gjøre. Det tas forbehold om at ambisjonene tilpasses erfaringene med innfasing av samhandlingsreformen og kvaliteten på registreringen som må legges til grunn for oppgjørsordningen. Det er stilt krav om registrering av utskrivningsklare pasienter.
I helse- og omsorgstjenesteloven er det stilt krav om at kommuner og helseforetak skal inngå avtaler om samarbeid om en rekke oppgaver, bl.a. om retningslinjer for samarbeid i tilknytning til innleggelse, utskriving, habilitering, rehabilitering og lærings- og mestringstilbud. Konkrete løsninger må utvikles lokalt i et samarbeid mellom tjenester og nivåer.
Regjeringen vil legge fram en ny nasjonal strategi for boligsosialt arbeid i 2014. Strategien skal samle og målrette den offentlige innsatsen, synliggjøre ansvarsfordelingen i det boligsosiale arbeidet og vise hvilke virkemidler som kan brukes for å hjelpe dem som sliter på boligmarkedet. Regjeringen vil legge vekt på forebygging av boligproblemer i strategien.
Regjeringen vil forsterke innsatsen for at personer med psykiske lidelser og rusproblemer opprettholder tilknytningen til arbeid. Erfaringene og den systematiske satsingen i Nasjonal strategiplan for arbeid og psykisk helse, videreføres gjennom regjeringens Oppfølgingsplan for arbeid og psykisk helse, som nylig er lagt fram. Planen inneholder bl.a. tiltak for å forsterke samarbeidet mellom helse- og omsorgssektoren og arbeids- og velferdsforvaltningen. Rask psykisk helsehjelp kombinert med arbeidsrettet oppfølging med sikte på ansettelse i ordinært arbeidsliv er en viktig del av dette samarbeidet. Forsøkene med individuell jobbstøtte (IPS) og jobbmestrende oppfølging er eksempler på denne typen samarbeid.
11.2.3 Økt kompetanse og bedre kvalitet
Senere års innsats på rusfeltet har bidratt til å øke kunnskapen om rusproblematikk. Fortsatt mangler vi gode kvalitetsindikatorer og informasjon om tjenestene til personer med rusproblemer og ressursbruk. Kompetansetiltak som er gjennomført gjennom opptrappingsplanene for rusfeltet og psykisk helse er videreført og samlet i regjeringens kompetansestrategi i Kvalitetsløft rus og psykisk helse. Kvalitetsløft rus og psykisk helse har tre innsatsområder:
Kompetanseplan rus og psykisk helse (rekruttering og kvalifisering mv.)
Bedre grunnlag for styring, kunnskap om helseutfordringer og behandling
Forskning, utvikling og kunnskapsstøtte
Kompetanseplan rus og psykisk helse
Regjeringen vil gjennom Kompetanseplan rus og psykisk helse bidra til å sikre nødvendig fagkompetanse i tjenestene som tilbys rusavhengige og personer med psykiske lidelser. Den skal videreføre og videreutvikle kompetansetiltak som er gjennomført gjennom opptrappingsplanene for rusfeltet og psykisk helse. Sentrale tiltak i planen er:
styrke videre- og etterutdanningstilbud (se kap. 763 og kap. 764 for nærmere omtale)
etablere en egen legespesialitet i rus- og avhengighetsmedisin (se kap. 763, post 21 for nærmere omtale)
legge til rette for god ledelse (se kap. 763, post 72 for nærmere omtale)
Bedre grunnlag for styring, kunnskap om helseutfordringer og behandling
Det pågår flere viktige arbeid for å følge med på utviklingen av forbruk, og for å skaffe økt kunnskap om tjenestene som tilbys. Det behov for å arbeide videre med datakilder som folkehelseprofilene, Norsk pasientregister, Kostra, Brukerplan, Iplos og ulike rapporteringer og undersøkelser.
Det har blitt gjennomført årlige kommunale rapporteringer av årsverk og tjenesteutvikling innen psykisk helsearbeid og innen kommunalt rusarbeid de siste årene. Videreutvikling av disse rapporteringene er en prioritert oppgave. Det er også opprettet en egen Kostra-arbeidsgruppe innen psykisk helse og rus som har som mål å bedre data som er relevant for psykisk helse og rus på kommunenivå, samt å bedre tilgjengeligheten/presentasjonen av en del relevante data som eksisterer i dag.
Helsedirektoratet har også opprettet to arbeidsgrupper som jobber med å utvikle kvalitetsindikatorer innen psykisk helse og rus, en arbeidsgruppe innen spesialisthelsetjenester og en innen kommunale helse- og omsorgstjenester. Gruppene har som mål å etablere et nasjonalt kvalitetsindikatorsystem for spesialist- og helse- og omsorgstjenester i kommunene som kan fungere som støtte til intern kvalitetsforbedring, helsepolitisk styring og virksomhetsstyring.
Brukerplan er et verktøy som kartlegger forekomsten og karakteristika ved rusmiddelproblemer i norske kommuner. Helsedirektoratet har inngått en tre års kontrakt for å videreutvikle og rulle ut Brukerplan, slik at alle kommuner kan benytte Brukerplan gratis. I løpet av 2013 skal alle norske kommuner ha blitt tilbudt å bruke Brukerplan. Det pågår også arbeid for å kunne bruke Brukerplan til å kartlegge forekomsten av personer med psykiske plager, uten rusmiddelproblem, og for å videreutvikle Brukerplan på flere områder.
Forskning, utvikling og kunnskapsstøtte
Helse og omsorg er prioriterte områder i regjeringens arbeid med forskning og innovasjon. Regjeringen vil videreføre innsatsen på forskning og utvikling innenfor rusfeltet.
Gjennom opptrappingsplan for psykisk helse og opptrappingsplan for rusfeltet har det vært en betydelig innsats for å styrke forskning og formidling av forskningsbasert kunnskap. Forskningsaktiviteten har vært styrket i Nasjonalt folkehelseinstitutt, Statens institutt for rusmiddelforskning, gjennom rusmiddelforskningsprogrammet og program for psykisk helse i Norges forskningsråd og i de regionale helseforetakene. De regionale kompetansesentrene for rusmiddelspørsmål driver også forskning på områder der de har nasjonalt ansvar. Sentrale tiltak er:
videreføre rusmiddelforskningsprogrammet og program for psykisk helse i regi av Norges forskningsråd
etablere en nasjonal kompetansetjeneste på tverrfaglig spesialisert behandling inkl. legemiddelassistert rehabilitering i helseregion sørøst
sluttføre arbeidet med faglige retningslinjer og kvalitetsindikatorer
Videre vil det bli satt i verk egne brukererfaringsundersøkelser innen tverrfaglig spesialisert behandling og bli utarbeidet egne nøkkeltallsrapporter på tjenestefeltet for å følge utviklingen og for å gi økt kunnskap om brukernes egne erfaringer og behov.
11.2.4 Innsats for pårørende og mot passiv drikking
Rusproblemer skader også andre enn den som bruker rusmidler. Et betydelig antall barn lever med foreldre med et risikofylt alkoholkonsum. Skader på andre enn den som drikker, såkalt passiv drikking, er omfattende og får for lite oppmerksomhet. Ved utforming av politikken skal hensynet til de som utsettes for passiv drikking vektlegges sterkere.
Helsedirektoratet har satt i verk flere tiltak med sikte på å styrke pårørendeperspektivet i tjenestene, bl.a. har pårørendesenteret i Stavanger utviklet og startet implementeringsarbeidet av et E-læringsprogram om pårørendevaluering for tjenesteapparatet.
Helsedirektoratet skal i 2013 arrangere en nasjonal alkoholkonferanse. Konferansen vil ha oppmerksomhet på alkohol i et samfunnsperspektiv og behandling av alkoholavhengighet i kommuner og spesialisthelsetjenesten. Konferansen vil samle personer og organisasjoner som arbeider med og har interesse for folkehelse, rusforebygging og behandling.
For å styrke innsatsen overfor pårørende til personer med rusproblemer er det satt i gang to levekårsundersøkelser om henholdsvis barn og voksne som pårørende. Formålet er å få kunnskap om erfaringer og egenopplevelser, og deres mestring av hverdagen. Resultatene skal legges til grunn for videre tiltak jf. kap. 763, post 21 og kap. 781, post 79.
Evaluering av forsøk i to helseforetak med lavterskeltiltak som gir tilbud til gravide, mødre/foreldre med rus/og eller psykiske problemer fra barnets fødsel til skolealder, har vist svært gode resultater. Derfor ble det i Meld. St. 30 (2011–2012) Se meg! En helhetlig rusmiddelpolitikk, varslet at departementet vil vurdere å opprette liknende tilbud andre steder i landet. Det skal særlig legges vekt på langsiktig oppfølging av familier med føtalt alkoholsyndrom og barn av mødre i lar-behandling. Målet med lavterskeltiltakene er å styrke foreldrekompetansen, barnets omsorgssituasjon og tilknytingsprosessen mellom foreldre og barn, og på denne måten bidra til at rusrelaterte skader og psykososiale vansker hos barna forebygges. Tilbudene gis i nært samarbeid med brukere og kommunale tjenester. I innstillingen til stortingsmeldingen støtter en enstemmig helse- og omsorgskomité opprettelse av flere slike tiltak.
For å sikre et likeverdig tilbud til særlig sårbare barn og deres familier uansett bosted, foreslås det et å etablere flere tilsvarende lavterskeltilbud i alle helseforetak i tidsperioden 2014–2017. Vestre Viken HF vil i 2014 få i oppdrag å organisere et nettverk for lavterskeltilbudene.
11.2.5 Hjelp til rusavhengige med omfattende hjelpebehov
Mennesker med rusproblemer skal møtes med likeverd og respekt. Vi skal ha høye ambisjoner om å hjelpe mennesker ut av avhengighet. Tjenestene skal tilpasses den enkeltes behov og gi mulighet for mestring, god helse og en verdig livssituasjon. Et velfungerende helse- og omsorgstilbud som er tilgjengelig for alle, er en viktig forutsetning for god helse og utjevning av sosiale helseforskjeller. Utgangspunktet er at mennesker med rusproblemer skal og bør få hjelp innenfor det ordinære tjenesteapparatet. Samtidig er det behov for en særskilt innsats.
Norge ligger høyt på den europeiske statistikken over antall overdosedødsfall i følge det europeiske overvåkningssenteret for narkotika og narkotikamisbruk (EMCDDA/EONN). Siden 2001 da det i Norge ble registrert 405 dødsfall som skyldtes bruk av narkotika, viser den årlige registreringen at antall dødsfall har gått ned, og i 2011 ble det registrert 262 dødsfall. Dette antallet er i europeisk sammenheng fortsatt høyt på tross av at en rekke tiltak har vært satt i verk for å få antall overdosedødsfall ytterligere ned. Det anslås å være om lag 8000 som injiserer heroin i Norge. De fleste overdosedødsfall skjer privat og ikke i det offentlige rom. Innsatsen for å redusere antallet overdosedødsfall må derfor foregå på flere arenaer.
I Meld. St. 30 (2011–2012) Se meg! En helhetlig rusmiddelpolitikk foreslo Regjeringen å sette i verk en nasjonal strategi mot overdosedødsfall. Stortinget ga sin tilslutning til denne, jf. Innst. 207 S (2012–2013). Helsedirektoratet vil etter planen ferdigstille en samlet overdosestrategi i løpet av 2013.
Regjeringen har sendt på høring forslag til endringer i sprøyteromsloven og -forskriften, som åpner for inhalering av heroin i sprøyterom. Forslaget om å inhalere heroin som alternativ til injisering, inngår som et av flere tiltak i strategiarbeidet.
12 Forskning og innovasjon
Forskning innen helse og omsorg videreføres som et av regjeringens prioriterte tematiske områder i Meld. St. 18 (2012–2013) Lange linjer – kunnskap gir muligheter (Forskningsmeldingen). I Forskningsmeldingen understrekes betydningen av å sikre at det forskes på de områdene der behovene er størst og at forsknings- og innovasjonsresultatene tas raskt i bruk og spres. Dette for å bidra til større likhet med hensyn til tilgang til ny teknologi og beste praksis. For å få til høy forskningskvalitet, gode utdanninger, effektiv nasjonal ressursutnyttelse, raskere innføring av ny kunnskap og nye løsninger og kunnskapsbaserte tjenester er det nødvendig med et godt samarbeid om forskning, utdanning og innovasjon mellom helse- og omsorgssektoren og universiteter og høyskoler. I meldingen varslet regjeringen at det skal utarbeides en langtidsplan for forskning. Langtidsplanen skal inkludere forskning og kompetanseutvikling innenfor bl.a. utviklingen av helse- og omsorgstjenestene. Langtidsplanen skal legges fram sammen med statsbudsjettet høsten 2014. Se mer i Kunnskapsdepartementets budsjettforslag.
Som en del av oppfølgingen av Meld. St. 10 (2012–2013) God kvalitet – trygge tjenester (Kvalitetsmeldingen), skal det utarbeides en forsknings- og innovasjonsstrategi innen helse og omsorg for det 21. århundre, kalt HelseOmsorg21. En strategigruppe er gitt ansvaret for utarbeidelsen av strategien og det legges opp til en bred og inkluderende innspillsprosess. Strategien overleveres Helse- og omsorgsdepartementet i juni 2014. Våren 2013 ble det etablert et Topplederforum for HelseOmsorg21. Dette permanente forumet skal bidra til økt samarbeid og en helhetlig tenkning for å sikre best mulig utnyttelse av ressursene til forskning og innovasjon innenfor området. I forumet deltar representanter fra akademia, næringsliv, helseforetakene, universitets- og høyskolesektoren, profesjonsorganisasjoner, brukerorganisasjoner mv. Forumet skal bidra inn i strategiarbeidet og i oppfølgingen av strategien når denne foreligger. Både strategien og forumet skal dekke hele verdikjeden fra grunnleggende forskning til innovasjon.
Regjeringen vil sette i gang arbeidet med å utarbeide en nasjonal strategi for forskning og innovasjon på området mat, ernæring og helse. Formålet med strategien er å skape en mer helhetlig og koordinert innsats på området. Økt kunnskap om sammenhengen mellom mat, ernæring og helse skal bidra til et sunnere kosthold i befolkningen og med det bedre helse, og legge grunnlaget for produksjon av sunne og trygge råvarer og produkt, samt økt innovasjon og verdiskapning.
I Meld. St. 34 (2012–2013) Folkehelsemeldingen, God helse – felles ansvar, har regjeringen satt seg som mål å gjøre folkehelsearbeidet mer kunnskapsbasert. En sterkere faglig forankring skal bidra til bedre resultater og mer effektiv ressursbruk. Kunnskap om effektive folkehelsetiltak skal styrkes gjennom forskning og forskningsbaserte evalueringer. Folkehelsearbeid er utpreget tverrsektorielt og det er et potensial for å øke antallet tverrfaglige forskningsprosjektet gjennom Norges forskningsråd. Nasjonalt folkehelseinstitutt vil få i oppdrag å utvikle et kompetansemiljø for å evaluere tiltaksforskning med utgangspunkt i helseregistre og andre folkehelseanalyser. Kompetansemiljøet skal være en ressurs og støtte til andre forsknings- og utviklingsmiljøer som driver tiltaksforskning.
Det er et behov for å styrke forskning og innovasjon i og for de kommunale helse- og omsorgstjenestene. Gjennom forskning, innovasjon, ny teknologi og kompetanse legges grunnlaget for utvikling av tjenester og tiltak som kan møte framtidens utfordringer, styrke samspillet med familie og sivilsamfunn og bedre samhandlingen mellom tjenestenivåene. Meld. St. 29 (2012–2013) Morgendagens omsorg, har som et av sine tre hovedmål å støtte og styrke kommunenes forsknings-, innovasjons- og utviklingsarbeid på omsorgsfeltet. Det skal etableres et eget innovasjonsprogram som skal utforme nye løsninger for framtidas omsorg sammen med brukere, pårørende, kommuner, ideelle organisasjoner, forskningsmiljøer og næringslivet. Gjennom innovasjonsprogrammet vil regjeringen både forsterke den regionale forskningsstrukturen, involvere etablerte innovasjons- og forskningsinstitusjoner på nasjonalt nivå og styrke innsatsen for forsknings-, innovasjons- og utviklingsarbeid i kommunene. Det foreslås 54 mill. kroner til program for utvikling og innføring av velferdsteknologi og innovasjonsprogrammet. For nærmere omtale se kap. 761. Forskning i kommunene omtales under kap. 761 og 762.
Det er utarbeidet en egen veileder som gir praktiske råd og kunnskap om hvordan kommunene kan utøve ansvaret for å medvirke og tilrettelegge for forskning. Det er opprettet flere kompetansesentre for å styrke forskning og/eller kompetanseutvikling i den kommunale helse- og omsorgssektoren. For ytterligere omtale se kap. 769.
Satsning på innovasjon og næringsutvikling i helse- og omsorgssektoren mellom Nærings- og handelsdepartementet og Helse- og omsorgsdepartementet vil videreføres ut 2017. Fra 2013 vil KS inngå som part i samarbeidet. Satsningen er utvidet til å gjelde forskningsdrevet innovasjon, innovasjon i offentlige anskaffelser og innovasjoner som kan bidra til å møte store samfunnsutfordringer.
Det må sikres at nasjonale fortrinn blir utnyttet og bygd videre på, f.eks. gjennom de nasjonale helse- og kvalitetsregistrene, biobankene og de store befolkningsundersøkelsene. Det er foreslått en langsiktig nasjonal strategi og en toårig handlingsplan for videreutvikling av de nasjonale medisinske kvalitetsregistrene og de sentrale helseregistrene, jf. omtale under kap. 782, Helseregistre.
Formidling av forskningsresultater er viktig for at ny kunnskap skal implementeres i sektoren. Gjennom systematiske kunnskapsoppsummeringer bidrar Nasjonalt kunnskapssenter for helsetjenesten til å legge grunnlag for riktige prioriteringer i helsetjenesten og synliggjøre områder der det er behov for mer forskning, jf. omtale under kap. 725. Kunnskapssenteret har også ansvar for kunnskapsoppsummeringer om effekten av folkehelsetiltak. I folkehelsemeldingen har regjeringen varslet at det skal det legges til rette for å at folkehelse skal få en større plass i Kunnskapssenterets arbeid.
En nasjonal strategi for IKT-FoU (2013–2022) er lansert. Strategien formulerer langsiktige mål og tiltak for IKT-forskning, grunnleggende kunnskapsutvikling og innovasjon basert på IKT. Helse og omsorg er et av innsatsområdene i strategien.
For omtale av Helse- og omsorgsdepartementets finansiering av forskning gjennom Norges forskningsråd, se kap. 780, post 50. For omtale av forskning og innovasjon i helseforetakene og de nasjonale kompetansetjenestene i spesialisthelsetjenesten, se kap. 732 post 78.
Etter initiativ fra Norge er det etablert et treårig nordisk samarbeid om kliniske multisenterstudier, som et ledd i nordisk holdbar velferd, jf. omtale under kap. 13.
13 Internasjonalt samarbeid
Norge deltar aktivt i internasjonalt helsesamarbeid på tvers av landegrensene. Hovedmålet er å medvirke til å realisere og videreutvikle sentrale helsepolitiske mål gjennom multilaterale og bilaterale kanaler, bl.a. i FN, Verdens helseorganisasjon, EU, Europarådet, OECD, Norden, nordområdene, Barents og Russland.
FN/Verdens helseorganisasjon (WHO)
Som FNs særorganisasjon for helse er WHO en sentral arena for Norges internasjonale helseengasjement. Norge gir økonomisk støtte over Utenriksdepartementets budsjett i form av kontingent og frivillige bidrag.
Mål for 2014 er aktivt å støtte opp under gjennomføringen av WHO-reformen. Reformagendaen innebærer sterkere vektlegging av kjerneoppgaver, resultatbasert budsjettering og styring, klargjøring av roller og ansvar mellom de tre organisasjonsnivåene, bedre effektivitet på landnivå og styrking av WHOs rolle overfor bredden av aktører i global helse. Prinsippene for reformen er vedtatt, men mye arbeid gjenstår for å sikre en god gjennomføring.
Helse- og omsorgsdepartementet representerer Norge i WHOs styrende organer.
Norge har i perioden 2010–2013 hatt plass i WHOs styre. Arbeidet i styret var forankret i en norsk strategi for styreperioden som fastsatte overordnede mål og prioriteringer.
Norge har i styreperioden arbeidet for å styrke WHO som ledende, normativ organisasjon for global helse. Med utgangspunkt i målet om integrering av helse i alle politikkområder, skal WHO bidra til å tydeliggjøre helsefaglige hensyn. Norge har i perioden også bidratt til WHOs fokus på utbygging av universell tilgang til helsetjenester basert på den grunnleggende retten til helsetjenester for alle gjennom helsefremmende livsbetingelser og styrking av helsesystemer.
I mai 2012 vedtok Verdens helseforsamling (WHA) på oppdrag for FNs generalforsamling, et globalt mål om 25 pst. reduksjon i prematur dødelighet som følge av ikke-smittsomme sykdommer innen 2025. Norge ledet medlemslandsforhandlingene i november 2012 om utviklingen av et rammeverk for monitoreringen av ikke-smittsomme sykdommer. Utfallet av forhandlingene fikk tilslutning under WHA i mai 2013. De globale ambisjonene på dette området vil påvirke prioriteringene både nasjonalt og i det internasjonale helsesamarbeidet i årene som kommer.
WHOs internasjonale helsereglement (IHR 2005) gir retningslinjer for varsling og tiltak ved alvorlige hendelser av betydning for internasjonal folkehelse, bl.a. ved pandemier og grenseoverskridende kjemikaliehendelser. Norge har gjennomført hoveddelen av reglementet i norsk rett og arbeider med resterende implementering. Ny folkehelselov gir hjemmelsgrunnlag for dette arbeidet. Nasjonalt folkehelseinstitutt er nasjonalt kontaktpunkt for IHR i Norge.
WHOs medlemsland har vedtatt et globalt rammeverk for pandemisk influensaberedskap og respons. Rammeverket sikrer umiddelbar deling av virus gjennom etablerte WHO-samarbeidssentra for å legge grunnlaget for utvikling av vaksiner mot pandemier/influensa. Samtidig sørger rammeverket for at resultater og goder som følger av dette samarbeidet gjøres tilgjengelig for alle medlemslandene, herunder vaksiner og samarbeid/kompetanseoverføring.
Norge deltar aktivt i miljø- og helseprosessen i regi av WHO, herunder gjennomføring av WHO/UNECE-protokollen om vann og helse hvor Norge ivaretar lederskapet for byrået i perioden 2010–2013. Norge arrangerer i november 2013 partsmøte for protokollen. Norge har sluttet seg til og bidrar til oppfølgingen av Parmaerklæringen fra 2010 som ble vedtatt på WHOs 5. ministerkonferanse for miljø og helse i Europa. Erklæringen innebærer sterkere politisk innflytelse i prosessen og legger økt vekt på konsekvenser av klimaendringer på fysiske og sosiale miljøfaktorer. Norge deltar også aktivt i arbeidet i Codex Alimentarius, der internasjonale standarder på matområdet utarbeides og vedtas.
Helse- og omsorgsdepartementet koordinerer Norges internasjonale arbeid med narkotikaspørsmål og deltar i det styrende organet for FNs narkotikasamarbeid, FNs narkotikakommisjon (CND). Norge gir bistand til FNs kontor for narkotika og kriminalitet (UNODC).
Norge deltar også i UNECEs (United Nations Economic Commission for Europe) arbeid med demografiske utfordringer, aktiv aldring og et samfunn for alle aldre.
EU og EØS
Mål for 2014 er å fremme norske helse- og mattrygghetspolitiske hensyn ved å delta aktivt i EUs ulike prosesser, programmer og byråer på helse- og mattrygghetsområdet.
Et prioritert område er direktivet om pasientrettigheter ved grensekryssende helsetjenester, som ble vedtatt i EU 2011. Direktivet gir regler om når en pasient skal få tilbakebetalt utgifter til helsehjelp pasienten har valgt å få utført i et annet EØS-land. Reglene skaper større forutsigbarhet for pasientene. Norske myndigheter har vært opptatt av at det enkelte land må kunne opprettholde en sterk offentlig og desentralisert helsetjeneste. Dagens refusjonsordning for helsehjelp i andre EØS-land ivaretar langt på vei direktivets regler om refusjon, men omfatter imidlertid ikke refusjon av utgifter til sykehusbehandling. Direktivet åpner for at det kan stilles vilkår om forhåndsgodkjenning for refusjon av utgifter til sykehusbehandling for å sikre tilstrekkelig og vedvarende adgang til et balansert tilbud av behandling av høy kvalitet, eller for å styre omkostningene og unngå unødig ressursbruk. Stortinget har sluttet seg til regjeringens forslag om å utvide dagens refusjonsordning til å omfatte utgifter til sykehusbehandling og har vedtatt en lovendring som presiserer adgangen til å stille krav om forhåndsgodkjenning for refusjon av slike utgifter. Direktivet vil bli innlemmet i EØS-avtalen når alle EØS/EFTA-statene har gitt sin tilslutning til direktivet.
Norge er forpliktet til å gjennomføre regler om produksjon, markedsføring og standarder for legemidler og næringsmidler. Videre vil Norge gjennomføre direktivet om kvalitets- og sikkerhetsstandarder for menneskelige organer til transplantasjon (organdirektivet).
EUs forordning om matinformasjon innfører krav om obligatorisk merking av næringsinnhold for matvarer til forbruker. Regelverket vil bli innlemmet i EØS-avtalen og gjennomført i norsk rett.
Norge arbeider for å påvirke hvilke påstander om ernærings- og helseeffekter som skal kunne knyttes til mat, iht. det pågående arbeidet med det EØS-baserte påstandsregelverket.
Videre arbeides det med å innlemme i EØS-avtalen EUs forordning for ny mat, og forordninger om genmodifiserte næringsmidler og fôrvarer.
Norge deltar i EUs tredje generasjon helseprogram (2008–2013), jf. St.prp. nr. 36 (2007–2008) om programdeltakelsen og Innst. S. nr. 217 (2007–2008). Norge ved helseforvaltningen er representert i programkomiteen og i gruppen av nasjonale kontaktpunkt. Norske fagmiljøer deltar i flere prosjekter. EU har foreslått et nytt helseprogram (2014–2020), som er under vurdering for innlemmelse i EØS-avtalen.
Norske fagmyndigheter deltar i Den europeiske myndighet for næringsmiddeltrygghet (EFSA) og EU-byrået for godkjenning av legemidler, European Medicines Agency (EMA). Norge er medlem i EUs narkotikaovervåkingssenter, The European Monitoring Center for Drugs and Drug Addiction (EMCDDA). Senteret samler inn og analyserer data, driver utviklingsarbeid for å forbedre sammenliknbarheten av data på tvers av grenser, og formidler og distribuerer informasjon. EFTA-statene deltar i EUs narkotikaprogram Drug Prevention and Information (2007–2013). Programmet støtter prosjekter som kan bidra til å forebygge og redusere avhengighet og skadevirkninger ved bruk av narkotiske stoffer.
Norge deltar i EUs Health Security Committee (HSC). HSC utvikler bl.a. felles standarder, krisehåndteringsverktøy og har nettverk for informasjon og varsling. Videre deltar Norge i EUs senter for forebygging og kontroll av smittsomme sykdommer (ECDC) i Stockholm. ECDC ivaretar smittevernovervåkning, varsling og vitenskapelig basert rådgivning til landene om håndtering av sykdomsutbrudd. Nytt regelverk for å styrke EUs beredskap og håndtering av alvorlige grensekryssende helsetrusler er nylig vedtatt i EU, og er under vurdering for innlemmelse i EØS-avtalen. Regelverket vil være kompatibelt med WHOs International Health Regulations (2005).
Fellesprogrammer, Joint Programming Initiatives (JPI), er en ny samarbeidsarena om forskning for å møte felles samfunnsmessige utfordringer. JPI er medlemslandenes initiativ og Kommisjonen skal støtte opp under arbeidet ut fra sitt mandat og kompetanse. I samarbeid mellom medlemslandene og Kommisjonen er det etablert en egen høynivå-komite. Komiteens hovedoppgave er å identifisere store samfunnsmessige utfordringer innen bl.a. helse, kosthold og klima der JPI-ene kunne spille en vital rolle i å skaffe kunnskapsgrunnlag for å møte disse utfordringene. Kjernen i samarbeidet er å koordinere nasjonale forskningsprogram og EUs rammeprogram mot disse målene.
Norge deltar i oppfølging av EUs hvitbok om kosthold og fysisk aktivitet, bl.a. gjennom deltakelse i High Level Group on Nutrition and Physical Activity. Norge deltar også i EUs regulatoriske komité for tobakksproduktdirektivet samt i relevante fora for oppfølging av EUs alkoholpolitiske strategi.
Norge deltar i EFTAs og EU-kommisjonens arbeidsgrupper på helse- og mattrygghetsområdet.
Ny avtale om videreføring av EØS-finansieringsordninger for perioden 2009–2014 ble undertegnet i 2010. Norge har gjennom avtalen forpliktet seg til å bidra med nær 15 mrd. kroner i 2009–2014. Midlene skal støtte programmer og prosjekter innen en rekke sektorer, bl.a. helsesektoren. Norge samarbeider med Tsjekkia, Estland, Ungarn, Polen, Portugal og Slovenia på helseområdet. Hovedmålene er å forbedre folkehelsen i mottagerlandet og redusere sosial ulikhet i helse.
Europarådet
Samarbeidet i Europarådet har som hovedmålsetting å fremme demokrati, rettsstaten og respekt for menneskerettigheter. I 2012 ble det gjennomført en ny og forenklet struktur for komiteene. Politiske saker er i større grad satt på dagsorden og samarbeidet med EU er styrket. Innenfor pilarene Human Rights, Rule of Law og Democracy finnes helseområdet med bl.a. styringskomiteen Bioethics, Pompidou-gruppen (tverrfaglig samarbeid om narkotikaspørsmål), Pharmacopedia (standarder for produksjon av legemidler) og Medicrime Convention om straffeforfølgning av forfalskede legemidler. Helse- og omsorgsdepartementet deltar sammen med Arbeidsdepartementet og Barne-, likestillings- og inkluderingsdepartementet i styringskomiteen for sosialt samhold (CDCS). Initiativer på helseområdet er omfattet av styringskomiteens mandat, og her følges bl.a. Europarådets handlingsplan for funksjonshemmede opp.
Nordisk Ministerråd
Mål for 2014 er å styrke samarbeidet og ivareta norske interesser i Nordisk Ministerråd.
Det er en hovedoppgave for Helse- og omsorgsdepartementet å ivareta samarbeidet under Ministerrådet for sosial- og helsepolitikk og Ministerrådet for fiskeri og havbruk, jordbruk, næringsmidler og skogbruk. Programmet Holdbar nordisk velferd (2013–2015) skal realisere de nordiske statsministres initiativ i 2012 om videreutvikling av det nordiske helsesamarbeidet.
Med sikte på å fornye og styrke det nordiske helsesamarbeidet har Ministerrådet i august 2013 besluttet at det skal utredes på hvilke områder det kan være aktuelt med et tettere samarbeid.
Nordisk Ministerråd har besluttet at Nordic School of Public Health (NHV) skal avvikles innen 2015. Enkelte tilbud som i dag ikke eksisterer nasjonalt, skal videreføres i nordisk regi, dels ved integrering i og omdannelse av eksisterende virksomheter. Det nordiske folkehelsesamarbeidet skal videreføres med et høyt ambisjonsnivå.
Det nordiske helse- og mattrygghetssamarbeidet er en arena for samarbeid mellom naboland, bl.a. om helsetjenester, ernæring og mattrygghet, beredskap og krisehåndtering.
De nordiske landene arbeider for å løse grensehindre mellom landene. Den nordiske arenaen utgjør også en plattform for samarbeidet inn mot EU og nordens nærområder, FN/WHO, Europarådet og OECD.
Den nordlige dimensjon, Barents- og Russlandssamarbeidet
Mål for 2014 er å ivareta norsk deltakelse i Barents helse- og sosialsamarbeid, bidra til implementeringen av Barents helse- og sosialsamarbeidsprogram og videreføre det bilaterale norsk-russiske helsesamarbeidet.
Norge spiller en aktiv rolle i det regionale helsesamarbeidet i nordområdene. Samarbeidet foregår først og fremst gjennom Den nordlige dimensjons partnerskap for helse og livskvalitet (NDPHS) og Barents helse og sosialsamarbeidsprogram. NDPHS arbeider for å bedre helsesituasjonen i regionen ved å bekjempe smittsomme og ikke-smittsomme sykdommer og fremme en sunn livsstil. Barentssamarbeidet vektlegger særlig hiv/aids og tuberkulose, men også ikke-smittsomme sykdommer.
Norge har en bilateral helseavtale med Russland fra 1994, som følges opp gjennom et mer spesifikt norsk-russisk helsesamarbeidsprogram som utarbeides for fire år av gangen. I programmene legges hovedføringene for helsesamarbeidet mellom de to land for aktuell periode.
Helse- og omsorgsdepartementet forvalter, på vegne av Utenriksdepartementet, en tilskuddsordning til samarbeidsprosjekter under Barents helsesamarbeid og NDPHS.
Andre internasjonale organisasjoner og avtaler
Mål for 2014 er å ivareta helsepolitiske hensyn i internasjonale handels- og frihandelsavtaler.
Norge er i handelssammenheng, både gjennom EFTA og Verdens handelsorganisasjon (WTO), forpliktet på flere områder som angår helse, bl.a. regler for handel med varer og tjenester. Norge deltar i Organisasjonen for økonomisk samarbeid og utvikling (OECD) på helse- og mattrygghetsområdet.
Helse- og omsorgsdepartementet er ansvarlig for norsk deltagelse i Codex Alimentarius-kommisjonen og Den internasjonale vinorganisasjonen (OIV). Disse organisasjonene lager internasjonale standarder på mat- og vinområdet.
Norge har et bilateralt helsesamarbeid med Kina. En prioritert oppgave i 2014 vil være å arbeide for en snarlig undertegning av en ny handlingsplan under Kina-samarbeidet. Et viktig element i samarbeidet med Kina vil være utvikling av helsesystemer, særlig primærhelse, pleie og omsorgstjenester. Andre sentrale områder er IKT og forebyggende folkehelsearbeid.
Norge er partner og bidragsyter til European Observatory on Health Systems and Policies sammen med Sverige, Finland, Spania og Hellas, WHOs Europakontor, Verdensbanken, The European Investment Bank, Open Society Institute, London School of Economics samt London School of Hygiene & Tropical Medicine. Formålet er, gjennom sammenliknende studier, å gjøre kunnskap og erfaringer fra ulike helsesystemer tilgjengelig som grunnlag for politikkutforming.
Helse- og omsorgsdepartementet samarbeider med Utenriksdepartementet i initiativet Utenrikspolitikk og global helse. Initiativet drives av sju land og søker å løfte fram at landenes mulighet til å sikre folkehelse først og fremst er avhengig av en mer helhetlig og samstemt politikk som tar hensyn til folkehelse innenfor forskjellige politikkområder, og i internasjonale forhandlinger og prosesser.
Videre samarbeider helse- og utenriksforvaltningen om oppfølgingen av Meld. St. 11 (2011–2012) om global helse. Det utarbeides en rapport om norsk innsats innen global helse med oversikt over statlige aktørers bidrag på området relatert til handlingspunkter beskrevet i stortingsmeldingen.
14 Sektorovergripende miljøvernpolitikk
Helse- og omsorgsdepartementets målsetting er å oppnå tryggere og mer helsefremmende miljø. Viktige tiltak er å tydeliggjøre miljøfaktorene i folkehelsearbeidet, støtte kommunenes arbeid med miljørettet helsevern, herunder god forvaltning av regelverk, bidra til å forebygge skader og ulykker, forebygge forgiftinger, forebygge astma, allergi og inneklimasykdommer, og forbedre miljø og helse for barn. Lov om folkehelsearbeid trådte i kraft 1. januar 2012. Loven skal bl.a. bidra til bedre prioritering og mer systematisk arbeid innen folkehelse, herunder miljørettet helsevern. I Meld. St. 34 (2012–2013), Folkehelsemeldingen, går det fram at regjeringen vil bidra til at helsehensyn skal få en større plass i utviklingen av steder, nærmiljø og lokalsamfunn, herunder skal det legges til rette for helsefremmende transportløsninger.
Regjeringen har i sin eierskapspolitikk uttrykt klare forventninger til at statlig eide virksomheter skal være ledende i arbeidet med samfunnsansvar. Det å vise samfunnsansvar innebærer at en tar sosiale og miljømessige hensyn i den daglige driften. I eierskapspolitikken er det formulert forventninger om samfunnsansvar på fire hovedområder: menneskerettigheter, arbeidstakerrettigheter, arbeid mot korrupsjon samt miljø og klima. De regionale helseforetakene har et ansvar for dette, både gjennom kjøp av varer og tjenester og som en direkte effekt av egen virksomhet.
De regionale helseforetakene gjennomførte i 2008 et relativt omfattende arbeid med å kartlegge og identifisere gode miljøtiltak med overføringsverdi for andre helseforetak. Gjennom dette arbeidet fikk man en bedre kunnskap om gode tiltak i sektoren, men fikk samtidig en bevissthet om at miljøarbeidet både var fragmentert og til dels tilfeldig. Derfor etablerte man prosjektet Grønt sykehus i 2009, som har som målsetting å systematisere miljø- og klimaarbeidet i sykehusene. Prosjektet handler både om en bevisstgjøring i sektoren og gjennomføring av konkrete tiltak.
Et sentralt tiltak har vært innføring av miljøledelse, miljøstyring og sertifisering av dette. Dette er tiltak som innebærer at man får en oversikt over virksomhetens påvirkning på det ytre miljø, og at en samtidig setter seg mål om hva en skal gjøre med de viktigste miljøaspektene. Det er utarbeidet en gjennomføringsplan med sikte på en ISO 14001-sertifisering av alle helseforetakene i landet innen utgangen av 2014. Dette har vært et sentralt arbeid i prosjektet i 2012. Prosjektets har følgende hovedmål:
Innføre miljøledelse, miljøstyring og miljøsertifisering (ISO 14001) i alle norske helseforetak innen utgangen av 2014.
Samle representanter fra landets helseforetak i felles miljø- og klimaforum.
Drifte nettsiden www.grontsykehus.no
Arrangere en årlig miljø- og klimakonferanse for spesialisthelsetjenesten, med utdeling av miljøpris
Drifte fem delprosjekt for kartlegging av miljøbelastning og effektive tiltak i sykehusene på områdene avfall, legemidler, kompetanse og opplæring, bygg og miljø, innkjøp, transport og økologisk mat.
Miljøverndepartementet har det konstitusjonelle ansvaret for radioaktiv forurensning og annen stråling i det ytre miljøet. Statens strålevern ivaretar oppgaver for Miljøverndepartementet, og forvalter som ledd i dette de delene av stråle- og miljøvernlovgivingen som regulerer fagområdet. Strålevernet har videre ansvar for faglig utredningsarbeid, tilsyn med radioaktiv forurensning og for å koordinere nasjonal overvåking av radioaktiv forurensning i det ytre miljø. Dette blir gjennomført i samarbeid med andre relevante institusjoner og fagmiljø.
Statens stråleverns hovedoppgave er å styrke forvaltning og rådgivingsarbeid under ansvarsområdet til Miljøverndepartementet. Dette omfatter en effektiv gjennomføring av nytt regelverk for radioaktiv forurensning og radioaktivt avfall og det omfatter arbeid for å redusere risiko. Statens strålevern skal sørge for å øke kunnskapen om helse- og miljøeffekter fra radioaktive stoffer og være orientert om utenlandsk tilførsel og kilder til radioaktiv forurensning av norsk område.
Helsedirektoratet og Nasjonalt folkehelseinstitutt, samt Statens helsetilsyn, helsetilsynet i fylkene og fylkesmennene, er rådgivere for sentrale og lokale helsemyndigheter, utreder og tar del i overvåking av miljøforurensning. Både folkehelseloven og forskrift om miljørettet helsevern peker på kommunenes ansvar for oversikt, rådgivning og medvirkning som ledd i arbeidet med å fremme folkehelse og bidra til gode forhold med hensyn til miljøet. Kommunene skal også gjennom planlegging sikre befolkningen mot skadelige faktorer i miljøet, bl.a. biologiske, kjemiske, fysiske og sosiale, som kan ha negativ innvirkning på helsen.
15 Administrative fellesomtaler
15.1 Oppfølging av likestillingslovens krav om å gjøre rede for likestilling
Med Samhandlingsreformen, Nasjonal helse- og omsorgsplan (2011–2015) og Folkehelsemeldingen legger regjeringen den politiske kursen for helse- og omsorgstjenesten og folkehelsearbeidet de neste årene. Regjeringen sitt utgangspunkt er at det er et offentlig ansvar å fremme helse, forebygge sykdom, og å sikre nødvendige helse- og omsorgstjenester til hele befolkningen. Regjeringen vil bidra til sosial utjevning av helse samt utvikling av et helsefremmende samfunn der alle skal ha et likeverdig tilbud om helsetjenester uavhengig av diagnose, økonomi, sosial status, alder, kjønn og etnisk bakgrunn.
Departementet sitt mål for en likestilt helsetjeneste er konsentrert rundt to akser. Den ene er å inkludere kjønnsperspektivet i alle virksomheter der dette er relevant. Den andre er å rette særskilt oppmerksomhet mot lidelser som kvinner eller menn har, eller sykdommer der det ene kjønnet er i flertall eller har spesielle vanskeligheter. I departementet sine styringsdokumenter er de regionale helseforetakene og Helsedirektoratet bedt om å legge vekt på at helsetjenestene blir utviklet i et kjønnsperspektiv. Særskilte utfordringer knyttet til kvinner sin eller menn sin helse skal bli møtt med tilstrekkelig kunnskap og ressurser.
Regjeringen vil legge til rette for en god helse for alle og har som mål flere leveår med god helse i befolkningen. Dette vil også medvirke til at levealderen for menn blir mer lik levealder for kvinner. Strategiplan for kvinners helse 2003–2013 som var presentert for Stortinget i St.meld. nr. 16 (2002–2003), Resept for et sunnere Norge, innebærer at perspektivet på kjønn skal være sentralt i helse- og omsorgssektoren, både i forskning, utforming av politikk, forebygging og tjenester. Strategien har utløst faglig engasjement, handlingsplaner for områder som kreft, diabetes, forebygging av uønskete svangerskap, opptrappingsplan for psykisk helse og faglige retningslinjer for forebygging og behandling av beinskjørhet. Helsedirektoratet skal gjennomgå kvinnehelsestrategien i 2013 og utarbeide forslag til nye tiltak innenfor kjønn og helse. Det er viktig at problemstillinger knyttet til kjønn blir integrert i all klinisk medisinsk forskning. Kjønnsperspektivet i klinisk forskning ivaretas i styringsbudskapet til de regionale helseforetakene. Helseforetakene skal prioritere å bygge opp forskningskompetanse på forskningssvake områder, bl.a. kvinnehelse. I 2006 etablerte Helse- og omsorgsdepartementet et nasjonalt kompetansetjeneste for kvinnehelse knyttet til Oslo universitetssykehus HF, Rikshospitalet. Kompetansetjenesten har særskilte oppgaver innenfor forskning, kompetanseoppbygging, rådgiving og formidling av kunnskap om kvinnehelse. I tillegg er det etablert nasjonal kompetansetjeneste for amming og nasjonal kompetansetjeneste for gynekologisk onkologi, samt flere andre nasjonale behandlingstjenester og kompetansetjenester med fokus på kvinnehelse i spesialisthelsetjenesten.
Andel menn som arbeider i omsorgstjenesten har økt svakt i perioden 2007–2012 fra 10,2 til 11,9 pst. Nivået har vært tilnærmet stabilt de siste ti årene. I tillegg til legene er andelen menn høy blant miljøterapeuter, sosionomer, fysioterapeuter og vernepleiere. Også blant personell uten formell utdanning er andelen relativ høy. Blant de nye helsefagarbeiderne som er rekruttert inn i perioden 2010–2012 er andel menn vesentlig høyere enn for hjelpepleiere og omsorgsarbeidere. Det er siden 2010 blitt gitt økonomisk støtte til Trondheim kommunes prosjekt Menn i helse gjennom Kompetanseløftet 2015. Prosjektet skal utvikle Trondheim kommune til en foregangskommune i arbeidet med å rekruttere flere menn i omsorgstjenesten, og vurderes å ha overføringsverdi til andre kommuner. For å bidra til økt rekruttering av menn i omsorgssektoren ønsker regjeringen å sette i gang et nasjonalt prosjekt – Menn i helse og omsorg – basert på erfaringene fra Trondheim kommune. Regjeringen foreslår å bevilge 4 mill. kroner til formålet i 2014. Se kap. 761, post 21 for nærmere omtale.
Departementets krav om reduksjon i bruken av deltid i helseforetakene med minst 20 pst. ble videreført fra 2011 til 2012 og 2013. Hovedregelen er at det skal benyttes faste hele stillinger og at helseforetakene, i samarbeid med arbeidstakerorganisasjonene, skal arbeide for å etablere en heltidskultur. Arbeidet med å øke andelen faste hele stillinger er et tiltak som vil styrke pasienttryggheten og kvaliteten i pasientbehandlingen. Dette er et langsiktig arbeid som vil medvirke til å øke kvinners generelle stillingsprosent i helseforetakene, og er dermed et viktig likestillingsperspektiv.
Arbeidet med å øke stillingsandelen og etablere en heltidskultur skjer i alle landets helseforetak, hvor det i første fase har vært viktig å øke kunnskapsgrunnlaget, og i samarbeid med arbeidstakerorganisasjonene prøve ut nye tiltak. Utviklingen fra 2011 til mars 2013 viser at tre av fire regionale helseforetak langt på vei har oppnådd målsettingen om å redusere bruken av deltid med 20 pst.
Almlidutvalget (NOU 2010: 13, Arbeid for helse) viste til at det er om lag 60 pst. høyere sykefravær blant kvinner enn blant menn i helse- og omsorgssektoren. Utvalget viste også til at det er behov for å øke kunnskapsgrunnlaget om årsakssammenhengene. Helse- og omsorgsdepartementet arbeider med følge opp dette.
Arbeidet med å redusere og forebygge sykefravær og utstøting er sentralt, også med tanke på økt likestilling mellom kjønnene. I den videre prosessen vil departementet være opptatt av å finne tiltak som har effekt på reduksjon av sykefravær og ustøting. Et sentralt anliggende i dette arbeidet er å øke kunnskapen om kvinners nærværsopplevelse. I hovedsak arbeides det med kunnskapsinnhenting og erfaringsutveksling på tvers i helse- og omsorgssektoren.
Likestillingsrapport
Av tilsatte i Helse- og omsorgsdepartementet i 2012 var 63,6 pst. kvinner. Den største gruppa stillinger i organisasjonen er seniorrådgivere med 60,5 pst. kvinner og 39,5 pst. menn. Tallene inneholder ikke tilsatte i utlandet eller de med permisjon uten lønn.
Tabell 15.1 Stillinger, Helse- og omsorgsdepartementet 2012 (kvinner/menn)
Dep.råd/eksp.sjef | 3/5 |
Avd.direktør mv. | 18/8 |
Fagdirektør | 8/9 |
Underdirektør | 12/3 |
Prosjektleder | 0/1 |
Spesialrådgiver | 5/5 |
Seniorrådgiver | 52/34 |
Rådgiver | 19/8 |
Seniorkonsulent | 8/0 |
Førstekonsulent | 7/3 |
Sekretær | 1/0 |
Totalt | 133/76 |
Oversikten viser at det i Helse- og omsorgsdepartementet er 61,8 pst. kvinnelige ledere når alle lederstillinger er medregnet (dep.råd, eksp.sjefer og avd. direktører). Ser en øverste ledernivå alene, som omfatter departementsråd og ekspedisjonssjefer, var kvinnedelen i 2012 på 37,5 pst. som var det samme i 2011.
Tabell 15.2 Lønn, Helse- og omsorgsdepartementet 2012 (kvinner/menn, 1000 kr/år)
Dep.råd/eksp.sjef | 1220/1180 |
Avd.direktør mv. | 850/750 |
Fagdirektør | 600/710 |
Prosjektleder | – /780 |
Underdirektør | 600/690 |
Spesialrådgiver | 860/1060 |
Seniorrådgiver | 550/570 |
Rådgiver | 460/440 |
Seniorkonsulent | 460/ – |
Førstekonsulent | 420/430 |
Sekretær | 330/ – |
Totalt | 600/670 |
Forskjellen i gjennomsnittlig årslønn mellom kjønnene var i 2012 på 70 000 kroner. I 2011 var det 50 000 kroner.
Tabell 15.3 Arbeidstid, Helse- og omsorgsdepartementet 2012 (kvinner/menn)
Heltid | 115/73 |
Deltid | 18/3 |
Totalt | 133/76 |
Midlertidig/vikariat | 15/5 |
Tabell 15.4 Fravær pga. sykdom, Helse- og omsorgsdepartementet
Kvinner | 4,5 pst. |
Menn | 2,7 pst. |
Totalt | 3,8 pst. |
Helse- og omsorgsdepartementet hadde et gjennomsnittlig fravær på bakgrunn av sykdom i 2012 på 3,8 pst., som er en nedgang fra foregående år. Helse- og omsorgsdepartementet vil som før legge vekt på likestilling i nåværende og framtidige aktiviteter.
Ved utgangen av 2012 var det 65 pst. kvinner i Helsedirektoratet. Det er to prosentpoeng ned fra 2011. I gruppene seniorrådgivere, og spesielt for gruppen over 60 år, spesialstillinger/prosjektledere og avdelingsdirektører, er kvinner fortsatt lønnet lavere enn menn, til tross for særlige tiltak i 2.2.4- og 2.3.3-forhandlinger for disse gruppene. Differensen i lønn har vært uendret fra 2010. Gruppen under rådgivernivå har den høyeste kvinneandelen med 82 pst., mens gruppen spesialstillinger har lavest andel med 46 pst. kvinner. I gruppen divisjonsdirektører er det ein kvinneandel på 50 pst. Sykefraværet for 2012 var på 5,6 pst. mot 5,5 pst. i 2011.
Nasjonalt folkehelseinstitutt har om lag 960 ansatte inkl. de eksternt finansierte. Omtalen omfatter alle disse. Folkehelseinstituttet er bevisst på å ha samme lønns- og personalpolitikk overfor alle ansatte. 69 pst. av de ansatte er kvinner. I lederstillinger er kvinneandelen nå 56 pst., en økning fra 51 pst. forrige år. Instituttet har nå en kvinneandel på 58 pst. i senior fagstillinger (forsker 1110 og 1183, overleger og seniorrådgivere), som er en liten økning. Instituttet kan ikke se noen lønnsforskjeller mellom kvinner og menn som kan forklares med kjønn. Den største utfordringen for likestilling er å øke andelen kvinner blant seniorforskerne, slik at det over tid samsvarer med den høye andelen kvinner blant stipendiater og postdoktorer (77 pst.). Bl.a. vil instituttet sikre seg at kvinner og menn får like muligheter for meritterende oppgaver.
Ved utløpet av 2012 var 67 pst. av de ansatte kvinner mens 33 pst var menn i Nasjonalt kunnskapssenter for helsetjenesten. Fordelingen var uendret sammenliknet med 2011. Ledergruppen består ved utløpet av 2012 av 5 kvinner og 2 menn, seksjonsledergruppen består av 8 kvinner og 8 menn, tilsvarende som for 2011. Det totale sykefraværet i 2012 var på 3,8 pst. Dette er lavere enn i 2011 da sykefraværet var på 4,9 pst.
Norsk pasientskadeerstatning har totalt en kvinneandel på 69 pst. Andelen kvinner i lederstillinger er på 53 pst. Andelen kvinner er den samme som i 2011. Det er en klar overvekt av kvinnelige søkere til ledige stillinger i Norsk pasientskadeerstatning. For å øke tallet på mannlige ansatte i stillingskategorier der andelen av menn er lav, har etaten tatt inn en oppmodning til mannlige kandidater i stillingsannonsene. Styret til Norsk pasientskadeerstatning har en kvinneandel på 60 pst.
Statens autorisasjonskontor for helsepersonell hadde ved inngangen til 2013 en kvinneandel på 62 pst. Kvinneandelen har gått ned fra 66 pst. i 2011. Ledergruppen bestod av 60 pst. menn og 40 pst. kvinner. I gruppene seniorrådgivere, rådgivere og førstekonsulenter er kvinner lønnet gjennomsnittlig lavere enn menn, men i gruppene seniorkonsulenter og konsulenter er kvinnene lønnet gjennomsnittlig litt høyere enn menn. Sykefraværet i 2012 har vært stabilt, med et årsgjennomsnitt på 7,13 pst., mot 6,9 pst. i 2011. Etaten arbeider systematisk for å redusere sykefraværet.
Statens helsetilsyn hadde per desember 2012 en kvinneandel på 65 pst. I stillingsgruppa ledere (avdelingsdirektør, underdirektør, fagsjef, arkivleder, informasjonssjef) er 58 pst. kvinner. Dette ligger godt innenfor Hovedavtalens mål om 40 pst. kvinner i lederstillinger innenfor definert lederstillingsgruppe. Statens helsetilsyn deltar i Statens traineeprogram 2013–2014, med målsetting om å få flere funksjonshemmede med høyere utdanning inn i arbeidslivet.
Per 31. desember 2012 var det 42 ansatte ved Statens institutt for rusmiddelforskning. Av disse var 28 kvinner og 14 menn, dvs. en kvinneandel på 68 pst. I tillegg kommer to forskere, begge menn, ansatt i 20 pst. stillinger. Det gjennomsnittlige lønnsnivået for alle ansatte per 31. desember 2012 tilsvarte lønnstrinn 65 i statsregulativet. Mennene hadde et høyere gjennomsnittlig lønnstrinn (l.tr. 69) enn kvinnene (l.tr. 63). Dette har sammenheng med at det bare er kvinner i de lavest lønnede stillingene (stillinger som er teknisk administrative og ved biblioteket). Sirus har flere likestillingstiltak, bl.a. kjønnsnøytrale kriterier for lønnsfastsetting. Kvinner skal ha samme mulighet som menn til å ivareta lederfunksjoner, og kvinner skal ha samme mulighet til å arbeide med kvalifiserende arbeidsoppgaver. Slik fordelingen av kvinner og menn er ved instituttet, og slik arbeids- og lønnsvilkårene er fordelt, er det ikke nødvendig å sette inn ytterligere tiltak.
Statens legemiddelverk har flere kvinnelige tilsatte enn menn, og har kontinuerlig fokus på å oppnå en jevn kjønnsfordeling. Kvinnelige ansatte utgjør 72 pst. av arbeidsstokken, og i toppledergruppen er 67 pst. kvinner. Mellomledergruppen har en kvinneandel på 70 pst. Legemiddelverket har i 2012 videreført arbeidet med å tydeliggjøre sin livsfasepolitikk og med virkemidler for å unngå redusert arbeidstid og ulønnet permisjon. For å sikre god praksis og utvikling på dette området gjennomfører etaten årlige interne undersøkelser hvor bl.a. likestilling og mangfold er berørt.
I Statens strålevern er det kjønnsbalanse. I gjennomsnitt tjener kvinner om lag 6 pst. mindre enn menn – mot 8 pst. i 2012. Det er ingen vesentlig forskjell i lønn for kvinner og menn i samme stillingskategori. Hovedårsaken til lønnsforskjellen er færre kvinner i overordnete stillinger – dette gjelder i forskerstillinger og tekniske stillinger. Det er ingen vesentlig forskjell på kvinner og menn når det gjelder midlertidig tilsetting – om lag 10 pst., eller uttak av foreldrepermisjon. Om lag 8 pst. av menn har deltidsstilling, for kvinnene er tilsvarande del 14 pst. Sykefraværet er i snitt 2–4 pst. – og uendret over tid. Utfordringen med tanke på likestilling for Statens strålevern har vært å rekruttere kvinner til lederstillinger. Ledergruppen består nå av tre kvinner og tre menn. På seksjonssjefsnivå er hovedandelen kvinner.
Årsrapportene for virksomhetene under Helse- og omsorgsdepartementet inneholder nærmere omtale av likestilling.
15.2 Omtale av tilsettingsvilkårene til ledere i heleide statlige virksomheter
Tidligere administrerende direktør i Helse Sør-Øst RHF fratrådte stillingen 30. oktober 2012, men hadde lønnet permisjon i fem måneder fra 1. november 2012. Tidligere administrerende direktør i Helse Sør-Øst RHF har i regnskapsperioden 2012 mottatt lønn på 2 166 969 kroner, mens andre ytelser beløp seg til 6629 kroner. Pensjonsutgiftene til administrerende direktør utgjorde 268 881 kroner. Konstituert administrerende direktør fra 1. november 2012 har i regnskapsperioden 2012 mottatt lønn på 1 565 410 kroner, mens andre ytelser beløp seg til 6038 kroner. Pensjonsutgiftene til konstituert administrerende direktør utgjorde 216 800 kroner. Konstituert administrerende direktør har vært ansatt i Helse Sør-Øst RHF hele året. Konstituert administrerende direktør ble tilsatt som administrerende direktør i Helse Sør-Øst RHF 14. mars 2013. Administrerende direktør har ordinære pensjonsvilkår via KLP og har ingen avtale om tilleggspensjon. Dersom administrerende direktør, i samråd med styret, velger å slutte i stillingen, vil vedkommende få utbetalt 12 måneders etterlønn fra dato for fratredelsen. Dersom administrerende direktør har annen inntekt i etterlønnsperioden, blir etterlønnen redusert tilsvarende. Det er ikke gitt lån eller sikkerhetsstillelse til administrerende direktør.
Administrerende direktør i Helse Vest RHF har i regnskapsperioden 2012 mottatt lønn på 2 062 000 kroner, mens andre ytelser beløp seg til 23 000 kroner. Pensjonsutgiftene til administrerende direktør utgjorde 511 000 kroner. I dette beløpet inngår kostnader knyttet til pensjon utover kollektiv pensjonsordning. Det er ikke inngått avtale om sluttvederlag e.l. for administrerende direktør. Det er ikke gitt lån eller sikkerhetsstillelse til administrerende direktør.
Administrerende direktør i Helse Midt-Norge RHF har i regnskapsperioden 2012 mottatt lønn på 1 702 000 kroner, mens andre ytelser beløp seg til 235 000 kroner. Pensjonsutgiftene til administrerende direktør utgjorde 142 000 kroner. Ved avgang etter oppfordring fra styret, hadde administrerende direktør krav på lønn i oppsigelsestiden, som var seks måneder. Ved fylte 60 år kunne det inngås en avtale mellom administrerende direktør og styret om avgang fra stillingen som administrerende direktør. Ved fratredelse etter dette vedtaket, skulle det regionale helseforetaket arbeide for å tilby arbeidstakeren annen relevant stilling i foretaksgruppen. Lønn og andre vilkår ville bli ført videre ved fratredelse. Det er fra 1. januar 2013 konstituert en ny administrerende direktør. Konstituert administrerende direktør i Helse Midt-Norge RHF vil motta en årslønn på 1 575 000 kroner. Pensjonskostnadene til konstituert administrerende direktør er i sin helhet knyttet til kollektiv pensjonsordning i KLP. Ny administrerende direktør tiltrådte 15. august 2013 og vil motta en årslønn på 1 700 000 kroner. Andre ytelser kommer i tillegg. Pensjonskostnadene til administrerende direktør er i sin helhet knyttet til kollektiv pensjonsordning i KLP. Ved avgang etter oppfordring fra styret, har administrerende direktør krav på 12 måneders etterlønn uten tilleggsytelser. Lønn og honorarer fra annen arbeidsgiver i perioden, vil gå til fratrekk i etterlønn.
Administrerende direktør i Helse Nord RHF har i regnskapsperioden 2012 mottatt lønn på 1 729 000 kroner, mens andre ytelser beløp seg til 8 000 kroner. Pensjonsutgiftene til administrerende direktør utgjorde 225 000 kroner. Administrerende direktør har ordinære pensjonsvilkår via KLP og har ingen avtale om tilleggspensjon. I tillegg til lønn tjener administrerende direktør opp halvannen måneds studie- og oppdateringspermisjon for hvert hele år i funksjon som administrerende direktør. Dersom administrerende direktør må fratre, eller selv velger å slutte i stillingen, plikter Helse Nord RHF å betale lønn i seks måneder ut over vanlig oppsigelsestid.
Administrerende direktør i Norsk Helsenett SF har i regnskapsperioden 2012 mottatt lønn på 1 270 842 kroner, mens andre ytelser beløp seg til 18 914 kroner. Pensjonsutgiftene til administrerende direktør utgjorde 266 319 kroner. Administrerende direktør har ordinære pensjonsvilkår via KLP og har ingen avtale om tilleggspensjon. Dersom styret oppfordrer administrerende direktør til å si opp stillingen, eller administrerende direktør i samråd med styrets leder eller styret velger å si opp stillingen uten at det er saklig grunn til oppsigelse eller avskjed, har administrerende direktør i tillegg til lønn i oppsigelsestiden krav på sluttvederlag i ni måneder etter oppsigelsestidens utløp. Dersom administrerende direktør i perioden for sluttvederlag, men etter utløpet av ordinær oppsigelsestid, har annen inntekt, skal sluttvederlaget reduseres krone for krone. Det er ikke gitt lån eller sikkerhetsstillelse til administrerende direktør.
Administrerende direktør i AS Vinmonopolet hadde per 31. desember 2012 en årslønn på 2 064 000 kroner. I tillegg til lønn har administrerende direktør faste godtgjørelser på 174 000 kroner i året. Vinmonopolet innførte i 2007 en lederpensjonsordning som finansieres over drift. Total pensjonskostnad for administrerende direktør i 2012 var 670 000 kroner.