3 Gode tjenester der folk bor

Figur 3.1
Mennesker med psykiske helseutfordringer har behov for god og lett tilgjengelig hjelp. Samtidig viser en rekke undersøkelser at det er stor variasjon i tilbudet rundt om i landet. Gjennom denne opptrappingsplanen ønsker regjeringen å bidra til å styrke kvaliteten og bedre tilgjengeligheten til tjenester for mennesker med psykiske plager og lidelser. Det handler både om å legge til rette for mer tilgjengelige lavterskeltilbud i kommunene, å styrke tilbudet i psykisk helsevern, å redusere ventetiden og å gi barn og unge tilbud om vurderingssamtaler i psykisk helsevern for barn og unge for å avklare behov for videre behandling. Det handler også om å jobbe systematisk med kvalitetsforbedring. Godt samarbeid med brukere og pårørende er en viktig forutsetning for å utvikle gode tjenester. Videre skal det legges til rette for nye måter å jobbe på, mer effektiv organisering, riktig oppgavedeling og god bruk av tilgjengelige ressurser (se kapittel 1.6 for utfyllende omtale av personell).
Boks 3.1 Regjeringen vil
Bedre tilgjengeligheten og kapasiteten i tjenestetilbudet til mennesker med psykiske helseutfordringer, blant annet ved å
Legge til rette for tilgjengelige tilbud i kommunene, herunder:
Legge til rette for å styrke lavterskeltilbud innen psykisk helse og rus i kommunene
Utrede fordeler og ulemper med ulike alternativer for å bidra til likeverdige kommunale lavterskeltilbud innen psykisk helse og rus for alle aldre. Lovfesting av lavterskeltilbud i kommunene er blant alternativene som skal utredes
Utrede muligheten for å utvide målgruppen som får hjelp av Rask psykisk helsehjelp
Styrke helsestasjons- og skolehelsetjenesten, både faglig og økonomisk
Vurdere innretning på mulig henvisningsrett for helsesykepleiere
Vurdere tiltak for å bedre kjønnsbalansen i helsesykepleierutdanningen, herunder vurdere kjønnspoeng eller kvotering
Legge til rette for gode og forutsigbare rammer for veilednings-, støtte og rådgivningstjenester innen psykisk helse, rus og vold
Styrke kapasitet og rekruttering til allmennlegetjenesten, herunder:
Vurdere tiltak for å tilrettelegge for tverrfaglige fastlegekontor
Legge til rette for at de regionale helseforetakene kan øke kapasiteten til behandling og oppfølging i psykisk helsevern for barn, unge og voksne, basert på analyser og framskrivinger, herunder:
Styrke kapasiteten til behandling og oppfølgning av barn og unge med psykiske lidelser
Sikre tilstrekkelig døgnkapasitet og sengeplasser i psykisk helsevern for barn og unge i alle helseregioner til behandling og oppfølging av barn og unge med alvorlig psykisk sykdom og behov for døgnbehandling, herunder barn og unge i barnevernet
Be RHFene om en årlig orientering om hvordan de ligger an i lys av egne framskrivinger
Utrede hvordan felles henvisningsmottak kan inkludere samarbeid med kommunene, slik at pasientene gis nødvendig helsehjelp på rett behandlingsnivå
Bidra til digitale tilbud og tjenester innenfor psykisk helsefeltet, blant annet ved å:
Prøve ut brukerstyrt poliklinikk ved DPS med digital monitorering
Videreutvikle og implementere digitale selvhjelpsverktøy og veiledet internettbehandling
Videreutvikle DigiUng og ung.no
Utrede om og hvordan det samlede tilbudet fra kommunene kan formidles til innbyggerne gjennom én felles digital dør på kommunenivå
Styrke tilbudet til barn og unge med psykiske plager og lidelser, blant annet ved å:
Videreutvikle modeller for samarbeid mellom kommune og spesialisthelsetjenesten rundt barn og unge, herunder
Innføre vurderingssamtale til barn og unge
Utrede og pilotere integrert ungdomstjeneste på ett nivå for unge med psykiske lidelser og/eller rusmiddelproblemer, og som inkluderer samarbeid med barnevern og Arbeids- og velferdsetaten
Vurdere å fjerne egenandelen for pasienter til og med 25 år for behandling i psykisk helsevern
Vurdere hvordan statlige tilskudd kan utnyttes bedre enn i dag for å nå målet om bedre, mer helhetlige og koordinerte tjenester til barn og unge
Styrke arbeidet med forebygging, tidlig oppdagelse, tidlig intervensjon og behandling av spiseforstyrrelser, herunder
Utvikle program for styrket kunnskap og kompetanse og modeller for kommunale tilbud og samhandlingstiltak
Vurdere organisering av tilbud innen spesialisthelsetjenesten
Bidra til at arbeid og aktivitet i større grad blir en del av behandling og oppfølging for personer med psykiske helseutfordringer, blant annet ved å
Utarbeide felles nasjonale faglige anbefalinger for tjenesteutøvere innen fagområdet arbeid og helse
Videreføre og bygge ut tilbudet om Individuell jobbstøtte (IPS)
Utvikle og prøve ut modeller for samhandling mellom Arbeids- og velferdsetaten og kommunale helse- og omsorgstjenester, herunder med Rask psykisk helsehjelp
Legge til rette for aktivitet og møteplasser for mennesker med psykiske lidelser og rusmiddelproblemer
Forebygge vold og overgrep og hjelpe og støtte volds- og traumeutsatte, blant annet ved å
Legge frem en opptrappingsplan mot vold og overgrep mot barn og vold i nære relasjoner
Fortsette utprøving og forskning på traumebehandling i kommunen ved videreutvikling av Trinnvis sammen
Støtte kommunene i arbeidet med psykososial beredskap og oppfølging
Arbeide for å forebygge selvmord og selvskading, blant annet ved å
Følge opp Handlingsplan for forebygging av selvmord 2020–2025 – Ingen å miste og vurdere nye tiltak ved behov
Fortsette utviklingsarbeidet om forebygging av selvskading
Bedre kvaliteten i tjenestetilbudet til personer med psykiske helseutfordringer, blant annet ved å
Legge til rette for bruker- og pårørendemedvirkning, herunder
Utvikle flere samvalgsverktøy på psykisk helsefeltet
Utarbeide pårørendeavtale
Jobbe for likeverdige tjenester og tilpasset hjelp til en mangfoldig befolkning
Bidra til god ledelse, kvalitetsforbedring og pasient- og brukersikkerhet, herunder
Styrke Nasjonal lederutdanning for primærhelsetjenesten
Videreutvikle Kommunalt pasient- og brukerregister (KPR), slik at det også inkluderer data på psykisk helse- og rusområdet
Vurdere tiltak for å bedre pasient- bruker – og personellsikkerheten i psykisk helsevern
Legge til rette for forskning og innovasjon, herunder
Bedre bruk av helsedata
Flere forskningsbaserte kvalitetsforbedringsprosjekter
Klinisk forskning som en integrert del av pasientbehandlingen
Legge til rette for forskning som er relevant for kommunes kunnskapsbehov
Bidra til kunnskapsbaserte tjenester, herunder
Økt bruk og bedre koordinering av vurderingene i Nye metoder og Helsedirektoratets arbeid med normerende produkter
Utrede hvordan kommunene kan få bedre støtte og veiledning i sitt arbeid knyttet til psykisk helse og rus
Vurdere anbefalinger fra RHF om omstillingstiltak for å for å øke kapasiteten på prioriterte områder innen PHV, inkludert tilbud ved DPS
Vurdere en sterkere tematisk organisering av psykisk helsevern basert på anbefalinger fra ekspertutvalget
Utrede en mer samlet organisering av kompetansesentrene utenfor spesialisthelsetjenesten
Utarbeide en nasjonal faglig veileder for prioritering i den kommunale helse- og omsorgstjenesten
3.1 Bakgrunn for innsatsområdet
Befolkningen skal ha likeverdig tilgang til helse- og omsorgstjenester. Vi har et godt utbygd tjenetestetilbud til personer med psykiske plager og lidelser i Norge. Likevel er det mange som ikke får hjelp når de trenger det.
Flere rapporter viser at tilgangen til tjenester i kommunen for mennesker med psykiske plager og lidelser er ulik, og at befolkningen får mer behandling for psykiske plager og lidelser i noen helseregioner enn andre. Riksrevisjonen peker også på at pasienter som bor i områder med høy grad av avvisninger og lange ventetider, eller i kommuner som ikke har etablert for eksempel oppsøkende og akutte tjenester, ikke har samme tilgang til helsetjenester som andre.1 Pasient- og brukerombudet rapporterer om mangel på døgnplasser og poliklinisk kapasitet, lang ventetid og en opplevelse av at man må bli sykere nå enn tidligere for å få hjelp i spesialisthelsetjenesten.2
Det er behov for å styrke tilbudet til barn og unge med psykiske helseutfordringer både i kommunen og i spesialisthelsetjenesten. Mange har hatt det vanskelig under covid-19-pandemien3, og i overkant av 20 prosent flere barn og unge mottok helsehjelp, i psykisk helsevern i 2021 enn i 2020. Økning i ventetider og framskrivninger viser at behovet er større enn kapasiteten. De som henvises, har også mer alvorlige tilstander enn før. Det er økt antall innleggelser av unge med spiseforstyrrelser4, og mange blir ikke oppdaget og får ikke hjelp tidlig nok. Det har også vært en økning i konsultasjoner i primærhelsetjenesten knyttet til psykiske helseplager hos barn og unge. Antall sengeplasser i psykisk helsevern er de siste 20–30 årene redusert samtidig som ambulante og desentraliserte tilbud er bygget ut.
Framskrivninger viser at en fortsatt styrking av kommunale helse- og omsorgstjenester er en sentral forutsetning for bedre kapasitet i den samlede tjenesten. Mange med psykiske plager og lidelser er i kontakt med fastlege, som er en viktig lavterskeltjeneste i kommunen. For barn og unge, gravide og barselfamilier har også helsestasjons- og skolehelsetjenesten denne rollen. I tillegg kommer egne lavterskeltjenester for psykisk helse. Ifølge Riksrevisjonen har 75 prosent av kommunene en egen lavterskeltjeneste for psykisk helse som behandler barn og unge, mens andre kommuner opplyser at det er andre kommunale tjenester som helsestasjons- og skolehelsetjenesten, pedagogisk-psykologisk tjeneste (PPT) og/eller barneverntjenesten som behandler barn og unge. Omtrent én av ti kommuner tilbyr verken lavterskeltjenester eller andre tjenester til barn og unge med psykiske plager og lidelser ut over fastlege. Under covid-19-pandemien etablerte flere kommuner ulike lavterskeltilbud og gruppetilbud for å ta unna den økte etterspørselen.5 Geografisk variasjon i det kommunale tilbudet og manglende tilbud i kommunen til dem som ikke får hjelp i spesialisthelsetjenesten, bekreftes i pasient- og brukerombudets årsmelding for 2022. Årsmeldingen peker også på at pasienter rapporterer om manglende oppfølging av fastlege kombinert med dårlig utbygd tilbud i kommunen.
Psykiske lidelser er blant diagnosene som oftest leder til sykmelding og uføretrygd.6 Personer med slike helseplager er derfor en viktig målgruppe for Arbeids- og velferdsetaten. Tiltak for å fremme arbeidsdeltakelse samtidig med helsemessig oppfølging er viktig for å forebygge varig uførhet og redusere behovet for helserelaterte ytelser. Videre er det behov for å legge til rette for aktivitet og møteplasser for mennesker med psykiske lidelser og rusmiddelproblemer.
Det er behov for å i større grad ta i bruk kunnskap om behandling av psykiske plager og lidelser og jobbe systematisk med kvalitetsforbedring og pasient- og brukersikkerhet. Brukermedvirkning og pårørendeinvolvering i tjenestene, både i kommuner og i spesialisthelsetjenesten, må sikres. Pårørende får ifølge pasient- og brukerombudet ikke ivaretatt rettighetene sine i tilstrekkelig grad.7 Pårørende, som ofte står i krevende omsorgsoppgaver over tid, må få bedre støtte.
3.2 God tilgjengelighet og kapasitet
Mange som strever med psykisk helse- eller rusutfordringer vil oppleve bedring ved å ta i bruk egne ressurser eller ved hjelp av personer i sitt nettverk. Samtidig må alle være trygge på at det er hjelp tilgjengelig når behovet oppstår. Flere ordinære tjenestetilbud som helsestasjons- og skolehelsetjenesten og fastlege ivaretar mennesker med psykiske helseutfordringer. Samtidig rapporterer mange kommuner om økende etterspørsel etter flere tilbud innen psykisk helse- og rusfeltet. Dette er tilbud som kan fungere ved siden av, være en del av eller samarbeide med andre ordinære tjenester. Regjeringen vil jobbe for å bedre både tilgjengeligheten og kapasiteten i tjenestetilbudet til mennesker med psykiske helseutfordringer, og for at terskelen for å få hjelp skal være lav. Det er et mål at innbyggere i alle kommuner skal ha tilgang til kunnskapsbaserte lavterskeltilbud innen psykisk helse og rus. Samtidig skal regjeringen bidra til tilstrekkelig kapasitet og god hjelp til dem med behov for mer omfattende behandling både i den kommunale helse- og omsorgstjenesten og i spesialisthelsetjenesten. Det er et mål å redusere gjennomsnittlig ventetid til psykisk helsevern både for barn og unge, for voksne og i tverrfaglig spesialisert rusbehandling. En viktig del av kapasitetsoppbyggingen må skje gjennom blant annet endrede prioriteringer, mer effektiv organisering, bedre oppgavedeling og bruk av tilgjengelig personell. Mindre rapportering, samt videreutvikling av digitale tilbud og nye løsninger som kan gi økt tilgjengelighet, vil også være viktig.
3.2.1 Tilbud i den kommunale helse- og omsorgstjenesten
Helse- og omsorgstjenesteloven pålegger kommunene å sørge for nødvendige helse- og omsorgstjenester til alle som oppholder seg i kommunen. Kommunens ansvar omfatter alle pasient- og brukergrupper, herunder personer med psykiske helseutfordringer og rusproblemer. For å oppfylle ansvaret skal kommunen blant annet tilby helsefremmende og forbyggende tjenester, utredning, diagnostisering og behandling, og sosial, psykososial og medisinsk habilitering og rehabilitering. Det er en vurdering av den enkelte pasients eller brukers behov som er avgjørende for hva kommunen er forpliktet til å tilby av tjenester til den enkelte. Det er viktig at kommunene organiserer tjenestene sine slik at de når alle som har behov for tjenester, og at alle får ivaretatt sine rettigheter. I kommunen gis helse- og omsorgstjenester til personer med psykiske helse- og rusmiddelproblemer både fra generelle helse- og omsorgstjenester, og fra mer spissede tilbud i form av ulike tjenester knyttet til psykisk helse og rus.
Regjeringen vil bidra til å støtte kommunene, slik at de kan sikre gode tjenester til personer med psykiske helseutfordringer i tråd med lokale behov og innbyggernes utfordringer.
Noen kommuner samlokaliserer tjenester, for eksempel i Familiens hus, som samler ulike tjenester rettet mot barn og familier. Noen tjenester gis i samarbeid med spesialisthelsetjenesten. De siste årene har flere fått bedre hjelp gjennom nye tilbud i og på tvers av kommuner. Tjenestene dekker et bredt spekter, fra lavterskeltilbud hvor alle kan ta kontakt, til tilbud til dem med mer sammensatte og langvarige behov. Enkelte tjenester, som helsetjenester i hjemmet og praktisk bistand, blir tildelt gjennom enkeltvedtak etter helse- og omsorgstjenesteloven.
Rapporterte tall fra kommunene viser at antall mennesker som arbeider innen kommunale tjenester for psykisk helse og rus har økt de siste årene.8 Samtidig viser utredningen fra Helsepersonellkommisjonen at man ikke kan legge til grunn samme økning framover. Regjeringen ønsker derfor å se på hvordan ressursene innen feltet psykisk helse og rus kan brukes mer effektivt, for eksempel i form av nye måter å jobbe på, riktig oppgavedeling, hensiktsmessig bruk av teknologi og andre måter å organisere tjenestene på. Regjeringen vil satse på lavterskeltilbud og hjelpemetoder som når bredt ut til mange. Det vises til kapittel 1.6 for omtale av personell og kompetanse.
3.2.2 Kunnskapsbaserte lavterskeltilbud innen psykisk helse og rus
Det skal være lav terskel for å søke hjelp når man opplever psykiske vansker. Mange, og særlig barn og unge, etterspør hjelp som er lett tilgjengelig, hvor man ikke trenger henvisning og ventetiden er kort. Lavterskeltilbud kan bidra til å forebygge at ulike livsmestringsutfordringer, livskriser, og milde og moderate plager og lidelser utvikler seg og blir mer alvorlige tilstander. Slike tilbud kan for eksempel inneholde støttesamtaler, hjelp til å finne fram i hjelpeapparatet, kurs i stressmestring, arbeid med søvnløshet, eller korttidsbehandling av lettere former for angst og depresjon. Regjeringen har som mål at innbyggere i alle kommuner har tilgang til kunnskapsbaserte tilbud innen psykisk helse og rus.
Boks 3.2 Ung Arena
Ung Arena er et lavterskeltilbud for unge mellom 12–25 år og skal være tilgjengelig for ungdommene når de trenger det. Man kan ringe om man ønsker en prat eller ønsker å avtale et tidspunkt for å møtes. En fast linje er bemannet i åpningstidene. Man kan snakke om det man selv ønsker. Det tilbys støttesamtaler, praktisk hjelp og hjelp med sømløs overgang til spesialisthelsetjenesten og andre relevante tilbud. På Ung Arena arbeider fagfolk, erfaringskonsulenter og frivillige sammen for å hjelpe unge. Samarbeidsavtaler med ulike offentlige tjenester gjør at av fagfolk kan de unge møte sykepleier, psykolog, sosialarbeider, ruskonsulent, studierådgiver og representant for NAV. Det er eid av kommunene og har et forpliktende metodisk samarbeid med Ung Arena som eier modellen. Tilbudet er gratis, har ingen ventetid, lav terskel, lang åpningstid, lett tilgjengelighet og mulighet for å være anonym. Ung Arena bygger på et universelt forebyggende folkehelseperspektiv med mulighet for hurtig og sømløs los inn i hjelpeapparatet.
«Lavterskeltilbud» er ikke definert i helselovgivningen, men er en måte å innrette tjenester på og et uttrykk for egenskaper ved tjenestens tilgjengelighet. Dette innebærer ofte at man ikke trenger henvisning for å oppsøke tjenestene eller delta på aktivitetene som tilbys. Som regel vil det være rask tilgang til hjelp. Lavterskeltilbud kan omfatte både forebygging, tidlig intervensjon, behandling og skadereduksjon. De kan innrettes for ulike brukergrupper og inneholde et spekter av hjelp som råd, samtaler og veiledning, arbeids- og aktivitetstilbud, utredning og behandling, eller være møteplass for sosialt fellesskap. På rusområdet finnes det også ulike lavterskeltilbud som yter andre typer helsetjenester, for eksempel sårstell og oppfølging av infeksjoner, utdeling av brukerutstyr mv. Tilbudene kan være både stasjonære og ambulante.
Gjennom ulike former for lavterskeltilbud, kan flere få hjelp på et tidlig tidspunkt. Rask tilgang på hjelp og behandling vil kunne ha stor betydning for enkeltmenneskers livskvalitet og mestringsevne. Det kan også bidra til å redusere pågangen på tilbudene i spesialisthelsetjenesten.
Ved å bruke mestringskurs, psykoedukative intervensjoner og gruppeterapi i større grad, vil man kunne klare å gi hjelp til flere uten å øke arbeidsbyrden for de ansatte. Det gir bedre utnyttelse av knappe personellressurser. Digitale tilbud og tjenester har potensial til å nå svært mange. Utvikling og økt bruk av dette vil kunne gi bedre kapasitet i tjenestene, jf. kapittel 3.2.4. Slike tilbud kan inkludere både selvhjelps- og mestringsverktøy og digital behandling som veiledet internettbehandling og digitale konsultasjoner.
Mange kommuner har etablert gode lavterskeltilbud for sine innbyggere med utgangspunkt i lokale ressurser og behov. Rask psykisk helsehjelp (se nærmere omtale under) og Ung Arena (se boks 3.2) er eksempler på tilbud som er etablert flere steder.
Boks 3.3 Lavterskelteamet i Tromsø
I Tromsø er det etablert et samarbeid (Lavterskelteamet) mellom kommunen og psykisk helsevern for barn og unge om vurdering og oppfølging av barn og unge (opptil 18 år) og deres familier, som har lette til moderate vansker som depresjon, angst, atferdsvansker og problemer med konsentrasjon/uro. Målet er å sikre at barn og unge møter et faglig godt og samordnet tjenesteapparat.
Teamet, som er tverrfaglig sammensatt (kommunepsykolog, psykologspesialist, barnevernspedagog) med ansatte fra BUP Tromsø, UNN HF og Tromsø kommune, har to hovedfunksjoner. Rask avklaring av behov for hjelpetilbud og kortvarig behandling og oppfølging til barn, unge og familier som antas å ikke ha behov for et langvarig tilbud. Tilbudet krever ingen henvisning. Alle som er bekymret for et barn eller ungdoms psykiske helse kan ta direkte kontakt med teamet. Teamet deltar i møter med ungdom, barn, foresatte, lærere eller andre fagpersoner og tilrettelegger for samarbeid med andre kommunale helsetjenester ved behov. Tilbudet er særlig mye brukt av helsesykepleier i skolehelsetjenesten.
Teamet har tatt i bruk Feedback Informerte Tjenester (FIT) og benytter skjemaene ORS (Outcome Rating Scale) og SRS (Session Rating Scale). Ved hjelp av skalaen ORS gir brukeren jevnlig tilbakemelding på hvordan hen har det. Gjennom SRS gir bruker tilbakemelding på sin opplevelse av relasjonen til behandler. Tilbakemeldingene brukes for å justere videre behandling.
Boks 3.4 Kortvarig psykisk helsehjelp i Porsgrunn
Kortvarig psykisk helsehjelp i Porsgrunn kommune hjelper mennesker som sliter med bekymring, nedstemthet, søvnproblemer, stress og belastninger. Avdelingen bistår folk til å finne veien ut av fastlåste situasjoner. Tilbudet består blant annet av veiledet selvhjelp (strukturert egenbehandling), kurs- og gruppetilbud, individuelle samtaler og systematisk oppfølging av etterlatte etter selvmord.
Avdelingen har etablert en effektiv inntaksprosess ved å bruke det dynamiske feedbackverktøyet NORSE som egenhenvisningsverktøy. Administrativt personell tar seg av inntaket. Det gjør at behandlere kan konsentrere seg om å møte brukerne. NORSE brukes for å evaluere effekten av hver enkelt samtale, og til evaluering av effekten av behandlingen seks uker etter avsluttet oppfølging. Kommunens erfaringskonsulent gjennomfører evaluering og samtaler med alle brukere etter avslutning. Kontinuerlig utviklingsarbeid med utgangspunkt i brukernes erfaringer er et hovedmål for tjenesten. I teamet jobber psykologer, spesialvernepleier og psykiatrisk sykepleiere.
Kilde: Porsgrunn kommune
Kommunenes egenrapportering og ulike innspill til opptrappingsplanen viser imidlertid at tilgangen til lavterskeltilbud varierer rundt om i landet, og at etterspørselen etter lett tilgjengelige hjelpetilbud for personer med psykiske helseutfordringer er betydelig. Det har også blitt pekt på at det er behov for å avklare hva som er et lavterskel psykisk helsetilbud, og for å tydeliggjøre hva som er kommunens ansvar for oppfølging og behandling ved psykiske helseplager.9 Regjeringen vil derfor i planperioden utrede fordeler og ulemper med ulike alternativer for å bidra til likeverdige kommunale lavterskeltilbud innen psykisk helse og rus for alle aldre. Med kunnskapsbasert menes at tilbudet er basert på kunnskap fra forskning, fra fagfolks erfaringer og fra brukerene selv. Kunnskapasbasert innebærer også at det kommunale handlingsrommet hensyntas, ved at kommunene kan være mer fleksible og ta hensyn til sine erfaringer og lokale rammer og forutsetninger.
Et godt og tilgjengelig lavterskeltilbud i kommunene har mange gevinster. Det vil kunne avdekke og hjelpe personer med psykiske plager og lidelser og rusmiddelproblemer på et tidlig tidspunkt, og forebygge forverring av psykiske utfordringer, rusmiddelproblemer og innleggelser i spesialisthelsetjenesten. I tillegg vil hjelpen flyttes nærmere der hvor folk lever livene sine. Et lavterskeltilbud vil kunne ta i bruk flere ulike profesjoner i kommunen. Både helse- og sosialfaglig personell, personer med erfaringskompetanse og ansatte i andre sektorer som barnevern, NAV og kultur og fritid kan være relevante i eller i tilknytning til slike tilbud. Det er også viktig å legge til rette for formalisert tverrsektorielt samarbeid. Helsepersonellkommisjonen påpeker at i møte med mangel på enkelte yrkesgrupper, særlig de mer spesialiserte, blir det viktig å innrette tilbud slik at flere yrkesgrupper kan bidra. Ved for eksempel å tilby gruppetilbud og nettbaserte tilbud, der det er kunnskapsgrunnlag for et slikt tilbud, vil man dessuten kunne utnytte tilgjengelige personellressurser på en mer effektiv måte.
I utredningen må man se på fordeler og ulemper med ulike alternativer som kan bidra til et mer likeverdig tilbud over hele landet. Mange med rusmiddelproblemer har psykiske plager, for eksempel i form av angst og depresjon, og det vil ikke være bærekraftig eller faglig riktig å etablere separate lavterskeltilbud i kommunene for denne gruppen. Hvilken ytterligere problematikk som kan inkluderes i tjenestetilbudet må være del av utredningen. Utredningen skal også, i tråd med anbefalingene fra Helsepersonellkommisjonen, vurdere konsekvenser for personellbruken i helse- og omsorgstjenestene som helhet. Det bør også vurderes konsekvenser for den totale personellsituasjonen i kommunen. Lavterskeltilbud bør så langt som mulig bygge på eksisterende tjenester og strukturer og bør ikke medføre ytterligere fragmentering verken for personell eller for brukere. Tett samarbeid mellom brukere og fagpersoner er også vesentlig, slik at brukerens behov er med på å definere innholdet i hjelpen.
Lovfesting er blant alternativene som skal utredes. En tydeliggjøring i helselovgivningen kan klargjøre rammene for tilbudet, både for kommunene og for innbyggere. Det vil også kunne bedre samarbeid med psykisk helsevern, ved at det blir tydeligere hva spesialisthelsetjenesten kan forvente av kommunene. Samtidig sier kommuneloven § 2-2 at det kommunale selvstyret ikke skal begrenses mer enn nødvendig. Mange kommuner har utfordringer med å få tak i nok personell til å løse de oppgaven de har, og en ny plikt vil kunne forsterke utfordringene. En eventuell plikt til lavterskeltilbud kan binde opp ressurser som alternativt kunne blitt brukt til andre tiltak for å heve kvaliteten på samme område. Fordeler og ulemper av lovfesting må veies opp mot hverandre i utredningen. Regjeringen ønsker å utrede en lovfesting av lavterskeltilbud i kommunen tidlig i planperioden.
Regjeringen vil sikre kommunene økonomisk handlingsrom til å prioritere lavterskeltilbud, og gi kommunene god og tilpasset faglig støtte og veiledning. Regjeringen vil vurdere hvordan kunnskapsbasert praksis kan spres og tas i bruk i kommunale lavterskeltilbud, for eksempel gjennom, tjenestestøtte, veiledning osv. For nærmere omtale av forskning og kunnskapsbaserte tjenester, se kapittel 3.8.4 og 3.8.5. For utvikling av kompetansesentrene, se kapittel 3.8.5.
Rask psykisk helsehjelp
Rask psykisk helsehjelp (RPH) er et kommunalt tilbud som tilbyr korttidsbehandling uten henvisning for personer over 16 år med mild til moderat angst, depresjon, begynnende rusproblemer og/eller søvnvansker. Oppfølging gis av tverrfaglige team. Tilbudet baserer seg på kognitiv terapi og gis i form av veiledet selvhjelp, kurstilbud, individuelle samtaler og gruppebehandling. RPH er en evidensbasert metode som er organisert etter en «mixed care»-modell, der den som søker hjelp, sammen med en terapeut, blir enige om hvilket tilbud en skal starte med ut fra prinsippet om rett behandling på riktig nivå, både ved oppstart og underveis i behandlingen.
Rask psykisk helsehjelp ble i Norge etablert som et pilotforsøk i 2012, etter inspirasjon fra England, hvor det var blitt satset nasjonalt for å gjøre evidensbasert behandling av angst og depresjon bedre tilgjengelig. Pilotforsøket ble evaluert av Folkehelseinstituttet, og evalueringen viste at RPH fungerer etter målsetningen om å være et lavterskeltilbud som øker tilgangen på evidensbasert behandling. Evalueringen, og en senere randomisert kontrollert studie, viste en sterk reduksjon i symptomer på angst og depresjon etter behandling.10
Det er i dag i overkant av 70 RPH-team fordelt over hele landet.
Gevinstene og effektene av RPH er både knyttet til at flere får tilgang til virkningsfull behandling og med det reduserte symptomer på angst og depresjon, men også at det er samfunnsøkonomisk lønnsomt at flere får hjelp på lavest effektive omsorgsnivå. I planperioden vil regjeringen utrede muligheten for å utvide målgruppen som får hjelp av RPH.
Arbeids- og velferdsdirektoratet og Helsedirektoratet arbeider med å utvikle modeller for tjenestsamhandling rettet mot personer med milde til moderate psykiske lidelser og/eller rusmiddelproblemer, og der samarbeidet med den kommunale helse- og omsorgstjenesten er vektlagt. Dette omfatter blant annet en modell for samarbeid mellom Arbeids- og velferdsetaten og Rask psykisk helsehjelp. Se kapittel 3.5 om arbeid og aktivitet som del av behandling for nærmere omtale.
Helsestasjons- og skolehelsetjenesten
Helsestasjons- og skolehelsetjenesten er den viktigste forebyggende og helsefremmende tjenesten rettet mot barn, unge og deres familier, og for gravide og barselfamilier. Tjenesten gjennomfører planlagte helsekontroller for barn og gravide, og er et viktig lavterskeltilbud i kommunen. Tjenesten har svært høy oppslutning i befolkningen og når ut til nesten alle i sin målgruppe.
Helsestasjons- og skolehelsetjenesten er viktig i kommunenes arbeid med å gi alle en god start på livet. Tjenesten skal bidra til å forebygge sykdom og fremme god fysisk og psykisk helse hos barn og unge, samt deres foreldre, utjevne sosiale helseforskjeller og forebygge, avdekke og avverge vold, overgrep og omsorgssvikt. En god oppfølging etter fødsel kan bidra til å forebygge fødselsdepresjon og bidra til å avdekke behov for hjelp på et tidlig tidspunkt. Tjenesten skal også fremme helsekompetanse hos både barn, ungdom og foreldre for å legge til rette for gode valg senere i livet og fremme egenmestring i møte med livets utfordringer.
Hovedutfordringen for helsestasjons- og skolehelsetjenesten er i hovedsak tilgjengelighet og kapasitet. For barn og unge handler det om at tjenesten bør være tilgjengelig, både gjennom tilpassede åpningstider og på digitale flater, og at kapasiteten er god nok til at det går an å få time med kort eller ingen ventetid. Dette innebærer blant annet større tilstedeværelse av helsesykepleier på skoler. Gjennom DigiHelsestasjon (se boks 3.5), som er en del av DigiUng, utvikles det løsninger for digital tilgjengelighet til helsestasjons- og skolehelsetjenesten. DigiHelsestasjon muliggjør digital dialog med helsesykepleier.
Boks 3.5 DigiHelsestasjon
DigiHelsestasjon er et nasjonalt samarbeidsprosjekt mellom Oslo kommune, Bergen Kommune, Stavanger kommune, Haugesund kommune, KS, Helsedirektoratet, Norsk Helsenett og Direktoratet for e-helse. I tillegg deltar de tre EPJ-leverandørene på tjenesteområdet. Prosjektets overordnende mål er å etablere digitale innbyggertjenester for helsestasjons- og skolehelsetjenesten, inklusiv Helsestasjon for ungdom (HFU), på en nasjonal plattform (Helsenorge).
Det øremerkede tilskuddet til helsestasjons- og skolehelsetjenesten ble styrket i 2023. Fra 2024 vil tilskuddet ikke lenger være begrenset til spesifikke profesjoner, men det åpnes opp for at kommunene kan søke om støtte til å dekke årsverkskostnader for de profesjoner kommunen selv vurderer at de har behov for.
Det er behov for styrket kompetanse, fagutvikling og forskning på helsestasjons- og skolehelsetjenestens områder. Stortinget har derfor bevilget midler til etablering av et nasjonalt tverrfaglig kompetansemiljø for helsestasjons- og skolehelsetjenesten. Miljøet er forankret ved FHI og ligger i Levanger.
Helsesykepleierutdanningen og jordmorutdanningen er inkludert i nasjonale retningslinjer for helse- og sosialfagutdanningene (RETHOS). Dette sikrer at utdanningene er oppdaterte og i tråd med behovet til pasienter, brukere og tjenesten.
Det er til dels store utfordringer med å rekruttere særlig helsesykepleiere. Dette har betydning for kapasiteten i tjenesten. Derfor må det også tenkes nytt om oppgaveløsning og effektive og hensiktsmessige arbeidsformer. Til helsesykepleieryrket er det en ekstra stor utfordring med mangel på menn. Det kan være en hindring for at gutter oppsøker helsestasjons- og skolehelsetjenesten. Regjeringen vil vurdere tiltak for å bedre kjønnsbalansen i helsesykepleierutdanningen, herunder vurdere kjønnspoeng eller kvotering.
En god og tilgjengelig helsestasjons- og skolehelsetjeneste kan fremme helsekompetanse og utjevne sosiale helseforskjeller. Det vil videre kunne avdekke og følge opp psykiske plager og lidelser samt forebygge utvikling av psykisk uhelse. Helsestasjons- og skolehelsetjenesten er en svært viktig lavterskeltjeneste for barn og unge som har psykiske helseutfordringer. I noen tilfeller har barn og unge som henvender seg til tjenesten behov for videre henvisning til for eksempel barne- og ungdomspsykiatrisk poliklinikk (BUP). Regjeringen vil derfor vurdere å pilotere henvisningsrett for helsesykepleiere til BUP. Formålet er bedre rutiner for tidlig avklaring av hjelpebehov hos barn og unge for å sikre at barn og unge med psykiske plager/lidelser får rask og riktig helsehjelp på riktig nivå. Helsestasjons- og skolehelsetjenesten har kontakt med mange barn og unge før og etter henvisning til BUP. En slik henvisningsrett vil ses i sammenheng med videreutvikling av modeller for samarbeid mellom kommune og spesialisthelsetjenesten rundt barn og unge, herunder innføring av vurderingssamtale. Samarbeid med helsestasjons- og skolehelsetjenesten vil også vurderes nærmere ved pilotering av integrerte tjenester på ett nivå, se 3.4.1.
For å bidra til at barn og unge får nødvendig hjelp og mestrer eget liv bør helsestasjons- og skolehelsetjenesten samarbeide med andre relevante aktører i helsesektoren og på tvers av sektorer og tjenester, som blant annet koordinerende enhet for habilitering og rehabilitering, barnevernet, ansvarlig for kommunens folkehelsearbeid, fastleger, kommunelegen, psykolog og kommunens øvrige helsetjenester, Arbeids- og velferdsetaten, den offentlige tannhelsetjenesten og PP-tjenesten.
Pedagogisk-psykologisk tjeneste
Hver kommune og fylkeskommune skal ha en pedagogisk psykologisk tjeneste (PP-tjeneste). PP-tjenesten kan være organisert som en kommunal tjeneste, eller som et samarbeid med andre kommuner og/eller fylkeskommunen.
PP-tjenesten skal hjelpe barnehager og skoler med å utvikle kompetansen og organisasjonen, slik at opplæringen for elever med behov for særskilt tilrettelegging blir best mulig. I tillegg skal tjenesten sørge for at det blir utarbeidet sakkyndige vurderinger av barn og elevers særlige behov.
PP-tjenesten skal samarbeide tverrfaglig når det er nødvendig på lokalt nivå, for eksempel med helsetjenesten eller barneverntjenesten, og på statlig nivå med for eksempel Statped eller spesialisthelsetjenesten.
Ny opplæringslov ble vedtatt av Stortinget våren 2023. I den nye loven tydeliggjøres det at PP-tjenesten skal hjelpe skolen i det forebyggende arbeidet og i arbeidet med tidlig innsats. Ny opplæringslov skal gjelde fra høsten 2024.
Frisklivs-, lærings- og mestringstilbud
Frisklivs-, lærings- og mestringstilbud ytes på ulikt vis i kommunene. Frisklivssentraler er en helsefremmende og forebyggende kommunal helsetjeneste. Målgruppen er personer med sykdom eller økt risiko for sykdom, og som trenger støtte til å endre levevaner og mestre helseutfordringer. Det kreves ikke henvisning eller vedtak for å benytte seg av deres tilbud. I tillegg til å ha livsstilsveiledning, har mange frisklivssentraler tilbud til personer med lettere psykiske plager, søvnvansker og/eller risikofylt alkoholbruk. Tilbudene skal i henhold til veilederen for etablering av frisklivssentraler tilrettelegges slik at alle i målgruppen kan delta.11 Mange kommuner har et tett samarbeid mellom frisklivssentralen og Rask psykisk helsehjelp (RPH). Frisklivssentralen har tilbud i egen regi og/eller i samarbeid med andre aktører. Det legges vekt på en helhetlig tilnærming og å styrke brukernes fysiske, mentale og sosiale ressurser for helse, endring og mestring. Frisklivstilbudene er i utgangspunktet generelle og diagnoseuavhengige. En kartlegging fra SSB viser at om lag 20 prosent av kommunene hadde kurs i depresjonsmestring (KID) og kurs i mestring av belastninger (KIB).12 Stadig flere kommuner tilbyr også kurs i hverdagsglede. Om lag 66 prosent av kommunene har frisklivssentral i egen regi eller gjennom interkommunalt samarbeid. Frisklivssentralene når med det ca. 85 prosent av befolkningen.
Hjelpetelefoner og nettjenester
Det finnes en rekke hjelpetelefoner, nettjenester og støttegrupper som kan være til god hjelp og bidra med informasjons-, veilednings- og støttetilbud til personer i vanskelige livssituasjoner og deres pårørende. Disse tjenestene ytes i all hovedsak av ideelle og frivillige organisasjoner, og er et viktig supplement til det offentlige tjenestetilbudet. Hjelpetelefoner og nettjenester mottar et høyt antall henvendelser, og tjenestene rapporterer om økt pågang og mer alvorlige henvendelser nå enn før covid-19-pandemien.
Kvalitetssikret opplæring av dem som betjener hjelpetjenestene, er viktig. Det er derfor igangsatt et arbeid for å utarbeide en felles opplæringsmodul for hjelpetelefoner innen psykisk helse. Tiltaket er en oppfølging både av rapporten Livskvalitet, psykisk helse og rusmiddelbruk under Covid-19-pandemien fra ekspertgruppen som har vurdert konsekvenser pandemien har hatt for befolkningens psykiske helse og rusbruk, og Handlingsplan for forebygging av selvmord 2020–2025 – Ingen å miste. Det skal også vurderes samordning av relevante hjelpetelefoner innen det psykiske helseområdet og eventuelt andre relevante telefoner, til ett felles nasjonalt nummer, og mulighet for etablering av nødknapp.
Regjeringen har i budsjettet for 2023 lagt til rette for en styrket og mer rettferdig tilskuddsordning for veilednings-, støtte- og rådgivningstjenester innen psykisk helse, rus og vold. Målet er at gode og effektive tilbud skal oppleve forutsigbare rammer, samtidig som tilskuddsforvaltningen er åpen og rettferdig. Regjeringen vil vurdere ytterligere styrking av veilednings-, støtte- og rådgivningstjenester innen psykisk helse, rus og vold i planperioden.
3.2.3 Tilgjengelig allmennlegetjeneste
Psykiske helseutfordringer hos pasientene utgjør en stor del av arbeidet på fastlegekontorene. Av over 16 millioner konsultasjoner hos fastlegene presenteres psykiske symptomer i omkring hver fjerde konsultasjon, og i overkant av hver tiende konsultasjon er psykisk lidelse hoveddiagnosen.13 For mange gjør langvarig relasjon at fastlegen er et naturlig første kontaktpunkt også for pasienter med psykiske helseplager. De aller fleste som kontakter fastlegen behandles og følges opp uten henvisning til spesialisthelsetjenesten. Fastlegene er et viktig lavterskeltilbud for innbyggerne som er tilgjengelig i alle landets kommuner. Samtidig er fastlegen en viktig bidragsyter i å veilede pasienter til andre kommunale tjenester for psykisk helse og mestring. Hos pasienter med alvorlige psykiske lidelser er fastlegen ofte koordinator i oppfølgingen av kommunale helse- og omsorgstjenester og spesialisthelsetjenester.
Psykiske helseplager kan ha underliggende somatisk sykdom som årsak. Utredning av somatiske årsaker er derfor en viktig del i fastlegens oppfølging av psykiske helseplager. Personer med angst-, depresjons- og stressrelaterte diagnoser, oppsøker oftere fastlegen og har flere somatiske plager enn andre.14 Fastleger har kompetanse til å se psykiske og somatiske plager i sammenheng og slik gjøre gode diagnostiske og behandlingsrelaterte vurderinger.
Kapasitetsutfordringer i allmennlegetjenesten reduserer tilgjengelighet og kontinuitet i behandlerrelasjonen også for pasienter med psykiske helseutfordringer. I tillegg er det utfordringer knyttet til samhandlingen mellom allmennlegetjenesten, de øvrige kommunale tilbudene for psykisk helse og spesialisthelsetjenesten. Manglende innsikt i kommunale tilbud blant fastlegene kan medføre unødvendige henvisninger til spesialisthelsetjenesten og at helsehjelpen ikke blir så god eller ressurseffektiv som mulig. Utfordringer med samhandling mellom fastlegetjenesten og de øvrige kommunale tilbudene kan medføre at somatiske årsaker til psykiske helseutfordringer eller somatiske sykdommer som følger av psykisk sykdom, ikke blir avdekket.
Regjeringen har et pågående arbeid for å styrke kapasiteten i og rekruttering til allmennlegetjenesten. Dette er en nødvendig styrking for å sikre likeverdige og tilgjengelige tjenester for pasienter med psykiske helseutfordringer og for å bedre samhandlingen innad i den kommunale helse- og omsorgstjenesten og med spesialisthelsetjenesten. Forsøk med flere yrkesgrupper ved fastlegekontorene har vist at pasientene og helsepersonell opplever tjenestene som bedre koordinerte og med bedre samhandling. I forsøket har ett legekontor hatt psykiatrisk sykepleier ansatt, og ett har hatt psykolog som del av teamet. Funnene samsvarer med funn i andre arbeider hvor erfaringer med psykolog i fastlegekontor er studert.15 I arbeidet med å styrke allmennlegetjenesten ønsker regjeringen å tilrettelegge for flerfaglige fastlegekontorer.
Regjeringen foreslo i 2023 en historisk satsing på allmennlegetjenesten. Midlene brukes til å styrke og gjøre basistilskuddet pasienttilpasset, til ALIS-avtaler for å øke rekruttering og til forskning. ALIS-avtale er en avtale mellom en kommune og en lege i spesialisering i allmennmedisin. Endringen i basistilskudd vil medføre at fastlegen får mer i tilskudd for pasienter som har antatt større behov for tjenester. Det skal understøtte at fastlegen kan bruke mer av sin tid på å følge opp og samhandle om pasienter med store og sammensatte behov, som gjelder mange pasienter med psykiske helseutfordringer. Pasienttilpasset basistilskudd tar utgangspunkt i et utvalg indikatorer som skal forutse det antatte behovet for fastlegetjenester for innbyggerne på fastlegenes liste. Disse indikatorene er kjønn, alder, bruk av fastlegetjenester, utdanningsnivå i kommunen eller bydel og sentralitet. Modellen er innført fra mai 2023. Regjeringen har ambisjon om å videreutvikle modellen for bedre å treffe helsetilstanden hos pasientene, blant annet for pasienter med psykiske helseutfordringer og rusmiddelproblemer.
Legevakt og øyeblikkelig hjelp døgntilbud
Akutte psykiske helseutfordringer utgjør mye av arbeidet på legevaktene, spesielt på sen kveld og natt. Konsultasjoner for alvorlige psykiske lidelser utgjør en større andel av konsultasjonene på legevakt enn på fastlegekontorene. Det er en stor utfordring at legevaktene i mange kommuner i mindre grad er integrert med den øvrige kommunale helse- og omsorgstjenesten, og at det er lite informasjonsflyt mellom legevakt og andre tjenester i kommunen.
Fra 2017 ble kommunenes plikt til øyeblikkelig hjelp døgntilbud (ØHD) utvidet til å gjelde for pasienter med psykiske lidelser og/eller rusmiddelproblemer. Innføring av ØHD for psykisk helse og rus skal bidra til å styrke det samlede tilbudet i kommunene. Pasienter som er aktuelle for å bli innlagt i dette tilbudet, er pasienter som har lette eller moderate psykiske helseproblemer og/eller rusmiddelproblemer, ofte i kombinasjon med somatisk sykdom / somatiske plager. Dette kan være pasienter med avklart tilstand eller kjent diagnose som får tilbakefall/forverring av psykisk lidelse og/eller rusmiddelproblemer. I slike tilfeller kan en innleggelse avhjelpe eller roe ned en vanskelig livssituasjon.
Regjeringen har varslet en egen melding om akuttmedisinske tjenester som skal gjennomgå kjeden av hjelp som gis fra en pasient trenger akutt helsehjelp, til og med akuttmottaket i sykehus.
3.2.4 Tilbud i spesialisthelsetjenesten
Siden forrige opptrappingsplan har det skjedd en stor omstilling av behandlingstilbudene med større vekt på poliklinisk og ambulant behandling og mindre bruk av døgnbehandling i psykisk helsevern. Utviklingen har bidratt til at flere pasienter har fått hjelp og at hjelpen gis nærmere der folk bor. Samtidig har det vært økning i behovet for døgnbehandling, herunder dømte til psykisk helsevern. Det har også vært en betydelig økning av henvisninger, særlig under og etter covid-19-pandemien, og ventetidene har økt. De regionale helseforetakene vurderer at det er behov for å styrke kapasiteten i psykisk helsevern, både polikliniske tilbud og døgnbehandling, og har på bakgrunn av dette revidert den nasjonale framskrivingsmodellen. Bruk av denne nye modellen vil bidra til å redusere uønsket geografisk variasjon og styrke behandlingstilbudet til pasientgrupper med økt behov for behandling i spesialisthelsetjenesten framover, særlig de med alvorlige psykiske lidelser og barn og unge. Regjeringen vil at ventetidene skal reduseres, og vil videreføre mål om at gjennomsnittlig ventetid på sikt skal være lavere enn 40 dager for psykisk helsevern for voksne, 35 dager for psykisk helsevern for barn og unge og 30 dager for tverrfaglig spesialisert behandling av ruslidelser.
Regjeringen vil legge til rette for at de regionale helseforetakene kan styrke kapasiteten til behandling og oppfølging i psykisk helsevern. Dette på bakgrunn av framskrivninger og det som er mulig og realistisk å få til innenfor rammen av sykehusøkonomien. Det vil også utredes hvordan felles henvisningsmottak kan inkludere samarbeid med kommunene for å sørge for bedre prioritering og oppgavedeling slik at pasientene gis nødvendig helsehjelp på rett behandlingsnivå. Regjeringen vil vurdere anbefalinger fra utvalg om tematisk organisering, forslag til omstillingstiltak fra de regionale helseforetakene og gjennomgangen av rapporteringskrav i psykisk helsevern. Videre vil regjeringen vurdere anbefalinger i rapport om sikkerhetspsykiatri, og øvrige tiltak for dømte til behandling. Regjeringen vil også vurdere anbefalinger fra utvalget som skal utrede hvordan innsatte med psykiske lidelser kan ivaretas og evaluere særreaksjonene, omtalt under kapittel 4, Tilbudet til personer med langvarige og sammensatte behov.
Utvikling i bruk av tjenester i psykisk helsevern
Etter flere år med stabile pasientrater i psykisk helsevern, økte omfanget av pasienter fra 2020 til 2021. Spesielt var veksten stor i tjenestene til barn og unge. I samme periode økte både aktivitet og kapasitet i poliklinisk (inkludert ambulant) virksomhet, målt i antall konsultasjoner og årsverk. Dette gjaldt både tjenester til barn og unge og tjenester til voksne. I døgnvirksomheten avtok døgnplasskapasiteten og oppholdsdøgn i tjenestene til voksne fra 2012 til 2021, se figur 3.2 og 3.3. I tjenestene til barn og unge var det mindre endring i døgnvirksomheten i perioden.
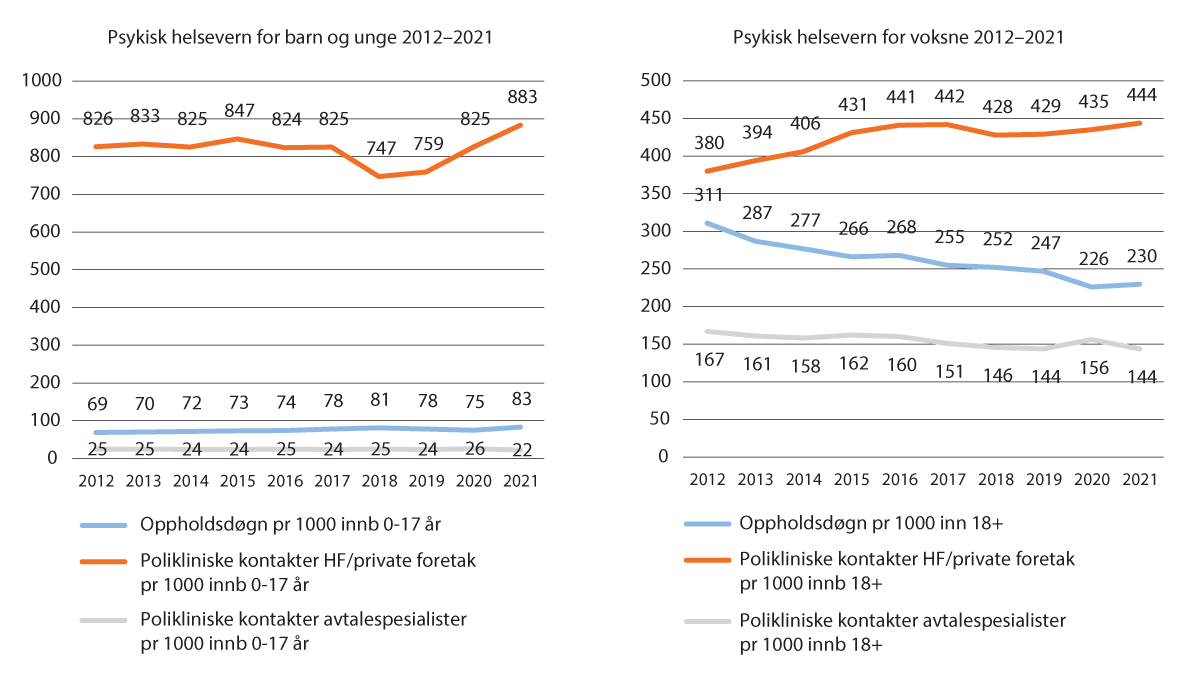
Figur 3.2 Utvikling i aktivitet i psykisk helsevern for barn og unge (PHV-BU) og i psykisk helsevern for voksne (PHV-V), 2012–2021. Per 1 000 innbyggere i målgruppen (0-17 år, 18 år og eldre).
Kilde: Figuren bygger på statistikk fra SAMDATA Spesialisthelsetjeneste, Avdeling komparativ statistikk og styringsinformasjon, Helsedirektoratet. Data er innsamlet av Avdeling Helseregistre, Helsedirektoratet.
I psykisk helsevern for barn og unge var raten for polikliniske kontakter/konsultasjoner relativt stabil fra 2012 til 2017, se figur 3.2. Deretter var det en avtagende konsultasjonsrate fra 2017 til 2018. Denne nedgangen var blant annet knyttet til innføring av nytt pasientdatasystem i Helse Midt-Norge RHF. Nedgangen må også ses i sammenheng med innføringen av innsatsstyrt finansiering (ISF) i 2017, som kan ha medført endringer i rapporteringspraksis.16
Fra 2019 til 2020 var det en tydelig vekst i polikliniske kontakter i psykisk helsevern for barn og unge, og økningen var knyttet til telefon- og videokontakter i forbindelse med covid-19-pandemien. Denne type kontakter hadde en liten nedgang fra 2020 til 2021, mens polikliniske kontakter ved institusjonene økte. Raten for oppholdsdøgn i psykisk helsevern for barn og unge økte noe for perioden samlet sett.
I tjenestene for psykisk helsevern for voksne var det også vekst i raten for polikliniske kontakter/konsultasjoner når man ser perioden 2012–2021 under ett, se figur 3.2. Det var også i denne sektoren en nedgang i konsultasjonsraten fra 2017 til 2018, etterfulgt av økning siste tre år.
Raten for oppholdsdøgn avtok i hele perioden 2012 til 2021 i psykisk helsevern for voksne. Det var en sterkere nedgang i volumet for oppholdsdøgn fra 2019 til 2020 enn tidligere år. Dette henger sammen med at akuttberedskapen utgjorde en større andel av behandlingstilbudet under pandemien. Øyeblikkelig hjelp-innleggelser har samlet sett kortere varighet sammenlignet med øvrige innleggelser, og medfører nedgang i volumet av oppholdsdøgn.
I tjenestene til voksne var det en avtagende døgnplassrate i hele perioden fram til 2021, mens i tjenestene til barn og unge var raten for døgnplasser relativt stabil i hele perioden. Se figur 3.3.
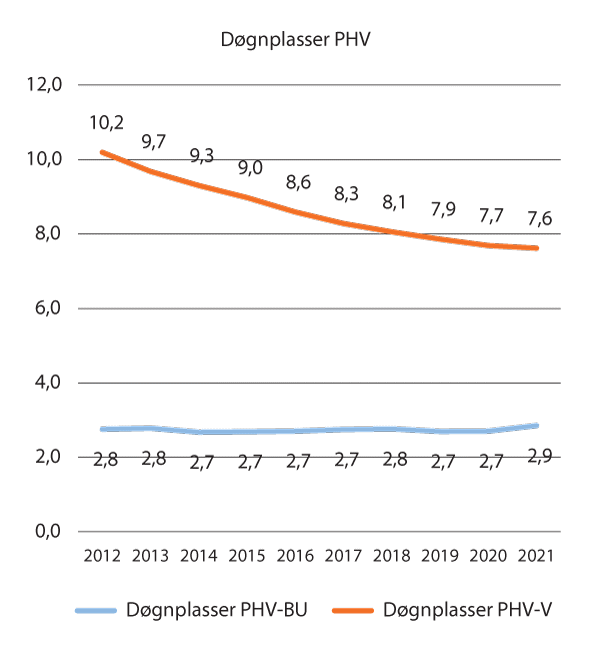
Figur 3.3 Utvikling i døgnplasser i psykisk helsevern for barn og unge og psykisk helsevern for voksne, 2012–2021. Per 10 000 innbyggere i målgruppen (0-17 år, 18 år og eldre).
Kilde: Figuren bygger på statistikk fra SAMDATA Spesialisthelsetjeneste, Avdeling komparativ statistikk og styringsinformasjon, Helsedirektoratet. Data om døgnplasser i psykisk helsevern er innsamlet av Statistisk sentralbyrå (SSB).
Framskrivning av behov for tjenester
Psykisk helsevern skal ha høy kvalitet og være riktig dimensjonert i tråd med befolkningens behov. Dimensjonering av tjenestene er et ansvar som ligger til de regionale helseforetakene, og arbeidet med framskrivinger er strategisk viktig for at de regionale helseforetakene skal kunne planlegge for tilstrekkelig kapasitet på kort og lang sikt.
De regionale helseforetakene har nylig vurdert hvor stort behovet for tjenester fra psykisk helsevern og tverrfaglig spesialisert rusbehandling (TSB) vil bli i årene som kommer. Dette gjelder både behovet for døgnplasser, polikliniske tilbud og ambulant behandling, og om det er grupper som vil trenge flere helsetjenester i framtiden. På bakgrunn av analysene har de revidert den nasjonale modellen for framskriving av behov for tjenester, personell og kompetanse i psykisk helsevern og tverrfaglig spesialisert rusbehandling (TSB).
Ny framskrivningsmodell skal legge til rette for gode faglige løsninger og bærekraftig utvikling av helsetjenester frem mot 2040, bidra til å redusere uønsket variasjon og styrke tilbudet til grupper som vil ha økt behov for helsetjenester i fremtiden, gi kvalitetsforbedring og økt bruk av teknologi. Modellen skal legges til grunn ved planlegging av utdanning og rekruttering av personell, planlegging av nye bygg, kjøp av helsetjenester, etablering av teknologisk infrastruktur og organisering og innretning av helsetjenesten.
Analysene som ligger til grunn for framskrivningene, viser at det har vært stor vekst i antall henvisninger og aktivitet innen psykisk helsevern for barn og unge fra 2019 til 2021. Skåringer av pasientenes funksjonsnivå viser noe lavere funksjonsnivå sammenlignet med tidligere. Dette tyder på disse pasientene er vurdert å ha behov for helsehjelp i spesialisthelsetjenesten og ikke har lettere lidelser som kunne tenkes ivaretatt i den kommunale helse- og omsorgstjenesten. Spiseforstyrrelser er en av de mest alvorlige psykiske lidelsene for barn og unge, og det er her observert en vekst som er større enn forutgående år. Pasienter med spiseforstyrrelser utgjorde i 2021 30 prosent av samlet forbruk av liggedøgn nasjonalt.
Det har også vært en vekst i henvisninger til psykisk helsevern for voksne fra 2019 til 2021, særlig i gruppen 18–25 år, mens det samlede volumet har en svakere vekst. Dette viser at det særlig er de mellom 12 og 25 år som har hatt en betydelig vekst inn i spesialisthelsetjenesten fra 2018/2019 til 2021. Ventetid innen psykisk helsevern for voksne økte fra 46 dager i 2021 til 50 dager i 2022. For psykisk helsevern for barn og unge økte ventetiden fra 50 i 2021 til 53 dager i 2022.
Det er foreløpig få indikasjoner på at trykket mot psykisk helsevern for barn og unge reduseres, og det er behov for å legge til rette for en generell økt kapasitet i psykisk helsevern for barn og unge med en særlig styrking av det polikliniske tilbudet generelt og tilbudet til pasienter med spiseforstyrrelser spesielt. Det er også behov for å styrke tilbudet til barn og unge i barnevernet som har psykiske problemer og lidelser.
Både døgntilbudet og de polikliniske tjenestene for pasienter med alvorlige psykiske lidelser trenger styrking. Analysene viser også at det har vært en betydelig økning i antall dømte til behandling de siste årene. Samtidig er det en generell økning i antall liggedøgn for pasienter henvist til en eller annen form for tvang. Det er også indikasjoner på endringer i samsykelighet for enkelte pasientgrupper. Her peker pasienter med samtidig ruslidelse og psykisk lidelse (ROP-pasienter) seg særlig ut. Framskrivningene viser at det er utfordringer knyttet til kapasitet gjennom hele behandlingsforløpet for personer med alvorlig psykisk lidelse. Godt utviklede dag- og polikliniske tilbud kan redusere behovet for døgninnleggelser, men det forutsetter tidsintensive behandlingsopplegg og forsterket oppsøkende poliklinisk innsats. Tilbud til pasienter med alvorlige psykiske lidelser er nærmere omtalt i kapittel 4.
I 2023 har regjeringen styrket budsjettet med øremerkede midler til psykisk helse. 150 millioner kroner av den økte grunnfinansieringen for sykehusene i 2023 skal gå til styrket døgnkapasitet innen psykisk helsevern for barn, unge og voksne. I revidert nasjonalbudsjett for 2023 har regjeringen foreslått at sykehusenes rammer få en varig økning på 2,5 mrd. kroner utover den ekstraordinære pris- og lønnsvekstjusteringen. Psykisk helse er pekt på som en viktig prioritering innenfor disse midlene.
Framskrivning viser at en sentral forutsetning for bedre kapasitet i den samlede tjenesten er en fortsatt oppbygging av kommunale helse- og omsorgstjenester med tilbud til pasienter med milde og moderate tilstander. Det er ikke i framskrivingen utredet hvordan et tiltak med oppbygging av kommunale helse- og omsorgstjenester med tilbud til pasienter med milde og moderate tilstander vil påvirke kommunene, og om kommunene vil ha kapasitet eller kompetanse til å gjøre dette. Nye oppgaver for kommunene må ha hjemmel i lov, og må utredes i tråd med prinsippene og retningslinjene for statlig styring av kommuner. Se kapittel 3.2.2 for omtale av utvikling av lavterskeltilbud i kommunene. Regjeringen vil legge til rette for å styrke lavterskeltilbud i kommunene tidlig i planperioden.
Helse- og omsorgstjenesten er i stadig utvikling. Det er nødvendig både for å oppnå bedre utredning og behandling, sikre bærekraft og best mulig utnyttelse av felles ressurser. Sentralt for bedre bærekraft er bruk av effektiv behandling, økt bruk av teknologi og bedre samhandling på tvers av tjenestenivåer. Nye behandlingsmetoder, utforming av bygg og bedre bruk av teknologi forventes å virke inn på flere forhold i helsetjenestetilbudet. Det kan øke tilgjengelighet til helse- og omsorgstjenester, forkorte varighet av behandling, redusere behovet for døgninnleggelser og bidra til å redusere konsekvensene av geografiske avstander.
De regionale helseforetakene har fått i oppdrag å jobbe videre med tiltak for å øke kapasiteten på prioriterte områder innen psykisk helsevern og tverrfaglig spesialisert rusbehandling, der det er nødvendig på kort og lengre sikt, og tiltak for å beholde og rekruttere personell innen psykisk helsevern og tverrfaglig spesialisert rusbehandling slik at behov for bemanning og kompetanse dekkes. De regionale helseforetakene vil levere anbefalinger på omstillingstiltak tidlig høst 2023.
Framskrivinger er først og fremst et verktøy for at helseregionene skal kunne planlegge og dimensjonere tjenestene, og de regionale helseforetakene anbefaler at framskrivningene av behov revideres hvert fjerde år. De oppdaterte framskrivningene ligger til grunn for de regionale utviklingsplanene fram mot 2040.
På bakgrunn av analysene fra framskrivingen vil regjeringen, innenfor rammen av sykehusøkonomien, legge til rette for at de regionale helseforetakene kan styrke den generelle kapasiteten til behandling og oppfølgning av barn og unge med psykiske lidelser i spesialisthelsetjenesten for å redusere ventetiden, og ha en særlig satsing på behandlingsforløpet for pasienter med alvorlige psykiske lidelser. Regjeringen har satt som et resultatmål å hindre nedbygging fra dagens totale antall sengeplasser og sikre at døgnkapasiteten i psykisk helsevern er på et nivå som møter behovet for å ivareta barn, unge og voksne med alvorlig psykisk lidelse som har behov for døgnbehandling. Målet skal evalueres hvert fjerde år i tråd med revisjon av framskrivningen. Regjeringen vil videre vurdere hvordan døgnbehandling kan innrettes på en best mulig måte på bakgrunn av framskrivning og anbefaling fra ekspertutvalget om tematisk organisering.
Videre vil ytterligere tiltak for å styrke samarbeidet og vurdere ansvarsfordeling mellom barnevern og helsetjenesten for barn med psykiske helseutfordringer og rusproblematikk bli tatt opp til vurdering etter fremleggelse av barnevernsinstitusjonsutvalgets rapport høsten 2023. Det er viktig at de to sektorene ses i sammenheng og at behandlingsbehov for barn i barnevernet dekkes i rett sektor.
Den nye og mer detaljerte framskrivningsmodellen for psykisk helsevern danner et godt grunnlag for at de regionale helseforetakene skal kunne styrke tilbudet til dem som vil ha økt behov for helsetjenester framover. I tillegg vil denne modellen bidra til å redusere uønsket variasjon i tjenestetilbudet. De regionale helseforetakene vil bes om en årlig orientering om hvordan de ligger an sammenholdt med egne framskrivninger.
Felles henvisningsmottak
I dag har ikke pasienter som blir henvist til en avtalespesialist, legespesialist eller spesialist innen psykologi som har driftsavtale med regionalt helseforetak, de samme rettighetene som pasienter som blir henvist til distriktspsykiatrisk senter (DPS). De får ikke rettighetene sine vurdert i henhold til pasient- og brukerrettighetsloven. Dette innebærer at pasientene ikke har rett til å få vurdert henvisningen sin innen ti dager. Pasienten får heller ikke tildelt en juridisk bindende frist for når helsehjelpen senest skal starte.
De regionale helseforetakene har fått oppdrag om å etablere felles henvisningsmottak hvor fastlege/henviser skal henvise alle pasienter som har behov for utredning og behandling innen psykisk helsevern til ett sted. Der vil henvisningen bli vurdert, og de som har rett til helsehjelp vil få dette hos en avtalespesialist eller ved DPS.
Etablering av felles henvisningsmottak vil trolig føre til en endring i henvisningspraksis og prioritering innen psykisk helsevern. Endringen skal føre til en likere og mer hensiktsmessig prioritering av henvisninger til spesialisthelsetjenesten og samtidig gi en bedre oversikt og utnyttelse av samlet kapasitet. Ved å etablere én-vei-inn for henvisninger vil pasientrettighetene ivaretas, samtidig som det blir enklere for fastlegene å henvise pasienten til spesialisthelsetjenesten.
Felles henvisningsmottak gir også en mulighet for å videreutvikle samarbeid mellom spesialisthelsetjenesten og kommunale helse- og omsorgstjenester i forbindelse med vurdering av henvisninger. Regjeringen vil i planperioden utrede hvordan felles henvisningsmottak kan inkludere samarbeid med kommunene for å sørge for bedre prioritering og oppgavedeling slik at pasientene gis nødvendig helsehjelp på rett behandlingsnivå.
3.3 Videreutvikle digitale tilbud og tjenester
Riktig bruk av teknologi og digitale løsninger står sentralt i tjenesteutviklingen, og er viktig for å sikre en bærekraftig helse- og omsorgstjeneste. Innføringen av teknologi og digitalisering kan bidra til at tilgjengelige ressurser disponeres på nye og bedre måter. Digitale tilbud og tjenester kan gjøre helse- og omsorgstjenestene mer tilgjengelige, kan bedre kapasiteten, og kan legge til rette for fleksible forløp og tidligere hjelp. Dette kan igjen minske ulikheten i tjenestetilbudet og gode digitale verktøy kan gjøre det mer attraktivt å jobbe i tjenestene. Samtidig krever bruk av digitale løsninger bevissthet om at slike tiltak ikke nødvendigvis er egnet for alle mottakere av tjenester eller i alle faser i et behandlingsforløp. Ved å stimulere til at flere med milde psykiske helseplager kan ta i bruk selvhjelpsverktøy og digitale tilbud, kan man gi rom for at de med særlige behov får mer tid med helsepersonell.
Mer bruk av digitale tjenester og tilbud krever at innbyggere og pasienter har god digital helsekompetanse. Digitale helse- og omsorgstjenester er et prioritert område i kommunenes felles plan for e-helse. En nasjonal innføringsstrategi for Helsenorge er under utarbeidelse.
Boks 3.6 Trigga.no.
Trigga.no er en kursportal som er laget for å gi hjelp til mennesker som strever med avhengighet, eller som står i fare for å utvikle en avhengighet.
Kursene retter seg mot innbyggere som opplever at bruk av rus, sosiale medier, sukker, trening, gaming, gambling osv. påvirker deres livskvalitet negativt, og ønsker å endre vaner. Målet er å hjelpe flere på kortere tid.
Erfaringen er at flere både unge og eldre tar kontakt, på tross av skam, fordi tilbudet er heldigitalt.
Kursportalen er utviklet av Mestringsenheten i Sandnes kommune. Det er inngått samarbeid med 13 andre kommuner om bruk av kursene.
Kilde: trigga.no
Omstilling til mer bruk av digitale løsninger kan være ressurskrevende i en overgangsperiode fordi det stilles nye krav til ansattes kompetanse om å bruke, forstå og samhandle på nye flater.17 Det er også nødvendig å bygge opp en kultur for endring og tilpasning til nye digitale verktøy i helse- og omsorgssektoren. Samtidig kommer framtidig helsepersonell til å ha kunnskap om digitale tjenester som del av utdanningene, noe som kan bidra til økt digital forståelse for de arbeidsoppgavene som helsepersonell vil møte på i yrkeslivet.
Bruken av digitale konsultasjoner innen psykisk helse økte kraftig i Europa som følge av covid-19-pandemien.18 Helsepolitisk barometer for 2021 viste at 29 prosent av befolkningen mener det ville vært enklere å oppsøke psykisk helsehjelp dersom man kunne fått hjelp digitalt.19 Samtidig rapporterer kommunene om at den digitale kontakten under pandemien fungerte dårlig for en del av dem med mest alvorlige lidelser. Årsakene til dette var mangel på utstyr, kompetanse, personlige preferanser, eller at sykdommen ikke lot seg følge opp digitalt.20
Økt digitalisering av tjenester og tilbud gir store muligheter, men medfører også økt risiko for digitalt utenforskap. Kommunal- og distriktsdepartementet legger etter planen i juni 2023 fram en handlingsplan for økt inkludering i et digitalt samfunn. Handlingsplanen retter seg primært mot de gruppene som opplever digitale barrierer og digital utenforskap. Den framhever at helse- og livssituasjon kan stå i veien for digital deltakelse.Dette må tas hensyn til ved utforming av digitale tjenester, både ved å ivareta prinsippene for universell utforming og ved å bistå med god opplæring og veiledning til brukere med begrensede eller mangelfulle digitale ferdigheter.
Barn og unge har høy digital kompetanse, og mange bruker mye tid på digitale arenaer. Digitale arenaer gir barn og unge mulighet til å bli kjent med hjelpetilbud på egne premisser og på et tidspunkt som passer for dem. DigiUng skal tilby både selvhjelpsverktøy og individuell oppfølging på ung.no. Dette er en viktig satsing for å gi ungdom tilgjengelig hjelp. Se under for nærmere omtale av DigiUng.
Regjeringen vil bygge videre på de nasjonale e-helseløsningene som helsenettet, kjernejournal, e-resept og helsenorge.no. På den måten vil kommunene og sykehusene kunne jobbe bedre sammen, og få på plass teknologi og ny funksjonalitet som hele helse- og omsorgstjenesten har behov for. Løsningene vil bidra til at relevant helsepersonell har tilgang til rett informasjon på rett sted til rett tid. Disse digitaliseringstiltakene vil ha positiv effekt på tjenestene i stort, og dermed også for tjenestene som er rettet inn mot psykisk helse. Gevinstene av digitale løsninger er store både fordi det gir bedre tilgjengelighet og bedre tilgang til tjenestene. I tillegg kommer samfunnsøkonomiske gevinster i form av å gi hjelp på et lavere effektivt omsorgsnivå. I Nasjonal helse- og samhandlingsplan vil regjeringen gi en samlet framstilling av digitalisering i helse- og omsorgstjenesten. Se også kapittel 4.3.1 om gode pasientforløp.
Fra kalenderstyrt til behovsstyrt oppfølging
Pasienter har tradisjonelt opplevd en sykehusstyrt og kalenderstyrt spesialisthelsetjeneste hvor pasienten innkalles til poliklinisk oppfølging etter et definert tidsintervall. Digitale helsetjenester gjør det mulig for pasientene å veksle mellom fysiske og digitale møter etter behov, og ulike digitale behandlingsformer gjør at dialogen mellom pasient og behandler kan skje raskere.
Avstandsoppfølging og brukerstyrte poliklinikker vil bidra til at pasienter med langvarige tilstander og lidelser i større grad vil kunne få oppfølgning over tid, men at oppfølgningen tilpasses pasientens behov for hjelp i ulike sykdomsfaser.
Regjeringen ønsker å prøve ut brukerstyrt poliklinikk med digital monitorering. Brukerstyring av poliklinikker er i liten grad tatt i bruk i norsk helsetjeneste, men er omtalt i ny modell for framskrivninger i psykisk helsevern, og effekten av digitale helsetjenester er lagt inn i modellen. De regionale helseforetakene har fått i oppdrag å jobbe videre med omstillingstiltak og vil levere anbefalinger høsten 2023. Behov for nasjonale tiltak vil omtales i Nasjonal helse- og samhandlingsplan.
Veiledet internettbehandling
Det har allerede skjedd mye med digitale helsetjenester innen psykisk helse. Behandling via internett åpner for at flere personer som har behov for det, søker hjelp. I 2019 godkjente Beslutningsforum for nye metoder at terapeutveiledet internettbehandling ved psykiske lidelser kan tas i bruk når det vurderes som hensiktsmessig. Veiledet behandling over nett med programmet eMestring er tatt i bruk i behandlingen av pasienter med depresjon, sosial angst og panikklidelse. Det er basert på et behandlingsprogram utviklet ved Helse Bergen HF. Det skal nå tas i bruk i alle regionene, og regjeringen vil legge til rette for at veiledet internettbehandling videreutvikles og implementeres.
Digitale selvhjelpsverktøy
Nyere kunnskapsoppsummeringer tyder på at apper og andre digitale selvhjelpsverktøy kan forebygge og bidra til å mestre milde til moderate psykiske plager og lidelser.21 Apper og andre digitale selvhjelpsverktøy kan gi personer bedre støtte til å forebygge og mestre ulike plager og utfordringer, eller støtte egenoppfølging ved ulike sykdomsforløp.22Mange kan ha nytte av å lære, trene og øve på grep som kan gi bedre mestring av stress, uro og grubling
Fordelen med apper er at de er tilgjengelige når som helst og hvor som helst, og de kan tas i bruk av pasienten/brukeren selv eller via en digital henvisning. For enkelte kan det også oppleves som enklere å bruke en app enn å oppsøke fysiske hjelpetilbud. Det finnes allerede en rekke gode verktøy som er utviklet av norske fagmiljøer. Apper kan være gode pedagogiske verktøy som er basert på anerkjente prinsipper i en ny og engasjerende innpakning. Slike verktøy kan brukes med eller uten støtte fra helsepersonell.
Boks 3.7 Apper for å forebygge og mestre psykiske plager
Under covid-19-pandemien anskaffet Helsedirektoratet fem ulike verktøy som kan være til hjelp for å forebygge og mestre psykiske plager. Appen Tankevirus hadde etter tolv måneder drøyt 100 000 nedlastninger og 80 000 aktive brukere. Målt med pasientrapporterete utfallsmål opplever syv av ti brukere bedring i symptomtrykk, somatiske helseplager og generell helserelatert livskvalitet. Helsedirektoratet har fått svært gode tilbakemeldinger fra brukere, fastleger, helsesykepleiere og personell i psykisk helsevern.
Kilde: Helsedirektoratet
Boks 3.8 Mestringsverktøy psykisk helse
Flere norske kommuner deltar i pilot for utprøving av Mestringsverktøy psykisk helse. Verktøyene benyttes av innbyggere i kommunene sammen med behandler. Hovedmålet er å sørge for effektiv og tilgjengelig digital behandling av lette til moderate psykiske lidelser for innbyggere i norske kommuner. Folkehelseinstituttet evaluerer piloten, og planen er å utføre en randomisert kontrollert studie av effekten for personer som mottar digitale verktøy i piloten, og for personer som mottar tradisjonell behandling.
På helsenorge.no kan befolkningen finne digitale verktøy og kurs som kan være til god hjelp og nytte ved psykiske plager. Å gjøre disse verktøyene mer tilgjengelig er viktig. Verktøyene kan bidra til å forebygge forverring og utsette mer kostbare og ressursintensive behandlingstiltak, særlig om de tas i bruk som tidlig intervensjon i et samspill med helsetjenesten.23 Det er på plass infrastruktur som gjør at fastlege kan sende digital henvisning til et digitalt verktøy til sin pasient via Verktøyformidleren. Pasienten finner sitt forskrevne verktøy via en tekstmelding med lenke til Verktøykatalogen på helsenorge.no.
Regjeringen vil som del av opptrappingsplanen legge til rette for at digitale selvhjelpsverktøy videreutvikles og tas i bruk, og styrket tilskuddet til dette i 2023. Hovedmålet er å sørge for effektiv og tilgjengelig digital behandling av lette til moderate psykiske lidelser for innbyggere i norske kommuner.
DigiUng og ung.no
Barn og unge trenger og etterspør kvalitetssikret informasjon, råd, veiledning og hjelp via digitale flater. De ønsker tjenester som er tilgjengelige her og nå, på deres premisser. Digital tilgjengelighet til både informasjon og tjenester – på tvers av sektorer – er nødvendig for å nå ut til og hjelpe barn og unge. Målet er at barn og unge finner lett tilgjengelig og kvalitetssikret informasjon, veiledning og tjenester. Digitale tjenester er en viktig del av lavterskeltjenester til barn og unge. Regjeringen har besluttet at ung.no skal være statens primære tverrsektorielle kanal for digital informasjon, dialog og digitale tjenester til barn og unge på tvers av tjenestenivåer, gjennom realisering av DigiUng. Bevilgningene til dette ble derfor styrket i 2023. Sju departementer med underliggende etater står sammen om DigiUng. Se også omtale av DigiHelsestasjon under kapittel 3.2.2. Målgruppen for ung.no er i dag ungdom 13–20 år.
I dag har de fleste 10-åringene i Norge en egen smarttelefon, og 56 prosent av dem bruker sosiale medier.24 De fleste barn under 13 år er like mye på nett som 15- og 16-åringer, uten at man kan forvente at de har tilsvarende evne til å utøve digital dømmekraft eller kildekritikk. Allikevel er det svært få nettsteder og apper som er beregnet på barn. Til tross for at mange nettsteder og apper har aldersgrenser, brukes de av barn som er yngre enn det aldersgrensen tilsier. De aller fleste nettsteder og apper har ikke kvalitetssikret innhold, og mange er drevet av kommersielle interesser. Brukere blir i stor grad eksponert for reklame, og i noen tilfeller upassende/skadelig innhold og ubehagelige interaksjoner. Se kapittel 2.3.5 for omtale av sosiale medier og psykisk helse.
Å tilby kvalitetssikret og forebyggende informasjon og veiledning til barn under 13 år på nett vil dekke et hull i det offentlige tilbudet til barn og unge. Det vil være et viktig supplement til informasjon og opplæring som gis på andre arenaer. Det estimeres at ung.no fikk i overkant av 5 000 spørsmål fra om lag 100 000 brukere fra barn under 13 år i 2021, til tross for at tjenestens nedre aldersgrense er 13 år. Dette viser tydelig at ung.no og DigiUng kan være tjenester som møter behovet i denne aldersgruppen. Brukerinnsikt viser imidlertid at ulike aldersgrupper har ulike behov, forventninger og brukermønster, og at digitale tjenester må være alderstilpasset. Helse- og omsorgsdepartementet og Barne- og familiedepartementet vil derfor gi Helsedirektoratet og Barne-, ungdoms- og familiedirektoratet oppdrag om, i samarbeid med andre relevante etater, å utrede nærmere hvilke behov gruppen under 13 år har, som grunnlag for et videre arbeid med å utvikle tilbudet for denne gruppen.
Én dør inn til informasjon
Det er viktig både for dem som trenger hjelp, og for dem som skal gi hjelp, at informasjon om tjenestetilbudet er oversiktlig og lett tilgjengelig. Det er behov for digital tilgang til samlet informasjon om relevante tilbud i kommunene til personer med psykiske plager og lidelser og rusmiddelproblemer. Tiltakene som utvikles for å gi oversikt over tjenestene, må ivareta behovet for å nå fram med informasjon til ikke-digitale innbyggere. Videre bør de inkludere informasjon om tilbud knyttet til psykososial oppfølging etter katastrofer og kriser.
Kommunene er tjent med å gi sine innbyggere god, tilrettelagt informasjon om tilbud og tjenester og bør ha gode nettsider med lett tilgjengelig informasjon. Dette er også viktig for spesialisthelsetjenesten. Ved innføring av vurderingssamtale, se kapittel 3.4.1, er det spesielt viktig at spesialisthelsetjenesten har god dialog med kommunen og oversikt over kommunens tilbud.
Boks 3.9 Barn og unges helsetjeneste
De som trenger hjelp og de som skal hjelpe barn og unge må forstå de ulike tjenestene og deres rolle og ansvar. Slik kan vi skape et bedre hjelpetilbud. Barn og unges helsetjeneste er et verktøy for å hjelpe fagfolk til å gi barn og unge sammenhengende hjelpetilbud, men det gir også informasjon til barn, unge og foresatte om hvor man kan få hjelp. Satsingen består av sju samhandlingsforløp for de vanligste psykiske plagene hos barn og unge. Forløpene fungerer som et kart over tjenestene og gir både fagfolk og brukere bedre oversikt over hvem i tjenestene som har ansvar og hvor man kan få hjelp. Barn og unges helsetjeneste, ble startet av Helse Fonna, og rulles ut flere steder i landet – blant annet i Møre og Romsdal.
Kilde: Helse Møre og Romsdal, u.å.
Helse- og omsorgsdepartementet har gitt Helsedirektoratet i oppdrag å utrede om og hvordan det samlede tilbudet fra kommunene kan formidles til innbyggerne gjennom én felles dør inn på kommunenivå. Oppdraget vil kunne være relevant også for hvordan man sikrer én dør inn til informasjon for innbyggere med utfordringer knyttet til psykisk helse og rus.
3.4 Styrke tilbudet til barn og unge
Mange barn og unge som har psykiske helseutfordringer, får god hjelp og støtte fra foreldre, venner, lærere, eller andre i nærmiljøet. Samtaler hos helsestasjons- og skolehelsetjenesten, hos fastlegen eller hos egne lavterskeltilbud kan være nyttig for barn og unge for å forstå hva som er vanskelige følelser og hva som kan være symptomer på psykiske lidelser. Noen har utfordringer som kan være langvarige og sammensatte, og trenger mer hjelp fra hjelpetjenester. Regjeringen vil at barn og unge som trenger det, skal få et godt behandlingstilbud.
Regjeringen vil derfor både styrke tilgjengeligheten til helsestasjons- og skolehelsetjenesten, sørge for tilgjengelige kunnskapsbaserte lavterskeltilbud i kommunene, videreutvikle tilbudet i spesialisthelsetjenesten for barn og unge, og modeller for samarbeid mellom kommuner og spesialisthelsetjenesten, og sikre bedre tverrsektorielt samarbeid gjennom å videreføre programfinansiering for barn og unge (for omtale av programfinansiering i kommunene, se kapittel 3.4.2).Regjeringen vil at barn og unge som henvises til psykisk helsevern for barn og unge får tilbud om et møte for en vurderingssamtale for å avklare videre oppfølging i spesialisthelsetjenesten eller den kommunale helse- og omsorgstjenesten ved behov. Det innebærer at avslag kun basert på skriftlig henvisning normalt ikke skal forekomme, og forutsetter et godt og systematisk samarbeid mellom psykisk helsevern og kommunene. For omtale av helsestasjons- og skolehelsetjenesten og kunnskapsbaserte lavterskeltilbud i kommunene vises til kapittel 3.2.2.
3.4.1 Samarbeid mellom psykisk helsevern for barn og unge og kommunene
Flere rapporter peker på at det er utfordringer knyttet til samhandling mellom kommune og psykisk helsevern for barn og unge. Barneombudets rapport Jeg skulle hatt BUP i en koffert peker blant annet på utfordringer med ulik praksis ved vurdering av henvisninger, at barn og unge med behov for rask hjelp ikke blir ivaretatt, og at barn og unge ikke alltid har tilgang til riktig helsehjelp. Barneombudet påpeker at tilbudet i kommunen og psykisk helsevern for barn og unge må ses i sammenheng, og at at det er behov for forpliktende tiltak. I Barneombudets rapport Hvem skal jeg snakke med nå? fra 2022 om psykisk helsehjelp til barn og unge i kommunene anbefales et fleksibelt og tilpasset tilbud med nødvendige rammer for samarbeid med BUP.25
Riksrevisjonens rapport om psykiske helsetjenester fra 2021 viser at ungdommer med samtidige psykiske lidelser og rusmiddelproblemer ikke får god nok behandling. Statens undersøkelseskommisjons (UKOM) kartlegging i 2021 av helsetilbudet til barn og unge i psykisk helsevern viser et gap mellom helsetilbudet i kommunene og tilbudet i spesialisthelsetjenesten.26
Regjeringen vil i planperioden videreutvikle modeller for samarbeid mellom kommune og spesialisthelsetjenesten rundt barn og unge, herunder innføre vurderingssamtale. Dette bør forankres i helsefellesskapene, og vil sees i sammenheng med tiltak i Nasjonal helse- og samhandlingsplan. Videre skal det utredes og piloteres integrert ungdomstjeneste på ett nivå, fortrinnsvis i alle regioner, for unge med psykiske lidelser og/eller rusmiddelproblemer, og som inkluderer tverrsektorielt samarbeid. Innretningen av det tverrsektorielle samarbeidet må vurderes nærmere. For eksempel kan det være aktuelt å vurdere et forsterket samarbeid med barnevernet og NAV.
Organiserings- og samhandlingsutfordringene kan også møtes på andre måter. Regjeringen har blant annet invitert kommuner og fylkeskommuner til å søke om å bli forsøkskommuner. Forsøkskommuner vil få mulighet til å teste ut nye måter å løse oppgaver på gjennom fritak fra regelverk. Det kan for eksempel være aktuelt med forsøk som omhandler samhandlings- og overgangsutfordringer mellom sektorer og tjenester, både innenfor og mellom de ulike velferdstjenestene, samt andre tiltak som fremmer tidligere og mer samordnet innsats for barn og unge.
Det er viktig å senke terskelen for at unge skal få psykisk helsehjelp, uavhengig av økonomi. Regjeringen vil vurdere å fjerne egenandelen for unge til og med 25 år for behandling i psykisk helsevern for å bidra til å senke terskelen for psykisk helsehjelp og at personlig økonomi ikke avgjør hva slags hjelp man får.
Vurderingssamtale
Mange barn og unge avvises fra psykisk helsevern kun basert på skriftlig henvisning. I tillegg til at dette oppleves som problematisk for dem som får avslag, viser erfaringer at en del av dem som blir avvist, blir henvist på nytt. Tilstanden kan også ha forverret seg i mellomtiden. De får dermed ikke hjelp når de trenger det.
Regjeringen jobber for at flere skal få riktig psykisk helsehjelp raskere, og har et mål om at alle som blir henvist til psykisk helsevern barn og unge, skal få tilbud om en vurderingssamtale hvor tjenesten møter den som trenger hjelp. Dette gjelder også barn som har en uavklart omsorgssituasjon, og som har behov for oppfølging fra barnevernstjenesten.
Ved flere klinikker i psykisk helsevern for barn og unge er det etablert samarbeid mellom spesialisthelsetjenesten og kommunale helse- og omsorgstjenester i forbindelse med vurdering av henvisninger. Et slikt samarbeid bidrar til både bedre og mer målrettede henvisninger til spesialisthelsetjenesten, og bedre prioriteringer og bedre oppgavefordeling, slik at pasientene gis nødvendig helsehjelp på rett behandlingsnivå og det blir færre avslag på rett til nødvendig helsehjelp. En viktig merverdi av et slikt samarbeid er at både pasient/pårørende og henviser opplever å bli møtt på sitt behov for bistand, utredning og/eller behandling. I tillegg vil det være mulighet for bedre planlegging og ressursutnyttelse av de ulike pasientforløpene. Det er viktig at barn som er under barnevernets omsorg som har behov for en vurdering i spesialisthelsetjenesten, får denne. Se omtale av barn og unge i barnevernet i kapittel 4.4.2.
Mange helseforetak er godt i gang med å legge til rette for at barn og unge som henvises til psykisk helsevern for barn og unge, skal få tilbud om samtale for å avklare videre behov. Dette gjør at barn og unge raskere får rett hjelp på rett sted til rett tid, og at de kan unngå å utvikle av enda mer alvorlige vansker. Det gjøres på litt ulike måter, og det brukes ulike betegnelser på tilbudet.
Det varierer hvor omfattende vurdering som gis i første samtale. Noen helseforetak har etablert halvdagsutredninger, og melder om at behandlerne opplever det meningsfullt å kunne tilby rask og grundig vurdering. De erfarer at flere barn og unge blir ivaretatt av den kommunale helse- og omsorgstjenesten, som rapporterer tilbake at de er blitt bedre til å se hva de skal tilby i sine tjenester. Det ses også økt kvalitet på henvisningen til psykisk helsevern for barn og unge.
En viktig forutsetning for å gi vurderingssamtale, er at barnets hjemkommune kan gi et tilbud dersom spesialisthelsetjenesten etter utredningen vurderer at det ikke er behov for videre oppfølging i spesialisthelsetjenesten, men behov for annen type hjelp.
Samtale til alle som henvises til psykisk helsevern for barn og unge, kan senke terskelen for henvisning. For å sikre et bærekraftig tilbud til barn og unge er det nødvendig med gode lavterskeltilbud i kommunen, god koordinering og prioritering av hvem som skal henvises til psykisk helsevern for barn og unge, og riktig oppfølging til dem som ikke trenger hjelp av psykisk helsevern for barn og unge.
Regjeringen vil i planperioden vurdere virkemidler som kan understøtte innføringen og gjennomføringen av at alle som henvises til psykisk helsevern for barn og unge, skal tilbys vurderingssamtale. Eksempler på dette er å vurdere hvordan man kan bruke helsefellesskapene og de nasjonale pasientforløpene for å bidra til mer systematisk samarbeid mellom kommune og spesialisthelsetjeneste om vurderingssamtale. Innføring av vurderingssamtaler for alle betyr at om lag 8500 nye pasienter vil tas inn til samtale i psykisk helsevern for barn og unge, men innebærer ikke at 8500 flere går videre i pasientforløp i spesialisthelsetjenesten. Foreløpige erfaringer fra for eksempel BUP Øvre Romerike viser at en del blir avsluttet etter vurderingssamtale, mens andre blir vurdert til å ha behov for spesialisthelsetjenester og andre får et videre tilbud i kommunen. Innføring av vurderingssamtale innebærer økt samarbeid med kommunene for å avklare riktig hjelpetilbud. Dette er en stor endring for tjenestene. Innføringen vil følgeevalueres slik at man kan utvikle modeller som er bærekraftige, og som bidrar til fornøyde pasienter og pårørende. Regjeringen vil at alle på sikt skal få tilbud om vurderingssamtale. Som et ledd i evalueringen vil det gjøres en analyse av økonomiske og administrative konsekvenser ved en eventuell utvidelse.
Integrerte tjenester
For å forebygge, fange opp og yte tidlig innsats til barn og unge som har behov for psykisk helsehjelp, trengs det økt samarbeid og samhandling mellom tjenestenivåene. Det er videre nødvendig å styrke tilbudet til unge med rusmiddelproblemer, barn og unge i barnevern, og barn og unge under straffegjennomføring, og det er behov for å inkludere skole/arbeid i større grad i oppfølgingen og behandlingen av unge. Det er også behov for økt kunnskapsdeling mellom nivåer og sektorer.
Erfaring og utprøvinger har vist bedre resultater av samtidig og integrert oppfølging og behandling. Forskning viser at integrert helsemessig og arbeidsrettet oppfølging på arbeidsplasser får flere personer med alvorlige psykiske lidelser ut i jobb.27 Det er flere måter å gi mer sammenhengende og integrerte tjenester på.
ACT og FACT er modeller for å gi oppsøkende, samtidige og helhetlige tjenester til mennesker med alvorlige psykiske lidelser og/eller rusmiddelproblemer. FACT ung-team gir integrert og oppsøkende hjelp til ungdom med store og sammensatte behov. I evalueringen av FACT ung-piloter beskrev de unge FACT ung som en tjeneste som var tilpasset deres behov, de ble bedre ivaretatt i relasjonen, og de opplevde teamet som mer fleksibelt og tilgjengelig enn andre tjenester de hadde erfaring fra. Se kapittel 4.3.2 for nærmere omtale av ACT, FACT og FACT ung.
I rapport om framskrivning viser de regionale helseforetakene (RHF) til andre land som organiserer tjenesten etter en tredeling, med tilbud til henholdsvis barn, ungdom / unge voksne, og voksne. RHF-ene viser til at en egen ungdomstjeneste, for eksempel fra 15 til 25 år, vil gi bedre overganger og sammenheng i behandlingstilbudene.
Det er igangsatt flere initiativer for å bedre tjenestetilbudet til barn og unge. Blant annet vil regjeringen inkludere flere unge i utdanning, arbeids- og samfunnsliv gjennom en tverrsektoriell og målrettet innsats, jf. samfunnsoppdrag i langtidsplan for forskning og høyere utdanning. Det pågår også et tverrdepartementalt arbeid om oppfølging av BarnUnge21-strategien, hvor målet er å skape en målrettet, helhetlig og koordinert nasjonal innsats for forskning, utvikling og innovasjon for utsatte barn og unge.
Kjernegruppen for utsatte barn og unge er etablert for blant annet å legge til rette for tverrdepartementalt samarbeid om barn og unge. Se nærmere omtale av kjernegruppen i kapittel 2.1.1.
Innspill til arbeidet med opptrappingsplanen fra blant annet de regionale helseforetakene og Helsedirektoratet peker på et behov for å utrede og prøve ut en modell som i større grad binder sammen tjenestene som følger opp barn og unge med psykiske lidelser og/eller rusmiddelproblemer. Regjeringen vil utrede og prøve ut en integrert tjenestemodell på ett nivå. Helsepersonellkommisjonen anbefaler også å utrede en mer helhetlig organisering av helse- og omsorgstjenestene på ett nivå.
En tjenestemodell med lav terskel og én vei inn til et mer tverrfaglig tilbud, kan gjøre at barn og unge får raskere avklart eventuelt hjelpebehov av riktig kompetanse. Det kan bidra til å forebygge behov for hjelp, og at de unge blir kasteballer mellom sektorene. Det kan også redusere behovene for mer spesialisert kartlegging, utredning og hjelp. Innretningen av det tverrsektorielle samarbeidet om integrert ungdomstjeneste må vurderes nærmere. For eksempel kan det være aktuelt å vurdere et forsterket samarbeid med barnevern og NAV.
Aldersgruppe og hvilke tjenester som bør inkluderes i en modell, bør forankres i helsefellesskapene.
Piloten vil følgeevalueres slik at man etter gjennomføringen vet hvordan det bør breddes ut, inkludert hvordan man bør håndtere eventuelle uønskede vridningseffekter.
3.4.2 Programfinansiering i kommunene
Økonomiske virkemidler er sentrale i statens mulighet for å legge til rette for samarbeid og samordning av tjenester og tilbud til barn og unge. Kommunene mottar midler over kommunerammen og gjennom tilskuddsordninger. De fleste tilskuddsordninger er rettet mot spesifikke tjenester, tiltak og nærmere definerte målgrupper, og er et virkemiddel for å nå særskilte sektorspesifikke mål. Ved programfinansiering ønsker man å snu dette til at tilskuddsmidlene rettes mot målgruppen og ikke den enkelte tjeneste eller tiltak/sektorområde.
Programfinansiering skal gi kommunene større handlingsrom til å jobbe helhetlig og prioritere tiltak som er tilpasset lokale behov, og som i større grad treffer det enkelte barns og ungdoms behov for hjelp. Ambisjonen er at programfinansiering – gjennom å skape felles forståelse mellom tjenesteområdene, endringer i organiseringen av det tverrfaglige arbeidet og samhandling – skal bidra til å gi barn og unge et best mulig liv.
Det er gjennomført en pilot for programfinansiering som ble avsluttet sommeren 2023 og rapporter fra statsforvalterne viser at de fleste kommunene har tatt store steg med hensyn til å forankre, konkretisere, pilotere og iverksette ulike tiltak og samarbeidsmodeller. Ifølge prosjektgruppen rapporteres det om bedre samordning av tjenester, en mer felles organisasjonskultur og bedre strukturer.
Regjeringen vil sikre at virkemidler brukes mest mulig effektivt. Det innebærer blant annet å vurdere hvordan statlige tilskudd kan utnyttes bedre enn i dag for å nå målet om bedre, mer helhetlige og koordinerte tjenester til barn og unge. Programfinansiering er en innretning av statlige tilskudd som bedre legger til rette for tverrsektoriell planlegging og samarbeid, og regjeringen vil videreføre programfinansiering i planperioden.
3.4.3 Forebygging og behandling av spiseforstyrrelser
En spiseforstyrrelse kan påvirke livet til den det gjelder i stor grad. For barn og unge kan spiseforstyrrelser gjøre det utfordrende å delta på viktige arenaer som skole, fritidsaktiviteter og i sosiale sammenhenger. Familie og andre pårørende kan også bli sterkt berørt, samtidig som de ofte er en viktig ressurs og støtteapparat for den som er syk.
Det har vært en økning i henvisninger til spesialisthelsetjenesten og antall i behandling for spiseforstyrrelser de siste årene.28 Økningen begynte før covid-19-pandemien, men har vært betydelig under og etter pandemien.
Det er også vist at det har vært en økning av spiseforstyrrelsesdiagnoser blant jenter i primærhelsetjenesten under pandemien.29 Det er fortsatt mange med spiseforstyrrelser som ikke blir oppdaget og får hjelp, og en del venter lenge før de søker hjelp. Helseforetakene melder at mange er sykere enn før når de først henvises.
Prognosen er god for mange med spiseforstyrrelser, men det er likevel en gruppe som har langvarige forløp og betydelige somatiske komplikasjoner.30 Internasjonal forskning viser at anoreksi er den psykiske lidelsen med høyest risiko for tidlig død.31
Regjeringen vil styrke forebygging, tidlig oppdagelse, tidlig intervensjon og behandling av spiseforstyrrelser gjennom å utvikle program for styrket kunnskap og kompetanse og modeller for kommunale tilbud og samhandlingstiltak og å vurdere organisering av tilbud innen spesialisthelsetjenesten.
Det er utarbeidet nasjonal faglig retningslinjer for tidlig oppdagelse, utredning og behandling av spiseforstyrrelser32 og nasjonalt pasientforløp for spiseforstyrrelser hos barn og unge opptil 23 år.33 Her finnes anbefalinger til primærhelsetjenesten og spesialisthelsetjenesten om risiko- og sårbarhetsfaktorer, utredning, behandling, oppfølging og samarbeid. Helsestasjons- og skolehelsetjenesten kan bidra til tidlig å fange opp barn og unge som strever med symptomer på spiseforstyrrelser, og til at de får nødvendig hjelp og oppfølging. Fastlegen vil ofte være en av de første i helsetjenesten som møter personer med spiseforstyrrelser. Fastlegen er viktig i identifisering, utredning, eventuell behandling, henvisning til spesialisthelsetjenesten og i oppfølging ved avsluttet behandling i spesialisthelsetjenesten.
Alle klinikker innen psykisk helsevern for barn og unge og for voksne gir tilbud til mennesker med spiseforstyrrelser, og de regionale helseforetakene har etablert regionale enheter for behandling av særlig alvorlige spiseforstyrrelser.
Behandlingstilbudene er blitt styrket for å møte økt etterspørsel, dette gjelder både det polikliniske tilbudet og døgntilbudet. I et representantforslag (Dokument 8:166 S) fra 2022 bad Stortinget regjeringen sørge for at «…alle psykisk syke barn og unge under 13 år som har behov for det, får tilgang på døgnbehandling, både på ukedager og i helgene, i sin helseregion». Det ble innhentet informasjon om status fra alle de regionale helseforetakene, og tilbakemelding viste at kapasiteten var styrket og at alle hadde tilgjengelige døgntilbud hele uken, men at ved noen helseforetak ble pasienter overført til andre avdelinger i helgene. Ventetid og tilbud varierer imidlertid mellom helseforetak. Framskrivning viser behov for økt kapasitet i behandlingstilbudet for spiseforstyrrelser i spesialisthelsetjenesten.
Det er etablert et kvalitetsregister for behandling av spiseforstyrrelser (NorSpis).34 Registeret har så langt lav nasjonal dekningsgrad. Det pågår et større arbeid for å forbedre dekningsgraden for å bidra til økt kvalitet på behandlingen til pasienter med spiseforstyrrelser.
Det nasjonale pasientforløpet for spiseforstyrrelser og den nasjonale retningslinjen om spiseforstyrrelser har hovedvekt på spesialisthelsetjenesten. Det er behov for mer veiledningsmateriell for de kommunale helse- og omsorgstjenestene.
Det er utviklet mange metoder for forebygging av spiseforstyrrelser, men det finnes ikke oppdatert kunnskapsgrunnlag om hvorvidt disse metodene kan redusere antallet som får en slik sykdom.
Regjeringen har i 2023 bevilget midler til å styrke arbeidet med forebygging, tidlig oppdagelse, tidlig intervensjon og behandling av spiseforstyrrelser. Dette skal bidra til innsiktsarbeid som belyser utfordringene, og som er grunnlag for tiltak, inkludert kunnskapsoppsummering om forebyggende tiltak, utvikle program for styrket kunnskap og kompetanse, og utvikle modeller for kommunale tilbud og samhandlingstiltak.
3.5 Arbeid og aktivitet som del av behandling
For de fleste mennesker i arbeidsfør alder er arbeid og helse viktige faktorer i livet. Ofte henger de to tett sammen. Arbeidsdeltakelse er i mange tilfeller helsefremmende. Norge har en relativt høy andel mottakere av helserelaterte ytelser, og mange står utenfor arbeidslivet på grunn av helseproblemer. Statistikk fra Arbeids- og velferdsetaten viser at psykiske lidelser er blant de vanligste diagnosene blant personer som mottar helserelaterte ytelser.35 For å bidra til at flere kommer i arbeid, og for å redusere andelen av unge som blir uføre med bakgrunn i psykiske plager og lidelser, vil regjeringen styrke satsingen på arbeid og aktivitet som del av behandling og oppfølging.
Tidligere har man tenkt at folk må bli friske før de kan jobbe. Denne tilnærmingen er i endring. Mange med helseutfordringer, herunder personer med psykiske lidelser, både kan og vil jobbe. Deltakelse i arbeidslivet kan gi en opplevelse av anerkjennelse, fellesskap og personlig identitet. Arbeidsinkludering har i for liten grad vært brukt som en del av helse- og omsorgstjenestens oppfølging. Det er viktig at den grunnleggende forståelsen av hvilken betydning aktivitet og arbeidsdeltakelse kan ha for god psykisk helse i større grad preger tjenestene enn det den gjør i dag.
En viktig forutsetning for at flere kan komme i arbeid eller aktivitet, er fortsatt tett samarbeid mellom helsesektoren- og arbeidssektoren, og at arbeid som delmål i større grad inngår i ordinære helse- og omsorgstjenester. Videre er det viktig at virksomme samarbeidsmodeller mellom helse- og arbeids- og velferdssektoren utvikles, spres og tas i bruk. Målsettingen er å inkludere flere med psykiske helseplager eller lidelser i arbeid, aktivitet og utdanning, samt redusere frafall fra arbeidslivet, gjennom samtidig eller samordnet bistand fra både arbeids- og velferdsforvaltningen og helse- og omsorgstjenestene.
Det finnes flere modeller for samarbeid mellom Arbeids- og velferdsetaten og helsetjenesten for ulike bruker- og pasientgrupper. Eksempler på slike er:
Individuell jobbstøtte (IPS) er en kunnskapsbasert samarbeidsmodell som regnes for å være en innovativ måte å jobbe på i helse- og omsorgstjenesten. Det er et frivillig tilbud til personer med moderate til alvorlige psykiske lidelser og/eller rusmiddelproblemer som mottar behandling i helse- og omsorgstjenesten. Målet med IPS er å hjelpe personer som ønsker å delta i arbeidslivet, ut i ordinært, lønnet arbeid gjennom individuelt tilpasset behandling og arbeidsrettet oppfølging fra jobbspesialister. Det er dokumentert at IPS gir gode resultater for målgruppen.36
IPS forutsetter et forpliktende og tett samarbeid mellom helse- og omsorgstjenesten og Arbeids- og velferdsetaten, der IPS-jobbspesialister er en integrert del av faste behandlingsteam i helse- og omsorgstjenesten. Utbredelsen varierer imidlertid i de ulike fylkene, og det er ønskelig å videreføre og bygge ut IPS-tilbudet slik at flere i målgruppen kan få nytte av det.
Det er også opprettet et eget forsøk for unge under 30 år, IPS ung, som skal bidra til at flere kommer i arbeid eller fullfører utdanning/læreplass. Dette forsøket er nå under evaluering. Videre utvikling av IPS ung vil vurderes blant annet i lys av evalueringen.
RusForsk og Senter for framtidig helse ved Oslo universitetssykehus HF har samarbeidet for å bruke simuleringsmetoden Tidlig metodevurdering til å måle hvilken nytte IPS har for pasienter i tverrfaglig spesialisert rusbehandling (TSB). Denne tidlige metodevurderingen viser at IPS jobbstøtte til pasienter med rus- og avhengighetslidelser raskt gir samfunnsøkonomisk gevinst.37 Samtidig viser en kunnskapsoppsummering utgitt av Folkehelseinstituttet i 2023 at de ikke kan trekke noen konklusjoner om effekten av IPS for mennesker med rusavhengighet fordi de fant få studier.38 Det er derfor behov for flere studier som undersøker effekten av IPS for personer med rusavhengighet, men også andre studier om IPS.39
HelseIArbeid er en satsing på forebyggende og helsefremmende tiltak knyttet til muskel-, skjelett- og psykiske plager. Satsingen er et samarbeid mellom helsetjenesten og Arbeids- og velferdsetaten. HelseIArbeid har to hovedelementer: et bedriftstiltak som består av helsefremmende og forebyggende kunnskapsformidling på arbeidsplassen, og et individtiltak som tilbyr tverrfaglig utredning og arbeidsfokusert avklaring. I tråd med IA-avtalen 2019–2024 arbeides det for å gjennomføre tiltaket i større omfang, innenfor rammen av dagens regelverk og prioriteringsforskriften. Det gjennomføres en effektevaluering av HelseIArbeid, og de første resultatene av dette vil foreligge i 2023.
Helsedirektoratet og Arbeids- og velferdsdirektoratet utarbeider felles nasjonale faglige anbefalinger for tjenesteutøvere innen fagområdet arbeid og helse. Det arbeides for tiden med anbefalinger om IPS og HelseIArbeid, og det tas sikte på å ferdigstille og publisere disse i løpet av 2024.
Også mange med milde til moderate psykiske lidelser og/eller rusmiddelproblemer vil ha behov for å kombinere arbeidsrettede tjenester og behandling. Arbeids- og velferdsdirektoratet og Helsedirektoratet arbeider med å utvikle en modell for tjenestesamhandling rettet mot denne gruppen og der samarbeidet med den kommunale helse- og omsorgstjenesten er vektlagt. Mer konkret arbeides det med å utvikle en modell som innebærer mer integrert samarbeid mellom Arbeids- og velferdsetaten og Rask psykisk helsehjelp-team. Arbeidet bygger på erfaringer både med veldokumenterte og utprøvde modeller og med utgangspunkt i eksisterende tjenestetilbud, så som Rask psykisk helsehjelp. Det tas sikte på at modellen skal prøves ut fra 2024. Det arbeides også med en modell for et mer integrert samarbeid mellom Arbeids- og velferdsetaten og fastlegekontor.
Meningsfull aktivitet, tilhørighet og mestring
I tillegg til arbeidsrettede tiltak er det viktig å legge til rette for aktivitet og møteplasser for mennesker med psykiske lidelser og rusmiddelproblemer. Det følger av lov om kommunale helse- og omsorgstjenester at kommunen skal sikre at den enkelte har mulighet til å ha en aktiv og meningsfylt tilværelse i fellesskap med andre,40 og iverksette velferds- og aktivitetstiltak for barn, eldre og funksjonshemmede og andre som har behov for det.41 Å sikre gode og inkluderende aktivitetstilbud kan bidra til bedret livskvalitet, mestring og mulighet for en aktiv og meningsfull tilværelse.
Regjeringen vil i planperioden jobbe for at mennesker med psykiske lidelser og rusmiddelproblemer har tilgang til meningsfull aktivitet, tilhørighet og mestring. Møteplasser og aktivitetstiltak er en del av mange kommuners lavterskeltilbud. Dagsentertilbud, væresteder og ulike gruppetilbud er eksempler på det. Slike tilbud kan være en effektiv og god måte å drive helsefremmende arbeid på. Felles for dem alle er at det tilbys aktivitet med meningsfullt innhold. Selvvalgt aktivitet bidrar til å styrke enkeltmennesket som viktigste aktør i eget liv. Kultur, aktivitet og kreativitet er for mange en kilde til mestring og vekst.42
I tillegg til kommunens egne tilbud er tilbud fra ideelle og frivillige organisasjoner et godt supplement til kommunens tilbud til innbyggere med psykiske plager og lidelser og/eller rusmiddelproblemer, og bidrar til samfunnets samlede innsats overfor gruppen.
Boks 3.10 Recoveryhjelpa Sandnes kommune
Recoveryhjelpa tilbyr hjelp til innbyggere som ønsker å delta mer aktivt i samfunnet eller nærmiljøet, gjennom ulike frivillige organisasjoner. Målgruppen er innbyggere med rus- og/eller psykiske helseutfordringer
Erfaringskonsulenter hjelper innbyggere med å finne tilbud i organisasjoner, lag og frivillighet i sitt nærområde, og ut fra sine interesser. Tilbudet ble startet i 2020 og har stor pågang.
I mange kommuner er det de senere årene opprettet Fontenehus, som driftes av ideelle aktører i samarbeid med kommunen, se boks 3.11.
Boks 3.11 Fontenehus
På fontenehusene arbeider medlemmer og ansatte sammen i et helsebringende arbeidsfellesskap bygget på grunnleggende menneskelige behov for å bli sett, hørt, være til nytte, mestre og tilhøre et fellesskap. Fontenehusene gir rehabiliterende effekt gjennom frivillig arbeid og likepersonsarbeid. Man trenger ikke henvisning og medlemskapet gratis og tidsubegrenset.
Fontenehusene jobber for at mennesker med psykiske helseutfordringer skal få støtte på veien til lønnet arbeid, studier og til å ta tilbake kontroll i eget liv. De driver arbeidsrettet rehabilitering og gir helhetlig støtte til enkeltmennesket samt tilrettelegging og forberedelse for deltakelse i arbeidsliv og studier.
Fontenehus setter søkelyset på hvordan alle som ikke har en jobb å gå til kan bli tilbudt hjelp til å fylle hverdagen med konstruktivt innhold. Tilbudet tar utgangspunkt i forskning om at isolasjon kan forverre symptomer relatert til psykiske helseproblemer, og at arbeid, sosial kontakt og en meningsfull hverdag både forebygger og kan virke positivt på psykiske helseproblemer.
Kilde: Fontenehus Norge, u.å.
3.6 Forebygge vold og overgrep og hjelp og støtte til volds- og traumeutsatte
Det er helt naturlig å ha sterke reaksjoner på traumatiske hendelser som vold, overgrep, krigshendelser, ulykker og terror. For mange vil reaksjonene avta etter en stund, mens for noen vil plagene vedvare og føre til psykiske helseplager. Å forebygge vold og overgrep er et viktig mål for regjeringen. Regjeringen vil også jobbe for at voldsutsatte og personer som er utsatt for andre typer traumatiske hendelser, får god hjelp.
3.6.1 Vold og overgrep
Vold og overgrep er et alvorlig samfunns- og folkehelseproblem og rammer en betydelig del av befolkningen i Norge. Regjeringen vil ha økt oppmerksomhet på forebygging av vold og overgrep og på å følge opp og hjelpe voldsutsatte. Regjeringen vil fortsette utprøving og forskning på traumebehandling i kommunen ved videreutvikling av Trinnvis sammen, og legge fram en opptrappingsplan mot vold og overgrep mot barn og vold i nære relasjoner.
Voldsdefinisjonen rommer fysisk-, psykologisk-, seksuell-, og økonomisk vold, og omsorgssvikt. Det å være vitne til vold i hjemmet regnes også som vold. Også handlinger som betegnes som negativ sosial kontroll, tvangsekteskap og kjønnslemlestelse inngår i voldsbegrepet. Det er godt dokumentert at vold, seksuelle overgrep og omsorgssvikt i barndommen utgjør risikofaktorer for å utvikle psykiske lidelser og somatiske sykdommer, rusproblemer og selvmordsatferd. Å være utsatt for flere hendelser øker risikoen for å utvikle helseplager som voksen.43 Personer som er utsatt for vold, rapporterer flere symptomer på angst, depresjon og posttraumatiske stressreaksjoner. Jo flere former for vold personen er utsatt for, desto flere symptomer på psykiske plager blir rapportert. Symptombelastningen er størst hos personer som har vært utsatt for vold både i barndommen og som voksen.44
Kommunen, de regionale helseforetakene og fylkeskommunen skal legge til rette for at helse- og omsorgstjenestene og den offentlige tannhelsetjenesten blir i stand til å forebygge, avdekke og avverge vold og seksuelle overgrep.45 Samtidig er forebygging av psykiske plager og lidelser voldsforebygging. Forebyggingen må være del av en tverrsektoriell innsats. Vold og overgrep forekommer i alle samfunnslag. Samtidig ser det ut til å være mer vanlig hos personer med lav utdanning, og stram økonomi, og som er skilt eller separert. Innsats mot å redusere levekårsutfordringer er derfor et viktig bidrag med tanke på å forebygge og redusere vold og overgrep.46
God hjelp til voldsutøvere er viktig for å forebygge vold og overgrep. Klinisk forskning viser at opptil åtte av ti barn og unge som utøver skadelig seksuell atferd (SSA), selv har blitt utsatt for vold, overgrep eller annen form for alvorlig omsorgssvikt. SSA kan være en følgetilstand av pågående eller tidligere traumer.47 Erfaringer med barn og unge som gjennomfører straff, er at mange av dem selv har vært utsatt for eller vitne til vold og overgrep. Barn og unges lovbrudd, som vold og seksuell vold, går ut over andre barn og ungdommer. De siste årene er det igangsatt flere tiltak for å bedre tilbudet til utøvere og potensielle utøvere. Blant annet har alle landets regionale helseforetak etablert et veilednings- og behandlingstilbud for barn og unge med problematisk eller skadelig seksuell atferd (SSA) og detfinneshjelp.no er etablert. Sistnevnte er et lavterskel chattetilbud på nett og behandlingstjenester i alle helseregioner for personer med seksuelle interesser for barn – med mål om å forebygge overgrep mot barn.
Det er investert mye ressurser i å styrke traumekompetansen i helse- og omsorgstjenestene- og andre relevante sektorer. De regionale ressurssentrene om vold, traumatisk stress og selvmordsforebygging (RVTS-ene) har et særlig ansvar for kompetanseutviklingsarbeidet på vold- og traumefeltet, og tilbyr ulike traumerelaterte kompetanseprogrammer til tjenestene.
Regjeringen ønsker at personer med traumer skal få god hjelp. Over mange år har det blitt bevilget penger til og jobbet med å implementere kunnskapsbaserte behandlingsmetoder for traumer i landets BUPer og DPSer. Også i kommunen er det viktig å sikre god hjelp for traumer. Nasjonalt kunnskapssenter om vold og traumatisk stress (NKVTS) har gjennomført en utprøving av behandlingsmodellen Trinnvis sammen.
Boks 3.12 Trinnvis sammen
Trinnvis sammen (tidligere trinnvis TF-CBT) er en lavterskel traumebehandling for barn i alderen 7–12 år som strever med signifikante symptomer på posttraumatisk stress (PTSS) etter en eller flere traumatiserende hendelser. Behandlingen er ledet av en av barnets omsorgspersoner, med veiledning og oppfølging fra en terapeut som har tett kontakt med både barnet og omsorgsgiver. Trinnvis sammen er i første omgang et tilbud hos den kommunale helse- og omsorgstjenesten. Ved behov for mer intensiv behandling vil barnet få tilbud om henvisning til BUP.
Målet er at kommunene skal få kompetanse til å tilby hjelp til flere utsatte barn, gi hjelp på et tidlig tidspunkt og at samarbeidet mellom kommunale tjenester og spesialisthelsetjenesten skal bli bedre.
Trinnvis sammen er prøvd ut i ti kommuner med om lag 70–75 barn og deres omsorgspersoner. Rapport fra pilotprosjektet ble lansert høsten 2022 og viste gode behandlingsresultater for barna som deltok.1 Forskningsprosjektet er videreført, og skal videreutvikles fra 2023.
Kilde: Ormhaug. m. fl., 2022
Regjeringen ønsker å fortsette å prøve ut denne modellen, og i 2023 ble det derfor, som ledd i arbeidet med denne opptrappingsplanen, bevilget penger til videre utprøving og forskning på traumebehandling i kommunen.
Regjeringen skal i 2023 legge fram en opptrappingsplan mot vold og overgrep mot barn og vold i nære relasjoner. Regjeringens tiltak for å forebygge vold og overgrep og hjelp til ofre og utøvere kommer her. De siste årene er det gjennomført flere utredninger og undersøkelser som peker på utfordringer i arbeidet mot vold og overgrep mot barn og vold i nære relasjoner, og som kommer med anbefalinger til tiltak. Dette gjelder både barnevoldsutvalgets utredning fra 2017, Svikt og svik,48 partnerdrapsutvalgets utredning Varslede drap? fra 2020,49 og Riksrevisjonens undersøkelse av myndighetenes innsats mot vold i nære relasjoner.50 I tillegg kom overvåkningskomiteen GREVIO høsten 2022 med sin rapport om Norges implementering av Europarådets konvensjon om vold mot kvinner og vold i nære relasjoner (Istanbulkonvensjonen).51 Opptrappingsplanen vil blant annet ta utgangspunkt i disse dokumentene. I tillegg er generelle tiltak for å forebygge psykiske plager og lidelser, og som styrker strukturene rundt barn, som styrket helsestasjons- og skolehelsetjeneste, foreldrestøtte mv. også tiltak som kan bidra til å forebygge at vold og overgrep skjer. En generell styrking av behandlingstilbudet i form av lavterskeltilbud i kommunen og økt kapasitet i spesialisthelsetjenesten bør også komme personer som har behov for helsehjelp som følge av vold og overgrep, til gode.
Opptrappingsplanen mot vold og overgrep mot barn og vold i nære relasjoner skal legge til rette for utviklingen av en helhetlig og samordnet politikk mot vold i nære relasjoner, som involverer relevante sektorer, etater, institusjoner og organisasjoner. Internettrelaterte overgrep mot barn, negativ sosial kontroll og æresrelatert vold vil omtales i planen. Personer som har store omsorgsbehov og er avhengig av andre mennesker i dagliglivet, er mer utsatt for vold enn andre grupper, og har derfor et særlig behov for vern mot vold og overgrep. Flere av tiltakene i opptrappingsplanen vil være relevante også for å forebygge, avdekke og følge opp vold i denne typen relasjoner. Samtidig er det behov for mer kunnskap om denne typen vold, slik at man kan utvikle videre tiltak. Oppfølgingen av opptrappingsplanen for psykisk helse og opptrappingsplan mot vold og overgrep mot barn og vold i nære relasjoner må ses i sammenheng.
Straffeloven har i dag ikke et eget straffebud som eksplisitt forbyr psykisk vold. Psykisk vold kan falle inn under blant annet straffeloven § 282 om vold i nære relasjoner og straffeloven § 253 om tvangsekteskap. Det er derfor grunn til å utrede om personer som rammes av psykisk vold, har et godt nok rettsvern, og om Norge oppfyller Istanbulkonvensjonens forpliktelse om å kriminalisere psykisk vold. Det ble i 2022 nedsatt et lovutvalg som skal utrede de samlede juridiske problemstillingene i saker som gjelder negativ sosial kontroll, æresrelatert vold, tvangsekteskap, kjønnslemlestelse og psykisk vold.
3.6.2 Grupper med erfaringer fra krigshendelser
Flyktninger
Noen asylsøkere og flyktninger er traumatisert etter overgrep og vold i fengsel, krig, under flukt og i flyktningeleir. Også andre forhold, inkludert tidligere traumeerfaringer, kan føre til eller forsterke psykiske problemer. Posttraumatisk stress-lidelse (PTSD), angst og depresjon forekommer hyppig i disse gruppene. Helsedirektoratet har utarbeidet en veileder for psykososiale tiltak ved kriser, ulykker og katastrofer hvor asylsøkere, flyktninger og familiegjenforente omtales.52 Det er også utarbeidet en veileder om helsetjenester til asylsøkere, flyktninger og familiegjenforente med et eget kapittel om psykososial oppfølging.
Mange av disse og andre flyktninger, kan ha ulik grad av bla. krigstraumer. I møte med pasienter med innvandrerbakgrunn er det viktig at informasjon er tilpasset mottakerens individuelle forutsetning, herunder kultur og språkbakgrunn. I enkelte tilfeller kan kommunikasjon gjennom kvalifisert tolk være helt nødvendig for å gi forsvarlig helsehjelp og for å kunne gi nødvendig informasjon til pasienter og pårørende.
Som følge av krigen i Ukraina har Norge mottatt mange flyktninger. Personer fordrevet fra Ukraina som har midlertidig kollektiv beskyttelse i Norge har samme rett til helsetjenester som resten av Norges befolkning. Det samme gjelder asylsøkere. Helsemyndighetene følger med på situasjonen med økte ankomster av personer fra Ukraina, blant annet for å følge med på kapasitet i den kommunale helse- og omsorgstjenesten.
Regjeringen foreslo 6 milliarder kroner ekstra i revidert nasjonalbudsjett for 2023 til arbeid knyttet til ukrainske flyktninger.
Veteraner
Personell som sendes ut i internasjonale operasjoner, risikerer å utsettes for ulike belastninger. Det store flertallet av norske veteraner har god fysisk og psykisk helse, men en del har ulike helseproblemer. Undersøkelser viser at det er en tendens til at veteraner som har opplevd stor grad av belastning eller traumatisk eksponering under tjenesten, har større risiko for å utvikle helseplager.
De senere årene har det vært bygget kompetanse om veteraners helse i den kommunale helse- og omsorgstjenesten og i spesialisthelsetjenesten. De regionale ressurssentrene om vold, traumatisk stress og selvmordsforebygging (RVTS) har i samarbeid med Forsvaret utviklet ulike opplæringstilbud for helsepersonell og andre som møter denne gruppen i sin arbeidssituasjon. Det er blant annet utviklet kurs for leger og psykologer om diagnostikk og behandling. I alle regioner finnes det regionale fagnettverk for innsatspersonell som bidrar til dialog og samhandling mellom sentrale aktører, og som dermed styrker kompetansen i lokalt og regionalt veteranarbeid. Det også etablert et nasjonalt fagnettverk med sentrale aktører på veteranfeltet.
Regjeringen vil i 2023 legge fram en ny tverrsektoriell tiltaksplan for oppfølging, ivaretakelse og anerkjennelse av veteraner og deres familier før, under og etter tjeneste i internasjonale operasjoner.
Personell i internasjonal tjeneste, hjelpearbeidere i internasjonalt arbeid og innsatspersonell i Norge, er andre grupper som gjennom sitt arbeid kan utsettes for belastninger eller traumatiske hendelser og utvikle helseplager. Det har de senere årene vært arbeidet for å heve den generelle kompetansen i hjelpeapparatet om reaksjoner etter å ha vært utsatt for traumatiske hendelser og traumebehandling. Dette kan også være nyttig overfor personell fra internasjonale operasjoner og andre grupper med slike erfaringer.
3.6.3 Psykososial beredskap og oppfølging ved kriser og katastrofer
Det psykososiale arbeidet er en sentral del av kommunenes tilbud for å forebygge og avhjelpe konsekvenser av traumer etter kriser og katastrofer. Kommunen har etter helse- og omsorgstjenesteloven ansvar for å tilby hjelp ved ulykker og andre akutte situasjoner, herunder psykososial beredskap og oppfølging. Dette inngår som en del av kommunens sørge-for-ansvar for egne innbyggere. Kommunen må sørge for at den enkelte får dekket sine behov for nødvendige helse- og omsorgstjenester både på kort og på lang sikt. Hjelpebehov må vurderes individuelt og kan ikke standardiseres ut fra hvilken rolle den enkelte har hatt i forbindelse med en traumatiserende hendelse.53 For rammede med særlig store utfordringer kan det være aktuelt med behandling i spesialisthelsetjenesten.
Helsedirektoratets veileder for psykososiale tiltak ved kriser, ulykker og katastrofer54 understreker viktigheten av en proaktiv tilnærming til psykososial oppfølging. Proaktiv oppfølging innebærer at kommunen aktivt henvender seg direkte til den/de rammede og tilbyr støtte og bistand i en tidlig fase. Proaktiviteten innebærer videre at det etter en tid tas ny kontakt dersom den rammede umiddelbart etter katastrofen ikke ønsker / ikke er i stand til å ta imot hjelp. Som en del av oppfølgingen anbefales det at rammede får en fast, navngitt kontaktperson i kommunen som kan bidra til kontinuitet og helhetlig oppfølging. Selv om proaktiv tilnærming er et viktig prinsipp i den psykososiale oppfølgingen, er det viktig at prinsippet ikke bidrar til at mennesker som trenger hjelp lar være å oppsøke tjenestene for hjelp. Det er derfor viktig at kommunene gir tydelig informasjon på sine nettsider om hva slags hjelpetilbud som er tilgjengelig i krisesituasjoner. Se kapittel 3.3. for omtale av én dør inn til informasjon.
Det er opprettet flere støttegrupper etter katastrofer og store ulykker. Støttegrupper kan også ha viktige funksjoner ved å supplere offentlige og profesjonelle tiltak rettet mot enkeltpersoner. Erfaring viser at nettverksstøtte har stor betydning og kan fylle andre behov enn det offentlige krisearbeidet.55
De regionale ressurssentrene om vold, traumatisk stress og selvmordsforebygging (RVTSene) har spisskompetanse på psykososial beredskap og oppfølging, og bistår kommuner med kompetanseheving, veiledning og tjenestestøtte om temaet. Nasjonalt kunnskapssenter om vold og traumatisk stress (NKVTS) sprer forskningsbasert kunnskap og kunnskapsformidling om psykososial oppfølging ved ulike kriser og katastrofer.
Erfaringene fra blant annet leirskredet i Gjerdrum, Ukraina-krigen og andre kriser er at helsetjenestenes evne til å ivareta befolkningens behov for psykososial støtte raskt overskrides i krisesituasjoner. Regjeringen vil støtte kommunene i arbeidet med psykososial beredskap og oppfølging. I statsbudsjettet for 2023 ble det derfor bevilget 5 mill. kroner til å opprette en rammeavtale om psykososial bistand til kommunale helse- og omsorgstjenester. Formålet er å kunne gi enkeltkommuner bistand til å håndtere befolkningens hjelpebehov i kriser på en rask og effektiv måte.
Helse- og omsorgsdepartementet har igangsatt arbeidet med en helseberedskapsmelding. Dette er den første stortingsmeldingen om dette temaet. Meldingen skal være overordnet og gi retning for helseberedskapen. Psykososialt arbeid vil omtales i meldingen.
3.7 Forebygge selvmord og selvskading
Selvmord er et stort samfunns- og folkehelseproblem. Mange mennesker er berørt av selvmord og selvmordsforsøk. Det har de siste tiårene blitt lagt ned en betydelig innsats for å forebygge selvmord i Norge, og mange deltar i arbeidet. Til tross for dette har selvmordsraten holdt seg relativt stabil de siste 25 årene. Menn er overrepresentert på selvmordsstatistikken. Omkring to av tre som tar sitt liv er menn.
Regjeringen er opptatt av å forebygge selvmord og følger opp Handlingsplan for forebygging av selvmord 2020–2025 – Ingen å miste.56 Åtte departementer står sammen om planen.
Med handlingsplanen ble nullvisjon for selvmord innført. Det er et verdisyn om at vi som samfunn ikke har noen å miste i selvmord. Alle tiltak i planen er med å bidra i arbeidet med nullvisjonen. Et viktig grep for å følge opp nullvisjonen er at det skal etableres en systematisk arbeidsmetode hvor hvert selvmord gjennomgås. Dette vil gi ny kunnskap om hvordan selvmord kan forebygges – både innenfor og utenfor helse- og omsorgstjenesten. På bakgrunn av funn i denne systematiske tilnærmingen vil nye tiltak vurderes. I første omgang skal metoden prøves ut gjennom en pilot.
Mange instanser, som departementer, underliggende etater, kompetansesentre og regionale helseforetak, arbeider med tiltak i planen. Det er etablert et nytt nasjonalt forum for forebygging av selvmord med representanter fra kunnskaps- og kompetansesentre, kommuner, spesialisthelsetjenesten og bruker-, pårørende- og etterlatteorganisasjoner. Forumet ledes av Helsedirektoratet. For å samordne innsatsen på tvers av sektorer, er det også opprettet et tilhørende direktoratsamarbeid for forebygging av selvmord.
Årsakene til selvmord og selvmordsforsøk er sammensatte og henger sammen med mange ulike livsfaktorer. Det arbeides med selvmordsforebygging på flere måter, både med å skape inkluderende samfunn, generelt med det psykiske helseområdet og spesifikt med selvmordsforebygging. Handlingsplanen har både et folkehelseperspektiv og et tjenesteperspektiv. Tiltak rettet mot pårørende og etterlatte inngår også i planen.
Lav terskel for å oppsøke hjelp og god tilgjengelighet til hjelp kan forebygge selvmord. Det er god dokumentasjon for at behandling av psykiske lidelser, spesielt depresjon, og gode behandlingsforløp i helsetjenesten har selvmordsforebyggende effekt. En viktig del av god hjelp er derfor at det sikres at pasienter får riktig behandling for sin underliggende psykiske lidelse. Forebygging av selvskading og selvmord er også en viktig del av folkehelsearbeidet. I tillegg til å videreføre arbeidet med tiltak i handlingsplanen, vil derfor innsatser i denne opptrappingsplanen ha betydning for det selvmordsforebyggende arbeidet.
Utbredelsen av selvskading blant unge er stor. Internasjonale undersøkelser viser at i snitt 18 prosent av unge mellom 12 og 18 år oppgir å ha skadet seg selv med vilje. Forekomsten er høyest hos jenter i tenårene, men gutter skader seg også. En norsk undersøkelse finner en forekomst på omlag 16 prosent.57 Selvskading starter oftest i alderen 12 til 15 år, men kan også oppstå tidligere eller senere, og problematikken kan være forbigående eller langvarig.58
Det kan være mange og sammensatte grunner til at noen skader seg selv. Ofte oppstår selvskading som en mestringsstrategi i en vanskelig livssituasjon. Selvskading er et uttrykk for at noe er galt, men hva som ligger til grunn kan variere. Forskning trekker fram noen risikofaktorer knyttet til hvorfor en person skader seg selv: underliggende psykiske helseproblemer, fysiske og seksuelle overgrep, omsorgssvikt, herunder psykisk omsorgssvikt, tap og separasjon, og individuelle risikofaktorer som kaotiske og overveldende negative følelser.59 God kommunikasjon med de nærmeste og den enkeltes motstandsdyktighet kan virke beskyttende mot selvskadende atferd. Det er viktig å gjøre en bred kartlegging for å kunne gi nødvendig hjelp. Samarbeid mellom tjenester kan være vesentlig for god oppfølging av barn og unge som skader seg selv.
Det er overlapp mellom en del tiltak for å forebygge selvskading og selvmord, og selvskading er en risikofaktor for selvmord. Selvskading er derfor berørt flere steder i handlingsplanen for forebygging av selvmord. Selvskading er også tema i Prop. 121 S (2018–2019) Opptrappingsplan for barn og unges psykiske helse (2019–2024). I tråd med denne opptrappingsplanen har Helsedirektoratet i oppdrag å igangsette et utviklingsarbeid om forebygging av selvskading.
Helsedirektoratet har også utarbeidet veiledende materiell for kommunene om forebygging av selvskading og selvmord.60 Målsettingen er å bidra til å redusere omfanget av selvskading og selvmord i befolkningen og økt kvalitet og mer enhetlig praksis i tjenestene. Nasjonale retningslinjer for forebygging av selvmord i psykisk helsevern er revidert og utvidet til også å gjelde tverrfaglig spesialisert rusbehandling (TSB). Denne er på høring med frist i juni 2023.61
Boks 3.13 Dialektisk atferdsterapi
Dialektisk atferdsterapi (DBT) er en validert behandlingsmetode for personer med kronisk suicidalitet, selvskading og emosjonelt ustabil personlighetsforstyrrelse.
Med økonomisk støtte fra Helse- og omsorgsdepartementet via Helsedirektoratet utførte Nasjonalt senter for selvmordsforskning og -forebygging (NSSF) en randomisert kontrollert studie (RCT) som undersøkte effekten av dialektisk atferdsterapi for ungdom (DBT-A) med gjentatt villet egenskade, sammenlignet med vanlig behandling ved barne- og ungdomspsykiatriske poliklinikker (BUP) i Norge.1 Man fant at ungdommene som mottok DBT-A hadde signifikant sterkere reduksjon i antall villet-egenskade-episoder, selvmordstanker og symptomer på depresjon enn ungdommer som mottok vanlig BUP-behandling. Dette var den første studien i verden som kunne påvise at denne korte ungdomsversjonen av DBT ga et betydelig bedre behandlingsresultat enn vanlig behandling, og den har hatt stor betydning for innføringen av DBT-A både i Norge og mange andre land. Mer enn 40 behandlingsenheter over hele Norge bruker metoden.
NSSF tilbyr et utdanningsprogram i DBT. Gjennom dette programmet har NSSF utdannet rundt 600 DBT-terapeuter og veileder til enhver tid 16–18 team over hele landet.
Kilde: Mehlum m.fl., 2014.
3.8 God kvalitet i tjenestene
God kvalitet i helsetjenesten innebærer at behandlingen er virkningsfull, trygg og sikker. Videre at den involverer brukerne, er samordnet, tilgjengelig og utnytter ressurser på en god måte.
For å skape gode tjenester til personer med psykiske helseutfordringer og for å sikre økt likeverdighet i tjenestetilbudet, er det nødvendig med systematisk bruker- og pårørendeinvolvering, økt oppmerksomhet på ledelse, endringsarbeid, kvalitetsforbedring og pasient- og brukersikkerhet. Dette handler om å bidra til bruker- og pårørendemedvirkning på både individ, tjeneste- og systemnivå og gi økt støtte og bedre ivaretakelse av pårørende. Videre handler det om at ledere har nødvendig formell lederkompetanse, gode verktøy og handlingsrom til å ivareta oppgavene sine og ansvaret sitt, og til at tjenestene jobber systematisk med endrings- og forbedringsarbeid.
Regjeringen vil styrke grunnlaget for kunnskapsbaserte helse- og omsorgstjenester. Regjeringen vil videre legge til rette for økt bruk og bedre koordinering av vurderingene i Nye metoder og Helsedirektoratets arbeid med normerende produkter på psykisk helse- og rusfeltet.
3.8.1 Bruker- og pårørendemedvirkning
Brukere av helse- og omsorgstjenesten skal ha innflytelse på innretningen av tjenestetilbudet. Målet er å bidra til bedre helse- og omsorgstjenester. Brukermedvirkning er nedfelt både som lovfestede rettigheter på individnivå og som organisatoriske føringer på tjeneste- og systemnivå. Bruker har rett til å medvirke, mens tjenesteutøvere har plikt til å involvere bruker. Bruker og pasient skal delta som en likeverdig part i beslutninger som berører egen helse og eget tjenestetilbud. Videre bør brukeres, pasienters og pårørendes innspill og samlede erfaring legges til grunn for tjenesteutvikling og kvalitetsforbedring. Dette gjennomføres i samarbeid med bruker- og pårørendeorganisasjoner, og gjennom å benytte bruker- og pårørendeundersøkelser og ulike tilbakemeldingsverktøy som grunnlag for forbedringsarbeid. Språkbarrierer mv. kan føre til lavere deltakelse i pårørendeorganisasjoner, undersøkelser og tilbakemeldinger. Derfor er det viktig at pårørende med innvandrerbakgrunn får tilgang til tilrettelagt informasjon og kunnskap om hvem de skal kontakte for å få hjelp.
Bruker- og pårørendemedvirkning på individnivå
Bruker og pårørendemedvirkning kan ha stor verdi for den enkelte. Reell medvirkning gir grunnlag for eierskap og deltakelse i egen behandling, et bedre tilpasset og hensiktsmessig tilbud, og forbedrer relasjoner mellom pasient/bruker og behandler.
Brukererfaringer har vist at muligheter for rutinemessige tilbakemeldinger gjennom verktøy kan gjøre det lettere å samhandle om mål, planlegge behandlingen og styrke brukerinvolveringen. Gjennom bruk av tilbakemeldingsverktøy svarer de som mottar hjelp rutinemessig på spørsmål om egen opplevelse av endringer og nytten av hjelpen. På denne måten kan hjelpen tilpasses og gjør det lettere å fange opp om personen som mottar hjelp faktisk får det bedre.
Samvalg er en form for brukermedvirkning på individnivå, og gjøres sammen med helsepersonell. Samvalgsverktøy kan være til stor hjelp i denne valgprosessen. Verktøyene gir relevant og pålitelig informasjon om ulike tilstander og valgmulighetene som finnes i behandling av dem. Innen psykisk helsevern er det utarbeidet et nasjonalt samvalgsverktøy ved psykose. De regionale helseforetakene er gitt i oppdrag å utvikle flere slike verktøy.
God brukermedvirkning på individnivå kjennetegnes også av at tjenestene møter brukere, pasienter og deres pårørende med et mestrings- og ressursperspektiv. Videre forutsetter medvirkning også at tjenestene organiseres på en måte som ivaretar helheten i brukers og pasients tilværelse og liv. Bruker- og pårørendemedvirkning på individnivå er ikke en del av i tjenestene i tilstrekkelig grad, og mange brukere og pårørende får ikke oppfylt sine rettigheter til informasjon, deltakelse og medvirkning.
Folkehelseinstituttet har en nasjonal funksjon for måling av brukeropplevd kvalitet med helsetjenesten, og gjennomfører undersøkelser både i primærhelsetjenesten og i spesialisthelsetjenesten. Når det gjelder psykisk helse, gjennomføres kontinuerlige, elektroniske målinger blant voksne i døgnbehandling innen psykisk helsevern og tverrfaglig spesialisert rusbehandling (TSB). Fra 2022 gjennomfører Folkehelseinstituttet også pasienterfaringsundersøkelser innen psykisk helsevern for barn og unge ved alle landets poliklinikker. Sommeren 2023 gjennomføres en ny stor bruker- og pasientundersøkelse om hvordan brukere og pasienter opplever det polikliniske behandlingstilbudet i psykisk helsevern voksne og tverrfaglig spesialisert rusbehandling (TSB). Undersøkelsen er et samarbeid mellom Helsedirektoratet og Sintef, og vil gi viktig kunnskap for å videreutvikle tilbudet. 104 000 personer vil motta invitasjon til å delta i undersøkelsen. Resultatene vil foreligge i starten av 2024.
Barn og unge har rett til medvirkning og tilpasset informasjon. Formen på medvirkningen skal tilpasses barnets evne til å gi og ta imot informasjon. Det må legges til rette for at barn blir informert om tilgjengelige og forsvarlige tjenesteformer og undersøkelses- og behandlingsmetoder som finnes, og som det eventuelt kan velges mellom. Det skal legges vekt på hva barnet mener, i samsvar med barnets alder og modenhet. Barn har som hovedregel ansvar for beslutninger om egen helse fra de fyller 16 år. Barns rettsstilling i helse- og omsorgstjenesten er særskilt regulert i pasient- og brukerrettighetsloven. Disse bestemmelsene er utformet blant annet med bakgrunn i barnekonvensjonen artikkel 12.
Vurdering av barns rettigheter og konsekvenser for barn kan sikre ivaretagelsen og synliggjøring av barns rettigheter i beslutningsprosesser. De aller fleste tiltak myndighetene foreslår, vil ha enten direkte eller indirekte konsekvenser for barn. En barnerettighetsvurdering sikrer at konsekvensene for barn er kartlagt og barnets beste vurdert. Barneombudet har utarbeidet en praktisk veileder om barnekonvensjonen og hvordan myndighetene ved forslag om nye tiltak, kan kartlegge konsekvenser for barn og vurdere barnets beste mv.62
Tolkeloven inneholder et forbud mot å bruke barn som tolk. Offentlige organer skal ikke bruke barn til tolking eller annen formidling av informasjon. Unntak kan gjøres i nødsituasjoner mv.
Helsedirektoratet utvikler nå nasjonale faglige råd for brukermedvirkning på feltet for psykisk helse- og rus. Disse er planlagt lansert høsten 2023.
Bruker- og pårørendemedvirkning på tjeneste- og systemnivå
Brukermedvirkning på tjenestenivå innebærer at bruker- og pårørenderepresentanter blir trukket inn i tjenesteutvikling og kvalitetsforbedring i samarbeid med fagpersoner i helsetjenestene. Tjenestene skal sørge for å etablere strukturer for innhenting av pasienters og brukeres erfaringer og synspunkter, og skal sørge for at representanter for brukere og pasienter blir hørt ved utformingen av helsetilbud.
Tjenestene bør videre legge til rette for at bruker- og pårørenderepresentanter deltar med sin erfaringsbaserte kunnskap direkte inn i prosesser der det drives tjenesteutvikling og kvalitetsforbedringsarbeid. Bruker- og pårørendekunnskap bør vektes likt med klinisk erfaring og forskning etter prinsippene i praksisbasert kunnskap. Det kan også være hensiktsmessig å ansette erfaringskonsulenter i tjenestene.
Boks 3.14 DigiUngdomspanel
I DigiUng jobbes det aktivt med brukermedvirkning, og det er etablert et eget ungdomspanel, DigiUngdomspanel. DigiUngdomspanel består av ungdommer som representerer det mangfoldige ungdomsmiljøet i Norge. Det er ungdommer fra bygd og by, ungdommer som er politisk engasjerte, ungdommer som har erfaring med å være i minoritet i sitt miljø, ungdommer som liker å game og ungdommer som foretrekker å henge med venner på fritiden. Det er ungdommer med engasjement for å bidra til et bedre digitalt tilbud og hverdag for alle ungdommer.
Pårørende
Helse- og omsorgstjenesten skal legge til rette for godt samarbeid med pårørende, og tilby nødvendig støtte. Tjenestene skal ha systemer og rutiner som legger til rette for løpende informasjon, og tilrettelagt og tett dialog med pårørende.
Det finnes mye kunnskap om betydningen av at pårørende involveres og mottar støtte, og spesielt om barn og unge som er pårørende til personer med psykiske helse- og/eller rusutfordringer. Pårørende er ofte pasientens eller brukerens viktigste støtte og ønsker i de fleste situasjoner å være en ressurs for pasienten eller brukeren. Mange pårørende har store og krevende ansvars- og omsorgsoppgaver overfor sine nærmeste. Pårørende er også viktig for tjenestene, og kan bidra med viktig informasjon for å få til et så godt behandlingstilbud som mulig.
Tjenestene er i liten grad tilrettelagt for et helhetlig familieperspektiv når en eller flere i familien har psykiske helseutfordringer. Kunnskapsgrunnlaget viser at det er viktig å rette innsatsen mot familier der det er psykiske vansker og/eller rusmiddelproblemer. Dette gjelder både i forebyggende kommunalt arbeid med folkehelse, tidlige intervensjoner og oppdagelse, i behandling og i forskning.
Boks 3.15 REACT (Relatives Education And Coping Toolkit)
Forskning har vist at god forståelse av lidelsen hos pasienten og konkrete verktøy til bruk i hverdagen kan redusere stressnivået hos alle involverte. Derfor gis det anbefaling om psykoedukativt familiesamarbeid (PEF) i relevante nasjonale faglige retningslinjer og veiledere fra Helsedirektoratet. Ved TIPS Sør-Øst (Regional kompetansetjeneste for tidlig intervensjon ved psykose) arbeides det med å bredde ut REACT (Relatives Education And Coping Toolkit) som er et nettbasert selvhjelpsverktøy for familie og venner til personer med psykiske vansker som inkluderer psykose. Det krever ikke samtykke fra pasienten og krever heller ikke at pasienten er under behandling. Verktøyet ble utviklet av et team ved Lancaster University Hospital. Nettressursen www.reacttoolkit.no retter seg mot pårørende i Norge, og er utformet som et digitalt læringsverktøy. Det skal hjelpe pårørende til å forstå bedre hva en psykose er. REACT kan ifølge TIPS Sør-Øst tilbys i stedet for psykoedukativt familiesamarbeid (PEF) eller som et supplement til annet pårørendearbeid når denne kan/bør leveres som avstandsoppfølging. Målet er å gjøre pårørende bedre rustet til å takle situasjoner og påkjenninger som kan oppstå når en person i nær relasjon får en psykoselidelse.
Helsepersonell skal bidra til å ivareta behovet for tilrettelagt informasjon og oppfølging mindreårige kan ha som følge av at forelder eller søsken er pasient med psykisk sykdom, rusmiddelavhengighet eller alvorlig somatisk sykdom eller skade.63 Undersøkelser har vist svikt og mangler når det gjelder ivaretakelse av barn og unge som pårørende.64
Boks 3.16 Søskenintervensjonen SIBS
SIBS er et forebyggende gruppetiltak for barn mellom 8 og 16 år som er pårørende. Tiltaket består av tre barnegrupper, tre foreldregrupper og to fellessamtaler med foreldre og barn med fokus på barnas opplevelse av foreldrenes diagnose og relaterte utfordringer. SIBS' mål er å styrke familiekommunikasjon og gjennom dette bedre psykologisk tilpasning og kunnskap om diagnosen. Tiltaket er utviklet i tett samarbeid med brukerorganisasjoner og helsetjenester, og en studie med 99 familier viste bedring i psykisk helse, familiekommunikasjon og kunnskap om diagnosen blant søsken som er pårørende etter deltakelse i SIBS. Effekten av SIBS studeres i en randomisert kontrollert studie med 291 familier, og resultater vil foreligge i 2023/2024. SIBS leveres nå i flere norske kommuner og helseforetak av psykologer, helsesykepleiere, pedagoger, familieterapeuter og andre som har god kompetanse i samtale med barn.
Kilde: Sibs.no
Helsedirektoratet har nylig gjennomført en nasjonal pårørendeundersøkelse. Formålet med undersøkelsen er å bidra til mer innsikt i og kunnskap om hvordan unge pårørende (16–25 år) lever sine liv, hvordan de opplever sin situasjon og hvilke behov de har. Undersøkelsen viser blant annet negative konsekvenser unge har av å være pårørende, og at unge pårørende vurderer sin psykiske helse som nokså mye dårligere enn ungdom generelt. De som er pårørende til noen med psykisk sykdom oppgir egen helse som dårligst.
Kvinnehelseutvalget (NOU 2023: 4) anbefaler at det satses på å øke kompetanse blant helsepersonell om pårørende og om pårørendesamarbeid.
Regjeringen vil bidra til et bedre samarbeid mellom tjenestene og pårørende. Regjeringen har derfor bedt Helsedirektoratet utarbeide et verktøy i form av en pårørendeavtale som skal gi grunnlag for gode rutiner for slikt samarbeid. Avtalen bidrar til strukturering ved å avklare roller og forventninger og gi forutsigbarhet og tilstrekkelig tilrettelagt informasjon. Avtalen vil sikre systematisk medvirkning, gjensidig informasjonsutveksling, og at pårørende opplever å bli sett.
Pårørendestrategien og handlingsplanen Vi – de pårørende 2021–2025 skal bidra til å løfte pårørendes situasjon og til å ivareta og inkludere pårørende. Et av hovedtiltakene i strategien er tilskuddsordningen Helhetlig støtte til pårørende med krevende omsorgsoppgaver. Ordningen skal legge til rette for at kommunen utvikler modeller for å bedre pårørendes situasjon, og skal bidra til å synliggjøre, anerkjenne og støtte pårørende med krevende omsorgsoppgaver. For å bidra til god hjelp og oppfølging av pårørende til personer med psykisk helse- og rusproblemer ble tilskuddet styrket i 2023.
3.8.2 Likeverdige tjenester og tilpasset hjelp
Det skal ytes likeverdige helse- og omsorgstjenester til hele befolkningen. Sosiale kategorier som funksjonsevne, kjønn, kjønnsidentitet, etnisitet og seksuell orientering kan virke sammen og påvirke levekår og enkeltmenneskers psykiske helse. Uavhengig av disse faktorene skal alle ha tilgang på tjenester etter behov. Det er viktig at de som jobber i tjenestene har kunnskap om mangfold, slik at de kan ivareta alle på best mulig måte.
Hvilke språkkunnskaper man har, skal ikke ha noe å si for å motta god og riktig helsehjelp. Lov om offentlige organers ansvar for bruk av tolk mv. (tolkeloven) stiller krav om bruk av kvalifisert tolk ved behov. Loven skal bidra til å sikre rettssikkerhet og forsvarlig hjelp og tjeneste for personer som ikke kan kommunisere forsvarlig med offentlige organer uten tolk.
Personer med funksjonsnedsettelser
Personer med funksjonsnedsettelser har de samme rettighetene som andre til helse- og omsorgstjenester av god kvalitet. Retten til helse innebærer også en rett til de helse- og omsorgstjenester man trenger spesielt på grunn av sin funksjonsnedsettelse.
I SSBs levekårsundersøkelse fra 2019 vurderte nesten 30 prosent av personer med nedsatt funksjonsevne mellom 20 og 66 år at de hadde betydelige psykiske vansker.65 Det er en tydelig forskjell fra befolkningen for øvrig, der ti prosent oppga det samme. Personer med funksjonsnedsettelser oppgir også å være mindre tilfredse med egen psykisk helse, mer plaget av ensomhet og mindre tilfredse med livet enn befolkningen i sin helhet.66 Funksjonshemmedes Fellesorganisasjon (FFO) peker i rapporten Koble kropp og sinn – sammenhengen mellom somatisk sykdom og psykisk helse på at mange med funksjonsnedsettelser og kronisk sykdom opplever at de ikke får oppfølgingen de har behov for, at ventetiden for å snakke med noen som har psykologisk kompetanse er lang og at helsepersonell med psykologisk kompetanse mangler kunnskap om somatisk helse.67 Det påpekes blant annet behov for økt kunnskap om psykisk helse i hjelpeapparatet som møter mennesker med funksjonsnedsettelser og kronisk sykdom, mer tverrfaglighet, økt samhandling mellom tjenester og bedre kartlegging av pasienters behov for oppfølging.
God kompetanse er en forutsetning for gode, effektive og trygge tjenester. Personell som yter tjenester til personer med funksjonsnedsettelser skal ha tilstrekkelig kunnskap og kompetanse til å yte tjenester på en faglig forsvarlig og god måte. Ved å fange opp tidlige tegn på utvikling av sykdom, forverring av psykisk helse, funksjonstap eller problemer, kan en komme tidlig i gang med tiltak for endring, forbedring eller minimere en eventuell forverring. Dette krever at tjenestene møter den enkelte utfra individuelle behov og forutsetninger, med en helhetlig tilnærming utover funksjonsnedsettelsen eller sykdommen. En personsentrert tilnærming kan bidra til ivaretakelse av psykiske, sosiale og eksistensielle behov, og bidra til økt tillit og trygghet.
Tjenester for den samiske befolkningen
Helse- og omsorgsdepartementet har et særlig ansvar for å legge til rette for nødvendige helse- og omsorgstjenester til den samiske befolkningen. For at disse tjenestene skal møte samiske innbyggeres behov, trengs tilstrekkelig kunnskap både om risikofaktorer for å utvikle sykdom, og om tilgjengelighet og kvalitet på tjenestene. Det kan være språklige og kulturelle utfordringer knyttet til kommunikasjon mellom samiske pasienter og helse- og omsorgstjenesten. Innspillene til opptrappingsplanen påpeker også manglende lavterskeltilbud tilpasset den samiske befolkningen. For nærmere omtale av kunnskapsbaserte lavterskeltilbud innen psykisk helse og rus, se kapittel 3.2.2.
Enkelte studier tyder på at forekomsten av angst, depresjon og utilfredshet med livet kan være noe høyere blant samer.68 Folkehelseinstituttet gjennomførte i samarbeid med fylkene i Norge i 2020 en befolkningsundersøkelse. I de nordligste fylkene inngikk en tilleggsmodul om blant annet samer, som ble utarbeidet av Senter for samisk helseforskning. I denne er det spørsmål om helse, livsstil, levekår og livskvalitet. Svarene fra Nordland fylke viser at majoriteten av deltakerne rapporterte om god eller svært god helse, men for samiske kvinner og menn var det færre deltagere som oppga god helse. Kvinner rapporterte psykiske plager i større grad enn menn. Dette gjelder uansett etnisk bakgrunn.69 Samtidig rapporterer unge samer høy motstandsdyktighet og relativt sterk opplevelse av mening med livet.70 Undersøkelser fra Senter for samisk helseforskning har også vist at forekomsten av de fleste typer vold er høyere blant samer enn ikke-samer i samme geografiske område. Dette gjelder særlig for samiske kvinner.71 Psykiske helseutfordringer var mer utbredt blant dem som hadde opplevd partnervold og vold i barndommen, uavhengig av kjønn og etnisitet.72
Sámi Klinihkka ble formelt åpnet i januar 2020 og tilbyr spesialisthelsetjenestetilbud innenfor somatikk, psykisk helse, rus og avhengighet og er språklig og kulturelt tilpasset for den samisk befolkningen. Klinikken består av Spesialistlegesenteret og Samisk nasjonal kompetansetjeneste – psykisk helsevern og rus (SANKS). SANKS er organisert i seks kliniske enheter og består av et nasjonalt team som skal være med på å fremme et likeverdig og kulturtilpasset behandlingstilbud for samer i hele landet.
For å bidra til å bygge opp, og styrke kvaliteten i helse- og omsorgstjenestene til brukere med samisk språk og kulturbakgrunn, er det etablert en egen tilskuddsordning til fagutvikling og kompetanseheving. Tiltakene skal rettes mot områder som omfatter innbyggere med både sør-, nord- og lulesamisk språk og kultur. Tilskuddet skal bidra til å framskaffe, initiere og spre kunnskap om behovene til samiske innbyggere som mottar kommunale helse- og omsorgstjenester, samt hvordan disse behovene best kan dekkes. Det skal videre bidra til økt kompetanse blant personell som yter kommunale helse- og omsorgstjenester til samiske brukere.
Senter for samisk helseforskning (SSHF), Sámi dearvvašvuodadutkama guovvdáš, tildeles midler til grunnfinansiering gjennom stortingets årlige budsjettvedtak. I tillegg har regjeringen satt av midler til å gjennomføre SAMINOR 3. Helse- og levekårsundersøkelsene SAMINOR er senterets viktigste forskningsprosjekt. SAMINOR er en av de viktigste kildene til kunnskap om helse og levekår i den samiske og nordnorske befolkningen. Formålet er å få kunnskap om utbredelsen av og risikofaktorer for sykdom, forebygge lidelser, og forbedre helsetjenestetilbudet for alle.
Regjeringen har besluttet at temaet for stortingsmeldingen om samisk språk, kultur og samfunnsliv i 2024, skal være folkehelse og levekår i samiske områder.
LHBT+
LHBT+ er blant gruppene med lavest subjektiv livskvalitet i Norge.73 Denne gruppen har også hatt den største nedgangen i tilfredshet under covid-19-pandemien. Sammenlignet med befolkningen for øvrig, er seksuelle minoriteter og kjønnsminoriteter mer utsatt for mobbing og sosial utestenging, hatefulle ytringer og vold i det offentlige rom, vold i nære relasjoner og seksuell vold. LHBT+-personer har også økt risiko for psykiske helseplager og problemer, selvskading, selvmordstanker og selvmordsforsøk sammenlignet med befolkningen ellers.74 Bifile kvinner og transpersoner rapporterer om mer symptomer på angst og depresjon enn andre LHBT+-personer.75
LHBT+-gruppen er sammensatt, og det er store variasjoner i sårbarhet og opplevd diskriminering. Vekselvirkningene mellom de ulike sårbarhetsfaktorene er samtidig komplekse, og helsefremmende og forebyggende innsats må foregå på tvers av offentlige sektorer for å sikre god ivaretakelse. Kunnskap om og forståelse for denne kompleksiteten er en forutsetning for å utforme offentlige tjenester, inkludert helse- og omsorgstjenester, som er reelt likeverdige.
Regjeringen vil bedre levekårene til LHBT+-personer og lanserte derfor våren 2023 en handlingsplan for kjønns- og seksualitetsmangfold. Handlingsplanen skal vare fram til 2026 og skal ha en særlig innsats for å bedre livskvaliteten til LHBT+-personer, sikre deres rettigheter og bidra til større aksept for kjønns- og seksualitetsmangfold. I tillegg har Helse- og omsorgsdepartementet opprettet en ny tilskuddsordning med mål om god psykisk helse og livskvalitet og mer likeverdige helse- og omsorgstjenester for grupper av befolkningen som bryter med normer for kjønn og seksualitet.
Personer med innvandrerbakgrunn
Innvandrere og norskfødte med innvandrerforeldre utgjør per 2022 litt over en million innbyggere i Norge. Dette er en mangfoldig gruppe, med blant annet mange ulike migrasjonshistorier, botid i Norge, erfaringer og norskkunnskaper. Migrasjonsprosessen omfatter bosetting i ukjent land og tilpasning til en ny kultur, samt opplevelser i opprinnelseslandet forut for avreise. Alle fasene er forbundet med forhold og erfaringer som kan ha betydning for helse, og særlig psykisk helse. Andelen innvandrere med høyt nivå av psykiske plager er i snitt høyere enn i befolkningen generelt. I noen grupper er det også stigma og tabuer knyttet til psykisk uhelse.76 Videre kan opplevd rasisme og diskriminering også påvirke psykisk helse i betydelig grad.
Regjeringen har startet arbeidet med en ny handlingsplan mot rasisme og diskriminering på grunnlag av etnisitet og religion, som etter planen skal legges fram i løpet av 2023. Hovedtemaene i planen er veien opp og inn i arbeidslivet, og ungdommers erfaringer med rasisme og diskriminering på samfunnsarenaer som skole, utdanning, frivillighet, fritid og sosiale medier.
3.8.3 Ledelse, kvalitetsforbedring og pasient- og brukersikkerhet
For å skape gode og trygge tjenester for mennesker med psykiske plager og lidelser er det nødvendig med god ledelse og et systematisk arbeid med kvalitetsforbedring og pasient- og brukersikkerhet. Kvalitetsforbedring er en kontinuerlig prosess som handler om å forbedre gjeldende praksis, prøve ut innovative ideer og ta i bruk forskningsbasert kunnskap i praksis. Forskrift om ledelse- og kvalitetsforbedring tydeliggjør virksomhetenes ansvar i dette arbeidet.
Det helhetlige og systematiske nasjonale arbeidet med kvalitet og pasient- og brukersikkerhet vil inngå i Nasjonal helse- og samhandlingsplan.
Færre fagfolk per pasient framover, med tilhørende utfordringer med å rekruttere og beholde kompetent personell, indikerer et økende behov for at tjenestene jobber kunnskapsbasert og systematisk med kvalitetsforbedring og pasient- og brukersikkerhet. I tillegg kommer en rask medisinsk og teknologisk utvikling som stiller nye krav til kompetanse og skaper forventninger hos pasienter, brukere og pårørende. Se kapittel 1.6 for omtale av personell og kompetanse.
En viktig forutsetning for systematisk arbeid med kvalitetsforbedring og pasient- og brukersikkerhet er ledelsesforankring, godt og trygt arbeidsmiljø og tilrettelegging for fagutvikling og kunnskapsbasert praksis. Lederspennet (tallet på medarbeidere per leder) i helse- og omsorgstjenestene er svært høyt, samtidig som den formelle lederkompetansen er lav. Det har store konsekvenser for arbeidsmiljøet, inkludert sykefravær og gjennomtrekk, bemanning og kvaliteten på tjenestene. For å bidra til økt lederkompetanse i helse- og omsorgstjenestene vil regjeringen videreføre og styrke lederutdanning for primærhelsetjenesten og i spesialisthelsetjenesten.
Helse- og omsorgsdepartementet vil videre legge til rette for å utvikle en kort nettbasert lederutdanning etter modell av nettbasert lederutdanning for fastleger og for øvrige ledere i kommunale helse- og omsorgstjenester. Gitt stort arbeidspress og mange ledere, bør en formell lederutdanning utformes slik at flest mulige ledere har mulighet til å ta den og komme opp på et noe høyere kompetansenivå. For å legge til rette for at ledere i kommunale helse- og omsorgstjenester lett kan får oversikt over ulike verktøy og kompetansetiltak for ledere vil Helsedirektoratet gis i oppdrag, sammen med relevante aktører, å utvikle dette. Økt oppmerksomhet på kjerneoppgavene, innovasjon, omstilling og bedre arbeidsdeling krever god ledelse. Regjeringen vil understøtte tillitsbasert styring og ledelse, slik at tjenestene i større grad kan drive tjenesteutvikling og prøve ut nye måter å jobbe på.
Helsedirektoratet påpeker at kontinuerlig arbeid med kvalitetsforbedring ikke blir prioritert høyt nok verken i tjenestene eller på systemnivå. En viktig grunn til dette er mangel på tid og ressurser, men også mangel på forbedringskunnskap og forskningskompetanse, tilgang til verktøy, støttefunksjoner og infrastruktur for forskning, og god innsikt i effektene av slikt arbeid. Noen opplever systematisk kvalitetsforbedring som et nytt område, der arbeidsmåte og -metoder er ukjent. Systematisk arbeid med kvalitetsforbedring, kunnskapsutvikling og forskning ses gjerne på som en aktivitet som pågår på siden av ordinær virksomhet.
Det er viktig med gode data for både planlegging, gjennomføring, forskning, evaluering og ikke minst korrigering av egen praksis. Det innebærer at hele kvalitetsforbedringssirkelen som forskrift om ledelse og kvalitetsforbedring bygger på må tas i bruk. Helsetilsynet har påpekt at tjenestene er ganske gode på å planlegge og gjennomføre tiltak, mens en i mindre grad følger opp tiltakene med evaluering og korrigering. Riksrevisjonen fant i sin undersøkelse av styrenes oppfølging av kvalitet at styrene i spesialisthelsetjenesten i liten grad etterspurte effekt av tiltak.77
For de kommunale tjenestene for psykisk helse- og rus mangler det fortsatt gode styringsdata. Helsedirektoratet påpeker at verken kommunene selv, statsforvalterne eller Helsedirektoratet har tilstrekkelig informasjon til å kunne følge med på utviklingen i tjenestene. Kommunene trenger enkel, tilrettelagt statistikk til bruk i planlegging, styring og kvalitetsforbedring.
Kommune stat-rapportering (Kostra) og Kommunalt pasient- og brukerregister (KPR) er lovpålagte rapporteringer og skal ivareta sentrale myndigheters behov for data fra kommunene. IS 24/8 er en årlig kartlegging som Sintef gjennomfører på oppdrag fra Helsedirektoratet i alle landets kommuner/bydeler. Målet med kartleggingen er å følge med på utviklingen i ressursinnsatsen i kommunalt psykisk helse- og rusarbeid over tid.
Formålet med KPR er å gi grunnlag for planlegging, styring, finansiering og evaluering av kommunale helse- og omsorgstjenester. KPR inneholder foreløpig ikke data for psykisk helse- og rusfeltet. Regjeringen vil derfor starte et arbeid med å videreutvikle KPR slik at det også inkluderer data om psykisk helse og rus. Dette vil bidra til kunnskapsutvikling og bedre kommunale tjenestedata for å følge med på utviklingen på feltet. Det er også behov for å videreutvikle Nasjonalt pasientregister (NPR) for å gi bedre og mer helhetlige forløpsdata.
3.8.4 Forskning og innovasjon
Muligheter for kunnskapsutvikling og deltakelse i forsknings- og innovasjonsaktiviteter bidrar til bedre kvalitet og pasientsikkerhet i tjenestene, bedre grunnlag for å gjøre riktige prioriteringer, mer effektiv forebygging og mer virksom behandling, samt oppdaterte og mer motiverte fagfolk. På sikt kan det gi en bedre bruk av samfunnets ressurser.
Regjeringen ønsker bedre bruk av helsedata i forskningen, flere forskningsbaserte kvalitetsforbedringsprosjekter og at klinisk forskning er en integrert del av pasientbehandlingen innenfor psykisk helse. Mer kunnskap om tjenestenes organisering, styring og ledelse, arbeidsbesparende innovasjoner i møte med knapphet på helsepersonell og implementeringsforskning blir viktig framover. Tematikken følges opp i Nasjonal helse- og samhandlingsplan.
Fordeling av forskningsmidler fra nasjonale og europeiske kilder viser at psykisk helseer det terapiområdet som mottar mest forskningsmidler, etter kreft og generell helserelevans.78 En kartlegging gjennomført i 2019 viser at det ble brukt mest forskningsmidler til forskning innenfor psykoser og schizofreni, depresjon og avhengighet. I 2021 utgjorde forskning på psykisk helsevern 11,6 prosent av samlet forskningsinnsats.79 I EUs rammeprogram for forskning og innovasjon, Horisont Europa, har det vært flere utlysninger innenfor psykisk helse i helseprioriteringen av programmet. Dette følger til dels av konsekvenser av covid-19-pandemien, og dels at området representerer en stor og voksende sykdomsbyrde i Europa.
Det må legges bedre til rette for økt kunnskapsutvikling i de kommunale helse- og omsorgstjenestene, i tråd med regjeringens Langtidsplan for forskning og høyere utdanning. Resultater fra forskning må tilgjengeliggjøres, formidles og tas i bruk. Regjeringen vil legge til rette for mer forskning som er relevant for kommunenes kunnskapsbehov, og utrede hvordan kommunene kan få bedre støtte og veiledning i sitt kunnskapsutviklingsarbeid knyttet til psykisk helse og rus.
Det nasjonale programmet for klinisk behandlingsforskning i spesialisthelsetjenesten (KlinBeForsk) skal imøtekomme behovet for flere nasjonale kliniske behandlingsstudier som er av høy kvalitet. Formålet er at flere pasienter over hele landet får et tilbud om deltakelse i behandlingsstudier. Programmet skal bidra til koordinering av kompetanse, ressurser og infrastruktur. I 2022 var det en særskilt prioritering av klinisk behandlingsforskning på barn og unges psykiske helse.
Kunnskap om effekten av tiltak er en viktig forutsetning for å kunne gjøre riktige prioriteringer. Dette innebærer at tiltak som har en dokumentert effekt, bør iverksettes fremfor tiltak der effekten er mer usikker. Som en oppfølging av Meld. St. 38 (2020–2021) Nytte, ressurs og alvorlighet, har Helse- og omsorgsdepartementet gitt Helsedirektoratet i oppdrag å utarbeide en nasjonal faglig veileder for prioritering i den kommunale helse- og omsorgstjenesten. Veilederen vil være et viktig beslutningsstøtteverktøy når kommunene skal gjøre sine prioriteringer.
Forebyggende tiltak skjer i stor grad utenfor helse- og omsorgstjenesten, noe som krever en tverrsektoriell forskningsinnsats. Se kapittel 2 for omtale av helsefremmende og forebyggende tiltak.
Riksrevisjonens undersøkelse av psykiske helsetjenester konkluderte med at arbeidet med å øke kunnskap om behandling av psykiske plager og lidelser ikke er godt nok. De fant blant annet at for flere psykiske plager og lidelser manglet det kunnskap om hvilken type behandling som har effekt.80 En generell utfordring for forskning på tiltak innenfor psykisk helse er at årsakssammenhengene er komplekse og ukjente, og at det i mindre grad enn innenfor somatikken er mulig å identifisere objektive og målbare endepunkter. Behandlingen er i tillegg mer kontekstavhengig, og det er en større bredde i tiltak og studiedesign i forskning innenfor psykisk helse, enn det som er vanlig innenfor somatikken.
Det er en økning i forskningsaktivitet knyttet til persontilpasset medisin innenfor psykisk helse.81
3.8.5 Kunnskapsbaserte tjenester
Helsepersonell skal jobbe kunnskapsbasert. Kunnskapsbasert praksis er å ta faglige avgjørelser basert på systematisk innhenting av forskningsbasert kunnskap, erfaringsbasert kunnskap og pasientens ønsker og behov i en gitt situasjon.82 Samtidig er det viktig at kunnskapsbaserte metoder tas i bruk. Det må skilles mellom hvorvidt det faktisk finnes tilstrekkelig dokumentasjon på effekt av ulike behandlingsmetoder og om kunnskapen er implementert i tjenestene. En australsk gjennomgang fra 2018 viser at vi har kunnskap om behandling for de fleste psykiske lidelser.83 Samtidig er det behov for mer forskning på pasienter i Norge og hva som skal til for å øke bruk av kunnskapen i praksis. Kunnskapen brukes ikke godt nok i tjenestene, og det er behov for å legge til rette for lokal tilpasning og effektevaluering ved implementering og spredning av innovasjoner og forskningsresultater gjennom systematisk bruk av helsedata, helsetjeneste- og implementeringsforskning.
For å kunne tilby den beste behandlingen til pasientene må tjenestene ha tilgang på oppdatert kunnskap, og de må ha rutiner for å videreutdanne personell. Det gjelder både i kommunale helse- og omsorgstjenester og i spesialisthelsetjenesten. De nasjonale pasientforløpene gir ytre rammer, mens nasjonale faglige retningslinjer gir føringer for organisering og faglig innhold i utredning og behandling av den enkelte tilstand. For å sikre god behandling må de faglige veilederne dekke de vanlige lidelsene, og de må oppdateres jevnlig. Retningslinjene må også tydeliggjøre ansvars- og oppgavedeling mellom kommuner, spesialisthelsetjenesten og andre relevante aktører.
Psykisk helsevern må ha rutiner for å undersøke effekten av behandlingen som gis. Gode effektmål inkluderer både symptom- og funksjonsnivå, og pasienter må regelmessig spørres om opplevd nytte av behandlingen. Nye medisinske kvalitetsregistre for psykisk helsevern vil bidra med nasjonal infrastruktur og data som grunnlag for systematisk arbeid med kvalitetsforbedring og pasient- og brukersikkerhet i tjenesten. Nasjonale retningslinjer og nasjonale pasientforløp for psykisk helse og rus anbefaler bruk av tilbakemeldingsverktøy i behandlingen. Med systematisk bruk av tilbakemeldingsverktøy får man kontinuerlig tilbakemelding fra den som mottar hjelp om opplevelse av endring og nytte av hjelpen. Tilbakemeldingsverktøy kan identifisere og forebygge negativt utfall av behandling, og bidra til mer tilpasset hjelp.84 Flere tjenester har tatt i bruk ulike tilbakemeldingsverktøy. Samtidig gjenstår det fortsatt et arbeid for å sikre pasienter og brukere tilgang på slike verktøy.
Helsepersonell som er oppdatert på forskning, har bedre forutsetninger for å gjøre kritiske vurderinger av både etablerte og nye diagnostiske metoder, behandlingstilbud og teknologier. I sin undersøkelse av psykiske helsetjenester fant Riksrevisjonen at mulighetene for deltakelse i forskning innenfor psykisk helsevern var dårligere enn i somatikken, når det gjelder muligheter for bistillinger og forskningspermisjon. Innenfor forskning på schizofreni er det blant annet funnet at klinisk forskning har den største betydningen på påfølgende endringer i klinisk praksis, og at de største sosiale og helsemessige gevinstene oppnås gjennom interdisiplinære forskningsteam.85
Et bedre kunnskapsgrunnlag er viktig for beslutninger om å innføre av nye metoder. Det er også viktig for utfasing av metoder som brukes i tjenesten i dag, men som ikke har ønsket effekt. Det kan for eksempel være behov for å styrke dokumentasjonen om farmakologiske eller andre behandlingsmetoder som ble tatt i bruk i tjenesten før opprettelsen av Nye metoder (se under for nærmere omtale) og før det ble innført en føring om at alle nye legemidler skal metodevurderes.
Nye metoder
Nye metoder er et system i spesialisthelestjenesten for å vurdere både innføring og eventuell utfasing av metoder basert på kunnskapsgrunnlag. Nye metoder kan i utgangspunktet vurdere alle tiltak som benyttes for å forebygge, utrede, diagnostisere og behandle sykdom, inkludert tiltak for rehabilitering av pasienter og organisering av helsetjenester. Nye metoders virkeområde er ikke avgrenset til spesifikke fagområder, men en oversikt over metodene som meldes inn, viser at metoder til behandling av psykiske lidelser kun i liten grad meldes inn for vurdering. Dette avhenger av at industrien, fagmiljøer, tjenesten, pasient- og brukerorganisasjoner m.m. melder inn aktuelle metoder for vurdering, og at det finnes et dokumentasjonsgrunnlag for å vurdere metodene, enten nasjonalt eller gjennom mini-metodevurderinger i helseforetakene.
Der det mangler et tilstrekkelig kunnskapsgrunnlag for tiltak som vurderes i Nye metoder, er det lagt til rette for at disse kan meldes inn som relevante kunnskapsbehov til program for klinisk behandlingsforskning i spesialisthelsetjenesten. Dette er en del av deres tilrettelegging for såkalt behovsidentifisert forskning. Virkemiddelet behovsidentifisert forskning kjennetegnes av prosesser der særskilte kunnskapsbehov identifiseres og utgjør grunnlaget for særskilte utlysninger av forskningsmidler. Dette virkemiddelet kan brukes innenfor alle relevante terapiområder der det er behov for mer sikker kunnskap.
Flere helseregioner har tilrettelagt for vurdering av metoder innen psykisk helsevern og tverrfaglig spesialisert rusbehandling (TSB) gjennom kobling av fagmiljøene innenfor psykisk helse- og rusbehandling og Nye metoder. Nye metoder kan være et relevant virkemiddel for å bygge opp kunnskapsbasert praksis i psykisk helsevern ved at kunnskapsgrunnlaget som foreligger for metodene gjennomgås systematisk med en metodevurdering. Denne kunnskapen kan spres ved at beslutningene i Nye metoder koordineres mot normerende produkter som behandlingsretningslinjer, veiledere m.m.
Normerende produkter
Riksrevisjonen viste i sin undersøkelse av psykiske helsetjenester til at over halvparten av nasjonale faglige retningslinjer og veiledere på psykisk helse-feltet ikke var oppdaterte de siste fire årene.86 Helsedirektoratet har et pågående arbeid med å gjennomgå normerende produkter på psykisk helse- og rusfeltet. I 2022 ble anbefalinger om bruk av kartleggingsverktøy oppdatert.
I 2023 utarbeides en oversikt med forslag til prioritering av anbefalinger som trenger oppdatering og hvilke som kan avpubliseres. Det vil også bli vurdert forbedringsmuligheter i arbeidsprosessen ved utvikling av normerende produkter.
Nasjonale medisinske kvalitetsregistre
Siden 2019 har det vært en stor satsing på utvikling av nye nasjonale kvalitetsregistre innen psykisk helsevern. I 2022 fikk tre nye kvalitetsregistre innen psykisk helsevern nasjonal status. Se boks 3.17 for hvilke. Kvalitetsregister for psykisk helsevern for barn og unge søkte nasjonal status i 2022. Norsk kvalitetsregister for behandling av spiseforstyrrelser fikk nasjonal status i 2015.
Medisinske kvalitetsregistre inneholder strukturert informasjon om utredning, behandling og oppfølging, som gir mulighet til å vurdere kvaliteten i pasientbehandlingen. Kunnskap fra kvalitetsregistrene skal bidra til bedre kvalitet og pasientsikkerhet. Et nasjonalt register gjør det vesentlig enklere å vurdere om egen praksis er i tråd med nasjonale faglige retningslinjer, og om behandlingen har ønsket effekt. Kvalitetsregistre avdekker også om det er uønsket variasjon i behandlingstilbudet i Norge. Kvalitetsregistrene er en viktig kilde for å kunne forske på effekt av ulike behandlingstiltak.
Boks 3.17 Nye kvalitetsregistere innen psykisk helsevern
Nasjonalt kvalitetsregister for elektrokonvulsiv terapi (ECT). ECT er en behandlingsmetode mot enkelte psykiske lidelser, og ECT-registeret skal kartlegge effekt, bivirkninger og egenopplevelse av å motta behandlingen.
Kvalitetsregisteret for alderspsykiatri (KVALAP). Registeret ble opprettet for å bidra til bedre utredning og behandling av eldre med psykiske lidelser, forskning og kvalitetsarbeid.
Nasjonalt kvalitetsregister for voksne pasienter innen psykisk helsevern. Registeret skal omfatte alle voksne pasienter i psykisk helsevern, og vil gi verdifull innsikt i effekten av behandlingen som gis ved norske sykehus.
Nasjonale tjenester i spesialisthelsetjenesten
Nasjonale tjenester er en fellesbetegnelse for nasjonale behandlingstjenester, flerregionale behandlingstjenester og nasjonale kompetansetjenester i spesialisthelsetjenesten. Nasjonale og flerregionale behandlingstjenester omfatter høyspesialisert behandling som bør sentraliseres til ett eller to steder i landet. Sentralisering av behandlingstilbudet skal bidra til helsemessige gevinster i form av bedre prognose og livskvalitet for pasienten, økt kvalitet og kompetanse i behandlingen samt bedre nasjonal kostnadseffektivitet.
En nasjonal kompetansetjeneste skal innenfor en periode på fem eller ti år sikre nasjonal kompetanseoppbygging og kompetansespredning innenfor sitt spesifiserte fagområde. Etablering av en nasjonal kompetansetjeneste medfører ikke sentralisering av pasientbehandling eller kompetanse, men tjenesten skal bidra til å heve kompetansen på området nasjonalt. Målet er at kompetansetjenestens fagområde etter endt funksjonstid kan ivaretas i alle helseregioner som en del av det ordinære tjenestetilbudet, men med mulighet for å videreføres i regi av de regionale helseforetakene som nasjonalt kvalitets- og kompetansenettverk, senter eller annen form.
System for nasjonale kompetansetjenester skal være et dynamisk system med mulighet for å etablere tjenester på områder med behov for kompetanseoppbygging og spredning, herunder psykisk helsevern og rus.
De regionale helseforetakene har ansvar for å søke om godkjenning til å etablere nye nasjonale tjenester. Flere av dagens kompetansetjenester innen psykisk helsevern ble etablert for om lag ti år siden. Dette gjelder Samisk nasjonal kompetansetjeneste – psykisk helsevern og rus (SANKS), Nasjonal kompetansetjeneste for personlighetspsykiatri og Nasjonal kompetansetjeneste for samtidig rusmisbruk og psykisk lidelse (ROP). Rammene for etablering og oppretting av de nasjonale kompetansetjenestene vil omtales i Nasjonal helse- og samhandlingsplan. Det vil i planperioden være relevant at de regionale helseforetakene vurderer behov for kompetansetjenester på områder som understøtter målene i planen.
Nasjonale og regionale kompetansesentre utenfor spesialisthelsetjenesten
I tillegg til nasjonale kompetansetjenester i spesialisthelsetjenesten, er det en rekke nasjonale og regionale kompetansesentre innen psykisk helse, rus og vold utenfor spesialisthelsetjenesten. Disse er viktige i utviklingen av kompetanse innenfor psykisk helse, rus og vold. I tillegg er de sentrale kunnskapsleverandører til tjenestene, bidragsytere når kunnskap skal implementeres i tjenestene, og faglige rådgivere til offentlige myndigheter og tjenesteapparatet. Sentrene skal være en tjeneste både for tjenestene og for den forebyggende og helsefremmende virksomheten i kommunene.
Sentrene skal drive eller delta i oppsummering av forskning på eget område, delta i praksisnær og praksisrelevant forskning og delta i relevante forskningsnettverk. Helsepersonellkommisjonen mener det er et urealisert potensial i kompetansesentrene og kompetansetjenestene. Kommisjonen mener det er behov for å utrede hvordan de kan utvikles, ved at sentrene knyttes nærmere til helse- og omsorgstjenesten for å hjelpe til med å heve kvaliteten på tjenestetilbudet i kommunene og spesialisthelsetjenesten.
Regjeringen vil i planperioden utrede hvordan kommunene kan få bedre støtte og veiledning i sitt arbeid knyttet til psykisk helse og rus. I den forbindelse skal det vurderes om kompetansesentrene er organisert på mest hensiktsmessige måte. Helse- og omsorgsdepartementet skal, i samråd med berørte departementer, utrede en mer samlet organisering av kompetansesentrene utenfor spesialisthelsetjenesten med mål om å etablere et mer helhetlig system for bedre og mer koordinert støtte til kommunesektoren. Utredningen legger til grunn en desentralisert struktur med kompetansemiljø nær tjenestene. Regjeringen vil komme tilbake til Stortinget om saken på en egnet måte.
BarnUnge21-strategien, som ble ferdigstilt i 2021, anbefalte også en gjennomgang av kunnskaps- og kompetansesesentrenes rolle i kunnskapsproduksjon, kunnskapsformidling og kunnskapsanvendelse, med sikte på å tydeliggjøre deres mandat og roller i en helhetlig og kunnskapsbasert oppvekstpolitikk. Det ble anbefalt at gjennomgangen skulle se nærmere på hvorvidt alle fagområder er dekket, og hvorvidt organiseringen bidrar til at barn og unge får et likeverdig, trygt og effektivt tilbud uavhengig av geografi. Denne anbefalingen vil bli vurdert i den varslede utredningen om en mer samlet organisering av kompetansesentrene utenfor spesialisthelsetjenesten. Helse- og omsorgsdepartementet samarbeider med blant annet Barne- og familiedepartementet om hvordan anbefalingen skal følges opp.
Boks 3.18 Tematisk organisering
Regjeringen har nedsatt et ekspertutvalg som skal utrede en sterkere tematisk organisering av psykisk helsevern. Formålet er å sikre god kvalitet i tjenesten og sørge for at pasienter får rask tilgang på riktig behandling. Utvalget skal levere rapport innen 15. september 2023. Ekspertutvalgets arbeid vil konsentrere seg om kvalitet i behandlingen og i organiseringen av tjenesten.
Mennesker med psykiske lidelser har gjerne sammensatte sykdomsbilder og kan tilfredsstille kriterier for ulike diagnoser på ulike tidspunkt. En for stram tematisk organisering knyttet til spesifikke diagnoser vil gi fragmentert behandling for pasienter med komplekse tilstander, og det kan medføre en skjevfordeling av fagekspertise. Psykisk helsevern kan ikke organiseres fullt ut tematisk, men organiseringen kan legge til rette for at pasientene får målrettet behandling for sin lidelse.
I Bergen er det utviklet et intensivt behandlingstilbud for pasienter med tvangslidelse (OCD) der eksponeringsterapi med responsprevensjon gjennomføres i løpet av fire dager. Fleksibelt oppsøkende tverrfaglige team (FACT) har vist seg effektive for pasienter med alvorlig psykisk lidelse med eller uten samtidig rusmiddellidelse. Både OCD- og FACT-team er nå etablert rundt om i landet. I psykisk helsevern for barn og unge er det flere steder etablert egne team for utredning av autismespekterforstyrrelser, og alle helseregioner har etablert spesialiserte tilbud for utredning og behandling av nyoppdaget psykoselidelse.
Ekspertutvalget vil utrede om det finnes andre kliniske områder, tilstander eller pasientgrupper som kan dra nytte av en mer tematisk organisering av behandlingstilbudet. Siden mange pasienter har et langvarig forløp som innebærer vekslende kontakt med den kommunale helse- og omsorgstjenesten og psykisk helsevern er det nødvendig å etablere modeller for smidig samarbeid som gir kontinuitet i pasientbehandlingen på tvers av forvaltningsnivåer.
Helseforetakene rapporterer om økning i antall henvisninger til psykisk helsevern. Behandlere rapporterer at de bruker uforholdsmessig mye tid på vurdering av nye pasienter, utredninger og rapportering til nasjonale pasientforløp. En forenkling av rutiner for inntak og utredning vil redusere tiden behandlere bruker på denne delen av forløpet. Inntak av pasienter kan bli mer differensiert, slik at pasienter raskere kommer til egnet sted for videre behandling. For å bruke behandlerressurser best mulig må pasienter som ikke lenger har behov for behandling, eller der man ser at andre tilbud vil passe bedre, avsluttes i psykisk helsevern. Differensiert inntak og prioritering underveis i forløpet kan frigjøre personellressurser til å gi flere pasienter rett behandling for sin psykiske lidelse. Dette er noe ekspertutvalget vil vurdere nærmere.
Fotnoter
Riksrevisjonen, 2021.
Pasient- og brukerombudet, 2022.
Nøkleby m. fl., 2021.
Surén m. fl., 2022.
Ose og Kaspersen, 2022.
Tesli m.fl., 2023.
Pasient- og brukerombudet, 2022.
Kaspersen og Ose, 2022.
Helsedirektoratet, 2021d.
Smith m. fl., 2022; Knapstad m.fl., 2020.
Helsedirektoratet, 2022b.
SSB, 2020a.
Texmon, 2022; Bjørland og Brekke, 2015.
Dahli m. fl., 2021.
Rugkåsa, 2020.
Fra 2017 ble finansieringen ikke lenger knyttet til polikliniske takster, men til aggregerte opphold, som kan bestå av flere kontakter og takster samme dag. Dette kan ha medført en reduksjon i rapporteringen av ikke-refusjonsberettigede kontakter. Kravet om rapportering av P-takster utgikk i 2018. Overgangen til ISF kan også ha gitt tekniske utfordringer i rapporteringen av aktivitetsdata til NPR.
Ipsos, 2018.
Van Daele, 2020.
Kantar, 2021.
Ose og Kaspersen, 2021.
Marciniak m. fl., 2020; Eisenstadt m. fl., 2021.
Tong m. fl., 2021.
Hamilton m. fl., 2018.
Medietilsynet, 2022.
Barneombudet, 2022.
Ukom, 2022.
Fyhn m. fl., 2021.
Helse Sør-Øst, 2022; Surén m. fl., 2022.
Surén m. fl., 2022.
Helsedirektoratet, 2017a.
Franko m. fl., 2013.
Helsedirektoratet, 2017a.
Helsedirektoratet, 2018a.
Nordlandssykehuset, 2023.
Arbeids- og velferdsetaten, 2023.
Forsetlund m. fl., 2023; Reme m. fl., 2016.
Aas, 2022.
Forsetlund m. fl., 2023.
Forsetlund m. fl., 2023.
Helse- og omsorgstjenesteloven, 2011, § 3-3.
Helse- og omsorgstjenesteloven, 2011, § 1-1.
Helsedirektoratet, 2014.
Aakvaag og Strøm, 2019.
Dale m. fl., 2023.
Jf. helse- og omsorgstjenesteloven § 3-3 a, spesialisthelsetjenesteloven § 2-1 f og tannhelsetjenesteloven § 1-3 c
Dale m. fl., 2023.
NOU 2017: 12.
NOU 2020: 17.
Riksrevisjonen, 2022.
Europarådets konvensjon om vold mot kvinner og vold i nære relasjoner (Istanbulkonvensjonen) trådte i kraft i Norge 1.november 2017. Formålet med konvensjonen er å forebygge og bekjempe alle former for vold mot kvinner og vold i nære relasjoner, å beskytte rettighetene til kvinner som er utsatt for slike overgrep og å fremme nasjonalt og internasjonalt samarbeid mot overgrep
Helsedirektoratet, 2016b.
Helsedirektoratet, 2016b.
Helsedirektoratet, 2016a.
Helse- og omsorgsdepartementet, 2020.
Tørmoen m. fl., 2020.
Nasjonalt senter for selvmordsforskning -og forebygging, 2020; Muehlenkamp m. fl., 2012.
Sommerfeldt og Skårderud 2009; Gratz, 2003.
Helsedirektoratet, 2017c.
Helsedirektoratet, 2023.
Helsepersonelloven, 1999, § 2-10
Barne-, ungdoms- og familiedirektoratet, u.å.b.
Melhus og Broderstad, 2020.
Hansen og Skaar, 2021.
Eriksen, 2020.
Eriksen m. fl., 2021.
Støren, og Rønning, 2021.
Neupane m.fl., 2022.
Walås, 2017.
I helsekategorien «mental helse» ligger forskning innen depresjon, schizofreni, psykoser og personlighetsforstyrrelser, avhengighet, selvmord, angst, spiseforstyrrelser, læringsvansker, bipolar lidelse, autisme og studier innen normal psykologi, kognitiv funksjon og adferd.
Wiig og Olsen, 2022.
Riksrevisjonen, 2021.
Norges forskningsråd, 2023.
Helsebiblioteket, 2021.
Australian Psychological Society, 2018.
Hjertø, 2023.
Wooding m. fl., 2014.