Del 2
Oppsummering
9 Departementets oppsummering
Denne meldingen er den syvende i rekken av årlige meldinger til Stortinget om kvalitet og pasientsikkerhet. En helsetjeneste av god kvalitet handler om at tjenestene som tilbys er virkningsfulle, trygge og sikre, involverer brukerne og gir dem innflytelse, er samordnet og preget av kontinuitet, utnytter ressursene på en god måte og er tilgjengelige og rettferdig fordelt.
Årsmeldinger og rapporter fra Pasient- og brukerombudene, Statens helsetilsyn, Norsk pasientskadeerstatning, Statens undersøkelseskommisjon og Helseatlasene gir ikke et samlet bilde av kvaliteten på tjenesten, men bidrar til åpenhet og innsikt i risikoområder som fordrer oppmerksomhet og oppfølging for å sikre befolkningen likeverdig tilgang til en helse- og omsorgstjeneste av god kvalitet.
De nasjonale og internasjonale kvalitetsindikatorene nyanserer bildet og muliggjør å følge med på utviklingen over tid på ulike kvalitetsdimensjoner. De årlige meldingene har gjennomgående vist at Norge i internasjonal sammenheng har høy forventet levealder og gode resultater på overlevelse på behandlingsbare tilstander, men har forbedringspotensiale på informasjon, tilgjengelighet, medvirkning og pasientsikkerhet. Gjennomgående utfordringer som er avdekket gjennom meldingene er at mangelfull samhandling, koordinering, kommunikasjon og medvirkning bidrar til pasientskader, unødvendig ventetid og ekstra belastning for pasienter og brukere.
Helse- og omsorgsdepartementet har det overordnede ansvaret for at befolkningen får likeverdig tilgang til helse- og omsorgstjenester av god kvalitet. Denne meldingen inngår i kunnskapsgrunnlaget for departementets arbeid med stortingsmeldinger, handlingsplaner og strategier. Utfordringene på de konkrete fagomådene som kildene peker på, svares ut i oppfølgingen av stortingsmeldinger, proposisjoner, handlingsplaner og strategier som denne regjeringen har lagt fram. Se vedlegg for samlet oversikt. Meldingen avdekker også risikoområder som kommuner, helseforetak og private tjenesteytere forventes å bruke som kunnskapsgrunnlag i planlegging, utøvelse, evaluering og korrigering av helse- og omsorgstjenester.
9.1 Hovedtrekk fra de ulike kildene
Ifølge OECDs kvalitetsindikatorer er Norge i beste tredel av OECD-landene på resultatindikatorer som viser overlevelse på behandlingsbare tilstander som hjertesykdommer, hjerneslag og noen krefttyper. For fem års overlevelse etter leukemi hos barn er Norge imidlertid blant den dårligste tredelen av OECD-landene.
Norge er i midtre tredel på indikatorer relatert til innleggelse i sykehus for tilstander som kunne vært unngått ved forebygging i primærhelsetjenesten, ulike tilstander relatert til pasientsikkerhet (komplikasjoner og infeksjoner) og forskrivning av antibiotika. Norge er i dårligste tredel på indikatorer som er relatert til pasientmedvirkning og tid hos fastlegene, samt psykisk helsevern og influensavaksine til de over 65 år.
Resultatene på OECD sine indikatorer samsvarer med utfordringer avdekket i nasjonale kvalitetsindikatorer og øvrige kilder i del I. Pasient- og brukerombudene har i 2019 særlig rettet oppmerksomhet mot utfordringer pasienter med psykiske helseproblemer står ovenfor når det gjelder tilgang til og innhold i tjenestene, samt samhandling om pasientene. Andre tema som trekkes fram av ombudene er bedre informasjon og medvirkning, mangelfull samhandling, fastlegeordningen, økt kompetanse på saksbehandling og klagesakbehandling, rehabilitering og hjemmetjenester. Ombudene viser også til fylkesmennenes landsomfattende tilsyn om utlokalisering av pasienter i somatisk spesialisthelsetjeneste. I 2019 påviste tilsynet lovbrudd hos 8 av 10 helseforetak for deres håndtering av pasienter som, på grunn av mangel på plass, ble flyttet til en annen sengepost enn vedkommende opprinnelig skulle på.
Både Statens helsetilsyn og Statens undersøkelseskommisjon for helse- og omsorgstjenesten (Ukom) utarbeider rapporter som bidrar til læring på tvers av helseforetak og tjenestenivå. Helsetilsynet har blant annet undersøkt tilsynssaker mot leger i allemenpraksis som gjelder kreftsykdom for å se om det finnes fellestrekk som kan medvirke til læring og forbedring i helsetjenesten. Ukom ble etablert i mai 2019 og mottok 532 varsler og 83 bekymringsmeldinger første halvår. Ukoms undersøkelser tar utgangspunkt i hendelser og forhold som kan ha relevans for alle som yter tilsvarende tjenester. Ukom tar ikke stilling til sivilrettslig eller strafferettslig skyld og ansvar, men kartlegger hva som skjedde for å kunne peke på årsakssammenhenger og systemfeil som kan være viktige for å forebygge nye alvorlige hendelser. Ukom har gått inn i fem tema første halvår og har publisert rapporter om tidlig diagnostikk og behandling av alvorlig febersyke barn og legemiddelrelaterte dødsfall i psykisk helsevern.
Norsk pasientskadeerstatning (NPE) sine erstatningskrav og medholdssaker gir i likhet med tilsynssaker og varsler til Statens helsetilsyn og Statens undersøkelseskommisjon kunnskap som er relevant for helsetjenestens arbeid med pasientsikkerhet og kvalitetsforbedring. NPE publiserer jevnlig rapporter og artikler basert på eget materiale og legger til rette for å bruke NPE-saker til forskning og studentoppgaver. I 2019 publiserte de blant annet rapporten «Ti år med privat helsetjeneste – tannbehandling» og resultater fra en gjennomgang av vedtak i NPE fra 2012 til 2016. NPE har i artikler og rapporter belyst fødselsomsorgen.
I 2019 ble Helseatlas for gynekologi og Helseatlas for fødselshjelp offentliggjort av Senter for klinisk dokumentasjon og evaluering (SKDE). Til tross for at det foreligger en faglig veileder utarbeidet av Norsk gynekologisk forening, dokumenterer de to helseatlasene til dels stor og uberettiget variasjon i praksis.
I 2019 var det en nedgang i andel helsetjenesteassosierte infeksjoner både i sykehus og sykehjem. Helsetjenesteassosierte infeksjoner er sammen med legemiddelrelaterte skader og kirurgiske komplikasjoner de hyppigst forekommende pasientskadene som avdekkes i den årlige beregningen av omfanget av pasientskader i norske sykehus ved bruk av journalgranskningsmetoden Global Trigger Tool. Selv om det statistisk er en nedadgående trend i omfanget av pasientskader fra 2012 til 2019 så var 12,4 prosent av inneliggende somatiske pasientopphold forbundet med skade i 2019.
Antibiotikaresistens er en av de største utfordringene vi står ovenfor i moderne medisin, både nasjonalt og internasjonalt. Bruk av bredspektret antibiotika i både sykehus og allmennpraksis er for høy i Norge, selv om utviklingen går i riktig retning. Alle de fire helseregionene har hatt reduksjon i bruken fra 2012 til 2019, men nedgangen på totalt 15,8 prosent er langt fra målet om en reduksjon på 30 prosent innen utgangen av 2021. Forskrivning fra allmennpraksis og legevakt står for rundt 80 prosent av antibiotikabruken i Norge. På landsbasis var nedgangen i antall utskrevne resepter på 26,7 prosent i perioden 2012 til 2018, men økte noe igjen i 2019. Nasjonal handlingsplan mot antibiotikaresistens i helsetjenesten er forlenget med ett år og det vil komme en ny plan. Handlingsplan for bedre smittevern, med formål om å redusere helsetjenesteassosierte infeksjoner varer fram til 2023.
På alle nasjonale kvalitetsindikatorer finner man betydelig variasjon både mellom helseforetak, kommuner og fylker. I kommunehelsetjenesten er variasjon også naturlig på grunn av ulike lokale og kontekstuelle forhold, men på flere av indikatorene er det grunn til å stille spørsmål om variasjonen er uønsket stor.
Det er økende behov for avansert og tverrfaglig helsehjelp i helse- og omsorgstjenestene. Innenfor de kommunale helse- og omsorgstjenestene ser vi på nasjonalt nivå en forbedring på flere av indikatorene som er viktige for kvalitet og pasientsikkerhet. Andelen årsverk i helse- og omsorgssektoren med helse- og sosialfaglig utdanning økte i 2019. Flere sykehjemsbeboere ble vurdert av lege, flere har hatt legemiddelgjennomgang, og flere har fått vurdert sin ernæringsstatus. Selv om utviklingen går i riktig retning på nasjonalt nivå er variasjonen stor mellom fylkene og kommunene.
9.2 Mål og virkemidler
Mål og tiltak i de årlige stortingsmeldingene har vært knyttet til Regjeringens visjon om pasientens helsetjeneste, samt ledelse, system og kultur for bedre pasientsikkerhet. Åpenhet og læring har vært førende verdier. Målene må bygge på de identifiserte utfordringene. Basert på de gjennomgående utfordringene som er avdekket gjennom meldingene er det god grunn til å videreføre de overordnede målene for kvalitet og pasientsikkerhet som ble presentert i Meld. St. 9 Kvalitet og pasientsikkerhet 2018:
Pasientens helsetjeneste
Åpenhet, læring og forbedring
Målrettet og samordnet innsats for kvalitet og pasientsikkerhet
Pasientens helsetjeneste handler om at pasientene får rask, trygg og god helsehjelp når de trenger det og at de får medvirke i egen helsehjelp. Pasienters erfaringer og tilbakemeldinger skal alltid lyttes til og må inngå i alt kvalitetsforbedringsarbeid. Den kunnskapen og de erfaringene som til enhver tid foreligger, må brukes systematisk. Mer åpenhet og deling av både gode resultater og uønskede hendelser vil bidra til et bedre tilbud til pasienter og brukere og færre pasientskader. Den enkelte virksomhet må arbeide målrettet og systematisk og bygge en kultur for åpenhet, læring og forbedring. Ledelsesforankring og medvirkning fra medarbeidere, brukere og pårørende er grunnleggende i en slik forbedringskultur.
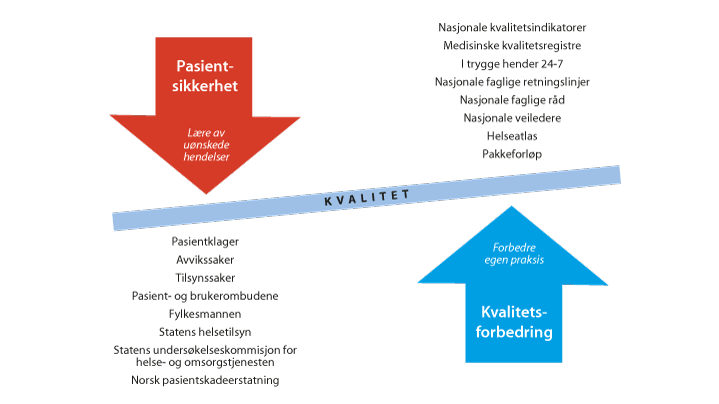
Figur 9.1 Aktuelle kunnskapskilder for helse- og omsorgstjenesten i arbeidet med pasientsikkerhet og kvalitetsforbedring og som grunnlag for etterlevelse av forskrift om ledelse og kvalitetsforbedring
Forskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten og Nasjonal handlingsplan for pasientsikkerhet og kvalitetsforbedring er sentrale virkemidler for å nå målene. I det følgende gis det en nærmere omtale av etterlevelsen av forskriften og oppfølging av handlingsplanen.
9.2.1 Etterlevelse av forskrift om ledelse og kvalitetsforbedring
Forskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten er et viktig verktøy for ledere i offentlig og privat helsetjeneste som skal sikre at virksomhetene leverer faglig forsvarlige helse- og omsorgstjenester og arbeider systematisk med kvalitetsforbedring og pasientsikkerhet. Forskriften omtaler følgende elementer som grunnleggende i et styringssystem: Planlegge, gjennomføre, evaluere og korrigere. Statens helsetilsyn har gjennom sin virksomhet erfaringer med etterlevelse av forskriften i helse- og omsorgstjenesten. Nedenfor gis en nærmere omtale av Helsetilsynets erfaringer samt en omtale av status for de regionale helseforetakenes etterlevelse av forskriften. Innledningsvis beskrives hvordan forskriften kan anvendes i arbeidet med helseberedskap og som kan være nyttig i det videre arbeidet med oppfølgingen av koronapandemien.
Helseberedskap
I Nasjonal helseberedskapsplan fra Helse- og omsorgsdepartementet gis det en beskrivelse av kvalitets- og forbedringsarbeidet innenfor samfunnssikkerhet og beredskap. Planen illustrerer hvordan forskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten kan brukes i det systematiske arbeidet med helseberedskapen.
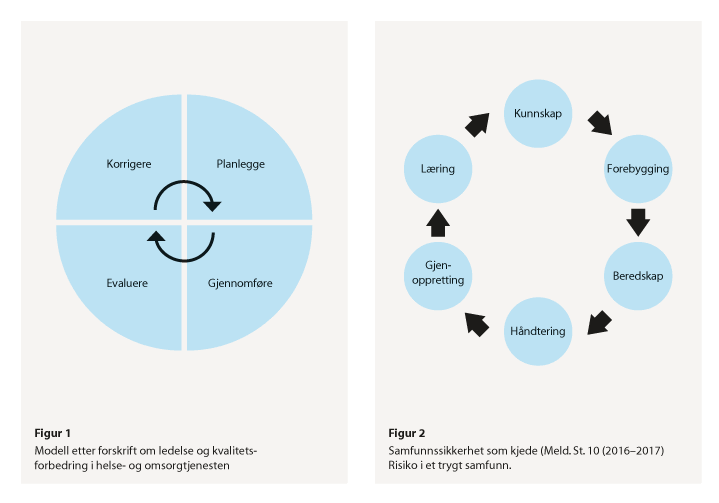
Figur 9.2 Figur 1: Modell etter forskrift om ledelse og kvalitetsforbedring og Figur 2: Modellen anvendt på området samfunnssikkerhet
Ifølge Nasjonal helseberedskapsplan skal alle virksomheter i helse- og omsorgssektoren ha kunnskap om hvilke verdier de forvalter og skaffe seg oversikt over hendelser som kan føre til ekstraordinære belastninger. Eksempler på aktuelle oversikter og analyser er overordnete risiko- og sårbarhetsvurderinger i helse- og omsorgssektoren, krisescenarioer utgitt av Direktoratet for samfunnssikkerhet og beredskap, Nasjonal trusselvurdering fra Politiets sikkerhetstjeneste og risikovurderinger fra Folkehelseinstituttet og Vitenskapskomiteen for mat og miljø. Forebygging er sentralt i alt beredskapsarbeid og innebærer blant annet at virksomheter som har planplikt etter helseberedskapsloven også har plikt til å gjennomføre risiko- og sårbarhetsanalyser samt iverksette tiltak. Videre forventes det at alle virksomheter i helse- og omsorgssektoren har beredskapsplaner i tråd med forskrift om krav til beredskapsplanlegging og beredskapsarbeid mv. Alle virksomheter i helse- og omsorgssektoren skal benytte sine forberedte systemer for håndtering, varsling og kommunikasjon, kriseledelse og rapportering. I arbeidet med helseberedskap er også gjenoppretting viktig. Alle virksomheter skal ha forberedt langsiktige tiltak for å gjenopprette funksjoner og bidra til normalisering etter hendelser. Læring, både av mindre og større hendelser, er grunnleggende i forbedringsarbeidet. Alle virksomheter forventes derfor å jobbe systematisk med å følge opp læringspunkter fra hendelser og øvelser. Scenariobaserte øvelser som bygger på risikoanalyser og erfaringer fra tidligere hendelser og øvelser skal bidra til at personell har forutsetninger for å løse sine oppgaver. Virksomhetene forventes å dokumentere hvordan de gjør dette og hvordan de benytter erfaringer fra hendelser og øvelser i utformingen av nye øvelser og rutiner.
Etterlevelse i helse- og omsorgstjenesten
Statens helsetilsyn bidrar til å identifisere risikofaktorer i helse- og omsorgstjenesten gjennom undersøkelser av de alvorlige hendelsene som varsles. I oppfølgingen etterspør Helsetilsynet om nødvendige tiltak blir iverksatt for å bedre pasientsikkerheten og kvaliteten, i tråd med ansvaret forskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten pålegger virksomhetens ledelse. Både den kommunale helse- og omsorgstjenesten og spesialisthelsetjenesten blir på denne måten utfordret til å iverksette og følge opp risikoreduserende tiltak etter å ha mottatt rapport etter tilsynet, men det forventes også at vurderinger gjøres fortløpende og at eventuelle tiltak kan settes inn før resultatene fra Helsetilsynets rapport foreligger.
Det er Statens helsetilsyns erfaring at virksomhetene i all hovedsak har implementert regelverket, samtidig som det er ulikheter i hvor langt virksomhetene er kommet i arbeidet med forskriften. Ifølge Helsetilsynet kan det også skorte på etterlevelsen. Det er flere årsaker til dette, for eksempel oppgir flere virksomheter mangel på ressurser eller mangel på nyttige verktøy. Helsetilsynet ser at forbedringsarbeid ofte er planlagt i tråd med forventningene, men at det kan svikte når det gjelder å ta i bruk erfaringer fra medarbeidere, pasienter og pårørende. Samtidig erfarer Helsetilsynet at grundig og systematisk oppfølging av alvorlige hendelser avdekker forbedringsområder og stimulerer til forbedringsarbeid. I det følgende gis det eksempler fra helse- og omsorgstjenesten.
Det ble i en kommune avdekket at flere pasienter på et sykehjem over tid var gitt legemidler som ikke var rekvirert av lege. Videre hadde pasientene også fått flere legemidler enn det som var rekvirert til dem. Selv om feilene var begått av en enkelt ansatt, vektla Statens helsetilsyn at avvikene i legemiddelhåndteringen skjedde over en tidsperiode på flere måneder, i strid med gjeldende rutiner uten at avvikene ble avdekket. Helsetilsynet viste også til at administreringen av legemidler ble dokumentert i pasientjournaler uten at virksomheten avdekket svikten. Videre ble det vist til at det ble gjort registreringer av både manko og pluss i legemiddelregnskapet ved uttak av ulike legemidler, men at heller ikke disse avvikene ble fanget opp av ledelse/virksomheten. Samlet framsto den påpekte svikten ved legemiddelhåndteringen ved sykehjemmet som gjennomgående, og Helsetilsynet vektla at risikoen for svikt er stor ved manglende styring og kontroll med legemiddelhåndteringen. Sykehjemmet hadde på de tidspunktene feilene skjedde både skriftlige prosedyrer og interne retningslinjer for håndtering av legemidler. Til tross for dette synes ikke virksomheten å ha fulgt egne prosedyrer i praksis. Registreringer av avvik i legemiddelregnskapet ble ikke fanget opp ved kontroller. Ledelsen ved sykehjemmet var kjent med at metodebok for administrering av legemidler bare delvis ble fulgt opp av de ansatte ved sykehjemmet. Til tross for dette, ble det ikke igangsatt tiltak fra virksomhetens side før den aktuelle tilsynssaken ble opprettet.
Noen framtredende funn etter et landsomfattende tilsyn med somatiske helsetjenester til utlokaliserte pasienter1, kan tyde på mangelfull systematisk styring av kritiske områder i mange av helseforetakene. Kompleksiteten i spesialisthelsetjenesten er generelt stor, med mange og mer spesialiserte profesjonsgrupper involvert, avansert utstyr og teknologi og økende behov for kommunikasjon og samhandling. Utlokalisering av pasienter innebærer at kravene til sikkerhetstiltak øker, og ledere og medarbeidere må derfor ha skjerpet bevissthet om risikostyring og risikohåndtering, inkludert skjerpet bevissthet om strukturer som støtter opp om samhandling og samarbeid mellom personell og ulike organisatoriske enheter. Nedenfor følger eksempler fra spesialisthelsetjenesten der Helsetilsynet erfarer at helseforetak har fulgt opp med risikoreduserende tiltak slik forskriften forutsetter.
2 av 10 HF har identifisert utlokalisering som et risikoområde som styres og følges opp særskilt. Eksempler på risikoreduserende tiltak som er iverksatt:
HF har identifisert utlokalisering av pasienter som et risikoområde, og satt i verk risikovurderende tiltak.
Det er gitt føringer for hvilke pasienter som utlokaliseres, praksis er i all hovedsak i samsvar med HFs seleksjonskriterier.
Beslutningen om at pasienten kan utlokaliseres, blir tatt av lege med relevant fagspesifikk kompetanse i samråd med sykepleier.
Det er gitt føringer for medisinsk- og sykepleiefaglig planlegging og formidling av opplysninger om pasienten til mottakende sengepost.
Ledelsen følger med på at de iverksatte tiltakene fungerer som forutsatt og at forbedringer blir gjort når det er nødvendig.
Følgende eksempel om samarbeid ved oppfølging av kritisk syke pasienter, viser også betydningen av risikovurdering. En pasient med alvorlig lungesykdom ble innlagt i sykehus på medisinsk sengepost med to sykepleiere på vakt som ikke hadde anledning til å forlate sengeposten. Pasienten hadde behov for tett oppfølging av sykepleier og kontinuerlig tilførsel av oksygen. Han hadde også behov for nødvendig behandling ved en radiologisk avdeling. Han ble derfor transportert av en portør og fikk med seg en transportabel oksygenkolbe med begrenset oksygenmengde. Portørene hadde rapportert til ledelsen om sine erfaringer med at oksygenkolbene gikk tomme. Helsepersonellet på radiologisk avdeling hadde ikke kompetanse til å følge med på at oksygenkolben gikk tom og at pasienten ble dårligere. Han fikk alvorlige respirasjonsproblemer og døde under behandlingen da gjenopplivningsforsøk ikke lyktes. Helsetilsynet konkluderte med at virksomheten ikke hadde sikret at kritisk syke pasienter fikk forsvarlig helsehjelp ved transport innad i sykehuset og under behandling ved andre avdelinger.
Tilsynet avdekket svikt i etterlevelse av forskrift om ledelse og kvalitetsforbedring:
Det var ikke gjennomført risikovurderinger for å sikre forsvarlig helsehjelp ved transport av pasienter innad i sykehuset.
Det var ikke planlagt med tilstrekkelige ressurser til at personell med rett kompetanse både kunne følge pasienter til undersøkelser og samtidig ivareta behovene i avdelingen.
Det manglet tydelige retningslinjer for å sikre at pasientene skulle få forsvarlig helsehjelp under transporten og mens undersøkelsen/behandlingen pågikk.
Det var ikke sørget for nødvendig opplæring av annet helsepersonell som kunne overta ansvaret.
Erfaringer fra sykepleierne om at bemanningen ikke tillot at de kunne forlate posten var ikke benyttet i planleggingen av driften.
Erfaringer fra medarbeiderne om at oksygenkolbene rutinemessig gikk tomme, var ikke blitt benyttet i planlegging av driften.
Dødsfallet ble meldt som internt avvik, og det ble gjennomført systematisk avvikshåndtering sammen med de involverte.
Sammen med oppfølging av tilsynssaken bidro den interne avvikshåndteringen til at utfordringene på nytt ble aktualisert, og relevante tiltak for å redusere risiko for pasientgruppen ble identifisert og iverksatt.
Helsetilsynet erfarer at ledere på ulike nivåer opplever ulike forventninger fra overordnede og medarbeidere og har ofte manglende støtte, hensiktsmessige verktøy og ressurser til å «holde trykket» over tid i forbedringsarbeidet. Forbedringsprosesser må også ta høyde for uforutsette endringer som at ansatte slutter, retningslinjer endres, omorganisering mm. Helsetilsynet ser at erfaring med tidligere prosesser er til stor hjelp, og har inntrykk av at spesialisthelsetjenesten har kommet lenger enn den kommunale helse- og omsorgstjenesten i arbeidet. Det er særlig systematisk evaluering og korrigering som er blant utfordringene som Helsetilsynet avdekker. Hendelser som involverer flere virksomheter eller tjenestenivåer, og som forutsetter samarbeid og gjensidige retningslinjer, er ofte mer krevende å følge opp. Det er i tillegg en utfordring dersom retningslinjer og prosedyrer utarbeides av personell som ikke har tilstrekkelig praktisk erfaring og unnlater å involvere fagmiljøet. Evne til å formidle at retningslinjer er et risikoreduserende tiltak er også en forutsetning for å lykkes.
Etterlevelse i spesialisthelsetjenesten
I foretaksprotokollen for 2020 stilte Helse- om omsorgsdepartementet krav om at de regionale helseforetakene rapporterer på etterlevelse av forskriften om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten, hvordan den årlige gjennomgangen er lagt opp og erfaringer så langt.
Rapporteringen tyder på at forskriften er implementert i alle de regionale helseforetakene og i helseforetakene, men at det er stor variasjon i hvor langt de er kommet. Forskrift om ledelse og kvalitetsforbedring erstattet fra 2017 forskrift om internkontroll i helse- og omsorgstjenesten. Tilbakemeldingene kan tyde på at enkelte virksomheter ennå ikke har konvertert sin virksomhetsstyring fra internkontrollforskriftens krav til forskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten. Kravet om årlig gjennomgang av styringssystemet er i varierende grad etablert og gjennomført. Samtidig synes det som om virksomhetene som ennå ikke har etablert dette, har lagt planer for dette med mål om å få alle elementer i forskriften på plass og innarbeide dette i eget styringshjul. Systematisk risikovurdering og plan for oppfølging av identifiserte risikoområder er en viktig del av styringssystemet som de regionale helseforetakene og helseforetakene har etablert eller planlegger å integrere i dette. Rapporteringen viser at det har vært dialog mellom de regionale helseforetakene om innretningen av ledelsens gjennomgang og at arbeidet med å få implementert forskriften har vært viktig og nyttig. Fortsatt gjenstår det tiltak i regionene før helhetlige systemer er fullt ut på plass, blant annet gjenstår det mer vektlegging av risikostyring og mer systematisk deling av analyser, hendeler og forbedringstiltak på tvers av helseforetak. Samtidig viser tilbakemeldingene at selve arbeidet med å få implementert forskriften har vært viktig i seg selv, som ledd i det systematiske arbeidet med å bygge forbedringskultur, forbedringskompetanse og for å styrke pasientsikkerhet både lokalt og regionalt.
9.2.2 Oppfølging av Nasjonal handlingsplan for pasientsikkerhet og kvalitetsforbedring
I mars 2019 la Helsedirektoratet fram «Nasjonal handlingsplan for pasientsikkerhet og kvalitetsforbedring». Helse- og omsorgsdepartementet hadde bedt direktoratet utarbeide en overordnet plan, da pasientsikkerhetsprogrammet I trygge hender 24–7 ble avsluttet året før. Planen skulle bidra til målrettet og samordnet innsats for trygge og sikre tjenester og bedre pasientsikkerhet i helse- og omsorgstjenesten.
Handlingsplanens formål er å videreføre de beste elementene fra pasientsikkerhetsprogrammet og å samordne innsatsen om pasientsikkerhet, samt legge til rette for at kravene i Forskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten etterleves.
Handlingsplanen i korte trekk
Handlingsplanens visjon er en trygg og sikker helse- og omsorgstjeneste, uten skade, for hver pasient og bruker, alltid og overalt. Målet er; færre pasientskader, bedre pasientsikkerhetskultur og varige strukturer for pasientsikkerhet og kvalitetsforbedring i helse- og omsorgstjenesten.
Målgruppen for handlingsplanen er virksomhetsledere med ansvar for at det etableres og gjennomføres systematisk styring av virksomhetens aktiviteter i henhold til forskriften, samt relevante aktører som skal understøtte og legge til rette for at dette er mulig.
Planen beskriver fire hovedområder, med tilhørende tiltak. De fire områdene er definert på bakgrunn av trender og utvikling internasjonalt og nasjonalt. Områdene løftes gjennomgående fram som de mest sentrale for arbeidet med pasientsikkerhet og kvalitetsforbedring. Innenfor hvert område er det utarbeidet konkrete anbefalinger for tiltak som må utvikles og følges opp.
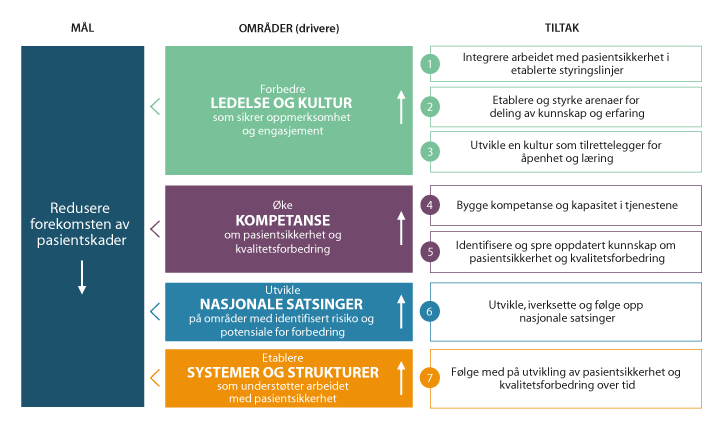
Figur 9.3 Hovedelementene i Nasjonal handlingsplan for pasientsikkerhet og kvalitetsforbedring
Status
Helsedirektoratet har i 2019 arbeidet med å sikre en samordnet oppfølging av arbeidet med pasientsikkerhet og kvalitetsforbedring. Oppfølging skjer nå i den ordinære styringsdialogen og på relevante arenaer med aktørene i helse- og omsorgstjenesten og ikke lenger som en særskilt programoppfølging. De regionale helseforetakene har i oppdragsdokumentet fått i oppgave å implementere den nasjonale handlingsplanen gjennom regionale planer. Et godt eksempel på dette er Helse Vest sin plan2. Kommunene har også ansvar for å etterleve forskriften som danner utgangspunktet for planen, og handlingsplanen er et godt verktøy for å sikre bedre etterlevelse og styrket kvalitet og pasientsikkerhet også i kommunale helse- og omsorgstjenester. Helsedirektoratet har som oppfølging av Handlingsplan for allmenlegetjenesten fått i oppdrag å operasjonalisere et kvalitetssystem for allmennlegetjenesten innenfor rammen av forskriften og handlingsplanen.
Nettsiden for pasientsikkerhetsprogrammet, merkevaren I trygge hender 24–7 og Pasientsikkerhetskonferansen videreføres og skal være en felles plattform som støtter opp under målet om samordnet innsats.
I det følgende beskrives status for handlingsplanens fire hovedområder, med utgangspunkt i Helsedirektoratets oppfølging av planen.
Helsedirektoratet har fått ansvaret for å ivareta funksjonen som nasjonalt kompetansemiljø på pasientsikkerhet og kvalitetsforbedring. Formålet med et nasjonalt kompetansemiljø er å samle, koordinere og støtte tjenestene i arbeidet med pasientsikkerhet og kvalitetsforbedring. Dette gjøres ved å tilgjengeliggjøre kunnskap om pasientsikkerhet og kvalitetsforbedring samt materiell og verktøy.
Ledelse og kultur
I handlingsplanen understrekes det at det må utvikles en kultur som sikrer oppmerksomhet og engasjement for pasientsikkerhet og kvalitetsforbedring. Her er ledelse sentralt.
Tiltak 1: Integrere arbeidet med pasientsikkerhet i etablerte styringslinjer.
Tiltak 2: Etablere og styrke arenaer for deling av kunnskap og erfaring.
Tiltak 3: Utvikle en kultur som tilrettelegger for åpenhet og læring.
Helsedirektoratet lanserte i 2019 Snakk om forbedring! som er et digitalt dialogverktøy for å vurdere status for arbeid med pasientsikkerhet og kvalitetsforbedring. Verktøyet er utviklet i samarbeid med helsetjenesten og kan brukes på ulike organisatoriske nivå og i alle deler av helse- og omsorgstjenesten. Gjennom strukturert dialog vurderer avdelinger seg selv på ti ulike områder innenfor kultur og læring. Dette gir grunnlag for å identifisere forbedringsområder og lage en plan for forbedringsarbeidet. Helsedirektoratet har erfart stor interesse fra foretak og kommuner for å ta i bruk verktøyet og få veiledning til oppstart og støtte i implementeringsprosessen.
I arbeidet med å prioritere og planlegge nasjonale initiativer tilknyttet arbeidsmiljø og pasientsikkerhetskultur, har Helsedirektoratet satt i gang et arbeid for å få økt innsikt i utfordringsbildet, sammenhenger, behov og pågående initiativ.
Kompetanse
Kompetanse i arbeid med pasientsikkerhet, kvalitetsforbedring og risikostyring styrkes gjennom en kombinasjon av nasjonale, regionale og lokale tiltak. Virksomheter som yter helse- og omsorgstjenester må utvikle egne strategier for hvordan bygge kompetanse i praksis, hvordan ta i bruk erfaringer fra pasienter, brukere og pårørende og aktivt involvere dem i forbedringsarbeidet, jf forskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten. Samtidig er det nødvendig med støtte fra nasjonalt nivå.
Tiltak 4: Bygge kompetanse og kapasitet i tjenestene.
Tiltak 5: Identifisere og spre oppdatert kunnskap om pasientsikkerhet og kvalitetsforbedring.
Helsedirektoratet samarbeider med tjenesten om opplæringstiltak knyttet til metodiske tilnærminger og ser på mulighet for å utvikle nyttige ressurser. I samarbeid med blant annet Utviklingssenter for sykehjem og hjemmetjenester (USHT) Agder ble det i 2019 startet opp et arbeid med å utvikle en spillbasert, digital læringsressurs innenfor grunnleggende forbedringskompetanse. Målgruppen er helsepersonell i både spesialist- og kommunale helse- og omsorgstjenester, som ikke har grunnleggende kompetanse som er nødvendig for å kunne delta i et forbedringsarbeid på egen arbeidsplass. Læringsressursen, med navnet Forbedringsspillet ble lansert våren 2020.
Det er et stort behov for å styrke observasjonskompetansen til de ansatte i kommunal helse- og omsorgstjeneste om forverret tilstand. For å bidra til dette har Helsedirektoratet gitt fire utviklingssentre tilskudd til å utvikle et nasjonalt kompetanseprogram. Kompetanseprogrammet KlinObsKommune vil bidra til å sikre tidlig oppdagelse av forverret tilstand.
I 2019 startet direktoratet et kartleggingsarbeid for å få bedre oversikt over pågående og planlagte kompetanseløp, samt kommunenes vurdering av egen kompetansebeholdning og kapasitet og behov for nasjonal støtte. Resultatet av kartleggingen forelå første kvartal 2020 og vil danne grunnlag for utvikling av tiltak for å bistå kommunene i nødvendig kompetanseutvikling framover.
Det jobbes på regionalt og lokalt nivå med å utvikle og styrke opplæringsaktiviteter. For eksempel er det etablert et system og strategi for kompetanseheving både i Helse Vest og Helse Nord (QI North). Det jobbes også med dette på kommunalt nivå, særlig gjennom satsninger som «Leve hele livet» og Gode pasientforløp. USHT gjennomførte i 2019 en rekke læringsnettverk, som er et pedagogisk rammeverk for å spre god praksis på tvers av profesjoner, enheter og organisasjoner. Det var særlig områdene ledelse av pasientsikkerhet og tidlig oppdagelse av forverret tilstand som var faglig tema i disse nettverkene.
Nasjonale satsinger
For å redusere pasientskader er det nødvendig å følge opp eksisterende nasjonale satsinger og iverksette nye innen områder med identifisert risiko for pasientskade og potensiale for forbedring.
Tiltak 6: Utvikle, iverksette og følge opp nasjonale satsinger.
Aktiviteter og tiltak for å redusere pasientskader som har sammenheng med legemidler og infeksjoner videreføres og forsterkes. Tilgjengelige datakilder viser fortsatt at dette er områder med store utfordringer på nasjonalt nivå. På infeksjonsområdet følges dette opp gjennom Handlingsplan for bedre smittevern, med formål om å redusere helsetjenesteassosierte infeksjoner 2019–2023.
I det tidligere pasientsikkerhetsprogrammet konsentrerte arbeidet seg om 16 utvalgte innsatsområder. Områdene, for eksempel forebygging av trykksår, ble valgt fordi de hadde et stort potensiale for forbedring. Samtidig fantes det mange mulige tiltak som lett kunne iverksettes og som hadde dokumentert effekt. Et siste krav var at det fantes gode metoder for å evaluere effekt av tiltakene. Med utgangspunkt i dette innsiktsarbeidet utviklet og implementerte pasientsikkerhetsprogrammet de såkalte tiltakspakkene suksessivt i tjenesten. I 2019 startet det omfattende arbeidet med å omarbeide tiltakspakkene på innsatsområdene til nasjonale faglige råd og på den måten integrere dem i Helsedirektoratets portefølje av normerende produkter. Tidlig oppdagelse av forverret tilstand vil i 2020 være den første tiltakspakken som videreføres som nasjonale faglige råd fra Helsedirektoratet. Ansvaret for å implementere og spre tiltak og nasjonale faglige råd ligger i helse- og omsorgstjenesten.
Systemer og strukturer
Handlingsplanen løfter behovet for å følge med på utviklingen av pasientsikkerhet og kvalitetsforbedring over tid. For å få til dette må det jobbes både nasjonalt og lokalt med å utvikle systemer og strukturer som gjør dette mulig.
Tiltak 7: Følge med på utviklingen av pasientsikkerhet og kvalitetsforbedring over tid.
Helsedirektoratet har pasientsikkerhet og kvalitetsforbedring inne i sitt følge-med ansvar.
Alle helseforetak i Norge kartlegger pasientskader regelmessig med metoden Global Trigger Tool (GTT). Ved hjelp av strukturert journalgjennomgang avdekkes forekomsten av pasientskader over tid. Det jobbes med å videreutvikle undersøkelsen. Undersøkelsen ForBedring kartlegger arbeidsmiljø og pasientsikkerhetskultur i norske sykehus. Dette danner grunnlag for lokal forbedring ved den enkelte enhet eller avdeling i spesialisthelsetjenesten og å følge med på utviklingen over tid – på ulike ledelsesnivå og nasjonalt. I tillegg er det per i dag et utvalg av de nasjonale kvalitetsindikatorene som beskriver ulike aspekter av pasientsikkerhet, og det ble i 2019 igangsatt arbeid for å utvikle flere.
10 Økonomiske og administrative konsekvenser
Stortingsmeldingen gir et overordnet innblikk i status og utfordringer for kvalitet og pasientsikkerhet. Systematisk arbeid med kvalitet og pasientsikkerhet er en del av den ordinære virksomheten i helse- og omsorgstjenesten og skal føre til bedre helse- og omsorgstjenester, bedre helse i befolkningen, mer tilfredse brukere og pasienter og bedre ressursutnyttelse. Arbeidet for å bedre kvalitet og pasientsikkerhet skal skje innenfor gjeldende økonomiske rammer og administrative systemer.