10 Utdanning og kompetanseutvikling

Figur 10.1
10.1 Utdanninger i videregående opplæring
Helse- og oppvekstfag er det største yrkesfaglige utdanningsprogrammet i videregående opplæring målt i antall elever. Utdanningsprogrammet gir utdanning i en rekke helse- og omsorgsrelaterte fag. Utdanningene i helsearbeiderfaget, som erstattet hjelpepleieropplæringen og omsorgsarbeiderfaget, består i likhet med ambulansefaget, portørfaget og ortopediteknikk som regel av to år i skole og to år i lære, og leder til fagbrev. Utdanningene for helsesekretærer, tannhelsesekretærer og apotekteknikere er yrkeskompetansefag, der elevene går tre år i skole, og der elevenes andre år er Vg2 helseservicefag. Utdanningen i fotterapi er treårig.
Det finnes utdanninger organisert utenfor utdanningsprogrammet helse- og oppvekstfag, men som også er viktige utdanninger for helse- og omsorgstjenestene, eksempelvis utdanningene som fører frem til fagbrev for ernæringskokker og faglaboranter.
Figur 10.2 Kart over videregående skoler som tilbyr helse- og oppvekstfag
vilbli.no
10.1.1 Om dimensjonering av yrkesfaglig videregående opplæring
Fylkeskommunene har lenge hatt et ansvar for å dimensjonere videregående opplæring, og med regionreformen fikk de et større strategisk ansvar for den regionale kompetansepolitikken. I dette ligger å ha en aktiv rolle overfor arbeidslivet og utdanningsinstitusjonene på ulike nivåer, for å øke tilgangen på kompetent arbeidskraft, og videre et ansvar for fylkesvise partnerskap for karriereveiledning og for å gjennomføre strategisk planlegging av den samfunnsmessige utviklingen i sin region (NOU 2020: 2).
Perlic og Albertsen (2019) viste at fagarbeidere er relativt lite mobile, og beveger seg i mindre grad mellom regionene. Det betyr at fylkene i stor grad selv må sørge for å dimensjonere fagutdanningen ut fra regionale forhold og behov for kvalifisert arbeidskraft. De innhenter ofte råd fra videregående skoler, Yrkesopplæringsnemnda og opplæringskontorer i fylkene for dimensjoneringsarbeidet, samt gjennomfører høringer med grupperinger av interessenter, slik som Kompetanseforum, i utarbeidelsen av utdanningstilbudet (Høst og Reegård 2019). Også skolenes kapasitet, tidligere søkning til forskjellige utdanningsprogram og antall tilgjengelige læreplasser er blant viktige forhold som vurderes opp mot antatte behov og som får betydning i dimensjoneringsarbeidet. Andre målsetninger som høy grad av gjennomføring av videregående opplæring og å gi tilbud om plass som i størst mulig grad respekterer søkernes førstevalg, er forhold som teller tungt i dimensjoneringsarbeidet (NOU 2020: 2).
Boks 10.1 Begrepsavklaringer
Formell utdanning omfatter all offentlig godkjent opplæring/utdanning som leder til formell kompetanse eller studiepoeng innenfor det ordinære utdanningssystemet. Dette inkluderer grunnskole, moduler, årskurs, fagbrev eller studiekompetanse på videregående opplæringsnivå (inkludert praksis), offentlig godkjent fagskoleutdanning og utdanning som gir studiepoeng ved høyskole eller universitet.
Ikke-formell (opp)læring leder ikke til en offentlig godkjent kompetanse. Det omfatter blant annet kurs, seminarer og konferanser der opplæring er hovedformålet med deltagelse, samt privattimer og forelesninger som ikke inngår i en formell utdanning.
Uformell læring er ikke organisert, men kan karakteriseres som hverdagslæring fra ulike situasjoner en person deltar i gjennom skole, arbeidsliv og samfunnsdeltagelse. Uformell læring skjer uten at det er en lærer, veileder eller organisator til stede.
Realkompetanse er all kompetanse som er tilegnet gjennom formell, ikke-formell eller uformell læring. Det vil si alle kunnskaper og ferdigheter en person har tilegnet seg gjennom utdanning, lønnet eller ulønnet arbeid, organisasjonserfaring, fritidsaktiviteter eller annet.
Etterutdanning er ikke-formell opplæring som kurs, opplæring på arbeidsplassen, seminarer, forelesninger og konferanser der opplæring er hovedformålet, men som ikke gir formell kompetanse for eksempel i form av oppnådd grad eller studiepoeng. Begrepet er delvis misvisende ettersom etterutdanning ikke er utdanning, men opplæring. Videre er denne type opplæring noe man deltar i hele livet, ikke etter noe annet.
Videreutdanning er utdanning som gir formell kompetanse som studiepoeng eller kompetansebevis i hele utdanningssystemet, og som tas etter opphold fra ordinær utdanning.
Grunnopplæring er grunnskole og videregående opplæring.
Grunnutdanning er sammenhengende utdanning før overgang til arbeidsmarkedet, når arbeid er hovedaktivitet.
Kompetanse er et samlebegrep for kunnskap, forståelse, ferdigheter, egenskaper, holdninger og verdier. Kompetansen kan anvendes til utøvelse av arbeid eller i andre samfunnsmessige eller sosiale sammenhenger.
Kompetanseutvikling kan regnes som summen av all læring, som omfatter etterutdanning, videreutdanning og læringsintensivt arbeid.
Spesialistutdanning som leder frem til en offentlig spesialistgodkjenning er regulert i forskrift. Det er Helsedirektoratet som utsteder offentlig spesialistgodkjenning. Enkelte spesialistutdanninger som gir tittel som spesialist kan imidlertid være forankret i profesjonsforeningene, men disse gir ikke offentlig spesialistgodkjenning.
Kunnskapsdepartementet (2019), NOU (2019: 12), NOU (2020: 2).
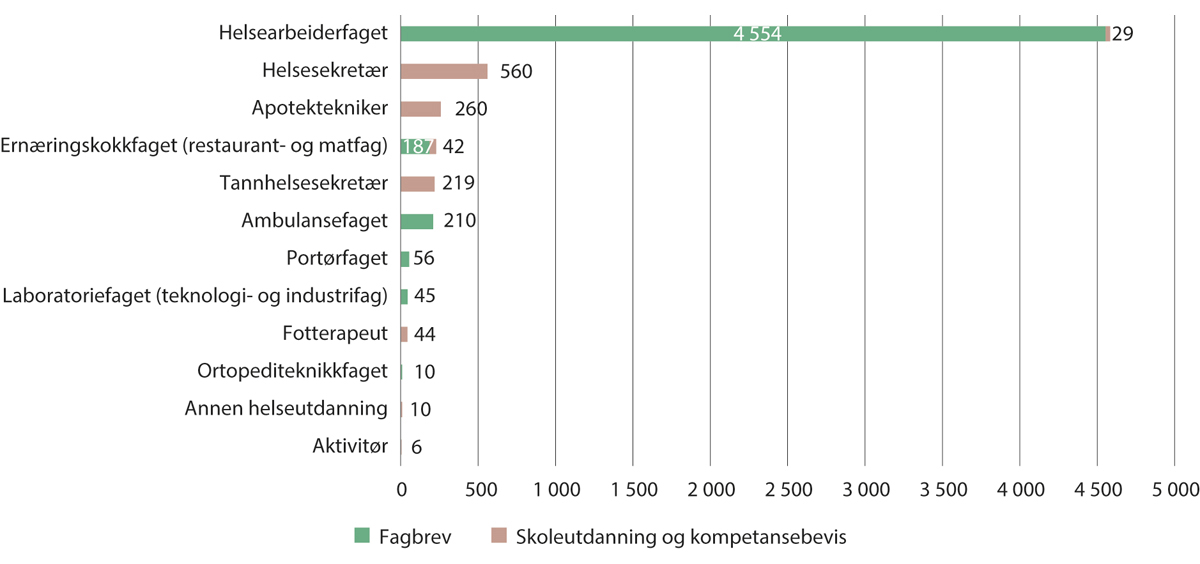
Figur 10.3 Fullførte utdanninger på videregående skole og oppnådde fagbrev 2021
Utdanningsdirektoratets statistikkbank (oppnådde fagbrev) og SSB (fullførte utdanninger). Utdanningene i figuren bygger på Vg1 helse- og oppvekstfag, med mindre annet er spesifisert i parentes.
Det er viktig at det er et godt og forpliktende samarbeid mellom fylkeskommune, kommuner og partene i arbeidslivet. Dette bidrar til god dimensjonering av skole- og lærlingetilbud for hele det fireårige utdanningsløpet slik at det regionale arbeidsmarkedet får tilgang til kompetent arbeidskraft, til stabil rekruttering og til å beholde kompetansen i nærområdet.
10.1.2 Fullførte utdanninger og oppnådde fagbrev og kompetansebevis
Figur 10.3 viser antallet fullførte fagbrev og utdanninger i ulike helsefaglige og relaterte utdanninger i videregående opplæring i 2020/2021. Helsearbeiderfaget er den klart største av utdanningene i videregående opplæring. Årlig fullfører henholdsvis rundt 560 og 220 elever utdanningene for helsesekretærer og tannhelsesekretærer. Som figuren viser, er det få fullførte utdanninger årlig for enkelte av utdanningene, som ortopediteknikk.
Som det kommer frem av tabell 10.1, har oppnådde fagbrev i helsearbeiderfaget økt hvert år i perioden fra 2015/2016, med en særlig stor økning fra 2019/2020 til 2020/2021.
I 2020/2021 gikk nesten syv av ti oppnådde fagbrev til personer som var 25 år eller eldre. Andelen har ligget mellom 62 og 69 prosent de siste tolv årene (Utdanningsdirektoratet 2022). Med andre ord har det over tid vært en klar majoritet av nyutdannede helsefagarbeidere som har vært voksne. Helsepersonellkommisjonen omtaler voksenopplæring av helsefagarbeidere nærmere i kapittel 10.1.6.
Tabell 10.1 Oppnådde fagbrev og kompetansebevis etter utdanningsprogram.
Utdanningsprogram | 2015/2016 | 2016/2017 | 2017/2018 | 2018/2019 | 2019/2020 | 2020/2021 | Endring |
|---|---|---|---|---|---|---|---|
Ambulansefaget | 315 | 276 | 279 | 258 | 221 | 210 | - 33 % |
Helsearbeiderfaget | 3 070 | 3 219 | 3 486 | 3 799 | 3 805 | 4 583 | + 49 % |
Ortopediteknikkfaget | 10 | 5 | 12 | 10 | 15 | 10 | + 0 % |
Portørfaget | 1 | 73 | 53 | 47 | 28 | 56 | - |
Utdanningsdirektoratet.
Det finnes flere måter å bli helsefagarbeider på. Det kan gjøres gjennom videregående opplæring, enten som lærling eller gjennom fagopplæring i skole, gjennom praksiskandidatordningen eller gjennom fagbrev på jobb for voksne. Figur 10.4 viser fordelingen mellom de ulike prøvekandidattypene blant dem som fikk fagbrev i skoleåret 2020/2021.
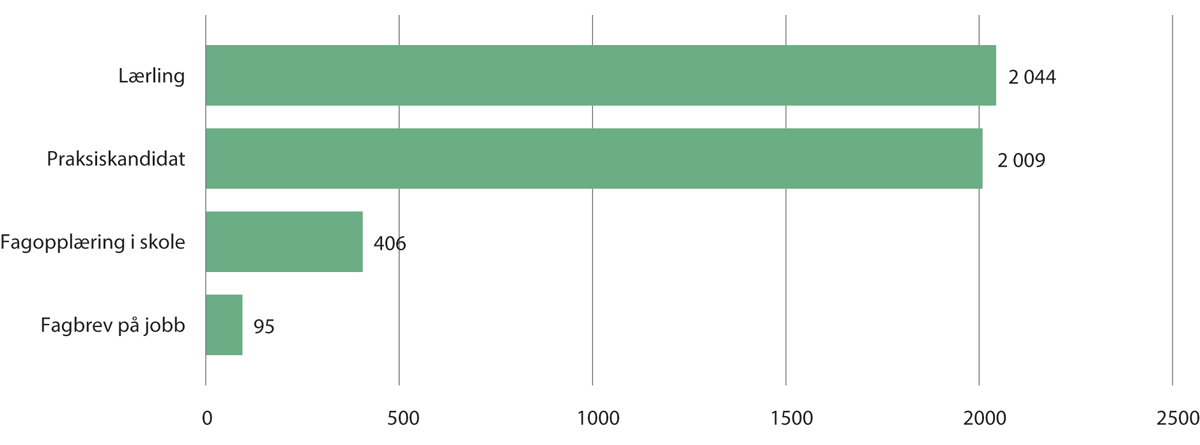
Figur 10.4 Fullførte fagbrev som helsefagarbeider, etter prøve kandidattype. 2020/2021
Utdanningsdirektoratets statistikkbank.
10.1.3 Søkere til helse- og oppvekstfag og helsearbeiderfaget
Figur 10.5 viser utviklingen i antall søkere til helse- og oppvekstfag (Vg1) og helsearbeiderfag Vg2 og Vg3 (læreplass). Det var i mange år en økning i søkertallene, men det har vært en nedgang for helse- og oppvekstfag (Vg1) i 2021 og 2022 og for helsearbeiderfag Vg2 og Vg3 i 2022. I samme tiårsperiode har søkertallene for videregående opplæring generelt gått noe ned, først og frem grunnet en nedgang i søkning til yrkesfagene.
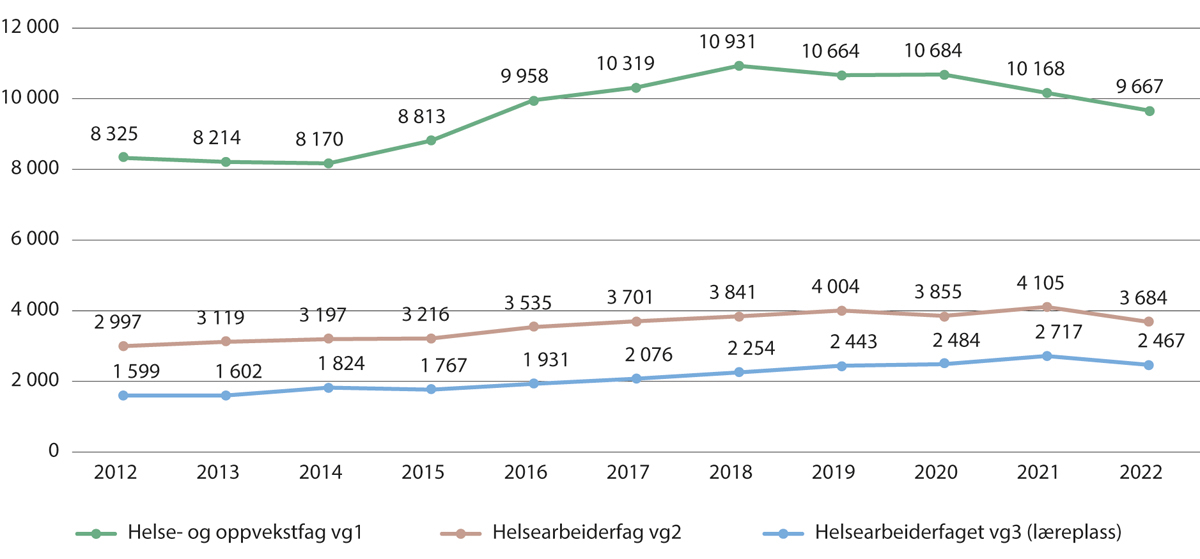
Figur 10.5 Antall søkere til helse- og oppvekstfag og helsearbeiderfaget. 2012–2022
Utdanningsdirektoratet. Hentet fra Analysebrettet: «Søkere til videregående opplæring – utdanningsprogram».
10.1.4 Tilgang på læreplasser
I 2020/2021 var det 1 370 lærebedrifter som hadde lærling innen helse- og oppvekstfag, av totalt 1 870 godkjente lærebedrifter innen helse- og oppvekstfag (Utdanningsdirektoratet 2022). Andelen av søkerne til helse- og oppvekstfag som fikk lærekontrakt har vært relativt stabil i perioden 2019 til 2021, med variasjon fra 70,6 prosent i 2019 til 69,3 i 2021.
Læretiden i helsearbeiderfaget har inntil nylig i all hovedsak blitt lagt til den kommunale helse- og omsorgstjenesten. Helsearbeiderfaget kan også ha læretid i spesialisthelsetjenesten, som har medført at det fra opplæringssiden er blitt meldt om en mangel på læreplasser der. De siste årene har det imidlertid vært en positiv utvikling i helseforetakene med å etablere læreplasser.
I Meld. St. 7 (2019–2020) Nasjonal helse- og sykehusplan 2020–2023 ble behovet for å øke tilgang til helsefagarbeidere omtalt. De regionale helseforetakene fikk i 2020 i oppdrag å øke antall og prioritere lærlinger både i helsefag og i andre lærefag som er relevante i sykehus i planperioden 2020–2023. For å understøtte måloppnåelsen skulle det opprettes et opplæringskontor for helsefagarbeiderlærlinger og andre relevante lærefag i hvert helseforetak, med mulighet for å samarbeide om opplæringskontorene der det var hensiktsmessig. De regionale helseforetakene har også opprettet et nasjonalt kompetansedelingsprosjekt for å følge opp målet om flere lærlinger i planperioden. Oppfølgingen av oppdraget har vært noe forsinket på grunn av pandemien, men helseforetakene arbeider for å følge opp målsetningene. Helse Vest RHF ved Helse Stavanger HF leder prosjektet.
10.1.5 Påbygging til generell studiekompetanse for elever på helse- og oppvekstfag
Den relativt svake tilgangen på læreplasser bidrar sannsynligvis til at mange elever på helse- og oppvekstfag i Vg1 og Vg2, søker seg til påbygg til generell studiekompetanse. De avlegger derfor ikke fagbrev, men uteksamineres fra videregående opplæring med generell studiekompetanse. Det gjør dem kvalifisert til å søke høyere utdanning, så en del av disse elevene vil på sikt trolig velge høyere utdanninger som leder til karrierer i helse- og omsorgstjenestene. Det er ingen kjente studier av omfanget. Liedutvalgets sluttrapport (NOU 2019: 25) pekte imidlertid på at mange som begynte på helse- og oppvekstfag i Vg1 hadde planlagt påbygging til studiekompetanse etter Vg2.
Elever på helse- og oppvekstfag velger å begynne på påbygging til generell studiekompetanse i større grad enn andre elever i videregående skole (statistikk fra Utdanningsdirektoratet, sitert i Meld. St. 21 (2021–2021)). Blant elever på Vg2 innen helse- og oppvekstfag var det omtrent 41 prosent som begynte på påbygning, mens knapt 29 prosent ble lærlinger. 1,6 prosent begynte på Vg3 i skole, mens 8 prosent begynte på yrkesfaglig Vg3. De resterende 20 prosentene fullførte ikke videregående opplæring.
10.1.6 Særskilt om voksenopplæring av helsefagarbeidere
Utdanningsløp for å kvalifisere til helsefagarbeidsfaget er i liten grad tilrettelagt for voksne. Samtidig er det et stort behov for kvalifisering av voksne inn i dette faget. I de senere år har imidlertid et betydelig antall voksne blitt kvalifisert til fagbrev innen helse- og sosialfag gjennom andre mekanismer, slik som realkompetansevurdering og tilpasset yrkesfaglig opplæring i samarbeid med arbeidsgiver.
Som vist tidligere, går nesten 70 prosent av fagbrevene som oppnås til personer som er 25 år eller eldre. Kvalifisering av voksne til helsearbeiderfaget har vært en viktig kilde til personell for den kommunale helse- og omsorgstjenesten. Dette er også grunnen til at det over flere år er gitt øremerkede tilskudd til kvalifisering av ansatte i omsorgstjenesten gjennom statlige ordninger.
I mange år har det også blitt jobbet aktivt med å etablere ordninger innenfor fagopplæringen som skal være tilpasset voksne som ønsker å bli helsefagarbeidere. Etter Helsedirektoratets (2020b) vurdering fremsto de ulike kvalifiseringsordningene som skal bidra til at ansatte over 25 år i kommunale helse- og omsorgstjenester får fagbrev, likevel å være kompliserte å gjennomføre.
Høsten 2018 ble ordningen «Fagbrev på jobb» innført. Målgruppen er voksne i helse- og omsorgstjenesten, hvor personer som er i lønnet arbeid, kan bli realkompetansevurdert, få opplæring på arbeidsplassen og ta fagbrev på grunnlag av dette.
Prosjektene «Menn i helse», «Med ABC til fagbrev» og «Jobbvinner» omtales nærmere i boksene 10.8, 10, 9 og 10.13.
10.1.7 Helsearbeiderfaget må styrkes
Helse- og oppvekstfag i videregående opplæring har god tilgjengelighet og søking. Mange av dem som starter har imidlertid ikke planer om å bli helsefagarbeider eller annen yrkesrolle som følger av programmet, men ønsker å ta påbygg etter to år slik at de oppnår generell studiekompetanse. Helsepersonellkommisjonen vurderer at helsearbeiderfaget må styrkes i takt med at helsefagarbeidere får en tydeligere plass og flere oppgaver i helse- og omsorgstjenestene.
Boks 10.2 Eksempel på forpliktende samarbeid om opplæring av helsefagarbeidere
Trøndelag fylkeskommune, KS og Helse Nord-Trøndelag HF samarbeider for å kartlegge oppgavefordeling og kompetansebehov på lokalt nivå i kommuner og sykehus. Helsefagarbeiderens rolle og status tydeliggjøres, som en større fremtidig ressurs for å dekke behovet i sektoren. Helseforetakene skal også opprette opplæringskontor og øke antall lærlinger. Opplæringskontorene i Trondheim kommune og ved St. Olavs hospital HF har også et samarbeid om utveksling av lærlinger for å gi dem et tilbud om bredere og utforskende opplæring. Samarbeidsavtaler og vekt på samfunnsutviklerrollen bidrar til et gjensidig samarbeid om utformingen av tilbud, til å beholde lærlingene etter oppnådd fagbrev, og tydeliggjør at skole og bedrift er likeverdige parter i opplæringsløpet.
Trøndelag fylkeskommune (2023).
Helsearbeiderfaget bør utdanne dem som skal jobbe som helsefagarbeidere
For elevene som fra starten av ønsker generell studiekompetanse, er yrkesfaglig opplæring i videregående opplæring med påbygg til generell studiekompetanse en lite hensiktsmessig vei, sammenlignet med studieforberedende program. Dette gjelder selv om de ønsker å jobbe innen helse. For eksempel viser NOKUTs evaluering av nasjonal deleksamen i anatomi, fysiologi og biokjemi i sykepleierutdanning at studenter som har gått studieforberedende fag i gjennomsnitt gjør det bedre på nasjonal deleksamen enn studenter som har gått yrkesfag (NOKUT 2021a). Selv studenter med yrkesfagbakgrunn og biologi som programfag har vesentlig lavere sannsynlighet for å lykkes i slike fag i sykepleierutdanningen enn studenter med studiekompetanse og samme karaktersnitt og alder.
Trolig er helse- og oppvekstfag med påbygg til generell studiekompetanse en foretrukket utdanningsvei for mange som ikke ønsker å bli helsefagarbeider, men ønsker å bli sykepleier. Elever som har dette som formål vil trolig ha større utbytte av å velge studiespesialiserende utdanningsprogram i videregående opplæring. Samtidig kan ønsket om å oppnå generell studiekompetanse i helse- og oppvekstfag være et uttrykk for at de som ønsker å jobbe innen helse og omsorg, vil foretrekke en sykepleierutdanning. Ønsket om å finne en vei til sykepleierutdanning via helse- og oppvekstfag med påbygg er et uttrykk for at helsearbeiderfaget ikke sees på som et attraktivt nok karrierevalg i dag. Som tidligere omtalt jobber helsefagarbeidere i liten grad i sykehus og har stor grad av deltidsstillinger. Med en tydeligere rolle, en oppgaveportefølje som skiller dem fra pleiepersonell uten helse- eller sosialfaglig utdanning og et utbygd etter- og videreutdanningstilbud, vil et arbeid som helsearbeider fremstå mer attraktivt enn det gjør i dag. Dermed vil trolig på litt sikt flere av dem som ønsker å jobbe med helse- og omsorg og som starter på helse- og oppvekstfag, fullføre yrkesfagutdanningen og jobbe som helsefagarbeidere. Kombinasjonen fagbrev (for eksempel som helsefagarbeider) og høyere yrkesfaglig utdanning (fagskole) er et eksempel på hvordan helsefagarbeidere kan øke sin kompetanse. En helsefagarbeider som velger å ta høyere yrkesfaglig utdanning åpner for flere og nyere oppgaver. Slik kan høyere yrkesfaglig utdanning bli en egen karrierevei for fagarbeidere. En styrking av utdanningen må sees i sammenheng med oppgavedeling og organisering av tjenestene med hensyn til helsearbeidernes plass og muligheter for faglig utvikling og trivsel.
Flere læreplasser
De største arbeidsgiver- og arbeidstakerorganisasjonene, Kunnskapsdepartementet og Kommunal- og moderniseringsdepartementet forlenget i 2016 Samfunnskontrakt for flere læreplasser. Virksomheter i helse- og omsorgstjenestene er mottakere av personellet som utdannes i videregående opplæring. De har derfor en egeninteresse i å bidra til å utdanne helsepersonell. Læreplass i helse- og omsorgstjenestene er ikke bare viktig for utdanning av personell, men kan også fungere godt som rekruttering til jobb etter endt utdanning. Det er ønskelig at kommunene i årene fremover tar et større ansvar for å tilby læreplasser i helsefag enn de gjør i dag. Se også omtale av læreplasser i kapittel 8, 10.8 og 10.9.
10.2 Utdanninger på fagskoler
I Kompetansereformen – Lære hele livet (Meld. St. 14 (2019–2020)) ble fagskoleutdanningen vurdert å ha en sentral rolle i kompetansepolitikken, gjennom fagskolenes evne til raskt å utvikle arbeidsmarkedsrelevante utdanninger. Regjeringen etablerte i den forbindelsen begrepet «høyere yrkesfaglig utdanning» (HYU) som et samlebegrep på fagskoleutdanninger med varighet fra et halvt til to år.
En fagskoleutdanning innen helse og velferdsfag er ofte er en videreutdanning for personer med fullført yrkesfaglig utdanningsprogram fra videregående opplæring. Ifølge fagskoleloven skal fagskoleutdanning ha et innhold og omfang som tilsvarer inntil to års utdanning på fulltid. Kunnskapsdepartementet kan også, etter søknad fra styret for fagskolen, vedta at det kan gis fagskoleutdanning som i innhold og omfang tilsvarer inntil tre års utdanning på fulltid. Kunnskapsdepartementet kan også gi forskrift om krav til innhold og omfang for treårige fagskoleutdanninger. For å få akkreditert utdanninger på mindre enn et halvt års omfang må fagskolen fra før tilby minst én akkreditert fagskoleutdanning på 60 studiepoeng (fagskoleloven, (lov om høyere yrkesfaglig utdanning, fagskoleloven § 4a). Det er fylkeskommunens ansvar at det tilbys høyere yrkesfaglig utdanning i samsvar med behovene for kompetanse lokalt, regionalt og nasjonalt, som innenfor helse- og velferdsfag tilbys både av fylkeskommunene og private aktører.
Helse- og velferdsfag i fagskolesektoren er godt spredt utover hele landet, og det finnes helsefagutdanninger i alle fylker. Det er totalt 495 studietilbud innen fagområdet helse og velferd. Antall studenter innen helse- og velferdsfag økte med fem prosent fra 2020 til 2021, og det var over 6 100 studenter innen helse og velferdsfag i 2021. Disse studentene utgjør 22 prosent av fagskolestudentene totalt. I Nordland utgjør de 31 prosent av fagskolestudentene. Lavest andel blant disse fagskolestudentene er i Møre og Romsdal – her utgjør de bare åtte prosent (Direktoratet for høyere utdanning og kompetanse 2022).
Helse- og velferdsfag er det nest største fagområdet i fagskolesektoren, etter tekniske fag (Direktoratet for høyere utdanning og kompetanse 2022). Høsten 2021 var det 5 700 helse- og velferdsstudenter. Dette tilsvarer en økning på 17 prosent siden 2019. Det var en økning innen alle fagområder, men andelen helse- og velferdsstudenter har gått noe ned.
Omtrent 80 prosent av studietilbudene innen helse og velferd er ettårige (60 studiepoeng), det vil si fagskolegrad, mens enkelte utdanninger er mellom 30 og 59 studiepoeng («fagskolestudium») og noen svært få utdanninger er under 30 studiepoeng. De fleste av disse tilbudene er finansierte av det offentlige.
Innen helse- og velferdsfag er tilnærmet alle studentene deltidsstudenter, og 90 prosent er kvinner. Det er stor aldersspredning blant studentene. Tre av fire er over 30 år, og helse og velferd er med det fagområdet som har høyest andel studenter over 40 år med 40 prosent.
Blant dem som søker opptak til helse- og velferdsfag, har 80 prosent yrkesfaglig kompetanse fra før (fagbrev). Det er også søkere med realkompetanse og noen svært få søkere som er tatt opp på grunnlag av generell studiekompetanse. Direktoratet for høyere utdanning og kompetanse anser at andelen som tas opp på bakgrunn av realkompetanse i helse- og velferdsfagene, 16 prosent, er relativt høy. Direktoratet ser dette som et uttrykk for at mange som ikke har fullført videregående opplæring ønsker å formalisere kompetansen sin.
Boks 10.3 Sentre for fremragende høyere yrkesfaglig utdanning
Direktoratet for høyere utdanning og kompetanse fikk i 2022 i oppdrag av Kunnskapsdepartementet å iverksette forsøk med to sentre for fremragende høyere yrkesfaglig utdanning. Direktoratet mottok syv søknader. Fagskolen i Rogaland og Fagskolen i Viken er de første som fikk status som senter for fremragende høyere yrkesfaglig utdanning. Senterne får 12 millioner kroner hver over fire år. Midlene skal brukes til å arbeide langsiktig med kvalitetsutvikling og innovasjon i høyere yrkesfaglig utdanning. Pilotordningen skal evalueres.
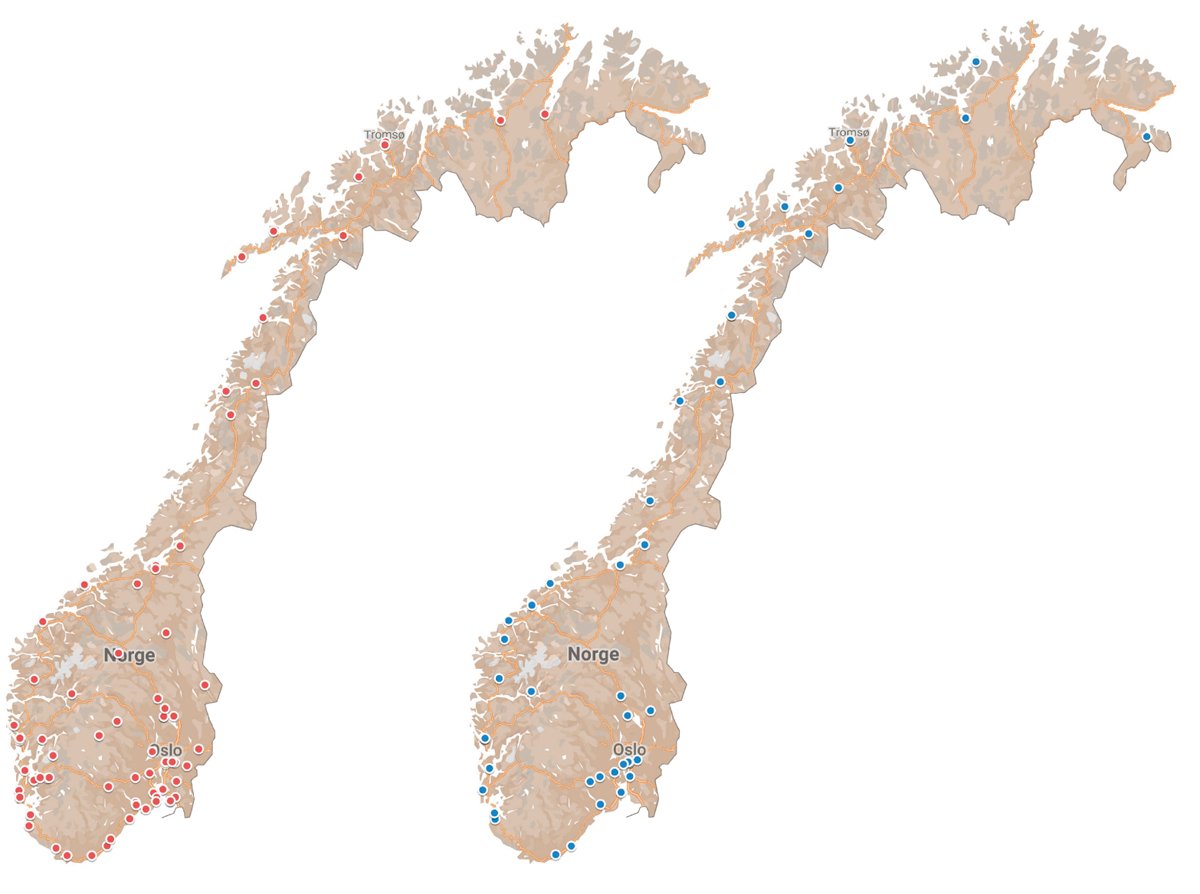
Figur 10.6 Kart over fagskoler (venstre kart) og universiteter og høyskoler (høyere kart) som tilbyr utdanninger innen helsefag. 2022
Database for statistikk om høyere utdanning (DBH), Direktoratet for høyere utdanning og kompetanse.
Statistikk fra SSB viser at det i skoleåret 2020/2021 ble fullført 2 161 fagskoleutdanninger innen 44 ulike retninger innen helse- og velferdsfag. Helsefagene med flest fullførte utdanninger var psykisk helsearbeid, psykisk helsearbeid og rusarbeid (ettårig), velferdsteknologi (halvårig) og demensomsorg og alderspsykiatri (ettårig). En oversikt over antall kandidater som har fullført slike fagskoleutdanninger finnes i vedlegg 2.
Kunnskapsdepartementet følger sammen med Helse- og omsorgsdepartementet med på utviklingen innenfor de helsefaglige høyere yrkesfaglige utdanningene gjennom den årlige tilstandsrapporten for høyere yrkesfaglig utdanning, som blir utarbeidet av Direktoratet for høyere utdanning og kompetanse. Departementene kan også vurdere tiltak dersom tallet på fagskolestudenter i helsefag ikke samsvarer med kompetansebehovene i arbeidslivet.
Helsepersonellkommisjonen vurderer at høyere yrkesfaglig utdanning kan være et viktig virkemiddel for økt kompetanse som kan kvalifisere for flere oppgaver. Karriereveier gjennom fagskoleutdanning, for eksempel helsefagarbeidere som kvalifiserer for flere oppgaver som følge av å ta høyere yrkesfaglig utdanning, kan motivere flere unge til å ønske å ta fagbrev.
10.3 Dimensjonering av helsefagutdanningene
Det vil også i fremtiden være behov for en høy utdanningskapasitet i helsefagutdanninger. Om veksten i personell avtar vil det fortsatt være behov for å erstatte personell grunnet pensjonering og andre årsaker.
10.3.1 Norge bør tilstrebe å selv utdanne det helsepersonellet vi har behov for
Som hovedregel bør helsepersonellet Norge har behov for, utdannes her. Dette prinsippet bør være førende for dimensjonering av utdanning av helsepersonell. Å være avhengig av personell utdannet i utlandet for å dekke behovene i helse- og omsorgstjenestene, kan være forbundet med lavere kostnader enn å bygge opp tilstrekkelig kapasitet ved norske utdanningsinstitusjoner. På den andre siden innebærer en slik avhengighet en sårbarhet, slik vi erfarte det under koronapandemien. Hvis tilgangen på personell utdannet i andre land blir begrenset, kan det sette landet i en vanskelig situasjon. Endrede økonomiske forhold eller kriser, som for eksempel pandemi eller krig, kan også hindre innvandring av kvalifisert arbeidskraft. Det europeiske utdanningssamarbeidet, preget av fri flyt av kompetanse og automatisk godkjennelse av kvalifikasjoner, kan opphøre eller innskrenkes. Slik sårbarhet øker i takt med andelen av helsepersonellbehovet vi utdanner i utlandet. Blant de større personellgruppene er det høye antallet norske leger utdannet i utlandet særlig forbundet med risiko. De som reiser ut for å studere medisin, kommer stort sett tilbake. Sårbarheten handler ikke om hvorvidt studentene kommer tilbake eller ikke, det gjør de, men om avhengigheten av utdanningskapasiteten i utlandet. Dersom denne kapasiteten bortfaller, er vi sårbare fordi de som vanligvis reiser ut, ikke kan reise ut lengre og vi står igjen med lav nasjonal kapasitet og fravær av internasjonal kapasitet.
Det er også fordeler knyttet til en viss andel utenlandskutdannet personell. Det gir faglig diversitet som kan gi internasjonale impulser og stimulere til gode faglige diskusjoner og utvikling i tjenestene. Nettverk på tvers av land er fordelaktig i forskning og utdanning. Dessuten er det rimelig å anta at det også i fremtiden vil være både nordmenn og utlendinger med relevant kompetanse som vil ønske å dra til Norge for å arbeide i helse- og omsorgstjenestene. Derfor kan det å utdanne 100 prosent av helsepersonellbehovet i Norge lede til et overskudd på enkelte typer personell.
Alle personellgrupper må ikke nødvendigvis utdannes i Norge. Det finnes eksempler på profesjoner som kan være viktige i helsetjenesten, men som det ikke er behov for veldig mange yrkesutøvere av i et lite land som Norge.
Norge bør ha et selvforsyningsprinsipp som omfatter de store helseutdanningene, som består i et mål om at 80 prosent av det personellet det er behov for i Norge, også utdannes her. Dersom det kreves betydelig økning av utdanningskapasiteten for å oppnå tilfredsstillende selvforsyningsgrad, bør det finansieres studieplasser over statsbudsjettet.
Boks 10.4 Norges tilslutning til WHOs retningslinjer (kode) for internasjonal rekruttering av helsepersonell
På Verdens helseforsamling i 2010 ble WHOs globale retningslinjer (kode) for internasjonal rekruttering av helsepersonell vedtatt av medlemslandene. Retningslinjene er frivillige, og har som mål å etablere og fremme prinsipper og praksis for etisk internasjonal rekruttering av helsepersonell. Retningslinjene fraråder blant annet aktiv rekruttering av helsepersonell fra utviklingsland som opplever kritisk mangel på helsepersonell. Gjennom tilslutning til WHOs retningslinjer for internasjonal rekruttering av helsepersonell, har Norge valgt å forplikte seg til å etterstrebe å dekke sine helsepersonellbehov med egne menneskelige ressurser. Helsedirektoratet har utarbeidet en norskspråklig brukerveiledning til WHOs retningslinjer. Grimstadutvalget (Kunnskapsdepartementet 2019) viste til WHOs retningslinjer for internasjonal rekruttering av helsepersonell da de anbefalte at vi bør ha en utdanningskapasitet i medisin i Norge som dekker landets legebehov.
I dagens situasjon mangler det betydelig utdanningskapasitet innen medisinutdanningen, og godt over halvparten av legene som får autorisasjon i Norge som lege har utenlandsk utdanning.
Helsepersonellkommisjonen anbefaler at Norge bør utdanne minst 80 prosent av de legene landet trenger, i tråd med Grimstadutvalgets (Kunnskapsdepartementet 2019) anbefaling. Det samme prinsippet bør gjelde for Norges utdanningskapasitet også for de andre store helsepersonellgruppene.
10.3.2 Styring og finansiering av utdanning ved universiteter og høyskoler
Universiteter og høyskoler er hovedsakelig offentlig finansiert. Styret ved den enkelte institusjon har ansvar for å forvalte den samlede rammebevilgningen og gjøre prioriteringer for å nå målene som er fastsatt for institusjonen og for sektoren. Handlingsrommet til institusjonene kan i enkelte tilfeller begrenses, for eksempel ved øremerking av budsjettøkninger til bestemte formål og ved bruk av kandidatmåltall.
Kandidatmåltall
Kandidatmåltall brukes der det er særlig viktig at utdanningssektoren når målene for å møte behovet i samfunnet. Kandidatmåltallene er et minstekrav til antall uteksaminerte kandidater fra den enkelte utdanningsinstitusjon. I Meld. St. 19 (2020–2021) Styring av statlige universiteter og høyskoler varslet Kunnskapsdepartementet at de vil gå gjennom bruken av kandidatmåltall og vurdere alternative virkemidler. Kandidatmåltallet gir ikke nødvendigvis et riktig bilde av behovene i helse- og omsorgstjenestene. For enkelte utdanninger, for eksempel sykepleie, er antall uteksaminerte langt over kandidatmåltallet. Se vedlegg 2 for oversikt over kandidatmåltallene for helseutdanningene for 2022, fordelt på utdanningsinstitusjon.
Dimensjonering av utdanning på universiteter og høyskoler
Det er en del av samfunnsoppdraget til universiteter og høyskoler å dimensjonere utdanningstilbudet i tråd med arbeidslivets behov for kompetanse, i dialog med arbeids- og samfunnsliv. Dimensjoneringen påvirkes av utdanningsinstitusjonens prioriteringer og satsingsområder, av tilgang på kompetanse og av utdanningssøkernes etterspørsel.
Boks 10.5 Styringsmeldingen og Hatlenutvalget
I Styringsmeldingen (Meld. St. 19 (2020–2021), definerte Solberg-regjeringen rammene for en klar og forutsigbar politikk for styring av statlige universiteter og høyskoler. Formålet er å forenkle og presisere en styring av sektoren som gir bedre samsvar mellom politiske målsetninger og virkemidler for styring. Overordnet skal styringspolitikken sørge for at de statlige universitetene og høyskolene samlet og på en best mulig måte innfrir hele bredden av politiske mål for forskning og høyere utdanning. Stortingsmeldingen slår fast at det er rom for at institusjonene kan utvikle seg strategisk over tid. Et slikt strategisk handlingsrom er en forutsetning for å få en robust og fleksibel høyere utdanningssektor som er i stand til å møte utfordringene i samfunnet og kan bidra til å løse omstillingsbehovene i årene fremover.
Stortingsmeldingen definerer fire prinsipp for god styring av statlige universiteter og høyskoler, som består i at den må være dialogbasert, differensiert, strategisk og kunnskapsbasert. Styringen skal balansere behovene for politiske prioriteringer og nasjonal koordinering med behov for selvstendige og handlekraftige institusjoner. Solberg-regjeringen hadde et ønske om å forenkle og differensiere målstyringen av institusjonene, gjennomgå finansieringen av universitetene og høyskolene og åpne for at flere institusjoner kan tilby profesjonsutdanning i psykologi og rettsvitenskap.
Som en oppfølging av Styringsmeldingen, la Hatlenutvalget våren 2022 frem rapporten Finansiering av universiteter og høyskoler. Et sentralt mål for utvalget var å ivareta både myndighetenes og utdanningsinstitusjonenes ulike roller. De anbefalte blant annet å ruste utdanningssektoren for å møte kompetansebehovene i samfunnet fremover.
Riktig dimensjonering krever et godt kunnskapsgrunnlag om fremtidige kompetansebehov. Fremskrivninger vil alltid innebære usikkerhet og eksakte estimater lar seg vanskelig realisere, spesielt siden behovene raskt kan endres som følge av for eksempel tjenesteinnovasjon, nye behandlingsmetoder, mv. Det er like fullt et behov for et bedre kunnskapsgrunnlag om fremtidige kompetansebehov i helse- og omsorgstjenestene. Eksempler på forhold vi vet for lite om er hvordan kandidatene som utdannes flytter på seg.
Boks 10.6 Utredning av studieplasser i medisin i Norge
Kunnskapsdepartementet nedsatte i 2018 Grimstadutvalget, som blant annet fikk i oppdrag å vurdere kapasitet og muligheter for å øke antall studieplasser i medisin i Norge. Utvalget anbefalte at Norge øker utdanningskapasiteten slik at vi selv utdanner langt flere av de legene vi trenger. Utvalget la blant annet vekt på WHOs kode for internasjonal rekruttering av helsepersonell, som omtales nærmere i boks 10.4. Koden anbefaler blant annet at alle land selv må bygge opp en bærekraftig helsepersonellstyrke som er tilpasset de særlige forholdene i hvert land. Ifølge koden skal de tilsluttede landene tilstrebe å ha et nivå av selvforsyning av helsepersonell som reduserer behovet for rekruttering fra andre land. Konkret anbefalte utvalget at Norge selv utdanner 80 prosent av de legene vi trenger, og pekte på en opptrapping til 1 076 studieplasser.
Anbefalingen ville innebære en økning på 440 nye studieplasser sammenlignet med nivået i 2019. Antall studieplasser i medisin har økt etter at utvalgets utredning ble ferdigstilt i 2019. Universitetet i Oslo, Universitetet i Bergen, NTNU og UiT – Norges arktiske universitet fikk tildelt 20 studieplasser hver, totalt 80, i 2020. UiT – Norges arktiske universitet fikk tildelt ytterligere 15 studieplasser i statsbudsjettet for 2022 og 30 i statsbudsjettet for 2023. Dermed har antall studieplasser økt fra 636 i 2019 til 761 i 2023.
Stortinget sluttet i behandlingen av Meld. St. 19 (2020–2021) Styring av statlige universiteter og høyskoler seg til en ambisjon om utvikling av et helhetlig analyse- og informasjonssystem om de nasjonale og regionale behovene for høyt utdannet arbeidskraft. Behovet for et slikt system gjentas i Meld. St. 5 (2022–2023) Langtidsplan for forskning og høyere utdanning 2023-2032. Et slikt system er ennå ikke på plass, men Direktoratet for høyere utdanning og kompetanse publiserte i 2022 en rapport om fremtidige kompetansebehov (Direktoratet for høyere utdanning og kompetanse 2022a).
Hensiktsmessig dimensjonering krever godt samarbeid
Flere aktører er involvert i dimensjonering av utdanning av helse- og sosialfaglig personell. Universiteter og høyskoler skal innenfor egen økonomiske ramme dimensjonere studietilbudene sine i tråd med arbeidslivets behov. Samtidig tildeler og finansierer Kunnskapsdepartementet også studieplasser direkte til utdanningsinstitusjonene, innen fag der det er særlig behov for økt kapasitet.
Helse- og omsorgssektoren er en stor utdanningsarena. Den samarbeider med utdanningssektoren om blant annet læretid og praksisstudier i grunn- og videreutdanninger. På regionalt nivå eksisterer det for eksempel formaliserte samarbeidsorganer mellom de regionale helseforetakene og universiteter og høyskoler. Mange steder fungerer samarbeidet godt, men det er også rom for forbedring. Instruks om samarbeid om forskning, innovasjon og utdanning mellom regionale helseforetak og universiteter og høyskoler skal revideres (Meld. St. 16 (2020–2021) Utdanning for omstilling: Økt arbeidslivsrelevans i høyere utdanning).
Begrenset kapasitet for praksisundervisning i helse- og omsorgstjenestene krever god koordinering mellom helse- og omsorgsmyndighetene og utdanningsmyndighetene i tilfeller der det er behov for en økning av antallet studieplasser. Både myndighetene og utdanningsinstitusjonene må sørge for at utdanningskapasiteten og tilhørende praksisplasser sees i sammenheng med behovene i lokalt og regionalt arbeidsliv. Direktoratet for høyere utdanning og kompetanse og Helsedirektoratet er godt plassert for å koordinere arbeidet med kapasitet i henholdsvis utdannings- og helse- og omsorgssektoren. Kunnskapsdepartementet og Helse- og omsorgsdepartementet bør sammen tilstrebe at fremtidige studieplasstildelinger korresponderer med en kartlegging av tilgjengelig praksiskapasitet, og at det stilles forventninger til tjenestenes bidrag for å realisere kapasitetsvekst som ivaretar behovene for høy kvalitet og relevans i utdanningene på en god måte. For å muliggjøre økt praksiskapasitet er det nødvendig at den kommunale helse- og omsorgstjenesten får økt ansvar og finansiering for undervisnings- og veiledningsoppgaver. Dette omtales nedenfor.
For legene, der spesialistutdanningen foregår i helse- og omsorgstjenestene og dimensjoneringen av første del av spesialiseringen (LIS1) reguleres av Helse- og omsorgsdepartementet, bør dimensjoneringen av grunnutdanningen sees i sammenheng med LIS1 og videre spesialisering, og vice versa. Dette følger samme tankegang som for andre høyere helseutdanninger, der det bør være et samsvar mellom studieplasser og praksisplasser i tjenesten.
Tabell 10.2 Studieplasser, søknader og søkere på sykepleierutdanningen. 2019–2022
2019 | 2020 | 2021 | 2022 | |
|---|---|---|---|---|
Søkere kvalifisert | 16 140 | 19 531 | 19 282 | 14 977 |
Søknader førstevalg | 12 864 | 13 563 | 13 209 | 10 223 |
Søkere tilbud | 7 255 | 7 658 | 8 108 | 8 141 |
Planlagte studieplasser | 4 941 | 5 150 | 5 151 | 5 260 |
Samordna opptak.
10.3.3 Søkning på studier og forholdet mellom søkning og studieplasser
Det er generelt god søkning til helse- og sosialfagutdanningene. Det totale antallet søkere til høyere utdanning inkluderer både kvalifiserte og ukvalifiserte søkere, uavhengig av om søkeren har valgt den aktuelle utdanningen som sin førsteprioritet. Ved flere studier er det stor konkurranse om plassene. Medisinutdanningen har blant annet svært mange søkere pr. studieplass, og er det studiet med høyest karaktersnitt (poenggrense ordinær kvote) for å komme inn. Også odontologi og profesjonsstudier i psykologi har svært høyt karaktersnittsnitt for å få en studieplass og det er mange søkere per studieplass. I 2019 ble det innført karakterkrav i norsk og matematikk for opptak til sykepleierutdanning, noe som medførte færre kvalifiserte søkere. Det er likevel langt flere kvalifiserte søkere og førstevalgssøkere enn det er studieplasser. I 2022 var det over 8 000 søkere som fikk tilbud om studieplass til sykepleierutdanning. Enkelte utdanninger opplever likevel reduksjon i antall søkere, opptakstallene fra 2022 viser blant annet at ortopediingeniørutdanning hadde en reduksjon i antall kvalifiserte søkere med tilbud på 27,2 prosent fra året før (statistikk fra Samordna opptak 2022).
«Overbooking» – større studentkull enn planlagt
Dynamikken mellom søkere, planlagte studieplasser og antall opptatte studenter er noe uforutsigbar og kan lede til såkalt overbooking, eller større studentantall enn planlagt. Utdanningsinstitusjonene opererer med et antall planlagte studieplasser, som er planlagt kullstørrelse etter opptak av nye studenter. Antallet justeres basert på erfaringer med frafall underveis i studiet, med mål om at antall kandidater som fullfører studiet etter normert tid stemmer overens med institusjonenes mål/måltall. Antall studenter som får tilbud om studieplass er oftest høyere enn planlagte studieplasser. Årsaken er at mange studenter med tilbud står på venteliste til andre studier, tar seg arbeid eller legger andre planer, og derfor ikke møter til studiestart. I tillegg er det en del studenter som de første ukene etter studiestart slutter på studiene av samme årsaker, og videre noen som faller fra underveis i studiet. Institusjonene bruker erfaringer fra tidligere år for å forsøke å kalibrere opptaket slik at kullstørrelsen en stund etter studiestart korresponderer med det antallet studenter de ønsker å uteksaminere etter normert studietid, pluss det antall studenter de forventer faller fra underveis i studiet. Dette er en krevende øvelse og institusjonene kan ikke på forhånd vite hvor mange som ikke møter til studiestart eller faller fra, da dette kan variere fra år til år. Institusjonene må ta høyde for disse årsakene til frafall, ellers ville det vært en nedgang i antall kandidater.
Uforutsigbarheten i forholdene beskrevet over fører til at det noen år vil være ekstra store kull, typisk når antall studenter som møter til studiestart er langt høyere enn forventet, eller frafallet er lavere. Dette kan være en utfordring for helse- og omsorgstjenestene som skal tilby praksisplasser til studentene innenfor en rekke utdanningsprogram.
10.3.4 Fullførte grader på høyskoler og universiteter
Et stort antall kandidater fullfører utdanninger innen helse- og sosialfag hvert år. Figur 10.7 gir en oversikt over antall uteksaminerte kandidater innen de ulike helsefaglige utdanningene på universitets- og høyskolenivå. Tallet i parentes viser antall utdanningsinstitusjoner som tilbyr studiet. Merk at enkelte institusjoner tilbyr studier ved flere campus. Av plasshensyn omtales noen eksempler.
Bachelorutdanning i sykepleie tilbys ved 13 institusjoner. Det tilbys også samisk sykepleierutdanning ved Samisk høgskole. Det utdannes i overkant av 4 000 sykepleiere i året. Samtlige av institusjonene som tilbyr grunnutdanning i sykepleie, med unntak av Høgskolen i Molde, tilbyr også videreutdanninger og/eller mastergrader i én eller flere retninger innen ABIOK-sykepleie (anestesi, barn, intensiv, operasjon og kreft). Antallet som fullfører ABIOK-sykepleierutdanninger varierer fra år til år.
Ambulansearbeidere har tradisjonelt blitt utdannet på videregående skole. Bachelorgrad i paramedisin er en relativt ny utdanning, som har blitt etablert ved seks institusjoner. Fra og med 1. mai 2022 er paramedisinere inkludert i autorisasjonsordningen for helsepersonell. I tillegg til bachelorgraden, tilbys nasjonal paramedic-utdanning, som er et ettårig videreutdanningstilbud på 60 studiepoeng rettet mot faglært ambulansepersonell.
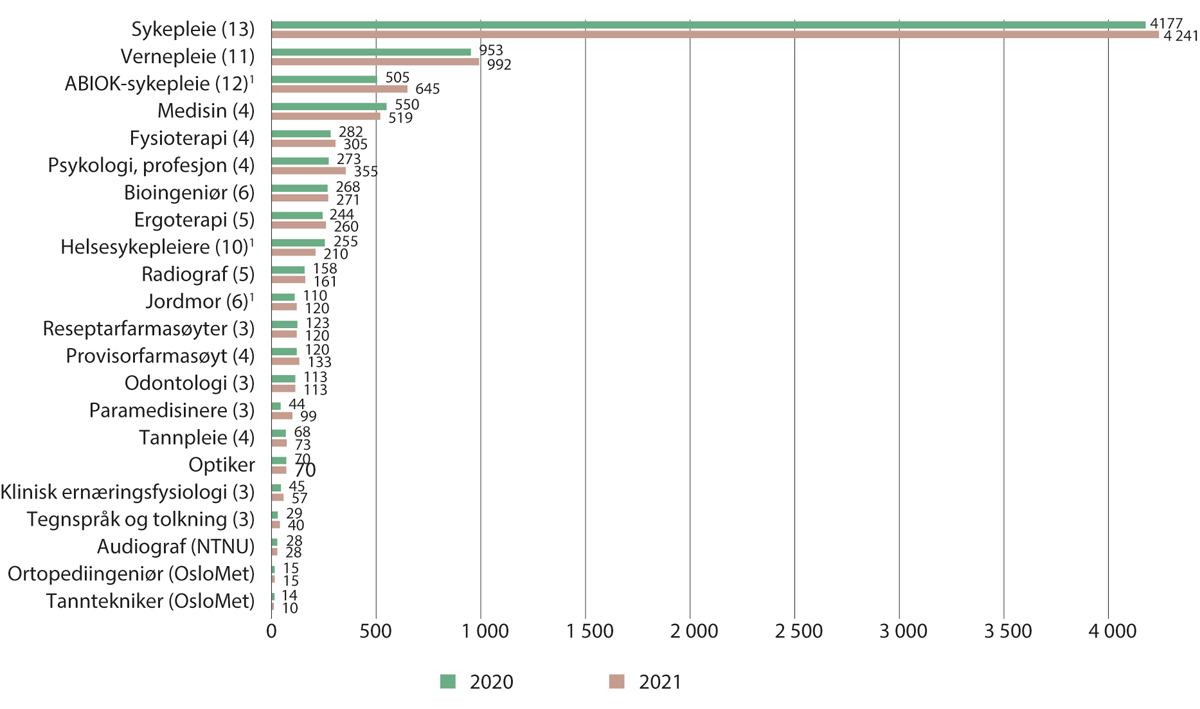
Figur 10.7 Fullførte utdanninger. 2020 og 2021
1 Fullførte utdanninger for ABIOK-sykepleiere, jordmødre og helsesykepleiere inkluderer både videreutdanninger på 90 studiepoeng (60 studiepoeng for kreftsykepleie) og mastergrader på 120 studiepoeng, men personer som har en videreutdanning og bygger på med en mastergrad, telles ikke på nytt. Enkelte av disse studiene har opptak annethvert år.
Database for statistikk om høyere utdanning (DBH) i Direktoratet for høyere utdanning og kompetanse.
10.3.5 Norske gradsstudenter som studerer helsefag i utlandet
Statistikk fra Lånekassen i figur 10.8 viser at mange norske studenter mottar støtte for å gjennomføre en hel grad innen helsefag utdanninger i utlandet. Dette gjelder særlig medisin, odontologi, fysioterapi, sykepleie og kiropraktikk. Det er også mange som studerer psykologi i utlandet, 836 studenter, men statistikken fra Lånekassen gir ikke mulighet til å skille kliniske psykologiutdanninger som gir rett til autorisasjon i Norge fra andre psykologiutdanninger, og psykologistudentene er derfor ikke inkludert i figuren. Innen andre helsefag utdanninger, er antallet norske studenter i utlandet relativt lavt. Merk at statistikken bare inkluderer gradsstudenter som mottar støtte fra Lånekassen, og det kan være et lite antall som studerer helsefag i utlandet uten å motta lån eller stipend.
Medisin: Som nevnt i punktet om søkning og studieplasser, er det svært mange søkere på medisinstudiet, og det er følgelig høy konkurranse for å komme inn på medisinstudiet. Mange norske studenter velger å studere medisin i utlandet, og to av tre studerer i Polen, Ungarn og Slovakia. Også Danmark, Latvia og Tsjekkia er populære land for nordmenn å studere medisin. I studieåret 2021/2022 var det registrert 3 035 gradsstudenter i medisin i utlandet med støtte fra Lånekassen. Til sammenligning var det i overkant av 4 000 registrerte medisinstudenter (profesjonsstudiet) i Norge samme studieår. Det har vært en liten nedgang i antall medisinstudenter i utlandet hvert år siden toppen i studieåret 2015/2016.
Odontologi: I studieåret 2021/2022 var det 324 norske odontologistudenter i utlandet. Dette er det høyeste antallet i perioden som vi har statistikk for, fra 2010/2011. Utviklingen flatet ut perioden 2014–2018, men økte litt igjen de siste par studieårene. Også for odontologi er det svært mange søkere relativt til antall studieplasser i Norge. Polen er det klart vanligste landet for odontologistudenter, etterfulgt av Spania, som har blitt et utbredt studieland for fremtidige tannleger i de seneste årene.
Fysioterapi: I studieåret 2021/2022 var det 273 norske fysioterapistudenter i utlandet, i stor grad i Nederland. Antall fysioterapistudenter i utlandet er mer enn halvert siden toppen i 2011/2012 og 2012/2013, og nedgangen kan primært tilskrives færre studenter i Danmark.
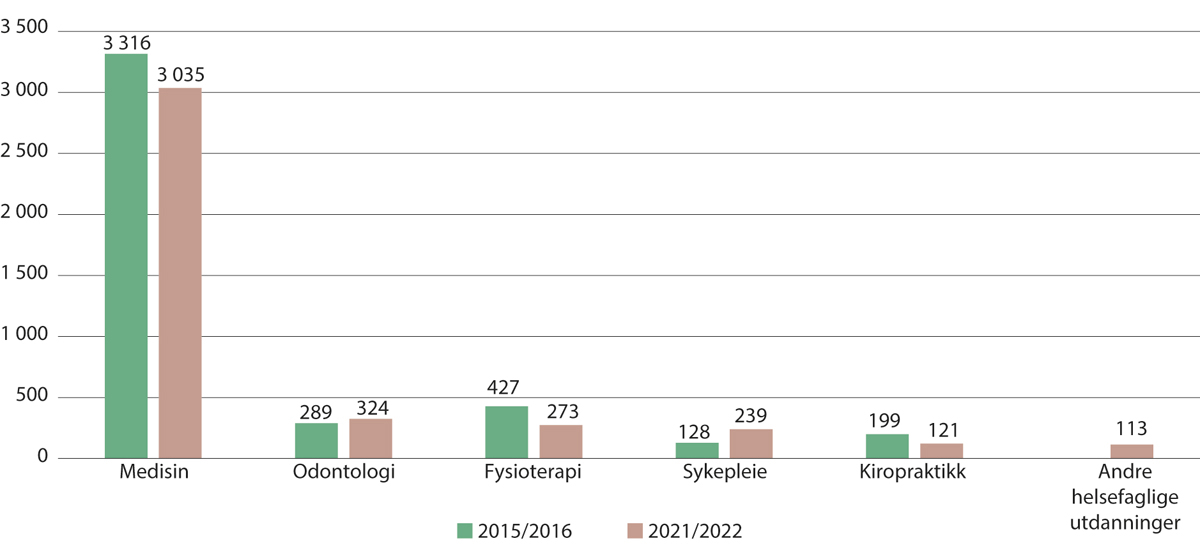
Figur 10.8 Norske gradsstudenter som fikk støtte fra Lånekassen til helsefag studier i utlandet, studieårene 2015/2016 og 2021/2022
Andre helsefaglige utdanninger omfatter Lånekassens kategorier helsevernfag, ernæringsfag, farmasi, terapifag, ergoterapi, tanntekniker, jordmor og helsefag. Endringer i datagrunnlaget gjør at sammenlignbare data for «andre helsefaglige utdanninger» for 2015/2016 er for usikre til å inkluderes. Lånekassens kategori «psykologi» inkluderer psykologiutdanninger som ikke er helsefaglige/kliniske og er derfor holdt utenfor figuren (i 2021/2022 var det 836 studenter innen psykologi).
Statens lånekasse for utdanning.
Sykepleie: Selv om det fortsatt er et relativt lavt antall norske sykepleiestudenter i utlandet, har det vært en tydelig økning fra og med studieåret 2018/2019. Dette henge sammen med skjerpede opptakskrav fra og med studieåret 2019/2020. I studieåret 2021/2022 var det 239 norske sykepleiestudenter i utlandet, til sammenlikning med 139 studenter i 2017/2018.
10.3.6 Kompletterende utdanning for personer med helseutdanning fra utenfor EØS bør styrkes
Det bør være et mål at personer med utdanning fra utenfor EØS kan få sin medbrakte kompetanse godkjent i det norske arbeidsmarkedet. Dette kan avhjelpe personellmangel. Verken samfunnet eller enkeltindivider er tjent med at kompetanse ikke kommer til anvendelse. Mer smidig formell kvalifisering av dem som mangler litt for å kunne oppnå autorisasjon som helsepersonell, vil hjelpe mange som i dag må forholde seg til kvalifisering. Ofte er det kun enkeltemner eller enkelte kompetanseområder som mangler for å kvalifisere til autorisasjon. Det er ikke uvanlig at søkere med tilsvarende utenlandsk utdanning må søke ordinært opptak til en profesjonsutdanning og gjennomføre hele det norske studiet, eventuelt med innpassing/godkjenning av deler av sin tidligere gjennomførte utdanning, for så å fullføre de elementene som mangler. Dette er ressurskrevende for den enkelte, men også for utdanningsinstitusjonen. Dessuten opptar disse studentene en studieplass, noe som er uhensiktsmessig, spesielt i de tilfellene der autorisasjonssøkeren kun mangler et avgrenset kompetanseområde eller emne.
I tillegg til de ordinære utdanningene, tilbys det i dag enkelte kompletterende utdanninger, primært rettet mot personer med flyktningbakgrunn som har helsefagutdanning fra land utenfor EØS og Sveits, som ikke får innvilget autorisasjon i Norge grunnet mangler i sin utdanning. De kompletterende utdanningene er imidlertid populære også blant innvandrere uten flyktningbakgrunn, noe som viser at de treffer behovene blant flere grupper (Alecu mfl. 2022). Det kan være viktig å tilby kompletterende utdanninger for å kunne utnytte kompetansen til helsepersonell med utdanning fra andre land.
Dagens kompletterende utdanninger har vokst frem som følge av initiativ fra universitets- og høyskolesektoren i dialog med autorisasjonsmyndighetene. Det er behov for bedre koordinering av tilbudet. I Riksrevisjonens (2019b) undersøkelse om godkjenning av utdanning og yrkeskvalifikasjoner fra utlandet, kom det frem at manglende kompletterende utdanningstilbud fører til at færre får autorisasjon, ifølge representanter fra Helsedirektoratet som Riksrevisjonen intervjuet. Direktoratet har god oversikt over hvilke grupper som er aktuelle for kompletterende utdanning, og hva disse mangler, men de har ikke egne virkemidler for å etablere slike kompletterende utdanningstilbud. Riksrevisjonen viste til at direktoratet mente at dialogen mellom Helse- og omsorgsdepartementet og Kunnskapsdepartementet om kompletterende utdanningstilbud ikke hadde vært god nok.
I sin utredning av behov for kompletterende utdanning for søkere i godkjenningsprosessen for lovregulerte yrker, påpekte Rambøll (2015) at utdanningsinstitusjonene viste til svake insentiver for å opprette tilbud om kompletterende utdanning. De hadde ingen planer om å opprette nye tilbud før de fikk tilstrekkelig finansiering.
Boks 10.7 Kompletterende utdanning som tilbys helsepersonell med utdanning fra utlandet
Sykepleiere
Kompletterende utdanning for sykepleiere tilbys av OsloMet, VID vitenskapelige høgskole og Høgskulen på Vestlandet, og fra høsten 2022 også ved NTNU i Trondheim (Strypet 2022). Kompletterende utdanning for sykepleiere er særlig aktuelt for serbiske og filippinske personer med sykepleierutdanning fra hjemlandet som ikke godkjennes.
Bioingeniører
OsloMet tilbyr kompletterende utdanning for bioingeniører med laboratoriemedisinsk utdanning fra land utenfor EU/EØS slik at disse skal kunne kvalifisere til norsk autorisasjon som bioingeniør. Opptak til studiet krever vedtak fra Helsedirektoratet som sier at kompletterende utdanning må tas som et av flere kvalifiseringstiltak for å oppnå autorisasjon som bioingeniør i Norge. Utdanningen utgjør 60 studiepoeng.
Tannleger
Kompletterende utdanning for tannleger tilbys av Universitetet i Bergen gjennom Kvalifiseringsprogrammet for tannleger med utdanning fra utenfor EU/EØS-området. Universitetet mottar støtte for å tilby programmet, der siktemålet er at deltakerne oppnår norsk autorisasjon som tannlege.
Utdanningsinstitusjonenes nettsider.
Søkere til autorisasjon med samme type utdanning fra samme land, vil ofte ha tilsvarende behov for kompletterende utdanning. Dersom antallet søkere er stort nok, kan det danne grunnlag for egne utdanninger/opptak. Helsedirektoratet kjenner behovet best og bør koordinere slike behov for kompletterende utdanning, i tett dialog med universitets- og høyskolesektoren. Det er videre behov for en bedre løsning for autorisasjonssøkerne som ikke er mange nok til at et eget utdanningsprogram kan forsvares. Her kan det vurderes om det jevnlig kan arrangeres egne kvalifiseringsløp utenfor de ordinære studieprogrammene.
Helsepersonellkommisjonen anbefaler et utvidet tilbud om kompletterende utdanning for personer med helseutdanning fra utenfor EØS. Utdanningene må koordineres på en måte som gir hensiktsmessig balanse mellom kostnader til å drifte utdanninger, og behovet for smidig kvalifisering av helsepersonell.
10.3.7 Autorisasjoner til helsepersonell med utenlandsk utdanning
Figur 3.4 viste omfanget av innvilgede autorisasjoner i 2021, fordelt mellom autorisasjoner som ble innvilget på basis av henholdsvis norsk og utenlandsk utdanning.
I 2021 ble det innvilget i overkant av 3 300 autorisasjoner til helsepersonell med utenlandsk utdanning. Dette tilsvarer nesten hver femte autorisasjon (19 prosent). For leger og tannleger ble over halvparten av de nye autorisasjonene innvilget på bakgrunn av en utdanning fra utlandet, med henholdsvis 65 prosent for leger og 53 prosent for tannleger. Andelen var høy også for jordmødre (47 prosent), farmasøyter (38 prosent for reseptarfarmasøyter og 29 prosent for provisorfarmasøyter), psykologer (33 prosent) og sykepleiere (25 prosent).
Andelen nye autorisasjoner basert på utenlandsk utdanning var i 2021 nær 100 prosent for ortopediingeniører, som kun har hatt opptak annet hvert år ved OsloMet. I partallsår har det vært en jevn fordeling mellom norsk og utenlandsk utdanning.
Helsefaglige utdanninger som ikke tilbys i Norge
Enkelte helsefaglige utdanninger gir norsk autorisasjon selv om det ikke finnes utdanningstilbud i Norge. Det gjelder kiropraktor, ortoptist (helsepersonell som undersøker, diagnostiserer og behandler skjeling, dobbeltsyn og samsynsproblemer), perfusjonist (operatører av hjerte-lunge-maskiner) og naprapat (utøvere av en form for manuell behandling med utspring i kiropraktikk). Ettersom det ikke er tilsvarende utdanninger i Norge, foreligger ikke et norsk sammenligningsgrunnlag når de utenlandske utdanningene vurderes. For disse gruppene er naturligvis andelen utdannet i utlandet 100 prosent. Det gis svært få nye autorisasjoner til ortoptister (tre autorisasjoner i 2021) og perfusjonister (én i 2021), og relativt få til kiropraktorer (36 i 2021). I 2022 ble det besluttet at naprapater skal inkluderes i autorisasjonsordningen.
Nedgang i autorisasjoner som helsefagarbeidere til personer fra land utenfor EØS
For yrker der utdanningene tilbys på videregående nivå, er de aller fleste autorisasjonene gitt på bakgrunn av en norsk utdanning. Tidligere utgjorde helsefagarbeidere med utenlandsk utdanning en betydelig andel av nye autorisasjoner, men i 2021 var andelen så lav som fire prosent. Som nevnt tidligere, ble det i 2017 innført forskriftsfestede tilleggskrav for autorisasjon for helsepersonell med utdanning fra land utenfor EØS og Sveits. Dette inkluderte opprinnelig krav til gjennomført fagprøve for helsefagarbeidere, noe som førte til en tydelig nedgang i antall autorisasjoner til helsefagarbeidere fra land utenfor EØS. I perioden 2014 til 2017 ble det i gjennomsnitt gitt i overkant av 800 autorisasjoner til denne gruppen årlig, men i de påfølgende årene var antallet redusert til i overkant av 10 årlig. Kravet om fagprøve for helsefagarbeidere ble fjernet i 2021, og vi kan forvente at antall autorisasjoner til helsefagarbeidere med utenlandsk utdanning derfor vil øke igjen. Blant sysselsatte helsefagarbeidere med innvandringsbakgrunn, er helsefagarbeidere med filippinsk bakgrunn klart mest utbredt, etterfulgt av helsefagarbeidere med svensk og serbisk bakgrunn (Beyrer mfl. 2019).
10.4 Opptak
10.4.1 Overganger mellom utdanningsnivåene
Y-vei (yrkesfaglig vei) og tresemesterordning
Søkere fra yrkesfaglige utdanningsprogram kan kvalifisere seg for opptak til høyere utdanning gjennom å ta påbygging til generell studiekompetanse, enten etter to år i skole, eller etter fagbrevet. Det er i tillegg etablert en yrkesfaglig vei for noen studieprogram (y-veien). Y-vei er en ordning som kan gi opptak til høyere utdanning uten studiekompetanse, men i stedet på bakgrunn av søkerens relevante fagbrev, svennebrev eller yrkeskompetanse fra videregående skole. Studiene som tilbys gjennom y-veien er tilrettelagt for personer med yrkesfaglig bakgrunn. Y-veistudier er vanligst innen maritime utdanninger og realfags- og ingeniørutdanninger, men det har vært forsøk også innen helse- og sosialfagutdanninger. Y-vei gir muligheter for personer med fag- eller svennebrev eller yrkeskompetanse til å få opptak i høyere utdanning, selv uten formell studiekompetanse.
Som oppfølging av St. Meld. nr. 13 (2011–2012) Utdanning for velferd: Samspill i praksis ble det tildelt midler til pilotordninger for å prøve ut ordninger med y-vei. Mellom 2015 og 2019 ble det gjennomført forsøk med y-vei innen vernepleierutdanning, barnevernspedagogutdanning og bioingeniørutdanning. En modell med tre semestre for sykepleieutdanningen (tresemesterordning) ble etablert i samme periode istedenfor y-vei for å være i overensstemmelse med EUs yrkeskvalifikasjonsdirektiv. Direktivet stiller krav til innholdet i sykepleierutdanningen, herunder krav som forhindrer søkere med helsefagarbeiderutdanning avkortning av sykepleierutdanning.
Erfaringer fra forsøk med y-vei for opptak til ulike helse- og sosialfagutdanninger peker i retning av at yrkesfaglig bakgrunn gir et relativt dårlig faglig grunnlag for gjennomføring av høyere utdanning. Høgskolen i Østfold, som åpnet for y-veien til bioingeniørstudiet i 2013, hadde både rekrutteringsutfordringer og høyt frafall, og bestemte seg derfor for å legge ned tilbudet. Det har blant annet blitt prøvd forsøksordninger innenfor barnevern- og vernepleierutdanningene i Harstad ved UiT – Norges arktiske universitet. Prosjektet startet i 2016. UiT valgte å ikke videreføre ordningen fordi den krevde ekstra fag- og administrative ressurser.
Helsedirektoratet (2014) foreslo i rapporten Kompetansebehov i ambulansefag at ambulansearbeidere med fagbrev skulle ha anledning til å søke opptak til bachelorutdanning via y-veien etter etablering av paramedisinutdanning. Det har etter dette blitt utviklet nasjonal retningslinje for paramedisinutdanning. I 2020 åpnet forskrift om opptak til høgare utdanning § 3-11 for unntak fra kravet om generell studiekompetanse for opptak til spesielt tilrettelagt paramedisinutdanning. Paramedisinutdanningen har høy søking og konkurranse om studieplassene. Det er ingen pågående forsøk med y-vei for denne utdanningen.
OsloMet ble tildelt midler til utvikling og iverksetting av forsøk med tresemesterordning for sykepleierutdanningen for søkere med relevant fagbrev. Totalt var det 273 søkere til studiet ved OsloMet, hvorav 75 kvalifiserte søkere fikk tilbud om individuelle intervju, 33 søkere fikk tilbud om studieplass etter gjennomført intervju og 32 søkere takket ja. OsloMet opplevde høyt frafall fra utdanningen og det var kun 13 tresemestersstudenter som gjennomførte sykepleiestudiet til normert tid våren 2020. Fagforbundet, der flere av deltakerne i semesterordningen er medlemmer, opplyser at en del av studentene har fullført i ettertid. Basert på OsloMets egen evaluering av ordningen, som viste stort frafall og høy ressursbruk, er det ikke planlagt videreføring av ordningen. Forsøkene har altså ikke vært vellykkede, og har ikke blitt videreført. Generelt har studentene i forsøkene med tilrettelagt opptak strøket mer enn andre studenter, mange har blitt forsinket og en del har også falt fra utdanningene. Ordningene har vært ressurskrevende for utdanningsinstitusjonene.
For flere av utdanningene er det ikke mangel på søkere. Dette innebærer at y-vei-ordninger kan redusere den totale utdanningskapasiteten av helsepersonell ved at studenter med lavere gjennomføringsevne opptar studieplasser som kunne vært besatt av studenter med høyere sannsynlighet for å fullføre. Når deler av studentmassen har lav sannsynlighet for å fullføre, vil man samlet sett få færre uteksaminerte kandidater for et gitt antall studieplasser. Når det rekrutteres personer som allerede er helsepersonell til sykepleierutdanningen, utdannes det ikke samlet sett mer helsepersonell, i motsetning til når det rekrutteres direkte fra studiespesialiserende videregående opplæring.
Relativt dårligere gjennomføring i forsøkene med y-vei som har vært gjennomført så langt, kan imidlertid ha sin årsak i måten forsøkene ble organisert på. For tresemestersordningen ble det organisert undervisning i løpet av sommermånedene mai-august i forkant av første studieår, og praksisundervisning sommeren mellom første og andre studieår. Dette kan ha vært opplevd som et svært intensivt og krevende studieløp for disse studentene. Y-veisordningen har vist gode erfaringer innenfor ingeniørfag. Med riktig organisering bør det være mulig å oppnå tilsvarende gode resultater også innen helsefag. Begrunnet i at y-veien kan være en attraktiv karrierevei for helsepersonell med videregående opplæring, som vil kunne bidra til økt rekruttering, anbefaler Helsepersonellkommisjonen at det igangsettes nye forsøk med y-vei for helsefagutdanninger.
10.4.2 Kvoter for samiske studenter
På helsefaglige profesjonsstudier ved UiT – Norges arktiske universitet er 10 prosent av studieplassene innen kvoten for nordnorske søkere reservert søkere med samisk språkkompetanse. Under helsefaglige profesjonsstudium regnes sykepleier, fysioterapi, ergoterapi, tannpleier, bioingeniør og radiografi. I tillegg er det for flere profesjonsutdanninger reservert et antall studieplasser til søkere med samisk språkkompetanse, innenfor kvoten for søkere fra Nord-Norge. For profesjonsstudiet i psykologi og i studiet ernæring er det satt av to studieplasser til søkere med samisk språkkompetanse. For profesjonsstudiet i medisin er det fra 2023 satt av seks studieplasser til søkere med samisk språkkompetanse (økt fra to), og i profesjonsstudiet i odontologi er det satt av to studieplasser til samme målgruppe.
10.5 Behov for å rekruttere flere menn
Kjønnsfordelingen i utdanningene
Gutter og menn utgjør en lav andel av elever og studenter på de helsefaglige utdanningene og en tilsvarende lav andel av personellet som jobber i helse- og omsorgstjenestene.
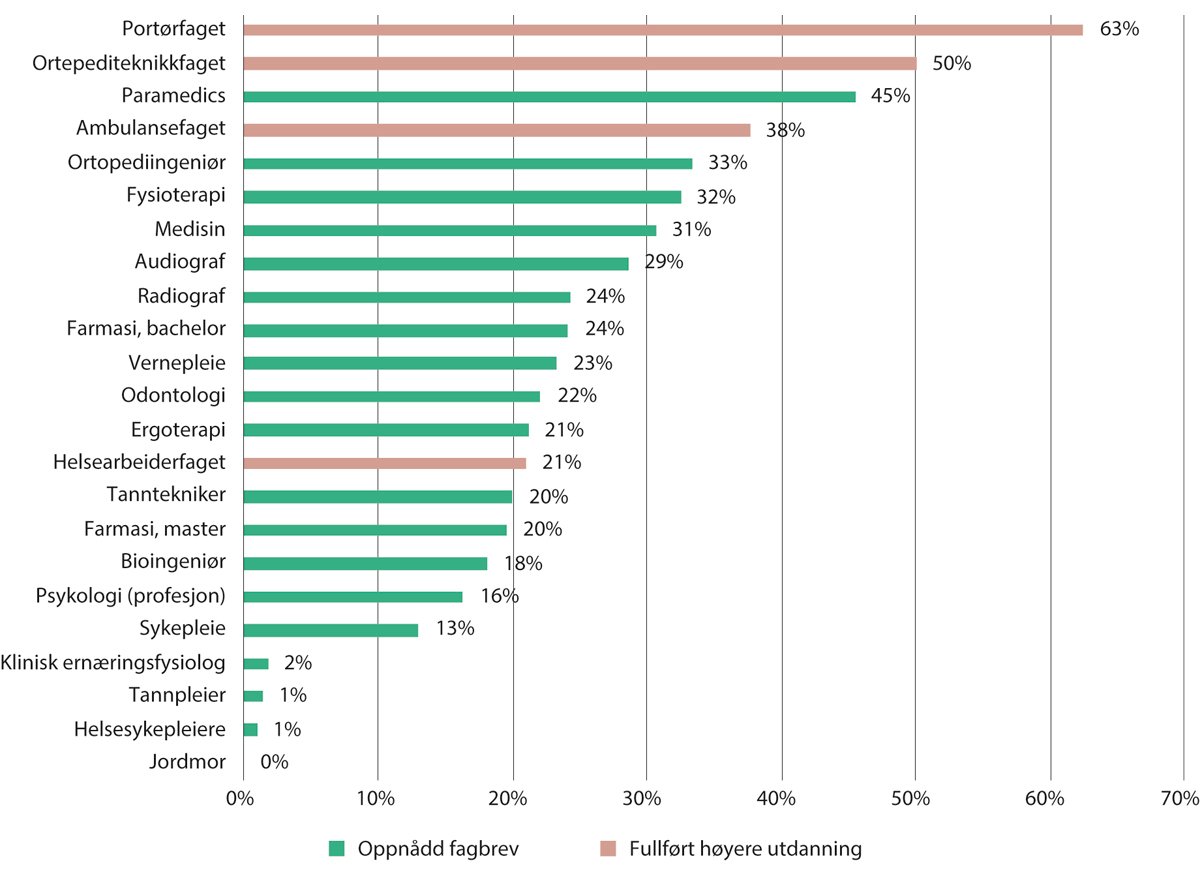
Figur 10.9 Andel menn blant elever som oppnår fagbrev og studenter som fullfører helsefaglige utdanninger. 2020/2021
Database for statistikk for høyere utdanning/Direktoratet for høyere utdanning og kompetanse og Utdanningsdirektoratets analysebrett.
Figur 10.9 viser andelen menn blant elever som oppnådde fagbrev og studenter som fullfører ulike helsefaglige utdanninger på universitets- og høyskolenivå i 2020/2021. Helsearbeiderfaget og de helsefaglige utdanningene på universitets- og høyskolenivå er tydelig dominert av kvinner, mens menn utgjør en betydelig andel av dem som oppnår fagbrev innen portørfaget, ortopediteknikkfaget og ambulansefaget. Merk at det for enkelte fag, særlig innen videregående opplæring, er små tall. Som nevnt i kapittel 4, utgjør kvinner 90 prosent av studentene innen helse- og velferdsfag på fagskoler.
Endringer i kjønnssammensetningen i utdanningene gir indikasjon på fremtidig kjønnsbalanse i arbeidslivet. Andelen menn som utdanner seg innen tradisjonelt kvinnedominerte utdanninger er høyere enn andelen menn blant de sysselsatte i de tilsvarende yrkene, som vist i Figur 10.10.
For å få jevnere kjønnsfordeling i helse- og omsorgstjenestene, må flere menn rekrutteres til de helsefaglige utdanningene.
Kjønnsfordelingen i helseyrkene
Figur 10.10 viser andelen menn blant sysselsatte med ulike helsefaglige utdanninger. Menn utgjør mindre enn en tredjedel for samtlige yrkesgrupper unntatt leger og tannleger. For begge de to største gruppene, sykepleiere og helsefagarbeidere (inkludert hjelpepleiere og omsorgsarbeidere), utgjør menn rundt 11 prosent. Det er variasjoner mellom ulike deler av helse- og omsorgstjenestene. Blant annet er andelen mannlige sykepleiere noe høyere i spesialisthelsetjenesten enn i kommunene (Skjøstad mfl. 2019).
Menn utgjør et flertall av de sysselsatte kun blant leger med spesialitet (55 prosent). Leger uten spesialitet er med få unntak leger i spesialisering (LIS). Dette er som regel yngre leger, og blant disse er mange kvinner. Av legene som ble tilsatt i en LIS1-stilling i de fire søknadsrundene i 2020 og 2021, var to av tre kvinner (mellom 64 og 67 prosent), ifølge Helsedirektoratets statusrapporter for søknadsrunder for LIS1. Helsedirektoratets legestillingsregister (LSR) viser at nesten 64 prosent av leger i spesialisering er kvinner. Hvis man ser på leger med og uten spesialistgodkjenning samlet, er kvinner nå i et lite flertall av legene. For sysselsatte leger samlet sett har andelen kvinner økt med omkring ett prosentpoeng årlig de seneste årene. Blant fastleger utgjør kvinner omtrent 47 prosent (fjerde kvartal 2021, Helsedirektoratet 2022b).
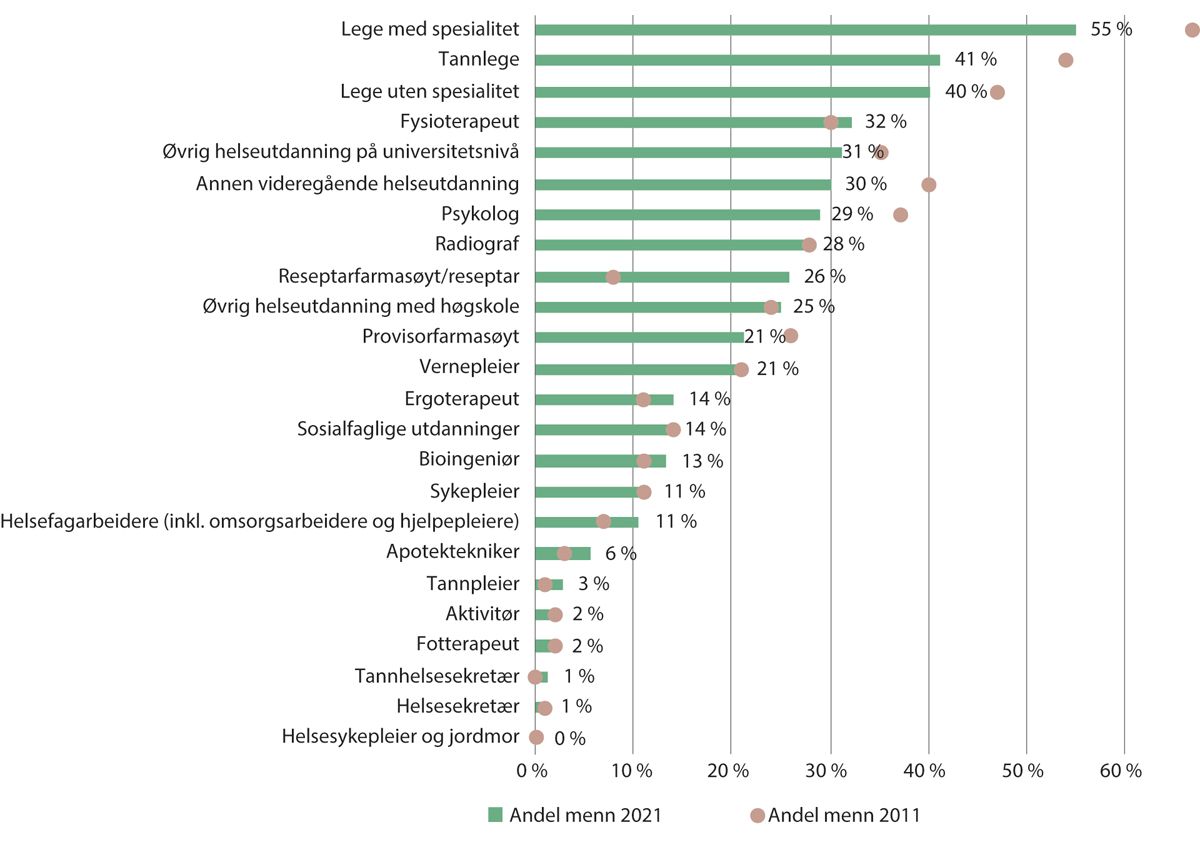
Figur 10.10 Andel menn blant sysselsatte med ulike helsefaglige utdanninger. 2011 og 2021
Andelen tar utgangspunkt i alle sysselsatte med ulike helsefaglige utdanninger uavhengig av hvor de er sysselsatt. Merk at mange provisorfarmasøyter feilaktig var registrert som reseptarfarmasøyter før 2018, og at økningen i andelen mannlige reseptarfarmasøyter og nedgangen i andelen mannlige provisorfarmasøyter, henger sammen med at mange farmasøyter, først og fremst kvinnelige, fikk sin utdanningsinformasjon endret fra reseptar- til provisorfarmasøyt i 2018.
SSB statistikkbank, tabell 07938.
Det er ønskelig med flere mannlige helsefagarbeidere
Helsepersonellkommisjonen anbefaler å bemanne oppgaver etter prinsippet om laveste effektive kompetansenivå (se kapittel 8), herunder at helsefagarbeidernes posisjon skal styrkes også i sykehusene. Det trengs helsepersonell av begge kjønn til dette. I dag er mange av helsefagutdanningene sterkt kvinnedominert, først og fremst fordi utdanninger som helse- og oppvekstfag og helsearbeiderfaget ikke er attraktive for mange gutter. Samtidig viser prosjektet «Menn i helse» (se boks 10.8) at mange menn som kommer inn i helse- og omsorgstjenestene på denne måten, finner arbeidet givende.
I flere andre yrkesfag er det klar overvekt av gutter, og det bør være mulig å motivere flere gutter til å velge helsearbeiderfaget. Et større innslag av teknologi i fagopplæringen vil sannsynligvis bidra til å gjøre helsearbeiderfaget mer attraktivt for gutter. I skoleåret 2019–2020 var det et stort flertall gutter i utdanningsprogram i videregående opplæring med «teknologi» i tittelen (Utdanningsdirektoratets statistikkbank). Høyere teknologisk kompetanse i helsearbeiderfaget vil også kunne gi helsefagarbeiderne viktige og fremtidsrettede arbeidsoppgaver. Helse- og omsorgsteknologi implementeres raskt i helse- og omsorgstjenestene og det er viktig at personellet er i stand til å bidra til dette og til å utnytte teknologi og digitalisering i arbeidet. Denne utviklingen vil gå raskere og bli viktigere i fremtiden. Et større innslag av teknologi i helsearbeiderfaget kan åpne opp en vid oppgaveportefølje for helsefagarbeidere og gi dem en tydeligere plass i helse- og omsorgstjenestene. Digitalisering og teknologi i utdanningen kan bidra til å kvalifisere for flere oppgaver og det vil virke motiverende og bidra til å rekruttere flere gutter til disse utdanningsprogrammene.
Behov for jevnere kjønnsbalanse innen en rekke utdanninger
Det er behov for en jevnere kjønnsbalanse også innen andre utdanninger. Sammensetningen av de ansatte i helse- og omsorgstjenestene bør til en viss grad speile befolkningen. Det kan være legitimt for enkelte pasienter å ønske å møte lege, psykolog eller fysioterapeut av samme kjønn. En jevnere kjønnsbalanse kan også bidra til et bedre arbeidsmiljø på arbeidsplassene i helse- og omsorgstjenestene. Medisinutdanningen har tradisjonelt vært mannsdominert, men dette har endret seg på kort tid, og kvinnelige studenter er nå i stort flertall. Andelen menn er enda lavere på psykologistudiet. Både psykologistudiet og medisinstudiet har svært høye opptakskrav, noe som bidrar til at det er en større andel kvinner som kommer inn på studiet siden det er flere jenter enn gutter med svært høye karakterer fra videregående opplæring.
For gutter i skolen, kan det være ønskelig å ha tilgang på helsesykepleier av samme kjønn. Helsesykepleie er et av yrkene med aller lavest andel menn. Søkertallene viser at tittelendringen fra helsesøster har gjort utdanningen mer attraktiv blant menn, men fortsatt er det nesten utelukkende kvinner som tas opp på utdanningen. Siden kjønnsfordeling blant sykepleiere også er skjev, er den potensielle mannlige søkermassen til helsesykepleie begrenset.
Tilleggspoeng eller kvoter for det underrepresenterte kjønn
Tilleggspoeng for det underrepresenterte kjønn ved opptak til høyere utdanning har vært gitt i over 20 år, til ulike utdanninger etter søknad fra utdanningsinstitusjonene. I dagens regelverk (opptaksforskriften § 7-9) får institusjonene som hovedregel innvilget kjønnspoeng i en periode på fem år. Det gis kjønnspoeng til både kvinner og menn i enkelte utdanninger i høyere utdanning. Innen de helsefaglige utdanningene gis tilleggspoeng for mannlige søkere til profesjonsstudier i psykologi og til sykepleierutdanning ved enkelte utdanningsinstitusjoner (Samordna opptak 2022).
Boks 10.8 Menn i helse
Menn i helse er et komprimert utdanningsløp frem mot fagbrev som helsefagarbeider. Målgruppen er arbeidssøkende menn mellom 25 og 55 år. Deltakerne får tittelen helserekrutter. Menn i helse inngår i Kompetanseløft 2025 og er et tiltak for å rekruttere flere menn til helse- og omsorgstjenestene. På oppdrag fra Helsedirektoratet har KS prosjektansvaret for Menn i helse. Øvrige aktører i prosjektet er kommuner, NAV og fylkeskommuner.
Siden oppstarten i Trondheim i 2010 har Menn i helse vokst i omfang og innhold. I 2014 ble nasjonal implementering igangsatt. I 2022 startet rekordmange 444 helserekrutter, og av disse ble 358 valgt ut til videre skolegang. 140 kommuner deltar i satsningen fordelt på følgende 9 fylker: Agder, Innlandet, Nordland, Rogaland, Troms og Finnmark, Trøndelag, Vestfold og Telemark, Vestland og Viken.
Programmet bidrar til:
Økt rekruttering til helse- og omsorgssektoren: Prosjektet har kartlagt et betydelig rekrutteringspotensial blant voksne menn. Over 800 helserekrutter har så langt tatt fagbrev gjennom satsningen.
Økt mangfold: Arbeidsgiverne ønsker flere menn i helse- og omsorgstjenesten. Målet er at arbeidsstokken skal gjenspeile brukergruppen. Bedre kjønnsbalanse bidrar til større mangfold i tjenestene.
Tilbakeføring til arbeidslivet: Mer enn 90 prosent av deltakerne har fått jobb som helsefagarbeider og ble uavhengige av ytelser fra NAV. Dette er viktig både for den enkelte og for samfunnet. Flertallet av disse har stått utenfor arbeidslivet i en lengre periode.
En evaluering gjennomført av Østlandsforskning konkluderer med at prosjektet bidrar positivt til arbeidsmiljøet, at deltakerne verdsettes, at brukerne er positive til å møte både kvinner og menn som tjenesteytere, i tillegg til økonomiske og samfunnsmessige positive effekter knyttet til aktivisering av personer som står langt fra arbeidsmarkedet.
Innspill oversendt Helsepersonellkommisjonen fra KS.
Kjønnspoeng endrer opptaket i noen grad, og har særlig betydning for enkeltpersoner som nesten har nok poeng til å komme inn. Effekten kan variere mellom ulike studier. NIFU (Hovdhaugen mfl. 2020) undersøkte effekten av ett kjønnspoeng til mannlige søker til profesjonsstudiet i psykologi ved universitetene i Oslo og Bergen i 2019. De fant at 17 mannlige søkere som ikke hadde fått studieplass uten kjønnspoeng, fikk tilbud om studieplass med ett ekstra studiepoeng. Dersom det hadde blitt gitt ytterligere ett kjønnspoeng ved Universitetet i Bergen, ville ytterligere 18 mannlige søkere fått tilbud med gjeldende poenggrense. Universitetet i Agder (UiA) har hatt kjønnspoeng for mannlige søkere til deres sykepleierutdanning siden 2018. Ifølge universitetet økte andelen mannlige studenter med cirka 8 prosentpoeng fra 2017 til 2018, og i 2021 hadde UiA 25 prosent mannlige studenter på første studieåret.
Et vanlig argument mot bruk av kvoter og kjønnspoeng, er urettferdighet mot bedre kvalifiserte søkere. Hensynet til en bredere rekruttering, bedre arbeidsmiljø som følge av jevnere kjønnsbalanse, og profesjonsutøvere av begge kjønn, kan imidlertid forsvare en sterkere styring av opptaksgrunnlaget for å bedre kjønnsbalansen.
Opptaksutvalget fraråder videreføring av bruken av kjønnspoeng med begrunnelse i at dette er individuell særbehandling, ikke særbehandling av en gruppe (NOU 2022: 17). Dessuten stiller utvalget spørsmål om kjønnspoeng er et effektivt nok tiltak for å bedre kjønnsbalansen i studier der ett av kjønnene er sterkt underrepresentert. I stedet anbefaler utvalget bruk av kjønnskvoter. Utvalget argumenterer med at forskjellsbehandling i opptaket kan legitimeres av hensynet til grupper som skal møte disse personene når de er ferdig utdannet. Spørsmålet om bruken av spesielle kvoter er forholdsmessig kommer ifølge utvalget an på utformingen av kvotene. For eksempel hvor stor forskjell det er i karakterpoengsummen til dem som kommer inn i kvoten, sammenlignet med dem som ikke kommer inn på studiet.
Helsepersonellkommisjonen tar ikke stilling til alle forslagene til Opptaksutvalget, men kommisjonen støtter Opptaksutvalgets forslag om kjønnskvoter til underrepresenterte kjønn. Det er viktig at pasientenes, brukernes og tjenestenes behov for bedre kjønnsbalanse blant helsepersonell tillegges tilstrekkelig vekt når fremtidig modell for opptakssystem skal fastsettes.
10.6 Kvalifisering av personell uten helse- eller sosialfagutdanning
Kapittel 3 viser at personell uten helse- eller sosialfag utdanning utgjør en betydelig andel av personellet som jobber i de kommunale helse- og omsorgstjenestene, og særlig gjelder dette i omsorgstjenestene. Disse utgjør et stort potensial for økt tilgang på helse- og sosialfagutdannet personell gjennom kvalifisering. Samtidig, ettersom omfanget av deltid er stort i denne yrkesgruppen, ligger det også et betydelig potensial for årsverksvekst knyttet til økte stillingsbrøker.
Kompetansehevende tiltak for personell uten helse- og sosialfaglig utdanning er forankret i Kompetanseløft 2025. Her inngår blant annet tilskudd til grunnutdanning og kurspakke for ufaglærte utviklet av Nasjonal kompetansetjeneste for aldring og helse.
Helsepersonellkommisjonen vurderer at det er viktig at det legges til rette for å kvalifisere personell uten helse- og sosialfagutdanning.
Mobilisere personer utenfor arbeid og utdanning
Norge er det landet i OECD med den høyeste andelen av befolkningen som mottar helserelaterte ytelser. Antallet unge mottakere har økt (NOU 2020: 2). Ifølge NAV (Pedersen 2022) sto 661 000 personer mellom 20 og 66 år som er bosatt i Norge, utenfor utdanning og arbeidsliv (inkludert pensjon) ved utgangen av 2021. Dette er en nedgang fra rundt 700 000 i årene før, men utgjør fortsatt omtrent 20 prosent av gruppen mellom 20 og 66 år. Blant disse hadde 415 000 (63 prosent) en livsoppholdsytelse fra NAV, mens resten, 246 000 personer (37 prosent), ikke hadde inntektssikring fra NAV. De som står på utsiden av arbeidslivet, gjør det enten frivillig eller ufrivillig. Blant dem som står utenfor arbeidsmarkedet ufrivillig, finner vi mange med helserelaterte utfordringer. Vi finner også mange som mangler kompetanse, utdanning eller som har manglende språkkompetanse.
Boks 10.9 Med ABC til fagbrev
Med ABC til fagbrev er et tilbud om opplæring frem til fagbrev og autorisasjon som helsefagarbeider, alternativt kompetansebevis for deler av opplæringen de har gjennomført. Målgruppen er ansatte i den kommunale helse- og omsorgstjenesten uten relevant helse- eller sosialfagutdanning, herunder ansatte med fremmedspråklig bakgrunn.
Det kan være mange grunner til at ansatte mangler formell utdanning. Den modulbaserte tilnærmingen kan tilpasses den enkelte, også de som ikke ønsker et kontinuerlig utdanningsløp. Kandidaten blir omgitt av et støtteapparat som hjelper dem på veien til fagbrevet.
Tiltaket inngår i Kompetanseløft 2025 og tilbys av Nasjonalt senter for aldring og helse.
Boks 10.10 Trøndelagsmodellen
Trøndelagsmodellen er NAV Trøndelags og Trøndelag fylkeskommunes nye felles strategi for å redusere utenforskapet blant ungdom i Trøndelag, og samtidig sikre tiltrengt rekruttering til bransjer med behov for arbeidskraft. Ambisjonen er å rekruttere unge voksne i ledighetskøen hos NAV, uten fullført utdanning, til å delta i et skreddersydd og komprimert fagbrevløp. Lokalt arbeidsliv deltar i prosjektet.
Etter et vellykket pilotprosjekt i 2021, i samarbeid med Norske Skog på Skogn, Aker Verdal, Tine Verdal og åtte andre industribedrifter på Innherred, ble modellen satt i drift i hele fylket vinteren 2022. Status i november 2022 var at 408 personer enten var i gang med et kvalifiseringsløp eller hadde startet i jobb.
NAV (2022c) og Trøndelag fylkeskommune (2022).
Boks 10.11 Andre utdanninger med relevans for helse- og omsorgssektoren
I tillegg til de yrkesrettede helsefaglige utdanningene, finnes det flere andre utdanninger som er relevante for helse- og omsorgstjenestene. Listen er ikke uttømmende. De teknologiske utdanningene er også omtalt i kapittel 13.
Folkehelseutdanninger
Helseledelse (se kapittel 10.13.3).
Medisinsk fysiker: Avgjørende kompetanse for strålebehandling av pasienter, eks. protonterapi.
Utdanninger i medisinsk informatikk: Avgjørende for maskinlæring og KI, blant annet innen diagnostisering av kreft.
Tverrfaglige utdanninger i digitaliseringsprosesser i helse- og omsorgssektoren.
Tolkeutdanninger, talespråk, tegnspråk.
Logopedutdanning,
Musikkterapi.
Hvis vi ser bort fra dem som er for syke til å jobbe eller ikke kan jobbe av andre årsaker, anslår NAV at det er snakk om rundt 100 000 personer, som ønsker å jobbe (Holte 2022). Anslaget er usikkert, men det illustrerer at denne gruppen utgjør en betydelig arbeidskraftreserve. Dette er også flere enn antallet som er registrert som helt arbeidsledige hos NAV.
Mobilisering av restarbeidsevnen til personer utenfor arbeid og utdanning fremmer deltakelse og reduserer utenforskap. Det kan også bidra til å dekke behov for arbeidskraft i helse- og omsorgstjenestene. Bortsett fra en generell holdning om at aktivisering av personer som ufrivillig er utenfor utdanning og arbeid er positivt for den enkelte og samfunnet, har ikke Helsepersonellkommisjonen drøftet innretning av denne typen tiltak. Utredningen vil derfor ikke gå nærmere inn på hvordan restarbeidsevnen i denne gruppen kan mobiliseres.
Det er mange årsaker til at så mange faller utenfor arbeid og utdanning, og det er også store forskjeller på hva som skal til for at de kan kvalifiseres til arbeidslivet. Noen er i prinsippet allerede formelt kvalifisert til å starte i en jobb, noen mangler enkeltfag, mens andre igjen mangler noen studiepoeng eller en eller flere årsenheter av den utdanningen som skal til for å være kvalifisert. Relevante og tilpassede tiltak for denne gruppen kan ha stor samfunnsøkonomisk betydning.
Det finnes flere eksempler på tiltak som har hatt god virkning. Ett av dem er «Menn i helse», som gir arbeidssøkende menn i alderen 25 til 55 år muligheten til å ta fagbrev som helsefagarbeider. Et annet eksempel er «Trøndelagsmodellen», som har mål om å gi en skreddersydd vei til sikker jobb hvor personer i målgruppen kan få tilbud om en lærlingplass og dermed få mulighet til å ta et fagbrev.
10.7 Desentralisert og tilgjengelig utdanning er et sentralt virkemiddel for distriktene
10.7.1 Fleksible og desentraliserte studietilbud
I Norge er den geografiske spredningen i utdanningstilbudet generelt sett god, slik kartene i figur 10.6 viser. Den mest desentraliserte utdanningen vi har etter grunnskolen, er videregående opplæring. Det er videregående skoler som tilbyr helse- og oppvekstfag nær sagt i hele landet. Også fagskolene er rimelig godt fordelt utover i landet. Også på universitets- og høgskolenivå tilbys helsefagutdanninger mange steder landet, både på campus og i form av fleksible og desentraliserte utdanninger. Økt vekt på desentralisert, fleksibel og tilgjengelig utdanning, har gjort det mulig for flere å ta også høyere utdanning uten å flytte fra hjemstedet sitt. Rekrutteringsutfordringene oppfattes å være størst i distriktene. Derfor er også utdanningstilbud som gjør det mulig for studenter med familieforpliktelser å studere uten å flytte fra hjemstedet, særlig distriktsvennlige. Slike tilbud kan bidra til at flere lokale kan kvalifisere seg for arbeid eller nye oppgaver i helse- og omsorgstjenesten.
Fleksible og desentraliserte utdanninger er et sentralt virkemiddel for å sikre helsepersonell i hele landet. En av hovedbegrunnelsene for opprettelsen av UiT for drøyt 50 år siden, var legemangel i Nord-Norge. Det er 30 år siden de første desentraliserte studietilbudene for sykepleiere ble opprettet, i et forsøk på å skaffe kvalifisert personell til deler av landet med rekrutteringsutfordringer. Nye studietilbud med ulike innretning ble etter hvert opprettet i forskjellige deler av landet, og lignende tilbud ble utviklet også for vernepleiere. Desentraliserte utdanninger er i økende grad et virkemiddel også innen medisinutdanning, der studentene over tid bor, gjennomfører praksis og deltar i undervisning i distrikter i deler av studieløpet.
Nasjonalt senter for distriktsmedisin (NSDM) forstår fleksible utdanninger som studieprogram som ikke er ordinære utdanninger på fulltid med fast oppmøte på campus, men som har en fleksibilitet som kan berøre flere dimensjoner (Gaski og Huemer 2020). Utover sted for undervisning, kan det være snakk om praksisundervisning lokalt, lokalt opptak, lokale undervisere, lokal forankring og/eller kommunesamarbeid, organisering gjennom samlingsbaserte studier og studier på deltid.
Bredt tilbud av desentraliserte utdanninger for sykepleiere
Det finnes mange og etableres stadig flere desentraliserte utdanninger. NSDM har kartlagt tilbudet av fleksible utdanninger for sykepleiere (Gaski og Huemer 2020). Kartleggingen viste at statistikken over fullførte fleksible utdanninger er uoversiktlig, fordi de ulike utdanningsinstitusjonene benytter ulike begreper og legger ulikt innhold i disse, noe som har forplantet seg til innrapporteringen til Database for statistikk om høyere utdanning (DBH). Kartleggingen viste at fleksibel og desentralisert sykepleierutdanning i perioden 2015 til 2019 har blitt tilbudt i Sandnessjøen og Stokmarknes/Vesterålen (Nord universitet), Tynset og Kongsvinger (HINN), Kristiansund (HiM), Troms og Finnmark (UiT – Norges arktiske universitet), Bergensområdet (HVL), Oppland (NTNU) og Agder (UiA). Nord universitets desentraliserte utdanning i Sandnessjøen har siden blitt avviklet, men VID vitenskapelige høgskole har startet en fleksibel utdanning for kommunene på Helgeland, med samlinger i Sandnessjøen. I tillegg har Samisk høgskole i samarbeid med UiT – Norges arktiske universitet etablert tilbud om samisk sykepleierutdanning i Kautokeino. Tilbudet startet opp i 2021.
Boks 10.12 Strategi for desentralisert og fleksibel utdanning
I 2021 la Solberg-regjeringen frem en strategi for desentralisert og fleksibel utdanning ved fagskoler, høyskoler og universiteter (Kunnskapsdepartementet 2021). En tydelig ambisjon var at utdanning ved fagskoler, høyskoler og universiteter er tilgjengelig for alle, uavhengig av hvor de bor og deres livssituasjon. Målet med strategien var å øke omfanget av fleksible og desentraliserte tilbud av høy kvalitet som er tilpasset de ulike behovene som den enkelte og arbeidslivet har.
Regjeringen ville ha en storstilt satsing på utdanning i hele landet. Satsingen på desentralisert utdanning skal sørge for at alle kan få tilgang til utdanning uansett hvor de bor. Dette skal skje blant annet gjennom lokale studiesentre som skal få et særlig ansvar for å tilrettelegge for utdanning der folk bor, basert på lokale kompetansebehov. I statsbudsjettet for 2022 ble det satt av 40 millioner kroner for å støtte studiesentrene og 144 millioner kroner til fleksibel og desentralisert utdanning fra fagskoler, høyskoler og universiteter. Profesjonsutdanninger var blant de prioriterte fagområdene.
Lokalt samarbeid i form av for eksempel interkommunale selskap og studiesentre gjør tilbud av sykepleierutdanning lokalt lettere. Studiesentermodellen på Tynset, der Høgskolen i Innlandet tilbyr sykepleierutdanning, er et eksempel på dette. I 2022 startet Universitetet i Stavanger (UiS) en desentral sykepleierutdanning som heltidsstudium i Ryfylke, i samarbeid med Ryfylke interkommunale selskap.
Utdanninger på deltid, men som i hovedsak gjennomføres på campus, kommer i tillegg til de nevnte utdanningene.
Desentraliserte utdanninger for vernepleiere
Helsedirektoratet (2020c) kartla tilbudet innen fleksible vernepleierutdanninger på oppdrag fra Helse- og omsorgsdepartementet. Desentralisert og fleksibel utdanning for vernepleiere tilbys ved UiT - Norges arktiske universitet, som har samlingsbaserte deltidsstudier i Alta, Hammerfest, Harstad og Tromsø, og av Nord universitet i Bodø. I tillegg er det vernepleierutdanninger som kan gjennomføres på deltid på en rekke studiesteder.
Desentraliserte utdanninger for leger
Det finnes flere desentraliserte utdanningstilbud for leger, og flere har startet opp de seneste årene. Grimstadutvalget (Kunnskapsdepartementet 2019) anbefalte studiemodeller der studentene er ved campuser utenfor universitetsbyen i større deler av studietiden, som del av studieplanen ved sitt lærested, og anbefalte etablering av nye campuser. Desentrale studiemodeller for medisinstudenter skiller seg fra ordinær praksis i distriktene ved at studentene bor og deltar i undervisning i distrikt over flere år. Regjeringen varslet i 2022 at desentrale studiemodeller vil ligge til grunn for eventuell økt utdanningskapasitet i medisin.
Finnmarksmodellen ved UiT – Norges arktiske universitet: Høsten 2018 opprettet UiT et desentralisert studietilbud i Finnmark for de to avsluttende årene av medisinstudiet, etter en vellykket pilot i 2017. Ordningen innebærer undervisning i Hammerfest, Alta og Karasjok.
Bodøpakken ved UiT – Norges arktiske universitet
NTNU Link: Dette er en mulighet for studenter fra og med tredje studieår. Undervisningen foregår på sykehus og i kommunehelsetjenesten i Levanger og Namsos, samt på Campus Røstad (Nord universitet), Campus Øya (NTNU) og St. Olavs hospital.
NTNU Ålesund: Fra høsten 2023 vil NTNU tilby desentralisert utdanning i Ålesund og Helse Møre og Romsdal HF. Den desentraliserte legeutdanningen innebærer at studenter som har gjennomført de første to studieårene ved NTNU i Trondheim flytter til Ålesund hvor de skal tilbringe de neste tre årene ved helseforetakene og primærhelsetjenesten i Møre og Romsdal før studentene fullfører siste studieår i Trondheim (Bjørgan 2022).
Universitetet i Oslo Campus sør: I kjølvannet av Grimstadutvalgets utredning, planlegger UiO og Sørlandet sykehus HF en desentralisert utdanning for medisinstudenter i Agder, kalt UiO Campus sør. Etter planen skal de første ti studentene komme til UiO Campus sør høsten 2023, når de skal i gang med femte studieår. UiO Campus sør skal tilby undervisning i to år av den kliniske delen av studiet (Medisinsk fakultet, UiO 2021).
Både UiO og NTNU har signalisert at de ønsker å starte en desentral modell i Innlandet.
Vestlandslegen ved Universitetet i Bergen: Modellen startet opp i 2020 og innebærer at studentene gjennomfører de tre siste årene av utdanningen i Stavanger. På sikt antyder UiB at utvidelse av modellen til Haugesund og Førde er aktuelt.
10.7.2 Effekten av desentraliserte utdanninger
Utdanning er den enkeltfaktoren som har sterkest sentraliserende effekt på flyttemønsteret i Norge (Sørlie 2009). Gjennom å tilgjengeliggjøre utdanninger i distriktene, er fleksible og desentraliserte utdanninger et sentralt tiltak for å rekruttere helsepersonell til distriktene.
Abelsen mfl. (2020b) viser til at de to dominerende hypotesene om hva som bidrar til å rekruttere leger til arbeid i distriktene, er oppveksterfaringer fra distrikt (rural origin) og eksponering for distriktsmedisinske miljø i utdanningsløpet (rural exposure). Å gjennomføre en betydelig del av utdanningen eller videreutdanningen (post-graduate training) i distrikt, fører til at flere blir værende i distriktene (Russell mfl. 2021). Mange medisinstudenter og nyutdannede leger i Norge eksponeres for arbeid i distriktene og lokalsykehus gjennom praksis på medisinstudiet og legespesialiseringsstillinger.
Nasjonalt senter for distriktsmedisin (Gaski 2020) har gått systematisk gjennom den forskningen og erfaringen som finnes om de fleksible sykepleierutdanningene som har vært prøvd ut i disse 30 årene. Gjennomgangen peker på at den lokale forankringen av disse studiemodellene har vært en viktig suksessfaktor. De fleksible studietilbudene har rekruttert fra en eldre studentmasse, og mulighetene for å bli boende i hjemkommunen og ivareta omsorgsforpliktelser under studiet, har bidratt til at de i større grad fortsetter å jobbe i hjemkommunen etter endt studium.
Abelsen mfl. (2022) har gjort en systematisk gjennomgang over internasjonale studier på tiltak i grunnutdanningen for å sikre leger til distrikt. Dette omfatter regionalisert utdanning, praksisnær læring i distrikt, prioritert opptak fra distriktet (fortrinnsrett og opptakskvoter), studieplaner med distriktsrelevant læringsutbytte og bindingstid i distrikt. Det meste utbredte tiltaket er å gi medisinstudenter mer erfaring fra distrikt gjennom studiet. Gjennomgangen viste at lokalisering av medisinutdanningen, samt målrettede endringer av innholdet i utdanningene, har innvirkning på om leger velger å jobbe i distrikt. Dette er i samsvar med norske erfaringer dokumentert av Gaski mfl. (2017), som viser at etableringen av medisinutdanning i Nord-Norge har gitt legerekruttering til landsdelen, riktig nok med størst effekt for universitetsbyen Tromsø. Abelsen mfl. konkluderte med at det å dreie innsats i utdanningen mot utvikling av kunnskap, ferdigheter og undervisningsarenaer som gjør leger kompetente til å jobbe i distrikt, har betydning for rekruttering av leger til distrikt. De mener at desentralisert utdanning kan gi større tilfang av leger til distrikt. I tillegg kan mer kunnskap om legemangelen i distrikt, mer praksisnær læring i distrikt og studieplaner med distriktrelevant læringsutbytte bidra ytterligere.
Westlie mfl. (2022) har undersøkt hvem legene som er utdannet i Bodø er og hvor de blir av. Studenter som valgte desentralisert medisinutdanning i Bodø, hadde i stor grad tilhørighet til regionen. Studentene utdannet gjennom Bodømodellen velger i større grad allmennmedisin som spesialitet, sammenlignet med medisinstudenter i mer ordinære studiemodeller. En stor andel av studentene jobbet på Nordlandssykehuset i Bodø og i allmennmedisin, særlig i distriktskommuner, ved forskernes undersøkelsestidspunkt.
SSB (Moafi 2022) har kartlagt uteksaminerte kandidater som fullførte blant annet sykepleier-, psykologi- og medisinutdanninger i studieåret 2014/2015. SSB skriver at desentralisert høyere utdanning synes å bidra til at en betydelig andel av kandidatene innenfor sykepleierutdanning fullførte sin utdanning nært bosted, og at dette også kan ha hatt betydning for at de fleste kandidatene var bosatt i det samme fylket de vokste opp i. En lavere andel kandidater innenfor medisin- og psykologiutdanning enn sykepleierutdanningen var bosatt i oppvekstfylket i årene etter fullført utdanning.
En studie av desentralisert lærerutdanning finner at antallet som blir lærer i hjemregionen ikke er relatert til om det er en lærerutdanning der eller ikke, noe som stiller spørsmål ved gevinsten ved desentralisert høyere utdanning (Falch 2022). Falch mener at det er grunn til tro at det er de korte utdanningene, som er særlig brukt for at man ikke skal måtte flytte på seg, som er gunstig å ha regionalt, mens det er annerledes med de lange utdanningene, som lærerutdanning.
En kunnskapsoppsummering av kvalitet, læringsutbytte og gjennomføring i nettbaserte og/eller fleksible fagskoleutdanninger, gjennomført ved Kunnskapssenter for utdanning, gir noen holdepunkter for sammenligning av kvalitet mellom fleksible og mer ordinære utdanninger. Selv om kunnskapssyntesen er gjort med fagskoleutdanninger som utgangspunkt, er det rimelig å anta at mye av det samme er gjeldende for høyere utdanning. Heldigitale programmer kan gi god læring for komplekse ferdigheter som diagnostisering, vurdering og beslutninger i komplekse situasjoner. Dette forutsetter imidlertid tilstrekkelig teknisk, faglig og pedagogisk kompetanse hos undervisningspersonalet. Dårlig planlagt distanseundervisning med lite teknisk og faglig studentstøtte kan lede til høyt frafall fra utdanningen og lavere læringsutbytte (Munthe mfl. 2020).
10.7.3 Kvaliteten på de desentralisert utdanningene må være god nok
Det er en rekke utfordringer med desentralisert utdanning. Desentralisert utdanning krever et stort apparat og gir høye kostnader. En annen bekymring er om kvaliteten er like god som i de ordinære utdanningsprogrammene. Fleksible og desentraliserte utdanninger gir mindre studiemiljø og svakere impulser og muligheter for faglig fordypning enn det som er mulig i de større læringsmiljøene. Utdanningsinstitusjonens mulighet og evne til god veiledning, og til å avdekke og rette opp faglige svakheter den enkelte student måtte ha, kan reduseres ved færre fysiske møtepunkter mellom veiledere og studenter. Desentraliserte utdanninger krever i likhet med andre utdanningsprogram kvalifisert undervisningspersonale. Slikt personale kan være vanskeligere å rekruttere desentralt. Slike ulemper kan imidlertid til en viss grad oppveies av god pedagogisk bruk av digitale verktøy og fysiske samlinger på campus gjennom studieløpet.
Studenter som eksponeres for distrikt i løpet av utdanningen vil i større grad enn andre ta arbeid i distrikt etter endt utdanning. Gjennom samarbeid med utdanningsinstitusjonene kan lokale arbeidsgivere legge til rette for å rekruttere studenter og kandidater. Det er også gode erfaringer med desentralisert utdanning, som ved hjelp av eksisterende infrastruktur og digitale hjelpemidler kan gi gode og attraktive studietilbud på mindre steder i distriktene. Norge har desentralisert utdanning som stort sett er preget av god tilgjengelighet. Det er likevel et potensiale for å tilrettelegge enda bedre slik at terskelen senkes for personer med forpliktelser på hjemstedet. Studiesentermodellen har sin styrke i å kunne kombinere lokale aktører, for eksempel kommuner, fylkeskommuner og helseforetak i et organisert samarbeid med utdanningsinstitusjoner. Studiesentermodellen kan være et godt utgangspunkt for desentralisert utdanning. Samtidig må desentraliserte tilbud også ta høyde for at utstyr og kompetanse ikke kan være tilgjengelig overalt. Helseutdanningene krever ofte mye utstyr, laboratorier og infrastruktur. Studiesentermodellen bør utvikles enda mer, på en måte som hensyntar disse forholdene.
Fordelene med desentralisert utdanning kan veie opp for ulempene
Totalt sett kan fordelene ved desentrale og fleksible utdanningsprogram likevel oppveie ulempene, og dermed tale for økt bruk av desentralisert utdanning av helsepersonell. Men en vurdering av økt bruk av desentralisert utdanning må ta hensyn til lokale og regionale arbeidsmarkedsbehov, opptaksgrunnlaget og sikre tilstrekkelig praksiskapasitet. Samlingsbasert utdanning med fjernundervisning og lokal praksis vil i mange tilfeller være et bedre alternativ enn å bygge opp desentraliserte utdanninger som krever mer lokal infrastruktur og undervisningspersonell. Relevante og gode praksisplasser er en forutsetning for at desentraliserte og fleksible utdanningsprogram skal fungere godt. Praksis vil ofte kunne planlegges godt i samarbeid med lokale aktører som kommuner, fylkeskommuner, og lokalsykehus som kan motiveres av muligheten til å rekruttere fremtidig arbeidskraft. Studiesentermodellen er et eksempel på hvordan dette kan gjøres. En forutsetning for studiesentermodellen, her forstått som en fysisk enhet hvor det legges til rette for desentralisert utdanning og ulike kompetansehevende aktiviteter i samarbeid med utdanningsinstitusjoner og utdanningstilbydere, er at dette er en lokal møteplass for utdanning, som bidrar til å koble tilbud og etterspørsel etter kompetanse i et lokalt og regionalt arbeidsliv.
Helsepersonellkommisjonen anbefaler at vekst i studieplasser til helse- og sosialfagutdanninger bør legges til rekrutteringssvake områder for den aktuelle profesjon, og i hovedsak til distrikt fremfor sentrale strøk. Forutsetningene er at arbeidsmarkedsbehovene, opptaksgrunnlaget og praksiskapasiteten må være tilstrekkelig god. Kvaliteten i utdanningen må være ivaretatt. Campus må imidlertid brukes til samlinger der man trenger spesialutstyr til undervisningen, som simuleringsarenaer, laboratorier, bruk av bibliotek og lignende.
Helsepersonellkommisjonen anbefaler at studenter kompenseres for ekstrautgifter som følge av gjennomføring av praksisundervisning i distrikt. Dette kan for eksempel være utgifter til reise og bolig. Å senke terskelen for praksisgjennomføring i distrikt bidrar til bedre utnyttelse av praksiskapasitet i områder langt fra campus. Det er også et viktig virkemiddel til lokal og regional rekruttering av ferdige kandidater innen helsefag.
10.8 Kvalitet og kapasitet i praksisundervisning og læretid
Praksisundervisning og læretid er et sentralt virkemiddel som benyttes for å oppnå ønsket læringsutbytte, og er en integrert del av de fleste helse- og sosialfagutdanninger. Tilgangen til relevante praksis- og læreplasser er derfor avgjørende for å kunne utdanne tilstrekkelig kvalifisert helsepersonell.
Demografiutvalget (NOU 2020: 15) vurderte at utdanningskapasiteten i helse- og omsorgsyrker må økes for å bidra til å dekke behovet for helsepersonell. Praksisundervisning og læretid er et sentralt virkemiddel som benyttes for å oppnå ønsket læringsutbytte, og er en integrert del av de fleste helse- og sosialfagutdanninger. Tilgangen til relevante praksis- og læreplasser er derfor avgjørende for å kunne utdanne tilstrekkelig kvalifisert helsepersonell. Utvalget mente også at et tydelig regionalt oppdrag til utdanningsinstitusjonene både kan øke kapasiteten i utdanningene som krever praksis, gi praksisplasser i distriktskommuner, og gi god læring i praksis.
Det har lenge vært utfordringer med å skaffe nok praksis- og læreplasser. For praksisplasser har dette særlig omhandlet den kommunale helse- og omsorgstjenesten, mens det for læreplasser har handlet særlig om spesialisthelsetjenesten, selv om det i en del fylker også kan være krevende å skaffe tilstrekkelig antall læreplasser innenfor de kommunale helse- og omsorgstjenestene.
10.8.1 Praksisundervisning og behovet for arbeidsrelevante utdanninger
I Arbeidslivsrelevansmeldingen (Meld. St. 16 (2020–2021) Utdanning for omstilling – Økt arbeidslivsrelevans i høyere utdanning) er det en tydelig målsetning om at universitetene og høyskolene skal utdanne kandidater som møter dagens kompetansebehov og samtidig kan bidra til å utvikle arbeidslivet for fremtiden. For å sette studentene i stand til å ta til seg lærdom som gjør dem bedre i stand til å møte et samfunn og et arbeidsliv i omstilling, må institusjonene og arbeidslivet samarbeide bedre og mer systematisk. I tillegg påpekes det at tilgang på relevante praksisplasser blir særlig viktig for å utdanne nok kandidater innen helse- og sosialfag.
I Arbeidslivsrelevansmeldingen ble det også fremhevet at det er stort behov for å tenke nytt om hvordan ulike oppgaver bør løses i utdanning av helsepersonell, fordi tjenestene opplever utfordringer knyttet til logistikk, infrastruktur og oppnåelse av læringsutbytte når det er mange studenter som oppholder seg ved en praksisarena samtidig. I tillegg er tjenestetilbudet i både spesialisthelsetjenesten og i den kommunale helse- og omsorgstjenesten i stor grad endret, blant annet har kommunene fått flere oppgaver etter innføringen av samhandlingsreformen (St.meld. nr. 47 (2008–2009)). Oppgaveoverføringen har ført til et økt behov for å benytte nye og flere praksisarenaer i kommunene. Utviklingen i spesialisthelsetjenesten med standardiserte forløp, færre senger, kortere liggetid og dreining fra døgn til dag, samt mer komplisert behandling også på sengepostene, har også påvirket praksisarenaene. Dette har gjort det mer krevende å tilfredsstille kravene som gjelder for praksisplasser, som i dag i stor grad er knyttet til gammel struktur og drift med stor grad av sengepost/døgnbehandling.
Oppmyket regulering av praksisundervisning i RETHOS
Boks 10.13 Jobbvinner
Jobbvinner er et nasjonalt prosjekt for å rekruttere og beholde sykepleiere og helsefagarbeidere i kommunale helse- og omsorgstjenester. KS er prosjektansvarlig, på oppdrag fra Helsedirektoratet.
Målet er at kommunen skal være en attraktiv arbeidsplass og en god læringsarena for helsepersonell, studenter og lærlinger. Jobbvinner utvikler rekrutteringstiltak i samarbeid med kommuner og utdanningsinstitusjoner.
En god praksisperiode kan bidra til at sykepleierstudenter fortsetter å jobbe i kommunen. En ny veileder i Jobbvinner-prosjektet viser hvordan det kan gjøres.
Praksismodellen Trippel P
Ett av resultatene fra Jobbvinner, er praksismodellen Trippel P, som består av følgende tre P-er:
Praksis i par: To studenter går sammen i «tospann» og bruker hverandre som læringspartnere.
Profesjonsrettet fordypning: Fag- og fordypningstid er et ukentlig fast møtepunkt for studentgruppen på praksisstedet.
Pedagogisk møteplass: Veiledning, erfaringsdeling og informasjonsutveksling er samlinger for veiledere på praksisstedet og for praksislærer.
KS, Helsedirektoratet (2021d).
Som en del av utviklingsarbeidet i RETHOS har det for sykepleierutdanningen blitt gjort oppmykninger når det gjelder regulering av praksisstudier, sammenlignet med tidligere regelverk. Forskrift om nasjonal retningslinje for sykepleierutdanning beskriver kandidatens sluttkompetanse og er i motsetning til tidligere rammeplan mindre detaljert hva angår krav til utdanningens innhold. Det er fremhevet at praksisstudier skal være et virkemiddel for å oppnå læringsutbyttet. Retningslinjen viser dog til at «for å sikre kvalitet og kontinuitet skal praksisstudiene ha minimum to perioder av minst syv ukers varighet, hvorav én periode skal være i kommunale helse- og omsorgstjenester og én periode i spesialisthelsetjenesten. De to periodene må inkludere døgnkontinuerlig oppfølging av pasienter. Det bør legges til rette for at studenten får erfaring med både poliklinisk-, dag- og døgnbehandling i pasientens behandlingskjede i spesialisthelsetjenesten» (forskrift om nasjonal retningslinje for sykepleierutdanning § 23). Det er ellers ingen nasjonal regulering av praksisperiodenes lengde, men som kommisjonen kommer tilbake til under, reguleres lengden på sykepleieres praksisundervisning av EUs yrkeskvalifikasjonsdirektiv. Institusjonene har etter overgangen til nasjonale retningslinjer anledning til å benytte et større handlingsrom enn da utdanningen var regulert gjennom den tidligere rammeplanen.
10.8.2 Utdanningene må forberede studentene på arbeid i turnus
Helsefagutdanninger må i tillegg til å gi studentene tilstrekkelig kompetanse, også forberede dem på arbeid i turnus og arbeid til ulike tider på døgnet. Helsepersonellkommisjonen vurderer at det er viktig at utdanningssektoren forbereder elever og studenter innen helsefag der vakt- og turnusarbeid er utbredt, på hva det innebærer å jobbe i turnus og i vaktordning. Alle elever og studenter innen slike fag bør få erfaring med tredelt turnus som del av sine praksisstudier.
10.8.3 Nye praksismodeller
Praksisundervisning er en vesentlig del av helse- og sosialfagsstudentens utdanning. Kvalitet i praksisundervisning sikres gjennom tett samarbeid mellom utdanningsinstitusjonene og virksomhetene i helse- og omsorgstjenestene.
Behovet for å øke kvaliteten på praksisundervisning er blant annet omtalt i Universitets- og høyskolerådets praksisprosjekt (2016) og i rapporter fra NOKUT (Operasjon Praksis 2018–2020). Meld. St. 16 (2020–2021) Utdanning for omstilling: Økt arbeidslivsrelevans i høyere utdanning fremhever viktigheten av at arbeidsgivere anerkjenner behovet for veiledningskompetanse og at det bør tilrettelegges bedre for at flere kan gjennomføre veilederutdanning. Universiteter og høyskoler har et like stort ansvar for å kvalitetssikre utdanningen som foregår i praksisundervisning som i studiene ellers. UHR har påpekt at en viktig del av å løfte kvaliteten i praksisundervisning omhandler tilgangen på kvalifiserte veiledere og at disse får avsatt tid til å veilede studenter. UHR har også utviklet veiledende retningslinjer for hvilken sluttkompetanse en veilederutdanning bør gi (Universitets- og høgskolerådet 2018).
I dag er det kapasitetsutfordringer i tjenestene som gir behov for utvikling av nye pedagogiske modeller for hvordan praksisundervisning kan gjennomføres med mindre ressursbruk og økt kvalitet.
Helsepersonellkommisjonen mener at HK-dirs Pilotordning for kommunal praksis i helse- og sosialfagutdanningene er et tiltak som kan ha betydning for kvalitetsutvikling og effektivisering av veiledning. Her får man «utviklet, prøvd ut og evaluert nye praksismodeller og måter å organisere samarbeidet mellom høyere utdanningsinstitusjoner og kommuner om praksisstudier i helse- og sosialfagutdanningene» (Direktoratet for høyere utdanning og kompetanse 2020).
Helsepersonellkommisjonen anbefaler at de nye modellene som er utviklet gjennom pilotordningen og som har vist effekt, finansieres for implementering og drift. Spesialisthelsetjenesten må også inkluderes i utvikling og innføring av nye veiledningsmodeller. Det trengs god veiledningskompetanse og oppfølging av studenter som ikke er like personellkrevende som «én-til-én»-veiledning.
Økt bruk av klinisk smågruppeundervisning og gruppeveiledning
Medisinutdanningen har lange tradisjoner for bruk av klinisk smågruppeundervisning og gruppeveiledning. Andre profesjonsutdanninger bør også kunne benytte dette i økt grad for å redusere personellbehovet i praksisundervisningen. Selv om arealtilgangen i sykehus er ulik mellom ulike utdanninger, bør gruppeveiledning tas i bruk også utenfor medisinutdanning. Helse- og omsorgstjenestene og utdanningsinstitusjonene bør vurdere om gruppeveiledning kan knyttes til spesifikke læringssituasjoner og på den måten strukturere studenters praksisinnhold i større grad enn det som er tilfellet i dag. Dette vil kunne effektivisere praksisundervisningen.
Mer tverrfaglig gruppeveiledning
Ytterligere utvikling av praksis kan bestå i større grad av gruppeveiledning på tvers av profesjonsgrenser, som understøtter studentenes forståelse og forutsetninger for ulike profesjoners roller. Viktige læringselementer består av samarbeid i team, deling av oppgaver mellom ulike profesjoner og utvikling av (profesjons)roller.
Tverrprofesjonell simulering er et viktig virkemiddel for læring i team. Simuleringsbasert læring egner seg godt for bruk av gruppeveiledning. En formell veilederkompetanse kan gi veileder muligheter til å gi bedre vurdering og faglig oppfølging av studentene og gjennom det bidra til at de oppnår bedre læringsutbytte gjennom praksisen.
Kompetanseheving av veilederne kan også gjøre dem i stand til å påta seg et gruppeveiledningsansvar. Det vil kunne redusere mengden veiledningsoppgaver blant andre ansatte. Kombinerte stillinger, omtalt nedenfor, kan knyttes spesifikt til gruppeveiledningsansvar. Personer i kombinerte stillinger har gode forutsetninger for å knytte læringsmålene i praksis sammen med den teoretiske undervisningen.
Helsepersonellkommisjonen anbefaler at helse- og omsorgstjenestene og utdanningsinstitusjonene øker bruken av praksismodeller med klinisk smågruppeundervisning og gruppeveiledning. Målet med slike forsøk er å effektivisere læringen i praksis ved å redusere personellbehovene, øke kvaliteten i veiledning, og om mulig, redusere behovet for langvarige praksisperioder.
10.8.4 Krav til praksis i sykepleierutdanningen som følger av EUs yrkeskvalifikasjonsdirektiv
Med over 4 000 uteksaminerte kandidater årlig, er sykepleierutdanningen den desidert største helseprofesjonsutdanningen i Norge. Behovet for sykepleiere er stort, men sykepleierutdanningen er om omtalt tidligere blant utdanningene der praksisundervisningen en flaskehals.
EUs direktiv 205/36/EF om godkjenning av yrkeskvalifikasjoner (Yrkeskvalifikasjonsdirektivet) regulerer blant annet utdanningene innen sykepleie, medisin, odontologi, farmasi og jordmorfaget. For disse yrkene har EU harmonisert kvalifikasjonskravene på et minimumsnivå i direktivet. Et av formålene med yrkeskvalifikasjonsdirektivet er å fjerne hindringer for fri bevegelighet for personer og tjenester mellom landene og bidra til gjensidig godkjenning av kvalifikasjoner i EØS. At norsk sykepleierutdanning samsvarer med yrkeskvalifikasjonsdirektivet, gjør dermed at norske sykepleiere automatisk får godkjenning av sine kvalifikasjoner i EØS, på samme måte som at EØS-sykepleiere får automatisk godkjent sine utdanninger i Norge. Norge er gjennom EØS-avtalen forpliktet til å følge direktivets minimumskrav til utdanningene.
Kravene i yrkeskvalifikasjonsdirektivet begrenser muligheten til å benytte simulering
Minimumskravene til praksisundervisning i sykepleierutdanning som følger av yrkeskvalifikasjonsdirektivet, innebærer at utdanningsinstitusjonene har begrenset handlingsrom til å ta i bruk simulering som læringsmetode. Det er et krav i direktivet at sykepleierutdanningen samlet sett omfatter minst tre år og 4 600 timer teoretisk og klinisk utdanning. Den kliniske utdanningen, altså praksis, må utgjøre minst halvparten av utdanningens minste varighet. Den kliniske utdanningen må skje i direkte kontakt med pasienter. Siden simulering ikke skjer i direkte kontakt med pasienter, må utdanningsprogram som ønsker å ta i bruk simulering i undervisningen derfor integrere dette i den halvparten av utdanningen som i dag består av teori. I realiteten er handlingsrommet for å redusere teoridelen av utdanningen begrenset, ettersom det allerede er innskrenket av kravet til praksislengde. Det er et premiss i direktivet som følger av minimumskravene at klinisk praksis i direkte kontakt med pasienter – uavhengig av hvordan denne er organisert, planlagt og veiledet – alltid gir mer læring enn gjennom alternative læringsmetoder. Selv om direktivets minimumskrav skal fungere i hele EØS, blant land med forskjellige forutsetninger, hersker det liten tvil om at kravene er utdaterte og bygger på en gammeldags forståelse av hva som skal til for å oppnå relevant og god kompetanse som sykepleier. Dersom mer av praksisundervisningen kunne gjennomføres som veiledet simuleringsbasert læring, så ville dette bidratt til bedre kompetanse for sykepleierstudenten og økt pasientsikkerhet. Det ville samtidig bedre mulighetene for å kunne øke utdanningskapasiteten i sykepleierutdanningen.
Helsepersonellkommisjonens vurdering er at sykepleierutdanningen i Norge begrenses på to måter av minimumskravet om praksislengde i yrkeskvalifikasjonsdirektivet. For det første hindres utdanningsinstitusjonene i å ta i bruk de læringsmetodene som samlet kan gi best kompetanse og pasientsikkerhet i den utstrekning som er hensiktsmessig. For det andre innebærer kravet at mulighetene for å øke kapasiteten i sykepleierutdanningen er begrenset, siden det ikke på kort sikt er mulig å øke kapasiteten i praksis. Helse- og omsorgstjenestene gjennomgår endringer. For eksempel legges det i økende grad vekt på mestring, poliklinisk behandling fremfor innleggelse, og oppfølging i hjemmet. Slike endringer indikerer et behov for å helhetlig vurdere direktivets krav til praksis i sykepleierutdanningen, også utover kun lengde. Et eksempel på dette er krav til hvor praksisen skal gjennomføres. Ved en gjennomgang av direktivet bør minimumskravene gjennomgås helhetlig.
Norge bør arbeide for å endre kravene slik at simulering kan tas i bruk i større grad
Stortinget har gjennom behandlingen av Arbeidslivsrelevansmeldingen (Meld. St. 16 (2020–2021) Utdanning for omstilling: Økt arbeidsrelevans i høyere utdanning) sluttet seg til at norske myndigheter skal se på mulighetene for endringer i yrkeskvalifikasjonsdirektivet slik at simulering i større grad kan erstatte deler av praksis. Norge er ikke medlem i EU og for å kunne påvirke denne saken i ønsket retning, trenger vi å få støtte fra flere medlemsland i EU. Denne typen prosesser er tidkrevende, og det vil uansett ta flere år før direktivet eventuelt kan endres slik at vi får mulighet til å reformere sykepleierutdanningen i Norge.
Boks 10.14 Simulering i sykepleierutdanning
En omfattende randomisert-kontrollert studie utført ved flere ulike sykepleieutdanninger på tvers av USA, NCSBN National Simulation Study (Hayden mfl. 2014), fant at det å erstatte opptil halvparten av tradisjonell klinisk praksis på sykepleiestudiet med simuleringsbasert læring ikke førte til noen forskjell i generell klinisk kompetanse blant studiens deltakere, verken blant nylig uteksaminerte studenter, eller etter tre og seks måneder som nyutdannede sykepleiere. Denne studien konkluderer med at simulering er en effektiv undervisningspedagogikk og at det er fullt mulig å erstatte deler av tradisjonell klinisk praksis med simuleringsbasert opplæring av høy kvalitet. Senere studier og forsøk med simulering internasjonalt og i Norge bekrefter disse funnene og har også funnet at simulering gir et høyere læringsutbytte enn praksis innenfor flere kompetanseområder (Haddeland 2020).
Boks 10.15 Behov for å oppdatere yrkeskvalifikasjonsdirektivets minimumskrav etter samfunnets utvikling
I tillegg til sykepleie, regulerer yrkeskvalifikasjonsdirektivet minimumskrav til utdanningene innen medisin, odontologi, farmasi og jordmorfaget. I tråd med utvikling i helse- og omsorgstjenestene, samt pedagogisk og teknisk utvikling, bør direktivets minimumskrav jevnlig vurderes og om nødvendig modifiseres. For utdanning av farmasøyter, inneholder direktivet krav om gjennomføring av praksisopphold som skal gjennomføres under eller etter utdanningen. Slikt praksisopphold (traineeship) må skje i apotek eller i sykehus under veiledning av sykehusets farmasøytiske avdeling. Utvikling i tjenestene kan imidlertid tilsi at kommunal helse- og omsorgstjeneste eller andre deler av sykehusene kan være vel så relevante praksisarenaer. Dette er ett eksempel på minimumskrav som bør vurderes i lys av utvikling i tjenestene og utdanningsfagmiljøene.
Helsepersonellkommisjonen anbefaler at Norge intensiverer arbeidet med å endre minimumskravene om varighet i praksis i EUs yrkeskvalifikasjonsdirektiv, blant annet for å kunne ta i bruk simulering som del av praksisundervisningen i sykepleierutdanningen.
Helsepersonellkommisjonen anbefaler at norske sykepleierutdanninger fortsatt skal oppfylle minimumskravene i EUs yrkeskvalifikasjonsdirektiv
En alternativ løsning til å jobbe for å endre yrkeskvalifikasjonsdirektivets krav, kan være at Norge velger å utdanne sykepleiere i utdanningsprogram med kortere praksisvarighet enn minimumskravene i EUs yrkeskvalifikasjonsdirektiv. Dette ville åpnet for mer bruk av simulering og læringsmetoder som vurderes å gi kandidatene den høyeste og mest relevante kompetansen. Å slutte å utdanne sykepleiere i samsvar med direktivkravene innebærer et brudd med deler av Norges kompetansesamarbeid med EØS og har en rekke uheldige konsekvenser omtalt nedenfor.
Fordi yrkeskvalifikasjonsdirektivet er tatt inn i EØS-avtalen, må en eventuell endring i norsk sykepleieutdanning notifiseres og tas inn i EØS-avtalen Å skulle fravike direktivkravene permanent, ville innebære en endring av vedlegg VII i EØS-avtalen, der Norge har meldt inn at norsk sykepleierutdanning tilfredsstiller minimumskravene i direktivet. En slik endring må besluttes av EØS-komiteen. Eventuelle manglende samsvar med direktivkravene før en slik endring er tatt inn, vil innebære et brudd på EØS-avtalen.
Direktivet har saksbehandlingsregler for yrkesgodkjenning. De harmoniserte kvalifikasjonskravene medfører at personer med en EØS-utdanning som kvalifiserer til praktisering av yrket i landet utdanningen ble gjennomført, automatisk skal få godkjent sine kvalifikasjoner og få rett til å praktisere samme yrke i hele EØS. Norskutdannede sykepleiere med en eventuell fremtidig utdanning som ikke samsvarer med minimumskravene i direktivet, vil ikke lenger kvalifisere for automatisk godkjennelse av sine yrkeskvalifikasjoner i andre land. En ulempe ved å fravike direktivkravene, er at norske sykepleiere (utdannet etter endringen) som reiser ut og ønsker å jobbe som sykepleier i andre deler av EØS, vil måtte gå igjennom en mer omfattende saksbehandlingsprosess for å kunne oppnå yrkesrett/autorisasjon. De vil vurderes etter den generelle ordningen i direktivet, men vil kunne få en vanskeligere vei til å bli godkjent i andre stater og må levere mer dokumentasjon for å bli vurdert. Dette gjelder dog svært få personer, relativt sett til hvor mange som utdannes i Norge. I perioden 2016–2020 var det kun 376 personer med norsk sykepleierutdanning som fikk sine kvalifikasjoner automatisk godkjent i et annet EØS-land. Til sammenligning ble det utdannet over 20 000 sykepleiere i Norge i samme periode. For de norskutdannede sykepleierne som reiser til andre deler av EØS, vil en endret norsk sykepleierutdanning medføre en vesentlig ulempe.
Det kan være et alternativ er å utvikle og tilby tilleggsutdanning for dem som planlegger å reise ut i EØS, som totalt sett gir dem kvalifikasjoner som samsvarer med direktivets minimumskrav. Kvalifikasjonsbeviset for tilleggsutdanningen og en ny yrkestittel må i så fall tas inn i EØS-avtalen. Dette vil gjøre at sykepleiere med en tilleggsutdanning og den nye yrkestittelen omfattes av automatisk godkjenning i andre land etter yrkeskvalifikasjonsdirektivet.
Eventuelle avvik fra direktivets krav vil få konsekvenser også for jordmorutdanningen
Videre er det slik at en norsk sykepleierutdanning som ikke samsvarer med minimumskravene i direktivet, også vil få konsekvenser for andre utdanninger. Jordmorutdanningen er også harmonisert og omfattes av minimumskrav i yrkeskvalifikasjonsdirektivet. Ifølge direktivet kan jordmorutdanning enten være treårig (uten krav til forutgående sykepleierutdanning) eller toårig, men bygge på en sykepleierutdanning som tilfredsstiller minimumskravene i direktivet. Den norske jordmorutdanningen er toårig og bygger på ordinær sykepleierutdanning. Ved en endring av den norske sykepleierutdanningen, vil norskutdannede sykepleiere med utdanning som ikke samsvarer med minimumskravene i direktivet, måtte ta tilleggsutdanning før opptak til jordmorutdanning for at den skal kunne være godkjent i EU. Dette vil ytterligere heve terskelen for å utdanne seg til jordmor. Dette er uheldig ettersom behovet for jordmødre er stort. Alternativet med treårig jordmorutdanning finnes ikke i Norge. Det avviker fra dagens organisering og en slik endring vil kreve endringer i både utdanningssystemet og hvordan tjenestene og praksis organiseres.
Vi trenger mer kunnskap om konsekvensene av å avvike fra EU-kravene
Som redegjort for over, anbefaler Helsepersonellkommisjonen ikke å endre norske sykepleierutdanninger på en slik måte at de ikke lenger tilfredsstiller EU-kravene.
Norge er godt tjent med et europeisk samarbeid om utdanning. Å starte prosedyrene for å få endret EØS-avtalen slik at vi ikke lenger oppfyller yrkeskvalifikasjonsdirektivets minimumskrav for sykepleierutdanning, vil svekke Norges anseelse som konstruktiv samarbeidspartner på utdanningsfeltet. Men direktivets minimumskrav er fra 1970-tallet, og bør moderniseres. Den beste løsningen for Norge er utvilsomt å bidra til å endre kravene slik at disse i større grad samsvarer med dagens muligheter innen læring, pedagogikk og teknologi. Da vil vi slippe å avvike fra yrkeskvalifikasjonsdirektivet, som også potensielt kan skade Norges samarbeid med EU innen utdanning og begrense internasjonal flyt av kompetanse.
En endring av EØS-avtalens vedlegg VII med mål om å avvike yrkeskvalifikasjonsdirektivets minimumskrav til praksislengde i sykepleierutdanning, kan ha flere negative konsekvenser, inkludert utilsiktede konsekvenser som ikke er kartlagt godt nok. Denne risikoen bør ikke undervurderes. Dersom det i fremtiden blir aktuelt å avvike yrkeskvalifikasjonsdirektivets minimumskrav, må risiko og konsekvenser som følger av beslutningen kartlegges grundig.
10.9 Samarbeid i utdanningene
Utdanning av helsepersonell gjennomføres i et tett samspill mellom utdanningsinstitusjonene og tjenestene studentene utdannes for å arbeide i. Godt samarbeid mellom sektorene er avgjørende for utdanningskvalitet og sikrer relevant kompetanse. Samarbeidet omfatter blant annet utdanningskapasitet og dimensjonering, som er omtalt over, innhold i utdanningen, kompetanseutvikling, oppgavedeling og sammensetning av kompetanse, praksisundervisning, forskning og fagutvikling. Mange utdanningsinstitusjoner og helseforetak samarbeider godt og har lange og solide erfaringer fra dette. Men for andre kan det være utfordringer knyttet til en avhengighet av enkeltpersoner, lav prioritering av opplæring og veiledning på grunn av økonomiske rammer eller andre oppgaver, eller svak koordinering av andre grunner.
10.9.1 Helseforetakenes og kommunenes plikter for å bidra til opplæring og utdanning
Spesialisthelsetjenesten har utdanning som en av sine fire lovpålagte hovedoppgaver (Spesialisthelsetjenesteloven, 2001, § 3-8).De regionale helseforetakene skal sørge for at opplæring og utdanning av helsepersonell dekkes i helseregionen. Kommunene har derimot en plikt til å medvirke til opplæring og undervisning av helsepersonell (Helse- og omsorgstjenesteloven, 2011, § 8-1). Helseforetakenes og kommunenes rolle som utdanningsvirksomheter i spesialistutdanningen for leger omtales nærmere i kapittel 10.12. Private aktører har i utgangspunktet ingen plikt til å ta imot studenter i praksis selv om de leverer tjenester til det offentlige, men regionale helseforetak har mulighet til å stille krav om dette i avtaler med privatpraktiserende avtalespesialister og andre.
I Arbeidsrelevansmeldingen (Meld. St. 16 (2020–2021) Utdanning for omstilling: Økt arbeidslivsrelevans i høyere utdanning) ble det foreslått å utrede en forsterkning av kommunenes ansvar for utdanning av helse- og sosialfagsstudenter. I samme stortingsmelding ble det foreslått en utredning om hvordan private aktører som leverer tjenester til det offentlige, kan få et ansvar for å bidra til å ta imot studenter. Den kommunale helse- og omsorgstjenesten blir en stadig mer aktuell arena for praksisundervisning i takt med flere og nye oppgaver i denne delen av tjenestene.
Helsepersonellkommisjonen vurderer at behov for økt mengde og bredde i praksisundervisning i kommunene tilsier økt formelt kommunalt ansvar for undervisnings- og veiledningsoppgaver. Finansiering av økt undervisnings- og veiledningsansvar må sikres.
Helsedirektoratet har på oppdrag fra Helse- og omsorgsdepartementet utredet etablering av praksiskontor. I utredningen foreslår direktoratet en kommunal praksismodell bestående av blant annet en fagutviklerfunksjon, praksiskoordinatorer og et avtaleverk som gir rammen for samarbeidet og ansvarsfordelingen mellom kommunene og utdanningsinstitusjonene (Helsedirektoratet 2022e).
Yrkesfagelever har ikke rett til læreplass
Utdanningsdirektoratet har tidligere utredet konsekvensene av å lovfeste en rett til læreplass (Utdanningsdirektoratet 2011). Konklusjonen var at et system hvor en lærling har et rettskrav på å bli ansatt i en bedrift, vil oppleves som urimelig inngripende for bedriftene. Stoltenberg-utvalget foreslår i sin utredning om kjønnsforskjeller i skolen å lovfeste rett til læreplass for elever som fullfører Vg2 yrkesfag (NOU 2019: 3). Retten skal være mulig å gjennomføre ved at fylkeskommunene inngår opsjonskontrakter med lærebedrifter to år frem i tid for minst halvparten av elevene som starter på Vg1 yrkesfag. Ungdom har rett på videregående opplæring, men ingen har rett på læreplass. Konsekvensen er at det er mange kvalifiserte søkere som ikke får læreplass, og som får tilbud om å fullføre Vg3 i skole, slik at de likevel får praktisk opplæring som skal gi grunnlag for å gå opp til fagprøve.
Noen fylker, for eksempel Viken og Nordland, har innført læreplassgaranti for utvalgte yrkesfag. Noen premisser må være på plass for at læreplassgaranti skal gjelde, for eksempel at alle fag skal være bestått, at eleven må være villig til å flytte på seg og samtidig være en aktiv søker.
10.9.2 Behov for mer tverrprofesjonelt samarbeid i utdanningene
Det er behov for mer tverrprofesjonelt samarbeid både i utdanningen og i yrkesutøvelsen. Skarpe skiller mellom profesjoner og spesialisering kan vanskeliggjøre en hensiktsmessig og fleksibel oppgavedeling i tjenestene. Dersom enkelte profesjoner får sterkt eierskap til konkrete arbeidsoppgaver, kan det vanskeliggjøre tverrprofesjonelt samarbeid mellom forskjellige profesjoner i helse- og omsorgstjenesten.
Felles for utdanning av helsepersonell er at de skal jobbe i helse- og omsorgstjenestene og som regel være i kontakt med de samme sårbare pasientene og brukerne og i det samme arbeidsmiljøet. Mange utdanningsinstitusjoner har god erfaring med undervisningsopplegg knyttet til tverrprofesjonell læring, for eksempel Senter for tverrprofesjonell samarbeidslæring (TVEPS) som er et samarbeidsprosjekt mellom Universitetet i Bergen, Høgskulen på Vestlandet, Bergen kommune, Øygarden kommune og Eksperter i team ved NTNU.
Det er likevel et potensial for å koble de mange overlappende fag- og kompetanseområder i de ulike profesjonsutdanningene bedre sammen og innføre mer fellesundervisning på tvers av utdanningene.
Dagens styringssystem for helse- og sosialfagutdanning skaper barrierer for dette. Selv om forskriftene har felles læringsutbytte knyttet til tverrprofesjonelt samarbeid, gir retningslinjene for de ulike utdanningene et rammeverk som vanskeliggjør bruk av større strukturelle grep, som for eksempel felles fag eller emner på tvers av profesjoner. Samordning av deler av utdanningene kan gi både effektivisering og legge til rette for bedre profesjonsforståelse slik at hver profesjon forstår sin rolle i tjenestene og i helseteam der ulike profesjoner skal samhandle. Innføring av felles undervisning kan imidlertid føre til at det gjenstår mindre tid til utvikling av profesjonsspesifikk kompetanse. Regelverket bestående av nasjonale retningslinjer per utdanning og felles rammeplan på tvers av helsefagutdanninger kan samlet legge en demper på utprøving av fellesundervisning, gitt omfanget av de samlede føringene som skal dekkes i hver utdanning. Relativt store undervisningskull kan noen steder gjøre fellesundervisning praktisk vanskelig. Det er allerede i dag eksempler på oppsplitting av kull innenfor samme profesjonsutdanning, på grunn av størrelsen på auditorier. Tverrprofesjonelt samarbeid i utdanningene vil imidlertid kunne bidra til økt tverrfaglig samarbeid og bedre forutsetninger for å samarbeid om problemløsning i helse- og omsorgstjenestene. En endring i tjenestene må henge sammen med en endring i utdanningene. Universitetene og høyskolene må vurdere hvordan tverrprofesjonelt samarbeid i utdanningene kan gjennomføres på en hensiktsmessig måte.
For å styrke forutsetninger for samarbeid og oppgavedeling mellom profesjoner anbefaler Helsepersonellkommisjonen bruk av felles emner, felles kompetanseområder og felles tverrprofesjonell praksisundervisning i profesjonsutdanninger.
10.9.3 RETHOS: Samarbeid om utdanningenes innhold
I Meld. St. 13 (2011–2012) Utdanning for velferd ble det vist til at helse- og velferdstjenestene ikke har god nok innflytelse på det faglige innholdet i helse- og sosialfagutdanninger. Meld. St. 16 (2016–2017) Kultur for kvalitet i høyere utdanning påpekte at rammeplanene for utdanningene var for statiske og ikke fanget opp endringer i kompetansebehovene. Det ble pekt på at studentene i større grad må forberedes på arbeidsoppgavene og arbeidsmåtene i fremtidens helse- og velferdstjenester. For å oppnå dette ble det vurdert som formålstjenlig at tjenestene og brukergruppene i større grad involveres i utformingen av innholdet i utdanningene. Det ble konkludert med behov for bedre styring og mekanismer på nasjonalt nivå for å sikre at forventningene ble oppfylt. På denne bakgrunn ble det opprettet et nytt styringssystem i 2017.
Styringssystemet har tre nivåer:
Universitets- og høyskoleloven gir hjemmel for faglig styring av utdanningene gjennom rammeplaner.
Forskrift om felles rammeplan for alle grunnutdanningene. Rammeplanen fastsetter felles formål og felles sluttkompetanse for alle grunnutdanningene, det er blant annet læringsutbyttebeskrivelser som omhandler kompetanse om nytenking og innovasjonsprosesser, digital kompetanse, vurderinger av risiko for uønskede hendelser og tverrfaglig og tversektorielt samarbeid. Forskriften setter også rammer for arbeidet med retningslinjer for hver enkelt utdanning.
Retningslinjene skal definere minimum sluttkompetanse for hver enkelt utdanning. Innholdet i utdanningene skal også være i tråd med både brukernes og helse- og velferdstjenestenes nåværende og fremtidige behov for kompetanse. Retningslinjene er forskriftsfestet.
Arbeidet med utvikling av retningslinjene for hver enkelt utdanning er organisert i RETHOS (retningslinjer for helse- og sosialfagutdanninger). RETHOS er et samarbeid mellom Arbeids- og inkluderingsdepartementet, Barne- og familiedepartementet, Helse- og omsorgsdepartementet og Kunnskapsdepartementet. Det er Kunnskapsdepartementet som leder arbeidet og fastsetter retningslinjene. Det er nedsatt programgrupper for hver utdanning som utvikler retningslinjene og vurderer behovet for revisjon. Gruppene består av like mange representanter fra universitets- og høyskolesektoren og fra helse- og velferdstjenestene kandidatene utdannes til. I tillegg er studentene representert i programgruppene. Det er totalt utviklet 31 retningslinjer. I tillegg er det tre retningslinjer som etter planen skal fastsettes våren 2023. RETHOS er en struktur for å sørge for at helse- og omsorgstjenestenes perspektiver og behov blir ivaretatt i utdanningen av helsepersonell.
Evaluering av retningslinjene
NOKUT (2021b) evaluerte implementeringen av enkelte retningslinjer i 2021. Formålet var å vurdere i hvilken grad de nye lokale studieplanene er utviklet i samsvar med de nasjonale retningslinjene og å innhente institusjonenes og tjenestenes erfaringer fra implementeringen. Evalueringen viste at i de fleste tilfeller har de sakkyndige tillit til at studentene vil kunne oppnå det læringsutbyttet RETHOS legger opp til. Institusjonene mente gjennomgående at retningslinjenes anvendelighet er god. Samtidig påpekte noen at retningslinjene er detaljerte, og at dette sammen med andre føringer begrenser det lokale handlingsrommet i utformingen av studieplaner. Evalueringen viste også at samarbeidet med tjenestene varierer. I Meld. St. 19 (2020–2021) Styring av statlige universiteter og høyskoler legges det opp til at det skal gjennomføres en evaluering som tar for seg styringen, organiseringen og implementeringen av RETHOS. Kunnskapsdepartementet skal samarbeide med Arbeids- og inkluderingsdepartementet, Barne- og familiedepartementet og Helse- og omsorgsdepartementet om evalueringen. Med grunnlag i evalueringen vil det gjøres vurderinger av videre styring av helse- og sosialfagutdanningene. Evalueringen skal være klar innen 2025.
10.9.4 Økt bruk av kombinerte stillinger
I samsvar med definisjonen fra Universitetet i Sørøst-Norge (2021) forutsetter kommisjonen at det for etableringen av en kombinert stilling inngås en gjensidig, forpliktende avtale mellom for eksempel en utdanningsinstitusjon og en virksomhet i helse- og omsorgstjenestene. Hensikten med avtalen skal være å styrke samarbeid og fremme kvalitet i arbeidet som utføres for begge parter. Stillingsinnhold og prosentvis fordeling av stillingen kan variere. Kombinerte stillinger inkluderer også og omtales som samarbeidsstillinger, delte stillinger og bistillinger. Helsepersonellkommisjonen bruker begrepet hus-og-hytte om stillinger som helsepersonell har, og som gir dem forskjellige arbeidssteder, avdelinger innenfor samme helseforetak, eller der det er forskjellige arbeidsgivere.
Det er ønskelig at de som utdanner studentene selv er profesjonsutøvere med oppdatert yrkeserfaring. Studietilsynsforskriften og studiekvalitetsforskriften legger til grunn at utdanningsinstitusjonen skal ha stabile fagmiljø og minst 50 prosent av årsverkene skal ha hovedstillingen sin ved institusjonen. Det er krav om at 20 prosent av staben har førstekompetanse (ph.d. eller tilsvarende) for å drive bachelorutdanning og 50 prosent med førstekompetanse for å drive masterutdanning, og at ytterligere 20 prosent har toppkompetanse (professor/dosent). Minimumskrav for en vitenskapelig stilling i universitets- og høyskole-sektoren er høyskolelektor (mastergrad) og mange ansatte i klinisk praksis mangler denne kompetansen i dag. Kompetansekravene i utdanningsinstitusjonene utfordrer i noen grad bruken av kombinerte stillinger, ettersom det varierer om helsepersonell som jobber i tjenestene har formell kompetanse på høyt nok nivå.
Innenfor medisinutdanningene er situasjonen en annen, i og med alle har minst seksårig profesjonsutdanning, slik at den formelle kompetansen ikke er en hindring. Koblingen mellom teori og praksis løses med en generalisert bruk av kombinerte stillinger, der leger ansatt i helseforetak har en bistilling i utdanningssektoren, eller omvendt. Innen medisin er det god erfaring med utstrakt bruk av kombinerte stillinger.
Kombinerte stillinger gir en direkte kobling mellom utdanningsinstitusjon og virksomhet i helse- og omsorgstjenesten ved at én og samme person er ansatt begge steder. Fordelene er flere. Kombinerte stillinger bidrar til at de som utdanner studenter, er aktive profesjonsutøvere med oppdatert yrkeserfaring, noe som styrker undervisningen. Samarbeidet om forskning, utdanning og innovasjon forbedres. For eksempel kan kunnskapen som genereres i kunnskapssektoren implementeres raskere og enklere i tjenestene. Kombinerte stillinger gir karrieremuligheter for profesjonsutøvere som ikke tar dem vekk fra klinisk arbeid. Hvordan kombinerte stillinger brukes varierer, men målet om økt samarbeid om forskning og undervisning til fordel for begge parter, ligger til grunn overalt.
Det er juridiske og organisatoriske utfordringer med bruk av kombinerte stillinger knyttet til fordeling av arbeidsgiverforhold, arbeidstid, pensjon og rettigheter når arbeidstakeren har to arbeidsgivere. Videre varierer erfaringene blant ulike profesjonsgrupper. Innenfor medisinutdanning er modellen som brukes som regel en ordning med bistilling, med 100 pluss 20 prosent stilling, totalt 120 prosent. Dette krever høy arbeidskapasitet, og gir utfordringer knyttet til arbeidstid. Bruk av kombinerte stillinger med for eksempel en 50-50 deling er ikke utbredt i medisinutdanningene og heller ikke i de andre helse- og sosialfag utdanningene.
For eksempel viser en gjennomgang av samarbeidsavtaler mellom utdanningsinstitusjoner og praksissteder om sykepleierutdanning, at kombinerte stillinger i liten grad er omtalt (Fossum mfl. 2022). Det er likevel forsøkt ulike ordninger med kombinerte stillinger. NTNU har for eksempel etablert stillinger kombinert mellom spesialsykepleierutdanning og St. Olavs hospital. I tillegg er det forsøkt stillinger kombinert mellom bachelorutdanningen i sykepleie og Trondheim kommune. Fordelingen er 50 pluss 50 prosent. Erfaringene fra NTNUs kombinerte stillinger for sykepleiere er at det har vist seg utfordrende å få til arbeidsvilkår og betingelser som akseptable for den ansatte. Døgnkontinuerlig drift med vaktordninger utfordrer samarbeidet. Til tross for stor interesse for stillingene, er det mange som sier opp etter om lag et år. Det oppgis ulike grunner for oppsigelsene, men i det store og hele går det på å få tid og overskudd til begge oppgavene. Dette reflekterer utfordringene den enkelte kan oppleve med to arbeidsgivere, der 50 pluss 50 prosent ofte oppleves som mer enn 100 prosent til sammen.
Høgskolen på Vestlandet, VID vitenskapelige høyskole, Haraldsplass Diakonale sykehus og Haukeland universitetssykehus har siden 2019 brukt utviklingsmidler til kombinerte stillinger. Midlene er et virkemiddel for å bidra til økt kvalitet og klinisk relevans i helse- og sosialfagutdanningene, samt videreutvikle og styrke sykehusene som gode læringsarenaer for studenter. Aktørene har dokumentert og vurdert alle sine prosjekter.
De praktiske utfordringene bør kunne løses, spesielt dersom nasjonale løsninger eller standarder utvikles for å lette innføring og bruk av kombinerte stillinger flere steder. Erfaringene fra bruk av kombinerte stillinger har vist at det faglige utbyttet er stort. Utviklingstakten i helse- og omsorgstjenestene er rask, noe som understreker behovet for oppdatert yrkeserfaring blant dem som utdanner fremtidens helsepersonell. Videre har kombinerte stillinger potensial til å bedre samhandling mellom spesialisthelsetjenesten og den kommunale helse- og omsorgstjenesten. Slike kombinerte stillinger på tvers av tjenester gir i tillegg muligheter for utvikling og fagimpulser for ansatte.
Helsepersonellkommisjonen anbefaler at kombinerte stillinger mellom utdanningssektoren og helse- og omsorgstjenestene brukes i større grad. Slike stillinger bør sees i sammenheng med nye veiledningsmodeller. Som omtalt tidligere bruker Helsepersonellkommisjonen begrepet «hus-og-hytte» for stillinger som er forankret blant forskjellige arbeidsgivere eller i forskjellige enheter, slik at kompetanse kan spres og deles i større grad enn i dag.
10.10 Begrensende valg som del av faglig virksomhet
Norge har blant verdens beste helse- og omsorgstjenester, med relativt store ressurser til rådighet. Til tross for dette vil helsepersonellet ofte møte situasjoner der de ikke har tid eller mulighet til å gi den beste pleien eller behandlingen. Evne til å prioritere er en del av deres profesjonsutøvelse.
Helsepersonelloven pålegger helsepersonell å ivareta krav til faglig forsvarlighet og omsorgsfull hjelp. Hva det innebærer å utføre arbeid i samsvar med disse kravene, avhenger av hva som kan forventes av helsepersonellets kvalifikasjoner, arbeidets karakter og situasjonen for øvrig. Helsepersonellets faglige utgangspunkt er derfor av stor betydning for valg og prioritering.
Helsepersonellutdanninger er utformet for å gi studentene et best mulig grunnlag for deres senere yrkesutøvelse. Gjennom utdanningen skal studentene bli rustet for en kunnskapsbasert profesjonsutøvelse, god evne til videre faglig utvikling, samt evne til å kunne veie ulike hensyn mot hverandre og foreta valg.
Å ivareta god behandling og omsorg til pasienter innenfor komplekse virksomheter er imidlertid ingen enkel oppgave. For det første er helsepersonell ofte under press for å jobbe effektivt, i situasjoner der det kan være mangel på ressurser som kapasitet, tid og utstyr. Dette er i seg selv krevende. De er også nødt til å forholde seg til de bevilgningene og rammene de har fått fra Stortinget og som fordeles og prioriteres videre nedover av helseforetakene og ansvarlige for tjenestene, som gir dem rammene som de må prioritere tjenestene innenfor.
Teknologisk utvikling og nye behandlingsmetoder kan gi flere muligheter for bedre helse og behandling av sykdom. Selv om dette er positivt og kan bidra til utvikling av tjenestene, kan slike muligheter også gjøre behovet for prioritering enda større. Det er ledelsen for virksomheten, sammen med helsepersonellet, som må veie de ulike hensynene innenfor tildelte rammer. Faglige hensyn er sentralt i disse avveiningene. Evnen til å ta slike faglig begrunnede begrensende valg er en viktig del av helsepersonellets faglige skjønn. Personellet må ha kompetanse om og settes i stand til å ta slike beslutninger, til å stå i dem og til å kommunisere dem til pasienter, pårørende og kollegaer. Denne typen prioriteringer bør foretas av helsepersonell som har solid kompetanse i kritisk tenkning, etisk refleksjon, kommunikasjon og fagspesifikk kompetanse. Forskrift om felles rammeplan for helse- og sosialfagutdanninger har per i dag ikke overordnede læringsutbyttebeskrivelser som direkte omhandler begrensende valg som del av faglig virksomhet.
Helsepersonellkommisjonen anbefaler at prioritering og begrensende valg bør være tilstrekkelig vektlagt i helsefagutdanningene slik at helsepersonell rustes vesentlig bedre til å ta begrensende valg som del av faglig virksomhet i tjenesten.
10.11 Fagmiljøer som kan utdanne og forske også i fremtiden
10.11.1 Doktorgradsutdanninger og forskning innen helsefag
Praksisnær og klinisk forskning er sentralt for å videreutvikle helse- og omsorgstjenestene. Forskning er et viktig virkemiddel for kompetanse- og kunnskapsutvikling, og for å holde utdanningene kunnskapsbaserte. Forskning og fagutvikling bidrar til å beholde personell i yrket og til å kvalifisere til flere stillinger. Sterke kliniske forskningsmiljøer, både tverrfaglige og innen egne fag vil bidra til å bygge gode kliniske fagmiljøer. Nasjonal handlingsplan for kliniske studier(2021–2025) inneholder flere tiltak som skal bidra til å øke kompetansen om kliniske studier hos helsepersonell, og til prioritering av kliniske studier på flerfaglige problemstillinger (Helse- og omsorgsdepartementet 2021b).
I 2021 ble det avlagt 1 601 doktorgrader i Norge, de fleste ved de statlige institusjonene. Det avlegges flest doktorgrader innen fagområdet medisin- og helsefag, i 2020 og 2021 ble det avlagt henholdsvis 552 og 471 doktorgrader innen medisin og helsefag (SSB, tabell 13522). Antallet i 2020 var det klart høyest antallet hittil. HK-dir peker på at det var en markert nedgang i avlagte doktorgrader innen medisin- og helsefag i 2021 (Direktoratet for høyere utdanning og kompetanse 2022c).
10.11.2 Behovet for vitenskapelig kompetanse i utdanningsfagmiljøene
Universiteter og høyskoler skal tilby forskingsbasert utdanning av høy kvalitet. Det krever tilsatte med høy vitenskapelig kompetanse (førstestilling) og for helsefagutdanningene, i tillegg klinisk kompetanse. Studietilsynsforskriften og Studiekvalitetsforskriften stiller krav om stabile fagmiljøer og at minst 50 prosent av årsverkene knyttet til studietilbudene skal ha hovedstilling ved institusjonen. Det er krav om at 20 prosent av staben har førstekompetanse (ph.d. eller tilsvarende) for å drive bachelorutdanning og 50 prosent med førstekompetanse for å drive masterutdanning, og at ytterligere 20 prosent har toppkompetanse (professor/dosent).
Vitenskapelig kompetanse blant personalet som utdanner helsepersonell legger grunnlaget for forskningsbasert utdanning og er viktig for kvaliteten på utdanningen. Innholdet i utdanningen skal være basert på ny forskning innenfor fagdisiplinen, undervisningsmetodene skal velges på grunnlag av kunnskap om at de fungerer, og studentene skal tilegne seg metodeforståelse som er nødvendig for kritisk tenkning. Forskningsbasert utdanning legger grunnlaget for profesjonsutøvere som kan bidra til fagutvikling i tjenestene.
Forskning og utdanning er i dag nært knyttet sammen i et samspill som gjensidig forsterker hverandre. Universitets- og høyskoleloven pålegger institusjonene å tilby høyere utdanning som er basert på forskning, og det innebærer at underviserne selv skal drive egen forskning.
For å være kvalifisert for å jobbe i fagmiljøer som utdanner helsepersonell på høyere nivå, er det ofte nødvendig med kompetanse både som profesjonsutøver og utdanning på master- eller doktorgradsnivå. Ikke alle som er profesjonsutøvere og som har relevant utdanning på dette nivået, vil eller skal jobbe i utdanningssektoren. Det må imidlertid være et tilstrekkelig antall kvalifiserte yrkesutøvere som kan rekrutteres til stillinger ved universiteter og høyskoler. Dette er en forutsetning for både kvalitet og for å kunne opprettholde eller øke utdanningskapasiteten.
10.11.3 Rekruttering til utdanningsfagmiljøene og faglig bærekraft
Forskningstradisjonen i korte profesjonsutdanninger har historisk vært relativt svak. Fra 1990-tallet endret dette seg, og i dag gjelder de samme kompetansekravene til alle fagområder i universitets- og høyskole-sektoren. På bakgrunn av relativt kortere forskningstradisjon er det i profesjonsutdanningene større utfordringer med å tilfredsstille kompetansekravene til fagmiljø enn innen fagmiljø med lengre og mer etablerte forskningstradisjoner.
De førstestillingskompetente i helsefagutdanningene har høy gjennomsnittsalder. Mens 24 prosent av de førstestillingskompetente i universitets- og høyskolesektoren totalt var 55 år eller eldre i 2018, er den tilsvarende andelen blant de førstestillingskompetente i helsefagutdanningene hele 60 prosent. Ifølge NIFU (Aamodt mfl. 2018) vil det som følge av naturlig avgang oppstå et betydelig behov for erstatningsrekruttering der det tilbys sykepleierutdanning. Hvis gjennomsnittlig avgang for alderspensjon er ved 67 år, må nær halvparten av de førstestillingskompetente ved sykepleierutdanningene erstattes innen 2028. NIFU påpekte også at de fleste instituttlederne anså det faktiske behovet som større enn det rene erstatningsbehovet.
En av årsakene til at utdanningsfagmiljøene i helsefagene preges av høy gjennomsnittsalder, er at det har vært relativt høy gjennomsnittsalder blant dem som tar doktorgrad innenfor helsefag. Dette har gitt dem relativt få yrkesaktive år med førstestillingskompetanse, som igjen har ført til økt rekrutteringsbehov. En undersøkelse gjennomført av forskning.no og tidsskriftet Sykepleien viser at gjennomsnittsalderen blant dem som disputerer i helsefag er rundt ti år høyere enn landsgjennomsnittet for alle doktorander (Bergsagel 2022).
I dag har mange av fagmiljøene utfordringer med rekruttering til vitenskapelige stillinger, og derfor også med å tilfredsstille forskriftskrav til fagmiljøene. Problemet vil med tid forsterkes av en høy gjennomsnittsalder blant personalet i fagmiljøene. Avgang til alderspensjon kombinert med sviktende rekruttering truer fagmiljøenes bærekraft og svekker deres mulighet til å tilby relevant utdanning.
Det er dermed viktig å senke gjennomsnittsalderen for doktorgradsstipendiater i helsefag. Dette kan gjøres ved å senke gjennomsnittsalderen for oppnåelse av mastergrad som igjen legger til rette for å avlegge doktorgrad i yngre alder. Det er også et selvstendig behov for å rekruttere flere sykepleiere til å få en mastergrad, som både gir mulighet til en akademisk karriere, og som styrker kvaliteten i tjenesten for dem som velger å jobbe der.
En doktorgrad, som er en av veiene for å oppnå førstestillingskompetanse, bygger på en mastergrad. I tråd med at tjenestene har blitt mer komplekse, effektive og spesialiserte, har det også blitt vanligere med helsepersonell som har mastergrad. Det er ikke noen motsetning mellom mastergrad og klinisk karriere. Å utdanne mer helsepersonell med mastergrad vil ikke bare bidra til rekrutteringsgrunnlaget til utdanningsfagmiljøene. Masterkompetanse gir også en grunnleggende forskningskompetanse som kan brukes til forbedring av tjenestene gjennom fagutvikling og innovasjon.
Behovet for rekruttering til akademiske stillinger som kan bidra til å utdanne fremtidens profesjonsutøvere gjelder også for lengre profesjonsutdanninger, slik som medisinutdanning. De som underviser studentene må ha tilstrekkelig kompetanse, og det bør være en tilstrekkelig andel leger med klinisk erfaring. I møte med rekrutteringsutfordringer til utdanningsfagmiljøene til medisinutdanningen må det vurderes hvordan akademiske karriereveier tilbyr vilkår som ivaretar tilstrekkelig rekruttering.
Det kan være krevende å finne balansen mellom riktig mengde og nivå på utdanningen til yrkesrollen, samtidig som det tilrettelegges for kompetanse på et høyere nivå og muligheter for rekruttering til utdanningssektoren. Det er på den ene siden uklokt å bruke ressurser på å utdanne personer til et høyere nivå enn det som trengs for å bekle yrkesrollen de skal inn i. Samtidig vil det få negative utslag dersom det rettes ensidig oppmerksomhet mot å kun dekke tjenestenes behov for kompetanse. Mye tyder på at rekruttering til utdanningssektoren ikke har fått tilstrekkelig oppmerksomhet i senere år.
Helsepersonellkommisjonen anbefaler at utdanning av helsepersonell bør innrettes slik at både helse- og omsorgstjenestenes og universitets- og høyskolesektorens behov for kompetanse dekkes. Dette prinsippet bør prege innretningen av utdanningstilbud og samarbeid mellom sektorene, slik at behovet for personell kan dekkes på kort og lang sikt.
10.11.4 Masterutdanning for sykepleiere og avstigningsmulighet
Sykepleiere som tar ABIOK-sykepleierutdanning kan velge mellom å ta en videreutdanning på 90 studiepoeng (tre semestre), eller en mastergrad på 120 studiepoeng (fire semestre). Universitetene og høyskolene er pålagt gjennom forskrift å organisere utdanning på en slik måte at den gir studentene muligheten til å avslutte utdanningen etter 90 studiepoeng med fullført videreutdanning (såkalt avstigningsmulighet). Både videreutdanning på 90 studiepoeng og mastergrad på 120 studiepoeng kvalifiserer til arbeid som spesialsykepleier.
Det er ulike syn på avstigningsmuligheten blant fagmiljøer ved universitets- og høyskolesektoren og i helsetjenesten. Universitets- og høyskolerådet (2016) har påpekt at det er behov for flere sykepleiere med mastergradskompetanse i helse- og omsorgstjenestene for å kunne yte sykepleie til pasienter med mer komplekse behov både i den kommunale helse- og omsorgstjenesten og i sykehusene. Forskningslitteraturen viser at sykepleiere med kompetanse på mastergradsnivå bidrar positivt til kvaliteten i tjenesteytingen og til økt pasientsikkerhet, men UHR påpeker at det ikke finnes forskningsbasert grunnlag for å vurdere merverdien av mastergrad sammenlignet med kortere videreutdanninger (Universitets- og høyskolerådet 2016). Samtidig innebærer avstigningsmuligheten at en lavere andel fullfører mastergraden enn den ellers ville vært. Det medfører en svekkelse av rekrutteringsgrunnlaget til utdanningssektoren.
For helse- og omsorgstjenestene oppleves det å være viktig med rask tilgang til sykepleiere med spesialsykepleierutdanning. Behov for rask kvalifisering, og en kompetanse som står i forhold til tjenestenes behov, gjør det fornuftig at ikke alle sykepleiere som tar ABIOK-sykepleierutdanning oppnår mastergrad. Helseforetak og andre arbeidsgivere kan i stor grad styre lengden på utdanningen studentene tar, ved bruk av utdanningsstillinger som sykepleiere ansatt i helseforetaket kan søke på. Helseforetaket dekker deler av lønnen under utdanningen, ofte med bindingstid til foretaket etter endt utdanning. Som regel er utdanningsstillingenes varighet på tre semestre. Dette innebærer at dersom sykepleieren ønsker å fullføre mastergraden, så må dette gjøres enten i permisjon uten lønn, eller på fritiden utenfor arbeidet. Erfaringer fra universitets- og høyskolesektoren viser at få av dem med utdanningsstilling på tre semestre gjennomfører master i etterkant. Utdanningsstillinger er et virkemiddel for å rekruttere studenter inn i spesialsykepleierutdanningene der behovet for kompetanse er størst, og kan være effektivt for dette formålet.
Det er også argumenter fra tjenestenes behov for å ta i bruk masterkandidater. Kandidater med mastergrad kan være viktige for tjenesteutøvelsen i kraft av deres kompetanse innen fagutvikling, analyse og vurdering. De kan lede eller delta i forskningsarbeid knyttet til klinisk praksis og skrive søknader for å få midler til nødvendig fagutvikling. Økt antall masterkandidater i tjenesten vil legge bedre til rette for en ordning med kombinerte stillinger mellom utdanningssektoren og tjenestene. Masterprosjektene som studentene gjennomfører, og kompetansen som følger av dette, har en stor potensiell verdi for tjenesten.
For å sikre at masterkandidatenes kompetanse blir enda mer relevant for arbeidsgivere, så kunne det vært mulig å stille krav om at søkere på utdanningsstillinger velger tema til masterprosjekter som er utviklet av arbeidsgiver og som er vinklet mot definerte behov eller problemer som arbeidsgiver har behov for å løse. For eksempel kan helseforetakene i samarbeid med universiteter og høyskoler lage en prosjektbank som studenter i utdanningsstilling velger masterprosjekt fra. Mange prosjektportaler for bachelor- og masteroppgaver er under oppbygging i universitets- og høyskolesektoren, for eksempel ved Universitetet i Stavanger (2022). Høgskulen på Vestlandet har også satt i gang et slikt prosjekt. Prosjektene kan bidra til høy anvendbarhet for virksomheten etter fullført master. Potensialet for innovasjon, fagutvikling og økt pasientsikkerhet er stort.
Nye nasjonale retningslinjer for spesialsykepleierutdanninger utviklet gjennom RETHOS-samarbeidet gir utdanningsinstitusjonene større handlingsrom til selv å bestemme hvorvidt de vil stille krav om yrkeserfaring før opptak til utdanningen. Der de tidligere rammeplanene stilte absolutte krav om yrkeserfaring før opptak, inneholder de nye retningslinjene ikke slike krav. Det betyr at utdanningsinstitusjonene kan organisere utdanningen enten som en ordinær mastergrad uten krav til yrkeserfaring før opptak (forskrift om krav til mastergrad § 3), eller som en erfaringsbasert mastergrad med krav til to års yrkesfaring før opptak (forskrift om krav til mastergrad § 5). For ABIOK-sykepleierutdanningene ble retningslinjene fastsatt i 2021, mens for jordmorutdanning blir retningslinjen fastsatt i våren 2023. Denne utviklingen vil trolig føre til at mange vil velge å ta spesialsykepleierutdanningen direkte etter bachelorutdanning i sykepleie. Det vil gi raskere gjennomføring og kandidatene vil få flere yrkesaktive år med spesialsykepleierkompetanse. Disse studentene vil stå friere til å velge å ta en mastergrad på 120 studiepoeng, ettersom de ikke er bundet til helseforetakenes utdanningsstillinger. Dersom endring i forskriften fører til flere videreutdanningstilbud uten krav til yrkeserfaring før opptak, så er det sannsynlig at endringen i forskriften kan bidra til at flere sykepleiere får mastergrad. Dette er positivt fordi det kan bidra til å styrke rekrutteringen til utdanningsfagmiljøene.
Spesialsykepleiere utdannet uten forutgående yrkeserfaring som sykepleiere er nytt for tjenestene. Utdanningsfagmiljøene vil dersom dette blir utbredt også kunne få flere ansatte med mindre klinisk erfaring. NTNU skal gjennomføre følgeforskning på bortfall av yrkeserfaring som opptakskrav for ABIOK-sykepleierutdanningene. Dette vil gi et nyttig kunnskapsgrunnlag om hvilke effekter og eventuelle konsekvenser en slik endring medfører, og kan dermed bli viktig for å vurdere om bortfall av krav om yrkeserfaring før opptak bidrar til å løse behovene i både universitets- og høyskole-sektoren og i tjenestene.
En annen mulighet som trolig også vil øke antallet mastergrader og bedre rekrutteringen til akademia er om en andel av helseforetakenes utdanningsstillinger til ABIOK-sykepleie strekker seg over fire semestre og tilbys studenter som ønsker å oppnå en mastergrad. Studenter i slike studieløp bør i så fall velge et masterprosjekt med høy relevans for helseforetaket.
Samtidig kan en slik ordning innebære kapasitetsutfordringer for helseforetakene, som ofte opplever et stort behov for kompetanse på kort sikt. Samarbeidsorganene mellom helseforetakene og utdanningsinstitusjonene bør sette denne problemstillingen på dagsorden, med sikte på å finne løsninger som både kan tilpasses driftssituasjonen i det enkelte helseforetak, og bidra til rekruttering til fagmiljøene som utdanner fremtidens helsepersonell.
Helsepersonellkommisjonens anbefaler at det bør være en hensiktsmessig balanse mellom arbeidsgiveres behov for raskt å kunne ta i bruk kompetansen til ABIOK-sykepleiere under utdanning på den ene siden, og utdanningssektorens behov for rekruttering av personell som kan sikre bærekraften i helsefagutdanninger på den andre siden. Å sikre utdanningsinstitusjonene tilstrekkelig kvalifisert fagpersonale er en forutsetning for å kunne utdanne fremtidige sykepleiere i ønsket omfang og kvalitet.
10.12 Spesialistutdanninger som fører til offentlig spesialistgodkjenning
Det er etablert offentlig spesialistgodkjenning for leger i 46 medisinske spesialiteter og Helsedirektoratet har fått i oppdrag å etablere en ny medisinsk spesialitet i palliasjon. For tannleger er det sju odontologiske spesialiteter og for sykepleiere, én sykepleiefaglig spesialitet. Av disse et det kun leger som utdannes i egne stillinger i helse- og omsorgstjenesten. Spesialistgodkjenningsordningen omtales nærmere i kapittel 3.
I tillegg til de offentlige spesialistgodkjenningene, administrerer profesjonsforeningene for psykologer, fysioterapeuter og bioingeniører spesialistgodkjenning for sine profesjoner. NSF og Fagforbundet har godkjenningsordninger for klinisk spesialist i sykepleie/spesialsykepleie og Fagforbundet har også ordninger for andre helse- og sosialutdanninger.
Profesjonsinterne spesialistutdanninger gir ikke offentlig spesialistgodkjenning, men det kan være regulert krav til spesialistgodkjenning for utøvelse av visse deler av yrket. Eksempelvis gjelder dette for rett til stønad til dekning av utgifter til undersøkelse og behandling hos psykolog og at undersøkelsen og behandlingen skjer hos psykologspesialist, selv om psykologspesialisten ikke har offentlig godkjenning.
10.12.1 Legers spesialistutdanning
I henhold til forskrift om spesialistutdanning og spesialistgodkjenning for leger og tannleger (spesialistforskriften), skal spesialistutdanningen for leger omfatte praktisk tjeneste, teoretisk undervisning og andre læringsaktiviteter i minst seks og et halvt år etter tildelt autorisasjon eller lisens. I dag søker leger om autorisasjon etter fullført medisinutdanning, i motsetning til tidligere, da de søkte om autorisasjon etter fullført turnustjeneste som ble gjennomført etter at medisinstudiet var fullført.
Første del av legenes spesialistutdanning – LIS1
Første del av legenes spesialisering, LIS1, består av tolv måneder i spesialisthelsetjenesten og seks måneder i kommunale helse- og omsorgstjenester. I 2023 vil det være omtrent 1 120 LIS 1-stillinger. Helsedirektoratet anbefalte i en utredning til Helse- og omsorgsdepartementet i 2019 en økning fra det daværende nivået på 950 stillinger til 1 150 stillinger. Helsedirektoratet var bedt om å gjøre sine vurderinger basert på faktiske behov i tjenestene og som premiss at antall stillinger bør være innrettet slik at det blir utdannet et tilstrekkelig antall spesialister. Helsedirektoratets statusrapporter for utlysninger av LIS1-stillinger viser at det fortsatt er langt flere søkere på LIS1-stilling enn det er stillinger tilgjengelig. Ekspertutvalget for gjennomgang av allmennlegetjenesten (2022) anbefalte i sin foreløpige rapport at antallet LIS1-stillinger økes betydelig.
I likhet med dimensjonering av grunnutdanninger, som er omtalt i kapittel 10.3, krever riktig dimensjonering av LIS1-stillinger et godt kunnskapsgrunnlag om fremtidige kompetansebehov. LIS1-stillinger utgjør første del av legenes spesialisering, og dimensjoneringen må derfor ta utgangspunkt i forventet fremtidig behov for spesialister.
Det er en gruppe personer med medisinutdanning fra utlandet som ofte ikke blir ansatt i LIS1-stilling fordi arbeidsgiver vurderer at disse legene, som ofte er erfarne leger, ikke er aktuelle kandidater for LIS1. For disse legene uten LIS1-tjeneste eller norsk spesialistgodkjenning, er det i praksis ikke mulig å praktisere som leger utenom kortere vikariater. Disse vil kunne hjelpes av tilrettelagt tjeneste tilpasset deres kompetanse, som ikke reduserer kvalitetskravene for legespesialisering. Ekspertutvalget for gjennomgang av allmennlegetjenesten (2022) skriver i sin foreløpige rapport at det er nødvendig å vurdere tiltak som kan føre til flere leger kommer raskere gjennom LIS1, herunder se på alternative ordninger for leger med lang klinisk erfaring fra utlandet.
Nærmere om legers spesialistutdanning
Etter LIS1 er det noe variasjon i hvordan utdanningsløpene i de ulike spesialitetene er lagt opp, men som hovedregel er utdanningsløpet bygget opp i en del 2 (for indremedisin og kirurgi) og del 3. LIS2 omfatter læringsaktiviteter som skal gi felles kunnskap for noen av spesialitetene, mens utdanningens tredje del omfatter spesialitetsspesifikke læringsaktiviteter for hver enkelt spesialitet, enten direkte etter første del eller etter andre del (for spesialiteter med LIS2, er utdanningsløpet ulikt, og læringsmål i del 2 og 3 oppnås ikke nødvendigvis i suksessiv rekkefølge).
Legers spesialistutdanning gjennomføres i sykehus og i den kommunale helse- og omsorgstjenesten, eller andre utdanningsvirksomheter som må oppfylle spesifikke krav og skal godkjennes eller registreres av Helsedirektoratet. Læringsmål for de ulike spesialitetene skal angi hva hver enkelt legespesialist skal forstå, kunne eller være i stand til å utføre etter fullført utdanning. Læringsaktiviteter bidrar til oppnåelse av læringsmål. Læringsmålene fastsettes av Helsedirektoratet etter innspill fra Legeforeningens spesialitetskomiteer og høringer. Helsedirektoratet har ansvar for å følge opp kvaliteten i spesialistutdanningen og sørge for oppdatering av læringsmål og læringsaktiviteter i tråd med den faglige utviklingen.
Utdanningsvirksomheten skal opprette utdanningsstillinger og inngå avtaler med andre aktuelle læringsarenaer. Utdanningen skal for sykehusspesialitetene fortrinnsvis skje i faste, hele utdanningsstillinger. Utdanningsvirksomhetene som legen i spesialisering ansettes i eller har avtale med, skal utarbeide en individuell plan for utdanningsløpet i den aktuelle spesialiteten i samråd med legen. Virksomheten skal legge til rette for at utdanningen skjer i henhold til planen. Planen skal være helhetlig og angi når og på hvilken læringsarena de enkelte læringsmålene skal oppnås.
Nye spesialistgodkjenninger for leger
Tall fra Helsedirektoratet (2020) viser at det i perioden 2014 til 2019 ble gitt i gjennomsnitt omkring 1 240 nye spesialistgodkjenninger for leger årlig. For en oversikt over fordelingen på de enkelte spesialitetene, vises det til Helsedirektoratets rapport om leger i kommuner og spesialisthelsetjenesten (2020a). I samme rapport finnes også en oversikt over antall leger i spesialisering innen ulike spesialiteter.
I perioden 2014 til 2019 var omtrent hver femte spesialistgodkjenning en konvertering av kvalifikasjon fra et annet EØS-land, og i starten av perioden var andelen nærmere en fjerdedel.1 I 2020 og 2021 var andelen redusert til henholdsvis 18,4 og 16,1 prosent, ifølge tall fra Legeforeningen.
LIS1-stillinger som virkemiddel for rekruttering til allmennmedisin og psykiatri
Som et svar på utfordringene med å rekruttere fastleger og psykiatere, har det blitt foreslått at noen LIS1-stillinger skal kobles opp mot videre spesialisering i tjenesteområder som har særlige behov for rekruttering. I forslag til statsbudsjett for 2022–2023 fra Helse- og omsorgsdepartementet, kommer det frem at 31 LIS1-stillinger som ble opprettet i 2022 på sikt skal kobles til områder med særlige behov.
Helsedirektoratet (2022f) har på oppdrag fra Helse- og omsorgsdepartementet levert et forslag til modell for utlysning av LIS1-stillinger knyttet til videre spesialiseringsløp i allmennmedisin, barne- og ungdomspsykiatri og psykiatri. Direktoratet beskriver en modell med utlysning av helhetlige utdanningsløp på 6,5 år, som inkluderer LIS1 og LIS3. Direktoratet foreslår at det ikke innføres bindingstid eller karanteneordninger, selv om det er en risiko for at legene ikke fortsetter sin videre spesialisering i henhold til inngåtte avtale.
Slik Helsepersonellkommisjonen ser det, er det usikkert hvordan en ordning der LIS1 knyttes til videre spesialisering i allmennmedisin og psykiatri vil påvirke rekrutteringen til disse fagene og eventuelt fagenes status. Ekspertutvalget for gjennomgang av allmennlegetjenesten (2022) skriver i sin foreløpige rapport at LIS1-stillinger knyttet til videre spesialiseringsløp i allmennmedisin kan være et viktig tiltak for bedre rekruttering.
Flere helseforetak har innført en tredelt LIS1-tjeneste med fire måneder innen henholdsvis indremedisin, kirurgi og psykiatri. Fire måneders eksponering for psykiatri i LIS1-tjenesten kan være et godt virkemiddel for å styrke rekrutteringen til psykiatri.
Søknadsbasert LIS1-ordning har både fordeler og ulemper
Tidligere måtte nyutdannede leger avlegge turnustjeneste før de fikk autorisasjon. Turnustjenesten var trekningsbasert, og trekningen avgjorde kandidatenes rekkefølge for valg av sted for turnustjeneste. I 2012 ble ordningen endret til en søknadsbasert ordning, der kandidatene må søke om stilling. Samtidig ble tidspunktet for autorisasjon flyttet, slik at kandidatene får autorisasjon etter avsluttende eksamen og kan praktisere yrket selvstendig. Turnustjenesten ble senere endret til første del av legers spesialistutdanning (LIS1).
Hovedformålet med endringen var å sikre en bærekraftig og fremtidsrettet turnusordning, samtidig som at målsettingene om faglig kvalifisering av nyutdannede leger og fortsatt god geografisk fordeling av turnusleger, skulle ivaretas.
Helsedirektoratet (2021e) evaluerte omleggingen i 2021. Evalueringen viste at endringen hadde hatt både positive og negative konsekvenser for helse- og omsorgstjenestene og for den enkelte søker. Evalueringen konkluderte imidlertid med at hovedformålet har blitt oppnådd og at den søknadsbaserte ordningen i all hovedsak ivaretar behovet for en god geografisk fordeling av LIS1 til ulike deler av landet.
Samtidig viser evalueringen til at det er delte meninger om hvordan innføring av søknadsbasert ordning kan påvirke langsiktig rekruttering av leger og om det vil kunne medføre større rekrutteringsutfordringer for distriktene. I evalueringen påpekte direktoratet at utlyste LIS1-stillinger vil bli besatt så lenge det er et stort overskudd av søkere til stillingene, men noen kommuner opplever at enkelte LIS1 sier opp stillingen like etter ansettelse og forlater kommunen til fordel for en mer attraktiv stilling som blir tilgjengelig et annet sted (Helsedirektoratet 2021e, Abelsen og Gaski 2017). Ifølge direktoratet har distriktskommuner større utfordringer med å besette LIS1-stillinger som er blitt ledige enn mer sentralt beliggende kommuner.
Søknadsbasert ordning er mer lik ordninger som gjelder i resten av arbeidslivet, og har medført at arbeidsgivere i større grad kan vurdere søkeres motivasjon, egnethet og preferanser. Arbeidsgiverne er mer fornøyd med legene som blir ansatt, ifølge evalueringen. Samtidig medfører den søknadsbaserte ordningen betydelig administrativt arbeid for arbeidsgiverne. Erfaringene viser også at mange kommuner ikke er involvert i søkerutvelgelsen, slik at dette overlates til helseforetakene.
Opptaksordningen til LIS1 ble omtalt i den foreløpige rapporten til ekspertutvalget for gjennomgang av allmennlegetjenesten, og vil trolig være en del av ekspertutvalgets endelige rapport, som skal leveres i april 2023. Det er derfor ikke naturlig for Helsepersonellkommisjonen å ha sterke oppfatninger om dette spørsmålet, utover å peke på betydningen av at opptaksordningen må sikre god rekruttering av LIS1-leger i hele landet. Kommisjonens medlemmer vektlegger de forskjellige hensynene ulikt og er delt i spørsmålet om trekningsbasert LIS1-ordning bør gjeninnføres.
10.12.2 Tannlegers spesialistutdanning
Spesialistutdanning for tannleger tilbys ved de tre universitetene som tilbyr odontologistudier, altså Universitetet i Bergen, Universitetet i Oslo og UiT – Norges arktiske universitet. Spesialistutdanningen gjennomføres som hovedregel i løpet av tre år, men fem år for spesialiteten oral kirurgi og oral medisin.
Det er sju spesialiteter for tannleger der Helsedirektoratet gir offentlig spesialistgodkjenning; endodonti, kjeve- og ansiktsradiologi, kjeveortopedi, oral kirurgi og oral medisin, oral protetikk, pedodonti og periodonti. Videre er det besluttet å etablere multidisiplinær odontologi som en ny offentlig godkjent spesialitet for tannleger.
De siste fire årene har det i snitt blitt godkjent 40 tannlegespesialister årlig (Helsepersonellregisteret/Helsedirektoratet 2022). Mer enn hver tredje spesialistgodkjenning er innen kjeveortopedi.
Helse- og omsorgsdepartementet og Helsedirektoratet arbeider med høringsnotat om regulering og felles kompetansemål med læringsaktivitet for alle spesialistutdanningene for tannleger og læringsmål med læringsaktiviteter og krav til sluttkompetanse for den enkelte spesialitet.
10.12.3 Sykepleieres spesialistutdanning
Avansert klinisk allmennsykepleier (AKS) er den eneste sykepleierutdanningen som gir offentlig spesialistgodkjenning. Spesialistutdanningen gis som masterutdanning i avansert klinisk allmennsykepleie på 120 studiepoeng som tilbys av universitets- og høyskolesektoren.
Utdanningen har retningslinjer som er utarbeidet i RETHOS-systemet, forskrift om nasjonal retningslinje for masterutdanning i avansert klinisk allmennsykepleie. Søknad om spesialistgodkjenning behandles av Helsedirektoratet på bakgrunn av fullført utdanning i universitets- og høyskole-sektoren. Spesialistgodkjenning er hjemlet i forskrift om spesialistutdanning for sykepleie, som per nå kun inneholder bestemmelser knyttet til spesialistgodkjenning av avansert klinisk sykepleier.
Helsedirektoratet har utredet ulike modeller som kan føre til spesialistgodkjenning av ABIOK-sykepleiere, jordmødre, helsesykepleiere og sykepleiere i psykisk helse-, rus og avhengighetsarbeid. I oppdraget fra Helse- og omsorgsdepartementet ble det spesifisert at utredningen bør omfatte dagens utdanningsmodell som er etablert for avansert klinisk allmennsykepleie, samt alternative modeller som skal legge til rette for mer tjenestenære utdanningsløp som grunnlag for offentlig spesialistgodkjenning. Utredningen er ferdigstilt for sent til at Helsepersonellkommisjonen har kunnet ta stilling til den.
10.12.4 Offentlig spesialistgodkjenning for andre grupper
Som det kom frem i kapittel 3, er det et vilkår at helsepersonellgruppen har autorisasjon for å stille krav til spesialistutdanning.
Med jevne mellomrom fremmes det ønske om offentlig spesialistgodkjenning fra fagmiljøer og helsepersonellgrupper. Et argument mot at for mange grupper omfattes av offentlig spesialistgodkjenning, kan være at det kan bidra til å fragmentere tjenestetilbudet fordi det kan føre til et større koordinerings- og samhandlingsbehov. Et system med offentlige godkjenningsordninger kan dessuten virke konserverende, gi mindre rom for en dynamisk oppgavedeling.
På den andre side kan nye spesialistgodkjenninger være et viktig bidrag til økt pasientsikkerhet og til at kvaliteten på tjenestetilbudet styrkes. Det kan også være et virkemiddel for å fremme rekruttering og hindre frafall fra helse- og omsorgstjenestene.
I sitt innspill til Helsepersonellkommisjonen foreslår Helsedirektoratet at følgende veiledende prinsipper bør legges til grunn for vurderingen av nye legespesialiteter. Disse prinsippene kan ha gyldighet også for andre grupper:
En spesialitet bør avspeile tjenestenes og pasientenes behov.
En spesialitet bør ha et tilstrekkelig omfang.
Det bør vurderes om andre virkemidler er mer hensiktsmessige enn opprettelse av en ny spesialitet.
En spesialitet bør ha et avklart forhold til andre spesialiteter.
Fordeler i form av styrket rekruttering og redusert turnover må vurderes opp mot eventuelle ulemper ved å opprette en ny spesialitet.
Det bør tas hensyn til internasjonale forhold og regelverk.
Helsepersonellkommisjonen tar ikke stilling til eventuell offentlig spesialistgodkjenning for nye grupper. Der det er aktuelt bør det imidlertid vektlegges at spesialistløpene bidrar til å ivareta det helhetlige behovet for læringsmål og sluttkompetanse i ulike kunnskapsbaserte behandlings- og arbeidsmetoder. Spesialistutdanninger må også bidra til å understøtte behovet for å ivareta kompetansebehov i de ulike tjenestenivåene.
10.13 Livslang læring – kunnskap og kompetanseutvikling i helse- og omsorgstjenestene
Behovet for omstilling, sammen med høy innovasjonstakt i helse- og omsorgstjenestene krever at personellet har oppdatert kompetanse om ny kunnskapsbasert fagutvikling, nye teknologiske løsninger, bruk av digitale verktøy og nye arbeidsformer. Kunnskap og kompetanse fra grunnutdanningene blir fort utdatert – derfor trengs det et fortløpende, systematisk arbeid med kompetanseutvikling og livslang læring for ansatte.
Kompetanseutvikling for arbeidstakere gjøres i utdanningssektoren og på arbeidsplassen i regi av arbeidsgiver, eller i samarbeid mellom arbeidsgiver og utdanningssektoren. Ofte foregår både videre- og etterutdanning innenfor rammene av et arbeidsgiver- og arbeidstakerforhold.
Samarbeidet mellom helse- og omsorgstjenestene og utdanningssektoren er viktig og bør videreutvikles med basis i at utdanningssektoren har det formelle ansvaret for studiepoenggivende og gradsgivende videreutdanning, mens helse- og omsorgstjenestene har det formelle ansvaret for etterutdanning som ikke er studiepoeng- eller gradsgivende.
I dette delkapitlet omtales kompetanseutvikling for personell som har en grunnutdanning innen helse- og sosialfagene. Kvalifisering av personell uten helse- eller sosialfaglig utdanning omtales i kap. 11.6.
Utfordringene helse- og omsorgstjenesten står overfor når det gjelder bemanning må også møtes gjennom god kvalitet i utdanningene, slik at personell kan bygge videre på grunnutdanningen sin gjennom hele yrkeskarrieren. (CEDEFOP 2019). Helsepersonellkommisjonen anbefaler at tilnærmingen til livslang læring og kompetanseutvikling i helse- og omsorgstjenestene bør konsentreres om fire innsatsområder:
Boks 10.16 Metode for strategisk kompetanseplanlegging
Figur 10.11 Metode for strategisk kompetanseutvikling
Helse Vest RHF (2022b).
Helse Vest RHF har utviklet en metode for strategisk kompetanseutvikling. Metodikken er bygd opp av fem delprosesser, som vist i figuren.
De første to delprosessene handler om å forstå faget og arbeidssituasjonen slik den er i dag og forstå hvilke krefter som påvirker endring og fremtidig retning for faget. Basert på drivkreftene utarbeides kvalitative fremtidshistorier som skal utforske, inspirere og utfordre. Under delprosess fire kvantifiseres fremtidshistoriene, for å finne de faktiske konsekvensene av historiene. Til dette benyttes verktøyet Nasjonal bemanningsmodell. Målet med prosessen er til slutt å identifisere det som kan være en bærekraftig retning for faget, og hvilke tiltak som kan være virksomme for å hjelpe oss mot denne retningen.
Helse Vest RHF (2022b)
Strategisk tilnærming til kompetanseutvikling i helse- og omsorgstjenestene.
God ledelse av arbeidet med strategisk kompetanseutvikling.
Tilrettelegging for en tettere kobling mellom forskning og klinisk praksis.
Systematisk arbeid for deling og implementering av kunnskap og kompetanse.
10.13.1 Strategisk tilnærming til kompetanseutvikling i helse- og omsorgstjenestene
Kompetanseutvikling for ansatte skjer på individnivå, i team, i enhetene og på tvers av de organisatoriske nivåene i helse- og omsorgstjenesten. En rapport fra Arbeidsforskningsinstituttet ved OsloMet, skrevet på oppdrag fra arbeidstakerorganisasjonen Delta, viste at det var et betydelig potensial for å forbedre kompetanseplanlegging og styring av kompetanseutvikling, også i helse- og omsorgstjenestene (Solberg og Steen 2020).
Strategisk kompetanseplanlegging og kompetanseutvikling
Helsepersonellkommisjonen mener at arbeidsgiver har et ansvar for å arbeide systematisk med livslang læring og kompetanseutvikling for eget personell, og at arbeidet må intensiveres. Dette er et viktig virkemiddel for å møte personellutfordringene, for å legge grunnlaget for riktig dimensjonering og oppgavedeling, og for å kunne ivareta de stadig endrede kompetansebehovene i tjenestene. Satsing på kompetanseutvikling av egne ansatte, vil også kunne bidra til å dempe etterspørselen etter personell. En bedre bruk og utvikling av kompetanse til personellet som jobber i tjenesten vil kunne redusere behovene for ny formell kompetanse og nye personellgrupper.
Systematisk arbeid med kompetanseutvikling og kompetanseplanlegging innebærer at arbeidsgivere bør gjennomføre systematiske kartlegginger av egne ansattes kompetanse. Slike kartlegginger legges så til grunn for å identifisere behov for kompetanseutvikling for egne ansatte, og hvor det er nødvendig med rekruttering for å ivareta kompetansebehov. Det kan være nyttig å ha gode verktøy for arbeidet, og enheter i helse- og omsorgstjenesten kan samarbeide om løsningsverktøy for slik kompetansekartlegging og kompetanseplanlegging.
Kompetanseutvikling skal først og fremst bidra til kvalitet og pasientsikkerhet i tjenesteytingen. Kompetanseutvikling gir imidlertid bieffekter i form av muligheter for bedre organisering og samarbeid i tjenestene, innovasjon, bedre arbeidsmiljø, faglig utvikling, motivasjon og trivsel på arbeidsplassen. Slik sett er kompetanseutvikling et virkemiddel i arbeidet for å rekruttere og beholde ansatte. Tilrettelegging for livslang læring og kompetanseutvikling kan eksempelvis gjøres ved:
Etter og videreutdanning.
Hospiteringsordninger eller annen tilrettelegging for deling av kompetanse.
Utvikling av karriereveier innen klinisk arbeid for faglig utvikling og å beholde ansatte i klinisk og pasientnært arbeid gjennom hele yrkeskarrieren.
Satsing på forskning og fagutvikling.
Etablere en kultur for systematisk kompetanseutvikling og deling av kompetanse.
Boks 10.17 Simuleringstrening som internopplæring
Helsepersonell må ha ferdigheter som gjør at de kan mestre sammensatte og kompliserte behandlingsforløp og behandlingsmetoder i praktisk arbeid. Det kan være utfordrende å få innøvd nødvendig teoretisk og praktisk kompetanse i en utdanningssituasjon eller i en vanlig arbeidsdag. En effektiv måte å lære på, er simuleringstrening, som ofte brukes i internopplæring i sykehus. Simulering er strukturerte opplegg for trening ved bruk av teori og praksis uten pasient, og er en god læringsform for innøving av ferdigheter og generell kompetanse innen mange ulike områder. I 2020 fikk helseforetakene i oppdrag å øke bruken av simulering som ledd i kompetanseutvikling av personell. Helse Vest RHF fikk også i oppdrag å etablere et nasjonalt samarbeid om simulering slik at helseforetakene kan lære av hverandre og dele gode opplegg for simulering (Helse- og omsorgsdepartementet 2020b). Det nasjonale kompetansenettverket ble åpnet i 2022.
Interne kompetansehevende tiltak i helse- og omsorgssektoren
Aktiviteten i internopplæring og kompetansehevende tiltak er omfattende i helse- og omsorgstjenestene. Denne tilnærmingen til kompetansehevende tiltak gir mulighet for å identifisere behov for kompetanse som det er naturlig at tjenestene har ansvar for selv. Interne kompetansehevende tiltak i helse- og omsorgstjenesten kan deles i tre hovedkategorier:
Organisatoriske tiltak som kompetanseplanlegging, kompetansestyring, pålagt opplæring og fagutviklingsstillinger.
Etterutdanningsaktiviteter som fagseminarer, faglige nettverk for etterutdanning, klinisk kompetanseprogram, opplæring i metoder for kunnskapsbasert praksis, forbedringsarbeid/pasientsikkerhet, praksisveilederopplæring, HMS-opplæring og lederutvikling.
Videreutdanningsaktiviteter som samarbeidsavtaler med utdanningssektoren som omfatter praksisplasser, permisjon med lønn for videreutdanning og spesialistutdanning.
Språkopplæring og kulturforståelse
Som nevnt i kapittel 4 utgjør personell med innvandringsbakgrunn og ikke-bosatte en betydelig og økende andel av de sysselsatte i kommunale helse- og omsorgstjenester. I 2021 var andelen omtrent 19 prosent (SSB 2022). Det er store geografiske variasjoner. I Oslo er andelen hele 38 prosent.
Det er krav til helsepersonell med utdanning fra land utenfor EU/EØS og Sveits om å bestå en godkjent norsk språkprøve på B2-nivå på Europarådets nivåskala for språk (CERF) for å oppnå autorisasjon i Norge. Helsepersonell trenger god språkkompetanse, både i dagligtale og for å beherske fagspråk fordi det er viktig for kvalitet og pasientsikkerhet. Helsepersonellkommisjonen mener at arbeidsgiver har et ansvar, ut over det som er fastsatt i forskrift, for å påse at arbeidstakerne får nødvendig kompetanseheving i norsk språk.
Helsepersonellkommisjonen mener at likeverdige helse- og omsorgstjenester til den samiske befolkningen blant annet innebærer at det bør arbeides for at personell som jobber i helse- og omsorgstjenestene i Norge har kompetanse om samisk språk og kultur, og at helsetjenesten på systemnivå sikrer at retten til samisk tolketjeneste oppfylles. Det bør vurderes særskilte rekrutterings- og stabiliseringsordninger for å sikre bemanning av helsepersonell med samisk språk- og kulturkompetanse i forvaltningsområdet for samiske språk, samt SANKS og Sámi Klinihkka. Kvoteordningen for samiske studenter i helsefag omtales i kapittel 10.4.2.
Språkkompetanse har stor betydning for kommunikasjon mellom pasient/bruker og behandler og dermed også for kvalitet og pasientsikkerhet i tjenesteytingen. I forskrift om felles rammeplan for helse- og sosialfagutdanninger stilles det krav til at kandidatene skal kjenne til samers rettigheter, og ha kunnskap om og forståelse for samenes status som urfolk. Som nevnt ovenfor er en stor andel av dem som jobber i norsk helse- og omsorgstjeneste ikke utdannet i Norge, og mangler som regel denne kunnskapen. Helsepersonellkommisjonen mener at det må være arbeides tilstrekkelig kompetanse om samisk språk og kulturforståelse blant personell som jobber i helse- og omsorgstjenestene i Norge og at det er tilgang til gode tolketjenester for den samiske befolkningen.
Trainee-ordninger
Gode overganger fra utdanning til arbeidslivet øker mulighetene for å rekruttere og beholde nyutdannet personell. Mentorordninger er et virkemiddel som er omtalt i kapittel 9.3. Trainee-stillinger er et annet virkemiddel som har vist seg å fungere godt både i kommuner og sykehus. Som trainee ansettes den nyutdannede kandidaten i et tilrettelagt spesialprogram over en periode som gjerne strekker seg over ett til to år.
Traineeprogrammer er ofte populære, men det kan også være utfordrende å rekruttere til dem. Basert på erfaringer fra «Framtidsfylket Trainee» i Sogn og Fjordane, der det har vært få søkere til stillinger som har vært utlyst de siste tre årene, konkluderte forskerne med at det er noe usikkert om trainee-ordningen er den beste måten å rekruttere på. Også Fjelltrainee i Rørosregionen og Nord-Østerdalen, har hatt rekrutteringsutfordringer (Løvland mfl. 2021). Dette kan imidlertid henge sammen med rekrutteringsutfordringer i distriktene generelt, og at det ikke nødvendigvis handler om trainee-ordninger i seg selv.
Fagskolenes rolle i arbeidet for livslang læring og kompetanseutvikling
Prinsippet om å ta utgangspunkt i fagarbeidere for bemanning av helse- og omsorgstjenestene er beskrevet i kapittel 8 om oppgavedeling. En større satsing på fagarbeidere innebærer at det legges bedre til rette for livslang læring og kompetanseutvikling for denne gruppen. Fagskolene vil kunne være sentrale for arbeidet, og utdanningstilbudene i fagskolene bør videreutvikles i samarbeid med helse- og omsorgstjenestene. Dette kan bidra til å styrke fagarbeiderrollen, og dermed bidra til å at flere arbeider som fagarbeidere i helse- og omsorgstjenestene gjennom hele yrkeskarrieren.
Det er utarbeidet en instruks fra Helse- og omsorgsdepartementet til styrene i regionale helseforetak om samarbeidet med universiteter og høyskoler om forskning og utdanning. Formålet med instruksen er å styrke og formalisere samarbeidet mellom de to sektorene om forskning, innovasjon og utdanning. Det er varslet at instruksen skal revideres (Meld. St. 16 (2020–2021) Utdanning for omstilling: Økt arbeidslivsrelevans i høyere utdanning).
Boks 10.18 Utviklingssenter for sykehjem og hjemmetjenester
Utviklingssenter for sykehjem og hjemmetjenester sitt overordnede samfunnsoppdrag er å bidra til styrke kvaliteten i helse- og omsorgstjenestene gjennom fag- og kompetanseutvikling og spredning av ny kunnskap, nye løsninger og nasjonale føringer.
Utviklingssentre for sykehjem og hjemmetjenester er en nasjonal satsing. Helsedirektoratet delfinansierer sentrene og gir årlige føringer for sentrenes aktivitet.
Én kommune i hvert fylke er vertskommune for et utviklingssenter for sykehjem og hjemmetjenester. Sentrene skal bidra til utvikling innenfor nasjonale satsingsområder, med utgangspunkt i lokale behov.
www.utviklingssenter.no
I forbindelse med revideringen anbefaler Helsepersonellkommisjonen at det vurderes om det vil være hensiktsmessig å utarbeide en tilsvarende instruks for å formalisere samarbeidet mellom spesialisthelsetjenesten og fagskolesektoren. Kommisjonen mener at de kommunale helse- og omsorgstjenestene også bør omfattes av en slik instruks, og det bør inngå i vurderingen å finne gode løsninger for hvordan det kan ivaretas.
10.13.2 Kompetansesentre og kompetansetjenester
Kunnskaps- og kompetansesentre og kompetansetjenester skal bidra til økt kompetanse i helse- og omsorgstjenestene på sitt fagområde og tjenestestøtte. Kommunale tjenester er prioritert. Det er mye ressurser for kompetanseheving i ulike kunnskaps- og kompetansetjenester og -sentre. Disse kan brukes på mer effektive måter for å bidra til å dekke kompetansebehov i helse- og omsorgstjenestene.
Felles for kompetansemiljøene som er omtalt under, er at de har som formål å fremme kompetanse og fagutvikling i ulike deler av tjenesteapparatet og innenfor ulike fagområder, nivåer og sektorer.
Forsknings- og kompetansesentre (kompetansesentre) for helse- og omsorgs- og velferdstjenesten skal være ressurser for både tjenestene og den forebyggende virksomheten i kommunene, spesialisthelsetjenesten og det statlige barnevernet. Sentrene retter seg særlig mot fagområdene omsorgstjenester, primærhelsetjenester, psykisk helse, rus og vold og tannhelsetjenester.
Nasjonale kompetansetjenester (kompetansetjenester) inngår i system for Nasjonale tjenester i spesialisthelsetjenesten og skal sikre nasjonal kompetanseoppbygging og kompetansespredning nasjonalt innenfor sitt spesifiserte fagområde til en definert målgruppe. En nasjonal kompetansetjeneste kan enten ha funksjon «opplæring» eller «kompetanseoppbygging», med en funksjonstid på henholdsvis fem eller ti år.
(Helsedirektoratet 2022h), regjeringen.no 2022b.
Samlet er det store ressurser i kompetansetjenestene, blant annet når det gjelder kunnskap og kompetanse, personell og økonomiske bevilgninger. I 2023 er det over statsbudsjettet bevilget i overkant av 1 milliard kroner til tiltakene.
Nasjonale kompetansetjenester i spesialisthelsetjenesten
Nasjonale tjenester i spesialisthelsetjenesten er en fellesbetegnelse for nasjonale behandlingstjenester, flerregionale behandlingstjenester og nasjonale kompetansetjenester i spesialisthelsetjenesten.
Nasjonale tjenester i spesialisthelsetjenesten er regulert av forskriftomgodkjenning av sykehus, bruk av betegnelsen universitetssykehus og nasjonale tjenester i spesialisthelsetjenesten. Regelverket innebærer å kunne opprette, endre og avvikle nasjonale tjenester. Systemet ivaretar nasjonale myndigheters behov for styring av nasjonale tilbud, og det stilles krav til oppgaver og rapportering fra de nasjonale tjenestene. Helse- og omsorgsdepartementet har utgitt en veileder til forskriften om nasjonale tjenester (Helse- og omsorgsdepartementet 2021c). De regionale helseforetakene søker Helsedirektoratet om etablering av nye nasjonale tjenester. Helsedirektoratet har ansvar for å treffe vedtak om etablering, endring eller avvikling av nasjonale tjenester i spesialisthelsetjenesten. I tillegg skal Helsedirektoratet gjennomføre en årlig vurdering av de nasjonale tjenestene basert på årsrapportene.
Nasjonale kompetansetjenester i spesialisthelsetjenestenhar som formål å bygge opp og spre kompetanse i alle helseregioner på kompetansesvake områder innenfor en begrenset tidsperiode. En nasjonal kompetansetjeneste kan enten ha funksjon «opplæring» med en virketid på fem år eller funksjon «kompetanseoppbygging» med en virketid på ti år. De nasjonale kompetansetjenestene dekker et bredt spekter av spesialiteter, hovedvekten er innenfor somatikk, og hver tjeneste er forankret i ett av de regionale helseforetakene.
SANKS (Samisk nasjonal kompetansetjeneste – psykisk helsevern og rus) har nasjonale kompetansetjenestefunksjoner med mål om at den samiske befolkningen får et likeverdig tilbud innenfor psykisk helse og rus/avhengighet.
I statsbudsjettet for 2023 ble det foreslått bevilget 528,8 mill. kroner til nasjonale kompetansetjenester mv. Det er de regionale helseforetakene som beslutter fordeling av midler til den enkelte kompetansetjenesten, med noen betydelige unntak.
På oppdrag fra Helse- og omsorgsdepartementet har de regionale helseforetakene og Helsedirektoratet evaluert nasjonale kompetansetjenester. Som et resultat av gjennomgangen, ble det gjort endringer for å sikre et mer dynamisk system, som ble presentert i forslag til statsbudsjett for 2021. I 2022 ble fem tjenester avviklet av Helsedirektoratet etter anbefaling fra de regionale helseforetakene, og det forventes at flesteparten av de øvrige tjenestene som har hatt en virketid over ti år, avvikles i 2023 og 2024. Endringene gir rom for nye kompetansetjenester på nye fagområder med behov for å bygge opp og spre kompetanse nasjonalt.
Forsknings- og kompetansesentrene utenfor spesialisthelsetjenesten
Kunnskaps- og kompetansesentrene utenfor spesialisthelsetjenesten har et lignende samfunnsoppdrag som de nasjonale kompetansetjenestene innenfor spesialisthelsetjenesten. Alle kunnskaps- og kompetansetjenestene og -sentrene skal bidra til økt kompetanse i tjenestene på sitt område, til kompetanseutvikling, forskning og tjenestestøtte. De regionale og nasjonale kunnskaps- og kompetansesentrene utenfor spesialisthelsetjenesten finansieres gjennom tilskudd, og ble suksessivt etablert av nasjonale myndigheter i perioden 1991 til 2008. Tilskuddsordningene til kunnskaps- og kompetansesentrene utenfor spesialisthelsetjenesten er i senere tid tatt inn som en del av tiltakene i Kompetanseløft 2025, og tilskuddsordningene forvaltes av blant andre Helsedirektoratet.
Kompetansesentre utenfor spesialisthelsetjenesten innenfor psykisk helse, rus og vold
I 2022 rapporterte Helsedirektoratet at det innenfor temaene psykisk helse, rus og vold eksisterer 20 sentre:
syv regionale kompetansesentre om rus (KoRus),
fire regionale kunnskapssentre for barn og unges psykiske helse (RKBU/RBUP),
fem regionale ressurssentre om vold, traumatisk stress og selvmordsforebygging (RVTS),
Nasjonalt kunnskapssenter om vold og traumatisk stress (NKVTS),
Nasjonalt senter for selvmordsforskning- og forebygging (NSSF),
Nasjonalt kompetansesenter for psykisk helsearbeid (NAPHA)
Nasjonalt senter for erfaringskompetanse innen psykisk helse
I SINTEFs årlige gjennomgang av årsverksinnsats og tiltak i kommunenes psykisk helse- og rustjenester (Ose og Kaspersen 2021), gir kommunene også tilbakemeldinger på hvordan de bruker de ulike kompetansesentrene innenfor psykisk helse og rus. Generelt vurderer Helsedirektoratet måloppnåelsen for disse sentrene som høy (Helse- og omsorgsdepartementet 2022).
Årsverk i kunnskaps- og kompetansesentre utenfor spesialisthelsetjenesten
Den eneste beregningen av årsverksinnsats i sentrene som Helsepersonellkommisjonen kjenner til, er en gjennomgang fra 2014 av kunnskaps- og kompetansesentre utenfor spesialisthelsetjenesten (Helsedirektoratet og BUFdir 2014). Denne gjennomgangen inkluderte 16 regionale sentre (ca. 225 årsverk), 18 nasjonale sentre (ca. 335 årsverk), og utviklingssentre for sykehjem (40 årsverk), til sammen ca. 600 årsverk. Det ble da beregnet at 628 millioner kroner ble bevilget til disse sentrene. Sentre som hadde forskning som sin primære virksomhet var ikke en del av gjennomgangen.
Helsepersonellkommisjonens vurderinger om kompetansesentre og kompetansetjenester
Helsepersonellkommisjonen mener at det er et urealisert potensial i kompetansesentrene og kompetansetjenestene. Helsepersonellkommisjonen mener at det er behov for å utrede hvordan kompetansesentre og kompetansetjenester kan utvikles ved at sentrene knyttes nærmere til helse- og omsorgstjenesten for å bidra til å heve kvaliteten i tjenestetilbudet i kommunene og spesialisthelsetjenesten. Utredningen bør også omfatte en vurdering av hvilke tjenester som bør være nasjonale, og hvilke som hovedsakelig bør rettes mot lokale tjenestebehov. Et annet formål vil være å bidra til å rekruttere og beholde kompetent personell, og dermed bidra til å heve kvaliteten i tjenestetilbudet i kommunene og spesialisthelsetjenesten.
10.13.3 God ledelse av arbeidet med strategisk kompetanseutvikling
God ledelse er en forutsetning for at det strategiske arbeidet med kompetanseutvikling for ansatte skal lykkes.
Forskrift om ledelse og kvalitetsforbedring skal bidra til å fremme en tydelig og strategisk ledelse. Forskriften stiller krav til for å understøtte styring og planlegging, samt implementering, spredning og deling av kompetanse og kunnskap. Dette er avgjørende for måloppnåelsen i helse- og omsorgssektoren fremover.
Forskriften inneholder flere krav om kompetanseutvikling, herunder krav til leder om å ha oversikt over medarbeideres kompetanse og behov for opplæring. Videre skal leder sørge for at medarbeidere i virksomheten har nødvendig kunnskap og kompetanse i det aktuelle fagfeltet, og at medarbeidere medvirker slik at samlet kunnskap og erfaring utnyttes. Medarbeiderne skal også ha kunnskap om relevant regelverk, retningslinjer, veiledere og styringssystemet. Leder skal også minst en gang årlig vurdere styringssystemet opp mot tilgjengelig informasjon om virksomheten for å sikre at det fungerer til kontinuerlig forbedring av virksomheten. Dette inkluderer også statistikk og informasjon relatert til personell og kompetanse.
Lederkompetanse
Ledere har ansvar for å styre, lede og organisere en virksomhet i nært samarbeid med de ansatte og ansattes representanter. De skal lede store og små prosesser og sørge for at prosessene bidrar til god flyt i tjenesteytingen. God ledelse dreier seg om å gjøre valg, og å støtte medarbeiderne som gjør valg. Gode ledere bidrar til helheten, og ikke bare til enheten de har lederansvar for. Samlet innebærer dette å ta inn sin del av ansvaret for hele virksomhetens oppgave og bidra til kloke valg i henhold til eget ansvarsområde og for virksomheten.
Det kan være krevende å være leder i helse- og omsorgstjenestene. Det gjelder kanskje særlig for ledere som er nær pasient- og brukerbehandlingen og som har økonomi-, personal- og/eller fagansvar. Disse lederne er sentrale ved innføring av nye reformer, ny kunnskap og nye behandlingsformer. De skal også følge opp de ansatte, noe som omfatter det operative ansvaret for å rekruttere, planlegge kompetansesammensetning og bemanning, bidra til heltidskultur og beholde arbeidskraft.
Disse lederne er de nærmeste til å identifisere kompetansebehov som legges til grunn for kompetanseplanleggingen for enheten og for den enkelte arbeidstaker. Helsepersonellkommisjonen mener at lederes ansvar for kompetanseplanlegging bør vektlegges tydeligere, fordi det er avgjørende for at helse- og omsorgstjenestene skal klare å oppfylle sitt samfunnsoppdrag. Det gjelder for planlegging av arbeidstakeres individuelle kompetanse og mulighet for kompetanseutvikling. Like viktig, og den største utfordringen, er imidlertid en leders kunnskap og kompetanse til å sette sammen team bestående av personell med komplementære ferdigheter, og til å organisere arbeidsprosessene teamene skal ivareta. Fremover må det legges mer vekt på å ta utgangspunkt i oppgavene som skal løses og sette opp et team som kan løse disse oppgavene, gjennom hele uken og hele døgnet. Kompetanse i teamarbeid, teamledelse og prosessledelse vil være avgjørende for å lykkes, sammen med den profesjonsbaserte tilnærmingen til teamarbeid.
Ledere i helsetjenestene med personalansvar har ofte ansvar for mange ansatte. Det kan gi utfordringer med å oppfylle alle kravene til hva de er forventet å gjøre. Det er derfor viktig at de, i tillegg til tillit, gis de nødvendige rammene for utøvelse av de samlede lederoppgavene. Ledere må få tilbud om kompetanseheving, uavhengig av hvilken faggruppe de har lederansvar for. Ledere må også ha kunnskap om relevant lov- og avtaleverk.
Boks 10.19 Nasjonal lederutdanning for primærhelsetjenesten
Nasjonal lederutdanning for primærhelsetjenesten har som mål å nå ledere fra ulike profesjoner for å bidra til mer læring, bedre kommunikasjon og økt tverrfaglighet på tvers i helse- og omsorgssektoren. Programmet skal utdanne handlekraftige og kompetente ledere for helse- og omsorgstjenestene, som kan håndtere sektorens behov for endring, utvikling og innovasjon.
Helsedirektoratet har i samarbeid med KS gitt Handelshøyskolen BI i oppdrag å levere dette programmet. Programmet gir 30 studiepoeng, gjennomføres over to semestre og kan inngå i graden Executive Master of Management. I 2022 ble programmet tilbudt i Oslo og Bergen.
Nasjonal lederutdanning for primærhelsetjenesten er et sentralt tiltak i Kompetanseløft 2025, som er regjeringens plan for rekruttering, kompetanseheving og fagutvikling for 2021–2025.
Handelshøyskolen BI.
På oppdrag fra Helsedirektoratet (2020a) anslo Rambøll at om lag halvparten av lederne i kommunal helse- og omsorgstjeneste hadde formell lederkompetanse med 30 studiepoeng eller mer. Størst andel med formell lederkompetanse ble funnet blant ledere i hjemmebaserte tjenester og i de kommunale helsetjenestene. Lavest dekning med formell lederkompetanse ble funnet i de institusjonsbaserte tjenestene.
For kommunene og den fylkeskommunale tannhelsetjenesten er det etablert en Nasjonal lederutdanning for primærhelsetjenesten, som finansieres gjennom Kompetanseløft 2025 (se boks 10.19). Det er også utviklet et felles topplederprogram for ledere i spesialisthelsetjenesten og kommunale helse- og omsorgstjenester. Topplederprogrammet skal blant annet gi deltakerne mulighet til å videreutvikle kompetansen innenfor strategisk ledelse, ledelse på tvers av profesjoner og tjenesteområder, identitet og kultur, innovasjon og omstilling, pasient- og brukermedvirkning, pasientens helsetjeneste, helseøkonomi og finansieringssystemer.
10.13.4 Tilrettelegging for en tettere kobling mellom forskning og klinisk praksis
Helsepersonell som deltar i forskning i tilknytning til klinisk arbeid, bidrar til å sikre kunnskapsbaserte og oppdaterte tjenester og raskere implementering av nye metoder. For den ansatte gir deltakelse i forskning også mulighet for kunnskaps- og kompetanseutvikling og økt jobbtilfredshet.
Kunnskaps- og kompetanseutvikling i tjenesten vil måtte ta hensyn til endrede pasientforløp med tettere samspill mellom forskning og klinikk, hvor avanserte beslutningsstøtteverktøy og analyse og fortolkning av data fra helseregistre blir en integrert del av pasientbehandlingen. Det nasjonale kompetansenettverket i persontilpasset medisin vil være en viktig arena for å oppnå felles kompetansenivå om persontilpasset medisin i tjenesten.
En tettere kobling mellom forskning og praksis kan også oppnås ved å styrke helsepersonellets kompetanse om klinisk forskning og kliniske studier spesielt. I Nasjonal handlingsplan for kliniske studier er det et eget innsatsområde som handler om å styrke personellets kompetanse om kliniske studier (Helse- og omsorgsdepartementet 2021, Nasjonal handlingsplan for kliniske studier 2021–2025). Personell som deltar i kliniske studier får økt sin kompetanse, noe som bidrar til en mer kunnskapsbasert tjeneste. Videre vil tilrettelegging av klinisk forskning som karrierevei, blant annet gjennom bruk av kombinerte stillinger, være viktig for å forene forskning og praksis.
Behov for mer kunnskap i og om de kommunale helse- og omsorgstjenestene og den fylkeskommunale tannhelsetjenesten
Det er behov for økt forskningsinnsats i og om de kommunale helse- og omsorgstjenestene og den fylkeskommunale tannhelsetjenesten. Dette er det blant annet blitt redegjort for av Kommunenes strategiske forskningsorgan i sin sluttrapport til HelseOmsorg21-rådet. Det er lite forskning på og i tjenestene, og det mangler gode indikatorer på kunnskapsutviklingen i tjenestene. Det er etablert få strukturer for kunnskapssystem for kommunene både når det gjelder å utvikle, formidle og ta i bruk kunnskap, og vi har lite systematisk kunnskap om kommunenes interne ressursbruk, kompetanse og kapasitet for initiering og deltakelse i forskningsprosjekter. Det er også manglende kunnskap om effekten av tiltak, som grunnlag for prioriteringer og beslutninger. Mye av kunnskapsutviklingen er initiert av andre enn kommunal sektor og uten tilstrekkelig involvering fra kommunene. Samlet fremgår det av følgeevalueringen av Kompetanseløft 2020 at små kommuner synes å ha de største utfordringene med fag- og kunnskapsutviklingen.
Nye oppgaver, nye medisinske og teknologiske muligheter og økende behov for helse- og omsorgstjenester, omstillingsbehov og strammere budsjetter i kommunene, vil kreve forskning blant annet for å sikre at prioriteringer kan skje kunnskapsbasert og innenfor rammene av faglig forsvarlighet. Både helsepersonell, administrativ ledelse og politikere trenger et bedre kunnskapsgrunnlag for utviklingen av de viktige oppgavene som skjer i kommunene. Det er stort behov for grunnleggende data fra tjenestene.
10.13.5 Systematisk arbeid for deling og implementering av kunnskap og kompetanse
For at pasienter og brukere skal få tilgang til likeverdige tjenester må det legges til rette for faglig samarbeid og samhandling på tvers av enheter og organisatoriske nivåer i helse- og omsorgstjenesten. For personellet er det viktig at forholdene legges til rette for god samhandling som også ivaretar behovet for kompetansedeling og kompetanseoverføring.
Utveksling av personell og kompetanse
Det er ulike modeller for utveksling av personell mellom arbeidsplasser og organisatoriske nivåer i helse- og omsorgstjenestene. Slik utveksling kan forbedre samhandlingen mellom tjenestenivåene, bidra til riktig oppgavedeling og til riktig bruk av personellets kompetanse.
Utveksling av kompetanse og personell kan gjøres på mange måter og inkluderer blant annet:
Hospitering er at en arbeidstaker fra et arbeidssted deltar i arbeidet på en annen arbeidsplass for å lære, men uten å fast ansatt. Dette er en lavterskelordning for kompetanseutvikling og kompetanseoverføring. Hospitering passer for alle personellgrupper, men for at ordningen skal gi ønsket utbytte bør den være forankret i en god plan for hvordan både virksomhetene og de ansatte kan få merverdi av oppholdet.
Akuttkjedeprosjektet i Telemark skal bedre samarbeidet og øke kompetansen blant de ansatte i den kommunale helse- og omsorgstjenesten for å bedre akuttjenestene. Sykehuset Telemark HF, ambulansetjenesten, AMK, legevakter, fastleger, kommuner og andre aktører deltar.
Palliativt team ved Sykehuset Telemark HF gir tilbud til kommuner om bistand og kompetanseoverføring ved palliativ omsorg i hjemmet. Hjemmebehandlingen gjøres i samarbeid med fastleger, kontaktsykepleiere og hjemmetjenesten som følger opp pasienten i hverdagen.
SAM-AKS er et samarbeid mellom alderspsykiatriske avdelinger i spesialisthelsetjenesten og kommunal helse- og omsorgstjeneste i Innlandet. Sykepleiere fra spesialisthelsetjenesten bistår sykehjem med veiledning, opplæring av personell og ved direkte pasientkontakt. I tillegg motiveres kommunene til kunnskapsheving og forskningsarbeid.
(Meld. St. 7 (2019–2020) Nasjonal helse- og sykehusplan 2020–2023)
Kombinerte stillinger i helse- og omsorgssektoren, «hus-og-hytte»-stillinger eller delte stillinger, omtales nærmere i kapittel 8. Kombinerte stillinger er en frivillig ordning som understøtter flere formål, også kompetanseutvikling for ansatte. Stillingene kan bidra til at det etableres mer felles rutiner på tvers av enhetene. Potensialet for kompetanseheving er stort, og tiltaket kan bidra til kompetanseoverføring og kompetanseheving på tvers av tjenestesteder.
10.14 Kommisjonens anbefalinger
Utdanne det helsepersonellet vi har behov for
Helsepersonellkommisjonen anbefaler at Norge bør utdanne minst 80 prosent av de legene landet trenger, i tråd med Grimstadutvalgets (Kunnskapsdepartementet 2019) anbefaling. Det samme prinsippet bør gjelde for Norges utdanningskapasitet også for de andre store helsepersonellgruppene.
Utdanningene må forberede studentene på arbeid i turnus
Helsepersonellkommisjonen vurderer at det er viktig at utdanningssektoren forbereder elever og studenter innen helsefag der vakt- og turnusarbeid er utbredt, på hva det innebærer å jobbe i turnus og i vaktordning. Alle elever og studenter innen slike fag bør få erfaring med tredelt turnus som del av sine praksisstudier.
Økt formelt kommunalt ansvar for undervisnings- og veiledningsoppgaver
Helsepersonellkommisjonen vurderer at behov for økt mengde og bredde i praksisundervisning i kommunene tilsier økt formelt kommunalt ansvar for undervisnings- og veiledningsoppgaver. Finansiering av økt undervisnings- og veiledningsansvar må sikres.
Bærekraftige fagmiljøer i både universitets- og høyskolesektoren og i helse- og omsorgstjenestene
Helsepersonellkommisjonen anbefaler at utdanning av helsepersonell bør innrettes slik at både helse- og omsorgstjenestens og universitets- og høyskolesektorens behov for kompetanse dekkes. Dette prinsippet bør prege innretningen av utdanningstilbud og samarbeid mellom sektorene, slik at behovet for personell kan dekkes på kort og lang sikt.
Helsepersonellkommisjonens anbefaler at det bør være en hensiktsmessig balanse mellom arbeidsgivers behov for raskt å kunne ta i bruk kompetansen til ABIOK-sykepleiere under utdanning på den ene siden, og utdanningssektorens behov for rekruttering av personell som kan sikre bærekraften i helsefagutdanninger på den andre siden. Å sikre utdanningsinstitusjonene tilstrekkelig kvalifisert fagpersonale er en forutsetning for å kunne utdanne fremtidige sykepleiere i ønsket omfang og kvalitet.
Tilnærming til kompetanseutvikling av ansatt personell
Helsepersonellkommisjonen anbefaler at tilnærmingen til livslang læring og kompetanseutvikling bør konsentreres om fire innsatsområder:
Strategisk tilnærming til kompetanseutvikling i helse- og omsorgstjenestene.
God ledelse av arbeidet med strategisk kompetanseutvikling.
Tilrettelegging for en tettere kobling mellom forskning og klinisk praksis.
Systematisk arbeid for deling og implementering av kunnskap og kompetanse.
Helsepersonellkommisjonen anbefaler at arbeidsgivere intensiverer arbeidet med å legge til rette for relevant kompetanseutvikling for sine ansatte. Det kan gjøres gjennom:
Relevant etter- og videreutdanning.
Utvikle og bruke ulike hospiteringsordning eller annen tilrettelegging for deling av kompetanse.
Utvikle karriereveier innen klinisk arbeid for faglig utvikling og å beholde ansatte i klinisk og pasientnært arbeid gjennom hele yrkeskarrieren.
Utvikle arbeidsplassen som en lærende organisasjon ved å gi tilbud om systematisk kompetanseutvikling og etablere arenaer for systematisk læring, kunnskapsdeling og refleksjon.
Språkkunnskap
Helsepersonell trenger god språkkompetanse, både i dagligtale og for å beherske fagspråk fordi det er viktig for kvalitet og pasientsikkerhet. Helsepersonellkommisjonen mener at arbeidsgiver har et ansvar, ut over det som er fastsatt i forskrift, for å påse at arbeidstakerne får nødvendig kompetanseheving i norsk språk.
Kompetanse i samisk språk og kulturforståelse
Helsepersonellkommisjonen mener at det bør arbeides for at personell som jobber i helse- og omsorgstjenestene i Norge har tilstrekkelig kompetanse om samisk språk og kunnskap om tilgang til gode tolketjenester for den samiske befolkningen. Det bør vurderes særskilte rekrutterings- og stabiliseringsordninger for å sikre bemanning av helsepersonell med denne kompetansen i forvaltningsområdet for samiske språk, samt SANKS og Sámi Klinihkka.
Samarbeidsinstruks mellom fagskolene og helse- og omsorgstjenesten
Det er utarbeidet en instruks fra Helse- og omsorgsdepartementet til styrene i RHFene om samarbeidet med universiteter og høyskoler om forskning og utdanning. Det er varslet at instruksen skal revideres (Meld. St. 16 (2020–2021) Utdanning for omstilling: Økt arbeidslivsrelevans i høyere utdanning).
I forbindelse med revideringen anbefaler Helsepersonellkommisjonen at det vurderes om det vil være hensiktsmessig å utarbeide en tilsvarende instruks for å formalisere samarbeidet mellom spesialisthelsetjenesten og fagskolesektoren. Kommisjonen mener at de kommunale helse- og omsorgstjenestene også bør omfattes av en slik instruks, og det bør inngå i vurderingen å finne gode løsninger for hvordan det kan ivaretas.
10.15 Kommisjonens forslag til tiltak
Utvidet tilbud om kompletterende utdanning
Helsepersonellkommisjonen anbefaler et utvidet tilbud om kompletterende utdanning for personer med helseutdanning fra utenfor EØS.
Tiltak om opptak til høyere utdanning
Helsepersonellkommisjonen anbefaler at det igangsettes nye forsøk med y-vei for helsefagutdanninger.
Studieplasser bør legges til distrikt
Helsepersonellkommisjonen anbefaler at vekst i studieplasser til helse- og sosialfagutdanninger bør legges til rekrutteringssvake områder for den aktuelle profesjon, og i hovedsak til distrikt fremfor sentrale strøk.
Tiltak om praksisundervisning
Helsepersonellkommisjonen anbefaler at:
studenter kompenseres for ekstrautgifter som følge av gjennomføring av praksisundervisning i distrikt.
de nye modellene som er utviklet gjennom HK-dirs Pilotordning for kommunal praksis i helse- og sosialfagutdanningene og som har vist effekt, finansieres for implementering og drift.
helse- og omsorgstjenestene og utdanningsinstitusjonene øker bruken av praksismodeller med klinisk smågruppeundervisning og gruppeveiledning.
Norge intensiverer arbeidet med å endre minimumskravene om sykepleierutdanningens varighet i praksis i EUs yrkeskvalifikasjonsdirektiv, blant annet for å kunne ta i bruk simulering som del av praksisundervisningen i sykepleierutdanningen.
norske sykepleierutdanninger fortsatt skal oppfylle minimumskravene i EUs yrkeskvalifikasjonsdirektiv.
Tiltak om samarbeid i utdanningene
Helsepersonellkommisjonen anbefaler
bruk av felles emner, felles kompetanseområder og felles tverrprofesjonell praksisundervisning i profesjonsutdanninger for å styrke forutsetninger for samarbeid og oppgavedeling mellom profesjoner.
at kombinerte stillinger mellom utdanningssektoren og helse- og omsorgstjenestene brukes i større grad.
Begrensende valg bør vektlegges i helsefagutdanningene
Helsepersonellkommisjonen anbefaler at prioritering og begrensende valg bør være tilstrekkelig vektlagt i helsefagutdanningene slik at helsepersonell rustes vesentlig bedre til å ta begrensende valg som del av faglig virksomhet i tjenesten.
Krav om strategisk kompetansekartlegging og kompetanseplanlegging
Helsepersonellkommisjonen vurderer at det må være et minimumskrav at arbeidsgivere i helse- og omsorgssektoren skal gjøre systematisk kartlegging av egne ansattes kompetanse. Denne kartleggingen legges til grunn for å identifisere behov for kompetanseutvikling av egne ansatte. Kompetansekartleggingen og plan for kompetanseutvikling legges til grunn for å identifisere kompetansebehov som ikke er dekket, eller som ikke kan dekkes ved kompetanseutvikling av egne ansatte. Enheter kan samarbeide om løsninger for slik kompetansekartlegging og kompetanseplanlegging.
Kompetansesentre og kompetansetjenester
Helsepersonellkommisjonen vurderer at det er et urealisert potensial i kompetansesentrene og kompetansetjenestene. Helsepersonellkommisjonen mener at det er behov for å utrede hvordan kompetansesentre og kompetansetjenester kan utvikles ved at sentrene knyttes nærmere til helse- og omsorgstjenesten for å bidra til å heve kvaliteten i tjenestetilbudet i kommunene og spesialisthelsetjenesten. Utredningen bør også omfatte en vurdering av hvilke tjenester som bør være nasjonale, og hvilke som hovedsakelig bør rettes mot lokale tjenestebehov. Et annet formål vil være å bidra til å rekruttere og beholde kompetent personell, og dermed bidra til å heve kvaliteten i tjenestetilbudet i kommunene og spesialisthelsetjenesten.
Fotnoter
Med konvertering menes automatisk godkjenning av harmoniserte legespesialiteter fra EØS-land som omtalt i punkt 5.1.3 i Yrkeskvalifikasjonsdirektivet 2005/36/EF, eller godkjenning etter Nordisk overenskomst artikkel 155. Automatisk godkjenning etter Nordisk overenskomst ble avsluttet i 2020.