5 Utfordringer med å rekruttere og beholde helsepersonell

Figur 5.1
I dette kapitlet omtales først rekrutteringsutfordringer i helse- og omsorgstjenestene. I tillegg ser kommisjonen nærmere på omfanget av turnover og frafall fra tjenestene.
5.1 Rekrutteringsutfordringer i helse- og omsorgstjenestene
Helse- og omsorgstjenestene har et kontinuerlig behov for tilgang på kvalifisert arbeidskraft. Både spesialisthelsetjenesten og de kommunale helse- og omsorgstjenestene er lokalisert i hele landet og driver i stor utstrekning tjenester som har døgnkontinuerlig drift. Dette innebærer at virksomhetene arbeider kontinuerlig med å rekruttere, beholde og utvikle den til enhver tid tilgjengelige arbeidskraft.
Det er utfordrende å rekruttere helsepersonell i de fleste land, og også i Norge er det betydelige utfordringer med å rekruttere personell til ulike deler av helse- og omsorgstjenestene. Tilgangen på personell er en knapphetsfaktor innen en rekke fagområder og for ulike personellgrupper. Rekrutteringsutfordringene varierer imidlertid mellom personellgrupper og tjenestesteder. Denne situasjonen er ikke ny, men utfordringene oppleves å være tiltakende. Blant annet har erfaringene fra koronapandemien tydeliggjort avhengigheten av innleid personell, særlig fra utlandet.
Statsforvalterne rapporterer om rekrutteringsutfordringer i kommunene, blant annet rekruttering av sykepleiere og leger til fastlegeordningen. I spesialisthelsetjenesten er det også utfordringer med å rekruttere en del personellgrupper, særlig personell med spesialisert kompetanse innen flere ulike profesjoner. Det er også geografiske variasjoner, både i de kommunale tjenestene og i spesialisthelsetjenesten, og utfordringene er størst i distriktene. NAV estimerer en betydelig mangel på ulike grupper helsepersonell, og antall utlyste stillinger for helsepersonell har økt mye de siste par årene.
5.1.1 Økende rekrutteringsutfordringer i kommunene
Statsforvalternes årlige rapporteringer viser at kommuner i samtlige fylker har særlige utfordringer med å rekruttere sykepleiere. Under koronapandemien har statsforvalterne rapportert jevnlig på helsepersonellsituasjonen i kommunene, og rapporteringene viser at pandemien har lagt ytterligere press på kommunene.
KS gjennomfører annet hvert år en spørreundersøkelse blant kommunene, som en del av Kommunesektorens arbeidsgivermonitor. Undersøkelsen ble gjennomført årlig fra 2012 til 2017, og deretter annet hvert år. Kommuner og fylkeskommuner blir blant annet spurt om hvor utfordrende de vurderer at det er å rekruttere ulike yrkesgrupper, herunder flere helseyrker: «Opplever kommunen det som utfordrende å rekruttere [yrkesgruppe] i dag, i tilfelle hvor utfordrende?».
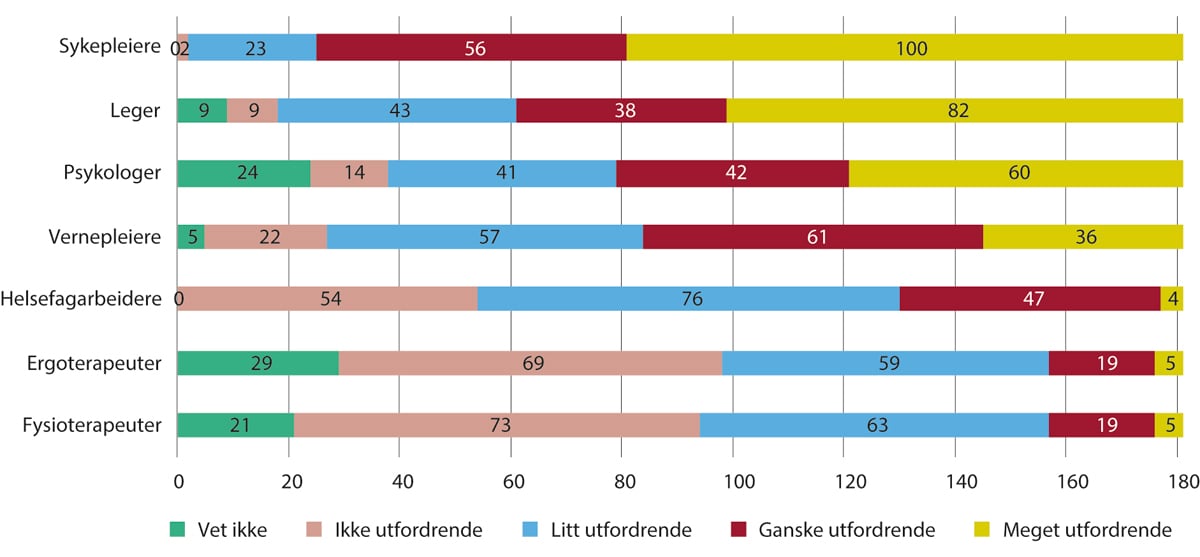
Figur 5.2 Kommunenes vurderinger av hvor utfordrende det er å rekruttere ulike typer helsepersonell. 2021
Antall kommuner. 181 av 356 kommuner besvarte undersøkelsen i 2021.
KS. Kommunesektorens arbeidsgivermonitor, 2021.
Figur 5.2 viser resultatene fra den siste tilgjengelige undersøkelsen fra 2021. Kommunene har størst utfordringer med å rekruttere sykepleiere, etterfulgt av leger. Det er også er mange kommuner som har utfordringer med å rekruttere psykologer og vernepleiere. Utfordringer med å rekruttere helsefagarbeidere, ergoterapeuter og fysioterapeuter er mindre utbredt.
I tillegg til helsepersonellgruppene som vises i figuren, spør KS også om rekruttering av sosionomer, som er en sosialfaglig yrkesgruppe som i en del tilfeller jobber i de kommunale helse- og omsorgstjenestene. Ti prosent av kommunene vurderer at det er ganske utfordrende å rekruttere sosionomer, mens tre prosent vurderer at det er meget utfordrende.
Rekrutteringsutfordringene i kommunene er økende
Figur 5.3 viser utviklingen over tid for andelen av kommunene som vurderer at det er ganske eller meget utfordrende å rekruttere ulike typer helsepersonell. Figuren viser et bilde av en mer krevende rekrutteringssituasjon for kommunene de siste 5–7 årene. Det har blitt vanskeligere å rekruttere sykepleiere etter 2015, leger etter 2016 og vernepleiere etter 2017. For helsefagarbeidere er det omtrent like utfordrende som i starten av perioden. Når det gjelder psykologer, var det tidligere mange kommuner som svarte «vet ikke» på spørsmål om hvor utfordrende det er å rekruttere psykologer. I 2016 ble det lagt frem et forslag om å lovfeste et krav om at alle kommuner skulle ha tilknyttet psykolog, et krav som trådte i kraft i 2020. Dette har trolig bidratt til at flere kommuner har hatt bedre oversikt over hvor utfordrende det er å rekruttere psykologer.
I sin undersøkelse av rekrutteringsutfordringer i kommunalt psykisk helse- og rusarbeid, skriver SINTEF (Ose og Kaspersen 2021) at det som forventet er særlig mange kommuner som oppgir at det er meget utfordrende å rekruttere psykologer (37 prosent) og psykologspesialister (25 prosent). Det er også mange kommuner som oppgir at det er meget utfordrende å rekruttere spesialsykepleiere innen psykisk helse og rus/psykiatriske sykepleiere (23 prosent) og sykepleiere med videreutdanning i psykisk helse‐ og rusarbeid (22 prosent) og helsesykepleiere med videreutdanning (22 prosent).
De fleste nyutdannede sykepleierne foretrekker jobb i sykehus
Kandidater med fullført helsefaglig utdanning har mange arbeidsmuligheter i ulike deler av helse- og omsorgstjenestene. Ofte foretrekker helsepersonellet å jobbe i spesialisthelsetjenesten. De er ofte også aktuelle for relevante jobber utenfor helse- og omsorgssektoren.
Avgangsundersøkelsene til NSF Student viser at nyutdannede sykepleiere foretrekker jobb i sykehus fremfor kommunen. Kun 2 av 10 nyutdannede sykepleiere hadde jobb i sykehjem eller hjemmetjeneste som førstevalg etter endte studier, ifølge avgangsundersøkelsen for 2017 (NSF Student 2018).
Jentoft mfl. (2021) viser til ulike studier som trekker frem mulige forklaringer på at det er vanskelig å rekruttere sykepleiere til sykehjem og hjemmesykepleie. Stor arbeidsbelastning, små fagmiljø, begrenset mulighet for faglig utvikling og kompetanseheving, videreutdanning og spesialisering, ledelse, lønnsforhold, utstrakt brukt av deltidsstillinger og dårlig inntrykk fra praksisperioder i sykehjem og hjemmesykepleien er blant forklaringsfaktorene. Studenters og elevers erfaringer fra praksisperioder er av betydning for hvor de vil jobbe, og viktigheten av kvalitet i praksisstudiene er nærmere beskrevet i kapittel 10. Det kan også tenkes at lav formell kompetanse blant ansatte bidrar til å gjøre det mindre attraktivt å jobbe i sykehjem og hjemmesykepleie.
Selv om mange nyutdannede sykepleiere ønsker å jobbe i sykehus og starter karrieren der, har SSB vist at flere sykepleiere går fra arbeid i spesialisthelsetjenesten til de kommunale helse- og omsorgstjenestene etter noen år, slik at andelen som jobbet i kommunene økte i gruppen med sykepleiere som SSB fulgte. Noen av årsakene til dette kan være knyttet til kjennskap til og erfaringer med arbeidsmiljøet, økt fleksibilitet i jobben og kortere reisetid til arbeid (Skjøstad mfl. 2019).
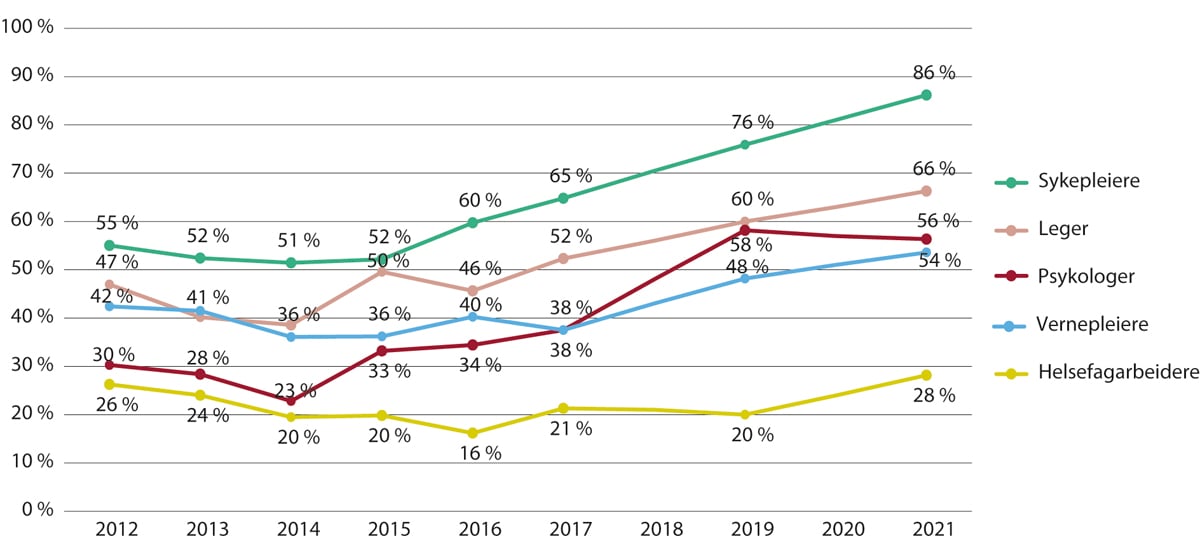
Figur 5.3 Andel av kommunene som vurderer det som ganske eller meget utfordrende å rekruttere utvalgte helsepersonellgrupper. 2012–2021
Antall respondentkommuner varierer mellom 181 og 241. Kommunestrukturen og antall kommuner har endret seg i perioden. Undersøkelsen var årlig til og med 2017 og deretter gjennomført annet hvert år. Kommuner som har svart «vet ikke» er inkludert i nevneren i utregningen av prosentandelene.
KS. Kommunesektorens arbeidsgivermonitor, 2012–2021
5.1.2 Utfordringer med å rekruttere fastleger
Som vist i figur 5.2 og figur 5.3, er leger den gruppen som er nest vanskeligst for kommunene å rekruttere, og det har blitt mer utfordrende over tid.
De seneste årene har det vært tydelige utfordringer i fastlegeordningen, blant annet knyttet til rekruttering av nye fastleger. EY og Vista Analyses (2019) evaluering av fastlegeordning viste at rekrutteringsutfordringene som over tid hadde vært til stede i små og mindre sentrale kommuner, var i ferd med å bli realiteten også i større og mer sentrale kommuner.
På bakgrunn av utfordringene i fastlegetjenesten ble «Handlingsplan for allmennlegetjenesten 2020–2024» lansert i mai 2020 (Helse- og omsorgsdepartementet 2020a). Handlingsplanen inneholder 17 tiltak. Helsedirektoratet bistår Helse- og omsorgsdepartementet med å følge med på utviklingen, og publiserer kvartalsrapporter og årsrapporter om handlingsplanen. Direktoratet konkluderer med at det er betydelige utfordringer knyttet til rekruttering og stabilisering av fastlegeordningen.
Også en kartlegging fra Legeforeningen (2019) og Samfunnsøkonomisk analyses (2021) Legebarometeret, gjennomført på oppdrag fra Legeforeningen, har vist at det er omfattende rekrutteringsutfordringer i fastlegeordningen.
Utviklingen som ble beskrevet i evalueringen av fastlegeordningen, har fortsatt. Antall lister uten fast tilknyttet lege har økt betydelig siden 2016, da antallet var på laveste med 46 (Helsedirektoratet 2020a). I januar 2023 var det 324 lister uten fast tilknyttet lege. Dette innebar at nesten 220 000 pasienter sto på en liste uten fast tilknyttet fastlege (Helfo 2023). Det har blitt mer utfordrende å rekruttere fastleger til ledige hjemler, også i mer sentralt beliggende kommuner. Fortsatt er andelen lister uten en fast tilknyttet lege større i kommuner med et lavt antall innbyggere enn i mer folkerike kommuner (Helsedirektoratet 2022a). Lister uten en fast tilknyttet lege er ofte bemannet av vikarer.
Etter en gjennomgang av tilsynserfaringer, konkluderte Helsetilsynet (2022) med at fastlegeordningen er under press i hele landet, og at kommunenes evne og muligheter til å levere forsvarlige allmennlegetjenester er satt på strekk. Tilsynet vurderer det som alvorlig at så mange innbyggere i realiteten ikke får innfridd sin rett på fastlege. Helsetilsynet skriver at de er særlig bekymret for pasienter som i utgangspunktet er sårbare, de som har sammensatte helseproblemer og som trenger jevnlig oppfølging av fastlegen.
Ettersom grunnlaget for ren næringsdrift ikke er til stede i alle kommuner, kan kommunene tilby fast ansettelse eller andre økonomiske tiltak for å dekke behovet for fastleger. I 2022 var 16–17 prosent av fastlegelistene registrert med fastlønn, og andelen er økende (Helsedirektoratet 2022a). Evalueringen av fastlegeordningen viste utstrakt og økende bruk av fastlønnsavtaler og ulike former for ekstraytelser fra kommunen (såkalte 8.2-avtaler) som virkemiddel for rekruttering og stabilisering (EY og Vista analyse 2019). Fastlønn er mer utbredt i mindre sentrale strøk.
Ipsos og Samfunnsøkonomisk analyse (2022) har, på oppdrag fra KS, kartlagt omfang og innretning av kommuners egenfinansiering og subsidiering av fastlegeordningen utover hovedmodellen. Kartleggingen viser gjennom tid økte kostnader for kommunene og større diversitet i ordningene for å oppfylle kravet for tjenestetilbud. Også stadig flere sentralt plasserte kommuner har økt medfinansieringen til fastlegeordningen de siste årene.
Nyutdannede leger har 46 ulike spesialiteter å velge mellom for sin videre spesialisering etter LIS1, og det er sammensatte årsaker til at ikke flere leger velger allmennmedisin.
Som en respons på utfordringene, har det blitt foreslått at noen LIS1-stillinger skal kobles opp mot videre spesialisering i allmennmedisin, samt psykiatri. Dette omtales nærmere i kapittel 10.12.
Helse- og omsorgsdepartementet har satt ned et eget ekspertutvalg for gjennomgang av allmennlegetjenesten, som skal gi konkrete forslag til tiltak for å styrke fastlegeordningen. Utvalget publiserte en foreløpig rapport i desember 2022, og skal levere sin endelige rapport i innen 15. april 2023.
Høy arbeidsbelastning gjør fastlegeyrket mindre attraktivt
Evalueringen av fastlegeordningen omtalte fastlegenes oppgavemengde som nøkkelutfordringen (EY og Vista analyse 2019). Evalueringen pekte også på endrede rammebetingelser og flere arbeidsoppgaver som en følge av samhandlingsreformen.
Undersøkelser viser at fastleger har svært høy arbeidsbelastning (Rebnord mfl. 2018, Theie mfl. 2018). Særlig har fastleger som går legevakt, høy arbeidsbelastning. Litt over halvparten av alle fastleger deltar i legevakt. Andelen er større i distriktene, og flere steder er deltakelsen 100 prosent. Legevakt utgjør en betydelig arbeidsbelastning for mange av landets fastleger, særlig i de mindre kommunene.
NKLM viste at fastleger i 2018 i snitt jobbet 55,6 timer i uken, inkludert legevakt, men at det var stor variasjon. 25 prosent jobbet mer enn 62 timer i uken, mens 10 prosent jobbet mer enn 75 timer i uken. Legevaktbelastningen er størst i mindre kommuner. Leger som har legevakt (tilstedevakt, beredskapsvakt, bakvakt) i kommuner med mindre enn 5000 innbyggere, hadde i snitt 37,7 timer vakt i uken (Rebnord mfl. 2018).
I 2021 nedsatte Helse- og omsorgsdepartementet en ekspertgruppe for å skaffe økt innsikt om belastningen knyttet til legevaktarbeid (Iversen mfl. 2021). Ekspertgruppen mente at fastlegedekningen og rekruttering av nye fastleger, sammen med andre forhold som bosetningsmønster og geografiske avstander, utgjør de største utfordringene for legevaktordningen og organiseringen av legevakt.
Det er sannsynlig at høy vaktbelastning i mindre kommuner, der den totale arbeidsbelastningen for fastlegene blir høy, påvirker attraktiviteten til fastlegehjemlene i slike kommuner, slik at det blir vanskeligere å rekruttere og beholde fastleger. Dette kan henge sammen med at manglende arbeidstidsvern i legevakt gjør at samlet arbeidstid for leger i få-delt vakt blir høy.
I rapporten til ekspertgruppa for legevakt kommer det frem at én av fire av de minste kommunene (færre enn 5 000 innbyggere) har tre eller færre leger i vaktordning. Fastlegene i små legevaktdistrikt jobber flere timer legevakt og hyppigere kveld og natt. Over en tredjedel av legevaktene har mer enn en times reisevei til sykehus. Lege er alene på vakt ved over en tredjedel av legevaktene. De fleste legevaktkontakter finner sted mellom kl. 16 og 20.
I tillegg til legevakt, dekker fastleger i distriktene også andre kommunale tjenester, som helsestasjon, kommunale akutte døgnplasser (KAD) og sykehjem i større grad enn fastleger i mer sentrale kommuner. Dermed vil ikke listestørrelsen til fastleger i distriktene være sammenlignbar med leger i mer sentrale strøk.
De fleste nyutdannede legene foretrekker jobb i sykehus
En undersøkelse blant medisinstudenter og LIS1, gjennomført av Oslo Economics og Institutt for helse og samfunn ved Universitetet i Oslo (2022), viste at 65 prosent vurderer å jobbe som fastlege, mens kun 3 prosent oppgir at de mest sannsynlig kommer til å jobbe som fastlege. Forfatterne oppsummerer at respondentene vurderer at jobben som sykehuslege i større grad enn fastlegejobben gir gode muligheter for faglig utvikling, sosialt miljø og gode sosiale ordninger og rettigheter, at jobben som sykehuslege i mindre grad innebærer mye administrativt arbeid og at jobb som sykehuslege gir høyere status. På den andre siden, opplever de at fastlegejobben i større grad gir mulighet til å få jobb der de ønsker å bo.
I en undersøkelse av årsaker til at leger enten valgte bort allmennmedisin eller sluttet i faget, viste Birkeli mfl. (2020) at administrativ byrde og lite faglig miljø, nettverk og samarbeid var viktige årsaker, men at flere andre årsaker også spilte inn og at bildet er sammensatt. Andre årsaker inkluderer blant at det er kostbart å etablere praksis, at legene ikke ønsket å være selvstendig næringsdrivende og mangel på sosiale rettigheter og trygd.
LIS1 er et viktig rekrutteringsgrunnlag for leger til videre arbeid for mindre folkerike og mindre sentrale kommuner. I kapittel 10 drøfter kommisjonen om den søknadsbaserte LIS1-ordningen kan bidra til sentraliserende trender.
Selv om kravet om sideutdanning på ett år i spesialisthelsetjenesten i spesialiseringsløpet for allmennmedisin er redusert til seks måneder, kan dette skape utfordringer knyttet til at legene må flytte bort fra distriktskommuner. Ekspertutvalget for gjennomgang av allmennlegetjenesten (2022) diskuterer i sin foreløpige rapport om nødvendig kompetanse kan oppnås gjennom andre måter, som for eksempel kortere hospiteringsperioder.
5.1.3 Rekrutteringsutfordringer i spesialisthelsetjenesten
Spesialisthelsetjenesten opplever rekrutteringsutfordringer innenfor ulike fagområder. Særlig gjelder dette tilgang på spesialisert kompetanse innenfor lege- og sykepleiergruppene, samt innen psykisk helse. Konsekvensene av rekrutteringsutfordringene kan være at behandling utsettes eller at enheter holdes stengt i kortere eller lengre perioder.
Helse Nord skriver i sitt innspill til Helsepersonellkommisjonen at målet om fagfolk i verdensklasse fordelt over landet, skaper en etterspørsel som ofte overgår tilgangen. Tilgang på kompetent personell og rekrutteringsutfordringer er også tema for utviklingsplaner og en del strategier som utarbeides i og av helseforetakene.
Sykepleiere, spesialsykepleiere og jordmødre i spesialisthelsetjenesten
Også i spesialisthelsetjenesten er det utfordringer med å rekruttere sykepleiere, og Helsepersonellkommisjonen er kjent med at antall søkere til stillinger ved sengeposter er sterkt avtagende, og at situasjonen er merkbart forverret etter koronapandemien.
Spesialsykepleiere innen anestesi-, barn-, intensiv-, operasjon- og kreftsykepleie (ABIOK) og jordmødre er sentrale for tjenestetilbudet i hele landet. Sykehusene har utfordringer med å rekruttere spesialsykepleiere, og særlig intensivsykepleiere. Ifølge Helse Nord er det stadig vanskeligere å fylle alle stillingene for spesialsykepleiere i regionen.
En undersøkelse fra Riksrevisjonen (2019a) om bemanningsutfordringer for sentrale sykepleiergrupper i helseforetakene, viste at 40 prosent av de kliniske enhetene hadde forsøkt å rekruttere nye medarbeidere de siste tre månedene uten hell. Riksrevisjonen konkluderte med at helseforetakene hadde store utfordringer med å rekruttere og beholde sykepleiere, spesialsykepleiere og jordmødre.
Etter hvert som jordmortjenestene har blitt bygget ut i kommunene, har helseforetakene fått mer konkurranse om jordmødrene. Det har blitt stilt krav til kommunene om å ha knyttet til seg jordmor og det har blitt gitt øremerkede tilskudd for å styrke kommunale jordmortjenester. Det en utfordring med praksisplasser i enkelte regioner, slik at det er utfordrende å øke studiekapasiteten som et svar på rekrutteringsutfordringene.
Legespesialister i spesialisthelsetjenesten
Rekrutteringsutfordringer for legespesialister varierer i ulike deler av landet. Utfordringene er størst i Helse Nord RHF og ved mindre sykehus. Helse Nord skriver til kommisjonen at det blir stadig vanskeligere å fylle alle stillinger for legespesialister.
Rekrutteringsutfordringer for legespesialister varierer også mellom ulike spesialiteter. Rekrutteringsutfordringer er en del av helseforetakenes vurderinger av utviklingen i sårbare medisinske spesialiteter, som er dokumentert i Helsedirektoratets (2020a) rapporter om utviklingen for leger i helse- og omsorgstjenestene.
I 2013 ble nasjonal kvotefordeling av legestillinger avviklet, og helseforetakene fikk mulighet til selv å opprette nye stillinger uten å søke. Helse- og omsorgsdepartementet slo samtidig fast at oppretting av legestillinger i spesialisthelsetjenesten fortsatt skulle skje i tråd med behovene innen helseregionenes sørge for-ansvar, det helsepolitiske styringsbudskapet og de økonomiske rammer som er stilt til disposisjon. Avviklingen ble begrunnet med at de regionale helseforetakene hadde et behov for større fleksibilitet i fordeling av legestillingene og utdanning av spesialister. Helsedirektoratets (2019a) vurdering av utviklingen etter at kvotefordelingssystemet ble avviklet, viste at de sentrale aktørene stort sett var positive til avviklingen seks år etter. De regionale helseforetakene hadde i liten grad styrt hvilke spesialiteter som helseforetakene skulle prioritere i opprettelse av nye stillinger, som i stor grad var basert på helseforetakenes behov. Helse Sør-Øst oppga at det var mulig å få følge opp mindre og sårbare spesialiteter innen nåværende styringsstrukturer og det regionale utdanningssenteret. Helse Vest oppga at de ville følge opp helseforetakenes prioritering av nye legestillinger tettere.
Mange legespesialiteter har en høy andel konverterte spesialistgodkjenninger fra andre EU/EØS-land1, og for enkelte spesialiteter har andelen vært over 40 prosent (Helsedirektoratet 2020a). Konverteringsandel i seg selv er ikke en tilstrekkelig indikator til å slå fast om det utdannes nok spesialister innen en spesialitet, men må se sees i sammenheng med flere indikatorer. Spesialister som får konvertert sin spesialistgodkjenning, kan gjøre dette for å jobbe i kortvarige vikariater. En høy andel tyder imidlertid på at behovet for enkelte spesialiteter dekkes delvis av spesialister som er utdannet i utlandet. Innen enkelte av disse spesialitetene er det også lav utdanningsaktivitet, målt i andel leger i spesialisering (LIS) relativt til overleger. Dette kan, sammen med høy konverteringsandel og andre forhold, indikere at det utdannes for få spesialister innen enkelte av disse spesialitetene. Store spesialiteter som anestesiologi og radiologi er spesialiteter som har hatt en høy andel konverterte spesialistgodkjenninger og en lav andel LIS.
Utfordringer med å rekruttere psykiatere
En stor andel av mangelen på legespesialister i NAVs bedriftsundersøkelser er innen psykisk helsevern. I 2021 var det en observert mangel på 99 legespesialister innen psykisk helsevern for voksne og barn og unge, og en observert mangel på 250 legespesialister totalt. Sett ut fra psykiatriens størrelse, er mangelen uforholdsmessig stor. Allerede i 2008 ble psykiatri omtalt som et «underforsynt fagområde» (Aasland mfl. 2008). Psykiatri og barne- og ungdomspsykiatri er dessuten blant spesialitetene som flere RHF har trukket frem som spesialiteter med behov for strategisk oppmerksomhet (Helsedirektoratet 2020). Samfunnsøkonomisk analyses (2021a) kartlegging i Legebarometeret peker også på betydelige rekrutteringsutfordringer innen psykiatri.
Som nevnt, er det foreslått at noen LIS1-stillinger på sikt skal kobles opp mot videre spesialisering i psykiatri, samt allmennmedisin, som en respons på rekrutteringsutfordringene knyttet til psykiatri. I flere helseforetak har det også blitt innført tredelt LIS1-tjeneste med fire måneder på henholdsvis indremedisin, kirurgi og psykiatri. Disse virkemidlene kommer kommisjonen tilbake til i kapittel 10.
Utfordringer med å rekruttere andre personellgrupper i spesialisthelsetjenesten
Som kommisjonen kommer tilbake til i kapittel 5.1.5, er det også utfordringer med å rekruttere blant annet psykologer, bioingeniører og radiografer. Disse utfordringene vil i stor grad finne sted i spesialisthelsetjenesten.
Sykehusene har også behov for arbeidskraft med annen utdanning enn helsefaglig utdanning. Også for disse gruppene er det begrenset tilgang, og det er konkurranse om kompetansen med andre deler av arbeidslivet. Dette omtales i tidligere fremlagte nasjonale helse- og sykehusplaner.
5.1.4 Rekrutteringsutfordringer i deler av den offentlige tannhelsetjenesten
Rekrutteringsutfordringer i deler av tannhelsetjenesten synes primært å handle om skjev geografisk fordeling av tannhelsepersonell, samt skjev fordeling mellom den private og offentlige delen av tannhelsetjenesten.
Tabell 5.1 viser at det var 59 ledige tannlegeårsverk i den offentlige tannhelsetjenesten ved utgangen av 2021. Det var også drøyt 3 ledige tannlegespesialistårsverk og 22 ledige tannpleierårsverk. Som det går frem av tabellen, har ledige tannlege- og tannpleierstillinger (i årsverk) økt i 2020 og 2021.
Omfanget av ubesatte tannlegestillinger i den fylkeskommunale tannhelsetjenesten viser at flere fylkeskommuner har problemer med rekruttering. Spesielt gjelder dette Møre og Romsdal, men også øvrige fylker på Vestlandet, fylkene i Nord-Norge og Trøndelag. For flere fylkeskommuner er det krevende å rekruttere til stillinger i mindre sentrale strøk og små klinikker. Oslo og Agder er de eneste fylkene uten ledige årsverk.
NAV (2022a) estimerer en mangel på omkring 50 tannleger i Norge (se kapittel 5.1.5).
Tabell 5.1 Ledige stillinger (årsverk) i offentlig tannhelsetjeneste. 2015-2021.
2015 | 2016 | 2017 | 2018 | 2019 | 2020 | 2021 | |
|---|---|---|---|---|---|---|---|
Tannleger uten spesialitet | 35,9 | 42,3 | 38,9 | 35,9 | . | 45,2 | 59,2 |
Tannlegespesialist | 6,5 | 5,5 | 6,4 | 12,0 | . | 2,2 | 3,4 |
Tannpleiere | 6,0 | 9,7 | 9,8 | 4,1 | . | 14,4 | 22,1 |
Tallgrunnlag mangler for 2019 (tall er ikke kommet inn i SSBs databaser eller er for usikre til å publiseres).
SSB, tabell 11774.
Tegn på overkapasitet i private tannhelsetjenester
Selv om det er ubesatte årsverk i deler av den offentlige tannhelsetjenesten, finnes det tegn på at det er overkapasitet i den private tannhelsetjenesten i sentrale strøk. Undersøkelser fra 2017 konkluderte med at det var ledig behandlingskapasitet blant allmennpraktiserende tannleger i den private tannhelsetjenesten (Holmgren, Rongen og Grytten 2017) og blant tannlegespesialister innen periodonti, protetikk og endodonti i den private tannhelsetjenesten (Grytten og Holmgren 2017). Fordi fremtidens eldre jevnt over forventes å få bedre tannhelse enn i dag, vil trolig behovet for tannhelsetjenester etter alder falle. Fordi fremtidens eldre vil ha mindre reparasjonsbehov enn dagens eldre, vil det bli mindre behov, særlig for protetikere og endodontister, mener Grytten og Holmgren (2017). Eventuelle reformer som gir utvidede rettigheter for voksne innen offentlige tannhelsetjenester, vil kunne påvirke fremtidig behov for tannhelsepersonell.
5.1.5 NAVs estimerte mangel på helsepersonell og arbeidsledighet
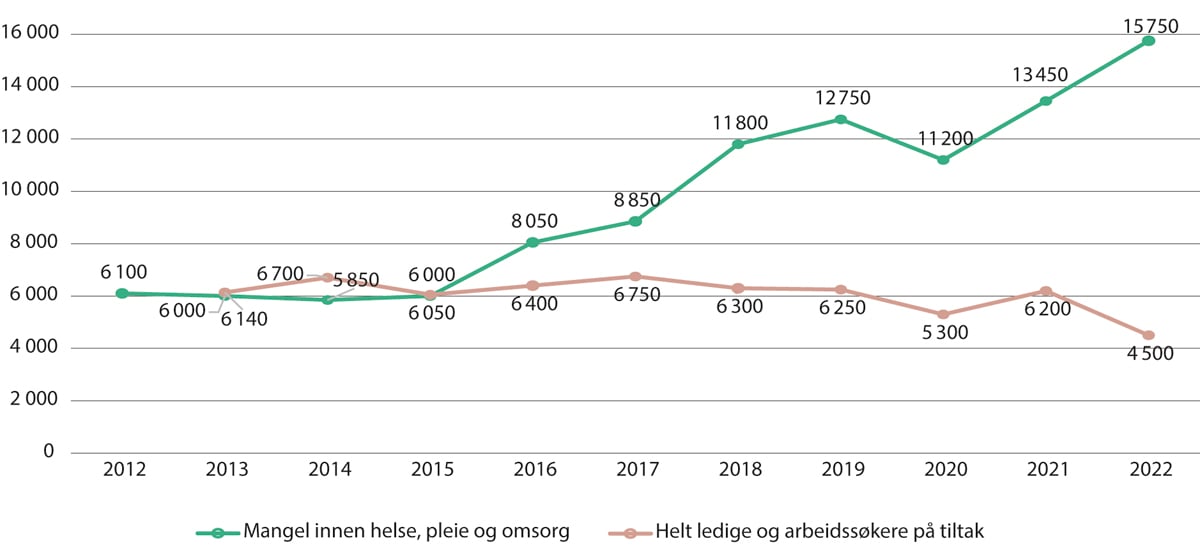
Figur 5.4 Estimert mangel på arbeidskraft innen helse, pleie og omsorg, samt arbeidsledige og arbeidssøkere på tiltak. 2012–2022
NAVs bedriftsundersøkelser. 2012–2022.
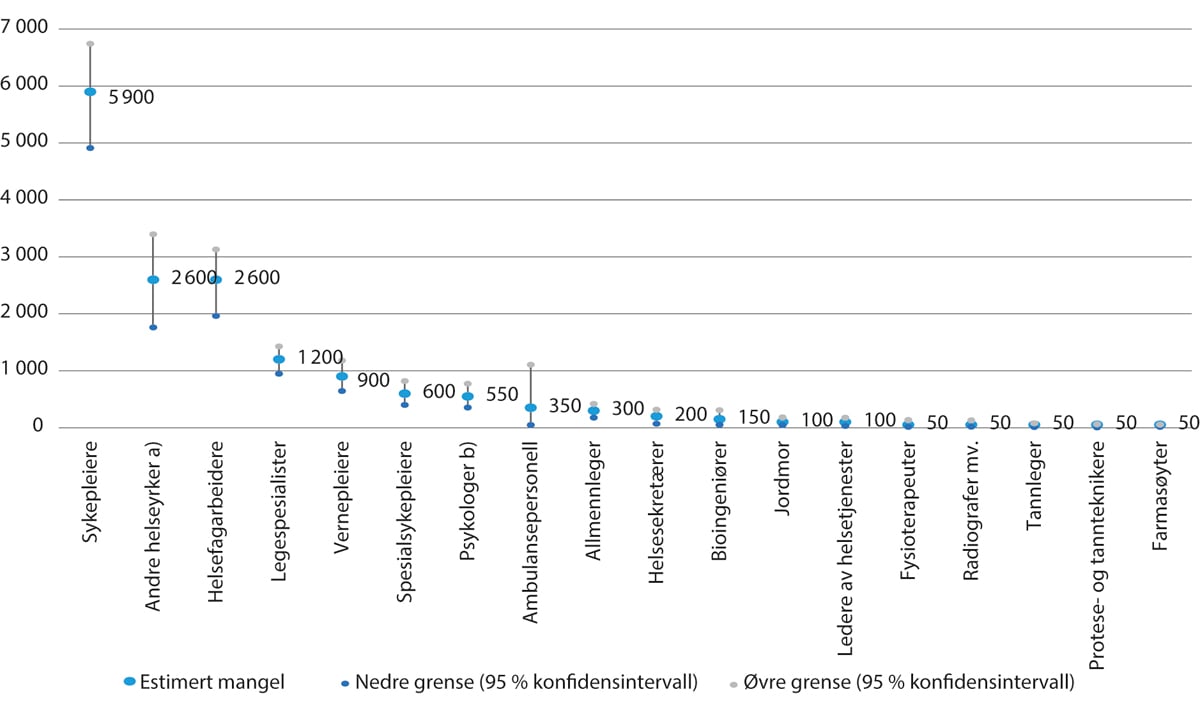
Figur 5.5 NAVs estimerte mangler på ulike helsepersonellgrupper. 2022
Estimatene er rundet av til nærmeste 50; dersom estimert mangel er nærmere 0 enn 50, anses mangelen å være 0.
a) Gruppen «andre helseyrker» omfatter helsepersonell som ikke er klassifisert som en av de andre yrkesgruppene i standard for yrkesklassifisering (STYRK-08), som NAV benytter i undersøkelsen.
b) Merk at NAV benytter en bred definisjon av psykologer, og at det er usikkert hvor stor del av mangelen som gjelder kliniske psykologer, men det meste av den observerte mangelen er i spesialisthelsetjenesten.
NAVs bedriftsundersøkelse 2022.
NAV gjennomfører hvert år sin bedriftsundersøkelse, som kartlegger etterspørsel etter og mangel på arbeidskraft. Virksomhetene blir spurt om de har mislyktes med å rekruttere arbeidskraft de siste tre månedene eller om de har måttet ansette noen med annen kompetanse. Dersom svaret er ja, blir de spurt om dette skyldes mangel på kvalifiserte søkere, hvor mange stillinger det gjelder og innen hvilke yrker. Basert på svarene estimeres en mangel på de ulike yrkene. Det er viktig å merke seg at den estimerte mangelen tar utgangspunkt i utlyste stillinger. Dersom en arbeidsgiver lar være å utlyse en stilling til tross for et oppfattet behov, eksempelvis av økonomiske årsaker, vil det ikke fanges opp som mangel.
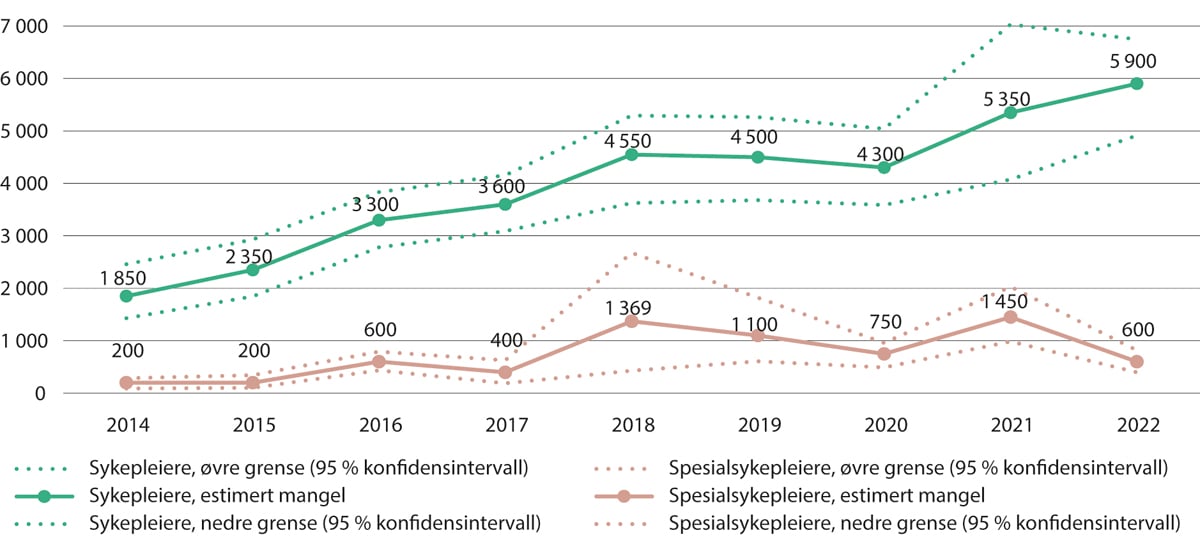
Figur 5.6 NAVs estimerte mangler på sykepleiere og spesialsykepleiere. 2014–2022
Merk at estimatene er usikre, særlig i enkelte år, som det kommer frem av.
NAVs bedriftsundersøkelser 2014 til 2022.
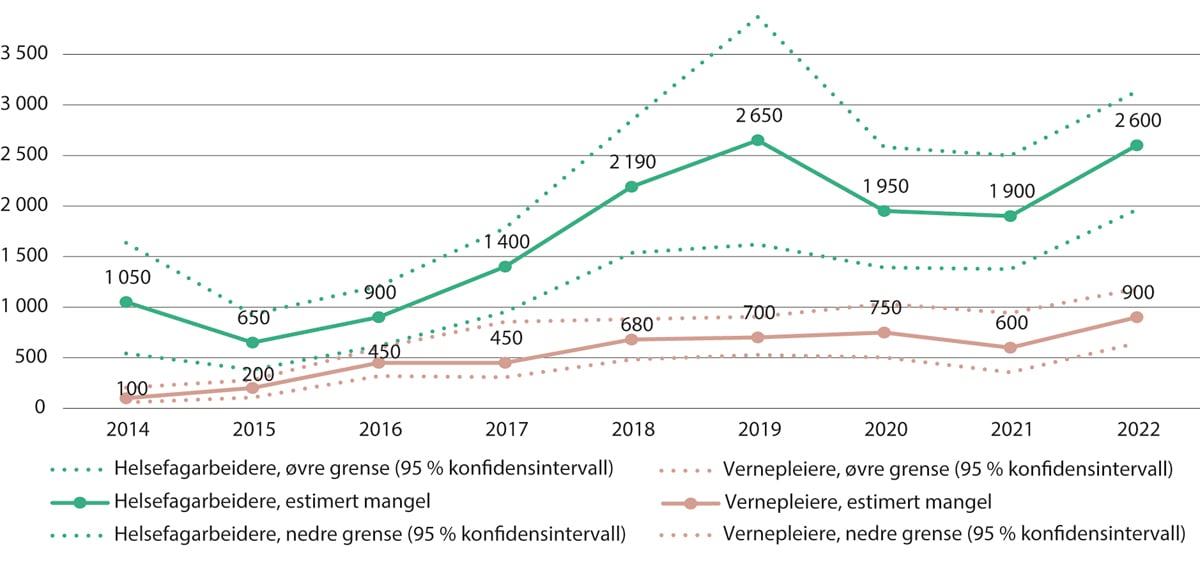
Figur 5.7 NAVs estimerte mangler på helsefagarbeidere og vernepleiere. 2014–2022.
Merk at estimatene er usikre, særlig i enkelte år, som det kommer frem av konfidensintervallene.
NAVs bedriftsundersøkelser 2014 til 2022.
Figur 5.4 viser at det i 2022 ble estimert en mangel på 15 750 sysselsatte innen helse, pleie og omsorg. Dette må sees opp mot at det er rundt 4 500 helt ledige og arbeidssøkere på tiltak i sektoren. Den estimerte mangelen har økt mye i perioden fra 2012, mens antallet ledige og arbeidssøkere på tiltak har vært relativt stabilt over tid, før det var en nedgang i 2022.
Figur 5.5 viser estimert mangel i 2022. Det er varierende grad av usikkerhet knyttet til estimatene, og NAV oppgir 95 prosentkonfidensintervaller, som innebærer at den faktiske mangelen med 95 prosent sannsynlighet vil ligge mellom den nedre og den øvre grensen som oppgis. Usikkerheten kommer frem av de vertikale linjene i figuren.
Grunnet usikkerheten rundt estimatene, er det i mange tilfeller vanskelig å slå endelig fast hvordan utviklingen har vært for de enkelte yrkene over tid, men vi ser klare tendenser til at det har blitt mer utfordrende å rekruttere sykepleiere, helsefagarbeidere og vernepleiere etter 2015. De siste årene ser det også ut til å være økende utfordringer med å rekruttere spesialsykepleiere, jordmødre, psykologer og legespesialister.
Arbeidsledighet blant helsepersonell
Som nevnt over, må manglene sees opp mot at det også er noe arbeidsledighet i sektoren. Tall fra NAV (2022b) viser at i underkant av 4 300 personer var helt ledige i yrker innen «helse, pleie og omsorg» i 2021 (årsgjennomsnitt). Ledigheten varierer mye mellom yrkesgrupper. Mesteparten av arbeidsledigheten, nesten 2 900 arbeidsledige, er innen yrkeskategorien «omsorgs- og pleiemedarbeidere». 284 sykepleiere og jordmødre var registrert helt arbeidsledige. For såkalte medisinske yrker, som omfatter leger, tannleger og farmasøyter, men også veterinærer, var det 167 helt ledige personer. Med tanke på gruppenes størrelse, er det i praksis ingen arbeidsledighet for sykepleiere, jordmødre, leger, tannleger og farmasøyter. I samlekategorien «andre helseyrker» var det drøyt 500 helt ledige. Innen sosialyrkene sosionom og barnevernspedagog var det drøyt 460 helt ledige i 2021.
5.1.6 Årsaker til rekrutteringsutfordringer og geografiske variasjoner
I tillegg til å identifisere rekrutteringsutfordringer, skal kommisjonen identifisere årsaker til rekrutteringsutfordringene.
Sentraliseringstrender og geografiske årsaker til rekrutteringsutfordringer
Det er betydelige geografiske forskjeller når det gjelder utfordringer med å rekruttere og beholde helsepersonell. Litt forenklet kan vi si at rekrutteringsutfordringer har vært forbundet med mindre sentrale strøk, men vi ser tegn til at også mer sentrale strøk opplever rekrutteringsutfordringer. I spesialisthelsetjenesten er det Helse Nord og mindre sentrale sykehus som opplever de største rekrutteringsutfordringene.
At det er mer utfordrende å rekruttere helsepersonell til mindre sentrale strøk, henger trolig sammen med blant annet tilgang på utdanningstilbud i nærheten. Som kommisjonen omtalte i kapittel 2, er det tydelige sentraliseringstender i samfunnet, og ulik demografisk sammensetning vil innebære geografiske variasjoner i utfordringene. Mange unge flytter til byene, mens eldre blir boende i mindre sentrale strøk. Dette bidrar til å gjøre det utfordrende å rekruttere tilstrekkelig helsepersonell i distriktene.
Helsepersonellkommisjonen er kjent med at man i distriktskommuner med utfordringer tilknyttet rekruttering og stabilisering av helsepersonell, ofte også har rekrutteringsutfordringer for personell med lederansvar. Mangel på kontinuitet, bestillerkompetanse og langsiktig prioritering for stabilisering av tjenesten, forsterker utfordringene. En undersøkelse gjort blant helseledere i kommunene i Nord-Norge i 2019, viste at få kommuner hadde utarbeidet plan for legetjenesten og at kommunene i varierende grad er forberedt på sitt nye ansvar for å sørge for spesialistutdanningen for egne leger (Helse Nord 2019).
Små fagmiljøer
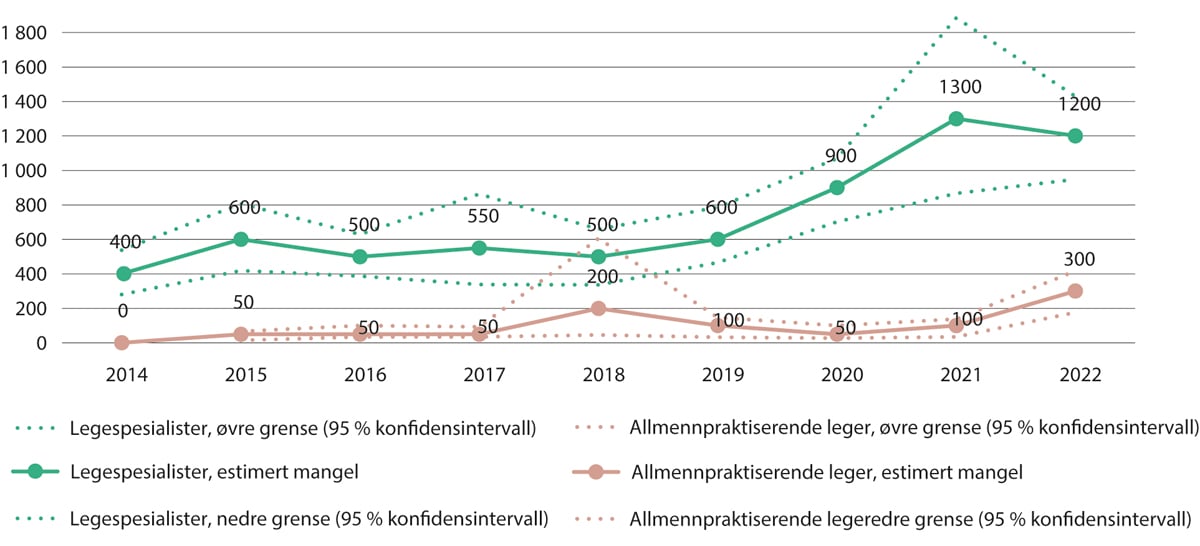
Figur 5.8 NAVs estimerte mangler på legespesialister og allmennpraktiserende leger. 2014–2022
NAVs bedriftsundersøkelser 2014–2022.
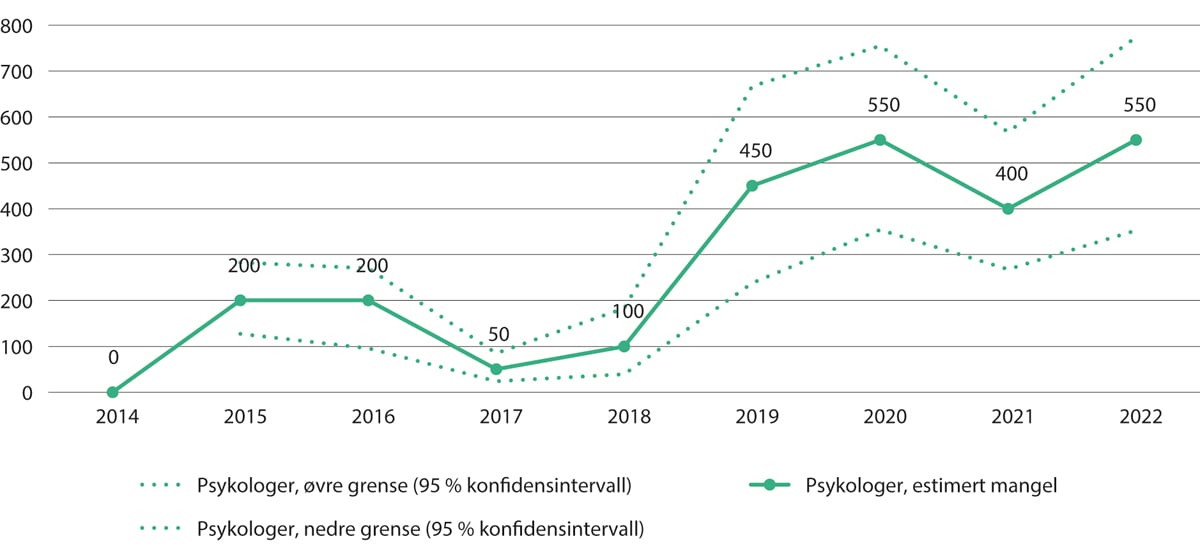
Figur 5.9 NAVs estimerte mangel på psykologer. 2014–2022
Merk at NAV benytter en bred definisjon av psykologer, og at det er usikkert hvor stor del av mangelen som gjelder kliniske psykologer, men det meste av den observerte mangelen er i spesialisthelsetjenesten.
NAVs bedriftsundersøkelser 2014–2022.
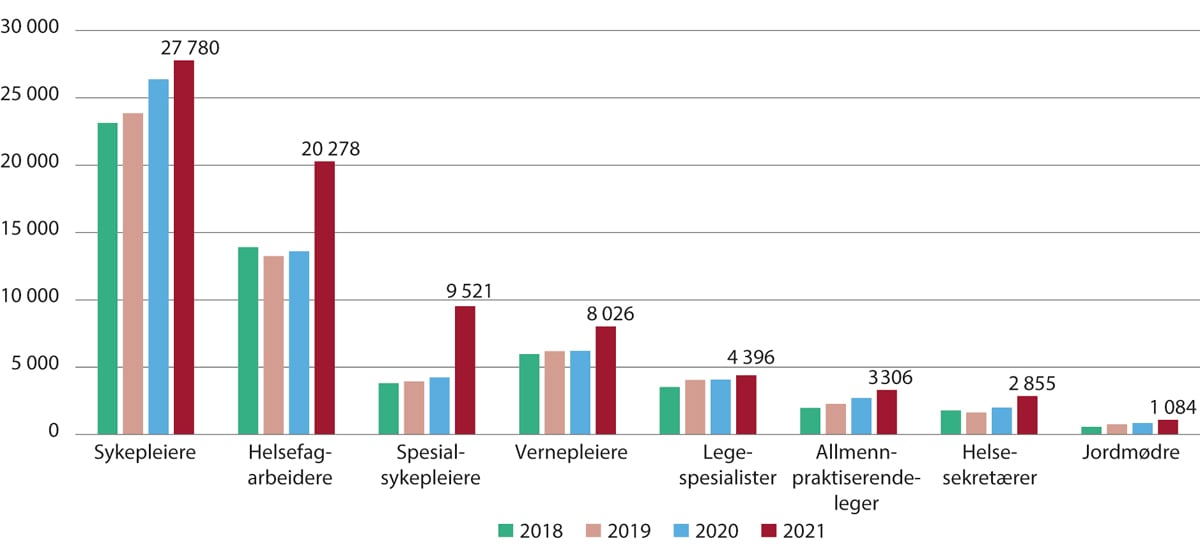
Figur 5.10 Utlyste stillinger for utvalgte helsepersonellgrupper. 2018–2021
Merk at antall utlyste stillinger for 2020 er lavere enn det reelle antallet, fordi stillingsannonser med flere utlysninger har blitt talt som én utlysning grunnet IT-endringer i NAV. Feilen er korrigert fra og med 2021.
Data mottatt fra statistikkseksjonen i NAV.
De norske helse- og omsorgstjenestene, også spesialisthelsetjenesten, er desentraliserte. Dette gir små fagmiljøer mange steder, noe som er en årsak til at det er utfordrende å rekruttere helsepersonell. Som omtalt tidligere, er små fagmiljøer en grunn til at ikke flere sykepleiere ønsker å jobbe i hjemmetjenesten eller sykehjem, og også en sentral årsak til at nyutdannede leger ikke velger allmennmedisin. Små fagmiljøer kan også være en årsak til at det er rekrutteringsutfordringer knyttet til psykiatere i deler av det psykiske helsevernet (Samfunnsøkonomisk analyse 2021). Små fagmiljøer er en generell utfordring som vil ha betydning også for andre fag og yrkesgrupper enn disse.
Kompetansekrav, rettigheter og økt konkurranse om helsepersonellet
Ulike reguleringer, som for eksempel kompetansekrav og forskriftsfestede rettigheter, kan bidra til økt etterspørsel og potensielt økte rekrutteringsutfordringer. Krav om psykologer, jordmødre og andre helsepersonellgrupper i kommunene, gir økt etterspørsel etter disse og kan bidra til at disse blir vanskeligere å rekruttere for både kommunene og spesialisthelsetjenesten. I deler av landet, særlig i større byer, er det også konkurranse med private helsetilbud om arbeidskraften.
Det utlyses flere stillinger som helsepersonell
En sentral årsak til at det er økende rekrutteringsutfordringer, er at antall utlyste stillinger som helsepersonell har økt kraftig. NAV fører statistikk på antall utlyste stillinger for ulike yrkesgrupper. Utlyste stillinger kan benyttes som en temperaturmåler for etterspørselen etter helsepersonell. Koronapandemien har påvirket etterspørselen etter helsepersonell og utlyste stillinger i 2020 og 2021.
Figur 5.10 viser at antall utlyste stillinger økte betydelig for de fleste yrkesgruppene i 2021, og særlig for helsefagarbeidere, spesialsykepleiere og vernepleiere. Merk at antall stillinger for 2020 er lavere enn det reelle antallet, fordi stillingsannonser med flere utlysninger ble talt som én utlysning grunnet IT-endringer i NAV.
5.2 Turnover og frafall fra helse- og omsorgstjenestene
Tilgangen på helsepersonell handler ikke bare om rekruttering av helsepersonell, men også i hvilken grad helse- og omsorgstjenestene er i stand til å beholde personellet og begrense turnover og frafall fra tjenestene. Helsepersonell kan bytte jobb til en annen del av helse- og omsorgstjenestene eller de kan forlate helse- og omsorgstjenestene fordi de begynner å jobbe i andre næringer eller fordi de går ut av arbeidslivet.
Innledningsvis i dette kapitlet omtales turnover, både i kommunale helse- og omsorgstjenester og spesialisthelsetjenesten. Videre omtales frafall fra helse- og omsorgstjenestene grunnet alderpensjon og uførepensjon. Deretter omtales yrkesaktivitet blant personer i yrkesaktiv alder, fordelt på yrkesaktivitet i og utenfor helse- og omsorgstjenestene, samt manglende yrkesdeltakelse. Avslutningsvis omtales personer med helsefaglig utdanning som jobber i andre deler av arbeidslivet enn helse- og sosialtjenestene.
5.2.1 Om turnover
Turnover i arbeidslivet varierer over tid, og påvirkes av tilstanden i arbeidsmarkedet. For medlemmer av HR Norge var gjennomsnittlig turnover 7 prosent i 2016 og 10 prosent i 2019. Under koronapandemien var det en «turnoverpause» i det norske arbeidslivet, i en periode der jobbsikkerhet ble sentralt for mange arbeidstakere (Øhrn 2021). I motsetning til i mange andre sektorer, førte ikke pandemien til jobbusikkerhet i helse- og omsorgstjenestene, men pandemien påvirket derimot arbeidshverdagen i mange helse- og omsorgstjenester i stor grad.
Det er naturlig med turnover på et visst nivå. I store virksomheter som helse- og omsorgstjenestene representerer, vil det årlig være en viss sirkulasjon, med ansatte som slutter og nye som tilsettes. Det er vanskelig å fastslå hva som er for høy turnover, ettersom det vil kunne variere mellom yrkesgrupper og virksomheter hva som er et gunstig nivå og på hvilket punkt turnover blir belastende for tjenesten. Graden av ulempe for tjenesten er også avhengig av hvor vanskelig det er å rekruttere nye ansatte. Turnover bør heller ikke være for lav, ettersom alle virksomheter har godt av å få nye impulser utenfra. Turnover som oppfattes som positiv for virksomheten, omtales gjerne som funksjonell turnover.
For høy turnover kan påvirke kontinuiteten i helse- og omsorgstjenestene. Riksrevisjonen (2019a) fant at turnover påvirker hvordan de ansatte opplever kvaliteten i tjenestene og indikasjoner på at opplevd kvalitet2 kan påvirke de ansattes ønske om å bytte jobb. Som Riksrevisjonen påpeker, krever rekruttering og opplæring av nye ansatte økonomiske og organisatoriske ressurser. Riksrevisjonen undersøkte ikke om høy turnover påvirker også pasientenes opplevelse av kvaliteten, men det er nærliggende å tro at stor utskifting av helsepersonell kan påvirke pasienter og brukeres opplevelse av helse- og omsorgstjenestene.
Fordi turnover kan defineres på ulike måter, vil ikke statistikken i de to påfølgende kapitlene om turnover i kommunale helse- og omsorgstjenester og spesialisthelsetjenesten være sammenlignbar. I noen definisjoner av turnover regnes ikke arbeidstakere som pensjonerer seg som turnover, og i noe av statistikken som følger er de eldste arbeidstakerne holdt utenfor.
5.2.2 Turnover i de kommunale helse- og omsorgstjenestene
Høy turnover blant de ansatte er en av de fire hovedutfordringene for kommunale helse- og omsorgstjenester som Helsedirektoratet (2021a) har identifisert. Årsakene til turnover er komplekse, og Helsedirektoratet (2021a) mener at det er behov for å kartlegge årsakene og hvilke tiltak som kan bidra til å snu trenden.
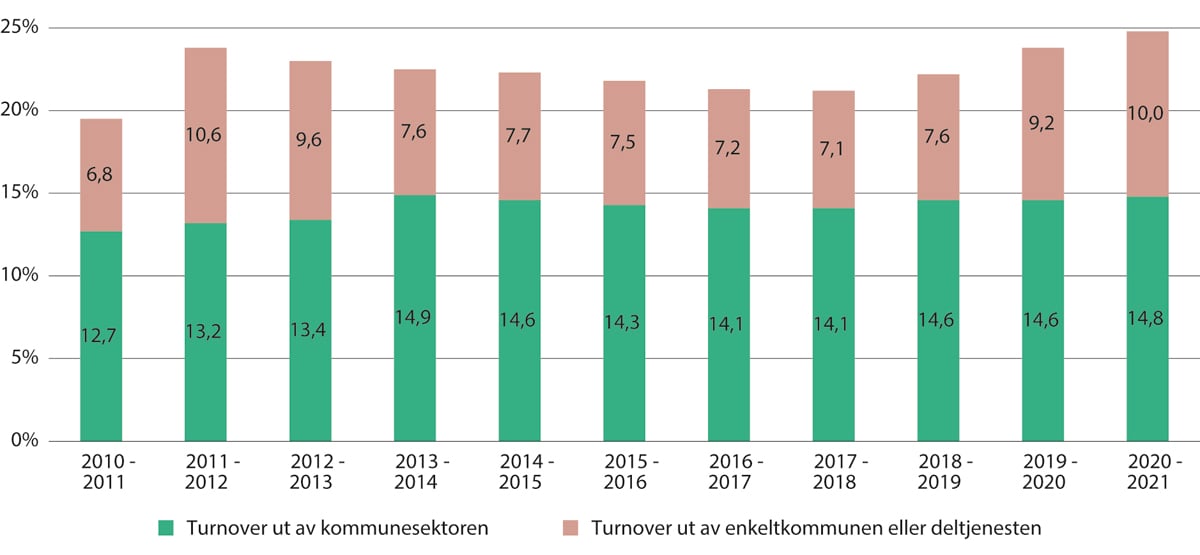
Figur 5.11 Turnover i de kommunale helse- og omsorgstjenestene. 2010–2011 til 2020–2021
Turnover måles fra 1. desember til 1. desember året etter. Samlet turnover inkluderer ansatte som har sluttet i kommunesektoren, byttet kommune eller byttet til en annen deltjeneste i kommunen. Merk at sosialtjenester er en del av tallgrunnlaget.
KS. Statistikk bestilt av Helsedirektoratet i forbindelse med Kompetanseløft 2025.
Turnover i de kommunale helse- og omsorgstjenestene defineres på ulike måter. En bred definisjon er turnover som inkluderer ansatte som slutter i kommunesektoren, bytter kommune eller bytter til en annen deltjeneste i kommunen. Samlet sett var turnover nesten 25 prosent fra 2020 til 2021.
Den mest alvorlige kompetanselekkasjen for de kommunale helse- og omsorgstjenestene som helhet, er helsepersonellet som forlater kommunesektoren, og ikke begynner i en annen kommune eller en annen av deltjenestene. Andelen ansatte som forlater kommunesektoren, har ligget mellom 14 og 15 prosent årlig siden 2013–2014, viser statistikk fra KS. Dette er litt høyere enn andelen som forlater kommuner og fylkeskommuner generelt, som var på 12,8 prosent fra 2020 til 2021 (KS 2022a).
Turnover ut av kommunen utgjør størstedelen av total turnover i helse- og omsorgstjenestene. Denne statistikken gir ikke informasjon om disse går over til spesialisthelsetjenesten, men det er naturlig å anta at det vil gjelde en betydelig andel. Disse vil dermed representere et frafall for de kommunale helse- og omsorgstjenestene, men ikke helse- og omsorgstjenestene som helhet.
Mens andelen som forlater kommunesektoren har vært stabil, har andelen ansatte som gikk ut av enkeltkommunen eller deltjenesten økt i 2020 og 2021, som begge var preget av koronapandemien. Statistikken gir ikke grunnlag for å si noe om mulige årsakssammenhenger, men belastningen som koronapandemien medførte, kan muligens bidra til å forklare økningen.
Turnover i deltjenestene i de kommunale helse- og omsorgstjenestene
Figur 5.12 viser at det er høy turnover i flere av deltjenestene i kommunene. Andelen er høyest i alders- og sykehjem og hjemmetjenestene, men også boliger for psykisk utviklingshemmede har turnover på over 20 prosent.
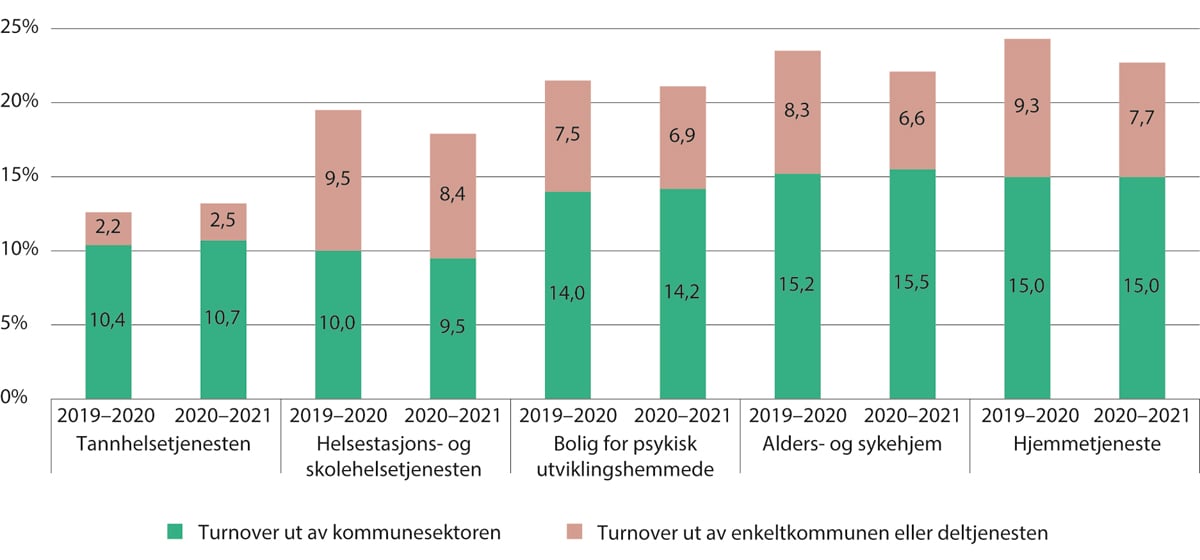
Figur 5.12 Turnover i de kommunale helse- og omsorgstjenestene, fordelt på deltjeneste. 2019–2020 og 2020–2021
Turnover måles fra 1. desember til 1. desember året etter. Samlet turnover inkluderer ansatte som har sluttet i kommunesektoren, byttet kommune eller byttet til en annen deltjeneste i kommunen.
KS. Statistikk bestilt av Helsedirektoratet i forbindelse med Kompetanseløft 2025.
Turnover for ulike helsepersonellgrupper i kommunene
Som det kommer frem av figur 5.10, er det flere personellgrupper som har høy turnover i kommunene, men det er stor variasjon. Personell uten helse- eller sosialfaglig utdanning har ikke uventet høyest turnover.
Også leger har høy turnover. Helsedirektoratet (2021a) vurderer at turnover blant leger på over 30 prosent er bekymringsfullt. Det meste av turnover for leger, er turnover ut av kommunesektoren, trolig til sykehus. Turnover for leger har vært høy over tid. Det er særlig legene under 40 år som trekker opp turnover-andelen. Denne statistikken omfatter kun leger som er ansatt i kommunene, og dekker ikke næringsdrivende fastleger med avtale med kommunen. Siden LIS1 oftest er registrert på stillingskoden «utdanningsstilling» og ikke «lege», kan den høye turnover-andelen blant leger i liten grad forklares med at LIS1 er registrert i kommunen ett år, men har fortsatt spesialisering i en sykehusspesialitet året etter.
Også sykepleiere og helsefagarbeidere har en turnover-andel på mer enn 20 prosent. Jordmødre og helsesykepleiere skiller seg ut med de laveste andelene.
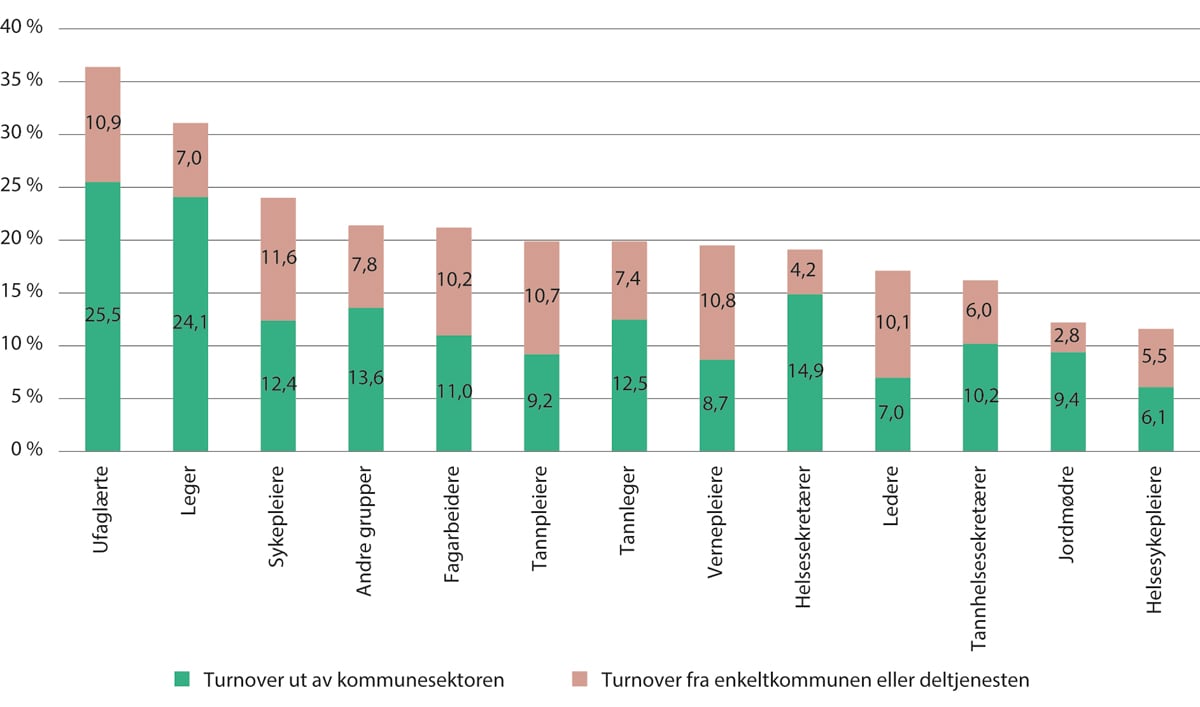
Figur 5.13 Turnover i de kommunale helse- og omsorgstjenestene, fordelt på yrkesgruppe. 2020–2021
Turnover måles fra 1. desember til 1. desember året etter. Samlet turnover inkluderer ansatte som har sluttet i kommunesektoren, byttet kommune eller byttet til en annen deltjeneste i kommunen.
KS. Statistikk bestilt av Helsedirektoratet i forbindelse med Kompetanseløft 2025.
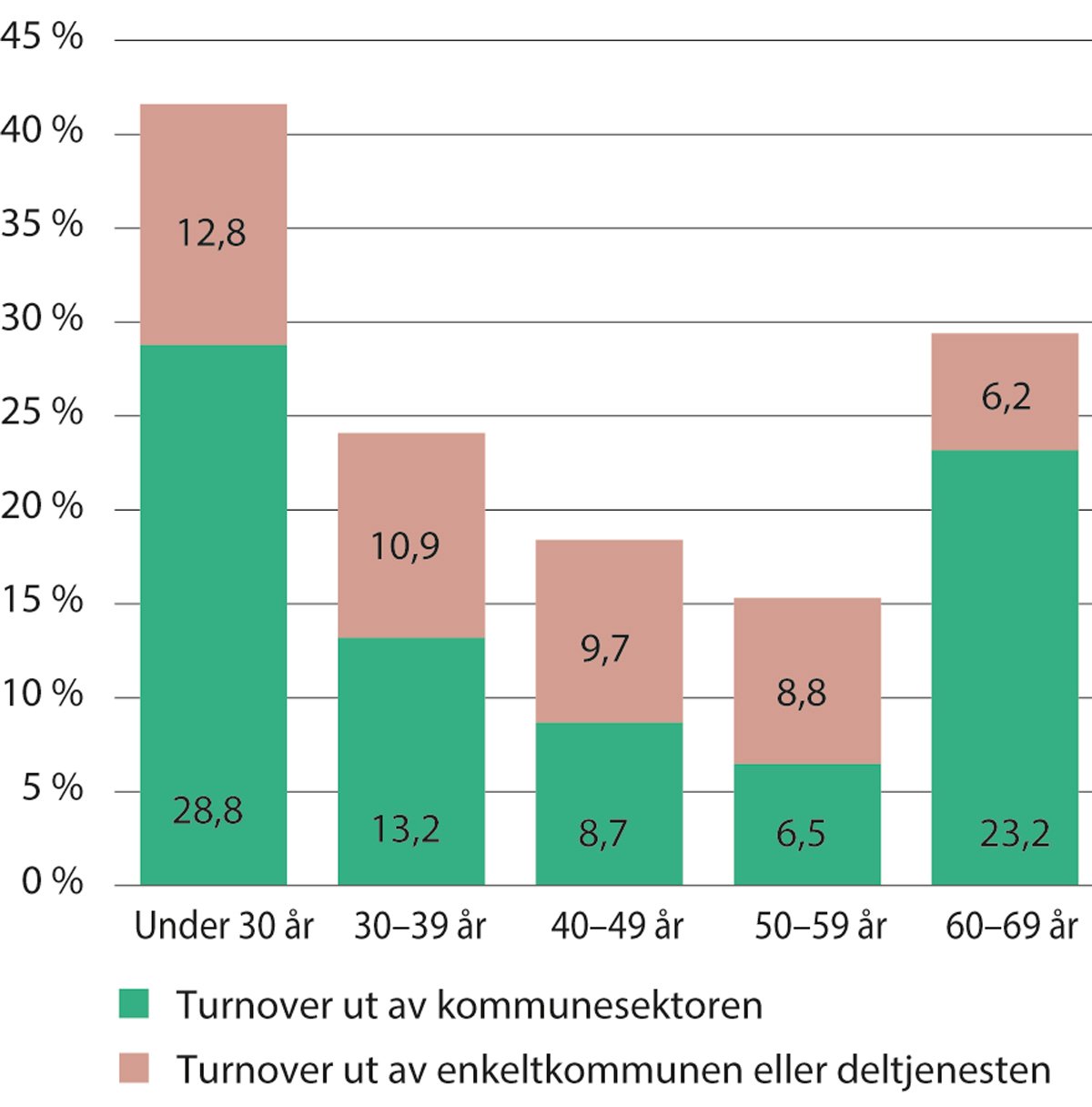
Figur 5.14 Turnover i de kommunale helse- og omsorgstjenestene, fordelt på aldersgruppe. 2020–2021
Turnover måles fra 1. desember til 1. desember året etter. Samlet turnover inkluderer ansatte som har sluttet i kommunesektoren, byttet kommune eller byttet til en annen deltjeneste i kommunen.
KS. Statistikk bestilt av Helsedirektoratet i forbindelse med Kompetanseløft 2025.
Turnover blant ledere i de kommunale helse- og omsorgstjenestene er også på over 15 prosent samlet sett. Helsedirektoratet (2021a) mener at høy turnover blant ledere kan ha negative konsekvenser for det strategiske arbeidet og utviklingen i tjenestene. De peker på at det er krevende å lede virksomheter med turnover-utfordringer, og at mange ressurser bindes opp til rekruttering, opplæring og ivaretagelse av nye medarbeidere.
Turnover i kommunene varierer etter alder
Turnover-andelen i de kommunale helse- og omsorgstjenestene varierer også etter alder. Særlig høy er turnover blant ansatte under 30 år. Mer enn 40 prosent i denne aldersgruppen sluttet fra 2020 til 2021, og de fleste av disse forsvant ut av kommunesektoren. Turnover for den yngste gruppen er stabilt høy (Helsedirektoratet 2021a).
Figur 5.14 viser at turnover synker med hver tiårig aldersgruppe, før den øker igjen blant de eldste, men turnover blant de eldste må naturligvis sees i sammenheng med avgangsalder og overgang til pensjon. Denne statistikken gir ikke mulighet til å se omfanget av slike overganger.
Boks 5.1 Recruit and retain – et rammeverk for rekruttering og stabilisering
Nasjonalt senter for distriktsmedisin (NSDM) har sammen med partnere fra Sverige, Island, Skottland og Canada, utviklet et rammeverk for hvordan det kan arbeides systematisk med rekruttering og stabilisering av helsepersonell til distriktsområder. Store deler av rammeverket vil kunne være relevant for kommuner og helseforetak også i mer sentrale strøk. Rammeverket består av ni strategiske gjøremål, fordelt på tre steg:
Planlegge
Vurdere lokalbefolkningens behov for tjenester
Tilpasse tjenestene lokalt til befolkningens behov
Planlegge hvem som bør rekrutteres
Rekruttere
Legge vekt på informasjonsdeling
Involvere lokalsamfunnet
Gi støtte til familie
Beholde
Gi støtte til teambygging
Gi faglige utviklingsmuligheter
Satse på utdanning av fremtidens fagfolk
Abelsen mfl. (2020a).
5.2.3 Turnover i spesialisthelsetjenesten
Turnover er en utfordring også på enkelte områder i spesialisthelsetjenesten. I statistikken som følger, er det snakk om ekstern turnover, altså ansatte som har sluttet uten å begynne i ny stilling i samme helseforetak. Også intern turnover kan være en utfordring, og for sykehusene er det særlig en utfordring å beholde sykepleiere på sengeposter.
Boks 5.2 Systematisk oversikt om effekt av tiltak for å beholde helsepersonell i distriktene
Det kan være særlig utfordrende å beholde helsepersonell i distriktene. Russell mfl. (2021) har laget en systematisk oversikt over forskning fra flere høyinntektsland, inkludert Norge, på tiltak for å beholde helsepersonell i distriktene. De fleste av de inkluderte studiene omhandler leger, og det er kun noen få studier om andre yrkesgrupper. Tiltak for å beholde helsepersonell kan grupperes i fire hovedkategorier. Den systematiske oversikten viser følgende om effekten av tiltak i de fire kategoriene:
1. Utdanningsrelaterte tiltak
Det er økende evidens for at prioritering av studenter fra utkantstrøk har sammenheng med at flere blir værende i utkantstrøk.
Tiltak som gir ansatte mulighet til å gjennomføre sykepleierutdanning, for eksempel betalt utdanning og fleksible studieordninger som tillater heltids- eller deltidsarbeid i studietiden, kan også føre til at flere blir værende på arbeidsplassen.
2. Personlige og profesjonelle støttetiltak
Det er flere ulike personlige og profesjonelle støttetiltak som har vært forsøkt i ulike land.
En norsk studie (Gaski og Abelsen 2017) viste at medisinstudenter som tidlig fikk velge turnusplass (nå omtalt som LIS1) i distrikt i Finnmark heller enn tilfeldig trekning, var forbundet med at flere fortsatte å arbeide som leger i området etter at praksisen var avsluttet. Samtidig var fordelene størst for de tettest befolkede kommunene.
En australsk studie viste at et program for kognitiv adferdsveiledning (cognitive behavioural coaching program) innrettet mot en bedre balanse mellom arbeid og privatliv, førte til at flere allmennleger ble værende i jobben i distriktene.
En kanadisk studie indikerte at mer fornuftig arbeidstid, tilgang på en stedfortredende lege som kan ta over ved fravær («locum tenens»), tilgjengelig faglig støtte og utdanningsmuligheter for barn ville påvirke legenes villighet til å bli i distriktene, men studien hadde lav kvalitet, ifølge Russell og kollegene hennes.
3. Regulatoriske tiltak
Regulatoriske tiltak som innebærer plikttjeneste i distriktene som gjenytelse for en fordel, som for eksempel tilgang på spesialistutdanning, er forbundet med relativt lav retensjon i distriktene, særlig etter at plikttjenesteperioden er over.
4. Økonomiske insentiver
Internasjonalt har det vært benyttet en rekke ulike økonomiske insentiver for å beholde leger, som for eksempel mulighet til fastbetalt vikar, og økt lønn. De inkluderte studiene, som var gjennomført i USA og Australia, viste at de ulike økonomiske insentivene har ulik effekt, og effekten kan også variere med kontekst. Noen økonomiske insentiver kan være mer effektive til å rekruttere nye leger enn til å beholde leger. Noen av tiltakene som gjennomgås er mindre relevante for Norge, som subsidierte skolepenger for barn eller dekning av forsikringspremie.
Utdanningsmuligheter bør styrkes – tvangsartede tiltak bør unngås
Russell mfl. (2021) konkluderer med at det er økende evidens for at tiltak for å beholde helsepersonell i distriktene har effekt. De mener at beslutningstakere kan være trygge på at det å prioritere studenter med bakgrunn fra distriktene, tilby dem utdanning i distriktene og redusere barrierer for kompetanseutvikling, bidrar til å beholde helsepersonellet i distriktene.
De mener at beslutningstakere som ønsker å beholde helsepersonell over tid bør styrke utdanningsmulighetene («training pathways») i distriktene og begrense mer tvangsartede tiltak, som plikttjeneste (bindingstid), som i mindre grad har en positiv effekt på om helsepersonellet blir værende i lengre tid.
Behov for mer kunnskap om effekten av tiltak
Samtidig mener Russell og hennes kolleger at det er betydelige mangler i kunnskapsgrunnlaget, at metodene som har vært benyttet har sine begrensninger og at det er behov for mer forskning på andre yrkesgrupper enn leger.
Folkehelseinstituttet (Dahm og Larun 2022) har skrevet en såkalt forskningsomtale av den systematiske oversikten til Russell mfl. (2021), og peker på det samme. FHI har liten tillit, og i noen tilfeller svært liten tillit, til resultatene på grunn av usikkerhet rundt metodisk kvalitet på de inkluderte studiene, ulike resultater på tvers av studiene og usikkerhet rundt overføringsverdien. Med andre ord er det begrenset med forskning om tiltak for å beholde helsepersonell i distriktene som holder høy nok kvalitet og som er overførbar til norske forhold.
Ulike definisjoner
Som nevnt gjør ulike definisjoner at turnover-nivået i spesialisthelsetjenesten ikke er direkte sammenlignbart med nivået i kommunale helse- og omsorgstjenester, og det er også ulike definisjoner innad i spesialisthelsetjenesten.
Riksrevisjonen (2019a) har inkludert sykepleiere, spesialsykepleiere og jordmødre i alle aldre i sin statistikk for turnover. Helse Vest har tatt utgangspunkt i fast ansatte under 62 år, mens Helse Midt-Norge og Helse Sør-Øst har tatt utgangspunkt i fast ansatte under 60 år. Helse Sør-Øst ser på turnover i en treårsperiode for enkeltgruppene for å unngå tilfeldige svingninger.
Statistikken er dermed ikke helt sammenlignbar. Dette forklarer trolig at statistikken til de regionale helseforetakene viser en lavere turnover for sykepleiere og spesialsykepleiere enn Riksrevisjonens tall.
Ekstern turnover for sykepleiere i helseforetakene
Riksrevisjonen (2019a) fant en gjennomsnittlig årlig ekstern turnover i foretakene på 8 prosent for sykepleiere, intensivsykepleiere, operasjonssykepleiere og jordmødre samlet. Sykepleiere og jordmødre hadde noe høyere turnover enn intensiv- og operasjonssykepleiere, noe som kan henge sammen med at disse har flere jobbmuligheter utenfor helseforetakene.
Ekstern turnover i Helse Nord
For Helse Nord er turnover en utfordring. Som Helse Nord påpeker i sitt innspill til Helsepersonellkommisjonen, må regionen regne med betydelig lekkasje. De omtaler flytting som den hyppigste årsaken til at helsepersonell slutter, og påpeker at Nord-Norge er særlig utsatt for dette. Ifølge RHFet er det særlig de unge som velger jobb i andre regioner.
Ifølge Helse Nord har ekstern turnover i helseregionen økt de siste fem årene, og lå på 5,6 prosent i 2021. Det er psykologer, leger i spesialisering, enkelte pasientrettede stillinger, merkantile stillinger, helsefagarbeidere og renholds- og kjøkkenpersonell som har høyest ekstern turnover.
Nordlandssykehuset og Helgelandssykehuset hadde lavere turnover enn snittet i regionen, med henholdsvis 4,9 og 5,4 prosent, mens UNN hadde en ekstern turnover rett over snittet, med 5,7 prosent. Finnmarkssykehuset skilte seg ut med 7,2 prosent ekstern turnover. Foretaket har hatt høyest ekstern turnover over tid. Ved Finnmarkssykehuset er ekstern turnover høy også blant sykepleiere, med 7,5 prosent i snitt de siste fem årene.
Ekstern turnover i Helse Vest
En kartlegging fra Helse Vest RHF (2022a) viser at den årlige eksterne turnover-andelen i helseregionen, målt i andelen av medarbeidere under 62 år som sluttet i en fast stilling, var på omkring 5,1 prosent mellom 2015 til 2021. Av 22 302 medarbeidere i alle slags pasientrettede stillinger, sluttet 4 448 (19,9 prosent) i løpet av de nesten syv årene. Helse Fonna og Helse Førde hadde en høyere årlig turnover for LIS-leger og overleger enn de større helseforetakene Helse Bergen og Helse Stavanger. Psykologer (12,4 prosent), psykologspesialistene (6,8 prosent) og leger i spesialisering (6,8 prosent) slutter oftere enn andre (merk at et betydelig antall leger i spesialisering ikke har fast stilling, og disse er altså ikke inkludert). Sykepleiere hadde en turnover-andel på 5,7 prosent, mens ulike typer spesialsykepleiere og jordmødre hadde klart lavere andeler.
Helse Vest skriver at de aller fleste som sluttet i en jobb i et av helseforetakene i regionen, fortsatte i en annen helserelatert jobb. Flest gikk til kommunale helse- og omsorgstjenester, men en stor andel fortsatte i spesialisthelsetjenesten. De konkluderer med at de i sine analyser ikke finner belegg for at det er mange som forlater yrket. Blant medarbeiderne som sluttet i perioden fra 2015 til 2019, gikk 15 prosent til jobb utenfor helse- og omsorgstjenestene.
Undersøkelsen viste også at nesten halvparten av helsepersonellet som sluttet i helseforetak i Helse Vest, begynte i en ny jobb utenfor helseforetakets opptaksområde. Tre av fire av dem som flyttet ut av Helse Vest, men som ble i spesialisthelsetjenesten, gikk til Helse Sør-Øst.
Ekstern turnover i Helse Midt-Norge
Også i Helse Midt-Norge er det psykologer og leger i spesialisering som har høyest turnover. Turnover for psykologer er svært høy enkelte år for de to minste av helseforetakene, Helse Møre og Romsdal og Helse Nord-Trøndelag, men antallet er lavt slik at små endringer får store utfall. Turnover for spesialsykepleiere har de seneste årene ligget rundt 2-3 prosent, mens turnover for sykepleiere har ligget rundt fem prosent. Jordmødre, som er en mindre yrkesgruppe med større årlig variasjon, har de siste årene hatt en turnover mellom 1,7 og 5,3 prosent i Midt-Norge.
Ekstern turnover i Helse Sør-Øst
I Helse Sør-Øst har årlig ekstern turnover vært 10 prosent i 2019, 2020 og 2021. I disse årene varierte andelen mellom helseforetakene i regionen fra 8 til 12 prosent.
For turnoverstatistikken for de enkelte yrkesgruppene, har Helse Sør-Øst valgt å bruke tre år som periode. Det gjør resultatene mindre sensitive for tilfeldige svingninger og populasjonens størrelse, men medfører samtidig at tallene ikke kan. I denne treårsperioden har turnover vært høyest for psykologer (17 prosent), sykepleiere, helsefagarbeidere/hjelpepleiere (begge 13 prosent), psykologspesialister, LIS-leger, andre pasientrettede stillinger (alle 12 prosent), jordmødre og spesialsykepleiere utenom ABIOK-sykepleiere (begge 11 prosent).
5.2.4 Frafall fra tjenestene grunnet uførepensjon eller alderspensjon
Figur 5.15 viser gjennomsnittsalder og medianalder for helsepersonell som gikk ut av arbeidslivet fra 2018 til 2019. Det er store variasjoner mellom de ulike personellgruppene.
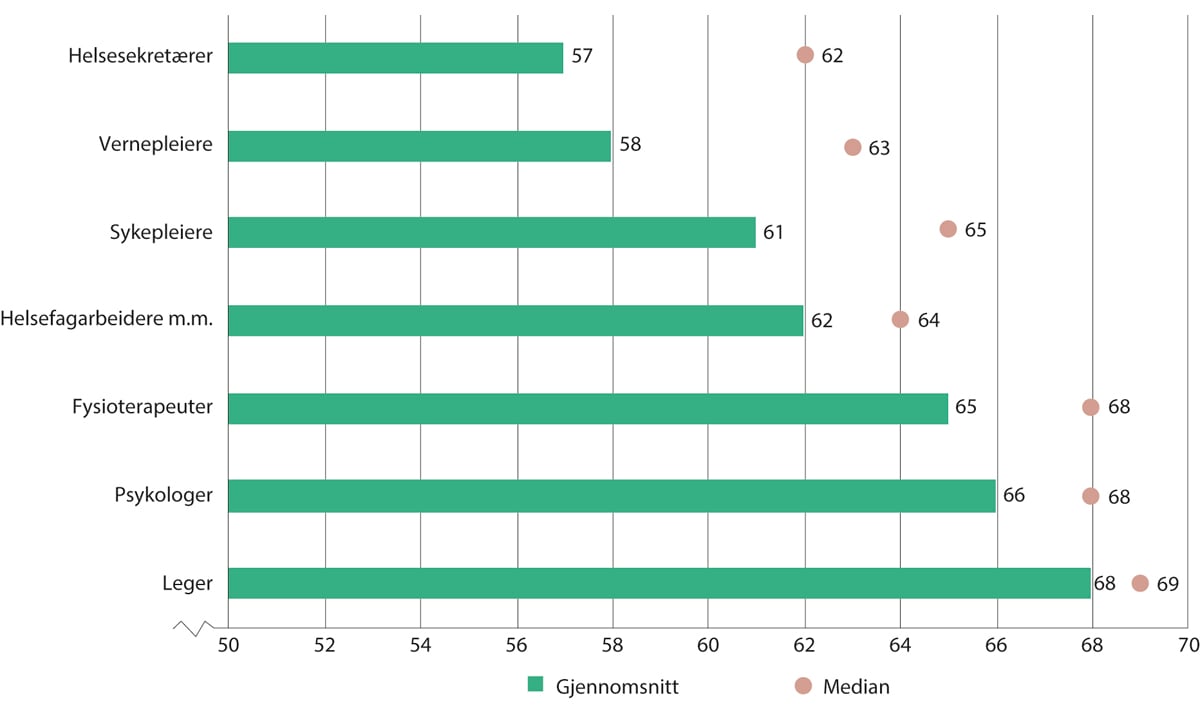
Figur 5.15 Alder ved avgang fra arbeidslivet. 2018–2019
Merk at x-aksen begynner på 50 år.
SSB. Statistikk bestilt av Helsepersonellkommisjonen.
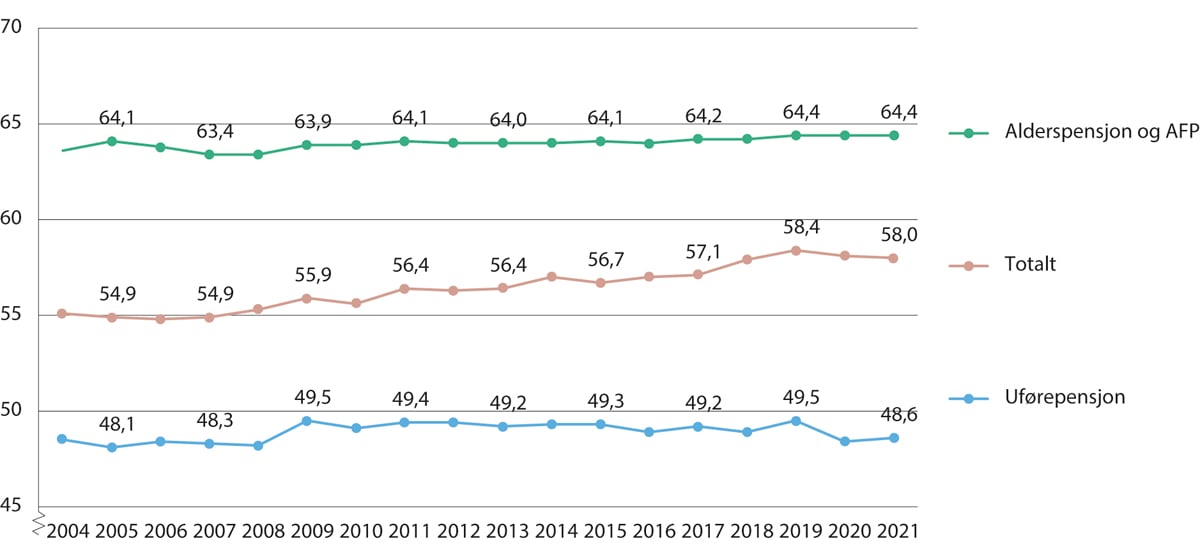
Figur 5.16 Gjennomsnittlig pensjonsalder for sykepleiere i Sykepleierordningen, totalt og fordelt på alderspensjon og uførepensjon. 2004–2021
KLP. Merk at y-aksen begynner på 45 år.
Det ligger et betydelig potensial i å få helsepersonell til å stå lenger i jobben. SSB estimerte i et upublisert notat til Helsedirektoratet i 2019, at det ville være mulig å oppnå en økning på i overkant av 4 000 årsverk for sykepleiere og rundt 3 500 årsverk for helsefagarbeidere om de som forlot arbeidslivet før fylte 65 år forlenget arbeidslivet sitt med ett år.
Mange faller ut av arbeidslivet grunnet helserelaterte årsaker. Årsaker til sykefravær, som omtales i kapittel 9, vil også ha relevans for årsaker til frafall grunnet helserelaterte årsaker.
Nærmere om pensjoneringstidspunkt blant sykepleiere
Særaldersgrensen er 65 år for underordnede sykepleiere og 70 år for sykepleiere i lederstillinger, administrative stillinger eller undervisningsstillinger.
Arbeidstakere som har særaldersgrense, kan gå av tre år før særaldersgrensen etter den såkalte 85-årsregelen. 85-årsregelen innebærer at dersom arbeidstakers alder pluss den tid vedkommende har vært tilsluttet den offentlige tjenestepensjonsordning til sammen utgjør 85 år, kan vedkommende gå av tre år før stillingens særaldersgrense. For sykepleierne innebærer dette at de kan gå av med ordinær pensjon fra 62 år (jf. sykepleierpensjonsloven § 7 andre ledd).
I 2021 var over 10 000 sykepleiere på 64 år eller yngre, altså under særaldersgrensen, utenfor arbeidslivet. Godt over halvparten av disse var på helserelaterte ytelser, og de fleste av disse var varig uføre.
Kommunal Landspensjonskasse (KLP) administrerer den klart største pensjonsordningen for sykepleiere (Sykepleierordningen). Ifølge statistikk fra KLP, var gjennomsnittlig avgangsalder for alderspensjon og avtalefestet pensjon (AFP) i Sykepleierordningen 64,4 år i 2020. Figur 5.16 viser utviklingen over tid.
Gjennomsnittlig avgangsalder grunnet uførepensjon, var 48,4 år. Gjennomsnittlig avgangsalder til alle typer pensjoner samlet, var 58,1 år. Tilsvarende tall i 2004 var 55,1 år, så gjennomsnittlig avgangsalder har økt med tre år i denne perioden.
5.2.5 Yrkesaktivitet i og utenfor helse- og omsorgstjenestene
SSB har på vegne av Helsepersonellkommisjonen kartlagt yrkesprosenten til sykepleiere, helsefagarbeidere og leger i helse- og omsorgstjenestene og totalt sett i arbeidslivet. Yrkesprosenten er her definert som den samlede yrkesaktiviteten blant personer i yrkesaktiv alder. Yrkesprosenten tar utgangspunkt i om personene er yrkesaktive eller ikke, og tar ikke hensyn til stillingsprosent. SSB viser hvordan yrkesaktiviteten varierer i ulike ettårige aldersgrupper.
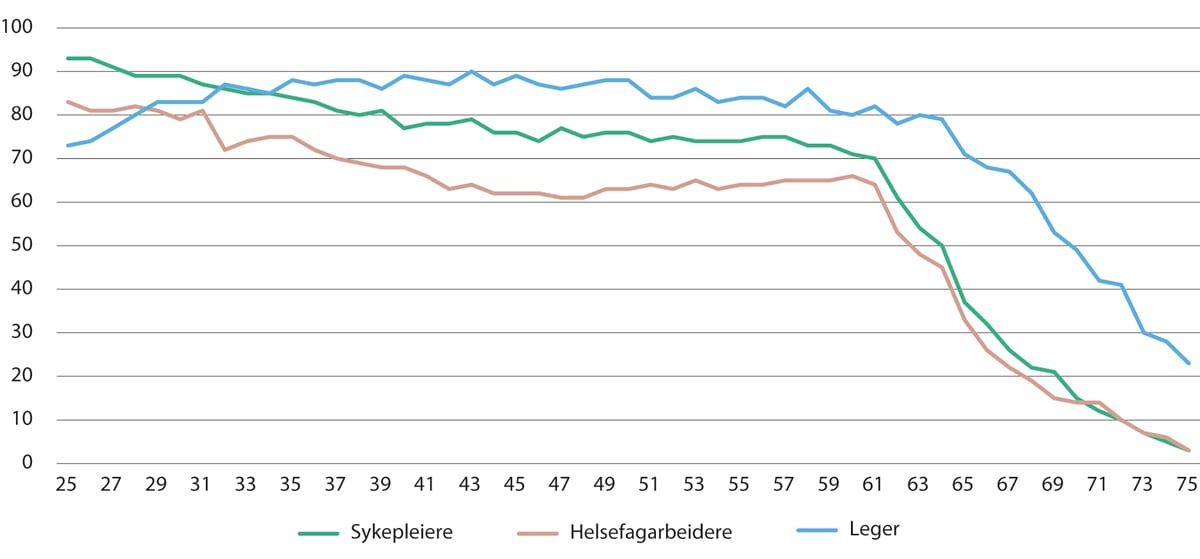
Figur 5.17 Yrkesprosent i helse- og omsorgstjenestene for sykepleiere, helsefagarbeidere og leger. 2021
SSB. Registerbasert sysselsettingsstatistikk bestilt av Helsepersonellkommisjonen.
Figur 5.17 viser yrkesprosenten for sykepleiere, helsefagarbeidere og leger i helse- og omsorgstjenestene, fordelt på alder. Figuren viser at en større andel av leger enn sykepleiere og helsefagarbeidere er sysselsatte i helse- og omsorgstjenestene i de fleste ettårige aldersgruppene, og at mange leger er sysselsatt også etter fylte 65 år. Sykepleiere i ulike alderssegmenter er sysselsatt i helse- og omsorgstjenestene i større grad enn helsefagarbeiderne, men de to yrkesgruppene har en relativt lik utvikling når det gjelder frafall fra tjenestene fra rundt 60-årsalderen.
Figur 5.18 viser at den samlede yrkesprosenten for sykepleiere er over 90 prosent frem til 58-årsalder, før den synker ganske raskt med økende alder. For unge, nyutdannede sykepleiere er yrkesprosenten i helse- og omsorgstjenestene nesten like høy som den totale yrkesprosenten i hele arbeidslivet, men med økende alder stiger andelen sykepleiere som jobber i andre næringer enn helse- og omsorgstjenestene noe.
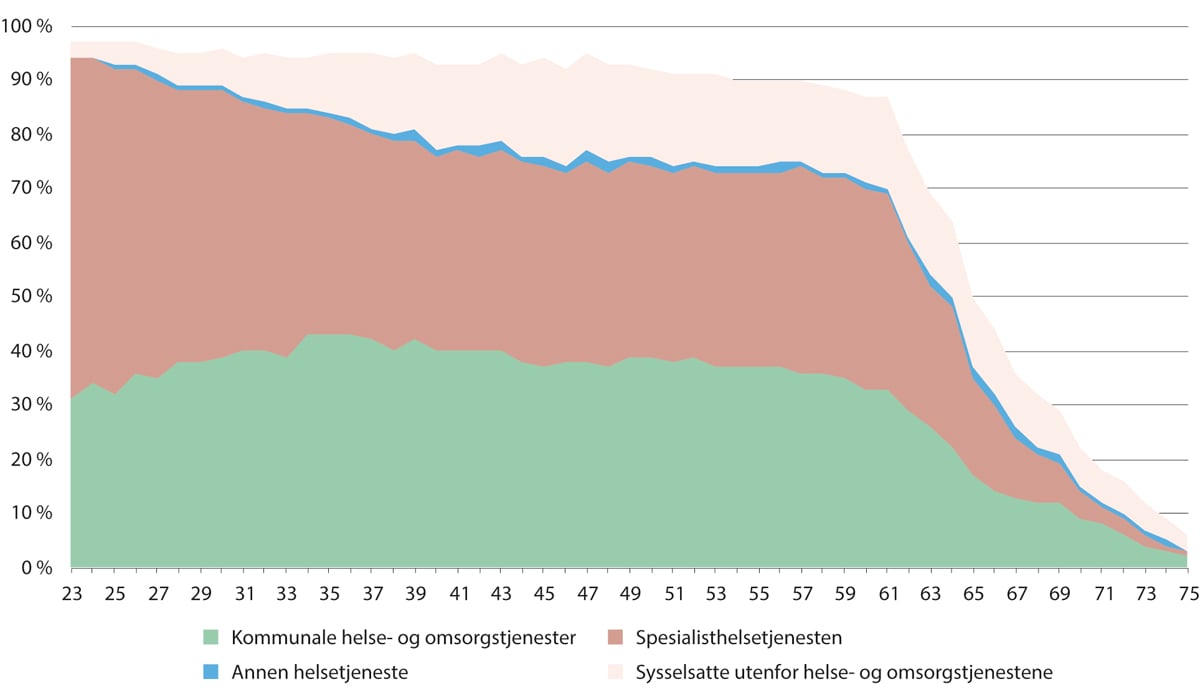
Figur 5.18 Yrkesprosent blant alle sykepleiere. Samlet, i helse- og omsorgstjenestene og i andre næringer. 2021
SSB. Registerbasert sysselsettingsstatistikk, bestilt av Helsepersonellkommisjonen.
Blant 2005-kullet med sykepleiere, gikk mannlige sykepleiere i større grad enn kvinnelige sykepleiere over til en jobb utenfor helse- og omsorgstjenestene (Skjøstad mfl. 2019).
Figur 5.19 viser tilsvarende statistikk for helsefagarbeidere. For helsefagarbeidere ligger yrkesprosenten jevnt over noe lavere enn for sykepleiere. Over 90 prosent av de yngste helsefagarbeiderne er sysselsatt, og nesten alle i de yngste alderskullene er sysselsatt i helse- og omsorgstjenestene. Andelen er fallende med alder, men blant helsefagarbeidere over 50 år går andelen noe opp igjen. Også for helsefagarbeidere begynner frafallet fra arbeidslivet for alvor rundt 60-årsalderen.
Andelen helsefagarbeidere som jobber innen andre sektorer stiger med økende alder, og blant helsefagarbeidere i 40-årene, er andelen rundt 20 prosent. Andelen er lavere blant helsefagarbeidere i 50-årene, og reduseres ytterligere i takt med at flere går ut av arbeidslivet.
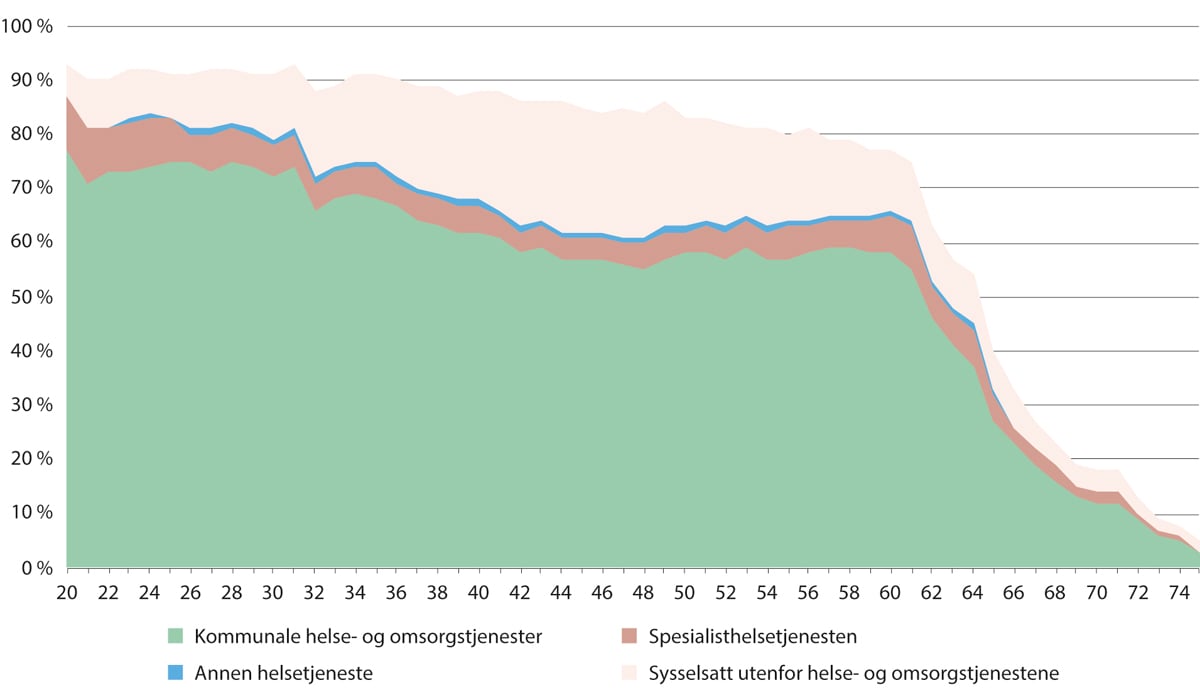
Figur 5.19 Yrkesprosent blant alle helsefagarbeidere. Samlet, i helse- og omsorgstjenestene og i andre næringer. 2021
SSB. Registerbasert sysselsettingsstatistikk, bestilt av Helsepersonellkommisjonen.
SSB (Kornstad mfl. 2021) har sett nærmere på yrkesdeltakelsen til sykepleiere og helsefagarbeidere i helse- og omsorgstjenestene, og hvilke kjennetegn som øker sannsynligheten for at sykepleiere og helsefagarbeidere jobber i tjenestene. De fant at videreutdanning for sykepleiere har en positiv og relativt sterk effekt på yrkesdeltakelsen i helse- og omsorgstjenestene. For helsefagarbeidere har innvandringsbakgrunn en svak positiv effekt på om de er yrkesaktive i helse- og omsorgstjenestene. SSB finner ikke en statistisk signifikant sammenheng mellom yrkesdeltakelse i helse- og omsorgstjenestene og helsepersonellets bosted, inndelt i helseforetakenes opptaksområder.
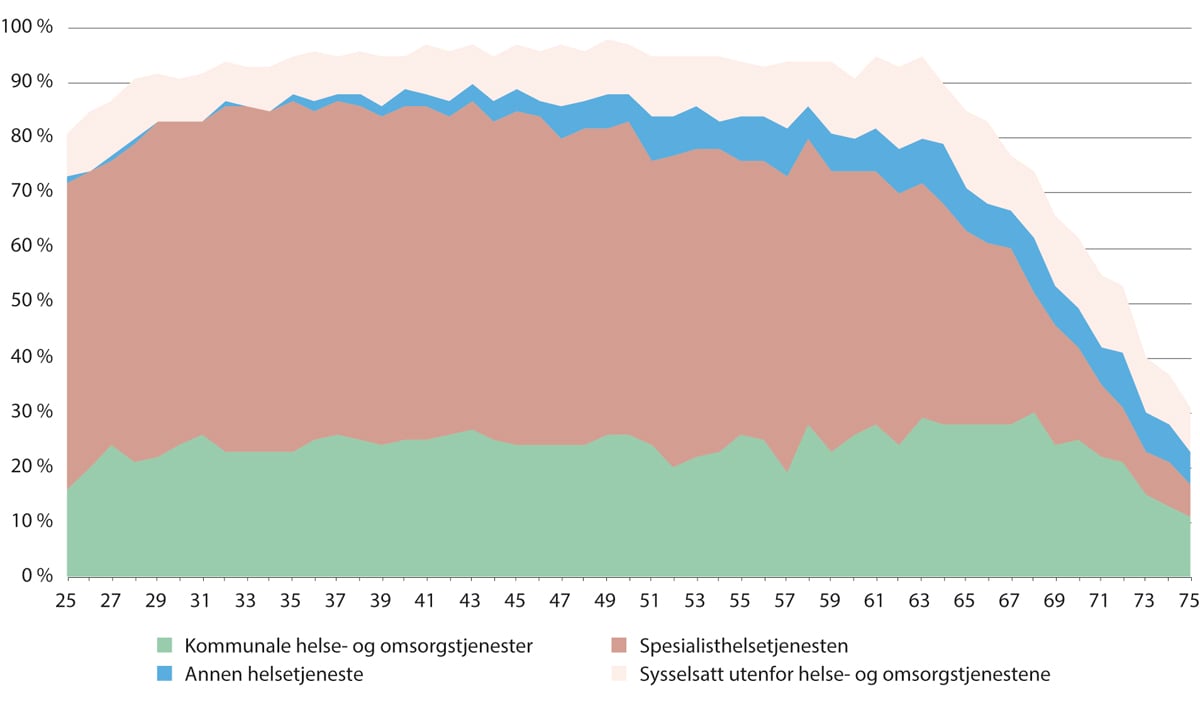
Figur 5.20 Yrkesprosent blant alle leger. Samlet, i helse- og omsorgstjenestene og i andre næringer. 2021
SSB. Registerbasert sysselsettingsstatistikk, bestilt av Helsepersonellkommisjonen.
Figur 5.20 viser at leger generelt har en høy sysselsettingsgrad, at de fleste av de sysselsatte legene jobber i helse- og omsorgstjenestene og at leger jobber lenge.
5.2.6 Personer med helsefaglig utdanning som ikke jobber i helse- og omsorgsektoren
Det er naturlig at ikke alle med helsefaglige utdanninger jobber i helse- og omsorgstjenestene. Blant annet trengs helsepersonell til utdanning av fremtidig helsepersonell og til forskning om og utvikling av tjenestene. Det er også viktig at det er personer med helsefaglig kompetanse i næringer som leverer varer og tjenester til helse- og omsorgstjenestene og i administrasjon og forvaltning.
Blant alle sysselsatte med helsefaglig utdanning i Norge, var 79 prosent sysselsatt i helse- og sosialtjenestene i 2020 (SSB, tabell 07941). Seks prosent jobbet innen undervisning og fire prosent jobbet innen offentlig administrasjon og forsvar. Resten (12 prosent) jobbet innen primær- eller sekundærnæringene, tjenesteyting ellers, utleie av arbeidskraft eller hadde ikke en registrert næring.
Utleie av arbeidskraft kan inkludere helsepersonell som leies inn til helse- og omsorgstjenestene. Under én prosent av de sysselsatte med helse- eller sosialfaglig utdanning jobbet innen utleie av arbeidskraft (merk at det kan være utenlandsk personell med en helsefaglig utdanning fra utlandet som ikke fanges opp av SSB).
Gitt behovene for denne typen arbeidskraft i andre næringer og sektorer, er det altså ikke en særlig høy andel av sysselsatte med helsefaglig utdanning som jobber utenfor helse- og omsorgstjenesten.
Figur 5.21 viser hvor stor andel av sysselsatte med ulike helseutdanninger som jobbet utenfor helse- og sosialtjenestene i 2021. Når vi ser bort fra samlekategoriene for mindre utdanningsgrupper, jobber minst tre av fire med ulike helsefaglige utdanninger innen helse- og sosialtjenestene.
SSB (Jia mfl. 2022) trekker frem at veksten i avtalte årsverk for helsepersonell utenom helse- og omsorgstjenestene har vært vesentlig svakere enn tilsvarende vekst innenfor tjenestene fra 2017 til 2019. Det innebærer at helse- og omsorgstjenestene har tiltrukket seg en økt andel av det tilgjengelige personellet, en indikasjon på helse- og omsorgstjenestenes attraktivitet i denne perioden.
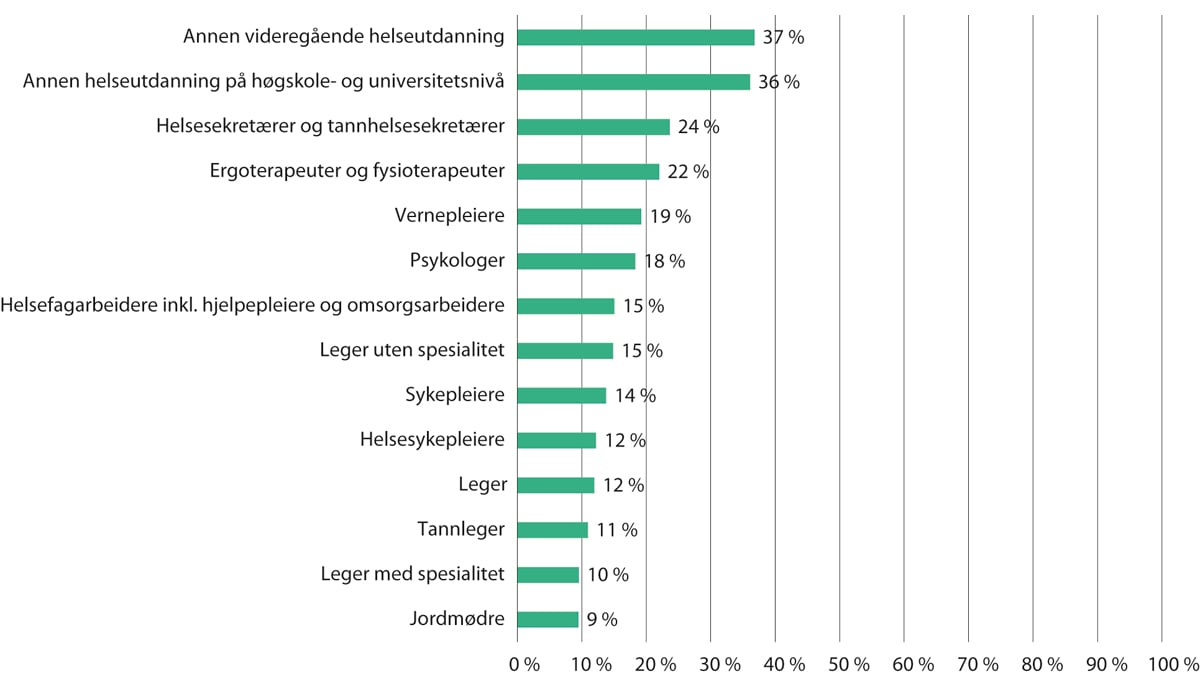
Figur 5.21 Andel av sysselsatte med ulik helsefaglig utdanning som jobber utenfor helse- og sosialtjenestene. 2021
Farmasøyter jobber i stor grad innen apotek. Siden også sykehusapotek regnes som en kategori i næringen «varehandel», og ikke helse- og sosialtjenestene, blir andelen av farmasøyter som jobber utenfor helse- og sosialtjenestene i SSBs statistikk misvisende. Farmasøyter er derfor holdt utenfor her og omtales nærmere i kapittel 4.5 sammen med annet personell i apotekene.
SSB statistikkbank tabell 07941.
Én av fem sykepleiere jobber ikke i helse- og omsorgstjenestene ti år etter fullført utdanning
I 2017 undersøkte SSB nærmere hvordan bevegelsene til 2004-kullet med nyutdannede sykepleiere hadde vært i arbeidslivet, og fant at én av fem sykepleiere ikke jobbet i helse- og omsorgstjenestene ti år etter fullført utdanning (Skjøstad mfl. 2017).
En annen SSB-undersøkelse (Skjøstad mfl. 2019) viste at 88 prosent av sykepleierne som ble utdannet i 2005 og som var yrkesaktive, jobbet i helse- og omsorgstjenestene i 2016, altså 11 år senere. Inkludert sykepleiere som ikke var yrkesaktive, var det én av fem fra 2005-kullet som ikke jobbet i helse- og omsorgstjenestene i 2016. Andelen som ikke jobbet i helse- og omsorgstjenestene, var altså den samme for de to kullene.
En SSB-undersøkelse fra 2022 så nærmere på sykepleierkullene fra 2005 og 2015 (Edelmann og Sæternes 2022). Undersøkelsen viste at var en høy andel av sykepleierne som startet og fortsatte å jobbe i helse- og omsorgstjenestene. For sykepleierne fra 2015-kullet fant de at over 90 prosent jobbet i helse- og omsorgstjenestene to år etter endt utdanning, og at andelen var redusert til 87,5 prosent etter seks år. Undersøkelsen viste at 2005-kullet hadde en lignende utvikling, men at en noe lavere andel jobbet i helse- og omsorgstjenestene i årene etter endt utdanning. Det at andelen for 2015-kullet var høyere enn for 2005-kullet skyldes i hovedsak at flere av sykepleierne jobbet i helsenæringene to år etter endt utdanning, og endringer i deres status på arbeidsmarkedet etter fire og seks år hadde mindre betydning, konkluderte SSB. SSB skriver at det kan tyde på at de aller første årene i yrkeslivet har særlig stor betydning for om sykepleiere fortsetter å jobbe innenfor helse og omsorg, men de understreker at resultatene fra to kull ikke uten videre kan generaliseres til å gjelde for alle kull (Edelmann og Sæternes 2022).
Sykepleiere som jobber utenfor helse- og omsorgstjenestene, jobber ofte innen offentlig administrasjon, undervisning, sosialtjenester og vikarbyråer
At en betydelig andel av helsepersonellet jobber utenfor helse- og omsorgstjenestene, er ikke nødvendigvis problematisk. De kan fortsatt ha jobber som er av nytte for helse- og omsorgstjenestene, der de får benyttet sin kompetanse. For å få en bedre oversikt over sysselsatte med helseutdanning som ikke jobber i helse- og omsorgstjenestene, har Helsepersonellkommisjonen bestilt statistikk fra som viser situasjonen i for 2021.
Statistikken viser at den største gruppen av sykepleiere som jobbet utenfor helse- og omsorgstjenestene, over 1 850 sykepleiere, jobbet innenfor næringen «offentlig administrasjon tilknyttet helsestell, sosial virksomhet m.m.». I tillegg jobbet drøyt 1 150 sykepleiere innen «generell offentlig administrasjon».
Over 1 700 sykepleiere jobbet ved statlige høyskoler, vitenskapelig høyskoler eller universiteter. Nesten 800 jobbet innen yrkesfaglige studieretninger i videregående opplæring. Trolig jobbet mange av disse innen helse- og oppvekstfag.
Nesten 1 550 sykepleiere jobbet innen «andre sosialtjenester uten botilbud ikke nevnt annet sted», som omfatter blant annet sosialkontortjenester, barneverntjenester og sosialtjenester for rusmiddelmisbruker.
Drøyt 900 jobbet innen utleie av arbeidskraft. Det er ikke mulig å vite hvor mange av disse som jobbet som sykepleiere, men det er vanlig at sykepleiere leies ut til kommuner og sykehus gjennom bemanningsbyråer.
Helsefagarbeidere som jobber utenfor helse- og omsorgstjenestene, jobber ofte i barnehage og grunnskole
Mens sykepleiere som jobber utenfor helse- og omsorgstjenestene, ofte har jobber der utdanningen er relevant for jobben, jobber helsefagarbeidere oftere i andre typer stillinger. Drøyt 2 500 helsefagarbeidere jobbet i 2021 i barnehage, mens ytterligere 1 800 helsefagarbeidere jobbet i grunnskolen.
Rundt 770 helsefagarbeidere jobbet innen «generell offentlig administrasjon», mens ytterligere 480 helsefagarbeidere jobbe innen «offentlig administrasjon tilknyttet helsestell, sosial virksomhet m.m.»
Nesten 500 helsefagarbeidere jobbet innen utleie av arbeidskraft, men trolig er det færre som utøver yrket som de er utdannet til enn tilfellet er for sykepleiere.
5.3 Oppsummering
Det er betydelige rekrutteringsutfordringer i helse- og omsorgstjenestene
Det er til dels betydelige rekrutteringsutfordringer i helse- og omsorgstjenestene, både i kommunene og deler av spesialisthelsetjenesten.
Det er særlig utfordringer knyttet til rekruttering av sykepleiere, særlig i kommunene, enkelte spesialsykepleiere i sykehus, fastleger og psykiatere.
Rekrutteringsutfordringene har økt for flere personellgrupper i senere år.
Mange nyutdannede sykepleiere og leger foretrekker å jobbe i sykehus fremfor kommunale helse- og omsorgstjenester.
Selv om rekrutteringsutfordringene er større i mindre sentrale strøk, opplever også tjenestene i mer sentrale strøk utfordringer.
Turnover og frafall er utfordringer i deler av helse- og omsorgstjenestene
Turnover er en betydelig utfordring i de kommunale helse- og omsorgstjenestene. Turnover er langt lavere i spesialisthelsetjenesten, men det er en utfordringer knyttet til enkelte yrkesgrupper, særlig psykologer, og for enkelte helseforetak.
Også intern turnover kan være en utfordring, og for sykehusene er det særlig en utfordring å beholde sykepleiere på sengeposter.
Det er en økende evidens for at enkelte tiltak for å beholde helsepersonell i distriktene har effekt, men det er fortsatt begrenset med gode studier på området.
Sykepleiere som går av med alderspensjon jobber til tett opp mot særaldersgrensen på 65 år, men det er mange som slutter i tjenesten langt tidligere fordi de blir uføretrygdet.
Rundt 20 prosent av sykepleierne jobber ikke lenger i helse- og omsorgstjenestene ti år etter uteksaminering. Mange av disse har gått ut av arbeidslivet. Blant de yrkesaktive, er det 88 prosent som jobbet i helse- og omsorgstjenestene ti år etter uteksaminering. Omfanget av sykepleiere som går over til jobber i andre deler av arbeidslivet er ikke veldig høyt, og i mange tilfeller jobber disse på områder der kompetansen deres kommer til nytte, for eksempel i universitets- og høyskolesektoren.
For de aller fleste gruppene med helsefaglig utdanning, jobber mer enn 80 prosent av de sysselsatte i helse- og omsorgstjenestene.
Fotnoter
Med konvertering menes automatisk godkjenning av harmoniserte legespesialiteter fra EØS-land som omtalt i punkt 5.1.3 i Yrkeskvalifikasjonsdirektivet 2005/36/EF, eller godkjenning etter Nordisk overenskomst artikkel 155. Automatisk godkjenning etter Nordisk overenskomst ble avsluttet i 2020.
For å måle opplevd kvalitet, ble det utviklet en indeks basert på hvordan de ansatte opplevde ulike aspekter ved kvaliteten på pasientbehandlingen ved sin enhet. De ansatte ble spurt om hvor fornøyd de er med tiden de har til å gi pasienter et godt tilbud, hvorvidt pasienter med samme behov får samme behandling, hvorvidt de ansatte har samme kjennskap til pasientenes behov, hvorvidt det er kontinuitet i personellet pasientene møter og hvordan de oppfatter kvaliteten på pasientbehandlingen alt i alt (Riksrevisjonen 2019a).