Del 1
Riktig forskrivning og bruk av legemidler
4 Oppfølging av legemiddelbruk på pasientnivå
4.1 Dagens legemiddelbruk og behovet for tiltak
Studier viser at feilmedisinering i større eller mindre grad oppstår i om lag 20 prosent av alle behandlingsforløp hvor legemidler benyttes.
Feil forekommer i alle ledd av håndteringen av legemidler. Leger kan gjøre uriktige vurderinger av sykdommen, velge feil medikament eller gi for lav eller for høy dosering. Bruk av for mange legemidler samtidig og manglende nedtrapping av legemidler som ikke lenger er nødvendige, er andre velkjente problemer. Misforståelser mellom lege, pleiepersonell, apotek og pasient kan føre til at feil legemiddel blir utlevert, eller at det ikke blir brukt på riktig måte. Pasientene kan også glemme å ta legemidler, misforstå bruksanvisning eller velge å bruke legemidlene på annen måte enn anbefalt.
Den enkelte pasients legemiddelbruk blir stadig mer komplisert. Bakgrunnen for dette er først og fremst at hver enkelt lidelse behandles med legemidler som rettes mot ulike årsaksforhold og symptomer. Pasienter som har flere sykdommer, får ofte mange legemidler å forholde seg til. Legemiddelforbruket, og dermed faren for uriktig legemiddelbruk, øker med pasientenes alder. Med den ventede økningen av antall eldre i befolkningen vil dagens utfordringer knyttet til legemiddelbruk øke i omfang i de nærmeste årene. Pasientens etterlevelse er dårligst ved forebyggende langtidsbehandling av sykdommer uten særlige symptomer, for eksempel høyt blodtrykk. Så mange som halvparten av legemiddeldosene brukes feil. Ved akutt sykdom er etterlevelsen ofte bedre.
Undersøkelser fra Norge og Sverige indikerer at så mye som 5–10 prosent av alle sykehusinnleggelser på indremedisinske avdelinger kan tilbakeføres til feilaktig legemiddelbruk. For den eldre delen av befolkningen er forekomsten av legemiddelrelaterte innleggelser trolig enda høyere.
Studier av hendelsesforløpet forut for legemiddelskader i helsetjenesten viser at de ofte kan forklares med systemproblemer som ufullstendig opplæring, manglende rutiner og uklar ansvarsdeling eller informasjonsoverføring. For hver skade kan det ifølge Statens helsetilsyn forekomme fem nesten-skader, og før disse kan det ha skjedd om lag hundre feil. Ifølge Statens helsetilsyn var det i 2003 registrert 389 tilfeller av uønskede hendelser knyttet til legemiddelhåndtering ved sykehus. Av disse gjaldt 56 hendelser betydelig skade og 11 henvendelser unaturlig dødsfall. Bak disse registreringene ligger det trolig store mørketall. I en norsk undersøkelse gjennomført i perioden 1993–1995 ble det funnet 9,1 legemiddelrelaterte dødsfall per 1000 innleggelser ved en indremedisinsk avdeling. Halvparten av dødsfallene hadde sammenheng med uheldig legemiddelbruk. Det er viktig å merke seg at studien ikke skiller mellom feilbruk i sykehuset og feilbruk som ligger utenfor sykehusets kontroll. Tallene må ses på bakgrunn av det store antall pasienter som behandles (over 700 000 innleggelser på sykehus hvert år), og de kompliserte helseproblemene som mange pasienter på indremedisinske avdelinger lider av.
Det er først og fremst personer som bruker mange legemidler og personer med nedsatt evne til å ivareta egne behov, som har behov for særlig oppfølging. Disse er ofte eldre mennesker. En undersøkelse foretatt av Norges Apotekerforening i 2002 viste at mellom to og tre prosent av apotekkundene bruker ti eller flere legemidler samtidig. Disse pasientene hadde i gjennomsnitt fått legemidlene forskrevet av tre ulike leger. Undersøkelser viser at både lege, pasient og apotek ofte mangler oversikt over hvilke legemidler den enkelte pasient har fått ordinert og faktisk bruker. Opplysningene om legemidlene befinner seg i ulike pasientjournaler og er ikke samlet på ett sted.
De mest utsatte pasientene bor ofte i sykehjem, omsorgsbolig eller får hjemmesykepleie. Om lag 150 000 personer mottar hjemmesykepleie eller sykehjemstjenester. Statens helsetilsyn har i sine tilsynserfaringer funnet at «kommunene sliter med å sikre prosedyrer for utdeling av medikamenter i tråd med gjeldende krav». Videre er kontinuitet i legetjenestene et problem flere steder, og i noen kommuner meldes det om rekrutteringsproblemer. Et ekspertpanel gikk gjennom diagnoser og medisinering til sykehjemsbeboere i Bergen. Det ble funnet problemer ved medisineringen hos tre av fire personer i utvalget. Det ble observert store variasjoner mellom de ulike sykehjemmene. En rapport fra Socialstyrelsen i Sverige (2004) konkluderer med at feil i legemiddelhåndtering og -anvendelse er blant de fem største årsakene til sviktende pasientsikkerhet. Funnene i disse undersøkelsene tilsier at det er betydelig forbedringspotensial for medisinering i sykehjem. Nøkkelpersoner i den kommunale helsetjenesten må bidra med nødvendig oppfølging for å fremme riktig bruk, men også pasientene må ta ansvar, dersom de er i stand til dette.
Det er viktig å ha rutiner som sikrer at legemiddelbruken videreføres på riktig måte ved bytte av omsorgsnivå i helsetjenesten. Flere undersøkelser viser at mange legemiddelrelaterte problemer oppstår ved bytte av omsorgsnivå. Det er vist uoverensstemmelse mellom medisinkortet i hjemmet og hos fastlegen blant 50–90 prosent av pasientene i hjemmesykepleien. I gjennomsnitt er 25 prosent flere legemidler oppført i medisinkortet hjemme. Dette kan føre til feilmedisinering, og det er en betydelig helserisiko forbundet med slike uoverensstemmelser.
For pasientene er konsekvensen av feilaktig legemiddelbruk manglende effekt, bivirkninger, dårligere mestring av sykdom, redusert livskvalitet og økt dødelighet. Konsekvenser for samfunnet er dårlig ressursutnyttelse grunnet flere sykehusinnleggelser, unødvendig behandling og økt sykefravær. I Sverige fremla nylig Apoteket AB og Vårdforbundet beregninger som anslår at kostnadene knyttet til feilaktig og ineffektiv bruk av legemidler koster det svenske samfunnet opp mot 10 milliarder svenske kroner hvert år. Det er ikke holdepunkter for å hevde at problemet er mindre i Norge enn i Sverige, noe som skulle tilsi kostnader opp mot 5 milliarder kroner. Statens legemiddelverk har estimert at direkte kostnader i forbindelse med sykehusinnleggelser på grunn av legemiddelbivirkninger årlig kan være i størrelsesorden 300 – 400 millioner kroner. I tillegg kommer en rekke indirekte kostnader som sykemeldinger etc.
På denne bakgrunn ser departementet behov for tiltak som bidrar til å sikre at pasientene følger den foreskrevne legemiddelbehandlingen, og som styrker helsetjenestens oppfølging av legemiddelbruk.
4.2 Virkemidler for helsepersonells oppfølging av pasientene
4.2.1 Handlingsplan, regelverk og tilsyn
Det er av stor betydning at pasientene i sykehus, sykehjem og i hjemmetjenesten får hjelp til å ta riktig legemiddel til riktig tid og med tilstrekkelig veiledning. Effektiv og sikker legemiddelhåndtering i disse virksomhetene forutsetter tydelig regelverk, faglig kompetent helsepersonell samt gode rutiner for klargjøring, utdeling og oppfølging. Sosial- og helsedirektoratet har ansvar for myndighetenes arbeid med å bedre og kvalitetssikre klargjøring, utlevering og bruk av legemidler i alle ledd av helsetjenesten. Departementet vil gi Sosial- og helsedirektoratet i oppdrag å utarbeide en handlingsplan for å fremme sikrere legemiddelbruk hos utvalgte pasientgrupper i befolkningen, med fokus på primærhelsetjenesten. Direktoratet må vurdere hvilke virkemidler som er egnet til å forhindre feilmedisinering og bedre pasientenes etterlevelse av legens forskrivning. Planen må gjennomføres i samarbeid med berørte etater, helseforetak, kommunehelsetjeneste og pasientorganisasjoner.
Sosial- og helsedirektoratet er i ferd med å revidere forskriftsverket for legemiddelforsyningen i sykehus og i kommunehelsetjenesten. Forskriftene regulerer blant annet ansvarsforhold, tilsyn, oppbevaring og utdeling av legemidler. Regelverk for legemiddelbruk utenfor helsetjenesten, blant annet i fengselstjenesten, skal også utredes. De ulike fagorganisasjonene for helsepersonell er involvert i arbeidet. Direktoratet skal utforme retningslinjer for bruk av legemidler i barnehager og skoler.
Årsakene til at mange pasienter ikke etterlever legens forskrivning som forutsatt, varierer mellom de ulike pasientgruppene. Pasienter med langvarig sykdom eller omfattende legemiddelbruk vil ha andre behov enn pasienter med akutt sykdom. De vil også ha mer erfaring og kunnskap om sykdommen og legemiddelbehandlingen. Derfor vil også effektive metoder for å forbedre den faktiske legemiddelbruken kunne være forskjellige. Danske myndigheter har besluttet å avsette 10 millioner DK i perioden 2005 til 2008 til studier på bestemte pasientgrupper. Det vil trolig være mulig for norske myndigheter å bidra i et slikt arbeid, ta del i danske erfaringer og relatere disse til norske forhold. Departementet vil gi Sosial- og helsedirektoratet i oppdrag å undersøke hvilke forhold som fører til manglende etterlevelse av legens forskrivning hos pasienter med langvarig eller omfattende legemiddelbruk. Eksempler på sårbare grupper er psykisk utviklingshemmede, sykehjemspasienter og pasienter med flere kroniske sykdommer . Internasjonale erfaringer bør innhentes, og samarbeid med pasientorganisasjoner er en forutsetning. Undersøkelsen skal benyttes i direktoratets arbeid med å utforme tiltak som bidrar til riktigere legemiddelbruk.
Statens helsetilsyn skal ha oversikt over befolkningens helsetilstand og behov for tjenester, følge med på hvordan helsetjenesten og helsepersonell utøver sin virksomhet og gripe inn dersom tjenestene utøves i strid med helselovgivningen. Kravet om faglig forsvarlighet innebærer at innholdet i tjenestene skal være i samsvar med en minstestandard. Det ligger videre i forsvarlighetskravet og i kravet om internkontroll at ledere i virksomhetene må etablere system som i størst mulig grad forhindrer at det skjer svikt. Legemiddelforsyning og -håndtering i helsetjenesten har tradisjonelt vært et område som har egnet seg for systemtilsyn fra tilsynsmyndigheten. Forhold knyttet til kvaliteten i legemiddelanvendelse og -bruk kan også egne seg for systemtilsyn, særlig dersom det foreligger klare og oppdaterte nasjonale faglige retningslinjer for hva som er god praksis. Gjennom tilsyn med tjenestene og rådgivning kan tilsynsmyndigheten bidra til å skape forutsigbarhet om gjeldende faglige krav og derved bidra til å øke pasientsikkerheten på legemiddelområdet.
Departementet vil gi Statens helsetilsyn i oppdrag å vurdere om det er grunnlag for økt tilsynsaktivitet med håndtering og anvendelse av legemidler i helsetjenesten.
4.2.2 Systematisert informasjon om håndtering og bruk av legemidler
Det er et ledelsesansvar å etablere gode rutiner for informasjonsutveksling og riktig legemiddelutdeling til pasienter som mottar helsetjenester. Dette gjelder blant annet på sykehus, i sykehjem og ved hjemmesykepleie. I mange tilfeller mangler det kunnskap om hvordan håndteringen av legemidler kan innrettes på en sikker og samtidig effektiv måte. Det er i dag mange lokale initiativ og prosjekter, men liten spredning av erfaringene.
På denne bakgrunn må noen kunne informere og gi råd til helsetjenesten om hvordan klargjøring, utlevering og bruk av legemidler kan forbedres. Departementet vil gi Sosial- og helsedirektoratet i oppdrag å gi systematisert informasjon til kommuner og helsepersonell som kan fremme riktigere legemiddelbruk. Erfaringer fra allerede gjennomførte tiltak må formidles til helsepersonell, sykehus og kommuner slik at suksesskriterier, pasientens nytte og effektivitetsgevinster fremkommer tydelig. Direktoratet skal informere om kvalitetssikringsrutiner spesielt utformet for klargjøring og utlevering av legemidler.
En kvalitetshåndbok for legemiddelhåndtering i kommunehelsetjenesten utarbeidet av fylkesmannen i Sør-Trøndelag kan være et eksempel til etterfølgelse. Her får helsepersonellet grundig innføring i regelverket, ansvarsforhold, organisering og rutiner samt vedlagte skjema til bruk i arbeidet. Denne verktøysamlingen for sykehjem og åpen omsorg er distribuert til alle kommunene i fylket og er tilgjengelig på nettstedet www.godhjelp.no . Tilsynsfarmasøyter kan være en informasjonskanal fra myndighetene til helsetjenesten på lokalt plan. Disse underviser helsepersonell i sykehus og i kommunehelsetjenesten om legemidler og deltar i utviklingen av rutiner for istandgjøring og utdeling av legemidler.
4.2.3 Kvalitetsarbeid i pleie- og omsorgssektoren
Legemiddelhåndteringen fra lege til pasient kan være spesielt sårbar for misforståelser og feil, fordi den involverer flere yrkesgrupper og prosessledd, se figur 4.1. Det er nødvendig at det utvikles kvalitetssikringsverktøy som er tilpasset denne virkeligheten. Kommunene er pålagt å føre internkontroll for å sikre at tjenestene er i samsvar med krav i lov og forskrifter. Råd om hvordan dette kan gjøres i praksis er samlet i den nasjonale strategien for kvalitetsforbedring «… og bedre skal det bli!» og i internkontroll-veilederen «Hvordan holde orden i eget hus». Sosial- og helsedirektoratet vil informere kommuner og spesialisthelsetjenesten om erfaringer fra gjennomførte kvalitetssikringsprosjekter. Tilsynsfarmasøyter og andre kvalitetsrådgivere tilrettelegger for forbedringsarbeid i sine kommuner.
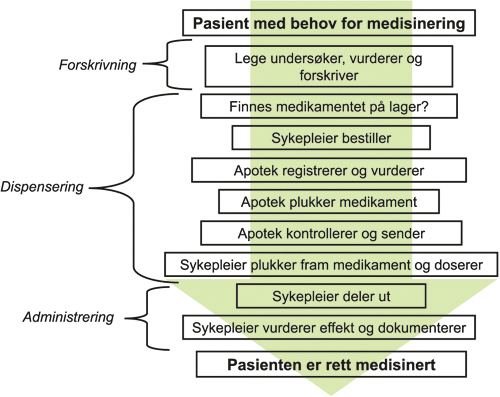
Figur 4.1 Legemiddelhåndtering i pleie- og omsorgstjenester
Kilde: Statens helsetilsyns rapport 11/2002: Sikrere legemiddelhåndtering i pleie- og omsorgstjenester
Regjeringen og Kommunenes Sentralforbund (KS) har en gjensidig avtale om kvalitetsutvikling i pleie- og omsorgstjenesten i perioden 2003–2006. KS har forpliktet seg til å stimulere kommunene til å etablere kvalitetssystem for pleie- og omsorgstjenestene som sikrer god internkontroll. KS vil hjelpe kommunene med å etablere gode opplæringstilbud og formidler verktøy og gode organisasjonsformer som kan styrke kommunenes kompetanse som arbeidsgiver. Partene har også forpliktet seg til å utvikle nasjonale kvalitetsindikatorer og system for å måle kvalitet i pleie- og omsorgstjenesten. I samarbeid med Sosial- og helsedirektoratet gjennomfører KS satsingen «Flink med folk», et fireårig ledelses- og kvalitetsutviklingsprosjekt i den kommunale helse- og sosialtjenesten. Om lag halvparten av kommunene vil delta innen 2006. Prosjektet tilfører kommunene ressurser i form av veiledning, kompetanse og tilbud om deltakelse i nettverk. Det skal utvikles moduler som høgskoler kan overta.
4.2.4 Videre- og etterutdanning
Behovet for å styrke helsepersonells kompetanse innen legemiddelkunnskap er fremkommet i flere sammenhenger. Utdanningsinstitusjonene må selv vurdere behov for tilpasning av grunnstudiene til nye behov, men kan legge vekt på synspunkter fra helsemyndighetene og de helsepolitiske satsningsområdene. Departementet vil sørge for at universitetene og høyskolene blir oppfordret til å gjennomgå utdanningene med sikte på en opplæring som fremmer riktig legemiddelbruk.
Den enkelte arbeidsgiver står sentralt når det gjelder nødvendig etter- og videreutdanning etter endt grunnutdanning. Etter kommunehelsetjenesteloven og spesialisthelsetjenesteloven skal arbeidsgiver sørge for at helsepersonell gis slik etter- og videreutdanning som er nødvendig for å kunne yte forsvarlige tjenester. Videre har helsepersonell selv et ansvar for å holde seg oppdatert på sitt fagområde, jf. helsepersonelloven § 4. Dette vil særlig være aktuelt for helsepersonell som er privatpraktiserende utøvere. Sosial- og helsedirektoratet vil ta stilling til konkrete opplæringstiltak ved utforming av handlingsplanen for riktig legemiddelbruk. Deler av den informasjonen om blant annet klargjøring og utlevering av legemidler, som direktoratet skal utarbeide og formidle til helsepersonell, kan for eksempel utformes med tanke på opplæring og selvstudium. Sosial- og helsedirektoratet skal videre vurdere behov for forbedringer innen videreutdanningen av helsepersonell.
Flere opplæringsinitiativ tas også av helsepersonellets egne profesjonsorganisasjoner. Ett eksempel er Fagforbundets omfattende kompendium om legemiddellære rettet mot hjelpepleiere og andre omsorgsarbeidere. Sosial- og helsedirektoratet skal styrke slike initiativ ved blant annet å fremheve gode eksempler og opprette kontaktpunkter mellom ulike organisasjoner for drøfting av felles problemstillinger. Direktoratet skal også gi informasjon om regelverk og retningslinjer, samt informere om de erfaringene som gjøres i de ulike delene av helsetjenesten.
4.2.5 Styrke legens bevissthet om oppfølging
I hovedsak er det legene som forskriver pasientenes legemidler og dermed har hovedansvaret for at behandlingen er medisinsk forsvarlig. Legen har derfor også et særlig ansvar for å forsikre seg om at pasienten forstår hvordan legemidlene skal brukes. Det kan være behov for å styrke legens bevissthet om denne delen av legegjerningen og oppfordre til en systematisk oppfølging av de mest utsatte pasientgruppene. Legeforeningen har foreslått å bidra med arrangering av kurs og omtale i sitt tidsskrift. Departementet vil gi Sosial- og helsedirektoratet i oppdrag å utforme en informasjonsstrategi som styrker legenes fokus på bedre oppfølging av pasienters legemiddelbruk. Forslag til rutiner kan være eksempel på nyttig informasjon.
Når legemiddelbehandling påbegynnes, kan det oppstå problemer som gjør at pasienten må avbryte eller at behandlingen må endres. Bivirkninger eller manglende effekt kan føre til at pasienten må slutte med behandlingen eller forsøke et annet legemiddel. Et annet problem oppstår når dosen skal økes gradvis. Da kan tilpassede pakninger med flere tablettstyrker være nyttig. For de fleste legemidler finnes det pakninger tilpasset en til to måneders behandling. Det er en forutsetning for mindre kassasjon av legemidler at det finnes slike pakninger og at de brukes i noe større grad enn i dag. Imidlertid vil ikke departementet gjøre bruk av startpakninger obligatorisk, fordi det i noen tilfeller kan føre til unødvendig merforbruk av lege- og apotektjenester. Departementet vil be Sosial- og helsedirektoratet og Statens legemiddelverk om at det i veiledninger om riktig legemiddelbruk gis råd om oppstart av legemiddelbehandling, herunder behov for utprøving og doseopptrapping.
4.2.6 Farmasøyter på sykehusene
I flere europeiske land er det vanlig at farmasøyter involveres fast i sykehuspostenes kliniske hverdag. Kliniske farmasøyter er etablert i behandlingsteamet ved enkelte norske sykehus, blant annet Diakonhjemmets sykehus, Aker, Ullevål, Lovisenberg, Haukeland, Tromsø og Lærdal. Farmasøyt er med på å drøfte terapivalg, dosering og hvordan pasienten kan settes bedre i stand til å følge forskrivningen. Eksempler på fordeler er reduksjon i antall legemiddelrelaterte problemer, bedre lagerstyring, redusert kassering, frigjøring av sykepleiere til omsorgsoppgaver og en styrket pasientopplæring. En forutsetning er bruk av erfarne farmasøyter som har gjennomgått spesialopplæring. Farmasøytisk institutt ved Universitetet i Oslo har siden 1990 gitt farmasøyter spesialistutdanning i sykehusfarmasi. Et eksempel på et prosjekt med farmasøyter på sykehusposter er ny lagerstyring på Rikshospitalet. Foreløpige evalueringer av denne ordningen viser gode resultater, se boks 4.1.
Boks 4.2 Apotekstyrt legemiddellager
Ved norske sykehus foretar legen terapivalg og ordinerer legemidler til pasient. Sykepleier bestiller normalt legemidlene til lager på posten etter rekvisisjon fra legen. Ved Rikshospitalet er det innført apotekstyrt legemiddellager. Dette innebærer at sykehusapoteket overtar ansvaret for at sengepostene har legemidler på lager. I dag kastes legemidler for over 90 millioner kroner årlig fra norske sykehus. Med apotekstyrt legemiddellager blir det mindre legemiddellagre på postene og mindre kassasjon. Et klart definert og ryddig lager bidrar videre til å redusere risikoen for feilmedisinering. Ved den daglige kontakt på avdelingen er farmasøyt tilgjengelig for å svare på spørsmål fra annet helsepersonell.
Det har lenge vært mangel på farmasøyter, men dette kan være i ferd med å endres. Antall nyutdannede farmasøyter er økt de siste årene, og ifølge Norges Apotekerforening vil apotekenes grunnleggende behov kunne være dekket om noen år. Dette åpner blant annet for utvidet bruk av farmasøyter ved norske sykehus. Departementet vil gi Sosial- og helsedirektoratet i oppdrag å oppsummere kunnskap om hvordan deltakelse fra farmasøyt på sykehusets poster bidrar til bedre og mer effektiv behandling av pasientene. Direktoratet skal også anbefale hvordan kunnskapen kan formidles til de regionale helseforetakene.
4.2.7 Gjennomgang av legemiddelbruk med pasienten
Flere legemiddelrelaterte problemer kan trolig reduseres, dersom pasienter med komplisert legemiddelbehandling får veiledning og oppfølgning ut over det de i dag får fra helsepersonell. Et tiltak som kan vise til gode resultater i andre land, er at kvalifisert helsepersonell gjennomgår legemiddelbruken sammen med pasienten. Endringsbehovet vurderes, pasienten informeres om riktig bruk og får svar på eventuelle spørsmål. Dette vil kunne gjennomføres på ulike nivåer i helsetjenesten, som for eksempel hos fastlegen, i sykehjem, i hjemmesykepleien, under sykehusopphold eller på apoteket.
De som foretar en slik utvidet legemiddelsamtale med pasienten, må være trenet i å se pasientens legemiddelbruk i forhold til de sykdommer pasientene lider av. Innsikt i både sykdom og legemiddel er nødvendig for å oppnå de ønskede forbedringer. Derfor egner vurdering av pasientens legemiddelbruk seg for tverrfaglig samarbeid. Valg av medikamentell behandling er legens ansvar, og eventuelle endringer må derfor foretas av pasientens lege. I et norsk prosjekt for gjennomgang av resepter i apotek, «Aksjon interaksjoner», endret fire femdeler av legene sin forskrivning etter å ha blitt informert om uheldige kombinasjoner av legemidler hos pasientene.
Flere norske sykehus har opprettet egne poliklinikker for pasienter med kompliserte sykdommer, slik som hjertesvikt. Hjertesviktpoliklinikker drives av sykepleiere med spesialutdanning i samarbeid med den ansvarlige legespesialist. På en slik poliklinikk får pasienten praktisk informasjon om sykdommen, gjennomgang av legemidlene og kontroll av blodprøver. Sykepleierdrevne hjertesviktpoliklinikker har gitt redusert sykelighet og dødelighet hos pasientene.
Det foreligger dokumentasjon som viser at legemiddelgjennomgang med spesielt utsatte pasientgrupper, kan gi pasientene en bedre helse og være kostnadseffektivt i et helhetsperspektiv. I et forsøk i danske apotek ble investerte ressurser betalt tre ganger tilbake, fordi legemiddelutgiftene sank og færre pasienter måtte oppsøke lege eller legges inn på sykehus. Et samlet årlig innsparingspotensial for det offentlige i Danmark ble estimert til 328 mill DKK. I et prosjekt med systematisk gjennomgang av legemiddelbruk i sykehjem i Skåne i Sverige ble 17 prosent av legemidlene fjernet. Kommunen reduserte i legemiddelutgiftene med 1400 SEK årlig per pasient. Det er behov for kunnskap om hvordan slike tiltak kan gjennomføres i norske kommuner.
Spesialisthelsetjenesten har en lovpålagt plikt til pasientopplæring og et ansvar for at behandlingen med legemidler er god. Helseforetakene må derfor av eget initiativ sørge for nødvendig gjennomgang av pasienters legemiddelbruk, eventuelt samtidig med opplæring om riktig legemiddelbruk. Imidlertid kan Helseforetakene i vurderingen av sitt arbeid ha behov for et grunnlagsmateriale som viser hvordan en slik gjennomgang kan utføres og kostnader forbundet med dette.
Legemiddelutgiftene til pasienter som mottar hjemmesykepleie fra kommunene, dekkes av folketrygden og av pasientenes egenbetaling. Kommunenes pleie- og omsorgstjeneste vil derfor ikke redusere sine legemiddelutgifter ved å tilby disse pasientene en gjennomgang av legemiddelbruk. Behovet for oppfølging av legemiddelbruk kan imidlertid være stort.
Både primærapotek og sykehusapotek ekspederer medisiner til enkeltpasienter, og kommer jevnlig i kontakt med pasientene. Apotek kan derfor være en naturlig arena for oppfølging av legemiddelbruk. Det er usikkert i hvilken grad de apotekansatte har ledig kapasitet, ettersom halvparten av farmasøytene i en undersøkelse foretatt av ECON oppgir at den veiledningen de gir kundene i dag ikke er tilstrekkelig. Legemiddelgjennomgang i apotek kan være et godt tilbud til de pasientene som har et særlig behov for oppfølging, men som er friske nok til å klare seg uten omfattende hjelp fra pleie- og omsorgstjenesten. Et eksempel på dette er oppfølging av astmapasienter i samarbeid med lege, se boks 4.2.
Boks 4.3 Astmapasienters behov for hjelp til legemiddelbruk
Pasienter med astma har behov flere typer legemidler, som inntas med ulike inhalasjonshjelpemidler. Opplæring og systematisk oppfølging er nødvendig for å mestre riktig inhalasjonsteknikk. Det vil være mulig, ut fra den mengde legemidler som pasienter henter ut fra apoteket, å vurdere om det er et over- eller underforbruk i forhold til vanlige terapianbefalinger. I en norsk undersøkelse hvor astmapasienter fikk systematisk oppfølging på apotek, viste det seg at antall sykedager ble redusert. En annen norsk undersøkelse viste at en «astmaskole» drevet av sykepleiere og fysioterapeuter medførte både bedre mestring av sykdommen, riktig legemiddelbruk, bedre livskvalitet og færre innleggelser.
Apotekene har en klar økonomisk interesse av å selge legemidler. Dette kan påvirke rådene til kundene eller skape mistanke om at dette skjer. Forholdet forsterkes av at 63 prosent av ansatte i apotek oppgir at de allerede opplever en konflikt mellom kommersielle og faglige hensyn, se ECON rapport 2004–010 «Evaluering av apotekloven og indeksprissystemet». Erfaring med hvordan gjennomgang av legemiddelbruk i apotek kan innrettes for å sikre åpenhet og tillit er nødvendig. Tiltakets kostnadseffektivitet og avgrensning til bestemte pasientgrupper må også utredes. Departementet ser derfor behov for flere avklaringer på dette området.
Farmasøytenes faktiske kompetanse varierer i stor grad, noe som gjør det nødvendig å fastsette bestemte kompetansekrav for de som skal foreta gjennomgang av pasienters legemiddelbruk. Den nåværende masterutdanningen i farmasi ved universitetet gir, ifølge Farmasøytisk institutt ved Universitetet i Oslo, kompetanse til å ta ansvar for den enkelte pasients legemiddelbruk. Dette omfatter ikke diagnostisering, som er legens ansvar. Instituttet anser imidlertid at verken grunnutdanningen for cand. pharm med eksamen før 1995 eller den nåværende reseptarutdanningen gir tilstrekkelig kompetanse alene. Det vil være nødvendig med kontinuerlig faglig oppdatering, blant annet på grunn av den raske utviklingen i medisinsk forskning, terapiprinsipper og legemidler.
På denne bakgrunn, vil departementet starte pilotprosjekter for gjennomgang av legemiddelbruk:
I sykehus i forbindelse med pasientopplæring
I syke- og aldershjem
For mottakere av hjemmesykepleietjenester
For bestemte pasientgrupper i apotek, i samarbeid med lege
Prosjektene må utformes slik at de, i den grad det er mulig, gir et godt bilde av pasientenes nytte, sannsynlig reduksjon i legemiddelutgifter, utgifter knyttet direkte til tiltaket og andre forhold av betydning for om tiltakene bør videreføres. Prosjektet i apotek forutsetter samarbeid med Legeforeningen og Norges Apotekerforening. Sosial- og helsedirektoratet får ansvar for å gjennomføre pilotprosjektene, evaluerer disse i sammenheng med erfaringene fra utlandet og formidler resultatene til alle landets sykehus, kommuner og apotek. Departementet vil gi de regionale helseforetakene i oppdrag å gi tilbud om gjennomgang av legemiddelbruk til pasienter med spesielt behov ved utskrivning.
På bakgrunn av erfaringene med pilotprosjektene for riktig legemiddelbruk vil departementet vurdere hvordan myndighetenes informasjonstiltak og eventuelle økonomiske støtte bør innrettes.
4.2.8 Multidosepakking av legemidler til særlig utsatte pasienter
Ved utlevering av legemidler til pasienter som behøver hjelp til doseringen av legemidler, særlig mottakere av pleie- og omsorgstjenester, er det normalt at helsepersonell klargjør dosene på forhånd. En utbredt metode er at legemidlene plasseres manuelt i en doseringseske med flere rom merket med dag og klokkeslett. Pasienten tar så de legemidlene som er plassert på de ulike tidspunktene. Legemidlene kan også pakkes maskinelt i doser for 14 dager om gangen. En slik metode kalles multidose. På hver pose er det oppført pasientdata, tablettnavn, styrke, antall og brukstidspunkt.
Multidose muliggjør målrettet innsats mot de som har størst behov, og fjerner i betydelig grad årsakene til uheldig legemiddelbruk. Det er enklere for pasienten å forholde seg til én pakke om gangen, utlevering av legemidler blir sikrere og bruk av generiske legemidler vil bli enklere for pasienten. Dette gir i sin tur færre legebesøk og innleggelser på sykehus. Det at flere pasienter kan klare å bruke legemidlene selv, vil også kunne redusere behovet for hjemmetjenester. For helsetjenesten betyr multidose at omsorgspersonell frigjøres til andre oppgaver. Pasienter med multidose får legemidler for to ukers bruk, i motsetning til ved vanlig reseptutlevering der legemidler utleveres for tre måneder av gangen. Eldre pasienter med mange legemidler endrer ofte legemiddelbruk, og mange legemidler må derfor normalt kastes. Den korte utleveringsperioden ved multidose reduserer derimot pasientenes legemiddellagre og kassering av ubrukte legemidler.
I 2002 var multidose i bruk i 20 kommuner og av 3000 pasienter. Stortinget vedtok i statsbudsjettet for 2003 å innføre et stimuleringstilskudd for delvis dekning av multidosepakking i de kommunale hjemmetjenestene. Tilskuddet var 500 kr årlig per bruker. Det ble satt av 5 millioner kroner, noe som tilsvarer ca. 10 000 brukere. Støtten for 2004 vil trolig beløpe seg til 3,8 mill kr, noe som tilsvarer ca. 8000 brukere. Potensialet for økt bruk av multidose i pleie- og omsorgstjenesten i Norge er stort, med vel 200 000 tjenestemottakere.
I Sverige er det 155 000 brukere av multidose. Det statlige Apoteket AB har dekket utgiftene til pakking, men fra og med 2005 skal staten overta finansieringen. Apoteket AB har beregnet merkostnadene ved multidose sammenlignet med vanlig utlevering til 322 millioner per år, eller ca. 2000 kroner per pasient. Apoteket AB beregnet i 2001 de mulige økonomiske fordelene ved bruk av multidose. I tillegg til mer enn 13 000 færre sykehusinnleggelser som følge av bedre legemiddelbruk, ble det funnet store tidsgevinster og utgiftsreduksjoner for kommunene. Se figur 4.2 hvor gjennomsnittsberegninger fra den svenske rapporten er vist grafisk. Reduserte kostnader ved at enkelte pasienter kan bo lenger i eget hjem er ikke tallfestet.
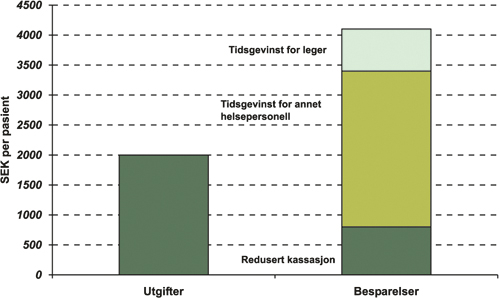
Figur 4.2 Mulige gevinster ved innføring av multidose
Kilde: Tallene er hentet fra «Medicin på kredit och i påse», Riksförsäkringsverket 2001: 6
Institusjoner i kommuner og spesialisthelsetjeneste betaler selv kostnadene med multidose, men nyter samtidig godt av gevinstene ved frigjøring av helsepersonellets tid og redusert kassasjon av legemidler. I tillegg kommer gevinsten med redusert feilbruk. Spart sykepleiertid er ifølge en rapport fra ECON-analyse alene tilstrekkelig grunn til å innføre multidose. Departementet mener derfor at helsetjenesten i større utstrekning bør ta i bruk multidose.
Det er behov for at myndighetene bidrar til å fremme bruk av multidose til pasienter med særlig behov for dette. Departementet vil derfor gi Sosial- og helsedirektoratet i oppdrag å informere kommuner og spesialisthelsetjenesten om multidosepakking av legemidler. Direktoratet må utarbeide kriterier for hvilke pasienter som bør tilbys multidose.
Det er forskriftsfestet at sykehuset eller kommunen betaler legemidler ved innleggelse av pasienter. Legemidler som pasienten har fått dekket gjennom blåreseptordningen kan derfor ikke benyttes ved innleggelse. Dette slår spesielt uheldig ut for multidosepakkede legemidler, fordi legemidlene er pakket for bestemte tidspunkter og må kastes dersom de ikke benyttes til riktig tid. Dette er en sløsing med folketrygdens og pasientenes midler som ikke bør fortsette. Forskriftene kan endres uten at dette endrer stillingen for andre legemidler. Departementet vil fjerne forbudet mot å benytte pasientens multidosepakkede legemidler i sykehus og på sykehjem.
Statens legemiddelverk har i 2004 gjennomført en høring av forskriftsendringer som gjør det mulig for tilvirkere av multidose å benytte bulkpakker med aktuelle legemidler. Formålet er å forenkle multidosepakkingen og senke produksjonskostnadene. Departementet vil foreta de nødvendige forskriftsendringene.
4.2.9 Bedret informasjonsutveksling mellom behandlingsnivåene
Sosial- og helsedirektoratet har i 2004 bevilget midler til seks kommunale «fyrtårn» for elektronisk samarbeid i helsesektoren. «Fyrtårnskommunene» skal følges opp over tre år. Prosjektene skal bidra til bedre kvalitet i helsesektoren ved bruk av elektroniske løsninger, og er en del av den statlige strategien ”2007 – elektronisk samarbeid i helse- og sosialsektoren». Prosjektene vil kunne gi særlig store gevinster for informasjonsutveksling om den enkelte pasients legemiddelbehandling. De kommunale prosjektene er:
Trondheim kommune skal utforme hensiktsmessige metoder og elektroniske løsninger for å minske risikoen for feilmedisinering hos personer som ikke selv kan ta ansvar for sin legemiddelbruk.
Stavanger kommune skal bedre kommunikasjon og informasjonsutveksling mellom pleie- og omsorgstjenestene, sykehuset og fastlegene via Norsk helsenett.
Kongsvinger og Eidskog kommuner skal utvikle metoder og elektroniske løsninger som effektiviserer og forbedrer dagens papirbaserte individuelle plan.
Sandefjord kommune skal øke kvaliteten og effektiviteten i pasientforløpet mellom Sandefjord kommune og Sykehuset i Vestfold/Helse Sør RHF, gjennom samarbeid om utvikling og innføring av elektroniske journal- og fagsystemer.
I Tromsø kommune gjennomføres prosjektet SES@m Tromsø hvor målet er å utvikle en modell for elektronisk samhandling mellom enhetene og nivåene i pleie- og omsorgstjenesten og helsetjenesten forøvrig.
Seks kommuner i Nord-Gudbrandsdalen (Dovre, Lesja, Skjåk, Lom, Vågå, Sel) vil forbedre det interkommunale samarbeidet i regionen. Sentralt i prosjektet er også Distriktsmedisinsk senter på Otta som allerede har tatt i bruk telemedisin.
De fem regionale helseforetakene har samarbeidet om å utarbeide en strategiplan for samhandling og kommunikasjon mellom de ulike nivåene i helsetjenesten. Det pekes på at de fleste oppgaver løses tilfredsstillende gjennom den etablerte arbeidsdelingen mellom nivåene. Samhandlingen bør følgelig primært rettes mot de pasientgrupper som har størst behov for samordning av tjenester. Eksempler på slike grupper er syke eldre, rehabiliteringspasienter, psykisk syke og rusavhengige. Viktige samhandlingstiltak for pasienter med et langsiktig behov for hjelp fra tjenester fra flere tjenestenivåer er eksempelvis utarbeiding av individuell plan. Mange pasienter kan være hjulpet av at spesialisthelsetjenestene oppsøker dem i deres hjem i mobile team, i stedet for at de skal dra til sykehus. Samhandlingen mellom tjenestenivåene vil også bedres gjennom bruk av ny kommunikasjonsteknologi.
Wisløff-utvalget, har nylig lagt frem NOU 2005: 5 «Fra stykkevis til helt» om samhandling mellom helsetjenestenivåene. Utvalgets mandat var å se på rammebetingelsene for samhandling mellom tjenestenivåene, og komme med forslag som kan bedre samhandlingen.
4.2.10 Legemiddelprofil – oversikt over legemiddelbruk
Opplysninger om legemidler som er hentet på apotek, er lagret elektronisk i det enkelte apotek på navngitte enkeltpersoner. Disse opplysningene kan ikke samles for å gi oversikt over utleveringene på flere apotek. I det nasjonale reseptbaserte legemiddelregisteret (Reseptregisteret) finnes alle utleverte legemidler registrert, men det ikke er mulig å finne tilbake til en navngitt pasient. Pasientene kan sorteres etter alder, kjønn og bostedskommune, noe som er egnet for forskningsformål. Legenes elektroniske pasientjournal (EPJ) kan også gi legene mulighet for kvalitetssikring av pasientenes medisinering (se punkt 5.5.1), men da vises bare den enkelte leges forskrivning og ikke hva pasienten faktisk har hentet på apoteket. Det er derfor i dag ikke mulig for pasientene selv eller legene å få en samlet oversikt over den enkelte pasients legemiddelbruk.
Tilgang til en samlet legemiddelprofil, hvor den enkelte pasientens legemiddelbruk er registrert elektronisk, kan gi enkel og oppdatert oversikt over pasientens samlede legemiddelbruk. En slik oversikt reduserer risikoen for feilmedisinering og er et godt utgangspunkt for dialog mellom lege og pasient om behandlingen. Ved skifte av omsorgsnivå, for eksempel ved akutt innleggelse på sykehus, vil det være lettere enn i dag å vite hvilke legemidler pasienten bruker. Denne type informasjon kan være avgjørende for riktig behandling.
I Danmark ble en landsdekkende obligatorisk elektronisk medisinprofil for alle personer som kjøper reseptpliktige legemidler, innført sommeren 2004. Fullt utbygget vil registeret inneholde en oversikt over de legemidler som er blitt solgt eller utlevert til den enkelte pasient også på sykehus, i løpet av de siste 2 år. Innsyn skjer via en passordbeskyttet nettside hvor informasjonen er lettfattelig og oversiktlig presentert. Det er bare pasienten selv, leger og apotekansatte som kan få se opplysningene. Apotekansattes adgang forutsetter samtykke fra pasienten. I Sverige startet Apoteket AB i 2002 et pilotprosjekt på 11 apotek hvor pasientene kan gi sitt samtykke til registrering i apotek. Pasientene bestemmer om legen skal få tilgang til medisinprofilen.
Reseptregisteret og prinsippet om at reseptopplysningene i en nasjonal database skal være pseudonyme ble vedtatt i 2003. Stortinget sluttet seg til dette. Dersom det skal utvikles en obligatorisk elektronisk legemiddelprofil som i Danmark, må imidlertid apotekenes reseptopplysninger samles og registreres på identifiserbare enkeltpersoner. Dette krever lovendring. På denne bakgrunn vil departementet foreløpig ikke foreslå å opprette en nasjonal og obligatorisk medisinprofil for enkeltpasienter.
Et nasjonalt register over legemiddelbruk basert på pasientenes samtykke er imidlertid mulig. Et slikt frivillig register kunne gi et bedre og mer dekkende tilbud enn registre knyttet til det enkelte apotek. Pasientene vil da kunne velge hvilken grad av oppfølging de selv ønsker, og valg av apotek vil ikke spille noen rolle. Imidlertid er det grunn til å avvente en slik utvikling av flere grunner. Utviklingskostnadene vil være store og krever en stor IT-satsing. Nytten av et samtykkebasert register vil samtidig være redusert i forhold til et obligatorisk register som i Danmark. Det er derfor usikkert om kostnadene står i forhold til en eventuell merverdi som kan oppnås med register basert på lokale apotek eller legenes journalsystemer. Det er også grunn til å avvente erfaringene fra Danmark om sikkerhetsløsningene og i hvilken grad legene har nytte av systemet. Departementet vil ta stilling til behovet for et nasjonalt samtykkebasert reseptregister når evalueringene av den obligatoriske registerløsningen i Danmark og meldingens øvrige tiltak for å fremme riktig legemiddelbruk foreligger.
Departementet vil gi Nasjonalt folkehelseinstitutt i oppdrag å utforme krav til og koordinere et pilotprosjekt for medisinprofiler som tar utgangspunkt i reseptopplysninger som allerede er registrert i det enkelte apotek. Legeforeningen, pasientorganisasjonene og Norges Apotekerforening må involveres i pilotprosjektet på en måte som sikrer effektiv formidling av resultatene og at de ulike behovene belyses i tilstrekkelig grad. Apotekenes datasystemer er allerede innrettet på å lage oversikter over kundenes legemiddelbruk og kundene har rett til innsyn i opplysningene. Ved å legge til rette for kommunikasjon mellom apotek, pasient og lege om pasientens reseptopplysninger, vil dagens lokale registre kunne benyttes vesentlig mer effektivt. Ifølge ECON-rapporten benytter så mange som tre av fire kunder bare ett apotek. Erfaringer fra Sverige tyder på at andelen er høyere blant eldre pasienter. Medisinprofiler basert kun på pasientenes faste apotek vil derfor være av stor verdi for de aller fleste eldre og kronisk syke. Utlevering av de registrerte opplysningene krever samtykke fra kunden, noe som innebærer at forsøket kan settes i gang innenfor gjeldende lovgivning.
4.2.11 Innføring av elektronisk resept
Etableringen av Nasjonalt helsenett gir mulighet for sikker utveksling av sensitive helseopplysninger mellom aktørene i helsetjenesten. Mange helseforetak og legekontorer har allerede tatt i bruk løsninger for standardiserte meldinger for henvisning og epikrise.
Helsenettet åpner for å ta i bruk elektroniske resepter, slik at reseptinformasjon kan overføres elektronisk fra forskriver til apotek og andre som behandler informasjonen. I stedet for selv å holde orden på papirresepter vil pasienten kunne få ekspedert legens fornyede resept hvor som helst i landet. Raskere ekspedisjon på apoteket, korrekt forskrivning og færre muligheter for feil vil komme pasienten til gode. Risikoen for forfalskede resepter og feil på grunn av uleselig skrift vil også reduseres. Det kan videre legges inn mekanismer som sikrer at alle obligatoriske felt fylles ut før resepten sendes. Trygdeetaten vil få et bedre grunnlag for å kontrollere forskrivningen på folketrygdens regning.
Utvikling av elektroniske resepter er en del av det større «eResept prosjektet», som også omfatter utvikling av ulike systemer for forskrivningsstøtte. Legen vil lett kunne se anbefalinger for riktig legemiddelbruk, preparatomtaler og refusjonsvilkår ved forskrivning av legemidler. Det er gjennomført et forprosjekt for innføring av elektroniske resepter og forskrivningsstøtte. Ansvaret for gjennomføringsprosjektet er forankret i Sosial- og helsedirektoratet. I forbindelse med behandlingen av St. prp. nr. (2004–2005) vedtok Stortinget å bevilge 40 millioner kroner til oppstart av et slikt prosjekt i 2005.
4.3 Virkemidler som gir pasientene bedre innflytelse
4.3.1 Informasjon til pasientene
Behandlingen vil bli best mulig dersom pasienten vet hvorfor et legemiddel er forskrevet og hvordan det skal brukes. Ved enkelte lidelser, som for eksempel astma, er det avgjørende at instruksjonene følges nøyaktig. Det er derfor positivt at stadig flere pasienter ønsker tilgang til informasjon om legemidler.
Pasientens lege og annet helsepersonell forutsettes å gi den nødvendige informasjonen. Spesialisthelsetjenesten har plikt til å drive pasientopplæring, og undersøkelser viser at et flertall får tilbud om opplæring om legemidler. Apotekene er videre pålagt en plikt til å veilede kundene om riktig legemiddelbruk ved utlevering av legemidler. Det er utarbeidet brosjyrer om enkelte sykdomsområder som er tilgjengelige i apotek. Pasientorganisasjonene er også aktive med informasjon overfor egne medlemmer og allmennheten. Legemiddelfirmaene yter i noen tilfeller støtte til pasientorganisasjonene når det gjelder utarbeidelse av informasjonsmateriell. Direkte markedsføring for reseptbelagte legemidler rettet mot forbrukere er ikke tillatt i Norge eller resten av EØS-området. Industrien spiller imidlertid en aktiv rolle overfor media ved å sørge for publisitet for sine legemidler og har stor innflytelse over den informasjon legene får, og som de formidler videre til pasientene.
I tillegg til den opplæringen som skjer som et ledd i helsepersonellets kontakt med pasientene, har helseforetakene knyttet til seg 29 lærings- og mestringssentra over hele landet. Sentrene skal være en lett tilgjengelig møteplass for pasienter og helsepersonell. Helsepersonell og erfarne brukere samarbeider om å planlegge og gjennomføre informasjonstilbudene. Målet er å bedre kvalitet og resultat ved at informasjonen fra helsepersonell blir bedre forstått, slik at pasienten selv i større grad mestrer sin egen sykdom. Særlig er dette viktig ved kronisk eller langvarig sykdom. Riktig bruk av legemidler har en naturlig plass i pasientopplæringen, men det er likevel bare ett av mange forhold som har betydning for pasientens evne til å mestre sin egen sykdomssituasjon. Sentrene gir pasientene en bedre forståelse av legemidlenes plass i behandlingen og hvilke andre tiltak som kan settes inn.
Med alle godkjente legemidler i Norge følger et pakningsvedlegg som inneholder informasjon som gjør at brukeren skal kunne benytte legemidlet forsvarlig. Pakningsvedlegget er et godt utgangspunkt for samtale mellom pasient og lege. Departementet vil gi Statens legemiddelverk i oppdrag å gjøre alle pakningsvedlegg tilgjengelige for helsepersonell og pasienter via internett og legenes journalsystemer.
Undersøkelser har vist at pakningsvedleggene kan være vanskelig å forstå. I den oppdaterte EU-lovgivningen på legemiddelområdet stilles det krav til lesbarhet av pakningsvedlegg.
Omtalene av likeverdige (generiske) legemidler kan variere både i preparatomtaler og i pakningsvedlegg. Dette kan skape forvirring og usikkerhet hos pasientene, særlig i forbindelse med bytte mellom likeverdige legemidler, og kan føre til nedsatt etterlevelse av behandlingen. Forskjellene skyldes at legemidler godkjennes gjennom ulike prosedyrer og manglende oppdatering av informasjon om eldre legemidler. Departementet vil gi Statens legemiddelverk i oppdrag å oppdatere og harmonisere legemidlenes preparatomtaler og pakningsvedlegg i den grad EØS-regelverket tillater dette.
Bruk av internett er utbredt i Norge, spesielt blant yngre personer, og bruken vil trolig stige mye i årene fremover. Det finnes mye god informasjon, men også informasjon som er villedende og til dels farlig. Mange uavhengige instanser gir informasjon om legemidler, men det eksisterer få systematiske, komplette informasjonskilder på internett. Et kortfattet søk på hjemmesidene til andre lands legemiddelmyndigheter viser at pasientrettet informasjon om legemidler er utbygget. I Danmark er det opprettet et eget nettsted for pasienter som har fått navnet http://www.medicinmedfornuft.dk/ . I Sverige gis informasjon på nettsidene til det statlige Apoteket AB og fra en døgnbemannet informasjonstelefon om legemidler. Slik kvalitetssikret informasjon bidrar til at pasientene får bedre innblikk i sin behandlingssituasjon og kan avlaste helsepersonell. Det kan i dag oppfattes som en mangel at helsepersonell ikke har mulighet til å vise pasienter til et norsk nettsted med lettfattelige svar på generelle og detaljerte spørsmål om de legemidlene de benytter. Dette gjelder også pårørende og forbrukere generelt.
I prosjektet elektronisk Helsebibliotek er det lagt planer for å gi informasjon til pasienter, og legemidler er en naturlig del av dette. Informasjonen om legemidler på Legemiddelverkets hjemmesider og i den elektroniske versjonen av Legemiddelhåndboken er i dag lite tilpasset pasienter. Departementet vil legge til rette for at pasienter med særlig behov for legemiddelbehandling får nødvendig og lettfattelig informasjon om legemidler fra Legemiddelverket og Helsebiblioteket. Ikke alle har tilgang til internett. Derfor må også andre informasjonskanaler som trykksaker og kontakttelefoner vurderes benyttet. Myndighetene må samarbeide med pasientorganisasjonene om utformingen og formidlingen. Departementet vil videre ta initiativ til å utvikle et samarbeid om pasientinformasjon med myndighetene i andre land.
Pasientorganisasjonene kan gi egen informasjon og være med på å kvalitetssikre informasjon fra andre kilder, inkludert det offentlige. Departementet vil gi Statens legemiddelverk i oppdrag å opprette en kontaktflate mot pasientorganisasjonene for å formidle regelmessig informasjon om nye legemidler, effekter, bivirkninger og refusjonsstatus.
4.3.2 Bivirkningsrapportering fra pasienter
I utprøvingsfasen for nye legemidler oppdages de vanligste bivirkningene. Det er imidlertid når legemidlene er tatt i bruk av mange personer i en klinisk hverdag, at langtidsvirkninger og sjeldne virkninger kan bli klarlagt. Det er derfor nødvendig med et system som fanger opp hva som skjer ved bruk av legemidler i praksis. Legemiddelovervåking med bivirkningsrapportering er sentralt for å oppnå dette. Hovedformålet med slik rapportering er å identifisere problemer og etablere en bedre nytte- og risikoprofil for legemidlet. I Norge har leger og tannleger plikt til å rapportere alvorlige bivirkninger. Fra 2005 rapporterer også farmasøyter bivirkninger gjennom en frivillig ordning. Det er så langt ikke etablert et system for at pasienter selv kan rapportere bivirkninger til helsemyndighetene. Erfaring med pasientrapportering i Europa er begrenset. Kun Danmark har en lovregulert ordning for dette, men pilotprosjekter er gjennomført i England og Frankrike. Dessuten foregår det et arbeid i EU for å tilrettelegge for rapportering fra pasienter.
En oversikt over bivirkninger rapportert av pasienter gir innsikt i hva pasientene bekymrer seg for og hvilke oppfatninger de har om legemidler. Dette gir mulighet til å utforme bedre informasjon. Pasientene får også muligheten til å dele sine erfaringer, og som gruppe ta større ansvar for egen helse. Bivirkninger vil kunne oppdages raskere fordi antall rapporter øker betydelig. Det er i dag en stor underrapportering av bivirkninger. Sammen med rapporter fra helsepersonell kan pasientrapporter være en kilde til bedre samlet forståelse av legemidlers effekter og bivirkninger. Pasientrapporter bør holdes atskilt fra helsepersonellrapporter på grunn av forskjeller i dokumentasjonsgrunnlaget. Departementet vil gi Statens legemiddelverk i oppdrag å utrede en ordning for pasientrapportering av legemiddelbivirkninger.
4.4 Riktig bruk av vaksiner og antibiotika
I Norge er det vedtatt et eget «barnevaksinasjonsprogram» som er et tilbud om vaksinering av småbarn og skolebarn mot de vanligste barnesykdommene. Vaksinen beskytter de vaksinerte, men reduserer også forekomsten av sykdommen, slik at de som ikke kan vaksineres får en indirekte beskyttelse. Indirekte fører vaksinering til at behovet for andre legemidler blir mindre. En høy dekningsgrad av vaksine i befolkningen er en forutsetning for at en sykdom skal kunne kontrolleres og eventuelt utryddes. Det er derfor viktig at alle som ikke av medisinske grunner er forhindret, tar imot tilbudet om vaksine. Det er flere eksempler på at alvorlige sykdommer får ny utbredelse hvis vaksineringen trappes ned. Det er forskriftsfestet at eventuelle komplikasjoner etter vaksinasjon, eller mistanke om slike, skal meldes til System for vaksinasjonskontroll (SYSVAK) ved Folkehelseinstituttet.
For å kunne beholde antibiotika som effektive legemidler må utviklingen av resistens motvirkes. Bruk av antibiotika til mennesker i Norge er redusert fra det høyeste målte nivået på 18,3 doser antibiotika per døgn per 1000 innbyggere i 1993 til 16,8 i 2001. Regjeringen har i perioden mellom 2000 og 2004 gjennomført en tiltaksplan for å motvirke antibiotikaresistens. En evalueringsrapport viser at en ytterligere forsterkning av forskning, overvåking og veiledning er nødvendig dersom god beskyttelse mot resistensutvikling skal opprettholdes. Selv om Norge er i en særlig gunstig stilling når det gjelder resistensutviklingen, vil departementet fortsette arbeidet med å forbedre antibiotikabruken.
Boks 4.4 Tiltak
For å styrke oppfølgingen av legemiddelbruk på pasientnivå vil departementet:
Videreføre arbeidet med en handlingsplan for sikrere legemiddelbruk.
Kartlegge hvilke forhold som fører til manglende etterlevelse av legens forskrivning hos pasienter med langvarig eller omfattende legemiddelbruk.
Vurdere om det ut fra risikovurderinger er grunnlag for økt tilsynsaktivitet for håndtering og anvendelse av legemidler i helsetjenesten.
Gi systematisert informasjon til kommuner og helsepersonell som kan fremme riktigere legemiddelbruk.
Utforme en informasjonsstrategi som styrker legenes fokus på bedre oppfølging av pasienters legemiddelbruk.
Arbeide for å gjøre alle pakningsvedlegg tilgjengelige for helsepersonell og pasienter via internett og journalsystemer.
Oppdatere og harmonisere legemidlenes preparatomtaler og pakningsvedlegg.
Legge til rette for at pasienter med særlig behov for legemiddelbehandling får nødvendig og lettfattelig informasjon om legemidler fra Statens legemiddelverk og Helsebiblioteket.
Ta initiativ til å utvikle et samarbeid om pasientinformasjon med myndighetene i andre land.
Opprette en kontaktflate mot pasientorganisasjonene for å formidle regelmessig informasjon om nye legemidler, effekter, bivirkninger og refusjonsstatus.
Oppsummere kunnskap om og formidle informasjon om bruk av farmasøyt på sykehusposter.
Vurdere tiltak for å styrke helsepersonells opplæring om legemidler og håndtering av disse.
Starte pilotprosjekter for gjennomgang av utsatte pasienters legemiddelbruk i sykehus, syke- og aldershjem, hjemmesykepleien og apotek.
Informere kommuner og spesialisthelsetjenesten om mulighetene ved multidosepakking av legemidler.
Fjerne forbudet mot å benytte pasientens multidosepakkede legemidler i sykehus og på sykehjem.
Etablere et pilotprosjekt for å gi oversikt over forbrukernes legemiddelbruk, med utgangspunkt i reseptopplysninger som allerede er registrert i det enkelte apotek.
Utrede en ordning for pasientrapportering av legemiddelbivirkninger.
5 Produsentuavhengig legemiddelinformasjon
5.1 Målsetting
Det er minst to årsaker til at helsepersonell og myndigheter har behov for objektive og troverdige kilder til kunnskap om legemidlenes egenskaper. For det første er slik kunnskap en forutsetning for riktig behandling av pasientene. For det andre bidrar det til riktigere bruk av samfunnets ressurser. Departementet anser at følgende kriterier må være oppfylt for at arbeidet med produsentuavhengig legemiddelinformasjon skal betraktes som tilfredsstillende:
Faglig respektert informasjon
Koordinert fremstilling og formidling
Effektiv formidling som sikrer gjennomslag i klinisk praksis
Forvaltningens vedtak må baseres på produsentuavhengig informasjon der dette eksisterer
5.2 Dagens produsentuavhengige legemiddelinformasjon
Helsepersonell får informasjon om legemidler fra en rekke kilder. Myndighetene og spesielt legemiddelindustrien er sentrale aktører på dette feltet. Mengden av informasjon gjør det til en utfordring for helsepersonellet å holde seg oppdatert.
Legemiddelindustrien bruker årlig mer enn 500 millioner kr på markedsføring til norske leger. Nye legemidler med patentbeskyttelse dominerer industriens markedsføring, mens etablerte og velprøvde legemidler av mindre kommersiell interesse markedsføres i betydelig mindre utstrekning. Den kommersielle interessen gir en risiko for at budskapet ikke alltid er tilstrekkelig nyansert og objektivt. Dette kan gi seg utslag i at det i markedsføringen legges vekt på de nye legemidlenes positive egenskaper, samtidig som det fokuseres på de negative egenskapene til etablerte legemidler. Myndighetenes oppgave er å sørge for at korrekt og god informasjon får positive konsekvenser for riktig legemiddelbruk. Offentlig informasjon skal bidra til å balansere informasjonen fra legemiddelindustrien.
Produsentuavhengig informasjon om riktig legemiddelbruk utformes i dag som hovedregel i den offentlige forvaltningen. Sentrale vurderingstema vil blant annet være i hvilken grad et nytt legemiddel er bedre enn eksisterende terapialternativer, hvilke legemidler som bør være førstevalg og de ulike pasientgruppenes nytte av legemidlene. Disse avveiningene skal først og fremst komme til uttrykk gjennom legemidlenes godkjente bruksområde og legemidlenes refusjonsvilkår, som fastsettes av Statens legemiddelverk. Refusjonssystemet er en viktig kilde til informasjon om hva som anses for å være riktig legemiddelbruk. I tillegg er en rekke offentlige instanser engasjert i arbeidet med annen legemiddelinformasjon.
Statens legemiddelverk informerer om blant annet nye legemidler, bivirkninger, uheldige legemiddelkombinasjoner, refusjonskriterier og gir terapiveiledning. Legemiddelverket utgir meldingsbladet «Nytt om legemidler» og er den største bidragsyteren til utgivelsen av Norsk Legemiddelhåndbok. Sosial- og helsedirektoratet koordinerer arbeidet med utvikling og implementering av faglige retningslinjer for god behandlingspraksis på nasjonalt nivå. Legemidler er ofte et av behandlingsalternativene. Nasjonalt kunnskapssenter for helsetjenesten er faglig uavhengig av helsemyndighetene og bidrar til utvikling av helsetjenester av høy kvalitet gjennom å oppsummere, vurdere og formidle kunnskap. Kunnskapssenteret utarbeider systematiske oversikter over effekten av tiltak innen helsetjenesten, herunder bruk av legemidler. Rikstrygdeverket administrerer refusjonsordningene og distribuerer rettighetsinformasjon om legemidler på internett og i brosjyrer. Nasjonalt folkehelseinstitutt utarbeider all offentlig legemiddelstatistikk, forvalter Reseptregisteret og utgir publikasjonen”Legemiddelforbruket i Norge». De fem regionale legemiddelinformasjonssentra (RELIS) gir helsepersonell tilbud om produsentuavhengig legemiddelinformasjon. Sentrene besvarer spørsmål fra helsepersonell om legemidler og legemiddelbruk og publiserer fast i fagtidsskrifter. Tidligere spørsmål og svar er gjort tilgjengelig i en gratis og søkbar database. Statens legemiddelverk har forvaltningsansvaret for sentrene. Sykehusene har opprettet lokale legemiddelkomiteer som utformer lister over anbefalte legemidler. Komiteene formidler slik produsentuavhengig legemiddelinformasjon.
5.3 Nødvendige endringer
Informasjonen fra industrien bidrar til å øke bevisstheten og kompetansen om de enkelte legemidlene, og er slik en verdifull ressurs i helsepersonellets hverdag. På den annen side kan informasjon preges av ønsket om å selge legemidler, og det er derfor en risiko for at budskapet ikke alltid vil være tilstrekkelig nyansert. På denne bakgrunn har helsepersonell behov for en objektiv og troverdig kilde til kunnskap som kan rette opp eventuelle skjevheter i inntrykket av legemidlenes egenskaper.
Legemiddelindustrien gir klare og sterke anbefalinger for hvordan de mener nye legemidler bør passes inn i eksisterende behandling, koblet med grundig informasjon om legemidlenes positive sider. Overgang til nye patenterte legemidler er ofte et mål med informasjonen. Velprøvde legemidler som har gått av patent, blir derimot i liten grad markedsført, og deres negative sider blir ofte trukket frem for å underbygge overgang til nye legemidler. Lanseringsperioden for et nytt legemiddel er i så måte en viktig fase hvor nye bruksmønstre dannes. Dersom det i disse tilfellene eksisterer meningsforskjeller om hva som er riktig bruk mellom myndigheter og legemiddelindustri, bør myndighetenes informasjon kanaliseres til målgruppene effektivt og i samme tidsperioder som industriens kampanjer.
Sett i forhold til legemiddelindustriens markedsføringsbudsjetter, er ressursene til produsentuavhengig legemiddelinformasjon fra offentlige myndigheter begrensede. Det er da nødvendig at myndighetene bruker effektive formidlingskanaler og at det fokuseres på aktuelle problemstillinger. Myndighetene har ikke i dag et system som kan gi en tilstrekkelig balansert fremstilling av hva som er riktig legemiddelbruk. På utvalgte områder utgis veiledninger om riktig legemiddelbehandling (terapiveiledninger og faglige retningslinjer), men de koordineres i liten grad og de gis sjelden i et legemiddels introduksjonsfase. Refusjonsvilkår er vanskelig tilgjengelig og formidlingen kan bedres. Dessuten eksisterer det i meget begrenset grad uavhengig og kvalitetssikret informasjon med pasientene som målgruppe. Når legenes profesjonsforeninger i tillegg utgir egne anbefalinger, kan det bli enda vanskeligere for legene å ta stilling til informasjonen.
Riksrevisjonen har i sin forvaltningsrevisjon av blåreseptordningen (Rapport 2004:1) påpekt mangler i arbeidet med produsentuavhengig informasjon. Mange aktører og liten samordning svekker informasjonens autoritet. Det påpekes videre at det er mangel på rutiner for oppdatering og avvikling av utdatert informasjon.
Departementet har ikke grunnlag for å hevde at den informasjonen om legemidler som i dag gjøres tilgjengelig fra myndighetene er av dårlig kvalitet, men det er potensial for forbedring på flere områder. Departementet har følgende mål for arbeidet med produsentuavhengig legemiddelinformasjon:
Det offentliges innsats må organiseres slik at koordinering, målretting og effektiv formidling av informasjon sikres. Dette fordrer klar ansvarsfordeling og samarbeid mellom etater.
Uavhengig informasjon skal danne grunnlag for beslutninger hos leger og myndigheter.
Informasjon om nye legemidlers plass i forhold til eksisterende behandling må gis før behandlingsmønstre basert på informasjon fra industrien fastlegges.
Mer effektive formidlingsmetoder tilpasset helsepersonellets hverdag tas i bruk.
Pasientene må gis uavhengig legemiddelinformasjon som kan supplere helsepersonellets opplysningsplikt og balansere industriens markedsføring.
Dokumentasjon av legemidlers effekt og sikkerhet må i større grad gjøres tilgjengelig for utforming av produsentuavhengig informasjon.
Refusjonssystemet må reflektere myndighetenes syn på riktig legemiddelbruk, og informasjon om refusjonsvilkår for det enkelte legemiddel må formidles effektivt.
5.4 Organisering av offentlig legemiddelinformasjon
5.4.1 Organisering av legemiddelinformasjon i våre naboland
I Danmark ble Institut for Rationel Farmakoterapi (IRF) opprettet i 1999 for å sikre befolkningen en mest mulig fornuftig bruk av legemidler både ut fra virkning og økonomiske hensyn. Målet er å bruke samfunnets ressurser effektivt ved å fremme gode forskrivningsvaner. IRF har i dag 10 ansatte som utgir tidsskriftet «Rationell farmakoterapi», oppdaterer omfattende hjemmesider, gir anmeldelser av nye legemidler, underviser og utarbeider lister over anbefalte legemidler. Informasjonen følges opp av offentlig ansatte legemiddelkonsulenter i fylkene. IRF rapporterer til Lægemiddelstyrelsen, men er organisert med et eget styre for å bevare en faglig uavhengighet fra myndighetene. Instituttet fremhever denne uavhengigheten som en forutsetning for at det er mulig å påvirke helsepersonell og pasienter til riktigere bruk av legemidler.
I Sverige er Läkemedelsverket den viktigste leverandør av produsentuavhengig informasjon om riktig bruk av legemidler. Det er 10 ansatte som utarbeider terapianbefalinger, anmelder nye legemidler, avholder kurs og formidler nyheter om legemidler. Informasjon gis i Läkemedelsverkets tidsskrift og på nettsider som er beregnet for helsepersonell og pasienter. De fylkesvise legemiddelkomiteene sørger for å videreformidle anbefalinger som gis av Läkemedelsverket. Läkemedelsföremånsnemnden informerer om refusjon av legemidler.
Finland har et senter, Development Centre for (Rational) Pharmacotherapy, som har som formål å fremme riktig bruk av legemidler. Senteret samler og utleverer informasjon for å fremme riktig bruk av medisiner og arbeider for at dette benyttes i klinisk praksis. Målgruppen er leger i primærhelsetjenesten.
5.4.2 Tre offentlige informasjonskilder
Inntrykket av et legemiddels egenskaper kan variere, alt ettersom det er de positive eller negative egenskapene som vektlegges. Legemiddelindustrien vil normalt ha interesse av å fremstille legemidlenes egenskaper mest mulig positivt innenfor rammene av det som er faglig forsvarlig. Myndighetenes oppgave vil være å balansere en slik fremstilling ved å gi nøktern informasjon om legemidlenes egenskaper og anbefalinger om når de ulike legemidlene bør velges.
Det er av stor betydning at leger og pasienter har et balansert bilde av legemidlenes egenskaper når behandlingsvalgene tas. Ettersom vektleggingen av legemidlenes ulike egenskaper kan variere for de ulike pasientene, vil legene ønske å vurdere et legemiddels sterke og svake sider i forhold til pasientens konkrete behandlingssituasjon. Dette krever detaljert innsikt i et legemiddels effekt, bivirkninger og begrensninger.
Detaljert og balansert informasjon om de ulike legemidlenes egenskaper bør ikke gis av de myndighetsorganene som er involvert i utvikling av terapianbefalinger eller beslutninger om refusjon. Bakgrunnen er at myndigheter, på samme måte som legemiddelindustrien kan bli beskyldt for å vektlegge økonomiske aspekter slik at informasjonen ikke fremstår som balansert.
I tillegg til slike balanserte og detaljerte opplysninger om det enkelte legemiddel, har legen behov for informasjon om de rammer og råd som myndighetene gir for riktig legemiddelbruk. Da er det myndighetenes vurderinger og beslutninger som er avgjørende, og ikke detajerte opplysninger om legemidlet. Terapianbefalinger er eksempler på råd som kan forenkle legens vurdering, mens vedtak om hvilke legemidler som refunderes og på hvilke vilkår, er absolutte rammer som får betydning for pasientens egenbetaling. Myndighetenes beslutningsgrunnlag for terapianbefalinger og refusjonsvedtak må være balansert for at prioriteringsavgjørelser om legemidler skal bli riktige og bli møtt med forståelse.
Alle med interesser i legemiddelpolitikken har som felles mål å oppnå best mulig helse for befolkningen. Ettersom aktørene har ulike roller, vil det imidlertid være ulike oppfatninger av hva «best mulig» innebærer. Det som oppfattes som best for den enkelte pasient, og det som vurderes som best for alle pasientene som gruppe eller samfunnet som helhet, er ikke alltid det samme. Legemiddelindustrien og pasientene er interessert i at den legemiddelbehandlingen som til enhver tid fremstår som mest effektiv skal kunne tas i bruk, uavhengig av kostnad. Myndighetene, som skal dekke størstedelen av kostnadene, må ha et annet perspektiv. Kostnadene ved mulig behandling overstiger i større og større grad tilgjengelige ressurser. Det er derfor myndighetenes oppgave å balansere behovene og prioritere innenfor de tilgjengelige ressursene, slik at målet om «best mulig» helse kan oppnås for samfunnet sett under ett.
Et beslutningsgrunnlag som skal kunne fremstå som balansert og troverdig for alle parter, må derfor utarbeides av et faglig miljø som oppfattes som både industri- og myndighetsuavhengig, og som nyter faglig respekt. Et uavhengig faglig miljø vil gjennom systematiske oversikter, metodevurderinger, metodevarslinger og helseøkonomiske betraktninger kunne fremskaffe et kunnskapsgrunnlag som myndighetene benytter som grunnlag for sine prioriteringsbeslutninger. Samtidig vil dette være uavhengig informasjon som kan tilbys leger og pasienter.
Det er således behov for tre ulike offentlige informasjonskilder:
Uavhengig faglig legemiddelinformasjon
Myndighetenes informasjon om godkjente legemidler, bivirkninger og refusjonsstatus
Myndighetenes terapianbefalinger, inklusive legemiddelbruk
I dag godkjenner Statens legemiddelverk legemidler, overvåker bivirkninger, fatter refusjonsvedtak, informerer om riktig forskrivning for nye legemidler og setter vilkår for hvilke legemidler folketrygden refunderer. Sosial- og helsedirektoratet utarbeider nasjonale faglige retningslinjer som inkluderer anbefalinger om legemiddelbruk på utvalgte sykdomsområder. Faglig uavhengig legemiddelinformasjon er i liten grad utbygget, og har ikke blitt identifisert som et satsningsområde tidligere.
5.4.3 En tredelt organisering
Det offentlige informasjonsarbeidet bør organiseres slik at det legges til rette for informasjon tilpasset både myndigheter, leger og pasienter. Anbefalinger fra myndighetene om faglig og økonomisk riktig bruk av legemidler er nødvendig for å velge riktig mellom legemidler og andre alternativer. Klare, oppdaterte refusjonsvedtak og veiledning om riktig legemiddelbruk må effektivt formidles. Departementet ønsker å klargjøre ansvarsfordelingen for offentlig legemiddelinformasjon, og legger til grunn at det er behov for informasjon både fra myndighetene og fra et uavhengig fagmiljø. Organiseringen av informasjonsarbeidet skal hovedsakelig hvile på tre ben: Nasjonalt kunnskapssenter for helsetjenesten, Statens legemiddelverk og Sosial- og helsedirektoratet. Dette gir en plattform for tiltak som kan styrke offentlig legemiddelinformasjon.
Nasjonalt kunnskapssenter for helsetjenesten er organisert for å tilfredsstille kravene til faglig uavhengighet fra så vel næringsinteresser som myndigheter. Kunnskapssenteret tildeles derfor rollen som faglig uavhengig miljø for informasjon om legemidler, basert på kunnskapsoppsummeringer på legemiddelområdet. Senteret skal levere oppsummeringer av kunnskap om effekt og kost-nytte som grunnlag for, eller supplement til, de prosesser som de andre myndighetsorganene har ansvar for. Særlig er dette aktuelt ved løpende vurderinger av legemidlers refusjonsstatus og utvikling av anbefalinger om legemiddlebruk. For å skape legitimitet for Kunnskapssenteret og sikre kvalitet på legemiddelinformasjonen er det viktig med en universitets- og forskningstilknytning. Det betyr at senteret må ha tett kontakt med universiteter og de ledende kliniske miljøer. Kunnskapssenteret skal bistå Legemiddelverket og Sosial- og helsedirektoratet med å utvikle effektive metoder for å formidle myndighetsinformasjon.
Statens legemiddelverk skal utforme og kontinuerlig formidle myndighetenes informasjon og anbefalinger om faglig riktig bruk av legemidler. Legemiddelverket skal videre informere om hva som er økonomisk riktig bruk ut fra myndighetenes prioriteringsbeslutninger. Informasjonen skal derfor inkludere opplysninger om legemidlenes effekt, bivirkninger og refusjonsstatus. En slik myndighetsoppgave er tett knyttet til etatens arbeid med markedsføringstillatelser, legemiddelovervåking og saksbehandling i refusjonssaker. Legemiddelverket må særlig styrke arbeidet med løpende oppdatering av legemidlenes refusjonsstatus og informasjon om disse, samt veiledning om bruk av nye legemidler for tidlig å fremme et riktig behandlingsmønster.
Utvikling av nasjonale faglige retningslinjer for behandlingen på sykdomsområder skjer i Sosial- og helsedirektoratet. Legemidler er bare ett av flere terapialternativer som skal dekkes av retningslinjene. Kunnskapssenteret skal bidra med oppsummering av kunnskap om ulike terapialternativer. Legemiddelverket skal bidra med informasjon blant annet om legemidlers effekt, bivirkninger samt regulatoriske og økonomiske aspekter. Statens legemiddelverk vil også på egen hånd informere om myndighetens syn på riktig bruk av nye legemidler. Når faglige retningslinjer med utgangspunkt i bestemte sykdomsområder foreligger, skal Legemiddelverket bygge på disse og videreføre informasjonsarbeidet om de tilgjengelige legemidlene. Dersom det skjer endringer av et legemiddels anbefalte bruk, må det vurderes om også retningslinjene bør endres. Det er viktig at det ikke er vesentlige motsetninger mellom myndighetenes anbefalinger om legemiddelbruk eller mellom anbefalingene og refusjonssystemets faglige vilkår. Et tett samarbeid er derfor påkrevet.
De fem regionale legemiddelinformasjonssentra (RELIS) er organisert under de regionale helseforetakene, men finansiert gjennom Legemiddelverket. Det er trolig et potensial for effektivisering gjennom bedre koordinering av sentrenes arbeid. Departementet vil knytte sentrene tydeligere til Statens legemiddelverk for å sikre målstyring, effektivisering og samordning. Dette skal ikke få betydning for den geografiske lokaliseringen. RELIS skal være regionale baser for Legemiddelverkets informasjon om legemidler i tillegg til å opprettholde dagens oppgaver i forbindelse med bivirkningsrapportering og besvarelse av spørsmål. Ved en tydeligere organisering under Legemiddelverket vil RELIS kunne få tilgang til legemiddeldokumentasjon som er tilsendt myndighetene. RELIS kan også formidle legemiddelrelatert informasjon fra Kunnskapssenteret og Sosial- og helsedirektoratet.
Rikstrygdeverket beholder dagens oppgaver knyttet til refusjonsoppgjør, kontroll av forskrivning og informasjon i forbindelse med dette.
Statens legemiddelverk, Sosial- og helsedirektoratet, Rikstrygdeverket og Kunnskapssenteret skal opprette et fast kontaktpunkt for koordinering og samarbeid om myndighetsinformasjon på legemiddelområdet. Etatene skal utarbeide en samlet strategi og legge årlige planer i fellesskap. Departementet vil sørge for at samarbeidet blir evaluert. Se figur 5.1 for en illustrasjon av informasjonsbehovene og de berørte etatene.
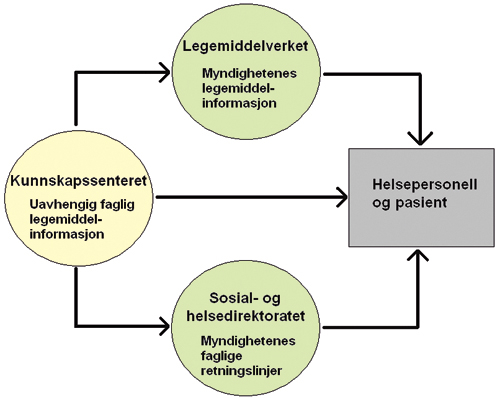
Figur 5.1 Informasjon om legemidler og ansvarsfordeling
5.5 Virkemidler for formidling av informasjon
5.5.1 Tilbakemelding på egen forskrivning
Det kan være vanskelig for den enkelte lege å få et overblikk over eget forskrivningsmønster. Forskning viser imidlertid at gruppebasert etterutdanning av allmennpraktikere, med utgangspunkt i egen forskrivningsprofil og aktuelle faglige retningslinjer, kan gi en effektiv kvalitetsforbedring. I Danmark og Finland satses det på slik tilbakemelding.
I Danmark har amtene i mange år benyttet informasjon fra den detaljerte reseptstatistikken til kvalitetsutviklingsarbeid på legemiddelområdet i samarbeid med praktiserende leger. De fleste amtene har ansatt leger og farmasøyter som «akademiske legemiddelkonsulenter». Disse gir tilbakemelding på forskrivningen til legene både enkeltvis og i grupper. Legene kan hente ut egne forskrivningsdata via internett. Institut for Rationel Farmakoterapi bruker legenes forskrivningsprofil som utgangspunkt for kollegabasert etterutdanning. Roskilde Amt inngikk i 2002 en samarbeidsavtale med leger om forskrivningspraksis. Legen skal velge det billigste legemidlet innenfor fem legemiddelgrupper: Legemidler mot reumatiske lidelser, magesår, depresjon, høyt blodtrykk og høyt kolesterol. Innenfor hvert område er det sammen med legeforeningene gitt konkrete anbefalinger for hvilket legemiddel som skal brukes. Hver tredje måned mottar legene elektroniske rapporter om doser og refunderte utgifter som viser hvordan den enkelte leges forskrivning er i forhold til gjennomsnittsforskrivningen. Legen kan også se hvor mye ressurser som kan frigjøres, hvis det billigste legemiddel alltid hadde blitt valgt.
I Finland har helsemyndigheter og legene siden 1998 samarbeidet om et utdanningsprogram for riktig legemiddelforskrivning rettet mot praktiserende leger (ROHTO-programmet). Målet har vært å øke legers bevissthet rundt egen forskrivningspraksis, evaluere den og ved behov foreta endringer. På lokalt nivå har både leger, farmasøyter og sykepleiere deltatt i ulike etterutdanningstiltak og terapiverksteder. Opplysninger fra det nasjonale reseptregisteret i Finland har blitt brukt i tilbakemelding til forskrivere. Ifølge allmennpraktikerne har analyser og diskusjoner av forskrivningsmønstre tilført legene ny innsikt og stimulert til kritisk tenking ved forskrivning av legemidler. I 2002 besluttet finske myndigheter å bevilge 1,3 millioner euro årlig i perioden 2003–2007 til å videreføre ROHTO-programmet.
Det norske reseptbaserte legemiddelregisteret (Reseptregisteret) ble opprettet 1. januar 2004 og inneholder detaljerte opplysninger om legemidler som er levert ut fra norske apotek. Opplysningene kan brukes til å belyse forskrivningsmønstre på lokalt, regionalt og nasjonalt nivå. Dette gjør det mulig å få oversikt over egen forskrivning og sammenligne med gjennomsnitt av kollegers praksis. En slik bruk av Reseptregisteret er uttrykkelig nevnt som et av de lovlige formålene for bruk av data fra databasen. Legene vil måtte samtykke i at informasjonen gis, og får bare tilgang på egen forskrivning. Tallmaterialet finnes allerede i dag, men det må utvikles rutiner og programvare som gir enkel og sikker tilgang til opplysningene. Den enkelte lege kan få elektronisk tilgang til egen forskrivning og med utgangspunkt i dette evaluere egen praksis. Dette arbeidet er planlagt startet i løpet av 2005.
Tidligere prosjekter har vist at norske allmennpraktikere har en meget positiv holdning og en sterk motivasjon til å delta aktivt i kvalitetsutviklingsarbeid. I et prosjekt fra 1995 kalt ALIS ble forskrivning av sovemidler og sterke smertestillende legemidler kraftig redusert etter at legene fikk tilbakemelding på egen forskrivning i forhold til kollegaene. Den norske Lægeforening og Institutt for allmenn- og samfunnsmedisin, Universitetet i Oslo, skal i samarbeid med Folkehelseinstituttet gjennomføre prosjektet «Kollegabasert terapiveiledning» i perioden 2003–2006. Prosjektet finansieres med støtte fra Helse- og omsorgsdepartementet og Legeforeningens Kvalitetssikringsfond I. Prosjektet tilbyr en strukturert etterutdanning for å bedre legemiddelforskrivning i allmennpraksis. Seks fylker på Østlandet er valgt som prosjektfylker. Allmennleger med særskilt opplæring skal undervise grupper av allmennleger i bruk av antibiotika og bruk av legemidler hos eldre. Effekten av tiltaket skal vurderes ved å se på legenes forskrivning av disse legemidlene både før og etter gjennomføringen.
Det er naturlig at myndighetene har en rolle ved en eventuell utvidelse av kollegabasert veiledning. Dette vil bidra til at også myndighetsinformasjon blir en del av tilbakemeldingen og opplæringen. Legemiddelverket vil kunne tildeles en rolle, og få til en god regional spredning av tiltaket gjennom de fem regionale legemiddelinformasjonsenhetene (RELIS).
Departementet vil legge til rette for større utbredelse av kollegabasert veiledning, og vil vurdere hvordan dette best kan gjøres når erfaringene fra prosjektet «Kollegabasert terapiveiledning» er evaluert. Utviklingen av Reseptregisteret som et redskap for kvalitetsforbedring av allmennlegers forskrivningspraksis, vil videreføres av Folkehelseinstituttet i samarbeid med Legeforeningen.
Departementet har gitt tilslutning til videreføring av pilotprosjektet «Sentrale data fra allmennlegetjenesten» (SEDA) som administreres av Sosial- og helsedirektoratet og utføres av Statistisk sentralbyrå. Prosjektet bygger på data fra elektronisk pasientjournal og skal blant annet legge til rette for tilbakemeldinger til legene om aktivitet i egen praksis i forhold til en gjennomsnittsprofil. SEDA kan bidra til å standardisere behandling og vil kunne gi systematisert informasjon om allmennlegers forskrivning av legemidler.
5.5.2 Legemiddelkomiteer i allmennpraksis
I Norge eksisterer det i dag ingen lokale legemiddelkomiteer som kan gi allmennlegene råd om legemiddelbruk på samme måte som sykehusenes legemiddelkomitéer. Det er den enkelte lege som velger behandling, uten at dette normalt har en forankring i en bredere diskusjon blant kollegaer om hva som er en riktig forskrivning. Det kan være behov for diskusjon om, og utforming av, lokale veiledende lister over hvilke legemidler som bør være førstevalg ved ulike lidelser. Sverige og Danmark har legemiddelkomitéer som utarbeider anbefalte legemiddellister for leger. En undersøkelse utført av Svensk Gallup blant distriktsleger tyder på at landstingenes legemiddelkomitéer har hatt innflytelse på hvilke legemidler som blir utskrevet. Sosial- og helsedirektoratet har anslått at legemiddelkomitéer i allmennpraksis etter samme system som i Sverige vil kunne koste om lag 70–100 millioner kroner.
I denne meldingen foreslår departementet mange tiltak som har som formål å gi legene et bedre beslutningsgrunnlag for valg av legemidler. Styrket informasjon fra myndighetene om riktig legemiddelbruk, bedre produsentuavhengig informasjon og tilbakemelding på egen forskrivning er tiltak som har samme målsetting som legemiddelkomiteer i allmennpraksis. I forbindelse med kollegabasert veiledning vil det legges til rette for kontakt mellom leger og drøfting av forskrivningspraksis i forhold til anbefalinger. Slike mindre omfattende tiltak bør prøves og evalueres før innføring av legemiddelkomiteer i allmennpraksis vurderes.
5.5.3 Elektronisk formidling av forskrivningsstøtte
I dag har forskrivere i beskjeden grad oppdatert informasjon om legemidler på sin arbeidsstasjon når terapivalget tas. Det er på denne bakgrunn behov for at det offentlige tar i bruk mer effektive formidlingsmetoder , som er bedre tilpasset helsepersonellets hverdag. Kommunikasjonsløsningen Nasjonalt helsenett vil bli et verktøy for å oppnå en enhetlig forskrivning og sikre at myndighetenes legemiddelpolitikk er kjent for den enkelte forskriver. Slik forskrivningsstøtte er i ferd med å utvikles i Helsebiblioteket, men det er også en viktig del av «eResept prosjektet».
Nasjonalt Elektronisk Helsebibliotek er et prosjekt under den statlige tiltaksplanen for elektronisk samarbeid i helse- og sosialtjenesten, S@mspill 2007. Målsettingen med prosjektet er å etablere en nasjonal, elektronisk informasjonstjeneste med tilgang til faglig kunnskap for helsetjenesten. Utviklingen er et samarbeid mellom Sosial- og helsedirektoratet, Nasjonalt kunnskapssenter for helsetjenesten og de fem regionale helseforetakene. I tillegg er Statens legemiddelverk, Den norske legeforening, Norsk sykepleierforbund og Norges Apotekerforening med som rådgivende instanser i prosjektperioden. Nettstedet Helsebiblioteket vil bli publisert i 2005, med elektronisk tilgang til publisert forskning, tidsskrifter og oppsummert kunnskap tilpasset den kliniske hverdag. En egen emnemodul for psykisk helse er klargjort, og emnemoduler for samfunnsmedisin og legemidler er under planlegging. Tilbudet kan utvikles raskt etter at formidlingsplattformen er klar. Det skal være mulig å bruke tjenesten som en portal for å navigere til annen kvalitetssikret informasjon fra offentlige etater og samarbeidspartnere. I løpet av to til tre år er det planlagt at informasjonstjenestene også skal integreres med legenes journalsystemer. Dette vil legge til rette for praksisnær støtte ved forskrivning av legemidler. Noe pasientrettet informasjon vil også kunne utvikles. Helsebiblioteket vil være en felles informasjonsportal på legemiddelområdet hvor både myndighetsorganene og Kunnskapssenteret kan levere informasjon.
De regionale helseforetakene Helse Sør og Helse Øst har startet et samarbeid om en legemiddelportal for helsepersonell i sykehus og spesialisthelsetjenesten som blant annet skal informere om legemiddelhåndtering, bivirkninger, legemiddeløkonomi og analysemetoder. Dette prosjektet er foreløpig i en planleggingsfase, og forholdet til blant annet Helsebiblioteket og de andre regionale helseforetakene er ikke avklart.
Forskrivningsstøtte knyttet spesielt til informasjon om legemidler og refusjonsvilkår skal utvikles innenfor «eResept prosjektet». Legemiddelverket vil gjøre den informasjonen som ligger i dagens databaser tilgjengelige i en form som kan benyttes i «eResept prosjektet», men også i Helsebiblioteket. I tillegg vil etaten stille til rådighet annen aktuell informasjon om registrerte legemidler. Samlet sett vil dette gi leger, pasienter og andre aktører bedre tilgang til blant annet preparatomtaler, vilkår for refusjon på blå resept, terapianbefalinger, aktuell informasjon om bivirkninger, liste over legemidler som er under spesiell overvåkning, maksimalpris og hvilke legemidler som er byttbare. Informasjonen kan både være en støtte i det øyeblikket legen skriver ut resepter og gi legen muligheten til å få oppdatert kunnskap om medikamentell behandling på bestemte sykdomsområder.
Norsk elektronisk legehåndbok er et generelt medisinsk oppslagsverk som gir tilgang på beslutningsstøtte i diagnostikk og behandling. Utviklingen av pasientinformasjoner har vært prioritert de siste årene. I oppstartsfasen fra 1997 til 1999 bevilget Sosial- og helsedepartementet 2,1 mill kroner og Statens nærings- og distriktsutviklingsfond 2,7 mill kroner til utviklingen av oppslagsverket. Rettighetshaveren Norsk Helse Informatikk AS inngår i departementets program for næringsutvikling i helsesektoren. Siden 2002 har arbeidet utelukkende vært finansiert av abonnementsinntekter.
5.5.4 Legemiddelhåndboken videreføres
Norsk legemiddelhåndbok for helsepersonell er en terapiorientert, produsent- og myndighetsuavhengig oppslagsbok om legemidler og behandling som har stor utbredelse. Boken gis ut av en forening drevet av Legeforeningen, Norges Apotekerforening og Statens legemiddelverk. Norges Apotekerforening har trukket sitt bidrag til finansieringen av driften. Et faglig uavhengig redaksjonsutvalg har overordnet ansvar for bokens innhold og utforming. I tillegg er ca. 200 medarbeidere, vesentlig leger, med på å utarbeide og kvalitetssikre innholdet. Legemiddelhåndboken er gratis tilgjengelig på nett og i papirutgave. «Norsk legemiddelhåndbok for alle» er en tilrettelagt utgave for pasienter som selges i bokhandelen. Den omtaler de mest utbredte sykdommene, legemidlenes plass i behandlingene og andre relevante behandlingsformer. Legeforeningen og NAF har de siste årene redusert sitt økonomiske bidrag til Legemiddelhåndboken betydelig, og Legemiddelverket dekker derfor mesteparten av utgiftene til driften.
Departementet vil foreslå at staten fullfinansierer driften av Legemiddelhåndboken og at den fortsetter som et faglig uavhengig tiltak. Forutsetningen er at myndighetsinformasjon om terapianbefalinger og legemidlenes refusjonsstatus formidles. Boken skal videreføres i gratis nettversjon og papirutgave som sendes relevant helsepersonell. Legemiddelhåndboken bør ha et styre med representanter for Kunnskapssenteret, Statens legemiddelverk, Sosial-og helsedirektoratet, Folkehelseinstituttet, de regionale helseforetakene og Legeforeningen. Redaksjonsutvalget må bevare sin faglige uavhengighet.
5.5.5 Legemiddelanmeldelser
Siden 2003 har Statens legemiddelverk intensivert arbeidet med å omtale nye legemidler. Når legemiddelindustrien markedsfører et nytt legemiddel, utarbeides det en legemiddelanmeldelse basert på gjennomgang av tilgjengelig dokumentasjon. Omtalen inneholder sentrale opplysninger om bruksområde, klinisk effekt, sikkerhet og bivirkninger, samt en nøktern vurdering av fordeler og ulemper ved det nye legemidlet. Anmeldelsen bygger på den samlede informasjon Legemiddelverket har om det aktuelle legemidlet, både publiserte og upubliserte data. Ved å lese denne omtalen får legene en kortfattet og nøktern vurdering av legemidlets egenskaper. Dette gir legene grunnlag for å vurdere annen informasjon om legemidlet mer kritisk. I tillegg til legemiddelanmeldelsene offentliggjør Legemiddelverket refusjonsvedtak sammen med de faglige vurderingene som ligger bak dette vedtaket.
Statens legemiddelverk skal videreføre og utvide arbeidet med legemiddelanmeldelser slik at disse omfatter alle viktige legemidler som brukes i allmennpraksis. Anmeldelsene må videre gi anbefalinger om hvor nye legemidler bør plasseres inn i det eksisterende behandlingstilbudet. Det skal legges vekt på en løpende oppdatering av anmeldelsene, slik at legemidlets plassering i behandlingen er i tråd med den faglige utvikling. I tillegg skal refusjonsvedtak offentliggjøres, herunder de enkelte legemidlers refusjonsvilkår. Legemiddelanmeldelser og refusjonsvedtak må formidles til legene blant annet gjennom Legemiddelverkets hjemmesider, tidsskriftet Nytt om legemidler og Helsebiblioteket.
5.6 Statlig tildeling av varenummer
Legemiddelforskriften § 4–12 stiller krav om at alle legemiddelpakninger skal påføres et nordisk varenummer. Alt kjøp og salg av legemidler er avhengig av at det benyttes varenummer som et unikt identitetsbegrep for en bestemt legemiddelpakning. Til hvert varenummer knyttes det en rekke opplysninger som er nødvendige for riktig logistikk og håndtering av varen hos apotek, grossist, leverandør og forskriver. Varenummeret er også en forutsetning for all offentlig legemiddelstatistikk. Tildeling av et slikt varenummer var kontrollert av myndighetene gjennom den statlig eide legemiddelgrossisten Norsk medisinaldepot frem til 2001. Norges Apotekterforening overtok da nummertildelingen ved selskapet Nordisk nummercentral.
Selskapet Vareregistersentralen eies av Norges Apotekerforening, og har som hovedoppgave å vedlikeholde et vareregister for alle apotek og de tre fullsortimentsgrossistene for legemidler. Registeret knytter tekniske spesifikasjoner og annen informasjon som er nødvendig for å selge varene til varenumrene. Alle varer solgt av apotek er omfattet av registeret, og legemidler er således bare én av flere produktgrupper. Vareregistersentralen samler inn informasjon fra både legemiddelindustrien og offentlige aktører, og selger oppdaterte registre videre til de som handler med legemidler og til leverandører til legenes forskrivningssystemer.
All elektronisk informasjon om et legemiddel må knyttes til varenummeret. Tilgang til nummeret er derfor nødvendig for blant annet å legge informasjon inn i legenes journalsystemer. Ved innføring av elektronisk resept vil behovet for oppdatert informasjon om varenummer utvides til også å gjelde forskriverne. Kjøp av varenummerinformasjon fra en privat aktør vil være en begrensning ved offentlig informasjon om legemidler.
Varenummerets sentrale betydning for aktørene i bransjen innebærer at tildeling av varenummer og eierrettighetene til vareregisteret er av stor konkurransemessig betydning. Det kan derfor synes uheldig at aktører i markedet skal være avhengig av korrekt informasjon fra et selskap kontrollert av en annen markedsaktør. Tildeling og publisering av varenummer i privat regi kan tenkes å medføre etableringshindringer for nye apotek, grossister, leverandører og elektroniske apotekstyringsverktøy. Dagens ordning for administrering av varenumrene kan også skape grobunn for mistanker om manglende informasjonsflyt og for høy pris på tjenestene. Disse oppgavene bør således ikke utføres av en bransjeforening.
Tildeling og publisering av varenummer i privat regi medfører i praksis at Statens legemiddelverk ikke kan publisere komplette prislister for legemidler koblet til varenummer uten å betale for dette. Bakgrunnen er at grunnlaget for salg av varenummerinformasjon vil falle bort dersom myndighetene offentliggjør oppdaterte lister. Myndighetenes mulighet til å offentliggjøre prisvedtak på en oversiktlig måte er dermed avskåret, med mindre Norges Apotekerforening gis en større kompensasjon.
Departementet anser på denne bakgrunn at tildelingen av varenummer igjen bør bli offentlig. Det kan bidra til å effektivisere offentlig produsentuavhengig legemiddelinformasjon.
I Sverige er det nylig opprettet et «Nasjonalt produktregister for legemidler» (NPL) som samler all informasjon om legemidlet på ett sted. NPL er et samarbeidsprosjekt mellom myndighetene, Apoteket AB og Legemiddelindustriforeningen. Registeret er fritt tilgjengelig slik at alle aktører kan oppdatere sine systemer fra denne databasen. Departementet ser behovet for å samle myndighetenes informasjon om legemidler i ett register som kan gjøres tilgjengelig for aktørene i markedet.
Departementet vil på denne bakgrunn gi Statens legemiddelverk i oppdrag å utrede hvordan offentlig varenummertildeling for legemidler bør organiseres. Det vil innebære at det offentlige i all hovedsak overtar de oppgavene som i dag utføres av Nordisk nummercentral. Videre skal etaten utrede samling av offentlig informasjon om legemidler på pakningsnivå i register. Dette innebærer ikke en overtakelse av Vareregistersentralen. Utredningen må gjøres i samarbeid med Folkehelseinstituttet, og bidrag bør innhentes fra Norges Apotekerforening.
5.7 Tilgang til forskningsresultater for legemidler
Formidling av råd om riktig legemiddelbruk til leger, annet helsepersonell og pasienter forutsetter at myndighetene og vitenskapelige miljøer har tilgang til hele kunnskapsgrunnlaget for legemiddelbehandling. Av forskjellige grunner kan det være utilstrekkelig informasjon om positive og negative effekter av legemidlene. Vanlige grunner til manglende eller feilaktig beslutningsgrunnlag er at problemstillinger ikke er belyst i forskningen, pasientutvalg i studier kan være snevre, det mangler sammenligning med eksisterende behandling og studier med positive resultater publiseres i større grad enn studier med negative resultater.
I 2004 ble det opprettet en europeisk database hvor alle kliniske legemiddelstudier må registreres før oppstart. Dette vil på sikt gi full oversikt over alle slike studier i Europa. Foreløpig er denne databasen bare tilgjengelig for myndighetene. Noen legemiddelfirmaer har vedtatt å gi innsyn i de kliniske studiene firmaene deltar i, samtidig som flere ledende tidsskrifter med virkning fra 2005 gikk sammen om å kreve at bare studier som er registrert i en offentlig tilgjengelig database vil bli publisert i disse tidsskriftene. Revisjonen av legemiddellovgivningen i Europa (gjeldende fra november 2005) stiller også krav om større åpenhet og lettere innsyn. Disse kravene vil bli gjennomført i norsk lovgivning.
Ikke alle kliniske legemiddelstudier publiseres, og det foregår en seleksjon av studier. Svenske legemiddelmyndigheter har påvist betydelige uregelmessigheter. Samme resultater publiseres flere ganger, positive men ikke negative resultater publiseres og det mangler omtale av negative resultater i oversiktsartikler. En slik situasjon er uheldig i den utstrekning et legemiddel fremstår som bedre enn det er vitenskapelig grunnlag for å hevde. I NOU 2005:01 «God forskning – bedre helse» foreslås en lovfestet plikt til å offentliggjøre forskningsresultatene på en objektiv måte, både positive og negative funn. Utredningen vil bli sendt på høring.
Statens legemiddelverk skal motta en sluttrapport for alle studier senest ett år etter at de er avsluttet, selv om de ikke publiseres. I 2003 hadde imidlertid kun en fjerdedel av de 208 legemiddelutprøvingene som ble meldt i 1996 blitt innsendt. Legemiddelloven hjemler tvangsbøter ved brudd på pålegg gitt i medhold av loven eller forskriftene. Departementet vil gi Statens legemiddelverk i oppdrag å utrede bruk av engangsbøter eller dagsbøter ved oversittelse av rapporteringsplikten.
Den dokumentasjonen som Statens legemiddelverk mottar, inneholder faglige vurderinger og studier av legemidlenes effekt og sikkerhet. Etaten har ansvaret for å varsle om bivirkninger og eventuelt trekke tilbake legemidler fra markedet. Imidlertid har også faglig uavhengige miljøer behov for innsyn i disse opplysningene. Myndighetene er bundet av de rettslige rammene for innsyn som er gitt i EØS-regelverket for legemidler og i norske bestemmelser om taushetsplikt ved blant annet forretningshemmeligheter. Dokumentasjonen utgjør flere tusen sider for hvert legemiddel. Enkelte andre land, herunder Sverige, synes å praktisere innsyn i større grad enn norske myndigheter. Rapporter fra kliniske forsøk som tar sikte på å avdekke legemidlenes positive og negative effekter, bør være tilgjengelig for alle som ønsker innsyn. Det er på denne bakgrunn behov for en grundig gjennomgang av de begrensningene som gjelder for dokumentasjon knyttet til legemidler, med det formål å åpne for innsyn i så stor grad som mulig.
Departementet vil gi Statens legemiddelverk i oppdrag å utforme retningslinjer som sikrer størst mulig innsyn i legemiddelmyndighetenes arbeid med godkjenning og oppfølging av legemidler. Legemiddelverket skal også arbeide for mer åpenhet gjennom det europeiske legemiddelsamarbeidet.
Boks 5.5 Tiltak
For å styrke den offentlige produsentuavhengige informasjonen vil departementet:
At Nasjonalt kunnskapssenter for helsetjenesten tildeles rollen som faglig uavhengig miljø for informasjon om legemidler, basert på kunnskapsoppsummeringer på legemiddelområdet.
At Statens legemiddelverk skal styrke arbeidet med å utforme og formidle myndighetenes informasjon om faglig og økonomisk riktig bruk av legemidler, herunder bruk av nye legemidler, bivirkninger og refusjonsstatus.
At Sosial- og helsedirektoratet skal fortsette arbeidet med å utvikle og formidle faglige retningslinjer for sykdomsområder der legemidler er aktuell terapi.
Gi Statens legemiddelverk, Sosial- og helsedirektoratet, Rikstrygdeverket og Kunnskapssenteret i oppdrag å opprette et fast kontaktpunkt for koordinering av og samarbeid om myndighetsinformasjon.
Legge til rette for større utbredelse av til kollegabasert veiledning, og vurdere hvordan dette best kan gjøres når erfaringene fra prosjektet «Kollegabasert terapiveiledning» er evaluert.
Utvikle elektronisk forskrivningsstøtte gjennom «eResept prosjektet» og Helsebiblioteket.
Foreslå at staten fullfinansierer driften av Legemiddelhåndboken og videreføre denne som et produsent- og myndighetshetsuavhengig tilbud.
Formidle vurderinger (anmeldelser) av nye legemidler og refusjonsvedtak til legene.
Utrede en offentlig varenummertildeling og samling av offentlig informasjon om legemidler på pakningsnivå.
Utrede bruk av engangsbøter eller dagsbøter ved oversittelse av rapporteringsplikten for kliniske studier til legemiddelmyndighetene.
Utforme retningslinjer som sikrer størst mulig innsyn i myndighetenes arbeid med godkjenning og oppfølging av legemidler.
6 Styrket tillit til legens forskrivningspraksis
6.1 Legens ansvar for forskrivningen
Forskrivning av legemidler til den enkelte pasient er med noen få unntak forbeholdt leger. Alt helsepersonell med forskrivningsrett har plikt til å bruke legemidler etter akseptert medisinsk standard. Legen står imidlertid fritt til å bruke legemidlet utenfor godkjent bruksområde. Dette er en nødvendig sikkerhetsventil, men legen påtar seg et særlig ansvar for å følge opp slik behandling på en god måte. Det er viktig å skille mellom forskrivningsrett og refusjonsrett. Forskrivningsrett er legens rett til å skrive ut et legemiddel til en bestemt bruk til en bestemt pasient, mens refusjonsrett er pasientens rett til å få utgiftene til et bestemt legemiddel refundert fra folketrygden (blå resept). Det kan være lagt helt andre restriksjoner på refusjonsretten enn på forskrivningsretten. Bestemte vilkår skal ofte være oppfylt for at legen kan skrive ut en blå resept.
Vilkårene for å innvilge refusjon må utformes av myndighetene ut fra faglig forsvarlighet og prioriteringshensyn. Eventuelle begrensninger i refusjonsadgangen må være klare og gjøres kjent blant legene. Det blir imidlertid ofte legenes ansvar å tolke og operasjonalisere reglene på pasientnivå.
Myndighetene har interesse av at legemidlene er tilgjengelige, at de benyttes riktig og at de forskrives på refusjon i henhold til overordnede prioriteringer. Industrien ønsker også forsvarlig bruk av legemidler, færrest mulig bivirkninger og best mulig effekt for pasientene. Dette er avgjørende for industriens troverdighet og markedstilpasning på lengre sikt. På den annen side skal legemiddelfirmaene også selge sine preparater og posisjonere disse i forhold til konkurrenter eller andre behandlingsalternativer. Legemiddelindustrien arbeider derfor for økt salg av legemidler, utvidelse av tilstander hvor medikamentell behandling er aktuelt og en overgang fra eldre til nyere legemidler. I denne situasjonen eksisterer det en interessekonflikt mellom legemiddelfirmaenes ønske om inntjening og samfunnets ønske om riktig prioritering og ressursanvendelse.
En lege som forskriver et legemiddel til en pasient har to hensyn å ivareta. På den ene siden skal legen yte pasienten best mulig medisinsk behandling i tråd med oppdatert faglig konsensus. Dette er utgangspunktet for helsepersonelloven § 4 hvor det fremgår at «helsepersonell skal utføre sitt arbeid i samsvar med de krav til faglig forsvarlighet og omsorgsfull hjelp som kan forventes ut fra helsepersonellets kvalifikasjoner, arbeidets karakter og situasjonen for øvrig». På den annen side har legen også et ansvar for å bidra til at samfunnets begrensede ressurser blir brukt på en forsvarlig måte. Helsepersonelloven § 6 bestemmer at «helsepersonell skal sørge for at helsehjelpen ikke påfører pasienter, helseinstitusjon, trygden eller andre unødvendig tidstap eller utgift». I forskrivningsøyeblikket må legen avveie hensynet til den konkrete pasient og hensynet til riktig bruk av samfunnets ressurser. De to hensynene kan være sammenfallende. Et tiltak som er til pasientens beste, kan også være riktig ut fra et overordnet samfunnsperspektiv. Imidlertid kan valget av det medisinsk sett beste alternativet for pasienten medføre så liten tilleggsnytte i forhold til et langt rimeligere alternativ, at samfunnets ressurser ikke blir utnyttet effektivt.
Den hippokratiske ed har opp gjennom tidene vært et fundament for etikk innen legeprofesjonen og tydeliggjør legens ansvar overfor pasientene. Ansvaret for riktig bruk av ressurser er ikke nevnt. I tråd med dette har leger tradisjonelt blitt opplært til å fokusere på sitt ansvar overfor den konkrete pasienten. Etter hvert som utviklingen har gjort at behandlingsmulighetene langt har oversteget tilgjengelige ressurser, har behovet for prioriteringer vokst frem. Legers hverdag er slik at det gjøres tydelige prioriteringer innenfor begrensede ressurser, som når allmennlegen fordeler tiden mellom pasientene. Bestemmelsen om legens ansvar overfor samfunnets ressurser kom inn i de etiske reglene for leger først i 1994. At legene først og fremst har hatt fokus på sitt ansvar overfor den enkelte pasient er naturlig, siden leger har ansvaret for eventuell feilbehandling. Til nå har det heller ikke vært synlige kontrolltiltak, insentiver eller sanksjoner som bidrar til å stimulere til at legen forskriver legemidler i tråd med overordnede prioriteringer.
Legen har som oppgave å danne seg et balansert bilde av legemidlenes egenskaper, behandle pasienter på riktig måte og forvalte samfunnets midler, samtidig som han eller hun mottar informasjon og påvirkes fra legemiddelindustrien. Leger og annet helsepersonell er derfor avhengige av å ha balansert kunnskap om de tilgjengelige legemidlene.
Forskrivningen av legemidler styres av en rekke faktorer som griper inn i hverandre. Dette gjelder blant annet diagnose, effekt, bivirkninger, tilgjengelighet, kostnader, legens erfaring og kunnskaper, pasientenes ønsker, påvirkning fra flere kilder og samfunnsutviklingen generelt. Legemiddelindustrien har utviklet virkemidler som er ment å påvirke legenes forskrivningsatferd. For å fremme riktig legemiddelbehandling må myndighetene og helsepersonell ta hensyn til alle disse faktorene.
6.2 Legemiddelindustriens påvirkning av forskrivningspraksis
6.2.1 Samspillet mellom leger og industri i dag
På alle områder hvor det selges og kjøpes ytelser, vil det være viktig for leverandørene å oppnå gode relasjoner til de som har innflytelse på innkjøp og bruk. I helsetjenesten er dette spesielt aktuelt ved legenes valg av legemidler. For å fremme bruk av sine produkter inngår legemiddelindustrien i et omfattende samarbeid og samspill med forskrivere og andre aktører. Leger er den viktigste gruppen, men i de senere årene har andre grupper og organisasjoner fått økende betydning: Farmasøyter, sykepleiere, pasientorganisasjoner, pasienter, politikere, media osv. Selv om disse ikke forskriver legemidler, kan de påvirke legens valg av legemidler.
Det er vanskelig å få oversikt over det totale omfang av industriens aktiviteter rettet mot forskrivere. Firmaene gir normalt ikke konkrete opplysninger om dette. Internasjonalt har det blitt anslått at markedsføringsutgiftene utgjør mellom 10–30 prosent av omsetningen. Det angis videre at legemiddelfirmaene bruker 50–70 000 kroner per lege på markedsføring årlig. En undersøkelse Legemiddelindustriforeningen gjennomførte i 2002 viser at det på én uke ble brukt vel 6 millioner kroner på markedsføring overfor leger. På denne bakgrunn har Legemiddelverket anslått at legemiddelfirmaene i Norge bruker minst 500 millioner kroner årlig på markedsføring av legemidler.
Legemiddelindustrien finansierer store deler av legemiddelforskningen, arrangerer kurs, betaler foredragsholdere, lar legemiddelkonsulenter følge opp den enkelte lege og gir fagtidsskrifter reklameinntekter. Legene deltar i kliniske forsøk, tilbakefører kunnskaper om legemidlers virkninger og formidler kunnskaper til kolleger. Et samarbeid kan føre til en positiv holdning til de legemidlene som den enkelte lege er spesielt engasjert i. Tabellen 6.1 gir en kort oversikt over de vanligste markedsføringstiltakene.
Tabell 6.1 Markedsføring av legemidler
| Aktivitet | Kommentar |
|---|---|
| Møter med helsepersonell enkeltvis eller i gruppe på arbeidsplassen | Stort antall møter, mange legemiddelkonsulenter. Besøk hos leger anses som den mest effektive måten å påvirke leger på. |
| Kveldsmøter og andre møter utenom arbeidstiden | Stort antall, mange personer involvert. |
| Utenlandsreiser | Betydelig antall, delvis rene firmaturer og delvis til vitenskapelig kongresser. |
| Reklamemateriell | Det materiell som deles ut har liten økonomisk verdi i seg selv, men deles ut i betydelig mengder. |
| Annonser i tidsskrifter m.v. | Betydelig inntektskilde for flere norske tidsskrifter. |
| Støtte til organisasjoner (helsepersonellorganisasjoner, pasientorganisasjoner) | Støtten er varierende. Noen pasientorganisasjoner har hovedsponsor. |
| Støtte til arrangementer i regi av foreninger og organisasjoner | Industrien støtter kurs, kongresser og flere pasientorganisasjoner. |
| Journalsystemer, internett og annen elektronisk påvirkning | Programvare kan brukes til å fremme salg av et firmas legemiddel, blant annet ved å plassere dette øverst på listen over alternativer når legen skriver ut resepter.Industrien gir informasjon om legemidler på sine hjemmesider. |
Legene mottar store mengder skriftlig reklame hvert år. En undersøkelse publisert i Tidsskriftet for Den norske legeforening i 2001 viste at en allmennpraktiserende lege i løpet av ett år mottok over 3000 sider reklame, 20 skriftlige henvendelser om praksisbesøk og 26 invitasjoner til reiser. I tillegg til den informasjon som sendes til leger, deles det ut skriftlig materiell når legemiddelkonsulenter kommer på besøk, på kveldsmøter og på andre møter. Statens legemiddelverk var største leverandør av myndighetsinformasjon om legemidler, hovedsakelig gjennom informasjonsbladet «Nytt om legemidler».
Etterutdanning for leger har i mange år vært subsidiert av legemiddelindustrien. Det er nå kommet nye etiske retningslinjer som vil redusere dette. Det er få sykehus som gir vesentlig støtte til kurs- eller kongressreiser for legene. For spesialister har støtten fra legemiddelindustrien vært viktig.
Kliniske studier må gjennomføres for å fremskaffe dokumentasjon slik at et legemiddel kan komme på markedet. Samarbeidet med legemiddelfirmaene gir legene innsikt i hvordan en klinisk studie gjennomføres og førstehåndskjennskap til nye legemidler. Som et minimum dekker legemiddelindustrien alle utgifter i forbindelse med studien. I tillegg kan ledere av studien bli invitert til blant annet å holde foredrag i inn- og utland mot særskilt godtgjørelse. Betalingen som allmennlegene eller sykehuset får, skal oppgis til de regionale etiske komiteene.
I de fleste tilfeller honoreres studiedeltakelse per pasient. Om lag 1000 kroner per kontrolltime er vanlig. For langvarige studier (for eksempel 5 år) kan betaling for oppfølging av en pasient utgjøre opptil 30 000 kroner. I tillegg til disse direkte økonomiske ytelsene blir deltagende leger ofte invitert på relevante møter i inn- og utland. Flere leger angir at dette er et viktig aspekt ved det å være med på en klinisk studie. Ved sykehus er det i hovedsak forskningsstiftelser som tar seg av forhandlinger om kliniske studier og fordeler midlene.
Det er mer enn økonomisk godtgjøring som skaper tett kontakt mellom helsepersonell og legemiddelindustrien. Samarbeid av ulike slag er sentralt for å forme positive holdninger hos andre mennesker. Dette tar legemiddelindustrien konsekvensene av i sin tilnærming til markedet. Mulighet for faglig oppdatering, karrierebygging, anseelse eller deltakelse i utviklingen av et fagfelt vil kunne skape bevisste eller ubevisste bindinger til en bestemt legemiddelprodusent.
Media har en lett synlig rolle ved markedsføring og positiv profilering av nye legemidler. Imidlertid vies også bivirkninger og legemidlers manglende effekt mye oppmerksomhet. Reglene for legemiddelreklame forbyr reklame til allmennheten om reseptbelagte legemidler, men media kan omtale legemidler som redaksjonelt stoff. Positiv profilering i media er derfor en strategi legemiddelindustrien bruker aktivt, enten direkte eller via profileringsfirma. Det er vanskelig å dokumentere at et legemiddelfirma har tatt initiativ til en omtale, men dersom dette påvises vil sanksjon etter reklameforskriften kunne være aktuelt. En gjennomgang av artikler om legemidler i avisene i Tidsskriftet for Den norske legeforening i 2001 viste at disse ofte var ukritisk positive. Informasjon om ulemper, bivirkninger og kostnader ved medikamentene var ufullstendig. Eventuelle økonomiske koblinger mellom eksperter som intervjues og legemiddelprodusenter ble sjelden omtalt. I forbindelse med opprettelsen av Helsebiblioteket er det planlagt at en uavhengig nyhetstjeneste som løpende skal gi balanserende kommentarer til artikler i media, blant annet om legemidler.
Opinionsledere er sentrale personer som i kraft av sin stilling og faglige dyktighet har stor innflytelse på et fagfelt. Uttalelser fra disse vil ofte ha stor gjennomslagskraft hos leger og allmennheten, og legemiddelindustrien betrakter derfor disse som nøkkelpersoner i sin markedsføring. Mange opinionsledere kan ha en akademisk stilling ved universitetet, lede en sykehusavdeling, drive egen forskning og delta i utformingen av offentlige terapianbefalinger. Samtidig kan de delta i industristøttet forskning, forelese på industristøttede møter og fungere som rådgivende konsulenter for legemiddelfirmaer. Interessekonflikter er ofte vanskelige å dokumentere.
Industrien søker å knytte bånd til helsepersonell som er i posisjon til å treffe valg om bruk av legemidler. I mange tilfeller gir dette god informasjon til helsepersonell om medisinskfaglig utvikling og nye behandlingsalternativer. Det er således en kontakt som ut fra et samfunns- og pasientperspektiv i utgangspunktet er positiv. Det er vanskelig å påvise om industriens markedsføring har en skadelig, nøytral eller positiv effekt for samfunnet som helhet. Vi vet lite om hvordan legemiddelbruken ville vært uten industriens markedsføring.
Imidlertid kan en sterk påvirkningskraft være uheldig i de tilfellene hvor et legemiddelfirma er overbevist om sitt legemiddels helsegevinst, mens myndighetene eller uavhengige miljøer har et mer kritisk syn på legemidlets effekt. Samspillet mellom legemiddelindustrien og helsepersonell kan i en slik situasjon tenkes å være så sterkt at legemiddelfirmaets synspunkt får gjennomslag, til tross for at en mer kritisk og balansert vurdering viser at det mangler dokumentasjon for en påstått helsegevinst. Flertallet av helsepersonellet har et genuint og sterkt ønske om å hjelpe pasientene, men holdninger om hva som er riktig legemiddelbruk kan være formet ut fra en ensidig påvirkning. Et samspill som fungerer på en slik måte er uønsket.
6.2.2 Normer som styrer relasjonene mellom helsepersonell og industrien
Gjeldende regelverk vedrørende relasjonene mellom leger og legemiddelindustri er fordelt på flere forskjellige lover og forskrifter. Helsepersonelloven er sentral. Helsepersonellet har plikt til å utøve sin virksomhet forsvarlig, jf. § 4. Dette innebærer at rekvirering av legemidler skal være faglig forsvarlig i forhold til den aktuelle pasient, og skal ikke på en utilbørlig måte påvirkes eller styres av legens bindinger til legemiddelprodusenter. Helsepersonell skal også «sørge for at helsehjelpen ikke påfører pasienter, helseinstitusjon, trygden eller andre unødvendig tidstap eller utgift», jf. § 6. Videre er det i § 9 gitt et forbud mot å motta gaver mv. i tjenesten som er egnet til å påvirke helsepersonells tjenestlige handlinger på en utilbørlig måte. Helsepersonell plikter å melde fra til arbeidsgiver om bierverv og andre engasjementer i annen virksomhet som vil kunne komme i konflikt med hovedarbeidsgivers interesser.
Pasientrettighetsloven § 4 gir pasienten rett til informasjon om eventuelle legemidler som skal brukes i behandlingen, hvordan disse skal brukes og eventuelle bivirkninger. Legens relasjoner til legemiddelindustrien kan i enkelte tilfeller være av betydning for pasienten. Dette gjelder for eksempel dersom legen deltar i et forskningsprosjekt finansiert av legemiddelindustrien og pasienten tilbys å bli inkludert i studien.
Legemiddelloven regulerer legemiddelindustriens markedsføring av legemidler. Nærmere regler om markedsføring er med hjemmel i loven § 19 gitt i forskrift 22. desember 1999 nr. 1559 om legemidler (legemiddelforskriften). Reklame er enhver aktivitet som er utformet i den hensikt å fremme salget eller anvendelsen. Reklame for legemidler skal være nøktern og saklig. Den må heller ikke gi et misvisende eller overdrevet bilde av et legemiddels egenskaper eller medisinske verdi. Industriens aktivitet må ikke føre til bruk av legemidlet som ikke er medisinsk begrunnet. Det er videre gitt nærmere bestemmelser om form og innhold i reklame til helsepersonell. Statens legemiddelverk skal overvåke markedsføring av legemidler.
Legeforeningen og Legemiddelindustriforeningen inngikk i 1991 en avtale om forholdet mellom leger og legemiddelindustrien. Rådet for legemiddelinformasjon er et selvjustisorgan som tolker regelverket og tar stilling til enkeltsaker. Retningslinjene er detaljerte, og regulerer blant annet finansiering, møtevirksomhet, forskning, oppdrag for legemiddelindustrien og innsyn for allmennheten. Forholdet mellom leger og legemiddelindustrien er også omtalt i Legeforeningens «Etiske regler for leger», jf. Del I, § 12 andre ledd hvor det slås fast at «en lege må ikke inngå forbindelse med den farmasøytiske industri og/eller leverandører av medisinsk utstyr som kan føre til at tilliten til legens faglige vurderinger svekkes». Også internasjonalt er problemstillingen aktuell, og arbeidet med å revurdere retningslinjene for samhandling pågår i mange land. Retningslinjene i de nordiske land, og særlig i Norge, synes å være betydelig strengere enn det som er tilfellet i resten av Europa.
Med virkning fra 1. januar 2005 er retningslinjene innskjerpet. Begrunnelsen for dette er ifølge foreningene å oppnå større åpenhet om og tillit til samhandlingen. Av særlig betydning er at tellende utdanningstilbud i legers videre- og etterutdanning skal arrangeres uten økonomisk og praktisk medvirkning fra legemiddelfirma.
De regionale helseforetakene er i ferd med å utarbeide en rammeavtale med Legemiddelindustriforeningen for samhandling mellom de ansatte og legemiddelfirmaene. Normer for samhandling vil bli gjort gjeldende for alle ansatte som er involvert i innkjøpsprosesser, forskning eller andre relasjoner med leverandører. Rammeverket er planlagt ferdigstilt våren 2005.
6.2.3 Tiltak som bygger tillit
Bruk av legemidler bør foregå på en måte som gir pasientene og samfunnet mest mulig helsegevinst av de tilgjengelige helsekronene. Legemidlene må ha en tilstrekkelig effekt, og kostnadene bør stå i forhold til den behandlingsmessige verdien. Skal denne målsettingen oppfylles, må legene ha et balansert syn på hva det enkelte legemiddel står for. Målsettingen vil ikke nås dersom det oppstår så tette bånd mellom leger og industri at forskrivningen skjer på industriens premisser.
Det er naturlig at det stilles spørsmål ved i hvilken grad leger lar seg påvirke til uheldig forskrivning av legemiddelindustrien. Industriens finansielle styrke, kombinert med stor grad av involvering i helsepersonells daglige virke, gir opphav til spekulasjoner om gjenytelser som gagner kommersielle interesser på bekostning av riktig legemiddelbruk. Forholdet mellom leger og legemiddelindustrien belyses også stadig i media.
En utbredt oppfatning av at det er industrien som styrer legenes forskrivning vil svekke tillitsforholdet mellom pasient og lege, selv om oppfatningen er feil. En undersøkelse foretatt av Legeforeningen i 2002 viser at tre av fire personer tror at det eksisterer bindinger mellom leger og legemiddelindustrien som påvirker legenes valg av medisiner. Påvirkning i form av nyttig informasjon må ønskes velkommen, og legemiddelindustrien spiller her en stor rolle ettersom den kjenner legemidlene godt. Påvirkning som leder til en forskrivning som ikke er i pasientenes og samfunnets interesse må imidlertid unngås.
Behovet synes å være stort for å styrke tilliten til at legemiddelindustri og helsepersonell opptrer slik at det fremmer riktig legemiddelbruk. For at myndighetene og befolkningen skal kunne stole på at legen foretar valg av terapi på bakgrunn av et balansert beslutningsgrunnlag, må samspillet med industrien oppfylle følgende kriterier:
Ikke være utilbørlig påvirket av tette relasjoner eller økonomisk vinning
Være åpent for innsyn fra myndigheter og allmennheten
Baseres på respekt for at helsepersonell må ta ansvar ikke bare for den enkelte pasient, men også for en riktig bruk av samfunnets ressurser
Mer åpenhet vil ha to funksjoner. Det vil kunne avsløre eventuelle uheldige bånd, slik at det er mulig for arbeidsgivere, kolleger eller myndighetene å gripe inn. Videre vil det kunne rydde ubegrunnet tvil av veien. Legestanden, legemiddelindustrien og myndighetene må arbeide mot et felles mål for å bygge den nødvendige tilliten. Legene må ta sitt ansvar overfor pasienter og samfunn. Legemiddelindustrien må gi tilstrekkelig balansert informasjon og avstå fra uheldig press mot legene. Myndighetene må stille klarere krav, legge til rette for åpenhet og bidra til at legene får balansert informasjon om legemidlene. Tiltak som styrker den produsentuavhengige informasjonen om legemidler er omtalt i kapittel 5. I dette kapitlet omhandles tiltak som klargjør og følger opp rammene for samhandlingen mellom helsepersonell, farmasøytisk industri og myndighetene.
6.3 Styrket tillit til forskrivningen
6.3.1 Forskrift om samspill mellom helsepersonell og legemiddelindustri
Selvjustis ved hjelp av etiske retningslinjer utarbeidet av legemiddelindustri og helsepersonellets organisasjoner er et godt virkemiddel for å oppnå en felles bevissthet om rammer for atferd. Imidlertid er dette ikke i seg selv tilstrekkelig for å oppnå ønsket grad av tillit til riktig forskrivning av legemidler.
En forskrift kan gjøre det lettere for helsepersonell å forstå regelverkets grenser og slik sett virke preventivt. Særlig effektivt kan dette være for de helsepersonellgruppene som i dag ikke har egne retningslinjer. Videre er det en fordel for tilsynsmyndigheten å ha et mer funksjonelt og tydelig regelverk å forholde seg til. Offentlig fastsatt regelverk har gjerne større legitimitet enn private avtaler, og gir en viktig signaleffekt om helsemyndighetenes holdning til feltet. Departementet vil utarbeide en forskrift som presiserer helsepersonellovens forbud mot « ytelse som er egnet til å påvirke helsepersonells tjenestlige handlinger på en utilbørlig måte ». Forskriften sendes på høring i forbindelse med fremleggelse av meldingen.
I forbindelse med ikrafttredelse av forskriften vil departementet gjøre den kjent ved utarbeidelse av rundskriv. Rundskrivet vil bli distribuert blant annet til landets kommuner, de regionale helseforetakene, helseforetakene, helsepersonellorganisasjonen og organisasjonene for legemiddelindustrien. Utsendelse av et slikt rundskriv vil tydeliggjøre myndighetenes ønske om tiltak for å oppnå styrket tillit til samhandlingen mellom helsepersonell og industri.
6.3.2 Bortfall av rett til å forskrive legemidler på folketrygdens regning
Folketrygdloven § 25–6 bestemmer at dersom en lege «ikke oppfyller lovbestemte plikter […] plikter trygden heller ikke å yte stønad på grunnlag av erklæring fra vedkommende». Bestemmelsen gir anledning til å frata bestemte leger helt eller delvis retten til å forskrive legemidler på folketrygdens regning. Dette vil først og fremst være aktuelt hvor det påvises vesentlige brudd på bestemmelser i folketrygdloven, så som ved bistand til trygdemisbruk eller overtredelse av refusjonsreglene for legemidler. Bestemmelsen fanger imidlertid også opp overtredelser av blant annet forbudet i helsepersonelloven § 9 mot gaver i tjenesten.
Det kan være grunn til å vurdere bruk av et slikt virkemiddel ved vesentlige overtredelser av de forskriftsfestede retningslinjene for samhandling, ettersom det gir tilsynsmyndighetene flere valgmuligheter. I dag står valget i praksis mellom å gi en advarsel eller å frata legen forskrivningsretten. Bortfall av forskrivningsrett på folketrygdens regning kan være et virkemiddel som i alvorlighet ligger mellom de to sanksjonene. Overtredelsens alvorlighet vil avgjøre om retten faller helt eller delvis bort og hvor lenge vedtaket skal gjelde. Departementet vil på denne bakgrunn gi Statens helsetilsyn i oppdrag, i samarbeid med Rikstrygdeverket, å utrede behovet for å forskriftsfeste regler om bortfall av forskrivningsrett på folketrygdens regning ved overtredelse av helsepersonelloven § 9.
6.3.3 Elektronisk rapportering av faglige presentasjoner
Det er i dag rapporteringsplikt for alt skriftlig markedsføringsmateriell om legemidler. Dette inkluderer blant annet annonser, brosjyrer og møteinnkallelser, men ikke de faglige presentasjonene som holdes av helsepersonell på industriens vegne. Presentasjonene er ofte vesentlige for markedsføringsbudskapet, og det er derfor behov for kunnskap om de faglige foredragene om legemidler er nøytrale eller farget av oppdragsgiveren. Innsyn i det som presenteres, kan bidra til å oppnå tilstrekkelig åpenhet og forebygge mistillit. Slik kunnskap gir mulighet til å vise at det som sies i egne møter, er i overensstemmelse med det som formidles i andre sammenhenger.
Rapporteringsplikten for markedsføringsmateriell bør på denne bakgrunn utvides til å gjelde særlig betydningsfulle presentasjoner. En slik utvidelse av plikten vil kunne ha en preventiv effekt mot villedende og utilstrekkelig fremstilling av legemidler. Plikten bør begrenses til å gjelde presentasjoner av legemidler betalt av et legemiddelfirma og som holdes på møter i en definert periode før, under og etter lanseringen av et nytt legemiddel. Det samme bør gjelde når et legemiddel gis refusjon eller får utvidet sitt bruksområde. Det er særlig i denne første perioden at legemiddelfirmaene søker å påvirke legenes forskrivningsmønster. Myndighetene og uavhengige fagmiljøer er avhengig av å holde oversikt over budskapene slik at de ved behov kan gå ut med balansert informasjon så tidlig som mulig. Rapportering kan eventuelt begrenses til legemidler som refunderes.
Presentasjonene må registreres og gjøres tilgjengelig for tilsyn, forskning og allmennhetens innsyn. Statens legemiddelverk vil dermed få mulighet til å undersøke om markedsføringsbestemmelsene er overholdt. Tilsynsmyndigheten må inkludere oppfølging av innsendt informasjon i sin tilsynsstrategi. Det innsendte materialet må gjennomgås på en måte som gir informasjon om hvordan nye legemidler presenteres. Statens legemiddelverk skal kunne ta hensyn til denne kunnskapen i utviklingen av egen informasjonsstrategi. Dersom en gjennomgang antyder lite balansert informasjon fra legemiddelindustrien, skal Statens legemiddelverk kunne iverksette nødvendige informasjonstiltak. En elektronisk rapportering av et utvalg presentasjoner om legemidler i en lanseringsperiode vil være lite arbeidskrevende for legemiddelindustrien ettersom de fleste presentasjoner foreligger elektronisk. Personvernet vil ikke bli berørt av registreringen.
Departementet vil foreslå å forskriftsfeste at kopi av faglige presentasjoner om legemidler, betalt av legemiddelindustrien og avholdt i nærmere definerte perioder, skal sendes elektronisk til Statens legemiddelverk.
6.3.4 Ny tilsynsstrategi for markedsføring
Statens legemiddelverk fører tilsyn med at legemiddelindustriens markedsføring er i overensstemmelse med reklamereguleringen. I 2001 fornyet Statens legemiddelverk en samarbeidsavtale om tilsyn med markedsføringen med Legeforeningens og Legemiddelindustriforeningens Råd for legemiddelinformasjon (Rådet).
Rådet er et selvjustisorgan som fører tilsyn med skriftlig markedsføring til helsepersonell utarbeidet av Legemiddelindustriforeningens medlemsbedrifter. Sanksjoner bygger på avtale og består i bøter opp mot 300 000 kroner. De fleste klagene stammer fra konkurrerende bedrifter. Samarbeidet med Rådet bør videreføres, og Legemiddelverket må sammen med Rådet vurdere hvordan selvjustisen kan gjøres mer effektiv.
Legemiddelverket foretar ingen systematisk gjennomgang av markedsføringen, og saksbehandlingen er i stor grad basert på innsendte klager. Tilsynsmyndigheten griper inn av eget initiativ utelukkende ved åpenbare overtredelser. Dagens tilsyn har derfor trolig liten preventiv effekt. Rådets virksomhet er ikke tilstrekkelig, først og fremst fordi den er basert på selvjustis. Firmaene har interesse av å klage hverandre inn for Rådet ved interne uenigheter, men ikke når alle er tjent med brudd på markedsføringsreglene. Et av ti legemiddelfirma er heller ikke medlem av Legemiddelindustriforeningen og Rådet.
Forskning antyder at tilsyn med markedsføringsaktiviteter har relativt liten effekt i forhold til å bedre forskrivning av legemidler. Ressursbruken på dette området bør derfor være begrenset i forhold til andre tiltak som fremmer riktig forskrivning. Imidlertid er det nødvendig med et minimum av tilsyn og kontroll for å fange opp alvorlige overtredelser og prinsipielt viktige problemstillinger. Dette er en forutsetning for å styrke regelverkets preventive effekt, men også for å synliggjøre myndighetenes ansvar for å verne helsepersonell og allmennheten. Legemiddelverket må derfor følge med på markedsføringen, og gripe inn i saker av stor betydning og i saker hvor Rådet ikke har jurisdiksjon.
For å kunne planlegge tilsyn er det behov for kunnskap om hvor utbredt overtredelser av regelverket er og i hvilke sammenhenger disse forekommer. En slik oversikt finnes ikke i dag. Departementet vil be Legemiddelverket om å utføre stikkprøvekontroll av skriftlig markedsføring til helsepersonell og gi en tilstandsrapport i løpet av 2006. I lys av rapporten skal det utarbeides en strategi for offentlig tilsyn med markedsføring som i større grad utfyller Rådets selvjustis.
Avgjørelser ved overtredelser av reglene om markedsføring er ikke kjent for allmennheten og helsepersonell. En større bevissthet om saksutfallene vil kunne gi avgjørelsene større slagkraft og virke mer preventivt enn det dagens sanksjonssystem gir opphav til. I tilfeller hvor informasjonen om et legemiddel er overdrevent positiv, vil en spredning av et fellende vedtak kunne balansere inntrykket. Legemiddelverket må derfor sørge for å publisere vedtak fattet av etaten og Rådet i større grad enn i dag.
6.3.5 Helseforetakenes instruksjonsrett
Kommuner og helseforetak har instruksjonsrett overfor ansatt helsepersonell. Denne retten kan benyttes til å fastsette retningslinjer for de ansattes forhold til industrien. Retningslinjene kan blant annet omhandle hvilke konferanser som bør prioriteres, hvem som har kontakt med industrien eller hvordan felles prosjekter gjennomføres.
Legemiddelverkets undersøkelse fra 2003 viste at de færreste sykehus har egne regler for samarbeid mellom ansatte og legemiddelindustri. Helse Øst RHF har tatt initiativ til at slike retningslinjer gis, og arbeidet er i gang i flere helseforetak. Det er behov for at også andre offentlige institusjoner utvikler et bevisst forhold til hvilket samspill som er ønsket og på hvilket nivå dette bør foregå. Departementet vil følge opp at det etableres retningslinjer og systemer på RHF- nivå og foretaksnivå som regulerer forholdet mellom legemiddelindustrien og legene på en mer tydelig måte enn i dag.
6.4 Legers legemiddelutdanning
6.4.1 Utdanning i dag
Målet med utdanningen i legemiddelbruk er at legene forskriver legemidler i samsvar med faglige aksepterte normer og med regelverket for offentlig finansiering. Det betyr at nødvendige legemidler skal rekvireres når dette er den beste behandlingsform og når pasienten er i stand til å innta legemidlet på riktig måte. Utdanning gir ikke bare faktiske kunnskaper, men også sosialisering til legerollen gjennom klinisk trening. Rollen som forskriver av legemidler er en viktig del av det å være lege, og den formes i løpet av studiet og turnustjenesten.
Legers formelle opplæring i legemiddelbruk skjer i grunnutdanning, turnustjeneste, etterutdanning og spesialist- og videreutdanning. Disse læringsaktivitetene er tett vevet sammen og inkluderer flere aktører. Universitetenes medisinske fakulteter er ansvarlige for innholdet i grunnutdanningen. Grunnleggende undervisning i farmakologi og farmakoterapi følges senere opp i de enkelte kliniske fagene. Opplæringen i turnustjenesten er regulert i forskrift og fastsettes av departementet. Det samme gjelder spesialistutdanningen. De kunnskapene som yrkeserfaring gir, avhenger av den enkelte arbeidsplass.
Fagområdet legemiddelterapi er en integrert del av medisinstudiet og skal blant annet gjøre kandidatene i stand til på egen hånd å vurdere informasjon om legemidler. Nasjonalt kunnskapssenter for helsetjenesten har som et pilotprosjekt startet et samarbeid med det medisinske fakultet ved Universitetet i Oslo, hvor kunnskapshåndtering skal prege hele studieløpet. Målene for dette er blant annet at studentene selv skal kunne oppdatere seg faglig når de forlater studiet og at de skal oppøve sin kritiske sans til vurdering av forskningsresultater og annen informasjon. Det er aktuelt å utvide dette til tilsvarende samarbeid med øvrige medisinske fakulteter. Institutt for farmakoterapi fullfinansieres av Helse- og omsorgsdepartementet, men ligger administrativt under Det medisinske fakultet ved Universitetet i Oslo. Instituttet har i dag 5 vitenskapelig ansatte. Om lag en fjerdedel av tidsbruken i de faste vitenskapelige stillingene brukes til forskjellige former for undervisning, hovedsakelig ved Det medisinske fakultet. Resten av arbeidstiden deles omtrent likt mellom forskning, forskningsformidling og forskeropplæring.
Spesialisthelsetjenesteloven § 3–8 bestemmer at sykehus skal ivareta utdanning av helsepersonell. Tilsvarende er kommunene etter §§ 6–1 og 6–2 i lov 19. november 1982 nr. 66 om helsetjeneste i kommunene forpliktet til å medvirke til undervisning og praktisk opplæring av helsepersonell, herunder videre- og etterutdanning.
Turnustjenesten er den praktiske opplæringsperioden etter det medisinske studium med veiledning fra en erfaren lege. Tjenesten kompletterer grunnutdanningen og er obligatorisk for å oppnå autorisasjon som lege i Norge. I denne overgangsfasen mellom utdanning og yrkesliv er etableringen av yrkesrollen særlig påvirkelig. Turnuslegene er en målgruppe for den farmasøytiske industrien. Bevissthet om de ulike interessene knyttet til forskrivning er derfor viktig i turnusperioden. Fylkeslegene arrangerer årlig to eller tre samlinger hvor turnuslegene i kommunehelsetjenesten får veiledning av allmennleger som er spesielt skolert for oppgaven. I løpet av samlingene er legemiddelterapi og forvaltning av offentlige midler tema. Også samhandling med den farmasøytiske industrien omhandles.
6.4.2 Særlig om legers videre- og etterutdanning
De fleste leger videreutdanner seg i en medisinsk spesialitet. Vilkårene for å bli godkjent som spesialist er detaljerte, både med hensyn til teoretisk utdanning og krav til tjeneste. Spesialistutdanningen av leger er i stor grad offentlig organisert og finansiert. Dette skjer ved statlige lønnsmidler til leger under spesialistutdanning på sykehus og statlige overføringer til de tre utdanningsfondene i regi av Legeforeningen. Tilskuddet til fondene var i 2002 til sammen 89,6 mill kroner.
Etterutdanning holder legene faglig oppdatert. Alt helsepersonell, inklusive leger, har en lovpålagt plikt til å holde seg faglig oppdatert. De fleste etterutdanningskurs arrangeres i regi av yrkesorganisasjonene. Det er ikke krav om obligatorisk etterutdanning for å opprettholde spesialistgodkjenning. Unntaket er spesialiteten allmennmedisin hvor det er krav om etterutdanning innen fem år for å beholde spesialiteten.
I tillegg til det offentliges finansiering har den farmasøytiske industri medvirket sterkt i finansieringen av legers videre- og etterutdanning. Dette skjer blant annet ved direkte finansiering av legers deltakelse på seminarer og indirekte ved sponsing av faglige arrangementer. Den økonomiske støtten til videre- og etterutdanning fra fondene og fra arbeidsgiver anses av mange leger som utilstrekkelig. Spesialforeningene i Legeforeningen har en viktig rolle i sykehuslegenes videre- og etterutdanning. En undersøkelse fra 2003 viser at industrien er ansvarlig for 80 prosent av alle inntektene for noen av spesialforeningene. På denne bakgrunn har invitasjoner fra den farmasøytiske industrien til møter og spesielt internasjonale kongresser blitt tatt godt imot. En undersøkelse av legers holdninger og praksis utført av Legeforeningens forskningsinstitutt indikerer at syv av ti leger mener at legers etter- og videreutdanning ville bli dårligere uten bidrag fra legemiddelindustrien. Fire av ti mente at industrien er viktig for faglig oppdatering. Samtidig var om lag halvparten av legene enige i at de lot seg påvirke av markedsføring.
Avtaler om deltakelse i arrangementer inngås som regel mellom den enkelte lege, evt. avdelingsoverlege, og det farmasøytiske firma. De fleste sykehus har ikke egne retningslinjer for samhandling mellom helsepersonell og farmasøytisk industri, men det forutsettes at legene følger de etiske reglene fastsatt av Legeforeningen og Legemiddelindustriforeningen. De regionale helseforetakene er i ferd med å utforme retningslinjer for samhandling med legemiddelindustrien, som blant annet omfatter kompetanseutvikling.
Legeforeningen og Legemiddelindustriforeningen har inngått en avtale på vegne av sine medlemmer om at tellende utdanningstilbud i legers videre- og etterutdanning skal arrangeres uten økonomisk og praktisk medvirkning fra firmaer. Avtalen gjelder med virkning fra 1. januar 2005.
6.4.3 Departementets vurdering
Teoretisk opplæring om riktig legemiddelforskrivning gis i grunnutdanningen. Det er imidlertid trolig opplæringen i turnustjenesten og erfaringer fra senere praksis som i størst grad vil prege yrkesutøvelsen. Det er med andre ord den enkelte veileder eller nærmeste kollega som er den fremste påvirkningskilden, i tillegg til den markedsføring som skjer fra legemiddelindustrien. Grunnutdanningens rammer setter begrensninger for økning i timetall. Faglig utvikling bidrar også til kontinuerlig utskifting av produktene på markedet og til ny kunnskap om konkrete legemidler. Organisering og finansiering av videre- og etterutdanning av leger i legemiddelterapi fremstår derfor som et av de viktigste satsningsområdene for utdanning på legemiddelområdet.
Både grunnutdanningen og spesialistutdanningen av leger har til nå gitt begrenset kunnskap i vitenskapelig metode og evne til å vurdere forskningslitteratur på en analytisk og kritisk måte. Det er og har vært flere prosesser, ikke minst innen grunnutdanningene, for å bedre legers kompetanse på dette området. Departementet ser behov for en systematisk gjennomgang av innholdet i alle deler av legers utdanning og opplæring. Formålet vil være å styrke legers evne til å finne frem til, kritisk vurdere, og anvende forskningsresultater ved forskrivning av legemidler. Dette fordrer medisinskfaglig innsikt og forståelse av kunnskapshåndtering, men også god kjennskap til regelverket for refusjon av legemidler.
Den største utfordringen er trolig knyttet til opplæringen av allmennleger i kommunene. Grunnen til det er at omlag 90 prosent av disse er næringsdrivende i et kontraktsforhold til kommunen, og at det i svært begrenset grad drives systematisk fagutvikling i den kommunale allmennlegetjeneste. I St.prp. nr. 1 (2004–2005) foreslår departementet å utvide ordningen med gruppebasert veiledning for leger i kommuneturnus slik at den i 2005 vil omfatte alle fylker. Denne veiledningen kommer i tillegg til den daglige veiledningen turnuslegen får i sin kommune. Andre tiltak for turnusleger i kommunene bør avvente evaluering av den gruppebaserte veiledningen.
Undervisning og debatt om legens etiske ansvar ved forskrivning av legemidler er til en viss grad en del av utdanningen, men kan og bør i økende grad også inngå i seminar og kurs for leger under videre- og etterutdanning. Oppdatering av produsentuavhengig legemiddelinformasjon og refusjonsvilkår etter allment aksepterte kliniske retningslinjer, samt effektiv formidling av dette, er avgjørende for å oppnå riktigere legemiddelforskrivning.
Sosial- og helsedirektoratet skal, i samarbeid med universitetene, Statens legemiddelverk, Nasjonalt kunnskapssenter for helsetjenesten og Legeforeningen, foreta en systematisk gjennomgang av mulige utdanningstiltak på legemiddelfeltet rettet mot leger. Gjennomgangen skal lede frem til forslag til tiltak som bidrar til riktig legemiddelforskrivning, samt økt kunnskap om legemiddeløkonomi og om regelverket for offentlig finansiering av legemidler. Universitetene har ansvaret for grunnutdanningen og må tilpasse undervisningen til samfunnsutviklingen. Departementet vil derfor også oppfordre universitetene til å gjennomgå innholdet i grunnutdanningen for å styrke riktig legemiddelforskrivning. I styringsdokumentet til de fem regionale helseforetakene for 2005 har departementet uttrykt at fagområdet legemiddelterapi skal vektlegges i etterutdanningssammenheng.
Boks 6.6 Tiltak
For å styrke tilliten til legenes forskrivning, vil departementet:
Stille klarere krav, legge til rette for åpenhet og bidra til at legene får balansert informasjon om legemidlene.
Utarbeide en forskrift som presiserer helsepersonellovens forbud mot « ytelse som er egnet til å påvirke helsepersonells tjenestlige handlinger på en utilbørlig måte ».
Forskriftsfeste at kopi av faglige presentasjoner om legemidler betalt av legemiddelindustrien og avholdt i nærmere definerte perioder, skal sendes elektronisk til Statens legemiddelverk.
Utrede behovet for å forskriftsfeste regler om bortfall av forskrivningsrett på folketrygdens regning ved overtredelse av helsepersonelloven § 9.
I samarbeid med Rådet for legemiddelinformasjon, vurdere hvordan selvjustis med markedsføring av legemidler kan gjøres mer effektiv.
Utarbeide en strategi for offentlig tilsyn med markedsføring.
I større grad publisere vedtak fattet ved brudd på markedsføringsreglene.
Gjennomgå mulige utdanningstiltak, med sikte på å iverksette tiltak som bidrar til riktig legemiddelforskrivning og økt kunnskap om regelverket for offentlig finansiering av legemidler.
Oppfordre universitetene til å gjennomgå innholdet i grunnutdanningen for å styrke riktig legemiddelforskrivning.
7 Forskning på legemidler
7.1 Industriens forskning på legemidler
7.1.1 Internasjonalt
Internasjonalt står legemiddelindustrien for omfattende aktiviteter innen forskning og utvikling av legemidler. Forskningsinnsatsen i USA i 2002 ble beregnet til 28 000 millioner euro. I Europa var investeringene på 19 000 millioner euro. I USA har de årlige utgiftene til forskning økt med en faktor på 12 målt i faste priser de siste ti årene. Ifølge Legemiddelindustriforeningens rapport «Tall og fakta 2004» var forsknings- og utviklingskostnader til nye legemidler i gjennomsnitt 802 millioner US dollar i 2001. Andre kilder oppgir tall i størrelsesorden 350–600 millioner US dollar. Bakgrunnen for forskjellene skyldes trolig ulikt utvalg av legemidler og kostnadskomponenter.
Kun 17 nye virkestoff ble søkt godkjent hos Food & Drugs Administration i USA i 2002, noe som er det laveste på 20 år. Bransjen har slitt med problemer på forsknings- og utviklingssiden de siste årene. Bransjens fokus har vært på legemidler med stor årlig omsetning. Dette har resultert i flere legemidler som ikke baseres på nye og tidligere uprøvde prinsipper, men som er varianter av allerede eksisterende legemidler (såkalte «me too»-legemidler).
I fremtiden ser man for seg flere «skreddersydde» legemidler tilpasset mindre pasientgrupper. Omtrent en femtedel av de nye virkestoffene som nå lanseres, fremstilles med bioteknologiske metoder. Bioteknologisk industri domineres av USA, der markedet er dobbelt så stort som i Europa. Imidlertid finnes det flere bioteknologiske firma i Europa enn i USA. Det har vært stor optimisme knyttet til at kartleggingen av menneskets arveanlegg (Human Genome prosjektet) skal gi opphav til mange nye legemidler. Dette har vist seg vanskeligere enn antatt. Industrien er nå i ferd med å omstrukturere og effektivisere sitt forsknings- og utviklingsarbeid.
To tredjedeler av industriens legemiddelutvikling skjer i dag i mindre firma. Det er en internasjonal trend at mindre legemiddelfirma, gjerne med utspring i akademiske forskningsmiljøer, oppdager og forsker på mange av de nye behandlingsprinsippene. Dette er ofte selskaper med bioteknologisk innretning. Fremstilling og utprøving av legemidler inntil legemidlet blir godkjent av myndighetene, er en så kostnadskrevende prosess at det oftest er de internasjonale legemiddelfirmaene som står for dette. En slik overgang mellom utvikling og fremstilling skjer som regel enten ved at utviklerfirmaet selger sin oppdagelse eller kjøpes opp.
I USA og andre land med stor legemiddelindustri, samles firmaene i stadig større enheter. Årsaken er blant annet de stigende kostnadene og utfordringene knyttet til det å finne nye produkter. En slik utvikling er også utbredt i mange andre sektorer. Sverige og Danmark har en betydelig legemiddelindustri, men merker stadig større konkurranse internasjonalt. De to største legemiddelfirmaene i Sverige er kjøpt opp eller slått sammen med utenlandske firmaer de siste årene. De to nordiske landene møter denne utviklingen blant annet ved at de har opprettet et forskningssamarbeid i Øresundområdet (populært kalt Medicon Valley).
7.1.2 Forskning i Norge
Legemiddelindustriens utgifter til forskning og utvikling i Norge var ca. 830 millioner kroner i 2002. Dette utgjorde ca. 0,5 prosent av legemiddelforskningen i Europa. I 2003 økte utgiftene med 21 prosent til i overkant av 1 milliard kroner. Utgiftene er særlig knyttet til klinisk utprøving av legemidler. Av de om lag 4600 ansatte i norsk legemiddelindustri var ca. 650 ansatte involvert i arbeidet med medisinsk forskning og klinisk utprøving i 2003.
Legemiddelfirmaene anfører at fordelene med forskning i Norge er knyttet til den høye kvaliteten på kliniske utprøvinger som gjennomføres på norske sykehus. Legemiddelmyndighetenes godkjenningsprosesser forsinker ikke forskningsprosjektene. Helsepersonellet er godt utdannet og har god kompetanse på gjennomføring av forsøkene. Pasientene er dessuten positive til å delta i forsøkene, og det er lett å følge disse over tid. Det er også anført som fordeler at forskningsstiftelsene på universitetssykehusene fungerer godt og at norsk legemiddelindustri har sertifiseringsordninger for de som følger studiene. I NOU 2005: 01 «God forskning – bedre helse» er det foreslått en lov for medisinsk og helsefaglig forskning. Der foreslås det blant annet at forskningen skal organiseres slik at den ivaretar kravene til høy vitenskapelig kvalitet.
Det er lite trolig at ny legemiddelindustri av noen størrelse vil etablere seg i Norge i fremtiden. Til det synes risiko og etableringskostnader å være for store. Produksjon og klinisk forskning etter at de første utviklingstrinnene er gjennomført, skjer nesten utelukkende i regi av internasjonale selskaper. Det har vært vekst i forskningsbaserte nyetableringer innenfor biomedisin. Biomedisinsk industri består av mellom 50 og 60 bedrifter, hvorav mer enn halvparten er etablert de siste 5 årene.
7.1.3 Det offentliges rolle i industriens forskning
Legemiddelindustriens forskning er knyttet til utviklingen av produkter fra ide til markedsføring. Dette er kjernen i legemiddelindustriens kommersielle virksomhet. Slik utvikling av nye legemidler er ikke en oppgave for det offentlige. Det offentlige kan bidra til industridrevet forskning ved å legge til rette for praktisk gjennomføring i Norge, for eksempel ved effektiv saksbehandling av søknader om kliniske utprøvinger. Departementet ønsker at de kliniske miljøene i helseforetakene deltar i studier og bidrar med kompetanse.
Det offentlige bevilger midler som støtter opp under utviklingen i norsk biomedisinsk industri. Det viktigste næringsrettede forskningsprogrammet i dag er «Innovasjonsprogrammet prosess- og biomedisinsk industri» (PROSBIO). Programmet administreres av Norges forskningsråd, og har årlig omlag 45 millioner kroner til disposisjon, hvorav halvparten går til biomedisinsk industri. Næringsutvikling innenfor biomedisinsk industri er også et område innenfor FORNY-programmet. Dette programmet gir økonomisk støtte når det tekniske konseptet er verifisert samtidig som forskningsinnholdet fortsatt er høyt. Innenfor biomedisin blir avstanden mellom grunnforskning og anvendt forskning stadig mindre, samtidig som ny kunnskap finner praktiske anvendelser stadig raskere. I den forbindelse er forskningsprogrammet FUGE også av betydning. FUGE står for funksjonell genomforskning, som er en samlebetegnelse for den forskningen som vokser frem som følge av at de menneskelige arvestoffer er kartlagt.
I tillegg til de næringsrettede forskningsprogrammene, har det offentlige sektoruavhengige virkemidler som også kan benyttes av medisinsk industri. SkatteFUNN bidrar til insentiver til bedrifter som har FoU-virksomhet. De fire nye landsdekkende såkornfondene som er lokalisert til universitetsbyene Oslo, Bergen, Trondheim og Stavanger vil investere i en tidlig fase i innovative prosjekter i hele landet.
Norge deltar sammen med 14 EU-land i prosjektet «European and Developing Countries Clinical Trial Partnership» (forkortet EDCTP). EDCTP har som formål å fremskynde utviklingen av ny behandling for HIV/AIDS, malaria og tuberkulose i U-land, fortrinnsvis i områdene sør for Sahara. Legemiddelindustrien kan søke om forskningsmidler gjennom denne ordningen. Videre skal organisasjonen forbedre kvaliteten på forskning i tilknytning til disse sykdommene generelt. Norge og de andre medlemslandene bidrar indirekte med den forskningen de allerede utfører på området. EU bidrar med 200 millioner euro. EDCTP skal i tillegg skaffe private sponsorer. Prosjektet skal i utgangspunktet vare ut 2007. Forutsatt at prosjektet gir gode resultater, har EU-Kommisjonen gitt uttrykk for at det kan bli forlenget og utvidet.
7.2 Offentlig finansiert forskning
7.2.1 Offentlig forskning på legemidler
Industriforskning skjer i det vesentlige på nye og beskyttede legemidler, mens eldre legemidler ikke blir forsket på i samme grad. Nye legemidler sammenlignes ofte ikke i tilstrekkelig grad med eldre og velprøvde legemidler. Uten studier som sammenligner legemidlers effekt, er det vanskelig å vurdere nytten av nye legemidler i forhold til eldre legemidler og hvorvidt de bør refunderes. Det offentlige bør derfor konsentrere sin forskningsinnsats på områder av særlig samfunnsinteresse og som ikke i tilstrekkelig grad blir ivaretatt av industrien.
I første omgang bør fokuset settes på en systematisk oppfølging av legemidlene etter at de er markedsført og tatt i bruk. En slik oppfølging er spesielt viktig ettersom legemidler i dag ikke bare brukes mot sykdom, men også til å forebygge fremtidig sykdom hos friske personer, for eksempel hjerte- og karsykdommer. Nye legemidler er som regel utprøvd på et begrenset og antall nøye utvalgte pasienter. For å kunne gjennomføre kliniske studier av legemidler på en vitenskaplig god måte stilles det bestemte krav til den sykdom som skal undersøkes, fravær av andre symptomer og sykdommer, bruk av andre legemidler, alder, kjønn, etnisk tilhørighet, behandlingsvarighet og andre forhold. I vanlig i praktisk medisin behandles langt flere enn slike veldefinerte pasienter. Mange pasienter i allmennpraksis har ofte flere sykdommer og plager, bruker flere medikamenter samtidig og tilhører andre aldersklasser. Et særlig problem er at mange legemidler ikke er utprøvd på barn før de markedsføres. Dokumentasjonen av nye legemidlers sikkerhet og behandlingseffekter kan derfor ikke uten videre overføres til «vanlige» forhold i helsetjenesten. Erfaringer fra praksis kan vise en annen effekt enn forutsatt, f.eks. en høyere forekomst av bivirkninger i enkelte pasientgrupper.
Samfunnet vil spesielt ha interesse av at forskningen finner frem til informasjon om følgende forhold knyttet til legemidler:
sammenligning av effekt og bivirkninger for legemidler med samme bruksområde
legemidlers nytte i forhold til andre terapialternativer
hvordan ulike pasienter reagerer på et legemiddel (effekt og bivirkninger)
legers forskrivningspraksis og denne praksisens forhold til refusjonssystemet
pasientenes etterlevelse av behandlingen
kjønnsforskjeller ved bruk av legemidler
bruk av legemidler hos barn
7.2.2 Forskning på forskrivning og bruk av legemidler
Kunnskap om hvorvidt legemidler brukes i tråd med faglige anbefalinger er nødvendig for å vurdere hvor forbedringspotensialet er størst og hvilke virkemidler som kan settes inn for å bedre pasientenes helse. Universitetet i Oslo anslår at det årlig brukes to millioner kroner på universitetsforskning om riktig forskrivning av legemidler i allmennpraksis. Videre har Norges forskningsråd fra og med 1995 forvaltet 2 millioner kroner årlig til forskning innen legemiddelbruk og –forskrivning. Midlene har hittil i det vesentlige tilfalt basalforskning (laboratorieforsøk) på legemiddelfeltet.
Det nye Reseptregisteret har fra 1. januar 2004 mottatt detaljerte opplysninger fra norske apotek basert på alle resepter som ekspederes til pasienter. Opplysninger fra denne reseptdatabasen som bygges opp ved Folkehelseinstituttet, skal primært brukes til forskning på legemiddelepidemiologi (forskrivning, bruk, bivirkninger og langtidseffekter) og legemiddeløkonomi. Reseptregisteret vil blant annet kunne belyse legemidlers mulige skadevirkninger på foster og barn, eventuelle kjønnsforskjeller eller seinskader som for eksempel legemidlers innvirkning på kreftforekomsten. Slike studier krever et langsiktig perspektiv. Det offentlige bør bygge opp kompetanse på fagområdet, ettersom det ikke kan forventes at legemiddelindustrien kan ivareta denne type forskning i tilstrekkelig grad.
Folkehelseinstituttet ble i St.prp. nr. 1 (2002–2003) tilført midler for å finansiere oppbygging av en enhet for legemiddelepidemiologisk forskning. Departementet har blant annet gitt Folkehelseinstituttet i oppdrag å studere positive og negative konsekvenser av legemiddelbruk på terapiområder som har stor betydning for folkehelsen.
Det er behov for mer forskning på allmennlegenes forskrivning av legemidler. Allmennlegene står for 85–90 prosent av forskrivningen på blå resept og det mangler kunnskap om i hvilken grad forskrivningen samsvarer med faglige retningslinjer, om forskrivningen har tilsiktet effekt eller hvor mye den blir påvirket av andre faktorer. I allmennpraksis møter legene ofte pasientgrupper som ikke har vært inkludert i kliniske studier. Aktuell forskning kan være å undersøke overføringsverdien fra kliniske studier til pasientgrupper i allmennpraksis, i hvilken grad leger følger refusjonsvilkårene på bestemte sykdomsområder og hvilke faktorer som påvirker forskrivningen. Forskning på disse områdene kan også gi kunnskap som gjør det enklere å utarbeide beslutningsstøtte til bruk ved forskrivningen. Departementet vil styrke forskning på forskrivning og bruk av legemidler.
I tillegg til Folkehelseinstituttets arbeid på området, bør forskning på allmennlegers forskrivning være faglig uavhengig og knyttet til organiserte forskningsmiljøer, slik som universitetene. Det kreves nødvendig infrastruktur for å oppnå en mest mulig effektiv ressursutnyttelse, bred tilnærming til forskningsområdet og god effekt av forskningen. Resultatene av forskningen vil også tjene som grunnlag for opplæring i grunnutdanning, og etter- og videreutdanning av leger. Av disse grunner bør tilskuddsmidler gis til forskningsmiljøer knyttet til to universitetsmiljøer. Dette gjør det mulig å bygge opp kompetanse over tid, samt skape en konkurransesituasjon. Departementets underliggende etater bør ta del i beslutningen om tildeling av tilskuddsmidler og hvilke satsningsområder som er mest relevante. Statens legemiddelverk kjenner til hvilke problemstillinger knyttet til refusjon av legemidler som det vil være relevant å belyse. Nasjonalt kunnskapssenter for helsetjenesten gir faglig uavhengig legemiddelinformasjon og kan formidle resultatene av forskningen. Folkehelseinstituttet forvalter Reseptregisteret. Sosial- og helsedirektoratet har erfaring med å forvalte tilskuddsmidler og har andre oppdrag knyttet til forskning i allmennmedisin.
Departementet har gitt Sosial- og helsedirektoratet i oppdrag å utrede fremtidig organisering og finansiering av forskning i allmennmedisin. Dette er en oppfølging av Stortingets vedtak i forbindelse med behandlingen av 2005-budsjettet, jf. vedtak VII i Innst. S. nr. 11 (2004–2005). Direktoratet er i den forbindelse også bedt om å utrede organisering og finansiering av forskning på legemiddelforskrivning, herunder naturlig omfang av slik forskning og denne forskningens forhold til Norges Forskningsråd. Det forutsettes at øvrige etater på legemiddelområdet involveres tett i arbeidet.
7.2.3 Forskning for oppfølging av refunderte legemidler
Det er behov for kontinuerlig vurdering av legemidlenes plass i refusjonssystemet, slik at refusjonsvilkårene utvikles i takt med ny viten om legemidlene. Dette vil bidra til å sikre god behandling og motvirke bruk av ressurser på dyre legemidler uten tilstrekkelig tilleggsverdi. Tilgang på kunnskap om det aktuelle legemidlets plass i behandlingen er nødvendig for å foreta gode vurderinger. Erfaringene fra praksis viser at legemidler kan ha virkninger som ikke blir fanget opp i kontrollerte studier.
Myndighetene har behov for studier hvor legemidler sammenlignes direkte med hverandre eller med andre behandlingsmetoder. Sammenligningen må best mulig reflektere vanlig legepraksis. Det vil være særlig interessant å sammenligne nyere og ofte dyrere alternativer med de mest brukte eksisterende legemiddelalternativene. Uten slik dokumentasjon risikerer samfunnet å betale mer for nye legemidler, uten at dette gir bedre behandling. Bevisbyrden for at et nytt legemiddel vil gi en merverdi i forhold til eksisterende terapi, og for at den eventuelle merverdien forsvarer en høyere pris, må i utgangspunktet påligge legemidlenes rettighetshavere. Imidlertid er industriens dokumentasjon i mange tilfeller ikke tilstrekkelig på dette området. Det er derfor behov for at det offentlige tar initiativ til studier som kan fremskaffe den nødvendige informasjonen.
Dersom det dokumenteres at billigere legemidler er et fullgodt alternativ, kan betydelige ressurser frigjøres ved å sørge for en endring i forbruket i tråd med slike forskningsfunn. Særlig er behovet stort på terapiområder med stor legemiddelomsetning, der det finnes flere likeverdige alternativer til ulik pris. Legemidler til behandling av høyt blodtrykk er ett eksempel. Det kan også være behov for andre typer studier som ikke fokuserer på sammenligninger. Det kan for eksempel være studier som ser nærmere på et bestemt legemiddels bivirkninger, i de tilfellene myndighetene har grunn til å mistenke uheldige utslag i klinisk praksis.
Kliniske studier hvor legemidler sammenlignes eller undersøkes for bivirkninger, er ofte ressurskrevende. I en oppstartsfase med relativt enkle studier og effektivt samarbeid i helsetjenesten, vil det kunne være behov for i størrelsesorden 20–30 millioner kroner per år. Større studier vil kreve mer. Det er derfor behov for en egen finansiering av slike studier.
Departementet vil gi Statens legemiddelverk i oppdrag å lede arbeidet med å utrede hvordan offentlige kliniske studier til bruk ved vurdering av refusjonsstatus bør organiseres og finansieres. En avgift pålagt legemiddelindustriens omsetning av blåreseptlegemidler vil være en mulig finansieringskilde som må vurderes. Det er en nødvendig forutsetning at etaten samarbeider tett med Sosial- og helsedirektoratet, Kunnskapssenteret, Folkehelseinstituttet og de regionale helseforetakene om dette. Også Legeforeningen, Legemiddelindustriforeningen, pasientorganisasjoner og Norsk Forskningsråd må involveres i arbeidet. Utredningen bør foreligge i løpet av 2006.
Andre lands myndigheter har også behov for lignende studier, og det vil derfor være mulig med et samarbeid over landegrensene. Dette vil kunne gi mer kostnadseffektiv forskning. Samarbeid vil også kunne gi større og bedre studier, og dermed tydeligere resultater. Sverige og Danmark er, i likhet med Norge, i ferd med å starte løpende vurdering av de refunderbare legemidlene. Nordisk samarbeid kan derfor være mulig. Samarbeid mellom det offentlige og legemiddelindustrien om slike forskningsprosjekter kan også være en mulighet. Departementet vil informere de øvrige nordiske landenes myndigheter om forskningsutredningen og invitere til samarbeid.
7.2.4 Helseforetakene
Departementet avsetter øremerkede midler til forskning i helseforetakene (383 mill kroner i 2005). Det er ikke lagt føringer for helseforetakenes prioritering, og trolig går lite til legemiddelforskning. I styringsdokumentene til de regionale helseforetakene for 2005 har departementet bedt om at fagområdet legemiddelterapi gis særskilt oppmerksomhet. Ifølge tall fra Legemiddelindustriforeningen betalte industrien i 2001 ca. 200 millioner kroner til helsetjenesten for deltakelse i forskning.
Spesialisthelsetjenesten mangler finansiering og organisatorisk struktur for å ivareta større nasjonale kliniske studier der kostnadene er betydelige.
Nye EU-direktiv stiller større krav til søknader og rapportering ved kliniske legemiddelforsøk. Forskerne har derfor behov for veiledning i administrasjonen av forsøkene. Det er ønskelig å opprette en eller flere nasjonale enheter som kan bistå forskere med gjennomføring av større legemiddelutprøvinger. Dette bør vurderes knyttet opp mot de etablerte regionale sentrene for klinisk forskning. I Danmark er det opprettet enheter ved universitetssykehusene som tilbyr slik hjelp til forskere.
Det er behov for en organisatorisk forenkling for søknadsprosessen innen legemiddelforskning. For en samordning av regelverk for medisinsk og helsefaglig forskning, vises det til Nylennautvalgets innstilling der de regionale forskningsetiske komiteene i medisin er foreslått tillagt et særskilt ansvar.
Boks 7.7 Tiltak
For å styrke forskning på legemidler, vil departementet:
Legge praktiske forhold til rette for industridrevet forskning i Norge.
Videreføre deltakelsen i «European and Developing Countries Clinical Trial Partnership» for å fremskynde utviklingen av ny behandling for HIV/AIDS, malaria og tuberkulose i utviklingsland.
Konsentrere offentlig forskningsinnsats på områder av særlig samfunnsinteresse og som legemiddelindustrien ikke ivaretar, særlig etter at legemidler er tatt i alminnelig bruk.
Styrke forskning på forskrivning og bruk av legemidler.
Utrede organisering og finansiering av forskning på legemiddelforskrivning, herunder hensiktsmessig omfang og forholdet til Norges Forskningsråd.
Utrede hvordan offentlige kliniske studier til bruk ved vurdering av refusjonsstatus bør organiseres og finansieres, herunder behovet for en avgift pålagt legemiddelindustriens omsetning av blåreseptlegemidler.
Informere de øvrige nordiske landenes myndigheter om utredningen av forskning knyttet til vurdering av refusjonsstatus og invitere til samarbeid.