9 Det offentliges ansvar: Prioritetsgrupper og ressursrammer
9.1 INNLEDNING
I dette kapitlet presenterer utvalget forslag til videreutvikling av dagens system for prioritering innen norsk helsetjeneste. Utvalget legger til grunn at et godt prioriteringssystem bør være:
Tuftet på allment aksepterte prinsipper og kriterier
Koblet til effektive styringsmekanismer
Anvendelig for konkrete prioriteringsbeslutninger på det kliniske og det politiske beslutningsnivå
Basert på tilstrekkelig informasjon
Bygd på rimelige prosedyrer som skaper legitimitet for de beslutninger som tas
Det første punktet, dvs. prinsipper og kriterier for prioritering, er drøftet i kapittel 8. Det andre punktet, om muligheten for å knytte effektive styringsmekanismer til forskjellige prioritetsgrupper, drøftes nærmere i neste kapittel. I dette kapitlet vil vi drøfte de tre siste punktene. Det vil si hvordan retningslinjer for prioritering kan gjøres anvendelige for konkrete prioriteringsbeslutninger, hvordan man kan få frem tilstrekkelig informasjon til å foreta velbegrunnede beslutninger, og hvordan det kan etableres rimelige prosedyrer slik at det skapes legitimitet blant fagfolk og i befolkningen for de beslutninger som tas.
9.2 FORSLAG TIL FORBEDRING AV PRIORITERINGSPROSESSENE
I kapittel 3 ble det teoretiske skillet mellom såkalte første- og annenordens prioriteringsbeslutninger forklart. Enkelt uttrykt kan man si at førsteordensbeslutninger bestemmer hvor mye av et helsegode som skal tilbys, f.eks. kapasitetsvurderinger på det politiske beslutningsnivå, mens annenordens beslutninger bestemmer hvem som skal få disse godene (kliniske beslutninger). Politiske beslutninger kan skje på flere nivåer.
Det kliniske beslutningsnivå kan for prioriteringsformål deles i to: (1) det overordnede kliniske nivå, som kan utvikle faglige standarder for valg av pasienter til riktig diagnostikk, utredning eller behandling, og (2) det praktisk-kliniske nivå, hvor det daglig tas beslutninger om enkeltpasienter: om de skal gis et tilbud, og hvilket tilbud de skal ha.
Når det gjelder de kliniske beslutninger er det særlig det overordnede kliniske nivå som kan ha nytte av retningslinjer om prioritering. Dersom prinsipper og kriterier for prioritering får gjennomslag på dette beslutningsnivået, kan det på lengre sikt - gjennom faglige standarder og kliniske retningslinjer - få betydning for de daglige prioriteringsvalg.
9.2.1 Prioritering «nedenfra og opp»
Prioriteringsbeslutninger er til syvende og sist forankret i politiske beslutninger som angår oss alle. Prioriteringssystemet må derfor utformes slik at det gir grunnlag og mulighet for politiske valg. Samtidig krever beslutninger på det detaljeringsnivå som er nødvendig for å videreutvikle det systemet man la grunnlaget for i NOU 1987: 23, at beslutningstakeren får gode faglige råd. Utvalget anbefaler derfor at endringer av dagens prioriteringssystem bør skje vide infra - nedenfra og opp. Utvalget foreslår at det etableres representative faggrupper som skal gi anbefalinger om prioritering innen sitt fagfelt. Faggruppene bør få i mandat å klarlegge hva man skal legge i begrepene alvorlighet, nytte og kostnadseffektivitet for ulike pasientgrupper. Disse prioriteringsprinsippene skal anvendes for å klassifisere eller rangere tilstander og tiltak i prioritetsgrupper. Som en hjelp til et slikt prioriteringsarbeid på overordnet klinisk nivå har utvalget utformet veiledende definisjoner eller beskrivelser av prioritetsgrupper, jf. pkt. 9.7.
Dersom resultatet er basert på allment aksepterte prioriteringsprinsipper og en prosess som gir legitimitet både blant fagfolk og i befolkningen, kan dette bidra til at beslutninger treffes åpent og med forutsigbarhet for pasientene.
Utvalget vil imidlertid understreke at det alltid vil kunne oppstå legitim uenighet om hvilke prioriteringsprinsipper som bør anvendes, hvilken vekt de skal ha, og hvilke konkrete konsekvenser anvendelsen av prinsippene får. I denne sammenheng er erfaringene fra helseregion V interessante (Regional helseplan, region Nord, januar 1997):
«I dette prosjektet valgte Det regionale helse- og sosialutvalg å vektlegge at det kan være vel så viktig at man oppnår forståelse for hverandres synspunkter, som at man oppnår genuin enighet. Dette innebar at utvalget ikke stilte krav om enighet i tilrådingene fra den enkelte faggruppe. Krav om enighet kunne også føre til at faggruppene lot være å ta opp viktige spørsmål og problemstillinger. Det regionale helse- og sosialutvalg ønsket derfor at uenighet skulle komme frem i lyset slik at fylkespolitikerne kunne treffe valg og beslutninger på bakgrunn av alternative forslag. Utvalget stilte som krav at valg av løsninger skulle begrunnes. Enighet så vel som uenighet skulle begrunnes.»
En kan ikke alltid forvente enighet om prioriteringer. Hensikten med faggruppene er derfor ikke bare å få frem entydige anbefalinger der hvor det er full enighet blant de fagkyndige, men også å få frem alternative valgmuligheter. Dette er hovedbegrunnelsen for å etablere representative grupper som skal gi anbefalinger om klinisk prioritering. For oversiktens del kan prioriteringsprosessene inndeles i tre trinn i forhold til beslutningsnivåene for henholdsvis første- og annenordensbeslutninger:
Faggruppene anbefaler klassifisering og sortering av tilstander og tiltak innen sitt fagfelt.
Politiske og administrative beslutningstakere treffer beslutning om ressurser og kapasitet for forskjellige grupper. Det vil si at de prioriterer mellom grupper ved å omprioritere ressurser, eller fordele ressursveksten på grunnlag av tilgjengelig informasjon, analyser, faglige anbefalinger om prioritering og helsepolitiske mål.
Faggruppene formulerer kliniske retningslinjer for valg av pasienter til riktig behandling.
Begrunnelsen for å be faggrupper om å gi anbefalinger om prioritering innen sitt fagfelt er problemenes kompleksitet og behovet for kompetanse. Arbeidet forutsetter at sentrale myndigheter legger overordnede føringer på hvordan helsetilbud bør rangeres og sorteres, jf. kapittel 8. Det er i den politiske beslutningsprosess at de overordnede valg skal tas om hva og hvor mye som skal tilbys i den offentlige helsetjenesten. De overordnede valg må dernest konkretiseres gjennom utarbeidelse av faglige retningslinjer for valg av pasienter til riktige tiltak innenfor de gitte ressursrammer. Målet er å etablere et bedre samspill mellom det politiske og det kliniske beslutningsnivå gjennom beslutningsprosedyrer som først går nedenfra og opp - og deretter ned igjen til dem som har det daglige ansvar for å praktisere retningslinjene.
9.3 TRINN 1: OPPRETTELSE AV FAGGRUPPER SOM SKAL GI ANBEFALINGER OM PRIORITERING
Faggruppenes første oppgave blir å gi anbefalinger om hvordan de vil prioritere ut fra de prinsipper og kriterier de blir bedt om å legge til grunn, jf. vedlegg 2. Deres mandat bør være å utarbeide forslag til klassifisering og rangering av de vanligste og viktigste tilstander og tiltak som er aktuelle innen vedkommende fagfelt. Det er særlig valg av tiltak som ønskes belyst i en prioriteringssammenheng.
I mange tilfeller vil det være hensiktmessig at faggruppene ikke bare klassifiserer tilstander og tiltak i prioritetsgrupper, men også gir antydninger om begrunnede rangeringer innen hver prioritetsgruppe.
Anbefalinger med et slikt innhold vil bidra til et styrket premissgrunnlag for politiske og administrative beslutningstakere på ulike nivåer. Det finnes gode eksempler på utredninger fra Statens helsetilsyn som gir anbefalinger om prioritering innen hjertekirurgi, lindrende kreftbehandling og benmargstransplantasjon. Også de regionale helseutvalg har erfaring med faggrupper. Disse har hittil vært mest benyttet for spørsmål vedrørende funksjonsfordeling, men har også drøftet behovs- og prioriteringsspørsmål.
9.3.1 Oppnevning og sammensetning av faggrupper
Det foreslås at faggruppene oppnevnes av Statens helsetilsyn, som også bør få ansvar for å tilrettelegge og koordinere arbeidet. Utvalgets forslag til sammensetning av faggrupper søker å ivareta tre hensyn. For å ivareta hensynet til pasientflyt og samspill mellom tjenestenivåene, bør både allmennlegetjenesten og spesialisthelsetjenesten være representert. For å sikre at alle landsdelene er med, og dermed at resultatet kan tenkes å bli gjennomført over hele landet, bør også alle helseregioner være representert. Tilsynsmyndighetene kan være representert ved en person fra Statens helsetilsyn. Dette vil også lette koordineringsarbeidet i den etterfølgende prosess.
Den endelige sammensetning av faggrupper bør vurderes for hvert område. Noen tiltak, for eksempel rehabilitering av slagrammede, er av en slik art at det kan være aktuelt at andre faggrupper, f.eks. fysioterapeuter og logopeder, er representert. Sammensetningen må derfor vurderes i hvert enkelt tilfelle. Arbeidet i gruppene vil være faglig sett krevende.
Utvalget har drøftet hvorvidt pasienter og befolkning bør være representert, men finner det riktigere at deres interesser ivaretas i den politiske beslutningsprosess etter at det faglige premissgrunnlaget er utformet, jf. pkt. 9.4.2. Faggruppene bør likevel etterspørre pasientenes egen verdsetting av behandlingsutfall, slik at det ikke bare blir legenes egne preferanser som legges til grunn ved klassifisering og rangering av tilstander og tiltak. Dette kan gjøres ved hjelp av eksisterende faglitteratur om pasienters verdsetting av behandlingsutfall, eller f.eks. ved bruk av en referansegruppe bestående av pasientrepresentanter.
Medlemmet Brundtland mener at pasientene bør være representert i faggruppene. Pasienter innehar kompetanse på egen sykdom, og erfaring med ulik behandling. Denne kompetansen må særlig vektlegges når faggruppene skal uttale seg om nytten og verdien av en helsetjeneste.
Spørsmålet om hvordan faggruppene bør organiseres, har også vært vurdert. En mulighet vil være å inndele faggrupper etter organer, f.eks. at indremedisinere og kirurger samarbeider om behandlingsprogrammer for mage-tarmsykdommer. Erfaringer fra de regionale helseutvalgs faggrupper har imidlertid vist at dette kan skape problemer. En annen mulighet er en inndeling etter de etablerte medisinske spesialiteter. Dette kan imidlertid skape problemer for pasienter som trenger behandling fra flere typer spesialister.
9.3.2 Kvotering av faggrupper til utvalgte områder
For å unngå rasjonering av grunnleggende helsetjenestetilbud (prioritetsgruppe I) bør det først oppnevnes faggrupper for:
Barne og ungdomspsykiatri
Voksenpsykiatri
Medisinsk rehabilitering
Pleie og omsorg i kommunene
Ortopedisk kirurgi
Utvalget anbefaler at igangsetting av faggrupper «kvoteres» til disse områdene i første omgang. Aktuelle behandlingstilbud bør gjennomgås kritisk etter den mal som er foreslått i vedlegg 2. I neste omgang anbefaler utvalget at det igangsettes faggrupper på andre utvalgte områder. Grunnen til at ikke alle fagmiljøene bør starte på én gang, er for det første at systemet bør prøves ut først, og for det andre at det forventes at mer formelle prioriteringer etter kravene om forventet nytte, dokumentasjon og kostnadseffektivitet kan føre til at de fagmiljøer som i utgangspunktet står sterkest, også kan komme til å trekke til seg mest ressurser.
For å velge ut områder hvor det vil være aktuelt å opprette andre faggrupper, foreslår utvalget en sjekkliste med følgende spørsmål:
omfatter fagområdet tilstander og tiltak hvor det er grunn til å tro at tilbudet er for knapt dimensjonert?
omfatter fagområdet mange pasienter, vanlige tilstander og/eller store utgifter?
omfatter fagområdet spesielle utfordringer for prioriteringsarbeidet, som f.eks. tendens til «indikasjonsskred», etablering av tilbud uten godkjent indikasjon, tilbud i gråsonen for hva som oppfattes som helsetjenestens ansvarsområde, eller spesielt vanskelige etiske vurderinger?
Etablering av nye faggrupper bør ikke foretas før erfaringene med de første er evaluert.
9.4 TRINN 2: DIMENSJONERING AV KAPASITET
Politiske og administrative beslutningstakere har ansvaret for fordeling mellom pasient- og brukergrupper og dimensjonering av kapasitet. Dette ansvaret er delvis desentralisert i vårt land, slik at beslutninger om kapasitet tas i fylkeskommuner, kommuner og institusjoner. Beslutningsgrunnlaget for valg som angår dimensjonering av kapasitet kan forbedres. Sammenhengen mellom rangering av tilbud, ressursrammer og dimensjonering av kapasitet er forsøkt illustrert i figur 9.1.
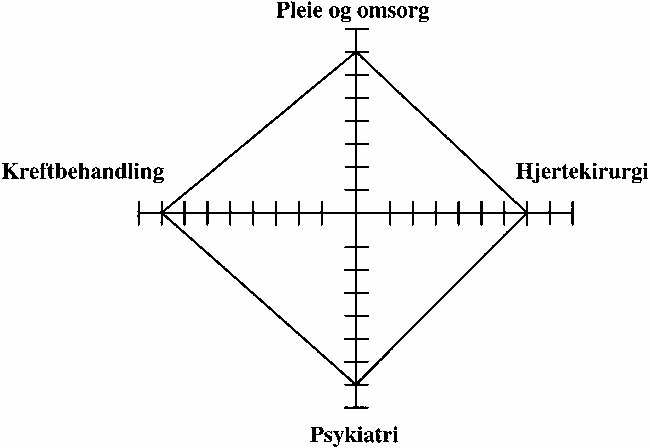
Figur 9.1 Sammenhengen mellom rangering av tilbud, ressursrammer og dimensjonering av kapasitet
De fire aksene angir typer av helse- og omsorgstilbud man er nødt til å fordele ressurser mellom. Langs hver akse kan man tenke seg at tilstander og tiltak er rangert, f.eks. etter anbefaling fra fagmiljøene. Ressursrammene for hvert område er angitt av de heltrukne linjene. Dersom man antar at den totale ressursrammen er fast, vil en økning i rammene for f.eks. psykiatrien medføre en innskrenkning for et eller flere andre områder. I prinsippet vil man da måtte foreta en vurdering av hvilke tilstander og tiltak innenfor f.eks. hjertekirurgi som kunne ekskluderes, og hvilke alternative helsegevinster som kunne oppnås ved å inkludere flere pasienter i et tilbud innen psykiatrien. En slik analyse forutsetter altså rangering av tiltak etter prioritet innen hvert fagområde. Videre må beslutningstakere:
Kjenne omfanget av tilgjengelige ressurser (budsjettarbeid)
Kjenne det sannsynlige antall pasienter i den aktuelle pasientpopulasjon som vil falle inn under prioritetsgruppene (behovsanalyse)
Beregne hvor langt ned på listen av prioritetsgrupper ressursene vil strekke til (praktisk kostnadsanalyse/konsekvensanalyse)
Balansere ressursbruk innen én gruppe mot andre grupper (kostnads-effektivitetsanalyse, etikk, politikk)
De tre første punktene gjelder for dimensjonering av kapasitet for én gruppe. Det fjerde punktet gjelder ved ressursfordeling mellom to eller flere grupper.
9.4.1 Prioritering mellom pasientgrupper - fra teori til praksis
Anbefalinger fra faggruppene kan gi et bedre premissgrunnlag for politiske prioriteringer mellom pasientgrupper, men beslutninger om ulike tilbuds omfang er et politisk-administrativt ansvar.
Den prosedyre som synes nødvendig for å foreta en rasjonell fordeling av kapasitet mellom fagområder, jf. figur 9.1, vil imidlertid møte en rekke praktiske utfordringer før en slik analyse kan gjennomføres og omsettes i praktisk politikk.
For det første har vi ikke i Norge fullstendig oversikt over kostnader for mange behandlingstilbud. For å anslå kostnadene ved selve prosedyren, liggedøgn og annen oppfølging er det for en del diagnoser definert såkalte Diagnose-Relaterte-Gruppe-priser som angir beregnede kostnader for hvert enkelt sykehusopphold. Det er også publisert priser for gjestepasientdøgn for opphold på sykehus og avdelinger. Der det ikke er fastsatt slike priser, kan det foretas nærmere kostnadsberegninger ved det enkelte sykehus. Dette gjøres i dag ved en del større sykehus, men er trolig mindre aktuelt andre steder. DRG-kostnader gir likevel ikke et godt nok anslag over de kostnader som er aktuelle for kapasitetsvurderinger. Her vil de reelle marginalkostnader være av større interesse. I tillegg kommer spørsmålet om hvilke andre kostnader som bør trekkes inn.
For det andre medfører det metodiske og praktiske problemer å utføre prioriteringsrelevante behovsanalyser. Dette kan gjøres som en trinnvis prosess, hvor en først forsøker å fastslå hvor mange pasienter som har behov for et tilbud, dernest hvor mange som blir diagnostisert og vil etterspørre tilbudet, og til slutt hvor mange som faktisk bør få et tilbud. For eksempel kan myndighetene stille krav om at visse diagnostiske kriterier må være oppfylt før et tilbud skal gis.
Hvordan kan en innhente informasjon til bruk i en behovsanalyse? Dette avhenger av hva slags tiltak det dreier seg om. På enkelte områder er det mulig å bruke informasjon fra andre aktører som allerede har innført tilbudet. Et internasjonalt forbruksmål for legemidler er f.eks. antall definerte døgndoser pr. 1 000 innbyggere/døgn . Tilsvarende kan det utvikles normtall f.eks. for antall hjertekirurgiske inngrep pr. 100 000 innbyggere pr. år. Dersom en kjenner tallene fra nordiske land, kan slike sammenligninger gi en pekepinn om hvor stort det norske forbruket vil bli eller bør være. Ofte vil det imidlertid foreligge lite direkte sammenlignbare data. En mulighet er da å be fagfolk anslå, med utgangspunkt i epidemiologisk kunnskap, hvor stor den aktuelle behandlingsgruppen er, og hvor store personellressurser som må til for å dekke det aktuelle behov. Men begge disse fremgangsmåtene rommer betydelige metodiske problemer.
For det tredje er den grove inndelingen i fagområder som er antydet i figur 9.1, neppe hensiktsmessig for slike analyser. Fagområdene må brytes ned til klart definerte tilstander og tiltak. «Kreftbehandling» er langt fra ett entydig tiltak. Det omfatter kirurgi, strålebehandling og medikamentell behandling for mange forskjellige kreftformer.
En fjerde kompliserende faktor er at prioriteringsbeslutninger i stor grad foregår desentralisert. Kapasitetsbeslutninger tas på avdelingsnivå, på toppledelsesnivå i sykehus og i fylkeskommunene. Omfordeling mellom pasientgrupper, slik det er skissert i figur 9.1, forutsetter at dette skjer på samme måte på alle nivå over hele landet. Det er neppe realistisk. En mulig fremgangsmåte for å samordne beslutninger av denne type kan være økt regionalt samarbeid.
Et femte forhold som gjør prioritering mellom grupper vanskelig å gjennomføre i praksis, er personellspørsmålet. Det er ikke slik at overføring av økonomiske ressurser fra et område automatisk vil gi bedre kapasitet på et annet, dersom det mangler fagpersonell. Dimensjonering av kapasitet er en omfattende prosess. Oppbygging av et kompetent fagmiljø for f.eks. ortopedi eller psykiatri kan ta mange år. I andre tilfeller kan en enkelt beslutning om alternativ bruk av operasjonsstuer, sengeavdelinger eller lignende sikre den ønskede omfordeling av kapasitet.
Til sist bør det understrekes at det også teoretisk og prinsipielt er vanskeligheter forbundet med å gi en fingradert rangering av pasienter og tiltak innenfor hver faggruppe. Det har vist seg vanskelig å utvikle sammenlignbare mål på helsegevinst. Balansering av ressursrammer mellom fagområder forutsetter at helsegevinster av forskjellige valg kan måles og sammenlignes.
Det kan konkluderes med at det er behov for systemer for praktisk ressursfordeling mellom fagområder. Slike systemer er derimot vanskelig å etablere. Likevel treffes det hele tiden beslutninger om ressursfordeling, men langt fra så rasjonelt og velbegrunnet som den teoretiske modellen forutsetter. Faglige anbefalinger om prioritering kan bidra til å forbedre beslutningsgrunnlaget, men også andre analyseredskaper bør tas mer aktivt i bruk. Utvalget vil peke på at det trengs kompetanseoppbygging med hensyn til epidemiologi, statistikk og helseøkonomi på flere politiske og administrative beslutningsnivåer. Å forbedre beslutningsprosessen vil kreve både tid og økte personellressurser, men det er vanskelig å se andre alternativer.
9.4.2 Forslag om opprettelse av et samordnende, permanent prioriteringsutvalg
De prinsipielt sett vanskeligste valg angår prioritering mellom pasientgrupper hvor nytten av tiltak er forskjellig. De analytiske prioriteringsredskapene beskrevet i kapittel 7, medisinsk teknologivurdering, helseøkonomisk analyse og praktisk kostnadsanalyse kan være til hjelp, men det må erkjennes at disse ikke enda er fullt ut anvendelige for praktiske prioriteringsbeslutninger, av mange grunner. Politisk-administrative beslutningstakere vil derfor ha behov for uavhengige råd om prioritering på grunnlag av en bred vurdering av alle relevante forhold. Faggruppenes mandat er å gi råd innen avgrensede fagområder, og det kan ikke forventes at disse rådene kan anvendes direkte for å treffe helhetlige helsepolitiske beslutninger.
Erfaringene med ventetidsgarantien viser også at fagmiljøene følger ulike tradisjoner og standarder når de prioriterer, og at dette i noen grad gjelder for forholdet mellom helseregionene. Hensynet til rettferdig fordeling av helsetjenestens ressurser tilsier at det bør være bedre samsvar mellom hvilke pasienter som blir gitt høy eller lav prioritet i de ulike fagområdene og helseregionene.
Utvalget anbefaler at det opprettes et permanent samordnende prioriteringsutvalg som skal gi råd om prioritering mellom pasientgrupper. Et slikt utvalg bør være bredt sammensatt av lekfolk, pasientorganisasjoner, helsepersonell og politisk-administrative beslutningstakere. Det bør også ha kompetanse og erfaring innen helseøkonomi, medisinsk analyse av behandlingsresultater, helserett og medisinsk etikk. Utvalget bør være slik sammensatt at det kan gi helhetlige, velbegrunnede og upartiske råd om praktisk prioritering.
Det permanente prioriteringsutvalgets mandat bør omfatte tre hovedområder:
Utvalget skal samordne og vurdere faggruppenes råd om inndeling av tilstander og tiltak i forskjellige prioritetsgrupper. Utvalget bør også gi råd om dimensjonering av kapasitet. Det bør så langt som mulig være lik «terskel» for hvilke pasienter som gis høy, middels og lav prioritet - uavhengig av faglige skillelinjer.
Utvalget bør ha et særskilt ansvar for å stimulere til offentlig debatt om prioriteringer, og å innhente informasjon om befolkningens verdigrunnlag og syn på prinsipper og kriterier for prioritering.
Utvalget bør gis anledning til, på forespørsel, å gi råd vedrørende prinsipielle sider ved vanskelige enkeltsaker som kan ha konsekvenser for helhetlige prioriteringer.
Det er viktig at det permanente prioriteringsutvalget får en mest mulig uavhengig posisjon i forhold til profesjonelle eller andre partsinteresser.
9.5 TRINN 3: RETNINGSLINJER FOR GOD PASIENTUTVELGELSE OG RIKTIG VALG AV TILTAK
Faggruppenes andre oppgave blir å utforme retningslinjer for konkrete prioriteringsbeslutninger i den praktiske kliniske hverdag. Dersom det ikke er mulig å dimensjonere kapasitet slik at alle anbefalingene fra faggruppen kan følges, må anbefalingene om hvem som skal behandles justeres i lys av ressurssbegrensningene. Sluttproduktet av prosessen og samspillet mellom fagmiljøene og politiske myndigheter bør bli retningslinjer for prioritering innen de ulike fagfelt. Disse bør bli godt kjent, akseptert og tatt i bruk over alt.
Retningslinjer om valg av pasienter til riktige tiltak er altså ikke det samme som faggruppenes anbefalinger om prioritering. Retningslinjene må utvikles på grunnlag av forholdet mellom det som er faglig forsvarlig og de tilgjengelige ressursrammer.
9.5.1 Iverksetting og bruk av retningslinjer i helsetjenesten
Spredning av informasjon skjer i dag gjennom undervisning ved universiteter og høyskoler, videre- og etterutdanningskurs, medisinske tidsskrifter, kongresser og konferanser, standard- og prosedyrebøker. Det er således særlig gjennom de normer og verdier som preger grunn- og etterutdanning av leger og annet helsepersonell at deres atferd kan påvirkes. Det er viktig at de som skal anvende retningslinjer, også har mulighet til å forme dem, enten ved å bidra direkte i prosessen, eller indirekte gjennom høringer, presentasjon i spesialistfora, fagtidsskrifter o.l.
Noen vil kanskje hevde at det vil gå utover legenes faglige autonomi, dersom utforming av retningslinjer skal være med på å styre helsetilbudet. På den annen side er det åpenbart at dersom legene som gruppe skal beholde sin faglige autonomi, er de avhengige av samfunnets tillit. Denne tilliten baserer seg på at legene, som gruppe, sørger for at den diagnostikk og behandling de tilbyr, er den som gir størst helsegevinst for befolkningen. Da må legene være med på å foreta kritisk effektvurdering av sin egen virksomhet, både medisinsk, organisatorisk, etisk og økonomisk. Og legene må være villige til å ta konsekvensen av vurderingene, også hvis det innebærer at ikke alle leger kan foreta seg alt det de selv kunne ønske på det offentliges regning. Det kan tenkes at enkeltlegens autonomi må vike i noen henseender, for at legene, som gruppe, skal kunne beholde sin faglige autonomi (Haug 1996) (Freidson 1970).
9.5.2 Allmennpraktikerens rolle
Det må understrekes at allmennpraktikeren i denne sammenhengen både har en sentral portvakt- og portåpnerfunksjon. Terskelen for vurdering, råd og veiledning må være lav. Valg av diagnostikk, utredning og medikamentvalg må være velbegrunnet. Det samme gjelder terskelen for henvisning videre til spesialist eller sykehus.
Utredning og diagnostikk
Screening (dvs. masseundersøkelser), utredning og diagnostikk bør i prinsipp vurderes etter de samme prinsipper som prioritering av medisinsk behandling. Utvalget er klar over at det vitenskapelige grunnlag for å vurdere effekten av diagnostiske tiltak i noen tilfeller er svakere enn for behandling. Hovedpoenget må likevel være at man baserer praksis på det som finnes av tilgjengelig kunnskap, og at valg av diagnose og utredning er velbegrunnet. Som en start vil det være naturlig å gjennomgå f.eks. en del vanlige undersøkelser og undersøkelsesmetoder. Hva er forventet nytte av å rekvirere EKG, røntgen thorax, (røntgen av brystkasse og lunger), ultralyd eller ulike blodprøver for ulike risikogrupper? Hva koster det? Står resultatet i et rimelig forhold til kostnadene?
Etter en faglig gjennomgang av ulike typer diagnostikk bør fagmiljøene, slik det også gjøres mange steder, utforme standardprosedyrer for utredning og diagnostikk. Slike prosedyrer bør være basert på tilgjengelig kunnskap om forventet effekt av tiltaket, og en erkjennelse av at helsetjenestens ressurser (tid, personell og penger) er begrensede.
Henvisninger til sykehus
I kapittel 4 ble det påpekt at akuttmedisin og øyeblikkelig hjelp-innleggelser ser ut til å «overstyre» planlagte innleggelser på sykehus. I perioden 1991 til 1995 var økningen i øyeblikkelig hjelp-innleggelser på 16 pst. Problemkomplekset berører allmennlegene og deres pasienter ved at det oppstår lange ventelister og dårlig tilgjengelighet for planlagt utredning og behandling i sykehus. Det har vært antydet i en del undersøkelser at det har skjedd et «indikasjonsskred» når det gjelder øyeblikkelig hjelp-innleggelser. Enkelte mener at opp til 15-20 pst av alle akutte innleggelser i sykehus er «unødvendige» (Holmsen 1996). Denne trenden er vanskelig å snu. Vi vet fra internasjonal helsetjenesteforskning at dette er en utvikling som forekommer i alle typer helsetjenestesystemer. Utvalget har likevel drøftet mulige tiltak for å bedre på situasjonen, jf. også Steine-utvalget, NOU 1997: 2:
Ny definisjon av begrepet øyeblikkelig hjelp eller bedre «portvaktsordninger»
Skjerming av planlagt virksomhet
Tryggere allmennpraktikere
Videreutvikling av prosedyrepermer for henvisningskriterier
Bedre samarbeid mellom legevaktsleger og sykehus
Bedre kompetanse i sykehusenes akuttmottak
Observasjonspost tilknyttet akuttmottak
Styrking av de hjemmebaserte tjenestene i kommunene
Økt satsing på samspillet mellom allmennleger og spesialister i psykiatri
To forhold skal særlig påpekes. Høye forventninger, tidspress og økt oppmerksomhet rundt feil har ført til større utrygghet hos allmennpraktikeren. Det fremholdes fra mange hold at flere og flere leger legger inn eller henviser pasienter «for-sikkerhets-skyld». Videreutvikling og kontinuerlig oppfølging av prosedyrepermer for henvisnings- og innleggelsesrutiner kan bidra til å forme en felles forståelse av hvor terskelen for henvisning bør ligge. En felles faglig standard kan hjelpe legen til å utøve sitt skjønn i vanskelige tilfeller.
I denne sammenhengen vil utvalget peke på det ansvar, eller den mulighet, sykehusene og deres eiere burde benytte til å stille midler til disposisjon for kontinuerlig revisjon av dette beslutningsredskapet. Dersom prosedyrer av denne typen blir implementert på en god måte, burde det gi grunnlag for mulige effektivitetsgevinster.
En annen utfordring blir å bedre samarbeidet mellom den psykiatriske spesialisttjenesten og 1. linjetjenesten når det gjelder psykiske lidelser med moderat alvorlighetsgrad. Det bør etableres felles retningslinjer for diagnostikk og henvisning. I kapittel 4 gjengis en studie som viste at førstelinjetjenesten henviser for få av de som egentlig burde ha hatt en spesialistvurdering. Denne «usynlige» nedprioritering av det psykiatriske tilbud bør unngås.
9.5.3 Om begrepet retningslinjer
Begrepet «retningslinjer» må ikke misforstås. Alle vanskelige valg kan ikke formaliseres i detalj. Retningslinjer er anbefalinger om valg av riktig tiltak basert på vitenskapelig analyse, klinisk erfaring og eventuelt kunnskap om ressursskranker. Retningslinjer er ikke rigide regler som aldri kan fravikes. Det er hverken mulig eller ønskelig å styre medisinske valg på denne måten. Hverken det faglige eller det etiske skjønn kan reguleres i detalj. Bruk av retningslinjer må, på den annen side, atskilles fra bruk av fritt individuelt skjønn . Variasjoner i tildeling av ventetidsgaranti viser for eksempel at det medisinske skjønn er blitt gitt for stort spillerom. Kravet om kunnskapsbasert praksis, målet om mer rettferdig fordeling og målet om kostnadskontroll er, i en moderne helsetjeneste, ikke forenlig med en rent individuell og tilfeldig skjønnsmessig tildeling av ytelser.
Å utvikle kliniske retningslinjer er en langsom og arbeidskrevende prosess. Arbeidet kan ta tid fra direkte pasientrettet virksomhet. I hvor høy grad retningslinjer blir fulgt, varierer fra fagmiljø til fagmiljø. Det blir derfor viktig å finne metoder for å iverksette en ensartet bruk av slike retningslinjer. Når utvalget anbefaler økt bruk av kliniske retningslinjer for prioritering er det fordi:
Kliniske valg påvirker ressurs- og pasientstrømmen i vesentlig grad
Pasienter og ansvarlige beslutningstakere kan best få innsyn i og påvirke kliniske beslutninger med prioriteringskonsekvenser ved bruk av skriftlige retningslinjer
Kliniske retningslinjer vil tydeliggjøre behov og konsekvenser av budsjettvedtak
Utforming og bruk av kliniske retningslinjer kan skape refleksjon og diskusjon om vanskelige valg innad i helsetjenesten
Kliniske retningslinjer eksisterer på mange fagområder og er et viktig redskap i all kvalitetssikring
Noe mer standardisering av kliniske valg kan bidra til en høyere grad av likebehandling og større forutsigbarhet for pasientene
Formelle og uformelle rutiner og prosedyrer preger svært mange av de valg som foretas innen helsetjenesten. Ved å påvirke og formalisere disse prosedyrene gjennom arbeid i faggrupper skaper man, som Grund-utvalget påpeker, «en bro mellom de statlige overordnede myndigheter og helsevesenets kliniske hverdag», jf. Piller, prioritering og politikk (NOU 1997: 7).
9.6 OM SAMSPILLET MELLOM DE TRE TRINN I PRIORITERINGSPROSESSEN
Målet med det foreslåtte prioriteringssystem er å etablere et bedre samspill mellom det politiske og det kliniske beslutningsnivå gjennom beslutningsprosedyrer som går nedenfra og opp - og ned igjen. Dette utelukker ikke at politiske myndigheter prioriterer mellom fagområder uavhengig av faglige anbefalinger, eller at fagmiljøene utvikler retningslinjer for valg av pasienter til riktig tiltak på grunnlag av de faktiske ressursrammer. Tvert imot er tanken at det skal bli større rom for slike overordnede beslutninger. Utvalget legger til grunn at dersom arbeidet i faggruppene igangsettes, vil det bli lettere for de politiske myndigheter å foreta velbegrunnede valg om dimensjonering av kapasitet. De prioriteringsvalg som gjøres, vil bli synliggjort, og fra et demokratisk synspunkt vil det være en forbedring i forhold til dagens system. Det vil gi et bedre grunnlag for den viktige samfunnsdebatten om helsepolitiske spørsmål. Dette forutsetter imidlertid at de anbefalinger faggruppene utarbeider ikke får form av rene ønskelister, men tar inn over seg det faktum at det dreier seg om fordeling av knappe ressurser, der også andre grupper og behov enn det den enkelte faggruppe representerer skal tilgodeses i forsvarlig utstrekning.
Et bedre samspill mellom de ulike trinn i prosessen forutsetter et langvarig, systematisk arbeid. På lengre sikt kan faglige anbefalinger og faglige retningslinjer gi beslutningstakere nødvendig prioriteringsrelevant informasjon og bli byggesteiner i et system for bedre dimensjonering av kapasitet.
9.6.1 Begrunnelse for valg av prioriteringsmodell
Utvalget har drøftet to hovedstrategier for prioritering. Den ene er å holde seg til prioritering mellom fagområder, til førsteordensprioriteringer. Det var i stor grad dette som ble anbefalt i NOU 1987: 23. Den andre er en tretrinnsstrategi. Første trinn er å utarbeide systemer for annenordensprioriteringer innenfor fagområder. Andre trinn er å lage et system for prioritering mellom fagområder. Det andre trinnet bygger på det første. Tredje trinn kan følge etter de foregående, men vil i praksis også foregå parallelt. Utvalget har valgt å legge størst vekt på den andre strategien, på tretrinnsmodellen. Det er ikke et helt selvfølgelig valg, men alt i alt har utvalget større tiltro til denne modellen. Her skal utvalget peke på noen argumenter for og mot de to strategiene.
Argumenter for direkte prioritering mellom fagområder
Et argument for den første strategien er at den retter seg direkte mot prioriteringsproblemer som svært mange mener er alvorlige. I NOU 1987: 23 ble det pekt på at det var fagområder som var for svakt utbygd til å gi et tilstrekkelig tilbud om tjenester. Utredningen nevner psykiatri, alvorlig kronisk syke, alvorlig pleietrengende eldre og pasienter med behov for rehabilitering. Dette problemet er blitt trukket frem gjentatte ganger senere både i offentlig debatt og av myndighetene. Men selv om disse områdene er blitt erklært som høyt prioriterte gjentatte ganger, har de ikke i praksis blitt det. I hvert fall foreligger det ikke data som gjør det mulig å påvise at så har skjedd. Dette kan forklares på to måter. En måte er å si at disse prioriteringsbeslutningene ikke har vært ekte og kraftfulle nok, og at det er mulig å finne bedre midler til å favorisere de svake. En annen måte er å si at når det ikke lykkes å opp-prioritere ovennevnte områder, tyder det på at det er vanskelig å nå frem med denne strategien, og at det er på tide å forsøke en annen.
Et annet argument for den første strategien er at den mer direkte henvender seg til ansvarlige offentlige myndigheter og plasserer ansvaret og beslutningsretten tydelig. På den annen side tyder altså resultatene fra tidligere forsøk på prioritering på at myndighetene i praksis har begrensede styringsmuligheter på dette feltet. De faktiske førsteordensprioriteringene ser ut til å være et resultat av annenordensprioriteringer, snarere enn omvendt. Praksis preger de overordnede prinsippene mer enn prinsippene preger praksis.
Argumenter for og imot tretrinnsstrategien
Den andre strategien, tretrinnsstrategien, er et forsøk på å skaffe oversikt over og en viss styring med prioriteringsbeslutninger som blir tatt i helsevesenets dagligliv. Ifølge denne strategien skal prioritering på hvert fagområde skje etter et mer reflektert skjønn enn det som er tilfelle i dag. Det første nødvendige steg for å forbedre dagens prioriteringsprosesser er å etablere en arena for dialog, kritikk og justering av prioriteringsvalg. Slik vil det som foregår på hvert område, gradvis bli mer gjennomsiktig og mer i samsvar med retningslinjer som er felles, ikke bare for alt og alle innenfor det enkelte området, men i prinsippet for hele helsetjenesten.
Vi vet for eksempel allerede at det for helbredende kreftbehandling for voksne settes en (uformell) grense for økt sannsynlighet for overlevelse på om lag 10 pst. Resultatforbedringer under 10 pst oppfattes som for dårlige. Ved behandling av hjertesykdommer oppfattes en absolutt risikoreduksjon ved bruk av kolesterolsenkende midler på om lag 4 pst som bra, og denne behandlingen refunderes i dag på blå resept. Forskjeller i behandlingskultur gir seg utslag i hvilket tilbud pasienter får. Er det riktig at grensen for det offentliges ansvar trekkes så ulikt innenfor ulike fagområder? Dette er spørsmål som konkret prioriteringsarbeid på klinisk nivå kan løfte frem i lyset.
Et annet argument for denne løsningen er at den trolig kan gi større legitimitet i den kliniske hverdag, enn en løsning som bare holder seg på overordnet politisk nivå. Prioriteringen skal kunne begrunnes i etiske prinsipper som det kan være mulig å få oppslutning om, ikke bare blant politikere og i helsevesenet, men også i befolkningen for øvrig. I et demokratisk samfunn er det viktig at bruken av fellesressursene kan begrunnes i felles holdninger og verdioppfatninger, slik at fordelingen av goder kan aksepteres av alle.
Tretrinnsstrategien ivaretar dessuten andre viktige prioriteringsmål. Den gir for eksempel grunnlag for å begrense omfanget av behandlingstiltak som ikke kan begrunnes etter etiske standarder det er enighet om. Et eksempel er de mange tiltak som iverksettes, til tross for at nytten er svakt eller ikke dokumentert.
Det finnes argumenter mot denne strategien også. Et av dem er at annenordensprioriteringene bestandig vil ha et innslag av skjønn. Det er ikke mulig å utforme et brukbart regelverk for prioriteringer, bare retningslinjer som kan bidra til et mer gjennomtenkt og bedre samordnet skjønn. Det betyr at mulighetene for styring ikke blir store, selv om de sannsynligvis blir større enn de er i dag, siden innsikten kan bli bedre.
Alt i alt vurderer utvalget tretrinnsstrategien som den mest løfterike. Den gir de svake områdene større sjanser enn den andre strategien gjør.
9.7 INNDELING AV PRIORITETSGRUPPER FOR DET POLITISKE OG ADMINISTRATIVE NIVÅ
Det er hverken mulig eller ønskelig å gi en uttømmende liste over diagnosegrupper eller behandlingstiltak som det offentlige bør, respektive ikke bør, ha ansvar for. En altomfattende diagnoseliste som kategorisk inkluderer eller ekskluderer tjenester, er hverken rettferdig eller anvendelig i praksis. Utvalget har av den grunn ikke utarbeidet en slik diagnoseliste. Grensene for det offentliges ansvar trekkes stort sett ikke mellom diagnoser eller tiltak som klart faller innenfor eller utenfor. Det er heller tilstandens alvorlighet og muligheten for å gjøre noe nyttig for pasienten i det enkelte tilfelle og kostnadene ved tiltaket, som setter grensen.
9.7.1 Begrepene grunnleggende, utfyllende, lavt prioriterte helsetjenester og utprøvende behandling
For det overordnede politiske nivå vil det være nyttig å dele tilstander og tiltak i prioritetsgrupper. En slik inndeling skal ikke være basert på diagnoser, men på tilstandenes alvorlighetsgrad og tiltakenes forventede nytte og kostnader. Utvalget foreslår følgende inndeling av prioritetsgrupper:
Utvalget anbefaler at denne inndelingen erstatter inndeling i prioritetsgrupper anbefalt i NOU 1987: 23. I det følgende anvendes begrepet grunnleggende helsetjenester (prioritetsgruppe I) for de tjenester som tar sikte på å tilfredsstille grunnleggende behov, så som grunnleggende pleie og omsorg, lindrende behandling ved livets slutt, effektive tiltak ved livstruende tilstander o.l. Dette er tiltak som uten videre bør ha høy prioritet. Det forutsettes at gruppen vil omfatte en relativt begrenset rekke av tiltak. Bare de mest grunnleggende helsetjenester skal omfattes. Til gjengjeld bør de tilbys i et omfang som dekker behovet.
I vårt ressurssterke velferdssamfunn er det imidlertid mange tjenester utover dette helt grunnleggende nivået som bør tilbys. Dette tilbudet er plassert i gruppen for utfyllende tjenester (prioritetsgruppe III). Denne gruppen vil inneholde en omfattende rekke av tiltak. Men det er ikke opplagt at ressursene vil strekke til for å tilby disse fullt ut. I tillegg er det enkelte tilbud med lav prioritet som befolkningen etterspør, og som kan være medisinsk sett nyttige, men som det ikke er nødvendig at det offentlige har hovedansvaret for å finansiere (prioritetsgruppe III). Endelig vil det være tilstander og tiltak som ikke under noen omstendighet skal ha prioritet (prioritetsgruppe IV). Forholdet mellom de fire prioritetsgruppene er forsøkt illustrert i figur 9.2.

Figur 9.2 Forholdet mellom prioritetsgrupper
Hensikten med figur 9.2 er å klargjøre begrepsbruken. Prioritetsgruppe I inneholder tilstander og tiltak som det offentlige bør ha et særlig ansvar for å prioritere. Gruppen vil inneholde tilstander med høy alvorlighetsgrad og hvor aktuelle tiltak har betydelig forventet nytte, f.eks:
Dokumentert effektiv behandling av kreft
Operasjoner for invalidiserende kroniske lidelser
Behandling for alvorlige psykoser
Grunnleggende pleie og omsorg eller rehabilitering
Prioritetsgruppe II vil inneholde utfyllende tjenester som diagnostikk, screening, utredning, behandling og rehabilitering for tilstander som a) gir forventet prognosetap, nedsatt funksjonsnivå eller smerter; og b) hvor tiltak har betydningsfull nytte for pasienten; og c) forventet nytte står i et rimelig forhold til kostnadene.
Prioritetsgruppe III vil inneholde lavt prioriterte tiltak som det kan være rimelig at det offentlige bruker tid og penger på, men som alternativt kan tilbys mot full betaling eller egenbetaling gradert etter prioritet, f.eks.:
Ekstraomkostninger knyttet til medisiner som ikke har vist seg mer effektive enn standard medikamentell behandling
Kunstig befruktning på visse indikasjoner
Sterilisering
Reoperasjon etter sterilisering
Plastiske operasjoner for kosmetiske plager
Helsesjekk av friske personer
Personallegeordningen
Det synes vanskelig å gi en skarp avgrensning av det offentliges ansvar for å finansiere helsetjenester. Det er umulig å gi en generell definisjon som omfatter hele det offentlige helsetjenestetilbud. Utvalget har derfor funnet det mest hensiktsmessig å beskrive prioritetsgruppe I, II og III i forhold til tjenester som det offentlige henholdsvis skal , bør og kan tilby.
Særlig om utprøvende behandling
I figur 9.2 er det også antydet en sirkel som inneholder utprøvende behandling. Utprøvende behandling er tiltak som har lovende effekt, men hvor den forventede nytte ikke er tilstrekkelig dokumentert. Dette tilbudet bør skilles ut som egen gruppe fordi utprøvende behandling som tar sikte på å avklare et tiltaks nytte, må godkjennes og finansieres etter særskilte kriterier.
Utvalget har ikke utformet slike kriterier i detalj, men vil understreke at tilstandenes alvorlighetsgrad ikke kan være det avgjørende kriterium her. Viktige krav for godkjenning av utprøvende behandlingsopplegg kan være at det eksisterer en godkjent behandlingsprotokoll, at studiens design fyller visse minimumskriterier, at tidligere behandlingsresultater er lovende i den forstand at det ikke dreier seg om rent eksperimentell behandling, og at den forventede nytte av behandling er av en viss størrelsesorden.
Utprøvende behandling er således en type klinisk forskning. Uttrykket forutsetter bruk av forskningprotokoller hvor man blant annet ønsker å avklare behandlingens medisinske nytte, risiko og om prognostiske faktorer kan identifiseres. I noen studier kartlegges også behandlingskostnader. «Utprøvende behandling» er en bedre betegnelse enn uttrykket «klinisk forskning» i denne sammenheng, fordi forskningens formål blir tydeliggjort. Utprøvende behandling er anvendt forskning med det primære mål å undersøke om en behandling bør tilbys en ny pasientgruppe eller ikke - det vil si om den skal ha prioritet. På den annen side kan betegnelsen gi det feilaktige inntrykk at dette er behandling som pasienten har rett til. Det må derfor understrekes at tilgang til utprøvende behandling kun gir mulighet til å delta i kliniske forsøksprosjekter. Den gir ikke rett til å motta behandling som ikke er tilstrekkelig dokumentert.
Fra et prioriteringsperspektiv har denne typen forskning direkte fordelingspolitisk relevans. Ny behandling med usikker dokumentasjon er noe som mange pasienter etterspør, og som skaper et press på helsepolitiske myndigheter. Et etablert system med klare ansvarsforhold for finansiering, evaluering og godkjenning kan bidra til en bedre og mer rettferdig håndtering av denne typen prioriteringsspørsmål. Mange praktisk-kliniske beslutninger foretas i skjæringsfeltet mellom nyttig og potensielt nyttig behandling ved alvorlig sykdom.
Behandling i utlandet
I noen tilfeller ønsker pasienter å få utført prioritert behandling eller utprøvende behandling i utlandet. Dette utvalget anbefaler at de overordnede prinsipper for prioritering også gjøres gjeldende for denne kategorien pasienter. Tiltak som ikke gis prioritet innen den norske helsetjenesten, bør heller ikke gi rett til full refusjon av utgifter til behandling i utlandet, med unntak av deltakelse i utprøvende behandlingsopplegg som er godkjent av myndighetene etter særskilte kriterier, jf. ovenfor.
Som grunnregel bør det være to forhold som berettiger offentlig refusjon av utgifter til behandling i utlandet: Manglende ekspertise i Norge for svært sjeldne eller kompliserte tilstander, og manglende kapasitet for pasienter som er gitt svært høy prioritet.
Utvalgets medlemmer Brofoss, Buttedahl og Wisløff finner ikke grunn til å ta standpunkt til når behandling i utlandet bør kunne finne sted.
9.7.2 Definisjon av prioritetsgrupper for det kliniske nivå
Ovenfor drøftet utvalget i store trekk hva som bør komme inn under det offentliges ansvar for helsetjenester, sett i et overordnet perspektiv. Spørsmålet den enkelte pasient og den enkelte lege vil stille seg, er hvor grensen skal gå i praksis. Eksempelvis, har en pasient med slitasjegikt i hoften, som gir smerter ved gange mer en 500 meter, «rett» til hofteprotese eller ikke? Hva med en kvinne som ønsker brystreduserende kirurgi? Hvor skal grensen gå for hvilke tjenester det offentlige skal ha ansvar for? Hva skal være «norsk standard» for hva det offentlige tilbyr?
Igjen må det understrekes at svaret på slike spørsmål ikke kan være «diagnoselister» som angir i detalj hva som skal være innenfor eller utenfor det offentliges ansvarsområde. Selv for plastisk kirurgi, som noen hevder ikke bør være et offentlig ansvar, finnes det pasienter som vi vil ønske å inkludere i et offentlig finansiert tilbud (f.eks. barn med leppe-ganespalte eller pasienter med brystkreft som ønsker brystbevarende kirurgi).
En inndeling i prioritetsgrupper for det kliniske nivå kan spesifiseres nærmere gjennom konkrete anbefalinger fra de enkelte fagområder. Figur 9.3 gir noen eksempler på en mulig anbefaling innen fagområdet plastisk kirurgi. Hensikten er ikke her å gi en uttømmende diagnoseliste , men å vise at inndeling av prioritetsgrupper må ta hensyn til grunnlidelsen, aktuelle tiltak, prognosetap og funksjonsnivå uten tiltaket og forventet nytte av tiltaket.
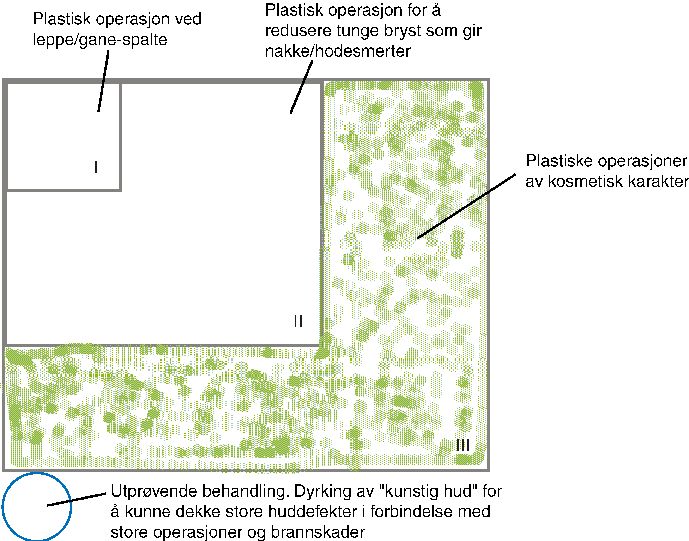
Figur 9.3 Eksempel på mulig anbefaling om prioritetsgrupper for plastisk kirurgi
Gruppe I kan f.eks. inneholde tilbudet om plastisk operasjon for barn med medfødt leppe-ganespalte. Prognosetapet uten behandling er betydelig, og behandlingen har stor nytte. Gruppe II kan inneholde brystreduserende kirurgi for pasienter med bryster som er så tunge at det er gir nakke- eller hodesmerter . Det er graden av plager eller funksjonsnivået som avgjør prioritetsnivået. Det er ønskelig at inndeling i prioritetsgrupper beskrives i forhold til prognosetap, funksjonsnivå og forventet nytte av tiltaket på denne måten. Gruppe III med lav prioritet kan inneholde operasjoner av kosmetisk karakter, det vil si tilstander som ikke oppfattes som alvorlige nok med hensyn til prognosetap eller funksjonsnivå til at tilbudet bør ha høy prioritet innen den offentlige helsetjenesten. Sirkelen i figur 9.3 antyder at det også finnes en gruppe tiltak som faller inn under definisjonen av utprøvende behandling, det vil si behandling hvor nytten ikke er tilstrekkelig dokumentert (f.eks. forsøk på dyrking av «kunstig hud«).
Som en hjelp til klassifisering og rangering av tilstander og tiltak på klinisk nivå gis i det følgende noen veiledende definisjoner av de fire prioritetsgruppene. Disse er ikke uttømmende, men er ment som illustrasjoner og referansepunkter for det mer presise arbeid som må gjøres av fagfolk med nærhet til pasientene og kunnskap om behandlingsresultater.
9.7.3 Prioritetsgruppe I: Grunnleggende helsetjenester
Boks 9.1 gir en veiledende definisjon av prioritetsgruppe I: Grunnleggende helsetjenester.
Boks 9.1 Prioritetsgruppe I: Grunnleggende helsetjenester
(Vilkår A, B og C må være oppfylt)
A. Tilstand (minst ett av følgende vilkår må være oppfylt):
Prognosetap: Risikoen for å dø som følge av sykdom i løpet av 5 år er større enn 5-10 pst
Nedsatt fysisk eller psykisk funksjonstilstand (eller stor risiko for slik nedsettelse): varig og sterkt nedsatt evne til å utføre de gjøremål pasienten vanligvis utfører i sin hverdag (yrkesaktivitet, skolegang, husarbeid osv.) eller de gjøremål som det er naturlig at pasienter i denne aldersgruppen kan utføre
Invalidiserende smerter som ikke reduseres tilstrekkelig ved bruk av ikke-reseptbelagte smertestillende medikamenter. En indikator på sterke smerter kan være varig nedsatt evne til å utføre arbeid og dagliglivets alminnelige aktiviteter (påkledning, hygiene, søvn, matlaging osv.)
Med varig menes at tilstanden ikke kan forventes å bli bedre uten tiltak.
B. Forventet nytte (minst ett av følgende vilkår må være oppfylt):
Økningen i sannsynlighet for 5-års overlevelse er større enn 10 pst (absolutt risikoreduksjon)
Forbedret fysisk eller psykisk funksjonstilstand: Hel eller delvis gjenopprettelse av tidligere helsetilstand
Reduksjon av smerter som fører til bedret funksjonsnivå
Pleie og omsorg som kan sikre tilstrekkelig næringsinntak, naturlige funksjoner, hygiene, påkledning og mulighet for ytre stimulering eller sosiale kontakter
C. Kostnadseffektivitet
Kostnadene bør stå i et rimelig forhold til tiltakets nytte
Vilkår B4 gjelder kun for pleie og omsorg, og kan ikke begrunne høy prioritet til tiltak med mindre nytte enn angitt under punktene B 1-3.
De strenge grensene som er satt gjelder for prioritetsgruppe I, grunnleggende helsetjenester. Dette utelukker ikke at det bør gis tilbud på mindre streng indikasjon for prioritetsgruppe II, utfyllende tjenester.
Definisjonen er veiledende i den forstand at de enkelte fagfelt må omsette de grensene som er trukket til medisinsk-faglige kriterier for valg av pasienter til riktig tiltak. På bakgrunn av medisinsk kunnskap og skjønn må det utformes kriterier for prognosetap, funksjonstap og forventet nytte av tiltak. Dette vil for noen fagfelt bli en stor utfordring, da slik kunnskap til dels er mangelfull og til dels er vanskelig å overføre fra gruppenivå til enkeltpersoner. Det må derfor utøves skjønn ved anvendelsen av slike kriterier.
9.7.4 Prioritetsgruppe II: Utfyllende tjenester
Boks 9.2 antyder hva prioritetsgruppe II bør inneholde. Det ligger i sakens natur at det er vanskelig å sette generelle grenser for alle tenkelige medisinske tiltak. Prioritetsgruppe II er i det følgende definert negativt i forhold til gruppe I og III. Utvalget har vært opptatt av å definere hvilke grupper som det offentlige bør ha et særlig ansvar for (gruppe I), og hvilke tilstander og tiltak det kan være legitimt å gi lav prioritet (gruppe III).
Boks 9.2 Prioritetsgruppe II: Utfyllende helsetiltak
Prioritetsgruppe II vil inneholde:
Prioritetsgruppe II vil inneholde:
screening,
utredning,
behandling,
habilitering og rehabilitering,
pleie og omsorg, som ikke er omfattet av prioritetsgruppe I og III.
Som hovedregel bør det foreligge kjent risiko for sykdomsutvikling eller manifest sykdom med betydelig prognosetap med henblikk på overlevelse og funksjonsnivå, og betydningsfull forventet nytte av tiltaket. Nytten må dessuten stå i et akseptabelt forhold til kostnadene.
9.7.5 Prioritetsgruppe III: Lavt prioriterte tjenester
Boks 9.3 antyder kriterier for klassifisering i prioritetsgruppe III.
Boks 9.3 Prioritetsgruppe III: Lavt prioriterte tjenester
Det kan gis lav prioritet til:
Tilstander som medfører ubetydelig nedsatt fysisk eller psykisk funksjonsnivå
Tiltak som har liten forventet nytte, det vil si mindre enn 5 pst økt sannsynlighet for 5-års overlevelse (eller forbedring i overlevelse som ikke er mulig å påvise med statistisk anerkjente metoder) eller som ikke gir forbedret fysisk eller psykisk funksjonsnivå av en viss varighet
Tiltak med usikker medisinsk nytte, det vil si svak dokumentasjon
Tiltak som er for kostbare i forhold til nytten
Pleie og omsorg som går utover å sikre livsfunksjoner og opprettholde for pasienten et «normalt» fysisk og sosialt aktivtitetsnivå
Det vil være ønskelig at faggrupper kan gi anbefalinger og rangering av tilstander og tiltak i denne prioritetsgruppen. Her er det særlig viktig at prinsippet om prioritering etter forventet nytte anvendes på basis av tilgjengelig kunnskap og dokumentasjon. Innen mange diagnosegrupper vil det være undergrupper av pasienter som befinner seg i gråsonen mellom moderat og marginal forventet nytte av tiltak. Et grundig arbeid med dokumentasjon, indikasjonssetting og rangering av tilstander og tiltak vil være til god hjelp for videre arbeid med dimensjonering av kapasitet.
Selv med det beste kunnskapsunderlag og de mest systematiserte retningslinjer vil det kunne oppstå gråsoner med tvilstilfeller, der man påviser marginale behandlingsgevinster som også kan innebære risiko og store kostnader. Poenget med en systematisk rangering i og innen prioritetsgrupper, er at gråsonene kan identifiseres og gjøres mindre ved bruk av åpne, anerkjente prinsipper, kriterier og metoder for evaluering.
9.7.6 Prioritetsgruppe IV
Dette er tilstander og tiltak som ikke skal ha prioritet innen det offentlige helsetjenestetilbud. Boks 9.4 gir noen eksempler.
Boks 9.4 Prioritetsgruppe IV: Tilbud som ikke skal finansieres av det offentlige
Tilbud som ikke skal ha prioritet i det offentlige helsetjenestetilbud er:
Tiltak som er dokumentert uten virkning på overlevelse, funksjonstilstand eller smerter
Tiltak rettet mot tilstander som helt klart faller utenfor allmenne oppfatninger om hva som er sykdom
Tiltak med for høy risiko
Tiltak med ekstremt høye kostnader i forhold til forventet nytte
Tiltak som det vil være uetisk å utføre
Oppsøkende risikojakt på friske personer uten kjent risiko, f.eks. visse typer prediktive genetiske tester, kan være et eksempel på tilbud som inntil videre bør ha null prioritet i den offentlige helsetjenesten. Et annet eksempel er ultralyd mer enn én gang i normale svangerskap.
9.7.7 Utprøvende behandling: Tiltak som ennå ikke er tilstrekkelig utprøvd til å tas inn i det etablerte helsetilbud
Utprøvende behandling tar sikte på å avklare en ny behandlingsnytte i forhold til etablert behandling for samme tilstand, jf. boks 9.5.
Boks 9.5 Utprøvende behandling
Utprøvende behandling omfatter tilstander og behandlingsformer som:
Ikke er eksperimentelle
Har lovende behandlingsresultater
Ikke er tilstrekkelig dokumentert med hensyn til nytte, det vil si økt overlevelse og forbedret funksjonstilstand/helserelatert livskvalitet
Eksempler kjent fra massemedia er høydose cellegiftbehandling med stamcellestøtte for tilstander som brystkreft med spredning og myelomatose. Innen kreftbehandling utprøves alle former for cellegift på pasienter før behandlingen blir etablert. All behandling med lovende, men usikker nytte kan defineres som utprøvende behandling, men utprøvende behandling må avgrenses i forhold til «eksperimentell medisin» og «dokumentert nyttig behandling». Eksperimentell medisin skal avklare om et behandlingsprinsipp eller en metode er virksom. Dokumentert nyttig behandling er behandling hvis virkning og nytte er avklart som god nok. Hovedmålet med utprøvende behandling er å dokumentere at et nytt behandlingstilbud er sikkert nok og effektivt nok til å bli akseptert som etablert behandling. Når slik dokumentasjon foreligger, kan tilbudet vurderes for prioritet innen det ordinære offentlige helsetilbud.
9.8 ER DET MULIG Å AVGRENSE DET OFFENTLIGES ANSVAR?
De forslag utvalget har drøftet i dette kapitlet vil medføre en sterkere formalisering og konkretisering av dagens prioriteringssystem. Det er også naturlig å drøfte hva som kan tale for og hva som kan tale mot en presis avgrensning av et sett av tjenester som det offentlige helsevesenet skal garantere at det vil yte overfor alle. Dette henger også sammen med de utilsiktede virkninger enhver prioriteringsmodell vil ha.
Fordeler med en presis avgrensning
Bedre behandling av dem som faller innenfor. Ved å avgrense noe som det satses særskilt på i motsetning til noe som skal prioriteres lavere, økes sjansen for at dette særskilte kan bli gjennomført i tide og med minimale kostnader for den syke. Det vil føre til større trygghet for mennesker med de sykdommene som helsetjenesten kan gjøre mest for å behandle.
Mulighet til økonomisk innsparing. Dette er ikke hovedmålet med å avgrense det offentliges ansvar, men dersom klarere ansvarsfordeling lykkes, kan det gi bedre kostnadskontroll. Hovedmålet er å gi bedre muligheter for god fordeling av de tilgjengelige ressurser, slik at man unngår rasjonering av grunnleggende helsetjenester.
En spore til å finne frem til og dokumentere god behandling. Både for behandlere og pasientrepresentanter vil en «helsepakke», dersom den favoriserer virksom behandling, spore til innsats for å skille mellom virksomme og uvirksomme behandlingstiltak.
Ulemper med en presis avgrensning
Dårligere behandling av dem som faller utenfor. Avhengig av hvor mye som faller utenfor det offentliges ansvar, vil noen eller mange som opplever seg som syke, få dårlig eller dårligere tilgang til behandling. Det er bare hvis avgrensningen oppleves som rettferdig at det kan forsvares at noen faller utenfor. De som «faller utenfor», bør være de som har minst krav på fellesskapets ressurser, jf. diskusjonen i kapittel 8.
Tilgang til helsetjenester gjøres avhengig av økonomi. Folk som har plager som ligger utenfor ansvarsområdet, må vente lenge, betale en del, eller eventuelt få utført behandlingen i privat regi, mot full betaling. Det vil føre til at helsetjenester blir ulikt fordelt etter den sykes økonomiske stilling. Dette kan kanskje aksepteres dersom det gjelder tilbud som er lavt prioritert både av fellesskapet og den enkelte. Dersom tilbud med gradert egenbetaling benyttes av mange, og det oppleves som svært urettferdig at betalingsmulighet blir avgjørende for hvem som kan gjøre bruk av visse tilbud, kan det være god grunn for å inkludere slike tilbud med full finansiering i det offentlige tjenestetilbudet.
Stimuli til vekst i private helsetjenester . At en del tjenester ytes mot full betaling vil kunne tiltrekke fagpersonell til denne virksomheten og dermed ta kompetanse og personalressurserbort fra den offentlige helsetjenesten
Tilgang til helsetjenester gjøres avhengig av bosted. En større privat sektor vil i vårt land bety en mer sentralisert helsetjeneste.
En ytterligere nedprioritering av diffuse lidelser. Klare grenser kan medføre at mange lidelser vi nå beklager den lave rangeringen av i prestisje og prioritet, vil falle utenfor det offentlige tjenestetilbudet.
Problemer med grensesetting i gråsoner. Presise grenser for innenfor/utenfor kan gi opphav til uforståelige eller urimelige beslutninger for enkeltpersoner.
9.8.2 Utilsiktede konsekvenser
Noen prioriteringstiltak kan ha virkninger som vi ikke ønsker oss. De kan i praktisk anvendelse bli snudd og føre til andre prioriteringer enn dem vi ønsket å oppnå med dem. De kan også ha konsekvenser som strider mot andre av våre grunnleggende verdier.
De sterke kan gjøre prioriteringsprinsippene til sine
Evnen til å gjøre allment formulerte prioriteringsprinsipper gunstige for egen virksomhet, varierer sannsynligvis mellom spesialitetene. Derfor er det ikke bare viktig hvordan innholdet i kriteriene formuleres. Det er også viktig hva slags modell for forståelse av sykdom som ligger til grunn for dem. Er modellen «ordentlige sykdommer», vil de spesialitetene som nå er prioritert, fortsatt komme til å stå sterkest.
Et annet argument mot mulighetene for å få til en høyere prioritering av de fagområdene som står svakt nå, er at det kan være lettere å utforme prinsipper og kritrier for prioritering for de fagområdene som allerede står sterkt. Slik kan de svake komme til å fortsette å ligge bak i konkurransen om ressursene. For det første beror dette på at det for svake områder er vanskeligere å dokumentere grunnlaget for og virkningen av de aktuelle behandlinger. Dette kan igjen ha flere årsaker. En av dem er at dette i tillegg er forskningssvake områder, de er lavt prioritert også i den forstand. For det annet beror det på at sykdomsplagene til disse områdenes typiske pasienter passer dårligere til medisinens bilde av den typiske sykdom. Plagene kan være diffuse, med få objektive diagnostiske tegn. De kan være uhelbredelige, slik at behandlingen må rette seg mot å hemme forverring eller lindre smerter, snarere enn å kurere. De kan til og med være umulig å gjøre noe som helst med. Da er helsevesenets mulige ytelse pleie og omsorg, slik at den syke kan leve så godt som mulig med sine plager. Det viser seg å være lettere å utforme prioriteringsprinsipper for typiske eller «ordentlige» sykdommer enn for andre, mer ubestemmelige lidelser og plager.
En tredje omstendighet som kan gjøre at de svake forblir svake også innen et slikt system, har å gjøre med sykdommers og medisinske spesialiteters prestisje (Album 1991). Prestisjen, eller anseelsen, er selvfølgelig knyttet til hvor godt behandlingen kan dokumenteres og hvor «ordentlig» sykdommen er. Selv om prestisje ikke bør ha noen utslagsgivende plass i denne sammenheng, er dette et faktum som må tas med i betraktningen. Prestisje gir autoritet, og representanter for høyt ansette spesialiteter som behandler høyt ansette sykdommer, vil med større selvfølgelighet vinne frem med sine argumenter, uansett den rent faglig-etiske styrken argumentene har.
Skjønnsutøvelse kan føre til forskjellsbehandling
Idealet om at samme problem skal få lik og like god behandling, står sterkt i vår kultur og ekstra sterkt i helsevesenet, velferdsstatens flaggskip. Felles regelverk er en måte å oppnå likebehandling på. Vi vet at dette kolliderer med lokalt selvstyre. Skjønnsutøvelse er lokalt selvstyre. Dette er et spenningsforhold vi er nødt til å leve med.
9.9 OPPSUMMERING OG ANBEFALINGER
Utvalget mener at den prioriteringsmodell som her er foreslått, samlet sett kan sette i gang en prosess for å avklare grensene for det offentliges ansvar. Denne grensen kan ikke trekkes én gang for alle, men en inndeling av tiltak som det offentlige skal, bør og kan tilby, kan bidra til en bedre og mer informert debatt om disse vanskelige spørsmålene. Ideelt sett ville utvalget har foreslått en oppdeling i flere prioritetsgrupper. Av praktiske årsaker vil en imidlertid ikke foreslå en så detaljert prioriteringsmodell. Utvalget mener også at en nærmere avklaring av hvilke tilstander og tiltak som kan klassifiseres i prioritetsgruppen for lavt prioriterte tjenester, kan fungere som en overgangssone mellom et ubetinget offentlig ansvar og pasientenes eget ansvar. Dette vil, etter utvalgets vurdering, være en bedre løsning enn en skarp enten/eller avgrensning som antakelig vil møte større motstand i befolkningen og dessuten vil presse frem et større marked for private helsetjenester, noe som kan redusere kvaliteten på det offentlige tilbud.
9.9.1 Anbefaling om opprettelse av faggrupper
Utvalget foreslår at det etableres representative faggrupper som skal gi anbefalinger om prioritering innen sitt fagfelt. Faggruppene bør få i mandat å klarlegge hva man skal legge i begrepene alvorlighet, nytte og kostnadseffektivitet for ulike pasientgrupper. Disse prioriteringsprinsippene skal anvendes for å klassifisere eller rangere tilstander og tiltak i prioritetsgrupper.
For å unngå rasjonering av grunnleggende helsetjenestetilbud (prioritetsgruppe I) bør det først oppnevnes faggrupper for:
Barne og ungdomspsykiatri
Voksenpsykiatri
Medisinsk rehabilitering
Pleie og omsorg i kommunene
Ortopedisk kirurgi
Utvalget anbefaler at igangsetting av faggrupper «kvoteres» til disse områdene i første omgang. Aktuelle behandlingstilbud bør gjennomgås kritisk etter den mal som er foreslått i vedlegg 2. I neste omgang anbefaler utvalget at det igangsettes faggrupper på andre utvalgte områder. Grunnen til at ikke alle fagmiljøene bør starte på én gang, er for det første at systemet bør prøves ut først, og for det andre at det forventes at mer formelle prioriteringer etter kravene om forventet nytte, dokumentasjon og kostnadseffektivitet kan føre til at de fagmiljøer som i utgangspunktet står sterkest, også kan komme til å trekke til seg mest ressurser.
9.9.2 Anbefaling om opprettelse av et samordnende, permanent prioriteringsutvalg
Utvalget anbefaler at det opprettes et samordnende, permanent prioriteringsutvalg som skal gi råd om prioritering mellom pasientgrupper. Utvalget bør være bredt sammensatt med representasjon av lekfolk, pasientorganisasjoner, helsepersonell og politisk-administrative beslutningstakere. Utvalget bør også ha kompetanse innen helseøkonomi, medisinsk analyse av behandlingsresultater, helserett og medisinsk etikk. Utvalget bør være slik sammensatt at det kan gi helhetlige, velbegrunnede og upartiske råd om praktisk prioritering.
Det permanente prioriteringsutvalgets mandat bør omfatte tre hovedområder:
Utvalget skal samordne og vurdere faggruppenes råd om inndeling av tilstander og tiltak i forskjellige prioritetsgrupper. Utvalget bør også gi råd om dimensjonering av kapasitet. Det bør så langt som mulig være lik «terskel» for hvilke pasienter som gis høy, middels og lav prioritet - uavhengig av faglige skillelinjer.
Utvalget bør ha et særskilt ansvar for å stimulere til offentlig debatt om prioriteringer, og å innhente informasjon om befolkningens verdigrunnlag og syn på prinsipper og kriterier for prioritering.
Utvalget bør gis anledning til, på forespørsel, å gi råd vedrørende prinsipielle sider ved vanskelige enkeltsaker som kan ha konsekvenser for helhetlige prioriteringer.
Det er viktig at det permanente prioriteringsutvalget får en mest mulig uavhengig posisjon i forhold til profesjonelle interesser eller andre partsinteresser.
9.9.3 Styrking av kunnskapen om prioritering i grunn- og etterutdannelsen av helsepersonell
Utvalget anbefaler at kunnskap om prioritering bør inngå som en viktig del av undervisningen i grunn- og etterutdannelsen av helsepersonell. Bakgrunnen for forslaget er beskrevet i punkt 9.5.1.
9.9.4 Kompetanseoppbygging
Utvalget anbefaler at det skjer en kompetanseoppbygging med hensyn til epidemiologi, statistikk og helseøkonomi på flere politiske og administrative forvaltningsnivåer, herunder på statlig, regionalt og fylkeskommunalt nivå. Bakgrunnen for forslaget er beskrevet i punkt 9.4.1.
9.9.5 Utprøvende behandling
Utprøvende behandling bør under visse forutsetninger være et statlig ansvar, jf. St.prp. nr. 1 (1996-97). Staten bør finansiere, evaluere og godkjenne utprøvende behandlingsopplegg som foregår i Norge eller som gjennomføres i samarbeid med andre land. Resultatene bør evalueres gjennom et formalisert system for medisinsk teknologivurdering.
Utprøvende behandling bør foregå etter godkjent behandlingsprotokoll, og gjennomføres på regionssykehusnivå. Ansvarsdeling for finansiering må avklares mellom helsetjenesten, universitetene og forskningsråd. Rent generelt bør det være slik at basalforskning fortsatt blir finansiert over vanlige forskningsbudsjetter, mens behandlingsforsøk blir finansiert av egne poster over helsetjenestens budsjett. Bakgrunnen for forslaget er nærmere omtalt i pkt. 9.7.1.
9.9.6 Behandling i utlandet
I noen tilfeller ønsker pasienter å få utført prioritert behandling eller utprøvende behandling i utlandet. Dette utvalget anbefaler at de overordnede prinsipper for prioritering også gjøres gjeldende for denne kategorien pasienter. Tiltak som ikke gis prioritet innen den norske helsetjenesten, bør heller ikke gi rett til full refusjon av utgifter til behandling i utlandet, med unntak av deltakelse i utprøvende behandlingsopplegg som er godkjent av myndighetene etter særskilte kriterier. Utvalget har ikke utformet slike kriterier i detalj, men vil understreke at tilstandenes alvorlighetsgrad ikke kan være det avgjørende kriterium her. Viktige krav for godkjenning av utprøvende behandlingsopplegg kan være at det eksisterer en godkjent behandlingsprotokoll, at studiens design fyller visse minimumskriterier, at tidligere behandlingsresultater er lovende i den forstand at det ikke dreier seg om rent eksperimentell behandling, og at den forventede nytte av behandling er av en viss størrelsesorden.
Som grunnregel bør det være to forhold som berettiger offentlig refusjon av utgifter til behandling i utlandet: Manglende ekspertise i Norge for svært sjeldne eller kompliserte tilstander, og manglende kapasitet for pasienter som er gitt svært høy prioritet. Bakgrunnen for forslaget er nærmere omtalt i pkt. 9.7.1.
Utvalgets medlemmer Brofoss, Buttedahl og Wisløff finner ikke grunn til å ta standpunkt til når behandling i utlandet bør kunne finne sted.