11 Prioritering og reduksjon av overbehandling

Figur 11.1
Helse- og omsorgstjenestene er arbeidsintensive, og selv om ressurser til kostbart utstyr og dyre medisiner utgjør en økende andel av samlede kostnader, beslaglegger lønnskostnadene anslagsvis 66 prosent av budsjettene i spesialisthelsetjenesten (Theie mfl. 2017). Andelen lønnskostnader i omsorgstjenestene er enda høyere, med om lag 77 prosent.1
Behovet for tjenester henger derfor nært sammen med behovet for personell. En utfordring er at behovet for tjenester er vanskelig å definere og enda vanskeligere å operasjonalisere. Definisjonen kan inneholde begreper som opplevd behov og uttrykt behov, men disse definisjonene er knapt målbare og egner seg ikke som styringsmål (Oliver 2022). Ofte er det nærmeste vi kommer en operasjonalisering av etterspørselen etter tjenester. Etterspørselen utløser konsultasjoner, henvisninger, behandlinger, inngrep, pleie og omsorg, pårørendestøtte og -avlastning, køer og ventetider, som dermed blir viktige styringsmål.
I helse- og omsorgssektoren skaper imidlertid tilbudet av tjenester som regel en tilsvarende etterspørsel etter de samme tjenestene. Dette kalles tilbudsstyrt etterspørsel. I mangel av et objektivt mål på etterspørselen, blir det nærliggende å anvende faglige retningslinjer, rettigheter som følger av lover og forskrifter og overordnede prinsipper for prioritering for å lage en erstatning for et objektivt mål for etterspørsel etter helse- og omsorgstjenester. Men erfaringene viser at slik disse prinsippene og rettighetene er utformet, kan de heller ikke brukes til å beregne etterspørselen etter helse- og omsorgstjenester.
Denne rapporten argumenterer for at en fortsatt økt personellvekst i helse- og omsorgstjenestene ikke er bærekraftig av hensyn til behov knyttet til øvrige samfunnsoppgaver. Selv om både den finansielle ressursbruken og bruk av helse- og omsorgspersonell henger nært sammen, vil Helsepersonellkommisjonen særlig begrunne behovet for prioritering med det økende personellbehovet i tjenestene. Helsepersonell er en knapphetsressurs. Personellet må arbeide slik at de tjenestene som produseres i størst grad bidrar til en likeverdig fordeling av tjenester til hele befolkningen.
Dette temaet er ikke en uttrykt del av Helsepersonellkommisjonens mandat. Kommisjonen ser likevel at det er et betydelig rom for reduksjon av unødvendige og lavt prioriterte helsetjenester. En reduksjon i tilbudet av slike tjenester vil bidra til en reduksjon i behovet for og bruken av personell, og senker kostnader i tjenesten. Riktig prioritering av hvilke tjenester som skal tilbys er derfor et viktig tiltaksområde i en situasjon der tilgangen på arbeidskraft oppleves som utilstrekkelig for tjenestene.
11.1 Prioritering i helse- og omsorgstjenestene
Sammenlignet med andre sektorer og også i internasjonal sammenheng har Norge vært et foregangsland med hensyn til utvikling av prioriteringskriterier for helse- og omsorgstjenester.
Det har vært stor oppmerksomhet om problemstillinger knyttet til prioritering i helse- og omsorgssektoren siden Lønning I-utvalgets rapport ble lagt frem i 1987 (NOU 1987: 23). Denne er fulgt opp av til sammen fem utredninger om temaet samt flere stortingsmeldinger. Det har også vært lagd en prioriteringsforskrift for bruk i spesialisthelsetjenesten for å bistå personellet med å vurdere konkrete tilfeller og som en støtte for beslutninger.
11.1.1 Kriterier for prioritering
De prioriteringskriterier som gjelder i dag, er i stor grad presiseringer av det som opprinnelig ble foreslått av Lønning II-utvalget (NOU 1997: 18 Prioriteringer på ny: Gjennomgang av retningslinjer for prioriteringer innen norsk helsetjeneste). Kriteriene uttrykker at prioriteten øker, jo:
større den forventede nytten av tiltaket,
mindre ressurser det legger beslag på, og
mer alvorlig tilstanden er.
Ressurskriteriet og diskusjon om kostnadsgrenser
Norheim-utvalget (NOU 2014: 12) foreslo eksplisitte kostnadsgrenser for prioritering av tiltak. Men prioriteringsmeldingen (Meld. St. 34 (2015–2016)) så ikke eksplisitte kostnadsgrenser i helsetjenesten som hensiktsmessige. Begrunnelsen var blant annet at anvendelse av slike grenser vil føre til beslutningsautomatikk. Skjønnsmessige vurderinger skal inngå i en totalvurdering av et tiltak. Stortingsmeldingen argumenterte også mot regelstyrte beslutninger ut fra kostnadsanslag fordi de ville kunne være i konflikt med overordnede budsjettrammer besluttet av Stortinget.
Alvorlighetskriteriet
Med bakgrunn i kritikken mot Norheim-utvalgets forslag om innføring av et helsetapskriterium, satte Solberg-regjeringen ned en ekspertgruppe, Magnussen-gruppen, for å vurdere hvordan alvorlighet kan hensyntas i prioritering i helsetjenesten. Magnussen-gruppen fremmet følgelig et forslag i november 2015 i rapporten På ramme alvor – alvorlighet og prioritering. Gruppens forslag fikk bred tilslutning og ble fulgt opp i Meld. St. 34 (2015–2016) Verdier i pasientens helsetjeneste. Melding om prioritering. Meldingen presiserte også avveininger mellom kriteriene og andre hensyn som er relevante i prioriteringsbeslutninger.
Verdigrunnlaget for prioriteringer
Prioriteringer i helse- og omsorgtjenestene gjøres med utgangspunkt i et verdigrunnlag som er forankret i lovverket og andre sentrale dokumenter. Meld. St. 34 (2015–2016) omtaler «det ukrenkelige menneskeverdet» som en grunnleggende verdi. Deretter presiseres et verdigrunnlag for den norske helse- og omsorgssektoren der «likhet, rettferdighet, likeverdig tilgang til tjenester av god kvalitet, faglig forsvarlighet, menneskeverd og solidaritet med de svakeste stilte [står] sentralt» (Meld. St. 38 (2020–2021) s. 16). Samtidig legger politikerne stadig større vekt på brukermedvirkning og ønsker at pasientenes og brukernes helhetlige behov skal hensyntas i valg, utforming og omfang av tjenestene.
Prioriteringskriteriene gjelder også i de kommunale helse- og omsorgstjenestene
Blankholm-utvalget (NOU 2018: 16 Det viktigste først) ble satt ned for å få en helhetlig drøfting av prioritering i den kommunale helse- og omsorgstjenesten og tannhelsetjenesten. Utvalget fikk som mandat å ta utgangspunkt i prinsippene for prioritering som Stortinget sluttet seg til i behandlingen av Meld. St. 34 (2015–2016) Verdier i pasientens helsetjeneste, og vurdere i hvilken grad disse var egnet eller burde justeres/suppleres for den kommunale helse- og omsorgstjenesten og tannhelsetjenesten. Utvalget konkluderte med at behovet for å tenke systematisk rundt prioritering er like stort i den kommunale helse- og omsorgstjenesten og offentlig finansierte tannhelsetjenester, som for spesialisthelsetjenesten. Meld. St 38 (2020–2021) Nytte, ressurs og alvorlighet slo fast at kriteriene bør gjelde gjennomgående for hele helse- og omsorgstjenesten. Blankholm-utvalget foreslo å tilføye mestring i nytte- og alvorlighetskriteriene. Høringsinstansene støttet forslaget. I tråd med dette foreslo departementet en justering av kriterienes utforming som Stortinget sluttet seg til.
Blankholm-utvalget (NOU 2018: 16) mente det går et grunnleggende skille mellom tjenester som har som primære formål å behandle eller forebygge sykdom, og tjenester som skal ivareta innbyggernes grunnleggende behov. I utredningen presiseres det ikke nærmere hva som er grunnleggende behov, men det vises til forsvarlighetskravet og kommunens plikt til å tilby et visst minimumsnivå av tjenester. For tjenester som har som formål å ivareta innbyggernes grunnleggende behov mente utvalget at samfunnet må akseptere den kostnaden som er nødvendig for å gi et minstenivå av tjenester. Dette vil også gjelde i de tilfeller hvor denne kostnaden er høyere enn de implisitte grensene som gjelder i spesialisthelsetjenesten.
Det antall gode leveår som gjennomsnittlig blir tapt andre steder i tjenesten når ressurser flyttes til de nye tiltakene, representerer alternativkostnaden av tiltakene. Nye tiltak må vurderes opp mot alternativkostnaden. Meld. St. 38 (2020–2021) pekte på at behovet for å tilby ressurskrevende tjenester som ivaretar pasientenes grunnleggende behov for pleie og omsorg, ikke er i strid med at tiltak på gruppenivå blir vurdert mot alternativkostnaden. Disse to problemstillingene er knyttet til forskjellige situasjoner. I det første tilfellet handler det om hvordan det grunnleggende menneskeverdet skal ivaretas. Det andre tilfellet handler om hvordan ressursene skal fordeles rettferdig og likeverdig, gitt at det grunnleggende menneskeverdet er ivaretatt. Selv om det kan være ulikt hvordan, og i hvilket omfang, disse problemstillingene kommer konkret til uttrykk i henholdsvis spesialisthelsetjenesten og den kommunale helse- og omsorgstjenesten, er det verdimessige grunnlaget det samme.
Den verdimessige forpliktelsen til å dekke de grunnleggende behovene kommer også rettslig til uttrykk i forsvarlighetskravet, det vil si kravet om at kommuner plikter å yte nødvendige og forsvarlige helse- og omsorgstjenester. Dette gjelder også for fylkeskommunenes ansvar for tannhelsetjenesten. Det er kommunen som bestemmer hvilke helse- og omsorgstjenester som den enkelte pasient eller bruker skal tilby, i tilfeller der det foreligger flere ulike tiltak som er forsvarlige. Dersom det kun foreligger ett tiltak som vil ivareta den enkelte pasient eller brukers behov for helse- og omsorgstjenester på en forsvarlig måte, vil imidlertid kommunen ikke kunne reservere seg mot det, begrunnet i at tiltaket er for kostbart. I slike tilfeller innebærer den verdimessige forpliktelsen til å ivareta menneskeverdet, som ligger til grunn for forsvarlighetskravet, at en eventuell kostnadsgrense ikke kommer til anvendelse.
11.1.2 Prioritering på ulike nivåer og bruk av prioriteringskriteriene i praksis
Magnussen-gruppen (2015) foreslo en kategorisering av nivåer som prioriteringer gjøres på.
Klinisk praksis.
Administrative beslutninger, herunder
Ressursallokering i tjenestene som tas av styrere og ledere på ulike nivåer i sykehusene og kommunene.
Beslutninger i nasjonale beslutningssystemer, slik som helseforetakenes Beslutningsforum om nye metoder og Legemiddelverkets vurdering av søknader om opptak av legemidler i blåreseptordningen.
Politiske vedtak gjort av Stortinget, regjeringen eller kommunene.
Det er krevende for helsepersonellet å foreta prioriteringer med utgangspunkt i verdigrunnlaget, som gjør det vanskelig å bruke prioriteringskriteriene for å etablere en praksis som fremstår som rettferdig og konsistent. Det er vanskelig i praktisk arbeid å anvende overordnede, prinsipielle kriterier til operasjonelle regler på tvers av sektorer, spesialiteter eller pasientgrupper. Det er nedlagt et stort arbeid med å lage retningslinjer for prioritering innad i spesialiteter og i homogene pasientgrupper. Selv om prioritering gjøres løpende i tjenesten, er det likevel langt igjen til prioriteringskriteriene danner et felles beslutningsgrunnlag for tjenester på tvers av sektorer og spesialiteter.
Bruk av prioriteringskriteriene i Beslutningsforum for nye metoder
For Beslutningsforum for nye metoder er imidlertid kriteriene vel innarbeidet. Denne mekanismen brukes først og fremst til å vurdere beslutninger om offentlig finansiering av nye, ressurskrevende legemidler. Selv om disse beslutningene kan ha betydelige konsekvenser for ressursbruken i spesialisthelsetjenesten, utgjør de bare en liten andel av alle beslutninger i sektoren med ressurskonsekvenser.
Stortinget ønsket en evaluering av Nye metoder, som ble fulgt opp fra Helse- og omsorgsdepartementet gjennom oppdragsdokumentet for 2022 til de fire regionale helseforetakene. De fire helseforetakene sendte i oktober samme år departementet en statusrapport om oppfølging av evalueringen (Helse Midt-Norge RHF mfl. 2022). Det er der pekt på betydningen av å korte ned saksbehandlingstiden og øke bruker- og klinikerinvolveringen. Det arbeides også med å etablere en løsning med to referansegrupper, en for legemidler og en for medisinsk og teknisk utstyr.
Selv om det er politisk enighet om prioriteringskriteriene, så blir beslutningene i Nye metoder ofte utfordret både av interessegrupper, allmenheten og enkelte politikere. Dette skaper ofte debatt og setter Nye metoder og medlemmene under betydelig press. Debatten rundt Nye metoder illustrerer hvor krevende det er å prioritere innenfor helse- og omsorgstjenestene i Norge. Det arbeidet som nå gjøres med en videre utvikling av dette systemet er viktig, og må bidra til å holde omfanget og kostnadene ved innføring av nye metoder og legemidler innenfor det som kan forsvares ut fra de overordnede retningslinjene for prioritering.
11.2 Variasjon, behandling og tjenestetilbud
Tilbud om helse- og omsorgstjenester uten positiv effekt har fått mange navn både blant forskere og i helsepolitisk debatt: overbehandling, overdiagnostikk, overforbruk, unngåelige tjenester, lav-nytte tjenester og grå-sone tjenester.
Overbehandling beskriver behandling som ikke forbedrer eller endrer sykdomsforløp til det bedre og som av og til forårsaker skade. Overdiagnostikk er et begrep som blir brukt når en tilstand eller diagnose blir oppdaget, som uten behandling verken vil forårsake symptomer, helsetap eller medføre redusert forventet levetid. Underbehandling beskriver situasjoner med lavere omfang av helse- og omsorgstjenester i tjenesteområder eller til brukere og pasienter enn det som er praksis andre steder, når dette ikke er begrunnet i en faglig medisinsk vurdering.
Det er dokumentert store variasjoner i tilbudet på helse- og omsorgstjenester (Førland og Rostad 2019). Også Helseatlas2 påviser forskjeller i omfanget av tjenester, som avhenger i stor grad av hvor man bor. Forskjeller som ikke kan forklares med tilfeldige svingninger eller ulikheter i sykelighet og pasientpreferanser, omtales gjerne som uønsket variasjon.
Det er krevende å beregne omfanget av overbehandling og overdiagnostikk når et optimalt nivå av helse- og omsorgstjenester er vanskelig å anslå. På pasientnivå kan det også være utfordrende å påvise overbehandling, gitt individuelle behandlinger avhengig av den enkeltes tilstand og preferanser. Omfanget av unngåelige tjenester beregnes derfor best gjennom å anslå omfanget av uberettiget geografisk variasjon. Både innad i og mellom høyinntektsland er det påvist høy forekomst av overbehandling over et bredt spekter av tjenester (OECD 2014).
OECD (2017) anslo at 10–34 prosent av helseutgiftene i OECD-landene er brukt på uheldige eller bortkastede helsetjenester. Berwick og Hackbarth (2012) beregnet et konservativt estimat på at 20 prosent av samlede helseutgifter i USA er bortkastet, men antydet at omfanget kan nærme seg 50 prosent.
Stor variasjon er i de fleste tilfeller et uttrykk for overbehandling (Førland og Rostad 2019). Men det er enkelte indikasjoner på at det også er eksempler underdiagnostikk og underforbruk av helse- og omsorgstjenester. I arbeidet med de 12 helseatlasene som så langt er publisert, er det funnet tegn til underforbruk ved noen få tilfeller. Fordelinger av tjenester som gir mistanke om underforbruk har gjerne vært forbundet med forsinket innføring av nye behandlingsformer i enkelte helseforetaksområder, og ikke berettiget variasjon etter pasientenes alder. Førland og Rostad (2021), gjennom en systematisk kunnskapsoppsummering av 143 publikasjoner på flere områder innen omsorgstjenesten, fant fire tilfeller på uønsket variasjon som følge av:
Mangelfull behovsutredning og informasjon, ulikheter i tildelingsgrunnlag og mangelfull ivaretakelse av søkeres klagerett gir grunn til å peke på ulik behandling og tiltak for ellers sammenlignbare brukere.
Kommuner med lav dekning av helsetjenester i hjemmet og sykehjemsplasser har høyere antall liggedager på sykehus for utskrivningsklare pasienter, sammenlignet med andre kommuner.
Enkelte kommuner har lav dekning av dagtilbud for personer med demens, som reduserer deres mulighet til å fortsette å bo i egne hjem og for pårørendes livskvalitet.
Forskjeller i «omsorgsregimer» mellom yngre og eldre brukere.
11.2.1 Vurdering av variasjon
Målsettingen om likeverdige tjenester blir først og fremst utfordret av forskjeller i tilbudet av tjenester, varierende medisinsk praksis og ulikheter mellom både helseforetak og kommuner.
Noe variasjon i forbruk av tjenester er forventet. Estimater av forbruk vil ha et innslag av tilfeldig variasjon, avhengig av tallgrunnlagets størrelse. Det er etablert ulike statistiske metoder som forsøker å skille tilfeldig variasjon fra systematisk variasjon, men metodene har sine svakheter. Dessuten gir ulik sykdomsforekomst i befolkningsområdene variasjon i forbruk. Dessverre har vi ingen objektive mål på variasjonen i sykelighet. Et unntak er kreft der det er gode tall for både insidens og prevalens på befolkningsnivå. Estimatene fra kreftsregisteret indikerer at de systematiske forskjellene i Norge er marginale (Kreftregisteret statistikkbanken). Vi kan dermed legge til grunn at Norge er et homogent land med hensyn til sykdomsforekomst, sammenlignet med mange andre land.
Den endelige vurderingen av om en variasjon er berettiget eller uberettiget, blir i Helseatlas basert på en samlet vurdering av størrelsen på variasjonen, variasjonen fra år til år og tallgrunnlagets størrelse. Som en tommelfingerregel vurderes Helseatlas at en variasjon med en faktor større enn 2 er uberettiget.
Det er små geografiske variasjoner i høyt prioriterte og nødvendige helsetjenester, slik som akuttinnleggelser for hoftebrudd, hjerneslag og hjerteinfarkt. Figur 11.2 viser operasjoner for lårhalsbrudd. Det er beskjedne variasjoner mellom opptaksområdene, som mest sannsynligvis tyder på at inngrepene som gjennomføres er godt medisinsk begrunnede, og altså fravær av uønsket variasjon.
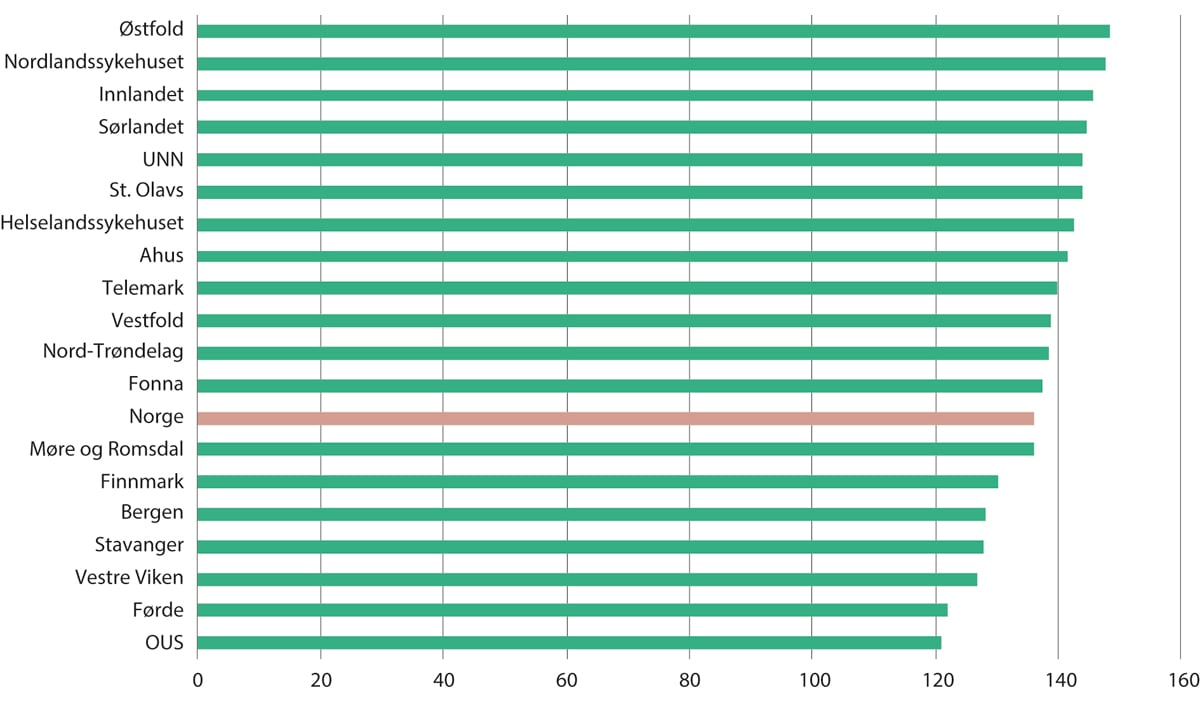
Figur 11.2 Antall opererte lårhalsbrudd per 100 000 innbyggere (18 år og eldre), fordelt på opptaksområde. Årlig gjennomsnitt for perioden 2012–2016
Merknad: Stolpene viser gjennomsnittsverdien for gjennomførte operasjoner i perioden 2012–2016. Det er justert etter kjønn og alder.
NPR/SSB, SKDE Helseatlas. Helse Førde (2018).
11.2.2 Årsaker til variasjon
Den viktigste årsaken til uønsket variasjon i forbruket av helsetjenester er variasjon i tjenestetilbudets størrelse (Wennberg 2011). Tilbudets størrelse er igjen et resultat av etablert kapasitet og ulikheter i faglig praksis. I en større litteraturgjennomgang blir det anslått at bare 18 prosent av beslutningene i allmennpraksis er fundert på solid vitenskapelig dokumentasjon (Ebell mfl. 2017). I spesialisthelsetjenesten er en høyere andel av beslutningene rapportert å være forskningsbaserte, men studier av pasientgrupper eller av spesialiteter antyder at det også her er et mindretall av beslutninger og behandlingsretningslinjer basert på resultater fra randomiserte kontrollerte forsøk eller metaanalyser. Disse metodene regnes som gullstandarden for forskningsbasert praksis.
Det er godt dokumentert at selv vitenskapelig velfunderte retningslinjer ofte ikke blir fulgt, og det er gjennomført studier med formål å utvikle tiltak som kan øke klinikeres etterlevelse av faglige retningslinjer (Fønhus mfl. 2018; Jamtvedt mfl. 2006). I 2004 etablerte Helse- og omsorgsdepartementet Kunnskapssenteret for helsetjenesten, med formål å stimulere til økt bruk av forsknings- og kunnskapsbaserte beslutninger i helsetjenesten. Senteret ble i 2016 innlemmet i Folkehelseinstituttet.
De høyspesialiserte helsetjenestene gir behandlerne en lang rekke muligheter for både diagnostisering, behandling og etterkontroller. Dette er krevende for den enkelte behandler, som har et ønske om å gi gode tjenester til pasientene, og kan tenkes å bidra til flere og mer avanserte tjenester enn det som er anbefalt. Forventningene til den enkelte pasient og bruker kan trolig også bidra til overbehandling og unødvendig oppfølging. Erfaringer fra og bekymring for tilsynsmyndigheter, som Helsetilsynet eller statsforvalter, kan også bidra til at behandlerne legger opp til mer omfattende tjenester og medikalisering enn det som faglig sett er nødvendig.
11.2.3 Eksempler på overdiagnostikk, overbehandling og ulikheter i tjenestetilbudet
Internasjonal oppmerksomhet om overdiagnostikk og overbehandling har økt de siste 10–15 årene, i takt med etableringen av databaser i flere land som samler inn data om inngrep og behandlinger, slik som Helseatlas. Forskning og kartlegging av dette har avdekket at overdiagnostikk og overbehandling har et omfang som truer både helsetjenestens bærekraft og pasientenes helse (Brownlee mfl. 2017). Denne innsikten virker ikke å påvirke befolkningens etterspørsel etter helse- og omsorgstjenester i særlig grad. Det har heller ikke vært mye medisinsk- og helsefaglig debatt i Norge om temaet, til tross for økt oppmerksomhet om økte utgifter til helse og omsorg og tiltakende utfordringer med å rekruttere personell. Rosenlund mfl. (2017) og Gransjøen mfl. (2018) er eksempler på vitenskapelige artikler om norske forhold som behandler dette temaet. Legeforeningens kampanje Kloke valg er et viktig tiltak som bidrar til økt bevissthet om disse spørsmålene.
Riksrevisjonen (2019) analyserte variasjonen i forbruket av 195 helsetjenester med data fra Helseatlas. For 117 av de til sammen 195 helsetjenestene, blir det dokumentert at pasientene i ett opptaksområde mottar mer enn dobbelt så mye av en helsetjeneste som pasientene i et annet område. I 31 av disse var forbruket mer enn fire ganger høyere i de sykehusområdene som har høyest forbruk, sammenlignet med dem som ligger lavest.
Rutinemessig gynekologisk undersøkelse av friske kvinner
Helsemyndighetene anbefaler ikke rutinemessig gynekologisk undersøkelse av friske kvinner. Likevel er omfanget av dette stort. I spesialisthelsetjenesten utføres det knapt 50 000 slike undersøkelser i året, flertallet hos privatpraktiserende avtalespesialister (Rosenlund mfl. 2017). Aktiviteten viste stor variasjon mellom helseforetaksområdene, og hos de privatpraktiserende gynekologene fikk nesten 96,2 prosent av kvinnene utført ultralydundersøkelse og 49 prosent utført kolposkopi (mikroskopi av livmorhalsen) ved undersøkelsen. Tilsvarende tall for sykehusspesialistene var henholdsvis 74 prosent og 1,6 prosent. Dette kan tyde på at det er stykkprisfinansieringen som driver tilbudet av kolposkopi blant privatpraktiserende spesialister. Artikkelen til Rosenlund mfl. (2017) utløste debatt i fagmiljøet og oppmerksomheten det ga, kan ha ført til en reduksjon i omfanget av disse undersøkelsene. Det er i så fall et positivt utfall av faglige diskusjoner rundt overbehandling av en type det trengs mye mer av.
Verken kolposkopi eller ultralydundersøkelse er anbefalt som screeningundersøkelser. Gjennomsnittlig omfang av kolposkopi vises i figur 11.3 og er over 22 undersøkelser per 1 000 kvinner i Norge, og mellom helseforetaksområdene varierer antallet fra i underkant av 7 til 44 per 1000 kvinner. Et interessant trekk er store forskjeller i tetthet blant private avtalespesialister. Andelen privatpraktiserende avtalespesialister som gjennomfører slike undersøkelser er som regel større i helseforetaksområder med universitetssykehus, men det er ingen åpenbar samvariasjon mellom andelen private avtalespesialister og samlet omfang av slike undersøkelser.
Rosenlund mfl. (2017) fant at blant alle gynekologer i privat sektor, hadde under 44 prosent avtale med spesialisthelsetjenesten. Majoriteten av privatpraktiserende gynekologer hadde ikke det, og deres tjenester er i sin helhet betalt av tjenestemottakerne uten refusjon fra HELFO. Dessverre fant ikke forskerne data på hvilke tjenester de private gynekologene ga, og det var heller ikke gode nok data over hvor de var lokalisert. Rosenlund mfl. (2017) mente likevel at det var grunn til å tro at de private gynekologene gjennomfører minst like mange gynekologiske undersøkelser som de privatpraktiserende avtalespesialistene.
Når det mangler denne typen data fra de private og klare indikasjoner på at det virkelige omfanget er mye høyere enn det som vises i figur 11.3, er det heller ikke mulig å få en fullstendig og pålitelig oversikt over forskjeller i omfang av disse undersøkelsene. Det betydelige antallet ikke-anbefalte rutinemessige gynekologiske undersøkelser av friske kvinner er likevel et tydelig eksempel på overbehandling. Omfanget innebærer en mobilisering av høyt kvalifisert helsepersonell, som alternativt kunne vært brukt til å løse prioriterte oppgaver.
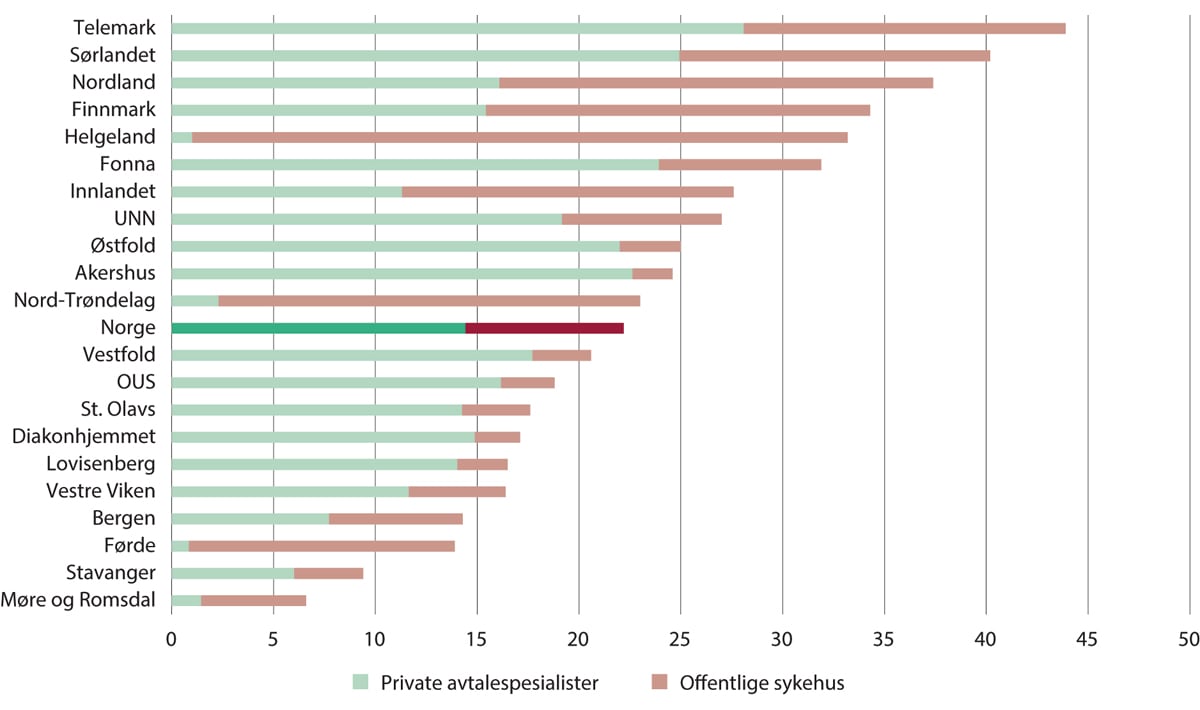
Figur 11.3 Antall gynekologiske rutineundersøkelser per 1 000 kvinner fordelt på helseforetaksområde og type tjenesteleverandør. 2014–2016
Helseforetaksområdene er aldersstandardiserte.
Rosenlund mfl. (2017), figur 2.
Variasjon i kommunale helse- og omsorgstjenester
Det er også betydelig variasjon knyttet til helse- og omsorgstjenestene i kommunal sektor. Helsedirektoratet (Mehus 2018) har skrevet en rapport om utviklingen i variasjon i kommunale helse- og omsorgstjenester i perioden 2009–2016 og det er små endringer i perioden. Rapporten tar forbehold om et svakt datagrunnlag grunnet varierende kode- og registreringspraksis mellom kommunene, men det kan likevel se ut som at det er uønsket variasjon i tilbudet av helse- og omsorgstjenester i kommunene av et omfang som utfordrer målsettingen om likeverdige tjenester. Variasjon i tjenester i et utvalg av kommunale tjenester er illustrert i figur 11.4, som prosentvist avvik fra landsgjennomsnittet i nivået av mottakere av ulike kommunale helse- og omsorgstjenester i 2009 og 2016. Stolpene med positive tall viser variasjon mellom kommunene for tjenesteyting, for dem som har høyere tjenestenivå enn landsgjennomsnittet. Stolpene med negative tall viser variasjonen mellom kommuner for dem med lavere tjenestenivå enn landsgjennomsnittet. Selv om det er en tendens til at noen kommuner tilbyr vesentlig flere tjenester enn gjennomsnittet, slik at spredningen blir størst her, er det også slående at en del kommuner tilbyr et svært lavt omfang av de samme tjenestene.
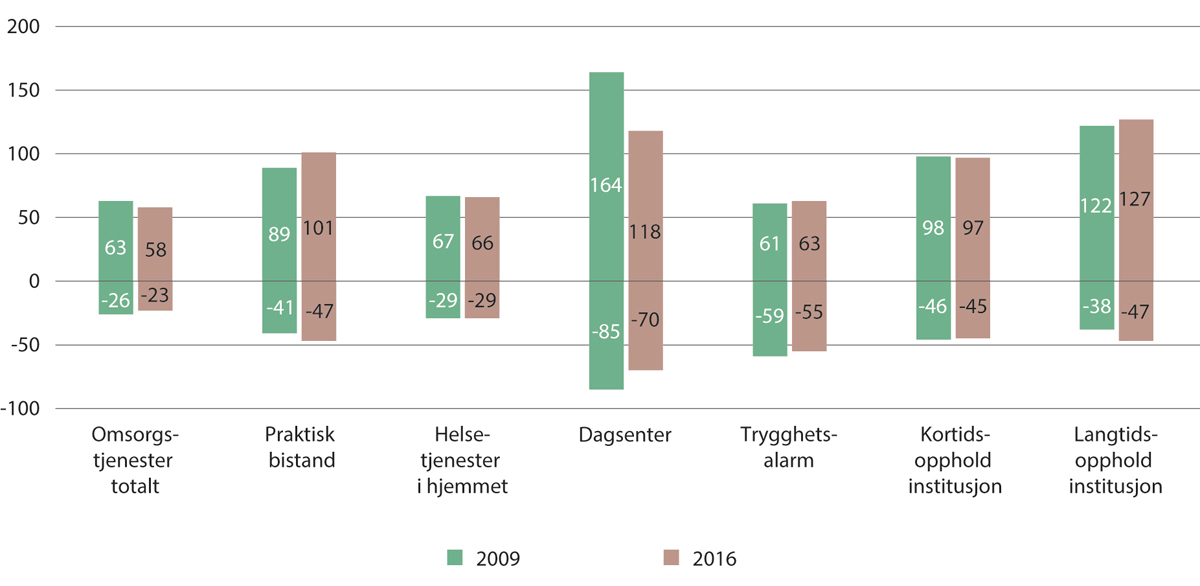
Figur 11.4 Variasjoner mellom kommunene i tjenestemottakere etter type tjeneste, målt ved 5 og 95 persentiler for prosent avvik fra landsgjennomsnittet. 2009 og 2016
Mehus (2018), figur 2. Data er fra IPLOS-registeret
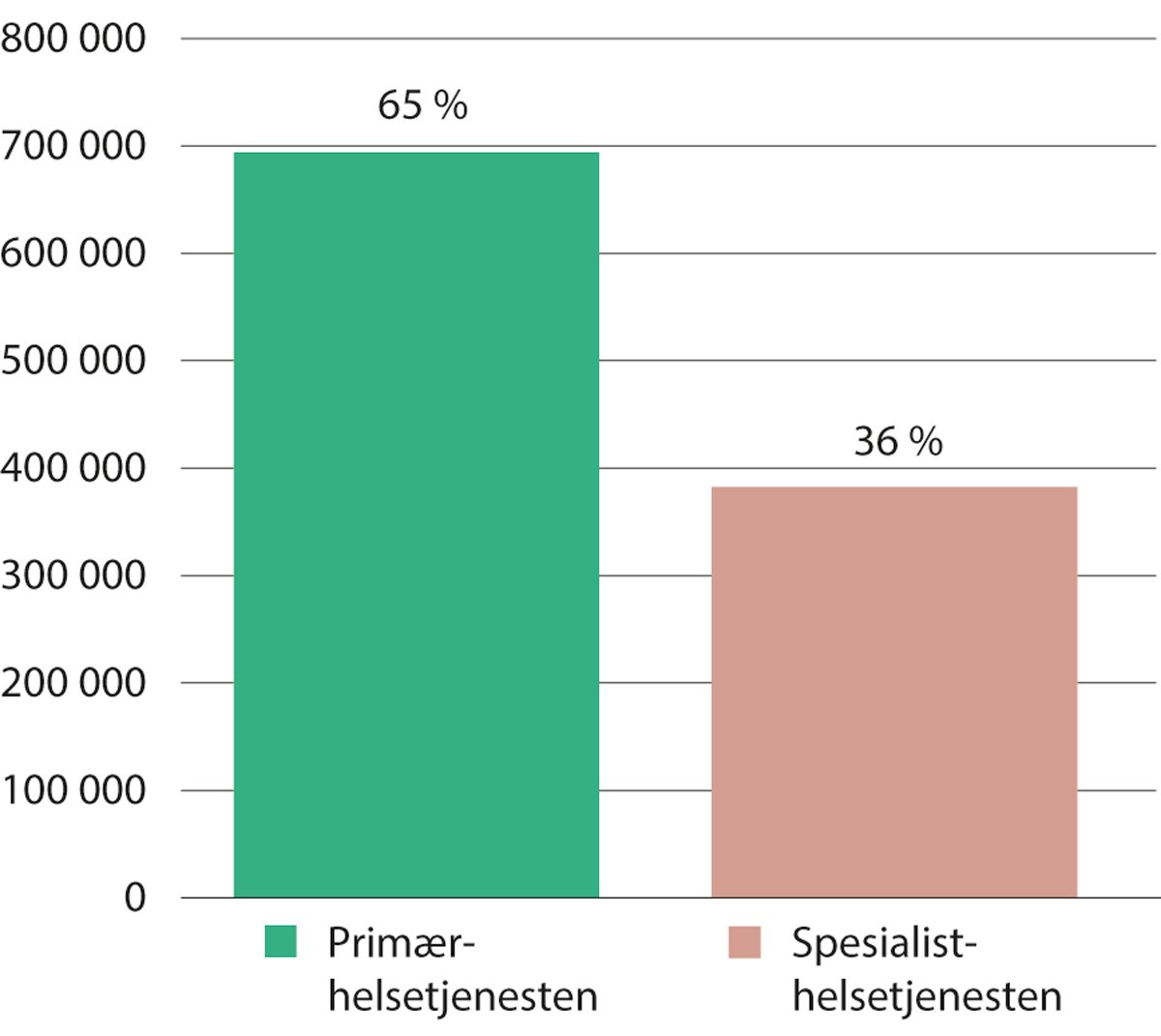
Figur 11.5 Helsetjenesteforbruk for barn (0–16 år) i Norge. 2018–2019
Statistikken viser antallet barn i alderen 0–16 år som var i kontakt med henholdsvis primærhelsetjenesten og spesialisthelsetjenesten, samt andel av tilsvarende årskull. Gjennomsnitt for 2018–2019.
NPR/KPR/SSB.
Ringberg mfl. (2013) studerte forskjeller i henvisningspraksis på et utvalg nord-norske allmennleger. Disse allmennlegenes henvisningsprosent varierte mellom 4 til 28 prosent, en variasjon som ikke kan forklares av forskjeller i pasientpopulasjonene. Artikkelen undersøker om alder, kjønn eller år for uteksaminering for legene kan forklare forskjellene, og fant kun små effekter av disse forklaringsvariablene. Slike forskjeller i henvisningsprosent utfordrer prinsippet om likebehandling for pasientene. Men legenes henvisningstilbøyelighet har også stor betydning for etterspørselen etter spesialisthelsetjenester, siden allmennlegenes henvisninger er den viktigste faktoren for dimensjonering av spesialisthelsetjenester. Førde mfl. (2011) illustrerte dette gjennom en studie av henvisninger fra tre kommuner i Sogn og Fjordane og pekte på betydningen av å ha felles faglige begrunnede krav for allmennlegene for henvisning til spesialisthelsetjenesten. Dette vil kunne bidra til å redusere det samlede omfanget av helse- og omsorgstjenester og redusere forskjeller i tilgangen på helse- og omsorgstjenester mellom kommuner.
Helsetjenestebruk for barn
Barnehelseatlaset ble utarbeidet på initiativ og i samarbeid med Norsk barnelegeforening. Atlaset viste overaskende høye konsultasjonsrater for barn i alderen 0–16 år. Som det går frem av figur 11.5, hadde 65 prosent av barna i årlig gjennomsnitt vært i kontakt med primærhelsetjenesten i perioden 2018–2019. Tatt i betraktning at denne populasjonen både i norsk og internasjonalt perspektiv må betraktes som svært frisk, var det kanskje enda mer overraskende at 36 prosent av barna årlig var i kontakt med spesialisthelsetjenesten. Ved lanseringen av dette atlaset i 2014, vurderte Barnelegeforeningen omfanget av kontakten med helsetjenestene for barn som et klart tegn på overbehandling.
11.3 Pasientskader
Det er et relativt omfattende omfang av pasientskader ved norske sykehus. Dette bør reduseres i størst mulig grad, selv om det neppe er mulig å unngå pasientskader helt. Det er stor oppmerksomhet mot å redusere omfanget og alvorligheten av pasientskader, fordi de er til stor belastning for pasientene, deres pårørende, personellet og helsetjenesten generelt. Pasientskader tar også kapasitet og ressurser fra helsetjenesten. Helsedirektoratet (2019c) analyserte resultatene og erfaringene med Pasientsikkerhetsprogrammet (2014–2018). Programmets mål var å redusere andelen sykehusopphold med pasientskade fra 2012 til 2018.
I 2018 var det 11,9 prosent av alle sykehusopphold i Norge som førte til minst én pasientskade. Det var det lavest omfanget pasientskader registrert siden, 2010, da det var nærmere 16 prosent pasientskader (Helsedirektoratet 2019). Men omfanget økte noe etter dette. Utviklingen i skader fra 2012–2020 vises i figur 11.6.
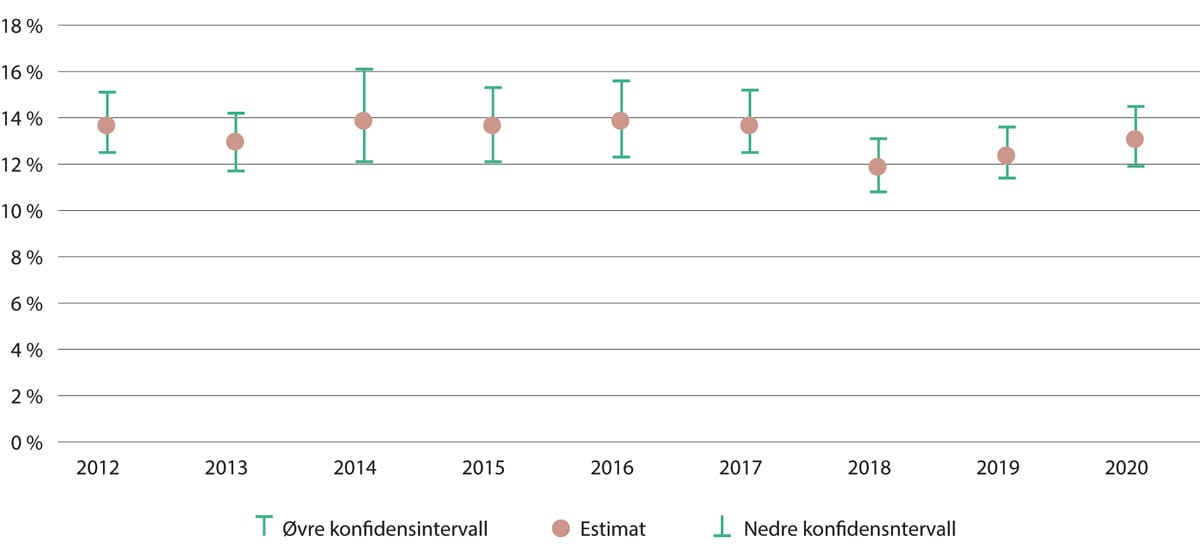
Figur 11.6 Andel sykehusopphold med minst én pasientskade for samlekategorien E-I, med 95 % konfidensintervall. 2012–2020
Samlekategorien E-I inneholder individuelle alvorlighetsgradene E, F, G, H og I.
Helsedirektoratet (2021f).
Helsedirektoratet (2019c) uttrykte bekymring over relativt stor variasjon mellom sykehusene, også mellom klinikker innad i enkelte helseforetak. Prosjektet ble ikke gjennomført for hele spesialisthelsetjenesten og det er ikke mulig å analysere variasjonen ytterligere. En tilsvarende undersøkelse ble gjort i 2018 i Sverige, og den analysen fant at 11,6 prosent av sykehusopphold i Sverige førte til pasientskader, altså praktisk talt det samme omfanget som i Norge (Deilkås mfl. 2017). I begge land hadde det til da vært en svak reduksjon i omfanget skader over noen år.
Andre interessante funn fra den svenske undersøkelsen er (Sveriges Kommuner och Landsting 2019):
Pasienter som blir lagt inn på avdelinger uten spesifikk medisinsk kompetanse til å håndtere den typen diagnoser, har 60–70 prosent høyere forekomst av pasientskader sammenlignet med avdelinger som har spesialisert kompetanse.
En fjerdedel av pasientene som ble reinnlagt uten at det var planlagt, har pasientskader.
Halvparten av disse pasientskadene kunne vært unngått.
Sykehusoppholdene med skade er dobbelt så lange som sykehusoppholdene uten skade.
Kostnadene fra de forlengede sykehusoppholdene som fulgte av pasientskadene ble beregnet til 9 milliarder svenske kroner i 2018.
Tilsvarende beregninger er ikke gjort i Norge på grunn av manglende data om lengde på sykehusoppholdene (Helsedirektoratet 2019c), men det virker sannsynlig at resultatene fra Sverige kan ha gyldighet også i Norge.
OECD har beregnet at pasientskader beløper seg til rundt 15 prosent av de totale sykehuskostnadene i OECD-land (Slawomirski mfl. 2018).
Norsk pasientskadeerstatning har siden 2018 betalt ut over en milliard kroner i året i pasientskadeerstatninger. I 2020 var utbetalingen på over 1,15 milliard kroner, men den har falt litt etter det. Per 1. halvår 2022 er det nesten 600 millioner kroner i utbetalinger. Av innmeldte klager er det rundt en tredjedel som får medhold. De største utbetalingene er på de medisinske områdene svulster og kreft og ortopedi, som samlet beløper seg til rundt halvparten av utbetalingene.3
11.4 Anslag på ressursbruk knyttet til inngrep med ubetydelige helseeffekter
11.4.1 Kostnader ved unødvendig innleggelse på sykehus
I mangelen på objektive mål for tjenestebehov vil arbeidet med å redusere variasjon og overbehandling ofte dreie seg om at opptaksområder med høye forbruksrater setter inn tiltak for å bli mer lik landsgjennomsnittet. Det er imidlertid ingenting som tyder på at landsgjennomsnittet er et optimalt tjenestenivå. Det er mer naturlig å tenke at et optimalt nivå av inngrep ligger nærmere omfanget av tjenester som opptaksområdene med lavest aktivitet over tid tilbyr sine pasienter, uten andre indikasjoner på underbehandling.
Denne argumentasjonen styrkes av at opptaksområdene med lavest omfang av innleggelser ofte ligger i sentrale strøk av landet og har en godt utbygd helsetjeneste med relativt beskjedne rekrutteringsproblemer. Det er derfor neppe mangel på kapasitet eller kompetanse som kan forklare et lavt omfang tjenester.
I figur 11.7 vises antall innlegger på sykehus for barn. Her er det stor variasjon i omfanget av innleggelser. Det er ingen indikasjoner på helsetap i opptaksområdene med de laveste ratene. I barnehelseatlaset, som data er hentet fra, ble det vist at den geografiske variasjonen i bruk av innleggelser for barn var stor, men at opptaksområdene til de seks universitetssykehusene hadde lave og forholdsvis like rater. Siden det ikke finnes holdepunkter for at barn bosatt i opptaksområdene til de seks universitetssykehusene får for lite tjenester, er en rimelig tolkning at variasjonen var et uttrykk for en viss grad av overbehandling av befolkningen i opptaksområdene med de høyeste ratene.
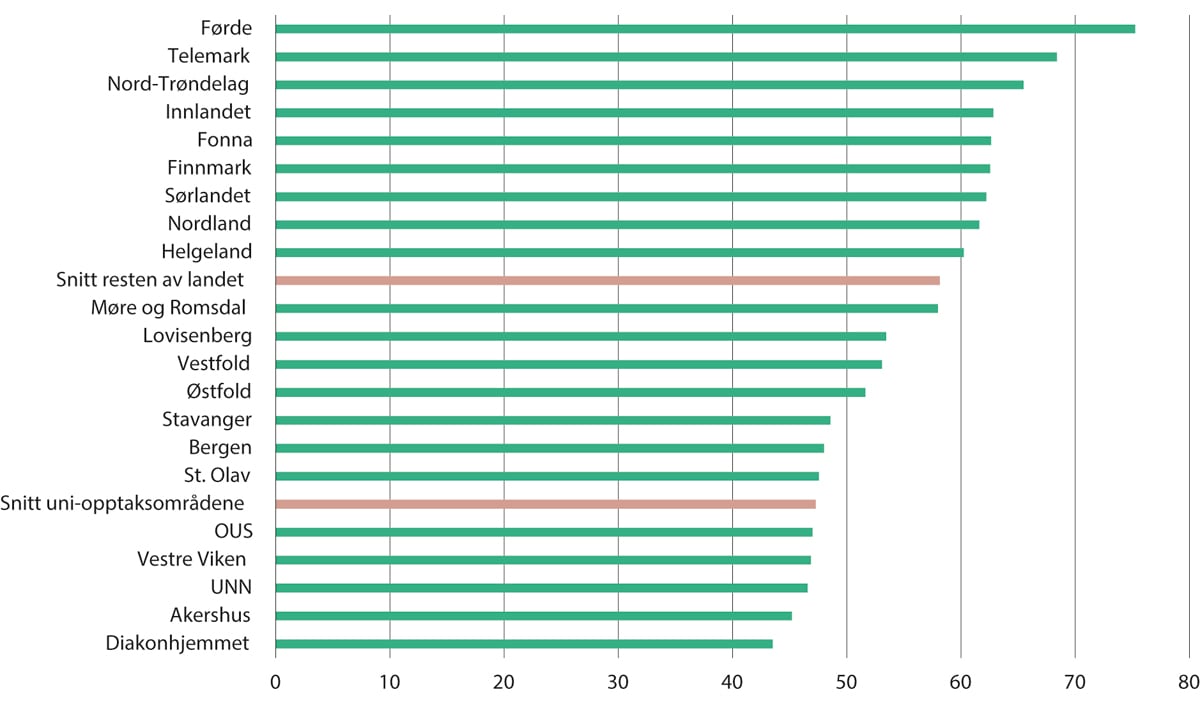
Figur 11.7 Antall innleggelser på sykehus for barn per 1000 innbyggere. Gjennomsnitt 2019–2021
Merknad: Data og utregninger er oversendt fra SKDE senter for klinisk dokumentasjon og evaluering. De er justert etter kjønn og alder.
Kostnadene knyttet til overbehandling av barn beregnes på følgende måte: Vi antar at gjennomsnittet av omfanget i opptaksområdene for de seks universitetssykehusene er optimalt. Opptaksområder som har høyere omfang sykehusinnleggelser for barn enn dette, regnes som unødvendige og bør unngås. Det dreier seg i dette tilfellet om 5 907 færre innleggelser på de sykehusene som har flere enn dette. Gjennomsnittlig kostnad per innleggelse var 55 060 kroner i 2021, tilsvarende 1,18 DRG-poeng. Samlet kostnad for alle de unødvendige innleggelsene er i overkant av 325 millioner kroner.
Dersom alle opptaksområdene i Norge hadde hatt samme omfang av innleggelser som opptaksområdene til universitetssykehusene, ville antall innleggelser av barn falt med 11 prosent samlet for hele Norge. Reduksjonen i antall innleggelser i de opptaksområdene som i dag legger inn flere barn på sykehus enn nødvendig, ville vært på 18 prosent. En slik reduksjon i innleggelser ville ført til vesentlig lavere personellbehov. Man kan tenke seg at det enkelte steder er høyere omfang av slike innleggelser på grunn av lang reisevei og at en del innleggelser gjøres for å redusere risiko for negativ utvikling for pasientene, som ville vært vanskelige å følge opp fra avstand. Men siden det ikke bare opptaksområdene med størst avstander som har et høyt omfang innleggelser for barn, kan avstand ikke være hele forklaringen.
Helseatlaset viser at det er årlig 800 000 poliklinisk konsultasjoner for barn 0–16 år, og 44 000 innleggelser. Et høyt forbruk av (hovedsakelig polikliniske) helsetjenester til i utgangspunktet «friske» barn med normale aldersrelaterte sykdommer går på bekostning av grupper med kroniske eller livstruende tilstander. En nedprioritering av slike pasienter medfører betydelig tap av livskvalitet og helse for resten av livet. Poliklinikken legger beslag på spesialistenes tid, ofte på bekostning av inneliggende pasienter.
Det er også en stor utfordring i pasientbehandlingen at nylig henviste pasienter har sterkere rettigheter enn pasienter med alvorlige, kroniske og kompliserte lidelser. Dette er en utilsiktet, men alvorlig konsekvens av hvordan ventelistesystemet i dag er organisert.
Det er viktig at denne typen dokumentasjon brukes til å bedre forståelsen om riktig omfang helsetjenester. Hvis det kan føre til mindre uønsket variasjon, vil det også gi en reduksjon i overflødige helsetjenester og aktivitet.
11.4.2 Kostnader knyttet til feil bruk av legemidler
Bruk av legemidler fører til høye kostnader. Det kommer både av høy innkjøpspris for mange legemidler, men høye kostnader forårsakes også av feilbehandling, komplikasjoner og andre forhold.
Legemidler som brukes feil kan gi komplikasjoner, skade eller på annen måte føre til helsetjenester som ellers ikke ville vært nødvendige. Nymoen mfl. (2022) fant at rundt 20 prosent av innleggelser på akuttmottak skyldes feil bruk av legemidler. Slike pasienter brukte ofte flere forskjellige legemidler og risikoen for innleggelse økte med pasientenes alder. Også legemidlenes egne bivirkninger kan føre til skade og komplikasjoner.
Apotekforeningen (2010) beregnet at private forbrukere kastet legemidler for 550 mill. kroner hvert år. Dersom man kan forbedre legemiddelbruken, enten gjennom en reduksjon av legemidler uten positiv virkning eller oppnå bedre tilpasset legemiddelbruk til den aktuelle pasient, så vil det bidra til bedre helsetjenester. Det vil også redusere omfanget av tjenestene og føre til avlastning av helsepersonellet.
Boks 11.1 Kunnskapsbaserte oppdateringsvisitter
Kunnskapsbaserte oppdateringsvisitter (KUPP) er et undervisningstilbud til norske fastleger basert på den internasjonalt anerkjente metoden Academic detailing. Det drives av regionalt legemiddelinformasjonssenter (RELIS) og de kliniske farmakologiske avdelingene ved universitetssykehusene. Metoden går ut på at spesielt opplærte leger og farmasøyter informerer om de viktigste punktene innen et gitt terapiområde til fastleger i én-til-én besøk på fastlegens kontor. KUPP er dokumentert effektiv og reduserer for eksempel unødvendig bruk av legemidler (Langaas mfl. 2019). I en undersøkelse blant fastleger som har deltatt i KUPP, svarte 98 prosent at metoden var svært godt eller godt egnet som praksisnær produsentuavhengig legemiddelinformasjon. KUPP i Norge har primært handlet om legemiddelforskrivning for leger. KUPP finansieres av Helse- og omsorgsdepartementet.
KUPP: https://legemidler.no/om-kupp/
11.5 Effekter av tiltak for reduksjon av uønsket variasjon
17 prosedyrer med usikker helsegevinst
National Health Service (NHS) i England har definert 17 prosedyrer med usikker helsegevinst, blant annet fjerning av hemorroider, snorkeoperasjoner uten søvnapné, fjerning av livmor ved menstruasjonssmerter og kneartroskopi ved slitasjegikt hos personer over 40 år (Anderson mfl. 2022). Dette prosjektet ble etablert i 2018, og det ble igangsatt et «evidence-based interventions programme» (EBI) i 2019 for å redusere omfanget av disse prosedyrene. Programmet ble gjennomført for en tilfeldig valgt gruppe, mens en annen gruppe ikke ble utsatt for programmet. Anderson mfl. (2022) fant svært små forskjeller mellom kontrollgruppen og gruppen som ble utsatt for programmet, og konkluderte med at slike programmer har beskjeden effekt. De fant imidlertid noen positive effekter fra organisatoriske og finansielle virkemidler for å redusere inngrepene.
Disse prosedyrene er oversatt til norske forhold av en prosjektgruppe ledet av Helse Midt-Norge. De fikk i tildelingsbrevet for 2019 i oppdrag å «vurdere om enkelte kirurgiske prosedyrer som utføres i helsetjenesten i dag ikke skal benyttes rutinemessig eller kun gitt spesifikke kriterier for bruk». Det gjennomføres årlig rundt 65 000 slike inngrep i Norge hvert år. Fordelingen mellom opptaksområder fremgår av Figur 11.8. Både den høye frekvensen og stor geografisk variasjon for flere av inngrepene, er klare tegn på overbehandling. Prosjektet ble startet rett før koronapandemien og i den aller første delen av pandemien falt frekvensen av slike inngrep.
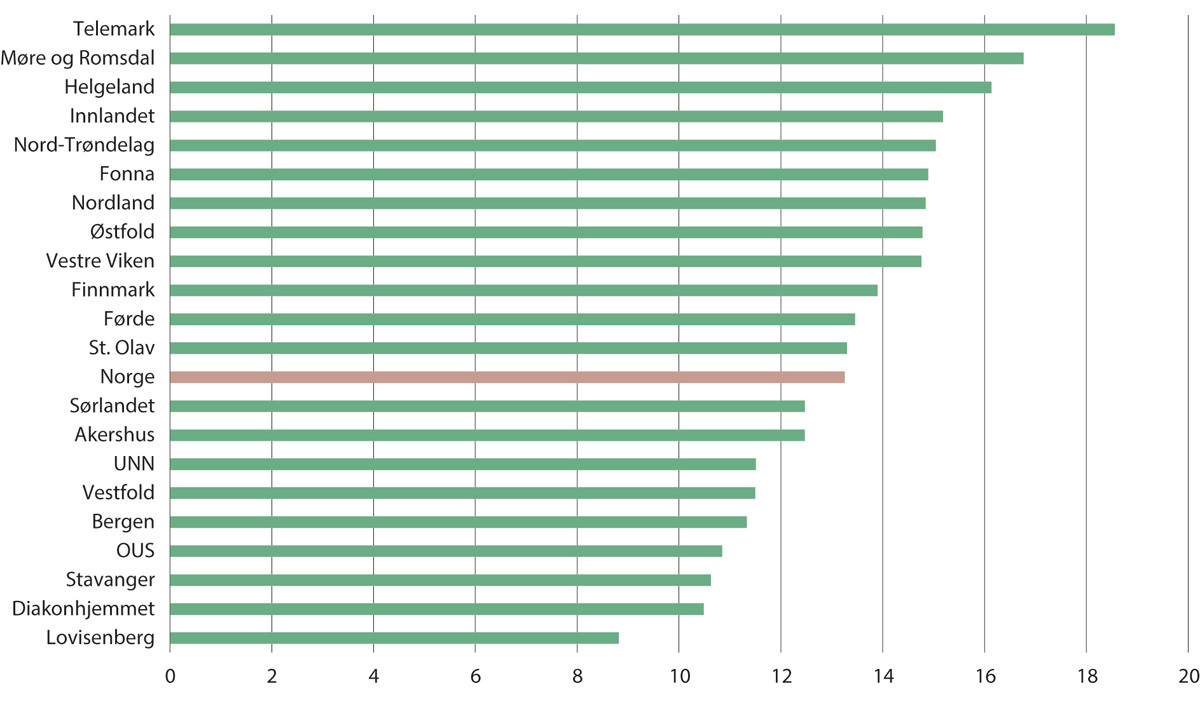
Figur 11.8 Antall inngrep per 1 000 innbyggere innen 17 prosedyrer som regnes å ha liten eller ingen helsenytte, etter opptaksområde. 2019
For å unngå tilfeldige konsekvenser av pandemien, er kun med data fra 2019 med i figuren. De er justert etter kjønn og alder.
SKDE, Helseatlas.
Informasjon rettet mot helseforetakene for å begrense unødvendige inngrep
I sykehustalen for 2016 uttalte daværende helse- og omsorgsminister Bent Høie at: «Å redusere uberettiget variasjon blir en helt sentral utfordring for helsetjenesten fremover», og året etter inneholdt foretakenes oppdragsdokumenter krav om iverksetting av tiltak for å redusere variasjon på tjenestenivå. Tidligere hadde Helse Sør-Øst iverksatt tiltak for å redusere tilbudet av skulderoperasjoner (akromion-reseksjoner) i etterkant av Dagkirurgi-atlaset som ble publisert i 2013, og som viste stor variasjon i bruken av dette faglig omdiskuterte inngrepet. I en oppdatering av dette atlaset i 2018 ble det påvist at det gjennomsnittlige omfanget av inngrepet ble redusert årene etter, men at variasjonen mellom opptaksområder faktisk økte. Dette illustreres i Figur 11.9.
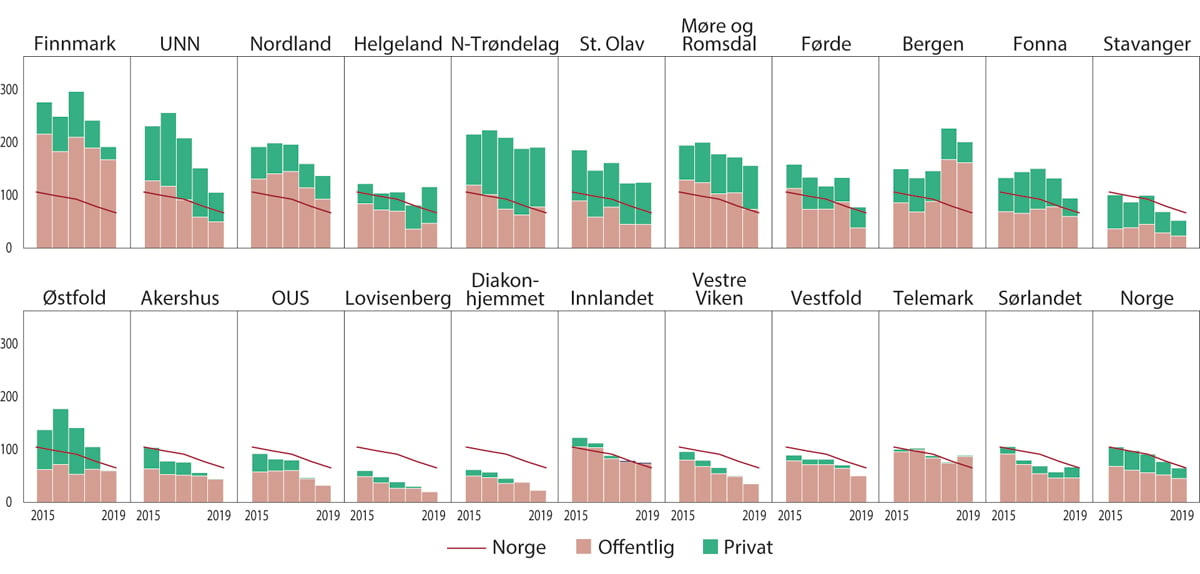
Figur 11.9 Utvikling i antall skulder-inngrep, etter opptaksområder og type behandler. 2015–2019
Opptaksområdene er justert etter kjønn og alder.
NPR/SSB, SDKE Helseatlas.
Internasjonal forskning knyttet til uberettiget variasjon har vært sterkt økende etter tusenårsskiftet (Wennberg 2011). Litteraturen viser at publisering av uberettiget variasjon i seg selv ikke har merkbar effekt på variasjonen og klinisk praksis. Det ser ut som at virkningsfulle tiltak innebærer større bruk av kunnskapsbaserte retningslinjer som bidrar til å skape en kollektiv bevissthet blant personellet om uønsket variasjon og overbehandling. Denne typen påvirkning er tidkrevende og langsiktig og krever effektive kommunikasjonsformer for å nå frem til klinikerne.
Direktoratet for strålevern og atomsikkerhet (DSA) har i et skriftlig innspill til Helsepersonellkommisjonen uttrykt en bekymring knyttet til unødvendig bruk av diagnostiske verktøy som utsetter både pasienter og helsepersonell for helsefarlig eksponering av stråling. Medisinsk strålebruk gir det største bidraget til stråledose til befolkningen fra menneskeskapte kilder. CT-undersøkelser står for rundt 80 prosent av stråledosen til befolkningen fra diagnostiske undersøkelser (Direktoratet for strålevern og atomsikkerhet 2017) og Norge er blant de landene i Europa som bruker CT hyppigst. Opptil 30 prosent av undersøkelser som gir høy stråledose kan være uberettigede (IAEA 2009). Rosenlund mfl. (2016) fant at bruk av CT i Norge i en stor majoritet av tilfellene ikke førte til endret klinisk behandling. Dette gir betydelige indikasjoner på et overforbruk av denne typen helsefarlige undersøkelser og kan være et eksempel på undersøkelser som fører til negative helseeffekter for både pasientene og helsepersonellet som gjennomfører dem.
11.6 Faktorer som hemmer prioritering og kan føre til overbehandling eller overforbruk av tjenester
Det er en rekke forhold som påvirker tilbudet av helse- og omsorgstjenester, og som driver frem variasjon og overbehandling i helse- og omsorgstjenester. Flere peker blant annet på krav fra NAV som fører til administrative oppgaver og som utløser behandling og helsetjenester som ikke alltid har virkning. Samlet er disse vesentlige årsaker til høye og stadig økende utgifter til helse- og omsorgstjenester i industrialiserte land. En internasjonal forskergruppe har skrevet fire artikler som dokumenterer resultatene fra en omfattende gjennomgang av årsaker til og utfall av forhold som påvirker helsetjenestetilbudet. Saini mfl. (2017) er en av disse. En rekke drivere trekkes frem her, de spenner over tema som finansiering og organisering, kunnskap og kompetanse, og maktrelasjoner i samfunnet og mellom involverte aktører. Driverne virker globalt, nasjonalt, regionalt og lokalt, og virker ulikt i forskjellige situasjoner i systemer.
Blant driverne mot overbehandling som presenteres av Saini mfl. (2017) kan følgende faktorer være relevante i Norge:
Manglende tilbuds- og kapasitetsstyring
Tilbudet av tjenester i Norge er i stor grad etterspørselsstyrt, og vi mangler operasjonaliserte mekanismer for dimensjonering av tilbud. Det fører til forskjeller i tjenestene, forårsaket mulig prioriteringspraksis, som både kan føre til overbehandling og underbehandling.
Stykkprisfinansiering
Det er dokumentert, både internasjonalt og i enkelteksempler fra Norge, at stykkprisfinansiering er en driver for overbehandling og overdiagnostikk, samt unødvendige kontroller og prøvetaking (Saini mfl. 2017; Rosenlund mfl. 2017).
Manglende kunnskap, faglige retningslinjer, og etterlevelse i tjenesten
Det mangler god dokumentasjon av effektene fra forskjellige tjenester i helsetjenesten. For mange tjenester er det god dokumentasjon tilgjengelig i internasjonale kunnskapsbaser, men langt fra for alle. Det er i tillegg godt dokumentert at faglige retningslinjer, for tilstander der det finnes, ofte ikke følges av legene (Fønhus mfl. 2018, Jamtvedt mfl. 2006). Da blir også blir praksisvariasjonen stor.
Styring etter ventelister og ventetid
Størrelsen på pasientkøer og varigheten av ventetider er i stor grad påvirket av etterspørselen etter aktuelle helsetjenester. Under normale forhold prioriteres pasientene etter grad av alvorlighet, og de mest alvorlige tilstandene blir behandlet først. Derfor består køene også av pasienter med lettere lidelser som venter på tjenester med liten, ingen eller negativ helseeffekt. I tilfeller der helsemyndighetene pålegger helseforetakene å behandle pasienter innen fastsatte tider eller etter køenes lengde, kan det føre til en overstyring av kriteriene og regelverket for prioritering av helsetjenester.
Manglende pasientinformasjon
I Norge blir det brukt betydelige ressurser på helseopplysning med formål å få befolkningen til å leve sunt, men det er lite informasjon rettet mot allmennheten knyttet til en rasjonell bruk av helsetjenesten. Et hederlig unntak er kampanjen Kloke valg,4 som Legeforeningen tok initiativ til, som en rekke fagforeninger stiller seg bak. For å kunne bruke helsetjenesten fornuftig, trenger befolkningen innsikt i egne rettigheter, men i tillegg kunnskap om hvordan et skattefinansiert, behovsstyrt helsevesen fungerer. Det er også viktig at innbyggerne har edruelige forventninger til hva helsetjenesten kan og bør yte og kjennskap til forhold knyttet til overbehandling og uønsket variasjon i helse- og omsorgstjenestene.
Pasientrettigheter og pasientkrav
Norge har sterke pasientrettigheter, bredt støttet på Stortinget og i befolkningen. Vi ser imidlertid eksempler på betydelig personell- og ressursbruk i helse- og omsorgstjenesten for enkelte pasienter, som ikke er forenelig med en bærekraftig helse- og omsorgstjeneste.
Manglende samtykkekompetanse for bruk av tvang i psykisk helsevern
Det går frem av psykisk helsevernloven § 4-9 at den faglig ansvarlige skal sørge for at det minst hver tredje måned vurderes om vilkårene for tvungent psykisk helsevern fortsatt er til stede. Vurderingen skal baseres på en undersøkelse av personen. Det går frem av Helsedirektoratets rundskriv til psykisk helsevernloven at fristen regnes første gang fra tidspunktet for etableringen av tvungent psykisk helsevern og senere ut fra gjennomførte kontrollundersøkelser.
Regjeringen har oppnevnt et ekspertutvalg som skal evaluere vilkåret om manglende samtykkekompetanse for bruk av tvang i psykisk helsevern, en innstilling fra utvalget er ventet innen 1. mai 2023. Selv om en vurdering av personellressursbruk ikke er en del av mandatet, skal ekspertutvalget se nærmere på hva slags utfordringer regelverket har gitt for tjenestene, brukerne og pårørende.
I det følgende omtales tre andre ordninger som utløser rettigheter og plikter, med implikasjoner for personellbruk.
Brukerstyrt personlig assistanse (BPA)
BPA ble rettighetsfestet i pasient- og brukerrettighetsloven § 2-1d fra 1. januar 2015. Brukere som oppfyller bestemte vilkår, fikk rett til å kreve sine tjenester organisert som en BPA-ordning. Kommunene er gjennom helse- og omsorgstjenesteloven § 3-8 pålagt å ha BPA som en del av sitt samlede tjenestetilbud. BPA er ikke en tjeneste, men en alternativ organiseringsform. Ordningen er populær og gir brukerne stor innflytelse til å bestemme når og hvordan tjenesten skal ytes.
BPA har ført til at det i enkelte tilfeller er mer krevende å organisere tjenestene, enn det ville vært dersom de ble organisert som en ordinær kommunal tjeneste. Rettighetsbestemmelsen ble i utgangspunktet utformet med sikte på å være kostnadsnøytral. Kommunene ble kompensert med om lag 500 millioner kroner i kommunerammen for utvidelsen knyttet til støttekontakt og avlastning for barnefamilier på bestemte vilkår. Det er imidlertid usikkerhet rundt kommunenes faktiske ressursbruk knyttet til BPA på grunn av mangelfull registrering (NOU 2021: 11).
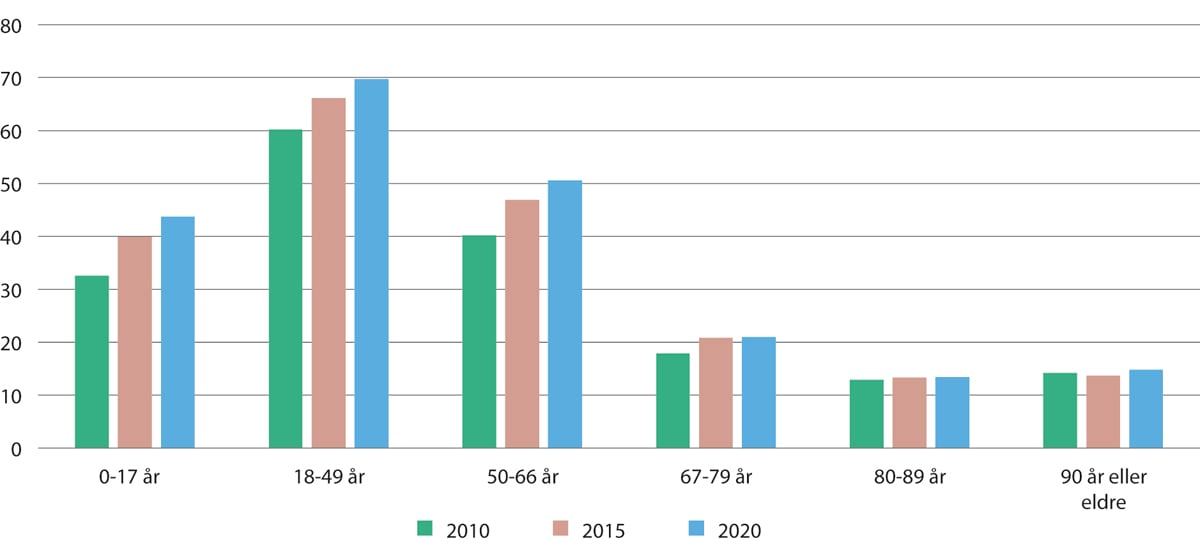
Figur 11.10 Gjennomsnittlig antall timer bistand mottatt av brukere i kommunene med «omfattende bistandsbehov», etter aldersintervall. 2010, 2015 og 2020
Merknad: For å være i kategorien «omfattende bistandsbehov», må brukerne ha minst ett av fem delmål som er «omfattende», og minst «middels stort» i de fire andre. Delmålene er: 1) sosial fungering, 2) kognitiv svikt, 3) ivareta egen helsetilstand, 4) husholdningsfunksjoner, og 5) egenomsorg. Halvparten av brukerne er yngre enn 66 år, og antallet brukere med omfattende bistandsbehov har økt med nesten 40 prosent over perioden.
SSB, tabell 09933.
Styrket pårørendestøtte
Pasienter, brukere og pårørende fikk en eksplisitt rett til å varsle Statens helsetilsyn fra 1. juli 2019 og Statens undersøkelseskommisjon for helse- og omsorgstjenesten om alvorlige hendelser fra 1. juli 2021, jf. pasient- og brukerrettighetsloven § 7-6. I 2017 ble kommunens ansvar for å tilby pårørendestøtte samlet med en bestemmelse for å styrke og tydeliggjøre kommunens ansvar for pårørende i helse- og omsorgstjenesteloven § 3-6. Også mindreårige søsken anses som pårørende, slik det omtales i helsepersonelloven § 10a.
Anmodning om tilsyn
Pasienter, brukere og pårørende har rett til å anmode om tilsyn etter pasient- og brukerrettighetsloven § 7-4, og § 7-4a regulerer statsforvalterenes saksbehandling av slike anmodninger. Fra 1. juli 2022 ble bestemmelsen endret slik at statsforvalteren kan prioritere hvilke henvendelser som skal følges opp med tilsyn og på hvilken måte. Et eventuelt avslag på anmodning om tilsyn kan ikke begrunnes i stor saksmengde eller manglende ressurser.
Helsepersonellkommisjonen ser at det er behov for å gjøre bedre utredning av personellmessige konsekvenser knyttet til fremtidige forslag om endrede pasientrettighetene. Det vil gi en bedre forståelse av hvilke samlede økonomiske og/eller personellmessige ressurser de utløser. Det er behov for å forstå bedre hvordan styrkede pasientrettigheter, og krav til tilsynsmyndighetene om å følge opp disse overfor kommunene og spesialisthelsetjenesten, bidrar til økt behov for helsepersonell. Årsaken er at Stortinget skal bli informert om de fulle virkningene av denne typen forslag før beslutninger fattes.
Muligheter for behandling hjemme
En stor utfordring for kommunene, er utviklingen i tjenestebehovene for befolkningen. Figur 11.10 viser gjennomsnittlig antall timer i uken til praktisk bistand og helsetjenester i hjemmet for brukere med «omfattende bistandsbehov». Det er særlig brukerne under 67 år som mottar et høyt antall timer i uka. De har vesentlig høyere gjennomsnittlige bistandsbehov enn eldre brukere, og deres bistandsbehov har økt merkbart i perioden 2010–2020. Det er grunn til bekymring at en bruker med omfattende bistandsbehov i alderen 18–49 år mottar 4,5 ganger flere timer i gjennomsnitt enn en tilsvarende bruker i alderen 80–89 år.
De eldre har lavere gjennomsnittlige bistandsbehov fra kommunen, men de eldre brukerne er tallrike, og en økende gruppe, så deres samlede behov vil øke i årene fremover.
11.7 Kommisjonens vurderinger
Dette kapitlet viser at det i Norge er et betydelig omfang av unødvendige helse- og omsorgstjenester som tilbys med offentlig finansiering. Mange av disse tjenester gir liten eller ingen dokumentert helseeffekt, de er kostbare, fører til høyere sysselsetting, høyere ressursbruk og tjenester som ikke bidrar til bedre helse og som dermed ikke bør prioriteres. Det er glidende overgang mellom tjenester som gir positiv virkning og tjenester som ikke gjør det. I dette spekteret kan det være inngrep og tjenester som i og for seg er ønsket av pasientene eller helsepersonellet, men som ikke er nødvendige eller som i seg selv bidrar til forbedret helse. Helsepersonellkommisjonen oppfordrer tjenestetilbyderne, helsepersonellet og andre som er involvert i helse- og omsorgstjenestene, om å jobbe målrettet med å redusere omfanget av unødvendige og lavt prioriterte tjenester og redusere uønsket variasjon.
Unødvendige helse- og omsorgstjenester fører til stor arbeidsbelastning for personellet. Det vil kunne resultere i mindre trivsel, økt fare for utbrenthet og økt sykefravær. Dette vil også kunne bidra til å skape en ond sirkel av at mange slutter i tjenesten, og ytterligere økt opplevd personellmangel. Siden helse- og omsorgstjenestene finansieres innen en gitt budsjettramme, vil overbehandling og unødvendige helsetjenester også fortrenge helse- og omsorgstjenester som er faglig forsvarlige og som ville ført til positive helsegevinster.
Det er viktig at helse- og omsorgstjenestene prioriterer å tilby tjenester med dokumentert helseeffekt. De færreste pasienter og brukere ønsker behandlinger, medikamenter og inngrep som ikke gir helsegevinster. Det er likevel ofte stor usikkerhet og individuell variasjon i virkningene av helsetjenester, og enkelte pasienter kan ønske tjenester som for de fleste ikke gir positiv helseeffekt.
Ønsket om å få slike tjenester kan oppstå når andre behandlinger ikke har vært effektive. Da vil behandler og pasient ofte ønske å prøve noe annet. De fleste pasienter stoler på at behandlinger eller inngrep som tilbys av kompetent helsepersonell i Norge, er godt faglig begrunnet. Tjenester som tilbys, ønskes derfor som regel av pasientene. Et tilbud av helse- og omsorgstjenester har en tendens til å skape sin egen etterspørsel, også når tjenestene ikke er anbefalte.
Prioriteringsarbeidet i helse- og omsorgstjenestene foregår på alle nivå. Politikerne setter rammene for prioritering, gjennom lovverket og budsjetter til tjenestene. Ledelsen i helseforetakene og kommunene tar administrative beslutninger som gir ytterligere presiseringer for omfang av tjenester. Ledelsen må også støtte personellet i deres faglige beslutninger om å ikke tilby ikke-anbefalte tjenester når det er aktuelt. Helsepersonellet som jobber med pasienter og brukere tar beslutninger om hvilke pasienter og brukere som skal få hvilke tjenester. Det hviler et stort ansvar på dem som tar beslutninger om behandlinger om å bruke sitt faglige skjønn, for i større grad enn i dag å tilby faglig begrunnede tjenester.
Utvikling av en bærekraftig helse- og omsorgstjeneste krever god og rettferdig prioritering
Det er lagt ned et betydelig arbeid i Norge med å utvikle prinsipper og kriterier for prioritering i helse- og omsorgstjenestene. På systemnivå er det etablert relativt velfungerende systemer, som Beslutningsforum for nye metoder og Legemiddelverkets vurdering av søknader om opptak av legemidler i blåreseptordningen som regulerer bruken og finansieringen av legemidler i Norge. Til tross for dette, er det få tegn til at tilbudet av unødvendige tjenester i helseforetakene og i kommunale helse- og omsorgstjenester er blitt vesentlig redusert.
Helsemyndighetenes pålegg og retningslinjer knyttet til å prioritere enkelte tjenester høyere, følges i stor grad opp av helse- og omsorgstjenestene. Men når noe prioriteres høyere, så blir nødvendigvis noe annet prioritert lavere, innenfor gitte finansielle og personellmessige rammer. Hvis myndighetene legger føringer knyttet til varigheten på ventetider eller lengden på ventelister, medfører det som regel en vridning av prioriteringen mot listepasienter med lettere medisinske tilstander som venter på polikliniske eller diagnostiske tjenester. Det vil føre til at andre pasienter, kanskje med uklare symptomer eller kronikere, får færre ressurser til rådighet. Det setter også helse- og omsorgstjenestene og personellet under et større press. Denne typen mekanismer kan føre til at tjenester med begrenset eller ingen helseeffekt prioriteres, og det skaper et press for ytterligere ekspansjon av helse- og omsorgstjenestene.
En verdifull ressurs ligger i de privatpraktiserende avtalespesialistene som arbeider på oppdrag fra de regionale helseforetakene og er en viktig del av spesialisthelsetjenesten. Det er i underkant av 1 000 leger og nesten 500 psykologspesialister med slike avtaler, ifølge statistikk fra Helsedirektoratet. Pasienter som behandles av avtalespesialister er i utgangspunktet henvist dit fra fastlege eller sykehuset.
De regionale helseforetakene fikk i Foretaksmøtet i januar 2022 et oppdrag fra Helse- og omsorgsdepartementet, under ledelse av Helse Vest RHF, om å utarbeide en vurdering av hvordan avtalespesialistordningen kan anvendes i tjenesten på best mulig måte. Det dreier seg blant annet om spørsmål som:
Avtalespesialistordningens viktigste oppgaver og ansvar som del av RHFenes sørge-for- ansvar.
Status for avtalespesialistordningen i 2022, og vurdering av hva som fungerer bra og hva som bør videreutvikles eller endres.
Anbefale utvikling, endringer og målsettinger, samt tiltak for å sikre dette.
Fristen for å levere en rapport til Helse- og omsorgsdepartementet er forlenget til midten av februar 2023.
Helsepersonellkommisjonens oppfatning er at i spørsmål om prioriteringer og beslutninger om behandling, bør alle pasientene i foretaksområdet være likeverdige. I dag jobber mange avtalespesialister såpass selvstendig fra helseforetakene, at de i de fleste tilfellene har egne pasienter, ofte kronikere, som får de tjenestene avtalespesialisten tilbyr. Det er vanskelig for ledelsen i helseforetaket som har avtaler med privatpraktiserende avtalespesialister å ha oversikt over beslutninger knyttet til behandling og oppfølging av pasientene. Kommisjonen henviser til det pågående prosjektet for en analyse av samhandlingen mellom de privatpraktiserende avtalespesialistene og helseforetakene, som kan danne grunnlaget for en opplyst diskusjon om hvordan avtalespesialistene i best mulig kan kan bidra til en helhetlig og rettferdig spesialisthelsetjeneste.
Slik det redegjøres for i kapittel 6 i denne rapporten, anbefaler Helsepersonellkommisjonen at andelen av de sysselsatte som er sysselsatt i helse- og omsorgstjenestene, ikke bør øke vesentlig fra dagens nivå. Kommisjonen mener at det innenfor dagens helse- og omsorgstjeneste er et stort potensial for bedre ressursutnyttelse ved å redusere lavt prioriterte oppgaver, og slutte med oppgaver som er uprioriterte eller har svak eller ingen dokumentert effekt. Det kan bidra til bedre og mer effektive helse- og omsorgstjenester, og til å øke kapasiteten i tjenestene uten å øke omfang av personell.
Det er behov for et målrettet arbeid for å redusere omfanget av overdiagnostikk, overbehandling og uønsket variasjon i helse- og omsorgstjenestene. Slik det er redegjort for i dette kapitlet, foreligger det i Norge et solid kunnskapsgrunnlag om dette. Innsikten må spres og drøftes blant helsepersonellet. Også brukere, pasienter og deres pårørende må få tilgang til slik informasjon. Det er også behov for en holdningsendring i befolkningen, blant politikere og helsepersonell, som kan bidra til å dempe tilbudet og etterspørselen etter unødvendige helse- og omsorgstjenester.
Kunnskapsspredning i faglige nettverk er trolig den viktigste kanalen for overføring av kunnskapsbasert behandling. Slike nettverk må derfor prioriteres høyt.
Streng prioritering kan gi uønsket vekst i privatfinansierte helse- og omsorgstjenester
Befolkningen, politikerne, og også helsepersonellet selv, har høye og økende forventninger for både omfang og kvalitet i de offentlig finansierte helse- og omsorgstjenestene. Når avstanden øker mellom hva befolkningen forventer og hva som er helsefaglig riktige tjenester, kan vi få en utvikling mot at de som har råd til det, selv vil ønske å betale for disse tjenestene dersom de ikke dekkes av det offentlige. Det er derfor en fare for at en faglig forsvarlig prioriteringspraksis kan føre til at etterspørselen etter privatfinansierte helse- og omsorgstjenester vil øke. På sikt kan dette utfordre det offentlige systemet, og den kollektive viljen til å betale for det.
Til tross for at det relativt beskjedent omfang av private helse- og omsorgstjenester, er det likevel mange private tilbydere av helse- og omsorgstjenester i Norge. Helsepersonellkommisjonen tar ikke stilling til om tjenestetilbydernes eierskap i seg selv fører til endret tjenestekvalitet, eller om, og i tilfelle hvordan, eierskapet påvirker behovet for personell. Dette er et stort og komplisert tema som påvirkes av mange faktorer.
Men dersom en privat tjeneste oppstår som følge av en avvisning fra den offentlig finansierte helsetjenesten eller urimelig lang ventetid, så vil det føre til økt etterspørsel etter private helse- og omsorgstjenester. Det vil trekke personell fra offentlige til private tjenesteytere, og gi et økt samlet behov for personell. Hvis enkelte ønsker å betale selv for private helsetjenester som de ikke får fra det offentlige fordi de ikke er faglig prioriterte, vil det skapes en etterspørsel etter lavt prioriterte tjenester ved siden av det offentlige tilbudet.
En slik utvikling er uheldig fordi den både kan føre til personellmangler i offentlige tjenester og forrykke balansen mellom prioriterte og ikke-prioriterte tjenester. Hvis det samlet sett er en mangel på personell, kan en slik utvikling også føre til at offentlig finansierte prioriterte tjenester ikke kan tilbys i ønsket omfang. Det er en fare for at en slik utvikling også fører til økte sosiale forskjeller i tilgangen til helse- og omsorgstjenester og kan utfordre velferdsstatens felles helse- og omsorgstjeneste.
For å unngå en slik utvikling er det avgjørende at politikerne, befolkningen og personellet erkjenner disse mulige uheldige virkningene av en tydelig og rettferdig prioritering og forstår at det er grenser for både omfang og ressurskrav i tjenestene. Det er behov for informasjon om overbehandling og unødvendige helse- og omsorgstjenester til alle aktørene, slik at det er forståelse for at den typer tjenester ikke bør eller kan finansieres av fellesskapet.
For å forhindre at personell trekkes ut av den offentlige helsetjenesten og over i private tjenester, må personellet blant annet oppleve trivsel, muligheter for faglig utvikling og kompetanseutvikling og en akseptabel arbeidsbelastning som gjør at tjenesten er en attraktiv arbeidsplass.
Brukere med omfattende behov som bor hjemme, krever mange årsverk
Som omtalt foran, har det i senere år vært en betydelig økning i antall tilbudte timer til yngre brukere med omfattende bistandsbehov. Helsepersonellkommisjonen oppfordrer til mer kunnskapsinnhenting om temaet. Det trengs mer kunnskap om yngre brukere med omfattende bistandsbehov, for å forstå årsakene til denne kraftige økningen som har kommet over de siste ti-årene. Det er også behov for å lære av erfaringer fra kommuner om hvordan helse- og omsorgstjenester til denne gruppen best kan tilbys.
De fleste brukere i denne situasjonen får pleie og tjenester hjemme. Enkelte steder kan bistandsbehovet være så stort at det er behov for døgnkontinuerlig bemanning, kanskje av flere typer personell samtidig. De aller mest krevende brukerne trenger også avansert utstyr, og det er som regel strenge krav til hygiene rundt pasientene. Det er utfordrende for personellet å kunne yte slike tjenester på en god måte i et vanlig hjem, der det også ofte bor andre medlemmer i husstanden enn pasienten. For personellet kan det dessuten være krevende å arbeide i et slikt arbeidsmiljø.
Tjenesteyting i hjemmet kan bli personellintensivt blant annet fordi slik tjenesteyting kan medføre behov for et høyt antall ansatte per pasient eller bruker. Dette kan legge beslag på personellressurser i et slikt omfang at muligheten for likeverdige tjenester til andre pasienter og brukere begrenses. Det kan også vanskeliggjøre mulighetene for å etablere stabile arbeidsmiljøer og gjør det vanskelig å ivareta nødvendig faglig kvalitet.
Helsepersonellkommisjonen vurderer at det fra et personellperspektiv kan være mer hensiktsmessig å yte tjenester til disse pasientene og brukerne i omsorgsboliger eller andre større enheter som gir mulighet til bedre ressursutnyttelse. Enheter på en viss størrelse og der det er flere brukere eller pasienter vil gi stordriftsfordeler og kunne minske det totale behovet for personell. Samtidig vil slike enheter kunne være mer attraktive og stabile arbeidsplasser fordi bedre muligheter for samarbeid styrker grunnlaget for faglig støtte, kompetanseutvikling og trivsel. Stabilitet og faglighet kommer i sin tur pasientene til gode ved at den totale kvaliteten i tjenesteytingen styrkes.
Kommuner bør utforske mulighetsrommet for tjenesteyting som legger til rette for et tjenestetilbud av høy faglig kvalitet, og som samtidig ivaretar behovet for mindre personellintensive og stabile arbeidsplasser hvor det gjøres god bruk av personell og kompetanse. Det kan være en mulighet å definere en grense for omfanget av hjemmebaserte tjenester som kan tilbys til enkelte pasienter, uten at det går ut over kommunens evne til å tilby likeverdige tjenester til andre pasienter og brukere på grunn av manglende kapasitet eller tilgjengelig personell i kommunen.
11.8 Forslag til tiltak
Dersom omfanget av unødvendige helse- og omsorgstjenester i Norge kan reduseres så vil det samtidig redusere etterspørselen etter personell. Det viktigste tiltaket i denne sammenhengen består i å få alle aktørene til å forstå at det foregår mye overbehandling i Norge og at det er ineffektivt, kostbart og krever mye personell som bør anvendes på oppgaver med dokumentert helsegevinst. Det innebærer en kulturendring hos personellet selv, i helse- og omsorgstjenestene, blant pasienter, bruker og pårørende og – ikke minst – blant helsepolitikere. For å få til dette, kreves oppmerksomhet og mange former for kommunikasjon, samt kunnskap og diskusjon om problemstillingen.
Det er også viktig at innsikt om riktig behandling integreres i utdanningen av helsepersonell og ledere som påvirker og bestemmer tjenestetilbudet. Det vises i denne sammenhengen til kapittel 10 om utdanning og kompetanse, der det pekes på behovet for å integrere kunnskap om overbehandling og evne til å ta begrensende valg i helseutdanningene.
Det er behov for mer kunnskap, innsikt og informasjon om forhold som påvirker tilbudet av helsetjenester og deres dokumenterte virkninger, som vil informere de berørte og bidra til at de tar kloke valg. Tiltak som vil bidra til dette omfatter følgende:
11.8.1 Styrke og bruke faglige nettverk
Det er behov for en styrking av faglige nettverk, både innad i spesialisthelsetjenesten og i den kommunale helse- og omsorgstjenesten og mellom disse. Nettverk som er etablert bør utvikles slik at de genererer, samler og drøfter innsikt om god praksis som kan formidles til behandlere og personell i helse- og omsorgstjenesten.
Dette kan skje gjennom formelle fora, slik som konferanser og organiserte fagmøter. Men det er også mulig å oppnå betydelig læring for fagpersoner gjennom kommunikasjon med andre gjennom mer uformelle kanaler. Det finnes mange velfungerende faglige nettverk og partnerskap i dag, men andre kan forbedres. Arbeidsgiverne og helseforetakene bør stimulere slike faglige møtesteder gjennom å gi medlemmene mulighet til å delta på, og bidra til, faglige samlinger.
11.8.2 Gjennomgå DRG-takster og justere egenbetaling
For å redusere etterspørselen etter helsetjenester med antatt lav nytte, anbefaler Helsepersonellkommisjonen å:
Sette i gang et utredningsarbeid med å gjennomgå DRG-takstene for å se om takstene gir insentiver som ikke er ønskelige i lys av prioritering av helse- og omsorgstjenester. Dette arbeidet bør ligge til grunn for å foreslå endringer i takstene som fjerner finansielle insentiver til å tilby unødvendige tjenester.
Vurdere behovet for å øke egenbetaling fra pasienter og brukere til slike ikke-prioriterte tjenester.
Det er ingen sammenheng mellom dokumenterte helseeffekter fra inngrep og andre helsetjenester og finansieringssystemet for primær- og spesialisthelsetjenestene. Takstene er hovedsakelig utformet for at de skal reflektere reelle kostnader knyttet til å produsere og gi tjenestene. Det er ingen økonomiske insentiver rettet mot å redusere ikke-prioriterte tjenester. OECD (2014) viser til at finansieringssystemet brukes i enkelte land for å redusere omfanget av ikke-ønskede inngrep, slik som keisersnitt. Dette er også fullt mulig i Norge. De regionale helseforetakene står fritt til å tilpasse inntektssystemet innen sin region, og kan vekte DRG-takstene på en annen måte enn i dag, dersom det bidrar til å oppnå ønskelige mål.
Det kan også stilles spørsmål ved om sykehus som gjennomfører inngrep eller forlenger sykehusopphold for pasienter som følge av feilbehandling, bør kunne motta finansiering til dette. Gitt en målsetting om å redusere omfanget av feilbehandling mest mulig, er en finansiering til oppgaver forårsaket av feilbehandling, et uheldig signal.
Et annet virkemiddel for å senke omfanget av ikke-prioriterte tjenester er å dempe etterspørselen etter ikke-prioriterte tjenester blant pasientene for enkelte tjenester som er lavt prioriterte eller som det ikke er et ønske om å dekke med offentlige midler. Et mulig virkemiddel er å vurdere forhøyede satser for privat betaling av enkelte slike tjenester. Dette er allerede gjort i dag for IVF (in vitro fertilisering). En ordning som vil gjøre det mulig for den offentlige helse- og omsorgstjenesten å tilby tjenester som ikke er prioriterte, mot forhøyet egenandel, kan samtidig bidra til å dempe etterspørselen etter private helse- og omsorgstjenester. Dette vil i så tilfelle bidra til å redusere lekkasjen av helsepersonell fra offentlig tjeneste til privat sektor.
Helse- og omsorgsdepartementet har varslet en ny stortingsmelding om prioritering. Helsepersonellkommisjonen ber om at problemstillinger og løsninger knyttet til egenbetaling og et finansieringssystem som i større grad understøtter prioriteringer, tas opp og drøftes der..
11.8.3 Utrede virkninger for personellbehov av endringer i politikk og pasientrettigheter i helse- og omsorgstjenestene
Helsepersonellkommisjonen anbefaler å:
Innføre krav til at det gjennomføres grundige utredninger av konsekvensene for personellbehov som følger av politikk på helse- og omsorgsområdet, herunder nye rettigheter som vurderes innført for pasienter, brukere og pårørende.
For å få bedre innsikt i hvordan ny politikk henger sammen med økte personellbehov på dette området, bør Helse- og omsorgsdepartementet vurdere å evaluere senere års innførte rettigheter. Det vil både gi kunnskap om hva slags personellbehov slike tiltak har utløst, og vil samtidig gi verdifull kompetanse i konsekvensvurdering av tiltak for sysselsettingen.
Det gjennomføres ofte ny politikk som regulerer kvaliteten i tjenestene, slik som ventetider, listelengder, fristbrudd, rettigheter av forskjellig slag og en rekke andre forhold. Som all annen politikk må slik politikk utformes i tråd med utredningsinstruksen. Administrative og økonomiske konsekvenser av tiltak er et viktig punkt som skal utredes, men konsekvenser for personellbehov og bemanningseffekter er ikke en uttrykt del av dette. Dersom det vurderes å ikke være hensiktsmessig å endre utredningsinstruksen, bør Helse- og omsorgsdepartementet vurdere å lage en egen instruks. Det er viktig at konsekvenser for bemanningen inngår i beslutningsgrunnlaget knyttet for tiltak og ny politikk slik at det er samsvar mellom rettigheter som innføres og kapasiteten og ressursene helse- og omsorgstjenesten har til å oppfylle disse.
Helsepersonellkommisjonen anbefaler å gjøre en gjennomgang av forordninger, normerende produkter og brukerrettigheter og se nærmere på hvordan disse påvirker tjenestetilbudet og -omfanget. I forlengelsen av dette trengs en vurdering på om det er mulig å gi større frihet til behandlere gjennom å forenkle pasientforløp ved hjelp av justerte anbefalinger og pålagte normer for behandling.
I tillegg til dette kan det både være behov for å forenkle rapporteringen og automatisere for å redusere personellressursene.
11.8.4 Forbedre statistikk knyttet til private helse- og omsorgstjenester
Helsepersonellkommisjonen anbefaler å lage bedre statistikk om private helse- og omsorgstjenester. Dette omfatter statistikk om personell, oppgaver og inngrep som gjennomføres og økonomiske størrelser og omfang av slike tjenester.
Bedre statistikk vil gjøre det mulig å forbedre innsikten om hva slags omfang, utviklingstrekk og oppgaver som utføres i privat-finansierte helse- og omsorgstjenester. Dersom det i Norge blir lagd statistikk over privatfinansierte helse- og omsorgstjenester som kartlegger omfanget av tjenester og personellbruk, blir det samtidig mulig å få en total oversikt over helse- og omsorgstjenestene. Det gjør det også mulig å følge utviklingen over tid. En slik oppgave hører naturlig under Statistisk sentralbyrås ansvarsområde, som har hjemmel i statistikkloven for å innhente slik statistikk fra de private tilbyderne av helse- og omsorgstjenester.
Det er et særlig behov for å kunne kartlegge utviklingen i innleie av helsepersonell og vikartjenester både i kommuner og helseforetak. Det kan virke som at omfanget av slike tjenester øker, og det vil være av stor politisk interesse å kjenne bedre til hvilke typer kompetanse som leies inn, for hvilke formål og tjenester, begrunnelse, samt kostnadene knyttet til disse tjenestene. Det vil gjøre det mulig å sammenligne vikartjenester og innleie med øvrige personellkostnader i helseforetakene og kommunene.
Fotnoter
Helseatlas ble etablert i 2015 og utvikles og drives i et samarbeid mellom Senter for klinisk dokumentasjon og evaluering i Helse Nord, og av Helse Førde i Helse Vest. Tjenesten er utviklet i samarbeid med Helsedirektoratet (https://qa.skde.no/helseatlas/).
Norsk pasientskadeerstatning, NPE – Statistikk
https://www.legeforeningen.no/kloke-valg/.