8 Hovedutfordringer innen kreftområdet
8.1 Kunnskapsbasert praksis
I tidligere avsnitt er effektene av forebygging ( pkt. 7.1), screening ( pkt. 7.2) og utredning/diagnostikk ( pkt. 7.4) diskutert. Dette kapittelet vil omtale behandlingseffekt, dvs. hvordan de ulike tiltakene som brukes i kreftbehandlingen for å helbrede eller lindre skal vurderes.
Problemet med vurdering av behandlingseffekt er av generell natur og vil gjenfinnes i all medisinsk praksis. Det er særlig uttalt i kreftbehandlingen pga. at mennesker i møte med alvorlig sykdom og sannsynlig tidlig død gjerne søker etter behandlingsalternativ som kan gi håp, samtidig som den medisinsk-teknologiske utvikling bidrar til et behandlingsimperativ som den enkelte helsearbeider kan ha vansker med å vurdere sannhetsverdien av. Det alternative helsemarkedet er også spesielt synlig innen kreftbehandlingen. Argumentene her er gjerne slik at behandlingen virker, m.a.o. har en positiv, men lite spesifisert effekt.
Det å ta standpunkt til spørsmålet om hvordan behandlingseffekt skal måles og dokumenteres har klare konsekvenser for prioriteringer, ikke bare knyttet til behandling av den enkelte pasient, men også for den overordnede politiske prioritering. Hvilke resultatmål en velger og hvordan behandlingseffektene vurderes vil også ha økonomiske konsekvenser ( pkt. 8.1.4).
8.1.1 Effekt av behandling – prinsippskisse
Effekt av ulike behandlingstiltak kan graderes på en skala som går fra ingen nytte (udokumentert behandlingseffekt) til sikker nytte (standard behandling). Mellom disse to ytterpunktene er det en stor gråsone der nytteverdien av behandlingen er usikker. På fig. 8.1 forsøker vi å karakterisere behandling med manglende effekt og standard behandling.
Det er ikke klare skiller mellom de ulike gruppene behandlingseffekter. Skillene vil bl.a. være avhengige av det kunnskapsgrunnlag som eksisterer til enhver tid. Ny behandling vil måtte karakteriseres som behandling med usikker nytteverdi med mindre det foreligger akseptabelt dokumentasjonsgrunnlag på introduksjonstidspunktet ( pkt. 8.1.2.1).
All medisinsk behandling har sin basis i kunnskap. Kunnskapen er ervervet på ulike måter der kunnskapsbasen, dvs. graden av dokumentasjon, varierer. Måten kunnskapen er samlet på karakteriseres som forskningsdesign. Normalt regnes observasjoner basert på enkeltpasienter som et svært dårlig grunnlag for å gi generelle anbefalinger mht. behandlingseffekt.
Effekt av behandling oppnådd i grupper av pasienter behandlet på en enhetlig måte gir langt større informasjon. Men det er først når en behandlingsgruppe (f.eks. en gruppe gitt en ny behandling) sammenlignes med tilsvarende pasienter gitt en annen behandling, enten tidligere (såkalte historiske kontroller), eller samtidig ( matchede kontroller) at forskjeller kan avklares.
Den beste måten å studere nye behandlingsformer på er i form av såkalte randomiserte kliniske studier (Randomized Clinical Trials, RCT). Her kan en vurdere nye behandlingsformer, enten sammenlignet med tidligere kjente, eller sammenlignet med narremedisin. Det optimale er at nye behandlingsprinsipper eller metoder utprøves i randomiserte kliniske studier før de aksepteres som virksom behandling som skal gjøres allment tilgjengelig.
Dette hierarki av forskningsmetoder har vært kritisert, bl.a. fordi måten å få frem kunnskap på er tids- og ressurskrevende. Det hevdes også at man kaster bort informasjon som eventuelt kunne komme pasientene til nytte. Argumentene er selvsagt gode og relevante, men det er i dag vanskelig å se realistiske alternativer mht. forskningsdesign og analyse.
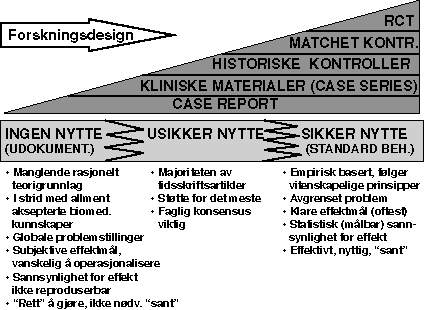
Figur 8.1 Prinsippskisse for vurdering av behandlingseffekt og den kunnskapsforankring en vurdering av effekt kan baseres på
Kunnskapsbasen som ligger til grunn for behandling med sikker nytteverdi er som fig. 8.1 viser omfattende og vil baseres på studier med ulik forskningsdesign. Den viser også at behandling med sikker nytteverdi ikke utelukkende baseres på randomiserte kliniske forsøk. Det er her viktig å skille mellom behandling som er tatt i bruk (etablert) og nye behandlingsformer. Det er akseptert at en del av dagens standard behandling ikke helt vil fylle kravene til behandling med sikker nytteverdi. Spørsmålet blir imidlertid hvilke krav vi skal stille til innføringen av ny behandling, bør kravet alltid være studier med optimal forskningsdesign, m.a.o. randomiserte kliniske forsøk? Dette er ikke bare et spørsmål om forskningsmetodologi, men reiser viktige etiske og prioriteringsmessige problemstillinger og en diskusjon om pasientrettigheter og finansiering.
Det er flere eksempler i medisinens historie på at fremskritt er oppnådd uten kontrollerte kliniske studier. Slike fremskritt er imidlertid oftest oppnådd ved akutte sykdommer med et veldefinert sykdomsforløp og hvor den nye behandlingen representerte et langt skritt fremover. Slike paradigmeskifter er det vanskelig å se konturene av i dag.
Modellen (fig. 8.1) skiller ikke mellom såkalt skolemedisin basert på naturvitenskapelige prinsipper og alternativ medisin. I utgangspunktet stilles disse likt, m.a.o. må det stilles de samme krav til dokumentasjon av behandlingseffekt. Dette innebærer at en behandling, selv om den er basert på skolemedisinske prinsipper, ikke er mer akseptabel enn annen behandling med udokumentert effekt hvis kunnskapsbasen mht. effekt ikke er til stede og selv om en argumenterer naturvitenskapelig.
Ett eksempel vil illustrere dette. En behandlingsform som har veldokumentert effekt for kreft i prostata, m.a.o. har en sikker nytteverdi og dermed brukes som standardbehandling for pasienter med prostatakreft, kan ikke sies å ha samme dokumenterte effekt for andre kreftformer, f.eks. brystkreft, før dette er kartlagt nærmere i studier. Det at en behandling virker mot én kreftform betyr ikke at behandlingen er effektiv for andre kreftformer. Dette allmenngyldige prinsippet kan ikke diskuteres eller forlates.
8.1.2 Generelt om effektmål i kreftbehandlingen
Helsegevinst knyttet til behandling kan generelt måles som økt levetid (redusert dødelighet) eller som økt helserelatert livskvalitet. Helseøkonomiske vurderinger (kost-nytte-verdi) vil også måtte vektlegges. Det er oftest enklere å dokumentere effekt av en behandling som har som målsetting å kurere (helbrede, gjøre folk friske), enn å dokumentere livskvalitet, enten det dreier seg om symptomlindring eller andre subjektive plager. I kreftbehandling er det ofte fristende å bruke enklere markører, kriterier eller oppfatninger for nytten av ulike tiltak. Det er imidlertid vesentlig for å kunne vurdere, og eventuelt øke, helsegevinst at resultatmålene i kreftbehandlingen er målbare og reproduserbare. Eksempel på slike resultatmål er redusert dødelighet, sykelighet, uførhet, smerte, annet ubehag og annen livskvalitet.
Grunnen til å vektlegge livskvalitet er at kreftbehandling ofte ikke påvirker kreftsykdommen nevneverdig. En diskusjon om livskvalitet ville være mindre aktuell dersom behandlingen åpenbart var effektiv mht. å helbrede pasienten. Den vanligste situasjonen er dessverre at en kan observere en viss effekt, ofte uttrykt i responsrater (se pkt. 3.2), men til en pris av moderate til alvorlige bivirkninger. Den eventuelle gevinst en oppnår må derfor veies opp mot livskvaliteten i den gjenværende levetiden. Har man vunnet noe som helst hvis en behandling gir en liten økning i forventet levetid (2–3 mnd.), samtidig som behandlingen gir individet så store plager at livskvaliteten åpenbart reduseres, evt. at pasienten må behandles på sykehus eller annen institusjon pga. behandlingens bivirkninger?
Til nå synes det å ha vært en generell enighet om, også utenfor helsevesenet, at medisinsk behandling så langt som mulig bør være basert på kunnskap og vitenskapelige studier der vurdering av effekt står sentralt. Erfaring viser likevel at det svært ofte vil være sprik mellom det krav til dokumentasjon som pasientene setter, og de krav som en fra et vitenskapelig synspunkt vil bruke for å karakterisere en behandling som effektiv. Dette spriket i oppfatninger forklarer de motsetninger som kan oppstå mellom pasient og behandler mht. om behandling skal gis eller ikke.
Majoriteten av pasientene (og deres pårørende) blir konfrontert med en vitenskapelig tenkemåte først når de rammes av alvorlig sykdom. Sykdom fører til at rasjonaliteten opphører. Tenkemåten er dem helt fremmed, våre handlinger er ikke preget av vitenskap. Våre viktigste valg her i livet (som yrke, sivilstand, etc.) er basert på intuisjon og synsing, og kontrastene mellom den vitenskapsbaserte tenkemåte og hvordan vi tar våre egne viktige valg blir stor. Det virker derfor hardt og kompromissløst når en møter vitenskapelige argumenter og logikk, tankemåten blir fremmed. Det høye utdanningsnivået i Norge forandrer også relasjonene mellom pasient og helsevesen.
I et samfunnsperspektiv er det derfor nødvendig og viktig å drøfte de viktige etiske implikasjoner knyttet til bruken av klare, objektive resultatmål i kreftbehandlingen. Har pasienter med uhelbredelig kreftsykdom krav på eller bør de få behandling som objektivt ikke er virksom, men som den enkelte pasient tror virker? Bør det i kreftbehandlingen foreligge en plikt-etisk behandlingsnorm der en i helsevesenet for øvrig legger et nytte-etisk perspektiv til grunn? Blir pasientenes autonomi truet av vitenskapelig tankegang, en tankegang som ofte karakteriseres som paternalistisk og dermed lite demokratisk? Hva er det reelle innholdet i pasientenes informerte samtykke, medinnflytelse og rettigheter? Slike spørsmål er ikke et anliggende for helsetjenesten alene, de dreier seg like mye om verdier, overordnede (nasjonale) prioriteringer og samfunnets vilje til å bruke ressurser. Disse sammenhengene vil bli diskutert i pkt. 8.1.4 og pkt. 8.7.
Spørsmålet dreier seg om hvor grensene skal settes på skalaen for behandlingseffekt gitt på fig. 8.1. Det er viktig at samfunnet, representert ved det politiske systemet, og helsetjenesten har tilnærmet samme oppfatning om dette, eller at premissene som legges til grunn anses som akseptable og rimelige. Helsevesenet og den enkelte helsearbeider kan lett bli oppfattet som mer restriktiv enn det rådende samfunnssyn. Dette kan redusere helsevesenets legitimitet, øke spenningen mellom pasient og behandler og føre til at helsevesenet påtar seg en rolle som portvakt som ikke samsvarer med rollen som pasientens fremste talsmann. Den generelle konklusjonen er at mindre strenge vitenskapelige krav mht. behandlingseffekt vil ha som konsekvens at ressursene til kreftbehandlingen må økes (fig. 8.2) og at det kan skapes forventninger om effekt som ikke kan innfris. Uklarheter på dette punkt vil også kunne medføre at pasientene vil forvente, søke etter og forlange tilbud om behandling med tvilsom nytteverdi.
Kravet til vitenskapelighet slik det uttrykkes her kan gi inntrykk av at den medisinske profesjonen har full kontroll over kunnskapshåndteringen. Slik er det ikke, alle helsearbeidere opplever vel mangelen på trygghet i forhold til og uoversiktligheten i den store informasjonsmengde som finnes. Dette gjelder også i kreftbehandlingen.
Informasjonen hentes fra studier der ulike effektmål blir registrert. Studiene har imidlertid ulik forskningsdesign og dermed ulik styrke, m.a.o. varierer mulighetene for å kunne trekke klare konklusjoner av studiene (fig. 8.1). Informasjonsmengden er formidabel, i perioden 1990–1996 ble det f.eks. registrert 139 530 vitenskapelige artikler med emneord cancer (kreft) i den medisinske databasen MEDLINE. Jo bedre forskningsdesign er, m.a.o. jo nærmere vi kommer randomiserte kliniske studier, jo færre rapporter finnes. Legfolk, pasienter, pårørende, politikere og andre meningsdannere har svært liten mulighet til selv å kunne vurdere denne informasjonsmengden.
For store områder i kreftbehandlingen kan det finnes støtte i medisinsk litteratur for mange etterspurte behandlingstiltak. Problemet er bare at det også finnes andre studier med samme behandlingstiltak som ikke viser den etterspurte effekt. Selv de fremste ekspertene innen kreftbehandlingen vil ha store problemer med å holde seg à jour selv innen begrensede deler av kreftbehandlingen. Det finnes flere måter å sikre seg at pasientene får den behandling som er best til enhver tid, disse omtales i pkt. 8.5, 8.6. og 8.7. Et samfunn må etablere systemer som kan gi råd om behandling basert på klare og faglige premisser. Alternativet er et fritt frem for alle-system. Det er helsefagene (tverrfaglig og tverrdisiplinær) som klargjør premissene, men det er politikerne på vegne av samfunnet som setter grensene.
8.1.2.1 Dokumentasjon av behandlingseffekt – forslag til kriterier
Med behandling menes medisinske tiltak som igangsettes for at sykdom skal helbredes eller plage (symptom) knyttet til sykdom forebygges eller lindres. For kreftsykdommer vil behandlingen ha fire ulike målsettinger eller intensjoner. Behandlingsmålsettingen eller intensjonen er i seg selv uavhengig av det endelige resultatet.
Kurativ målsetting
Formålet med behandlingen er å helbrede pasienten for sin kreftsykdom. Alle nye krefttilfeller blir vurdert mht. denne målsettingen. Mange pasienter vil likevel ha så langt fremskreden kreftsykdom på diagnosetidspunktet at behandling med kurativ intensjon ikke kan tilbys.
Andelen av nye kreftpasienter som kan få behandling med kurativ målsetting varierer sterkt etter kreftform og i hvilket organ kreften er lokalisert. For eksempel vil kanskje bare ca. 10 % av pasientene med kreft i bukspyttkjertelen kunne tilbys slik behandling på diagnosetidspunktet, i motsetning til kreft i testiklene, der nærmest alle pasientene vil kunne få tilbud om behandling med kurativ målsetting. Den utredning som kreftpasienter gjennomgår før evt. behandling starter har bl.a. som hensikt å kartlegge sykdomsomfanget, dvs. om kreftsykdommen har spredd seg eller ikke. Det er stort sett bare ved sykdom som ikke har spredd seg, eller ved minimal spredning til nærliggende lymfeknuter eller naboorgan at behandling med kurativ intensjon kan gis.
For tilbakefall av kreftsykdom (residiv) er det svært sjelden at behandling med kurativ målsetting kan gis. For de fleste kreftformer vil det kurative potensialet (og også ofte det livsforlengende) være tatt ut ved første gangs behandling.
Det at en gir behandling med kurativ målsetting betyr ikke at alle pasientene blir helbredet. Ofte vil behandlingsintensjonen bli endret i behandlingsforløpet.
Livsforlengende målsetting
Formålet med behandlingen er å forlenge livet til pasienten, men ikke å oppnå helbredelse.
Symptomforebyggende målsetting
Formålet med behandlingen er å forebygge eller utsette et symptom (en plage) som med stor sannsynlighet vil komme raskt uten behandling hos pasienter som har sykdom som ikke kan helbredes. Symptomene (eller plagene) må være forårsaket av svulsten. Eksempel på dette er behandling som kan gis for å forebygge brudd (strålebehandling mot eller operasjon på vektbærende skjelett), for å forebygge lammelser i beina (operasjoner på ryggsøylen for å forhindre skader på ryggmarg), eller for å forebygge pusteproblemer eller kvelning.
Symptomlindrende målsetting
Formålet med behandlingen er å lindre plagsomme symptomer som smerter, kvalme, oppkast, etc.
Det er et generelt problem at pasient, pårørende og behandler kan ha ulik oppfatning av behandlingsintensjonen. Grenseoppgangen blir spesielt vanskelig hvis behandling gis med håp om helbredelse eller livsforlengelse, men hvor sannsynligheten for dette er minimal. I slike sammenhenger er det lett å bedrive urealistisk overbudspolitikk både i og utenfor helsetjenesten.
All behandling, uavhengig av intensjon, må bygge på kunnskap. Kunnskapsgrunnlaget må baseres på vitenskapelige studier publisert i anerkjente tidsskrifter med referee-system 1 . Dette gjelder spesielt om man utformer nasjonale handlingsplaner, innfører behandling som standard for primærhelsetjenesten og sykehus, eller ved registrering av nye medikamenter.
Med henvisning til fig. 8.1 vil gruppen anbefale at behandling med sikker nytteverdi, og som dermed bør innføres som standard behandling i Norge, må baseres på følgende dokumentasjon:
Resultater fra Cochrane-databasen 2 . Hittil (november 1996) inneholder Cochrane-databasen ikke systematiske oversikter (reviews) om kreftbehandling. Det forventes at de første oversiktene vil foreligge i løpet av 1–1,5 år. Arbeidet er imidlertid svært tidkrevende, og det forventes ikke at mange krefttyper vil være dekket før etter mange års arbeid (informasjon gitt av Chris Williams, Cochrane Cancer Network, Oxford, England).
Resultater fra andre systematiske, tverrdisiplinære gjennomganger av faglitteratur, f.eks. gjennomført av institusjoner som er engasjert i medisinsk teknologi-evaluering. Et eksempel her er den gjennomgang av strålebehandling for kreft som er gjennomført i Sverige av SBU (Statens Beredning for Utvärdering av Medisinsk Teknologi; Rapport 129/1 och 2).
Resultatene er basert på metaanalyser. Med dette menes statistiske analyser av resultatene fra flere enkeltstudier som omhandler en spesifikk diagnose eller kreftform. Metoden er ikke uten problemer, og diskuteres fortsatt, men kan være et nyttig verktøy for å kunne gi et meningsfylt sammendrag av publiserte resultater innen et problemområde eller sykdomsgruppe.
Resultatene er basert på mer enn to påfølgende fase III-studier 3 med adekvat design, analyse og teststyrke. Slike studier krever mange pasienter og er derfor bare aktuelle for store tumorgrupper, eller der mange sentra (sykehus eller leger) samarbeider etter felles retningslinjer (såkalt protokoll). Det siste kalles multisenter-studier.
Resultatene er basert på mer enn tre påfølgende fase II-studier med adekvat design og analyse. Slikt dokumentasjonsgrunnlag er mest aktuelt for mindre tumorgrupper.
For behandlingsformer der fase III-studier i form av randomiserte kliniske studier ikke kan gjennomføres, vil fem publiserte studier basert på behandlingsserier ( case series), behandlingsserier med historiske eller andre kontrollgrupper kunne aksepteres. Studiene må ha klare endepunkter og ha stor utsagnskraft. Slik dokumentasjon vil stort sett bare kunne aksepteres for operativ behandling. Det forutsettes faglig konsensus blant relevante spesialister om behandlingen.
Ved mangel på formell dokumentasjon kan akkumulert erfaring basert på klare effektmål vektlegges dersom dette dreier seg om en vedvarende behandlingstradisjon ved anerkjente medisinske institusjoner. Formelle anbefalinger bør i slike tilfeller utarbeides, enten i nasjonale eller internasjonale samarbeidsgrupper.
Det finnes ikke i Norge systematisk lagret informasjon som kan vise sammenhengen mellom behandling og resultatet av behandlingen (utfall). Mangelen på slike helseregistre bidrar også til at vi ikke kan produsere ny kunnskap basert på rutinebehandling i norske sykehus. Det vil bli diskutert nærmere i pkt. 8.6.2.
Det er ikke vanskelig å finne kritikere mot den type dokumentasjonskrav som her er skissert og som ønsker andre typer logikk og beslutningsgrunnlag. Argumentet er: Hvordan kan en avvise behandlingsprinsipper som ikke er studert (men som en er overbevist om virker)? Kan en da ikke risikere at en avviser behandling som i ettertid viser seg å virke? Sannsynligheten for at dette er tilfelle er svært liten. Det samfunnet, representert ved helsemyndighetene, må ta stilling til, er om det ikke vil være rett å kreve at den som innfører en behandling, i alle fall hvis den skal tilbys og finansieres av et offentlig og solidarisk helsevesen, også må ha ansvaret for å dokumentere effekten av tiltaket. Dokumentasjonskravet, basert på et rimelig definert grunnlag og på kriterier for effekt, må etter gruppens mening pålegges den som tar i bruk og utøver behandlingen.
Forslagene dette utvalget kommer med mht. til krav til dokumentasjon kan nok synes rigide. Imidlertid er de i samsvar med det andre foreslår. F.eks. har det spanske organet for medisinsk teknologivurdering 4 gitt ut følgende retningslinjer mht. hvilken grad av pålitelighet og styrke ulike studier skal ha (tabell 8.1 og 8.2; tabellene gjengis i engelsk versjon).
Tabell 8.1 Levels of Evidence Scale
| Level (Highest – I – to lowest – IX) | Strength of Evidence | Type of Study Design | Conditions of Scientific Rigour* |
|---|---|---|---|
| I* | Good | Meta-analysis of randomised controlled trials | Analysis of patient individual data Meta-regression Different techniques of analysis Absence of heterogeneity Quality of the studies |
| II* | Large sample randomised controlled trials | Assessment of statistical power Multicenter Quality of the study | |
| III* | Good to Fair | Small sample randomised controlled trials | Assessment of statistical power Quality of the study |
| IV* | Non-randomised controlled prospective trials | Assessment of statistical power Concurrent controls Multicenter Quality of the study | |
| V* | Fair | Non-randomised controlled prospective trials | Assessment of statistical power Historical controls Quality of the study |
| VI* VII* | Fair** | Cohort studies. Case-control studies | Matching Multicenter Quality of the study |
| VIII IX | Poor | Non-controlled clinical series. Descriptive studies: surveillance of disease, surveys, registers, data bases, prevalence studies. Expert committees, consensus conferences. Anecdotes or case reports | Multicenter |
* Quality of the study assessed by specific protocols and conditions of scientific rigour.
** If the clinical condition being studied has a low prevalence in the population, they could be the only type of study to be designed.
Kilde: Catalan Agency for Health Technology Assessment, Catalan Health Service, Department of Health and Social Security, Barcelona, Spania.
Tabell 8.2 Evidence-based recommendations
| Strength of evidence | Strength of recommendation |
|---|---|
| Good | There is good evidence whether to support or not the adoption of a specific health care intervention for patient’s care |
| Fair | There is fair evidence whether to support or not the adoption of a specific health care intervention for patient’s care |
| Insufficient | There is insufficient evidence whether to support or not the adoption of a specific health care intervention for patient’s care |
EUs organ for legemiddelevaluering (The European Agency for the Evaluation of Medicinal Products; EMEA) har nylig utgitt forslag til retningslinjer for hvordan kliniske studier skal gjennomføres 5 . Disse retningslinjene understøtter de krav til dokumentasjon som er angitt i dette kapittelet.
Det er imidlertid nå klare holdepunkter for, spesielt i USA, der fagmiljøene også i Norge henter mye av sin kunnskap fra, at kravene til dokumentert effekt reduseres i form av politiske vedtak. For eksempel har Senatet til behandling et lovforslag 6 som vil gi leger anledning til å behandle så lenge behandlingen ikke synes farlig. M.a.o. tones kravet til vitenskapelig dokumentert effekt av behandlingstiltaket ned i forhold til andre typer vurderinger.
Godkjenningsordningene som brukes av Statens legemiddelkontroll (SLK) i Norge inneholder også elementer som likner det amerikanske lovforslaget, idet vurderingene knyttet til behandlingseffekt slik de er definert her, ikke er avgjørende for godkjenningen, jfr. pkt. 8.8.
Som et argument mot synspunktene om at kravene til vitenskapelige studier som grunnlag for behandling er for strenge, kan en anføre det veldokumenterte faktum at mange studier som ikke viser effekt av et behandlingstiltak aldri blir publisert. Slik publikasjonsbias vil dermed bidra til at mulig effektiv behandling ikke blir holdt tilbake, kanskje til og med at det bedrives overbehandling.
8.1.2.2 Eksempler på minimums behandlingseffekter i kreftbehandlingen
Det dreier seg her om spesifikk behandling rettet mot kreftsykdommen (kirurgi, strålebehandling, hormoner, cellegifter). Effekt av kreftbehandling må relateres til målsettingen (intensjonen) med behandlingen slik denne er beskrevet i pkt. 8.1.2.1. Effektene måles i pasientgrupper som er ensartede mht. kreftform og andre karakteristika som påvirker sykdomsutviklingen (utenom behandlingen). Pasientgruppene må være relativt store. Grunnen til dette er at usikkerheten mht. effekt (utfall) øker jo mindre pasientantallet er. Alle målte størrelser mht. effekt har en usikkerhet (spredningsmål) knyttet til målingen. Spredningsmålet angis ofte som 95 % konfidensintervall.
Objektive mål
De objektive målemetodene 7 angir hvor stor behandlingseffekt en kan oppnå på aggregert nivå, dvs. i grupper av pasienter. Det er derfor ikke sikkert at alle pasienter som behandles med en bestemt metode oppnår den antatte effekt. Behandlingseffekter på aggregert nivå må likevel danne basis for den standardbehandling som brukes i norsk helsevesen.
Behandling med kurativ målsetting. Effekten av behandlingen gir 5–10 % absolutt økning i langtidsoverlevelse i forhold til ingen behandling eller tidligere standardbehandling. Dette betyr at sannsynligheten for å overleve øker, f.eks. fra 10 % til 15–20 %, eller fra 50 % til 55–60 %. I kreftbehandlingen brukes vanligvis den andelen som er i live etter fem år.
Behandling med livsforlengende målsetting. Medianoverlevelsen skal forlenges med minst 20 % eller minimum tre måneder. En livsforlengende behandling vil i de fleste tilfeller ikke endre sannsynligheten for langtidsoverlevelse (helbredelse).
Behandling med symptomforebyggende målsetting. Ved en slik behandling skal tiden til symptomdebut utsettes. Det finnes svært lite dokumentasjon om dette, hovedsakelig fordi den symptomforebyggende behandling ikke har vært studert spesifikt, og fordi den har vært sett på som en del av den livsforlengende behandlingen. Å etablere sikre kriterier for effekt er nok i de fleste tilfeller vanskelig. Her vil en svært ofte måtte bygge på akkumulert erfaring.
Behandling med symptomlindrende målsetting. Over 20 % av pasientene skal ha bedring av subjektive symptomer som smerter, kvalme, tungpustethet, eller andre plager. Effekten skal være målt med anerkjente metoder av pasienten selv. Effekten må for hver enkelt behandling veies opp mot de subjektive bivirkninger behandlingen eventuelt måtte medføre, og opp mot annen mindre toksisk behandling med tilnærmelsesvis samme effekt.
8.1.2.3 Om subjektive behandlingsmål og om håp
I medisinen er det fortsatt usikkerhet omkring registrering og analyse av subjektive mål av kreftspesifikk behandling, m.a.o. helserelatert livskvalitet. Dette forskningsfeltet er fortsatt under utvikling, og må vektlegges i større grad. En slik evaluering må baseres på pasientens egenopplevelse av situasjonen. De forventninger pasienten har påvirker de subjektive behandlingseffektene. Dette er et problem når pasienten skal informeres om intensjonen med behandlingen. Avveiningen mellom å gi nøktern informasjon om marginale objektive effekter og om bivirkninger, og ikke bryte ned pasientens egne forventninger, som oftest inneholder positive elementer, urealistiske eller ikke, er vanskelig. Det må her understrekes at helserelatert livskvalitet også kan fremmes ved symptomspesifikk behandling der behandlingen rettes mot plagsomme symptomer som smerter, kvalme, etc., og ikke mot selve kreften.
Pasienter og pårørende håper selvsagt at en behandling eller et tiltak virker. Håp er ønske om en positiv utvikling for fremtiden og oppfattes av mange som en viktig drivkraft for å holde livsmotet oppe, spesielt i vanskelige tider. Slik sett er derfor håp en betydelig ressurs. Håpet er derfor sentralt for kreftpasienten og for familien, og har ofte en religiøs-eksistensiell dimensjon. Håp er også ofte drivkraften bak mange ønsker og krav om behandling rettet mot kreftsykdommen.
Håp er ikke en direkte målbar størrelse, men en individuell opplevelse og et viktig element i individets opplevelse av god eller akseptabel livskvalitet. I håpet ligger likevel en forventning om behandlingseffekt, oftest knyttet til forventninger om forlenget levetid og eventuell helbredelse. Hvorvidt håpet er realistisk eller urealistisk må etter vår mening knyttes opp til behandlingsintensjonen, grunnlaget for dokumentasjon og hvilke effekter som kan oppnås.
Håpet kan også være et problem fordi pasienten (og oftere pårørende) har et annet utgangspunkt for sitt håp enn det som behandler til enhver tid måtte definere som realistisk. Denne forskjell i oppfatning kan bero på manglende informasjon eller feiltolkning av informasjon, inkludert fortrengning. Pasientene må ha lov til å håpe at ekspertene tar feil, at de biologiske prosessene slik de er kjent på gruppenivå kan forløpe annerledes enn det de statistiske metoder har fanget opp, eller at pasienten har et eksistensielt fundert håp. Disse situasjonene, som er en del av den daglige rutine, stiller helsepersonell overfor store utfordringer og er svært krevende. Dagens helsepersonell har for dårlig opplæring og kunnskap i disse spørsmål. I den generelle samfunnsdebatten blir ofte disse vanskelige spørsmålene forenklet og gjerne knyttet opp til enkeltskjebner med media som unyansert påvirker.
Skal håp brukes som behandlingsindikasjon? Vil og bør et samfunn etablere og finansiere behandlingsprinsipper som ikke kan forventes å gi effekt i den hensikt å vedlikeholde et urealistisk håp? Behandling uten sikker nyttefunksjon er også i strid med sentrale elementer i helseøkonomisk tankegang om at behandlingen må være effektiv (nyttig) og at det må være et rimelig forhold mellom kostnad og nytte. Spørsmålet reiser også viktige etiske og juridiske problemstillinger. Hvordan må f.eks. legelovens bestemmelser om forsvarlig legevirksomhet kunne forstås mht. å gi behandling som bare vedlikeholder håpet? Avveiningene her er imidlertid av politisk karakter: Skal ressurser brukes for å vedlikeholde urealistiske håp, eller skal ressursene gå til andre helse- eller samfunnsformål med et bedre forhold mellom kostnad og nytte? Prioriteringsutvalgets innstilling (NOU 1997: 18) vil være et viktig dokument når slike spørsmål diskuteres.
Behandling for håpets skyld uten en objektiv nyttefunksjon må, med henvisning til fig. 8.1, kalles udokumentert behandling selv om den gis innen det offentlige helsevesens rammer. En rekke diskusjoner i media og i den offentlige debatt om behandling i utlandet synes bl.a. begrunnet med å gi pasienten et håp. Motivene for de ulike engasjementene er utvilsomt gode. Det hittil uavklarte spørsmål er likevel om det er rett å gi en behandling der effekt mangler med mindre det blir tatt stilling til de mange og vanskelige prioriteringsspørsmål dette reiser ( pkt. 8.9).
8.1.3 Om lovende eller utprøvende behandling
Media, politikere og fagpersoner karakteriser ofte nye behandlingsformer eller prinsipper som lovende. Det skapes forventninger om effekt på kreftsykdommen og press mot helsevesenet for å ta denne nye, lovende behandlingen i bruk. Oftest er lovende behandling knyttet til innledende studier, enten eksperimentelt (i laboratorier), eller i fase II-studier der den nye behandlingen har vist en effekt på kreftsvulsten, men der behandlingseffekter knyttet til overlevelse og livskvalitet i grupper av pasienter, sammenlignet med eksisterende eller gammel behandling, mangler. Det ville være galt å utsette innføringen av ny, lovende behandling hvis det var sannsynlig at den var bedre enn den gamle. En slik sannsynlighet foreligger stort sett ikke på det tidspunkt omtalen og krav om tilgjengelighet for det nye skjer.
All behandling som har dårligere dokumentasjon mht. til effekt enn det vi har omtalt i pkt. 8.1.2.1 vil vi karakterisere som utprøvende eller eksperimentell. Slik vi har definert det på fig. 8.1, vil lovende behandling alltid måtte karakteriseres som behandling med usikker nytteverdi. Begrepet lovende behandling må derfor erstattes med utprøvende eller eksperimentell. Vi støtter oss her på de vurderinger som er gjort av prioriteringsutvalget ( NOU 1997: 18). Det må derfor diskuteres om hvordan utprøvende behandling skal innføres, inkludert hvem som skal ha ansvar for, enten alene eller i samarbeid med andre, å ta rede på behandlingseffekten, og hvordan spredningen av teknologien (behandlingen) skal foregå.
Det er ikke uproblematisk at fagmiljøene har en oppfatning om effekt som ikke alltid er like godt begrunnet i den type vitenskapelige studier som er omtalt under pkt. 8.1.2.1. Det kan skapes en forventning om effekt av opinionsdannere som bidrar til at helsevesenet ikke vil eller tør avstå fra behandling. Erfaringene med HMAS-behandling (HMAS, høydose-cellegiftbehandling med autolog stamcelle-støtte) for avansert brystkreft i USA bekrefter dette. Det må skapes forståelse og aksept for at ny behandling må ha god dokumentasjon før den gjøres allmenn, og at vi i fellesskap har et ansvar for å skaffe oss denne dokumentasjonen så raskt som mulig. Dette krever imidlertid ikke bare et system for implementering av kunnskap, men også for organisering og finansiering av kunnskapsproduksjonen.
Det vil oppfattes som problematisk hvis myndighetene aksepterer og finansierer utprøvende behandling i utlandet uten at det f.eks. stilles krav om vitenskapelige protokoller, samtidig som norske fagmiljøer med samme kompetanse og muligheter som de utenlandske, ikke får finansiert uhildet utprøving i Norge (eventuelt i samarbeid med utenlandske sentra). På sikt fører dette til utarming av fagmiljøene i Norge og til at norsk helsetjeneste kommer i vanry. Utenlandske institusjoner får dermed også anledning til å drive behandling, forskning og utvikling finansiert via staten nærmest uten kvalitetskrav eller dokumentasjon, og bare fordi det er etablert et tilbud. Muligheten for kunnskapsproduksjon utnyttes heller ikke optimalt. For en del av tilbudene er det også klare markedsmessige elementer. Disse problemene blir diskutert ytterligere i pkt. 8.4.
8.1.4 Om sammenhengen mellom dokumentasjonskrav mht. behandlingseffekt, prioritering og ressursbruk
Sammenhengene som beskrives i dette kapittelet vil først og fremst ha sin gyldighet på populasjonsnivå. Den modell som er vist på fig. 8.2 illustrerer at overordnede prioriteringer (grad av klarhet) og den betalingsvillighet som foreligger (les: bevilgninger) har betydning for hvor grensene må settes i den praktiske behandling av pasientene.
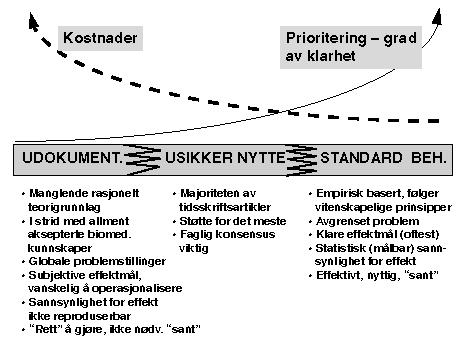
Figur 8.2 Prinsippskisse som viser sammenhengen mellom dokumentasjonskrav til behandlingseffekter, prioritering og kostnader knyttet til behandling
Som vist tidligere i dette kapittelet kan det synes mulig å etablere rimelig klare dokumentasjonskrav mht. behandlingseffekt for innføring av ny behandling som vil bli akseptert av den medisinske profesjonen . Slike dokumentasjonskrav gir klare prioriteringsvalg og synliggjør de økonomiske konsekvensene. Et slikt system forutsetter at den utøvende helsearbeider (behandler) påtar seg den betydelige belastning det er å utøve eksplisitt prioritering knyttet til den enkelte pasient og behandlingssituasjon. Det har i Norge så langt vært en vilje til å begrense verdien av subjektivt skjønn. Gruppen vil advare mot at helsevesenet påtar seg denne belastningen, ofte utløst av ressursmangel, med mindre eiere, bevilgende myndigheter og våre politikere stiller seg støttende bak. Helsevesenet må oppfattes som pasientenes fremste advokat og forsvarer, og er tradisjonelt handlingsorientert. I dette ligger at medisinen vil presse behandlingsindikasjonene mot venstre på aksen på fig. 8.1 og fig. 8.2, m.a.o. at de formelle dokumentasjonskrav for behandlingen reduseres.
Hvis den enkelte helsearbeider skal være portvakt ut over det legeloven pålegger en mht. forsvarlig legevirksomhet, vil det ikke bare kreve politisk støtte mht. klarhet i prioriteringer, det vil også kreve konsensus i fagmiljøene om behandlingsindikasjoner. Ideelt bør en unngå en situasjon der det etableres systemer med incentiver for overbudspolitikk, men tilbudsstyrt behandling er allerede satt på den politiske dagsorden i Norge.
Forutsetninger for at et slikt system skal virke er at det etableres muligheter for at ny behandling kan tas i bruk på et tidlig stadium. Hensikten er å fremskaffe nødvendig dokumentasjonsgrunnlag for en eventuell bredere implementering. Medisinske fremskritt kan ikke stoppes. Utvalget ønsker her en proaktiv holdning fra myndighetenes side. Initialt vil en endring som her er beskrevet kreve ressurser. Alternativet er fritt frem for alle.
Modellen som er beskrevet på fig. 8.2 viser også konsekvensene av å akseptere at behandling med udokumentert nytteeffekt der mange mener at alternativ behandling hører hjemme, eventuelt skal dekkes av det offentlige. Det kan fortone seg som om dette er en lettvint måte å unngå prioriteringsproblemene på. De økonomiske konsekvensene er ikke ubetydelige; f.eks. vet vi at det alternative helsemarkedet har mer enn en million konsultasjoner per år, og at det årlig selges preparater for 600–800 millioner kroner.
8.2 De uhelbredelige kreftsyke – palliative tiltak og omsorg mot livets slutt
Vi har inndelt intensjonen (målsettingen) med behandlingen i to hovedgrupper: behandling med kurativ eller med palliativ intensjon. Intensjonsbegrepet knyttes til det som er et mulig og realistisk resultat av behandlingen med utgangspunkt i dokumentert effekt. Anbefaling av behandlingsstrategi bestemmes ut fra krefttype, svulstens størrelse, eventuell påvisning av spredning, etc. For mange kreftformer er påvisningen av fjernspredning det mest avgjørende punktet for valg av behandlingsintensjon (se pkt. 8.2.1). Behandlingens målsetting vil være å helbrede selv om man bare lykkes i 2–3 av 10 tilfeller. For tilstander som ikke lar seg helbrede, vil målsettingen være å gi palliativ behandling. Mer enn 50 % av de som rammes av kreft blir ikke helbredet av sin sykdom.
Palliasjon er definert som livsforlengende, symptomlindrende og symptomforebyggende behandling. Sykdomsutviklingen kan føre til at strategien må endres. For pasienten vil en endring av strategi fra kurasjon til palliasjon fortone seg som en alvorlig vending i sykdomsbildet. Fra å ha et håp om helbredelse må fokus endres til håp om symptomlindring (se pkt. 3.2.2.3).
Intensjonsbegrepet skal klargjøre hensikten med behandlingen og må knyttes til sannsynligheten for behandlingens effekt. Pasienter som rammes av en uhelbredelig kreftsykdom, kan leve et normalt og meningsfylt liv. Uhelbredelig sykdom kan fortsatt behandles og må ikke knyttes til utsagn som ikke mer å gjøre. I helsevesenet er det stor vilje til å sette fokus på denne pasientgruppen.
Vi vil signalisere en offensiv holdning til lindrende (palliativ) behandling. Behandlingstiltakene vil endre karakter, da målsettingen til enhver tid må være tilpasset sykdomsutviklingen.
8.2.1 Primært uhelbredelig sykdom versus tilbakefall av sykdom
Primært uhelbredelig kreftsykdom
Forutsetningen for at en kreftsykdom kan helbredes er at den er lokalisert og tilgjengelig for lokal behandling (kirurgi og/eller strålebehandling). Kreftsykdommens type og stadium (svulstens størrelse og spredningsmønster) er ofte de viktigste prognostiske faktorene. Dersom det foreligger spredning til fjerntliggende organer som lever eller lunge, vil det ofte bety at man ikke kan tilby et kurativt behandlingsopplegg. Sykdommen er da primært uhelbredelig. Dette gjelder mange av de vanligste kreftformene som brystkreft, tykktarmskreft, lungekreft, etc. De er potensielt kurable dersom det er lokaliserte svulster, men ikke hvis det foreligger fjernspredning. Noen få kreftformer kan imidlertid helbredes med cellegift selv om det foreligger fjernspredning, f.eks. kreft i testikler, lymfekreft og leukemi.
Tilbakefall ( residiv)
Etter en tilsynelatende vellykket primærbehandling vil noen pasienter få tilbakefall av sykdommen enten på samme sted ( lokalt residiv) eller i et annet organ ( metastaser). Det er ikke alltid fjernspredning lar seg påvise på diagnosetidspunktet. Foreligger mikroskopisk sykdom (se pkt. 3.2), vil et tilbakefall manifestere seg etter kortere eller lengre tid. Som regel vil intensjonen i behandlingen da endres fra kurativ til palliativ.
8.2.1.1 Hvor lenge lever pasienter med uhelbredelig sykdom?
Dette spørsmålet kan besvares som en statistikk, dvs. for grupper av pasienter, men det er ofte meningsløst å forsøke å konkretisere denne type informasjon til den enkelte pasient. For noen krefttyper varierer overlevelsen med mange år selv om man grupperer pasientene i forhold til stadium og spredningsmønster. For eksempel kan noen brystkreftpasienter leve med fjernspredning i beste velgående i 10 år eller mer, mens andre kan dø noen få måneder etter at de har fått påvist spredning. For andre kreftformer varierer ytterpunktene i tid langt mindre. Ved de hissigste formene for kreft i hjernen vil de fleste pasientene være døde innen 2 år. Det er imidlertid noen få som kan leve lenger.
Som regel har vi ingen mulighet for å antyde hvor på skalaen over overlevelsesmuligheter det enkelte individ befinner seg. Informasjon om overlevelse som bygger på et statistisk gjennomsnitt har informasjonsverdi for en populasjon, men ikke for et individ. Derimot, om pasienten ønsker det, kan man skissere variasjonen i forventet overlevelse (se pkt. 3.2.2.4). Generelt vil vi advare mot å gi informasjon til enkeltpasienter basert på gruppetall.
60 % av de som dør av kreft (ca. 6 000 personer pr. år), dør innen ett år fra diagnosetidspunktet. Det betyr at ca. 40 % (ca. 4 000) av de som dør av kreft hvert år har levet mer enn ett år med sin sykdom. Vi har i pkt. 4.3.1 beskrevet hvordan det går med pasientpopulasjonen år for år etter diagnosen. Vi vet ikke nøyaktig hvor mange som lever med en uhelbredelig kreftsykdom, men helsevesenet må på en eller annen måte forholde seg til minst 15 000 personer som har en aktiv, uhelbredelig sykdom.
8.2.2 Også palliative tiltak krever kunnskap
Palliativ behandling forutsetter kunnskap – om pasientens situasjon og om behandlingens potensielle effekt. Palliasjon omhandler også medmenneskelighet eller formen man formidler helsetjenesten på (se definisjonen av omsorgsbegrepet, pkt. 3.2.3).
Palliativ behandling må ha en definert målsetting. Utgangspunktet må være pasientens behov for å lindre symptomer og plager. Man må velge den behandling som gir det beste utgangspunktet for å oppnå en tilfredsstillende effekt.
Med palliasjon forstår vi (se pkt. 3.2):
forlenget overlevelse
symptomlindring
symptomforebygging
eller en kombinasjon av de nevnte
Forlenget overlevelse
Vår fremste målsetting er å helbrede. Dersom en kreftsykdom ikke kan kureres, vil man vurdere mulighetene til å forlenge livet. Den grunnleggende forutsetningen for dette er at man har kunnskap om behandlingens effekt.
For mange av de vanligste sykdomsgruppene foreligger det en omfattende dokumentasjon av ulike cellegifters effekter på overlevelsen. Overlevelsesgevinstene er mange ganger usikre eller marginale (se pkt. 3.2.2.3). Kostnadene i form av bivirkninger pasientene opplever, må da tas med i vurderingen. Det kan være andre grunner til å behandle med cellegift enn å forlenge overlevelsen, men målsettingen må fortsatt defineres.
Med utgangspunkt i intensjonsbegrepet kan kreftbehandling ha preg av en form for prøving og feiling. Behandlingen sikter imidlertid inn mot en statistisk mulighet for å oppnå effekt. Prøving og feiling uten at det finnes dokumentasjon for effekt, kan ikke være riktig behandlingsstrategi. (Vi viser for øvrig til pkt. 3.2.2.5Overbehandling).
Livreddende behandling
Det kan være riktig å presisere nyansene i livreddende behandling fra livsforlengende behandling. Dersom det oppstår livstruende komplikasjoner, vil behandlingstiltakene ha preg av livreddende behandling. Det kan dreie seg om behandling av infeksjoner, avlastende kirurgiske inngrep ved tarmslyng, behandling av forstyrrelser i kalkstoffskiftet, etc. Dette er komplikasjoner som kan ramme alle, både de som behandles med kurativ og palliativ intensjon.
Komplikasjoner av denne type skal imidlertid ikke behandles i alle situasjoner. For pasienter som er i en terminal fase, kan det være riktig å betrakte komplikasjoner som en naturlig utvikling av sykdommen der man ikke skal gripe inn. Dersom man lar være å behandle, forutsetter det at man har kunnskap om pasientens situasjon, at man er trygg på at avgjørelsen er riktig begrunnet og at det er åpenhet i forhold til pasient og pårørende om slike spørsmål.
Den sentrale problemstilling er både kunnskap om den enkelte pasients medisinske tilstand og kunnskap om behandlingens effekt.
Symptomlindrende behandling
Kreftsykdom og behandling av kreftsykdom kan gi pasienten mange former for plager. De vanligste er smerter, kvalme, svimmelhet, angst, depresjon, o.l. Årsaken til disse plagene kan være meget sammensatt og forskjellig fra pasient til pasient. Valg av effektiv behandling krever derfor en klarlegging av årsaken til symptomene. Smertestillende medikamentell behandling alene er ingen god behandling dersom en nerve er kommet i klemme. Det viktigste for pasienten er at trykket på nerven heves. God palliasjon skal om mulig fjerne årsaken til symptomene.
Vi behersker den symptomlindrende behandling i varierende grad. Gjennom grundig smertediagnostikk og valg av riktige tiltak vil man i langt over 90 % kunne kontrollere symptomene tilfredsstillende. Det er stadig enkelte pasienter der man ikke lykkes godt nok. Ved Onkologisk avdeling, Det Norske Radiumhospital vil smerteteamet 8 bli involvert i ca. 5 % av de pasientene som trenger sterke smertestillende medikamenter. Det understreker behovet for denne type assistanse. Avdelingen har palliasjonsbehandling som en av sine hovedoppgaver, og kompetansen i smertelindring er antakelig bedre enn normalt. (Ca. 60 % av pasientene ved kreftavdelingene i Norge er innlagt til palliativ behandling 9 .) Likevel trenger man eksperthjelp til én av 20 pasienter. Dette illustrerer et enda større behov for et smerteteam ved sentral- og fylkessykehusene og at primærhelsetjenesten må ha anledning til å henvise pasienten til vurdering på kort varsel.
Symptomforebyggende behandling
Symptomforbyggende behandling er omtalt i pkt 3.2.2.3. Hensikten er å forhindre utvikling av plagsomme symptomer eller avverge alvorlige komplikasjoner av sykdommen. F.eks. fiksere en vektbærende knokkel for å hindre brudd, avlaste et trangt urinrør, strålebehandle en svulst som kan stenge for luftveiene, etc. Valg av metoder bygger på kjent effekt og varighet av behandlingen.
8.2.2.1 Effektmål i palliativ behandling
I en nylig utredning 10 gis forslag til effektmål ved palliativ behandling og kriterier for et minstekrav til effekt av en behandling. Det er vanskelig å beskrive modeller og gi allmenngyldige kriterier som tar hensyn til alle de variable faktorer som påvirker sykdomsforløpet. Det er enda vanskeligere å overføre disse modellene til praktisk medisin. Vår kunnskap om palliativ behandling er fortsatt mangelfull. Til en viss grad er man henvist til erfaring og klinisk skjønn. Ved palliativ behandling må det individuelle særpreget vektlegges langt mer enn for kurativ behandling.
Noe av årsaken til mangelfull dokumentasjon av palliativ behandlingseffekt er at det er problematisk å omsette til målbare verdier og tallfeste subjektive opplevelser. I de senere år er det imidlertid utviklet ulike skjema der pasienten skal angi sine symptomer langs en skala (f.eks. 1– 6 eller 1–10). Alle som har vært kvalme vet hva man snakker om, men det er meget vanskelig for en utenforstående å bedømme om kvalmen hos person X er sterkere eller svakere enn hos person Y. Det illustrerer igjen at vi må ha flere og systematiske registreringer for å kunne trekke slutninger om kvalmeregime A er mer virksomt enn kvalmeregime B. Tilsvarende utfordring gjelder for smerteopplevelse. Den subjektive smerteopplevelsen er meget sammensatt.
Det er pasientens egen opplevelse av smerte og den relative endring som følge av en behandling som er målet for symptomlindringen og som må danne basis for effektvurdering. Vi vil understreke at pasienten er sin egen fasit med hensyn til symptomkontroll. For å trekke slutninger som er overførbare til andre pasienter, kreves at smerteopplevelsen og bedringen av denne som følge av en behandling må omsettes i målbare verdier for å sammenligne smerteregimene. Vi ønsker å komme frem til de regimene som er mest effektive.
8.2.3 Palliativ kirurgi – hvilken plass har denne i kreftbehandlingen?
Med palliativ kirurgi menes en operativ behandling der hensikten er livsforlengende, symptomforebyggende eller symptomlindrende (se pkt. 8.1.2.1). Med andre ord har behandlingen ikke som siktemål å helbrede (kurere), men å lindre.
Sosial- og helsedepartementet oppnevnte den 22. april 1996 en ekspertgruppe som ble bedt om å vurdere og gi råd om den palliative kirurgiske kreftbehandling. Innstillingen gir en bred og god oversikt over palliativ kirurgisk behandling innen flere organsystemer. Innstillingen bør være et basisdokument for fagmiljøenes diskusjoner om dette spørsmålet. I innstillingen 11 legger gruppen vekt på følgende forhold:
De vanskelighetene som oppstår ved at pasienter og pårørende har forventninger og håp om at noe kan gjøres, må balanseres opp mot den kunnskap og erfaring man har om effekten av palliativ operativ behandling. Pasientenes forventninger kan oftest ikke innfris.
Dokumentasjonen av effekten av palliative operative inngrep er mangelfull. Store deler av faglitteraturen på dette området er preget av rapporter basert på selekterte og til dels små pasientserier. Litteraturen stammer også fra institusjoner eller land (f.eks. USA) som både kulturelt, sosialt og økonomisk skiller seg fra norske forhold, ikke minst med hensyn til organisering og ressursfordeling i det offentlige helsevesen.
Palliative kirurgiske tiltak stiller like store krav til kompetente behandlingsenheter som kurativ behandling.
Kirurgisk palliativ behandling må ha en lav prosedyre-relatert morbiditet (komplikasjoner) og mortalitet (dødelighet) knyttet til inngrepet. Er komplikasjonsraten høy, vil det kunne føre til at pasienten må oppholde seg i sykehuset unødvendig lenge i en fase i livet der hjemmebasert omsorg er viktig og ønskelig.
Behandlingen må vurderes i lys av effektens antatte varighet i forhold til pasientens forventede levetid.
Kunnskap om kreftsykdommer, spesielt om naturlig sykdomsutvikling, og kjennskap til ulike behandlingsformer er en forutsetning hos leger som skal ha behandlingsansvar for kreftpasienter. Palliativ operativ kreftbehandling må ikke nedprioriteres fordi man ikke kan helbrede pasienten. Også her er erfaring og kompetanse viktig for et godt resultat.
Det er viktig å etablere systemer som over tid kan gi oss økende kunnskap om betydningen av palliativ kirurgi som kan komme norske pasienter til gode. Dette kan også optimalisere forvaltningen av ressurser.
Hovedutfordringen i palliativ kreftkirurgi er avveiningen som må gjøres mellom operativ behandling rettet mot kreftsvulsten og ikke-behandling. Denne avveiningen er spesielt vanskelig hos pasienter som kommer med relativt akutte symptomer pga. langt fremskreden kreftsykdom. Som eksempel her kan nevnes tarmslyng (ileus) på grunn av kreftspredning i bukhulen, innvendige blødninger i tarm eller andre hulorganer fra kreftsvulst, raskt innsettende pusteproblemer på grunn av kompresjon av luftrør, eller raskt innsettende symptomer på trykkstigning i hjernen på grunn av kreft. I slike øyeblikkelig-hjelp-situasjoner vil avveiningen mellom ikke-behandling eller aktiv behandling være vanskelig.
Det må derfor understrekes at håndteringen av slike pasienter krever betydelig kunnskap og ikke minst erfaring. Helsepersonell har et ønske om å hjelpe, og ofte vil slike pasienter bli anbefalt operativ behandling. Det må likevel understrekes at ikke-operativ behandling i mange situasjoner vil være et godt behandlingsalternativ, spesielt i de situasjonene der pasienten har kort forventet levetid, og der risiko og komplikasjoner knyttet til inngrepet må antas å være store. I slike tilfeller er det viktig at pårørende og pasienter tas med på råd. Det er også i slike situasjoner at kjennskap til pasientens sykehistorie og pasientens egne holdninger og ønsker er viktig.
Hovedproblemet dreier seg om elektiv palliativ kirurgi, dvs. operativ behandling der en i utgangspunktet vet, eller under en operasjon som utføres i potensielt kurativt henseende, får vite at helbredelse ikke er mulig. Ekspertgruppen har gitt en detaljert oversikt over palliativ operativ behandling for brystkreft, kreft i urinveiene, gynekologisk kreft (underlivskreft), kreft i mage-tarm-kanalen (gastrointestinal cancer), hudkreft, kreft i hode- og halsområdet, kreftsykdommer i endokrine (hormonproduserende) organer, kreft i muskel- og skjelettsystemet, lungekreft og kreft i sentralnervesystemet.
Vi vil trekke følgende generelle konklusjoner av ekspertgruppens gjennomgang:
Innenfor flere organsystemer finnes det gode alternativer til tradisjonell åpen, omfattende kirurgi. Utvalget legger spesiell vekt på utviklingen av intervensjonsradiologi (se pkt. 7.4.3) og endoskopiske teknikker. Slike metoder bør nok være førstevalget, ikke fordi resultatene nødvendigvis er bedre enn for åpen konvensjonell kirurgi, men fordi disse alternativene er mindre belastende for pasientene og sannsynligvis også mindre ressurskrevende (bedømt ut fra liggedager). Slike alternativ til åpen kirurgi krever imidlertid spesifikk kompetanse, ikke bare med én teknikk, men med en rekke teknikker som kan brukes i behandlingen. Dette fordi man ikke alltid kommer til målet med én teknikk. Alternativene til åpen kirurgi krever derfor en betydelig infrastruktur i behandlingsapparatet og investering i utstyr og kompetanse.
Vi vet ennå for lite om det symptomforebyggende potensial som ligger i palliativ kirurgi. Den vitenskapelige dokumentasjon som foreligger kan i noen tilfeller tyde på at fjerning av svulster, selv om dette er i palliativt henseende, ikke bare forebygger symptomer, men også forlenger livet. Analysen av slike materialer er imidlertid svært vanskelig, og man kan pr. i dag ikke trekke sikre konklusjoner med hensyn til symptomforebyggende og livsforlengende effekt. På den annen side må man i slike situasjoner ikke se bort fra den akkumulerte erfaring som finnes innen dette området. For en del kreftformer, spesielt hvis disse er ledsaget av plagsomme symptomer (blødninger, smerter), synes det rimelig å fjerne primærsvulsten. Å ta rede på effektene av palliativ symptomforebyggende kirurgi bør bli et prioritert satsingsområde i norsk kreftomsorg.
Operativ behandling for å redusere omfanget (volumet) av svulsten (såkalt debulking) blir ofte anbefalt, men resultatene er stort sett uavklarte (dette er også omtalt i pkt. 7.6.1). Volumreduserende kirurgi er derfor fortsatt utprøvende behandling. Unntaket er de tilfeller der operasjonen øker livskvalitet og funksjonsnivå. Man har en betydelig pedagogisk oppgave vis-à-vis pasienter og pårørende for å skape tillit til at våre anbefalinger på dette området er riktige.
Innstillingen fra ekspertgruppen bør spres i relevante fagmiljøer. Den gir også et godt grunnlag for systematisk registrering av effektene av palliativ operativ behandling.
8.2.4 Strålebehandling
Som tidligere nevnt er hensikten med lindrende behandling ofte å lindre plager (se pkt. 8.2.2). Kreftpasienter med langtkommen sykdom har ofte mange og uttalte plager. Blant de vanligste plagene er smerter, kvalme, obstipasjon og pustevansker; disse plagene forekommer hos 50–80 % av pasientene. Blant disse er det smertene som fryktes mest, og optimal smertebehandling er derfor grunnleggende i all kreftbehandling. Det er angitt at 25–80 % av pasientene (avhengig av hvilken kreftform de har) vil få sitt første tilbakefall i skjelettet, og smerter fra skjelettet dominerer ved flere av de største kreftsykdommene, som brystkreft, lungekreft og prostatakreft.
Symptomlindring kan skje ved at det gis medikamenter som reduserer intensiteten i opplevelsen av de aktuelle symptomer (morfin reduserer effektivt ubehaget ved mange former for smerter). Selv om medikamentell behandling ofte kan være effektiv mot det aktuelle problemet, vil ofte medikamentet i seg selv også ha en del bivirkninger, og medikamentet må selvsagt gis kontinuerlig.
Det er derfor at lokal behandling, kirurgi eller stråleterapi, rettet mot selve svulsten som forårsaker plagen, vil være den beste symptomlindrende behandling. Det er i kapittel 8 (se pkt. 8.2.3) gjort rede for muligheter og begrensninger for den kirurgiske, lindrende kreftbehandling.
Strålebehandling er god behandling for lindring av symptomer. Den vil normalt foregå i løpet av 1–10 behandlingsdager, alt etter problemstilling. Det vanligste er 10 behandlinger. Hvis en ser på de ulike plager der strålebehandling brukes under ett, vil 40–90 % av pasientene ha god effekt. Med god effekt menes her at pasientene får betydelig symptomlindring med meningsfull varighet.
Som eksempler kan nevnes at ved langtkommen lungekreft vil enkel strålebehandling gi symptomlindring hos mer enn halvparten av pasientene, og med en varighet av effekt som er 50–70 % av gjenværende levetid. Dette gjelder ikke bare smerter, men også plagsomme symptomer som tungpustethet, hoste og slapphet.
Ved spredning til skjelettet vil oftest smerter være dominerende, men vil ikke sjelden kunne følges av benbrudd og avklemming av ryggmarg og nerver. Dette er selvsagt svært plagsomt for pasienten og vil kunne resultere i invaliditet (f. eks. manglende gangfunksjon). En regner at 80–90 % av pasientene med skjelettsmerter får god lindring fra det området som bestråles.
Det er viktig at kunnskapen om den lindrende strålebehandling spres. Vi vet at mange pasienter ikke får det tilbud de skulle hatt. Dette skyldes både mangel på kunnskap om strålebehandlingens muligheter og mangel på stråleterapikapasitet. Det sier seg selv at det er meningsløst å ha pasienter i en ventekø med denne målsetting for behandling. Dette er også diskutert i pkt. 6.2.5, 7.6.2 og 8.12.5.2.
8.2.5 Fokus må endres – fra tiltak med tvilsom (manglende) nytteverdi til livskvalitet og mestring, fra urealistisk håp og aktiv behandling til akseptering
Verdigrunnlaget tillater ingen gradering av livet. Et liv er like verdifullt uansett behandlingens målsetting. Våre muligheter til å redde og forlenge livet kan rett nok graderes, men ikke vår forpliktelse til å opprettholde en best mulig livskvalitet. Ut fra en slik betraktning blir det ikke uproblematisk å prioritere den kurative behandling fremfor palliasjon. I dag føler mange helsearbeidere at man ikke har noe valg. Palliasjonsbehandling blir nedprioritert både mht. behandlingskapasitet, kvalitet og kunnskapsproduksjon. Ansvaret for at det er slik, må deles av flere. Ressurssituasjonen er viktig, men det er bare ett av aspektene. Solidaritetsaspektet i en situasjon der knappe goder skal fordeles er et annet moment (se pkt. 10.1). Finansieringsordninger, organisering og prioriteringssystemer (ventelistegarantien) har en grunnleggende innflytelse på våre prioriteringer i det daglige arbeidet.
Pasientene former sine forventninger og håp. Sannsynligvis påvirkes de av mange signaler, også utenom helsevesenet. Helsevesenet har selv i stor grad bidratt til dette forventningspresset. Måten forskningsresultatene blir formidlet på, er en av forklaringene. Skillet mellom en vitenskapelig hypotese, forskningsresultat og klinisk effekt (nytten for den enkelte pasient) kommer ikke alltid like klart frem. En hypotese kan være utgangspunktet for et klinisk forsøk, men ingen selvstendig indikasjon for behandling.
Fra pasientenes ståsted representerer tanken, ideen eller hypotesen hos forskeren eller helsearbeideren et håp som de vil forsøke og som de ser som sin eneste mulighet. Problemstillinger av denne og liknende karakter har vært sterkt i fokus i forbindelse med kreftbehandling i utlandet. Det må kunne klargjøres hvilke kriterier en skal følge og hvem som skal definere dem. Dette kan bli et vanskelig, konfliktfylt og tilbakevendende spørsmål, der pasientens forventninger kommer i konflikt med helsevesenets kriterier for kurativ eller livsforlengende behandling (se pkt. 8.1).
Intensjonsbegrepet setter krav til dokumentasjon og at det må være realisme (en statistisk mulighet) for å nå intensjonen. Dersom pasienten slåss for det urealistiske, vil det i lengden forringe hans/hennes livskvalitet. Det kan være vanskelig å trekke grensen mellom behandling og overbehandling. Tilgjengelig dokumentasjon for effekt varierer fra behandlingsmetode til behandlingsmetode. For kirurgisk palliasjonsbehandling er det lite systematisk dokumentasjon, for palliativ strålebehandling er det noe 12 . For cellegiftbehandling foreligger det en betydelig informasjonsmengde. For de fleste tilstander er det utarbeidet veiledende retningslinjer, men dette er et meget tidkrevende arbeid, som krever en kontinuerlig oppdatering (jfr. forslag til tiltak 3, pkt. 2.10). Dette begrenser risikoen for overbehandling. Forskningsprogrammer som klargjør behandlingseffekt må inngå som en del av den kliniske virksomheten.
Mestringsprosessen
Det å mestre en kritisk tilværelse er å bruke sine egne krefter til å opprettholde, eventuelt gjenopprette, kontroll med tilværelsen og oppnå optimal livskvalitet. Mestring er et komplisert samspill av faktorer. I en krisesituasjon er det helsevesenets oppgave å legge forholdene til rette for å gjenopprette balansen. Pasientens kamp for det urealistiske kan bunne i en manglende mestring av situasjonen. Kommunikasjonssvikt mellom pasient og helsevesen kan være en av forklaringene.
8.2.5.1 Manglende tid og kontinuitet som problem
Sykehuslegene klager over manglende tid til å informere pasientene. En finansieringsmodell som gir sykehusene betaling etter stykkpris og som utelukkende bruker produksjon som effektivitetsmål vil føre til at virksomhet som ikke synes i en produktivitetstankegang blir en salderingspost. Statens helsetilsyn bekrefter at mange av klagene de får til vurdering kan tilskrives kommunikasjonssvikt. Det er ingen grunn til å betvile legenes og annet helsepersonells utsagn om at årsaken er tidspress.
Ønsket om kontinuitet i forholdet mellom pasient og behandler rammes av en rekke nye arbeidstidsbestemmelser, med avspasering, møte- og kursvirksomhet, permisjonsordninger, etc. Det synes som om problemene forsterker hverandre og at man er kommet inn i en ond sirkel. Dersom hovedårsaken til disse problemene bunner i ressursmangel, vil det være direkte feilaktig å forsøke å løse problemene med holdningsendringer, løse begreper som kvalitetsledelse eller omorganisering.
8.2.6 Palliativ behandling som særomsorg – fra idealer og uavklart ansvarsplassering til integrering
Palliativ behandling er kunnskapsbasert. For den enkelte lege i primærhelsetjenesten vil det bare være et fåtall pasienter som krever aktiv oppfølging pr. år (i størrelsesorden 2–5 i året). Det er ikke mulig å opprettholde en tilstrekkelig bred kompetanse med så få pasienter. Både vurdering av behov, diagnostikk av plagsomme symptomer og valg av behandling spenner over en bred skala. Argumentene kan peke i retning av en sentralisering og etablering av egne ekspertteam. Motargumentene er pasientens ønske om nærhet til hjem og familie og den kontinuitet som primærhelsetjenesten kan gi (se pkt. 6.3). Utfordringen blir å bringe kompetanse i palliativ behandling ut til primærhelsetjenesten, der pasientens behov skal tilfredsstilles.
I dag mangler man et kompetansenettverk i palliativ medisin. Hver region bør ha en enhet for palliativ kreftbehandling som skal fungere som en motor i kompetanseoppbyggingen innen regionen, ha systemansvaret og fungere som en akademisk overbygning for både pleie og terapi. Det er tidligere fremmet forslag om at den skal være tilknyttet regionens kreftavdeling11 . Den viktigste hensikten med en slik avdeling vil være den kompetansefremmende funksjonen, men den vil også bidra til å bedre kunnskapsproduksjonen innen både terapi og pleie.
Det faglige ansvaret for palliasjonsbehandlingen ved sentral- og fylkessykehusene vil normalt ligge hos den avdelingen som har primæransvaret for pasienten, men i nært samarbeid med kreftenheten på sykehuset, som forutsettes å få onkologisk kompetanse. Kreftenheten kan sammen med sykehusets smerteteam være kompetansebasen i palliativ medisin for første- og annenlinjetjenesten i området.
Man må finne frem til praktiske ordninger som fungerer både i sentrale og mer grisgrendte deler av landet. Man ønsker og trenger spesialkompetansen, men kompetansen i palliasjon og terminal behandling og pleie bør være integrert i det ordinære helsevesen gjennom hele fagsøylen.
Vi foreslår at primærhelsetjenesten skal spille en sentral rolle i oppfølgingen av pasienter som trenger palliativ behandling og terminal omsorg. For at kompetanse og ressurser skal utnyttes optimalt, må man etablere en mer formalisert kontakt (en møteplass) mellom primærhelsetjenesten og sykehusene. Sykehusene sitter i dag med den informasjonen som svært ofte kan gi en forklaring på pasientenes symptomer, dvs. informasjon om sykdomsutbredelse og kunnskap om spredningsmønster for den aktuelle kreftformen. I tillegg har sykehuset lettere tilgjengelig kompetanse i nødvendige palliative tiltak.
Bærum sykehus har etablert et ambulerende team som har base i sykehusets Kreftomsorgsavsnitt og som kan rykke ut 24 timer i døgnet. Slike team kan være operative i de store byene, men det er vanskelig å se at dette kan bli en vanlig løsning i hele landet, bemanningssituasjonen ved norske sykehus tatt i betraktning.
En ordning som trekker primærhelsetjenesten mer inn i sykehusene bør prøves ut. Vi tror lokalsykehusenes infrastruktur i større grad bør danne basis for det aktuelle nedslagsfeltets behov for spesialundersøkelser. Primærlegene vil da i større grad enn i dag få tilgang til service fra røntgenavdelingene (demonstrasjoner) og direkte kontakt for diskusjon av spesielle problemer med de kliniske avdelingene (se for øvrig pkt. 7.5).
Noen sykehus har etablert en formell og fast kontakt mellom kreftenheten og kontaktsykepleiere i alle kommuner i sykehusets nedslagsfelt (f.eks. Gjøvik sykehus). Nettverket formidler både informasjon om den enkelte pasient og tjener som kompetansebase og gir planmessig opplæring.
Kontaktpunktene i et kompetansenettverk må beskrives slik at det faglige ansvaret for spredning av kunnskap blir tydeliggjort. Vi viser til pkt. 6.1 og 8.12, som beskriver de vertikale og horisontale akser i det organisatoriske nettverket.
Terminalomsorg
Terminalfasen er en del av livet. Den er også en del av sykdomsprosessen som helsevesenet verken må glemme eller gjemme bort. Det kan ikke aksepteres at en døende plutselig må forholde seg til en ny og for pasienten ukjent institusjon i livets sluttfase. Data viser at mange pasienter legges inn på sykehus kort tid før de dør (se pkt. 6.3). Det betyr at man ofte får behov for avlastning ved terminal omsorg i hjemmet. Man er avhengig av en institusjon som kan overta ansvaret på kort varsel dersom man ikke berhersker nødvendig symptomlindrende behandling i hjemmet, eller belastningen på familien blir for stor. Kontakten må m.a.o. etableres i en tidligere fase i sykdomsprosessen. Dersom sykehjemmene skal spille en aktiv rolle i terminalomsorgen, må pasienten være innstilt på eller ha etablert et forhold til institusjonen før innleggelse for terminal pleie. Organiseringen av dette må ha en lokal forankring.
Hospicefilosofien
Hospicefilosofien ser på døden som en naturlig del av livet, men fokuserer på livet istedenfor døden. Man prioriterer hjemmeliv fremfor institusjonsliv for mennesker i livets sluttfase. Hospicebevegelsens filosofi bygger på et helhetlig menneskesyn (se pkt. 3.2.7), der enkeltmenneskets livssituasjon er i fokus. Pasienten og de pårørende er målgruppen for behandlingen. Lidelsen kan ha mange fasetter. Målsettingen er å favne alle. Det beste utgangspunktet for en verdig avslutning på livet er å ha en informert og mest mulig trygg familie rundt seg. For å klare det må det være en åpen kommunikasjon og informasjon mellom alle som er involvert. Helsepersonell må arbeide tverrfaglig, med en fast definert lege og sykepleier som følger pasienten i hele perioden. Det fysiske miljøet skal tilpasses pasientens ønsker og behov så langt som mulig. Hovedmålet er trygghet, noe som fordrer mulighet for kontakt, hjelp, støtte og råd 24 timer i døgnet.
Omsorg for mennesker som har en uhelbredelig kreftsykdom og kort forventet levetid, må bygge på det samme verdigrunnlag som all annen kreftomsorg. Lindrende behandling og omsorg ved livets slutt er et fagfelt som man med en viss rett kan si bærer preg av lav status. Kompetansen for lindrende behandling er også mangelfull. Viljen til å gi god behandling og pleie er imidlertid godt representert i helsevesenet. Det viser bl.a. antall deltagere på seminarer som omhandler disse tema. I et presset helsevesen risikerer denne delen av vårt medisinske ansvarsområde å tape.
Tid i hjemmet og kontakt med familien står som en sentral målsetting. Førstelinjetjenesten med sykehjem og hjemmesykepleie bør ta større ansvar for pleien i denne livsperioden.
Mange kreftsyke mennesker har store fysiske plager i livets avslutningsfase, og den lindrende behandlingen blir en viktig forutsetning for en verdig livsavslutning. Flere er mer redd smerter enn selve døden, og den enkeltes subjektive opplevelse av hva som er plagsomt bør styre utredning og behandling. Valg av relevant utredning og behandling i denne livsfasen er både et faglig og etisk spørsmål, som bør drøftes åpent med pasienten, familien og det tverrfaglige behandlingsteamet. Det kan være riktig å avstå fra utredning og behandling av komplikasjoner. Fokus bør flyttes fra sykdommen til pasientens opplevelse av hva som er plagsomt.
De etterlatte
Tap av en nær pårørende er en av livets største påkjenninger for både voksne og barn. Kriser, sorg og død er ingen sykdom, men naturlige og nødvendige livsprosesser. Avslutningsfasen for den døende er avgjørende for tapsopplevelsen for de etterlatte. Sorg er et symptom på forlatthet, og denne smerten begynner ikke i dødsøyeblikket, men er en prosess familien gjennomlever under pasientens sykdom. Familie og nettverk kan mestre dette ved egne ressurser, men noen trenger mer støtte enn andre for å takle sorgens ulike faser.
8.2.7 Manglende samhandling mellom nivåene i helsetjenesten – fra institusjon til hjemmebasert omsorg
Helsevesenets organisatoriske inndeling i forvaltningsnivå, avdelinger og yrkesgrupper må fremstå som en funksjonell enhet overfor pasientene. Kapasitetsmangel og produktivitetskrav preger ofte samhandlingen. En avdeling løser sitt problem ved å overføre pasienten til en annen institusjon eller til hjemmet. Dette går ut over pasienten. Det vil som regel være urettferdig å holde den enkelte helsearbeider alene ansvarlig for en eventuell dårlig koordinering. Man er sterkt bundet av en lang rekke ytre betingelser, som øyeblikkelig hjelp-innleggelser, budsjettrammer og produksjonskrav. Personell- og ressursmangel er bl.a. påpekt av Steine-utvalget 13 .
Kompetansekravene øker og spres på stadig flere avgrensede områder. Det fører til en oppsplitting og subspesialisering som nå omfatter praktisk talt alle yrkesgrupper i helsevesenet. Dette er ofte en forutsetning for kvalitetsforbedring og trygg håndtering av avansert medisinsk-teknisk utstyr, men det fører til en fragmentering av helsetjenestene. Det gjør også helsevesenet mer sårbart ved mangel på personell. Dette rammer særlig mindre enheter, f.eks. primærhelsetjenesten i de små kommunene. Problemstillingen periodisk personellmangel vil bli mer påtrengende jo større krav vi setter til spesialkompetanse og jo strammere rammer man setter for den enkelte institusjon. Midlertidig mangel på personell er mange ganger årsaken til flaskehalser og intern kødannelse. (Vakante stillinger er en velkjent metode som administrasjonen benytter for å spare penger på budsjettene.)
Utfordringen
Samhandlingen må ta utgangspunkt i hvor kompetansen kan hentes, men også ivareta behovet for kontinuitet. 1.- og 2.-linjetjenesten besitter en kompetanse som til sammen utgjør en helhet (om pasienten, pasientens familie, boforhold etc. og om kreftsykdommen). I palliativ medisin vil forutsetningen for å følge de biologiske sykdomsprosessene bli best ivaretatt på sykehusene. Dette er den faglige forutsetningen for god lindrende behandling. Det kan oppstå komplikasjoner som kan forringe livskvaliteten i betydelig grad, som blødninger, vond lukt, åndenød, svikt av tarmfunksjon, etc. Mange av disse komplikasjonene, som f.eks. lammelser pga. spredning til ryggsøylen, kan forhindres gjennom diagnostikk og relativt enkel behandling. En svulst kan ødelegge nyrene mens smertene, som er kroppens varsko, dempes med smertestillende midler. Kunnskap om sykdomsmanifestasjoner hos den enkelte pasient, kombinert med kunnskap om sykdommens naturlige forløp, er basis for denne kompetansen.
Det kan være flere grunner til at sykehusene tar hånd om de fleste pasientene som dør av kreft (ca. 60 %, se pkt. 6.3). Andelen er høyere jo nærmere og lettere tilgjengelig sykehuset ligger geografisk. En nærmere begrunnelse for pasientens og de pårørendes valg kjenner vi ikke, men det må ha en sammenheng med deres behov og hvilken instans som har de beste muligheter til å tilfredsstille pasientens behov ut fra dagens organisering. Det kan også for manges vedkommende være en dårlig begrunnet antakelse om at sykehusbehandling er best. Utfordringen er å bringe de to kompetansebasene sammen. For å oppfylle målsettingen med en større andel av hjemmebaserte tjenester i palliativ medisin og terminal pleie, må den sykehusbaserte kompetansen bringes mer aktivt ut til primærhelsetjenesten.
En løsning er å etablere en felles arena, f.eks. gjennom felleskonsultasjoner på sykehus med primærhelsetjenesten (se pkt. 8.2.6 og pkt. 7.5). Det er kunnskap om sykdomsprosessen hos den enkelte pasient som skal formidles til primærhelsetjenesten. En felles konsultasjon med pleie- og behandlingsansvarlig på hhv. sykehus og primærhelsetjenesten kan bli en faglig meget verdifull startkapital for en senere samhandling og takling av pasientens nåværende og fremtidige problemer. For den enkelte primærlege vil det dreie seg om noen ganske få pasienter i året (sannsynligvis i størrelsesorden 1–3 pasienter, se pkt. 5.5).
Behovet for bedre kontakt mellom 1.- og 2.-linjetjenesten omfatter alle ledd i behandlingskjeden – fra primærdiagnostikken, via behandlings- og kontrollfasen til pasienter som trenger en mer kontinuerlig overvåkning under palliasjonsbehandlingen. Basert på tilbakemeldinger og klager fra pasientene, som også bekreftes fra helsepersonell, er dette et stadig tilbakevendende problem. Det er vanskelig å finne gode løsninger. Man bør derfor prøve ut nye modeller som et supplement til dagens skriftlige kommunikasjonsrutiner. Helsepersonellet ved sykehusene har ofte mye verdifull informasjon om pasienten i tillegg til det som finnes i sykehusenes journaler. Det kan være vesentlige momenter av dette som ikke kommer frem til det behandlende team i primærhelsetjenesten med dagens samarbeidsmodell.
Det kan være at man bør etablere ulike løsninger for byer, tettsteder og grisgrendte strøk. En ordning som bringer primærlegene inn i sykehusene er skissert i Prosjekt Konktaktlege i Region 4 14. Forslaget formaliserer en felles arena der pasient og behandlende team i begge forvaltningsnivå møtes på sykehuset.
8.3 Sykehusenes organisering, driftsmåte og finansiering
8.3.1 Den akutt-medisinske modell og om sykehusene som produksjonsbesdrifter – konsekvens for kreftbehandlingen
Kreftsykdommene er alvorlige og krever umiddelbar innsats. Til tross for all innsats vil fortsatt én av to pasienter som får en kreftdiagnose gå over i en kronisk, ikke-helbredelig fase, og de aller fleste av disse pasientene vil dø av sin sykdom. Er de behov som disse forhold utløser fra helsevesenet ivaretatt ved dagens organisering av sykehusene?
I forhold til befolkningens behov er den akutte beredskapen og ordningene for denne viktige premisser for organiseringen av sykehusene, dette har også vært tilfelle i Norge. Det er selvsagt at den akutte beredskapen alltid vil ha høy prioritet blant helsevesenets oppgaver.
Samtidig vil alle pasienter med legitime helsetjenestebehov av ikke-akutt karakter kjempe om de samme gitte totalressursene. For å avhjelpe flest mulig av disse pasientene er effektivitet nødvendig. Høy effektivitet krever kompetanse og rasjonell drift.
Er mål som dette, nemlig flest mulig pasienter igjennom på kortest mulig tid og helst til en mindre kostnad, med på å svekke kreftpasientens muligheter for god totalomsorg? Er våre effektivitetskrav forenlige med god kommunikasjon med pasient og pårørende? Har vi tid til å formidle viktig informasjon om pasienten til andre deler av helsevesenet (som primærhelsetjenesten)? Kan kvaliteten som bør karakterisere arbeidet med kreftsyke bli god hvis akuttberedskap og produksjonstenkning gjennomsyrer all sykehusdrift? Hvordan forplikter vi vårt helsevesen på anstendige produksjonsmål?
Store pasientgrupper med alvorlige, ikke-akutte lidelser, som kreftpasienter, må i større grad prege tenkningen og planleggingen av sykehusorganiseringen. En større differensiering i den faktiske planløsning for de akutte og de planlagte behov er påkrevet. Et syn på sykehus som produksjonsbedrifter kan lett komme i konflikt med de behov som pasienter med alvorlige og kroniske/dødelige lidelser har. Det må være samsvar mellom de mål en setter opp for tiltakene mot kreftsykdommene og de faktiske produksjonskrav en har.
Redusert liggetid i institusjon, for eksempel, må ikke være et mål i seg selv på institusjonens produktivitet. Det vises i denne sammenhengen til tabell 6.13 og fig. 6.4 i pkt. 6.3.2, der en kan se liggetid i sykehus før død for kreftpasienter. 41 % av pasientene har mer enn 14 dagers liggetid før død. De som ligger mer enn 30 dager utgjør 16 % av pasientene, men nesten 50 % av liggedøgnene. Organiseringen og finansieringen av sykehusene må reflektere disse behovene.
Disse grunnprinsippene for tilpasset sykehusdrift til kreftpasientenes behov må understøttes og ikke motarbeides av finansieringsordningene.
8.3.2 Innsatsstyrt finansiering – problemer for kreftomsorgen?
Stortinget har vedtatt å innføre innsatsstyrt finansiering fra 1.7.97. Denne finansieringsformen representerer en blandingsmodell som bygger på rammefinansieringsordningen supplert med en refusjonsordning pr. behandlet pasient. Hovedintensjonen bak innføringen av innsatsstyrt finansiering er å fremme produksjonen. Stykkprissystemet innføres primært for å øke antall behandlede pasienter (med henvisning til ventelistegarantibruddene), og ikke som middel til å realisere andre helsepolitiske idealer.
Denne finansieringen baserer seg på såkalte DRG eller Diagnose Relaterte Grupper, som medisinsk sett er meningsfylte grupper av pasienter som er relativt homogene med tanke på forbruk av ressurser. Den innsatsstyrte finansieringen utgjør 30 % av kostnaden, det er foreslått å heve denne prosentsatsen til 40 fra 1.1.98.
Kreftpasientene representerer flere utfordringer for den innsatsstyrte finansieringen:
Pasientene har en skjevfordelt liggetid i større grad enn andre pasientgrupper ( en lang hale), dvs. at en stor andel av pasientene har lang liggetid (utover trimpunktet).
Behandlingen er ofte sammensatt, med overflytting mellom avdelinger i samme sykehus.
Behandlingen for samme sykdom og tilknyttet samme episode, men med opphold på flere institusjoner, er ikke godt ivaretatt i DRG-systemet.
Kostnader for strålebehandling og medikamentell kreftbehandling er ikke godt karakterisert, den siste foregår ofte for samme episode på flere institusjoner.
Kostnadene for den kronisk kreftsyke i forbindelse med ulike palliative tiltak er dårlig karakterisert i DRG-systemet.
Beskrivelse av kostnader og funksjoner i forbindelse med terminalfasen er enda dårligere vurdert i DRG-systemet.
I to notater laget i forbindelse med forberedelse av innføring av DRG beskrives noen av utilstrekkelighetene i DRG-systemet for kreftpasienter. 15 , 16 Det konkluderes med at DRG-grupperingene som har vært brukt i flere sammenhenger gir dårlig beskrivelse av de faktiske forhold, f.eks. når det gjelder strålebehandling og cellegiftbehandling. Denne bekymringen er enda mer uttalt for pasienter som trenger lindrende behandling.
Utfordringene er mange innen kreftomsorgen for det innsatsstyrte finanieringssystemet. Det er svært viktig at det arbeides videre med kostnadsvurderinger for ulike kategorier av kreftpasienter i ulike faser for å unngå vridning i retning av redusert innsats for de kreftsyke i institusjonene pga. dårlig økonomisk uttelling for institusjonene.
En annen utfordring må være å få med i DRG-systemet utprøvende behandling. Finansieringen av behandling av pasienter som inngår i et klinisk forsøk må være basert på stykkprisprinsippet. Det ekstraordinære, nemlig at pasienten inngår i et klinisk forsøk som støttes av det offentlige utenfor de vanlige finansieringsordninger, må flagges med en egen funksjonskode i DRG-systemet. Dette vil være et effektivt virkemiddel for å få pasienter inn i kliniske utprøvinger og dermed korte ned utprøvingstiden.
8.4 Den informerte pasient
For bare få år siden var situasjonen slik at helsepersonell, og spesielt leger, hadde monopol på medisinsk kunnskap. Helsevesenet ble oppfattet som paternalistisk, pasientene (og pårørende) handlet etter de råd og anbefalinger legen ga. Dette er endret nå. Brukermedvirkning fra pasient (og pårørende) og pasientautonomi er sentrale begreper. Helsetjenester oppfattes nå mer som hvilken som helst vare. Konsumenttankegangen også innen helsefagene har ført til at pasienter og pårørende er mer på vakt, stiller spørsmål om legenes anbefalinger, utfordrer deres kunnskaper og ofte krever tiltak eller behandling som ikke blir tilbudt rutinemessig. Medieoppslag som forteller om nye gjennombrudd og som har relativt enkle forklaringer og løsninger på store og vanskelige problemer, bidrar til at samhandlingen mellom helsearbeidere og pasient/pårørende har endret karakter.
Det norske samfunn karakteriseres av et høyt utdannings- og kunnskapsnivå. Økt kunnskap fører til at behov og etterspørsel utvides i flere retninger. Det er to områder som særskilt vil prege pasientrollen og samhandlingen mellom helsepersonell og pasienter: økende tilgjengelighet av kunnskap og markedstankegangen, dvs. at helsetilbud er en vare som ikke bare kan kjøpes, men som mange også forventer skal være tilgjengelig hvis de ønsker varen.
8.4.1 Større tilgjengelighet av kunnskap
Moderne informasjonsteknologi har revolusjonert innhenting av informasjon, også om medisinske spørsmål. Med relativt enkle hjelpemiddel kan en fra hjemmene ikke bare søke etter og hente inn informasjon fra ulike offisielle og uoffisielle kilder, men også selv aktivt be om informasjon, synspunkter, brukererfaringer, etc. knyttet til bestemte sykdommer. Tilgangen på informasjon om behandling og behandlingsalternativer er spesielt stor.
For å illustrere omfanget av informasjon som nå er tilgjengelig for alle med PC og tilknytning til Internett, gis resultatet av et søk utvalget foretok på Internett med noen vanlige søkemotorer (26. mars 1997). Søkeordet var kreft (cancer).
Tabell 8-1
Søkemotor | Adresse | Antall treff |
|---|---|---|
| Alta Vista | http://www.altavista.com | > 700 000 (word count: 1,063,521) |
| Excrite | http://www.excrite.com | 226 734 |
| Infoseek | http://www3.infoseek.com | 191 923 |
| Lycos | http://www-msn.lycos.com | 20 024 |
| Magellan | http://searcher.mckinley.com | 24 128 |
| Yahoo | http://search.yahoo.com | 42 categories + 900 site matches |
Antall treff sier lite om hvilken type og hvor relevant og riktig informasjonen er. Det kjente amerikanske tidsskriftet Scientific American hadde kreft som hovedtema for sitt september-nummer (1996) 17 . I en egen artikkel omtalte tidsskriftet de mulighetene allmennheten og fagmiljøene nå har for å skaffe seg informasjon om kreft via Internett. Tidsskriftet påpeker imidlertid at hovedproblemet med Internett er å vite hva en kan stole på av det man finner og får tilgang til, bare en liten del er sant, nøyaktig nok og oppdatert18 . Hovedpoenget er imidlertid at pasientene selv ofte definerer hva de finner relevant og viktig for seg. Denne kunnskapen ønsker de å bruke til beste for seg selv.
Det finnes seriøse databaser utgitt av universiteter, offisielle og frivillige organisasjoner som arbeider med kreftspørsmål, som også gir oppdatert informasjon om forebygging, diagnostikk og behandling av kreft over Internett. Eksempler (ikke på noen måte utfyllende) på slike databaser (eller adresser) som er tilgjengelige på Internett gis i denne oversikten:
Tabell 8-2
| Navn/utgiver | Adresse |
|---|---|
| Den Norske Kreftforening | http://www.sol.no/kreftforening/ |
| American Cancer Society (USA) | http://www.cancer.org/ |
| CancerGuide: Steve Dunn’s Cancer Information Page (USA) | http://www.cancerguide.org/ |
| CancerNet. National Cancer Institute (USA) | http://wwwicic.nci.nih.gov/ |
| CancerLit. National Cancer Institute (USA) | http://wwwicic.nci.nih.gov/ canlit/canlit.htm |
| CANSearch: A Guide to Cancer Resources on the Internet | http://www.access.digex.net/ ~mkragen/casearch.html |
| The National Alliance of Breast Cancer Organizations (NABCO) (USA) | http://www.nabco.org/ |
| OncoLink: The University of Pennsylvania Cancer Center Resource (USA) | http://cancer.med.upenn.edu/ |
| The Prostate Cancer InfoLink (USA) | http://www.comed.com/prostate/ |
| TeleSCAN: Telematics Services in Cancer | http://telescan.nki.nl/ |
Det er spesielt informasjon om behandling som etterspørres. Det kan være et problem at man ofte får oppgitt en rekke behandlingsmuligheter og -alternativer. Informasjon fra USA bærer ofte preg av amerikansk behandlingstradisjon, der aktiv behandling nesten uten unntak dominerer og der tiltakets effekt og kost-nytte-vurderinger ikke tillegges like stor verdi som i Norge og resten av Europa.
Det finnes også informasjon om legemiddelgodkjenning. Det europeiske legemiddelkontoret EMEA (European Medicines Evaluation Agency) er den sentrale administrative enheten i EUs godkjenningsordning for legemidler (se pkt. 8.8). Den legger ut den offentlige delen av evalueringsrapportene, såkalte EPAR, om nylig godkjente legemidler. Slike rapporter er myndighetenes oppsummering av all den dokumentasjon produsentene av legemidler legger fram om et legemiddel. EMEA har en hjemmeside på Internett med adresse http://www.eudra.org/index.html, der denne informasjonen finnes.
Databaser med oversikt over all medisinsk litteratur er lett tilgjengelige. Det finnes egne databaser for kreft. Det høye kunnskapsnivået i Norge fører til at terskelen for å oppsøke bibliotek eller andre miljøer der slike databaser er tilgjengelige er liten. I løpet av kort tid har en tilgang til oppdatert informasjon om behandlingsmuligheter.
For helsevesenet representerer denne utviklingen en stor utfordring, det nye er den informerte pasient (og pårørende) som i en helt annen grad enn tidligere krever medvirkning og medbestemmelse. Utfordringen er også stor for beslutningstakere og bevilgende myndigheter. Hovedutfordringene kan oppsummeres slik:
Legenes monopol på medisinsk kunnskap forsvinner.
Legene blir konfrontert med opplysninger og kunnskap som de ikke kjenner til.
Det bes om informasjon om og tilgang til diagnostiske og behandlingsmessige metoder som enten ikke brukes i norsk helsevesen, eller ikke aksepteres som standardbehandling (for definisjon av standardbehandling, se pkt. 8.1).
Det finnes støtte for det meste, hvordan skal en kunne være sikker på at den informasjonen som man får er rett. Er rett informasjon noe som skal defineres av den enkelte?
Hvordan skal helsearbeiderne forholde seg til ønsker og krav som fremmes?
Innebærer kunnskap om forhold knyttet til egen sykdom rett til og tilgang til metoder og prosedyrer som den enkelte selv bestemmer?
Hvordan skal helsevesenet råde pasienter og pårørende mht. foreliggende og evt. sprikende informasjon?
Hvordan skal en i slike situasjoner skape den tillit som er nødvendig for et godt lege-pasientforhold?
Tilgangen til Internett o.l. er ikke allmenn. Vi vet at de ressurssterke også på dette området vil være vinnere. Dette kan være problematisk for et helsevesen som bygger på tilbudslikhet. Informasjon om sykdom, ikke minst om behandlingsmuligheter, har bare verdi for dem som har tilgang til informasjonen. Kan slike forhold føre til ulikheter i norsk helsevesen?
8.4.2 Kommersialisering av tilbud ( helsemarkedene) og om behandling i utlandet
Norsk helsedebatt har vist at mange, både pasienter og helsepersonell, mener at retten til helsetjenester og behandling nærmest bør være absolutt. Finnes det et tilbud, har pasientene krav på dette, enten i Norge eller utenlands. Det er påpekt flere ganger i denne utredningen at man kan finne støtte for det meste av tiltak innen kreftomsorgen; sykdommens alvorlighetsgrad forsterker selvsagt etterspørsel og krav. Bedre tilgang på informasjon og skepsis til helsevesenet og helsearbeiderne forsterker etterspørselspresset.
Vi vet at det etableres helsetjenestetilbud og behandling i Norge utenom det offentlige helsevesen (også innen kreftomsorgen) som bidrar til at etterspørselen øker. Slik etablering har også betydelig politisk støtte. Hvorvidt dette skal tillates eller ikke, er et politisk spørsmål. Utvalget vil imidlertid påpeke at tiltakets effekt, dokumentasjonsgrunnlaget for tiltaket og etablering av forpliktende felles regionale eller nasjonale retningslinjer må være viktige premisser også for behandling utenfor det offentlige helsevesenet.
Erfaring har vist at en del pasienter ønsker å reise til utlandet for å få behandling som ikke er etablert behandling (standard behandling) i Norge. Det hevdes at norske leger har hatt mangelfull kompetanse på enkelte områder, eller at norske fagmiljøer har nektet å utføre visse behandlingsformer fordi de ikke er kjent med dem, er i tvil om nytten av dem, eller mener at de ikke bør utføres fordi de kan ha uheldige skadevirkninger eller er for kostbare i forhold til nytten. Noen har også reist til utlandet for å få behandling som ikke er eller var tillatt eller tatt i bruk her i landet. Slike initiativ har ofte støtte fra enkeltleger.
Vi vet på den andre siden at det etableres tilbud i utlandet som baseres på at pasientene, evt. deres leger, krever second opinion og behandling fordi de ikke er fornøyde med tilbudet hjemme. Det er ofte liten kontroll med behandlingens kunnskapsgrunnlag og kvalitet. Vi vet også at det gjennomføres kliniske forsøk (utprøvende behandling) som i stor grad baseres på import av pasienter og ekstern finansiering, samtidig som norske fagmiljøer med samme kompetanse ikke får finansiert utprøvning i Norge.
En drøfting av alle sider av dette problemområdet (etiske, juridiske (inkl. pasientrettigheter), prioriteringsmessige, etc.) er utenfor mandatet for dette utvalget. Sosial- og helsedepartementet har foretatt en gjennomgang at feltet og foreslått endringer i bestemmelsene som regulerer behandling i utlandet 19 .
I utredningen vises det til at Rikstrygdeverket (som behandler søknader om bidrag til behandling i utlandet) i 1995 behandlet søknader fra 26 pasienter med kreft. Sytten av disse fikk søknaden innvilget. De 9 øvrige klaget, av disse fikk 5 omgjort vedtaket. Med andre ord fikk 22 av 26 kreftpasienter dekket behandling i utlandet.
Dette utvalget slutter seg til departementets forslag (i kapittel 6) om kriterier for bidrag til behandling i utlandet, men vil likevel understreke at mangel på kunnskap ytterst sjelden vil være et akseptabelt kriterium for å sende pasientene til utlandet. Vi vil spesielt støtte presiseringen av at det må være et grunnleggende vilkår at sykehusbehandling i utlandet i utgangspunktet bare skal finne sted dersom relevant behandling ikke er bygget opp i Norge. Det må også understrekes at behandling i utlandet må ses i sammenheng med de tilbud som gis innenlands og vurderes i forhold til de prioriteringer og føringer som legges til grunn av prioriteringsutvalget ( NOU 1997: 18). Det bør bare ytes finansiering ved utprøvende behandling som utføres som ledd i en kontrollert vitenskapelig studie. Deltakelse i Fase II-studier/pilotforsøk/eksperimentell behandling (slik det er definert av departementet) bør ikke dekkes, idet det knapt finnes den uhelbredelige sykdom hvor man ved et eller annet sykehus i utlandet ikke har et behandlingsforsøk i gang. Det må også foretas resultatevaluering av behandling i utlandet.
I den grad pasientene krever behandling i utlandet, vil vi støtte den foreslåtte henvisningsordning med sentral vurdering i Rikstrygdeverket, og en nasjonal klagenemnd med domstolsliknende funksjon. Dette vil sikre en enhetlig nasjonal behandlingspraksis.
8.4.3 Konsekvenser og utfordringer
De spørsmål som er drøftet i dette kapittelet angår prioriteringer og pasientrettigheter. Det er utenfor utvalgets mandat å vurdere disse forhold. Utvalget vil imidlertid anføre at utvidete rettigheter mht. annenhånds vurdering (second opinion) kan føre til at legetid og ressurser som brukes til dette vil øke sterkt. Dette fører til at en anstrengt behandlingskapasitet reduseres ytterligere. Det er også fare for at ressurssvake pasienter forfordeles mht. tid og ressurser.
For kreftomsorgen vil den viktigste utfordring være å forholde seg til den informerte pasient på en god og tillitskapende måte. Vi vil advare mot at legene og helsearbeiderne overlater alle vurderinger og beslutninger til pasientene, på samme måte som vi bestemt mener at pasientmedvirkning er en forutsetning for et godt resultat. Utvalget tror at samhandling mellom behandler og pasient/pårørende må bygge på
at kunnskap kan deles mellom pasient og behandler
at pasient og lege kan samarbeide
dialog og ikke diskusjon
at pasientautonomi ikke medfører at legen skal innta en passiv rolle; aktiv rådgivning er ikke bare ønskelig, men også nødvendig (hvem skal ellers være rådgivere?)
at kunnskap er nødvendig; regionale og nasjonale retningslinjer er den beste garanti for kunnskapsbasert praksis og at pasientene til enhver tid får den beste behandling
at samfunnet etablerer spilleregler som ivaretar pasientenes rettigheter, men som også tar hensyn til arbeidsoppgavene for de vanlige pasientene.
8.5 Forutsetninger for god kreftbehandling
I Stortingsmelding nr. 50 (1993-94) Samarbeid og styring. Mål og virkemidler for en bedre helsetjeneste sies det klart at helsetjenesten skal ha god kvalitet. Dette innebærer at det må etableres systemer som gir reelle muligheter for å overvåke kvaliteten (jfr. pkt. 8.6.3 og pkt. 10.2.4), at det må avsettes tid til dette i sykehusene og i helsetjenesten for øvrig, og at sykehuseier påtar seg ansvar for å legge forholdene til rette slik at kvaliteten kan sikres.
Kvalitetsbegrepet er vanskelig. Alt etter ståsted (politikere, helsearbeidere, pasienter, pårørende) vil kvalitet bli definert forskjellig. Begrepet vil dekke ulike forhold, som tilgjengelighet på tjenester, ventetider, måter samhandlingen med helsepersonell skjer på, informasjon, utfall av behandlingen – også i forhold til forventningene, de fysiske forhold på sykehuset, etc. Innholdet i kvalitetsbegrepet vil også avhenge av sykdommens karakter og alvorlighetsgrad.
Dette utvalget legger til grunn at kvaliteten av helsetjenesten inneholder tre dimensjoner: struktur (som innbefatter hvordan helsetjenesten er bygget opp og organisert, inkludert om det er nok helsepersonell, om utstyr og øvrige nødvendige ressurser er tilgjengelig, etc); prosess (hvordan tingene skjer i helsevesenet og i sykehusene, inkludert ventetider, informasjon, medvirkning, etc); og utfall (dvs. resultatet av behandlingen, inkludert komplikasjoner, funksjonsnivå etter behandling, dødelighet (etter behandling og langtidsoverlevelse; det siste er spesielt relevant for kreftområdet), livskvalitet og pasienttilfredsstillelse.
I dette kapitlet vil vi diskutere tre problemområder i kreftbehandlingen som hver for seg er antatt å kunne påvirke kvaliteten av behandlingen eller tjenestene som ytes: Er det en sammenheng mellom pasientvolum/behandlingsvolum og kvalitet; sikrer standardisering, dvs. retningslinjer for behandling (engelsk: clinical guidelines; svensk: vårdprogram), god kreftbehandling, og gir utprøving eller deltagelse i kliniske studier kvalitativ god kreftbehandling? Resultatene av denne drøftingen vil ha konsekvenser for forslagene til organisering og samhandling (se pkt. 8.12).
Det må understrekes at vi i utgangspunktet drøfter kvalitet på gruppenivå. Forutsetningen er selvsagt at god kvalitet på gruppenivå også sikrer kvalitet på individnivå.
Bakgrunnen for denne diskusjonen er internasjonale og nasjonale data som viser store forskjeller i behandling for samme sykdom, stor variasjon i antall pasienter (med en gitt kreftsykdom) som den enkelte lege eller sykehus behandler (eller har ansvar for), og stor variasjon i andelen pasienter som overlever behandlingen (bedømt ut fra 5-års overlevelse; jfr. pkt. 5.1).
Det beste eksempel på nasjonale forskjeller finnes i den såkalte EUROCARE-studien 20 , der overlevelsen hos 800 000 pasienter med kreft i 25 spesifiserte lokalisasjoner fra 30 populasjonsbaserte kreftregistre ble sammenlignet. Det var store variasjoner i 5-års overlevelse mellom landene. For eksempel varierte 5-års overlevelse for menn med kreft i endetarm (rectum) fra 15 til 50 % (europeisk gjennomsnitt 36 %), for kvinner fra 26 til 57 % (europeisk gjennomsnitt 40 %). Selv om det finnes en rekke faktorer ( case mix, ulik grad av vevsverifisering av kreften, etc.) som kan forklare denne variasjonen, er det likevel ikke tvil om at tilgangen til og kvaliteten på behandlingen har påvirket resultatene, dvs. overlevelses-sannsynlighetene.
8.5.1 Øvelse gjør mester – om forholdet mellom pasientvolum og kvalitet
Øvelse gjør mester-begrepet dekker fire forskjellige områder: kvalitet og sykehusets pasientvolum, kvalitet og den enkelte kirurgs (eller annen behandlers) pasientvolum, kvalitet og sykehusets spesialiseringsgrad (inkludert infrastruktur), og kvalitet og kirurgens (behandlers) utdanningsnivå. I den videre omtale vil vi ikke skille mellom disse fire områdene.
Norske vurderinger
Forholdet mellom pasientvolum og behandlingskvalitet ble utredet i Norge i 1993 21 . I utredningen ble det bl.a. foretatt en omfattende litteraturstudie for perioden 1982–1992. Man valgte i hovedsak å konsentrere seg om alvorlige somatiske (fysiske) lidelser som behandles elektivt (dvs. planlagt) og med et kurativt (helbredende) siktemål, og der behandlingen er av avgjørende betydning for prognosen (utfallet av behandlingen). I utredningen ble det også gitt tall som belyste hvordan noen viktige operasjonstyper var fordelt på sykehustype (regionsykehus, store, middels store, mindre og små fylkessykehus).
Det ble konkludert med at litteraturstudien (basert på 131 artikler med direkte relevans for mandatet) ga støtte til antagelsen om at behandlingsvolumet påvirket kvaliteten. Foruten pasientvolum kan en rekke andre sykehus- og legerelaterte faktorer påvirke behandlingskvaliteten, f.eks. sykehusstørrelse, grad av spesialisering og teknologisk utrustning, universitetstilknytning og indre organisatoriske forhold. Analysene ga imidlertid holdepunkt for å hevde at det diagnosespesifikke pasientvolumet er en av de sterkeste prognostiske faktorer for behandlingskvaliteten. Volumet til den enkelte behandlende lege synes å være viktigere enn totalt sykehusvolum ved kirurgiske lidelser.
Utredningen påviste også at mange store og kompliserte kirurgiske inngrep i Norge var spredt på et stort antall sykehus. Antallet opererte pasienter var så lite at det enkelte sykehus og den enkelte kirurg neppe kunne få tilstrekkelig ferdighet og erfaring.
I utredningen ble det konkludert med at resultatene av arbeidet burde få konsekvenser for norske forhold ved at
man i Norge burde sikre et tilstrekkelig pasientantall per tiltaksenhet (behandlingsenhet); alle skal ikke gjøre alt
mindre pasientgrupper som krever avansert behandling og/eller krevende kirurgiske inngrep med høy risiko burde sentraliseres til enheter med nødvendig og adekvat infrastruktur
en slik samling burde i prinsippet foretas innenfor den sykehusstruktur som eksisterer ved hensiktsmessig arbeidsdeling
arbeidet måtte organiseres slik at det var mulig å kvalitetssikre virksomheten. Forutsetningen er et pasientvolum som sikrer meningsfylt kvalitetskontroll av behandlingsresultatene
nåværende spesialistutdanning ikke sikrer tilstrekkelig reell kunnskap og ferdighet innen den aktuelle prosedyre. Hensynet til spesialistutdanningen må ikke rettferdiggjøre en opprettholdelse av lavvolum-kirurgi ved mange sykehus.
Innstillingen initierte en bred debatt i Norge, først og fremst i fagmiljøene. Den ble også kritisert. Det er likevel grunn til å påpeke at innstillingen har fått konsekvenser for norsk helseplanlegging. Prinsippet om øvelse gjør mester er akseptert. Noen fylker har konsentrert visse operasjonstyper til bare ett sted i fylket. Tankegangen og argumentasjonen finnes igjen i flere av de regionale helseplanene. Det finnes eksempler på at kravene til spesialistutdanningen er endret; f. eks. er kravet om utdanning i endetarmsoperasjoner ( rectum-kirurgi) fjernet som utdanningskrav for spesialiteten generell kirurgi. Slike operasjoner er nå flyttet til grenspesialistutdanningen i mage-tarm-kirurgi (gastroenterologisk kirurgi).
Danske anbefalinger
Sundhedsstyrelsen i Danmark ga i 1993 ut en veiledning vedrørende lands- og landsdelsfunksjoner i sykehusene 22 . Veiledningen er ikke basert på en bred vurdering (som i den norske utredningen), men støtter likevel opp under konklusjonene i den sistnevnte. Bl.a. heter det i den danske veiledningen under kapittelet Formål og kriterier (side 5):
«For at kunne tilbyde diagnostikk og behandling på tilstrækkeligt højt kvalitetsniveau også i årene fremover, er det i lyset af befolkningens størrelse og den hastige teknologiske udvikling overordentligt vigtigt, at såvel de faglige som økonomiske ressourcer vedrørende visse sykdomstilstande samles få steder. Kun herved kan man sikre den erfaringsoppsamling, der er nødvendig for at fastholde og utvikle ekspertise på internationalt sammenligneligt niveau.»
Svenske utredninger
Landstingsförbundet i Sverige utga i 1995 rapporten Är stora sjukhus bättre än de små?23 . Rapporten er basert på vitenskapelige rapporter om temaet (inkludert den norske utredningen), egne søk i litteratur-databaser (SPRILINE og MEDLINE) frem til 1995, og referanser fra arbeidsgruppens medlemmer. I tillegg ble data fra svenske helseregistre (SPRIs DRG-register, Socialstyrelsens slutenvårdsregister) og kvalitetsregistre analysert og brukt (det svenske karregisteret, brokkregisteret, laparoskopiregisteret og det ortopediske registeret).
I utredningen pekes det på at det er svært mange faktorer som påvirker kirurgisk kvalitet og som dermed kompliserer analysene og vurderingene. De viktigste faktorene er likevel knyttet til karakteristika hos pasienten, kirurgen, sykehuset eller den kirurgiske avdelingen/ operasjonsavdelingen (se figur s. 159 i utredningen).
Utredningen konkluderer med at det ikke er vitenskapelig bevis for at et økt pasientvolum i seg selv innebærer bedre behandlingsresultat ved kirurgiske inngrep. Rapporten skriver så videre: Stora sjukhus är således inte à priori bättre än små – men det finns å andra sidan inte heller några vetenskapliga bevis för at små sjukhus är lika bra som de stora. Utredningen dokumenter likevel at det er klare forskjeller i resultatene mellom individuelle sykehus, og mener at dette bør lede til eftertanke och självransakan.
I sammendraget konkluderer den svenske utredningen likevel (s. 11–12):
«Tross at det altså inte går att vetenskapligt bevisa att resultatet är beroande av pasientvolymen talar praktisk verklighet för att en ökad specialisering av kirurgens arbetsfält är av godo för pasienten. Hur denna specialisering bör se ut varierar beroende på vem kirurgen är och var hon/han arbetar. Varje kirurgklinik bör – efter sina särskilta förutsetningar – organisera verksamheten så att man utnyttjar pasientvolumen till att ge medarbetarne högsta möjliga kompetans inom sina respektiva profilområden. Kirurgiska kliniker bör i framtiden vara uppbygda för att ge sin befolkning bästa möjliga handläggning vid de olika kirurgiska sjukdomarna, inte för att ge sine läkare bästa möjligheter att utöva vad de finner intressant eller spännande.»
Den svenske utredningen påpeker i den generelle oppsummeringen og diskusjonen at samarbeid og nettverksorganisering av kirurgisk virksomhet, større intern spesialisering i sykehusene, registrering og overvåkning av rutinevirksomhet i sykehusene og styrking av fagområdet klinisk epidemiologi som støttefunksjon vil bidra til at kvaliteten kan økes.
Dette utvalget konstaterer at alle de tre nordiske vurderingene eller utredningene er samstemte i at en viss konsentrasjon og spesialisering av klinisk virksomhet, spesielt innen de operative fag, vil fremme god kvalitet. Det er også enighet om at det er pasientens behov eller krav som skal tilgodeses, ikke den enkelte helsearbeiders eller forvaltningens (finansieringsordningene har så langt sannsynligvis vært et effektivt hinder for optimal behandling, jfr. gjestepasientordningen). Etablering av systemer som overvåker kvaliteten er nødvendig. Selv om det i Norge nå er aksept for og en prosess i gang mht. at spesialisering og en viss konsentrasjon av pasientbehandlingen til færre steder og færre hender er nødvendig, viser tallene i pkt. 6.2 (tabell 6.3 og 6.4) at status i Norge for de operative fag fortsatt ikke er optimal. Ser vi dette i sammenheng med utviklingstrekkene for operativ behandling for kreft ( pkt. 7.6.1) med økende spesialisering og differensiering av inngrepene, og de krav til sykehusenes infrastruktur som en aldrende befolkning krever (de fleste pasienter med kreft vil være over 70 år), må arbeidet med en hensiktsmessig oppgavefordeling fortsette og forseres. Rammen for dette må være det regionale samarbeidet, men en nasjonal konsentrasjon er nok nødvendig for noen grupper pasienter.
Diskusjonene om øvelse gjør mester-temaet har som utgangspunkt at kvaliteten påvirkes av antall behandlede pasienter. Dette utvalget vil peke på at dette nok er et noe snevert fokus. Like viktig som volum av en bestemt prosedyre eller tiltak er utredningen og vurderingene som den aktuelle behandler eller sykehus foretar for å velge ut pasienter til behandling. Det hjelper lite om behandlingen er god hvis for få pasienter får tilbud om den. Felles retningslinjer for utredning, og samhandling mht. vurdering av enkeltpasienter kan sikre at også denne delen foregår slik at pasientenes interesser ivaretas.
8.5.2 Standardisering (retningslinjer) gir god behandling
Den engelske kreftplanen som omtales i pkt. 9.2.324 baseres på at behandling av kreft må skje i sykehus med en betydelig infrastruktur og må spesialiseres og sentraliseres. Dette vil være det viktigste tiltak for å forbedre resultatene av kreftbehandlingen. Samling av all kreftbehandling til få og spesielle enheter er ikke realistisk i Norge; geografi, folketall og den regionaliserte organisering av helsetjenesten er faktorer som nok forhindrer dette. Pasientene, i alle fall de som har behov for palliativ (lindrende) behandling og pleie og omsorg, er heller ikke tjent med dette.
Spørsmålet er derfor om kreftomsorgen kan organiseres og drives slik at en oppveier eventuelle negative konsekvenser ved å spre den på flere enheter enn det man ideelt burde gjøre. Denne innstillingen anbefaler at kreftbehandlingen gis av et nettverk av samarbeidende sykehus ( pkt. 10.2.4, 10.3.2, 10.3.4, 10.3.6 og 10.3.7). Unntaket er selvsagt den spesialiserte kreftbehandling og kreftformer som er sjeldne, som må sentraliseres. Ansvaret for å organisere og systematisere utredning og behandling (systemansvaret) tillegges regionsykehuset.
En slik organisering av den vanlige kreftomsorgen må grunnlegges på at formalisering av det faglige samarbeidet og aksept av felles retningslinjer for behandling gir kreftbehandling med god kvalitet. Her er det viktig å peke på at retningslinjer er anbefalinger om valg av riktig tiltak basert på vitenskapelig analyse og klinisk erfaring, men ikke rigide regler som aldri kan fravikes.
Noen vil nok hevde at felles retningslinjer ikke tjener pasientenes interesser. Legenes reduserte frihet til i alle situasjoner å kunne gi den behandling de mener er den beste kan også brukes som et argument mot nettverksorganiseringen. Dette spørsmålet er drøftet av Lønning II-utvalget (NOU 1997: 18; kapittel 9.5.1) som mener at enkeltlegens autonomi må vike i noen henseender for at legene som gruppe skal kunne beholde sin faglige autonomi. Utvalget konkluderer (kapittel 9.5.3) også med at Kravet om kunnskapsbasert praksis, målet om en mer rettferdig fordeling og målet om kostnadskontroll er, i en moderne helsetjeneste, ikke forenlig med rent individuell og tilfeldig skjønnsmessig tildeling av ytelser.
Det finnes empiriske data som gir støtte til hypotesen om at nettverksorganisering og felles retningslinjer (protokoller) gir god kreftbehandling. Behandlingen av kreft i tykktarm og endetarm (colorectal cancer) i Manchester-området (England) er organisert på en slik måte, og resultatene er gode. The US Eastern Cooperative Oncology Group (USA) har i stor grad involvert mindre sykehus i behandling og studier av kreftpasienter. Resultatene var likeverdige uavhengig av sykehustype dersom man fulgte protokoller og retningslinjer som var utarbeidet og vedtatt. Det foreligger studier for brystkreftbehandling (USA og England). Konklusjonene var at felles retningslinjer (guidelines) var effektive instrument for å forbedre klinisk praksis. Data for andre krefttyper (eggstokkreft, visse blodkreft-typer, testikkelkreft, kreft hos barn) og fra andre land, også skandinaviske (Finland, Sverige), finnes også. Alle studiene konkluderer med at protokoller og retningslinjer (clinical guidelines) er et helt avgjørende element i den infrastruktur som nettverksorganiseringen representerer.
For noen kreftsykdommer, f.eks. brystkreft og endetarmskreft, er det vist at overlevelsesgevinsten knyttet til standardisert behandling alene er i størrelsesorden 5–10 %. I en kommentar til den engelske kreftutredningen (se kapittel 9.2.3) fra framtredende forskere 25 pekes det på at forbedring av overlevelsen av en slik størrelse ville blitt fremstilt som et stort fremskritt og et gjennombrudd i kreftbehandlingen dersom samme effekt hadde vært oppnådd i et randomisert klinisk forsøk. Et viktig argument for standardisering av behandling er de mange studiene som har påvist betydelige variasjoner i håndteringen og behandlingen av kreftpasienter. Det finnes klare holdepunkter for både overbehandling (ikke effektiv, unødvendig og potensielt skadelig behandling) og underbehandling (effektiv og veldokumentert behandling gis ikke). Vi vet også at spredningen av kunnskap skjer senere til de sykehusene som ikke forholder seg til retningslinjer, og at ulikhetene i håndtering av kreftpasienter er større.
Erfaringene fra Norge er sparsomme. Likevel har fagmiljøene, spesielt i helseregion 2 og 5, arbeidet etter de prinsippene som er omtalt her. Formelle vitenskapelige studier er også utført, bl.a. er det publisert resultater etter behandling av testikkelkreft fra Tromsø, et senter som behandler forholdsvis få pasienter, som viser gode resultater så lenge pasientbehandlingen skjedde etter protokoller.
Vi vil derfor konkludere med at felles retningslinjer og nettverksorganisering sikrer pasientene god kreftbehandling.
8.5.3 Det å inkluderes i studier gir behandling med høy kvalitet og gode resultater
Det er flere steder i denne utredningen (bl.a. i pkt. 8.1) påpekt at en viktig oppgave for kreftomsorgen i fremtiden vil være å ta rede på om foreslått ny behandling er virksom. Hensikten er å sikre norske pasienter den beste, dvs. effektive behandling så raskt som mulig og å unngå at pasienter tilbys behandling som i ettertid ikke viser seg å virke. Dette kan bare skje ved at utprøvende behandling og kliniske studier blir et anliggende for helsevesenet selv og ikke reserveres for forskningssystemet og universitetene (for en utfyllende diskusjon om dette, se pkt. 8.7).
Mange, spesielt pasienter, pårørende og politikere, vil hevde at for ny, såkalt lovende behandling (se pkt. 8.1 om begrepene lovende eller utprøvende behandling) må være tilgjengelig for alle. Argumentet som oftest blir brukt er at det er uetisk ikke å gi behandling som kan være virksom for en så alvorlig sykdom som kreft, selv om full dokumentasjon mht. til virkning (effekt) mangler (se pkt. 8.1.2.1 for diskusjon om dokumentasjonsgrunnlag for effekt).
Lønning II-utvalget ( NOU 1997: 18) har diskutert dette og uttaler (kapittel 9.7.1):
«Utprøvende behandling er anvendt forskning med det primære mål å undersøke om en behandling bør tilbys en pasientgruppe eller ikke – dvs. om den skal ha prioritet. På den annen side kan betegnelsen gi det feilaktige inntrykk at dette er behandling som pasienten har rett til. Det må derfor understrekes at tilgang til utprøvende behandling kun gir mulighet til å delta i kliniske forsøksprosjekter. Den gir ikke rett til å motta behandling som ikke er tilstrekkelig dokumentert (vår utheving).
Fra et prioriteringsperspektiv har denne type forskning direkte fordelingspolitisk relevans. Ny behandling med usikker dokumentasjon er noe som mange pasienter etterspør og som skaper et press på helsepolitiske myndigheter. Et etablert system med klare ansvarsforhold for finansiering, evaluering og godkjenning kan bidra til en bedre og mer rettferdig håndtering av denne type prioriteringsspørsmål. Mange praktisk-kliniske beslutninger foretas i skjæringsfeltet mellom nyttig og potensielt nyttig behandling ved alvorlig sykdom.»
Utprøving av ny behandling innebærer for de fleste problemområdene gjennomføring av randomiserte kliniske studier (RCT; Fase III-studier) der den nye behandlingen sammenlignes med standard behandling (se pkt. 3.2.2 og 8.1.1 for definisjon av standard behandling) 26 . Standard behandling kan også bety ikke-behandling rettet mot kreften (dette innebærer ikke at man avstår fra nødvendig lindrende behandling rettet mot plagsomme symptomer som kvalme, dårlig matlyst, smerter, etc; på engelsk brukes begrepet best supportive care om slik støttebehandling).
Det har vært hevdet at det å delta i studier gir kreftbehandling med dårlig kvalitet. Pasienter er ikke sikret den potensielt beste behandling, det å følge strenge forsøksprotokoller og retningslinjer gir liten mulighet til å individualisere behandlingen etter pasientens problem, pasientens autonomi og medvirkning reduseres, etc.; faktorer som kan innebære en kvalitetsreduksjon. Hva vet vi om slike spørsmål, gir deltakelse i studier dårlig kreftbehandling?
Det finnes en rekke undersøkelser som viser at det å delta i utprøving (bli inkludert i studier) for å ta rede på om en behandling er effektiv medfører behandling med høy kvalitet. Det er bl.a. for noen krefttyper vist at det å ikke delta i studier gir lavere overlevelse (som generelt er det viktigste kvalitetsmål), spesielt om antall behandlede pasienter er lite. Det er i Finland utført undersøkelser som viser at for noen blodkreft-typer er overlevelsen i områder (distrikter) der pasientene ble inkludert i studier bedre enn i de områdene av Finland der pasientene ikke ble inkludert. Dette utvalget kjenner ikke til en eneste studie som viser eller antyder at kvaliteten av behandlingen er bedre hos pasienter som ikke deltar i studier (kvalitetskriteriet er her overlevelse).
Noen vil kanskje hevde at resultatene er bedre hos de som deltar i studier fordi de har fått aktiv eller effektiv behandling, og at det å delta i slike studier i seg selv ikke har betydning. Den omtalte studien fra Finland gir imidlertid støtte for å hevde at også det å delta i studier i seg selv gir bedre behandling. Grunnlaget for dette var bl.a. at den behandlingen som skulle utprøves ga dårligere resultater enn standardbehandlingen som ble brukt i kontrollområdet.
Dette utvalget vil derfor konkludere med at det å delta i utprøvende behandling og i andre studier i seg selv gir kreftbehandling med god kvalitet. Det er ingen holdepunkter for å hevde at det å delta i studier frarøver pasientene som gruppe livreddende behandling.
8.6 Hvordan øke kunnskapsnivået, optimalisere og kvalitetssikre kreftomsorgen?
Et paradoks innen medisin er den store mangelen på evaluering av hverdagsrutinene på den ene side, og på den annen den høye aktivitet knyttet til kunnskapsøkning innen områder som i alle fall for den dagsaktuelle pasient kan være av marginal interesse. De senere år har avstanden mellom praksis og forskning blitt mindre ved at kvalitetssikring og kvalitetskontroll som prinsipp er innført. Det innebærer at pasienter og pasientgrupper, fra første symptom via primærbehandlings- og oppfølgingsrutiner, skal møte tiltak hvis beslutningsgrunnlag er solid faglig forankret, med regelmessig evaluering av effekt. Grensen mellom en slik kvalitetsevaluering og det en kaller klinisk forskning, er det liten grunn til å markere.
Det er bred enighet om at vi vil ha kunnskapsbasert medisin, basert på systematisk innhentet dokumentasjon, faste prosedyrer og god organisasjon. Men for at kvalitetssikring, kvalitetskontroll og evidence-based medicine ikke skal bli honnørord, trengs tenkning, tiltak og ressurser.
Den medisinske tradisjon har i høy grad vært preget av en allvitende, autonom lege – på godt og vondt. De siste tiår har dette bildet endret seg radikalt. Spesielt for en sykdomsgruppe som kreft vil det være en sterk avhengighet mellom de forskjellige aktørene som utgjør teamet for diagnosefastsettelse og behandling av pasientene. Den praktiske administrasjon av dette lagarbeidet har vist seg vanskelig å strømlinjeforme. Det er fare for pulverisering av ansvar og passivisering med hensyn på kritisk å vurdere egne rutiner, relevansen av undersøkelser, fundamentet for beslutninger, og effekten av tiltak. Svært mye av det som gjøres for og med kreftpasientene i hele vår vestlige kultur har sine røtter, ikke i planlagte kontrollerte studier, men i aktiviteter som har vokset fram fra en felles basis av klinisk refleksjon, erfaring og skjønn. I dag krever tiltakenes kostnader og øvrige ressursbruk, eventuelle farlighetsgrad og mulige erstatningskrav at det dokumenteres hvorfor, hvor hyppig, utfall osv. En prospektivt planlagt, fortløpende dokumentasjon er fullt mulig og sterkt ønskelig, men ressurskrevende, spesielt dersom effektmål som livskvalitet trekkes inn – og ikke bare i live/død, eller alvorlig komplikasjon/komplikasjonsfritt. Kvalitetssikringen av kreftomsorgen dreier seg i høy grad om en kritisk gjennomgang av alle diagnostiske og terapeutiske metoders funksjonalitet. Fravær av alvorlige komplikasjoner eller uventet død er på langt nær mål for den kvalitetssikring det her er tale om.
En innebygget del av den medisinske kultur har vært ansvar og kall hos den enkelte lege. Flommen av medisinsk informasjon som ingen kan makte å tilegne seg, organisatoriske og kulturelle strømninger som reduserer enkeltbrikkens betydning for resultatet, og nye krav i hverdagen såvel i det profesjonelle som det private liv, reduserer mulighetene eller motiveringen for faglig penetrans. En forandret legerolle er vesentlig å ta med i beregningen når man skal sette nye standarder for medisinsk virksomhet i kreftomsorgen.
8.6.1 De faglige nettverkene
Fagmiljøene selv har tatt konsekvensene av behovet for å øke kunnskapsnivået og optimalisere og kvalitetssikre kreftomsorgen og medisinen for øvrig. Legeforeningens og universitetenes etterutdanningskurs samt Legeforeningens spesialforeninger er med på å bygge opp de nasjonale medisinske nettverkene. For kreftomsorgen er først og fremst nettverk bygget gjennom miljøet i Onkologisk Forum (etablert i 1990) og de nasjonale faggrupper for brystkreft, lungekreft, føflekkreft, tykktarmskreft etc. Disse arbeider for tverrfaglig og tverrinstitusjonell samhandling med hensyn på diagnose- og behandlingsprogrammer for pasientgruppene, blir enige om utprøvende protokoller for internasjonale samarbeidsstudier, og sørger for tett kontakt via kurs og kongresser. Nasjonale og internasjonale spesialistforeninger samt UICC (Union Internationale Contre le Cancer), og American College of Surgeons er videre solide miljøer med hensyn på å sette kvalitetsstandarder.
8.6.1.1 Organisering av faggrupper i dag
Faggruppene, Norsk Bryst Cancer Gruppe (NBCG), Norsk Gastro Intestinal Cancer Gruppe (NGICG), Norsk Lunge Cancer Gruppe (NLCG) og Norsk Malignt Melanom Gruppe (NMMG) osv. består av representanter fra regionsykehusene/universitetsmiljøene, sentral- og fylkessykehusene, med dekning fra relevante spesialistområder og alle regioner. Hittil har det vært få representanter fra primærhelsetjenesten. Spesialistene er oftest generelle onkologer og generelle kirurger, patologer, radiologer og epidemiologer, samt – avhengig av faggruppetype – dermatologer, gastroenterologer, gynekologer etc.
Faggruppene samles flere ganger årlig. Da møtene i så høy grad angår optimalisering av det daglige arbeidet i klinikken, bør sykehuseier finansiere slik møtevirksomhet. Ubalansen mellom ulønnet, selvpålagt innsats fra fagpersonell og offentlige budsjetters begrensede rammer for slike kvalitetssikringstiltak, er det god grunn til å se nærmere på. Området er kan hende det viktigste for bedring av kreftpasientenes situasjon og må ikke bli overlatt til spesialistenes frivillighet alene. Dersom administrative myndigheter kaller det for forskning og forskningsbevilgende instanser kaller det for rutiner – og begge instanser på det vis toer sine hender – blir vi stående igjen med frivillighet som eneste garanti for utviklingen av en helt sentral del av pasientomsorgen gjennom alle kreftsykdommens faser.
8.6.1.2 Medisinsk teknologivurdering og kreft
Medisinsk teknologivurdering (engelsk: Medical Technology Assessment (MTA)) er en betegnelse for et system for kontinuerlig vurdering av forutsetningene for og konsekvensene av anvendelsen av medisinsk teknologi. Med medisinsk teknologi menes (i tråd med internasjonale definisjoner) alle behandlingsmetoder, diagnostiske prosedyrer, pleie og forebyggende metoder som brukes i helsetjenesten. Teknologi dreier seg derfor ikke bare om anvendelse av utstyr og apparatur. Også organiseringen av helsetjenesten og utnyttelsen av personellressurser er en del av det vi forstår med medisinsk teknologi. Det dreier seg altså om systematiske vurderinger av nytten ved alle sider av medisinsk praksis. Med nytte mener vi en bred vurdering av effekt, anvendelsesområde, risiko, verdier, økonomi og konsekvenser for helsevesenet, for den enkelte pasient og for samfunnet ved bruken av en bestemt teknologi. Formålet med slike vurderinger er å utarbeide et best mulig grunnlag for beslutninger i helsetjenesten.
Medisinsk teknologivurdering skal fungere som beslutningstøttesystem på klinisk nivå og på samfunnsnivå. Hensikten er selvsagt å oppnå mest mulig helse for fellesskapets midler ved at helsetjenesten benytter seg av metoder med dokumentert effekt. Sosial- og helsedepartementet oppnevnte 31. oktober 1995 en arbeidsgruppe som skulle utrede organisatoriske modeller og framdriftsplan for etablering av en fast ordning for medisinsk teknologivurdering i Norge. Arbeidsgruppen leverte sin innstilling 28. juni 1996. 27 Arbeidsgruppen foreslo at det etableres et nasjonalt senter for medisinsk teknologivurdering. I statsbudsjettet for 1997 er det bevilget tre millioner kroner til oppretting av et slikt senter. Det er fortsatt uavklart hvordan det norske nasjonale senteret skal organiseres og drives.
Den omtalte rapporten foretar en gjennomgang av ulike organisasjonsmodeller og gjennomgår også erfaringer fra land det er naturlig å sammenlikne seg med. I St meld nr 24 (1996-97) bekreftes at departementet vil opprette en enhet for medisinsk teknologivurdering. Departementet arbeider med mandatet og tilknytningsform og vil komme tilbake til Stortinget med oppfølgingen i budsjettsammenheng.
En nylig rapport fra den nederlandske helseministeren gir en meget god oversikt over feltet og av temaet. 28
Dette utvalget støtter forslaget om oppretting av et nasjonalt senter for medisinsk teknologivurdering i Norge. Utvalget mener at for å lykkes må virksomheten rettes mot to hovedadressater; de helsepolitiske myndigheter og fagmiljøene. Det er også svært viktig at et slikt organ er uavhengig av kommersielle eller andre interesser. Utvalget mener også at virksomheten må ha god forankring i klinisk-akademisk miljø, noe som vil øke legitimiteten og lette innføringen.
Aktiviteten må være godt koordinert med annet forsknings- og utviklingsarbeid og omfatte alle elementer i medisinsk teknologivurdering, dvs. identifikasjon, fremskaffelse og analyse av medisinske data, syntese, spredning og implementasjon av data. Det er derfor nødvendig med nær tilknytning til klinisk medisin, til de medisinske forskningsmiljøene og til helsemyndighetene. Medisinsk teknologivurdering vil dermed kunne være en basis for de faglige regionale nettverk, både ved utvikling av standarder og av prosedyrer, i kvalitetssikring og -utvikling og ordinær fagutvikling (grunn-, videre-, og etterutdanning). Vektleggingen av medisinsk teknologivurdering vil også kunne stimulere til pasient nær klinisk forskning og outcome-forskning.
Utvalget mener at en forutsetning for at et system for medisinsk teknologivurdering kan fungere i praksis, er at det blir etablert gode faglige nettverk, med både medisinsk og metodologisk ekspertise. Disse faglige nettverkene bør forankres i etablerte strukturer på region-/universitetssykehus-nivå knyttet til stillinger med bestemte funksjoner og ikke til enkeltpersoner. Dette for å tydeliggjøre at arbeidet må betraktes som en integrert del av virksomheten. Det må være naturlig å knytte dette til eksisterende eller planlagte faglige nettverk.
Et nasjonalt senter må også bygge på en rekke fagsøyler. Kreft er en slik fagsøyle, f.eks. representert ved Onkologisk Forum, en tverrfaglig og tverrdisiplinær interesseorganisasjon for kreftspørsmål i Norge.
8.6.2 Resultatene etter rutinebehandling i sykehusene brukes ikke for å samle erfaring og øke kunnskapsnivået
Norge har i mer enn 30 år hatt et komparativt fortrinn i forhold til de fleste andre land takket være sitt 11-sifrede personnummer. Ved hjelp av denne unike personidentifikasjonen kan den enkelte pasient følges fra vugge til grav. Ved utbredelsen av informasjonsteknologisk baserte arkiver i helsevesenet i dag, skulle man tro at man ganske lett kunne skaffe seg oversikt over alle diagnose- og behandlingsdata som foreligger pr. pasient og pr. pasientgruppe – via pasientjournalen og alle laboratorieskjemaene, operasjonsbeskrivelsene, epikrisene etc., og koble data i forbindelse med kvalitetskontrollen av samspillet.
Men fortsatt er manuelle journalarkiver et kvalitativt bedre grunnlag for evaluering av diagnostisk og behandlingsmessig kvalitet og rutiner enn databasene. Og fortsatt er det slik at enkeltpersoners interesse og engasjement er drivkraften bak hva som evalueres og hva som videreformidles til hvem. Informasjonsteknologien har kommet langt når det gjelder apparatur og spesialutstyr, men trår fortsatt barneskoene når det gjelder hva som skal registreres hvor av hvem, og i hvilken hensikt. Vi har SINTEF-NIS (Norsk Institutt for Sykehusforskning), hvis database (SAMDATA) i det vesentlige er innrettet på administrative data om helsetjenestene. Statistisk sentralbyrå forvalter også databaser på området, i tillegg til Dødsårsaksregistret. Kreftregisteret, Institutt for epidemiologisk kreftforskning, er opprinnelig innrettet slik navnet tilsier for epidemiologisk forskning. Sykehusene selv har egne, til dels avdelingsbaserte produktregistre, hvorav få – hvis noen – er innrettet på effektiv kvalitetssikring og kontroll for den enkelte pasient eller pasientgruppe.
8.6.2.1 Hvordan etablere systemene?
For at nye kvalitetssikringssystemer skal fungere, må de ha solid forankring blant alle fagfolk og miljøer. Selv om vi er et lite land, foregår kreftdiagnostikk og -behandling hovedsakelig ved de mange lokalsykehusene. Diskusjon og konsensus, utarbeidelse av prosedyreprotokoll og registreringsskjema, rapporteringsskjema og rapporteringsformat, er en langvarig og ressurskrevende prosess i seg selv. Implementeringen av prosessen er likevel det mest krevende: Å skape åpne, tillitsfulle nettverk basert på en fornuftig demokratisk beslutningsprosess er en utfordring. Tid, økonomi, vilje og dedikasjon er nødvendig for evaluering og vedlikehold. Heltidsansatte kompetansepersoner må kontinuerlig administrere det.
Avhengig av kvalitetssikringens tema kan man tenke seg at et mangfold av nivåer og sentra på temporær basis med detaljerte data ville være faglig optimalt. Vil et enklere, enhetlig og permanent system med minimums basis datasett være tilstrekkelig, slik at ad hoc-prosjekter blir overflødige?
Behovet for å samle data på landsbasis vil være til stede. Hvert enkelt sykehus i Norge vil ha for få pasienter pr. kreftform til å kunne få fram statistisk holdbare data, selv om det enkelte sykehus likevel vil ha stor nytte av egen registrering og analyse av egne rutiner. Hvordan oppnå enighet om hvilke data som skal samles?
8.6.3 Ansvaret for kvalitetssikringen og kunnskapsproduksjonen: Hvem skal være lokomotivet – helsetjenesten eller forskningen?
I internasjonale miljøer som f.eks. sammenslutningen UICC (Union Internationale Contre le Cancer) diskuteres om kliniske kvalitetsregistre skal være tilknyttet allerede eksisterende epidemiologiske kreftregistre eller være en del av de kliniske avdelingene. Løsningene på dette spørsmålet er forskjellige avhengig av landenes tradisjoner og størrelse. I Norge må det vurderes å benytte seg av det fundament Kreftregisteret representerer og prøve ut om kliniske tilleggsfunksjoner lagt til Kreftregisteret er gunstig. Med erfaring fra screening-prosjektene for livmorhals- og brystkreft i Norge, især mammografiprosjektet – vinnes mye erfaring om datakommunikasjon i kjeden undersøkelsessituasjonen–klinikk–radiologi–patologi–register. Å etablere dette teambaserte systemet har vist seg å være meget krevende for at systemet selv skal ha kvalitet.
Et vesentlig diskusjonstema er om det vil lønne seg å etablere kvalitetssikring av prosedyrene i kreftomsorgen gjennom et omfattende helseregister. En annen framgangsmåte ville være å begynne med én problemstilling, f.eks. én kreftform, ett geografisk område, ha veldefinerte mål, og vinne erfaring uten altfor store investeringer. Og at man sondrer mellom formålene helsetjenesteforskning og sykdomsforløpsregistrering.
Mange har oppfatninger om kvalitetssikring av helsetjenestene og behovet for ny kunnskap. Likevel må det antas at drivkreftene for videreutvikling i høy grad må ligge hos det medisinsk-faglige personell. Frembringelse av ny, pålitelig og reproduserbar kunnskap basert på vitenskapelige, kliniske forskningsmetoder, må utføres av kompetente personer – som både er del av helsetjenesten som utføres og av forskersamfunnet. Mange helsearbeidere på alle nivåer av utrednings- og behandlingskjeden for kreftpasienter har ervervet seg forskningskompetanse og er i stand til å bedømme hvordan de helsetjenester de er involvert i, best skal evalueres for ikke å bli anekdotisk, men ha overføringsverdi.
Kvalitetssikring og kunnskapsproduksjon – med pasienten i sentrum – må ha én type organisering når temaet er smertelindring hos kreftpasienter som hjemmebehandles i hver kommune og en helt annen når temaet er utredning og overvåking av de kun hundre familiene som har den arvelige sykdom colonpolypose, med kreftutvikling hos 100 % av individene som har de karakteristiske polyppene i tykktarmen. Teamet som er ansvarlig er en gastroenterolog, en klinisk genetiker og en kirurg ved hvert regionsykehus, samt Polyposeregisterets administrasjon (Kreftregistret). I alt er om lag 300 personer under regelmessig medisinsk overvåking for denne tilstanden. Familiemedlemmene er oftest hjemmehørende i flere regioner og skal kontrolleres i flere organsystemer med jevne mellomrom. Dette byr på medisinske, etiske og tverregionale administrative problemer – kvalitativt og kvantitativt forskjellige fra smertebehandling i hjemmet og primæromsorgen. I Norge i dag har vi om lag 120 000 individer i live som en gang har hatt en kreftdiagnose – hvorav en ukjent andel trenger smertebehandling for uhelbredelig kreftsykdom. Dog vet vi at om lag 10 000 dør av kreft hvert år, og svært mange av disse vil trenge smertelindring.
Det er vanskelig å forestille seg at optimalisering og kunnskapsheving omkring to så forskjellige pasientgrupper og problemstillinger som eksemplene ovenfor, kan løses via et registreringssystem basert på et minimums basis datasett. Kan man likevel ved standard datasett bidra til en faglig mer givende evaluering av utrednings- og behandlingskjeden enn vi har i dag? Hvilken utvidelse av de allerede eksisterende datasett man f.eks. har i Kreftregisteret trengs i tillegg?
Å beslutte hvilke pasientrelaterte dataelementer som rutinemessig skal innsamles som et minimum på hvert nivå i utrednings- og behandlingskjeden, er vanskelig. Noen vil registrere alt. Det beste kan bli det godes fiende. Vi er dessuten fortsatt i et generasjonsskifte mht. å være fortrolige med edb-mediet. Kunnskapen mht. hvordan formen på input må være for at output skal gi hva vi er ute etter, er svakt forankret i mange av de aktuelle miljøene. Allerede etablerte registreringssystemer som ikke er innrettet på den dokumentasjon, kvalitetskontroll og kunnskapsøkning vi har som mål, kan virke hemmende på nytenkning.
Kan man f.eks. generere datasett som bidrar til økt treffsikkerhet i klinisk skjønn og et bedre program uten overforbruk eller underforbruk av større, invasive, ressurskrevende undersøkelsesmetoder? Hva slags datasett kan bidra til å sikre gjensidig informasjonsstrøm mellom primærhelsetjenesten og institusjonshelsetjenestens forskjellige nivåer?
De som sitter nærmest data vil være best egnet til å komme fram til enhetlig terminologi, enhetlige rapportskjema o.l. Egendokumentasjon vil måtte gå fagpersonell så i blodet at det koster lite av ekstra tid og tanke å gjøre registrering av pasientdata. I dag er det ikke slik.
8.6.4 Modeller for kreftprogramutvikling
American College of Surgeons’ komité Commission on Cancer har utgitt veiledning for hvordan legge opp multidisiplinært baserte programmer for oppfølging av enkeltpasienter og pasientgrupper. De foreslår faggrupper slik vi til en viss grad har begynt å etablere i Norge. De multidisiplinære faggruppene skal bestå av:
samtlige spesialister involvert i kreftomsorgen på sykehusnivå
representanter fra pleie-/støttetjenester
kreftforeningsrepresentanter
lokale primærleger
Videre foreslås at man hvert år avholder kreftkonferanse med følgende profil:
multidisiplinær
dekker alle sentrale kreftformer hvert år
pasientorientert
basert på adekvat dokumentasjon
Deltakende institusjoner og faggrupper forplikter seg til kvalitetsforbedring i form av
Analyse av hver institusjons utførelse av kreftomsorgen i relasjon til aktuelle programmer
Dokumentert forbedring av to områder i kreftomsorgsprosessen pr. år. Evaluering av to områder trenger ikke være svære spørreskjemaundersøkelser eller standardregistreringer, men korte og enkle av typen: Hvor stor andel av pasientene over 40 år er det som blir fullstendig undersøkt for endetarmskreft ved innleggelsestidspunktet? Ved hvor mange av brystkrefttilfellene utføres østrogen- og progesteron-reseptor-måling i svulstvevet? Ved hvor stor andel av pasientene innen de enkelte kreftformer benyttes TNM-klassifikasjon som mål for utbredelse av kreftsykdommen og som klinisk-patologisk plattform for behandlingen? (TNM = Tumor (svulst), Node (lymfeknute), Metastasis (fjernspredning)). Gjennom svarene som oppnås vil man gradvis forbedre enkle rutiner for alt involvert personell
Opplæringsprogram med self-assessment checklists
Etablering av registerdatabase med standarder . Pasientene skal være sikret at hvert krefttilfelle blir registrert med detaljert informasjon om diagnose, sykdomsstadium og behandling. Årlig oppfølging for tidlig diagnose av lokalt tilbakefall eller fjernspredning, nye primærsvulster eller bivirkningsproblemer relatert til grunnsykdom eller behandling blir derved muliggjort. Oppfølgingsprogrammet må være livslangt og krever personidentifikasjon.
Fagmiljøene i Norge står og må stå for såvel kvalitetssikringen som forskningen innen kreftomsorgen og må være uavhengige av såvel politisk kompromisstenkning som kommersiell markedstenkning. Standarder for de rette prosedyrer er imidlertid mangelfulle. Om standardprogram finnes, må skjønn likevel brukes pga. det menneskelige og det biologiske mangfold. Standardprogram er dessuten under stadig forandring. Infrastrukturen er i dag minimalt utbygget for å dokumentere at standardene følges.
8.7 Generering og spredning av kunnskap og om klinisk forskning – hvem har styringen?
I pkt. 8.1 diskuterte vi sammenhengen mellom effekt av behandling og det kunnskapsgrunnlaget behandlingen eller tiltaket må støtte seg på. I dette kapittelet vil vi beskrive hvordan kunnskapen som kan få betydning for pasientene genereres, og hvordan nytteverdien for den enkelte pasient vil være alt etter hvilke faser i kunnskapsdannelsen vi er i. Kunnskapsdannelse er forskning. Vi vil spesielt fokusere på hvordan og på hvilket tidspunkt forskningsresultater tas i bruk i klinisk rutinebehandling. En forståelse av dette kan belyse mange av de diskusjonene som føres i media knyttet til enkeltpasienter. Det grunnleggende tema i disse sakene dreier seg ofte om på hvilket tidspunkt i en forskningsprosess en behandling eller tiltak skal tas i bruk.
Det tas ikke sikte på en total gjennomgang av feltet. Vi vil konsentrere oss om anvendt klinisk forskning for derved å kunne belyse spørsmålet i mandatet om når en behandling skal tas i bruk 29 .
Forskningen (kunnskapsproduksjonen) kan inndeles etter hensikt, nytteverdi og kvalitet i følgende grupper (se fig. 8.3):
Grunnforskning eller basal forskning har til hovedhensikt å generere ny kunnskap. Det dreier seg om studier av fundamentale spørsmål med langsiktige perspektiver uten forutsigbar nytteeffekt og ofte uten definert disiplinorientering. De fleste områder av målrettet grunnforskning tjener også en lang rekke forskjellige pasientkategorier (sykdomskategorier). Som eksempel kan nevnes molekylærbiologisk forskning.
Anvendt forskning har en mer eller mindre definert anvendelse som mål. Pasientnær klinisk forskning er anvendt forskning. Resultatet vil kunne få direkte konsekvenser for fremtidige pasienter ved at diagnostikk og behandling (inkl. pleie) må endres. Anvendt forskning karakteriseres også ut fra det en tror eller ønsker de enkelte prosjekter vil gi som resultat, ikke ved resultatet selv.
Opplæringsforskning dreier seg om den del av forskningen der hovedhensikten er undervisning i form av opplæring og trening i forskningsmetodikk og forskningsteori. Dette er en nødvendig del av forskningsutdanningen. NEM-publikasjonen konkluderer også med at opplæringsforskning er den viktigste forskningsaktiviteten i Norge i dag ettersom samfunnet og pasientene får nytte av denne forskningen gjennom å bli tatt hånd om av leger som kan importere og vurdere den kunnskap og de metoder som er relevant for pasientbehandlingen. Opplæringsforskning er hovedforutsetningen for høy kompetanse i norsk medisin i sin alminnelighet. Behovet for en bred og omfattende opplæringsforskning bør derfor være et grunnprinsipp for ressurstildelingen i medisinsk forskning.
Original frontlinjeforskning betegner forskning med høy originalitet som tilfører ny erkjennelse eller anvendelse.
Sekundær forskning tar utgangspunkt i hypoteser og funn som er sekundære til frontlinjeforskningen, ofte ved forsøk som den originale frontlinjeforskningen har gjort til en nødvendighet. Forskjellen mellom original frontlinjeforskning og sekundær forskning er først og fremst en forskjell i originalitet (men ikke nødvendigvis i kvalitet).
Konfirmerende forskning betegner forskning som eventuelt bekrefter andres funn. Den er ikke nødvendigvis original, men den utgjør et nødvendig ledd i den samlede forskningsprosess.
Innføring av ny behandling skjer i ulike faser ( fase I–IV) som beskrevet i pkt. 3.2.6 og 8.1.2.1:
Fase I
På basis av dyreeksperimenter skal fase I kartlegge farmakologi og toksiske toleransegrenser ved ulike doseringsformer og doseintervaller. Man skal primært ikke kartlegge effekten av medikamentene på sykdommen, men prøve ut riktig dose for bruk i human medisin.
Fase II
På grunnlag av doseringsprogrammer fra fase I-undersøkelsene, skal effekten på ulike tumorgrupper kartlegges. Det er etablert et europeisk nettverk for utprøving av nye medikamenter i fase II.
Fase III
Medikamenter som er funnet interessante for videre vurdering i fase II blir testet mot etablert behandling ved å sammenligne effekten på to ulike pasientgrupper (randomisering). Viktige effektmål er overlevelse, bivirkninger og livskvalitet. Kostnadsanalyser blir også mer vanlige.
Fase IV
Innføring av ny rutinebehandling er av noen kalt fase IV.
I en mer populærvitenskapelig fremstilling vil innføring av ny behandling gjennomgå ulike faser; fra tanken eller ideen oppstår (hypotesen), gjerne basert på funn i grunnforskningen, til utprøving. Hvis utprøvingen viser at behandlingen er effektiv (jfr. pkt. 8.1), resulterer dette i standard behandling som må tilbys til alle som behandlingen er effektiv for. Innføringen og evt. etablering som standardbehandling tar svært lang tid, ikke sjelden mer enn 10 år.
Sammenhengen mellom de ulike fasene i innføringen av ny behandling og forskningens hensikt, nytte og kvalitet er forsøkt fremstilt på fig. 8.3. Utprøving av ny behandling for kreftsykdommer dreier seg derfor om anvendt klinisk (pasientnær) forskning. Utprøvende behandling vil i en slik modellskisse være en betegnelse på forskningsbasert utprøving av ny teknologi, m.a.o. det er ikke noe skille mellom utprøvende behandling og klinisk forskning. Det er kliniske forsøk i form av kontrollerte forsøk (fase III-studier) som oftest inngår i Cochrane-databasen og som der er basis for samleanalysene. Klinisk forskning er også sentral i medisinsk teknologi-evaluering.
Nytteverdien for pasientene her og nå av forskning er overvurdert. På fig. 8.3 forsøker vi å fremstille sammenhengen mellom nytteverdi nå og de ulike faser i forskningsprosessen. Samfunnet vil ha problemer med å forstå og akseptere så strenge krav til vitenskapelige studier som en formelt kan (og bør) stille opp. Det er ikke tvil om at en rekke fremskritt i medisinens historie er oppnådd uten streng bruk av kontrollerte kliniske studier. NEM-rapporten påpeker imidlertid at slike fremskritt, fremskritt som også kan finnes i kreftbehandlingen (f.eks. behandling av akutt lymfatisk leukemi), er oppnådd ved sykdommer med et veldefinert sykdomsforløp, som regel av en akutt type, og hvor den terapeutiske innovasjon representerer et langt hopp fremover. Kontrollerte kliniske forsøk var f.eks. ikke nødvendige for å bevise behandlingseffekt av antibiotika ved infeksjonssykdommer da antibiotika kom på markedet.
Problemet nå er imidlertid at den type paradigmeskifter som innføringen av antibiotika representerte ikke er sannsynlig, heller ikke innen kreftforskning. Fremskrittene i kreftbehandlingen, i den grad de lar seg registrere, skjer i små skritt. Klinisk forskning vil i stor grad måtte ha fokus på det å bruke ressurser kostnadseffektivt. Dette er jo basis for tanken om medisinsk teknologi-evaluering. Det må imidlertid presiseres at de vanskelige problemstillingene en slik diskusjon reiser, først og fremst krever klarhet mht. prioritering og ressursbruk (jfr. pkt. 8.1.4).
En klar medisinsk nytteverdi for pasientene kan først klargjøres langt ute i forskningsprosessen.
Figur 8.3 Modellskisse som beskriver sammenhengen mellom typer forskning og nytteverdi for pasienten nå. Det antydes også hvordan ansvarsplasseringen for og finansieringen av forskningen kan tenkes plassert
Klinisk, pasientnær forskning (inkl. utprøvende behandling) skal bidra til at pasientene sikres et behandlingstilbud med dokumentert effekt og kvalitet. Den skal også sikre en riktig utnyttelse av ressursene og være et grunnlag for prioriteringer (se pkt. 8.1.4).
8.7.1 Organisering og finansiering av kunnskapsproduksjonen
Klinisk forskning skjer i helsevesenet og er i vesentlig grad dominert og drevet av ansatte ved våre universitetssykehus (regionsykehus). Hvordan organiseres og finansieres den kliniske forskningen i helsevesenet? Det fremgår av den omtalte NEM-rapporten at
Ca 50 % av vitenskapelig personale (1991) ved norske medisinske fakulteter er knyttet til klinisk medisin. Mesteparten av deres arbeidstid går ikke til forskning.
Universitetsforskningen har finansieringsproblemer, f.eks. var annuum (driftsmidler) pr. capita i klinisk forskning (1991) kr 10 000–25 000 (Universitetet i Bergen).
Driftsmidler er i dominerende grad universitetseksterne.
Forskere og forskergrupper finansieres fra flere kilder, men har ofte en hovedsponsor, som får en betydelig innflytelse på valg av forskningsoppgaver. Fig. 8.4 illustrerer hvordan denne delen av forskningen finansieres:
Figur 8.4 Utgifter til medisinsk forskning i Norge 1995
Kilde: Legemiddelindustri-foreningen, Norges forskningsråd og Den Norske Kreftforening; 1997
Legemiddelindustrien (LMI) bidrar i betydelig grad til forskning innen medisin og helse ved at de brukte kr 592 mill. til dette i 1995. LMI har vært svært hjelpsomme og innhentet opplysninger fra sine medlemsbedrifter i Norge. Opplysningene nedenfor baserer seg også på denne spørreundersøkelsen 30 .
Av kr 592 mill. ble kr 40,4 mill. anvendt til kreftforskning, og beløpet fordelte seg slik:
medisinske fagmiljøer (eksterne kostnader): kr 20,3 mill.
bedriftsinterne kostnader: kr 20,1 mill.
Kostnadene til de medisinske fagmiljøene (eksterne kostnader) dreier seg om kr 11,9 mill. som utbetalinger til sykehusavdelinger og andre forskningsenheter for kliniske studier, studierelatert utstyr, billeddiagnostikk, laboratorieutstyr, CT og pr. pasient-honorarer. I tillegg betaler industrien kr 7,5 mill. for det ekstraarbeid som helsepersonellet utfører. Dessuten utgjør grants, utprøvinger og reiser kr 525 000, og ett firma brukte i Norge kr 400 000 til en kreftstudie styrt fra utlandet.
I beløpene som er oppgitt både fra Forskningsrådet og fra Den Norske Kreftforening inngår så vidt vi vet ingen interne kostnader, i motsetning til det LMI opplyser.
Finansieringsmodellen for norsk kreftforskning er problematisk idet forskningen innen en av landets største pasientgrupper, kreftpasientene, for en vesentlig del faller utenfor offentlig budsjettering og stort sett overlates til Den Norske Kreftforening. Vi sitter derfor igjen med det inntrykk at offentlige organer på mange måter løper fra sitt ansvar knyttet til finansiering av pasientrettet klinisk kreftforskning.
Når det dreier seg om å vurdere kvaliteten på forskningsarbeider finansiert av de ulike miljøer, dvs. hva ble resultatet av forskningen, har ekspertgruppen ikke nødvendig informasjon for å foreta en slik evaluering. Imidlertid ligger produksjonen av vitenskapelige artikler i Norge godt over europeisk gjennomsnitt, på nivå med Danmark, men lavere enn i Sverige. Siteringshyppigheten svarer til europeisk gjennomsnittsnivå.
Antall doktorgrader som ble finansiert av Den Norske Kreftforening var 24 i 1992, 14 i 1993, 20 i 1994, 19 i 1995 og 12 i 1996.
I 1995 var det innen alle fagområder 113 personer som disputerte for den medisinske doktorgrad i Norge. Den Norske Kreftforening finansierte alene 19 (17 %) av de 113 doktorgradsarbeidene.
Tilsvarende informasjon har vi ikke mht. doktorgradsarbeider knyttet til kreftforskning finansiert av Forskningsrådet eller legemiddelindustrien.
Utvalget har ikke hatt anledning til en total gjennomgang av klinisk kreftforskning. NEM-rapporten gir imidlertid noe bakgrunnsinformasjon:
De regionale komiteer for medisinsk forskningsetikk (REK) registrerte i 1992 ca. 450 prosjektsøknader.
Av disse var rundt halvparten (240) legemiddelutprøving (klinisk medisinsk forskning).
Statens Legemiddelkontroll (SLK) registrerte samme år ca. 200 kliniske legemiddelutprøvinger, og de fleste (ca. 90 %) skjedde i samarbeid med farmasøytisk industri. Ca. 70 % var fase III–IV-studier.
Offentlige forskningsmidler må i langt større grad enn tidligere benyttes også til klinisk forskning og utviklingsarbeid, slik at vi unngår ensidig påvirkning fra kommersielle interesser. Vi er i ferd med å få en tilstand innen helsevesenet hvor industrien styrer både videreopplæring og vitenskapelig arbeid. Industrien blir dermed også en viktig premissleverandør for behandlingsopplegg. Dette må imidlertid fortsatt være offentlige oppgaver, slik at vi unngår uheldig sammenblanding mellom disse oppgavene og rent økonomiske interesser. På den annen side er det viktig med et nært og tillitsfullt forskningsamarbeid mellom helsevesenet og legemiddelindustrien.
Medisinsk forskning må sees som et hele, jfr. fig. 8.3. Dette må det tas hensyn til også når det gjelder selve finansieringen, slik at ikke enkelte deler av forskningsvirksomheten får en unødig slagside.
Kunnskapsproduksjon er ikke et område som bare skal ivaretas av doktorgradsstipendiater eller forskere i heltidsstillinger. Alle innen helsevesenet må delta i større eller mindre grad i slikt arbeid for å kunne holde seg faglig oppdatert til beste for pasienten. Opplæringsforskning er viktig for bedre å kunne analysere andres forskningsresultater, og sekundærforskning er viktig for å belyse funn og hypoteser som er sekundære til frontlinjeforskningen. Det må være en selvfølge at f.eks. en overlege med doktorgrad eller en professor i medisin ikke pålegges så mange rutineoppgaver at det blir liten eller ingen tid til kritisk analyse og faglig fornyelse. Forskningskompetanse er ikke noe som man en gang har fått og som varer livet ut, men det er noe som jevnlig må holdes ved like.
En sentral oppgave for kreftforskningen i Norge er å sørge for at det finnes kompetente personer som kan importere knowhow utenfra, slik at norske pasienter får den beste behandling så snart som mulig. Rekrutteringssiden av norsk kreftforskning er kanskje den som har størst betydning, også fordi man ved å rekruttere til kreftforskning sørger for en geografisk spredning av kompetansen innenfor kreftbehandling.
Til hjelp i sitt arbeid bør de statlige myndigheter ha en enhet for evaluering av medisinsk teknologi som kan gi helhetlige råd når det gjelder å gjennomføre tiltak knyttet til forskningsresultater (se pkt. 8.6.1.2 og 9.1.5).
8.7.2 Komparative fortrinn i norsk helsevesen
Det er enorm bredde i norsk forskning. Dette er positivt, men likevel må vi være på vakt slik at forskningsmidlene ikke spres for mye. Spesielt innen grunnforskning må vi nok innrømme at vi blir for små sammenlignet med utlandet. Imidlertid kan vi satse på enkelte områder også innen grunnforskning, og spesielt må vi forske på det som er særpreget for norsk medisin. Imidlertid vil vi på nytt understreke betydningen av opplæringsforskning, slik at helsevesenet virkelig blir i stand til å evaluere og nyttiggjøre seg forskningsresultater som kommer til oss fra hele verden.
Det at norsk forskning er en typisk nisjeforskning, er også et av våre konkurransefortrinn. Norsk forskning i utlandet er kanskje først og fremst kjent for sine store epidemiologiske arbeider og behandlingsstudier. Det er ingen tvil om at industrien i Europa foretrekker Norden når det gjelder utprøving av medikamenter.
Sammenfattende har vi i Norge et konkurransefortrinn når det gjelder epidemiologi og terapeutiske studier på grunn av etterrettelighet, kvalitet og en stabil befolkning. Her passer norsk kreftforskning godt inn.
Vi må ikke glemme at Norge er et lite land, og at det viktigste ikke er å konkurrere innbyrdes i landet. Derimot må vi bestrebe oss på å konkurrere med de store og dominerende utenlandske forskningsinstitusjoner. For å få mest mulig effekt av forskningsmidlene må de derfor ikke spres for mye til ulike helsefaglige miljøer utenfor universitetene uten samtidig kontroll med effekten av midlene.
8.7.3 Etiske overveielser og pasientrettigheter
Grunnforskningen innen medisin, såvel som innen andre områder, kan betraktes som såkornet i den faglige utviklingen. Vi høster gevinsten lang tid etterpå, ofte flere tiår etter den opprinnelige oppdagelsen, f.eks.:
Røntgenstrålingen, som ble oppdaget i 1890-årene, la grunnlaget for den utvikling av billeddannelse av skjelett og indre organer som har foregått i dette århundret.
Prinsippet om magnetisk resonans ble oppdaget av fysikere i 1940-årene, men anvendelsen innen medisinsk billeddiagnostikk kom først i 1970-årene.
Utviklingen av dagens genteknologi bygger på grunnforskning innen cellebiologi, bakteriologi, genetikk og proteinkjemi i løpet av de siste 50 år.
Mesteparten av disse grunnleggende oppdagelsene er gjort tilfeldig, dvs. at de ikke var styrt. Dette er noe av det karakteristiske ved grunnforskningen.
I våre dager krever vi resultater av forskningen i løpet av kort tid, slik at kunnskapene kommer oss alle raskt til nytte. Imidlertid må vi ikke bare forlange kjappe og nyttige forskningsresultater, men ha tålmodighet til å la forskerne arbeide i fred uten stadige krav om matnyttige resultater.
Ovenfor har vi nevnt noen eksempler, men historien er full av eksempler på forskningsresultater som det tok samfunnet mange år å nyttiggjøre seg.
Medisinsk forskning er i dag på mange måter inne i en revolusjon, og det skyldes økt kunnskap knyttet til molekylærbiologi/genetikk. Dessuten er tidsfaktoren fra kunnskap generert av grunnforskning og til praktisk klinisk anvendelse blitt kortet ned. Dette har gitt universitetene en større rolle enn tidligere innenfor farmakologisk forskning, samtidig som antallet av mulige angrepsvinkler i behandlingen av en rekke sykdommer har økt.
I løpet av de nærmeste årene er det grunn til å forvente raske fremskritt innen kreftforskningen mht. årsaksfaktorer, spesielt på basis av forskning innenfor vekstregulering og arvelighetsforskning. Slik ny kunnskap vil da også etter hvert komme pasientene til gode, slik at behandlingsresultatene bedres.
Når det gjelder nye behandlingsmåter, både i form av medikamenter og annen kostbar behandling, må vi unngå å komme i en slags monopolsituasjon hvor det bare er én til to personer i Norge som bestemmer hvilken behandling pasientene skal ha.
Den medisinske industri er fullstendig klar over hvem som treffer valgene, slik at en rekke vitenskapelige forsøk settes i gang i regi av industrien. De kan stå temmelig fjernt fra forskning, og i virkeligheten dreier det seg om ren markedsføring.
Spredning av vitenskapelige resultater foregår ofte på bakgrunn av hva kompetansepersoner sier og mener. Hvis toppfigurens fremstilling ikke stemmer med virkeligheten, kan pasienten få en behandling som i beste fall ikke virker og i verste fall er skadelig. I hvert fall vil resultatet kunne bli at samfunnet påføres betydelige utgifter uten at dette kommer befolkningen til gode. På den måten kan økonomiske midler fjernes fra andre viktige områder innen helsevesenet.
Pasientrettighetene knyttet til forskning synes i dag å være godt ivaretatt via de regionale forskningsetiske komiteer, Datatilsynet og Statens helsetilsyn. Men med hvilken rett kan en pasient kreve å delta i utprøvende behandling? Dette er tidligere omtalt i pkt. 8.1.3.
8.7.4 Kjønnsdiskriminering i kreftforskningen?
Fra ulikt hold blir det ofte hevdet at det foreligger en form for kjønnsdiskriminering innen medisinsk forskning. Forskning på brystkreft påstås bl.a. å være nedprioritert.
For å undersøke dette søkte vi i databasen MEDLINE for 1990–97 med emneordet cancer (kreft) kombinert med ulike kreftlokalisasjoner:
Totalt fant vi 139 530 vitenskapelige publikasjoner om kreft i denne sjuårsperioden. 74 % var ikke knyttet til kjønnsspesifikk kreftform, men 26 % var det (se fig. 8.5). Blant de kjønnsuavhengige publikasjonene dominerte leukemi (37 733) og lungekreft (15 865).

Figur 8.5 Fordeling av kjønnsspesifikke publikasjoner blant 35 600 artikler om kreft i MEDLINE 1990–97
Disse tallene gir ikke holdepunkt for å hevde at det innen kreftforskning foreligger en form for nedprioritering av kreftsykdommer hos kvinner.
8.8 Legemiddelpolitikken i endring
Den norske legemiddelpolitikken baseres på lover, forskrifter og viktige helsepolitiske veivalg. Som følge av EØS har det skjedd en harmonisering av det norske regelverket som fører til endringer i legemiddel(regulerings)politikken ved at vi nå i hovedsak er forpliktet til (enten juridisk eller ifølge regjeringens politikk) å følge EUs direktiver og retningslinjer på legemiddelområdet. Den økende harmonisering i beslutningsprosessen med andre legemiddelmyndigheter i Europa, og nylig godkjente retningslinjer innen EU for evaluering av kreftmidler før godkjenning vil få stor betydning. Det økte presset fra forbrukerne vil også bidra.
Legemiddelpolitikken og -omsetningen har nylig vært gjenstand for to offentlige utredninger (NOU 1997:6 og NOU 1997:7) 31 . Innholdet i dette kapittelet vil stort sette bygge på informasjon i disse to utredningene.
8.8.1 Offentlig regulering av legemiddelmarkedet
Målsettingene for den norske legemiddelpolitikken er drøftet og gitt i St. meld. nr. 41 (1987-88) Helsepolitikken mot år 2000. Sentrale virkemidler har vært godkjenningsordningen for legemidler og utstedelse av markedsføringstillatelse.
Godkjenningsordningen i Norge er beskrevet i NOU 1997:6 ( kapittel 3.2.2.1). Den baseres på søknad fra produsentene der dokumentasjon mht. kvalitet, sikkerhet og effekt fremlegges. Når Statens legemiddelkontroll (SLK) har godkjent et legemiddel, må det utstedes markedsføringstillatelse før legemiddelet tillates solgt. Når markedsføringstillatelse foreligger blir legemiddelet oppført i Spesialitetsregisteret. Innehaver av markedsføringstillatelse er forpliktet overfor gjeldende bestemmelser, bl.a. om innførsel, markedsføring, reklame og klinisk utprøving.
Etter Lov om legemidler mv. av 4. desember 1992 kan leger, tannleger og veterinærer i en viss utstrekning skrive ut resepter på legemidler uten markedsføringstillatelse i Norge. Denne ordningen skal sikre et behandlingstilbud til pasienter som ikke får et tilfredsstillende tilbud gjennom de legemidler som er markedsført i Norge.
Den offentlige regulering av legemiddelmarkedet påvirkes av det internasjonale samfunnet og internasjonale avtaler. EØS-avtalen som trådte i kraft 1. januar 1994 førte til at legemiddelloven og en rekke forskrifter, retningslinjer og veiledninger måtte revideres. Siden legemidler er en vare som omsettes på det internasjonale markedet, omfattes legemidler av regelverket for fri bevegelse av varer. EU har i lengre tid arbeidet for at EU-landenes forholdsvis skjermede nasjonale legemiddelmarkeder skal integreres til et felles marked. Den prinsipielle forskjellen er at EU betrakter legemidler som industrielle produkter, mens en i Norge har betraktet legemidler som et helseprodukt.
EU har fra 1995 etablert et nytt system for godkjenning av legemidler. Nye bioteknologiske legemidler skal alltid godkjennes i en sentral prosedyre. Andre preparater, bl.a. med høy innovasjonsverdi, kan også godkjennes i den sentrale prosedyren dersom produsenten søker om det. Nye legemidler kan godkjennes i alle EU-land på basis av godkjenning gitt i ett land. Det nye systemet introduserer nye prosedyrer og institusjoner i godkjenningsarbeidet. Norge tar ikke del i ordningen, men vil likevel ha tilgang til viktig materiale (PER-samarbeidet; se senere).
Det europeiske legemiddelkontoret EMEA (European Medicines Evaluation Agency) er den sentrale administrative enheten i systemet. Det legemiddelfaglige arbeidet gjøres i to fagkomiteer som hver har to representanter fra hvert av EU-landenes kontrollmyndigheter; CPMP (Committee for Proprietary Medicinal Products) tar seg av humane legemidler. Norge har ikke tilgang til det legemiddelfaglige arbeidet i EU når det gjelder enkeltpreparater, men deltar siden sommeren 1996 gjennom Nordisk Legemiddelnemnd som observatører i flere arbeidsgrupper under CPMP, og deltar i den rådgivende delen i EU via Pharmaceutical Committee (rådgivende for kommisjonen i lovspørsmål, m.m.). Gjennom dette samarbeidet deltar Norge bl.a. i utarbeidelsen av retningslinjer som angir generelle og spesifikke dokumentasjonskrav. Det foregår forhandlinger vedrørende Norges øvrige tilknytning til EMEA.
Det er særlig tre områder innen det norske godkjenningssystemet som påvirkes av EØS-avtalen:
Krav til legemiddelmyndighetene
De formelle kriterier for godkjenning av legemidler i EU er ikke endret som følge av EØS-avtalen, dvs. dokumentasjonen for sikkerhet, kvalitet og effekt skal være tilfredsstillende. Dette var kriterier som tidligere i Norge ble sammenfattet i begrepet medisinsk berettigelse. EUs direktiver og retningslinjer på legemiddelområdet legger imidlertid føringer når det gjelder krav til produsentene mht. utviklingsprogram og dokumentasjon for nye legemidler, og videre krav til saksbehandling og tidsfrister for myndighetene. EU har som mål å unngå at EU-landenes nasjonale legemiddelmyndigheter diskriminerer selskaper fra andre medlemsland i spørsmål om pris på legemidler og opptak av legemidler i nasjonale refusjonsordninger. Dette såkalte transparency-direktivet32 legger også føringer på saksbehandling og tidsfrister for legemiddelmyndighetene.
Opphevelse av behovsparagrafen
Den såkalte behovsparagrafen ble innført i 1938 og ga norske legemiddelmyndigheter anledning til å holde utvalget av godkjente legemidler på et oversiktlig nivå ved å avvise legemidler som det ikke var medisinsk behov for. Ettersom denne paragrafen bl.a. ble brukt til å hindre markedsadgang for legemidler som oppfylte krav til kvalitet, sikkerhet og effekt, måtte den fjernes for at den norske legemiddellovgivningen skulle oppfylle EUs direktiver 33 . Av denne grunn får vi et noe større antall preparater på det norske markedet. I NOU 1997:7 blir det pekt på konsekvensene av opphevelsen, bl.a. ved et økende behov for produsentuavhengig informasjon og veiledning overfor pasienter og pårørende.
Parallellimport av legemidler
Parallellimport av legemidler til Norge innebærer at et preparat som allerede har norsk markedsføringstillatelse importeres fra et land med et lavere prisnivå. Importøren selger preparatet på det norske markedet i konkurranse med originalprodusentens direkteimporterte preparat. Alle parallellimporterte legemidler må godkjennes av SLK etter forenklet prosedyre, og må ha markedsføringstillatelse. SLKs viktigste oppgave er å kontrollere at det ikke er terapeutiske forskjeller av betydning mellom parallell- og direkteimporterte legemidler. Når det gjelder krav til effekt, forutsettes det dokumentert ved vurdering av det direkteimporterte legemidlet.
Norge deltar i et samarbeid med 15 andre land for utveksling av evalueringsprotokoller (PER-samarbeidet). Slike protokoller er kontrollmyndighetenes oppsummering av all den dokumentasjon produsenten legger frem om et legemiddel. Protokollen gir også kontrollmyndighetens begrunnede konklusjon om legemiddelet oppfyller kravet til kvalitet, sikkerhet og effekt. Fra 29. oktober 1996 fikk Norge som en del av dette samarbeidet tilgang til EMEAs evalueringsprotokoller for legemidler med sentral godkjenning i EU (legemidler fremstilt ved bioteknologiske prosesser, samt en del nye virkestoffer).
8.8.2 Konsekvenser for kreftområdet
Legemiddelpolitikken må tilpasse seg disse nye rammebetingelsene. Forventningspresset fra forbrukerne vil øke. Nye medikamenter innen kreftområdet vil utvikles i tråd med den raskt økende basale kunnskap og forståelse; tilgjengeligheten til slik kunnskap for allmennheten vil øke etterspørselspresset (jfr. pkt. 8.4). Interessen for å drive forebyggende medikamentell behandling (kjemoprevensjon; jfr. pkt. 7.1.5) på store befolkningsgrupper er stor.
Siden nye kreftmidler ofte vil bli søkt godkjent i sentral prosedyre, enten fordi de betraktes som legemidler med høy innovasjonsverdi eller fordi de er bioteknologiske produkter, må vi regne med at legemidler innen kreftbehandlingen vil komme på markedet i Norge omtrent samtidig som i resten av EU. Denne samordningsprosedyren innebærer samtidig at mulighetene for nasjonal påvirkning av godkjenningsprosessen er blitt betydelig mindre.
Hovedproblemet for kreftområdet er vurderingen av effekt; hva slags effektmål skal en bruke ( harde effektmål eller surrogatmål), hvor stor skal effekten være og hva slags dokumentasjonskrav skal en stille? Det er neppe tvil om at kontrollmyndighetenes vurdering mht. effekt avviker betydelig fra de krav dette utvalget legger til grunn, jfr. pkt. 8.1.
EMEAs fagkomité CPMP ga i desember 1996 anbefalinger om hvordan legemidler som brukes mot kreft skal evalueres 34 . I dokumentet gjennomgås de ulike fasene et legemiddel gjennomgår under utprøving (Fase I–III), hvordan studier skal legges opp og hvordan resultatmålene skal være. Dette utvalget slutter seg til den systematikk som anbefales i dokumentet. I tråd med utvalgets diskusjoner og anbefalinger om behandlingseffekt og dokumentasjonsgrunnlag ( pkt. 8.1) er det heller ikke vanskelig å godta dokumentets anbefalinger om at Fase III-studier, randomiserte og sammenlignende studier, er nødvendig før et legemiddel mot kreft autoriseres og godkjennes for bruk.
De generelle bestemmelsene i CPMP-dokumentet blir imidlertid kraftig svekket av EUs direktiv 75/318/EEC. I CPMP-dokumentets pkt. 5 ( Requirements for authorization) heter det:
«...Directive 75/318/EEC, provides for granting a marketing authorization, in exceptional circumstances, in cases where full comprehensive data are not available. Where an applicant considers that the Phase II studies have unequivocally established the benefits of the new agent for the target patients this position must be fully justified by the applicant before an authorization can be granted. Furthermore, in such circumstances, a further trial programme must be agreed as well as any other experimental study judged necessary by observed adverse drug reactions.»
Det er neppe tvil om at begrepet exceptional circumstances vil dekke de tilfellene med avansert og alvorlig kreftsykdom som oftest fremtvinger krav om behandling og at noe må gjøres. Med andre ord vil vi kunne komme i en situasjon der legemidler mot kreft blir gjort tilgjengelige så lenge legemiddelet ikke er direkte skadelig, selv om nytteeffekten, bl.a. slik den er definert i NOU 1997:7 og i pkt. 8.1 i denne utredningen, ikke er utfyllende dokumentert. Selv om direktivet angir betingelser for slik tidlig registrering ( ...a further trial programme must be agreed...), er det uklart hvordan disse betingelsene eventuelt skal tolkes og følges opp når legemidlet først har fått godkjenning.
Det er et kjent problem innen klinisk kreftforskning at det kan være vanskelig å få produsenter til å støtte forskning på kreftmidler etter at de er godkjent, f.eks. for å få kartlagt optimal dose, doseringsregimer, beste kombinasjonsbehandling, behandlingslengde, etc. Av denne grunn kan det være betenkelig at nye kreftmidler blir registrert i en svært tidlig fase. Det bør også legges til at det i Norge ikke tidligere har vært noe problem å gi utvalgte pasientgrupper behandling med ny, enda utprøvende behandling; enten gjennom kliniske utprøvingsprogram eller gjennom den såkalte godkjennings-fritaksordningen.
Norge har nasjonal beslutningsmyndighet når det gjelder hvilke legemidler som skal tas opp i refusjonsordningen ( blå resept-ordningen). Forholdet mellom effekt og alvorlighetsgrad er drøftet i NOU 1997:7 (pkt. 9.3.1, side 106). Det understrekes der at begge disse kriteriene må være til stede for at et legemiddel skal prioriteres høyt. Directive 75/318/EEC ( ...granting a marketing authorization in exceptional circumstances, in cases where full comprehensive data are not available) kan bidra til at alvorlighetskriteriet vektlegges på en slik måte at effektkriteriet utvannes. Siden kreftbehandling i hovedsak skjer i sykehus, vil heller ikke NOU 1997:7s anbefalinger om hvilke kriterier som skal til for opptak i refusjonsordningen ( blå resept-ordningen) være særlig relevante.
Økt produsentuavhengig informasjon og veiledning til pasienter og pårørende vil ha liten gjennomslagskraft i forhold til det forventningspresset som skapes ved at nye legemidler godkjennes ved alvorlige sykdommer. Dette vil bety større vanskeligheter enn tidligere for fagpersonale å velge ut de pasienter eller grupper av pasienter som kan tenkes å ha nytte av behandlingen, og også vanskeligheter for ansvarlig fagpersonale når det gjelder deres forpliktelser til å foreta legemiddeløkonomiske prioriteringer og prioriteringer etter dokumentasjon av effekt innenfor sykehusene.
Hvordan legemiddelmyndighetene og fagmiljøene i Norge skal forholde seg til slike spørsmål er ikke avklart. NOU 1997:7 har anbefalt et helsetjenestebasert rådgivnings- og oppfølgningsapparat i forbindelse med opptak og bruk av legemidler i refusjonsordningen ( blå resept-ordningen). Dette apparatet baseres på etablering av faggrupper på viktige terapiområder. Hvorvidt et slikt apparat kan ha noen funksjon ut over refusjonsordningen og for hele kreftområdet er uklart. De juridiske aspektene har dette utvalget ikke hatt tid til å få utredet.
Vi vil derfor anbefale at de problemstillinger som her er drøftet utredes av et egnet sammensatt utvalg. Utgangspunktet må være at norsk helsevesen må bygge på at de tiltak som iverksettes, inkludert medikamentell kreftbehandling, er effektive, slik det er anbefalt i NOU 1997:7 ( blå resept-utvalget), i NOU 1997: 18 (prioriteringsutvalget ( Lønning II-utvalget)) og i denne utredningen ( pkt. 8.1).
8.9 Prioritering
8.9.1 Kreftbehandling og rettferdig prioritering mellom pasienter – generelle prinsipper
8.9.1.1 Innledning
Hensikten med dette kapitlet er å diskutere begrepet rettferdighet ved utvelgelse av pasienter til kreftbehandling. Begrepene kreft og kreftbehandling er ikke entydige. De rommer mange alvorlighetsgrader og et utall medisinske utfordringer. Uansett type og alvorlighetsgrad må likevel noen foreta valg mellom personer når pasienter skal velges ut til behandling. Denne utvelgelsen kan i noen tilfeller fortone seg relativt udramatisk, fordi alle med behandlingsbehov vil få et tilbud (ventetida vil imidlertid ofte variere, slik at den fordelingen som skjer er knyttet til varierende tid på venteliste). I andre tilfeller må det gjennomføres svært dramatiske valg med konsekvenser for liv og død. Prioritering mellom personer i slike tilfeller vil medføre tilbud om behandling til noen (ofte med noe usikre prognoser), og avslag til andre (med døden som følge).
Selv om personprioriteringene er svært forskjellige, må man uansett ta stilling til hvilke etiske prinsipper som skal være styrende for valgene. Disse prinsippene avveies mot andre (mer eller mindre legitime) hensyn og må til slutt konkretiseres ved å utforme praktiske seleksjonskriterier.
Det er disse fordelingsprinsippene (og avveiningene mellom slike og andre hensyn) som er tema her 35 .
8.9.1.2 Fordelingsprinsipper
Fordelingsprinsipper er normer som fungerer som overordnede retningslinjer for hvilke forhold som skal vektlegges ved en fordeling. Prinsippene er vanligvis vage, de rommer gjerne mange tolkningsmuligheter og krever dermed mer presise anvisninger for hvordan utvelgingen skal foretas.
Prinsippene kan deles inn i to hovedkategorier. Den første kategorien kan kalles mottakerrelaterte prinsipper, dvs. prinsipper som vektlegger potensielle mottakeres ve og vel både før og etter tildelingen. Når mottakerrelaterte prinsipper vektlegges, er det egenskaper ved søkeren/mottakeren som er avgjørende for utvelgelsen av personer. Eventuelle effekter på andre individer, institusjoner eller samfunnet generelt er uten betydning.
Mottakerrelaterte fordelingsprinsipper kan igjen inndeles i to hovedtyper: velferdsprinsipper og fortjenesteprinsippet. Velferdsprinsippene består av tre typer: behov, velferdsinkrement og velferdsresultat.
Den andre kategorien består av et fordelingsprinsipp som riktignok tar utgangspunkt i individuelle kjennetegn ved utvelgelse av mottakere, men bare fordi kjennetegnene antas å ha betydning for fordelingens målsetting, som er knyttet til samfunnet for øvrig. Dette kalles et ikke-mottakerrelatert fordelingsprinsipp. Her er det den samfunnsmessige effekten som er avgjørende når man velger ut mottakere av godet, hensynet til den enkelte mottaker er underordnet. I tilfeller der dette prinsippet benyttes, har distributørene 36 , ideelt sett, klare preferanser når det gjelder samfunnsmessige målsettinger. Prinsippet innenfor denne kategorien kan kalles produktivitetsprinsippet.
Tabell 8.3 Fordelingsprinsipper
| Mottakerrelaterte prinsipper: | Ikke-mottakerrelatert prinsipp: |
|---|---|
| A. Velferdsprinsipper: | A. Produktivitetsprinsippet |
| - Behov | |
| - Velferdsinkrement | |
| - Velferdsresultat | |
| B. Fortjenesteprinsippet |
Velferdsprinsippene
Et mottakerrelatert velferdsprinsipp kan altså for det første knyttes til individuelle behov. Når fordeling skjer ut fra et behovsprinsipp, vurderes potensielle mottakere ut fra et ønske om å avskaffe en uønsket tilstand, der personen selv ikke direkte kan stilles til ansvar for denne tilstanden. Den har ofte oppstått som en utilsiktet virkning av andre hendelser eller handlinger. Fordeling av helsetjenester tar ofte utgangspunkt i behovsvurderinger, slik at den sykeste prioriteres framfor den litt mindre syke 37 . Behovsprinsippet kan karakteriseres som et nårelatert prinsipp. Det er tilstanden eller nivået her og nå som er avgjørende for fordelingsbeslutningen. Årsaken til tilstanden er uinteressant som prioriteringsgrunnlag, og likeledes er vurderinger av framtidige resultater og virkninger av fordelingen irrelevante for beslutningen. En sammenlikning mellom individer skjer dermed før tildeling finner sted, og det er individuelle kjennetegn ved disse som er avgjørende.
Det andre velferdsprinsippet blir knyttet til individuelt velferdsinkrement. Det vil si at man velger ut de personer, for hvem det knappe godet vil tilføre det største velferdstillegget. Velferd ved tildeling av helsetjenester kan ut fra dette prinsippet for eksempel måles i antatt forlenget levetid. Prinsippet tilsier dermed at man skal prioritere de personer som vil oppnå flest leveår etter behandlingen.
Den tredje typen velferdsprinsipp kan knyttes til det velferdsnivået eller - resultatet som vedkommende mottaker vil oppnå etter tildeling. Til forskjell fra prinsippet som vektlegger velferdsinkrement, er dette prinsippet ikke knyttet til hvor stort tillegg i velferd som oppnås. Dersom dette prinsippet blir benyttet ved tildeling av en helsetjeneste, vil målet være å velge ut den pasient som oppnår det høyeste velferdsnivået etter behandlingen, ikke den som oppnår størst økning i sin velferd. Det vil f.eks. si at man velger den pasient som man antar vil bli helt frisk etter behandlingen, eller som når et visst funksjonsnivå. Det er altså ikke avstanden mellom velferdsnivået før og etter behandlingen som vektlegges, slik tilfellet er ved inkrementprinsippet, men nivået etter, uavhengig av om tillegget er stort eller svært lite.
Det er grunn til å tro at de tre prinsippene, behov, inkrement og resultat, noen ganger vil være sammenfallende i den forstand at de vil peke ut samme kategori personer. Men som hovedregel antas det at de tre prinsippene vil gi svært ulike resultater. Dersom behov for helsetjenesten legges til grunn for utvelgelse av pasienter, vil det som nevnt føre til en utvelgelse av den sykeste pasienten. Det er grunn til å tro at en vektlegging av velferdsnivået etter behandling, dvs. en utvelgelse i tråd med prinsippet som vektlegger velferdsresultatet, ofte vil føre til en utvelgelse av de minst syke blant de syke. Antakelsen bygger på en oppfatning om at lavt velferdsnivå før behandling, fører til et lavt velferdsnivå etter behandling. Og motsatt: et høyt velferdsnivå før behandling fører til et enda høyere nivå etter behandling. Dette er altså et eksempel på at de to nevnte prinsippene behov og resultat etter behandlingen har ulike virkninger, i den forstand at utvelgelse etter det første (de med størst behov) peker ut andre personer enn utvelgelse av personer som blir friskest etterpå (de med de beste resultatene) 38 .
Videre kan man anta at også prinsippene behov og inkrement vil føre til ulik utvelging av pasienter. Personen med størst behov vil kunne oppnå et mindre tillegg i sin velferd ved tildeling av et helsegode enn den mindre syke, fordi sistnevnte har større mulighet til å nyttiggjøre seg godet 39 .
En tredje rimelig antakelse er at også vektlegging av velferdsinkrement og velferdsnivå etter behandling ofte vil føre til ulike pasientseleksjoner. Ved vektlegging av nivå etter tildeling vil man foretrekke den pasienten som vil nå det høyeste velferdsnivået etter å ha mottatt helsegodet. Dette vil som regel tilsi en prioritering av de pasienter som i utgangspunktet er lite syke, og mindre syke enn de pasientene som vil oppnå det største velferdstillegget.
De tre velferdsprinsippene har mange likhetstrekk. Alle er orientert mot kjennetegn ved enkeltindivider og mot individuell velferd. I tillegg er fortidige hendelser og handlinger lite interessante ved bruk av alle prinsippene. Hovedforskjellen mellom dem er følgende: Inkrement- og resultatprinsippet er rettet mot behandlingens eller fordelingens effekt på pasienten/mottakeren, i den forstand at man velger de personer der effekten av godet antas å være størst. Effekten av tildelingen er ikke interessant ved bruk av det nivårelaterte behovsprinsippet. Her er det tilstanden før tildelingen som vektlegges, uten at man tar hensyn til hvem som vil oppnå de beste resultatene. Figur 8.6 illustrerer hvordan de tre prinsippene kan slå ut ved pasientprioritering i forbindelse med tildeling av et knapt, livsviktig medisinsk gode, for eksempel kreftbehandling. Figuren viser hvordan praktisering av de tre prinsippene ofte vil føre til ulikt resultat med hensyn til prioritering mellom pasienter.
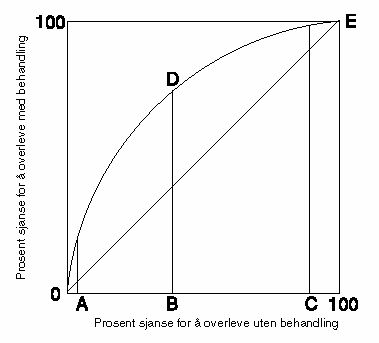
Figur 8.6 Pasientprioritering ved ulike behandlingsprinsipper
Kilde: Elster, Jon (1992:92), Local Justice. Cambridge: Cambridge University Press.
Dersom man følger behovsprinsippet, vil det føre til en prioritering av de sykeste pasientene, det vil si de som befinner seg rundt A på figuren. Selv om disse har størst behov for behandling, vil de likevel ha liten nytte av den. Nytten er angitt ved avstanden mellom kurven og den diagonale linja.
Ved å benytte et inkrementprinsipp vil pasienter rundt B foretrekkes. Nytteeffekten er her størst, samtidig som pasientene er mindre syke enn de mest syke pasientene.
En vektlegging av velferdsnivået etter behandling krever en utvelgelse av pasienter rundt C, dvs. de minst syke pasientene. I likhet med behovsprinsippet, innebærer denne seleksjonen at pasientene oppnår et relativt sett lite velferdsinkrement.
En vektlegging av behandlingens (eller godetildelingens) effekt på mottakeren er et velbrukt, men også omdiskutert, prinsipp innen norsk helsevesen. Enkelte avviser totalt at effektvurderinger er relevante ved behandling og prioritering av pasienter. En psykiater uttalte til dagspressen: Er det lov å tenke i prosent vellykkethet når det gjelder forsøk på å redde liv? (Dagbladet 20.3.92). En professor i medisin er av motsatt oppfatning: ...når det dreier seg om stor ressursinnsats med liten sjanse for å lykkes, er konsekvensene ved å gi behandling uakseptable av både etiske og økonomiske årsaker (Dagbladet 3.12.92).
Fortjenesteprinsippet
Det siste mottakerrelaterte fordelingsprinsippet er det som kalles fortjenesteprinsippet. Prinsippet tilsier at fordeling skal skje på bakgrunn av mottakerens tidligere ytelser eller innsats, fordi han har gjort seg fortjent til godet som lønn for strevet. I motsetning til prinsippene overfor, er det kun fortidig innsats som er av interesse. Framtidig virkning eller effekt av fordelingen er ikke interessant når mottakere skal selekteres.
Fordelinger basert på en forståelse av at noen har fortjent et gode mer enn andre, er sjeldne innenfor helsesektoren. Prinsippet er likevel ikke helt fraværende, og blir stadig oftere debattert i de faglige miljøer som et mulig fordelingsprinsipp. Det finnes også en rekke eksempler fra dagspressa på at fortjenesteprinsippet har økende aktualitet innen norsk helsevesen. Alle de følgende uttalelsene kommer fra kvalifiserte fagfolk innenfor helsesektoren. Søkelyset er bl.a. blitt rettet mot påståtte forskjellsbehandlinger av pasienter med selvforskyldte lidelser ( Alkoholskadde bakerst i køen, Dagbladet 27.1.93). Dels har debatten vært preget av holdninger som innebærer at uforsvarlig livsførsel bør få betydning for pasientprioriteringer ( Fråtsere må sist i køen, Dagbladet 28.11.92; Betal regninga hvis du lever usunt, Dagbladet 20.3.92).
Fortjenesteprinsippet er eksplisitt uttrykt innen transplantasjonsvirksomheten i Singapore, der personer som har sagt seg villig til å donere sine organer vil bli prioritert i transplantasjonskøen, dersom de selv skulle komme i den situasjonen at de trenger et organ.
Produktivitetsprinsippet
Det ikke-mottakerrelaterte prinsippet er knyttet til den samfunnsmessige effekt av tildelingen 40 . Med maksimering av samfunnsmessig effektivitet eller produktivitet, menes at man velger den fordelings-løsning som økonomisk sett gagner samfunnet mest. Den samfunnsmessig billigste løsningen foretrekkes, uavhengig av den effekt fordelingen har på individnivå eller på institusjonell effektivitet.
Å foreta fordelinger ut fra samfunnsmessig produktivitet innebærer at man vektlegger framtidige forhold ved utvelgelsen. Det er resultatet som er avgjørende for prioriteringsbeslutningene, ikke fortidige hendelser og handlinger.
Rene samfunnsmessige produktivitets- eller nyttekalkulasjoner antas å være sjeldne ved fordeling av ulike helsetjenester. Prinsippet ble imidlertid benyttet i diskusjonen om å prioritere yrkesaktive framfor -passive ved utvelging av pasienter (St meld nr 50 (1993-94):55). I første omgang er dette uttrykk for et fordelingsprinsipp, der man tar sikte på å maksimere den samfunnsmessige gevinst av fordelingen. Prinsippet blir imidlertid forankret i mer individuelle hensyn, ved å argumentere for at en slik fordeling ville gagne alle, i den forstand at prioriteringenes antatte positive økonomiske effekter også vil komme de mest trengende til gode.
Fordelingskriterier og -teknikker
De noe vage fordelingsprinsippene må omgjøres til konkrete seleksjonskriterier eller -teknikker for at de skal være operative i prioriteringssituasjoner. Legene må for eksempel ha klare regler for hvilke kjennetegn ved pasienten som skal tillegges vekt ved utvelgelse. Med fordelingskriterier menes sosiale eller biologiske kjennetegn ved de individer som er potensielle mottakere av det knappe godet, for eksempel kjønn, alder, helse, økonomi, sivilstatus osv. Fordelingsteknikker er prosedurale utvelgelsesanvisninger som ikke er koplet til kjennetegn ved potensielle mottakere. Både kriteriene og teknikkene er underordnet prinsippene og er virkemidler for å nå disse. Teknikkene, som kan brukes i kombinasjon med ett eller flere individuelle kriterier, er ikke personrelaterte og ikke skjønnsmessige. Eksempler på slike er ulike former for likedelinger, loddtrekning, slumptildelinger og ulike køsystemer.
8.9.1.3 Forholdet mellom normative fordelingsprinsipper og andre hensyn
Ett viktig tema er på hvilken måte og i hvilken grad distributørenes bevissthet om normative fordelingsprinsipper avveies mot andre hensyn.
Det er ikke sannsynlig at fordelingsprinsipper alltid har en absolutt forrang ved utforming av konkrete seleksjonskriterier/-teknikker. I tillegg til at det kan skje en innbyrdes avveining mellom ulike fordelingsprinsipper, vil andre hensyn ofte ha gjennomslagskraft når praktiske prosedyrer skal utformes. Slike andre hensyn kan i hovedsak være av tre typer. For det første kan prinsippene konkurrere med distributørenes egeninteresse, f.eks. karriere eller daglige arbeidsforhold. Andre hensyn kan være knyttet til krav fra institusjonens omgivelser, fra enkeltpersoner, organisasjoner, institusjoner, forvaltningsmyndigheter, massemedia eller politikere. Et tredje forhold som kan virke inn på fordelingens forankring i normative fordelingsprinsipper, er knyttet til institusjonene som sådan.
Figur 8.7 Forholdet mellom normative fordelingsprinsipper og andre hensyn
To forhold har vært særlig vesentlige i dette kapitlet. For det første et ønske om å synliggjøre de fordelingsprinsipper som ofte har stor betydning for prioriteringsbeslutninger – og som også har store konsekvenser for de faktiske prioriteringene innen norsk helsevesen. En nærliggende diskusjon i forlengelse av dette er hvorvidt fordelingsprinsippene bør innarbeides i juridiske regler. Skal lovanvendelse i større grad enn tilfellet er i dag få betydning for f.eks. pasientprioriteringer? Eller skal helseprofesjonenes egne etiske kjøreregler, ervervet via utdanning og praksis, være enerådende?
Et annet punkt som har vært berørt er forholdet mellom normative fordelingsprinsipper og andre hensyn man ønsker å legge vekt på i fordelingssituasjonen. En prioriteringsdebatt kan ikke bare forholde seg til etiske prinsipper. Like viktig vil det være å diskutere i hvilken grad og på hvilken måte prinsippene skal avveies mot andre hensyn. Kanskje særlig dersom helsepersonellet også i framtida skal ha ansvar for pasientprioriteringene kreves det en større fokusering på hvilke hensyn som bør være illegitime i beslutninger om hvilke pasienter som skal tilbys behandling. En slik negativ avgrensning kan bidra til en viss styring av prioriteringsavgjørelsene dersom dette er ønskelig.
8.9.2 Prioritering er nødvendig. Om overordnete nasjonale prinsipper for prioritering i helsesektoren (Lønning II-utvalget, NOU 1997: 18)
Prioriteringer innen kreftomsorgen må være basert på de samme grunnleggende verdier og prinsipper, og følge allment aksepterte kriterier for prioritering innen norsk helsetjeneste.
I det norske samfunnet står mål som likhet og rettferdig fordeling sterkt. Helse er et grunnleggende gode som bør komme alle til del, de nødvendige helsetjenester skal tilbys uavhengig av den enkeltes situasjon.
Det vil alltid være en grense mellom det som oppfattes som det offentlige helsevesenets ansvar og det som ikke skal tilbys en befolkning på det offentliges regning. Denne grensedragning vil alltid være gjenstand for politisk og faglig diskusjon. For å kunne leve opp til de mål som er satt, og fordi det alltid vil være større etterspørsel etter helsetjenester enn det er rom for innenfor offentlige budsjetter, må det etableres kriterier for prioritering.
Prioritering er nødvendig på alle nivå i helsetjenesten, men vil kanskje være viktigst for det overordnede politiske nivå som skal forestå de vanskelige valgene. De som må fatte kliniske (medisinske) beslutninger vil alltid måtte forholde seg, direkte eller indirekte, til de overordnede prioriteringer.
I NOU 1997: 18 diskuteres ulike kriterier for prioritering. En tilstands alvorlighetsgrad, som har vært et viktig kriterium for prioritering etter at det ble inngående diskutert i NOU 1987: 23 (Lønning-I-utvalget), vil alltid være relevant, og kan også defineres som et uttrykk for prognosetap dersom behandling eller andre tiltak ikke iverksettes.
Alvorlighetsgrad bør fastsettes ved vurdering av følgende forhold (etter NOU 1997:18, kap. 8):
risiko for død eller funksjonstap
graden av fysisk eller psykisk funksjonstap
smerter, fysisk eller psykisk ubehag (som f.eks. tung pust, smerte, angst).
Det understrekes at en tilstands alvorlighetsgrad ikke kan betraktes uavhengig av et behandlingstiltaks nytte. Med unntak for pleie og omsorg er alvorlighet en nødvendig, men i seg selv ikke tilstrekkelig betingelse for prioritet i det offentlige helsevesen.
Et tiltaks forventede nytte er i økende grad blitt framført som et viktig kriterium for prioritet. Med det mål å skulle hjelpe, må det være riktig å gi dem høyere prioritet som kan oppnå nytte av tiltaket. Nytte kan ikke sees på uavhengig av kostnadene for tiltaket. Nytte er forskjellig fra, men klart knyttet til effektmål.
Effekt kan beskrives på ulike måter:
økt sannsynlighet for overlevelse
fysisk eller psykisk funksjonsforbedring
smertereduksjon eller forbedring av andre fysiske og psykiske plager
Verdsettelse av effekt (nytte) vil variere med den som bedømmer. Pasienter, friske personer og helsepersonell bedømmer ofte svært ulikt. Det er nødvendig med en debatt om og også metodeforskning på verdsettelse av effekt. I forbindelse med tiltak i kreftomsorgen vil ofte effektene være begrensede eller små, og debatten om nytte i denne sammenheng er viktig.
Et tiltaks kostnad og kostnadseffektivitet er et tredje kriterium i prioriteringsdebatten. Et moment i denne diskusjonen er at et gitt tiltak med en gitt kvalitet skal ytes til lavest mulig kostnad. Et annet moment er kravet om fordelingslikhet, dvs. at hvis en av to pasientgrupper får ressurser til behandling der diagnosen er forskjellig, men ressursinnsatsen den samme, skal den som har den største forventede helsegevinst av behandling velges.
I en oppsummering ( NOU 1997:18, kap. 8)) framheves at et avgjørende trekk er rettferdig fordeling av helsetjenester, forstått som likebehandling. Det forstås som at like tilstander, så langt mulig, har krav på lik behandling. Det betyr igjen at hvis én pasient får et tilbud, bør det være et mål å gi alle pasienter i samme situasjon et likeverdig tilbud. Like tilstander i samme situasjon forstås som samme alvorlighetsgrad, samme nytte av tiltakene og til samme kostnad. Kriterier som kjønn, etnisk tilhørighet, tidligere helseskadelig atferd, produktivitet, livssyn, seksuell orientering og sosial status er ikke relevante under noen omstendighet. Kriterier som biologisk alder, livsstil som reduserer effekten av tiltaket og sosiale behov, kan skjønnsmessig inngå i beslutninger på klinisk nivå.
Tre kriterier framheves som de relevante i prioriteringssammenheng: tilstandens alvorlighet, tiltakets nytte og tiltakets kostnadseffektivitet. Det understrekes at de to siste kriteriene vektlegges mer enn tidligere.
Med utgangspunkt i de ovenfor nevnte kriterier gjennomgås i kap. 9 i NOU 1997: 18 prioriteringsgrupper. Det anbefales en firedelt inndeling av tilstander med tanke på tjenester:
Grunnleggende helsetjenester
Utfyllende helsetjenester
Lavt prioriterte helsetjenester
Tjenester som ikke under noen omstendighet hører hjemme innenfor det offentlig finansierte helsetilbud
For å konkretisere innholdet i disse fire kategoriene brukes de ovenfor nevnte kriterier. I tillegg foreslås det en nedenfra og opp-modell der fagfolk prioriterer innen sitt fagfelt, og der beslutningstakere med utgangspunkt i budsjett og fagfolkenes prioriteringer basert på nevnte kriterier definerer innholdet i de ulike gruppene. Det er så meningen at fagfolkene skal omsette disse rammebetingelsene i kliniske handlingsprogrammer.
For svært mange av tilstandene innenfor kreftfeltet vil kriteriene for gruppe 1 og 2 være oppfylt, men fordi nytte- og kostnadskriteriet er mer framhevet, vil det også være situasjoner der kreftpasienter ikke vil ha prioritet.
I tillegg til de nevnte fire gruppene tar også prioriteringsutvalget opp problemstillingen utprøvende behandling. Denne problemstillingen settes helt utenfor de nevnte prioriteringsgrupper som en uavhengig problemstilling, der det offentlige anbefales å ta del i dette på en langt mer omfattende måte. Spørsmålet om utprøvende behandling er et spørsmål om på en kontrollert måte å delta i framskaffelse av dokumentasjon, samtidig som den bidrar til kompetanseheving. Den utprøvende behandlingen må oppfattes og skal behandles som klinisk forskning, og skal derfor drives etter vanlige kriterier for forskning (forskningsprotokoll, godkjenning av etisk komité, etc.). Utprøvende behandling bør være en oppgave for det offentlige, og denne virksomheten bør finansieres særskilt.
To forhold understrekes av utvalget. Det ene er at hensikten med å drive utprøvende behandling er å framskaffe dokumentasjon om tiltakets nytte. Det gir ikke i seg selv prioritet, og derfor vil heller ikke alvorlighetsgrad av tilstanden som studeres være avgjørende for om en gitt utprøvende behandling skal foregå. Det andre som understrekes er at tilgang til utprøvende behandling kun gir mulighet til å delta i godkjente kliniske forsøksprosjekter i Norge. Det gir ikke rett til å motta behandling som ikke er tilstrekkelig dokumentert.
8.9.3 Ventelistegarantien og kreft
Dagens ventelistegarantiordning er hjemlet i forskrift av 25. juli 1990 (Forskrift om ventelisteregister og prioritering av pasienter). Forskriftens formål er bl.a. å tilstrebe at pasienter får behandling i tråd med nasjonale prioriteringer for helsetjenesten. Forskriften er basert på de prioriteringer som ble fremmet i NOU 1987: 23 Retningslinjer for prioriteringer innen norsk helsetjeneste. Forskriften definerer tre ulike prioriteringsnivåer:
Første prioritet. Første prioritet er tiltak som er nødvendige i den forstand at det har livstruende konsekvenser dersom de ikke iverksettes raskt. Førsteprioritets behandling skal gis umiddelbart.
Annen prioritet. Annen prioritets behandling er tiltak som er nødvendige i den forstand at svikt får katastrofale eller svært alvorlige konsekvenser på lengre sikt for pasienten.
Øvrige prioritetsnivå. Pasienter som ikke tilhører første og annet prioritetsnivå må vente til behandlingstilbud foreligger.
I rundskriv I -25/92 ga Sosial- og helsedepartementet supplerende retningslinjer for prioritering av pasienter som tilhører forskriftens annen prioritet. Det gis her en oversikt over pasientgrupper (med gitte sykdommer) som skal ha maksimal ventetid på 6 måneder.
Diskusjonen om ventelistegarantien og ventelistebruddene har pågått kontinuerlig, og er omfattet av betydelig interesse i den offentlige debatten. Det er mange problemer knyttet til garantiordningen; i fagmiljøene er det en bekymring for at fokuseringen på de pasientene som bryter 6-måneders garantien, som kanskje kan karakteriseres som de minst syke av de syke, vil føre til at ventetiden for de sykeste vil øke.
Alle offentlige utredninger og rundskriv om ventelistegarantien gir klart uttrykk for at kreft omfattes av ventelistegarantien. Faglig sett er det imidlertid uinteressant med så lang ventetid for kreft som 6 måneder, dette vil også stride mot pasientenes og samfunnets oppfatning av et rettferdig og godt helsevesen.
I den forbindelse er det verd å merke seg at i de oversiktene Sosial- og helsedepartementet har gitt ut om hvilke pasientgrupper som skal omfattes av garantien, anføres det at slike retningslinjer ikke fritar legen fra retten og plikten til å prioritere enkeltpasienter til den maksimale ventetid som han eller hun finner riktig i den foreliggende situasjon. I det enkelte tilfelle må prioriterende lege bruke skjønn etter anerkjente medisinske prioriteringsmåter.
I Sosial- og helsedepartementets brev av 17. desember 1991 (ref. 91/08684) anføres det også at symptomenes alvorlighetsgrad skal vektlegges. I rundskrivet anføres følgende generelle sykdomsbeskrivelser som skal utløse garanti:
Vedvarende tilstander ved prioriteringstidspunktet, så invalidiserende at det reduserer evnen til daglige livsfunksjoner og ødelegger søvnen. (Reduksjon i organfunksjoner eller symptomer som smerter, kvalme, dyspnoe, svimmelhet, etc.). Det forutsettes at behandlingen restituerer pasienten.
Tilstander som progredierer til å gi varige skader hvis de er ubehandlet i et halvt års ventetid.
Tilstander til utredning hvor manglende diagnose vil gi alvorlige konsekvenser for behandlingsopplegg og behandlingsresultat.
Tilstander som er varig psykisk eller sosialt invalidiserende ved prioriteringstidspunktet.
I tråd med de generelle bestemmelsene og i Sosial- og helsedepartementets ulike fortolkninger og presiseringer, synes det klart at kreft ikke bare omfattes av ventelistegarantien, men at man i stor grad må legge vekt på medisinsk faglige prioriteringer. Stortinget har, basert på St meld nr 44 (1995-96) Ventetidsgarantien – kriterier og finansiering, vedtatt å innføre en garanti for maksimalt 3 måneders ventetid for pasienter med alvorlig sykdom. I stortingsmeldingen anføres det bl.a. at for mange alvorlige lidelser, f.eks. kreft, vil tre måneders ventetid være for lang ventetid. I slike tilfeller må utredning og behandling startes med ventetider som er i samsvar med god medisinsk praksis.
Hva som er forsvarlig ventetid for kreftpasienter vil ofte være gjenstand for skjønn. Det er imidlertid utvalgets klare oppfatning, basert på inntrykk fra norsk helsevesen, at ventetiden for kreftpasienter er for lang i dag, både for utredning og for behandling. Det er derfor urovekkende at ventelisteregistrene ikke kan gi oversikt over hvor mange kreftpasienter som står på venteliste, og hvordan ventetidene og ventetidsforløpene har vært (jfr. pkt. 6.4).
Et utvalg nedsatt av Sosial- og helsedepartementet har vurdert utarbeidelse av et alternativ til dagens ventelistegarantisystem. Gruppen, som har hatt professor Knut Rasmussen som leder, leverte sin innstilling 24. mars 1997. Gruppen er kritisk til det eksisterende ventelistegarantisystemet og skisserer premisser for et nytt alternativ. Av forslaget til et alternativ system framgår det at:
prioriteringssystemet må være etisk forsvarlig
systemene må være akseptert av befolkningen og deres representanter, og må bygge på en nasjonal konsensus om verdigrunnlag og prioriteringssystemer
det nasjonale idealet for medisinsk prioritering må sees på som et kulturfenomen som trenger allmenn aksept
ethvert prioriteringssystem må baseres på skjønn, og at dette skjønnet må delegeres til ansvarlige leger å utøve
en rimelighetsbetraktning og en vurdering av medisinsk forsvarlighet må være en sentral del av det utøvende prioriteringsskjønn og at et medisinsk forsvarlig vedtak er forsvarlig etter en samlet vurdering av pasientenes situasjon, sett i forhold til andre pasienter og samfunnet som helhet
Dette utvalget vil på bakgrunn av det som hittil er sagt, argumentere for at ventetiden for kreftpasienter må ha som utgangspunkt det som synes å være medisinsk rettidig behandling. Ventelisteforskriftene er et uhensiktsmessig prioriteringsverktøy for kreftpasienter pga. sykdommens alvorlighetsgrad. Hva rettidig behandling er må i stor grad baseres på medisinsk faglig skjønn. Det foreligger likevel føringer med hensyn til hva tilsynsmyndighetene anser som veiledende ventetid for kreftpasienter.
I 1994 hadde Regionsykehuset i Trondheim problemer med lange ventetider for operasjon av alvorlige kreftformer. Dette førte til at Statens helsetilsyn engasjerte seg i saken. I brev fra Statens helsetilsyn til Sør-Trøndelag fylkeskommune (ref. 94/05738) påpekes det at den gjennomsnittlige ventetiden for operasjoner av alvorlige kreftformer var mellom 39 og 52 dager. I brevet fastslår departementet at ved enkelte kreftformer er dette uforsvarlig lang ventetid, og at det kan føre til at kurabel sykdom blir inkurabel. Helsetilsynet påpeker også at i tillegg til de rent medisinske konsekvenser vil den psykiske belastningen for pasienten og pårørende være urimelig stor ved lang ventetid. I Helsetilsynets brev ble fylkeskommunen varslet om at påbud (i henhold til Lov av 10. februar 1967 Om behandlingsmåten i forvaltningssaker, § 16) ville bli gitt dersom ikke forholdene snarlig ble rettet på. Dette brevet slår fast at en ventetid utover én måned ikke er akseptabel for kreftpasienter.
I en tilsvarende sak framgår at Aust-Agder sentralsykehus hadde problemer med å få operert pasienter med kreft innen 3 uker. I brev til Aust-Agder fylkeskommune fra Statens helsetilsyn (ref. 96/2572) framkom det at Helsetilsynet var meget bekymret over opplysningene. Helsetilsynet antyder også at tilbudet til pasienter med alvorlige kreftformer ikke var forsvarlig i Aust-Agder, og det ble reist spørsmål ved de prioriteringer som var gjort. Helsetilsynet vurderte på denne bakgrunn å gi påbud om å få rettet på forholdene.
Dette utvalget tolker brevet slik at en ventetid på 3 uker for å få operert (behandlet) pasienter med kreft ikke er forsvarlig.
Disse forhold er bakgrunnen for utvalgets forslag om at ventetid for utredning ved berettiget mistanke om kreft, ikke må overstige 15 virkedager, og at ventetid for innleggelse og behandling (helbredende og lindrende) ikke må overstige 10 virkedager etter at diagnosen eller behandlingsindikasjon er stilt.
8.10 Rehabilitering
Rehabilitering dreier seg om hvordan pasienten klarer å tilpasse seg en sosial og yrkesrelatert tilværelse. I 1993 var det 795 barn under 16 år som hadde eller hadde hatt kreft. Tilsvarende var det 49 369 personer i yrkesaktiv alder (16–67 år) som hadde eller hadde hatt kreft. Men rehabilitering dreier seg ikke bare om tilpasning til skole og arbeidsliv. Derfor angår det alle som blir rammet av denne alvorlige sykdommen. Det er også store utfordringer i de eldre aldersgrupper (65 549 personer over 67 år). Problemstillingene kan bli enda mer komplekse da man ofte står overfor flere funksjonshemninger på samme tid. Antall individer som lever med kreft og antall personer som mottar attføring og uføretrygd ( pkt. 5.2) viser dimensjonen i problemstillingen.
Generelt er vår kunnskap mangelfull og fragmentarisk. Utfordringen ligger i samspillet mellom den private sfære og den offentlige sfære (se pkt. 6.6). Rehabilitering, slik vi definerer begrepet, forutsetter et samspill mer enn en oppgavefordeling.
Velferdsmeldingen (St meld nr 35 (1994–1995)) definerer medisinsk rehabilitering som: Arbeid med å bistå mennesker som på grunn av sykdom, skade eller medfødt lyte har midlertidige eller varige funksjonsnedsettelser, til å gjenvinne, bevare eller utvikle funksjonsevne/mestring, og/eller med å legge til rette forholdene i miljøet rundt mennesket med sikte på størst mulig grad av selvstendighet og livskvalitet på egne premisser. Dette harmonerer med en vid tilnærming til rehabiliteringsbegrepet.
8.10.1 Pasientens behov
Følgetilstandene etter sykdom og behandling varierer fra individ til individ. Man er sårbar på ulikt vis både fysisk og psykisk. I barneårene er en rekke organsystemer i vekst og utvikling, og sykdom og behandling kan føre til livslange følgetilstander. Forplantningsevnen er en meget utsatt funksjon og problemstillingen er i første rekke aktuell for de yngre pasientene. I de eldre aldersgrupper kan andre sykdommer bli påvirket og forverret som følge av behandling, etc.
To viktige målsettinger ved kreftbehandling er å hente ut det maksimale av behandlingens terapeutiske potensiale samtidig som følgetilstandene etter sykdom og behandling blir minst mulige. Målet med rehabilitering er ikke bare å gjenvinne tapt funksjon, men kan også være å bevare en eksisterende funksjon. Ved en progredierende sykdom som kreft kan det være en realistisk målsetting å opprettholde funksjonsevnen eller å redusere en negativ utvikling av et progredierende funksjonstap.
Den medisinske rehabilitering er ofte en forutsetning for den yrkesrettede, funksjonelle, psykiske og sosiale rehabilitering. Alt dette krever kunnskap. Vi oppdateres jevnlig om effekten av de ulike behandlingsoppleggene, om overlevelse og symptomkontroll de første årene etter behandlingen. Kunnskapen om seneffekter av behandlingen og pasientenes tilpasning til en ny tilværelse er langt mer fragmentarisk og til dels meget mangelfull. Mye av informasjonen er tilgjengelig, men helsevesenet har ikke hentet den ut.
I dag kan vi gjennom systematisk langtidsoppfølging av pasienter med spesifikk sykdom samle slik kunnskap. Særlig viktig er dette for de yngste pasientgruppene. Kunnskap om hvilke langtidsskader pasienten har og hvilke mekanismer som utløser disse, er en forutsetning for å forebygge og behandle disse tilstandene (se også pkt. 8.11).
De fleste pasientene vil nok sørge for og strukturere sin egen rehabilitering innen rammen av den private sfære (se pkt. 6.6). Uansett blir pasientens eget bidrag en vesentlig del av all form for rehabilitering og mestring (motivasjonsfaktoren). Problemet er at vi i liten grad har systematisk oversikt over kreftpasientenes yrkesrettede, fysiske og psykososiale rehabilitering og hvorledes dette blir løst. Derfor kan det være stor fare for at de som trenger assistanse ikke blir fanget opp. Den ressursmessige innsats for å forbedre funksjonsevnen behøver ikke nødvendigvis være særlig stor. Klarere informasjon fra sykehusene til primærhelsetjenesten med fokus på rehabiliteringsaspektet kan være tilstrekkelig for mange (f.eks. anbefalinger om å gjenoppta arbeidet).
Pasientens behov er sammensatt og kan ikke løses av én yrkesgruppe alene. En optimal utnyttelse av dagens kunnskap og fremtidig forskning vil kreve en tverrfaglig tilnærming. Noen må imidlertid ta et koordinerende ansvar for at pasientens samlede behov avveies mot hverandre.
Sykdom rammer individet og individets nettverk på flere nivåer:
Individ (pasient)
Endring i de daglige gjøremål, rolleendring fra aktiv til passiv, arbeidssituasjon, økonomiske forutsetninger, ansvar overfor barn og ektefelle.
Familie/nettverk (ektefelle, barn, nære pårørende, slekt, venner)
Endring i familiesystemet ved rolle- og ansvarsforskyving, rutiner, relasjoner, levekår (lavere inntekt/ økte utgifter), etc.
Samfunn (helse-, sosial- og utdanningssektor)
Individets situasjon utfordrer det offentlige hjelpesystem til å legge til rette for pasientens og pårørendes (familiens) mestring av sin totale situasjon (trygdesystemet, helse- og sosialtjenesten, velferdsmodellen i de nordiske landene). Velferd kan forstås som levekår og livskvalitet. Levekår er de objektive forhold som arbeid, økonomi, bolig, utdanning, etc. Livskvalitet er den subjektive opplevelse av å være fornøyd med tilværelsen eller med sin helse (se pkt. 3.2). Hvordan kan hjelpesystemet påvirke mulighetene til økt mestring, stabile levekår og livskvalitet ved håndtering av sosiale konsekvenser av sykdom og behandling?
Rehabiliteringstiltakene må ta utgangspunkt i:
individuelle ressurser (intrapersonelle ressurser): individets personlighetmessige faktorer (psykologiske og emosjonelle forhold)
sosiale ressurser (interpersonelle ressurser): familie, sosialt nettverk, slekt, venner, andre mellommenneskelige relasjoner
materielle ressurser (økonomiske og strukturelle forhold): inntekt, økonomi, bolig, arbeid, trygdeordninger og andre ytre forhold
de medisinske realiteter (pasientens medisinske tilstand): behandlingsplan, målsetting og prognose
8.10.2 Definisjoner
Rehabilitering: Målet med rehabilitering er å føre pasienten frem til størst mulig grad av selvstendighet (selvhjulpen). Oppgavene vil i praksis bli å kartlegge og beskrive rehabiliteringspotensialet gjennom opptrening (optimal utnyttelse) av restfunksjoner, tilpasning av varig funksjonshemning og tilpasning av hjelpemidler. I en mer billedlig språkbruk er rehabilitering å restaurere en pasient til en person. Begrepet omfatter derfor mer enn en somatisk restaurasjon, nemlig det psykososiale og livskvalitet.
Rehabilitasjon (latin; re = igjen, habilitas = skikkethet):Oppreisning, gjeninnsette i tidligere verdighet/posisjon
Habilitering ( gjøre habil): Kartlegging av ferdigheter, ressurser, muligheter og begrensninger for å gjenvinne, utvikle og tilpasse funksjoner. (Begrepet er særlig knyttet til mestring av nye funksjoner, og er mest relevant i forhold til medfødte og tidlig ervervede funksjonshemninger.)
Rekreasjon, rekonvalesent: hvile, adspredelse, more seg
Rekonvalesens (latin); re = igjen, convalescere = bli frisk
Palliasjon: Palliasjon beskriver en behandling som ikke har en kurativ målsetting. Mange pasienter med kronisk kreftsykdom fungerer sosialt helt normalt, er i fullt arbeid og kan ha leveutsikter på flere år. Palliasjon må altså ikke snevres inn til terminalomsorg.
Fysikalsk medisin: Diagnostikk og behandling av funksjonsforstyrrelser i muskel- og skjelettsystemet.
Ortopediteknikk: Fellesbetegnelse for et fagområde innen ortopedien som har som oppgave å fremstille individuelt tilpassede ortopediske hjelpemidler. (Må ikke forveksles med tekniske hjelpemidler som krykker, rullestoler, griperedskaper m.v., da disse lages i serier og ikke for den enkelte bruker.)
Levekår (materielle livsforhold): objektive forhold som bolig, arbeid, økonomi, utdanning, helsetjenester og sosiale tjenester
Livskvalitet (ikke-materielle forhold): subjektiv opplevelse av å være fornøyd med tilværelsen.
Rehabilitering/attføring kan inndeles i medisinsk rehabilitering (tidl. medisinsk attføring), yrkesmessig rehabilitering og sosial rehabilitering.
I den praktiske hverdag trenger man en syntese av alle begrepene. En kreftpasient må avfinne seg med at tilværelsen ikke blir helt som før. Man har både elementer av habilitering og rehabilitering for å oppnå en optimal funksjonstilstand.
Helsedirektoratet 41 har valgt en felles definisjon av habilitering og rehabilitering: Medisinsk (re)habilitering kan defineres som helsetjenestens planmessige arbeid for at den som er funksjonshemmet på grunn av sykdom, skade eller medfødt lyte skal gjenvinne, bevare eller utvikle funksjonsevnen og/eller mestringsevnen med sikte på størst mulig grad av selvstendighet og livskvalitet på egne premisser. For kreftpasientene passer fellesdefinisjonen best. For barn ligger hovedvekten på habilitering, for voksne rehabilitering. I denne fremstilling har vi valgt å bruke begrepet rehabilitering i tråd med ovennevnte utredning.
8.10.3 Generelt
Rehabilitering av kreftpasienter kan inndeles i forebygging av funksjonshemning/skade og behandling av funksjonshemning/skade. Forebygging består igjen av flere elementer:
redusere toksisitet av behandling
motvirke forventede seneffekter i oppfølgingsfasen
målrettet tidligdiagnostikk av seneffekter
Rehabilitering og primærbehandlingen
Tidlig i sykdomsprosessen tar diagnostikk og behandling all energi og oppmerksomhet både for pasienten og for helsevesenet. Rehabilitering må imidlertid være en integrert del av primærbehandlingen. Metodevalg i primærbehandlingen kan få store konsekvenser for rehabiliteringspotensialet. Dette er spesielt viktig for barn i vekst og for ungdom (f.eks. benkreft med eller uten ekstremitetsbevarende behandling), forplantningsevne (sammensetning av cellegiftkurene), etc. Rehabilitering er et samspill mellom de medisinske problemstillinger, den psykiske tilpasningen, det sosiale, som bl.a. omfatter familie, og de yrkes- og utdanningsrelaterte problemstillingene.
Rehabilitering og aktiv sykdom
Pasienter som er ferdigbehandlet eller helbredet for en kreftsykdom har et helt annet utgangspunkt mht. rehabilitering enn pasienter som har en aktiv sykdom og der kreftbehandlingens målsetting er å lindre symptomer. Rehabilitering av pasienter som er i en palliativ fase, kan umiddelbart fortone seg som en selvmotsigelse. Vi vil argumentere for at rehabiliteringstenkningen også har en plass for pasienter som har progredierende sykdom. Pasienter med en kronisk eller progredierende kreftsykdom kan ha følelsen av å stå i en rulletrapp på vei nedover. Rehabilitering vil da være et forsøk på å gå mot kjøreretningen. Mange skritt blir forgjeves og kan virke bortkastet, og innsatsen kan synes temmelig håpløs. Pasienten må forholde seg til en uforutsigbar forverring av grunnlidelsen.
Rehabilitering i relasjon til palliasjonbegrepet
Dersom en legger en meget bred forståelse av rehabiliteringsbegrepet til grunn (som f.eks. restaurering av en pasient til en person), vil rehabilitering også ha en plass i sykdomsforløpet helt til terminalfasen. Målet med rehabilitering defineres ut fra pasientens kliniske tilstand og vil stadig kunne endres. Forståelse og aksept fra pasientens side overfor realitetene må nærmest bli en forutsetning for samarbeidet mellom pasient og behandler. Målet kan være å mestre de enkle daglige funksjoner som å spise eller kle seg selv, eller det mer ambisiøse om å begynne i jobben igjen.
I helsevesenet er det alltid noen som har oversikt og kunnskap om de ulike elementene som trengs for å bygge opp et samlet terapitilbud. Noe av problemet synes å være av koordinerende art, en felles forståelse av grunnlidelsens prognose og derigjennom en realistisk satsing på rehabilitering. En tverrfaglig tilnærming på tvers av alle forvaltningsnivå er og blir en nødvendighet.
Behandlingsapparatet
Kreftpasientens behov for rehabilitering må integreres i de eksisterende tilbud som finnes til andre pasientgrupper.
Følgende spesialiteter er involvert utover de som har primæransvar for den terapeutiske delen. De er også viktige aktører i det forebyggende arbeidet:
fysikalsk medisin og rehabilitering
yrkesmedisin
trygde- og sosialmedisin
ortopediteknikk
psykologi/psykiatri
sosionomtjenesten
klinisk ernæringsfysiologi
pedagogikk
logopedi
stomaterapi 42
ergoterapi
fysioterapi
sexologi/gynekologi/andrologi
eksistensiell kompetanse (prest, andre personer med livssynskunnskap)
8.10.4 Problemer knyttet spesifikt til barn
8.10.4.1 Barn som kreftpasient
Med større evne til fleksibilitet og med større ubrukt potensial kan barn ofte lettere tilpasse seg en ny situasjon enn voksne. De er mer fleksible og utnytter alternative ressurser. De kan raskt bli imponerende mobile med ekstremitetsprotese. Etter visse hjerneskader kan de også lettere trenes opp igjen. Rehabiliteringstiltak kan således gi stor gevinst.
Men samtidig er det også særskilte ulemper ved å ha gjennomgått kreftbehandling som barn:
De er i vekst og utvikling fysisk så vel som psykisk, og mottar derfor sin kreftbehandling i en svært sårbar periode. Sykdom og behandling kan forstyrre en prosess som hos voksne kreftpasienter i det alt vesentlige var fullført før de ble syke.
Etter hvert som kroppen vokser til vil den dessuten stille større krav. Organer med marginale reserver etter behandling kan overraskende gi seg klinisk til kjenne som svikt lenge etter skaden oppsto. Hjerteskade etter cellegiftbehandling kan debutere klinisk etter mange år, bl.a. fordi at det stilles større krav til hjertets pumpekraft i et stort individ enn på det tidspunkt skaden inntraff. Og en kosmetisk skade som synes lite hos et barn, kan bli relativt mer fremtredende pga. fortsatt vekst (ansiktsasymmetri, underutvikling av kroppsdeler, mv.).
Tap av en funksjon kan være alvorlig i en fase av livet da den er viktig for utvikling av andre funksjoner. Synssvekkelse, hørselssvekkelse o.l. er alvorligere i en fase av livet da man er under opplæring i basale ferdigheter (språk mv.), skal orientere seg i tilværelsen og etablere egen identitet.
De siste årene er det kommet en rekke oppfølgningsstudier av helbredede barnekreftpasienter som fokuserer på problemet senvirkninger. Men siden mange typer barnekreft ikke har vært mulig å helbrede før i de siste par-tre årtier (leukemi først i 70-årene), mangler det fortsatt gode oppfølgningsundersøkelser. En del av ettervirkningene kan forventes langt inn i voksen alder. Høyst sannsynlig er det en overrisiko for visse sykdomstilstander hele livet igjennom.
Et barn som er helbredet for kreft, har potensielt flere år igjen å leve enn de fleste voksne pasienter har. Dette er viktig i forhold til seneffekter som trenger et langt gjenværende livsløp til å utvikle seg på. Slike senskader vil kanskje aldri rekke å manifestere seg hos en voksen pasient, mens de hos barn kan gi seg til kjenne langt opp i voksen alder. Det er derfor flere grunner til at senskader og rehabilitering er et spesielt viktig tema i barnekreftomsorgen.
8.10.4.2 Det psykiske, sosiale og kognitive
Ringvirkningene av en hard og langvarig behandlingsfase kan være store for både barnet og familien. Vanskene kan vedvare og skape nye problemer lenge etter at sykdommen er helbredet pga. øket risiko for skolevansker og tilpasningsproblemer. Pasienten mister vanlig skole eller barnehage, foreldrene er langvarig sykmeldte, og omsorgen for søsken kan lide i lange perioder. Sistnevnte er ikke minst vanskelig i familier med enslige foreldre. Barnekreft er i høy grad en hel families anliggende.
Det kan gjøres et viktig forebyggende arbeid i behandlingsperioden for å redusere problemene både da og senere. Dette innebærer psykologisk støtte til barn, foreldre og søsken, rådgivning og hjelp i forhold til sosialmedisinske problemstillinger, en bred målsetting for det pedagogiske arbeidet på sykehus og oppfølging i forhold til hjem, skole eller barnehage.
Forskrifter for barn på sykehus (1989) gir gode retningslinjer for barns opphold på sykehus. Sykehus skal være tilrettelagt i forhold til barns behov. Barna skal kunne ha foreldre hos seg, og de skal ha et pedagogisk tilbud. Beklageligvis blir ikke det pedagogiske tilbudet alltid fulgt opp etter gjeldende forskrifter, ikke minst når det gjelder et pedagogisk tilbud til førskolebarn.
8.10.4.3 Skole-pedagogiske utfordringer
Pedagogiske tilbud til barn med kreft er av stor betydning. De er med på å opprettholde et normalt liv, og er en stimulans til det friske i barnet og barnets selvfølelse. Barna mister mye skolegang under behandlingen. Dette betyr at de også mister kontakt med venner. Særlig små barn kan vise regredierende oppførsel og virke stereotype i sine aktiviteter. I tillegg har noen nevropsykologiske problemer, og nesten alle forandrer utseende, som kan gi økt sårbarhet i forhold til omgivelsene.
Undersøkelser av barn med kreft viser generelt at de gjenvinner god psykologisk funksjon. Derimot er de mer sårbare i forhold til sosial funksjon. Forholdet til klassekamerater er en av de viktigste faktorene i forhold til barnas psykiske helse. Det er også gjort en kontrollert intervensjonsstudie som viste effekt av sosial trening både i forhold til opplevd sosial støtte og psykiske problemer. Dette understøtter betydningen av skolen, både på sykehus og hjemme.
Fordi sykehusopphold for barn gjennomsnittlig blir stadig kortere, er spørsmålet om behovet for skoleundervisning på sykehuset reist. Også for barn med kreft tilstrebes kortere opphold, men så blir det desto flere opphold i sykehus. Mellom sykehusbesøkene må ofte barna isoleres hjemme. Barnas skolefravær i løpet av en kreftbehandling uten tilbakefall vil oftest være fra tre måneder til ett år.
Førskolebarn har rett til pedagogisk tilbud på sykehus, men det er ikke klart nok definert. Derimot har de ingen rett til pedagogiske tilbud på hjemstedet. Barn med funksjonshemninger skal riktignok prioriteres ved barnehageopptak (Lov om barnehager § 10) men dette begrep defineres gjerne som en kronisk funksjonshemning. Det viser seg ofte vanskelig å få plass i barnehage som er tilpasset barn under aktiv behandling eller et pedagogisk tilbud i hjemmet, selv om det foreligger et dokumentert behov for pedagogisk stimulering.
Når det gjelder skolebarn, har de i grunnskolen rett til opplæring under sykehusopphold (kommunens ansvar). Pedagogisk opplegg er ikke rettighetsfestet for ungdom på videregående skole.
Skolegang og pedagogiske tiltak er grunnleggende for livet videre, og tilbudet bør være uavhengig av geografisk bosted. På grunn av et ofte omfattende behandlingsopplegg, er denne virksomhet meget viktig for kreftbarn på sykehuset. Den behandlende institusjon må ha kontakt med skole og evt. PP-kontor (pedagogisk-psykologisk kontor) på hjemstedet for å sikre et tilrettelagt opplegg og opplæring etter barnets spesielle behov. Skolemyndigheter må gjøres oppmerksom på spesielle lærevansker som følge av medisinsk behandling. Skoleloven er under revisjon. En gjennomgang av lovverket i relasjon til barnekreftpasienter (og tilsvarende belastede pasientgrupper) er ønskelig.
8.10.4.4 Fysiske senskader
Det kan gå flere år før man blir klar over eventuelle senskader. Senskadene må imidlertid sees i relasjon til alternativet! Det primære målet er å helbrede barnet. Nye behandlingsmetoder ble i sin tid tatt i bruk på basis av det kurative potensialet. Kunnskapen om eventuelle langtidseffekter forelå av naturlige grunner ikke.
Fysiske senskader kan deles i fire store grupper: cerebral funksjon, vekst, seksualutvikling/gonadefunksjon, sekundær kreft (pasienten rammes av en ny kreftsykdom). I tillegg kommer en rekke mer spesifikke organskader.
8.10.4.4.1 Cerebral funksjon
Hjernesvulstene utgjør ca. 1/3 av alle ondartede lidelser hos barn, med gjennomsnittlig knapt 40 nye tilfeller pr. år. Ca. 60 % (knapt 25) av pasientene blir langtidsoverlevere. Det foreligger nå god dokumentasjon på alvorlige skader etter strålebehandling mot hjernen, især når det er gitt tidlig i barneårene. Ofte gis bestråling i kombinasjon med cellegift. Denne kombinasjonen synes å være særlig uheldig når cellegift etterfølger strålebehandlingen.
De kliniske neuropsykologiske effektene manifesterer seg i form av distraksjon og svekket korttidshukommelse, svekket IQ, mental treghet og endog demensutvikling. Barna kan ha generelle og spesifikke lærevansker.
Når hypofyse/hypotalamus er involvert, sees neuroendokrine dysfunksjoner. Veksthormon-aksen er særlig følsom, og derfor er barn særlig utsatt. Også sanseapparatet kan skades pga. kreftbehandlingen.
Barn med senskader i sentralnervesystemet har utvilsomt et stort behov for rehabilitering. Den faglige utfordringen er både vanskelig og komplisert. Den må omfatte fysisk opptrening med fysioterapi (inkl. hjelpemidler som støtteskinner, rullestol, etc.), kognitiv trening og psykososial støtte (spesialpedagogikk, vernede arbeidsplasser og boliger, m.m.).
Effektene av sansedefektene på språkfunksjon og intellektuell utvikling hos barn kan få alvorlige ringvirkninger for den senere tilpasningen. Selv om man ikke alltid kan forhindre sanseskaden, kan man ved tidlig rehabilitering med særundervisning og hjelpemidler redusere omfanget av følgetilstandene. I barnealderen burde pasientenes behov kunne ivaretas av de regionale rehabiliteringsteam, som også har ansvar for andre diagnosegrupper med parallelle problemer. Men siden hjernetumorgruppen, især de som har vært strålebehandlet, har særlig store og omfattende behov, trengs opprustning av rehabiliteringsteamene til dette formål.
En del av disse pasientene har sammensatte problemer, og det kan være vanskelig å få gjennomført tilfredsstillende rehabiliteringsopplegg. Det gjelder særlig ungdom eller unge voksne som gir opp og faller utenfor systemene, og noen ender opp med dårlig livskvalitet og tidlig uføretrygd. Det er avgjort situasjoner hvor et mer aktivt rehabiliterings- og attføringsapparat er påkrevet.
Selv om rehabiliteringsoppgavene skal ivaretas som del av den onkologiske oppfølging, er det sannsynligvis tjenlig at det tverrfaglige barneonkologiske teamet ikke slipper tak i disse pasientene som de kjenner godt gjennom mange år. Dette er også viktig for å samle systematisk erfaring.
I tillegg til (re)habiliteringstjenestene er det i de senere år etablert pedagogiske kompetansesentre i forhold til ulike spesialbehov, bl.a. ervervede hjerneskader. De forskjellige medisinske og pedagogiske tjenestene må koordineres slik at barnet/ungdommen ikke blir kasteball mellom forskjellige tjenester.
8.10.4.4.2 Veksthemning
Veksthemning kan forbigående sees under enhver alvorlig sykdom, men slik veksthemning kan etterfølges av en effektiv vekstspurt der barnet tar igjen mesteparten av det tapte. Etter kreftbehandling av barn er imidlertid varig lengdevekstretardasjon et av de viktige problemene. Hemmet lengdevekst kan skyldes svekket veksthormonproduksjon og forstyrret pubertet pga. skade etter strålebehandling. Veksthormonsvikten kommer klinisk til uttrykk relativt sent i form av avvik fra normal tilvekstkurve, men kan mistenkes tidligere på basis av spesielle blodprøver. Ubehandlet kan resultatet manifestere seg mange år senere, f.eks. i form av manglende vekstspurt under puberteten.
Vekstretardasjonen kan motvirkes ved å tilføre veksthormon i daglige injeksjoner. Det gis til pasienter med et klart gjenværende vekstpotensial (basert på skjelettmodning), og fortsetter til etter puberteten. Barna må følges jevnlig ved en pediatrisk poliklinikk i denne tiden. Hvorvidt veksthormon også skal gis i voksen alder for å motvirke andre mangelsymptomer, er fortsatt omdiskutert, men for flere av disse pasientene vil det være indisert å fortsette denne kostbare behandlingen livet ut (ca. kr 200 000 pr. pasient pr. år).
Vekst av knokler i skjelettet kan også hemmes etter bestråling. Det kan føre til kort ryggrad med liten sittehøyde dersom ryggen er blitt bestrålt. Skjevheter i ansiktet kan også skyldes strålebehandling av en del av ansiktet. Slike skader blir mer omfattende når barnet vokser til. For denne typer senfølger er det ofte nødvendig med ortopedisk og rekonstruktiv kirurgi.
Den sosiale tilpasning, de pedagogiske behov, behov for vernet arbeid og tilpasset bolig viser kompleksiteten i pasientenes samlede behov.
8.10.4.4.3 Gonadefunksjon og reproduksjon
Forplantingsevnen kan skades av sykdom, men også påvirkes av en del behandlingsformer. For barn som får sin behandling før parforhold og familie er etablert, kan dette ha dyptgående fremtidig betydning. Gutter er mer utsatt for varig infertilitet enn piker. Spesiell oppmerksomhet må rettes mot barn med fare for pubertetshemning. De må følges spesielt opp med henblikk på hormonsvikt og eventuelt tilbys behandling. Noen vil som voksne bli klienter ved infertilitetsklinikker.
8.10.4.4.4 Ny kreftutvikling
Selv om barna blir helbredet for sin kreftsykdom, er det til dels en kraftig økt risiko for å utvikle en ny ondartet sykdom. Sekundær malign neoplasme (SMN) er vel den mest fryktede av alle senskader. Det gjelder spesielt etter strålebehandling og visse typer cellegifter.
En klassisk undersøkelse fra USA viste at kumulativ risiko for SMN etter gjennomgått barnekreft var 12 % innen 24 år når man grupperte alle typer primærkreft samlet. Den relative risiko (RR) i forhold til en sammenlignbar kontrollgruppe var > 20, dvs. en mer enn 20 ganger så stor risiko for å få en ny kreftsykdom som kontrollgruppen.
Det er særlig strålebehandling som skiller seg ut som skadelig. Strålefeltets beliggenhet er av stor betydning siden visse vev og organer er mer sårbare enn andre. F.eks. er påvist overhyppighet av brystkreft hos meget unge kvinner (i 20-årene) som hadde vært strålebehandlet for Wilms tumor (en spesiell nyrekreftform) som småbarn. Tilsvarende ses etter strålebehandling av unge kvinner for lymfekreft. I den grad det er mulig vil en alltid velge det behandlingsalternativ som gir minst risiko for senskader. Det forutsetter at en fortløpende innhenter kunnskap om senskader gjennom langtidsoppfølging av pasientene. I dag vil en hos barn unngå strålebehandling, dersom det foreligger behandlingsalternativ som gir like god eller bedre mulighet for helbredelse. Cellegiftbehandling er også en risikofaktor for SMN, og det er økt risiko for leukemi etter visse typer cellegifter.
Noen få barnekrefttyper er knyttet til kjente genetiske kreft-syndromer. Det klassiske eksempelet er den familiære typen av retinoblastom (kreft i øyet) som er knyttet til overrisiko for osteosarkom (benkreft).
8.10.4.4.5 Hjerteskader
Både strålebehandling og enkelte cellegifter kan gi skade på hjertet. Cellegiftene som inngår i gruppen antracycliner, kan forårsake både akutt hjertesvikt i tilslutning til behandlingen og kronisk hjertesvikt som en langtidsbivirkning. Medikamentene brukes i behandlingen av mange kreftformer både hos voksne og barn. Barnehjertet er særlig følsomt fordi muskelutviklingen i hjertet hemmes. Denne prosessen kan skje uten initiale tegn eller symptomer på akutt skade. Svekkelsen kan bli symptomgivende først mange år senere, iblant etter spesielle belastninger som graviditet, idrettsøvelser eller infeksjoner.
Bestråling mot brystskilleveggen kan forårsake skade på hjerteklaffene som først vil manifestere seg og gi symptomer etter flere år. Det er mange argumenter som taler for langtidsoppfølging. Det må også stilles krav til kompetansen til teamet som får ansvaret for denne oppfølgingen.
8.10.5 Ungdom og kreft
Kartlegging av langtidsbivirkninger og skader som rammer yngre kreftpasienter har vist flere alvorlige sykdomstilstander som også kan få dødelig utgang. Det er flere likhetstrekk med det som er beskrevet for barn. Kunnskapen om langtidseffekter og hvorledes kreftpasientene tilpasser seg etter avsluttet behandling er en forutsetning for å kunne forebygge og eventuelt behandle disse tilstandene. Strukturert, systematisk oppfølging er den eneste metoden for å fremskaffe ny kunnskap. Den nye kunnskapen må integreres i primærbehandlingen.
For å illustrere hvor kompleks primærbehandlingen kan være, gis en kort beskrivelse av behandlingsopplegget ved benkreft. Benkreft er en av de klassiske ungdomskreftformene. Målsettingen vil være å helbrede pasienten, men også forsøke å bevare og gjenvinne de fysiske funksjonene som rammes av sykdommen.
Tidligere ble det utført amputasjoner i ca. 90 % av tilfellene. I dag blir bare 10 % amputert, takket være mer effektiv cellegiftbehandling kombinert med til dels meget kompliserte kirurgiske rekonstruksjonsteknikker:
Autografts. Fjernet benvev erstattes med vaskulariserte bengrafts fra f.eks. motsatt ekstremitet, f.eks. vaskulariserte fibulagrafts som erstatter en recessert del av tibia. Fibulaen vil over tid gro seg kraftigere og til slutt ligne en full tibia i dimensjon.
Allografts. Det vil si å sette inn kadaverben fra benbank til erstatning for fjernede knokkeldeler. Denne metoden egner seg best for inngrep på overarmen, der vektbelastningen er relativt liten. Det brukes relativt mye til rekonstruksjon av overarmsben.
Endoproteser består av kunstige erstatninger for knokler og ledd. De mest brukte er proteser for kneledd og hofteledd.
Rotasjonsplastikk. Denne metoden brukes når man skal fjerne store deler av femur, og spesielt på barn som er langt fra utvokst. Teknikken består i reseksjon av nedre del av femur samtidig som tibia festes til femurstumpen og roteres 180 grader, slik at hælen peker frem. Hælen former det som skal bli kneleddet og foten stikkes bak frem i en ekstern protese for legg, ankel og fot. Det gamle ankelleddet fungerer som kneledd, og pasienten får som regel en forbløffende god gangfunksjon.
Deler av endoprotesemateriellet har begrenset levetid, og pasienten må alltid regne med en del service-operasjoner pga. slitasje. Det er også en viss frekvens av proteseløsning der denne er festet til pasientens eget knokkelvev. Allograftenes begrensninger ligger først og fremst i at de ikke tåler all belastning, og pasientens mulighet til fysisk utfoldelse blir derfor begrenset. Det er også en viss fare for manglende tilheling mellom graft og pasientens eget benvev, samt for infeksjoner som kan være vanskelige å få kontroll over uten å fjerne graftet. Gro-fasen og konsolideringsfasen etter ekstremitetsbevarende inngrep strekker seg over 4–6 måneder, og opptreningsperioden varer opptil et år.
Amputasjoner gjøres i dag i relativt sjelden, men det kan være påkrevet hvis svulster vokser inn i vitale nerver og blodårer. Dersom en hovednerve må fjernes, vil ekstremiteten som regel bli lite funksjonell (lammelser). Pasienten kan i slike situasjoner være bedre tjent med en amputasjon.
8.10.6 Ortopediteknikk
Ortopediteknikk (se definisjon) inngår som et viktig element i behandlingen av den sistnevnte pasientgruppen. Bruken av ortopediske hjelpemidler åpner i dag for helt nye muligheter for å kompensere tapte fysiske ferdigheter. Nye teknikker for måltaking, produksjon og individuell tilpasning av protesemateriell gjør det mulig for pasienten å føre et tilnærmet normalt liv selv etter ekstremitetsamputasjoner. Dette betyr at kreftsyke pasienter som før sykdommen hadde et aktivt liv eller yrke, får muligheten til å kunne gjenoppta dette enten helt eller delvis, ved bruk av ortopediske hjelpemidler. For optimale resultater kreves at forberedelse og vurdering for protesemateriell kommer tidlig inn som et element i behandlingsopplegget. Det er videre en forutsetning at pasienten blir trenet i bruken av protesen. Fysioterapi og ortopediteknikk må derfor samarbeide nært både under tilpasningen og opptreningen ved alle typer ortopediske hjelpemidler. Det krever også samarbeid mellom ortopediingeniør/ortopeditekniker og fysioterapeut for å forhindre tilbakefall og feilstillinger.
Hensikten med denne beskrivelsen er å understreke bredden i det multidisiplinære team som må samarbeide både i primærfasen under diagnostikk og behandling og den mer langsiktige oppfølgingen av kreftpasientene. De medisinske prosedyrene griper inn i en lang rekke hendelser som forutsetter at både den vertikale og den horisontale aksen i organisasjonen fungerer (se pkt. 8.12).
8.10.7 Forplantning og seksualitet
Selv om seksualitet og forplantningsevne er nært knyttet til hverandre, er det to adskilte funksjoner. Seksualitet er ikke forbeholdt en bestemt aldersgruppe. Diagnosen og behandlingen av kreft kan føre til fundamentale endringer av en persons seksualitet og forplantningsevne av mer eller mindre varig karakter. De psykiske reaksjoner, de fysiologisk-anatomiske konsekvenser av sykdomsprosessen og kreftbehandlingen er flettet inn i en helhet, og for helsevesenet er det en utfordring å nøste opp og ta tak i de enkelte elementer. Pasientens selvbilde og reaksjoner på endret utseende, de psykologiske aspekter som skyldes endrede fysiologiske reaksjoner og ny anatomi har man etter hvert fått mer kunnskap om. Utfordringen for helsevesenet er å få formidlet og utnyttet denne kunnskapen. I dag satses det nok i stor grad på at man finner ut av det selv. Det er sporadiske forsøk på å identifisere temaet, men systematiske og vedvarende tiltak mangler og blir forståelig nok nedprioritert i konkurranse med tiltak for de tunge livstruende tilstandene. Det gis en kort illustrasjon av problemstillingens kompleksitet:
Sykdomsrelatert
Noen kreftsykdommer får direkte følger for de fysiske seksualfunksjonene: kreft i penis, i skjeden, svikt i produksjon av hypofysehormoner, skade av nerver i bekkenet som fører til impotens, etc.
Behandlingsrelatert
Cellegiftbehandling fører ofte til mer eller mindre permanent sterilitet for menn. Kvinner er langt mindre utsatt. (Spermieproduksjonen er meget følsom for cellegift, mens eggene er mer robuste). Skadene er sterkt medikamentavhengig. Kunnskap om toleransegrenser for de ulike typer cellegift er selvsagt helt avgjørende. Man er avskåret fra å drive kliniske forsøk for å teste ut ulike medikamenter. Man kan imidlertid foreta en systematisk oppfølging og registrering etter kreftbehandlingen, bl.a. av barn som blir født etter at en av foreldrene har gjennomgått behandling for kreft. Dette kan bli vår viktigste informasjonskilde. Det er ingen systematisk registrering ut over billedgalleri over babyer som enkelte behandlere har samlet (med stor og gjensidig glede og entusiasme!). Man vet med rimelig grad av sikkerhet at det ikke er økt risiko for misdannelser forutsatt at graviditet innledes etter en behandlingsfri periode på flere måneder (i praksis anbefales ca. 1 år). Skjønnsmessig tror vi at det blir født et halvt hundre barn hvert år av foreldre som tidligere er behandlet for kreft. Helsevesenet burde ha et ansvar for å kartlegge eventuelle avvik i utviklingen av disse barna. Det blir ikke gjort i dag.
Både for visse typer eggstokkreft og for (majoriteten av!) testikkelkreft kan forplantningsevnen bevares takket være moderne behandling. Sædbank er et tilbud forutsatt at pasienten har tilstrekkelig sædproduksjon før behandlingsstart og at sykdommen tillater noen dagers utsettelse av behandlingsstart. Det er ifølge norsk lov ikke tillatt å fryse ned ubefruktede egg (til lagring) selv om det stadig utvikles nye metoder som gjør dette medisinsk mulig. Vi har derfor ikke noe behandlingstilbud ut over det forebyggende til kvinnene pga. lovgivningen.
Behandling kan også føre til forbigående eller permanent skade av seksualfunksjonen. Impotens rammer mange menn som gjennomgår kirurgiske inngrep i bekkenet (testikkelkreft, endetarmsoperasjoner, prostataoperasjoner). Det finnes ulike behandlingstilbud til denne pasientgruppen. På grunn av dårlig kapasitet og økonomi ved de urologiske avdelinger har man ingen mulighet til å utnytte denne kunnskapen. Høyst sannsynlig er pasientene i liten grad kjent med de mulighetene som finnes (dette er bl.a. beskrevet i Regional helseplan for region 2). Det er jo også liten hensikt i å informere om noe som helsevesenet likevel har måttet nedprioritere.
8.10.8 Fysioterapi
Hensikten med fysioterapi er ikke bare å gjenvinne funksjon, men også å bevare en eksisterende funksjon. Ved en progredierende sykdom som kreft kan målet være å opprettholde funksjonsevnen eller å bremse en negativ utvikling med progredierende funksjonstap. Fysisk trening er ofte en del av den medisinske rehabiliteringen som igjen er en forutsetning for den yrkesrettede og sosiale rehabilitering.
Fysioterapi skal forhindre uønskede følgetilstander knyttet til bevegelsesapparatet først og fremst gjennom veiledning og ved å stimulere pasienten til å bruke egne ressurser (bevegelsestrening, leddmobilisering, lungefysioterapi, tilpasning av ortoser, korsett og elastisk bandasjemateriale, etc.). Noen oppgaver er spesifikt knyttet til kreftpasientene: instruksjon og behandling av brystkreftopererte, lymfødembehandling og pasienter med ekstremitetslokalisert kreft.
Enkelte kreftpasienter vil ha behov for et kortvarig rehabiliteringsopplegg før de er tilbake i et aktivt normalt hverdagsliv. Andre vil ha behov for en livslang oppfølging med varierende innsats i ulike livsfaser. Også pasienter med kronisk eller progredierende sykdom vil ha behov for fysioterapi. Det er viktig å fokusere på det friske og de friske funksjoner i en syk kropp.
8.10.8.1 Lymfødembehandling
For pasienten dreier det seg om en smertefull og plagsom, ofte kronisk tilstand med varierende grad av hevelse i arm eller ben. Lymfødem kan ha en blandet årsak. Det dreier seg om et misforhold mellom ekstracellulær væskeproduksjon og drenasje (hjertesvikt, nyresvikt, hypoproteniemi, kronisk venøs stase, overbelastet eller sviktende lymfedrenasje).
Lymfødembehandlingen i Norge trenger en organisatorisk gjennomgang. Kreftrelatert lymfødem er en lidelse som mange pasienter sliter med som følge av kreftsykdommen eller behandlingen. Vi vet lite om hvor mange som plages. Tidligere var brystkreftoperasjonene mer omfattende enn i dag. Forekomsten av lymfødem varierte fra 7 % til 63 %. Dagens operasjonsmetoder og dagens indikasjon for postoperativ strålebehandling har redusert dette problemet drastisk, men det er fortsatt en plagsom tilstand for noen.
Det foreligger både forebyggende tiltak og flere terapitilbud. Noen av metodene er omstridte. Ekspertise på dette fagområde bør etableres og bygges opp ved regionsykehusene. Det må samtidig være tilsatt fysioterapeut med spesialkompetanse i lymfødembehandling ved alle sentralsykehus. Det er svært viktig at forskning/fagutvikling i lymfødembehandling er knyttet til et fagmiljø som er involvert i multidisiplinær kreftbehandling (som regionsykehusene). Det trengs et organisatorisk og faglig løft for at lymfødembehandlingen skal få den plass den må ha i kreftomsorgen. I dag finnes det ikke alternativ til fysikalsk behandling som hjelp for lymfødem.
8.10.9 Tap av ferdigheter og fysiske funksjonshemninger hos den kronisk syke
Alle har rett til muligheten for fysisk aktivitet uavhengig av ferdigheter. Pasienter som nærmer seg livets slutt behøver aldri å være for syke eller for svake til å kunne bidra med noe. Alle ønsker å kunne kontrollere så meget som mulig av sitt liv og sine personlige forhold. Generelt kan man si at mennesket skal kunne sitte, forflytte seg, spise, gå på toalettet, bade/dusje, bruke telefon, tilkalle hjelp (dag og natt), sove, stå opp/legge seg, dyrke interesser, lese, høre musikk, benytte radio og TV, etc. Alt dette tilhører den private sfære og skal ikke omfattes av den offentlige sfæres ansvarsområde (se pkt. 6.6). Men disse funksjonene kan svikte i noen faser av livet. I den grad pasient eller familie selv ikke er i stand til å dekke basale behov, må helsevesenet påta seg et ansvar. Dette krever at noen undersøker hva pasienten kan/vil/er i stand til å gjøre og legger forholdene til rette og tilpasser hjelpemidler som f.eks. kraftsparende kjøkkenredskaper og andre tekniske hjelpemidler samt forestår tilpasning av boligen. Ergoterapi er derfor en del av rehabiliterings- og behandlingstilbudet for kreftpasientene.
8.10.10 De eksistensielle behov
Ordet eksistensiell betegner det følelsesmessige engasjement som ofte melder seg i situasjoner med truende livsforandringer og omstillinger. Slik trussel vil kunne oppleves som en uutholdelig smerte når virkelighetsoppfatningen og egenforståelsen pasienten har, ikke rommer bilder og begreper som kan gi mening til det som skjer. I denne sammenheng er ikke det vesentlige å få svar, det dreier seg om å kunne stille spørsmålene og bli møtt med åpenhet og forståelse. For den enkelte pasient kan de eksistensielle spørsmål ha både en religiøs og en ikke-religiøs dimensjon. Et sekularisert samfunn og et sekularisert sykehusmiljø kan virke lite mottagelige for denne type spørsmål. Dersom pasientens tanker og trosliv (livssyn) blir helt definert til den private sfære, kan det bli opplevet som et tema som befinner seg utenfor helsevesenet og som en nedvurdering.
Det å få kreft fører som regel til at pasienten opplever en eksistensiell krise. Den arter seg ikke likt for alle. Men i de fleste tilfeller fører en slik opplevelse til en eksistensiell nyorientering. Den tidligere mer eller mindre reflekterte forståelse av livet som en forutsigbar, kontrollerbar sammenheng går i stykker. Livet oppleves som kaos. Derfor brukes mye energi på å gjenopprette, restituere kontrollen og sammenhengen. Ofte trengs tid for å akseptere at det ikke er noen vei tilbake. I denne prosessen ligger alltid elementer av livssyn og trosspørsmål. Man leter etter kilder for mening, livsmot og håp.
I en religiøs dimensjon kan sjelesorg defineres som hjelp til rehabilitering. Det er både snakk om å opprettholde tidligere ervervede ferdigheter eller posisjoner (tenke gamle tanker i en ny situasjon) og å tilegne seg nye perspektiv ut fra en ny livssituasjon (tenke nye tanker). Dette kan være en smertefull og dyptgripende prosess der man må gi fra seg alle illusjoner om å være usårbar, være under en spesiell guddommelig beskyttelse, eller være sitt livs arkitekt. Det er velkjent at religionen kan være både en hindring og en stor ressurs. Forståelsen av seg selv, sin identitet, barnetro, Gud, skyld, sannhet kan måtte redefineres for å muliggjøre frigjøring og vekst. Det er velkjent både fra teori og praksis at det ikke er lett å endre eller utvikle selvbildet. Når kreftsykdommen fysisk bryter ned en person, er det vanskelig å holde fast et bilde av seg selv som like verdifull som tidligere. Overfor en slik person er det viktig å formidle en forståelse av menneskets verdi som er begrunnet i andre forhold enn funksjoner og utseende.
Både livsforståelsen og livsfortellingen under disse nye betingelser trenger et språk til å tolke de dypere dimensjonene i livet – og i sjelen. Det er sjelesørgerens oppgave å hjelpe til med å arbeide frem en slik overgripende tolkingsramme.
Ofte må pasienter motiveres til en slik rehabilitering. Det viser seg i praksis at der hvor presten(e) er synlige i miljøet, blir de eksistensielle spørsmål også synlige. Det skjer med andre ord en legitimering av disse spørsmål både blant personalet og pasientene.
Når det gjelder andre religioner/kulturer, kan prestene normalt møte disse ut fra en dypere forståelse av det religiøse liv, enn andre faggrupper. Sykehusprestene er også behjelpelige med å finne frem til relevante personer når behov oppstår. Det kan i denne sammenheng henvises til Helsedirektoratets veiledning ( Religioner og kulturer – om skikker og tradisjoner. En veiledning for helsepersonell) 43
I en tid der mange leter etter alternative løsninger/medisiner er det særlig viktig å ta forholdet mellom de eksistensielle spørsmål og sykdom på alvor. Det gjelder ikke bare å skille, men også å integrere de eksistensielle problemstillinger i et flerdimensjonalt helsebegrep.
Interessen for livssynsproblematikken ble ikke borte, slik mange trodde. Alt tyder på at den vil blomstre i fremtiden også. Det er heller ikke noe som tyder på at debatten om den såkalt alternative medisin vil stoppe. I tilknytning til den har vi den mer religiøse varianten som samles under healing-konseptet. Kirken(e) arbeider med å definere sitt healingmandat. Dette mandatet må defineres innenfor kirken, kommuniseres inn i helsesektoren og justeres i møte med hverdagens virkelighet, slik at omsorgsarbeideren/sjelesørgeren kan ha den tanke- og følelsesmessige ryddighet som er nødvendig for å utføre sin oppgave på en best mulig fremmende måte. For kirken er det viktig å holde fast på sammenhengen mellom religiøs tro og helse, samtidig som den må avgrense seg mot utvekstene på dette meget følsomme område.
8.10.11 Sosialmedisin
Sykdom rammer individet og individets nettverk på flere nivåer. Sosialmedisin er opptatt av hvordan hjelpesystemet påvirker mulighetene til økt mestring, stabile levekår og livskvalitet ved håndtering av sosiale konsekvenser av sykdom og behandling.
Sosionomenes arbeidsområde omfattes av disse aspektene og må derfor være en del av det tverrfaglige teamet. Vurderingen av pasientens velferds- og trygderettigheter er meget komplisert og krever kunnskap om alle instanser i velferdsstaten som har oppgaver pasienten kan ha nytte av. Utfordringen er imidlertid å sette disse inn i en større sammenheng.
Trygderettigheter ved sykdom er i stor grad knyttet til arbeidsforhold. Ungdom som ikke har opptjent rettigheter gjennom arbeidsforhold, kommer imidlertid inn under andre regler, og de har muligheter for å søke om en rekke tillempninger. Ungdom under utdanning må være oppmerksom på spesielle regler for lån og stipend fra Statens lånekasse for utdanning. Regelverket kan slå uheldig ut dersom man ikke allerede fra sykmeldingens start foretar de rette disposisjoner (omgjøring av deler av lånet til stipend, rentefritak, etc.). Ungdom har også rett til sykepenger for deltidsjobber som gir en årsinntekt på over 1/2 G og rett til rehabiliteringspenger for å fullføre et avbrutt studium. Også ungdom over 16 år har rett til rehabiliteringspenger dersom de har vært syke i ett år. Hensikten er at de skal ha anledning til en viss uavhengighet økonomisk i forhold til sine foresatte.
Ungdom over 18 år som ikke har rett til sykepenger, kan søke om og ha rett til sosialhjelp. Beløpene varierer fra kommune til kommune. Dette kan oppleves som en tung byråkratisk prosess. Det ytes stønad til livsopphold og bostøtte.
Det må være helsevesenets ansvar at ungdom blir orientert om sine rettigheter og eventuelt får veiledning om hvilke tiltak som er gunstige. Dersom de blir uføretrygdet, vil de forbli minstepensjonister resten av livet.
8.10.12 Rekonstruksjonsproblematikk: Plastikkirurgiens plass i rehabilitering. Rekonstruksjoner og funksjonsbevaring med protesemateriell
Plastikkirurgisk rekonstruktiv behandling (se pkt. 7.6.1) har en stor betydning både i primærbehandlingen og rehabilitering av kreftpasienter (bl.a. for å behandle senskader), og betydningen vil bare øke i tiden fremover. Det kan være misvisende å omtale plastikkirurgien under rehabiliteringsavsnittet, fordi plastikkirurgi ofte er en betingelse for å kunne fjerne en kreftsvulst kirurgisk.
Plastikkirurgi skal bidra til å bibeholde funksjoner som f.eks. å lukke store sårdefekter, rekonstruksjon i ansikt, kjønnsorganer, bryst, etc. Kompleksiteten i inngrepene kan være meget omfattende, som flytting av ben, muskel og hud med mikrovaskulær teknikk. Det er en økende tendens til at den kirurgiske primærbehandling og den rekonstruktive kirurgi foregår i én seanse. Plastikkirurgien åpner for muligheter for en bedre tilpasning for pasientene.
Plastikkirurgi er en flaskehals i systemet, og mange pasienter får ikke tilbud om behandling. Det kosmetiske resultatet av en behandling er selvfølgelig av stor betydning for pasientene, og er en del av plastikkirurgiens oppgaver. Men funksjonen har også en langt videre målsetting.
8.10.13 Hyperbar behandling
Hyperbar behandling (trykkammerbehandling) av stråleskader er en etablert behandlingsmetode. Den blir mest benyttet for stråleskader i kjeveregionen. Det dreier seg om 5–10 pasienter i året (landsfunksjon, Haukeland sykehus). Virksomheten blir p.t. utredet av Statens helsetilsyn, og sannsynligvis vil det bli behov for å prøve ut behandlingsprinsippet på flere problemområder.
8.10.14 Rehabilitering av pasienter med kreftsykdommer – organisering og oppgavefordeling.
Kommunehelsetjenesten
Enkle og vanlige sykdommer og skader skal håndteres i kommunehelsetjenesten (f.eks. pasienter som er kurert for sin sykdom uten organsvikt). Kortvarig generelt treningstilbud kan være aktuelt. Det viktigste er at primærhelsetjenesten tar problemstillingen opp med dem det gjelder (jfr. informasjonsutveksling mellom sykehus og primærhelsetjenesten, som er diskutert i pkt. 6.1).
Spesialisthelsetjenesten
Pasienter med funksjonstap som reduserer utfoldelse i dagliglivets aktiviteter, bør gis tilbud på sentralsykehusenes rehabiliteringsavdeling, eventuelt i samarbeid med de fagmiljøer som har ansvar for primærbehandlingen. Eksempler på slike funksjonsforstyrrelser er amputerte, alvorlig inaktivitetsdystrofi og perifere nerveskader.
Nasjonale/regionale oppgaver
Svært sjeldne og komplekse oppgaver vil kreve et regionalisert behandlingstilbud. Et eksempel kan være langsomtvoksende svulster i sentralnervesystemet. Både vurdering av rehabiliteringspotensial (funksjonsanalyse) og behandling (funksjonstrening) vil som for andre pasienter med funksjonsutfall fra hjerne eller ryggmarg, være komplisert og ressurskrevende. I tillegg til kompetanse innen onkologi, nevrologi, nevrokirurgi, psykologi og smertebehandling, kreves erfaring i arbeidsfysiologi, urodynamikk, kognitiv funksjonssvikt, etc. Pasientenes behov har mange likhetstrekk med ryggmargsskader, og pasientene vil derfor kunne dra nytte av de samme kompetanseteam. Anslagsvis kan det dreie seg om i størrelsesorden 40–50 pasienter pr. år. Kapasiteten på de høyspesialiserte institusjonene som er tilknyttet regionsykehusene og de fylkeskommunale spesialsykehus har ført til en stram prioritering, der kreftpasientens prognose har vært utslagsgivende. (Et eksempel på at nytteaspektet blir tillagt større vekt enn alvorlighetskriteriet. En ung trafikkskadet vil ha nytte av rehabiliteringen i et lengre perspektiv enn en person med progredierende kreftsykdom.)
8.10.15 Psykiatriske lidelser hos kreftpasientene
Flere internasjonale undersøkelser viser at kreftpasienter har mer psykiske plager enn normalbefolkningen. Spesielt dreier dette seg om angst og depresjon. En norsk undersøkelse viste at minst 10 % av pasientene lider av behandlingstrengende angstlidelser og omtrent like mange av depresjon. Metodologisk er kartleggingen av depresjoner usikker. Internasjonale undersøkelser viser langt høyere anslag (20–25 %). Vi må forvente et økt behov for behandling av angst og depresjon. For å diagnostisere (identifisere) og behandle denne typen lidelser, er det nødvendig med et psykiatrisk hjelpeapparat. Psykiske lidelser vil påvirke pasientens evne til å bli rehabilitert i ordets videste forstand, inkludert den yrkesrettede rehabilitering. Avgrensningen mot normal angst og depresjon kan være vanskelig, men også viktig. Med normal menes i denne forbindelse de reaksjoner der en antagelig er like godt eller bedre hjulpet uten helsevesenets intervensjon.
8.10.15.1 Kommunikasjon – den vanskelige samtalen
En av fordelene med et tverrfaglig samarbeid er at de ulike yrkesgrupper kan avdekke mangler og fange opp problemer. Kommunikasjon er noe mer enn en informasjon. Kommunikasjonen vil avdekke informasjonssvikt, i første rekke i forhold til hva pasienten oppfatter. Kommunikasjon skal også fange opp signaler om f.eks. pasientens angst og depresjon som har unngått en primær diagnostikk. De ovennevnte undersøkelser viser klart at det foreligger en betydelig underdiagnostisering. Hensikten er å avdekke pasientens behov for hjelp og assistanse innen det som sammenfatningsmessig kalles psykososial onkologi. Det må begrenses til det pasienten ønsker helsevesenets hjelp til.
Helsevesenets erfaringer fra Montebello-senteret, der det etableres en kontakt med kreftpasienter utenom det ordinære pasient–behandler-forhold, har avdekket at pasienten føler sykehusoppholdet som meget vanskelig. Det er beskrevet som et vakuum før det ordinære kontaktnettet i en trygg hjemmesituasjon er reetablert. Det kan ta flere måneder før man finner frem til egen mestring. Hvilke strategier helsevesenet skal benytte for å møte denne utfordring, har ikke alle helsearbeidere klart for seg. Ofte blir ikke problemstillingen reist i det hele tatt. Etablering av pasient- kurs og pasient- skolering er et forsøk på å møte denne utfordringen.
Informasjon om kreftsykdommen som forklarer symptomer, informasjon om de psykiske reaksjoner og ulike metoder for mestring er ideen bak Montebello-prosjektet. Helsepersonell kan vinne erfaring i å kommunisere med pasienter samtidig som det gis en mulighet for å vinne mer kunnskap om rehabiliteringsprosessen og hvordan den kan stimuleres. Familien bør også trekkes inn i denne prosessen.
8.10.16 Ernæring – ikke bare mat!
Definisjoner
Klinisk ernæring: fagområde som dekker kunnskap om kostrelaterte sykdommer, kostrådgivning og ernæringsbehandling ved sykdom
Ernæringsfysiologi: fagområde som dekker kunnskap om fordøyelse og omsetning av mat og næringsstoffer, og om kostholdets betydning for helsen
Ernæringsbehandling: arbeidsområde som innbefatter kostrådgivning og tilpasning av kosthold før, under og etter behandling, som spesielle tiltak som næringsdrikker, sondeernæring og parenteral ernæring.
Kosthold og ernæring er viktig for kreftpasienter både før, under og etter behandling.
Kreftpasienter har ofte problemer med å opprettholde en tilfredsstillende ernæringstilstand. Både sykdomsprosessen og behandlingseffekter kan føre til alvorlig feilernæring. De vanligste symptomene hos kreftpasienter er mataversjon og dårlig matlyst (anoreksi), kvalme og kakeksi. Kakeksi er et samlebegrep for en klinisk tilstand kjennetegnet av allmenn svekkelse, progressivt vekttap med svinn av kroppsfett og muskulatur (dystrofisyndrom).
Underernæring inntrer når matinntaket ikke er tilstrekkelig til å dekke energibehovet. Dette fører til økt sykelighet. Pasienten taper vekt, blir allment svakere og toleransen for alle former for kreftbehandling blir dårligere og rehabiliteringstiden forlenget.
Årsakene til vekttap kan være mange, som appetittreduserende substanser ( cytokiner), som kan bli skilt ut av kreftceller, fysiske spise- og/eller fordøyelsesproblemer forbundet med sykdommen og/eller behandlingen (f.eks. tygge- og svelgeproblemer, kvalme, malabsorpsjon og diaré) eller psykiske reaksjoner forbundet med kreftdiagnosen.
Statens ernæringsråd (SE) utførte høsten 1996 en spørreundersøkelse ved 46 medisinske, kirurgiske og barneavdelinger ved regionsykehus og sentralsykehus. 33 besvarte skjemaer ble returnert.
Halvparten av avdelingene som besvarte spørreskjemaet angir at 30 % eller mer av pasientene har spiseproblemer. 12 avdelinger (38 %) svarer at de har rutiner for ernæringsbehandling, og angir rutiner for bruk av sondeernæring. Men nesten like mange avdelinger (34 %) har ikke rutiner for ernæringsbehandling. Det er varierende i hvilken grad det er utarbeidet rutiner for å følge ernæringsstatus; 14 avdelinger angir å ha slike rutiner. Av disse svarer seks at de alltid følger vektutvikling, ti vurderer matinntaket og åtte vurderer serum-albumin.
Resultatene viser en mangelfull oppfølging av pasientenes ernæringsstatus. Resultatene viser også at et ønske om å bedre tilbudet er til stede, men ved mange avdelinger er det behov for mer tid til dette fagområdet samtidig som det ønskes økt kompetanse. Videre- og etterutdanning anses nødvendig. I undersøkelsen kom det fram et klart behov for at kliniske ernæringsfysiologer er tilgjengelige i forbindelse med oppfølging av kreftpasienter.
Det finnes en god del informasjonsmateriell som brukes på sykehus med kreftpasienter. Det er imidlertid nødvendig å kontinuerlig vurdere og forbedre utvalget av materiell.
8.10.16.1 Forebygging av vekttap og feilernæring
Underernæring inntrer når matinntaket ikke er tilstrekkelig til å dekke energibehovet. Dette fører til økt sykelighet og tidligere død av kreft. Pasienten taper vekt, blir allment svakere. Mulighetene for å gi optimal behandling blir redusert, og rehabiliteringstiden forlenget. For å forebygge store vekttap er det fornuftig å gi kostråd allerede ved diagnosetidspunktet, slik at tiden fram til behandlingen starter kan utnyttes.
8.10.16.2 Ernæring i behandlingsfasen
Kreftsvulster kan påvirke næringsinntaket ved sin lokalisasjon og som følge av nødvendig kirurgi. Dette gjelder særlig svulster i munnhule og svelg, i spiserør, magesekk og tarm.
Behandling med cellegifter har også konsekvenser for ernæringen, særlig på grunn av kvalme, brekninger og nedsatt matlyst. Næringsopptaket kan også bli nedsatt.
Stråleterapi som omfatter tarmen har konsekvenser for næringsopptaket ettersom tarmvevet er svært ømfintlig for stråling. Langvarig diaré er en vanlig komplikasjon, likeledes kvalme, oppkast og magesmerter. Næringsopptaket i tarmen hemmes.
De psykososiale effekter av kreft er viktige. Problemer med matinntak, kvalme og oppkast samt manglende måltidsfellesskap er dagligdags for mange kreftpasienter og forringer deres livskvalitet. Avmagring oppleves av pasient og pårørende som en forverring av kreftsykdommen. Endret kroppsbilde og stress i forbindelse med matinntak bidrar til å svekke livsmotet og livskvaliteten.
Mange kreftpasienter ønsker å prøve alternative kostformer. Slike kostformer består som regel av vegetabilske matvarer. Dette kan lett føre til et kosthold som inneholder for lite næringsstoffer som er viktige for kreftpasienter. Et strengt vegetarkosthold har stort volum og inneholder ofte lite energi. Er appetitten dårlig, kan det bli svært vanskelig å dekke energibehovet, noe som kan føre til avmagring, underernæring og nedsatt motstandskraft mot kreftsykdommen. Kostomlegging har ingen dokumentert kurativ effekt, og derfor gis det her ingen anbefalinger om kost som alternativ kreftbehandling. Det er imidlertid en klar sammenheng mellom livskvalitet og ernæring.
8.10.16.3 Ernæring i rehabiliteringsfasen
I forlengelsen av en langvarig behandlingsfase kommer en rehabiliteringsfase. Den tilbringes for det meste utenfor institusjon. Muligheten for kvalifiserte råd er antagelig enda dårligere enn ved institusjonene (som i henhold til ovennevnte undersøkelse påpeker både mangel på kompetanse og mangel på kapasitet for å følge opp pasientens ernæringstiltand under institusjonsopphold). De kostråd som møter pasienter og helsepersonell i ukepresse, media o.l., avviker til dels betydelig fra den kunnskapsbaserte kliniske ernæringsfysiologi. Montebellostiftelsen har satt fokus på disse problemene.
8.10.16.4 Ansvar – klinisk ernæring
Interessen for ernæringsbehandling av kreftpasienter er økende. Men mange sykehus har ingen plan for oppstart og gjennomføring av ernæringsbehandling eller oppfølging av ernæringsstatus.
En undersøkelse Statens ernæringsråd tidligere har utført, tyder på at det er usikkerhet om hvem som har ansvaret for ernæringsbehandling ved norske sykehus. Et pulverisert ansvar vil ofte bety at iverksetting av tiltak ikke blir fulgt opp, noe som igjen rammer pasienten. I Retningslinjer for kosthold i helseinstitusjoner44 er viktigheten av samarbeid innen ernæringsbehandling understreket:
«Følgende ansvarsfordeling anbefales: Ledelsen ved et sykehus har et overordnet ansvar for å legge forholdene til rette slik at pasientene kan sikres et forsvarlig kosthold. Ledelsen har som en del av det medisinske ansvar, ansvar for at institusjonen har utarbeidet retningslinjer for kosthold og for ernæringsbehandling for institusjonens ulike pasient- og beboergrupper.
Legen har ansvar for all medisinsk behandling som iverksettes, inklusive ernæringsbehandling, for å vurdere og følge opp pasientens ernærings- og allmenntilstand og forordne tiltak dersom tilstanden ikke er god nok. Legen har også ansvar for at det finnes rutiner for registrering av ernæringsstatus og inntak av mat og drikke.
Avdelingssykepleier har i praksis ansvar for at pasientene får et forsvarlig kosthold tilpasset deres tilstand og behov og for å registrere, vurdere og rapportere pasientens matinntak og ernæringsstatus. Dersom ansvaret delegeres, må det klart bestemmes hvem som tar ansvaret og for hva.
Kjøkkensjefen har ansvaret for at kjøkkenet leverer tilstrekkelige mengder av velsmakende mat som oppfyller kravene til en ernæringsmessig forsvarlig kost.
Klinisk ernæringsfysiolog har ansvar for aktivt å medvirke til utforming og oppfølging av retningslinjer for institusjonens kosthold. Klinisk ernæringsfysiolog bør vurdere pasienters ernæringsstatus i samarbeid med lege og foreslå kostbehandling. Klinisk ernæringsfysiolog skal gi inividuelt tilpassede kostråd til spesielle grupper av både pasienter og pårørende og aktivt medvirke til personalundervisning i kostrelaterte emner.»
8.10.16.5 Ernæringsbehandling og tiltak
Med ernæringsbehandling menes en behandling som tar sikte på å tilføre energi og næringsstoffer tilpasset pasientens behov. Ved planlegging av en ernæringsbehandling må første tiltak være å vurdere og tilpasse den vanlige maten/sykehuskosten så sant mage/tarm fungerer.
Den totale ernæringsplan må sikre at pasienten får et fullverdig kosttilbud med tilstrekkelig energi, protein, vitaminer, mineraler og sporstoffer. Dette krever ikke store ressurser. Det er i første omgang trolig tilstrekkelig at helsepersonell retter oppmerksomhet mot ernæringsproblemene knyttet til kreft og er kjent med de problemer underernæring fører til og hvilke tiltak som kan settes inn på forskjellige stadier i sykdomsprosessen.
Ofte glemmes tilpasning av maten (selvvalgt mat, spesialkost, endre konsistens på maten, energi- og proteinberikning etc.), sammen med tilrettelegging av måltidene (antall, tidspunkt, spisemiljø, spisehjelp etc.). Retningslinjer for kosthold i helseinstitusjoner beskriver hva sykehuskosten og spesialkost skal inneholde av energi og næringsstoffer.
Oppfølging av ernæringsproblemer er også viktig i primærhelsetjenesten for pasienter som ikke er på sykehus.
Anbefalinger
Ledelsen i sykehusene bør sørge for at det finnes en plan for ernæringsbehandling til kreftpasienter. Ansvaret må defineres og synliggjøres, og den ansvarlige bør få ressurser til å prøve ut, eventuelt justere og deretter gjennomføre planen. Det er vesentlig å innarbeide gode samarbeidsrutiner mellom kjøkken, pleiepersonell og medisinsk ansvarlig.
Det anbefales at ernæringsstatus følges hos kreftpasienter fra diagnosetidspunktet, gjennom behandlingsperioden og i hele rehabiliteringsfasen. Ved å utarbeide retningslinjer for vurdering av ernæringsstatus og planer for oppstart av ernæringsbehandling, kan dette arbeidet kvalitetssikres. Kvalitetssikring må skje i alle ledd av produksjons- og arbeidskjeden fra råvarer i kjøkkenet til mat i pasientens mage, for å sikre rett mat til rett pasient til rett tid. Bruk og valg av næringsdrikker, sondeernæring og total parenteral ernæring (intravenøs ernæring) må inngå i denne planen.
8.10.17 Fysisk opptrening og fysisk rehabilitering
Effekten av fysisk opptrening er godt dokumentert og godt innarbeidet ved en rekke sykdommer som kjennetegnes med fysisk bevegelsesinnskrenkning. Kapasiteten ved rehabiliteringsavdelingene og spesialinstitusjonene er begrenset. Avdelingene fører en streng prioritering av hvilke pasienter som skal gis et behandlingstilbud ved institusjonen. Sykdommens generelle prognose må naturlig nok være en viktig faktor i effektvurderingen av tiltakene.
Funksjonshemningen etter kreftsykdom og -behandling varierer betydelig fra pasient til pasient. Den enkeltes ambisjonsnivå mht. ønsket fysisk prestasjonsnivå varierer også. Den fysiske opptrening må derfor tilpasses den enkelte. Rehabilitering må som alle andre behandlingstilbud være kunnskapsbasert. For kreftpasienter må en basere sin virksomhet på overførbar dokumentasjon fra generell fysisk rehabilitering og spesifikk dokumentasjon for kreftpasienter. Generelt må man kunne si at det er lite samlet kunnskap om rehabiliteringspotensialet for kreftpasienter. Man må forholde seg både til en fysisk funksjonshemning og grunnlidelsens prognose. Den fysiske funksjonshemningen og muligheter for rehabilitering kan beskrives. Det andre elementet, grunnlidelsens prognose, kan være meget vanskelig å forutsi på individnivå.
Prioriteringskriterier for satsing på rehabilitering:
kostnader og kapasitet
effekt (forbedringspotensial, rehabiliteringspotensial)
alvorlighetsgrad av funksjonshemning
grunnlidelsens prognose
nytte (forhold yrkesliv, skolegang, grad av selvhjulpenhet)
Rehabiliteringspotensialet er biologisk relatert til alder, men alder vil også innvirke på opptrenings behov i forhold til yrke, fritidsaktiviteter og andre fysiske ferdigheter. De yngre vil derfor få flere konkurransefortrinn fremfor de eldre dersom disse kriterier legges til grunn.
Vi har liten samlet oversikt over funksjonssvikt som er knyttet til de ulike diagnosegruppene og hvilket rehabiliteringspotensial som måtte foreligge. Man kan slå fast at feltet er meget komplekst. Mye tyder på at mange pasienter klarer seg selv, eventuelt med noe veiledning. For noen diagnosegrupper er det systematiserte treningsanvisninger (f.eks. etter brystkreftoperasjoner), og for pasienter som får utført amputasjoner er det strukturerte tilbud.
Av tiltak som spesifikt er rettet mot rehabilitering og fysisk opptrening av kreftpasienter kan nevnes Montebellosenteret, som i første rekke rettes mot en psykososial rehabilitering. Det er også noen steder tilbud om vanntrening. Vanntrening er et innarbeidet treningstilbud ved fysiske funksjonsforstyrrelser. I hvilken grad funksjonshemning ved kreft kan ha nytte av denne terapiformen blir nå kartlagt. (Vanntrening har bl.a. en smertelindrende effekt ved visse muskel-/ skjelettlidelser.)
Det gis noen få eksempler på medisinske problemstillinger ved fysisk rehabilitering og funksjonstrening inndelt i tre nivåer.
1. Fysisk trening ved sykdom med alvorlig, omfattende funksjonsforstyrrelser
Det må være en utfordring å komme frem til omforente kriterier for:
betydningen av grunnlidelsens prognose for opptreningstilbudet
prioritering ved manglende kapasitet
hvilke opptreningstilbud (på eller i regi av institusjoner) er aktuelle ved: ryggmargsskader, høye/lave spinale skader, conus/cauda equina-skader, komplette og inkomplette nevrogene utfall.
ved nevrogen skade, inkl. fysiske og kognitive funksjonsforstyrrelser ved tumor cerebri: kriterier for opptrening sett i relasjon til grunnlidelsens alvorlighetsgrad (prognose)
grunnlidelsens alvorlighetsgrad (som kan være meget vanskelig å bedømme): Man kan gå ut fra at mange kan oppleve opptreningstilbud som en psykisk stimulans. Optimismen bør komme pasienten til gode ut fra det faktum at livskvalitet er noe som oppleves her og nå.
Problemstillingen at kreftpasienter må konkurrere med andre diagnosegrupper, f.eks. trafikkskader, uten noen alvorlig grunnlidelse.
2. Fysisk opptrening – til allmenn bruk
Vi kan gå ut fra at de fleste pasientene finner tilbake til sin egen form og aktivitetsnivå på egen hånd, eventuelt med en viss treningsveiledning. Store pasientgrupper kan sikkert gå tilbake til en normal fysisk aktivitet eller arbeide etter en rekonvalesentperiode. En fullstendig epikrise må inneholde en slik vurdering. Det er rom for misforståelser mellom helsevesenets mange aktører dersom klare meldinger om forventet funksjonsnivå ikke beskrives. En kreftpasients fysikk kan være svært dårlig etter endt behandling, og tilstanden kan vedvare i flere måneder. Prognosen kan like fullt være god og vel verd en innsats både fra pasientens og helsevesenets side.
3. Fysisk opptrening – den mer avanserte (mht. personens fysiske ambisjonsivå)
En rekke personer har ambisjoner om trening ut over en basal fysisk aktivitet. Det dreier seg ikke nødvendigvis om idrettsprestasjoner i konkurranseklassen, men ut over et normalt mosjonsnivå. Noen av disse kan sikkert ha glede av å prøve en profesjonell idrettsmedisinsk veiledning. Eksempel kan være ekstremitetsamputerte pasienter. Denne typen problemstillinger hører først og fremst hjemme i de frivillige organisasjoner og i den private sfære.
8.10.18 Psykososial rehabilitering
Det er et mål å opprettholde et verdig liv for pasienter gjennom symptomkontroll ved å bibeholde (forbedre) mobilitet og andre fysisk relaterte symptomer, men også å bidra til mental aktivitet ved å utnytte stimuli som litteratur, musikk og andre kunstformer. Tap av jobb, status og diverse fysiske handikap fører til psykiske reaksjoner som depresjoner. Det er sider av livet i den private sfære som normale friske vet å verdsette, men som ikke oppfattes som en del av helsevesenets forpliktelser. Mange mister disse sidene av livet i sykdomsprosessen.
Til en viss grad er elementer av kunst og kultur (musikkterapi, billedterapi) blitt benyttet som ledd i en spesifikk symptomlindring (f.eks. kvalme ved kjemoterapi). Om disse aspekter skal være et generelt helseanliggende i terapisammenheng, kan diskuteres. Forholdene bør om mulig legges til rette, eventuelt være gjenstand for en viss assistanse for å formidle tilbudet til pasientene. Mange vil definere dette som et helhetsanliggende.
Vårt poeng er at et liv uten kultur (og underholdning) er et fattigere liv. Vi oppfatter det primært som den private sfæres ansvarsområde i en rehabiliteringsprosess, men helsevesenet kan se til at mulighetene er til stede for at pasienten (individet) har anledning til samvær med andre, deltagelse i kunst- og kulturopplevelser, friluftsliv, etc.
8.10.19 Helsevesenets ansvar og ansvaret for egen rehabilitering. Hvor går grensen?
I Statens helsetilsyns utredningsserie 2/96 ( Prioriteringer innen palliativ kreftbehandling) blir det uttalt:
«...Helsevesenet bør ikke overta oppgaver som naturlig hører til familien og det sosiale nettverk. Behandling og pleie bør gis med omsorg, men den primære omsorgen bør gis av familien. Hvis helsevesenet overtar omsorgsansvaret, kan pasient og familie bli umyndiggjort, og derved få en dårligere mulighet til å mestre en vanskelig situasjon...» 45
Tilsvarende problemstilling er også aktuell for rehabiliteringsaspektet. Selve rehabiliteringsprosessen setter klare krav til medvirkning fra individet selv. Dette gjelder særlig ved den yrkesrettede rehabilitering og ansvaret for egen fysisk opptrening. Betingelsen er pasientens egen motivasjon 46 . Pasienten trenger imidlertid et fundament å bygge denne motivasjonen på. Man er igjen tilbake til informasjon og kommunikasjon (se pkt. 3.2.3.1 og pkt. 8.10.15.1). Et omfattende rehabiliteringsprogram (som vil kreve mye av pasienten selv og samfunnets meget knappe ressurser innen rehabilitering) må bygge på realisme. Pasienten må gis en realistisk informasjon om sin sykdom, slik at han på selvstendig grunnlag kan motiveres og prioritere sine krefter.
For langt de fleste pasientene må man i hovedsak henvise til mobilisering av egne krefter for rehabilitering. Det kan være lønnsomt for det offentlige og i tillegg medisinsk fordelaktig for pasientene å tilby kortvarig instruksjon i form av pasientkurs og liknende etter Montebello-konseptet. En presisering av egenansvar til de som har egne ressurser, er ikke en ansvarsfraskrivelse fra det offentlige helsevesen.
8.11 Suksess i kreftbehandlingen gir nye utfordringer og problemer
Den teknologiske og medisinske utvikling har bedret det samlede behandlingstilbudet til pasientene. Listen over kreftsykdommer der muligheten for helbredelse er til stede vokser kanskje ikke så fort. Man har imidlertid nådd noen viktige milepæler for eksempel ved leukemi hos barn, Hodgkins sykdom og testikkelkreft. Behandlingsresultatene for disse diagnosegruppene er radikalt forbedret.
Resultatene for noen andre og store diagnosegrupper har også utviklet seg i en riktig retning pga. bedret diagnostikk og forbedring av de kirurgiske teknikkene (f.eks. tykktarms- og endetarmskreft, ØNH-kreft, brystkreft).
En av de viktigste forbedringene de siste 10–15 årene er kunnskapen om lindrende behandling. Man har i dag langt bedre mulighet til å gi pasienter med aktiv, uhelbredelig kreftsykdom et godt liv. Utfordringen til helsevesenet er at pasienter med en uhelbredelig kreftsykdom får best mulig nytte av denne kunnskapen. Et bedret kurativt behandlingstilbud til stadig flere sykdomsgrupper krever imidlertid mer og mer av ressursene på sykehusavdelingene. En eventuell svikt i kapasiteten blir saldert mot den lindrende behandlingen. Den kurative behandlingen blir naturligvis prioritert. Suksessen med de medisinske fremskrittene har derfor sin pris.
Behandlingen har også sin fysiske og psykiske pris for pasienten i form av uønskede effekter av behandlingen, som bivirkninger og risiko for skade. Grensen mellom bivirkning og skade er ikke alltid like klar. Det kan være nyttig å forsøke å klargjøre noen begreper om de uønskede behandlingseffektene.
Helsevesenet møter også et sett nye utfordringer som gjenspeiler trender i tiden: pasientenes forventninger til helsevesenet øker, myndighetene konkretiserer og skjerper (stadig) nye kvalitetskrav og pasientrettigheter, og erstatningsproblematikk er kommet i fokus også her i landet. Problemene skal løses innen definerte rammer. Helsevesenets utøvere får ikke dette til å gå i hop verken faglig eller økonomisk.
8.11.1 Uønskede effekter av diagnostikk og behandling: bivirkninger – forventede/påregnelige følgetilstander – skader
Det er ikke mulig å unngå utilsiktede effekter av diagnostikk og behandling. Utilsiktede effekter av en behandling kan være:
bivirkninger
forventede eller påregnelige følgetilstander ( senkomplikasjoner)
skader
Bivirkninger
En bivirkning er en uønsket effekt av en behandling. Et typisk eksempel er kvalme i tilslutning til cellegiftbehandling, såre slimhinner under strålebehandling og smerter etter en operasjon.
Forventede eller påregnelige følgetilstander
En infeksjon i et operasjonssår er en påregnelig følgetilstand (ofte kalt komplikasjon), men det kan selvsagt også bli definert som en skade dersom hygienen har vært mangelfull. Amputasjon av et ben pga. benkreft er verken en bivirkning eller skade dersom inngrepet er et ledd i en planlagt behandling, men en (uunngåelig) følgetilstand. I pkt. 7.6.1 påpekes at operasjoner for kreft nesten alltid vil føre til et funksjonstap.
På samme måte kan en også karakterisere en rekke av de såkalte stråleskadene som forventede eller påregnelige følgetilstander. Dersom man f.eks. strålebehandler hjerteklaffene, vil det skje endringer som kan manifestere seg i form av ventilsvikt etter flere år. Det er imidlertid en stor utfordring å kartlegge hva som er forventet eller påregnelig (se pkt. 8.10.4.4).
Skader
Begrepet skade kan reserveres følgetilstander etter feil og uhell. Dersom det skjer en doseringsfeil med et medikament, overdosert strålebehandling, uhell under en operasjon e.l., og dette får følger for pasienten, må det karakteriseres som en skade. Skade må også knyttes til begrepet risiko for skade, dvs. at pasienten løper en større risiko for en uønsket langtidseffekt av f.eks. strålebehandling hvis dosen er høyere enn tilsiktet.
Det finnes også tilstander som i utgangspunktet kan karakteriseres som påregnelige, men som inntreffer svært sjelden og som kan gi så store negative følger for pasienten at de i erstatningssammenheng bør karakteriseres og behandles som en skade.
Det er m.a.o. ikke noe skarpt skille mellom disse tre begrepene. Det er også ofte vanskelig å skille følgetilstander etter behandling fra følgetilstander etter selve kreftsykdommen.
Det juridiske skadebegrepet omfatter i prinsippet alle typer skade, også skader som ikke er et resultat av feilbehandling. For at det skal foreligge en juridisk erstatningsplikt stilles det også vilkår om skyld. I de fleste tilfeller vil det dreie seg om uaktsomhet.
Behandlingsstrategi – den vanskelige balansen
Behandlingsstrategien vil i prinsippet være en balansegang mellom funksjonstap eller normalvevets toleransegrense og størst mulig effekt på svulstvevet. I kreftbehandling vil marginene svært ofte være små mellom en best mulig kontroll av kreftsykdommen og det friske vevs toleransegrenser. Ved kirurgisk behandling av kreft er problemstillingen å fjerne svulsten samtidig som man forsøker å bibeholde eller reetablere funksjonen. Det går en grense for hvor omfattende operasjonen kan være funksjonelt og anatomisk. Av og til støter man også på en etisk grense for inngrepets radikalitet (omfang). For eksempel er det ved kirurgisk behandling av hjernesvulster visse strukturer i hjernen som det vil være uetisk å fjerne selv om det kan bedre pasientens mulighet for å leve (noe) lenger. Det kan være viktigere å bibeholde en funksjon enn å forlenge levetiden.
For å utnytte behandlingspotensialet ved strålebehandling må man bestråle helt opp mot det som kan aksepteres som bivirkninger og langtidseffekter. Plagene fra bivirkningene må veies opp mot en ukontrollert svulstvekst. Dersom vitale strukturer er truet, må man akseptere at noen pasienter risikerer mer alvorlig seneffekter av strålebehandlingen (graden av risiko for uønskede effekter).
Ved strålebehandling må man definere denne risiko på behandlingstidspunktet . Skal man gi hjelp til flest mulig av pasientene må man også risikere at noen får alvorlige seneffekter av behandlingen. Ved behandling mot ryggmargen kan grensen settes til f.eks. 5 %, dvs. at maksimal akseptert strålebelastning mot ryggmargen er satt til en dose som kan gi 5 % av pasientene en form for stråleskade (følgetilstand som er nærmere definert). Valget mellom å gi flest mulig pasienter kontroll med sykdommen må veies opp mot en kalkulert risiko for visse seneffekter av mer eller mindre alvorlig karakter. Risikoen ved å redusere behandlingsintensiteten kan være at flere pasienter får tilbakefall av sykdommen. Behandlingsresultatene blir totalt sett dårligere.
Tilsvarende resonnement ligger bak behandling med cellegift. Mens langtidsbivirkninger bestemmer dosebegrensningen ved strålebehandling, er det i første rekke de akutte bivirkningene som bestemmer øvre dosenivå for cellegift. Noen av medikamentene kan også gi meget alvorlige langtidsbivirkninger. Disse er doseavhengige, og den øvre aksepterte grense er definert ut fra de samme prinsipper som for strålebehandling.
Kortsiktige bivirkninger
Kortsiktige bivirkninger er et meget stort problem for pasientene. Bivirkninger som kommer ut av kontroll, kan være livstruende også ved at pasienten ikke makter å fullføre behandlingen (bl.a. har noen pasienter med kreft i testiklene nektet cellegiftbehandling pga. ubehaget). Det er derfor helt avgjørende at problemet blir ivaretatt og at kontroll av bivirkningene blir høyt prioritert og tilgodesett med nødvendig kompetanse og ressurser. Kontroll av bivirkninger kan av og til føre til større økonomiske utlegg enn selve behandlingen (se pkt. 5.7). Pasientens velvære i en behandlingssituasjon er selvsagt sentralt, men dette blir ikke nærmere beskrevet her.
Behandler skal ha ansvar for at akutte bivirkninger og komplikasjoner blir tatt hånd om. Det er viktig å påpeke de organisatoriske problemer som kan oppstå der bivirkning eller komplikasjon skulle oppstå på et annet forvaltningsnivå – f. eks. etter utskrivning fra sykehus. Kommunikasjon og instruksjon til primærhelsetjenesten og et kompetanseoppbyggingsprogram som er tilpasset de kliniske problemstillinger primærhelsetjenesten forutsettes å måtte ta hånd om, må sterkt understrekes. (Det vises til pkt. 6.1, pkt. 7.5 og pkt. 8.12)
8.11.1.1 De vanligste fysiske langtidsbivirkninger/skader
Det gis her en kortfattet oversikt over de vanligste fysiske (somatiske) senkomplikasjoner etter kreftbehandling. Sykdom og behandling vil også kunne ha betydelige psykososiale følgetilstander som tilpasning til et sosialt liv, jobb, familieforpliktelser og fritidsaktiviteter. I et videre perspektiv omfattes også familien. Hva med barna hvis mor eller far har hatt en alvorlig sykdom? Disse aspektene vil bli behandlet i pkt. 8.10.
Påregnelige følgetilstander og langtidsbivirkninger – vanskelig å få oversikt!
Det er vanskelig å gi en samlet vurdering, da pasientene som gruppe har et vidt forskjellig utgangspunkt. Følgetilstandene er avhengige av pasientens alder på behandlingstidspunktet (barn, ungdom, unge voksne, godt voksne, eldre) og kjønn. Behandlingsoppleggene har mange nyanser og er avhengige av diagnose og stadium. Annen behandling (som antibiotika) kan gi komplikasjoner eller potensere de negative effektene av den kreftspesifikke behandling, som cellegift. Dette er derfor en meget komplisert problemstilling.
Det tar ofte lang tid (flere år) fra behandling til seneffekter eventuelt kan manifestere seg. I valget mellom å behandle dagens pasienter eller å foreta en grundigere langtidsoppfølging, blir de nye pasientene som trenger behandling prioritert. Det samme gjelder forskningsstrategien. Vår kunnskap om langtidseffektene er derfor mangelfull. Alarmsignaler som kunne korrigert vår kurs, blir ikke fanget opp, da vi ikke har etablert en samlet strategi for langtidsoppfølging. Finansieringssystemet har heller ikke favorisert (enn si tillatt!) dette. Et kontrollopplegg som også har til hensikt å fremskaffe ny kunnskap, må organiseres. Det er bare en samlet vurdering av en større gruppe pasienter som vil tillate sikre konklusjoner. For eksempel bør barn som tidligere er behandlet for kreft, følges gjennom hele oppveksten til voksen, yrkesaktiv alder.
8.11.1.2 Noen uønskede langtidseffekter av kreftbehandlingen
Det gis en summarisk fremstilling for å vise kompleksiteten. Oversikten er ikke komplett.
Nyresvikt/-skade
En rekke cellegifter kan gi varig og til dels meget alvorlig nyreskade. Risikoen reduseres gjennom ulike medisinske tiltak, som til dels kan være meget kompliserte.
Skade på nervesystemet
Den alvorligste funksjonssvikten/skaden inntreffer hos barn som rammes av ondartet svulst i hjernen og som har fått strålebehandling mot hodet. Andre behandlingsalternativ har redusert behovet for strålebehandling samtidig som seneffektene er blitt bedre kartlagt.
Cellegiftbehandling kan gi både forbigående og permanent nerveskade i form av kraftsvikt og tap av sansekvaliteter. Personer med særlige krav til finmotorikk kan få yrkesmessige problemer (f.eks. musikere).
Strålebehandling kan gi varierende grad av lammelser.
Lungeskade
Lungene er et organ som er meget utsatt for bivirkninger/skader ved kreftbehandling. En lang rekke cellegifter har direkte toksisk effekt med risiko for permanent reduksjon i lungekapasiteten.
Hjerteskade
Visse cellegifter har en toksisk virkning på hjertemuskelcellene, med risiko for utvikling av hjertesvikt. Barnehjertet er særlig utsatt, da noen av de mest effektive cellegiftene hemmer utviklingen av muskelcellene. Det er nå avdekket betydelige problemer som gjerne dukker opp flere år etter primærbehandlingen. Det gjelder en meget høy andel av de som har fått behandling med noen av disse medikamentene som barn. Det må understrekes at dette dreier seg om medikamenter som fortsatt er i bruk.
Langtidsvirkningene av strålebehandling mot hjerteregionen er undersøkt for pasienter som er behandlet for Hodgkins sykdom (lymfogranulomatose). Behandlingen ble gitt på et tidspunkt da langtidseffektene ikke var kjent. Man er fortsatt avhengige av de samme behandlingsprinsipper, men balansen mellom nytte og risiko kan defineres i lys av ny kunnskap om toleransegrenser.
En svikt i hjertemuskel eller hjerteklaff kan kompenseres i mange år. Skaden kan utvikle seg stumt uten kliniske symptomer. Den kan eventuelt avdekkes dersom man foretar spesialutredning, og mulige forebyggende tiltak kan iverksettes.
Lymfødem
Lymfødem skyldes overskudd av lymfevæske i det perifere vev pga. svikt i lymfedrenasjesystemet. Kombinasjonen av innvekst av svulstvev, operasjoner og strålebehandling kan svekke lymfedrenasjesystemet. De mest kjente eksempler er brystkreftpasienter som har fjernet lymfeknuter i armhulen og fått strålebehandling. Det vises til pkt. 8.10.8.1 med forslag til en ny organisering.
Veksthemming
Varig svikt av lengdevekst kan være et problem for barn som har blitt behandlet for kreft (nærmere omtalt i pkt. 8.10.4.4.2).
Forplantningsevne – kjønnsorganenes funksjon
Sykdom og behandling vil påvirke seksuell aktivitet både i den akutte fase og på lang sikt. Selve sykdommen kan føre til tap av forplantningsevnen, men oftere blir forplantningsevnen redusert/opphevet pga. behandlingen. I denne sammenheng vil bare langtidsbivirkningene bli berørt. Menn har en langt lavere terskel for skade på forplantningsevnen enn kvinner. Det skyldes at sædproduksjonen består i en meget rask og kontinuerlig celledelingsaktivitet, mens eggene ligger i dvale. Toleransegrenser for cellegiftdose og maksimal tolerabel stråledose er bare delvis kartlagt. All cellegiftbehandling har imidlertid en potensiell risiko for varig infertilitet.
Muligheter for forholdsregler er meget begrenset. For menn vil lagring av sæd være mest aktuelt dersom de har en tilfredsstillende produksjon før behandlingsstart og dersom det er tid til det av hensyn til sykdommens aggressivitet. I Norge er det ikke tillatt å fryse ned ubefruktede egg med tanke på lagring. Derfor har vi ikke noe tilbud til kvinner.
Teknologien er i rivende utvikling, og det er nødvendig å ta morgendagens teknologi med i betraktningen når beslutninger skal tas ved start av behandling. For eksempel kunne man tidligere ikke nyttegjøre seg sæd med dårlig kvalitet, dvs. få spermier. Svært mange menn har dårlig sædkvalitet på diagnosetidspunktet i de hektiske dagene før behandlingsstart. Noen av disse har likevel fått lagret sæd, selv om man på det aktuelle tidspunktet ikke hadde teknologi til å utnytte denne sæden. I dag kan nye teknikker utnytte dårlig sæd, og det nedfrossede materialet kan benyttes. Lovgivningen må derfor fange opp potensiell fremtidig metodeforbedring. Den psykiske belastningen for et ungt individ forbundet med å bli sterilisert er stor, og kommer i tillegg til all annen belastning.
I prinsippet lar det seg gjøre å fryse ned embryo (befruktet egg), men det er ikke et realistisk behandlingsalternativ ved kreft, siden prosedyren krever lang tid og det vil bli vanskelig å utsette start av behandling så lenge (i størrelsesorden en måned). Det er nå mulig å ta biopsier fra eggstokken og fryse ned disse. Dette blir helt analogt med å fryse spermier. Loven diskriminerer imidlertid mellom det mannlige og kvinnelige arvestoffet. Det er ikke tillatt å fryse ned egg, bare sæd.
Kirurgisk behandling av avansert underlivskreft kan omfatte både skjede og kjønnslepper. Nye operasjonsteknikker med rekonstruksjoner gjør det mulig å behandle flere med avansert sykdom. Selv om inngrepene teknisk sett er vellykkede og representerer et stort gode for pasienten, vil de kunne føre til plagsomme følgetilstander.
Eventuelle problemer med seksualfunksjonen etter kreftbehandling blir bare unntaksvis fulgt opp systematisk. All erfaring tyder på at informasjonsbehovet er stort. Forstyrrelser i seksualfunksjonen har både kortsiktige og langsiktige aspekter. Visse triks og forebyggende tiltak kan være til hjelp. Behandlingen av seksual- og samlivsproblemer i parforhold og innen familiestrukturen må ha en tverrfaglig tilnærming.
Sekundær (ny) kreft
En helbredet kreftpasient har en høyere risiko for å få en ny kreftform enn normalbefolkningen. Årsaken til dette er sammensatt. For mange kreftformer foreligger det en generell disposisjon for ondartet sykdom pga. arvelige mekanismer. Kreftsykdommen kan i seg selv svekke eller stimulere immunforsvaret slik at det oppstår nye kreftsykdommer (f.eks. Hodgkins sykdom). Kreftbehandling kan imidlertid også være årsak til eller medvirkende årsak til at det utvikles en ny kreftsvulst. Bare en systematisk langtidsoppfølging kan kartlegge årsakssammenhengen i detalj. I den grad kunnskapen er tilgjengelig blir dette viktige korrektiv til dagens behandlingsopplegg. Det er flere nordiske og norske arbeider som har kartlagt forekomsten av sekundær kreft.
8.11.2 Erstatningssaker og behandler som vil sikre seg
Det er viktig å skille skade som følge av feilbehandling fra påregnelige og mulige seneffekter. Personer som rammes urimelig hardt av senskader kan søke billighetserstatning eller menerstatning uten at det er begått noen feil.
De senere år er det blitt mer åpenhet om bivirkninger, senfølger og feilbehandling. Denne utviklingen må fortsette i et spor som tjener pasientene på både kort og lang sikt. Utvalget har ikke hatt tid til å kartlegge omfanget av erstatningssaker som følge av feilbehandling ved kreftsykdommene. Vi vil imidlertid påpeke mulige uheldige følger av dagens utvikling.
Det blir tatt ekstra prøver som primært er motivert for å sikre legen mer enn pasienten. I skadesaker og annen regranskning vil det ofte bli reist spørsmål om hvorfor den ene eller andre prøven ikke er tatt. Dette kan føre til en uheldig praksis der f.eks. dyrebar, begrenset røntgenkapasitet blir beslaglagt for å sikre helsevesenet mot kritikk. Det er fordyrende og fører til et generelt overforbruk.
En våger ikke påta seg ansvaret av frykt for kritikk og henviser videre for å gardere seg. Balansegangen mellom kvalitetssikring som skal tjene enkeltindividet samtidig som det ivaretar fellesskapets interesser er meget vanskelig å definere. Denne utviklingen er problematisk fordi den fører til ansvarsfraskrivelse (se pkt. 7.5). Det kan være uheldig dersom fokus på seneffekter ( påregnelig følgetilstand) fører til at balansepunktet mellom ønsket og uønsket effekt forskyves, slik at man totalt sett får dårligere behandlingsresultater. For eksempel kan kirurgen modifisere inngrepet for å redusere risikoen på bekostning av inngrepets radikalitet. Konsekvensen kan bli at man viker unna for behandling der det er risiko for senskader. Man reduserer risikoen for skade, men behandlingsresultatet kan bli dårligere. En utvikling i retning av at behandler vil gardere og sikre seg mot anklager kan bli et resultat av denne utviklingen.
Forslag til tiltak
Regionsykehusene bør forpliktes til å organisere langtidsoppfølgingen av definerte pasientgrupper. Dette bør være egnet for et landsomfattende samarbeid. Det må snarere beskrives som produktkontroll enn forskning – i alle fall i økonomisk-teknisk sammenheng. Produktkontrollene må likevel organiseres som forskningsprosjekter mht. datakvalitet og registrering. Derfor bør de organiseres som landsomfattende forskningsprosjekter, men med økonomisk dekning fra de ordinære kilder i fylkeskommune og Rikstrygdeverket (jfr. regionsykehusenes ansvar).
8.12 Organisering av kreftomsorgen – om samhandling mellom nivåene i helsetjenesten
Organiseringen av kreftomsorgen må ta utgangspunkt i og være tilpasset pasientens behov for diagnostikk, behandling og pleie. Kvaliteten på tjenesten må sikres, men strukturen må også tilpasses fellesskapets (samfunnets) behov for samordning og kompetanseoppbyggingen. Pasientens henvisningsveier (som er grunnlaget for oppgavefordelingen) gir et bilde av helsevesenets organisatoriske løsninger. Kreftdiagnostikk og -behandling er i prinsippet integrert i den øvrige medisinske virksomheten. I Norge har vi i dag et regionalisert helsevesen med tre forvaltningsnivå (se pkt. 6.1).
Organiseringen må ivareta kompetanseoppbygging (utdanning), kompetansevedlikehold (etterutdanning – post-graduate), kunnskapsproduksjon (inklusive forskning) og - utvikling, kvalitetssikring, herunder registrering og informasjon til pasienter, allmennhet og besluttende organer. Organiseringen må m.a.o. ivareta en vertikal akse på tvers av forvaltningsnivåene ( henvisningsveiene), men også en horisontal akse som ivaretar behov for tverrfaglig samarbeid og en multidisiplinær tilnærming til diagnostikk og behandling innen og mellom institusjonene (se også pkt. 10.1 Verdigrunnlag – forholdet mellom individ og fellesskapet).
Premissene for organiseringen kan summeres i tre hovedpunkter: individets behov, fellesskapets behov og sikring av kvaliteten.
Tabell 8.4 Premisser for organisering av helsetjenestene
| Individets behov | Fellesskapets behov | Sikre kvalitet |
|---|---|---|
| Informasjon/tiltak om forebygging, tilbud om undersøkelser for tidlig diagnostikk | Evaluerte og prioriterte tiltak: Forebygging av sykdom, organisert tidligdiagnostikk (screening) | Registrering, fortløpende evaluering, lovregulering/forskrifter |
| Adgang til helsetjenester | God ressursutnytting, frigjøre kompetanse | Allment aksepterte prioriteringsordninger, ressurser |
| Sikre kompetanse og god kvalitet | Kompetanseoppbygging, kunnskapsproduksjon (ikke bare forskning) | Strukturert undervisning, register, tilsynsordninger, forskningsprogrammer |
| Kontinuitet, koordinerte behandlingsopplegg | Samordning av helsevesenets tjenester | Tilsynsordninger |
8.12.1 Den vertikale akse. Samarbeid på tvers av forvaltningsnivåene
Samarbeidet mellom forvaltningsnivåene har en faglig og en økonomisk dimensjon. Det faglige samarbeidet må defineres ut fra den oppgavefordeling mellom regionsykehus, sentral- og lokalsykehus og primærhelsetjenesten som gir best resultat for kreftpasientene . Man må m.a.o. både ta hensyn til enkeltindividet og til fellesskapet. De økonomiske oppgjørsformene må gjøre det faglige samarbeidet mulig.
Det har vist seg meget vanskelig å etablere oppgjørsordninger som både ivaretar og stimulerer til et optimalt faglig samarbeid samtidig som det skal stimulere til en optimal ressursutnyttelse i alle ledd i helsevesenet. Det vil være svakheter i et hvert system. Derfor må praktisk begrunnede tillempninger være tillatt (rom for den sunne fornuft) i spesielle tilfeller.
Premissene for forflytning av pasientene mellom forvaltningsnivåene bestemmes i økende grad av diagnostiske og terapeutiske prosedyrer, dvs. de er i stor grad legedefinerte. Andre medisinske funksjoner og behov som sykepleietjeneste, fysioterapi og psykososiale behov blir ikke nødvendigvis synkronisert med de medisinske prosedyrene, og dette stiller nye krav til samarbeidsformene for at pasientens og familiens samlede behov skal bli ivaretatt. Det medisinske ansvaret kan bli oppstykket, og det er reell fare for at pasienten faller mellom flere stoler. Utfordringen med å etablere et tverrfaglig team blir vanskelig, da teamets funksjoner ikke lar seg realisere pga. pasientens forflytninger mellom forvaltningsnivåene. Dette krever en ny gjennomtenkning av samarbeidet.
Forvaltningsnivåene har helt ulike oppgjørsordninger. Samhandling mellom nivåene blir nesten umuliggjort ved at det ene forvaltningsnivå har rammebetingelser og det samarbeidende nivå styrer etter stykkpris. For eksempel: I faglige fellesmøter mellom sykehusleger og primærleger vil noen ha full lønn, mens andre er ulønnet og har direkte utgifter, da kontoret er betjent, men uten eller med betydelig redusert inntektsgivende aktivitet. (Refusjonsordninger for fellesmøter er knyttet til den enkelte pasient.) Samarbeidet og samhandlingen mellom 1.- og 2.-linjetjenesten oppfattes av svært mange både pasienter og fagmiljø som det mest problematiske (henvisning og prioritering av ventetider, informasjonsutveksling som epikriser, etc.; se pkt. 7.5).
Den vertikale akse skal ivareta pasientens (individets) behov for forflytning mellom de ulike nivå i primærhelsetjenesten, lokal- og sentralsykehus og regionsykehus. Den vertikale akse skal også ivareta kompetanseoverføring, utdannings- og spesialiseringsbehov av ulike yrkesgrupper inkludert etterutdanning og kunnskapsproduksjon (fellesskapets behov). Den vertikale akse styres derfor etter flere elementer.
8.12.2 Den horisontale akse. Det tverrfaglige og multidisiplinære samarbeidet
Behovet for et tverrfaglig samarbeid er sterkt understreket i denne rapporten. Det samme gjelder den multidisiplinære tilnærming til kreftbehandlingen, dvs. behandling av den ondartede sykdommen som involverer flere yrkesgrupper, fagfelt og medisinske spesialiteter. For å sikre et horisontalt samarbeid, reises av og til spørsmålet om pasient eller fagpersonale skal forflyttes. Pasientens behov ivaretas best dersom samarbeidsteamet gis gode arbeidsbetingelser. En forflytning av fagfolk kan være hensiktsmessig, men en rekke forutsetninger bør da legges til grunn. Fagmiljøer som er vant til å samarbeide, er fortrolige med instrumentene, etc., fungerer best. En organisering må ikke favorisere det bekvemme (verken for pasient eller fagpersonale) fremfor kvalitet. Problemstillingen er også aktuell mht. finansieringsordningene. Forflytning av helsepersonell kan derfor være mindre aktuelt for problemstillinger som krever intervensjoner (operasjoner og en rekke røntgenundersøkelser).
Finansieringsordningene er under omlegging. Økonomiske oppgjørsordninger som er knyttet til produksjon og medisinske prosedyrer, blir nå innført. Hensikten er å premiere økt produktivitet. Det lar seg gjennomføre for de teknisk pregede prosedyrene. Den prosedyrerelaterte multidisiplinære tilnærming kan sikkert også ivaretas gjennom et stykkprisfinansiert system.
Tekniske prosedyrer som i seg selv kan utføres raskt, må likevel tilpasses et tempo som pasienten er tjent med. Kreftpasienten trenger tid og kanskje gjentatte forklaringer for å bli fortrolig og trygg. Dette gjelder særlig ved palliativ behandling, der behandlingens målsetting stadig må justeres og endres ut fra sykdommens utvikling. Problemstillinger som er direkte eller indirekte knyttet til sykdommen krever ofte et tverrfaglig samarbeid. En organisering som primært tar sikte på økt produktivitet og økonomisk blir styrt etter stykkprisfinansieringen, kan vanskeliggjøre en tilnærming til pasientens medisinske, psykiske og sosiale problemstillinger som kan følge en alvorlig sykdom. Dette lar seg løse gjennom tverrfaglig kontakt på tvers av forvaltningsnivåene, men teamarbeidet ved institusjonene kan bli vanskelig å gjennomføre ved en organisering som premierer økt produktivitet. (Se pkt. 8.3.2, pkt. 10.3.2 og pkt. 10.4.4.)
8.12.3 Organisering og det faglige ansvaret
Ansvaret er todelt:
ansvaret for den enkelte pasient
ansvaret for at prosedyrer og behandlingsopplegg er strukturert og protokollert og til en hver tid oppdatert, og at kompetent personale tar det praktiske ansvaret.
8.12.3.1 Fagpersonalets ansvar for individet
I dag kan ansvaret for den enkelte pasient være dårlig definert. Primærlegen har i prinsippet et livslangt ansvarsforhold overfor pasienten, mens sykehuslegens ansvar skrus av og på. Sykehuslegens ansvar kan igjen inndeles etter ansvar for selve behandlingsopplegget (f.eks. kombinert stråle- og cellegiftbehandling av et halvt års varighet) og ansvar som er knyttet til tidsavgrensede prosedyrer, som f.eks. gjennomføring av én enkelt cellegiftkur, et kirurgisk inngrep, røntgenundersøkelse, etc. 47
Utredning og primærbehandling av kreft er i hovedsak sykehusmedisin, men pasienten er ikke på sykehus under hele behandlingen. Eventuelle behandlingstrengende bivirkninger og komplikasjoner kan oppstå på et annet forvaltningsnivå, i praksis når pasienten er hjemme. Derfor er primærhelsetjenesten også involvert i primærbehandlingen.
Det oppstår uklare ansvarsforhold når pasienten får cellegiftbehandling på to forskjellige institusjoner (som f.eks. på regionsykehus og sentralsykehus) og er hjemme i mellomtiden. Ofte benyttes improviserte tillempninger og ad hoc-løsninger. Dette kan forvirre pasientene mht. til ansvarsforhold og hvor de skal henvende seg for å få hjelp. (Dette påpekes som et generelt problem uten at vi kan belegge det kvantitativt.)
I prinsippet møter en de samme problemstillingene knyttet til sykepleie. De medisinske prosedyrer som definerer og setter grenser for institusjonsopphold, er ikke nødvendigvis tilpasset pasientens pleiebehov. Det samme gjelder også for fysioterapi, ergoterapi og ikke minst de sosialmedisinske problemstillinger (se pkt. 5.3). Disse tjenester kan lett falle ut, da effektivisering og sterkt prosedyrefokuserte sykehusopphold ikke fanger opp problemstillinger som er knyttet til disse tjenester. De fagmiljøer som i utgangspunktet ønsker og har forutsetninger for å ta et ansvar, slipper ikke til, da pasientforflytningen styres etter andre kriterier.
Pasienten og pårørende har forventninger og ønsker om kontinuitet og at noen (en) har et definert ansvar for individet. Forventninger og ønsker faller ikke alltid sammen med helsevesenets organisatoriske løsninger eller det som fagmiljøene mener er den beste ordningen ut fra en rekke hensyn som også må vektlegges. Vi vet at pasientene kan føle en binding til en avdeling ved sykehus og retter alle henvendelser direkte til avdelingen. Det primære ønsket for pasienten kan være en direkte kopling til ekspertisen, f.eks. til kreftavdelingen på regionsykehuset. Bindinger av denne typen til fjerntliggende institusjoner kan i beste fall være uhensiktsmessig. Det vanskeliggjør primærhelsetjenestens funksjoner, især for primærlegene. Det kan oppstå en rekke komplikasjoner til kreftbehandling. Mange av disse komplikasjonene er lite velegnet for fjerndiagnostikk fra sykehuset. Av hensyn til pasientens sikkerhet må derfor primærlegen alltid være orientert og ha et ansvar for pasienter som er utskrevet fra institusjon.
8.12.3.2 Fagpersonalets ansvar for systemene (diagnostikk, behandlingsprosedyrer, protokoller, o.l.)
De regionale helseplanenes viktigste målsetting er å klargjøre oppgavefordelingen innen og mellom forvaltningsnivåene, herunder forholdet til primærhelsetjenesten. Den enkelte institusjon må være forpliktet til å ha oppdatert alle prosedyrer som de har ansvar for. Likeledes innebærer det en forpliktelse i å henvise pasienten til rett instans og rett nivå. Henvisende avdeling må ha ansvar for at forutsetningen er til stede for at pasienten får korrekt behandling ved den institusjon pasienten blir henvist til ved henvisning nedover i systemet. Det betyr at f.eks. regionavdelingen ikke kan pålegge et sentralsykehus å gi en cellegiftkur de ikke har forutsetninger for eller kompetanse til å gi. Dette er spesielt aktuelt ved innføring av nye behandlingsprinsipper. 48 Hensikten er at behandlingsoppleggene er samordnet og at de følges opp av alle ledd i en behandlingskjede. Dette har vært en av de mest sentrale problemstillingene i regional helseplan i alle regioner 49 .
Ansvaret for å utforme og oppdatere handlingsprogrammer, prosedyrer, protokoller og forskningsprogrammer må være klart definert i alle ledd i behandlingskjeden. Noen av disse funksjonene hører hjemme på regionavdeling, eventuelt som en samlet nasjonal protokoll som utformes av definerte faggrupper (fagmiljøene har i stor utstrekning selv tatt initiativet til dette, se pkt. 6.1 og pkt. 8.5). Det viktigste er at ansvaret legges til noen som har faglig innsikt, kjenner organisasjonens praktiske arbeidsform og forpliktes til kontinuerlig oppdatering. Dette gjelder medisinske og pleiemessige forhold, fysioterapi, sosionomtjeneste, etc.
Forutsetningen for dette må legges til grunn; synliggjøre og definere kapasitet og ressurser som er nødvendig. Dette mangler i dag.
8.12.4 Kirurgisk behandling
De kirurgiske spesialiteter tar hånd om de fleste pasientene til utredning og til primærbehandling av kreft (se pkt. 7.6). De operative fagene 50 får de fleste henvisningene fra primærhelsetjenesten der det foreligger mistanke om kreft. For noen diagnosegrupper foreligger nasjonale retningslinjer som definerer oppgavefordelingen (se pkt. 6.1.3). For eksempel er nevrokirurgi og ØNH-kreft sentralisert til regionsykehus. Utredningen Forholdet mellom pasientvolum og behandlingskvalitet (Helsedirektoratets utredningsserie 4-93) avdekket manglende direktiver for oppgavefordeling for en lang rekke funksjoner. Krav til infrastruktur i sykehusene som tilgang til frysesnitttjeneste (undersøkelse av vevsprøver under operasjonen), anestesiservice, etc. legger premisser for hvor de operative inngrep bør finne sted.
Dette er en meget viktig problemstilling for den kirurgiske primærutredning og behandling av kreft. Det må imidlertid sees som ledd i en samlet regional og fylkeskommunal plan der en også tar hensyn til andre medisinske funksjoner. En gjennomarbeidet plan for oppgavefordeling innen og eventuelt mellom fylker og regionavdeling er en betingelse for å sikre nødvendige kvalitetskrav. En rundspørring viser svært varierende fylkeskommunale løsninger på dette antagelig helt kritiske kvalitetsspørsmålet. Eksempler på nasjonale retningslinjer er nedfelt i f.eks. Organisering av gastroenterologisk cancerkirurgi i Norge51 . Kvaliteten på de kirurgiske inngrep ved f.eks. endetarmskreft, vil avdekkes gjennom antall pasienter som får tilbakefall lokalt. Kompetanse og ferdigheter skal ikke bare holdes ved like, de skal også videreutvikles, og behandlingsresultatene må kunne si noe om kvaliteten. Utredningen kan tjene som mal for andre diagnosegrupper.
Avdelingen som tar hånd om primærbehandlingen, vil ifølge norsk tradisjon ha et oppfølgingsansvar for pasienten også ved et eventuelt senere tilbakefall. Det store volum pasienter vil derfor bli knyttet til de kirurgiske avdelingene (se pkt. 6.2) både i behandlingsfasen og ved senere kontroller. Det finnes imidlertid lokale avtaler som fraviker dette prinsippet. Det overordnede ansvar for kontrolloppleggene forhindrer ikke en delegering av den praktiske gjennomføring til primærhelsetjenesten (se pkt. 7.5).
De fleste pasientene vil få behov for kontakt med andre avdelinger i ulike faser av sykdomsutviklingen. Det kan dreie seg om supplerende cellegiftbehandling, palliativ strålebehandling, mer avansert smertebehandling, etc. Pasienter som har vært behandlet ved regionavdeling vil i regelen bli henvist tilbake til moderavdelingen etter avsluttet behandling.
8.12.5 Organisering av den ikke-kirurgiske kreftbehandling
Det gis en mer fyldig omtale av cellegiftbehandlingen da flere fylker er i ferd med å bygge opp og organisere funksjonen.
8.12.5.1 Cellegiftbehandling
Indikasjonsstillingen
De(n) avdelingen(e) som har den overordnede og samlede vurdering, må også være forpliktet til å tilby pasienten et behandlingsopplegg og skissere en struktur for hvordan behandlingen skal gjennomføres. Dette forutsetter samhandling i hele behandlingskjeden. Cellegiftbehandling som påbegynnes av regionavdeling, må følges opp ved sentral- eller lokalsykehuset. Den organisatoriske utfordringen er samarbeidet mellom de som stiller indikasjonen for en gitt behandling og de som skal gjennomføre den i praksis ( pkt. 6.1).
Den praktiske gjennomføringen
Kompleksiteten i cellegiftbehandling spenner fra det enkle som kan gis poliklinisk ved legekontor til det meget kompliserte som er reservert spesialavdelingene. Et eksempel er cellegiftbehandling ved autolog benmargstransplantasjon (fremmed giver). Rikshospitalet har landsfunksjon for denne virksomheten.
De fleste cellegiftbehandlinger kan teknisk sett gis poliklinisk eller som dagbehandling. Graden av polikliniseringen avhenger av pasientens generelle medisinske tilstand og den individuelle reaksjon på behandlingen (bivirkninger). Disse beskrives ikke, men i denne sammenheng vil vi påpeke pasientens reiseavstand til institusjonen som en viktig faktor. Sengebehovet for cellegiftbehandling vil derfor kunne variere avhengig av de geografiske forhold. Det vil under alle omstendigheter være behov for fleksible ordninger, både med dagsenger og muligheter for cellegiftbehandling av inneliggende pasienter, da noen cellegiftkurer går over flere døgn.
Krav til den fylkeskommunale organisering
Cellegiftbehandling som overlates til de fylkeskommunale institusjonene blir etter hvert mer komplisert. Det stiller krav til kompetanse og organisasjon. En rundspørring viser at ikke alle fylker og sykehus har organisert cellegiftbehandlingen ved å definere en klar oppgavefordeling verken innen fylket eller innen det enkelte sykehus. Behandlingen er komplisert, og det må forventes (i praksis forutsettes) at fylkene påtar seg et større ansvar for denne behandlingen. Cellegiftbehandling som gis med kurativ intensjon kan være meget risikofylt og føre til livstruende komplikasjoner. Protokollavvik kan dessuten forringe behandlingens kvalitet og dermed redusere pasientens muligheter for helbredelse. Fylker som ikke organiserer denne behandlingen eller ikke i tilstrekkelig grad gir personalet anledning til å bygge opp nødvendig kompetanse, har et stort ansvar, da en risikerer at pasienter kan bli feilbehandlet. Regionavdelingene må bl.a. av kapasitetsgrunner overføre en rekke cellegiftbehandlinger til sentral- og fylkessykehusene. Det er også en fordel for pasienten å spare lange reiser (enkelte kurer innebærer 10–15 sykehusbesøk for å fullføre en behandling).
Praktiske løsninger i dag
For å få en oversikt over de praktiske løsninger for cellegiftadministrering er det foretatt en spørreundersøkelse i alle regioner:
Region 1
Det er kreftenheter i alle fylker, men organisert som en sykehusdefinert enhet og ikke som ledd i en fylkeskommunal overordnet plan med definert oppgavefordeling på fylkesplan. Et unntak er Oslo kommune, som har utarbeidet en egen kreftplan 52 .
Det tilbys konsulentordning (onkolog) fra regionsykehuset hvis det ikke er tilsatt egen onkolog ved enheten. Hematolog 53 /lege med kompetanse innen maligne blodsykdommer er tilknyttet virksomheten eller har den faglige ledelse. Oslo kommune har hematolog ved alle sykehus og konsulentordninger med onkolog.
Region 2
Det er kreftenheter i alle fylker, men dels organisert som en sykehusdefinert enhet og ikke som ledd i en fylkeskommunal overordnet plan med definert oppgavefordeling på fylkesplan. Det gis derfor også cellegift ved avdelinger som ikke har tilknyttet spesialist i hematologi eller onkologi.
Det Norske Radiumhospital har behandlingsansvar for gynekologisk cancer for region 1 og 2. Cellegiftbehandlingen for gynekologisk kreft i regionen for øvrig gis dels ved gynekologiske avdelinger, dels ved kreftenheten/cytostatikapoliklinikken ved de fylkeskommunale sykehusene.
Region 3
Det er utarbeidet en overordnet regional kreftplan i Helseregion Vest (1995). Den beskriver ikke strukturering av cellegiftbehandlingen i detalj. Komplisert cellegiftbehandling er sentralisert til regionsykehuset og sentralsykehusene. Organiseringen av cellegiftbehandlingen som gis ved fylkes- og lokalsykehusene blir gjennomført ved de respektive avdelinger og er derfor ikke sentralisert innen sykehuset.
Region 4
Det er utarbeidet en regional kreftplan. Cellegiftbehandlingen er i varierende grad organisert ved sykehusene, men den regionale samarbeidsprosessen har ført til konkrete planer om samlokalisasjon av cellegiftbehandling innen det enkelte sykehus og innen fylkene (Møre og Romsdal og Nord-Trøndelag). Regionsykehuset i Trondheim (RiT) tar hånd om det meste i Sør-Trøndelag.
Av kapasitetsgrunner er en tidligere forsøksordning med konsulentbistand fra onkolog fra regionsykehuset foreløpig lagt til side. Forsøket er evaluert og regionen ønsker en permanent ordning, men det må sees i sammenheng med bemanningen i forhold til arbeidsmengden ved Kreftavdelingen. Hematologisk seksjon (RiT) tar hånd om maligne blodsykdommer og kvinneklinikken tilsvarende for gynekologisk cancer.
Region 5
Kreftavdelingen ved regionsykehuset (RiTø) har ansvar for Troms fylkeskommune, med unntak av maligne lungesykdommer, som behandles ved lungeseksjonen, maligne blodsykdommer, som behandles ved hematologisk seksjon og gynekologisk kreft, som behandles i samarbeid med Kvinneklinikken. Ved de andre sykehusene i regionen foreligger et avdelingsbasert ansvar for å administrere cellegiftbehandlingen. Det er ikke etablert egne cytostatikaenheter som sentraliserer behandlingen innen det enkelte fylkeskommunale sykehuset eller som et samarbeid mellom flere sykehus.
Samlet inntrykk
Både organisering og ansvarsplassering varierer betydelig fra sykehus til sykehus. Heller ikke ved alle regionsykehusene blir avansert cellegiftbehandling tillagt de spesialiteter som har særlige forutsetninger for å administrere denne behandlingen (hematologiske avdelinger/seksjoner og onkologiske avdelinger). På spørsmål om ansvarsforholdet for indikasjonsstillingen for cellegiftbehandling og evaluering av terapieffekt fikk man meget forskjellige svar:
Spørsmål: Hvilken avdeling/hvilket team bør ha ansvar for indikasjonsstillingen til cellegiftbehandling: den henvisende avdeling eller kreftenheten?
6 svarte at kreftenheten hadde ansvar for indikasjonsstillingen
7 henvisende avdeling
3 uavklart
(Tallene kan bare nyttes som grov illustrasjon.)
Dette viser at det faglige ansvar mellom henvisende avdeling (i de fleste tilfeller kirurgiske avdelinger) og det behandlingsteam som gir cellegiftbehandling praktiseres forskjellig, antagelig som uttrykk for en manglende prinsipiell gjennomgang av problemstillingen.
Virksomheten innen fylkeskommunen må knyttes både til en fylkeskommunal organisering og en intern sykehusorganisering av virksomheten.
Konsulentordninger med onkolog fra regionsykehusene er etablert i den grad kapasiteten ved regionavdelingen tillater det. Det henvises her til Fylkesplan for Østfold. Foruten en fylkeskommunal kreftplan, beskrives også kreftenheten som er etablert ved Østfold Sentralsykehus (ØSS) (se pkt. 10.3.1.2).
8.12.5.2 Strålebehandling
Strålebehandling med høyvolt er definert som en regionsykehusfunksjon. I dag er det bare de onkologiske avdelingene som har slikt utstyr. Det foreligger flere utredninger i 1990-årene som omhandler organisering, behov, prioritering og anvendelse av dette behandlingsprinsipp 54 . Det er nylig offentliggjort en omfattende svensk rapport som bekrefter at estimatene for kapasitetsbehov i disse utredningene ikke er for høye. Behandlingsprinsippet har et forbedringspotensial både for kurativ og palliativ behandling. Dette er forsøkt tallfestet i rapporten 55 . All dokumentasjon påviser et betydelig behov for utbygging i Norge. I dag blir den palliative behandlingen nedprioritert. Da ventelister ikke kan løse palliasjonsbehovet, blir pasientene avvist og henvist til medikamentell smertelindring.
Forbedringspotensialet som er beskrevet i den svenske rapporten, er også aktuelt for behandling med kurativ intensjon. Problemstillingen er like aktuell i Norge, men må knyttes til økt kapasitet med mindre den palliative behandling skal nedprioriteres ytterligere.
Det foreligger utbyggingsplaner i region 3 (ved Haukeland sykehus og ved Sentralsjukehuset i Rogaland). Det er også forslag fra regionalt helseutvalg i region 2 om utbygging av et behandlingstilbud ved Sentralsykehuset i Vest-Agder, men de formelle vedtak mangler. Dette innebærer en desentralisering av behandlingstilbudet til sentralsykehus. Det er imidlertid presisert at det fortsatt må være en sterk faglig regional styring av de medisinske indikasjonsstillingene, inkl. føringer for oppgavefordelingen. Strålebehandlingens kompleksitet varierer fra det (relativt) enkle til det meget kompliserte der man må bygge på volum/kvalitet-prinsippet. Det er lagt sentrale føringer 56 der disse synspunkter nedfelles og det må oppfattes som en betingelse for en desentralisering av denne behandlingsformen.
I denne sammenheng må det tilføyes at strålebehandling ikke må sees isolert fra annen virksomhet. Indikasjonsstilling til en behandling er en del av en samlet utredning som inkluderer diagnostikk og multimodale behandlingsopplegg. Det understreker behovet for en definert oppgavefordeling mellom regionsykehus og sentralsykehusene.
8.12.5.3 Andre palliative og symptomlindrende tiltak
Pasienter som er under aktiv behandling eller som rammes av et tilbakefall av kreftsykdommen, får hyppig en rekke plager (smerter, kvalme, svimmelhet, vekttap, diaré, forstoppelse, angst, depresjon, pustebesvær). Under tiden kreves spesiell kompetanse ut over det behandlende lege normalt behersker, f.eks. for å gi tilfredsstillende smertebehandling. Det er etablert smerteteam ved mange sykehus. De vil i regelen også ha ansvar for andre diagnosegrupper enn kreft. Anslagsvis vil ca. 5 % av kreftpasienter som har smerter, være tjent med en vurdering fra et smerteteam. (Et smerteteam bør bestå av anestesilege, anestesisykepleier, psykiater og lege med god kjennskap til onkologiske behandlingsprinsipper.)
En rekke internasjonale utredninger viser at kreftpasienten ikke blir optimalt smertelindret. Mye tyder på at de samme forhold gjelder i Norge. Den tilgjengelige kunnskapen om smertebehandling kommer ikke alle pasienter til gode. Også for denne problemstilling har øvelse gjør mester-prinsippet gyldighet. Kompetansen på palliasjon inkludert smertelindring må samles, men den viktigste oppgaven er likevel å spre kompetansen og være tilgjengelig med sin kompetanse både for sykehuset og for primærhelsetjenesten (jfr. terminalomsorg og hvor dør pasientene?, pkt. 6.3).
8.12.6 Barneonkologi
Barnekreft er en regionsykehusfunksjon. Primærdiagnostikk og behandlingsplan skal fastlegges ved regionsykehuset. Involverte kliniske avdelinger er barneavdelingen, nevrokirurgisk avdeling og kirurgisk avdeling. Under tiden trenger man assistanse fra ØNH-avdeling, øyeavdeling og andre kliniske spesialfunksjoner. Behandling av barn med kreft betinger særlige krav til infrastruktur, som barnerøntgen, barne-anestesi, barnepsykiater og en rekke andre spesialfunksjoner, som fysioterapi, ortopediske hjelpemidler, sosionomtjeneste, etc. Behandlingen gjennomføres i hovedsak ved regionsykehuset, men deler av behandlingen, især deler av cellegiftbehandlingen, kan utføres ved barneavdelingene ved sentralsykehusene dersom de har kompetanse. (Dette bygger på spesifikke (ofte personavhengige) avtaler mellom sykehusene.)
Organisering og eventuell oppgavefordeling mellom regionsykehusene er blitt heftig diskutert i fagmiljøene i flere år. Problemstillingen er behandlet i flere utredninger 57 . Fagmiljøene er fortsatt ikke kommet frem til enighet. Noe av problemstillingen knyttes til at få pasienter med mange ulike diagnoser fordeles på fem regionsykehus (ca. 130 nye tilfeller av kreft hos barn pr. år). Sosial- og helsedepartementet ba i 1996 Helsetilsynet rydde opp. Fagmiljøene fikk i oppdrag å vurdere dagens fordeling av behandlingsoppgavene og se om alternative løsninger kan gi større erfaringsgrunnlag og dermed sikre raskere dokumentasjon av behandlingsresultatene. De sjeldne diagnoser gjør det vanskelig å få store nok pasientmaterialer til å gi indikasjoner på behandlingskvalitet.
Helsetilsynet mener at det kan synes uheldig at alle faser av utredning og behandling skal skje i alle regionsykehus. Utfordringen er å ivareta og sikre at de sjeldne, til dels meget kompliserte tilfellene blir tilbudt en behandling med tilfredsstillende kvalitet uansett regiontilhørighet. Sosial- og helsedepartementet går i brev av 4.12.96 inn for at det etableres et kompetansesenter for solide svulster hos barn i tråd med følgende vedtak i Statens sykehusråd i august 1996:
«Solide svulster hos barn skal i all hovedsak være en regional funksjon. Statens sykehusråd støtter Helsetilsynets forslag om at det etableres et kompetansesenter for solide svulster hos barn ved Rikshospitalet/Det Norske Radiumhospital. Det etableres en faglig styringsgruppe ved senteret hvor øvrige regionsykehus er representert. Kompetansesenteret får ansvaret for utarbeiding av nasjonale handlingsprogram og kvalitetssikring. Sykehusrådet foreslår at senteret i samarbeid med Kreftregisteret skal bygge opp og drive et klinisk barnekreftregister, der man kontinuerlig følger opp de barna som er registrert fra regionsykehusene. Statens sykehusråd ser behovet for en gjennomgang av organiseringen av behandlingsopplegget for de ulike diagnosegrupper, herunder også spørsmålet om sentralisering av funksjoner. Sykehusrådet støtter Helsetilsynets forslag om at faggrupper med representanter fra alle regionsykehusene vurderer fremtidig organisering, herunder forslag til lands- og flerregionale funksjoner. Forslag om fremtidig funksjonsfordeling bør foreligge innen 1/2 år.»
8.13 Hvordan få forebyggingsstrategier til å virke?
8.13.1 Også forebygging må baseres på kunnskap
Vitenskapelige metoder må også benyttes for å vurdere effekten av ulike måter å forebygge sykdom på, og vi forebygger ved å unngå å utsette oss for risikofaktorer.
For å kartlegge risikofaktorer (faktorer som kan resultere i sykdom) undersøkes gjerne en gruppe pasienter som har den sykdommen vi ønsker å undersøke, og en gruppe mennesker som ikke har det. Disse to gruppene kartlegges så systematisk for å kartlegge om de tidligere har hatt ulik eksponering av risikofaktoren. Dette benevnes case-kontroll-undersøkelse. En annen metode er å følge en gruppe personer i en tidsperiode som i varierende grad er eksponert for risikofaktoren, for så å relatere risikofaktorens størrelse til sykdomsforekomsten (kohort-undersøkelse).
Det er viktig å understreke at vi ikke kan sette likhetstegn mellom årsak og risiko ( sjansen) for å få sykdom. Oppslag i media er ofte unyanserte mht. dette. For eksempel vil en person som jevnlig bruker alkohol, ha større sannsynlighet for å få enkelte kreftformer enn en som ikke benytter alkohol. Imidlertid kan vi ikke hevde i det enkelte tilfellet at alkohol er årsaken til kreft. Dette betyr at selv om vi kjenner en rekke risikofaktorer for kreftutvikling, er det ikke ensbetydende med at vi har kunnskap om selve årsaken (se også pkt. 7.1.2). En slik risikofaktor kan f.eks. starte sykdomsutvikling hos en person med genetisk disposisjon for en bestemt sykdom, uten at vi av den grunn kan hevde at risikofaktoren er selve årsaken til sykdommen.
8.13.2 Hvordan endre individuell atferd og hvordan forankre forebyggingsstrategier i samfunnet?
Det blir anslått at kosthold, tobakk, seksuelle forhold og alkoholbruk til sammen er årsak til ca. 75 % av alle kreftdødsfall (se pkt. 7.1.2). Soling, som jo kan forårsake hudkreft, kommer i tillegg. Alle disse faktorene handler om individers atferd og atferdsvalg. Ved å påvirke den kreftrelaterte atferden, kunne vi redusere kreftdødeligheten betydelig.
8.13.2.1 Hva bestemmer vår atferd?
En oversikt over de viktigste faktorene som virker inn på helserelatert atferd er gitt på fig. 8.8.
Figur 8.8 En generell modell som viser faktorer som virker inn på helserelatert atferd
Det er et hovedpoeng at våre intensjoner langt på vei styrer vår atferd. Imidlertid er utførelsen av atferden avhengig av hvilke barrierer vi møter, og om vi faktisk har de ferdigheter som skal til for å utføre atferden. Intensjonene om atferd blir på sin side særlig påvirket av ulike forhold.
Faktorer som virker inn på atferd kan deles inn i tre grupper: De som handler om personen selv (holdninger, resultatforventninger, mestringsforventninger, personlighetstrekk), mellommenneskelige (sosiale normer, meningsklima, sosial støtte) og samfunnsmessige (tilgjengelighet, priser, lovgivning). Et effektivt forebyggende arbeid må systematisk intervenere på alle disse nivåene. 58
Holdninger defineres som individets evaluering av et sosialt objekt. En kan ha holdninger til mangt, blant annet til egen atferd, og det er holdningene til ens egen helserelaterte atferd som først og fremst kan ventes å virke inn på denne atferden. En antar at personer som er positive til et sunt kosthold har større sannsynlighet for å bli eller forbli fysisk aktive enn de som ikke har slike holdninger. Dersom en mener at et sunt kosthold fører til at en føler seg bedre og blir mer produktiv i arbeidet, og det å være produktiv i arbeidet tillegges stor verdi, skulle dette med andre ord bidra til at en utvikler mer positive holdninger til et sunt kosthold.
Innen helseopplysningen har en i stor grad lagt vekt på de helsemessige konsekvensene av atferden. Imidlertid er slike konsekvenser bare en liten del av de mulige konsekvensene av en atferd, og slett ikke alltid de konsekvensene som er viktigst når en vil forklare atferd. De helsemessige konsekvensene er ofte fjerne i tid, og de opptrer bare med en viss – ofte forholdsvis beskjeden – sannsynlighet. For en ungdom som vet at han eller hun oppnår prestisje og status i sitt miljø ved å drikke alkohol eller røyke, er disse kortsiktige positive konsekvensene av atferden gjerne mer utslagsgivende enn risikoen for helseskade i en mer eller mindre fjern framtid.
Mestringsforventninger handler om i hvilken grad individet forventer å kunne gjennomføre en beslutning om en handling. Dersom en som røyker mener å kunne greie å slutte (forutsatt at vedkommende beslutter seg til det) har han eller hun høye mestringsforventninger. Økte mestringsforventninger øker sannsynligheten for at en atferd faktisk skal bli utført. Det er med andre ord ikke nok å forvente positive effekter av en helsemessig forsvarlig atferd og å ønske endring av atferd. Det er også av stor betydning å ha tiltro til sin egen evne til å greie å gjennomføre endringen.
Sosial påvirkning handler om den innflytelse andre individer eller andre grupper vi forholder oss til har på oss. Et sentralt begrep for å forstå sosial påvirkning er sosiale normer. Sosiale normer kan defineres som de forventninger som rettes mot et individ som er medlem av et bestemt sosialt system. Ikke bare forventningene andre har til oss, men også den atferd de viser og de meninger de uttrykker bidrar til å påvirke oss. Når alle eller praktisk talt alle viser en bestemt atferd, vil dette bidra til at slik atferd blir en norm. Sosialpsykologiske studier har vist at både andres atferd, andres meninger og forventninger fra andre personer former våre oppfatninger og styrer vår atferd i forbausende stor grad.
Unge som vokser opp i et miljø der det forventes at en røyker, drikker alkohol i ung alder og soler seg uten beskyttelse vil med langt større sannsynlighet utvikle nettopp slike vaner og atferdsmønstre. I en norsk studie fra 1981 59 er det vist at i miljø der de fleste røyker og der foreldrene aksepterer at barna røyker, er 70–80 % blitt dagligrøykere allerede i 15-årsalderen. I miljø der røyking i liten grad forekommer og der foreldrene viser klart at de er imot at barna røyker, er det mindre enn 2 % som røyker daglig i samme aldersgruppe.
Noen ganger kan det være klare forskjeller mellom det andre forventer av en og det en tror andre forventer. Innen forskningen om ungdom og rusmidler har en oppdaget at det kan utvikle seg fiktive normer. Blant de som er med i en gjeng av ungdommer kan det være slik at ingen av dem enkeltvis har særlig lyst til å drikke mye alkohol, men de tror at de andre har slike forventninger. En ser også at ungdom ofte tror at det er langt flere andre som røyker eller drikker enn det som faktisk er tilfelle. I slike tilfeller kan en nå langt gjennom ganske enkelt å avsløre slike fiktive normer og få fram de unges egentlige oppfatninger.
Forskningen om helserelatert atferd er blitt kritisert for å være for ensidig opptatt av de kognitive (fornuftsmessige) prosessene som virker inn på atferd. Den er også blitt kritisert for å fokusere for ensidig på faktorer og prosesser hos det enkelte individ og neglisjere mellommenneskelige prosesser og ytre faktorer. En er etter hvert blitt mer opptatt av at rent ytre forhold som tilgjengeligheten på f.eks. rusmidler eller bestemte typer mat er avgjørende for rusmiddelbruk og kosthold. Videre har økonomene vist hvordan priser på produkter virker inn på forbruket. Atferd styres dessuten ikke bare av uformelle forventninger, men også av formaliserte normer slik de nedfeller seg i lover og forskrifter. Et nærliggende eksempel er tobakksloven, som griper direkte inn i folks atferd. Gjennom å legge til rette de ytre forholdene slik at det sunne valg blir det enkleste valg, fjerner en barrierer som ellers ville bidratt til å opprettholde en usunn livsstil.
8.13.2.2 Hva slags tiltak er effektive?
Innen helseopplysningsarbeidet har en tradisjonelt basert seg på en modell som sier at bare en får informert nok om de helseskadelige konsekvensene av en atferd, med andre ord tilført befolkningen tilstrekkelig med epidemiologisk kunnskap, så vil dette bidra til å endre holdningene. Dette skal så i sin tur medføre endring i helserelaterte vaner.
En rekke undersøkelser har vist at modellen i praksis fungerer dårlig. For det første viser undersøkelser stort sett svake sammenhenger mellom epidemiologisk kunnskap og helserelatert atferd. For det annet er sammenhengene mellom holdninger og atferd som oftest ganske svake. For det tredje kan det være flere forklaringer på de sammenhengene en tross alt finner. De med den helsemessig gunstigste livsstilen kan tenkes å være mest lydhøre for informasjon om helseskadelige effekter av atferden. I så fall behøver det ikke å være kunnskapene som former atferden, men motsatt, atferden som har konsekvenser for hva slags kunnskaper en tilegner seg. Videre er det ikke sikkert at det er holdningene som preger atferden. Ofte er det motsatte tilfelle, at en utvikler holdninger som stemmer noenlunde godt overens med atferden.
Ensidig vekt på formidling av nøktern epidemiologisk informasjon kan bare lykkes et stykke på vei. At befolkningen er klar over de helsemessige konsekvensene av sin egen livsstil er et viktig og nødvendig grunnlag for hele det forebyggende helsearbeidet. Imidlertid kan vi ikke regne med at dette er tilstrekkelig til å påvirke befolkningen til å leve sunt. Til det er det for mange andre faktorer som virker inn og kanskje er mer avgjørende. For å beskrive mer konkret hvordan en kan påvirke folk til å leve sunt, skal vi ta for oss tiltak på noen utvalgte sektorer, i skolen, i media, i lokalmiljøene og gjennom helsetjenesten.
Skolebaserte tiltak
Det er gjennomført en betydelig mengde studier av forebyggende tiltak. Ett av de områdene det har vært forsket mest på innen det forebyggende arbeidet, er de skolebaserte tiltakene mot røyking og rusmiddelbruk.
Historisk kan de skolebaserte tiltakene mot røyking og rusmiddelbruk deles inn i tre faser. Den første tiden, allerede fra begynnelsen av 60-årene, satset en nokså ensidig på at det å tilføre informasjon om de helseskadelige konsekvensene av en atferd skulle føre til redusert røyking. Med enkelte interessante unntak viste forskningen nokså entydig at det å tilføre informasjon om røykingens helseskadelige konsekvenser ikke gav særlig gode resultater.
I neste fase ble det satset sterkt på det som er blitt hetende den affektive modellen. Tiltakene i denne perioden handlet om å øke elevenes selvvurdering og bidra til å skape et verdisyn som støtter opp om en persons beslutning om ikke å røyke eller bruke rusmidler. Evalueringsstudier viste entydig at slike tiltak ikke bidro til å redusere røyking og rusmiddelbruk blant de unge, og noen antydet at slike tiltak til og med kunne medføre økt bruk av avhengighetsskapende stoffer.
Man konkluderte etter hvert med at en på 60- og 70-tallet kraftig hadde undervurdert de sosiale faktorenes innvirkning på røykeatferd. En satset derfor på det som ble hetende den sosiale påvirkningsmodellen (social influence model). Innen denne modellen handler tiltakene om å skape endringer i mellommenneskelige prosesser på en slik måte at resultatet blir helsemessig mer gunstig atferd. Konkret kan det dreie seg om å mobilisere sosial støtte, å stimulere til debatt og diskusjon og å påvirke sosiale normer. Tiltak basert på denne modellen gir gjerne en forskjell mellom intervensjon og kontrollgruppe på mellom 25 og 60 %, og en har registrert betydelige langtidseffekter.
Også i Norge ble skolebaserte tiltak som inneholder elementer hentet fra den sosiale påvirkningsmodellen prøvd ut. Et opplegg som blant annet involverte foreldrene og der en aktiviserte skoleelevene gjennom skriving av norskstil der de skulle argumentere mot røyking, viste seg å gi tre ganger så sterk reduksjon i røykingen (korttidseffekt) som et opplegg som manglet disse elementene. Langtidseffekten viste seg også å være betydelig. De beste programmene har vist at det går an å redusere nyrekrutteringen til bruk av avhengighetsskapende stoffer med inntil 75 %. Videre er det mulig å oppnå en langtidseffekt (to år etter avsluttet program) på om lag 40 %.
Jøsendal, Aarø og Bergh (1995) 60 har evaluert et skolebasert antirøykeprogram som er utviklet av Den Norske Kreftforening i samarbeid med HEMIL-senteret, Universitetet i Bergen. Dette programmet har vist seg omtrent like effektivt i å redusere rekrutteringen til røyking som de beste amerikanske programmene. Tiltaket, som har fått navnet VÆR røyk FRI har dessuten vist seg å treffe det vi kan kalle elever i høyrisikogruppene minst like godt som lavrisikoelever. Med høyrisikoelever mener vi her elever som har foreldre som røyker, skårer høyt på en skala som måler stimulussøking, elever som har vist høy forekomst av antisosial atferd og elever som skårer høyt på en skala som måler positive forventninger til effekten av det å røyke.
Undersøkelser gjennomført på slutten av 80- og begynnelsen av 90-tallet viste at mange skolebarn ikke hadde med matpakke på skolen. Dette gjaldt 20 % av barna i ungdomsskolen. En fant videre at skolene ga barna for lite tid til å spise, og over 90 % av elevene ble overlatt til seg selv i klassen i matfrikvarteret. Elever som ikke spiste formiddagsmat viste seg dessuten å ha et kosthold med mer fett og sukker enn andre elever. Statens ernæringsråd satte i gang et arbeid for å bedre denne situasjonen. Blant annet ble det sendt ut materiell til skolene, skolene ble stimulert til å utvikle nye måter å organisere skolemåltidet på, og det ble gjennomført opplysningtiltak. En fikk også med en bestemmelse i Lov om helsetjenesten i kommunene. Utviklingen i retning av at stadig færre spiste skolemat stoppet opp, og vi har senere sett en økning i andel barn som spiser skolemat. Eksempelet illustrerer betydningen av å kombinere flere ulike virkemidler samtidig, og ikke ensidig satse på f.eks. informasjonstiltak.
Med tanke på å gjøre de skolebaserte tiltakene mest mulig effektive, er det viktig å gjøre følgende:
For å forebygge røyking er det viktig å sette i gang tiltakene på det klassetrinnet der den første rekrutteringen tar til. Dette betyr i dag i 7. klasse.
Følge opp med regelmessige tiltak gjennom hele ungdomsskolen og i den videregående skolen.
Aktivisere elevene.
Involvere foreldrene.
Legge vekt også på andre argumenter enn de som handler om risiko for helseskade på lang sikt.
Avdekke fiktive normer som bidrar til røykepress, drikkepress, etc.
Trene opp elevene til å motstå sosialt press.
Redusere tilgjengeligheten av tobakk og alkohol.
Sikre elevene tilgang på god og sunn mat i skoletiden.
Massemediatiltak
En massemediakampanje er basert på at en henvender seg til befolkningen gjennom medier som aviser, radio eller fjernsyn, eller gjennom trykt materiell, videoer etc., som også kan nå et stort antall personer. En kommuniserer effektivt til mange, men kommunikasjonen vil stort sett være enveis. En kan ikke tilpasse budskap, språk og argumentasjon etter enkeltindivider, men må forholde seg til en slags gjennomsnittsmottaker.
Undersøkelser av hva slags virkninger massekommunisert helseinformasjon kan ha på mottakerne konkluderer oftest med at en kan klare å skape en høy grad av oppmerksomhet, til en viss grad kan en sette bestemte spørsmål på dagsordenen, og en kan over tid påvirke det som kalles meningsklimaet. Imidlertid lykkes en bare i beskjeden grad i å påvirke atferd.
En må likevel ikke trekke den konklusjon at massemediatiltak er unyttige. Hafstad (1997) 61 evaluerte en serie på tre antirøykekampanjer som ble gjennomført i Buskerud fylke i 1992 og 1993 (en hvert år). Kampanjene var rettet mot ungdom, og to av kampanjene inneholdt provoserende budskap, f.eks. at jenter må være dumme siden de røyker. En benyttet blant annet forfilmer på kinoer, avisannonser og plakater. Kampanjen førte til debatt om hvor sterke virkemidler og budskap en kan ta i bruk; hvor grensene går for hva som er etisk forsvarlig. Evalueringen tyder likevel på at en etter de tre kampanjene hadde fått mindre røyking i kampanjefylket (Buskerud) enn i kontrollfylket (Østfold). Evalueringen viste også at de unge hadde reagert sterkt følelsesmessig på kampanjen, og at den hadde ført til en betydelig grad av diskusjon blant ungdom. Sannsynligvis gikk kampanjen for langt i å provosere, og trolig kan en oppnå en del av den samme positive effekten på måter som gir mindre negative reaksjoner. En kan likevel trolig trekke den konklusjon at kampanjer som lykkes i å skape følelsesmessige reaksjoner og diskusjon blant folk kan bidra til å påvirke atferd. Kanskje har en i helseopplysningsarbeidet vært for engstelige for å provosere og for ensidig opptatt av å formidle epidemiologiske fakta.
Kreftforeningen gjennomførte årene etter påske 1993 en kampanje for å få ungdom til å beskytte seg mot sola. En rekke medier ble brukt, først og fremst trykte. Kampanjen fikk også oppmerksomhet gjennom oppslag i pressen der det ble kommentert de forholdsvis sterke virkemidlene som ble brukt. Det ble kjent at damen som var avbildet i en annonse ikke var tidligere pasient, noe annonsen gav inntrykk av. En evalueringsundersøkelse konkluderte med at gjenkjennelsesprosenten var meget høy og at en nådde best fram til de som solte seg mest. Jenter var i større grad enn gutter oppmerksomme på annonsen. Fra 1992 til 1993 fant det sted en atferdsendring. Flere ungdommer brukte høyere solfaktor, og flere brukte solkrem regelmessig. Selv om det er vanskelig å vise at endringene i atferd hadde sammenheng med kampanjen, tyder evalueringen på at kampanjen fikk stor oppmerksomhet, at den ble positivt mottatt, og det er ikke usannsynlig at den bidro til den endringen i solingsvaner som fant sted.
Her i landet er de landsomfattende innsamlingsaksjonene som avvikles i samarbeid med NRK en gang i året et eksempel på massemediatiltak som har en uvanlig intensitet og et stort omfang. Under disse aksjonene samles det ikke bare inn penger, de fungerer også som opplysningstiltak.
Mediebaserte kampanjer har sine begrensninger, men når de blir del av en mer langvarig strategi som omfatter flere kampanjer, eller dersom de oppnår en tilstrekkelig intensitet, kan en påvise positive effekter, til og med på atferd. Virkningene blir særlig sterke når en klarer å sette et tema på dagsordenen over lengre tid og klarer å skape så stor interesse at temaet blir et samtaleemne blant de en forsøker å få i tale. En vil sannsynligvis oppnå bedre virkninger ved å lage kampanjer som er noe dristigere i valg av budskap og form enn det som har vært tradisjonen innen helseopplysningsarbeidet. En skal heller ikke se bort fra at dette vil appellere sterkere til de gruppene en har hatt vanskeligst for å nå i helseopplysningen, de med kortest allmennutdannelse og lavest inntekt. Media kan dessuten brukes til andre formål enn å påvirke atferd direkte. Gjennom medietiltak kan en for eksempel bidra til å mobilisere støtte i opinionen for tobakksloven, økte priser på tobakk og andre strukturelle eller samfunnsmessige tiltak. Dette gjorde Statens tobakksskaderåd i forbindelse med innføringen av tobakksloven.
Lokalsamfunnsbaserte tiltak
Med lokalsamfunnsbaserte tiltak mener vi her tiltak som gjennomføres i et bestemt, avgrenset geografisk område (et fylke, en kommune, en bydel, ei bygd). Slike tiltak retter seg vanligvis mot befolkningen som helhet. Det blir som regel gjort bruk av flere samtidige aktører (f.eks. primærhelsetjeneste, frivillige organisasjoner og media) og kanaler (media, helsetjeneste, skole etc.). Ofte innebærer de lokalsamfunnsbaserte tiltakene at målgruppene aktiviseres. Typisk for de lokalsamfunnsbaserte tiltakene er at de gjør bruk av flere typer virkemidler. De lokalsamfunnsbaserte tiltakene pleier også å være i gang over nokså lange tidsrom, gjerne mellom ett og fem år.
Disse tiltakene har vist seg effektive med tanke på å forebygge ulykker. Evalueringer av lokalsamfunnsbaserte tiltak mot røyking har ikke vist samme gode effekt. Vi kan ikke avvise bruk av lokalsamfunnsbaserte tiltak mot røyking og for et bedre kosthold, men dersom slike tiltak settes i gang, bør det gjøres et grundig forarbeid, slik at en unngår noen av de feilene som er gjort tidligere.
Helseopplysning i helsetjenesten
Det er gjennomført en rekke studier av hvor gode effekter en kan vente å oppnå når en gjennomfører tiltak for å påvirke pasienters helseatferd. Det har vært særlig populært å evaluere tiltak mot røyking og for et endret kosthold. Også norske undersøkelser bekrefter at en kan oppnå en hel del gjennom intervensjoner i allmennpraksis 62 .
Blant gravide kvinner som fortsatt røyker når de oppsøker lege, kan vi oppnå at 15 % er tidligere røykere 18 måneder senere på bakgrunn av enkle samtaler og bruk av skriftlig materiell.
Undersøkelser som prøver å vise virkningene av helseopplysningstiltak gjennom lege–pasientkommunikasjon, er nokså ensidig opptatt av virkningene av tiltakene på selve atferden. Imidlertid er det en rekke virkninger av slike tiltak som i første omgang ikke gir synlige utslag, men som likevel kan bidra til atferdsendring på lengre sikt.
8.13.3 Forebygging er politikk, ikke fag
Det foreligger i dag en ikke ubetydelig mengde teorier, modeller og begreper som gir oss kunnskap om hvilke faktorer som er særlig viktige å ta fatt i når en vil påvirke helserelatert atferd. Videre finnes det forskning som kan vise hvilke effekter vi kan få av ulike typer forebyggende tiltak, og hvordan tiltakene kan gjøres mer effektive. Dette betyr ikke at vi vet nok om virkemidlene i det individrettede forebyggende arbeidet, men det betyr at vi vet nok til å kunne gjennomføre et mer effektivt forebyggende arbeid enn det som foregår i dag. Ved bruk av forholdsvis enkle helsepedagogiske prinsipper kan f.eks. opplysningsarbeidet i skolen gjøres langt mer slagkraftig.
De virkelig avgjørende resultatene oppnår vi dersom vi satser på flere virkemidler samtidig, slik som blant annet beskrevet i Bjartveit-utvalgets innstilling fra 1967 63 . I den perioden en satset best på tiltak mot røyking her i landet, på 70-tallet og på første del av 80-tallet, hadde vi en gunstig utvikling i røykingen. Når det mot slutten av 80-tallet og på begynnelsen av 90-tallet ble satset mindre på opplysningstiltak, gikk det dårligere. Å lykkes i det forebyggende arbeidet handler først og fremst om å finne fram til den rette kombinasjonen av virkemidler og tiltak.
Et mer slagkraftig forebyggende arbeid krever imidlertid en bedre organisering av arbeidet og en sterkere finansiering enn tilfellet er i dag. Forskningen om helseatferd gir et grunnlag for å handle, men beslutningen om å handle er først og fremst politisk. I USA har tobakksindustrien nå akseptert å betale samfunnet store summer i erstatning, men fortsatt er det uavklart på hvilken måte dette skal skje.
Vi anbefaler at tobakksindustrien pålegges plikt til å yte samfunnet erstatning for påførte skader. I den forbindelse foreslår vi at industrien utbetaler minst 200 mill. kr over en 10-årsperiode til delvis dekning av forebyggende tiltak (se også pkt. 7.1.2.2).
Fotnoter
Dette betyr at den artikkel og det forskningsresultat som publiseres, er vurdert av flere, uavhengige og for forfatteren anonyme spesialister før artikkelen trykkes. Sentralt i vurderingen står spørsmålet om det som presenteres er holdbart og at konklusjonene som trekkes er rimelige.
Cochrane-initiativene er bl.a. opptatt av systematisk og vitenskapelig gjennomgang av medisinsk litteratur. The Cochrane Collaboration, et nettverk av forskere fra hele verden, utarbeider og oppdaterer oversikter over de beste forsøk og den beste forskning som finnes på ulike områder. Hensikten er å formidle og implementere oppdatert og forskningsbasert kunnskap om medisinsk behandling. Denne tilnærmingen omtales ofte som evidence based medicine, eller kunnskapsbasert medisin. Et Cochrane Cancer Network er i 1996 etablert i Oxford. Ialt sju andre Cochrane-grupper inkluderer kreft i sitt arbeid.
Studier hos mennesker deles inn i fire faser: Fase I: På basis av forsøk på dyr testes legemiddelet ut hos mennesker for å kartlegge middelets oppførsel i kroppen (farmakologiske egenskaper) og for å vurdere virkningen av ulike doseringsformer og -intervaller. Det gjøres også en vurdering av giftigheten (toksisiteten). Fase II: På basis av fase I-studier kartlegger fase II-studier om behandlingsprinsippet har virkning på selve svulsten. Fase III: En prospektiv undersøkelse der det nye behandlingsopplegget vurderes opp mot den standardbehandling som er etablert for sykdommen. Effektmålene er oftest overlevelse, recidivfri overlevelse, bivirkninger og livskvalitet. Fase IV: Utprøving på godkjent indikasjon av et registrert legemiddel.
Catalan Agency for Health Technology Assessment, Catalan Health Service, Department of Health and Social Security, Barcelona, Spania.
Note for Guidance on Statistical Principles for Clinical Trials (CPMP/ICH/363/96).
Senate Bill 1035, også kjent som The Access to Medical Treatment Act.
Målemetodene er de samme som er brukt i utredningene fra Helsedirektoratet (Utredningsserie 4/1993: Forholdet mellom pasientvolum og behandlingskvalitet) og Statens helsetilsyn (Utredningsserie 6/1994: Organisering av gastroenterologisk cancerkirurgi i Norge).
Mange sykehus har opprettet smerteteam. Teamet består av anestesilege, anestesisykepleier, psykiater, ev. tilknytning av andre yrkesgrupper.
Statens helsetilsyns veiledningsserie 2-1996. Prioritering innen palliativ kreftbehandling.
Statens helsetilsyns veiledningsserie 2-1996. Prioritering innen palliativ kreftbehandling.
Kirurgisk intervensjon og behandling i palliativ kreftbehandling. Uttalelse fra en ekspertgruppe levert Sosial- og helsedepartementet (des. 1996.).
Statens helsetilsyn, veiledningsserie 2-1996. Prioritering innen palliativ kreftbehandling.
NOU 1997:2. Pasienten først! Ledelse og organisering i sykehus.
Prosjektansvarlig Sigurd Førre.
E. Hannisdal: Tilpasning av DRG til norsk onkologi. En oppsummering av rapporter fra 8 sykehus.
E. Hannisdal: DRG: Internasjonal status og erfaringer i Norge. Litteraturoversikt sett fra en onkologs ståsted.
What you need to know about cancer. Scientific American, Volum 275, Number 3, September 1996.
Ordene som brukes er true, accurate, reliable and up-to-date.
Høringsnotat om endringer i lov om folketrygd og lov om sykehus (Bidrag til behandling i utlandet og fylkeskommunes plikt til dekning av behandlingsutgifter). Sosial- og Helsedepartementet, Januar 1997.
International Agency for Research on Cancer (IARC). IARC Scientific Publications, No. 132, 1995.
Forholdet mellom pasientvolum og behandlingskvalitet. Helsedirektoratets utredningsserie 4-93.
Lands- og landsdelsfunktioner i sygehusvæsenet. Sundhetsstyrelsens vejledning vedrørende lands- og landsdelsfunktioner i sygehusvæsenet. Sundhetsstyrelsen 1993.
Johannes Järhult. Är stora sjukhus bättre en små? Om volumens betydelse for kvaliteten inom kirurgien. Landstingsförbundet 1995. (Best nr 1570; ISBN 91-7188-272-3).
A policy framework for Commissioning Cancer Servies. Department of Health. London: HM Stationary Office, 1995.
Lancet 348:313-318,1996.
Det finnes kritikere mot randomiserte forsøk (RCT). Bl.a. har Helseminister Gudmund Hernes reist spørsmål om RCT er en hensiktsmessig måte å påvise effekter av behandling og om en fullt ut utnytter informasjon av potensiell nytteverdi for pasienten ved slike studier. For de fleste situasjoner og formål innen kreftomsorgen er det i dag ikke mulig å se konturene av alternative forsøkstrategier. RCT vil etter dette utvalgets mening fortsatt representere gullstandarden når nyttevedien av nye behandlingstiltak skal kartlegges. Her støtter vi oss bl.a. på EU’s fagkomites anbefalinger (CPMP/EWP/205/95; se kapittel 8.9.2 og CPMP/ICH/363/96).
Et helhetlig system for nyttevurdering av medisinsk praksis. Organisering, av medisinsk teknologivurdering i Norge. Rapport fra en arbeidsgruppe oppnevnt av Sosial- og helsedepartementet, avgitt 28. juni 1996.
Medical technology assessment and efficiency in health care. A policy document from the Minister of Health, The Netherlands, 1996.
Definisjoner og tallmateriale er i det vesentlige hentet fra publikasjonen Etiske sider ved prioritering og ressursfordeling i medisinsk forskning fra Den Nasjonale Forskningsetiske Komite for Forskning (NEM), 1995 (ISBN 82-7682-008-3).
Brev fra Legemiddelindustriforeningen, 12. februar 1997
NOU 1997:6. Rammevilkår for omsetning av legemidler. Lønnsomme legemidler; og NOU 1997:7. Piller, prioritering og politikk. Hva slags refusjonsordning trenger pasienter og samfunn?.
Direktiv 89/105/EEC
Direktiv 65/65/EEC.
Evaluation of Anticancer Medicinal Products in Man (CPMP/EWP/205/95) adopted by CPMP in December 4, 1996.
Notatet drøfter ikke prioriteringer mellom ulike grupper av pasienter, bare mellom enkeltindivider. Den videre analysen vil likevel stort sett også få anvendelse på slike prioriteringer.
Begrepet distributører benyttes om de enkeltpersoner eller grupper av personer som er satt til å forvalte og fordele knappe ettertraktede goder, som for eksempel leger som tildeler eller avslår tilbud om helsetjenester.
Det såkalte Prioriteringsutvalget la stor vekt på dette i det de mente at alvorlighetskriteriet (som tilsvarer behovsprinsippet), i tillegg til effektivitetskriteriet, bør være de viktigste ved prioriteringsbeslutninger innenfor norsk helsevesen i framtida (NOU 1987:23:13).
Selv om prinsippene som hovedregel antas å virke ulikt, kan man også tenke seg at de kan trekke i samme retning. Det vil ikke alltid være slik at den minst syke blir friskest etterpå, og at den sykeste blir mindre frisk enn den mindre syke etterpå. Jeg antar at enkelte medisinske behandlinger kan virke likt på mottakerene, uavhengig av deres velferdsnivå i utgangspunktet. Det vil si at ulikt syke pasienter vil bli like friske etterpå.
Også disse prinsippene antas å kunne trekke i samme retning i noen tilfeller. Den pasienten som har størst behov for en helsetjeneste kan samtidig være den personene som opplever det største tillegget i sin velferd. Å gi den sykeste pasienten tilbud om plass i sykehjemmet, kan også tenkes å maksimerer individuelt velferdsinkrement. I dette tilfellet peker altså behov og tillegg ut den sykeste pasienten.
Produktivitetsprinsippet kan kanskje vanskelig betegnes som et rettferdighetsprinsipp, fordi fordelinger som foretas ut fra dette prinsippet kun tar i betraktning hvilke følger fordelingene har for andre enn de som får disse godene.
Helsedirektoratets veiledningsserie 3-91.
Stoma: kunstige åpninger for avføring og urin.
Helsedirektoratets veiledningsserie 1-89.
Statens ernæringsråd 1995
Omsorgsbegrepet har et annet innhold enn den definisjonen som er valgt i dette skrivet (se pkt. 3.2.3).
Med hensyn til yrkesrettet rehabilitering vil også samfunnet sette sine krav som er felles for all yrkesrettet attføring/rehabilitering.
Jfr. NOU 1997:2Pasienten først: pasienten bør ha én ansvarlig person å forholde seg til....
Det er eksempler på misforståelser som har ført til meget alvorlige pasientskader.
Se f.eks. Rammeplan for Helseregion 2 av 15.6.96 og Regional helseplan (Helseregion 2) av 20.12.96.
Operative fag: generell kirurgi og grenspesialiteter, inklusive plastikk-kirurgi, ØNH-sykdommer, gynekologi og nevrokirurgi.
Statens helsetilsyn. Utredningsserie 6-94.
Organisering av kreftomsorgen i Oslo. Innstilling fra et utvalg oppnevnt av Kommunaldirektøren for helse og eldre (1994).
Hematologi er en indremedisinsk grenspesialitet. I Norge har den det faglige ansvaret for leukemier og myelomatose hos voksne. I stor utstrekning har den også det praktiske ansvaret for annen cellegiftbehandling ved sentral- og fylkessykehusene.
Statens helsetilsyn. Utredningsserie 2/96.
Statens beredning för utvärdering av medicinsk metodik (SBU): Strålbehandling vid cancer. 1996.
Statens helsetilsyn og Heløe-utvalget (1996).
Statens fagråd for høyspesialisert medisin og Statens helsetilsyn 1994–1997.
Aarø, L.E. (1996). Påvirkning av helserelatert atferd. Samfunnsmessige virkemidler. Tidsskrift for Norsk Psykologforening, 33(8), 724-733.
Aarø, L.E., Hauknes, A. og Berglund, E.-L. (1981): Smoking among Norwegian schoolchildren 1975-1980. II. The influence of the social environment. Scandinavian Journal of Psychology, 22, 297-309.
Jøsendal, O., Aarø, L.E. og Bergh, I.H. (1995). Skolebasert forebygging av røyking blant ungdom. Norsk Epidemiologi, 5(2), 161-170.
Hafstad, A. (1997). Provocative anti-smoking appeals in mass-media campaigns. An intervention study on adolescent smoking. Oslo: Kreftregisteret (doktoravhandling).
Haug, K., Fugelli, P., Aarø, L.E. og Foss, O.P. (1994). Is smoking prevention in general practice more successful among pregnant than non-pregnant women? Family Practice, Vol.11 (No.2), 111-116.
Bjartveit, K., Christie, N., Holbæk-Hanssen, L., Mork, T., Nielsen, E., Vormeland, O. og Ås, B. (1967). Påvirkning av røykeatferd. Rapport fra utvalget for forskning i røykevaner, oppnevnt av Landsforeningen mot Kreft etter anmodning av helsedirektøren. Vedlegg til St meld nr 62 (1968-69). Om påvirkning av røykevaner. Oslo: Sosialdepartementet.