4 Erfaringer med dagens styring og organisering av sykehusene og helseforetaksmodellen
Det går fram av punkt én i mandatet at utvalget skal gi en vurdering av erfaringene med dagens styring og organisering av sykehusene og helseforetaksmodellen og foreslå tiltak som kan bidra til effektiv ressursutnyttelse og spesialisthelsetjenester av god og likeverdig kvalitet.
4.1 Utvalgets utgangspunkt for vurdering av erfaringene
Formålet med opprettelsen av regionale helseforetak og organisering av sykehusene i helseforetak, slik det er beskrevet i § 1 i helseforetaksloven, er å oppfylle målsetningene i spesialisthelsetjenesteloven § 1-1 og pasient- og brukerrettighetsloven § 1-1.
Helseforetakenes formål er å yte gode og likeverdige spesialisthelsetjenester til alle som trenger det når de trenger det, uavhengig av alder, kjønn, bosted, økonomi og etnisk bakgrunn, samt å legge til rette for forskning og undervisning. Spesialisthelsetjenesteloven § 3-8 bestemmer at sykehusene særlig skal ivareta pasientbehandling, utdanning av helsepersonell, forskning og opplæring av pasienter og pårørende.
Et viktig formål med helseforetaksreformen var å legge grunnlaget for helhetlig styring av spesialisthelsetjenesten, lovfeste et tydelig ansvar, og legge til rette for bedre utnyttelse av ressursene i sektoren1. God styring av spesialisthelsetjenesten må også ses innenfor rammen av statens prinsipper for god eierstyring (jf. boks 4.1), som gjenspeiler statens mål som eier om mest mulig effektiv oppnåelse av sektorpolitiske mål.
Boks 4.1 Statens ti prinsipper for god eierstyring
1. Staten skal være en ansvarlig eier.
2. Staten skal vise åpenhet om statens eierskap og eierutøvelse.
3. Statens eierutøvelse skal bidra til å nå statens mål som eier. Dette skjer gjennom forventninger til selskapene, stemmegivning på generalforsamling og annen eierutøvelse.
4. Statens eierutøvelse skal legge til grunn selskapslovgivningens ansvars- og rollefordeling mellom eier, styret og daglig leder, samt allment anerkjente eierstyringsprinsipper og standarder.
5. Statens eiermyndighet i selskapet skal utøves på generalforsamling.
6. Styret har ansvaret for å forvalte selskapet. Staten skal vurdere selskapets måloppnåelse og arbeid med statens forventninger og styrets bidrag til dette.
7. Relevant kompetanse skal være hovedhensynet ved statens arbeid med styresammensetting. Staten skal også vektlegge kapasitet og mangfold ut fra selskapets egenart.
8. Statens eierskap skal utøves i tråd med selskapsrettens prinsipp om likebehandling av aksjeeiere.
9. Statens eierrolle skal skilles fra statens øvrige roller.
10. Statlig eierskap skal ikke urettmessig medføre andre konkurransevilkår, verken fordeler eller ulemper, sammenlignet med selskaper uten statlig eierandel.
Utvalgets vurdering av erfaringene med dagens styring og organisering av sykehusene og helseforetaksmodellen, tar utgangspunkt i de overordnede helsepolitiske målene slik de går fram av sentrale politiske dokumenter, samt en vurdering av prinsipper for god styring, også sett opp mot formålet med statlig eierskap av spesialisthelsetjenesten.
4.1.1 Overordnede helsepolitiske mål
De overordnede helsepolitiske målene for spesialisthelsetjenesten går fram av spesialisthelsetjenesteloven § 1-1. Verdigrunnlaget for tjenestene og dilemmaer ved implementering av verdigrunnlaget i styrings- og organisasjonsmodeller for spesialisthelsetjenesten er drøftet i kapittel 3.
4.1.2 Prinsipper for god styring
Utvalget tar i sin vurdering av erfaringene med styring og organisering av sykehusene og helseforetakene, utgangspunkt i statens prinsipper for god eierstyring, supplert med det utvalget oppfatter som allmenne prinsipper for demokratiske beslutninger og styring på viktige samfunnsområder. En diskusjon av dette finnes blant annet i Vrangbæk (2016), som presenterer fem dimensjoner, eller prinsipper, for god styring. Utvalget mener disse også kan trekkes fram for vellykket styring i helsetjenesten.
Gjennomsiktighet i beslutningsprosesser
Utvalget mener en god styringsmodell er kjennetegnet av at det er tilrettelagt for innsyn og åpenhet i beslutningsprosesser, beslutninger og begrunnelser. I dette ligger også at det ikke fattes beslutninger utenom de formelle styringslinjene.
Det er også en forutsetning for legitimiteten at det praktiseres innsyn i beslutningsprosessene i tråd med prinsippene i offentleglova, og at det er åpenhet om hvilke kriterier og vurderinger som er lagt til grunn for vedtakene.
Deltakelse og medvirkning
Beslutninger som blir fattet i helsetjenesten vil, i tillegg til konsekvensene for helsetilbudet for befolkningen, ofte også ha en geografisk og en samfunnsmessig dimensjon med konsekvenser for kommuner og andre sektorer.
Utvalget mener en god styringsmodell er kjennetegnet av at det er tilrettelagt for at berørte parter involveres i beslutningsprosessen og har reell mulighet til innflytelse og medvirkning. Berørte parter i denne sammenheng er demokratisk valgte lokal- og regionalpolitiske organer (kommuner og fylkeskommuner), pasienter og brukere og ansatte (jf. Hovedavtalen).
Ansvarliggjøring
Utvalget mener en god styringsmodell er kjennetegnet av at det er tilrettelagt for og blir praktisert ansvarliggjøring av beslutningstakerne, samt at det er etablert gode systemer for oppfølging, kontroll og sanksjonering.
Organisatorisk integritet
Utvalget mener en god styringsmodell er basert på rettsstatlige prinsipper om likhet og rettferdighet og effektiv bruk av fellesskapets ressurser, at roller og ansvar er veldefinert, og at korrupsjon og særbehandling ikke finner sted. Dette fordrer at det er etablert systemer som ivaretar likebehandling i prioriteringer både ved tildeling av tjenester til den enkelte og i utvikling av tjenestetilbudet.
Utvalget mener en god styringsmodell er kjennetegnet av at det er etablert transparente systemer som sikrer likhet i saksbehandling og beslutninger innad i og på tvers av regioner.
Utredningskapasitet
Utvalget mener en god styringsmodell er kjennetegnet av at beslutninger i størst mulig grad er kunnskapsbaserte. Kunnskapsgrunnlaget vil kunne variere og være gjenstand for ulik fortolkning. Med utredningskapasitet forstår utvalget en situasjon hvor beslutningstakere på alle nivå har tilstrekkelig informasjon og analytisk kapasitet til å treffe opplyste beslutninger. Dette innebærer også at relevante interessenter er hørt og at innspill er vurdert og vektet i saksbehandlingen.
4.2 Skriftlige innspill til utvalget
Utvalget mottok våren 2022 skriftlige innspill fra pasient- og brukerorganisasjoner, arbeidstaker- og arbeidsgiverorganisasjoner, Sametinget og Alternativ til helseforetaksmodellen. Utvalget ba om innspill knyttet til de ulike punktene i mandatet, herunder erfaringene med dagens styring og organisering. Det følger her en oppsummering av de overordnede betraktningene organisasjonene har gitt om erfaringene med styringen av den offentlige spesialisthelsetjenesten.
Pasient- og brukerorganisasjoner
FFO mener det er for stor vekt på økonomistyring og effektivitet, og at andelen ISF bør reduseres for å unngå vridningseffekter. De mener også at de regionale helseforetakene ikke tar klare politiske prioriteringer alvorlig nok, og at ledersjiktet i de regionale helseforetakene har økt for mye.
Kreftforeningen mener at dagens styring har for tungt økonomifokus. De mener en annen erfaring med dagens styring av sykehusene er at alle tiltak som skal prioriteres vurderes i et helsetjenesteperspektiv, mens man i andre sektorer vurderer tiltak ut fra et samfunnsperspektiv. Kreftforeningen frykter at dette bidrar til underfinansiering av sektoren. De trekker fram at desentralisering av behandlingstilbud er bra og viktig, men at kvaliteten på tilbudet må styre denne utviklingen.
Rådet for psykisk helse mener styringsmodellen framstår som komplisert og uoversiktlig og de etterlyser en tydeliggjøring av ansvar og myndighet mellom folkevalgt nivå, styrer og administrative ledere. De mener at tjenestetilbudet i spesialisthelsetjenesten framstår noe mer likeverdig for pasienter uavhengig av bosted, enn det som er tilfelle i kommunesektoren. Rådet for psykisk helse viser også til at innsatsstyrt finansiering er et kraftfullt insentiv til å prioritere somatikken. De mener derfor at andelen ISF bør reduseres slik at ikke finansieringssystemet bidrar til skjevfordeling på bekostning av pasienter med psykiske lidelser, og at øremerking av bevilgninger til psykisk helsevern kan være et virkemiddel.
Arbeidstakerorganisasjoner
LO mener at sykehusene skal eies av staten og styres politisk, basert på folkevalgt legitimitet på tre nivåer. LO trekker fram at finansieringsordningene ikke er tilpasset oppdraget til sykehusene, at de kompliserer styringen og at de kan bidra til å skjule et reelt investeringsbehov. LO mener det vil gi bedre ressursutnyttelse med flere ansatte i fulle faste stillinger og at det bør være en gjennomgang av oppgavefordelingen mellom ulike personellgrupper.
YS og Delta mener helseforetaksmodellen fortsatt er den beste måten å organisere spesialisthelsetjenesten på, med et regionalt beslutningsnivå og helseforetak som selvstendige rettssubjekter med egne styrer. De mener at det er en utfordring med medvirkning/medbestemmelse for de ansatte i de felleseide helseforetakene. De mener også at riktig oppgavefordeling mellom de ulike yrkesgruppene er avgjørende for å yte gode tjenester.
Norsk sykepleierforbund (NSF) mener at helseforetaksmodellen har bidratt til å utvikle spesialisthelsetjenesten i riktig retning på flere områder. De trekker blant annet fram felles mål og krav for sektoren gjennom nasjonal helse- og sykehusplan, ansatterepresentasjon i styrene, økonomisk kontroll, felles finansieringssystem og inntektsfordeling, mer likeverdige tjenester, mer funksjonsfordeling og samarbeid på tvers av regionene. De framhever også de felleseide selskapene og Sykehusinnkjøp HFs viktige rolle i pandemien med nasjonal innkjøpsordning for smittevernutstyr. NSF mener likevel at det fortsatt er områder med behov for utvikling og at det er ulikheter når det gjelder styringskultur, medbestemmelse og samarbeid med tillitsvalgte og verneombud, organisering, finansieringsløsninger og prioriteringer, både mellom og innad i regionene.
Ergoterapeutene mener at innsatsstyrt finansiering medfører vridningseffekter som blant annet går på bekostning av forebyggende tiltak, pasienter med multimorbiditet og at den ikke tar hensyn til forløp mellom nivåene.
Jordmorforbundet mener at dagens finansieringsordning ikke passer til dagens organisering av jordmortjenesten og at innsatsstyrt finansiering legger for sterke føringer for prioritering og praksis. De mener også at organisering av følgetjenesten ikke fungerer godt nok og at utdanningskapasiteten for jordmødre må økes.
Akademikerne mener at mange lederlag, lange kommunikasjons- og styringslinjer sammen med ressurskrevende kontrollfunksjoner og målkrav, reduserer den faglige styringen mellom sykehusene og tilliten mellom ledelsen og de ansatte. De mener at ansattes medbestemmelse er fraværende der mange reelle beslutninger fattes, og viser i denne sammenhengen til direktørmøter og nasjonale felleseide foretak. Akademikerne mener at finansieringsmodellen for nye sykehusbygg er uhensiktsmessig og medfører underdimensjonerte sykehus. De mener også at psykisk helsevern og tverrfaglig spesialisert rusbehandling blir nedprioritert. Dette skyldes blant annet finansieringsordningene.
Psykologforeningen mener at psykisk helsevern og tverrfaglig spesialisert rusbehandling blir nedprioritert i forhold til somatikken. De mener at årsakene til dette, og stor variasjon i kvalitet og tilgang til disse tjenestene, er sammensatte. De mener at forskjeller i fagområdenes egenart, finansieringssystemer og styringsmodeller kan være medvirkende faktorer. Psykologforeningen mener også at faglige aktiviteter med stor kompleksitet og som krever tverrfaglig og tverrsektorielt samarbeid, ikke understøttes av dagens systemer for målstyring, innsatsstyrt finansiering, rapportering og kvalitetskontroll i foretakene.
Legeforeningen framhever i sitt innspill at mye av kritikken som har vært rettet mot de regionale helseforetakene, handler om at makt har blitt konsolidert i det regionale nivået, med stor grad av ovenfra og ned styring. De mener dette medfører at viktig informasjon ikke kommer fram til departementet eller Stortinget. De mener videre dette er en demokratisk utfordring som bidrar til unødvendig byråkrati, lange lederlinjer og stor avstand mellom toppledelsen og underliggende virksomheter. Legeforeningen mener at innføringen av profesjonelle styrer og mål- og resultatstyring utfordrer det faglige perspektivet i styringen av sykehusene, og at økonomifokuset har fått for stor plass på bekostning av fag og kvalitet. De mener videre at ordningen med finansiering av sykehusbygg blant annet fører til at nye sykehusbygg blir utsatt eller bygget for små.
Forskerforbundet framhever at det er viktig at styringsmodellen også ivaretar og legger til rette for kjerneoppgavene forskning, utdanning og opplæring. De påpeker at en høy andel av forskerne ved helseforetakene blir midlertidig ansatt, og mener dette er til hinder for å bygge opp et stabilt fagmiljø. Forskerforbundet viser til undersøkelser som tyder på at mange ansatte opplever mindre innflytelse over egen arbeidssituasjon, og at de ansattes rett til medbestemmelse blir utfordret i en sektor preget av omstilling og effektiviseringskrav.
Arbeidsgiverorganisasjoner
Virke mener det er nødvendig å tydeliggjøre den politiske styringen av helseforetakene, og at styringsmodellen bør utvikles slik at den i større grad tar hensyn til foretakenes bredere samfunnsmessige rolle som arbeidsgivere, anskaffere og aktører i regional utvikling. De mener at styring av kjernevirksomheten i hovedsak fungerer godt, men at det er ulike forståelsesrammer hos aktørene, medisinsk-faglig versus økonomisk-juridisk, som fører til uklar prioritering av mål og styring generelt. Regjering og Storting handler innenfor en politisk forståelsesramme, og Virke vurderer det å være krevende å fortolke denne til de regionale helseforetakenes virkelighet, satt på spissen knyttet til oppgavefordeling og graden av sentralisering av sykehusfunksjoner. De mener politiske intensjoner ofte formuleres uten at det er enighet om, eller tilstrekkelig informasjon om, juridiske- og økonomiske realiteter, mens helseforetakenes og de regionale helseforetakenes posisjoner ofte møter sterk lokal motstand. Forutsetningene for en rasjonell diskusjon om avveining av ulike hensyn svekkes, og avklaring av prioriteringer skjer ofte slik at en interesse opplever å tape eller å vinne. Virke mener derfor at foretaksmodellen ikke i tilstrekkelig grad er i stand til å informere og forankre beslutninger om lokalisering av sykehusfunksjoner mv.
Spekter mener at det viktigste spørsmålet i vurderingen av helseforetaksmodellen er hvordan den bidrar til best mulige tjenester og resultater innenfor de ressursene som er til disposisjon. Spekter trekker blant annet fram følgende resultater, sett opp mot bakgrunnen for helseforetaksreformen i 2002: Ventetidene er kortere, det er færre korridorpasienter, antall behandlede pasienter har økt, kvaliteten er blitt bedre (målt i overlevelse etter fem år/dødelighet), økonomien er under kontroll i alle regioner, samordning og funksjonsfordeling er gjennomført både innenfor helseforetak og regioner for å gi best mulig tilbud til pasientene, det er gjennomført endringer i antall foretak, medarbeiderundersøkelser viser trivsel på nivå med resten av arbeidslivet og sykefraværet er redusert, deltidsandelen er redusert og nasjonale undersøkelser viser høy tilfredshet blant pasientene. Spekter viser til at de gode resultatene skyldes flere forhold, blant annet teknologiutvikling, forebygging og økte bevilgninger. Deres vurdering er likevel at helseforetaksreformen har vært en viktig forutsetning for resultatene som er oppnådd. Spekter mener også at demokratiske prosesser og mulighet for politisk styring er grunnleggende for å sikre modellens demokratiske legitimitet. De mener at behovet for politisk styring og virksomhetens behov for handlefrihet, autonomi og medisinsk forsvarlig drift, er en grunnleggende avveining, og at for løsningen som ble valgt i 2002, ble det lagt vekt på å balansere disse hensynene på en mest mulig hensiktsmessig måte. De påpeker også at helsesektoren er et område med omfattende bruk av regulering som virkemiddel i sektorpolitikken, med mer enn 30 lover og 130 forskrifter, og om lag 50 lovfestede rettigheter for pasienter og brukere.
KS mener at dagens styringsmodell og organisering stimulerer til bedriftsøkonomisk tenkning (rask gjennomstrømning er effektivt for sykehus), oppstykket pasientforløp (fra sykehus til korttidsopphold i kommune) som gir høyere samfunnsøkonomisk kostnad enn noe forlenget opphold på sykehus. KS mener at samhandlingsreformen med påfølgende forskyvning av oppgaver til primærhelsetjenesten, utfordrer de kommunale helse- og omsorgstjenestene, inkludert fastlegeordningen. De mener det er vesentlig at så vel strategisk som faglig samhandling mellom sykehus og den kommunale helse- og omsorgstjenesten styrkes for å ivareta pasientsikkerhet og kvalitet i alle ledd. KS viser til at flere kommuner mener at departementets rolle som både politisk myndighet og eier av sykehus kan gi uheldige konsekvenser. De viser til, som eksempel, at under pandemien opplevde kommunene at det var særlig behov for å skjerme sykehuskapasitet, og ikke i samme grad var oppmerksomhet om kommunenes kapasitetsutfordringer.
Sametinget
Sametinget mener det er store utfordringer med dagens organisering av samiske helsetjenester, sett i lys av ratifiseringen av ILO-konvensjon 169, der det følger av artikkel 25 at utforming og gjennomføring av helsetjenester for urfolk skal skje under urfolks eget ansvar og kontroll. Helse Nord har overordnet strategisk ansvar for å følge opp de nasjonale målene knyttet til den samiske befolkningen, men Sametinget mener de øvrige regionale helseforetakene ikke blir ansvarliggjort for tjenestetilbudet til samiske pasienter i egen region. Sametinget mener at reell samisk selv- og medbestemmelse i planlegging, utforming og organisering av helsetjenester til samiske pasienter ikke blir ivaretatt. De mener at retten til med- og selvbestemmelse forutsetter samisk representasjon i styrende organer, oppnevnt av Sametinget. Sametinget viser til at Sámi Klinihkka, som er den eneste formelle samiske behandlingstjenesten, er økonomisk og organisatorisk underlagt et helseforetak, og prisgitt foretakets utfordringer og prioriteringer til enhver tid. De viser til at både fagmiljøer og brukergrupper har varslet om at dagens organisering fører til nedprioriteringer og en negativ utvikling av det helsetilbudet.
Alternativ til helseforetaksmodellen
Alternativ til helseforetaksmodellen mener at helseforetaksmodellen har ført til mindre demokratisk kontroll av spesialisthelsetjenesten, et system med lite tillit til de ansatte og stor grad av administrativ kontroll, hovedfokus på økonomiske mål, noe som skaper etiske utfordringer og påvirker helsepersonell i deres jobb. Videre at den har ført til sentralisering av både tjenester og beslutningsmyndighet, nedleggelser av små enheter i favør av større med mindre kapasitet, reduksjon av kapasitet som fører til korridorpasienter, køer, uverdige utskrivelser av for syke pasienter og svingdørspasienter, vekst i byråkrati og direktørstillinger, lange beslutningslinjer gjennom mange administrative lag, fravær av stedlig ledelse, mindre konkurranse av den positive sorten om å være best mellom ulike selvstendige sykehus, økende kvalitetssvikt, økende press på kommunene – både økonomisk og tjenestemessig, og til sist konflikt i stedet for samarbeid mellom sykehus, mellom avdelinger innenfor samme sykehus, og mellom sykehus og kommune.
4.3 Om erfaringene med helseforetaksmodellen i NOU 2016: 25
Helseforetaksreformen ble lagt fram for Stortinget i april 2001 ved Ot.prp. nr. 66 (2000–2001) Om lov om helseforetak m.m. av regjeringen Stoltenberg I. Det var flere forhold ved sykehussektoren som lå til grunn for forslaget. Det hadde vært stor økning i bevilgningene til sektoren gjennom flere år uten at de økonomiske problemene var løst. Pasientbehandlingen hadde økt, men uten at ventelistene hadde blitt kortere. Det var personellmangel til tross for økt utdanningskapasitet. Det var dårlig samarbeid mellom sykehusene og fylkeskommunene om utnyttelse av kapasiteten. Det ble stilt spørsmål ved om forvaltningsorganiseringen satte begrensninger for sykehusenes ansvar på en slik måte at det ble vanskelig å oppfylle de helsepolitiske målene. Det var store forskjeller i ventetider mellom fylkene og geografiske variasjoner i medisinsk praksis innenfor enkelte fagområder. Det var enighet om behov for å forbedre kvaliteten på tjenesten gjennom funksjonsfordeling for å oppnå minstevolum på aktivitet. Det var betydelige forskjeller i ressursbruk, ulike prioriteringer og ulik økonomi, og oppsplittingen i eier- og finansieringsansvaret skapte uklare ansvarsforhold. Gjennom både 80-tallet, og særlig 90-tallet, var det flere utredninger og dokumenter til Stortinget med mål om bedre regionalt samarbeid. Dette ble også formalisert gjennom lovendringer i 1998, der de regionale helseutvalgene ble pålagt å utarbeide regionale helseplaner og departementet fikk hjemmel til endelig å vedta de regionale helseplanene2.
NOU 2016: 25 (Kvinnsland-utvalget) oppsummerte erfaringene med helseforetaksmodellen i kapittel 4. I det følgende er det gjengitt et sammendrag av Kvinnsland-utvalgets vurderinger.
Kapittelet ble innledet med en oppsummering av den politiske og offentlige debatten om sykehussektoren. Et flertall av aktørene som hadde uttalt seg i debatten, var kritiske til helseforetaksmodellen. Tre overordnede budskap ble trukket fram; modellen er for markedsstyrt, udemokratisk og skaper unødvendig byråkrati.
Gjennomgangen av utviklingen i spesialisthelsetjenesten etter 2002 tok utgangspunkt i målene med helseforetaksreformen og de utfordringene den skulle løse. Det ble framhevet at utviklingen er et resultat av mange faktorer, og at det derfor var vanskelig å være presis på hva som er effekt av styringsmodellen og hva som først og fremst kan forklares med andre forhold.
Det ble vist til at kvaliteten på helsetilbudet i Norge generelt er god. Det hadde vært en gradvis forbedring av resultater over tid på mange av områdene der det er etablert målesystemer. For eksempel var gjennomsnittlig ventetid redusert fra 90 dager i 2002 til 59 dager i 2. tertial 2016. Utvalget fant imidlertid ikke grunnlag for å konkludere med at det hadde blitt et mer likeverdig tilbud.
Det ble vist til en reell nedgang i kostnadsveksten per innbygger for somatikk, men vekst innenfor psykisk helsevern og rusbehandling. Innenfor somatikk hadde det vært høyere vekst i aktivitet enn kostnader. Dette kan tilskrives produktivitetsforbedringer, men det ble vist til at flere rapporter indikerte at det fortsatt var rom for å forbedre produktiviteten.
En hensikt med helseforetaksmodellen var å oppnå mer bevissthet om innsatsfaktoren kapital. Utvalget mente at intensjonen var oppnådd på den måten at de regionale helseforetakene finansierer investeringene og at disse inngår i en helhetlig prioritering. Lavere vekst i kostnader enn bevilgninger og bedre økonomistyring hadde bidratt til vesentlig økning i investeringsnivået sammenlignet med 1990-tallet. Samtidig ble det vist til at det fremdeles var utfordringer med sykehusbygg med dårlig standard. Problemer knyttet til økonomistyring var en viktig bakgrunn for helseforetaksreformen. Problemene vedvarte de første årene etter reformen. Situasjonen snudde i 2007–2008 og det ble vist til at de regionale helseforetakene etter dette hadde hatt betydelige overskudd som har gitt grunnlag for investeringer. Utvalget mente at utviklingen hadde sammenheng med læring og kompetanseoppbygging, at økonomistyringen hadde blitt bedre og at de økonomiske rammene var mer realistiske og forutsigbare. Det ble vist til forbedringer i finansieringen av investeringer og pensjoner og at det fra 2008 var budsjettert med aktivitetsvekst samt nytt inntektssystem.
Behovet for funksjonsdeling var viktig ved innføring av helseforetaksreformen. Utvalget viste til at det var skjedd viktige endringer etter 2002, men at faglige råd tilsa ytterlige endringer. Da som nå ble dette vurdert til å være vanskelige prosesser som ofte møter motstand, og endringer må skje i forståelse med departementet. Etableringen av felleseide selskaper for ikke-medisinske støttefunksjoner, dels etter pålegg fra departementet, ble vurdert som uttrykk for et ønske om sterkere nasjonal samordning på viktige områder.
Selv om et flertall av de ansatte i medarbeiderundersøkelser hadde gitt uttrykk for at de var fornøyde med arbeidsforholdene, ble det vist til at også grupper av ansatte var kritiske, blant annet knyttet til mange ledernivåer og at avstanden til toppledelsen ble opplevd som lang. Mangelfulle IKT-systemer, for mye fokus på økonomi og for lite oppmerksomhet om faglig standard og kvalitet, var andre områder som ble trukket fram som problematiske.
Utvalget viste til at evalueringen av samhandlingsreformen hadde avdekket behov for at kommuner og sykehus arbeider videre med å utvikle helhetlige pasientforløp. Det ble vist til behov for å styrke arenaer for dialog og samarbeid mellom kommunene og sykehusene, herunder behov for bedre kvalitet på informasjonsutvekslingen. Det ble også pekt på behov for å utvikle IKT-systemene slik at utvekslingen av pasientinformasjon på tvers av nivåene kan skje mer effektivt.
Den generelle oppfatningen var at brukermedvirkningen hadde hatt en positiv utvikling etter 2002. Vurderingen var også at samarbeidet med universitet og høgskoler var blitt betydelig bedre gjennom etableringen av et regionalt nivå i spesialisthelsetjenesten. Både forskningsaktiviteten i sykehusene og utdanningskapasiteten i helsefagene hadde økt.
Bruk av private virksomheter hadde ikke endret seg vesentlig med helseforetaksmodellen. Andelen av budsjettet brukt på private hadde ligget på om lag ti prosent i hele perioden, men en liten økning de siste årene mot 2016. Omfanget av anskaffelser fra private aktører hadde vært påvirket av eierkrav – som hadde trukket i ulike retninger.
Styrene i helseforetakene har vært målet for mye av kritikken mot helseforetaksmodellen, og utvalget viste til at det hadde vært stilt spørsmål ved behovet for styrer både i helseforetakene og på regionnivå. I en evaluering som ble gjort av Agenda Kaupang i 2012, var oppfatningen at styrene har bidratt vesentlig til å gi legitimitet til helseforetakene og at de har bidratt til bedre og mer omforente prosesser for utviklings- og omstillingstiltak. Det ble også vist til at flere hadde en oppfatning av at konklusjonene fra møter mellom de administrerende direktørene i de regionale helseforetakene og helseforetakene, kunne ha stor betydning for hvilke vedtak styrene i helseforetakene fatter. Dette kan i praksis gi det regionale helseforetaket en uformell styringslinje.
Utvalget konkluderte med at styringsdialogen og rolledelingen mellom departementet og styrene for de regionale helseforetakene hadde blitt tydeligere over tid. Det ble vist til at det hadde vært en utvikling i retning av færre styringskrav i oppdragsdokument og foretaksmøter og at det hadde vært en dreining mot at styringen av kvalitet skal være like tydelig som styringen på økonomi.
4.4 Utviklingen etter 2015
Utvalget gir i det følgende en beskrivelse av noen hovedtrekk ved utviklingen i spesialisthelsetjenesten i perioden etter at Kvinnsland-utvalget (NOU 2016: 25) leverte sin rapport.
4.4.1 Kvalitet, tilgjengelighet og variasjon
Det er ulike kilder som gir kunnskap om kvalitet i tjenestetilbudet. Det er 59 nasjonale medisinske kvalitetsregistre (2022) som samler strukturert informasjon om utredning, behandling og oppfølging av pasienter innenfor definerte sykdomsgrupper. Hovedformålet med de medisinske kvalitetsregistrene er å bidra til bedre kvalitet på pasientbehandlingen og å redusere uberettiget variasjon i helsetilbud og behandlingskvalitet. Helseatlas er utarbeidet for ulike fagområder siden 2015, og sammenligner befolkningens bruk av helsetjenester i forskjellige geografiske områder, uavhengig av hvilket sted pasientene behandles.
Analyser for bruk og kvalitet for utvalgte helsetjenester
Utvalget har bedt Senter for klinisk dokumentasjon og evaluering (SKDE) om analyser av bruk og kvalitet for utvalgte helsetjenester, og hvordan eventuell variasjon har endret seg over tid i perioden 2015–2021.
SKDE har gjennomført fire grupper analyser til utvalget:
1. Utvikling i geografisk variasjon i bruk av utvalgte helsetjenester der det gjennom tidligere helseatlas er påvist variasjon i bruk
2. Utvikling i geografisk variasjon i bruk av utvalgte nødvendige helsetjenester, jf. rapporten «Ett år inn i koronapandemien»
3. Utvikling i omfang og geografisk variasjon for utvalgte kirurgiske prosedyrer med diskutabel nytteverdi, som definert i «revurderingsprosjektet»
4. Utvikling i kvalitet i spesialisthelsetjenesten i Norge de siste fem–ti år basert på et utvalg kvalitetsindikatorer.
Variasjon i bruk av helsetjenester består av to komponenter, tilfeldig og systematisk variasjon. Tilfeldig variasjon skyldes svingninger over tid og kan gi vesentlige utslag dersom tallgrunnlaget er lite (små pasientutvalg). Når det gjelder systematisk variasjon, skilles det mellom berettiget variasjon og uberettiget variasjon. Berettiget variasjon kan blant annet oppstå på grunn av forskjeller i sykelighet og pasientsammensetning, ulike pasientpreferanser eller reelt samvalg og ulik grad av utprøving av nye behandlingsmetoder.
Nødvendige helsetjenester er en gruppering som består av tilstander med klare diagnose- og behandlingskriterier, der det er enighet om nytten av behandling. For denne gruppen tjenester er variasjonen forventet å være begrenset og behandlingsraten reflekterer befolkningens faktiske sykelighet for disse tjenestene. Preferansesensitive helsetjenester er helsetjenester hvor det vanligvis foreligger flere mulige behandlingsalternativer, eller at indikasjon for og helsegevinsten av behandlingen kan være usikker og omstridt i fagmiljøene. Tilbudssensitive helsetjenester er anslått å være den viktigste årsaken til variasjon i befolkningens bruk av helsetjenester. Den er kjennetegnet ved at tilgjengeligheten i form av sykehussenger, legespesialister og generell kapasitet for diagnostikk og behandling påvirker etterspørsel.
I den første analysegruppen er det valgt analyser der det tidligere har vært påvist en vesentlig grad av variasjon; innleggelser for barn, bruk av strålebehandling for eldre med kreft, bruk av helsetjenester etter fødsel (for mor) og inngrep for endometriose.
I den andre analysegruppen er det under grupperingen nødvendige helsetjenester valgt seks hyppig forekommende og alvorlige tilstander; akuttinnleggelser for hjertesvikt, hjerneslag, hjerteinfarkt, kols, lungebetennelse og hoftebrudd.
Den tredje gruppen, revurderingsprosedyrene, omfatter 18 ulike kirurgiske inngrep som Helse- og omsorgsdepartementet i 2019 ga de regionale helseforetakene i oppdrag å vurdere om ikke skal benyttes rutinemessig, eller kun dersom spesifikke kriterier er oppfylt.
For den fjerde gruppen er det valgt ut kvalitetsindikatorer for fire store pasientgrupper med alvorlig sykdom: Hjerte-karsykdom (hjerteinfarkt, hjerneslag og hjertesvikt), kreft, diabetes og kols. Behandling av disse pasientgruppene utgjør en vesentlig andel av ressursbruken i spesialisthelsetjenesten og tjenestene som er knyttet til de utvalgte kvalitetsindikatorene kan anses som nødvendige helsetjenester.
SKDE har oppsummert kommentarer til funnene slik:
«Styring av aktivitetsnivået i spesialisthelsetjenesten er komplisert og sammensatt og endringer som ikke er knyttet til akutte behov må forventes å ta tid. Det er ikke nødvendigvis realistisk å forvente målbare endringer i overordnede parametere som graden av geografisk variasjon i bruk av en gitt helsetjeneste innen få år. Samtidig har geografisk variasjon vært et område som har fått en del oppmerksomhet de senere år, med klare forventninger fra Helse- og omsorgsdepartementet om endringer i praksis. Dette skulle tilsi at arbeidet med å styre i retning av likere medisinsk praksis burde være et prioritert arbeid i helseforetakene.
Analysene av utvikling i geografisk variasjon for de utvalgte pasientutvalgene som er behandlet i [dette] notatet viser små endringer, både når det gjelder graden av geografisk variasjon og hvordan de ulike geografiske områdene rangeres (rekkefølge fra områder med høye til lave rater). Dette er også i tråd med tidligere analyser fra det oppdaterte dagkirurgiatlaset, der variasjonen for flere av utvalgene økte, til tross for at aktiviteten på landsbasis ble redusert. Årsaken er at aktivitetsutviklingen var svært ulik for bosatte i de ulike opptaksområdene – i enkelte områder ble bruk av tjenester redusert betydelig, mens for bosatte i andre områder lå det helt stabilt. Det mønsteret finner vi igjen både når det gjelder innleggelser av barn og bruk av polikliniske konsultasjoner for hjertesvikt hos eldre, selv om trenden i aktivitetsutviklingen for sistnevnte er økende heller enn synkende. Dette er også i tråd med Riksrevisjonens funn i rapporten «Riksrevisjonens undersøkelse av årsaker til variasjon i forbruk av helsetjenester» fra 2019, som blant annet konkluderte med at de regionale helseforetakene og helseforetakene i liten grad hadde brukt forbruksrater «til å følge opp den faglige praksisen og kapasiteten».
Til en viss grad ser vi det samme når det gjelder revurderingsprosedyrene […], men her ser vi en tydelig nedadgående trend over flere år i alle opptaksområder. Også når vi ser på aktiviteten for revurderingsprosedyrene sammenliknet med annen planlagt kirurgi i sykehusene, finner vi en jevn nedadgående trend i alle opptaksområdene over flere år, noe som kan indikere at denne aktiviteten prioriteres lavere enn annen sammenliknbar aktivitet. Dette er i tråd med styringssignalene som er kommet fra Helse- og omsorgsdepartementet.
Når det gjelder bruken av de utvalgte nødvendige tjenestene, er hovedtrekket at størrelsen på den geografiske variasjonen er stabil, i tråd med hva som kan forventes for nødvendige helsetjenester. Dette kan tyde på at for disse tjenestene er behovet for helsehjelp i hovedsak godt ivaretatt.
For å belyse utvikling i kvalitet over tid har vi valgt ut overordnede indikatorer fra OECD som kan belyse kvalitet og kvalitetsutvikling sammenliknet med andre land, tall fra Kreftregisteret som viser utvikling i kreftoverlevelse og et utvalg (prosess)indikatorer fra medisinske kvalitetsregistre som kan fortelle noe mer spesifikt om utvikling i kvalitet i pasientbehandlingen. Indikatorene knytter seg til fire store pasientgrupper med alvorlig sykdom: hjerte-karsykdom, kreft, diabetes og kols. Overordnet sett viser indikatorene at tjenestene holder god kvalitet og at utviklingen de siste fem–ti år har vært positiv. OECD-indikatorene viser at Norge ligger godt an i forhold til øvrige OECD-land både med hensyn til nivå og utvikling over tid. Tall for utvikling i kreftoverlevelse viser vesentlig bedring for alle utvalgte kreftformer i perioden 1997–2021. Denne utviklingen skyldes bidrag fra mange faktorer. De utvalgte resultatene fra de medisinske kvalitetsregistrene viser også en bedring over tid nasjonalt, men til dels mye variasjon mellom enkeltsykehus. Reduksjon i denne variasjonen kan være en nøkkel til ytterligere forbedring i kvalitet.
Analysene som er inkludert i dette notatet, viser ingen overordnet systematikk i den geografiske variasjonen i bruk av spesialisthelsetjenester – i den forstand at det er ingen opptaksområder eller regioner som konsekvent peker seg ut med gjennomgående lave eller høye rater. Heller ikke når vi ser samlet på analysene som er gjort i de 11 ulike helseatlasene, har vi kunnet spore noen overgripende systematikk i variasjonen. Det kan være mønstre som peker seg ut for enkelte fagområder, men for andre fagområder er bildet et helt annet. Dette gjelder også variasjon i kvalitet slik den kommer til uttrykk i de ulike kvalitetsindikatorene fra de medisinske kvalitetsregistrene.»
Pasient- og brukererfaringer
Spørreundersøkelser som måler pasienters erfaringer, er akseptert som ett av flere gyldige perspektiv for å beskrive kvalitet i helsetjenestene. Folkehelseinstituttet (FHI) gjennomfører målinger av brukererfaringer blant somatiske døgnpasienter og pasienter med erfaringer fra døgnopphold i psykisk helsevern og TSB. Resultatene varierer noe mellom pasientgrupper, men undersøkelsene tyder på at de fleste pasientene har ganske gode erfaringer fra sykehusoppholdet, men samtidig at det er forskjeller i tilbudet til pasientene. Blant somatiske døgnpasienter viser undersøkelsene fra 2021 lite endringer i løpet av året som er gått siden siste måling på nasjonalt nivå3.
Innbyggerundersøkelsen
Direktoratet for forvaltning og økonomistyring (DFØ) har gjennomført innbyggerundersøkelsen jevnlig siden 2010. Innbyggerundersøkelsen ber innbyggerne om å vurdere en rekke statlige tjenester, og spør om tjenestene samlet og hver for seg. Blant tjenestene som innbyggere ble bedt om å vurdere, var det sykehusene som kom best ut i 2021. Innbyggerne blir blant annet bedt om å oppgi om de har erfaring eller ikke med tjenestene de vurderer. Sykehusene er sammen med blant andre Forsvaret, Skatteetaten og NAV blant tjenestene der de med erfaring er mer fornøyde enn de uten erfaring. Blant brukere av tjenestene kan det synes som om sykehusene har hatt en framgang de senere årene. I undersøkelsen fra 2017 går det fram at sykehusene fikk høyere skår blant brukerne enn i 2015. Sykehusene og Lånekassen hadde de mest fornøyde brukerne i 2019.
ForBedring-undersøkelsen
ForBedring-undersøkelsen ble innført i 2018 og kartlegger ulike sider ved arbeidsmiljø, pasientsikkerhetskultur og HMS (helse, miljø og sikkerhet) i helseforetakene, som kan ha sammenheng med risiko for uønskede hendelser, eller virke negativt på kvaliteten i tjenesten og medarbeiderne sin helse og engasjement.
Resultatene fra undersøkelsen4 skal gi ledere og medarbeidere informasjon til å kunne redusere risiko for uønskede hendelser, blant annet ved å forbedre lokalt arbeidsmiljø og sikkerhetshetskultur. Undersøkelsen skal benyttes som kunnskapsgrunnlag i utvikling av handlingsplaner og forbedringsarbeid.
Undersøkelsen er inndelt i ti temaområder. Resultatene innenfor hvert temaområde er basert på flere spørsmål og påstander. Svaralternativene går fra «helt enig» til «helt uenig». Resultatene er presentert som en skala der 0 er dårligst og 100 er best. I oversikten under er gjennomsnittsskår for det enkelte tema i 2022 angitt i parentes.
Det er ikke utarbeidet sammenligningsgrunnlag tilbake fra 2018 og det er gjort noen endringer i spørreskjemaene, blant annet er det tatt inn spørsmål knyttet til pandemien fra 2021. Den nasjonale rapporten for ForBedring 2022 sammenligner med resultatene for 2021. For nasjonalt nivå er det gjort følgende oppsummering per tema:
Temaene «Engasjement» (81,7), «Teamarbeidsklima» (84,3), «Sikkerhetsklima» (82,7), «Opplevd lederatferd» (84,0) og «Fysisk arbeidsmiljø» (73,7) har lik gjennomsnittskår i 2022 sammenliknet med 2021.
Temaene «Arbeidsforhold» (70,8) og «Toppleder sin rolle i pasientsikkerhetsarbeidet» (68,6) har bedre gjennomsnittskår i 2022 sammenliknet med 2021.
Temaene «Psykososialt arbeidsmiljø» (80,8), «Oppfølging» (70,7) og «Pandemi» (74,8) har lavere gjennomsnittskår i 2022 sammenliknet med 2021.
4.4.2 Aktivitet, ventetider og årsverk mv.
Sykehusstruktur, utvikling i behandlingsaktivitet, ventetider og årsverk er også indikatorer på tilgjengelighet til og i hvilken grad befolkningen har likeverdig tilgang til helsetjenester.
Sykehusstruktur
I 2002 ble virksomheten i spesialisthelsetjenesten organisert i 46 helseforetak, derav 43 som organiserte sykehusvirksomhet. Den første perioden etter reformen var preget av sammenslåinger av helseforetak. Fra 2011 har det vært til sammen 20 helseforetak som driver pasientbehandling. I Helseregion Vest har strukturen vært uendret siden 2002 med fire helseforetak som driver pasientbehandling. I Helseregion Nord er det også fire helseforetak. Strukturen har vært den samme siden 2007, da Hålogalandssykehuset HF ble avviklet. Sykehusene i Narvik og Harstad ble lagt til Universitetssykehuset Nord-Norge HF og sykehuset i Vesterålen til Nordlandssykehuset HF. Det har vært få endringer i strukturen i Helseregion Midt-Norge som har tre helseforetak som driver pasientbehandling. I 2004 ble Orkdal sanitetsforenings sjukehus innlemmet i St. Olavs Hospital HF. Helseforetakene i Møre og Romsdal ble slått sammen til ett helseforetak i 2011. Strukturen i Helseregion Sør-Øst ble sist endret i 2008, som oppfølging etter sammenslåingen av Helse Sør og Helse Øst. Da regionene ble slått sammen i 2007 var det 15 helseforetak som drev pasientbehandling, disse ble samlet i til sammen ni helseforetak. Det har også skjedd betydelige endringer i funksjons- og oppgavefordeling mellom sykehus og institusjoner, for eksempel innenfor kreftkirurgi, basert på nasjonale føringer og i tråd med den medisinske og teknologiske utviklingen.
Meld. St. 7 (2019–2020) Nasjonal helse- og sykehusplan 2020–2023 legger til grunn at økt spesialisering og begrenset tilgang på helsepersonell tilsier at det ikke er bærekraftig at alle enheter i et helseforetak tilbyr tjenester parallelt. Funksjonsfordeling kan bidra til at det bygges opp mer robuste fagmiljøer med erfaring og kompetanse, samtidig som den desentraliserte strukturen opprettholdes. Ved hjelp av teknologi og digitale løsninger kan kompetanse fra større sykehus gjøres tilgjengelig for de mindre enhetene slik at pasientbehandlingen kan gjøres nærmere der folk bor. Det ble vist til Meld. St. 11 (2015–2016) Nasjonal helse- og sykehusplan 2016–2019 som pekte på at det er behov for bedre samarbeid mellom sykehus gjennom oppgavedeling og nettverk.
Det er fortsatt et potensiale i mer samarbeid mellom sykehus i nettverk. I oppdragsdokumentet til de regionale helseforetakene for 2022 ble det gitt overordnede føringer om at spesialister fra store sykehus skal bistå spesialister på mindre sykehus nærmere pasientens bosted, spesialister fra sykehus skal samarbeide med kommunal helse- og omsorgstjeneste og pasienter skal i større grad kunne møte spesialisthelsetjenesten hjemme, digitalt eller gjennom ambulante og intermediære tjenester.
Behandlingsaktivitet
Behandlingsaktivitet er en viktig indikator på hvordan tilgjengeligheten i spesialisthelsetjenesten utvikler seg. Innenfor somatikk måles behandlingsaktiviteten i DRG-poeng. Denne metoden fanger opp endring i både antall behandlinger og endringer i behandlingstyngde. I perioden 2013–2019 var aktivitetsveksten 11 pst. som tilsvarer en gjennomsnittlig årlig vekst på 1,6 pst.
I NOU 2022: 5 Myndighetenes behandling av koronapandemien – del 2 er det gitt en beskrivelse av døgnkapasiteten for somatiske tjenester i spesialisthelsetjenesten i perioden 2015–2019. Kommisjonen viser til at det i 2019 var i underkant av 100 000 flere pasienter og 600 færre senger enn i 2015. Samtidig holdt beleggsprosenten seg stabil på rundt 85 pst. i perioden.
Når vi teller med alle typer behandlinger, fikk totalt to millioner pasienter behandling på somatiske sykehus i 2019. Til sammenligning var det 1,9 millioner pasienter som fikk behandling i 2015. Med i overkant av 77 000 årsverk på de somatiske sykehusene i 2019 og i underkant av 74 000 årsverk i 2015, var det omtrent like mange årsverk per pasient i 2019 som i 2015.
Innenfor psykisk helsevern og tverrfaglig spesialisert rusbehandling (TSB) måles behandlingsaktivitet i antall innleggelser og polikliniske konsultasjoner. Det har vært en langvarig trend med økt poliklinisk aktivitet, mer dagbehandling, færre senger og kortere liggetid innenfor både somatiske tjenester og psykisk helsevern. Innenfor TSB har trenden med kortere liggedøgn og mer poliklinikk skjedd samtidig med en økning i antall døgnplasser. I perioden 2015–2019 har veksten i poliklinisk aktivitet fortsatt mens antall døgnplasser har holdt seg stabilt på om lag samme nivå.
Figurene 4.1–4.3 viser utvikling i antall døgnopphold, pasienter og polikliniske konsultasjoner i perioden 2015–2019 innenfor somatikk, psykisk helsevern og TSB. Utviklingen i perioden er indeksert slik at nivået i 2015 er satt lik 100. Det er vekst i antall pasienter som får helsehjelp og antall polikliniske konsultasjoner på alle tre fagområder. Innen psykisk helsevern for voksne og TSB er det også vekst i antall døgnopphold. Samtidig er gjennomsnittlig lengde på døgnoppholdene kortere, slik at totalt antall liggedøgn på disse områdene er redusert.
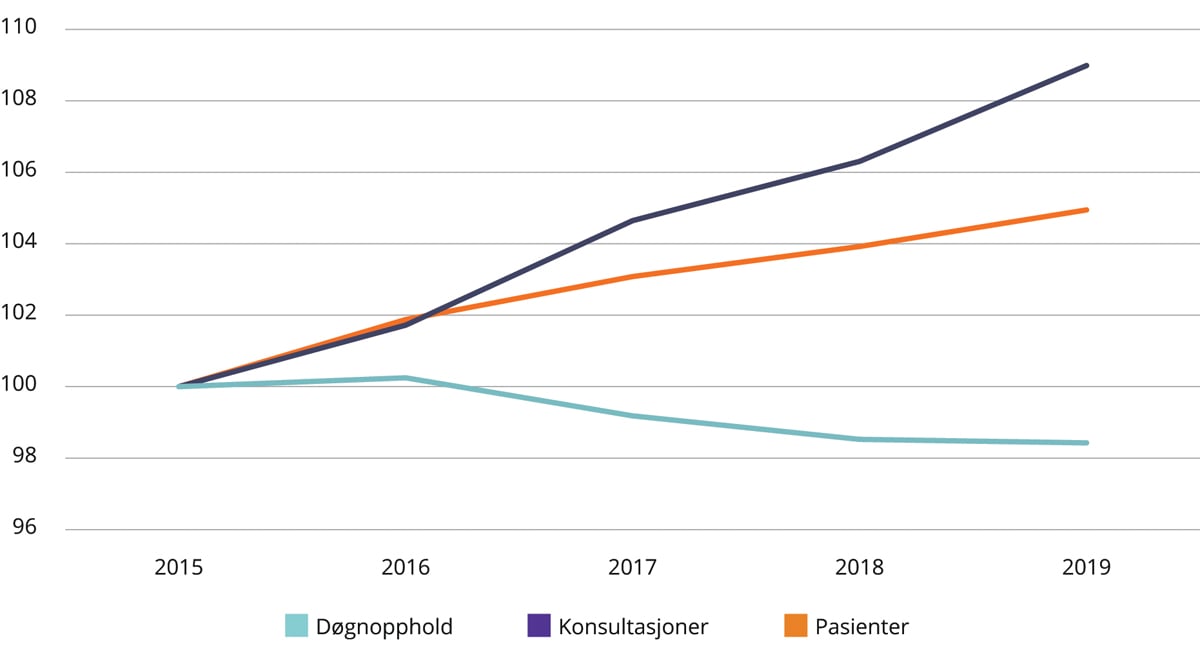
Figur 4.1 Utvikling i antall døgnopphold, polikliniske konsultasjoner og pasienter 2015–2019. Somatikk. 2015 = 100.
Helsedirektoratet
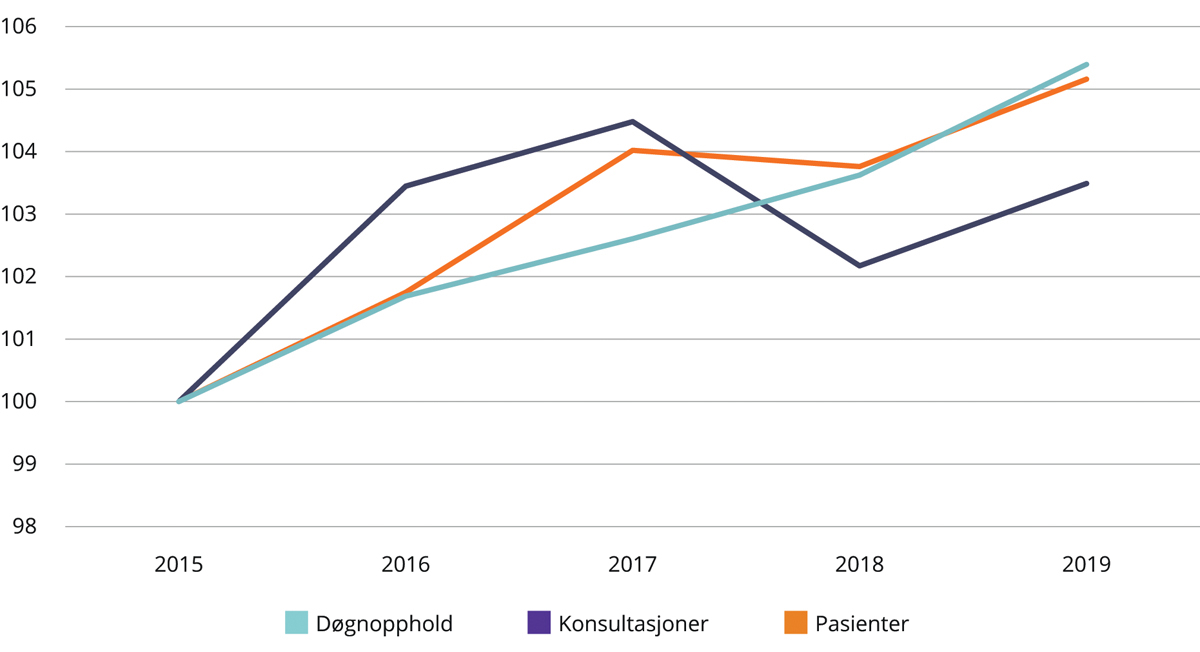
Figur 4.2 Utvikling i antall døgnopphold, polikliniske konsultasjoner og pasienter 2015–2019. Psykisk helsevern for voksne. 2015 = 100.
Innføringen av innsatsstyrt finansiering i poliklinisk psykisk helsevern og tverrfaglig spesialisert rusbehandling, gjør at antall konsultasjoner for 2018 ikke er direkte sammenlignbare med tidligere år.
Helsedirektoratet
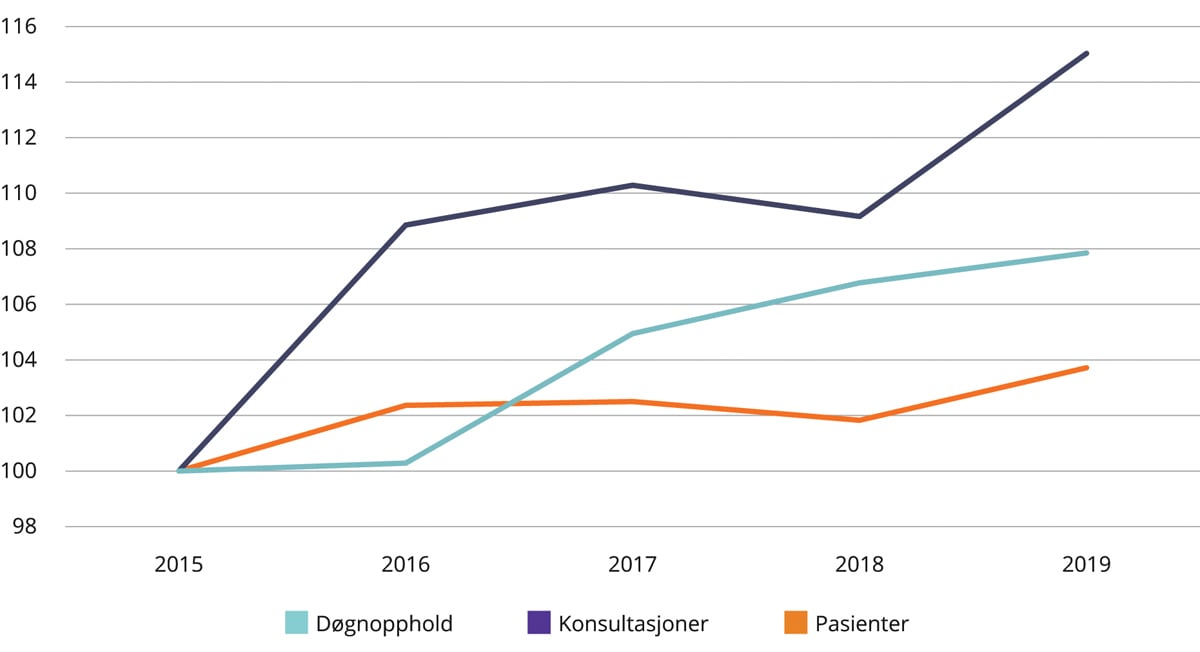
Figur 4.3 Utvikling i antall døgnopphold (utskrivninger), polikliniske konsultasjoner og pasienter 2015–2019. Tverrfaglig spesialisert rusbehandling. 2015 = 100.
Innføringen av innsatsstyrt finansiering i poliklinisk psykisk helsevern og tverrfaglig spesialisert rusbehandling, gjør at antall konsultasjoner for 2018 ikke er direkte sammenlignbare med tidligere år.
Helsedirektoratet
Antall døgn pasientene disponerte sengene er redusert i omtrent samme takt som antall senger. I 2015 var det til sammen nesten 11 700 sykehussenger i Norge, og totalt 3,3 millioner døgn (liggedager) pasientene disponerte dem. I 2019 var antall senger redusert til under 11 100, og liggedagene til 3,1 millioner.
Tall fra SSB viser at 15 pst. flere pasienter ble behandlet på norske sykehus i 2021 sammenlignet med 2012. I samme periode ble 11 pst. færre pasienter innlagt på sykehus og 20 pst. flere pasienter behandlet på poliklinikk. Antall polikliniske konsultasjoner økte med 33 pst. i samme periode. Utviklingen kan i stor grad forklares med omlegging til mer skånsomme og effektive behandlingsformer.
Ventetider
Ventetid til utredning eller behandling er også en viktig indikator på tilgjengelighet og kvalitet i helsetjenesten. Lang ventetid kan redusere pasientens muligheter for å oppnå maksimalt utbytte av behandling og kan indikere kapasitetsproblemer i sykehusene. Informasjon om ventetid er viktig beslutningsstøtte for pasienter som ønsker å velge seg til et annet behandlingssted enn det de er henvist til.
Tallene fra Norsk pasientregister (NPR) viser at det var en årlig reduksjon i gjennomsnittlig ventetid i perioden 2010 til 2017. Siden 2017 har det vært en mindre økning i gjennomsnittlig ventetid. Pandemien førte til at ventetidene økte ytterligere, men i 2021 var gjennomsnittlig ventetid tilbake på nivå med 2019. Gjennomsnittlig ventetid i spesialisthelsetjenesten framgår av tabell 4.1.5
Tabell 4.1 Ventetider i spesialisthelsetjenesten – antall dager
2002 | 2004 | 2006 | 2008 | 2010 | 2012 | 2014 | 2016 | 2017 | 2018 | 2019 | |
|---|---|---|---|---|---|---|---|---|---|---|---|
Gjennomsnittlig ventetid | 90 | 70 | 71 | 73 | 78 | 74 | 72 | 60 | 57 | 59 | 60 |
Kilde: Norsk Pasientregister
Ulike forhold kan forklare nedgangen i ventetid fram til 2017. Noe av endringen kan skyldes rydding i ventelister og endringer i registreringspraksis. Helsedirektoratet (2017) har vurdert at det har vært en reell nedgang i ventetid til oppstart av helsehjelp i perioden fra 2012 til 2016 og at samlet tid fram til faktisk behandling skjer, er redusert. For mange pasienter skjer imidlertid en noe større del av ventetiden etter at helsehjelpen er påbegynt og pasienten er tatt av ventelistene, altså en tid som ikke inngår i det offisielle ventetidsmålet.
I oppdragsdokumentene til de regionale helseforetakene var det i perioden 2013–2016 et mål om gjennomsnittlig ventetid under 65 dager. Dette målet ble nådd i 2016. Fra 2018 har gjennomsnittlig ventetid under 50 dager blitt satt som et langsiktig mål i oppdragsdokumentet.
Antall nyhenviste, det vil si antallet henvisninger til elektiv behandling som er vurdert og satt på venteliste i spesialisthelsetjenesten, har vært forholdsvis stabilt på om lag 1,4 millioner per år i perioden 2015 til 2019.
Fristbrudd oppstår når pasienten ikke får helsehjelp innen den fristen som er satt. Fristen er satt på medisinsk grunnlag og er juridisk bindende. Utvikling i andelen fristbrudd har sammenfalt med utviklingen i gjennomsnittlig ventetid. Andelen fristbrudd ble redusert fra om lag åtte pst. i 2012 til 1,1 pst. i 2016. Deretter har andelen vært forholdsvis stabil, men med en økning fra 2020 som følge av pandemien. I 2021 var andelen fristbrudd 5,1 pst.
Bemanning og rekruttering
Tall fra SSB viser at det var 109 900 årsverk i spesialisthelsetjenesten i 2015 og 118 900 årsverk i 2021.6 Dette var en økning på 9 000 årsverk eller 8,2 pst. Veksten i antall årsverk i spesialisthelsetjenesten har vært høyere enn befolkningsveksten.7 I 2021 var det 3,09 legeårsverk i spesialisthelsetjenesten per 1 000 innbyggere i Norge. Tilsvarende tall i 2015 var 2,73. Det var 6,84 sykepleierårsverk per 1 000 innbyggere i 2021 (inkludert spesialsykepleiere og jordmødre). Tilsvarende tall for 2015 var 6,75. Dette går fram av figur 4.4.
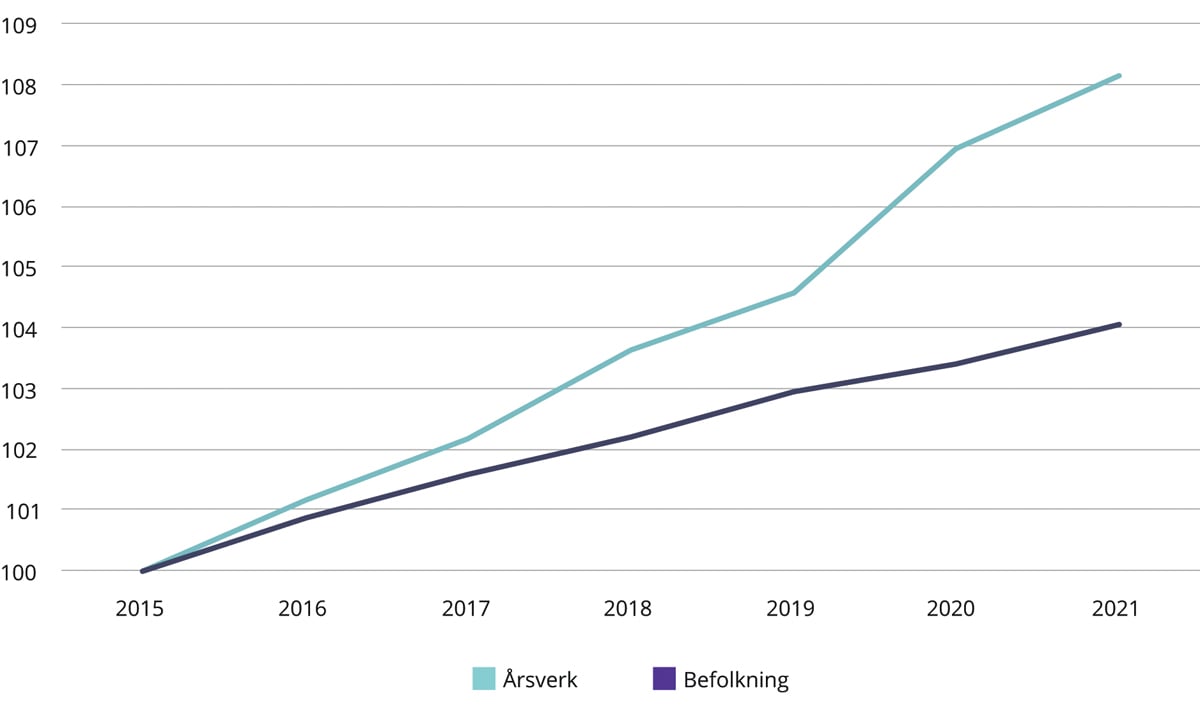
Figur 4.4 Utvikling i antall årsverk totalt i spesialisthelsetjenesten 2015–2021 (2015=100)
SSB
I somatiske sykehus har antall årsverk per pasient samlet sett holdt seg stabil i perioden 2015 til 2019. Antall sykepleierårsverk på de somatiske sykehusene har holdt seg stabilt på 16 årsverk per 1 000 pasienter, mens antall legeårsverk har økt, fra 6,3 til 6,7 årsverk per 1 000 pasienter.
Tabell 4.2 viser utvikling i årsverk per 1 000 innbyggere for utvalgte yrkesgrupper i spesialisthelsetjenesten fra 2015 til 2021. I denne perioden har det samlet vært en vekst i årsverk på om lag 4 pst. per 1 000 innbyggere. Veksten i årsverk for leger og psykologer var hhv. 13 og 15 pst. Veksten for sykepleiere var 1,3 pst, mens for helsefagarbeidere, omsorgsarbeidere og hjelpepleiere var det en nedgang på 16 pst. For de som arbeider med administrasjon og ledelse var veksten i årsverk på ni pst.
Tabell 4.2 Utvikling i antall avtalte årsverk (ekskl. lange fravær) per 1000 innbyggere for utvalgte yrkesgrupper 2015–2021
Yrke | 2015 | 2017 | 2019 | 2021 | Endring i pst. fra 2015 til 2021 |
|---|---|---|---|---|---|
Leger | 2,73 | 2,86 | 3,00 | 3,09 | 13,2 % |
Sykepleiere, inkl. spesialsykepleiere og jordmødre | 6,75 | 6,70 | 6,78 | 6,84 | 1,3 % |
Psykologer | 0,73 | 0,75 | 0,77 | 0,84 | 15,1 % |
Omsorgsarbeidere, hjelpepleiere og helsefagarbeidere | 1,13 | 1,03 | 0,96 | 0,95 | -15,9 % |
Administrasjon, ledelse og kontorpersonell | 4,05 | 4,16 | 4,26 | 4,42 | 9,1 % |
Alle yrkesgrupper | 21,08 | 21,20 | 21,41 | 21,91 | 3,9 % |
SSB, tabell 09547
En kartlegging gjennomført for Spekter, Fagforbundet og Delta (Oslo Economics, 2022) viser at fra 2011 til 2021 har antall årsverk for helsefagarbeidere i sykehus blitt redusert med 30 pst. Antall årsverk utført av leger har økt med 34 pst. og antall årsverk sykepleiere og spesialsykepleiere har økt med 17 pst.
Spesialisthelsetjenesten erfarer rekrutteringsutfordringer, men det varierer mellom fagområder og i ulike deler av landet. Særlig gjelder dette tilgang på spesialisert kompetanse innenfor lege- og sykepleiergruppene, samt innenfor psykisk helse. Helsepersonellkommisjonen viser blant annet til at antall søkere til sykepleierstillinger ved sengeposter er sterkt avtagende, og at situasjonen er forverret etter korona-pandemien.
Ansattes medbestemmelse, ledelse og lederstruktur er omtalt i kapittel 5 og 10. Utvalget viser også til NOU 2023: 4 Tid for handling.
Tolketjenester
Tolketjenester er nødvendig for å sikre god kvalitet, likeverdig tilgang til helse- og omsorgstjenester og mulighet for samvalg for personer som ikke snakker eller forstår norsk. Helsetjenesten har plikt til og ansvar for å bestille tolk. Bruk av tolk i offentlig sektor ble fra 1. januar 2022 regulert i egen lov (tolkeloven). I Nasjonal helse- og sykehusplan (2020–2023) ble det satt som et mål å øke bruk av skjermtolkning i spesialisthelsetjenesten.8 Helseregion Sør-Øst utvikler et digitalt oversettelsesverktøy for helsepersonell og minoritetsspråklige pasienter som er ment å være et supplement til tolketjenester. Verktøyet er en web- og mobilapplikasjon med ferdiglagde setninger som er ferdig oversatt til og kvalitetssikret på over 40 språk.
Helse Nord har etablert samisk tolketjeneste som gir pasienter og behandlere i sykehusene i Helse Nord tilgang til nordsamisk tolk 14 timer i døgnet (08–22). Tolking kan foregå ved at tolken er fysisk til stede, på video eller på telefon. Helse Nord RHF har opprettet prosjektet «Nasjonal døgnkontinuerlig tolketjeneste for samisk språk» i samarbeid med Finnmarkssykehuset HF og HDO HF (Helsetjenestens driftsorganisasjon for nødnett), som leder prosjektet. Tilbudet skal dekke både nordsamisk, lulesamisk og sørsamisk. Tilbudet skal ses i sammenheng med samisk tolketjeneste på Sámi klinihkka ved for eksempel hjelp av teknologi.
4.4.3 Utvikling i kostnader og økonomisk resultat
Det er gitt en omfattende beskrivelse av utviklingen i kostnader og økonomisk resultat i spesialisthelsetjenesten i perioden 2002–2015 i NOU 2016: 25. De første årene etter reformen var kostnadsveksten høyere enn bevilgningsveksten, noe som ga betydelige underskudd i helseforetakene. Etter hvert som de økonomiske forutsetningene i de årlige statsbudsjettene ble bedret og foretakene fikk kontroll og styring på økonomien, ble underskuddene snudd til balanse og positive økonomiske resultater.
Tall fra Helsedirektoratet viser at totale driftskostnader i spesialisthelsetjenesten var 167 mrd. kroner i 2021. Figur 4.5 viser kostnadsveksten i perioden 2009–2021 i faste priser, sammen med veksten i befolkning og demografisk behov. Tallene inkluderer avskrivninger og pensjon, men er korrigert for at finansieringsansvaret for enkelte legemidler er overført fra folketrygden til de regionale helseforetakene. Tallene for pensjon er korrigert for engangseffekter av pensjonsreformen for å gjøre tallene sammenlignbare. For å gjøre tallene sammenlignbare er det korrigert for bortfall av kostnader til merverdiavgift i 2017 gjennom ordningene med nøytral merverdiavgift i helseforetakene.
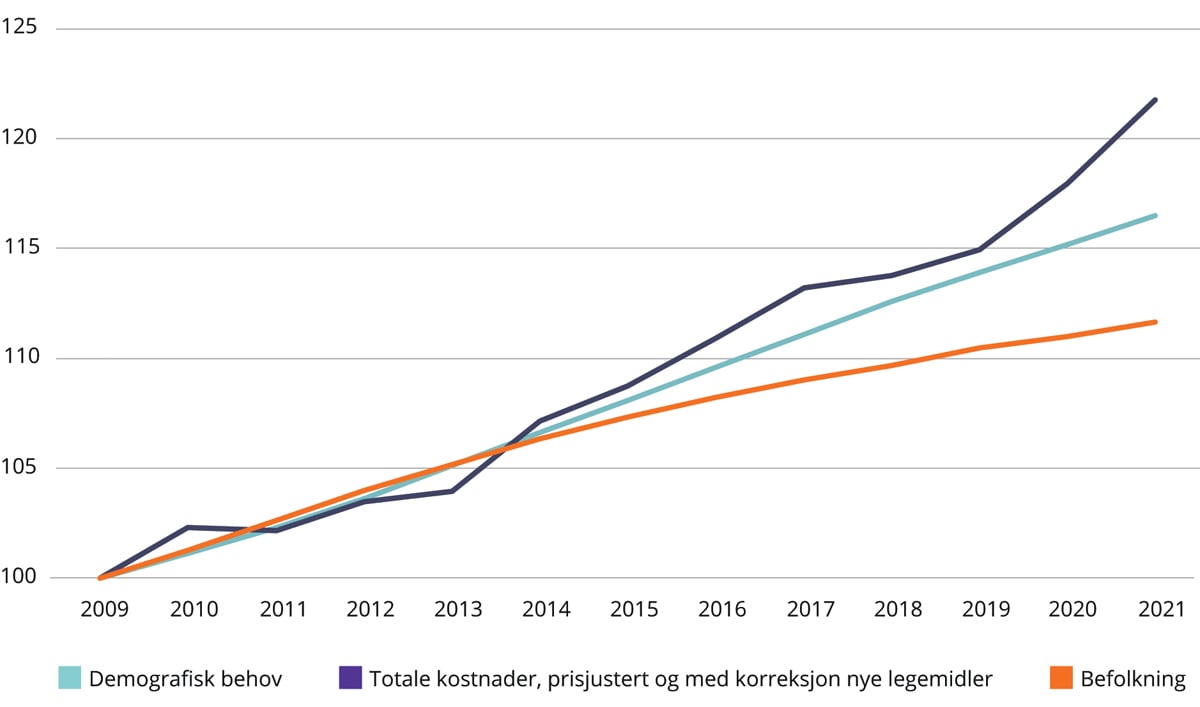
Figur 4.5 Utvikling i befolkning, kostnader i faste priser og demografisk behov 2009–2021 (2009=100)
Demografisk behov er beregnet av Helsedirektoratet på bakgrunn av aktivitetstall og befolkningsframskrivinger. Fram til 2015 omfatter ikke anslagene psykisk helsevern og rusbehandling, og behovet kan derfor være noe overvurdert.
Helsedirektoratet
Samlet sett har kostnadsveksten fulgt endringer i demografiske behov i perioden 2015–2019. Kostnadsveksten etter 2019 må ses i lys av pandemien. I tillegg til endringer i demografiske behov vil kostnadsveksten også bli påvirket av nye behandlingsformer og utviklingen i kostnadseffektivitet.
Etter 2015 har utviklingen med positive driftsresultater fortsatt fram til 2021. Positive driftsresultater skyldes at helseforetakene setter av deler av de årlige bevilgningene for å kunne øke investeringsnivået. Investeringer er nærmere omtalt i kapittel 7.
Riksrevisjonens undersøkelser
Riksrevisjonen har gjennomført undersøkelser om effektivitet og ressursutnyttelse i sykehusene. I en undersøkelse fra 2011–2015 av om sykehusene har effektivisert organiseringen av pasientbehandlingen (Riksrevisjonen, 2017a), var den overordnede konklusjonen at det har vært bedring i sykehusenes effektivitet. De påpeker imidlertid at det er store forskjeller i effektivitet mellom sykehusene og at det fortsatt er mulig å effektivisere pasientbehandlingen.
En annen undersøkelse vurderte om helseforetakene styrer og organiserer aktivitet og personell på en slik måte at legeressursene i den somatiske virksomheten brukes effektivt (Riksrevisjonen, 2018a). Konklusjonen var at kapasiteten ved mange poliklinikker ikke ble godt nok utnyttet. Ved mange poliklinikker var planleggingen og oppfølgingen av aktiviteten for lite systematisk til å sikre effektiv bruk av legeressursene, og de elektroniske systemene la ikke godt nok til rette for dette.
Riksrevisjonens undersøkelse av ressursutnyttelse og kvalitet i helsetjenesten etter innføringen av Samhandlingsreformen (Riksrevisjonen, 2016) konkluderte blant annet med at samarbeidet om pasienter med behov for tjenester fra både primær- og spesialisthelsetjenesten ikke er godt nok, og at det finnes lite kunnskap om kvaliteten i kommunehelsetjenesten til pasienter som skrives ut til videre oppfølging eller behandling i kommunene. Kommunalt øyeblikkelig hjelp døgntilbud (ØHD) benyttes ikke på en måte og i et omfang som er i tråd med intensjonen.
Produktivitetsutvikling
Helsedirektoratet (2020a) har analysert produktivitetsutvikling i somatisk spesialisthelsetjeneste i perioden 2015–2019. Produktivitetsutvikling kan måles som endring i kostnad per DRG-poeng, justert for prisvekst. Rapporten viser at i perioden fra 2015–2019 økte både kostnadene til pasientbehandling og antall DRG-poeng. Kostnaden per DRG-poeng var 51 796 kroner i 2019. For regionene samlet var kostnadsveksten 4,9 pst. og veksten i DRG-poeng 4,3 pst. Det innebærer en nedgang i produktiviteten på 0,6 pst. i femårsperioden.
Figur 4.6 viser at kostnaden per DRG-poeng hadde en liten økning i perioden fra 2015 til 2016, etterfulgt av en svak nedgang i perioden fra 2016 til 2017. De siste to årene i perioden hadde kostnaden per DRG-poeng en jevn, svak økning. Rapporten viser også at det var regionale forskjeller i utviklingen av kostnader, aktivitet og produktivitet.
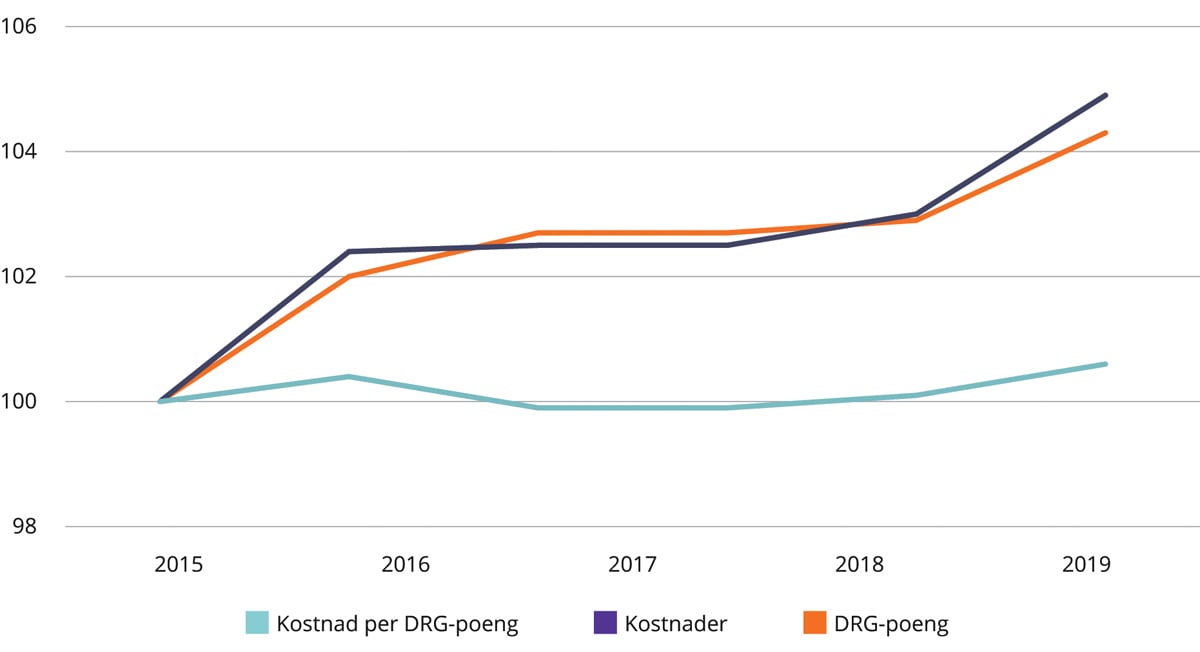
Figur 4.6 Utvikling i kostnad per DRG-poeng, kostnader og DRG-poeng 2015–2019. Indeks 2015 = 100
Kostnadene for årene 2015 til 2018 er prisjusterte til 2019-priser. Statistisk sentralbyrås vektede prisindeks for statlige helsetjenester er benyttet.
Helsedirektoratet
Kostnaden per liggedøgn var 18 175 kroner i 2019, og økte med 7,7 pst. fra 2015 til 2019. Kostnaden til døgnbehandling har økt med 2,1 pst. samtidig som antall liggedøgn gikk ned med 5,2 pst. i femårsperioden. Nedgangen i antall liggedøgn reflekterer en mer intensivert døgnbehandling med til dels kortere liggetid, og en dreining mot mer poliklinisk aktivitet. Også her var det regionale variasjoner.
Helsedirektoratet (2022a) viser at et gjennomsnittlig sykehusopphold i somatisk sektor kostet 58 100 kroner i 2021. Kostnaden hadde økt med ti pst. fra 2019, justert for prisvekst. Den store produktivitetsnedgangen skyldes en kombinasjon av høyere kostnader til pasientbehandling (økning med åtte pst.) og lavere aktivitet (reduksjon med to pst.) i 2021 sammenliknet med 2019. Pandemien i 2020 og 2021 er en sentral faktor bak kostnadsveksten. Pandemien førte til høye beredskapskostnader i sykehusene samtidig med en betydelig reduksjon i elektiv (planlagt) aktivitet.
Erfaringer med finansieringsordningene
Som omtalt under punkt 4.2, mener flere av dem som har gitt innspill til utvalget at det er svakheter ved dagens finansieringsordning. De mener dette blant annet fører til nedprioritering av enkelte pasientgrupper og fagområder, og at det går utover kvaliteten på behandlingen og på bekostning av sammenhengende pasientforløp. Finansieringssystemene i spesialisthelsetjenesten er omtalt i kapittel 8. Der er det også gitt en bredere omtale av funnene i en rapport fra Helseøkonomisk Analyse A/S som er utarbeidet på oppdrag av Sykehusutvalget, som omfatter:
oppsummering av erfaringer med innsatsstyrt finansiering i spesialisthelsetjenesten i Norge og land hvor spesialisthelsetjenesten har fellestrekk med den norske,
oppsummering av erfaringer med konkurranse i spesialisthelsetjenesten i Norge og land hvor spesialisthelsetjenesten har fellestrekk med den norske, og
en kort vurdering av fordeler og ulemper ved å ytterligere avgrense bruken av innsatsstyrt finansiering i spesialisthelsetjenesten i Norge.
Kort oppsummert viser rapporten at overgang til innsatsstyrt finansiering gir insentiver til større innsats (både på sykehus og på avdelingsnivå) som resulterer i effektiviseringsgevinster i form av mindre kostnader per behandlet pasient og flere behandlede pasienter. En stor del av effekten er knyttet til reduserte liggetider. De fleste studiene som rapporten refererer til, viser at ISF kan påvirke prioriteringer. Man har imidlertid ikke et kunnskapsgrunnlag som gjør det mulig å konkludere om konsekvenser for kvalitet og tilgjengelighet. Verken forskningslitteraturen eller teoretiske modeller gir grunnlag for å trekke sikre konklusjoner med hensyn til effektene av ISF.
4.4.4 Beredskap og samfunnsansvar
I NOU 2016: 25 ble det blant annet vist til at spesialisthelsetjenesten gjennomgående har fått gode evalueringer etter store hendelser der det har vært utløst omfattende beredskapsressurser, blant annet i rapporten fra 22. juli-kommisjonen.9 De siste årene har de regionale helseforetakene hatt stor oppmerksomhet på og arbeidet med tiltak for å videreutvikle kompetanse og systemer for sikkerhetsstyring og beredskap som følge av endringer i trusselbildet, spesielt innen informasjonssikkerhet.
Erfaringer fra koronapandemien
Spesialisthelsetjenestens håndtering av koronapandemien er gjennomgått og vurdert i henholdsvis NOU 2021: 6 Myndighetenes håndtering av koronapandemien og 2022: 5 Myndighetenes håndtering av koronapandemien – del 2.
I NOU 2021: 6 ble det konkludert med at sykehusene hadde planverk for pandemi, men at planene ikke passet til covid 19-pandemien med sitt langvarige forløp der sykehusene måtte skalere opp og ned kapasiteten i takt med smitten i samfunnet. Kommisjonen konkluderte også med at det var store svakheter ved legemiddelberedskapen og stor mangel på smittevernutstyr da pandemien kom til Norge. God handlekraft og godt samarbeid mellom en rekke aktører, der blant annet Helse Sør-Øst RHF og Sykehusinnkjøp HF var sentrale, sikret imidlertid at det ikke oppsto reell mangel på legemidler og at det ble skaffet smittevernutstyr til landet under svært vanskelige omstendigheter. Det ble i 2020 besluttet at det skal etableres nasjonale beredskapslagre for smittevernutstyr og legemidler, der de regionale helseforetakene er gitt en sentral rolle i oppbyggingen av dette i samarbeid med Helsedirektoratet og Statens legemiddelverk.
NOU 2022: 5 vurderte sengekapasitet og intensivberedskap i helseforetakene under koronapandemien. Kommisjonen mente at sykehusene ikke var godt nok forberedt på en pandemi og at Helse- og omsorgsdepartementet heller ikke gjorde nok for å bedre intensivkapasiteten underveis i pandemien. Kommisjonen anbefalte at grunnkapasiteten i intensiv- og intermediæravdelingene økes noe, og at det ved bygging av nye sykehus og ombygging av gamle sykehus blir sørget for at lokalene blir fleksible og raskt kan bli omgjort ved en krise. Kommisjonen trakk også fram at sykehusene på imponerende vis utnyttet eksiterende ressurser, og at personellet og organisasjonene viste en enorm omstillingsevne og innsatsvilje. Kommisjonen mente det er helt sentralt at sykehusene beholder denne omstillingsevnen og fleksibiliteten, og at ansvaret for dette ligger både hos Helse- og omsorgsdepartementet, de regionale helseforetakene og hos hvert enkelt sykehus. Kommisjonen omtalte også at granskingen har vist at samhandling og samarbeid mellom sykehus, mellom sykehus og kommuner, og også mellom sykehus og frivillige organisasjoner ble viktig under pandemien. Kommisjonen anbefalte at dette samarbeidet blir bevart og videreutviklet.
Samfunnsansvar
De regionale helseforetakene og helseforetakene er omfattet av statens eierskapspolitikk og kravene til samfunnsansvar innenfor områdene menneskerettigheter, arbeidstakerrettigheter, miljø og klima og arbeid mot korrupsjon. Det har også i spesialisthelsetjenesten vært byggeprosjekter som har vært rammet av brudd på arbeidstakerrettigheter. I 2015 ble det avslørt i media at en av leverandørene ved byggingen av den nye barneklinikken på Haukeland hadde drevet med sosial dumping.10 De fire regionale helseforetakene har fra og med 2018 lagt fram årlige felles rapporter om spesialisthelsetjenestens arbeid med samfunnsansvar. Rapportene omfatter alle helseforetak i landet og de felleseide foretakene. Innholdet i rapportene omhandler klima og miljø, menneskerettigheter og arbeidstakerrettigheter, i tillegg til antikorrupsjon. Siden 2019 har de regionale helseforetakene også lagt fram årlige klimaregnskap for spesialisthelsetjenesten som omfatter energiforbruk, transport av ansatte og pasienter og forbruk av gasser.
De regionale helseforetakene vedtok i 2021 felles mål om klimanøytral drift innen 2045 og sykehusene skal redusere direkte utslipp med 40 pst. innen 2030. Dette er ett av målene som er forankret i FNs COP26 helseprogram.11 Når det bygges nye sykehus, har hvert prosjekt egne klimaregnskap. Sykehusbygg HF har utarbeidet Standard for klima og miljø i sykehusprosjekter med miljømål og konkrete krav innenfor energibruk, sirkulær økonomi og miljøvennlige bygg samt lokalmiljø og klimaendringer. Det har blitt reist kritikk mot miljøbelastningen ved at nye sykehus bygges utenfor befolkningssentra med påfølgende økt reisebehov for pasienter, pårørende og ansatte.
Sykehusinnkjøp HF arbeider aktivt med å ivareta arbeidstaker- og menneskerettigheter i sine innkjøp og rapporterer til Etisk handel Norge om sin virksomhet på dette området. Sykehusinnkjøp HF skal også tilpasse krav i anskaffelser for å ivareta kravene i den nye åpenhetsloven som trådte i kraft 1. juli 2022. I praksis betyr det at leverandører må dokumentere større kunnskap om leverandørkjeden og hvilke risikoer det finnes for negativ påvirkning av menneskerettigheter.
4.4.5 Forskning og utdanning
Forskning og utdanning av helsepersonell er to av sykehusenes lovpålagte oppgaver. Helse- og omsorgsdepartementet stiller krav til forskning, innovasjon og utdanning gjennom oppdragsdokumentet.
Forskning
Alle helseforetak er kunnskapsinstitusjoner og skal ha forskning som en integrert del av virksomheten. Med sin nærhet til pasientbehandling har helseforetakene en særlig rolle i klinisk behandlingsforskning. Universitetssykehusene er pålagt et særskilt ansvar for forskning. Forskning finansieres gjennom basisbevilgningen til de regionale helseforetakene, gjennom et øremerket tilskudd til forskning i helseforetakene og gjennom eksterne forskningsmidler. Det øremerkede tilskuddet til forskning omfatter et delvis resultatbasert tilskudd til forskning i helseforetakene og midler til et felles program for kliniske behandlingsstudier, som forutsetter deltakelse fra alle fire helseregioner.
Det er forskningsaktivitet ved alle helseforetak, men aktiviteten er størst ved universitetssykehusene. I 2021 stod de seks universitetssykehusene for fire femtedeler av den samlede ressursbruken til forskning. Helse Sør-Øst er den største helseregionen på forskningsområdet, med om lag 70 pst. av ressursene (Statistisk Sentralbyrå, 2022). Ifølge SSB var samlede driftskostnader til forskning på til sammen 4,7 mrd. kroner i 2021. Dette utgjør 2,8 pst. av de samlede ressursene til alle lovpålagte oppgaver. Det ble til sammen utført 3 350 forskningsårsverk i 2021. Forskning innen psykisk helsevern hadde samlede driftskostnader på 562 mill. kroner fordelt på 410 årsverk i 2021. Forskning innen psykisk helsevern utgjorde da om lag 12 pst. av de samlede årsverkene til forskning. Forskning innen TSB hadde i 2021 driftskostnader på 108 mill. kroner og 78 årsverk, som utgjorde to pst. av forskningsårsverkene. Oslo universitetssykehus HF sto for 47,5 pst. av de samlede driftskostnadene til forskning og 48,1 pst. av forskningsårsverkene
For å dokumentere forskningsaktiviteten i helseforetakene gjennomføres årlig måling av aktiviteten basert på indikatorene vitenskapelig publisering, avlagte doktorgrader, tildeling av forskningsmidler og antall kliniske behandlingsstudier og pasienter som deltar.12
Nasjonal rapport for forskning og innovasjon 2021 viser noe ulik vektlegging av fagområder og type forskning mellom helseregionene. Rapporten viser at det har vært en vekst i avlagte doktorgrader knyttet til spesialisthelsetjenesten fra 178 i 2007 til 351 i 2020. I 2021 var det en nedgang til 255, noe som kan skyldes pandemien. Antall publiserte vitenskapelige artikler økte fra 2 074 i 2007 til 5 030 i 2021. I 2021 var det 15 065 nye pasienter som ble inkludert i til sammen 485 behandlingsstudier.
Det er etablert en strategigruppe for forskning mellom de regionale helseforetakene. Helse- og omsorgsdepartementet, Forskningsrådet, Helsedirektoratet, Direktoratet for høyere utdanning og kompetanse, SSB og Folkehelseinstituttet er observatører. Det er gitt en instruks fra Helse- og omsorgsdepartementet til styrene i de fire regionale helseforetakene om samarbeidet med universiteter og høyskoler om forskning og utdanning. Instruksen legger rammene for formaliserte rammeavtaler, lokale avtaler og at det skal etableres ett eller to regionale samarbeidsorganer mellom universiteter og høyskoler og helseforetakene i hver helseregion. Samarbeidsorganene er rådgivende for de regionale helseforetakene for tildeling av de øremerkede resultatbaserte midlene som tildeles over kap. 732, post 78 til forskning i helseforetakene.13 Helse- og omsorgsdepartementet vil i samarbeid med Kunnskapsdepartementet revidere instruksen til de regionale helseforetakene i 2023. Det ble etablert en nasjonal samarbeidsgruppe for helseforskning (NSG) i 2005. NSG er et strategisk rådgivende organ for deltakende institusjoner og har blant annet initiert seks nasjonale forskningsnettverk. Helse- og omsorgsdepartementet og Kunnskapsdepartementet er observatører i NSG.
Utdanning
Helseforetakene har stor utdanningsaktivitet og sentrale utdanningsoppgaver, primært som praksisarena for ulike grunnutdanninger ved både videregående skoler, høyskoler og universiteter. De har også et ansvar for turnustjenesten for fysioterapeuter. Spesialiseringen av leger og psykologer skjer som del av daglig virksomhet i sykehusene, for legene gjennom egne stillinger for leger i spesialisering (LIS). Det er 1 120 årlige stillinger for første del av legenes spesialistutdanning (LIS1-stillinger) hvor ett år foregår på sykehus og seks måneder foregår i kommunehelsetjenesten. Helseforetakene har ansvar for å opprette stillinger for den videre medisinske spesialiseringen (LIS2/3) innen de respektive spesialitetene i tråd med behovene for legespesialister.14 Ca. 40 pst. av legene i sykehusene er leger i spesialisering (Helsedirektoratet, 2020b).
I tillegg arrangerer helseforetakene omfattende kurs- og kompetanseutviklingstiltak som bidrar til kompetanseheving av medarbeidere.
Samarbeidsorganene som er etablert mellom regionale helseforetak, universitet og høgskoler i regionene, skal benyttes aktivt til planlegging av utdanninger og saker knyttet til utdanningsområdet. Flere foretak har etablert supplerende arenaer med andre interessenter i regionen for å løfte og drøfte utdanningsspørsmål. Gjennom samarbeid med fagskoler har man opprettet videreutdanninger for blant annet helsefagarbeidere som er tilpasset helseforetakenes behov, blant annet en videreutdanning i kirurgisk virksomhet.
Helseforetakene finansierer i all hovedsak utdanningsaktiviteten gjennom basisbevilgningen. De mottar et tilskudd til gjennomføring av første del av spesialistutdanningen for leger (LIS1) og turnustjenesten for fysioterapeuter i sykehus.
Utdanningskapasiteten innen helse- og sosialfagene har økt betydelig de siste årene. Generelt oppleves det god søkning til helse- og sosialfagutdanningene, og et stort antall kandidater fullfører utdanninger hvert år. Totalt ble det uteksaminert om lag 8 580 helsefagstudenter på universitets- og høyskolenivået i 2021, som utgjorde en samlet vekst på 4,5 pst. i forhold til året før (Direktoratet for høyere utdanning og kompetanse, 2022). Dimensjonering av utdanningskapasiteten blir i hovedsak fastsatt av Kunnskapsdepartementet etter en årlig vurdering med innspill fra blant annet Helse- og omsorgsdepartementet, men utdanningsinstitusjonene har frihet til å tilpasse dimensjonering etter lokale og regionale behov. Særskilte krav på området formidles fra Helse- og omsorgsdepartementet gjennom oppdragsdokumentet til de regionale helseforetakene.
I Nasjonal helse- og sykehusplan (2020–2023) ble det fremmet en rekke tiltak for å sikre framtidens behov for helsepersonell i sykehusene. Blant annet skal alle helseforetak ha egne opplæringskontor, og man skal øke antallet lærlinger, og da særlig lærlinger i helsearbeiderfaget. Planen legger opp til en særlig satsing på sykepleiere og helsefagarbeidere. Flere sykehus velger å opprette «lærlingekontor» heller enn opplæringskontor. Videreutdanningene for spesialsykepleiere skal videreutvikles og kapasiteten økes. Helseforetakene skal ta imot flere lærlinger i helsefag, og bruken av simuleringstrening skal øke.
Utvalget viser også til Helsepersonellkommisjonens rapport for nærmere omtale.
Utdanning – videregående opplæring
Innen utdanningsprogram for helse- og oppvekstfag i videregående opplæring er fagene ambulansearbeider, apotektekniker, helsesekretær, helsefagarbeider (tidligere hjelpepleier), portør og ortopeditekniker særlig relevante i spesialisthelsetjenesten.
Av disse følger fire hovedmodellen for fagopplæring i arbeidslivet med to år i skole og to år i lære. Opplæringen avsluttes med en fagprøve og gir fagbrev. Utdanningene til helsesekretær og apotektekniker er såkalte yrkeskompetansefag med tre år i skole, men med praksis underveis. Utdanningene avsluttes med eksamen og eleven får vitnemål. I tillegg til disse kommer fagarbeidere fra andre utdanningsprogram som arbeider innen renhold, tekniske tjenester mv.
Tabell 4.3 Avlagte fagbrev
Årstall | 2018/2019 | 2019/2020 | 2020/2021 |
|---|---|---|---|
Ambulansefaget | 258 | 221 | 210 |
Helsearbeiderfaget | 3 799 | 3 805 | 4 554 |
Ortopediteknikkfaget | 10 | 15 | 10 |
Portørfaget | 47 | 28 | 56 |
Utdanningsdirektoratet
Tall fra Utdanningsdirektoratet viser at det var 286 søkere til Vg3 helsesekretær og 227 til Vg3 apotekteknikk skoleåret 2020/21. Statistikken viser ikke fullføringstall. Helse- og oppvekstfag er det største yrkesfaglige utdanningsprogrammet. Søkningen er generelt god, men det har vært nedgang i søkertallene de siste årene. For året 2020/21 tok 4 554 fagbrev som helsefagarbeider. Av disse er noe over halvparten voksne som tar fagbrev gjennom praksiskandidatordningen eller Fagbrev på jobb. Søkningen til helsearbeiderfaget er også god, med 3 684 søkere i 2022. Omtrent halvparten går aldri ut i lære, men tar påbygg til generell studiekompetanse og det er mange som fullfører fagbrevet og går over til universitets- eller høgskoleutdanning. Dette antas å utgjøre om lag halvparten.
4.4.6 Evaluering av sykehusbygg
Som omtalt under punkt 4.2, mener Akademikerne og Legeforeningen at finansieringsmodellen for nye sykehusbygg er uhensiktsmessig, og at den blant annet fører til at det bygges for små sykehus. Koronakommisjonen vurderte at sengekapasiteten og intensivberedskapen i sykehusene ikke var god nok under pandemien. De anbefalte at grunnkapasiteten i intensiv- og intermediæravdelingene økes noe og at det ved bygging av nye sykehus og ombygging av gamle sykehus, blir sørget for at lokalene blir fleksible og raskt kan bli omgjort ved en krise.
Fra 2016 er det stilt krav om at helseforetakene evaluerer sine sykehusbyggeprosjekter etter at byggene er tatt i bruk. Krav om evalueringer framgår av revidert tidligfaseveileder fra 2017. Det foreligger så langt evalueringer av nytt sykehus i Stokmarknes, nytt Østfoldsykehus, nytt sykehus i Kirkenes, A-fløya på Universitetssykehuset Nord-Norge i Tromsø og nytt sikkerhetsbygg Østmarka i Trondheim. Som en del av evalueringene er det gjennomført spørreundersøkelser for å innhente erfaringer fra ansatte og pasienter. Aktivitet og kapasitet i de nye sykehusbyggene er sammenlignet med beregningene som ble gjort under planleggingen. Utnyttelsesgrader, åpningstider og medarbeidermedvirkning er også vurdert.15
Problemstillinger knyttet til kapasitetsutfordringer og mangel på rom er blant annet belyst i evalueringen av nytt Østfoldsykehus. Forhold som er trukket fram blant flertallet av de ansatte som deltok i evalueringen, er at de ikke har de rommene de trenger, at de ikke har tilstrekkelig plass ved arbeidsstasjonene og at det ikke er tilstrekkelig plass til utstyr og forbruksvarer. Både for poliklinikk og døgnområder somatikk har utnyttelsesgradene som er lagt til grunn som dimensjoneringsforutsetninger, vært utfordrende. Dette har gitt for liten kapasitet i poliklinikkområder og overbelegg i døgnområdene med bruk av korridorer og to pasienter i ensengsrom. Tilsvarende erfaringer er også gjort ved Kirkenes sykehus.
Agenda Kaupang har på oppdrag av Norsk Overlegeforening og Legeforeningen gjennomført kartlegging av beslutningsprosessene knyttet til nytt Østfoldsykehus, Nye Kirkenes og Nye Hammerfest sykehus. Begge rapportene peker på at forutsetningene som er lagt til grunn i framskrivningsmodellene, framstår som avgjørende for dimensjoneringen og dermed funksjonaliteten i bygningene. Hvis forutsetningene er utdaterte (for eksempel at det legges til grunn effektivisering framover på områder hvor det allerede er gjennomført effektivisering) eller avviker fra det som gjøres i praksis (for eksempel forutsetninger om fleksibel bruk av rom på tvers av spesialiteter), blir konsekvensen for lite plass. Det framgår også av rapporten om Nye Kirkenes og Nye Hammerfest sykehus at ansatte og tillitsvalgte opplever at medvirkningen i for liten grad er reell.
4.4.7 Norge i internasjonal sammenheng
Rapportene «Health at a Glance» gir et oversiktsbilde over helsetilstand og helsetjenester for OECD-land ved hjelp av ulike indikatorer. Tall fra OECD viser følgende:
Norge har sammen med Island og Sverige den høyeste forventede levealder i Norden (83 år). OECD-gjennomsnittet var 81 år i 2019.
Norge er blant landene med lavest dødelighet etter hjerteinfarkt og hjerneslag.
For flere kreftformer er Norge blant de landene som har lavest dødelighet, selv om kreftforekomsten er høy.
Norge har mange leger og sykepleiere sett i forhold til befolkningstall, med henholdsvis fem og 17,9 per 1 000 innbyggere i 2019. OECD-gjennomsnittet var 3,6 praktiserende leger og 8,8 sykepleiere per 1 000 innbyggere. Norge har 1,8 helsefagarbeidere («health care assistants») per 1 000 innbyggere. Det er på nivå med Sveits og Danmark, og litt over OECD-gjennomsnittet. Disse tallene omfatter både spesialisthelsetjenesten og de kommunale helse- og omsorgstjenestene.
Samtidig har Norge, sammen med de andre nordiske landene, forholdsvis lavt forbruk av legekonsultasjoner. Snittet blant OECD-landene var 6,8 konsultasjoner per innbygger, mot 4,4 per innbygger i Norge i 2019 (omfatter både spesialisthelsetjenesten og de kommunale helse- og omsorgstjenestene).
Norge hadde flere sykehussenger per innbygger i 2018 sammenlignet med Sverige og Danmark og reduksjonen i antall senger i perioden 2000 til 2018 har vært større i Sverige og Danmark enn i Norge, jf. figur 4.7. Som det går fram av figur 4.8, nyanseres bildet for de nordiske landene noe når antall sykehussenger brytes ned på somatikk og psykiatri.
Norge har hatt et betydelig økt investeringsnivå i helsesektoren (målt som andel av BNP) i perioden 2010 til 2019 sammenlignet med gjennomsnittet i OECD-landene.
Norge har de nest høyeste utgiftene til helseformål per innbygger i Europa, bak Sveits.
I 2017 brukte Norge 10,7 pst. av BNP på helse. Dette er over gjennomsnittet for OECD-landene på 8,8 pst., men lavere enn for eksempel Sveits, Sverige og Tyskland.
Figur 4.7 Antall sykehussenger per 1000 innbyggere i 2000 og 2018
Norge, Sverige, Danmark og EU-gjennomsnittet er markert.
OECD (2020)
Figur 4.8 Antall sykehussenger per 1000 innbyggere – 2020
OECD
Utvalget har merket seg at utviklingen i Norge ikke avviker fra land det er naturlig å sammenligne seg med, og som har valgt en annen organisering av spesialisthelsetjenesten enn i Norge.
Investeringer i helsesektoren
For å vurdere i hvilken grad investeringsnivået i den norske helsesektoren er høyt eller lavt, kan det være nyttig å sammenligne Norge med andre land.
Tall fra OECD viser at investeringstakten i Norge er høy sammenlignet med andre land. Figur 4.9 viser investeringsnivået i helsesektoren i perioden 2015 til 2019 målt som andel av BNP. Figur 4.10 viser utvikling i investeringsnivå i perioden 2010 til 2019. Norge skiller seg også ut med en betydelig økt investeringstakt i perioden 2010 til 2019 sammenlignet med gjennomsnittet i OECD-landene.
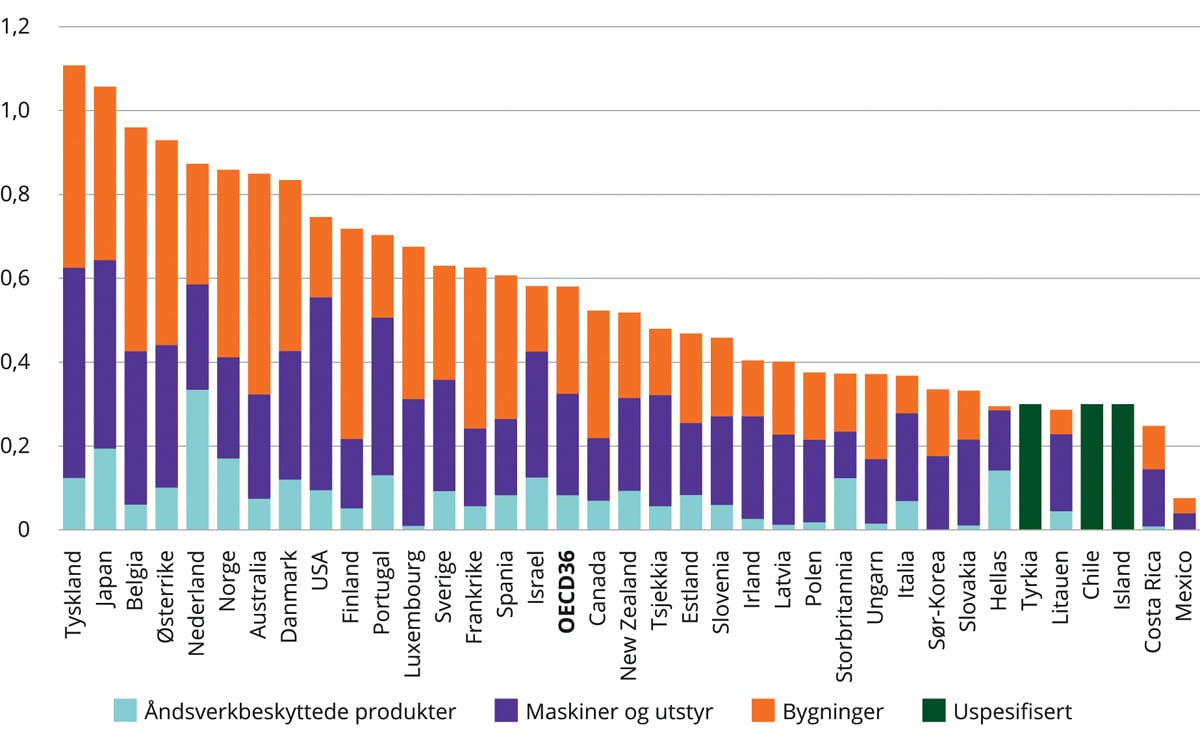
Figur 4.9 Investeringer i helsesektoren som andel av BNP – gjennomsnitt 2015–2019
OECD
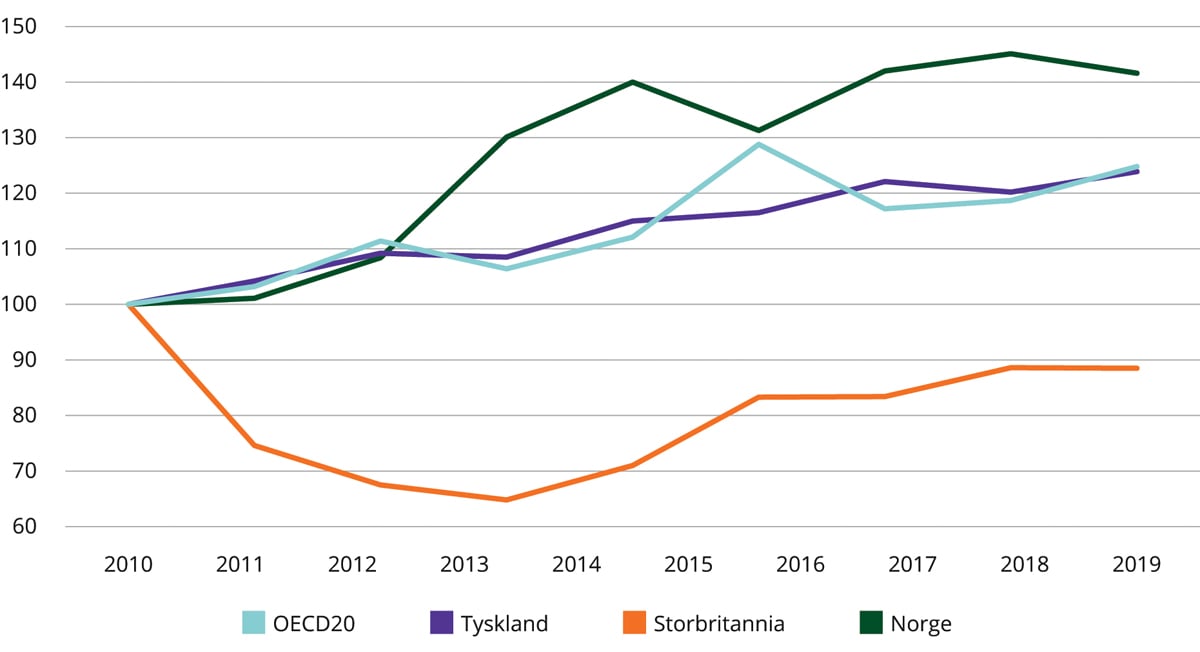
Figur 4.10 Utvikling i investeringsnivå 2010–2019
OECD
En rapport utarbeidet for KS og Spekter (2022) sammenlikner investeringer som andel av totale utgifter i helsesektoren i Norge, Danmark og Sverige i perioden 1990–2018, jf. figur 4.11. Denne viser at de tre skandinaviske landene har hatt forskjellig utvikling de siste 30 årene. På 1990-tallet brukte Norge en høyere andel av pengene i helsesektoren på investeringer enn det Sverige og Danmark gjorde. Fra 2000-tallet er andelen redusert i Norge, mens Danmark har økt andelen de bruker på investeringer. Rapporten viser også at utviklingen er motsatt innen arbeidskraft. Mens antallet ansatte i helse- og omsorgstjenester per 1 000 innbyggere har økt kraftig i Norge i denne perioden, har Sverige og Danmark hatt lav vekst.
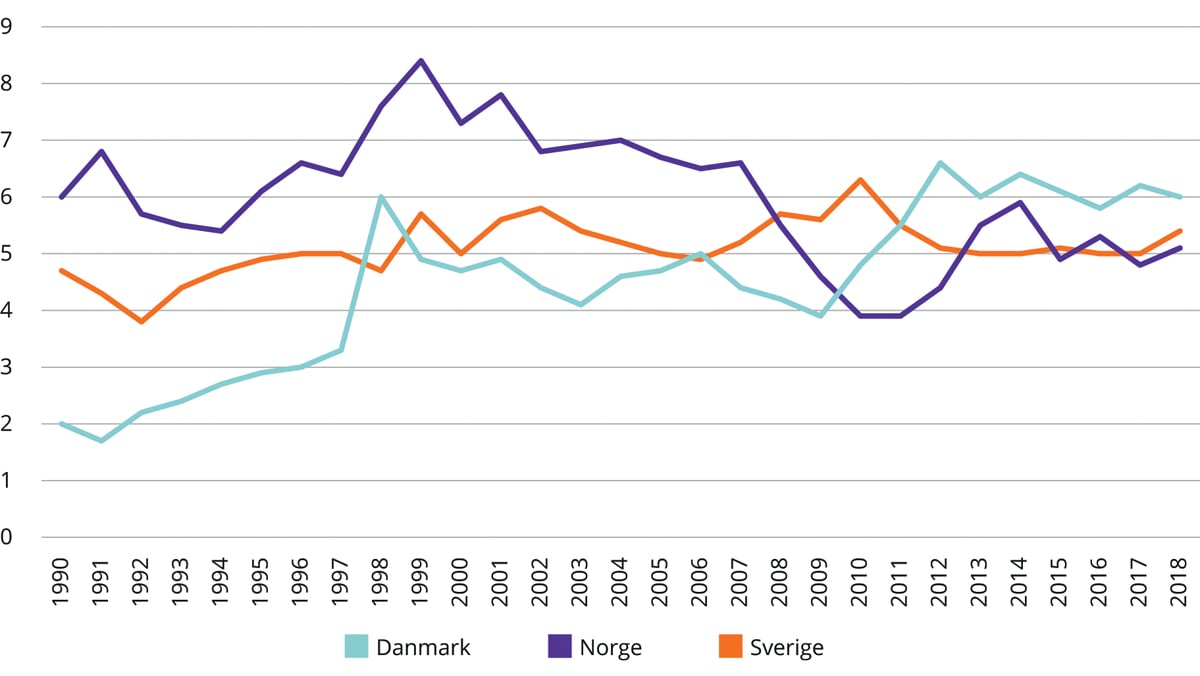
Figur 4.11 Bruttoinvesteringer i helse i prosent av totale helseutgifter
OECD
En annen rapport utarbeidet for Legeforeningen og Norsk Sykepleierforbund (2017) viser også at investeringenes andel av de totale utgiftene i spesialisthelsetjenesten har falt. Som følge av dette har den såkalte kapitalintensiteten falt. Det vises også til at økt satsing på investeringer i helsesektoren i dag, kan gi økt produktivitetsvekst og spare kostnader i framtiden.
4.4.8 Oppsummering
Gjennomgangen av noen av hovedtrekkene ved utviklingen i spesialisthelsetjenesten i perioden etter 2015, viser oppsummert at:
Overordnet holder tjenestene god kvalitet og utviklingen de siste fem–ti årene har vært positiv. OECD-indikatorene viser at Norge ligger godt an i forhold til øvrige OECD-land, både med tanke på nivå og utvikling over tid. Det er imidlertid fortsatt variasjon både i kvalitet og aktivitet for enkelte behandlingsformer.
De fleste pasientene har gode erfaringer fra sykehusoppholdet og sykehus kommer også godt ut på innbyggerundersøkelser.
Det er ikke gjennomført endringer i den overordnede sykehusstrukturen de siste ti årene. Det er fortsatt et potensial for bedre utnyttelse av kapasitet og kompetanse mellom små og store sykehus gjennom oppgavedeling og nettverk.
Behandlingsaktiviteten har fortsatt å øke, samtidig som det skjer en dreining fra døgnbehandling til mer poliklinisk aktivitet og dagbehandling.
Det har vært en nedgang i gjennomsnittlige ventetider fram til 2017 og en sammenfallende reduksjon i andel fristbrudd. For mange pasienter skjer imidlertid nå en noe større del av ventetiden etter at helsehjelpen er påbegynt og pasienten er tatt av ventelistene, altså en tid som ikke inngår i det offisielle ventetidsmålet. Det langsiktige målet fra 2018 om ventetid på under 50 dager er ikke nådd. Under pandemien økte både ventetid og andel fristbrudd.
Veksten i antall årsverk i spesialisthelsetjenesten har vært høyere enn befolkningsveksten. Utviklingen i årsverk per 1 000 innbyggere viser at det har vært større vekst i årsverk for leger og psykologer enn for administrasjon og ledelse. For helsefag- og omsorgsarbeidere og hjelpepleiere har det vært en relativ stor nedgang.
Samlet sett har kostnadsveksten med korreksjon for nye legemidler fulgt befolkningsveksten i perioden 2015–2019. Kostnadsveksten etter 2019 må ses i lys av pandemien.
Avskrivningenes andel av de totale driftskostnadene i spesialisthelsetjenesten har falt fra 2000-tallet. Det innebærer at kapitalintensiteten er redusert, mens arbeidskraftintensiteten har økt.
4.5 Utvalgets vurderinger
4.5.1 Helseforetaksmodellen
De overordnede helsepolitiske målene for spesialisthelsetjenesten er gjengitt i kapittel 3. I hvilken grad helsetjenesten når sine overordnede mål, vil avhenge av flere forhold. Hvor mye ressurser blir bevilget til helsetjenester? Er det tilstrekkelige mekanismer på plass for å fordele ressursene rettferdig mellom pasientgrupper og geografiske områder? Er det tydelige kriterier for prioriteringer og følges disse i praksis? Hvilke insentiver ligger i systemet til å levere gode helsetjenester? Sikrer utdanningssystemet tilstrekkelig tilgang på godt kvalifisert helsepersonell? Klarer spesialisthelsetjenesten å holde på personell? Hvordan samspiller helsetjenesten med andre samfunnssektorer med betydning for folkehelsen? I hvilken grad åpner tjenestene for medvirkning fra pasienter og fagfolk? Har spesialisthelsetjenesten tilgang på nødvendig bygningsmasse og utstyr?
Graden av måloppfyllelse i spesialisthelsetjenesten vil dermed avhenge både av hvordan den blir finansiert (skatt, forsikring, egenbetaling), hvordan den er organisert (privat eller offentlig, forvaltning eller foretak), hvordan den er strukturert (store eller små sykehus, grad av funksjonsfordeling), hvordan den blir styrt (sentralt eller desentralt, politisk eller administrativt, gjennom forvaltning eller foretak), hvor mye og hvordan man betaler for tjenestene (rammebudsjetter eller stykkprisfinansiering), hvor effektivt tjenestene blir levert og hvordan den blir ledet (enhetlig eller todelt ledelse).
Det er utfordrende å identifisere klare årsak-virkning mekanismer mellom enkeltelementer i utformingen av en helsetjeneste og grad av måloppnåelse. Det er heller ikke gjort noen systematisk evaluering av helseforetaksmodellen som gjør det mulig å konkludere samlet i forhold til konsekvensene den har hatt for graden av helsepolitisk måloppnåelse. Det bildet som er presentert tidligere i dette kapitlet, viser at helsetjenesten i Norge både scorer godt og har utviklet seg positivt på en rekke områder. Samtidig går det fram av de skriftlige innspillene utvalget har fått, at det på flere viktige områder er blandede erfaringer med modellen. Dette samsvarer også godt med konklusjonene som ble trukket av Kvinnsland-utvalget.
Både Norsk sykepleierforbund og Spekter gir i sine innspill til utvalget uttrykk for at helseforetaksmodellen på mange områder har fungert godt, men de peker også på forbedringsområder. Andre har vært mer negative til modellen. LO trekker fram at finansieringsordningene ikke er tilpasset oppdraget til sykehusene, at de kompliserer styringen og kan bidra til å skjule et reelt investeringsbehov. Arbeidstakerorganisasjonene pekte blant annet på unødig byråkrati og stor avstand mellom toppledelse og underliggende virksomhet. Forskjeller i styringskultur, organisering, finansieringsløsninger og prioriteringer mellom fagområder og pasientgrupper blir blant annet trukket fram. Akademikerne, Psykologforeningen og Rådet for psykisk helse mener psykisk helsevern og TSB blir nedprioritert og at organiseringen utfordrer helhetlige pasientforløp og samarbeid på tvers av fagområder og tjenestenivåer. I Nasjonal helse og sykehusplan 2020–2023 er det blant annet omtalt at pasienter som har vært sykehusinnlagt med psykiatrisk diagnose, har 15–20 års kortere forventet levealder enn den øvrige befolkningen. Om lag 60 pst. av overdødeligheten kan knyttes til somatiske sykdommer som kan være mulig å forebygge og behandle. I kapittel 3 har utvalget drøftet ulike forhold som kan framstå som konflikter mellom vektlegging av de enkelte deler av verdigrunnlaget slik det er formulert i lover og offentlige dokumenter, og den etiske plattformen og verdier som vil være sentrale for den enkelte ansatte i helsetjenesten. Dette gjenspeiles også i innspill til utvalget fra de ansattes organisasjoner som blant annet mener det er utfordringer med medbestemmelse og medvirkning i deler av tjenesten, mange ledernivåer og lange kommunikasjonslinjer samt ressurskrevende rapporterings- og målkrav.
Utvalgets vurdering er at om man sammenholder indikatorer for kvalitet, effektivitet og tilgjengelighet med land uten foretaksorganisering, skiller helsetjenesten i Norge seg oftere ut i positiv enn i negativ retning. Internasjonale sammenlikninger gjennomført av Commonwealth Fund (2021) vurderer gjennomgående den norske helsetjenesten som blant de beste av de elleve landene som inngår. Dette indikerer at helsetjenesten i Norge har utviklet seg minst like godt som helsetjenesten i sammenlignbare land. Erfaringene fra koronapandemien viste at spesialisthelsetjenesten hadde god evne til omstilling, fleksibilitet og handlekraft.
I den helsepolitiske debatten i Norge er det flere tema som diskuteres. I noen grad er disse knyttet direkte til helseforetaksmodellen, men det er også diskusjoner knyttet til andre forhold som hvor mye penger som brukes på spesialisthelsetjenester, hvordan midlene blir tilført (innsatsstyrt finansiering eller rammefinansiering), samhandling mellom forvaltningsnivåer, grad av beredskap og kapasitet, kvalitet på og dimensjonering av utdanningssystemet, rekruttering av helsepersonell og deres lønns- og arbeidsvilkår, prosesser rundt og resultater av prioriteringsbeslutninger mv. Det er utvalgets vurdering at disse diskusjonene fortsatt ville være aktuelle, selv om man avviklet helseforetaksorganiseringen. Av dette følger at man ikke kan utelukke at deler av den kritikken som rettes mot det som oppleves å være konsekvenser av selve helseforetaksmodellen, også kan skyldes andre forhold ved styringen og organiseringen av helsetjenesten. På den annen side er det mulig at en alternativ organisering ville løst noen av utfordringene som blir påpekt i kritikken.
Utvalget er i sitt mandat bedt om å foreslå tiltak som kan styrke regional, demokratisk, og politisk innflytelse i styringen av sykehusene. I dette ligger at det ikke bare er relevant å vurdere erfaringene med helseforetaksmodellen opp mot de helsepolitiske målene slik de er gjengitt i punkt 4.1.1 og kapittel 3. Det er, etter utvalgets oppfatning, også viktig å vurdere erfaringer knyttet til hvordan styring blir utøvet og beslutninger blir fattet i helseforetaksmodellen. Beslutninger som blir fattet i spesialisthelsetjenesten, vil kunne ha konsekvenser for de kommunale helse- og omsorgstjenestene. I mange tilfeller vil de også ha bredere samfunnskonsekvenser. Beslutninger som i utgangspunktet kun har konsekvenser internt i spesialisthelsetjenesten, vil ofte også ha en politisk dimensjon. Dette gjelder særlig beslutninger om funksjonsfordeling og lokalisering. I tillegg til de helsefaglige konsekvensene vil beslutninger fattet i helseforetakene dermed også kunne ha en geografisk og en samfunnsmessig dimensjon. Sykehus og spesialisthelsetjenesten er en av grunnpilarene i vårt velferdssamfunn. Den angår alle mennesker – gjennom hele livet og i hele landet. Vi er enten som syke, pårørende eller ansatt, i større og mindre grad og i ulike livsfaser, avhengige av spesialisthelsetjenesten. Innspill til utvalget gjenspeiler også at det er innebygde spenninger mellom den politiske styringen og foretakenes behov for handlefrihet og autonomi for å ivareta en medisinskfaglig forsvarlig drift innenfor de tilgjengelige økonomiske rammene.
Storting og regjering utøver politisk styring og kontroll med den offentlige spesialisthelsetjenesten gjennom blant annet lovgivning, bevilgninger, anmodningsvedtak, spørsmål fra stortingsrepresentanter, oppdragsdokument, foretaksmøter, rapportering, oppfølgingsmøter, styreoppnevning, statlige tilsyn og Riksrevisjonens kontrollfunksjon. Lovgivningen gir i praksis staten anledning til å styre alle deler av spesialisthelsetjenesten. Organiseringen i foretaksmodellen, med statlig eierskap til spesialisthelsetjenesten og helseforetak på regionalt og lokalt nivå, innebærer at det er større avstand mellom politikere og de som utformer og leverer tjenester enn i en forvaltningsmodell.16 Den formelle politiske styringen skjer fra staten ved Stortinget og regjeringen. Lokale og regionale politiske nivå (kommuner og fylkeskommuner) har ingen formell innflytelse på beslutningene som gjøres. Flere har i innspill til utvalget framholdt at dette gir de regionale helseforetakene stor makt. Utvalget vil påpeke at denne makten både kommer i form av definisjonsmakt og beslutningsmakt. Med definisjonsmakt forstår utvalget hvordan de regionale helseforetakene tolker sitt oppdrag også som viktige samfunnsaktører, hvilke deler av verdigrunnlaget man særlig vektlegger, hvilke saker man prioriterer i arbeidet med utforming av tjenesten, hva som vektlegges og hvordan saksunderlag framstilles mv.
Utvalget viser til sin beskrivelse av kriterier for god styring og understreker at det dermed er av avgjørende betydning for at modellen skal få legitimitet at prosessene fram mot beslutning er kjennetegnet ved åpenhet både i form av gjennomsiktighet i beslutningsprosesser, og demokratisk medvirkning og innflytelse fra folkevalgte i kommuner og fylkeskommuner, innenfor de formelle rammene som følger av det statlige eierskapet. Samtidig må beslutningstakere kunne stilles til ansvar for beslutningene som er fattet. Det er utvalgets oppfatning at deler av debatten om helseforetaksmodellen både kan tilbakeføres til erfaringer med situasjoner hvor beslutningsprosessen ikke oppfattes å tilfredsstille prinsippene for god styring som utvalget har beskrevet i punkt 4.1.2, men også til situasjoner der det er uenighet om selve beslutningen.
Enhver styringsmodell, også en forvaltningsmodell, vil være preget av spenninger mellom ønsker om faglig og administrativ autonomi, og behovet for politisk styring. Utvalget ser likevel sitt oppdrag og mandat som et uttrykk for at det i dag ikke er formalisert praksis som sikrer tilstrekkelig regional, demokratisk og politisk innflytelse i styringen av sykehusene. Et sentralt spørsmål for utvalget er derfor hvordan helseforetaksmodellen kan utvikles, slik at befolkningen får et større eierskap til den offentlige spesialisthelsetjenesten.
4.5.2 Maktkonsentrasjon
Ved innføring av helseforetaksmodellen i 2002 ble det etablert fem regionale helseforetak og 43 helseforetak som drev pasientbehandling. I dag er antallet redusert til fire regionale helseforetak og 20 helseforetak som driver pasientbehandling. Utvalget vurderer at færre og større enheter i hovedsak har vært godt begrunnet i en medisinsk utvikling som krever mer regional og nasjonal samordning. Erfaringene med en fylkeskommunal modell var at fylkene bare i begrenset grad maktet å samarbeide om utvikling og dimensjonering av tjenestene. Overgangen fra fylkeskommunalt eierskap og organisering til statlig eierskap og regional organisering var derfor også begrunnet i et mål om å redusere variasjonen i tilgjengelighet til spesialisthelsetjenester. Færre og større enheter kan gi bedre mulighet for koordinering og styring, mer fleksibilitet og mindre sårbar økonomi. Samtidig vil utvalget peke på at færre og større enheter også kan gi sterkere konsentrasjon av makt hos administrativ ledelse og styrer. Dette stiller, etter utvalgets oppfatning, enda større krav til at beslutningsprosessene ivaretar viktige prinsipper for god styring som åpenhet, medvirkning/medbestemmelse og ansvarliggjøring.
Utvalget har merket seg innspill, blant annet fra pasient- og brukerorganisasjoner, om at avstanden mellom politiske beslutninger og styringen av helsetjenesten oppleves å være for stor. Innspill fra de ansattes organisasjoner viser at de mener det er utfordringer ved mange ledernivåer og lange kommunikasjons- og styringslinjer. Dette kan både være et uttrykk for manglende gjennomsiktighet i beslutningsprosesser og manglende opplevd medvirkning og medbestemmelse. Utvalget vil også peke på at bruk av arenaer som er lukket for innsyn, som for eksempel formaliserte møter mellom lederne i de regionale helseforetakene og bruk av uformell dialog mellom beslutningstakere på forskjellig nivå, utfordrer prinsippene om åpenhet, medvirkning og ansvarliggjøring. Utvalget erkjenner at slike arenaer og slik kommunikasjon både kan være nødvendige og viktig, men påpeker at innsyn i beslutningsprosessene er en helt sentral og nødvendig kvalitet ved organisasjoner som forvalter fellesskapets ressurser. I diskusjonen knyttet til uformelle møtearenaer på ledelsesnivå, både innad i den enkelte region og mellom regionene, har det vært kritisert at disse møtearenaene kan bidra til å undergrave både medvirkning/medbestemmelse fra de ansatte og styrenes rolle. Dette blir ofte begrunnet med asymmetri i kunnskapsgrunnlaget mellom administrasjonen i (de regionale) helseforetakene og styremedlemmene, selv om de administrerende direktørene har en plikt til å opplyse styrene gjennom saksdokumentene som legges fram til styremøtene.
Utvalget vil også peke på at politisk vedtatte mål, formulert som krav i oppdragsdokument eller vedtak i foretaksmøter, ikke alltid blir oppfylt i praksis. I oppdragsdokumentene til de regionale helseforetakene for årene 2006 til 2010 og 2014 til 2022 ble det for eksempel stilt krav om at det skulle være høyere vekst innen psykisk helsevern og tverrfaglig spesialisert rusbehandling hver for seg enn for somatikk på regionnivå (prioriteringsregelen). Prioriteringsregelen ble målt gjennom endring i kostnader, ventetid og aktivitet. Det har variert om målet ble nådd for de ulike indikatorene i de fire regionene i de enkelte årene. Utvalget ser at det kan være flere årsaker til den varierende måloppnåelsen, blant annet var det stor variasjon i tilbudet mellom helseforetakene i utgangspunktet. Dette kan ikke alene tolkes som mangel på etterlevelse av politisk styring. Utvalget har merket seg at prioriteringsregelen fra 2022 er erstattet med krav i oppdragsdokumentet om å oppnå et konkret ventetidsmål og høyere aktivitet enn året før både innen døgnbehandling og poliklinisk aktivitet. Utvalget drøfter forholdet mellom prioriteringer og finansieringsmodell i kapittel 8.
Mye av kritikken mot helseforetaksmodellen handler om at makt har blitt konsolidert på det regionale nivået. Flere formidler en svekkelse av helseforetakenes autonomi, stor avstand mellom toppledelsen og underliggende virksomheter, og stiller spørsmål ved om all relevant informasjon kommer godt nok fram til Helse- og omsorgsdepartementet eller til Stortinget. Dette var også noe av bakgrunnen for oppnevningen av Kvinnsland-utvalget, der det i mandatet ble vist til debatten om helseforetaksmodellen, blant annet:
«Om det er tilstrekkelig klarhet i roller mellom nivåene, og tilstrekkelig demokratisk legitimitet knyttet til vanskelige beslutninger i helseforetakene.
Om det er riktig balanse mellom de regionale helseforetakenes beslutningsmyndighet og det politiske ansvaret for disse beslutningene.
Om foretaksmodellen sikrer tilstrekkelig grad av politisk styring, herunder tilstrekkelig involvering av Stortinget i sentrale beslutninger.»
Kvinnsland-utvalget fikk i oppdrag å utrede alternative modeller for hvordan staten kunne organisere eierskapet og eierstyringen av spesialisthelsetjenesten under forutsetning av at de regionale helseforetakene ble avviklet. 13 av de 16 medlemmene i utvalget mente at det fortsatt burde være selvstendige beslutningsorganer på regionnivå. Tre av utvalgets medlemmer17 anbefalte at en modell med en nasjonal overbygning, enten færre helseforetak underlagt departementet eller et nasjonalt helseforetak, burde vurderes nærmere. Flertallet la blant annet vekt på at en modell med én nasjonal leder og eventuelt ett styre, ville gitt sterk maktkonsentrasjon og utfordre den rollefordelingen systemet bygger på.
Kvinnsland-utvalget vurderte også om regioninndelingen burde endres. Et flertall i utvalget (11 av 16) mente at størrelsen på Helseregion Sør-Øst, sammenliknet med de andre regionene, var en utfordring, men at regioninndelingen etter en samlet vurdering, kunne videreføres som i dag. Mindretallet18 mente at Helseregion Sør-Øst skiller seg ut i størrelse på en slik måte at den framstår for dominerende i forhold til de tre øvrige regionene og derfor burde deles.
I oppfølgingen av Kvinnsland-utvalgets rapport ble det vedtatt å videreføre styringsmodellen med selvstendige beslutningsorganer på regionnivået. Det var imidlertid et viktig prinsipp for regjeringen Solberg at helseforetakene skulle få større frihet til å innrette tjenestetilbudet i tråd med lokale behov og forutsetninger.19 Kravet om at alle helseforetakene skulle utarbeide utviklingsplaner i samarbeid med kommuner og andre aktuelle aktører, og mål om å styrke den faglige og organisatoriske nettverksfunksjonen mellom sykehus internt i helseforetak og mellom helseforetak, ble også satt i sammenheng med dette.20 Utvalget mener at opprettelsen av helsefellesskapene også er et virkemiddel som kan bidra til å gi mer autonomi til helseforetakene og mer lokalpolitisk innflytelse blant annet gjennom partnerskapsmøtet.
Utvalget diskuterer maktkonsentrasjon nærmere under sin behandling av mandatets punkt to: «Utrede forslag til endringer i styringen av sykehusene innenfor en modell med statlig eierskap som sikrer regional, politisk og demokratisk innflytelse i styringen av sykehusene» (kapittel 5).
4.5.3 Økonomifokus
Stortinget legger de overordnede rammene for spesialisthelsetjenesten. Som beskrevet i punkt 4.4.3 evner helseforetakene i all hovedsak å tilpasse virksomheten til de gitte økonomiske rammene. En kritikk mot helseforetaksmodellen, som også kommer fram i innspill til utvalget, er at styringssystemet er utformet på en måte som utfordrer det medisinsk-faglige perspektivet i styringen av sykehusene ved at økonomifokus har fått for stor plass på bekostning av fag og kvalitet. I innspill til utvalget er det også pekt på at økonomiske vurderinger i spesialisthelsetjenesten i for liten grad tar opp i seg hva som er formålstjenlig ut fra et bredere samfunnsperspektiv. Det er, etter utvalgets vurdering, særlig to forhold ved helseforetaksmodellen som bidrar til stort økonomifokus. For det første fører helseforetakenes ansvar for å finansiere egne investeringer til at deler av årets økonomiske ramme må holdes av til å finansiere framtidige investeringer. Helseforetakene budsjetterer dermed med overskudd i driftsregnskapet, samtidig som man vektlegger nødvendigheten av å effektivisere driften. For det andre gir ordningen med innsatsstyrt finansiering, som ble innført fem år før helseforetaksmodellen, en direkte kobling mellom aktiviteten og størrelsen på budsjettet.
Det er også kritikk mot mål- og resultatstyringens plass i styringen av spesialisthelsetjenesten, og det som blant mange oppleves å være unødvendig rapportering. Dette framgår også av innspill til utvalget fra arbeidstakerorganisasjonene. Spekter påpeker i innspill til utvalget at mål- og resultatstyring ble innført i offentlig forvaltning på 80- og 90-tallet for å redusere detaljstyringen som ble praktisert gjennom detaljert regel- og etatsstyring. Utvalgets vurdering er likevel at det på en del områder har utviklet seg for detaljert mål- og aktivitetsstyring, og at målstyringen dermed i mindre grad enn ønskelig er knyttet til overordnede mål. Dette gjelder flere sektorer. Årsaken finner man ofte i nye krav og rettigheter fra myndigheter eller som følge av politiske vedtak som må følges opp på virksomhetsnivå.
Staten har det overordnede ansvaret for at befolkningen gis nødvendig spesialisthelsetjenester, herunder ansvaret for å finansiere tjenestene. I dette ligger det et ansvar for å påse at det er samsvar mellom bevilgning og vilkårene som settes for denne. De regionale helseforetakenes har ansvar for å ivareta sitt sørge-for-ansvar innenfor de til enhver tid gjeldende økonomiske rammer. De regionale helseforetakene plikter imidlertid å informere staten hvis finansieringen ikke er tilstrekkelig for å kunne oppfylle befolkningens rettigheter. Dette kan handle om behov for framtidig kapasitet, om beredskapsnivået og om forholdet mellom offentlig og privat finansierte helsetjenester. Bruken av egenfinansierte private helsetjenester er fremdeles på et relativt lavt nivå i Norge. Tall fra OECD (2021) viser at andelen offentlige helseutgifter som andel av de totale helseutgiftene, er høyere i Norge enn i noe annet OECD-land (86 pst.). Samtidig kan ikke framveksten av et privat forsikringsmarked og flere kommersielle sykehus sees uavhengig av kapasiteten i den offentlig finansierte spesialisthelsetjenesten. Framveksten av privatfinansierte tilbud kan etter utvalgets mening, føre til økt forbruk og endrede indikasjonsgrenser for behandling, økt sosial ulikhet i tilgangen på spesialisthelsetjenester og ha uønskede konsekvenser for arbeidsmarkedet for helsepersonell. Utvalget drøfter dette nærmere i kapittel 8, der det blant annet er pekt på at det er risiko for at viktige fagmiljøer i den offentlige spesialisthelsetjenesten mister kompetanse og personell. Det er utvalgets vurdering at helseforetakene og de regionale helseforetakene må spille en aktiv rolle i å beskrive det framtidige utfordringsbildet for spesialisthelsetjenesten, også i de tilfellene hvor dette måtte kreve økt ressursinnsats. Etter utvalgets oppfatning er det fullt mulig både å være lojal mot rammene som følger av Stortingets budsjettvedtak og samtidig sterkere formidle behov for økte ressurser i de tilfellene der dette kan begrunnes godt som premiss for å kunne ivareta sørge-for-ansvaret.
Det er fortsatt betydelig uro og debatt om lokalisering av nye sykehusbygg og fordeling av funksjoner mellom sykehus, både innad i og mellom helseforetak. Gode beslutninger krever god kvalitet på de faglige og økonomiske modellene som ligger til grunn for planarbeidet. Samtidig må planprosessene ivareta et så bredt spekter av alternativer som mulig. Utvalget registrerer at det i mange planprosesser blir stilt spørsmål om mangel på involvering og medvirkning fra fag- og brukermiljøene og lokale demokratiske organer, og at det derfor oppleves et behov for å lansere alternative utredninger. Utvalget vil også påpeke at det i planlegging av nye sykehusbygg er en fare for at man planlegger og dimensjonerer ut fra hva man på kort sikt tror lar seg realisere innenfor eksisterende økonomiske rammer og planforutsetninger. Dette kan medføre at nye bygg ikke blir dimensjonert ut fra hva som det reelt sett er behov for eller ønskelig, i et langsiktig perspektiv. Flere hensyn kan bli nedprioritert, som tilstrekkelig areal for et godt arbeidsmiljø, arbeidsflyt og HMS, men også tilstrekkelig areal til pasientbehandling, herunder planlegging av areal for å imøtekomme demografiske endringer, endringer i sykelighet og nødvendig beredskapsareal.
Utvalget diskuterer utfordringer knyttet til økonomifokus i sin behandling av mandatets punkt fem «Vurdere tiltak for å redusere markedstenkningens plass innen styringen av helseforetakene og vurdere ordningen for finansiering av sykehusbygg» (kapittel 7 og 8) og punkt seks «Vurdere tiltak for å redusere mål- og resultatstyringens plass i styringen av helseforetakene med sikte på å fjerne unødvendig rapportering og detaljstyring» (kapittel 9).
4.5.4 Samhandling mellom tjenestenivåene
Samhandlingsreformen pekte ut en retning for bedre koordinering og samhandling mellom spesialisthelsetjenesten og de kommunale helse- og omsorgstjenestene. Det ble også lovfestet krav om at regionale helseforetak og kommuner inngår samarbeidsavtaler. For å styrke samhandling og koordinering mellom primærhelsetjenesten og spesialisthelsetjenesten ble det inngått en avtale mellom de regionale helseforetakene og Legeforeningen om praksiskonsultentordningen (jf. kapittel 6). Med samhandlingsreformen har det skjedd et skifte i den kommunale helse- og omsorgstjenestens karakter. Pasienter med mer komplekse tilstander enn før skrives ut fra sykehus med forventning om videre oppfølging og behandling av fastleger og øvrig kommunal helse- og omsorgstjeneste. Det er utvalgets vurdering at kvaliteten på samhandlingen mellom nivåene i helse- og omsorgstjenesten varierer, og i flere tilfeller er for dårlig.
Riksrevisjonen (2018b) har påpekt store variasjoner i henvisningspraksis hos fastlegene, manglende samarbeid mellom fastleger og sykehusleger, og at unødvendige henvisninger fører til at ressursene i spesialisthelsetjenesten ikke benyttes godt nok. Samtidig har presset både på fastleger og de øvrige kommunale helse- og omsorgstjenestene, økt. Utvalgets vurdering er at det både er behov for bedre koordinering av kapasiteten i de to delene av helsetjenesten og bedre samhandling mellom helsepersonell på de to nivåene. Ansvaret for dette må legges både på staten, kommunene og på helseforetakene. Mens staten har en direkte styringsmulighet over helseforetakene, finnes ingen slik mulighet ovenfor kommunene.
KS trekker også fram at det er vesentlig at så vel strategisk som faglig samhandling mellom sykehus og den kommunale helse- og omsorgstjenesten styrkes for å ivareta pasientsikkerhet og kvalitet i alle ledd. Spekter mener at samarbeidsavtalene og helsefellesskapene kan være et utgangspunkt for bedre samarbeid mellom forvaltningsnivåene og lokalpolitisk forankring.
Både i Nasjonal helse- og sykehusplan 2016–2019 og Nasjonal helse- og sykehusplan 2020–2023 er det pekt på behov for bedre samarbeid mellom sykehus, og mellom avdelinger og klinikker internt i sykehusene. Både skriftlige og muntlige innspill til utvalget, og føringer i oppdragsdokumentene fra departementet, tilsier at dette ikke i tilstrekkelig grad er fulgt opp av helseforetakene. Helsetilsynets landsomfattende tilsyn (2017–2018) for pasienter med alvorlige psykiske lidelser og rusproblemer avdekket at uklar ansvars- og oppgavedeling både internt i kommunen og spesialisthelsetjenesten og mellom nivåene, gir risiko for at pasientene ikke får et helthetlig tilbud. I tilsynet for spesialisthelsetjenesten ble det særlig pekt på mangelfull utredning av pasientenes somatiske helsetilstand og rusmiddelproblemer ved distriktspsykiatriske senter (DPS).
Utvalget drøfter utfordringer knyttet til samhandling i sin behandling av mandatets punkt tre «Utrede forslag til hvordan helsefellesskapene kan brukes til å sikre bedre samhandling med kommunehelsetjenesten om helhetlige pasientforløp» (kapittel 6). Der er det også pekt på at tilgangen til kvalifisert kompetanse er en utfordring for de fleste helsefellesskapene, og at det er behov for større grad av samarbeid knyttet til rekruttering og utdanning for å bidra til tilstrekkelig kompetanse og redusere konkurranse med hverandre. Utvalget viser for øvrig til Helsepersonellkommisjonens rapport.
4.5.5 Medvirkning fra ansatte
Gode systemer for medvirkning/medbestemmelse fra ansatte er en vesentlig kvalitet ved helsetjenesten. De ansatte skal med sin erfaring, kunnskap og innsikt bidra til at beslutningene blir så gode som mulig. Verdien av tidlig og god medvirkning/medbestemmelse fra ansatte, tillitsvalgte og verneombud er derfor stor i helseforetak i kontinuerlig endring. Formell medvirkning/medbestemmelse er regulert i hovedavtalen og gjennom lov og forskrift. Et stort antall profesjoner og opp til 30 fagforeninger er representert i sykehusene. Hovedavtalen åpner for å inngå ulike tariffavtaler med ulike forbund. Hovedavtalen inneholder også en egen del om samarbeid og en del om ledelsens og de tillitsvalgtes gjensidige rettigheter og plikter. Organisasjonsgraden i sykehusene er høy og ca. 95 pst. av de ansatte (2016) omfattes av tariffavtaler knyttet opp til det formelle avtaleforholdet mellom Spekter og forbundenes hovedorganisasjoner. Styremedlemmene som er valgt av og blant de ansatte har samme rettigheter og ansvar som styremedlemmer valgt av eier.21
Samtidig retter arbeidstakerorganisasjoner tidvis kritikk mot beslutningsprosesser. Dette gjelder særlig mangel på ansattmedvirkning i de felleseide foretakene, og i uformelle møtearenaer på ledelsesnivå, både innad i den enkelte region og mellom regionene. I kapittel 3 er det beskrevet dilemmaer mellom ansattes etiske normer og verdier, og mellom den opplevde hverdagen i helsetjenesten og slik denne blir styrt og organisert. Utvalget vurderer at god faglig medvirkning til utforming av og organisering av tjenestene er en nødvendig premiss for en god helsetjeneste. Samtidig vil det sjelden være mulig å identifisere én «riktig» faglig løsning. Også helsepersonell vil ha egeninteresser motivert ut fra fag, profesjon eller geografi. Det viktigste er derfor at beslutningsprosessene legger til rette for en bred faglig medvirkning/medbestemmelse, og at valgene som gjøres i etterkant av denne er åpne, tydelige, begrunnet og etterprøvbare. Utvalget registrerer også at det i mange diskusjoner om lokalisering og funksjonsfordeling er uenighet innad i fagmiljøene om hvilken løsning som er den beste. Dette gjelder blant annet viktige områder som kreftbehandling, fødselsomsorg, TSB og psykisk helsevern.
Flere arbeidstakerorganisasjoner mener at styresammensetningen i de felleseide nasjonale helseforetakene er en utfordring med tanke på medvirkning/medbestemmelse fra de ansatte/konserntillitsvalgte i de andre helseforetakene i regionene, som skal være brukerne av disse tjenestene.
Utvalget diskuterer disse problemstillingene nærmere under sin behandling av mandatets punkt to: «Utrede forslag til endringer i styringen av sykehusene innenfor en modell med statlig eierskap som sikrer regional, politisk og demokratisk innflytelse i styringen av sykehusene» (kapittel 5) og punkt sju «Gjennomgå antall lederstillinger og ledernivå i helseforetakene og vurdere regelverk og eventuelt andre tiltak som kan understøtte en fornuftig lederstruktur og som legger til rette for stedlig ledelse» (kapittel 10).
4.5.6 Medvirkning fra brukere
Utvalget legger til grunn at pasienters, brukeres og pårørendes behov og erfaringer er sentrale i utviklingen av helse- og omsorgstjenesten. Brukermedvirkning på systemnivå er ivaretatt ved at alle helseforetakene og de regionale helseforetakene har egne brukerutvalg. Fra 2016 er det opprettet ungdomsråd ved alle helseforetak. Styrene i de regionale helseforetakene vedtok i 2017 felles retningslinjer for brukermedvirkning på systemnivå i helseforetak som omfatter mandat, oppnevning og konstituering, og arbeidsform. Medlemmer i brukerutvalget skal selv ha erfaring som pasient- og/eller pårørende og ha tilknytning til foretakets opptaksområde. FFO, SAFO, Kreftforeningen og organisasjoner som representerer brukere fra virksomheter innen TSB, inviteres til å foreslå kandidater. For å ivareta behovene til de eldre, inviteres som hovedregel Pensjonistforbundet. Styret i det regionale helseforetaket eller helseforetaket oppnevner brukerutvalgets medlemmer, samt leder og nestleder, etter innstilling fra administrerende direktør på grunnlag av innsendte forslag fra pasientorganisasjonene.
Brukerutvalgenes hovedfunksjon er å sikre tilbakemelding fra brukerne om erfaringer med helsetjenesten, samt å gi råd om forbedring og samhandling med andre aktører. Brukermedvirkning skjer også gjennom deltakelse i forsknings- og innovasjonsprosjekter. En til to representanter fra brukerutvalget, hvorav den ene er brukerutvalgets leder, møter i styremøtene både i helseforetakene og de regionale helseforetakene, som observatør med tale- og forslagsrett.
De regionale helseforetakene har utarbeidet felles veileder for brukermedvirkning i helseforskning i spesialisthelsetjenesten, basert på nasjonale retningslinjer (2014).
Samisk med- og selvbestemmelse
Sametinget har i innspill til utvalget tatt opp at det er utfordringer med dagens organisering av helsetjenester til den samiske befolkningen. Helse- og omsorgsdepartementet har gitt Helse Nord RHF et særlig ansvar for å sørge for likeverdige spesialisthelsetjenester til den samiske befolkningen i hele landet. Det er imidlertid ikke presisert hvordan Helse Nord RHF skal ivareta dette sørge-for-ansvaret med utgangspunkt i folkerettslige bestemmelser, FNs erklæring om urfolksrettigheter artikkel 3 og konvensjonen om sivile og politiske rettigheter. Samisk deltakelse i styring og forvaltning av spesialisthelsetjenester er ikke regulert i helseforetaksloven.
Sametinget peker på at de øvrige regionale helseforetakene ikke blir ansvarliggjort for tilbudet i sine regioner på tilvarende måte som i Helse Nord. De mener at fordi Sámi klinihkka er økonomisk og organisatorisk underlagt et helseforetak, blir de prisgitt helseforetakets utfordringer og prioriteringer til enhver tid. De mener også at retten til med- og selvbestemmelse forutsetter samisk representasjon i styrende organer, oppnevnt av Sametinget som samers folkevalgte organ. Dette er ikke ivaretatt i beslutningsorganer innenfor helse overalt. I Helse Nord er det samisk representasjon i styrene i alle helseforetakene og i det regionale helseforetaket. Sametingets plenum har vedtatt at de ønsker at Sámi klinihkka skal være et eget helseforetak, direkte underlagt Helse Nord RHF (mars 2022).
Utvalget diskuterer disse problemstillingene nærmere under sin behandling av mandatets punkt to: «Utrede forslag til endringer i styringen av sykehusene innenfor en modell med statlig eierskap som sikrer regional, politisk og demokratisk innflytelse i styringen av sykehusene» (kapittel 5).
4.5.7 Demokratisk kontroll og innflytelse
Flere har i innspill til utvalget tatt til orde for at det er nødvendig å tydeliggjøre den politiske styringen av de regionale helseforetakene, og at helseforetaksmodellen bør utvikles slik at den i større grad tar hensyn til foretakenes bredere samfunnsmessige rolle som arbeidsgivere, anskaffere og aktører i en lokal og regional utvikling. Utvalget vil presisere at regional, politisk og demokratisk innflytelse skal utøves av demokratisk valgte organer i vårt politiske system innenfor den regionen det gjelder. I praksis vil det si kommunestyrer, fylkesting, eller de organene disse delegerer myndighet til.
Lokalisering av, og funksjons- og oppgavefordeling mellom sykehus har over år vært blant de sentrale konflikttemaene i spesialisthelsetjenesten. Det er trukket fram at helseforetaksmodellen ikke i tilstrekkelig grad har lykkes med å opplyse sakene og forankre beslutningene godt nok hos lokale demokratiske organer.
Beslutning om lokalisering av et nytt sykehus har samfunnsmessige konsekvenser langt ut over de som berører spesialisthelsetjenesten. I mange tilfeller vil lokalisering av et sykehus også ha betydning for utforming og dimensjonering av de kommunale helse- og omsorgstjenestene, for lokal infrastruktur, utdanningskapasitet mv. Lokalisering av sykehus har dermed både stor lokal, regional og, i noen tilfeller, nasjonal politisk interesse. Det er utvalgets oppfatning at både tidligere og pågående prosesser viser at man innen helseforetaksmodellen ikke har lykkes godt nok med å sikre at alle relevante interessenter opplever å være tilstrekkelig hørt og ivaretatt gjennom denne type beslutningsprosesser.
Mange beslutninger som fattes av styrene i de regionale helseforetakene og helseforetakene, har stor grad av politisk sensitivitet, både lokalt og nasjonalt. I møter med utvalget har ledelsen i de regionale helseforetakene og helseforetakene trukket fram flere eksempler der Stortinget gjennom anmodningsvedtak, har pålagt gjennomføring av enkeltprosjekter, eller stanset planlagte endringer i funksjons- og oppgavefordeling i helseforetakene. Det ble også påpekt i et notat fra en arbeidsgruppe oppnevnt av departementet i 2019 at dette er utfordrende sett opp mot styrenes helhetlige ansvar for å sørge for forsvarlig organisering og forvaltning av foretaket, at de økonomiske resultatene er i henhold til planer og budsjett for foretakets virksomhet og at virksomheten drives faglig forsvarlig. De påpekte at det er viktig å ha bevissthet om at lokalpolitiske hensyn kan utgjøre barrierer for styrets mulighet til å bruke virkemidler som både er faglig forsvarlige, faglig ønskelige og nødvendige for at foretaket skal holde seg innenfor budsjetterte rammer, og som kan være mer bærekraftige både for det enkelte helseforetaket og for tjenestene som helhet.
Kritikere av helseforetaksmodellen har framholdt at regjeringen og helse- og omsorgsministeren i for stor grad overlater beslutninger til de regionale helseforetakene, og «skyver styrene foran seg», i stedet for å ta politisk ansvar for beslutninger. Dette gjelder blant annet i saker om funksjons- og oppgavefordeling. Samtidig har Stortingets engasjement i sykehussaker økt etter innføringen av helseforetaksreformen. Dette er nærmere omtalt i kapittel 5. Det blir også hevdet av kritikerne av modellen at de regionale helseforetakene legger for stor vekt på økonomiske resultater, på bekostning av kvalitet og medisinskfaglige hensyn.
Utvalget diskuterer disse problemstillingene nærmere under sin behandling av mandatets punkt to: «Utrede forslag til endringer i styringen av sykehusene innenfor en modell med statlig eierskap som sikrer regional, politisk og demokratisk innflytelse i styringen av sykehusene» og punkt fire: «Gjennomgå ansvar og myndighet for regionale og lokale helseforetak, og tydeliggjøre hvilke beslutninger som skal avgjøres av helse- og omsorgsministeren i foretaksmøtet» i kapittel 5.
4.5.8 Styrene
De regionale helseforetakene og helseforetakene forvalter sentrale velferdsgoder for befolkningen. De er med dette viktige samfunnsaktører, og beslutninger som fattes i styrene vil ofte ha stor betydning både for befolkningen, de ansatte i spesialisthelsetjenesten og de kommunale helse- og omsorgstjenestene. Beslutningene vil ofte også ha bredere samfunnskonsekvenser.
Riksrevisjonen publiserte i 2018 en undersøkelse av styrenes oppfølging av kvalitet og pasientsikkerhet i spesialisthelsetjenesten (Riksrevisjonen 2018c). Målet med undersøkelsen var å vurdere om styrene i de regionale helseforetakene og helseforetakene følger opp kvalitet og pasientsikkerhet i tråd med Stortingets vedtak og forutsetninger, samt prinsipper for godt styrearbeid. Konklusjonen var at de fleste styrene i helseforetakene får mye informasjon om kvalitet og pasientsikkerhet, men de har ikke god nok praksis med å følge opp utfordringene systematisk nok. Riksrevisjonen mente at mange av styrene i både helseforetak og regionale helseforetak ikke ivaretar sitt ansvar for å påse at styringssystemet fungerer godt nok.
Departementet fulgte opp Riksrevisjonens undersøkelse med krav i foretaksmøter i de regionale helseforetakene i januar 2020. Foretaksmøtet la til grunn at ledelsen minst én gang årlig, systematisk skal gjennomgå og vurdere hele styringssystemet opp mot tilgjengelig statistikk og informasjon om virksomheten. De regionale helseforetakene har utarbeidet rammeverk for virksomhetsstyring, der blant annet ledelsens gjennomgang av styringssystemet og styrets behandling av denne inngår. De regionale helseforetakene rapporterer til departementet på etterlevelse av forskriften, herunder hvordan den årlige gjennomgangen er lagt opp.
Riksrevisjonen pekte videre på at prosessen med styrevalg i Helse- og omsorgsdepartementet og de regionale helseforetakene ikke sikret godt nok at hvert styre samlet sett har riktig kompetanse. Når det gjelder valg av representanter til styrene, er det ulike synspunkter blant kritikerne til dagens system. Enkelte mener det er en svakhet at det ikke er et krav at styremedlemmer i helseforetakene skal ha tilknytning til regionen, mens andre har tatt til orde for at helseforetaksstyrene bør være sammensatt av (lokal-)politikere. LO har foreslått at et representantskap bestående av folkevalgte fra kommunene i helseforetakenes opptaksområde/fylkeskommunene i de regionale helseforetakets ansvarsområde, velger representanter til styrene. Norsk sykepleierforbund (NSF) mener eventuell politisk representasjon i styrene eller i et representantskap, bryter med viktige prinsipper i styringsmodellen, men at det er viktig at styrer og administrasjon i foretakene har god og jevn dialog med kommuner og andre interessenter i sitt område. NSF mener utvalget bør vurdere kompetansesammensetningen i styrene, blant annet for å styrke helsefaglig kompetanse og særlig innenfor psykisk helsevern og TSB. KS mener at kommunal kompetanse i styrene på begge nivå vil styrke mulighetene for å se hele helsesektoren i sammenheng.
Utvalget vil understreke at det er viktig at nye styremedlemmer får god opplæring til å forstå og utøve styrearbeidet på en god måte. Departementet gir nye styremedlemmer i de regionale helseforetakene relevant informasjon og avholder «konstituerende» styreseminar i starten av ny styreperiode. Departementet har også utarbeidet veileder om styrearbeid i regionale helseforetak (2019), som et bidrag til styrenes rolleforståelse og rolleutøvelse. Veilederen sammenfatter gjeldende rettsregler, belyser praktisering av disse og gir en omtale av styrearbeid som er av veiledende karakter. Veilederen benyttes i opplæring av nye styremedlemmer. Det framgår av denne at styreleder har ansvar for at nye styremedlemmer får opplæring. De regionale helseforetakene har laget egne veiledere til styrene i helseforetakene, basert på departementets veileder.
Helse- og omsorgsdepartementet følger Rutiner for styrevalg i selskaper med statlig eierandel (2020) og gjennomfører årlige samtaler med styreledere og administrerende direktører i de regionale helseforetakene, i tråd med regjeringens retningslinjer.
Utvalget diskuterer disse problemstillingene nærmere under sin behandling av mandatets punkt to: «Utrede forslag til endringer i styringen av sykehusene innenfor en modell med statlig eierskap som sikrer regional, politisk og demokratisk innflytelse i styringen av sykehusene» (kapittel 5).
4.5.9 Likeverd
Likeverdige helsetjenester forstås her som at alle pasienter mottar helsetjenester av like god kvalitet, tilpasset den enkelte og med mål om resultatlikhet for dem med samme sykdomsbilde. Både geografiske forskjeller og forskjeller på bakgrunn av kjønn, alder og/eller sosioøkonomi vil kunne innebære at det ikke er et likeverdig tjenestetilbud.
I helseforetaksmodellen er sørge-for-ansvaret, slik det følger av § 2-1a. i spesialisthelsetjenesteloven, lagt til de fire regionale helseforetakene. For å sikre at de regionale helseforetakene skal ha samme forutsetninger for å ivareta sørge-for-ansvaret, fordeles den samlede inntektsrammen på en slik måte at den tar høyde for regionale forskjeller både i behovet for og kostnadene knyttet til å dekke dette behovet. Prinsippene for inntektsfordeling ble først fastlagt i etterkant av NOU 2003: 1 Behovsbasert finansiering av spesialisthelsetjenesten, og deretter revidert etter forslag i NOU 2008: 2 Fordeling av inntekter mellom regionale helseforetak og 2019:24 Inntektsfordeling mellom regionale helseforetak. Prinsippene for geografisk fordeling av inntekter til de regionale helseforetakene er de samme som for fordeling av inntekter til kommuner og fylkeskommuner. Det er imidlertid en vesentlig forskjell at fylkeskommunene i perioden før helseforetaksreformen selv kunne prioritere mellom helse, samferdsel og videregående opplæring. Inntektene til de regionale helseforetakene går til helsetjenester alene.
Utvalgets vurdering er at den nåværende modellen for inntektsfordeling i spesialisthelsetjenesten legger bedre til rette for et likeverdig tilbud enn hva som var tilfellet mens sykehusene var under fylkeskommunalt eierskap.
Samtidig viser både publiserte helseatlas og rapporten SKDE har utarbeidet for utvalget at det er store, dels ikke forklarte geografiske variasjoner i det faktiske tilbudet innen en rekke områder. Riksrevisjonens undersøkelse av årsaker til variasjon i forbruk av helsetjenester fra 2019, konkluderte med at de regionale helseforetakene og helseforetakene i liten grad hadde brukt forbruksrater til å følge opp den faglige praksisen og kapasiteten. SKDE viser i sin rapport til det samme når det gjelder variasjoner i bruken av tjenester og prosedyrer med diskutabel nytteverdi. Utvalgets vurdering er at helseforetakene i for liten grad benytter de mulighetene de har til å styre ressursbruken bort fra tjenester med liten dokumentert effekt.
Utvalget diskuterer utfordringer knyttet til likeverd i sin behandling av mandatets punkt fem «Vurdere tiltak for å redusere markedstenkningens plass innen styringen av helseforetakene og vurdere ordningen for finansiering av sykehusbygg» (kapittel 8), punkt to «Utrede forslag til endringer i styringen av sykehusene innenfor en modell med statlig eierskap som sikrer regional, politisk og demokratisk innflytelse i styringen av sykehusene» (kapittel 5) og punkt tre «Utrede forslag til hvordan helsefellesskapene kan brukes til å sikre bedre samhandling med kommunehelsetjenesten om helhetlige pasientforløp» (kapittel 6).
4.5.10 Oppsummering
Oppsummeringen av de skriftlige innspillene utvalget har mottatt (punkt 4.2), viser at det er ulike syn både på områder hvor man mener helseforetaksmodellen fungerer godt, hvilke områder som fungerer mindre godt og hvilke konsekvenser dette har gitt. Det er også ulike oppfatninger blant utvalgets medlemmer av hvor godt eller dårlig helseforetaksmodellen fungerer på ulike områder. Utvalget er likevel samstemt i at de temaene som er beskrevet i kapitlene 4.5.1 – 4.5.9 danner et godt utgangspunkt for utvalgets videre drøfting av tiltak som kan bidra til effektiv ressursutnyttelse og likeverdige spesialisthelsetjenester av god kvalitet.
Fotnoter
Ot.prp. nr. 66 (2000–2001) Om lov om helseforetak m.m.
Ot.prp. nr. 48 (1997–98) Om lov om endringer i sykehusloven og i lov om psykisk helsevern. Sterkere nasjonal styring og regionalt samarbeid, jf. Innst. O. nr. 65 (1997–98).
For psykisk helsevern og TSB er undersøkelsene innrettet slik at resultatene skal være relevante for lokalt kvalitetsforbedringsarbeid, og at resultatene skal formidles raskt tilbake til enhetene. Foreløpig planlegges en nasjonal rapportering årlig der samlede resultater for deltakende enheter sammenstilles. Planen er også at det skal utvikles kvalitetsindikatorer som rapporteres til det nasjonale kvalitetsindikatorsystemet og til kvalitetsbasert finansiering, det er derfor ikke lagt til rette for tolkning av utvikling over tid nasjonalt.
Siste undersøkelse ble gjennomført i alle virksomhetene i de fire helseregionene samt flere private ideelle virksomheter i perioden fra 1. februar til og med 12. april 2022.
Ventetid til helsehjelp måles i kalenderdager, og beregnes som differansen mellom dato for mottak av henvisning i spesialisthelsetjenesten og dato for når ventetiden avsluttes. Ventetiden slutter ved oppstart av helsehjelp i form av utredning eller behandling. Dato for ventetidens slutt for den enkelte pasient registreres i sykehusenes pasientadministrative system, og rapporteres til NPR. Ventetid beregnes for alle pasienter som er ordinært avviklet fra venteliste i den enkelte periode. Tilfeller der oppstart av helsehjelp er utsatt av medisinske eller pasientbestemte årsaker, samt øyeblikkelig hjelp, er ikke inkludert. Om lag 70 pst. av alle innleggelser i sykehus er øyeblikkelig hjelp. De fleste som venter (om lag fire av fem) venter på poliklinisk konsultasjon eller utredning.
Årsverk viser her til avtalte årsverk eksklusive lange fravær. Det vil si summen av antall heltidsjobber og deltidsjobber omregnet til heltidsjobber, eksklusive årsverk tapt på grunn av legemeldt sykefravær og foreldrepermisjon.
Veksten i årsverk sammenlignet med befolkningsveksten er ikke korrigert for endringer i befolkningssammensetningen/demografiske endringer, og dermed ikke korrigert for endringer i behandlingstyngde.
Ved skjermtolking er én eller flere samtaleparter ikke fysisk til stede i samme rom som tolken, og samtalen mellom partene skjer gjennom videoteknologi.
NOU 2012: 14 Rapport fra 22. juli kommisjonen.
Se https://www.vest24.no/nyheter/fagforening-krever-at-helse-bergen-rydder-opp-etter-sosial-dumping/s/5-82-18887 (hentet 21.02.2023)
Se https://www.regjeringen.no/no/aktuelt/norge-lanserer-klimaforpliktelser-pa-helsefeltet/id2885909/ (hentet 21.02.2023)
Se https://www.regjeringen.no/no/tema/helse-og-omsorg/sykehus/innsikt/nasjonalt-system-for-maling-av-forsknings-og-kompetansesentre-utenfor-spesialisthelsetjenesten/id446980/ (hentet 21.02.2023)
For 2023 er beløpet 1 385,8 mill. kroner, en økning på vel 60 mill. kroner fra 2021 (Prop. 1 S (2022–2023)).
Sykehusene har også en rolle i spesialistutdanningen i allmennmedisin fordi noen læringsmål må tilegnes i institusjonstjeneste (sykehus eller godkjente større kommunale institusjoner). Det er krav om at kommuner som er utdanningsvirksomheter har en avtale med sitt helseforetak for å sikre ALIS innpass.
Se https://sykehusbygg.no/kunnskapsdeling/evalueringsrapporter
Ved innføringen av helseforetaksmodellen ble dette formulert som at «sykehusene skulle være politisk styrt og profesjonelt driftet».
Medlemmene Christian Grimsgaard, Jon J. Gåsvatn og Hanne Thürmer.
Medlemmene Per S. Bleikelia, Christian Grimsgaard, Jon J. Gåsvatn, Hanne Thürmer og Karina Aase
Jf. Prop. 1 S (2017–2018) Helse og omsorgsdepartementet
Jf. Meld. St. 11 (2015–2016) Nasjonal helse- og sykehusplan 2016–2019
De deltar ikke i behandling av saker som gjelder arbeidsgivers forberedelse til forhandlinger med arbeidstakere, arbeidskonflikter, rettstvister med arbeidstakerorganisasjoner eller oppsigelse av tariffavtaler.