2 Utviklingstrekk, status og framskrivninger
Samfunnets syn på døden har endret seg i løpet av det siste hundreåret. Tidligere var livets avslutningsfase en mer naturlig del av familiens uformelle ansvar, og mange døde hjemme med familien rundt seg. I dag har det offentlige langt på vei overtatt ansvaret for den døende, og de aller fleste dør i en helse- og omsorgsinstitusjon. Samtidig ønsker flere å være lenger hjemme og dø hjemme. Det offentlige må ha tilstrekkelig kapasitet og kompetanse for å legge til rette for hjemmetid og hjemmedød. Det må legges bedre til rette for planlegging og utvikling av nye og innovative løsninger i dialog med pasienter og pårørende.
Den uformelle omsorgen, gjennom innsats fra pårørende og frivillige, er av stor betydning både for pasienters og pårørendes livskvalitet og for velferdsstatens bærekraft. Dette gjelder også innen lindrende behandling og omsorg. Om vi skal lykkes med å opprettholde den uformelle omsorgen på dagens nivå, må pårørende anerkjennes, støttes og avlastes.
Boks 2.1 Begrepsavklaring
Palliasjon/lindrende behandling og omsorg er aktiv behandling, pleie og omsorg for pasienter med uhelbredelig sykdom og kort forventet levetid. Lindring av pasientens fysiske smerter og andre plagsomme symptomer står sentralt, sammen med tiltak rettet mot psykiske, sosiale og åndelige/eksistensielle problemer. Målet med all behandling, pleie og omsorg er best mulig livskvalitet for pasienten og de pårørende. Lindrende behandling og omsorg verken fremskynder døden eller forlenger selve dødsprosessen, men ser på døden som en del av livet.
Barnepalliasjon/lindrende behandling og omsorg til barn er en aktiv og helhetlig støtte til barnets og familiens fysiske, psykiske, sosiale og eksistensielle behov, som starter ved diagnosetidspunktet og varer livet ut, med etterfølgende oppfølging for familie. Barnepalliasjon omfatter alle barn fra 0–18 år, men utelukker ikke de som er diagnostisert i barndommen og som lever ut over denne alder.
Kilde: www.helsedirektoratet.no
2.1 Utviklingstrekk og status
Utviklingen av kunnskap og medisinsk teknologi gjør at behandlingsmulighetene øker, og at flere overlever skader og alvorlige sykdommer. Befolkningen vokser, og andelen eldre blir stadig større. Hvor vi dør, og hva vi dør av, har også endret seg over tid. I tråd med politiske mål om at helse- og omsorgstjenester i større grad skal ytes lokalt, har det vært en utvikling i retning av kortere liggetid i sykehus, mer poliklinisk behandling og mer oppfølging i den kommunale helse- og omsorgstjenesten.
Kunnskapen om og forståelsen av hvem som trenger lindrende behandling og omsorg, har endret seg de siste tiårene. Det har også forståelsen av hva lindrende behandling og omsorg er, og når den bør tilbys. Det er en økende forståelse av at lindrende behandling og omsorg bør gis til alle som har behov for det, uavhengig av diagnose, funksjon, alder og bosted, og at slike tjenester bør gis fra et tidlig tidspunkt i forløpet.
2.1.1 Hvem har behov for lindrende behandling og omsorg?
Barn, unge, voksne og eldre med ulike former for alvorlig sykdom og/eller omfattende funksjonssvikt kan ha behov for lindrende behandling og omsorg. Videre omtales alle over 18 år som voksne. Barn og unge er avgrenset til aldersgruppen 0–18 år. I denne stortingsmeldingen brukes lindrende behandling og omsorg og palliasjon som synonyme begreper.
Diagnoser, tilstander og generell alderdomssvekkelse
Tradisjonelt er tilbud om lindrende behandling og omsorg bygd opp rundt kreftsykdommer. I de senere årene er det tydeliggjort at alle med begrenset levetid kan ha behov for lindrende behandling og omsorg, uavhengig av diagnose og tilstand. Begrenset levetid kan variere fra uker til år. Det er vanlig å leve med flere sykdommer samtidig og over lengre tid. Mange har smerter og sterk funksjonssvikt og kan ha et bredt spekter av behov. De fleste smertetilstander kan lindres eller reduseres vesentlig med riktig behandling og omsorg.
Med økende alder er det normalt å oppleve gradvis sviktende helse. Sviktende helse bidrar til økt sykelighet og dødelighet. Også i alderdommen og ved økt sykelighet er det behov for lindrende behandling og omsorg for å gjøre den siste tiden så god som mulig. Sviktende helse hos eldre kan innebære vekttap, nedsatt matlyst og inaktivitet, ofte ledsaget av nedstemthet og nedsatt forsvar mot infeksjoner. Sviktende helse og generell alderdomsutvikling og etter hvert død utgjør den «alminnelige» døden. Et framtidsrettet tilbud om lindrende behandling og omsorg må tilpasses det økende antallet eldre pasienter.
Barn, unge og deres familier
Om lag halvparten av barn som fødes med en tilstand som vil kreve lindrende behandling og omsorg, dør i løpet av første leveår, ofte etter langvarige sykehusopphold. Dette omfatter om lag 40–50 barn årlig. De barna som lever lenger enn ett år, har store variasjoner i helsetilstanden, fra tilsynelatende friske til alvorlige komplekse funksjonshemninger. Disse barna vil ha ulike behov – fra enkle støttetiltak i kommunen til avansert behandling i spesialisthelsetjenesten. De er hyppige brukere av helse- og omsorgstjenesten og tilbringer mye tid i sykehusets barneavdeling, på poliklinikken og i habiliteringstjenesten.
For alvorlig syke barn og unge kan sykdomsforløpet svinge mye mellom gode og dårlige perioder. Behovet for lindrende behandling og omsorg kan derfor variere gjennom sykdomsforløpet. Ved mangelfull kompetanse om barn og unges sykdomsforløp kan det være utfordrende å forstå at barn og unge er døende.
Det finnes lite statistikk på hvor mange barn og unge som har behov for lindrende behandling og omsorg i Norge. Basert på internasjonale tall vil det årlig være om lag 3500–4000 barn og unge i alderen 0–18 år, men tallet må tolkes med forsiktighet.
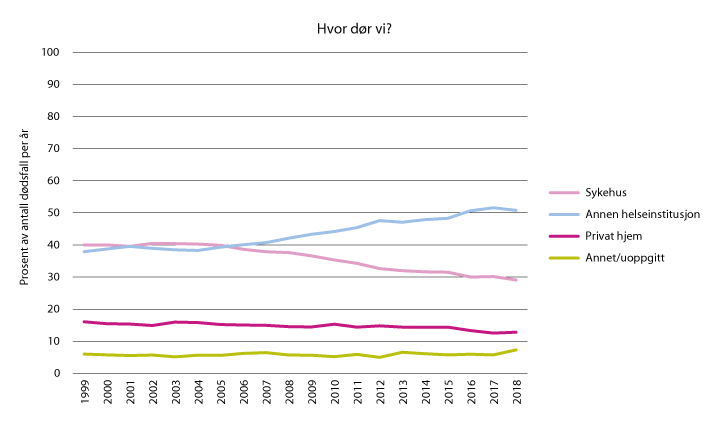
Figur 2.1 Hvor dør vi? Utvikling i dødssted for perioden 1999–2018.
Kilde: Dødsårsaksregisteret, Folkehelseinstituttet, 2019.
2.1.2 Hvor dør vi?
Fram til 1950-tallet døde de fleste hjemme. Med utbyggingen av velferdsstaten har vi sett en utvikling i retning av at flere dør på institusjon. I 2005 var det om lag 40 prosent som døde i sykehus, og en nesten like stor andel som døde i andre helse- og omsorgsinstitusjoner. Fra 2005 til 2018 har andelen som dør i sykehus, gått ned med 10 prosentpoeng, og andelen som dør i sykehjem eller annen helse- og omsorgsinstitusjon, har gått opp med 10 prosentpoeng (Folkehelseinstituttet, 2018). De fleste av disse dødsfallene skyldes diagnoser som øker med stigende alder, slik som demens. Tallene sier ikke noe om hvor pasienten har vært i tiden før dødsfallet, kun hvor pasienten befant seg på dødstidspunktet. Noe av forklaringen på endringen i dødssted siden 2005 kan være at levealderen stadig øker, og at flere eldre bor på sykehjem eller annen institusjon den siste levetiden. En annen grunn kan være at dødeligheten ved akutte sykdommer, som hjerteinfarkt, har gått ned, og at flere dør av kreft og dermed oftere tilbringer den siste tiden på sykehjem eller hospice (Folkehelseinstituttet, 2018).
Til tross for at mange har et ønske om å dø hjemme, og familien og personellet i helse- og omsorgstjenestene prøver å legge til rette for det, har andelen som dør hjemme ikke endret seg vesentlig de siste 20 årene. I 1998 døde 16 prosent hjemme, mot 13 prosent i 2017. Her er det fylkesvise forskjeller. En oversikt over dødsfall i 2018 viser for eksempel at 7 prosent som døde av kreft i Oslo, døde hjemme, mens tilsvarende andel i Vest-Agder var 22 prosent (Folkehelseinstituttet, 2019).
Dagens og framtidens tilbud om lindrende behandling og omsorg må legge til rette for økt valgfrihet, slik at den enkelte i større grad kan bestemme hvor man ønsker å være i livets siste fase, og hvor man ønsker å dø. Tjenestene må innrettes både kompetansemessig og organisatorisk for å bidra til mer hjemmetid og hjemmedød.
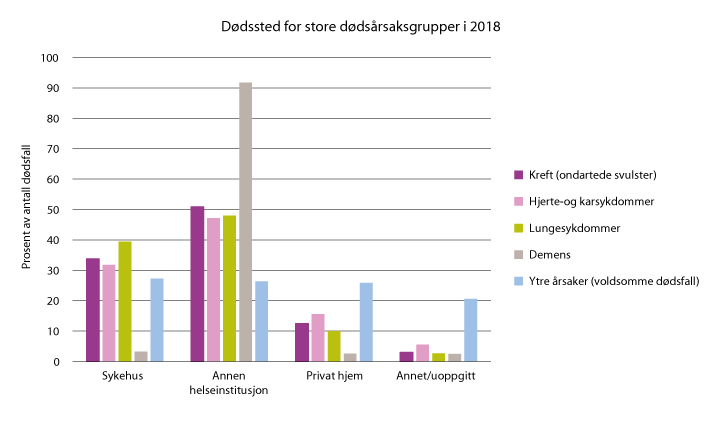
Figur 2.2 Dødssted for store dødsårsaksgrupper i 2018.
Kilde: Dødsårsaksregisteret, Folkehelseinstituttet, 2019.
2.1.3 Dødens plass i samfunnet
Synet på døden påvirkes av flere forhold, som religion og livssyn, tradisjon, livsvilkår og forventet levealder, og annet. Forholdet til døden har forandret seg i takt med utviklingen i familiens rolle i omsorgsytingen og den øvrige samfunnsutviklingen.
Fram til det 20. århundre
I perioden fra middelalderen og fram til det 20. århundre var døden en synlig del av det sosiale livet, i familien og i lokalsamfunnet. Skikker og ritualer knyttet til døden var både motivert av religiøse forestillinger og av kollektive interesser.
Mens den biologiske døden ble stadfestet med et siste utpust, var den sosiale døden en lang prosess. Den døende tilbrakte dødsleiet hjemme, og ofte var hele nærmiljøet involvert. Det var vanlig å sende bud på familie og naboer når døden nærmet seg. Slik kunne man gjøre opp det som var ugreit, og ta farvel. Det fantes mange måter å vise omsorg for den døende på, blant annet gjennom sjelesorg og omsorg for å lette den fysiske dødsprosessen. Fram til begravelsen var det en rekke skikker som skulle gjennomføres, som for eksempel likvake, hvor man våket over liket fram til begravelsen. Mot 1800-tallet ble døden mer preget av avskjed og tap, og man tilla sorg mer vekt. Dette kan kobles til endringer i familiestrukturer, hvor familien gikk fra å være en arbeidsenhet til å bli mer en emosjonell enhet.
Tidligere var altså døden en mer forberedt, akseptert og offentlig hendelse. Synet på døden har endret seg med nye vilkår, som blant annet moderne medisin og utbygging av en offentlig helse- og omsorgstjeneste.
Fra det 20. århundre
Urbanisering, utvikling av teknologi, moderne medisin som vaksiner og antibiotika, lavere barnedødelighet, bedre kosthold og økt levestandard bidro til økt levealder gjennom det 20. århundre. Med utbyggingen av velferdsstaten etter andre verdenskrig økte mulighetene til å gi lindrende behandling og omsorg i helseinstitusjoner. For mange ble det å være på sykehus og sykehjem et trygt alternativ til hjemmedød, og døden ble dermed fjernere fra nærmiljøet enn tidligere. Døden var ikke lenger en integrert del av det sosiale livet i et lokalsamfunn.
Den kollektive, sosiale dødsprosessen ble oppstykket og overlatt til profesjonelle. Helse- og omsorgstjenesten ga pleie på dødsleiet, mens de pårørende kom på besøk. Pårørende var sjeldnere til stede i selve dødsøyeblikket, og den døde ble stelt av ansatte. Begravelsesbyråer fikk etter hvert en stor rolle etter et dødsfall. Gjennom store deler av dette århundret unngikk man å ta med barn til dødsleier og begravelser. Døden ble mer preget av tabu enn av åpenhet, og det ble vanskeligere å snakke direkte med den døende om døden.
Døden i dagens samfunn preges fortsatt av denne kulturen og tradisjonen. De fleste dør på en institusjon, i sykehjem eller sykehus. Helse- og omsorgstjenesten har en stor del av ansvaret som tidligere lå hos familien og i lokalsamfunnet. Samtidig har samfunnsutviklingen og media bidratt til mer synlighet og åpenhet om døden enn tidligere. Gjennom nye kommunikasjonsmuligheter og høyere grad av eksponering er døden i dag kanskje mindre skjult, selv om det fortsatt kan være vanskelig å snakke om og forholde seg til døden.
2.1.4 Lindrende behandling og omsorg før og nå
Lindrende behandling og omsorg er både et ansvar for spesialisthelsetjenesten og for den kommunale helse- og omsorgstjenesten. I tillegg bidrar ideelle og frivillige organisasjoner med tilbud til mennesker med behov for lindrende behandling og omsorg og deres pårørende.
Historisk perspektiv
Utviklingen av lindrende behandling og omsorg startet på midten av 1800-tallet med etableringen av de første hospicene i Frankrike og i Irland, mens etableringen av St. Christopher’s Hospice i London i 1967 markerte begynnelsen på den moderne tilnærmingen til lindrende behandling og omsorg. Cicely Saunders (1918–2005) var drivkraften bak opprettelsen av dette hospicet. Et mål med å etablere St. Christopher’s Hospice var å drive klinisk forskning for å gi lindrende behandling og omsorg et akademisk grunnlag. Tidligere ble det lagt mest vekt på pleie og omsorg for den døende, og det var liten eller ingen medisinsk tilnærming. I tillegg til det faglige perspektivet la St. Christopher’s Hospice vekt på en helhetlig tilnærming til pasientene. Hospicefilosofien, som innebærer ivaretakelse av pasientens fysiske, psykiske, sosiale, åndelige og eksistensielle behov, vokste fram.
I Norge startet utviklingen av lindrende behandling og omsorg gradvis på 1960- og 1970-tallet. Gjennom 1970-tallet ble det etablert lindrende tilbud som en del av kreftavdelingene. Symptomkontroll og støtte for pasienter med kreft sto sentralt. På 1980- og 1990-tallet begynte en mer systematisk oppbygging av tjenestetilbud og kompetanse på feltet lindrende behandling og omsorg. I 1984 ble det opprettet tverrfaglige rådgivningsgrupper for omsorg ved livets slutt, både i sykehus og kommuner. På 1990-tallet åpnet de første tilbudene for lindrende behandling og omsorg, ved blant annet Seksjon lindrende behandling ved daværende Regionsykehuset i Trondheim (dagens St. Olavs hospital) og Hospice Lovisenberg i Oslo. Dette har bidratt til at lindrende behandling og omsorg har fått en formell forankring i den offentlige helsetjenesten.
Boks 2.2 Lindrende behandling og omsorg i Askøy kommune
Askøy kommune har iverksatt flere tiltak og tjenester innen lindrende behandling og omsorg. Kommunen har etablert en lindrende enhet med tre plasser ved Kleppestø sykehjem. Enheten er bemannet med blant annet sykepleiere, fysioterapeut og ergoterapeut med videreutdanning i palliasjon, lege og diakon. Kommunen har ansatt kreftkoordinator. Tett dialog med palliativt team på Haukeland universitetssjukehus bidrar til kontinuerlig kompetanseoverføring til kommunen. Spesialisthelsetjenesten har tett kontakt med fastlegene og kreftkoordinator ved utskrivning. Askøy kommune legger mer vekt på hjemmetid enn på hjemmedød.
Kilde: www.askoy.kommune.no
Engasjementet for lindrende behandling og omsorg til barn og unge har vokst siden tidlig på 2000-tallet. I 2005 ble International Children’s Palliative Care Network stiftet. I 2016 lanserte Helsedirektoratet Nasjonal faglig retningslinje for lindrende behandling til barn og unge uavhengig av diagnose.
De siste tiårene og fram til i dag er det etablert et mangfold av tilbud til mennesker med behov for lindrende behandling og omsorg, både i den kommunale helse- og omsorgstjenesten og i spesialisthelsetjenesten. Flere foreninger og organisasjoner er etablert, og ulike utdanningstilbud er opprettet. Gjennom denne utviklingen har lindrende behandling og omsorg blitt etablert som et eget fagfelt.
Den kommunale helse- og omsorgstjenesten
Kommunen skal sørge for at personer som oppholder seg i kommunen mottar nødvendige og forsvarlige helse- og omsorgstjenester.
Fastlegen har det medisinske ansvaret for hjemmeboende pasienter. Fastlegen har ofte fulgt pasienten og familien over lang tid og har bakgrunnsinformasjon og et forhold til pasienten og familien som annet personell ofte ikke har. Krav om lege tilknyttet sykehjem er gitt i forskrift om sykehjem og boform for heldøgnsopphold. Etter forskrift for sykehjem og boform for heldøgns omsorg og pleie, skal kommunene organisere legetjeneste for beboerne. Den tilknyttede legen har ansvaret for den medisinske behandlingen. Mange kommuner har ansatt sykehjemsleger i egne stillinger, mens andre har inngått avtaler med sine fastleger om at tjeneste ved sykehjem inngår som del av fastlegens allmennlegeoppgaver i kommunen.
I den kommunale helse- og omsorgstjenesten gis lindrende behandling og omsorg blant annet som helsetjenester i hjemmet, personlig assistanse, herunder praktisk bistand, og plass i institusjon, blant annet sykehjem og barneboliger. Kommunen skal ha knyttet til seg lege, sykepleier, fysioterapeut, jordmor, helsesykepleier, ergoterapeut og psykolog. Sosionomer kan også bidra overfor mennesker med begrenset levetid og deres pårørende. Prester, diakoner og representanter for andre tros- og livssynsamfunn kan i tillegg til annet personell ha en viktig rolle i lindrende behandling og omsorg.
Mange kommuner har en lindrende/palliativ enhet. En lindrende enhet i kommunen er et tilbud til pasienter som ikke har mulighet til å få omsorg i eget hjem, som har behov for avlastning, eller trenger hjelp til bedret symptomkontroll. Disse enhetene gir tilbud til pasienter med et større og mer sammensatt behov for lindrende behandling, pleie og omsorg enn det vanlige langtidsavdelinger eller korttidsavdelinger kan tilby.
For den som trenger lindrende behandling og omsorg, er det viktig med tiltak som bidrar til å opprettholde relasjoner, aktivitet og mestring. Mange kommuner har tilbud om samtalegrupper, og mange har samarbeid med frivillige organisasjoner om samtaletilbud og aktivitetstiltak, som for eksempel besøksvenner.
En rekke kommuner har kreftkoordinatorer som skal bidra til å styrke kreftomsorgen og omsorgen for mennesker i livets siste fase.
Den fylkeskommunale tannhelsetjenesten har ansvar for å tilby gratis tannhelsetjenester til noen grupper eldre, langtidssyke og uføre i institusjon og hjemmesykepleie. Mange som mottar lindrende behandling og omsorg omfattes av dette.
Spesialisthelsetjenesten
Det følger av spesialisthelsetjenesteloven at de regionale helseforetakene skal sørge for at mennesker som bor eller oppholder seg innen sin helseregion, tilbys spesialisthelsetjenester i og utenfor institusjon.
I spesialisthelsetjenesten gis lindrende behandling og omsorg både ved ordinære sykehusavdelinger og i spesialiserte lindrende enheter, som palliative team, poliklinikker ved palliativt senter eller på smerteklinikker. Hver helseregion har et regionalt palliativt senter på regionsykehuset med én klinisk del og én forsknings- og utviklingsdel (kompetansesenter). Den kliniske delen vil være tilsvarende som ved palliativt senter på sykehus. Et palliativt senter på sykehus består av et tverrfaglig behandlingsteam (palliativt team), ofte med en tilhørende lindrende enhet med sengeplasser.
Det palliative teamet skal ha bred kompetanse i palliasjon og er et sentralt bindeledd mellom første- og andrelinjetjenesten. De palliative teamene er ulike i størrelse og ulikt sammensatt. Forhold ved det enkelte sykehus påvirker hvordan det enkelte team ved et palliativt senter organiseres, og de palliative teamene har ulik grad av konsultativ virksomhet ut mot den kommunale helse- og omsorgstjenesten. En kartlegging gjort i 2014 viste at 66 prosent av virksomheten var tilsyn med inneliggende pasienter i sykehuset, 19 prosent polikliniske konsultasjoner, 12 prosent hjemmebesøk og 3 prosent konsultasjoner i sykehjem og liknende institusjoner (Helsedirektoratet, 2015).
Det regionale kompetansesenteret for lindrende behandling utgjør forsknings- og utviklingsdelen av det regionale palliative senteret. De regionale kompetansesentrene er pådrivere for igangsetting og drift av fagnettverk for sykepleiere som jobber med lindrende behandling og omsorg. Kompetansenettverkene er viktige for å sikre samarbeid og kontinuitet og felles tilnærming mellom kompetansesentrene og palliative sentre i spesialisthelsetjenesten og med den kommunale helse- og omsorgstjenesten. Nettverkene skal være en lokal ressurs innen lindrende behandling og omsorg, spre kompetanse og bidra til bedre samhandling. Kreftkoordinatorene er en del av nettverket. Det finnes 25 nettverk som stort sett er inndelt fylkesvis. Mange steder finnes det tilsvarende nettverk for fysio- og ergoterapeuter. Det er også etablert nettverk for sosionomer. Om lag 2000 personer deltar i nettverkene. De kommer fra 349 kommuner og fra spesialisthelsetjenesten. Flere ressurssykepleienettverk er forankret i og regulert av forpliktende samarbeidsavtaler mellom helseforetak og kommuner. I helseregion Sør-Øst, som er den største regionen, med ni ressurssykepleiernettverk og om lag 1200 deltakere, er det hovedsakelig de palliative sentrene på sykehus som har ansvar for driften i samarbeid med utviklingssentrene for sykehjem og hjemmetjenester.
Boks 2.3 Lovisenberg Lindring og Livshjelp
Lovisenberg Lindring og Livshjelp er et senter for lindrende behandling i spesialisthelsetjenesten med regional funksjon. Senteret har lindrende døgnenhet, livshjelpsenter, forsknings- og utviklingsenhet og frivillighetstjeneste. Lovisenberg Lindring og Livshjelp er en avdeling under Medisinsk klinikk ved Lovisenberg Diakonale Sykehus. Senterets formål er oppfølging av pasienter og pårørende/etterlatte med komplekse palliative behov, og kompetanseoverføring til samarbeidspartnere i spesialisthelsetjenesten og i den kommunale helse- og omsorgstjenesten.
Kilde: www.lovisenbergsykehus.no
2.1.5 Den uformelle omsorgen før og nå
Den uformelle og i hovedsak familiebaserte omsorgen er nesten på størrelse med den kommunale omsorgstjenesten, målt i antall årsverk. Ulønnet hjelp eller tilsyn er i Norge beregnet til å utgjøre 136 000 årsverk (Hjemås, E. & Haugstveit, F. 2019). Én av fem eldre som bodde hjemme i 2008, fikk regelmessig hjelp fra slekt, venner eller naboer (Ramm, 2013). I denne meldingen omtales den uformelle omsorgen fra pårørende og familien. Pårørende kan være både livspartner/ektefelle, barn og barnebarn, venner, kolleger, naboer og andre nærpersoner. I tillegg omtales innsatsen fra frivillig sektor.
Pårørende og familie
Familieomsorgen står sterkt i Norge. Selv om det fra midten av 1960-tallet og fram til i dag er etablert godt utbygde velferdsordninger, viser flere undersøkelser at familien fortsatt spiller en sentral rolle overfor eldre og andre voksne hjelpetrengende (Gautun, 2003). I Norge har familieomsorgen de siste 20–30 årene vist seg å være stabil i omfang (Connidis & Davis, 1990; Rønning, Schanke & Johansen, 2009). De offentlige tjenesteytere tar seg særlig av de tyngste pleieoppgavene, mens familien i større grad yter praktisk hjelp.
Uformell omsorg i hjemmet utføres i stor grad av kvinner, og ikke minst i livets siste fase. Selv om dette kan oppleves som meningsfylt og viktig, er også omsorgsbyrden betydelig (Morgan T, Williams L, 2016).
Det er kulturelle forskjeller i hvordan og i hvilken utstrekning pårørende yter omsorg. Blant enkelte innvandrergrupper er omsorg for foreldre og nære familiemedlemmer en selvfølgelighet. Mange innvandrere kommer fra samfunn hvor familiestrukturer, bånd og forventninger om omsorg fra familien i alderdommen kan være sterkere enn hos mange i majoritetsbefolkningen.
Frivillige
Flere frivillige organisasjoner innen lindrende behandling og omsorg er etablert de siste tiårene. Frivillige organisasjoner har bidratt til å skape oppmerksomhet om feltet og til å utvikle tilbud innen lindrende behandling og omsorg. Våketjeneste og besøksvenner er blant frivillige tiltak som kan bidra til å hjelpe alvorlig syke pasienter, og avlaste deres pårørende.
Under ti prosent av det frivillige arbeidet skjer innenfor helse- og omsorgstjenesten. Frivilliges innsats innenfor lindrende behandling og omsorg er dermed begrenset. En kartlegging av det palliative tilbudet i 2012 viste at kun 5 av 34 palliative sentre i sykehus brukte frivillige, mens 14 av 30 kommunale lindrende enheter hadde frivillige tilknyttet virksomheten (SINTEF, 2016).
2.2 Lindrende behandling og omsorg i andre land
Verdens helseorganisasjon og European Association for Palliative Care har gitt anbefalinger for organisering av lindrende behandling og omsorg i sine medlemsland. Det finnes likevel mange organisatoriske modeller, da anbefalingene skal tilpasses de ulike landenes helsesystemer. Det er derfor mest relevant å sammenlikne Norge med Danmark og Sverige. Danmark har 5,75 millioner innbyggere. Om lag 50 prosent av befolkningen dør på sykehus, 25 prosent dør i sykehjem, 20 prosent dør hjemme, og 3 prosent dør på hospice. Sverige har 10,25 millioner innbyggere. 42 prosent dør på sykehus, 38 prosent i omsorgsboliger, sykehjem og andre institusjoner og knapt 18 prosent i eget hjem. (NOU 2017:16, 2017).
I likhet med i Norge tilbys lindrende behandling og omsorg både i kommunen og i spesialisthelsetjenesten i både Danmark og Sverige. I begge land er det etablert palliative team/rådgivningsteam, palliative enheter, ressursnettverk og forsknings- og utviklingsenheter innen lindrende behandling og omsorg. Frivillige bidrar i begge land, blant annet i våketjeneste.
I Danmark er en sentral del av tilbudet innen lindrende behandling og omsorg organisert gjennom hospicer. Det var i 2019 etablert 20 hospicer. Hospicene har driftsavtale med regionene. I 2015 ble det etablert et barnehospice, Lukashuset, i København. Innleggelse i Lukashuset vil for de fleste skje underveis i et sykdomsforløp, men kan også være i forbindelse med den siste levetiden. Størstedelen av innlagte pasienter kommer fra Region Hovedstaden, der barnehospicet ligger. Det er fem regionale barnepalliative team, forankret i spesialisthelsetjenesten. Teamene ivaretar oppgaver innenfor hele spekteret av palliasjon, og de arbeider tverrfaglig.
I Sverige finnes det om lag 120 registrerte spesialiserte palliative virksomheter. De er i hovedsak organisert som palliative sengeenheter og Avancerad sjukvård i hemmet. Avancerad sjukvård i hemmet er et helsetilbud til alvorlig syke personer og personer som har behov for tett kontakt med helsetjenesten. Helsetilbudet kan gis i eget hjem istedenfor på sykehus. Åtte palliative sengeenheter bruker benevnelsen hospice. De fleste av dem er privat eid, men det finnes også kommunale hospicer. Institusjonene har avtale med fylke eller kommune (NOU 2017: 16, 2017).
Kompetanse om palliasjon til barn og unge i Sverige er blant annet knyttet til særlig organiserte tjenester, slik som Astrid Lindgrens barnsjukhus ved Karolinska Universitetssjukhuset som har en egen spesialisert palliativ hjemmeomsorgstjeneste for barn. I resten av landet varierer det om barn blir inkludert i den palliative hjemmeomsorgen. I Stockholm har palliative team i hjemmeomsorgen inkludert barn siden 1984. Her dør de fleste barn som har kreft hjemme. Det er etablert et barnehospice i Sverige, Lilla Erstagården. Lilla Erstagården ble etablert i 2010 og er en av flere avdelinger ved Ersta sjukhus. Hospicet samarbeider tett med barneavdelingene i Stockholm. Stort sett alle familiene som benytter tilbudet kommer fra Stockholm-området.
2.3 Framskrivninger
Demografiske endringer, med blant annet en økende andel eldre i befolkningen, stadig høyere levealder og et økende antall personer med alvorlige kroniske sykdommer, vil bidra til at flere vil ha behov for lindrende behandling og omsorg i framtiden.
2.3.1 Demografi og sykdomsbilde
Innbyggere over 65 år utgjorde i 2016 nesten 17 prosent av befolkningen – og både antallet og andelen eldre forventes å øke fram mot 2040. I 2040 vil det ifølge Statistisk sentralbyrå være mer enn 1,4 millioner innbyggere over 65 år i Norge. Det er store geografiske variasjoner i aldringsmønsteret. Særlig er det store forskjeller mellom byer og mindre sentrale strøk. Befolkningen i byene er klart yngre, og tilflytting og innvandring bidrar til at det er en lavere andel eldre i byene. I mindre sentrale kommuner er en større andel av befolkningen eldre, ettersom mange unge – særlig kvinner – flytter til byene for å gå på skole, jobbe eller studere (Statistisk sentralbyrå, 2017). Variasjoner i befolkningssammensetningen gir kommuner ulike forutsetninger for å utvikle helse- og omsorgstilbudet generelt og tilbudet om lindrende behandling og omsorg spesielt.
De demografiske endringene påvirker sykdomsbildet. Flere vil leve lenge med én eller flere kroniske sykdommer. Det vil være flere med aldersrelaterte sykdommer, slik som demens. Medisinske og teknologiske framskritt gjør at sykdommer som mange tidligere døde av, i større grad kan behandles, og det blir enklere for mange å leve med sykdom og funksjonssvikt.
Antall mennesker med kreft antas å fortsette å øke i årene framover. Om lag 40 prosent flere vil få kreft i 2035 sammenliknet med i dag (Kreftregisteret, 2017). Dersom aldersspesifikk forekomst ikke forandrer seg, vil økningen i forventet levealder i Norge medføre at antallet personer med demens mer enn dobles fra 2015 til 2050. Både andelen og antallet som lever med hjerte- og karsykdom, vil øke. En femtedel (21 prosent) av hele befolkningen lever i dag med hjerte- og karsykdom eller har høy risiko for slik sykdom (Folkehelseinstituttet, 2018). Å yte lindrende behandling og omsorg til alle med behov, uavhengig av alder, diagnose, funksjon og bosted, vil kreve mer av helse- og omsorgstjenesten og en tydeligere prioritering av oppgaver.
2.3.2 Personell
Med bakgrunn i den demografiske utviklingen og sykdomsutviklingen vil det være et stort behov for personell i helse- og omsorgstjenesten framover. Framskrivninger fra Statistisk sentralbyrå anslår at antall årsverk i den samlede helse- og omsorgstjenesten må øke med om lag 35 prosent fram mot 2035 for å dekke framskrevet behov for helse- og omsorgstjenester. Helse- og omsorgssektoren vil stå overfor betydelige kapasitetsmessige utfordringer i årene som kommer. Disse vil være ulikt fordelt på statlig og kommunalt nivå og mellom kommuner.
Det er allerede lagt fram en rekke stortingsmeldinger og planer som adresserer de framtidige utfordringene og skisserer mulig grep for å sikre økt kapasitet og utvikling av nye og innovative løsninger, blant annet Meld. St. 7 (2019–2020) Nasjonal helse- og sykehusplan 2020–2023 og Meld. St. 26 (2014–2015) Fremtidens primærhelsetjeneste – nærhet og helhet. Det følger av disse stortingsmeldingene at det verken er ønskelig eller mulig å møte veksten i tjenestebehov ved primært å øke bemanningen. Andre virkemidler må tas i bruk. Det vil framover være nødvendig å utnytte potensialet av tilgjengelige ressurser bedre. Det vil bli større krav til samhandling, og det er behov for innovasjon og nye løsninger i helse- og omsorgstjenesten. Dette gjelder både den generelle utviklingen av tjenestetilbudet og utviklingen av tilbudet til personer med behov for lindrende behandling og omsorg.
2.3.3 Uformell omsorg
Pårørende
Støtte fra pårørende er viktig og verdifullt for den som har kort forventet levetid. Mange pårørende gir både pleie og praktisk bistand og bidrar til at pasienten føler seg ivaretatt og trygg. Involvering av pårørende kan være spesielt viktig når en person er døende og kan trenge hjelp til å uttrykke egne behov og ønsker.
Den frivillige og i all hovedsak familiebaserte omsorgen er nesten på størrelse med den kommunale omsorgstjenesten. Det er imidlertid ingen selvfølge at den uformelle omsorgsinnsatsen vil bestå. Snarere taler både endringer i befolkningens alderssammensetning, familieforhold og bosettingsstruktur for at familiens muligheter for å yte omsorg kan bli svekket. Samtidig understreker det økte presset på tjenestene og knapphet på helse- og sosialpersonell at det er viktig at den uformelle omsorgen opprettholdes også i tiden som kommer.
FNs familieomsorgskoeffisient, det vil si forholdet mellom antall personer over 85 år og antall personer i alderen 50–66 år, er et demografisk uttrykk for potensiell omsorgsevne. Koeffisienten ventes å falle fra 9,3 i 2018 til 4,3 i 2050. I tillegg er det en økende andel enslige i befolkningen, og en stor andel av befolkningen er i arbeid. Dette er utviklingstrekk som vil påvirke muligheten til å gi uformell omsorg til familiemedlemmer (Holmås, Kjerstad & Monstad, 2016).
Omfattende omsorgsoppgaver kan gi store belastninger i de pårørendes liv. Pårørende som yter omsorg, er mer utsatt for fysiske og psykiske plager og lidelser enn befolkningen for øvrig, noe som kan tilskrives belastningen omsorgsarbeidet medfører. For å lykkes med å opprettholde den uformelle omsorgen på dagens nivå må det legges til rette for godt samarbeid mellom pårørende og helse- og omsorgspersonell. Pårørende må få støtte og avlastning slik at de ikke sliter seg ut, men kan ha en jevn innsats for sine nære. Det bør videre legges til rette for at pårørende kan kombinere yrkesaktivitet med omsorg for sine nære, også ved livets slutt.
Frivillige
Det ligger store muligheter i å engasjere flere i frivillig arbeid i helse- og omsorgssektoren. Innen lindrende behandling og omsorg vil det være et stort behov for frivillige i årene som kommer. Spesielt kan frivillige bidra til å redusere ensomhet ved livets slutt, og til å innfri ønsket om hjemmetid og hjemmedød.
Deltakelse i frivillig arbeid skjer ikke av seg selv, men må mobiliseres og holdes ved like gjennom systematisk arbeid. Undersøkelser viser at kommunene ser et stort behov for frivillig innsats som et supplement til omsorgstjenestene, men mange har mangelfull kompetanse i å etablere, utvikle og følge opp et samarbeid med frivillige organisasjoner og enkeltpersoner (Disch & Vetvik, 2009). Dersom de kommunale tjenestene setter av egnet fagpersonell eller samarbeider med ideelle organisasjoner om dette, viser erfaring at en slik investering kan bidra til en betydelig frivillig innsats.
2.4 Pågående satsinger
Regjeringen har jobbet langsiktig og systematisk for å forbedre helse- og omsorgstjenestetilbudet. Regjeringen har lagt fram flere meldinger og planer for å møte de store demografiske utfordringene samfunnet står overfor, og for å styrke kompetansen, kvaliteten og kapasiteten i sektoren. Bevilgningene til kommunene har økt, blant annet for å sette dem i stand til å gi bedre kvalitet på helse- og omsorgstjenestene. Det har bidratt til en stor satsing på heldøgns omsorgsplasser, flere årsverk og økt kompetanse hos ansatte. Det er lagt til rette for en systematisk oppbygging av spesialisthelsetjenesten gjennom en årlig økning i driftsbevilgningene til sykehusene. Følgende pågående og nye satsinger er relevante for denne stortingsmeldingen:
Meld. St. 15 (2017–2018) Leve hele livet – En kvalitetsreform for eldre
I 2018 la regjeringen fram Meld. St. 15 (2017–2018) Leve hele livet – En kvalitetsreform for eldre. Målet med reformen er at eldre kan mestre livet lenger og ha en trygg, aktiv og verdig alderdom. Målet er også å skape et mer aldersvennlig samfunn som involverer eldre og tar i bruk deres ressurser på nye måter. Målgruppen er eldre over 65 år, både de som bor hjemme og de som bor i institusjon. Det inkluderer også eldre med behov for lindrende behandling og omsorg.
Reformen har fem innsatsområder: et aldersvennlig Norge, aktivitet og fellesskap, mat og måltider, helsehjelp og sammenheng i tjenestene. På hvert område er det foreslått løsninger basert på en rekke lokale eksempler.
Reformen legger opp til at kommunene behandler og vedtar hvordan reformens løsninger skal innføres lokalt. De kommunene som omstiller seg i tråd med reformen vil bli prioritert innenfor eksisterende og eventuelle nye øremerkede ordninger. Alle får mulighet til å delta i nettverk for å lære av hverandre og dele erfaringer og kunnskap.
For å stimulere til aktivitet i kommunene og støtte deres arbeid allerede i 2020 er det etablert et eget tilskudd til utvikling av gode modeller for å bedre kvalitet, kompetanse og kontinuitet i omsorgstjenesten. Regjeringen skal også legge fram en egen strategi for godt kosthold og ernæring hos eldre på institusjon og i hjemmetjenesten. Målet er å bidra til å skape gode måltidsopplevelser og unngå underernæring hos eldre.
Meld. St. 26 (2014–2015) Fremtidens primærhelsetjeneste – nærhet og helhet
I primærhelsetjenestemeldingen skisserer regjeringen en rekke tiltak som skal bidra til at brukerne får helhetlige helse- og omsorgstjenester. Tverrfaglige team, økt kompetanse og ledelse er sentrale satsingsområder som også vil styrke tjenestetilbudet til mennesker med behov for lindrende behandling og omsorg.
To av hovedtiltakene i meldingen er å etablere piloter for utprøving av primærhelseteam og oppfølgingsteam. Formålet med organiseringen av primærhelseteam er å tilby bedre fastlegetjenester til pasienter som trenger det mest. Pilotprosjektet omfatter også utprøving av to nye finansieringsmodeller. Oppfølgingsteam skal gi syke med store og sammensatte behov et styrket tilbud. Formålet med oppfølgingsteam er å yte tilrettelagte og tverrfaglige tjenester ut fra brukerens og pasientens individuelle behov.
For mennesker som mottar lindrende behandling i hjemmet, er det av stor betydning at de har tilgang til legevakt ved behov. For å få til en bærekraftig og god legevaktordning i distriktene har regjeringen i 2019 satt i gang utprøving av en ny organisering og nye arbeidsformer innen legevaktområdet.
Meld. St. 7 (2019–2020) Nasjonal helse- og sykehusplan 2020–2023
Nasjonal helse- og sykehusplan 2020–2023 skal bidra til økt pasientmedvirkning, styrket samhandling, økt kompetanse, prehospitale tjenester og bedre bruk av teknologi. Nasjonal helse- og sykehusplan 2020–2023 gir retning og rammer for utviklingen av spesialisthelsetjenesten og samarbeidet med den kommunale helse- og omsorgstjenesten. Regjeringen og KS har inngått en avtale om innføring av 19 helsefellesskap for å bidra til et likeverdig partnerskap mellom kommuner og helseforetak. Målet er mer helhetlige og sammenhengende helse- og omsorgstjenester. Helsefellesskapene skal ha særlig oppmerksomhet på å utvikle tjenester til skrøpelige eldre, barn og unge, personer med flere kroniske sykdommer og personer med alvorlige psykiske lidelser og/eller rusproblemer. Dette er sårbare pasientgrupper som også kan ha behov for lindrende behandling og omsorg, og der behovet for god samhandling på tvers av kommuner og sykehus er særlig viktig.
Regjeringen vil skape det utadvendte sykehus. Det innebærer at pasienten kan motta spesialisthelsetjenester i hjemmet, at spesialisthelsetjenesten samarbeider med den kommunale helse- og omsorgstjenesten og at sykehus samarbeider i nettverk. For pasientene betyr det at de kan motta spesialisthelsetjenester der de bor – enten ved hjelp av teknologi eller ambulante tjenester.
Nasjonal helse- og sykehusplan 2020–2023 redegjør for tiltak som vil bidra til bedre pasientforløp for alle pasienter, herunder mennesker som trenger lindrende behandling og omsorg. Dette inkluderer IKT-systemer som understøtter informasjonsdeling, mulighet for gjensidig konsultasjon mellom helsepersonell, metodikk for å utarbeide gode pasientforløp og gode rutiner for henvisning, innleggelse og utskrivning. Helse- og omsorgsdepartementet følger opp Nasjonal helse- og sykehusplan gjennom styringsdokumentene for direktoratene og de regionale helseforetakene.
Meld. St. 19 (2018–2019) Folkehelsemeldinga – Gode liv i eit trygt samfunn
I Folkehelsemeldinga – Gode liv i eit trygt samfunn presenterer regjeringen den samlede innsatsen for å fremme bedre folkehelse og god livskvalitet i befolkningen. Regjeringen vil videreføre og videreutvikle et effektivt, systematisk og langsiktig folkehelsearbeid. En viktig del av dette er å skape et trygt samfunn og fremme helsevennlige valg. Regjeringen ønsker å forsterke innsatsen på noen særskilte områder: tidlig innsats for barn og unge, forebygging av ensomhet og mindre sosial ulikhet i helse.
Regjeringen vil styrke innsatsen for å redusere de sosiale forskjellene både gjennom målrettede tiltak og ved å skape like muligheter og gode livsvilkår for alle, uavhengig av kjønn, alder, funksjonsnedsetting, etnisitet, religion og livssyn, seksuell orientering og kjønnsidentitet. Regjeringen vil øke innsatsen mot ensomhet og lanserte i meldingen en egen strategi for å forebygge ensomhet.
Oppfølging av Meld. St. 28 (2014–2015) Legemiddelmeldingen – Riktig bruk – bedre helse
Regjeringens legemiddelpolitikk ble presentert i Legemiddelmeldingen – Riktig bruk – bedre helse. Målene for legemiddelpolitikken er å sikre god kvalitet ved behandling med legemidler, likeverdig og rask tilgang til effektive legemidler, at legemidler har lavest mulig pris, og at det legges til rette for forskning og innovasjon.
Legemidler brukes både for å forebygge, behandle og lindre sykdommer, og for mange pasienter innebærer legemiddelbehandling bedre livskvalitet og færre sykehusinnleggelser mv.
Pasienter i livets sluttfase bruker ofte mange legemidler. Det er viktig med kunnskap om riktig legemiddelbruk, herunder legemidler som bidrar til symptomlindring. For å unngå skadelige effekter og bivirkninger må legemiddelbruken følges nøye opp med regelmessige kontroller, samstemming av legemiddellister og legemiddelgjennomgang, i tråd med krav til fastleger og sykehjem. Direktoratet for e-helse har siden 2016 ledet arbeidet med å etablere pasientens legemiddelliste. Legemiddellisten er en felles nasjonal oversikt over pasientenes legemiddelbruk og skal være tilgjengelig for pasienten og helsepersonell i hele helse- og omsorgssektoren. En oppdatert oversikt over legemidlene som hver enkelt pasient bruker, antas å være det viktigste enkelttiltaket for å bedre pasientsikkerheten på legemiddelområdet.
Meld. St. 9 (2019–2020) Kvalitet og pasientsikkerhet 2018
I stortingsmeldingen om kvalitet og pasientsikkerhet presenterer regjeringen status for kvalitet og pasientsikkerhet i den samlede helse- og omsorgstjenesten. Regjeringen vil bidra til at hele sektoren arbeider sammen om følgende mål: pasientens helsetjeneste, åpenhet, læring og forbedring og målrettet og samordnet innsats for kvalitet og pasientsikkerhet.
Ansvaret for kvalitets- og pasientsikkerhetsarbeidet ligger hos den enkelte virksomhet. God ledelse fremmer arbeidet med kvalitetsforbedring og motvirker uønsket variasjon. Forskrift om ledelse og kvalitetsforbedring i helse- og omsorgstjenesten er et viktig virkemiddel for å understøtte det lokale arbeidet med kvalitetsforbedring og pasientsikkerhet. De regionale helseforetakene er i 2020 gitt i oppdrag å rapportere på etterlevelse av forskriften.
Omsorg 2020
Omsorg 2020 er regjeringens plan for omsorgsfeltet for perioden 2016–2020. Den inneholder en rekke tiltak for å styrke kompetanse, kvalitet og kapasitet i sykehjem og hjemmetjenester og for å utvikle nye og mer bærekraftige løsninger. Investeringstilskuddet til heldøgns omsorgsplasser skal stimulere kommunene til å fornye og øke tilbudet av plasser i sykehjem og omsorgsboliger. Målgruppen er personer med behov for heldøgns helse- og omsorgstjenester, uavhengig av alder og diagnose. Ordningen åpner for at kommuner kan søke om investeringstilskudd til rehabilitering og bygging av heldøgns omsorgsplasser for lindrende behandling og omsorg.
Demensplan 2020
Demensplan 2020 er regjeringens plan for å forbedre tjenestetilbudet til personer med demens og deres pårørende for perioden 2016–2020. Målet er å skape et mer demensvennlig samfunn som tar vare på og integrerer personer med demens i fellesskapet. Demensplan 2020 skal bidra til å utvikle gode, fleksible og tilpassede kommunale helse- og omsorgstjenester med forebygging, diagnostisering til rett tid og oppfølging etter diagnose. Demensplan 2020 løfter fram tiltak som kan settes inn før det blir nødvendig med heldøgnstilbud, og som kan støtte og avlaste pårørende. De siste årene av livet med demens krever økt innsats for tilrettelegging av boforhold og omgivelser, meningsfulle dager og aktiviteter, ernæring, pleie, smertelindring og lindrende behandling og omsorg. For å tilrettelegge for et godt tjenestetilbud for en økende andel mennesker med demens tas det sikte på å legge fram en ny demensplan, Demensplan 2025, i løpet av 2020.
Kompetanseløft 2020
Kompetanseløft 2020 er regjeringens plan for rekruttering, kompetanse og fagutvikling i den kommunale helse- og omsorgstjenesten for perioden 2016–2020. Formålet med planen er å bidra til en faglig sterk kommunal helse- og omsorgstjeneste og sikre at tjenesten har tilstrekkelig og kompetent bemanning.
Kompetanseløft 2020 består av seks strategier:
sikre god rekruttering og stabil bemanning av helse- og sosialfaglig personell
sikre at grunn- og videreutdanningene har god kvalitet og er tilpasset tjenestens behov
heve kompetansen hos de ansatte med mål om styrket forskning, innovasjon og kunnskapsbasert praksis
legge til rette for tjenesteutvikling, teamarbeid og innovasjon
bidra til god praksis, faglig utvikling, større faglig bredde og kunnskapsspredning
bidra til bedre ledelse gjennom målrettet satsing på økt kompetanse for ledere
Kompetanseløft 2020 omfatter alle statlige tiltak på området og favner bredt. Både generelle og målrettede tiltak bidrar til å styrke kompetansen og fagutviklingen i lindrende behandling og omsorg.
Regjeringen har besluttet at Kompetanseløft 2020 skal erstattes med et nytt kompetanseløft for den kommunale helse- og omsorgstjenesten når dagens plan avsluttes ved utgangen av 2020, og at nytt kompetanseløft framlegges i Helse- og omsorgsdepartementets Prop. 1 S for 2021.
Nasjonal handlingsplan for kvalitetsforbedring og pasientsikkerhet (2019–2023)
Nasjonal handlingsplan for kvalitetsforbedring og pasientsikkerhet (2019–2023) er en videreføring av pasientsikkerhetsprogrammet og skal bidra til en målrettet og samordnet innsats for bedre pasientsikkerhet i helse- og omsorgstjenesten. Dette vil ha betydning for pasienter som mottar lindrende behandling og omsorg. Helsedirektoratet har det overordne ansvaret for å sikre samordnet innsats, bidra til læring på tvers og til å bygge kompetanse i pasientsikkerhet og kvalitetsforbedring, i samarbeid med kommunal helse- og omsorgstjeneste, spesialisthelsetjenesten, fagforeninger og andre aktører i forvaltningen. Den nasjonale planen suppleres av de aktuelle aktørenes egne handlingsplaner, hvor de skal konkretisere hva det enkelte tiltaket i den nasjonale handlingsplanen betyr for de aktuelle aktørene, og hvordan tiltakene skal følges opp for å sikre måloppnåelse.
Digitalisering
Regjeringens digitaliseringsstrategi for offentlig sektor (2020–2025), Én digital offentlig sektor, ble lagt fram i 2019 og er en oppfølging av Meld. St. 27 (2015–2016) Digital agenda for Norge.
Digitalisering og bruk av nye e-helseløsninger er en forutsetning for å skape pasientens helse- og omsorgstjeneste og gjøre tjenesten sammenhengende og bærekraftig. Regjeringen vil derfor realisere pasientens digitale helsetjeneste og målet om én innbygger – én journal, i tråd med Meld. St. 9 (2012–2013) Én innbygger – én journal.
Det skal utvikles en nasjonal kommunal journal, inkludert løsning for helhetlig samhandling med spesialisthelsetjenesten. Nasjonal kommunal journal er et tiltak som skal gi innbyggerne, herunder mennesker med behov for lindrende behandling og omsorg, tryggere og bedre helsetjenester gjennom digitale verktøy som støtter arbeidshverdagen til helsepersonell.
I region Midt-Norge arbeides det med innføring av felles løsning for pasientjournal og administrasjon for både kommuner og sykehus. For kommunal helse- og omsorgstjeneste utenfor region Midt-Norge gjennomfører Direktoratet for e-helse sammen med kommunesektoren et forprosjekt for felles journal og helhetlig samhandling for å se på hvordan de best kan løse behovet for resten av kommunene.
Velferdsteknologi
Nasjonalt velferdsteknologiprogram ledes av Helsedirektoratet i samarbeid med Direktoratet for e-helse og KS. Programmet består av flere prosjekter: teknologi for trygghet og mestring, medisinsk avstandsoppfølging av kronisk syke, arkitektur og infrastruktur og sosial kontakt og verktøy for barn med nedsatt funksjonsevne. Velferdsteknologiske løsninger kan bidra til økt trygghet og bedre mestring for mennesker med alvorlige tilstander som bor hjemme, herunder personer som mottar lindrende behandling. I flere kommuner prøves det i perioden 2018–2021 ut medisinsk avstandsoppfølging. Målgruppen for avstandsoppfølging er pasienter med kroniske sykdommer som har medium til høy risiko for forverring av sin tilstand, reinnleggelse på sykehus eller økt behov for helse- og omsorgstjenester. Så langt rapporterer brukerne om bedre oppfølging, trygghet og opplevelse av kontroll med egen helse. Som et ledd i regjeringens modernisering av fastlegeordningen arbeides det også med å legge bedre til rette for bruk av e-konsultasjon i fastlegepraksisene. Dette kan bidra til å lette kontakten mellom pasienten og legen.
Følgeforskning av prosjektene i Nasjonalt velferdsteknologiprogram viser blant annet gevinster som økt trygghet for brukere og pårørende, tidsbesparelser for ansatte og en opplevelse av økt kvalitet på tjenestene. Samtidig er det behov for mer kunnskap om organisering av tjenestene og gevinster for aktørene både i den kommunale helse- og omsorgstjenesten, i spesialisthelsetjenesten og i samhandlingen mellom nivåene. Velferdsteknologiprogrammet utløper i 2020, og Helse- og omsorgsdepartementet vurderer i løpet av året veien videre, i samarbeid med berørte aktører.
Meldinger og utredninger om prioritering
Prinsipper for prioritering har blitt behandlet i seks utredninger og i flere stortingsmeldinger, sist i Meld. St. 34 (2015–2016) Verdier i pasientens helsetjeneste – Melding om prioritering. I prioriteringsmeldingen foreslo regjeringen at kriteriene nytte, ressurs og alvorlighet skal ligge til grunn i vurderingene av hvilke tiltak som skal prioriteres. Forslaget bygger på, og er en videreutvikling av, kriteriene fra tidligere prioriteringsutredninger. Prioriteringsmeldingen behandlet hovedsakelig spørsmål knyttet til prioriteringer som berører spesialisthelsetjenesten.
Regjeringen oppnevnte i 2017 et utvalg som blant annet skulle vurdere prinsipper for prioritering for den kommunale helse- og omsorgstjenesten og for offentlig finansierte tannhelsetjenester. Utvalget la i 2018 fram NOU 2018:16 Det viktigste først. Det er varslet i Prop. 1 S (2019 – 2020) at det tas sikte på å legge frem en melding for Stortinget om prioritering i den kommunale helse- og omsorgstjenesten og for offentlig finansierte tannhelsetjenester basert på NOU 2018:16 Det viktigste først, i løpet av 2020.
Likeverdsreformen
Regjeringen har startet arbeidet med en likeverdsreform, som skal gjøre det enklere for familier som har barn med behov for sammensatte tjenester. Det innebærer at disse familiene skal motta sammenhengende og gode tjenester. De skal få bestemme i eget liv og ha en meningsfull hverdag, og de skal oppleve ivaretakelse og inkludering. Reformen vil særlig sikre at familier til barn med behov for sammensatte tjenester får like muligheter til personlig utvikling, deltakelse og livsutfoldelse. Familier som venter barn med sammensatte behov, er også inkludert i reformen. Likeverdsreformen berører en rekke samfunnsområder og består av mange tiltak under flere departementer. Regjeringen tar sikte på å legge frem en sak for Stortinget våren 2021, hvor det gis en helhetlig framstilling av reformen.