9 Kvinners helse og sykdommer
9.1 Innledning
9.1.1 Oppbygging av kapitlet
Hovedtyngden av dette kapitlet skal handle om kvinners sykdommer og plager, og er i all hovedsak basert på delutredninger som er presentert i vedlegg 8. Framstillingen følger et tradisjonelt medisinsk mønster, med beskrivelser av enkeltsykdommer og -lidelser i forskjellige organer og systemer. Selv om det er hele personer – kvinner – som er syke, er det her valgt å legge kjønnsperspektivet inn i det etablerte medisinske systemet. Ikke alle sykdommer som rammer kvinner blir presentert. Utvalget er basert på følgende kriterier:
Sykdommer og lidelser som bare rammer kvinner, som sykdommer i underlivet og brystkreft. Kvinner har livmor, eggstokker og melkeproduserende bryster. Sykdommene i disse organene blir helt kjønnsspesifikke.
Sykdommer og lidelser som rammer kvinner i mye større grad enn menn, der en viktig medvirkende årsak kan være menns og kvinners ulike biologi, for eksempel når det gjelder hormonenes påvirkning. Eksempler er leddgikt og stoffskiftesykdommer.
Sykdommer og lidelser som arter seg ulikt, rammer ulikt eller i forskjellig alder for kvinner og menn. Eksempler er hjertesykdommer, lungekreft og diabetes. Sykdommene i seg selv er alvorlige for begge kjønn.
Sykdommer og lidelser som oftest rammer, og derfor er typiske for kvinner, og som i stor grad har en samfunnsmessig forklaringsfaktor. Eksempler er spiseforstyrrelser og fysiske og psykiske lidelser etter overgrep.
Siden det er flere kvinner enn menn som lever lenge, er også sykdommer og plager knyttet til alderdom beskrevet, og dessuten ulikheter i bruk og virkning av legemidler.
9.1.2 Sykdommers betydning for kvinners helse
For alle som lider av en sykdom, er det å få adekvat, relevant og rask behandling viktig. All behandling bør være basert på kunnskap, også spesifikk kunnskap om behandling av sykdom hos kvinner. Ikke alle sykdommer kan behandles eller helbredes. Noen ganger er det viktig å skape levelige liv til tross for kroniske sykdommer. For kvinner er dette spesielt viktig, fordi de lever lenge, og ofte med flere kroniske sykdommer. Det trengs faglig gode kriterier som kan legges til grunn for nasjonale strategier for håndtering og behandling av sykdommer som rammer kvinner, for å sikre likeverdig behandling uavhengig av hvor man bor.
Det er i dette kapitlet lagt stor vekt på kjønnsperspektiver i forekomst, symptomer, behandling og forebygging av de viktigste sykdommene som rammer kvinner fra et medisinsk ståsted. Begrensningene i en framstilling av enkeltsykdommer, er for det ene at synet på sykdommens årsak og forløp ikke tar full høyde for kvinnene som sosiale samfunnsindivider, og for det andre at beskrivelsen av risiko, forekomst og forløp i for liten grad knyttes til beskrivelser av kvinners levekår og livsløp. Vi mener det er viktig at slike analyser gjøres i framtiden, men kjønnsperspektivet i medisinsk vitenskap er foreløpig mest i støpeskjeen. En del av disse sammenhengene er derfor oppgaver for en framtidig tverrfaglig kunnskapsutvikling.
Til grunn for diskusjonen om kvinners sykdommer og plager ligger en forståelse av at sykdommer hos menn og kvinner i utgangspunktet kan være forskjellige. Derfor er mandatet å kritisk vurdere i hvilke tilfeller kvinner og menn bør behandles ulikt. Det kjønnsnøytrale perspektiv, som sier at sykdommer arter seg grunnleggende likt for menn og kvinner, kan høres ut som det legger opp til likestilling. Dette er etter utvalgets oppfatning en feilaktig forutsetning. En slik likestillingstenking kan føre til fortsatt bruk av en mannlig sykdomsmodell som norm, og feilbehandling av kvinner etter denne normen.
9.1.3 Biologiske forskjeller
Kvinnen er forskjellig fra mannen, helt ned på cellenivå. Kvinner er gjennomgående mindre enn menn, har mindre muskelmasse, bredere bekken og større bryst. Kjønnsorganene, både inni og utenpå, er ulike. Kvinner har en syklisk hormonproduksjon som er ganske forskjellig fra mannens. Ikke bare produserer hun andre hormoner, men mønsteret er forskjellig. Kvinnens biologi har et noe annerledes oppbygd forsvars- (immun-) system. Man tror at kvinnen alt i alt har et bedre immunsystem enn mannen, og et bedre smitteforsvar. Men det gjør henne også mer sårbar for sykdommer der immunologi er en del av sykdomsmekanismen, for eksempel giktsykdommene. Dessuten kan kvinners immunsystem endre seg, noe som er viktig for å kunne gjennomgå et svangerskap uten å avstøte fosteret. Likevel er ikke biologien så forskjellig at man ikke kan transplantere et mannshjerte inn i en kvinnekropp, eller at det ikke finnes kortvokste menn og høyreiste kvinner blant oss.
I medisinen blir ofte helt åpenbare biologiske forhold og forskjeller oversett når det skal gis råd om medisindoser eller treningsprogrammer. Men alt i alt er kunnskapen stadig svært begrenset når det gjelder hva biologiske kjønnsforskjeller betyr for ulikheter i forekomst, forløp og behandling av sykdommer – både kirurgisk og medikamentell. På hvilken måte biologi samvirker med fysiske påvirkninger og psykiske og sosiale forhold, vet vi også for lite om. Vi etterlyser bevisst refleksjon om betydningen av kjønn i studier av årsaker til sykdom, i behandling av sykdom og i beskrivelsen av sykdommers forløp.
9.2 Reproduktiv helse
Se kapittel 8 for en mer utførlig drøfting av reproduktiv helse.
9.2.1 Spontan abort og infertilitet
Infertilitet defineres som ett års regelmessig samliv uten graviditet. Det å ikke kunne få barn når man ønsker seg det, ser ut til å være et større og vanskeligere helseproblem for de kvinner som rammes enn for deres partnere, kanskje fordi moderskapet er en viktig del av alle kvinners livsprosjekt. Ny medisinsk teknologi har gitt håp til mange, men er ikke uten dilemmaer. Noen par må finne andre løsninger, som adopsjon eller barnløst liv. Psykososial støtte under utredning og behandling er viktig.
Forekomst
Norske kvinner føder mindre enn to barn hver, fertilitetsraten har i de siste 10–20 årene ligget omkring 1,7 -1,8. Gjennomsnittsalder for fødsel av første barn har steget ganske raskt, fra rundt 22 år for de som ble født rett etter siste verdenskrig, til rundt 27 år nå. Man antar at rundt 90 prosent av alle som forsøker å få barn, får dette til i løpet av det første året de forsøker. 2–4 prosent oppnår aldri å få det barnet de ønsker seg. Omkring 5 prosent forsøker ikke å få barn. Omtrent 15 prosent av alle påbegynte svangerskap ender i spontan abort. Man har sett en veldig økning av antall par som søker medisinsk hjelp for ufrivillig barnløshet, men det meste av denne økningen skyldes bedre behandlingsmuligheter, ikke at barnløshet er blitt et større problem.
Forløp og behandling
Selv om de fleste som opplever en spontanabort får normal graviditet neste gang de forsøker, er spontan abort alltid en traumatisk opplevelse især for kvinnen. Mest alvorlige er de gjentatt spontanabortene, der man etter tre slike bør søke medisinsk utredning. Gjentatte spontanaborter og problemer med å bli gravid er eksistensielle dramaer i kvinners liv, der de medisinske løsningsmulighetene er mange, og ofte forbundet med etiske dilemmaer. De akutte psykososiale problemene er store, og kan av og til føre til depresjon, men på lang sikt går det ganske bra med barnløse kvinner. Vel halvparten av de ufrivillig infertile vil før eller senere adoptere.
Risikofaktorer
For spontan abort tidlig i svangerskapet vet man at det skyldes tilfeldig utfall av en graviditet som ikke var helt normal. For ufrivillig barnløshet kan dårlig sæd hos mannen være en årsak, tette eggledere etter underlivsinfeksjon hos kvinnen en annen, eller hun kan ha problemer med eggløsningen. Noen ganger vet man ikke årsaken. Man tror at noen av risikofaktorene for infertilitet henger sammen med kvinners livsstil. Røyking, alkohol, kaffedrikking, stress, noen yrkeseksposisjoner som sveising og arbeid med enkelte farmakologiske produkter, seksuelt overførte sykdommer og ekstrem slanking er slike. Det finnes ingen holdepunkter for at psykiske problemer leder til infertilitet verken hos mann eller kvinne, men seksuelle problemer kan forhindre befruktning. Sykdommen endometriose kan gi lav fruktbarhet, sammen med smerter og ubehag i underlivet. Det er en ikke helt uvanlig sykdom hos kvinner, og medfører en god del plager.
Konklusjon
Omtrent halvparten av de som søker hjelp for barnløshet, oppnår graviditet. Det er viktig å forberede pasienter på det faktum at ikke alle lykkes, og psykososial støtte til barnløse par er etterlyst som et manglende ledd i behandlingskjeden. Det burde også etableres en mulighet for nedfrysing av egg hos kvinner med ønske om barn før eventuell behandling som kan svekke deres fruktbarhet (for eksempel kreftbehandling).
9.2.2 Menstruasjonsplager
Menstruasjon er ingen sykdom, men enkelte kvinner opplever store plager når de menstruerer. De fleste plagene kan dempes av legemidler. Humørsvingninger med økt sårbarhet før menstruasjon, såkalt premenstruell tensjon, er også noe mange kvinner opplever.
Den vanligste årsaken til at kvinner midt i livet søker lege, er at menstruasjonen blir hyppigere, mer rikelig eller varer lenger. Hormoner, blødningsstillende midler, hormonspiral eller fjerning av livmorslimhinnen er mulige behandlingsalternativer. Tidligere var man rask til å tilrå fjerning av livmoren til kvinner med slike plager. Nå er man betydelig mer tilbakeholden. De fleste kvinner ønsker å bli kvitt plagene, men beholde livmoren sin.
Mange kvinner opplever ulike former for humørsvingninger gjennom menstruasjonssyklusen. Økt sårbarhet og lavere kontroll av aggressive følelser før menstruasjonen har vært knyttet til hormonendringer (PMS, premenstruell tensjon). I hvilken grad kvinner opplever / plages av dette, varierer sterkt. Det er omdiskutert om det er hensiktsmessig å sykeliggjøre denne fasen. Godartede svulster kan oppstå i livmor eller eggstokker. Her må risikoen for ondartet svulst og eventuelle plager vurderes når man skal ta stilling til operasjon eller ikke. Blødning fra underlivet etter overgangsalder skal undersøkes med tanke på ondartet sykdom, men viser seg oftest å være godartet.
9.2.3 Urininkontinens
Urininkontinens er ufrivillig lekkasje av urin. Det kan få konsekvenser for kvinners selvfølelse og livsutfoldelse. Kompliserte fødsler og overvekt er risikofaktorer for tilstanden. Den er trolig underbehandlet. Styrketrening av bekkenbunnsmuskulatur gir 60–70 prosent helbredelse eller sterk bedring, og bør være førstevalg av behandling. Dette kan trolig også i stor grad forebygge tilstanden.
Forekomst
Mellom 26 og 38 prosent av nordmenn har tilstanden, dobbelt så mange kvinner som menn. Antallet øker med økende alder, men er også utbredt blant unge kvinner som ikke har født.
Forløp og behandling
Konsekvensene er i første omgang psykososiale, med redusert livsutfoldelse på grunn av redsel for ufrivillig urinlekkasje og ubehagelig lukt. Det er flere typer urininkontinens. Den tilstanden som er mest sosialt belastende, er såkalt urgeinkontinens, hvor hele blæren kan tømme seg, men også tilstander som gir mindre lekkasjer (som stressinkontinens) er plagsomme. Lekkasjen kommer særlig ved fysisk aktivitet med løp og hopp. Det kan føre til at kvinner unngår fysisk aktivitet. Spesifikk trening av bekkenbunnsmuskulatur gir gode resultater, og bør være førstevalg av behandling. Det rapporteres om 60–70 prosent helbredelse. Tilstanden kan også behandles kirurgisk.
Risikofaktorer
Det finnes forskjellige årsaker til tilstanden. Den vanligste er svekket bekkenbunnsmuskulatur. Dette kan skyldes medfødt svakt bindevev i bekkenbunnen. Kompliserte fødsler kan gi både svær uttøyning av bekkenbunnsmuskulaturen og nerveskader. Andre årsaker til urininkontinens kan være forstyrrelser i nervenes styring av vannlatningen, eventuelt kombinert med svekket muskulatur. Urininkontinens som skyldes svekket bekkenbunnsmuskulatur kan både forebygges og behandles ved spesifikk trening av muskulaturen. Bekkenbunnen får vanligvis ikke nok stimulans ved generell trening.
Konklusjon
Tilstanden kan i stor grad forebygges og behandles med spesifikk trening av bekkenbunnsmuskulatur. Studier har vist at mindre enn halvparten av hjemmeboende personer med inkontinens oppsøker helsevesenet for å få hjelp. Tilstanden er altså underbehandlet. Det er behov for mer effektive informasjonsstrategier overfor kvinner i alle aldre, og for bedre undervisning av leger, jordmødre og fysioterapeuter som møter kvinnene. Dette er også et felt der det trengs økt forskningsaktivitet og bedre metoder for evaluering av behandlingseffekt.
9.2.4 Svangerskapsplager
Svangerskap og fødsel er normale livsbegivenheter i et kvinneliv. Plager av varierende grad er knyttet til disse hendelsene. Komplikasjoner som kan føre til alvorlig sykelighet kan også oppstå. Over halvparten av alle gravide kvinner i Norge er sykemeldt deler av svangerskapet. Svangerskapskvalme, bekkenløsning og forhøyet blodtrykk (svangerskapsforgiftning) er lidelser knyttet til selve svangerskapet. Kroppens endringer i svangerskapet kan også føre til at tidligere sykdom, skade eller lyte forverres eller blir vanskeligere å kombinere med dagliglivets krav og arbeid. Risikofaktorer i arbeidet kan i enkelte tilfeller gjøre fortsatt arbeid under svangerskap uønsket.
Forekomst
I Norge påbegynnes årlig omtrent 80 000 svangerskap og det fødes omtrent 60 000 barn. I medisinsk fødselsregister for 1996 ble det rapportert 13190 tilfeller (22 prosent) av mødresykelighet i svangerskapet. Preeklampsi (svangerskapsforgiftning) er i medisinsk fødselsregister registrert i omtrent 3,5 prosent av alle fødsler. Det er grunn til å tro at melding om denne tilstanden er ufullstendig. Førstegangsfødende og kvinner som har for høyt blodtrykk før svangerskapet (0,3 prosent) har en noe større risiko for å utvikle hypertensive svangerskapskomplikasjoner. Andre komplikasjoner som forekommer er blødning eller urinveisinfeksjon hos 1,5 prosent hver, diabetes hos 1 prosent og kjønnssykdom eller epilepsi hos 0,5 prosent hver. 10 prosent av alle innleggelser og 7 prosent av alle polikliniske konsultasjoner i sykehushelsetjenesten skyldes svangerskapsrelaterte tilstander.
Forløp og behandling
Moderat svangerskapskvalme er nærmest en normaltilstand i første del av svangerskapet. I enkelte tilfeller kan den bli så alvorlig at den krever behandling, evt. sykehusinnleggelse. Plagene gir seg etter hvert som svangerskapet skrider fram, oftest når de første tre månedene er over. Forhøyet blodtrykk i svangerskapet (svangerskapsforgiftning) kan kreve sykemelding og hvile i form av sengeleie. Tilstanden kan gi proteiner i urinen og i verste fall forstyrrelser i blodkoagulasjonen og kramper, en livstruende tilstand både for mor og barn. Om dette holder på å utvikle seg må fødselen settes i gang. I andre deler av verden er denne tilstanden en av de sykdommene som er ansvarlig for høye mødredødelighetstall, men en god svangerskapsomsorg gjør at det går bra med de aller fleste i Norge. Mindre alvorlige plager i svangerskapet er kløe, prikking eller hevelse i bena, søvnløshet, sure oppstøt, hyppig vannlatning, treg mage, slitenhet og smerter i ben, rygg, hofter eller bekken. En del øker mer i vekt enn de ønsker, men for kvinner som ammer vil vekten oftest normalisere seg etter hvert.
Risikofaktorer
Uttalt svangerskapskvalme har dels psykososiale, dels biologiske årsaker. Kvalmen er mer uttalt ved tvillinggraviditet, men opptrer også hyppigere hos kvinner som har samlivsproblemer, har hatt psykisk sykdom eller tidligere spiseforstyrrelser. Masseundersøkelse for forhøyet blodtrykk i svangerskapet (svangerskapsforgiftning) gjennom blodtrykksmåling og urinprøver er et av de viktigste forebyggende tiltakene i svangerskapsomsorgen. Tilstanden er hyppigst forekommende i første graviditet. Årsakskjeden til tilstanden er kompleks. Populært kan man si at kvinnen påvirkes negativt av sin egen graviditet. Først når svangerskapet er avsluttet kan tilstanden normalisere seg. Diett, immunologiske forhold og morkakens tilstand er noen av de faktorene som har vært sentrale i forskningen omkring dette.
Konklusjon
De fleste plagene i svangerskapet er av forbigående og ikke alvorlig art. Men omtrent halvparten av gravide kvinner sykemeldes i løpet av svangerskapet sitt, og siden svangerskap er såpass vanlig forekommende i Norge, gir dette store utslag i den totale sykeligheten i landet.
9.2.5 Komplikasjoner ved fødsel og i barseltiden
Som svangerskap, er fødsel og barseltid normale livsbegivenheter for kvinner. En del brysomme plager knytter seg til denne tiden. Som regel truer de ikke kvinnens helse. Alvorlige komplikasjoner kan likevel oppstå, både ved vaginale fødsler og ved keisersnitt . Bruk av keisersnitt som forløsningsmetode, og i hvilken grad kvinnens ønsker skal influere på dette, er kontroversielt i fagmiljøet.
Forekomst
Andelen kvinner som føder med keisersnitt har økt fra 1,8 prosent i 1967 til rundt 12 prosent siden 1985. Bruk av vakumekstraksjon har også økt, fra noe over 1 prosent til rundt 5,5 prosent, mens bruk av forløsningstang har gått noe ned. Abruptio placenta eller morkakeløsning er rapportert å ramme 6 til 7 per 1 000, forliggende morkake rapporteres for ca 2 per 1 000, seteleie har økt fra ca 25 per 1 000 til over 35 per 1 000. Forekomsten av andre komplikasjoner, for eksempel hvor mange som trenger innleggelse på intensivavdeling, eller hvor mange som har så stor blødning at de trenger transfusjon, er ikke særlig godt registrert. Noen hevder at mange av de som føder vaginalt opplever mer eller mindre alvorlige plager etter fødsel, for eksempel problemer i forbindelse med klipping av, rifter i eller gjensying av fødselskanalen. Kanskje så mange som to tredjedeler av dem som føder vaginalt opplever mer eller mindre alvorlige plager etterpå.
Forløp og behandling
Økningen i keisersnitt har sannsynligvis bidratt til økt overlevelse hos nyfødte, men det er også bekymring i fagmiljøet for at frekvensen nå er unødvendig høy, og fremfor alt at den varierer ganske mye mellom forskjellige sykehus i landet. Keisersnitt gir også økt mødresykelighet. Sårsmerter og noe ubehag er knyttet til ethvert operativt inngrep. Mer alvorlige komplikasjoner som infeksjoner og blødninger kan også oppstå. Likevel er komplikasjonsrisikoen alt i alt lav. Mange kvinner opplever plager og ubehag etter en vaginal fødsel også.
Konklusjon
Alvorlige komplikasjoner etter fødsel oppstår sjelden i Norge, uavhengig av valg av forløsningsmetode. Mindre alvorlige plager er vanlige både etter vaginal fødsel og keisersnitt. Det har blitt fremsatt som et ønske i offentlig debatt de siste årene at kvinner i større grad selv skal få influere på valg av forløsningsmetode. Dette er kontroversielt i fagmiljøet. Legeforeningen har nedsatt et utvalg som skal se på bruk av keisersnitt i Norge.
Barseltidens plager er i hovedsak knyttet til amming, underlivet og psykiske reaksjoner. Det overveldende ansvaret for barnet, en kontinuerlig søvndeprivasjon og alt arbeid et barn fører med seg, preger de fleste. Bekymring for om melkemengden er tilstrekkelig plager også mange, i tillegg til såre brystvorter, og evt. brystbetennelse. Etter vaginal fødsel kan rifter eller sår etter klipping gi smerter. Sammen med den generelle utmattelsen kan dette ofte gi mangel på seksuell lyst. Nedsatt kontroll over vannlatning, avføring og luft vil de fleste oppleve i begynnelsen, for noen varer det ved. En viss nedstemthet (barsel-blues) er så vanlig at det regnes som normalt, men fødselsdepresjon og fødselpsykose er alvorlige tilstander som utvikler seg hos enkelte.
9.2.6 Svangerskap hos mødre med spesielle sykdommer
Kvinner med kroniske sykdommer føder mye oftere barn nå enn tidligere.
Forekomst
I 1967 fødte 94 kvinner med diabetes barn, mot 720 i 1996. Antallet fødende kvinner med epilepsi økte fra 154 i 1967 til 343 i 1996. Antall fødende kvinner med revmatisme øker også.
Forløp og behandling
Det er bygget opp en kunnskaps- og ressursintensiv særomsorg for disse kvinnene. Dette har ført til at det medisinsk sett går svært bra med barna. Det er for eksempel nå like trygt å føde for kvinner med diabetes som for en hvilken som helst annen kvinne. Selv kvinner med tverrsnittslammelse, og nyre- og hjertetransplanterte kvinner kan i dag føde barn hvis de får optimal omsorg under svangerskap og fødsel. Noen grupper kvinner kan det være vanskeligere å gi gode råd til, for eksempel kvinner behandlet for brystkreft og andre kreftformer. Enkelte har behov for genetisk veiledning, hvis sykdommen de lider av har en arvelig komponent.
Konklusjon
Felles for disse gruppene kvinner er at de ofte har behov for spesiell omsorg både for sin fysiske og psykiske helse. Om behandlingen skal lykkes, krever det et godt samarbeid mellom ulike fagdisipliner.
9.3 Kreft
Figur 9.1 viser at selv om det er flere tilfeller av kreft enn før, er det ikke en tilsvarende økning i dødelighet på grunn av kreft.
Kvinner, så vel som menn, rammes av mange ulike kreftformer, som det går fram av figurene 9.2 og 9.3. De mest utbredte, som brystkreft og kreft i underlivet blir behandlet separat i det følgende, i tillegg til lungekreft fordi dette er den kreftformen som øker mest blant kvinner.
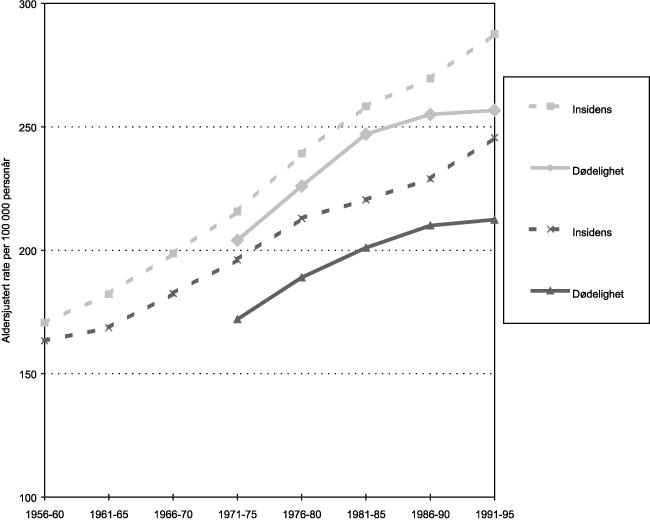
Figur 9.1 Dødelighet og insidens av (all) kreft 1956–95, menn og kvinner, alle aldre.
Kilde: SSB og Kreftregisteret
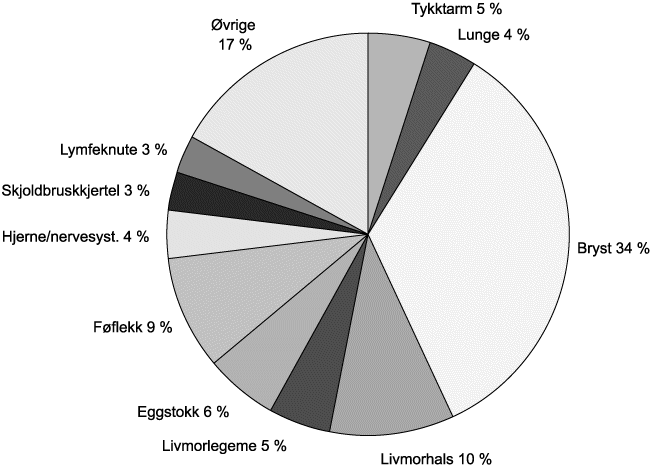
Figur 9.2 Fordeling av kreftformer i 1995 for kvinner 30–54 år (9760 tilfeller)
Kilde: Kreftregisteret
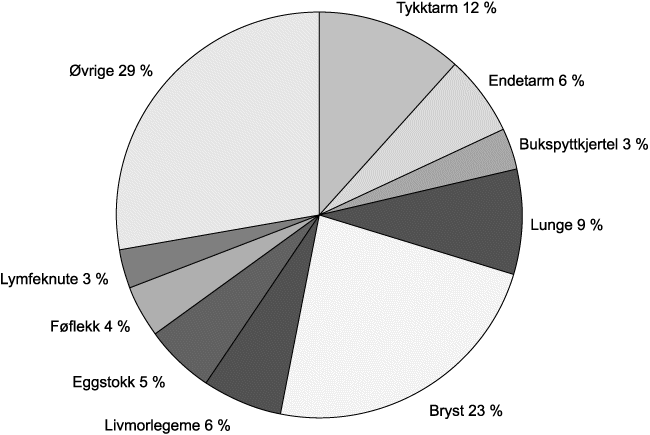
Figur 9.3 Fordeling av kreftformer i 1995 for kvinner 55–74 år (19442 tilfeller)
Kilde: Kreftregisteret
9.3.1 Brystkreft
Brystkreft er den hyppigst forekommende kreftformen hos kvinner, og forekomsten er økende. Enkelte snakker om en «brystkreftepidemi» i den vestlige industrialiserte verden. Noe av økningen skyldes færre barn født ved høyere alder, tidligere innsettende menstruasjon og høyere vekst. Slike endringer er en følge av kvinners endrede samfunnsrolle med utsettelse av barnefødsler og bedre materielle forhold. Men dette er forhold det verken er ønskelig eller mulig å påvirke ut fra forebyggingshensyn. Masseundersøkelse med mammografi for å diagnostisere sykdommen tidlig gir bedret overlevelse, men det er omdiskutert om nytten er like stor for kvinner under 50 år som for kvinner over 50 år. Det er behov for økt kunnskap om sykdommens karakter, og for bedre behandlingsmuligheter.
Forekomst
Brystkreft utgjør 22 prosent av all kreft som diagnostiseres blant kvinner. I 1995 ble det diagnostisert drøyt 2100 nye tilfeller av brystkreft blant kvinner og 11 tilfeller blant menn. 500 er kvinner under 50 år, midt i karriere og familieoppbygging, mange har små barn. Ser man på 10-året fra 1983–93 økte brystkreft mest i aldersgruppen under 40 år. Anslagsvis vil én av 13 kvinner oppleve å få diagnosen brystkreft i løpet av sin livstid, godt over halvparten i eldre år etter fylte 70. Pr 31. desember 1995 var det i live drøyt 21 000 kvinner som en eller annen gang hadde fått diagnosen brystkreft. I 1995 døde nesten 800 kvinner av sykdommen. Risikoen for brystkreft stiger med alderen, med unntak av en kortere periode omkring overgangsalderen. Før 30-års alder forekommer brystkreft sjelden (10–15 tilfeller årlig). Antall nye tilfeller av brystkreft i alle aldersgrupper har økt med vel 50 prosent fra første halvdel av 1950-årene og fram til i dag, og det er pasienter uten spredning som har hatt den største økningen i forekomst. Dødeligheten av brystkreft i befolkningen har vært nær konstant over tid. Det er sannsynlig at en del av den registrerte økningen er uttrykk for at flere tilfeller oppdages tidlig gjennom bl.a. mammografi. Det er store forskjeller i forekomst av brystkreft i forskjellige land. I Norge er det færrest nye tilfeller i Finnmark og færre i Oslo øst enn i Oslo vest. Inntak av soya og lite fett kan sammen med fysisk aktivitet synes å ha en viss beskyttende effekt.
Forløp og behandling
Behandlingen er i første rekke kirurgisk med fjerning av kreftsvulsten eller hele brystet. I noen tilfeller suppleres den kirurgiske behandlingen med cellegift eller stråling. Strålebehandling kan også lindre plager ved utbredt brystkreftsykdom. Overlevelsesmulighetene er avhengig av hvilket stadium sykdommen oppdages i. Ulikt de fleste andre kreftformer dør enkelte av sykdommen 20 år og lenger etter at den ble oppdaget. Brystkreft består av flere svulsttyper som opptrer forskjellig. Prognosen er sannsynligvis lite avhengig av alder, selv om det har vært diskutert hvorvidt det er en spesielt aggressiv kreftform som oftest rammer yngre kvinner. Det har ikke vært noe gjennombrudd i behandlingen av oppstått sykdom.
Risikofaktorer
Risiko for brystkreft er nært knyttet til kvinners hormoner, kjønnsmodning og reproduksjon. Tidlig innsettende menstruasjon, økt kroppshøyde og sen overgangsalder gir økt risiko. Å føde det første barnet i ung alder og å få mange barn beskytter noe, men dette fødemønsteret er det få som følger i dag. P-pillebruk gir en økt risiko, men fordi denne økningen kommer i en alder da forekomsten er lav, betyr dette lite for totalt antall nyoppståtte tilfeller. Østrogenbruk etter overgangsalderen gir en økning i risiko tilsvarende den tidsperioden overgangsalderen blir utsatt med. Kvinner med hormonavhengig brystkreft bør ikke bruke østrogen etter at sykdommen er oppdaget. Forhold i mors liv ser også ut til å ha betydning for kvinners framtidige brystkreftrisiko, svangerskapskomplikasjoner hos mor og lav fødselsvekt / for tidlig fødsel gir muligens økt risiko. Mange av faktorene som gir økt brystkreftrisiko er knyttet til kvinners endrede roller og muligheter i vårt samfunn, og kan forklare en del av økningen i hyppighet i vestlige industrialiserte land.
I Norge og mange andre vestlige industriland er masseundersøkelser for brystkreft med mammografi en politisk vedtatt strategi for å oppdage sykdommen så tidlig som mulig, og ved det øke sjansen for helbredelse. Masseundersøkelse har i fire prøvefylker vært tilbudt kvinner mellom 50 og 69 år. Fra 1999 vil ytterligere fem fylker få tilsvarende tilbud, og i løpet av 3–4 år er det sannsynlig at vi vil få et nasjonalt program for mammografi-screening. Slik masseundersøkelse kan gi tidligere diagnose og dermed bedre overlevelsesmulighetene. Det er ikke vist om dette tilbudet bedrer overlevelsen for kvinner under 50 år.
Konklusjon
Det er behov for økt kunnskap om brystkreftsykdommens natur og om risikofaktorer som vi kan forebygge. Det er ønskelig at man i Norge tar del i klinisk utprøving av nye behandlingsformer og at Norge inkluderes i studier av effekt av masseundersøkelser for kvinner under 50 år. Det er også viktig å evaluere screeningen av kvinner mellom 50 og 60 år med tanke på nedgang i dødelighet.
9.3.2 Kreft i livmorhalsen
Kreft i livmorhalsen (cervixcancer) er en av de hyppigste kreftformer hos kvinner under 50 år og utgjør 4 prosent av all kreftsykdom blant norske kvinner. På verdensbasis er dette den nest hyppigste kreftformen blant kvinner. Kreftformen er knyttet til et seksuelt overførbart virus. Forstadier til kreft og kreft kan oppdages ved celleprøver fra livmorhalsen. I Norge er det fra 1995 organisert masseundersøkelse (screening) med celleprøver for kvinner mellom 25 og 70 år.
Forekomst
Det diagnostiseres rundt 350 nye tilfeller årlig. For kvinner under 50 år er det en av de hyppigste kreftformene. Spesielt for livmorhalskreft er at forekomsten er nokså lik både i unge og eldre aldersgrupper. Antall nye tilfeller per år økte fram mot midten av 1970-årene i Norge, men det har vært en tydelig tilbakegang de siste 25 årene og det ventes at dette fortsetter. Blant de nordiske land har likevel Norge hatt minst tilbakegang og antall nye tilfeller er tre ganger så høyt her som i Finland, som har det laveste antallet. I den tredje verden er dette den hyppigste kreftformen blant kvinner og rammer særlig forholdsvis unge kvinner.
Forløp og behandling
Celleforandringer i livmorhalsslimhinnen regnes som mulige forstadier til kreft. Svulstens utbredelse og om den har vokst over på andre organer, er det som i størst grad bestemmer framtidsutsiktene ved livmorhalskreft. Rundt 80 prosent av kvinner under 40 år med denne lidelsen får stilt diagnosen i tidlige stadier, og av disse vil rundt 90 prosent være i live etter 5 år. Hos kvinner over 60 år oppdages ca. 65 prosent av tilfellene i senere stadier med mye dårligere framtidsutsikter. I de siste 30 år er det ingen bedring i overlevelse innenfor samme stadier, men det har vært en viss gunstig forskyvning i stadieinndeling ved diagnosetidspunkt. Behandlingen er kirurgisk- og/eller strålebehandling.
Risikofaktorer
Forekomst er knyttet til seksualvaner. Mange (mannlige) partnere og lav alder ved seksuell debut er risikofaktorer. Det er dokumentert en sterk sammenheng med en virustype som overføres seksuelt (humant papilloma virus, HPV). Viruset forekommer hyppig hos seksuelt aktive, unge kvinner, men bare et fåtall av dem som smittes utvikler celleforandringer og bare en liten andel av dem igjen utvikler kreft. Sannsynligvis må det være flere faktorer til stede for å utvikle kreft. Andre mulige risikofaktorer er røyking og bruk av p-piller. Det foreligger muligens en arvelig disposisjon, og kvinner med svekket immunforsvar er mer utsatt for sykdommen. Diett rik på frukt og grønnsaker kan kanskje beskytte. Et primærforebyggende tiltak vil være å begrense spredningen av seksuelt overførbare sykdommer og dermed HPV. Internasjonalt arbeides det med vaksine mot HPV. Sekundærforebygging innebærer oppsporing og behandling av kvinner med celleforandringer i livmorhalsen. Flere land innførte screening med celleprøver fra livmorhalsen på 1960- og 70-tallet. Forekomsten i disse landene har blitt redusert, men effekten på dødeligheten av sykdommen har ikke vært like stor.
Konklusjon
Det er behov for fortsatt evaluering av screeningprogrammet. Nytte og effekt av å inkludere HPV-testing i screeningprogrammet må avklares gjennom kontrollerte studier. Det forskes rundt en vaksine mot HPV-viruset.
9.3.3 Eggstokk-kreft
Eggstokk-kreft (ovarialcancer) er kreft utgått fra cellene i eggstokkene. Dette er den 6. vanligste kreftform blant kvinner internasjonalt, og de skandinaviske land ligger på verdenstoppen. Det finnes forskjellige typer som opptrer forskjellig, men alt i alt har sykdommen relativt høy dødelighet fordi diagnosen stilles sent. Screening er lite aktuelt i dag.
Forekomst
I 1996 fikk 500 kvinner diagnostisert eggstokk-kreft i Norge. 331 kvinner døde av sykdommen i Norge i 1995, mens 106 000 kvinner årlig dør av eggstokkreft internasjonalt. I industrialiserte land (bortsett fra Japan), hvor kvinnene har færre barn, er hyppigheten av eggstokk-kreft høyest. I Norge steg forekomsten fram mot 1980-tallet, men har etter dette holdt seg stabil.
Forløp og behandling
Sykdommen har høy dødelighet. Den gir lite plager i tidlige stadier, og hos to tredeler diagnostiseres sykdommen etter at den har spredt seg. Gjennomsnittskvinnen er 61 år ved diagnosetidspunktet. Fem-års overlevelse etter diagnose i de nordiske land økte fra 22 prosent i perioden 1954–63 til 37 prosent i perioden 1989–1993. Behandlingen er kirurgi og cellegift. Det hevdes at kirurgien, som er krevende, bør sentraliseres for å kunne standardiseres i større grad. Alle kvinner bør tilbys hormonbehandling med østrogen etterpå for å bedre livskvaliteten (bortsett fra ved enkelte svulsttyper).
Risikofaktorer
Kvinner som ikke har født har høyere risiko. Mange barnefødsler og p-pillebruk beskytter. Arvelig eggstokkreft er årsak hos om lag 5 prosent av tilfellene, de fleste av disse har også betydelig økt risiko for brystkreft. Røyking, amming, kosthold, etnisitet og østrogenbehandling har vært knyttet til forekomst av eggstokkreft, men ingen av disse faktorene har vist seg å ha noen sikker sammenheng med forekomst av denne kreftformen. Screening av friske kvinner er ikke aktuelt i dag, med unntak av kvinner med arvelig risiko for brystkreft og eggstokkreft.
Konklusjon
Sentralisering av kirurgisk behandling og styrking av røntgenavdelingenes kapasitet vil bedre behandlingstilbudet. Kvinner med arvelig risiko bør få bedre tilbud om genetisk veiledning og gentesting. Forskning rundt behandling og nye metoder for tidlig diagnose er nødvendig.
9.3.4 Livmorkreft
Livmorkreft (endometriecancer) er kreft utgått fra livmorslimhinnen. I den vestlige verden er dette den hyppigste kreftformen utgått fra kjønnsorganene. Den har sammenheng med østrogenaktivitet. Diagnosen blir ofte stilt tidlig og overlevelsen er god.
Forekomst
I 1996 var det 485 nye tilfeller i Norge. De siste tiår har det vært en beskjeden økning, og man forventer at dette fortsetter.
Forløp og behandling
Den aldersjusterte fem års overlevelse var 75 prosent i perioden 1983–1987 og har bedret seg i de nordiske land (bortsett fra Island) siden 1960. Gjennomsnittlig alder ved diagnose er 65 år. De fleste kvinner med livmorkreft får diagnosen før sykdommen har spredt seg. Da er framtidsutsiktene gode, med en fem års overlevelse etter diagnose på mer enn 85 prosent. Forstadier til kreften kan behandles med hormonet progesteron eller utskraping. Kirurgisk fjerning av livmor, eggstokker og eggledere er den primære behandling ved etablert kreft. Tidligere ble de fleste strålebehandlet, men dette er man mer tilbakeholdne med i dag. Tilleggsbehandling med cellegift og hormoner har bedret overlevelsen for enkelte grupper. Noen kan bruke hormonbehandling med østrogen etterpå. Ved langtkommen kreft kan strålebehandling lindre plager.
Risikofaktorer
Tidlig innsettende menstruasjon, sen overgangsalder, lite antall barn og fedme gir økt risiko. Langvarig østrogenbehandling regnes også som en risikofaktor, men det gjelder ikke i Norge hvor man hele tiden har brukt kombinasjonsbehandling med østrogen og gestagen. Arvelig livmorkreft er sjelden, men kan henge sammen med arvelig tarmkreft. Ved livmorhals-screening vil man samtidig få regelmessig kontroll og vurdering av livmor og aktuelle symptomer, som for både livmorhals- og livmorkreft vanligvis er blødningsuregelmessigheter.
Konklusjon
På grunn av bivirkningene etter strålebehandling er det viktig å finne fram til de gruppene som ikke trenger denne behandlingen. Samtidig trenger kvinner med denne kreftformen økt kapasitet på strålebehandling, både som tilleggsbehandling til annen behandling og som lindrende behandling ved langtkommen sykdom. Som for annen kreftbehandling trengs forskning for å finne mer effektive cellegift-behandlinger.
9.3.5 Lungekreft
Lungekreft er den hyppigst forekommende kreftformen i verden. For kvinner er bare brystkreft og tykktarmskreft vanligere, for menn bare kreft i prostata. Framtidsutsiktene er dårlige oghar forandret seg lite over tid. Røyking er en sterk risikofaktor. Kreftformen er hyppigere blant menn, men pga. økt røyking blant kvinner forventes økt kvinneandel. Lungekreft kan forebygges ved redusert røyking. Kampanjer bør særlig rettes mot barn og unge for å hindre røykestart.
Forekomst
I Norge ble det i 1995 registrert 1208 nye lungekrefttilfeller blant menn og 571 tilfeller blant kvinner. Bare 12 av disse 1779 pasientene var under 40 år, halvparten var over 69 år. For kvinner er forekomsten av lungekreft høyest i Finnmark, Oslo og Aust-Agder, og lavest i Sogn og Fjordane. Forekomsten av lungekreft har økt både blant menn og kvinner de siste 40 årene. Fra 1954–58 til 1989–93 økte forekomsten med 350 prosent blant menn og mer enn 500 prosent blant kvinner. Selv om den relative økningen har vært størst blant kvinner, er det fortsatt langt flere menn enn kvinner som får lungekreft. Forekomsten av lungekreft blant kvinner er nå omtrent som forekomsten blant menn i 1960-årene, med unntak av kvinner under 55 år. De har nå høyere forekomst av lungekreft enn menn i samme aldersgruppe på 1960-tallet.
Forløp og behandling
I tillegg til at lungekreft er en av de hyppigste kreftformene, er den også en av dem med dårligst framtidsutsikter. Her i landet dør 1100 menn og 400 kvinner av lungekreft pr. år. Mer enn 50 prosent av pasientene dør i løpet av det første halve året etter at diagnosen er stilt. Sykdomsutbredelse på diagnosetidspunktet har endret seg lite siden 1950-tallet. I 1984–93 hadde mer enn 40 prosent av lungekreftpasientene spredning ved diagnosetidspunktet, og kvinnelige pasienter hadde en noe mer utbredt sykdom enn mannlige. Behandlingen er primært kirurgisk med fjerning av den syke lungen. Cellegift og stråling har lite effekt.
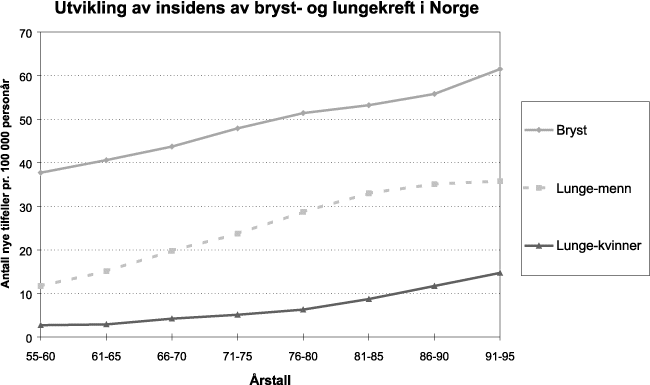
Figur 9.4 Utvikling av insidiens av bryst- og lungekreft i Norge 1955–95
Kilde: Kreftregisteret
Risikofaktorer
I de fleste industrialiserte land er omtrent 90 prosent av lungekrefttilfellene blant menn forårsaket av røyking. Blant kvinner har andelen lungekrefttilfeller som skyldes røyking vært noe lavere (rundt 70 prosent), men andelen er stigende. Risikoen for lungekreft øker med synkende alder ved røykestart, med varighet og mengde man røyker, og med grad av inhalering. Desto mer tjære sigarettene inneholder jo mer øker lungekreftrisikoen. Kvinner har muligens en høyere risiko for å få lungekreft enn menn med de samme røykevanene. Røykere som klarer å stumpe røyken reduserer risikoen for å få lungekreft, uansett hvor gammel man er og hvor lenge man har røkt. Jo tidligere man slutter desto mer reduseres risikoen. Men tidligere røykere vil ikke komme ned på samme risikonivå som de som aldri har røkt. I tillegg til egen røyking er passiv røyking og ulike yrkeseksponeringer som f.eks. asbeststøv risikofaktorer for lungekreft. Radonstråling kan kanskje øke risikoen og høyt inntak av A og C vitamin kan kanskje beskytte, men dette er ikke endelig avklart.
Konklusjon
Lungekreft kan i stor grad forebygges ved å redusere røyking. Kampanjene bør rettes mot barn og unge for å hindre røykestart, og etablerte røykere bør ha tilbud om hjelp til å slutte. Grunnene til å opprettholde røyking og til å ville slutte er noe forskjellig hos kvinner og menn, og forebyggingskampanjer og tiltak bør ta hensyn til dette.
9.4 Hjerte-karsykdommer
9.4.1 Hjerteinfarkt
Hjerteinfarkt skyldes utilstrekkelig blodgjennomstrømning og oksygenmangel i vevet, som fører til at hjertemuskulaturen ødelegges. Dette er den hyppigste dødsårsak for både kvinner og menn i Norge, hyppigst for menn. Risikoen for hjerteinfarkt øker med alderen. Fordi det er flest kvinner blant de eldre, er det flere kvinner enn menn som får infarkt i denne gruppen. Kostholdsendringer, røykeslutt og økt fysisk aktivitet kan muligens minske risikoen for hjertesykdom.
Forekomst
Blant alle som døde i Norge i 1994, utgjorde død av hjerteinfarkt 20,5 prosent av dødsfallene hos kvinner og 26,8 prosent av dødsfallene hos menn. I gjennomsnitt får kvinner sykdommen 10 år senere enn menn. Dødeligheten av hjerteinfarkt økte fram til 1970-tallet, men siden dette har den sunket for begge kjønn, sannsynligvis både på grunn av færre nyoppståtte tilfeller og lavere dødelighet når et infarkt har inntrådt. Nedgangen i dødelighet var mest uttalt for menn. En ytterligere nedgang i dødelighet er ventet for begge kjønn, men den økte røykingen blant kvinner kan bremse den.
Forløp og behandling
I underkant av en tredel av dem som får hjerteinfarkt dør innen en måned. Sannsynligheten for et nytt infarkt i løpet av de neste fem årene er om lag 25 prosent. Legemiddelbehandling kan begrense infarktstørrelsen og beskytte mot nye infarkt. Ved kirurgisk behandling blir dårlig fungerende blodårer til hjertemuskelen enten blokket ut eller erstattet med nye, noe som gir lindring av smertene ved hjertekrampe (angina pectoris) og også noe bedret overlevelse. Studier både fra USA og England har vist at det kan være betydelige forskjeller i symptombildet hos kvinner og menn. Det er også rapportert at kvinner har dårligere prognose etter gjennomgått infarkt. Samtidig har man funnet at kvinner i mindre grad enn menn henvises til avansert diagnostikk (som for eksempel aniografi), og endelig at behandlingen er mindre aktiv. Kvinner får således sjeldnere kirurgi som bypass, angioplasti og hjertekateter, og sjeldnere medikamentell behandling med aspirin, heparin og betablokkere. En nyere finsk studie av bypasskirurgi, viser det samme mønsteret (Keskimaki et al 1997). Ulikhetene kan representere riktig behandlingsnivå hos de to kjønn, men det er også mulig at de reflekterer underforbruk hos kvinner eller overforbruk hos menn. Disse forholdene bør studeres nærmere mht. årsaker og effekt av behandling, også i vårt land.
Risikofaktorer
Utvikling av forkalkninger og fettavleiringer i åreveggen (arteriosklerose) sammen med blodproppdannelse (trombose) er årsaken til at infarkt oppstår. Tilsynelatende opptrer sykdommen akutt, men blodåreforandringene som ligger til grunn kommer gradvis over tiår. Kjønn, alder og arv er viktige risikofaktorer for hjerteinfarkt. Disse faktorene kan ikke påvirkes, men kan tjene som identifikasjon for grupper med et spesielt behov for å minske andre risikofaktorer. Hvilke faktorer som beskytter kvinner mot infarkt i forhold til jevngamle menn er ikke klarlagt. Østrogen har vært foreslått som forklaring, men det kommer ingen bratt økning i forekomst av infarkt etter overgangsalderen, selv om østrogennivåene da faller sterkt. Om østrogentilførsel etter overgangsalderen kan beskytte mot infarkt er omdiskutert. Ulik fettfordeling mellom menn og kvinner kan være en forklaring på kjønnsforskjellen, og kvinner med bukfedme har større risiko for infarkt enn dem som har den tradisjonelle kvinnelige fettfordelingen rundt hofter, sete og lår. Fettstoffer i blodet, spesielt kolesterol, røyking og høyt blodtrykk, er andre kjente risikofaktorer. Kvinner tåler trolig et høyere kolesterolnivå enn menn, kanskje på grunn av økt nivå av det beskyttende HDL-kolesterolet. Til tross for dette skal kvinner med allerede oppstått infarkt behandles like aktivt med kolesterolsenkende legemidler som menn, for det beskytter mot nye infarkt også ved lave kolesterolnivåer. Diabetes gir kvinner minst samme høye risiko for infarkt som menn. Fedme er en sterk risikofaktor for diabetes og gir også økt risiko for høyt blodtrykk. Kvinner røyker mer i Norge enn tidligere mens menn røyker mindre, slik at det nå ikke lenger er noen forskjell mellom kjønnene. Røyking ser ut til å være mer ugunstig for kvinner enn menn. Storrøykende kvinner mister den beskyttende effekten av å være kvinne, de får samme risiko som ikke-røykende menn. Kosthold med lite fett, mer vegetabilsk og marint enn animalsk fett og rikelig med kornprodukter, frukt og grønnsaker minsker risikoen for hjerteinfarkt. Fysisk aktivitet påvirker både blodtrykk, fettstoffene i blodet (kolesterol) og fedme i gunstig retning. Røykeslutt vil sannsynligvis ikke bare hindre den økte risikoen som fortsatt røyking ville gitt, men også snu den økte risikoen som allerede har oppstått. Den mest effektive strategien for å forebygge hjerteinfarkt har vist seg å være en kombinasjon av massestrategi (som retter seg mot hele befolkningen) og høyrisiko-strategi (som retter seg mot spesielt utsatte grupper).
Konklusjon
Røykekutt, kostholdsendring og økt fysisk aktivitet kan redusere forekomst av hjerteinfarkt. En kombinasjon av massestrategi og høyrisiko-strategi anbefales. Høyrisikogrupper kan identifiseres gjennom masseundersøkelser. Ved oppstått hjertesykdom skal kvinner behandles like aktivt som menn. Forskning bør avklare om kjønnsspesifikke kriterier skal anvendes i forebygging og behandling. Betydning av østrogenbehandling for hjerteinfarktrisiko bør også avklares.
9.4.2 Hjerneslag
Hjerneslag er plutselig innsettende tap av kroppsfunksjoner etter forstyrrelser i hjernens blodsirkulasjon. Det kan føre til store problemer for den som rammes, både i dagliglivet og i arbeidslivet, og er den sykdomsgruppe som krever flest pleiedøgn i den somatiske helsetjeneste. Risiko for hjerneslag øker med økende alder, og er høyere blant menn enn blant kvinner i alle aldersgrupper. Fordi kvinner lever lenger enn menn er det likevel totalt flere kvinner som rammes. Hjerneslag har også en betydelig indirekte effekt på kvinners helse gjennom de belastninger slagpasientenes kvinnelige familiemedlemmer utsettes for. Mange av risikofaktorene er de samme som for hjerteinfarkt og kan reduseres ved livsstilendringer.
Forekomst
Det forekommer nesten 12 000 førstegangsslag per år i Norge, i underkant av 7 000 er blant kvinner. I tillegg kommer vel 4 000 slagtilfeller blant personer som har hatt slag tidligere. Dette gir totalt vel 16 000 tilfeller av hjerneslag årlig, litt over 9 000 er kvinner. Hvert år dør ca 5 100 personer av hjerneslag i Norge, vel 3 000 kvinner. Etter hjerteinfarkt og kreft er dette den tredje hyppigste dødsårsaken i Norge (12 prosent).
Forløp og behandling
Hjerneslag kan skyldes at en blodåre går tett (blodpropp eller hjerneinfarkt, 85 prosent), at en blodåre brister (hjerneblødninger, 10 prosent), eller en blødning ut i væskerommet som omgir hjernen (hjernehinneblødninger/blødninger under den midterste hjernehinnen, 5 prosent). Det har siden 1930 vært en betydelig nedgang i dødeligheten av hjerneslag i Norge. Før 1955 lå kvinnene på samme eller høyere dødelighetsnivå som mennene. Siden da har dødeligheten blitt halvert hos menn i alderen 50–69 år, mens nedgangen har vært på 70 prosent hos kvinner i samme aldersgruppe. Dødeligheten er nå lavere blant kvinner enn menn. Hva nedgangen og det endrede forhold mellom kjønnene skyldes, er uklart. Hjerneinfarkt og hjerneblødning fører til plutselig svikt i kroppsfunksjoner som styres av den delen av hjernen som er blitt skadet. Fordi hjernen har mange ulike funksjoner, blir også symptomene svært forskjellige. Vanligst er lammelser, redusert følesans, tale- og/eller forståelsesvansker, svekket balanse, forvirring, redusert evne til å gjenkjenne romlige strukturer og redusert evne til å utføre sammensatte handlingsmønstre. Disse symptomene kjennetegner både den akutte fasen og senvirkningene av hjerneslag. Symptomene ved hjernehinneblødning er plutselig innsettende sterk hodepine og bevisstløshet. Det er de senere årene overbevisende dokumentert at akuttbehandling i slagenheter bedrer både overlevelse og funksjonsnivå. En slagenhet representerer først og fremst en bedret organisering av behandlingen. Det antas at den viktigste enkeltfaktoren er tidlig mobilisering av pasientene og tidlig, aktiv rehabilitering. De eldste slagpasientene (over 80 år) har sannsynligvis enda større nytte av behandling i slagenhet enn de som ikke er så gamle. Likevel er innleggelsesprosenten lavest blant de eldste. Det er derfor grunn til å tro at en del eldre, fortrinnsvis kvinnelige, slagpasienter ikke får del i en behandling som ville være spesielt nyttig for dem. Acetylsalisylsyre (aspirin) har en beskjeden, men sikker positiv virkning på forløpet av hjerneslag hos begge kjønn.
Risikofaktorer
Forhøyet blodtrykk er en viktig risikofaktor for hjerneslag. Saltinntaket i en befolkning har sammenheng med blodtrykksnivået, og dermed også risikoen for hjerneslag, for både kvinner og menn. Røyking øker risikoen for hjerneslag betydelig. Høyt inntak av frukt og grønnsaker kan kanskje beskytte. Alkohol har en usikker betydning, kanskje ulik ved ulike typer hjerneslag. Diabetes, tidligere og nåværende hjertesykdom, overvekt, fysisk inaktivitet og p-piller med høyt østrogeninnhold er risikofaktorer, mens betydningen av blodfettstoffet triglyserider og serum totalkolesterol fortsatt er uavklart. Høy kroppshøyde gir lavere risiko, mens migrene kan være en risikofaktor spesielt hos kvinner under 45 år.
Konklusjon
Livsstilendringer i befolkningen vil kunne redusere risikoen for hjerneslag. Alle pasienter med hjerneslag bør innlegges i slagenhet, uansett alder og kjønn. Det er behov for mer kunnskap om effekten av ulike rehabiliteringstiltak, den forebyggende effekten av blodfortynnende behandling og blodtrykksbehandling hos kvinner og de aller eldste. Virkninger for de pårørende av behandlings- og rehabiliteringstiltak for slagpasienter må evalueres. Om forløpet av slag er ulikt for kvinner og menn er også uavklart.
9.4.3 Forhøyet blodtrykk
Høyt blodtrykk gir økt risiko for hjerte-karsykdommer, blant annet hjerteinfarkt og hjerneslag, og er gjenstand for massebehandling med legemidler for å forebygge dette. Risikoen stiger gradvis med økende trykk og virker sammen med andre risikofaktorer. Det er ingen klart definert grense for når blodtrykk skal behandles medikamentelt. Fysisk aktivitet, vektreduksjon og mindre salt i maten kan redusere blodtrykket. Legemidlene er ikke uten bivirkninger. Siktemålet er nesten utelukkende å forebygge sykdom. Dette krever en stadig overvåking av behandlingsprogrammet, hvor effekt veies mot bivirkninger og andre muligheter til å motvirke konsekvenser av høyt blodtrykk. Det er ikke avklart om samme grenser for behandling av blodtrykk som anvendes for menn også bør gjelde for kvinner.
Forekomst
Ved 20-årsalder bruker 0,5 prosent av kvinner og 0,3 prosent av menn blodtrykksmedisiner. Hos 80-åringer har dette steget til ca. 24 prosent av kvinner og 15 prosent av menn. Ca. 131 000 kvinner og 96000 menn bruker blodtrykksmedisiner i Norge i dag, og andelen i behandling har steget siden midt på 1980-tallet. Det har vært anslått at det i tillegg er opptil 31 000 menn og 60 000 kvinner som har så høyt blodtrykk at det kunne vært rimelig at de fikk slik behandling. Samtidig hevdes det ofte at det kan være en betydelig andel som blir overbehandlet, men dette finnes det ikke noe tallgrunnlag for.
Forløp og behandling
Blodtrykket stiger gjennom livet. Kvinnene starter på et lavere trykk enn menn, men ender på et høyere trykk. Hvert enkelt individ vil ofte holde seg innen sitt eget nivå. De som har lavt blodtrykk tidlig i livet vil også ha lavt blodtrykk senere, og omvendt. Det er på medisinsk/statistisk grunnlag ingen klart definert grense for hva som er for høyt blodtrykk og når et blodtrykk bør behandles medikamentelt, men i mange land er det utarbeidet klare anbefalinger, også i Norge (NSAM’s handlingsprogram). Risikoen for hjerte-karsykdommer stiger gradvis med økende blodtrykk og virker sammen med andre risikofaktorer, som røyking, høyt kolesterol, diabetes, fedme. Kanskje vil det være mer hensiktsmessig å intervenere i forhold til andre risikofaktorer, f.eks. høyt kolesterol eller røyking. Livsstilendringer med økt aktivitet, vekttap og mindre salt i maten vil ofte i seg selv redusere blodtrykket og bør forsøkes før medikamentell behandling. Pasienter vil ofte ikke merke at de har forhøyet blodtrykk, men det hender det kan gi plager, som hodepine, tungpustethet, vann i kroppen eller tegn på nyresykdom. Forhøyet blodtrykk behandles med forskjellige legemidler. For de aller fleste er det snakk om forebyggende behandling for å hindre at det forhøyede blodtrykket fører til andre sykdommer. Det er altså ikke opplevde plager som behandles. Legemidlene kan ha en del bivirkninger. For eldre kan blodtrykket også bli uhensiktsmessig lavt, noe som kan føre til svimmelhet, fall og bruddskader. Uheldige bivirkninger må stadig veies mot effekt. Blodtrykksbehandling må også veies mot andre forebyggende tiltak mot hjerte-karsykdommer. Legemidler for behandling av forhøyet blodtrykk fås på blå resept og utgjør betydelige samfunnsmessige kostnader.
Risikofaktorer
Arv og inntak av koksalt virker inn på blodtrykket. Fedme, diabetes og overforbruk av alkohol gir økt blodtrykk. Veltrente personer vil i gjennomsnitt ha lavere blodtrykk enn utrente. For enkelte kan blodtrykket stige som følge av annen sykdom; nyresykdommer, hormonsykdommer eller hjerte-karsykdommer.
Konklusjon
Forebyggende behandling krever en strengere vurdering av legemidlenes effekt veid mot bivirkninger enn behandling for plager eller sykdom gjør. Derfor må de nasjonale anbefalingene for behandling av forhøyet blodtrykk stadig evalueres nøye. Effekten av denne typen intervensjon må også veies mot effekt av annen intervensjon. En høy andel eldre kvinner bruker blodtrykksmedisin. Det er ikke avklart om en del av disse overbehandles.
9.5 Muskel-skjelettsykdommer
9.5.1 Kronisk leddgikt
Ved kronisk leddgikt (revmatoid artritt) fører betennelse i ledd til en gradvis ødeleggelse av ben, brusk og leddkapsel. Sykdommen rammer flest kvinner, og risikoen øker med alderen. Sykdommen gir plager i form av smerter og stivhet og funksjonsproblemer i dagliglivet. Alvorlighetsgraden varierer, men det er vanlig med et kronisk, svingende forløp med gradvis forverrelse. Det er behov for økt kapasitet i diagnose, behandling og rehabilitering.
Forekomst
Leddgikt forekommer hos 0,5 prosent av den voksne befolkningen. Ca. halvparten av pasientene har til enhver tid moderate eller alvorlige funksjonsplager. Sykdommen er 3–4 ganger hyppigere hos kvinner enn hos menn. Antall nye tilfeller øker med stigende alder og det høyeste antall nye tilfeller ses mellom 60 og 80 år. Når barn og unge angripes får imidlertid sykdommen ofte større konsekvenser. De vil ha sykdommen gjennom et langt liv og kunne få mer uttalt funksjonssvikt, dessuten får enkelte av dem et spesielt alvorlig forløp av sykdommen.
Forløp og behandling
I sykdomsforløpet vil pasientene kunne utvikle en alvorlig fysisk funksjonssvikt. Psykisk og sosial helse kan også påvirkes. Et høyere angst- og depresjonsnivå kan skyldes økt smerte, tretthet og fysiske funksjonsproblemer. Leddgikt kan også skade indre organer. Disse pasientene har dessuten økt risiko for utvikling av osteoporose (benskjørhet). Alvorlig leddgikt er forbundet med økt dødelighet med en livsforkortning på 5–10 år. Svangerskap og amming representerer spesielle utfordringer for leddgiktpasienter. Leddgikten kan ofte forverres. Fysisk funksjonshemming kan gjøre barnestell vanskelig. En del av medikamentene som brukes er skadelige for fosteret og for barn som blir ammet. Behandlingen av leddgikt er dels medikamentell, dels kirurgisk og dels psykososial. Det er ofte hensiktsmessig med tverrfaglige team og nært samarbeid mellom spesialist- og primærhelsetjeneste. Leddgikt behandles i første omgang med legemidler som demper betennelsesprosessen i leddene og minsker hevelsen, smertene og stivheten. De lindrer pasientens symptomer, men hindrer også skader på brusk og benvev. Derfor er det viktig å komme tidlig i gang med behandlingen. Det kan bli nødvendig å fjerne den betente leddhinnen kirurgisk eller erstatte ødelagte ledd med kunstige, noe som ofte vil føre til et behov for rehabilitering. Trening i oppvarmet basseng er viktig for mange pasienter for å opprettholde muskelstyrke og bevegelighet. Mange trenger også hjelp fra fysio- og ergoterapeuter. Det er behov for å styrke kompetansen i primærhelsetjenesten, slik at leddgikt og evt. oppblussing av sykdommen kan oppdages tidlig og pasienten bli henvist til spesialist. Det er også behov for å utvikle programmer for undervisning og sykdomsmestring. Det kirurgiske tilbudet bør utbygges. Flere rehabiliteringstilbud trengs.
Risikofaktorer
Aktivering av immunapparatet spiller en sentral rolle i utviklingen av sykdommen, mulig utløst av en hittil ukjent mikrobe. Arvelige forhold kan bidra. Røyking gir en liten økt risiko for sykdommen og lav sosioøkonomisk status gir et alvorligere forløp.
Konklusjon
Det er behov for å styrke apparatet for diagnose, behandling og rehabilitering slik at man får et mer likt tilbud over hele landet. Spesialbehandling av gravide er utviklet ved Senter for revmatiske sykdommer ved Regionsykehuset i Trondheim. Den kompetanse som der er bygget opp bør spres og komme flere til gode.
9.5.2 Sjøgrens syndrom
Sjøgrens syndrom er en kronisk revmatisk sykdom hvor spyttkjertler og tårekjertler særlig blir angrepet. De aller fleste som rammes er kvinner. Sykdommen kan opptre alene eller hos pasienter som allerede har en annen revmatisk sykdom. Kurativ behandling finnes ikke, men det er viktig for alle pasienter å få en korrekt diagnose. Dessuten finnes lindrende behandling. Pasientene har økt risiko for å utvikle lymfekreft og bør følges særskilt. Både for diagnostikk og behandling er tverrfaglige team ønskelig.
Forekomst
I en svensk undersøkelse fant man en forekomst på 2,7 prosent i aldersgruppen 52–72 år. 94 prosent av pasientene i en norsk undersøkelse var kvinner. I denne undersøkelsen var gjennomsnittsalder ved diagnosetidspunkt 53 år. I gjennomsnitt gikk det 11 år fra plagene startet til diagnosen ble stilt. 5 prosent av pasientene utvikler malignt lymfom (lymfekreft).
Forløp og behandling
Tørre øyne, munntørrhet, hevelse av spyttkjertlene, uttalt tretthet, ledd- og muskelsmerter er vanlige plager ved Sjøgrens syndrom. Lungene og leveren kan også være angrepet. Plagene varierer over tid. Den lange latenstiden fra plagene oppstår til diagnosen blir stilt, er dels uttrykk for at sykdommen utvikler seg gradvis og at symptomene ofte er ukarakteristiske, men også at diagnosen er vanskelig å stille. Opptil 20 prosent av pasienter med Sjøgrens syndrom hadde fått diagnosen fibromyalgi. Økt oppmerksomhet og kunnskap om sykdommen kan antagelig bedre diagnostikken. For de fleste har det stor betydning å få en diagnose, selv om det ikke finnes kurativ behandling for sykdommen. Plagene kan dessuten lindres, særlig de tørre slimhinnene finnes det hjelp for. Pasientene bør også følges fordi de har økt risiko for å utvikle malignt lymfom (lymfekreft). Tverrfaglige kompetanseteam gir bedre muligheter for å stille korrekt diagnose og gi god behandling.
Risikofaktorer
Som andre revmatiske sykdommer regnes dette som en autoimmun sykdom, hvor kroppen som ledd i en forsvarsreaksjon utviklet for å beskytte mot infeksjoner, i stedet reagerer mot eget vev.
Konklusjon
Tverrfaglige kompetanseteam bør etableres ved alle regionsykehus i landet.
9.5.3 Osteoporose og brudd
Ved osteoporose (benskjørhet) tapes benmassen gradvis. Dette gir i seg selv ikke smerter eller andre symptomer, og betydningen ligger i den økte risikoen for brudd. De viktigste er lårhalsbrudd, ryggvirvelbrudd og håndleddsbrudd. Kvinner rammes hyppigere enn menn. Norge ligger sammen med de andre skandinaviske land på verdenstoppen i forekomst av disse bruddene, og hyppigheten har økt over tid. Redusert røyking, økt fysisk aktivitet og et kosthold med tilstrekkelig innhold av vitamin D og kalsium kan trolig være med på å forebygge benskjørhet, men årsakene er tildels ukjente.
Forekomst
Verdens helseorganisasjon har definert osteoporose som redusert benmasse. Hvis man i tillegg til redusert benmasse har hatt ett eller flere lavenergibrudd, så kalles tilstanden «etablert osteoporose». Basert på en studie fra Oslo vil mellom 14 prosent og 36 prosent av kvinner over 50 år ha osteoporose ifølge denne definisjonen. Den gjennomsnittlige benmassen hos kvinner og menn i Oslo er blant de aller laveste i Europa. Det er imidlertid betydelige geografiske forskjeller, og mye tyder på funnene i Oslo ikke er representative for hele landet. Vi antar at det årlig er i underkant av 9 000 nye lårhalsbrudd i Norge. Fire av fem skjer hos kvinner. Lårhalsbrudd hos kvinner i Oslo er 1,5 gang så hyppig som i Sogn og Fjordane, dobbelt så hyppig som i USA og bortimot fire ganger så hyppig som i Sør-Europa. Antallet har økt kraftig de senere tiår, dels fordi det har blitt flere eldre, men hyppigheten av brudd i de forskjellige aldersgrupper har også økt. Økningen i antall eldre kan alene føre til en fordobling i antall lårhalsbrudd fram til midten av neste århundre. Antall ryggvirvelbrudd påvist ved røntgenundersøkelse var større i Oslo og Malmö enn i resten av Europa. Omtrent 19 prosent av de skandinaviske kvinnene og 15 prosent av de skandinaviske mennene hadde slike kompresjonsbrudd mot 12 prosent av kvinnene og 12 prosent av mennene i resten av Europa. Hvis forekomsten er like stor i resten av landet som i Oslo, vil anslagsvis 140 000 kvinner og 95 000 menn over 50 år ha slike kompresjonsbrudd. I Norge er det anslagsvis 15 000 nye håndleddsbrudd pr. år, og 80 prosent av disse forekommer hos kvinner.
Forløp og behandling
Det er en økt risiko for å dø på 12–20 prosent det første året etter et lårhalsbrudd. Ett år etter bruddet har anslagsvis halvparten fortsatt redusert gangfunksjon, og omkring en av fem som var hjemmeboende før bruddet har behov for plass i institusjon. Mange får også senkomplikasjoner i den opererte hofta. I Norge er vel 300 akuttkirurgiske senger daglig belagt med lårhalsbruddpasienter, og de totale kostnadene ved lårhalsbrudd er ca. 1,5 milliarder NOK per år. Symptomene ved ryggvirvelbrudd kan variere fra ingen til store smerter i forbindelse med bruddet og/eller kroniske smertetilstander.
Det er ingen overdødelighet i forbindelse med håndleddsbrudd, og betydningen ligger først og fremst i smerter og plager i forbindelse med selve bruddet. En del av pasientene får permanent feilstilling og redusert funksjon i håndleddet. Siden mange av disse pasientene er i yrkesaktiv alder, fører håndleddsbruddene også til et betydelig produksjonstap.
Behandlingen av lårhalsbrudd er kirurgisk. Det er behov for mer systematisk rehabilitering etter lårhalsbrudd og bedre tilbud til ryggpasienter med kroniske smertetilstander.
Risikofaktorer
Kvinner har større risiko enn menn for å få osteoporose. I tillegg er høy alder, tidligere brudd, røyking, alkoholmisbruk, lav kroppsvekt og redusert fysisk aktivitet risikofaktorer. En rekke medisinske tilstander kan gi brudd, enten fordi de reduserer benmassen eller fordi de øker falltendensen. Kalsiummangel er neppe en viktig årsak til osteoporose i vår del av verden, men kalsiumtilskudd kan være med på å bremse utviklingen av osteoporose hos kvinner etter overgangsalderen. Vitamin D er viktig for kalsiumopptaket i tarmen. Redusert røyking, økt aktivitet og adekvat kosthold med kalsium og vitamin D kan sannsynligvis være med på å forebygge benskjørhet. For utsatte grupper kan hoftebeskyttere redusere risikoen for bruddskader ved fall. Østrogenbehandling minsker kvinners bentap etter overgangsalderen. Det finnes legemidler godkjent for behandling av etablert osteoporose. På hvilket grunnlag disse medikamentene skal brukes, er imidlertid omdiskutert. Flere legemidler vil trolig komme i løpet av få år.
Konklusjon
Osteoporose er i høyeste grad et kvinnehelseproblem. Store forskningsressurser går til utvikling av medikamentell behandling av osteoporose. Det er viktig at det offentlige også sørger for penger til uavhengig forskning. Fallforebyggende tiltak, livsstilintervensjon, behandling og rehabilitering av brudd og behandling av kroniske smerter etter brudd i ryggsøylen må også prioriteres. Etter utvalgets oppfatning er det behov for en nasjonal handlingsplan for osteoporose.
9.5.4 Bekkenløsning
Smerter i bekkenregionen knyttet til svangerskap, fødsel og barseltid kalles bekkenløsning. Hormoner i svangerskapet gir økt strekkbarhet av muskulatur, bånd og sener i bekkenet. Dette fører til økt bevegelighet i bekkenleddene. Hvorfor noen utvikler smerter er ukjent. Det er ingen ensartet diagnostikk av lidelsen.
Forekomst
Bekkenløsning er kjent i nordiske land, England og Nederland og USA, men synes ukjent eller usynlig i en rekke andre land. Pakistanske kvinner i Norge forteller at slike smerter ikke finnes i Pakistan, men de utvikler lidelsen når de bor i Norge. Forekomst varierer fra 5–50 prosent av gravide, avhengig av diagnosetidspunkt og inklusjonskriterier. I en dansk undersøkelse fant man smerte i bekkenleddene hos 24 prosent av kvinner i 33. svangerskapsuke.
Forløp og behandling
Smertene oppstår som regel omkring 16–20 svangerskapsuke, men kan oppstå både tidligere og senere i svangerskapet. Klinisk finner man hovent og smertefullt vev i bløtdelene rundt bekkenet, sete og lår. Smertene er dyptsittende, til dels brått innsettende og stikkende, lokalisert til symfysen (kjønnsbeinet) og/eller begge sider av korsbenet. Bekkensmerter opptrer hyppig sammen med smerter i korsryggen. Forskjellige former for fysikalsk behandling er den mest brukte behandling. For enkelte varer smertene lenger enn seks måneder etter fødselen og kan bli mer eller mindre kroniske.
Risikofaktorer
Bekkenløsning som diagnose bygger på en gruppe symptomer. Det å ha født barn tidligere øker risikoen for utvikling av bekkensmerter. Bekkenløsning er, delvis i motsetning til korsryggsmerter, spesifikt knyttet til det å være gravid. Det er imidlertid stor samvariasjon mellom rygg- og bekkensmerter, og ryggsmerter før svangerskapet er en risikofaktor for utvikling av bekkensmerter. Generell overbevegelighet i kroppens ledd og bånd synes også å være en risikofaktor, men dette er ikke systematisk undersøkt. Biomekanisk belastning, som stor forandring av kroppsholdning og lite hensiktsmessig bruk av kroppen, er andre klinisk observerte risikofaktorer. Det samme er mangel på hvile i svangerskapet. Det er nærliggende å sette en tilsynelatende økning i utvikling av alvorlig bekkenløsning i sammenheng med moderne kvinners mangel på muligheter til å ta det med ro i svangerskapet.
Konklusjon
Smerter i bekkenregionen rammer omtrent hver femte kvinne i svangerskapet. Det er behov for mer kunnskap om årsak og forløp av lidelsen. Avlastningstiltak og bruk av fysioterapi bør systematiseres og evalueres.
9.6 «Ubestemte» helseplager
9.6.1 Kvinners «ubestemte» helseplager
«Ubestemte» helseplager er langvarige eller kroniske tilstander med omfattende og plagsomme symptomer der omfattende medisinske undersøkelser ikke gir funn eller forklaring. «Ubestemte» helseplager forekommer som muskel-skjelettlidelser, trøtthet/slapphet eller psykiske lidelser. Smerter fra flere forskjellige organsystemer, allergi-liknende plager, gjentatte infeksjoner eller slimhinneproblemer hører også med. Pasientene kan være plaget av konsentrasjonsvansker, søvnproblemer, underlivssmerter, utflod, vannlatingsplager, fordøyelsesproblemer eller indre uro. Symptomene opptrer hver for seg eller sammen. Eksempler på slike tilstander er det som ofte kalles fibromyalgi, kroniske muskelsmerter, nakkesleng, kronisk tretthetssyndrom, bekkenløsning, irritabel tarm, candidasyndrom, amalgamsyke, el-allergi eller ME-syndrom.
Forekomst
Kvinners plager blir oftere enn menns plager klassifisert som medisinsk uforklarlige. For fibromyalgi, irritabel tarm, kronisk tretthetssyndrom, somatiseringssyndrom og spenningshodepine finnes det diagnostiske kriterier og studier av forekomst. Kjønnsforskjellen varierer noe, men er likevel konsistent: Kvinner er i flertall blant pasientene i forhold til menn. Det kan se ut til at forekomsten er økende. Omfanget av de «ubestemte» plagene er ikke sikkert kjent, og må derfor bygge på indirekte anslag. I 2/3 av konsultasjonene bruker primærlegen en symptomdiagnose der diagnosen er usikker. Noen av disse konsultasjonene gjelder langvarige «ubestemte» helseplager. I Norge er muskel-skjelettlidelser den største gruppen av disse. 17 prosent av diagnosene i allmennpraksis gjelder muskel-skjelettlidelser, herav er ca 4/5 muskelplager av mer eller mindre spesifikk karakter. En norsk studie fant fibromyalgi hos 10 prosent av kvinner mellom 20 og 49 år, en høy forekomst i forhold til utenlandske studier. I 1993 ble 3730 norske kvinner innvilget uføretrygd på grunn av lidelser i muskel-skjelettsystemet.
Forløp og behandling
De «ubestemte» plagene er ikke akutte eller livstruende sykdommer som man dør av, men langvarige og kroniske tilstander som man lever med. Kvinner med «ubestemte» helseplager opplever smerter eller utmattelse, og mange orker ikke jobb eller hverdagsaktiviteter. Når det medisinske blikk ikke er skarpt nok til å gi en god forklaring, kan resultatet bli at pasienten ikke får tilfredsstillende helsehjelp. Mange kvinner med «ubestemte» helseplager rapporterer at de har kjent seg dårlig mottatt hos legen. I det medisinske statushierarki har fibromyalgi en klar sisteplass. Forskning viser at informasjon basert på kvinnenes erfaring og kunnskap kan bidra til å gjøre de «ubestemte» plagene mindre ubestemte for legen. Kognitiv terapi basert på felles forståelse i en atmosfære preget av anerkjennelse kan være til hjelp for bedring eller til å leve med plagene. I 1991 ble Rikstrygdeverkets forskrifter for uførepensjonering innstrammet, med større vekt på objektive sykdomstegn. Dette rammet særlig pasienter med «ubestemte» helseplager, og etter lovendringen ble det vanskeligere for kvinner med muskel-skjelettplager og psykiske lidelser å få uføretrygd (se også kapittel 8).
Risikofaktorer
Sannsynligvis er det sammensatte grunner til at kvinner får «ubestemte» plager og at plagene får ulike ytringsformer. Kvinner lever andre liv enn menn, med andre reproduktive oppgaver, andre yrker, lavere inntekt og innflytelse samt mer ubetalt omsorgsarbeid. Kontroll over egen arbeidssituasjon er sannsynligvis av viktigere betydning i forhold til sykdom enn belastningen i seg selv. Mange forhold i kvinners hverdagsliv og yrkesliv gir lite kontroll og fleksibilitet og kan dermed være helseskadelige. Hos noen kan de «ubestemte» plagene skyldes ytre eller indre belastninger. Ensidige arbeidsrutiner kan fremme utviklingen av kroniske muskelsmerter. Vold og seksuelle overgrep kan etterlate spor i kroppen som senere kommer til uttrykk som fibromyalgi, irritabel tarm eller underlivssmerter. «Ubestemte» plager kan også være tidlige tegn på somatisk sykdom som kreft, nevrologiske eller revmatologiske lidelser, diabetes eller hypothyreose.
Konklusjon
Vi vet for lite om årsaker, forløp, konsekvenser og utbredelse av kvinners «ubestemte» helseplager. Det må satses for å utvikle kunnskapen på dette feltet. I mellomtiden må vi sørge for at pasientene blir møtt med anerkjennelse og verdighet når kroppen sier stopp. Helsevesenet må, i større grad enn nå, lære seg å anerkjenne kvinners opplevelse av egen virkelighet og legge denne til grunn i utviklingen av medisinsk teori og praksis. Hensiktsmessige tiltak for behandling og rehabilitering må utvikles. I velferdsstaten Norge er det bred enighet om at arbeidsuførhet på grunn av sykdom skal lede til økonomisk kompensasjon i form av trygd. Men slik trygden i dag praktiserer sitt sykdomsbegrep med ensidig vektlegging av objektive funn, får vi en gjennomgående skjevhet i kvinners disfavør.
9.6.2 Fibromyalgi
Fibromyalgisyndromet (FS) er en kronisk smertefull lidelse som affiserer det meste av kroppen. Årsaken er omdiskutert og uavklart. Tilstanden er klassifisert som et syndrom (en samling av symptomer) snarere enn en sykdom. Fibromyalgi er ingen farlig tilstand som kan ødelegge kroppen eller redusere livslengden, men pasientene opplever redusert livskvalitet og hemmes i daglige gjøremål. Mange faller ut av arbeidslivet. Med dagens medisinske metoder er man ikke i stand til å påvise noe objektivt galt med pasienten spesifikt for FS. Det er nå utviklet standardiserte diagnosekriterier for tilstanden. Blant faktorer som trolig kan forebygge den kan nevnes: Et økt fysisk aktivitetsnivå, tidlig og effektiv behandling av muskelsmerter, samt økt fokus på faren ved å strekke seg for langt og nedprioritere egne behov over tid. Det er vesentlig at kvinnen selv deltar aktivt i behandlingsprosessen.
Forekomst
Det er stor variasjon i forekomst av FS internasjonalt. Norge er blant landene med høyest forekomst. Den største amerikanske undersøkelsen finner FS hos 2 prosent av befolkningen, mens man i en norsk undersøkelse fant at hele 10 prosent av kvinner i alderen 20–49 år hadde syndromet. I våre naboland Sverige, Finland og Danmark er forekomsten lav, rundt 1 prosent. FS ser ut til å ha økt i hyppighet de siste 25 år. Noe kan tilskrives økt kjennskap til syndromet samt etableringen av standardiserte diagnosekriterier, men forklarer neppe alt. FS ser ut til å være en kronisk, ikke dødelig lidelse med mer eller mindre konstant symptomnivå over år. Med nær 6 nye tilfeller pr. 1 000 kvinner pr. år i Norge, kan vi forvente en betydelig økning i antall pasienter som lever med FS i tiden som kommer. Syndromet forekommer i alle aldre. Over 90 prosent av FS- pasientene er kvinner.
Forløp og behandling
Behandlingen for FS ser ut til å lykkes i den grad pasienten får reell medbestemmelse over egen bedring og blir tatt på alvor. Behandlingen bør være tverrfaglig og bredspektret og tilpasset den enkelte. Aktuelle elementer er: grundig informasjon, regelmessig kondisjonstrening, spesifikk behandling av muskelsmerter, kognitiv terapi, søvnbedring, avspenningsteknikker og mestringsstrategier. Forskning viser at gruppebaserte behandlingstilbud der anerkjennelse av pasienten selv inngår som en sentral del, kan styrke kvinnenes evne til å leve et godt liv til tross for plagene. Daglig bruk av smertestillende eller muskelavslappende legemidler frarådes. Legemidler har begrenset virketid og kan føre til avhengighet. Tilleggslidelser, som depresjoner, må behandles. En del pasienter må resosialiseres. Det kan dessuten se ut som man skal være tilbakeholdende med å innvilge FS-pasienter full uføretrygd. Ellers sammenliknbare pasienter som fikk full trygd viste klar forverring over tid i forhold til pasienter som fortsatte i arbeidslivet. En tilrettelegging på arbeidsplassen kan muligens være et godt alternativ til trygd for disse pasientene.
Risikofaktorer
Høyst sannsynlig er det et samspill mellom flere faktorer som til slutt resulterer i FS, og de utløsende faktorene ser ut til å kunne variere fra person til person. Pasientene selv angir i mer enn 80 prosent av tilfellene at deres FS er utløst av spesielle livserfaringer eller personlig legning. Muskulaturen er trolig en viktig medvirkende årsak til FS, til tross for at man ikke finner forandringer som er spesifikke for denne lidelsen. En forstyrrelse i kroppens smertereguleringssystem er sannsynligvis også en medvirkende årsak. Om psykologiske faktorer kan bidra, er uvisst. Man finner en overvekt av angst, depresjon og personlighetsforstyrrelser hos FS-pasienter i forhold til andre smertepasienter, men FS kan oppstå også hos psykisk friske personer. Enkelte betrakter FS som en psykosomatisk lidelse der pasienten ubevisst velger sykerollen som en legitim unnskyldning for ikke å innfri dagliglivets, eller sine egne, altfor høye krav. Endelig er det mange som betrakter FS som et resultat av en for belastende livssituasjon, oppstått som et resultat av endrede krav til kvinner i dagens samfunn. Økt fysisk aktivitet blant kvinner kan trolig forebygge tilstanden.
Konklusjon
Man mangler en nasjonal enighet om hva FS er og hvordan det skal håndteres. Ut fra dagens kunnskapsnivå vet vi likevel nok til å kunne hjelpe pasientene i en helt annen grad enn det som gjøres. Ytterligere skolering av helsepersonell må til.
9.7 Stoffskiftesykdommer og diabetes
9.7.1 For høyt og for lavt stoffskifte
Hormonforstyrrelser i skjoldbruskkjertelen er en relativt hyppig lidelse som særlig rammer kvinner. Lages det for lite hormoner blir forbrenningen lav (lavt stoffskifte, hypothyreose), lages for mye, blir den for høy (høyt stoffskifte, hyperthyreose). Tilstandene er sjelden livstruende, men varer ofte livet ut og kan gi betydelig redusert livskvalitet. Forstyrrelser i hormonproduksjonen påvises enkelt ved en laboratorietest. Forekomst av sykdommene bør kartlegges bedre, og man bør vurdere screening (masseundersøkelse) i enkelte befolkningsgrupper.
Forekomst
Alle former for stoffskiftesykdommer forekommer 5–10 ganger hyppigere blant kvinner enn blant menn. Ca. 5 prosent av norske kvinner har kjent hypothyreose mens 1–2 prosent trolig har udiagnostisert hypothyreose. Hyperthyreose er kjent hos 2–3 prosent av norske kvinner, udiagnostisert trolig hos 0,1–0,5 prosent. Hypothyreose er betydelig hyppigere i land med utilstrekkelig jodtilførsel, blant annet Danmark. Man kan se vekst i skjoldbruskkjertelen både med og uten hormonforstyrrelser. Dette kalles struma. Struma forekommer hos 1–3 prosent av norske kvinner. Innvandrerkvinner fra Asia og Afrika har en høyere forekomst av struma.
Forekomst av hypothyreose og struma øker med økende alder. Hyperthyreose forekommer i alle aldre, men debuterer ofte i 20–40 års alder med en ny økning i 60–70 års alder. En autoimmun betennelsestilstand i skjoldbruskkjertelen (hvor kroppen reagerer mot eget vev) finnes sannsynligvis hos 10–20 prosent av norske kvinner, og forekomsten øker med økende alder. Denne tilstanden kan gi både hypothyreose, hyperthyreose og struma. En lignende tilstand kan opptre etter fødsel. I en undersøkelse i Telemark fant man at noe over 3 prosent av kvinnene hadde denne tilstanden etter fødsel. Den overses ofte.
Forløp og behandling
Skjoldbruskkjertelhormonene (thyroxin, T4 og trijodothyronin, T3) styrer i første rekke forbrenningen, men hormonene innvirker på mange andre funksjoner også, blant annet den mentale helsen. Hypothyreose er som oftest en livslang sykdom med livslang behandling. Hos enkelte er hyperthyreose også en livslang sykdom, mens andre blir kvitt alle sine plager etter noe tids behandling. Begge tilstandene kan i sjeldne tilfelle bli alvorlige med dødelig utgang (noen få tilfeller per år i Norge). Både for høyt og for lavt stoffskifte kan ubehandlet disponere for hjerte-karsykdommer og dermed gi redusert livslengde. Hyperthyreose gir økt risiko for rytmeforstyrrelser i hjertet og osteoporose (benskjørhet). Mange kvinner opplever også redusert livskvalitet, selv om sykdommene tilsynelatende er adekvat behandlet. Hypothyreose behandles med tilførsel av hormonet thyroxin. Hyperthyreose kan behandles med legemidler, radioaktivt jod eller kirurgi, eller kombinasjoner av disse behandlingsmetodene. Pasientens sykdomsutvikling og tilstand for øvrig vil spille inn i valg av behandling. Mange pasienter trenger også hjelp til sine psykiske plager. I områder med jodmangel er økt jodtilførsel i kosten et viktig forebyggende tiltak. I Norge er jodtilførselen i kosten adekvat, med unntak av enkelte grupper innvandrerkvinner og andre kvinner med et spesielt jodfattig kosthold. Tidlig igangsetting av behandling er viktig for å forebygge full utvikling av plager og komplikasjoner. Det forutsetter tidlig diagnose. Hormonforstyrrelsene kan ofte foreligge uten at symptomene er så klare at man kan stille en diagnose ut fra dem. Diagnosen stilles ved å måle hormonene med en laboratorietest.
Risikofaktorer
Flere forskjellige tilstander kan føre til forstyrrelser i produksjon av skjoldbruskkjertelhormonene. På verdensbasis er jodmangel den viktigste årsaken til hypothyreose. Hos oss er autoimmune prosesser, hvor vårt immunforsvar rettes mot eget vev, trolig involvert i 50–80 prosent av stoffskifteforstyrrelsene. Siden sykdommene er hyppigere hos kvinner, kan man anta at kjønnshormonene spiller inn. Det finnes en klar arvelig disposisjon, men det må være utløsende faktorer i tillegg. Kjente utløsende faktorer er infeksjoner, økt jodtilførsel, røyking, giftige stoffer og enkelte legemidler. Men fortsatt vet vi for lite om dette.
Konklusjon
Det er behov for forskning omkring sykdomsmekanismer og utløsende faktorer. Videre bør forekomsten i forskjellige befolkningsgrupper kartlegges. Man bør vurdere om enkelte grupper bør screenes (masseundersøkes) med laboratorietester. Det er også viktig å studere sammenhengen mellom stoffskifteforstyrrelser og andre sykdommer, slik som depresjon, fibromyalgi og ubestemte tarmplager.
9.7.2 Diabetes
Diabetes er en tilstand med økt mengde glukose (sukker) i blod. Man skiller mellom type 1 (insulinavhengig) og type 2 (ikke-insulinavhengig) diabetes («aldersdiabetes»). Totalt er det mer enn 125 000 diabetikere i Norge. Diabetes er en kronisk, livslang tilstand. Ved begge typer diabetes foreligger en arvelig disposisjon, men sykdomsprosessen startes trolig av ulike miljøfaktorer. Forekomsten av diabetes varierer betydelig internasjonalt. I Norge har forekomsten økt siden siste krig. Diabetes gir økt risiko for hjerte-karsykdommer og reduserte leveutsikter. Blant eldre personer er det en viss kvinneovervekt av sykdommen.
Type 1 diabetes. Type 1 diabetes skyldes manglende produksjon av hormonet insulin (normale typer)
Forekomst
I Norge er det 20 000 med type 1 diabetes, ca. 1 500 er barn og ungdom under 18 år. Halvparten får sykdommen før fylte 30 år. I Norge er det flere med diabetes type 1 i sør enn i nord, og flere i innlandet enn ved kysten. Sykdommen opptrer hyppigere blant menn enn kvinner.
Forløp og behandling
Til tross for behandlingsmessige framskritt er diabetes fortsatt en sykdom som medfører lidelse, livstruende komplikasjoner og reduserte leveutsikter. Type 1 diabetikeres leveutsikt er redusert med 5–10 år i gjennomsnitt. 40 prosent får nyreskader, en del av disse trenger nyretransplantasjon for å overleve. Nær 100 prosent får øyeskade, men takket være moderne behandling med laser vil bare en mindre andel få sterkt redusert syn eller blindhet. Tidligere var komplikasjoner ved svangerskap hos diabetes-mødre betydelige både for mor og barn. Nå er det ikke lenger forskjell i dødelighet og misdannelser mellom disse svangerskapene og svangerskap hos normale, men det forutsetter god svangerskapskontroll. Det er mulig kvinnelige diabetikere har økt risiko for osteoporose. Kvinner med type 1 diabetes har en overhyppighet av spiseforstyrrelser. Både type 1 og type 2-diabetikere har en betydelig oversykelighet og en overdødelighet av hjerte-karsykdommer i forhold til normalbefolkningen. Type 1 diabetes behandles uten unntak med insulin. I tillegg kan komplikasjonene kreve behandling.
Risikofaktorer
Arvelige faktorer disponerer for type 1 diabetes. I tillegg er ytre miljøfaktorer nødvendige for å utløse sykdommen. Infeksjoner hos moren i svangerskapet, infeksjoner hos barnet eller visse ernæringskomponenter de første leveår, kan være slike ytre faktorer, men er ikke sikkert påvist. Siden årsakene ikke er kjent, er primærforebygging ikke aktuelt.
Konklusjon
Type 1 diabetes oppstår hyppigere blant menn, men har særlig betydning for kvinner på grunn av den økte risikoen for komplikasjoner ved svangerskap. Dette krever spesiell overvåking. Det er behov for mer kunnskap om årsaksforhold, risiko for osteoporose og spiseforstyrrelser, samt mer optimal behandling.
Type 2 diabetes skyldes i utgangspunktet en nedsatt virkning av insulin, men etter hvert vil mange med type 2 diabetes også utvikle en insulinmangel. Sykdommen rammer noe flere kvinner, spesielt i eldre aldersgrupper, og er knyttet til utviklingen av overvekt.
Forekomst
I Norge har 105 000 personer type 2 diabetes. Forekomsten varierer betydelig internasjonalt. Forekomst av type 2 diabetes er nært knyttet til forekomst av fedme i befolkningen. Antall nyoppståtte tilfeller falt drastisk under siste krig. Totalt har flere kvinner enn menn type 2 diabetes, selv om kjønnsforskjellen er i ferd med å utviskes. Forekomsten av overvekt og fedme øker sterkt i befolkningen, spesielt hos yngre voksne. Dette gir stor risiko for en betydelig økning av type 2 diabetes framover. Diabetes opptrer hyppigere blant kvinner enn menn i aldersgruppene over 60 år, og følger kjønnsfordelingen av overvekt, men før denne alderen opptrer sykdommen hyppigere blant menn.
Forløp og behandling
Type 2 diabetes gir økt risiko for hjerte-karsykdommer og dermed reduserte leveutsikter. I tillegg er også type 2 -diabetikere utsatt for de samme senskadene som type 1-diabetikere får; skade av øyne, nyrer og føtter. Endret kosthold, mosjon og legemidler (tabletter, evt. insulin) er behandlingen ved type 2 diabetes. Egenomsorg er sentralt for en slik kronisk sykdom. Muligheten for å måle blodsukkeret selv gir pasientene i dag større muligheter til å holde sykdommen under kontroll. Det er nå vist også ved type 2 diabetes at god kontroll minsker risikoen for komplikasjoner. Det er derfor viktig å stille diagnosen så tidlig som mulig.
Risikofaktorer
I tillegg til arvelige faktorer gir overvekt og fysisk inaktivitet økt risiko for type 2 diabetes. Høyt blodtrykk og hjerte-karsykdommer kan opptre forut for type 2 diabetes, eller de kan opptre som komplikasjoner til diabetes. Livsstilendringer med fysisk inaktivitet, fedme og «mannlig» fettfordeling (bukfett), gir økt risiko. Lav fødselsvekt disponerer for fedme senere i livet og derfor også for diabetes type 2. Det forventes en økning i diabetesforekomst blant befolkningsgrupper i den tredje verden når disse endrer livsstil i «vestlig» retning.
Konklusjon
Type 2 diabetes rammer noen flere kvinner enn menn. Type 2 diabetes kan i stor grad primærforebygges ved endring av livsstil. Sunnere kosthold og mer mosjon er viktige tiltak. Utfordringen er mer effektive strategier for å nå disse målene. Det bør satses på å utvikle gode pedagogiske virkemidler for å oppnå dette. Det er også viktig å satse på tidlig diagnostikk og bedre kontroll, blant annet gjennom gode handlingsprogrammer og videreutvikling av metoder for egenkontroll og behandling. Som for type 1 diabetes er det behov for mer forskning omkring dette, samt om årsaksforhold og risikofaktorer. (Se også kap. 5.5.1 om diabetes hos innvandrerkvinner)
9.8 Tarmsykdommer
9.8.1 Ulcerøs colitt og Crohns sykdom
Ulcerøs colitt og Crohns sykdom er kroniske betennelsestilstander i tarmen, og har ukjent årsak. Sykdommene har et kronisk, svingende forløp av ulik alvorlighetsgrad. Mange må gjennom gjentatte operasjoner og perioder med intensiv behandling. Enkelte blir svært invalidisert av plagene. Ulcerøs colitt forekommer hyppigere blant menn og Crohns sykdom noe hyppigere blant kvinner. Forekomsten av begge sykdommer er spesielt hyppig i Norge og har økt i etterkrigstiden. Det mangler kunnskap om risikoforhold, sykdomsutvikling og behandling.
Forekomst
Det er 8–900 personer i Norge som får enten ulcerøs colitt eller Crohns sykdom hvert år, rundt 500 nye personer får ulcerøs colitt, og 300 personer får Crohns sykdom. Begge sykdommene kan opptre i barnealder, men de fleste blir syke i ung voksen alder (25–35 år for ulcerøs colitt, 15–25 år for Crohns sykdom). Ulcerøs colitt forekommer 1,5 ganger hyppigere blant menn og Crohns sykdom noe hyppigere blant kvinner.
Forløp og behandling
Ulcerøs colitt opptrer bare i tykktarmen, mens Crohns sykdom kan opptre i alle deler av tarmen. Sykdomsforløpet kan variere. Ulcerøs colitt gir en økt risiko for tarmkreft, og det anbefales å fjerne tykktarmen 10–15 år etter sykdomsdebut. Pasienten er da kurert for sykdommen, men må leve med senfølgene av det kirurgiske inngrepet. Kirurgiske inngrep kan ikke kurere Crohns sykdom, men man må likevel ofte intervenere kirurgisk. Det finnes forskjellige legemidler som kan dempe symptomene for begge sykdommer, og som kan være tilstrekkelig behandling i perioder. For enkelte får sykdommen et invalidiserende forløp med varig arbeidsuførhet. Fisteldannelser, benskjørhet og ernæringsforstyrrelser kan bli endetilstanden, spesielt ved Crohns sykdom. Begge sykdommer kan være ledsaget av plager fra ledd og øyne og har slektskap med revmatiske tilstander.
Risikofaktorer
Arvelige forhold disponerer for sykdommen. Man antar at miljøfaktorer kan være utløse. Hos angrepne individer synes evnen til å begrense tarmens normale betennelsesreaksjoner. Faktorer man tror kan bidra, er virusinfeksjoner i spedbarnsalder, moderne hygiene og enkelte smertestillende medisiner. Røyking gir økt risiko for Crohns sykdom, men synes å beskytte mot ulcerøs colitt.
Konklusjon
Det er stor mangel på kunnskap om mekanismer bak utvikling av sykdommen, risikofaktorer og muligheter for behandling som kan endre sykdommenes naturlige forløp.
9.8.2 Funksjonelle tarmplager: irritabel tarm, matvareintoleranse og ukarakteristiske mageplager
Ved disse lidelsene kan man ikke påvise objektive sykdomstegn. Plagene kan likevel være helt eller delvis invalidiserende. Flere kvinner enn menn rammes, spesielt gjelder det matvareintoleranse. Forståelsen av lidelsene er ufullstendig. Tiltak mot psykososial belastning i arbeidslivet og privat kan trolig virke forebyggende.
Forekomst
Forekomst av irritabel tarm er ikke sikkert kjent, men antas å være mellom 5 og 25 prosent i forskjellige befolkninger. Bare en del av disse blir pasienter gjennom å søke hjelp hos lege. Dobbelt så mange kvinner som menn har irritabel tarm. Noen få prosent av befolkningen har en sikker matvareintoleranse, men et langt høyere antall rapporterer liknende plager, åtte ganger så mange kvinner som menn. Begrepet ukarakteristiske mageplager representerer forskjellige mageplager. Forekomst er lavere enn de to andre plagene. Plagene forekommer omtrent dobbelt så hyppig blant kvinner som hos menn. Pasientene blir ofte gående fra lege til lege uten at deres problemer blir tilstrekkelig avklaret. Nær 400 pasienter med ukarakteristiske mageplager blir i Norge årlig henvist fra ett sykehus til et annet.
Forløp og behandling
Dette er kroniske lidelser. Det er ikke påvist noen økt dødelighet av lidelsene, men pasientene er en hardt belastet gruppe som fungerer dårlig i samfunnslivet. De har behov for et bredt tilbud om medisinsk og psykososial støtte. Kostendring, kosttilskudd, endring av livsstil og legemidler i forskjellige kombinasjoner er mulige behandlingsalternativer som ofte må tilpasses individuelt. Noen trenger også psykoterapi eller kognitiv støtteterapi. Ved matvareintoleranse er målet å identifisere og fjerne den maten som utløser plagene.
Risikofaktorer
Man antar at det foreligger en arvelig og en miljømessig disposisjon for sykdommene. Ved irritabel tarm og matvareintoleranse er det en familiær opphopning. Utover dette finnes det en rekke teorier for faktorer som kan spille inn, uten at noen av dem er påvist å ha en sikker sammenheng med lidelsene.
Konklusjon
Forståelsen av disse sykdommene er ufullstendig. Forebyggende tiltak mot psykososial mistilpasning og psykosomatisk belastning i arbeidsmiljø og privatliv kan trolig være forebyggende tiltak.
9.9 Lungelidelser og allergi
9.9.1 Kronisk obstruktiv lungesykdom
Kronisk obstruktiv lungesykdom er et samlebegrep for tilstander med økt motstand for luftstrømmingen i lungene, og omfatter emfysem (utblåste lunger), kronisk obstruktiv bronkitt og astma (anfallsvis åndenød). Det typiske forløp er en gradvis forverrelse med tungpust som nedsetter evnen til arbeid og fysisk aktivitet. Sykdommen forekommer omtrent like hyppig hos kvinner og menn, og er en sjelden dødsårsak før 60-årsalder. Dødeligheten pga sykdommen i aldersgruppene under 60 år har imidlertid det siste tiår vært økende for kvinner, samtidig som det har vært en liten nedgang for menn.
Forekomst
Sykdommen forekommer oftest hos personer over 40 år. For astma og kronisk bronkitt hos voksne er det gjennomført en befolkningsundersøkelse i Hordaland i 1987–88. Det ble ikke funnet noen forskjeller i forekomst av kronisk obstruktiv lungesykdom mellom by (Bergen) og land. 5,2 prosent av kvinnene og 5,6 prosent av mennene hadde en av lidelsene i denne undersøkelsen. Tall fra dødsårsaksregisteret viser at sykdommen er en sjelden dødsårsak før 60-års alder. Det som er viktig er likevel utviklingen i dødeligheten for personer under 60 år. Det er en klart økende dødelighet for kvinner, mens det fra 1984 har vært lavere tall for menn enn tidligere. Dødeligheten er nå like høy for kvinner som for menn. Denne endringen gjelder i alle aldersgrupper mellom 50 og 74 år.
Forløp og behandling
Ved kronisk bronkitt har det gjennom lang tid vært betennelsesforandringer i slimhinnene i luftrørene. En vanlig definisjon er daglige plager med hoste og oppspytt i tre måneder eller mer per år i løpet av de to siste årene. Ved emfysem er lungevevet varig skadet på en slik måte at elastisiteten er helt eller delvis borte. Mange pasienter med kronisk obstruktiv lungesykdom får astmadiagnose. Det typiske forløp er gradvis forverrelse med tung pust som nedsetter aktivitetsevnen, og som til slutt gir plager med tungpust også i hvile. Ved tilleggsinfeksjoner i lungene blir pasientene dårligere. Det er et normalt fall i lungefunksjonen med alder. Personer med kronisk obstruktiv lungesykdom har også dette fallet. Fortsatt røyking og stadige infeksjoner kan gi raskere utvikling. Lungesvikten kan føre til langsom og pinefull kvelning, og dårlig lungefunksjon kan gi hjertesvikt. Prosessen kan ikke snus med legemidler. I sluttfasen kan kontinuerlig oksygenbehandling være nødvendig. Pasienter med anfallsvis åndenød kan ha glede av legemidler mot astma.
Risikofaktorer
Røyking er den dominerende årsaksfaktor til kronisk obstruktiv lungesykdom i Norge. Det tar mange år før en røyker utvikler sykdommen. Kvinner har tradisjonelt røykt mindre enn menn. Det har de siste tiår vært en nedgang i andelen av menn som har røykt, mens andelen kvinnelige røykere nå er kommet opp på samme nivå som for menn. Økningen i dødelighet hos kvinner fra 1970–80-tallet og framover kan være en konsekvens av dette. At kvinnene allerede er oppe på samme nivå som menn, kan tyde på at kvinner tåler røyking dårligere, kanskje fordi lungevolumet i utgangspunktet er mindre hos kvinner. Det er vist at lungefunksjon henger sammen med kroppshøyde, slik at høye personer har større lungefunksjon enn lave personer. Risikoen for kronisk obstruktiv lungesykdom kan også påvirkes av støv- og gasspåvirkninger i yrkeslivet.
Konklusjon
Å få kvinner til å la være å begynne å røyke er den viktigste utfordringen i det forebyggende arbeid.
9.9.2 Astma
Astma er en betennelsessykdom i luftveiene som gir pusteproblemer. Sykdommen har et kronisk, svingende forløp og rammer ofte i ung alder. Forekomsten er økende. Råd om livsførsel og individuelt tilpasset behandling gjør at de fleste kan leve nærmest normalt med sykdommen. Astma krever spesiell oppfølging i svangerskapet.
Forekomst
I Norge har ca. 2 prosent av befolkningen astma. Sykdommen opptrer hyppigere blant unge mennesker (6–11 prosent av befolkningen i alderen 20–44 år). I barnealder har omtrent dobbelt så mange gutter som jenter astma, men etter puberteten jevner forskjellen seg ut med en tendens til økt forekomst hos kvinner.
Forløp og behandling
Astma er en kronisk sykdom med et svingende forløp. Alvorlighetsgrad kan variere betydelig. For enkelte blir anfallene så alvorlige at de fører til hyppige sykehusinnleggelser, mens mange kan leve nærmest normalt med sykdommen. Det forutsetter ofte riktig medisinering og leveregler. «Astmaskoler» er et tilbud helsevesenet har utviklet for at pasientene selv kan lære om sin sykdom og hvordan den kan håndteres. Astma er sjelden direkte årsak til død. Minst 1 prosent av gravide kvinner har trolig astma. Ubehandlet gir astma økt risiko for komplikasjoner hos mor og barn. Plagene fra sykdommen forverres hos omtrent en tredel av de gravide kvinnene og forbedres hos en tredel, mens den siste tredelen har omtrent uendrede plager. Kvinner kan også oppleve forverring premenstruelt. Menopause kan virke inn på sykdomsforløpet. P-piller kan også påvirke astma. Astmatikere er ofte allergiske og kan reagere allergisk på latexen i kondomer. For enkelte astmatikere kan økt fysisk aktivitet, også seksuell, utløse sykdommen. Her kan det være behov for spesiell informasjon om hvordan man kan forebygge eller takle anfall.
Risikofaktorer
Allergisk og ikke-allergisk astma oppfattes som to varianter av sykdommen. Arv er en viktig risikofaktor, særlig hvis mor har astma. Røyking i svangerskap gir økt risiko for barnet. Personer med allergiske overfølsomhetsreaksjoner har også hyppigere astma, men om dette skyldes eksposisjon for stoffer som utløser allergi alene, eller om det allerede foreligger en økt følsomhet hos disse individene, er uklart. En teori er at infeksjoner i tidlig barnealder kan beskytte mot astma. Amming kan også kanskje ha en beskyttende virkning. Hvilken rolle luftforurensning spiller for utviklingen av sykdommen er uklart, men for personer som allerede er syke kan dette gi økte plager. Fuktige hus kan gi økt risiko for astma.
Konklusjon
Astma er en hyppig forekommende, kronisk sykdom som rammer mange kvinner tidlig i livet. Sykdommen stiller spesielle krav til rådgivning, individuelt tilpasset behandling og oppfølging fra helsevesenet.
9.10 Hudsykdommer
Hudsykdommer øker i befolkningen og opptrer hyppigere blant kvinner enn menn, dels som følge av en biologisk disposisjon, dels på grunn av yrkesmessige miljøpåvirkninger. Med stadig flere eldre, hvor kvinneandelen er høy, vil vi få en økt forekomst av visse hudsykdommer. Ulike faser i kvinners livssyklus stiller spesielle krav og utfordringer til behandling. Hudsykdommer er ofte kroniske. De mest plagede kan få betydelig redusert funksjonsevne og livskvalitet.
Forekomst
Helse-og levekårsundersøkelser har vist at hudsykdommer har økt i befolkningen fra 6 prosent til 11 prosent i 1975–91. Blant yngre kvinner er forekomsten i samme tidsrom tredoblet, og er nå dobbelt så hyppig som blant menn i samme alder. I en undersøkelse blant kvinnelige frisører og lærere rapporterte henholdsvis 42 prosent og 23 prosent å ha / ha hatt eksem på hendene. Psoriasis rammer 2–4 prosent av befolkningen med lik forekomst hos begge kjønn, men opptrer tidligere hos kvinner. Enkelte kan få en type leddgikt som kan medføre til dels høy sykelighet. Antall nye tilfeller føflekk-kreft (malignt melanom) har økt kraftig de siste tiår, utgjør nå 5 prosent av all kreft og er den femte hyppigste kreftformen blant norske kvinner. Tidligere opptrådte sykdommen hyppigere blant kvinner, men kjønnsforskjellen er nå i ferd med å viskes ut. Man forventer en fortsatt økning, slik at norske kvinner etter år 2 000 vil nærme seg verdenstoppen (Australia). Andre typer hudkreft rammer eldre og opptrer noe hyppigere blant menn. Alle typer hudkreft forekommer hyppigere i de sørlige fylkene av landet. Legg- og fotsår rammer eldre og forekommer hos ca. 1 prosent av befolkningen over 80 år. Bindevevssykdommer er sjeldne sykdommer som også kan affisere huden og som rammer kvinner hyppigere enn menn.
Forløp og behandling
Atopisk eksem (barneeksem) vedvarer sjelden opp i voksen alder, men disponerer for kontakteksem/håndeksem. Dette innebærer at god yrkesveiledning til kvinner med en atopisk disposisjon er viktig i forebygging av kontakteksem knyttet til arbeidet. På arbeidsplassen bør eksponering for spesielt eksemframkallende stoffer begrenses. Psoriasis er en kronisk hudsykdom. Behandlingen er tidkrevende. Lysbehandling står sentralt. Selv om pasienter med føflekk-kreft har bedre framtidsutsikter enn tidligere, har det likevel vært en økning i antall dødsfall som følge av sykdommen. For annen type hudkreft er framtidsutsiktene relativt gode. Behandlingen er i første rekke kirurgisk. Lidelsene kan forebygges gjennom endrede solingsvaner. Legg- og fotsår er ofte kroniske og kan gi betydelige plager. Effektive forebyggende tiltak er vektreduksjon, røykestopp og riktig oppfølging ved åreknuter og blodpropp.
Risikofaktorer
Ved atopisk eksem (barneeksem) er årsaksforholdene uklare. Den arvelige komponenten er viktig. Kvinner med en atopisk disposisjon har økt risiko for andre hudplager, også kontakteksem. Stadige slitasjer på huden skader hudbarrieren, og øker risikoen for en allergisk reaksjon mot stoffer huden kommer i kontakt med. Dette er spesielt knyttet til yrker hvor kvinner er i flertall; frisørfaget, pleie- og omsorgsyrker, rengjøringsbransjen. Arbeid i hjemmet gir ofte samme type eksposisjon og plager.
Psoriasis er arvelig betinget. Ut over dette er risikofaktorer og årsaksforhold lite kjent. Uheldige solingsvaner er den viktigste risikofaktor for alle typer hudkreft. Legg- og fotsår opptrer som følge av svikt i blodsirkulasjonen i bena, og kan oppstå som en komplikasjon til hjerte-karsykdommer, åreknuter, blodpropp og diabetes. Overvekt og røyking er kjente risikofaktorer. Hudlidelser knyttet til bindevevssykdommer skyldes kroppens forsvarsreaksjon mot eget vev (autoimmun reaksjon). Årsaksforholdene er lite kjent.
Konklusjon
Det er behov for mer kunnskap om forekomst og årsaker til hudsykdommer. Det har heller ikke vært tilstrekkelig fokusert på hudsykdommenes innvirkning på helse og livskvalitet. Det er nødvendig å utrede kjønnsspesifikke aspekter ved de ulike sykdommer for å kunne forebygge og behandle på best mulig måte. Det er et betydelig forebyggingspotensiale ved flere hudsykdommer, spesielt føflekk-kreft og kontakteksemer.
9.11 Infeksjonssykdommer
9.11.1 Akutt ukomplisert blærekatarr
Blærekatarr er en plagsom, men ufarlig sykdom som forekommer nesten utelukkende hos kvinner. Behandlingen er enkel, en kort kur med et egnet antibiotikum. Diagnosen er også enkel å stille. En kvinne som har hatt blærekatarr en gang, vil sjelden være i tvil ved senere episoder. Enkelte kvinner får stadig gjentatte infeksjoner, og disse har behov for mer omfattende råd og veiledning om livsførsel og hensiktsmessige leveregler for å forebygge sykdommen, enn det de får i helsevesenet i dag. Lidelsen belaster trygdevesenet og arbeidslivet i meget beskjeden grad, og kvinnene som rammes er oftest tause om sin lidelse. Slik blir disse pasientene en slags «pariakaste». De fortjener mer oppmerksomhet fra helsevesenet.
Forekomst
Opp til 20 prosent av alle voksne kvinner rapporterer en eller flere episoder med blærekatarr i løpet av et år. Bare vel halvparten av kvinnene søker lege for plagene sine. Blærekatarr utgjør 1–2 prosent av alle konsultasjoner i norsk allmennpraksis, totalt 200–300 000 årlig. Blærekatarr forekommer nesten utelukkende hos kvinner (100:1).
Forløp og behandling
Bakteriene som forårsaker sykdommen kommer alltid fra kvinnens egen tarm. Behandlingen består av en kort kur vanlige antibiotika mot tarmbakterier. Kvinner med hyppige infeksjoner kan trenge forebyggende behandling, helst i form av forebyggende råd og enkle tiltak. Kun unntaksvis bør langvarig antibiotikabehandling gis. Selv hyppig gjentatte blærekatarrer fører ikke til komplikasjoner. Plagene som følger tilstanden kan variere. Enkelte kvinner er svært plaget. Diagnosen stilles på bakgrunn av kvinnens symptomer. Bakterieundersøkelsen av urinen bør kun være et hjelpemiddel hvis man er i tvil, og kvinnen bør behandles når hun har symptomer, selv uten sikre tegn på infeksjon i urinen. Men norske leger legger fortsatt for stor vekt på bakterieundersøkelse av urinen, og denne blir undersøkt av legens hjelpepersonell. Er prøven positiv, får kvinnen en resept på antibiotika, er den negativ, blir hun sendt hjem. For en enkeltepisode med blærekatarr kan dette være tilstrekkelig behandling, men de kvinnene som stadig får gjentatte infeksjoner får ikke den oppmerksomheten fra helsevesenet de har behov for. De trenger utdypende samtaler og råd om sin lidelse.
Risikofaktorer
Det finnes for lite kunnskap som kan anvendes praktisk av legen i møte med den enkelte kvinnen med hyppig blærekatarr, og som kan forklare hvorfor akkurat hun er så plaget som hun er.
Konklusjon
Kvinner med gjentatte episoder med blærekatarr har behov for mer oppmerksomhet rundt sin lidelse fra helsevesenets side. Lidelsen kan egne seg som modell for utviklingen av pasientsentrerte behandlingsprogram.
9.11.2 Pneumokokksykdom
Pneumokokkbakterien kan gi en rekke ulike infeksjoner av forskjellig alvorlighetsgrad. De alvorligste kalles «pneumokokksykdom». Eldre personer av begge kjønn rammes hyppigere av pneumokokksykdom enn yngre, og siden kvinner er tallmessig flere blant de eldste, rammes flest kvinner. Internasjonalt er antibiotikaresistens hos disse bakteriene et problem, men foreløpig ikke i Norge. Vaksinasjon mot influensa og pneumokokker blant eldre kan forebygge sykdom.
Forekomst
I 1997 ble det meldt 816 tilfeller av pneumokokksykdom til Folkehelsas meldesystem for smittsomme sykdommer (MSIS), 46 prosent var blant personer over 65 år. Det har vært en økning i meldte sykdommer i 1990-årene, særlig blant eldre. Man antar at pneumokokker forårsaker 20–50 prosent av lungebetennelser. Det er i utgangspunktet små kjønnsforskjeller i risiko, men fordi kvinner utgjør en større andel av eldre, rammes flere kvinner enn menn. Risikoen for å dø var hele 29 prosent for kvinner over 65 år som fikk pneumokokksykdom. Disse tallene omfatter imidlertid bare de tilfellene der bakterien er funnet i laboratorieprøver, hvilket vil si de alvorligste tilfellene. Økningen i meldte tilfeller kan skyldes at leger i større grad nå enn tidligere tar bakterieprøver for å stille diagnose.
Forløp og behandling
En oppfølging av nær 500 av de meldte sykdomstilfellene i 1992–93 viste at 17 prosent døde. Man vet også at lungebetennelser generelt er en hyppig dødsårsak blant eldre, enten alene eller i kombinasjon med andre kroniske sykdommer som kreft og hjertesykdom. I Norge er penicillin fortsatt en meget god behandling for pneumokokksykdom. Det er viktig at behandlingen settes i gang tidlig nok.
Risikofaktorer
Pneumokokker finnes ofte i luftveiene uten å gi sykdom. Når sykdom oppstår, kan den arte seg svært forskjellig, både i lokalisasjon og alvorlighetsgrad. Økt forekomst av pneumokokksykdom ses hos personer med svekket infeksjonsforsvar. Høy alder, kronisk sykdom i hjerte, lunger eller lever og manglende miltfunksjon, er kjente risikofaktorer. Vaksine mot influensa vil også beskytte mot pneumokokksykdom. I dag anbefaler Folkehelsa influensavaksinen til personer som er fylt 65 år og til yngre personer med visse kroniske sykdommer. Det finnes også en pneumokokkvaksine.
Konklusjon
Behovet for et vaksinasjonsprogram til eldre som inkluderer influensa og pneumokokker bør utredes. Det er behov for forskning rundt årsaker til utvikling av pneumokokksykdom, ytterligere identifikasjon av risikofaktorer og en kontinuerlig overvåking av antibiotikaresistens hos pneumokokkbakterien.
9.11.3 Seksuelt overførte sykdommer
Med seksuelt overførte sykdommer (SOS) defineres i denne sammenhengen klamydia, gonore, herpes simplex virus (genitalis), human papilloma virus (HPV) og syfilis.Både gonore og syfilis er nærmest utryddet i Norge, og situasjonen for klamydiainfeksjoner er under kontroll.
Forekomst
Kunnskapen om forekomst av SOS formidles gjennom meldingssystem for smittsomme sykdommer (MSIS). Klamydia trachomatis er den hyppigst forekommende seksuelt overførte mikrobe i den vestlige verden. Forekomsten er hyppigst rundt 18–22 års alderen. Nær 10 000 tilfeller ble diagnostisert i Norge i 1997. Gonoreinfeksjonene er redusert til et minimum i Norge, med ca. 200 nye tilfeller årlig de siste årene. I 1997 ble det diagnostisert omtrent 30 tilfeller blant kvinner. Syfilis er nærmest utryddet i Norge. Human papilloma virus (HPV)-infeksjoner regnes også som seksuelt overførbare. I dag er det identifisert omtrent 80 forskjellige typer av dette viruset. Noen av disse gir kjønnsvorter. HPV-infeksjoner er vanlig utbredt i ung alder. Vi har ikke norske studier av HPV-infeksjoner i ulike aldersgrupper.
Forløp og behandling
Tidlig påvisning av seksuelt overførte mikrober er viktig for å forebygge akutte infeksjoner som det finnes behandling for, samtidig som det reduserer risikoen for alvorlige komplikasjoner. Klamydia har et mangeartet forløp, fra å være helt uten symptomer til å gi uttalte symptomer i underlivet og nedsatt allmenntilstand. Nær tre firedeler av alle klamydiadiagnostiserte tilfeller i Norge på slutten av 1980-tallet var nærmest symptomfrie. Klamydiadiagnostikken er komplisert.
De vanligste symptomene hos kvinner ved gonore er utflodsplager. Ukomplisert gonore behandles i Norge med antibiotika. Rutineprøver for gonore anbefales ikke lenger. I stedet anbefales grundig smittesporing rundt hvert diagnostisert tilfelle. Alle smittekontaktene bør oppspores, diagnostiseres og behandles. HPV-infeksjoner som kjønnsvorter går som oftest spontant tilbake. Noen velger å pensle vortene eller behandle dem kirurgisk. En infeksjon varer i gjennomsnitt 6–8 måneder, og helbredes spontant hos de aller fleste. Hos noen få utvikles mer kroniske infeksjoner, og det er blant disse kvinnene at man ved celleprøver senere i livet påviser forandringer som gir grunnlag for behandling.
Risikofaktorer
Kvinner kommer i langt større grad til legekontroller enn menn, og blir i langt større grad rutinetestet for seksuelt overførte sykdommer, og fokus har i for stor grad blitt rettet mot kvinner – i stedet for mot deres smittekilder, mennene. Kvinner har måttet ta en stor del av ansvaret for smittesporing og generell forebygging av SOS. Komplikasjoner til klamydiainfeksjonene er mer alvorlige for kvinner enn menn. Mange kvinner som opplever komplikasjoner som svangerskap utenfor livmoren og/eller infertilitet vet ikke om at de har hatt klamydiainfeksjon, og har ikke fått behandling for en slik infeksjon. Det er først og fremst gjentatte klamydiainfeksjoner eller meget alvorlige infeksjoner med uttalte symptomer som fører til nedsatt fertilitet. Noen undergrupper av HPV kan gi celleforandringer i livmorhalsen. De aller fleste som utvikler forstadier til livmorhalskreft har gjennomgått en eller flere HPV-infeksjoner i livmorhalsen. I kreftceller fra kvinner med livmorhalskreft påvises HPV i nærmest 100 prosent av tilfellene.
Konklusjon
Rutinetesting for klamydia blant kvinner uten symptomer bør forbeholdes de unge aldersgruppene. Skal man klare å bekjempe klamydia-epidemien på samme måte som gonore i 1970-årene, er aktiv smitteoppsporing det beste våpenet. I et samfunnsperspektiv er det viktig å redusere antallet unødvendige gonoreprøver. HPV-diagnostikk bør utføres med virologiske metoder. Rutineprøver for å påvise HPV-infeksjon er uaktuell politikk i Norge som har et godt organisert screeningprogram mot livmorhalskreft. Norske kvinner mellom 25 og 69 år har siden 1995 blitt invitert til å ta celleprøve fra livmorhalsen hvert tredje år.
9.11.4 Hiv og aids
Aids er en smittsom sykdom forårsaket av hiv-viruset som ofte har dødelig utgang. På verdensbasis er hiv og aids et betydelig kvinnehelseproblem. Over 12 millioner kvinner er smittet av hiv. I afrikanske land er det i aldersgruppen 15–20 år tre ganger, og i aldersgruppen 20–25 år dobbelt så mange kvinner som menn blant rapporterte aidstilfeller. I vårt land er bildet omvendt: Om lag fem ganger så mange menn som kvinner er til nå døde av aids, om lag tre ganger så mange er hiv-smittet. Å være hiv-smittet er svært fordomsbelastet. For kvinner – som for menn – blir forhold til egen kropp, seksualitet og samliv vanskelige utfordringer, i tillegg til den belastningen det er å leve med en kronisk, uhelbredelig sykdom.
Forekomst
Det har i Norge vært meldeplikt til Folkehelsa (MSIS) for nydiagnostiserte tilfeller av aids fra 1983, for hiv-infeksjon fra 1986. Nye opplysninger om hvert enkelt tilfelle (f.eks. aids-debut eller dødsfall) meldes også løpende. Den norske overvåkningen er god, og utviklingen i epidemien kan følges nøye. Per 30. juni 1998 var det totalt registrert 1813 hiv-positive personer i Norge; 1350 menn og 463 kvinner. I tillegg er det et mørketall. 93 kvinner har utviklet aids. Årlig får rundt 40 kvinner diagnosen hiv-infeksjon. Antallet som årlig smittes gjennom sprøytedeling har siden 1990 holdt seg stabilt på mellom tre og sju. De aller fleste hiv-positive kvinner i Norge er altså smittet heteroseksuelt, godt over halvparten av disse er kvinner fra afrikanske land som enten var smittet før ankomst til Norge eller i Norge. Folkehelsa anslår at av de totalt 463 registrerte hiv-positive kvinnene, lever rundt regnet 200 i dag i Norge. Dette tallet kommer man fram til ved å trekke fra de som er døde av aids (86), de som har flyttet ut av landet, og de som er døde av andre årsaker. I tillegg kommer en del som ikke er diagnostisert, trolig godt under 100 personer. Et antall av de hiv-positive kvinnene som lever i Norge er innvandrere, de fleste fra afrikanske land.
Forløp og behandling
Forløpet fra smitte til aidsdiagnose kan variere fra 1–3 år til 15–20 år eller mer. Noen hiv-smittede dør av andre årsaker enn aids. Overdose har for eksempel vært en mer utbredt dødsårsak enn aids blant injiserende stoffmisbrukere i Norge. Resultatene fra den såkalte Oslo hiv-kohortstudien tyder ikke på at det er store forskjeller i forløpet fra hiv til aids hos kvinner og menn. Internasjonalt er det påvist at hiv-positive kvinner er mer disponert for ulike gynekologiske sykdommer, og at enkelte tilstander slår annerledes ut og har et annet forløp. Dette gjelder blant annet en del seksuelt overførte sykdommer i tillegg til livmorhalskreft. Det er derfor viktig at hiv-positive kvinner tilbys regelmessige gynekologiske undersøkelser. De siste årene er det gjort betydelige framskritt i behandlingsmulighetene for hiv-positive. Kombinasjonsbehandling med ulike legemidler ser ut til å undertrykke infeksjonen gjennom påvirkning av virusmengden i kroppen, og har både gitt forlengelse av tiden fra hivsmitte til aidsutbrudd, og lenger overlevelse med aids. Man vet ennå lite om langtidseffektene eller om langtidsbivirkninger. De nye behandlingsformene virker dessuten ikke like godt for alle. Det er kjent at en del afrikanske kvinner ikke får god nok behandling i Norge. Dette kan være kvinner som ikke kan eller ønsker å gjøre sin hiv-status kjent, som på grunn av omsorgsforpliktelser og andre forhold i familie og nærmiljø har problemer med å komme til avtaler eller som har negative erfaringer med det «offentlige» Norge. Gitt de behandlingsmulighetene og det apparat for oppfølging av hivsmittede som finnes, er det en utfordring for helsetjenesten å nå fram til disse kvinnene.
Risikofaktorer
Hiv-viruset smitter lettere fra mann til kvinne enn omvendt. Heteroseksuelle samleier innebærer med andre ord større risiko for kvinner enn for menn. Av faktorer som kan øke kvinnens smitterisiko, er analsex, sex under menstruasjon og underlivsinfeksjon. Antall seksualpartnere har vært framholdt som en risikofaktor. Det kan imidlertid se ut til at hiv-smittede kvinner i Skandinavia oftest er smittet i faste parforhold. Per juni 1998 var det registrert totalt ni hiv-positive spedbarn i Norge. På grunn av risikoen for smitte mellom mor og barn i svangerskap, under fødsel og gjennom morsmelk, har de fleste hiv-positive kvinner ikke hatt en reell reproduktiv valgmulighet. Med bedre og mer effektiv behandling i svangerskap og nyfødtperiode regnes nå risikoen for smitte fra mor og barn å være redusert til 1 prosent, under ellers optimale forhold. Sammen med utsikten til økt livslengde aktualiserer dette spørsmålet om å få barn.
Konklusjoner
Forebyggingsstrategier overfor kvinner må ta utgangspunkt i at ikke alle kvinner er i stand til å forhandle om sikrere sex. For en såvidt fåtallig gruppe pasienter, bør helsetjenestene i større grad gå ut med tilbudene, for å nå fram til dem som av ulike grunner ikke kommer til undersøkelse og behandling. Gynekologisk oppfølging er viktig, og bør i Norge som i andre land tilbys hos gynekolog med spesialkunnskap om hiv og aids. Når det gjelder mulighet til å ta opp spørsmål rundt seksualitet, samliv og foreldreskap, bør frivillige organisasjoner ha en sentral rolle som supplement til helse- og sosialtjenestene.
9.12 Nevrologiske sykdommer
9.12.1 Hodepine
De fleste har en gang iblant hodepine, men for noen er dette en plage som har betydning for hverdagsliv og yrkesliv. Hodepine rammer flest kvinner. De to vanligste formene er migrene og spenningshodepine. Migrene gir en liten økt risiko for slag. Det er behov for bedre diagnostikk i primærhelsetjenesten og mer kunnskap om hvilke tiltak som hjelper.
Forekomst
Forekomst av spenningshodepine varierer i forskjellige undersøkelser, fra 13 prosent i en norsk undersøkelse til 88 prosent i en dansk etter hvilke kriterier som brukes. Hodepine er omtrent dobbelt så hyppig hos kvinner som hos menn. Det er kvinner i ung og voksen alder som rammes, kvinner midt i den travleste del av livet. Migrene opptrer hos 5–6 prosent av befolkningen, tre ganger så hyppig blant kvinner i middelalder som hos menn. Migrene er også den hyppigste hodepinen hos barn, og rammer da begge kjønn likt. Migrene opptrer like hyppig uansett rase, kultur, nasjonalitet eller sosial status.
Forløp og behandling
Spenningshodepinen gir smerter i hele hodet, av pressende eller trykkende karakter. Den kan vare fra timer til dager. Bare en seksdel av pasientene søker helsevesenet for plagene. Diagnostikk og behandling kan være vanskelig. Det advares mot vanedannende legemidler, og en del kan få plagene forverret etter mye bruk av vanlige smertestillende midler. Enkelte kan ha hjelp av avspenningsteknikker eller legemidler mot depresjon. En del søker «alternativ behandling». Hva slags effekt dette har, er ikke dokumentert. Men det etablerte helsevesen har heller ikke mye å tilby disse pasientene. Migrene er en karakteristisk anfallsvis, halvsidig, pulserende hodepine, ofte ledsaget av kvalme, brekninger og lysskyhet. Smertene kan forverres av fysisk aktivitet. Noen personer med migrene har en forutgående «aura» (syn- eller hørselsinntrykk eller en spesiell «følelse»). For mange kvinner gir menstruasjonstiden flere anfall, og noen blir verre av p-pille eller østrogenbehandling ved overgangsalderen. Under graviditet blir de fleste bedre. I årene fram mot overgangsalderen blir hodepinen ofte verre for så å avta etterpå. Migrene kan behandles dels med legemidler som forebygger og dels med legemidler som behandler anfallene.
Risikofaktorer
Spenninger i kraniets muskulatur kan gi smerter og dette har vært oppfattet som årsaken til spenningshodepine; men man kan ikke alltid påvise muskelspenninger. Spenningshodepinen influeres trolig av psykososiale faktorer. Hva som setter migreneprosessen i gang er ukjent. Sannsynligvis finnes en indre «migrenegenerator» som sitter i hjernestammen. Det er et samspill mellom forskjellige signalstoffer, nerver og blodkar som fører til migrene. Østrogen virker inn på dette samspillet. Kvinner med migrene har oftere psykiske tilleggslidelser enn menn med migrene har.
Konklusjon
Det er behov for økt kunnskap om diagnostikk av forskjellige typer hodepine i primærhelsetjenesten, som møter de fleste med slike plager, og økt kunnskap om hva slags behandling som virker.
9.12.2 Multippel sklerose (MS)
Multippel sklerose er en kronisk sykdom som angriper nervene og cellene som omgir dem. Sykdommen gir lammelser som gradvis blir verre, men tempoet dette skjer i kan variere sterkt. For dem som er hardest angrepet kan alvorlige lammelser og mental svikt bli resultatet. Sykdommen rammer i første omgang unge og middelaldrende mennesker og kvinner dobbelt så hyppig som menn. Det finnes ingen helbredende behandling, men støttende tiltak er viktige. Det er behov for forskning rundt årsaksforhold og behandling.
Forekomst
I Norge er forekomsten av MS 80–100 pr. 100 000, og antallet nye tilfeller per år er 3–5 per 100 000. I de senere år har det vært en økning i forekomst av sykdommen på vestlandet. Det er stor geografisk variasjon i forekomst, men vanligst er sykdommen på den nordlige halvkule. Nesten dobbelt så mange kvinner som menn får sykdommen.
Forløp og behandling
Sykdommen kjennetegnes av forbigående eller kroniske, lette eller alvorlige lammelser i armer og ben, ustøhet og synsforstyrrelser. Noen plages av tretthet, slapphet og dårlig appetitt. For de fleste (85–90 prosent) har sykdommen en sprangvis karakter med akutte lammelser som så går helt eller delvis tilbake. Om lag halvparten av disse vil etter en tiårsperiode gå over i en fase hvor lammelsene gradvis forverres. For 10–15 prosent av MS-pasientene vil sykdomsforløpet gi en jevn forverring fra starten av. Livsforløpet og levealder varierer sterkt. MS oppstått i barnealder synes å ha et mindre aggressivt forløp enn ved debut i voksen alder. Selvmord forekommer hyppigere enn i normalbefolkningen. En undersøkelse viser at etter 6–10 år med sykdommen var 50 prosent i arbeid, 50 prosent var uføre og 1 prosent døde. Etter 16–20 år var 30 prosent i arbeid, 57 prosent uføre og 13 prosent døde. Sykdommen påvirker ikke evnen til å få barn. Under graviditet kan symptomene reduseres eller forsvinne, men etter fødselen kan det komme en forverring. En del opplever forverring i plagene etter overgangsalderen. Det er mulig østrogenbehandling etter overgangsalderen kan bedre plagene, men dette må undersøkes nærmere. Det finnes ikke helbredende behandling for sykdommen, men stoffet interferon kan bremse sykdomsutviklingen. Etter hvert som sykdommen skrider fram er det behov for et tverrfaglig team for å etablere støttetiltak for pasienten.
Risikofaktorer
MS oppfattes som en autoimmun sykdom. Kroppens forsvarssystem rettes mot eget vev i stedet for fremmed vev, og angriper nerveskjedene i sentralnervesystemet slik at nervesignalene ikke lenger ledes normalt. Det er dette som gir lammelsene. Det foreligger en arvelig disposisjon for sykdommen som trolig spiller sammen med ytre faktorer. Hvilke faktorer som forårsaker sykdommen, er ikke kjent. Man tror kroppens hormonsystem kan være involvert, og at det kanskje er årsaken til kvinneovervekten.
Konklusjon
Det er behov for spesifikk kunnskap om hva sykdommen skyldes. Støtteapparatet rundt MS-pasienter bør styrkes.
9.12.3 Nakkeslengskade
Med nakkeslengskade eller whip lash menes en plutselig og kraftig bevegelse av nakken når hodet slenges bakover, deretter forover. Den mest klassisk skademekanismen er påkjørsel bakfra. Nakkeslengskade er hyppigst blant unge voksne, og hyppigere hos kvinner enn menn. De fleste tilfeller oppstår etter trafikkskader og involverer derfor forsikringsselskapene. En mer enhetlig diagnostikk og behandling av skadene er viktig for personer med slike skader.
Forekomst
Forekomst varierer internasjonalt. De diagnostiske kriterier og fokus på sykdommen er ulike. I en undersøkelse fra Quebec fant man 70 nyoppståtte tilfeller pr. 100 000 innbyggere, 1,5 ganger hyppigere blant kvinner. Tilstanden har vært økende i alle industrialiserte land. I land med liten oppmerksomhet rundt tilstanden og få erstatningsmuligheter er omfanget mindre – iallfall tilsynelatende.
Forløp og behandling
Det kan opptre skader på bløtdelene (muskulatur, sener, leddbånd) eller skjelettet i nakken. Mellomvirvelskiver, nerverøtter eller ryggmargen kan også skades. Symptomene utvikler seg vanligvis innen 72 timer. Mange skader er lette og tilheles innen kort tid. Uenigheten i fagmiljøet gjelder særlig langstidsskadene. For mange er plagene irritabilitet, smerter i hodet eller nakken, svimmelhet, angst, depresjon og søvnvansker. En norsk undersøkelse viste at den skadelidtes psykologiske stressreaksjon i forbindelse med ulykken var den beste indikator på forløpet videre. Posttraumatiske stress-symptomer kan ramme den som har gjennomgått en ulykke. Det vil si at ulykken gjenoppleves og skaper angst. Skadene er ofte trafikkskader og kan få etterspill i forhold til forsikringsselskapene. Den store uenigheten i det medisinske fagmiljøet fører til store sprik i vurderingen av disse sakene. Kvinner som har vært utsatt for nakkeslengskader og mener de har vedvarende plager føler seg ofte dårlig ivaretatt av helsevesenet. Enhetlig diagnostikk og behandling av disse skadene bør tilstrebes.
Risikofaktorer
Behandlere av nakkeslengskadede må være bevisste på ikke å lede pasienten inn i en vedvarende syke- eller offerrolle. Det er viktig å forsikre pasienten om at problemene er forbigående og å oppfordre til å fortsette med vanlige aktiviteter. Injeksjonsbehandling, manipulasjonsbehandling, fysioterapi og medikasjon med smertestillende eller betennelsesdempende midler kan i spesielle tilfeller anbefales, og undersøkelse hos spesialist kan være nødvendig.
Konklusjon
Enhetlig diagnostikk og behandling av disse skadene vil være en fordel for dem som blir rammet. For å få bedre kjennskap til omfanget av senskader ved nakkesleng, er det nødvendig med forskning. På den måten kan man også skape kunnskap om hvordan risikoen for senskader kan reduseres.
9.13 Psykiske lidelser
9.13.1 Angst, depresjon og psykoser – forekomst og behandling
Etter muskel-skjelettsykdommer er psykiske lidelser nest viktigste årsak til sykemelding lenger enn 14 dager. Depresjon er den hyppigste diagnosen. Kvinner rammes dobbelt så hyppig som menn, og det er de yngre kvinnene som i første rekke rammes. Det er viktig å erkjenne problemene så tidlig som mulig og komme tidlig til med behandling. Om behandlingen bør være forskjellig for kvinner og menn vet vi for lite om, men det bør undersøkes.
Forekomst
15 prosent av den norske befolkning har til enhver tid psykiske plager som depresjon, angst, fobier og psykosomatiske sykdommer. Det gjelder 20 prosent av kvinnene og 10 prosent av mennene. Forekomsten har vært nokså stabil siden 1950-årene. 30 prosent av alle har en eller annen gang i livet en psykisk lidelse, 40 prosent av kvinnene og 20 prosent av mennene. Menn har lengre sykefravær for disse psykiske lidelsene enn kvinner. Trolig søker kvinner hjelp raskere og blir fortere friske igjen. Det er en tendens til at depresjon rammer yngre aldersklasser nå enn tidligere. Ca. 1 prosent av befolkningen har schizofreni og 1 prosent har manisk depressiv lidelse. Lidelsene forekommer like hyppig hos begge kjønn. Kun 10 prosent av sykehusplassene for farlige og vanskelige psykiatriske pasienter er belagt av kvinner. Det finnes ikke sikre tall for forekomst av spiseforstyrrelser.
Forløp og behandling
Behandlingen av psykiske lidelser som depresjon, angst, fobier og psykosomatiske sykdommer er i første rekke samtaleterapi, både psykodynamisk orienterte terapier og kognitive terapier, samt opplysning og legemidler. Å øke selvtilliten, bygge et mer positivt selvbilde og oppleve innflytelse over egen situasjon virker positivt. Behandlingen gis først og fremst av allmennpraktiserende leger. Det er mulig at kvinner og menn trenger forskjellig behandling, men dette vet vi foreløpig for lite om. Man burde kunne ta hensyn til menns og kvinners forskjellige biologi ved bruk av legemidler, men så langt er utviklingen ikke kommet. Det er viktig å komme tidlig til med behandling for å hindre plagene i å bli kroniske. Personer med schizofreni trenger ofte langvarig behandling av kvalifiserte fagfolk, og en kombinasjon av dag/døgnmiljø, samtalebehandling, medikasjon, familiearbeid og støttetiltak i aktivitet og sosialt liv. Størsteparten bør behandles utenfor institusjon. For en del blir plagene kroniske. Personer med manisk depressiv sinnslidelse har nytte av medikamentell behandling, gjerne i kombinasjon med samtaleterapi.
Risikofaktorer
Det finnes en indre, individuell sårbarhet dels basert på arvelige forhold, og dels tilegnet på grunn av omstendigheter i oppvekst og voksenlivet, som kan medvirke til å utløse psykiske lidelser. Kvinner rammes mer av problemer eller konflikter med nære personer, og takler konflikter eller atskillelse fra viktige personer tyngre. På arbeidsplassen blir kvinner mer fysisk slitne og føler i mindre grad at de får utnyttet sine evner og bestemme over sitt arbeid. De synes oftere enn menn at det er vanskelig å klage på forhold ved arbeidet, ønsker oftere de skulle ha tatt en annen utdanning og oppgir oftere at de har vanskelig for å skifte arbeid på grunn av barna. Personer som har en kroppslig sykdom har oftere enn ikke-syke en mental lidelse. Sosial støtte kan ofte beskytte der hvor belastning og / eller sårbarhet foreligger.
Konklusjon
Det er behov for satsning og åpenhet rundt psykiske lidelser. Gode oppvekstkår er den beste forebygging. Miljø på skole og arbeidsplass er sentrale. Det er viktig med tidlig erkjennelse av plagene og å starte raskt med behandling for å korte ned på sykdomsperioden og hindre plagene i å bli kroniske. Siden årsaksforhold kan være forskjellige for menn og kvinner bør både risikofaktorer og behandling studeres kjønnsspesifikt. Det er videre behov for å evaluere ulike behandlingsformer og utvikle bedre diagnostiske kriterier for å finne fram til personer som har behov for legemiddelbehandling, og ikke overbehandle personer som er bedre tjent med annen intervensjon (se også avsnittet om bruk av psykofarmaka).
9.13.2 Depresjon etter fødsel
For de fleste kvinner er svangerskap og fødsel en kilde til fornyelse og vekst, men perioden etter fødselen kan også være en risikofase for utvikling av depresjon og andre psykiske lidelser. Disse livshendelsene kan være årsaken til at kvinner oftere rammes av depresjon enn menn. Ofte blir ikke depresjon etter fødsel oppdaget. Det kan føre til et langvarig forløp hos kvinnen og gi økt risiko for psykiske forstyrrelser hos barnet.
Forekomst
Særlig tre typer psykiske lidelser kan opptre etter fødsel, «barseltårer», depresjon og psykose. Internasjonalt regner man med at 10–20 prosent rammes av depresjon innen 3–4 måneder etter fødsel. Forekomsten i Norge er ikke undersøkt. Psykose opptrer sjelden, hos 0,1 prosent av de fødende. «Barseltårer» er gråtetokter, tristhet og emosjonell labilitet de første 3–10 dager etter fødsel. Dette er så vanlig (kanskje hos over halvparten) at det må regnes som normalt.
Forløp og behandling
De fleste depresjoner glir over etter de første 3 måneder, men hos noen kan tilstanden bli langvarig. Barn av deprimerte mødre har økt risiko for psykiske forstyrrelser i oppveksten. Det er derfor viktig å fange opp disse kvinnene og tilby dem behandling. Helsepersonell som har med barselkvinner å gjøre, kanskje særlig jordmødre og helsesøstre, men også leger, bør bevisstgjøres på dette. Vanligvis er behandlingstilbudet psykoterapi og psykososial støtte.
Risikofaktorer
Tidligere depresjon eller andre psykiske lidelser, førstegangsfødsel, alder under 20 år, å være alenemor og dårlig forhold til ektefellen er risikofaktorer for utvikling av depresjon etter fødsel. Genetiske forhold har muligens også betydning. En del kvinner utvikler hypothyreose etter fødsel og dette følges ofte av depresjon. Andre hormoner, som mangel på østrogen, prolaktin, oxytocin og kortisol har også vært i søkelyset, men er ufullstendig undersøkt. «Barseltårer» er noe mer vanlig etter at en kvinne har født en gutt enn en jente, kanskje fordi kvinnens hormonbalanse kan variere etter hvilket kjønn barnet har.
Konklusjon
Det er behov for å kartlegge forekomsten av psykisk lidelse etter fødsel i Norge, bevisstgjøre helsepersonell på lidelsen og evaluere effekten av forskjellige behandlingstiltak.
9.13.3 Småbarnsmødres psykiske helse
De aller fleste småbarnsmødre har det bra. Men flere undersøkelser, både norske og internasjonale, finner at mødre har høyere nivå av angst og depresjon enn voksne kvinner uten barn. Mødres mentale helse har betydning både for kvinnene selv og deres barn. Nettverksbygging blant småbarnsfamilier med utgangspunkt i helsestasjonen er et forsøk på å forebygge psykososiale problemer.
Forekomst
Omfanget av mentale helseproblemer blant småbarnsmødre varierer mellom ulike studier, avhengig av både hvilke mål som benyttes på mental helse, utvalget av befolkningen som undersøkes og hvilke metoder som anvendes. I en norsk undersøkelse rapporterte 21 prosent av mødre med barn i alle aldre at de hadde betydelige mentale plager, mens 11 prosent av kvinner uten barn hadde slike plager. I en internasjonal undersøkelse oppga hele 42 prosent av mødre til barn mellom 15 og 24 måneder at de hadde depressive symptomer. I en annen undersøkelse oppga 27 prosent av mødre til fire-åringer at de var deprimerte. I Finnmarksundersøkelsen fant man at 22 prosent av kvinner med barn under 10 år var deprimerte. I motsetning til dette fant en norsk undersøkelse at gifte kvinner med hjemmeboende barn hadde bedre mental helse enn gifte kvinner uten hjemmeboende barn.
Forløp og behandling
Det er sammenheng mellom mødrenes mentale helse og barns utvikling. Mødre med mentale helseproblemer i barnets første leveår har en økt risiko for lignende problemer også gjennom barnets oppvekst.
Risikofaktorer
Mødre med omsorg for førskolebarn har større risiko for å bli deprimerte enn dem som har ansvar for eldre barn. Mødrenes forsøk på å imøtekomme barnas behov i denne fasen kan svekke deres fysiske og mentale helsetilstand og øke sårbarheten for å utvikle psykiske plager. Perioden mellom ett og to år er beskrevet som den mest krevende for mødrene. Stress og mangel på sosial støtte har betydning for utvikling av depresjon. Yrkesaktive kvinner har en bedre subjektiv helse enn husmødre uavhengig av om de er småbarnsmødre eller ikke. Konkrete, miljørettede tiltak i lokalsamfunnet kan bidra til å bedre kontakten mellom småbarnsfamilier. Det kan muligens forebygge psykososiale problemer. Det er naturlig å knytte slike tiltak til helsestasjonen.
Konklusjon.
Nettverksbygging blant småbarnsfamilier kan bidra til å forebygge psykososiale problemer. Her kan konkrete, miljørettede tiltak med utgangspunkt i for eksempel helsestasjonen være et bidrag.
9.13.4 Spiseforstyrrelser
Anoreksi, bulimi og BED (binge eating disorders, «tvangsspising») er lidelser sterkt knyttet til vår kulturs skjønnhetsideal og krav til kontroll. De rammer fortrinnsvis kvinner. Medieoppmerksomhet bidrar til økt synlighet, men kan også fordreie problemene. Hos behandlerne er det brist på kunnskap og kompetanse, noe som fører både til en underbehandling av mange og en overbehandling av enkelte. Kunnskapsheving i førstelinjetjenesten er et viktig tiltak.
Forekomst
Samlet tall for anoreksi og bulimi i den kvinnelige befolkningen er om lag 2 prosent. Forekomsten av anoreksi alene er 0,2–0,5 prosent, ifølge undersøkelser i utlandet. I Norge vil dette tilsvare 25–35 000 kvinner mellom 15 og 25 år. Halvparten debuterer med sin spiseforstyrrelse før fylte 18 år. I en norsk spørreundersøkelse rapporterte 8–9 prosent av jentene mellom 13 og 18 år symptomer som kunne tyde på spiseforstyrrelser. Det er økt forekomst i miljøer der fokus på kroppens estetikk og kroppen som mestring er høy, for eksempel blant norske eliteidrettsutøvere (20 prosent). 90 prosent av pasientene med disse lidelsene er kvinner, 10 prosent er menn. Det har vært en betydelig økning av lidelsene i vår kulturkrets de siste 50 år.
Forløp og behandling
Halvparten av pasientene blir friske hvis de får behandling, mens den andre halvparten utvikler en form for kronisitet. Anoreksi er den psykiatriske lidelsen som har høyest dødelighet, med en syv ganger økt dødelighet i forhold til standard dødelighet. Spesielt ved bulimi har man vist at betydelig bedring kan oppnås ved relativt begrenset psykiatrisk behandling i form av psykoterapi. Ved bulimi og tvangsspising er det dokumentert effekt av antidepressive midler. Kombinasjon av legemidler og psykoterapi gir best effekt.
Risikofaktorer.
Forekomsten av spiseforstyrrelser i en befolkning er nært knyttet til forekomst av slankeatferd i samme befolkning. Høyere forekomst er forbundet med vestlig markedsøkonomi og idealer om tynnheten som skjønnhet og symbol for mestring og kontroll. Det er beskrevet økende forekomst i innvandrermiljøer, Øst-Europa og den tredje verden, samtidig med økende utbredelse av «vestlige verdier». Å slanke seg ved normalvekt øker risikoen for å utvikle spiseforstyrrelser. Det psykologiske grunnlag for å utvikle spiseforstyrrelser er lav selvfølelse og lav grad av opplevd selvkontroll. I tillegg kan man identifisere utløsende faktorer (tap og konflikt, mobbing og erting, tidlig pubertet, skader, endrete livsvilkår) og vedlikeholdende faktorer. Primærforebyggelse er komplekst. Det er vanskelig å dokumentere at for eksempel informasjon om lidelsene begrenser forekomst, kanskje med unntak av i mer spesielle miljøer (idrettsmiljøer). Men informasjon kan ha sekundærforebyggende effekt gjennom tidligere diagnostikk. Samtidig er det et stort behov for økt tilgang på behandling og kompetanseheving, særlig blant primærleger.
Konklusjon
Det er behov for økt kunnskap om disse lidelsene, både for å forebygge, oppnå tidligere diagnostikk og bedre behandling.
9.13.5 Selvmord og selvpåførte skader
Tre ganger så mange menn som kvinner tar sitt eget liv, mens selvmordsforsøk er nesten dobbelt så hyppig blant kvinner. Samme forholdstall finnes i andre land selv om forekomsten kan variere. Psykososiale problemer gir økt risiko. Både forebyggende arbeid og behandlingstilbud bør styrkes.
Forekomst
I 1994 tok 152 kvinner og 379 menn sitt eget liv i Norge. Hyppigheten av selvmord ble mer enn fordoblet mellom 1960 og 1988, men har i de senere årene sunket noe igjen. Årlig innlegges 8–9 000 personer på grunn av selvmordsforsøk, hvorav 1800–1900 kvinner og omtrent 1100 menn i aldersgruppen under 30 år. Forekomsten av selvmordsforsøk rapporteres betydelig oftere enn dette i spørreundersøkelser. I en undersøkelse rapporterte om lag 10 prosent av jentene og 6 prosent av guttene mellom 12 og 20 år at de hadde forsøkt å ta sitt eget liv. De samme forholdstallene mellom kjønnene for selvmord og selvmordsforsøk er gjennomgående over tid og på tvers av kulturer.
Forløp og behandling
Kvinner tar oftest livet av seg ved egenforgiftning med legemidler, gass eller andre gifter mens menn henger eller skyter seg. Ved selvmordsforsøk er egenforgiftning hyppigere for begge kjønn (90 prosent for kvinner og 75 prosent for menn). I Oslo blir mindre enn 10 prosent overflyttet psykiatrisk avdeling etter selvmordsforsøk. I en spørreundersøkelse blant norske ungdommer, framkom det at 20 prosent hadde fått behandling i helsetjenesten etter selvmordsforsøk, hyppigere jenter enn gutter. En tredel hadde fått hjelp hos venner mens halvparten oppga at de ikke hadde fått hjelp eller behandling etterpå overhodet. Ved Bærum sykehus har man utviklet en modell for oppfølging av pasienter etter selvmordsforsøk, der et tverrfaglig team tilrettelegger og koordinerer ulike hjelpetilbud for pasienten og familien. Erfaringene med denne modellen er gode.
Risikofaktorer
Depresjon, håpløshetsfølelse, rusmiddelmisbruk, svakt sosialt nettverk og arbeidsløshet er risikofaktorer for både selvmord og selvmordsforsøk. Blant ungdom med selvmordsforsøk er det en overhyppighet av hjem med oppløste ekteskap/parforhold, rusmiddelproblemer og psykiske lidelser, selvmordsatferd i familien og seksuelle eller voldelige overgrep. Tidligere selvmordsforsøk er en sterk risikofaktor for senere selvmord.
Konklusjon
Det er behov for bedre oppfølging og behandling av selvmordsforsøk etter Bærum-modellen flere steder i landet. Bedre diagnostikk og behandling av depresjon og psykiske lidelser generelt og en styrking av det psykiatriske behandlingstilbudet kan også forebygge selvmord. Skolens rolle i det forebyggende arbeidet bør styrkes.
9.14 Sykdom og lidelser knyttet til overgangsalder og aldring
9.14.1 Plager i forbindelse med overgangsalder
Mange kvinner opplever humørsvingninger, hetetokter og uregelmessige blødninger i overgangsfasen før blødningene stopper helt opp. Tidligere ble livmor og eggstokker ofte fjernet kirurgisk hvis slike plager ble uttalte. Når er man betydelig mer tilbakeholden. De fleste kvinner ønsker å beholde livmor og eggstokker selv etter overgangsalder, og man vil ofte kunne lindre plagene på andre måter.
Urinveislekkasje og nedfall eller fremfall av skjedevegger og livmor er andre plager som henger sammen med overgangsalderen. Dette er lidelser som i betydelig grad reduserer kvinners fysiske, seksuelle og sosiale livskvalitet, men som mange kvinner holder skjult. En aktiv kartlegging av problemene og bedre kunnskap om behandlingsalternativene fra helsevesenets side er nødvendig.
9.14.2 Eldre kvinners helse
Blant de eldste er det flest kvinner. Tendensen vil trolig forsterkes de kommende årene. Gamle menneskers helseproblemer er følgelig i stor grad gamle kvinners helseproblemer. Mange av de tilstandene som omtales i det følgende rammer isolert sett kvinner og menn likt, men har likevel spesiell betydning for kvinner, fordi de utgjør flesteparten blant de aller eldste.
9.14.2.1 Spesielle forhold ved sykdom hos gamle
Forekomsten av mange sykdommer øker med økende alder
Andelen av befolkningen som har flere kroniske sykdommer er derfor høyere hos de eldste, særlig de over 80 år. Når flere sykdommer foreligger samtidig, vil de som regel forsterke hverandres symptomer, diagnostikken blir mer usikker, og behandlingen mer komplisert. Situasjonen blir ytterligere forverret når den gamle med flere kroniske sykdommer får en akutt tilstand i tillegg. Et eksempel kan være en 85 år gammel kvinne med hjertesvikt, slitasjegikt i hoftene, diabetes og lett aldersdemens som legges inn på grunn av lungebetennelse. De kroniske sykdommene gjør forløpet av lungebetennelsen mer alvorlig, den blir vanskeligere å diagnostisere og behandle – og lungebetennelsen fører til en forverring av de kroniske sykdommene.
Gamles symptomer er ofte uspesifikke
Når gamle blir akutt syke, vil de gjerne få andre symptomer enn yngre. Uansett sykdom, vil den gamles symptomer ofte være preget av sviktende funksjon; akutt forvirring, urinlekkasje eller falltendens.
Akutt forvirring (delir) er en plutselig svikt i de mentale funksjoner. Tilstanden feiltolkes ofte som demens. Et delir utvikler seg imidlertid i løpet av timer til dager i motsetning til demens, som utvikles over måneder. Delir forekommer hos anslagsvis én av fire pasienter over 75 år som innlegges akutt, men erkjennes ofte ikke. Tilstanden er en viktig indikator på underliggende akutt sykdom som trenger behandling.
Akutt oppstått urinlekkasje (inkontinens). Inkontinens hos gamle har mange ulike årsaker. Når den oppstår plutselig hos en person som tidligere ikke har hatt slike problemer, er det ofte symptom på en akutt sykdom – som ikke nødvendigvis sitter i urinveiene.
Falltendens. Når et gammelt menneske faller flere ganger på kort tid, eventuelt plutselig får vansker med å reise seg fra liggende eller sittende stilling, vil det som regel skyldes en akutt kroppslig sykdom.
De tre nevnte formene for funksjonssvikt vil altså ofte være uttrykk for at pasienten er akutt syk, men gir ingen holdepunkter for hva slags sykdom som foreligger. Opptreden av slike symptomer bør avstedkomme rask og kvalifisert utredning, da dette medfører bedret overlevelse, reduserte plager, og raskere og bedre funksjonell restitusjon. Det er imidlertid grunn til å tro at akutt syke gamle ofte ikke får hensiktsmessig helsehjelp. Dette skyldes både mangelfull kunnskap og uhensiktsmessig organisering.
Det kan være vanskelig å skille mellom sykdom og aldersforandringer
Vansker med å skille mellom sykdom og aldersforandringer kan medføre både over- og underbehandling. Det er f.eks. grunn til å tro at mange gamle har en feilaktig hjertesviktdiagnose, bl.a. fordi mange med alderen får fremmedlyder over lungene som kan feiltolkes som tegn på hjertesvikt. På den annen side finnes det trolig gamle med uoppdaget hjertesvikt, fordi kroppslig slitenhet – et viktig symptom på hjertesvikt – feiltolkes som uttrykk for normal aldring. Andre tilstander som trolig overbehandles er høyt blodtrykk og små hjerneslagtilfeller, mens depresjon og Parkinsons sykdom trolig underbehandles.
Gamle bruker ofte mange legemidler, og er utsatt for bivirkninger
Siden mange gamle har flere sykdommer, bruker de gjerne flere legemidler samtidig. De ulike legemidlene kan påvirke hverandres effekter. Mange legemidler elimineres langsommere fra kroppen hos gamle. Biologiske aldersforandringer i kombinasjon med ulike sykdommer kan føre til at legemidlenes effekt blir annerledes hos gamle enn hos yngre. Samlet fører disse forholdene til at bivirkninger av legemidler sees hyppig hos gamle, og de er viktig årsak til funksjonssvikt og plager i eldre år.
Den sosiale situasjonen har særskilt betydning for følgene av sykdom i høy alder
Sykdom hos gamle fører ofte til vansker med å ta vare på seg selv. Det sosiale nettverket får derfor stor betydning. Er nettverket svakt, vil sykdom hos gamle utløse behov for profesjonelle omsorgstjenester. I norske byer lever nær 80 prosent av kvinnene over 80 år alene. Behov for profesjonelle omsorgstjenester som følge av sykdom er derfor et uttalt kvinnehelseproblem.
9.14.2.2 Typiske aldersrelaterte sykdommer og plager
Demens og hjerneslag viser svær overhyppighet hos gamle. Andre sykdommer av særlig betydning er hjertesykdommer, hoftebrudd, slitasjegikt (artrose), benskjørhet (osteoporose), urinlekkasje (inkontinens), depresjon og diabetes. For alle gjelder at diagnostikk og behandling vanskeliggjøres av de forholdene som er nevnt i det foregående. Eksempelvis kan symptomene ved akutt hjerteinfarkt hos gamle være annerledes enn hos middelaldrende, og smerter kan være fraværende. Denne tendensen er muligens mest uttalt hos kvinner. Diabetes forblir ofte uoppdaget hos gamle. Samtidig er det usikkerhet omkring diagnostikken av diabetes hos de eldste, fordi blodsukkernivået øker med alderen. Benskjørhet, hoftebrudd, urinlekkasje og depresjon er tilstander som er vanligere hos kvinner enn hos menn. Andre tilstander med særskilt betydning for eldre kvinners helse er:
Sansesvikt
De fleste svaksynte er gamle. De viktigste årsakene til nedsatt syn er grå stær, grønn stær og aldersbetingede netthinneforkalkninger. Grå stær skyldes at øyets linse blir uklar, og forekommer hos halvparten av alle 75-åringer, hyppigst hos kvinner. Sykdommen behandles kirurgisk med godt resultat. Grønn stær skyldes økt trykk i øyet, og behandles effektivt med øyedråper hvis diagnosen stilles tidlig. Ved sen diagnose kan det skje uopprettelig skade på synet. Grønn stær forekommer hos om lag 3 prosent av alle over 70 år. Aldersbetingede netthinneforkalkninger forekommer hos om lag 40 prosent av alle 70-åringer, hyppigst hos kvinner. Det finnes vanligvis ikke effektiv behandling, og denne sykdommen er den viktigste enkeltårsak til redusert syn hos gamle. Redusert hørsel er vanlig hos eldre, og aldersbetinget hørselstap uten kjent årsak er omtrent like vanlig hos begge kjønn. Høreapparat gir aldri fullstendig normalisering av hørselen. En del eldre gir opp bruken av høreapparat, fordi de ikke klarer å betjene det, fordi det er defekt, eller fordi de ikke synes det hjelper. De fleste gamle som har høreapparat har likevel glede av det.
Hjertesvikt
Om lag 10 prosent av gamle over 75 år har hjertesvikt. Akutt forverring av kronisk hjertesvikt er en meget vanlig årsak til akuttinnleggelser av gamle i sykehus. Vanligste bakenforliggende årsak er hjerteinfarkt, angina pectoris eller høyt blodtrykk. Hjertesvikt er vanskelig å diagnostisere, især hos eldre. Både under- og overdiagnostikk må antas å forekomme. Prognosen er alvorlig; 50 prosent av pasientene med betydelig hjertesvikt er døde i løpet av ett år.
Parkinsonisme
Parkinsonisme er et symptomkompleks bestående av skjelving, stivhet i kroppen og langsomme bevegelser. Dette kan skyldes Parkinsons sykdom eller andre forhold, ofte legemiddelbruk. Tilstanden er vanlig hos gamle, og jevnt fordelt mellom kjønnene, men diagnosen blir ofte ikke stilt. Dette er uheldig fordi tilstanden kan behandles effektivt med legemidler (ved Parkinsons sykdom) eller ved å endre eksisterende medikasjon (ved legemiddelindusert parkinsonisme).
Lavt blodtrykk ved oppreising (ortostatisk hypotensjon)
Ortostatisk hypotensjon forekommer hos hver tredje til hver fjerde av alle over 65 år, likt for menn og kvinner. Tilstanden kan føre til besvimelser og fall, i verste fall med alvorlige skader til følge. Viktigste forebyggende tiltak er å unngå legemidler som senker blodtrykket, samt å gi råd om relevante forsiktighetsregler.
Lavt stoffskifte (hypothyreose)
Hypothyreose er vanligere hos kvinner enn hos menn. Forekomsten øker med alderen, og økningen er sterkest hos kvinner. Hos kvinner over 70 år angis forekomsten til rundt 4 prosent. Hypothyreose hos gamle kan være umulig å skille fra «normale» aldersforandringer, og er ofte preget av lett mental svikt, depresjon og en viss generell funksjonssvikt. Behandling med hormonet thyroxin i tablettform kan ha god effekt. Det er derfor av stor betydning å stille diagnosen, hvilket rettferdiggjør en liberal bruk av stoffskifteprøver hos eldre, især kvinner.
9.14.3 Demens
Demens er svikt i tankemessige funksjoner, emosjonell kontroll og funksjonsevne i forhold til dagliglivets aktiviteter. 50–60 prosent skyldes Alzheimers sykdom og 25 prosent forsnevring av hjernens blodårer. Hyppigheten øker med stigende alder. Siden det er flest kvinner blant de eldre, er dette en utpreget kvinnesykdom. Symptomer og alvorlighetsgrad kan variere sterkt. Demente personer trenger derfor et individuelt tilpasset omsorgstilbud. Mange vil trenge stor grad av offentlig omsorg og pleie. Samtidig representerer demens en belastning for kvinnelige pårørende.
Forekomst
Forekomsten av demens er omkring 1 prosent hos 60-åringer og øker jevnt til over 30 prosent hos 90-åringer. Forekomsten er noe høyere hos kvinner enn hos menn.
Forløp og behandling
Gjennomsnittlig lever en Alzheimerpasient i 9–10 år etter at diagnosen er stilt (variasjon 2–20 år), mens pasienter med vaskulær demens oftest lever kortere. Av mannlige demenspasienter bor omtrent 80 prosent hjemme og 20 prosent i sykehjem, mens kvinnelige demenspasienter fordeler seg med 50 prosent på hvert sted. Ca. 70 prosent av permanente sykehjemsplasser er belagt av pasienter med demens. En liten andel av demenstilfellene skyldes underliggende sykdom (vitamin B12-mangel, lavt stoffskifte etc.). Her kan behandling ha en viss effekt på sykdommen. For demens som skyldes Alzheimer og forkalkning i blodårene, finnes ingen helbredende behandling. Men det finnes legemidler som kan redusere symptomene noe, blant annet bedre hukommelsen hos en del av pasientene i et begrenset tidsrom. Demens ledsages ofte av psykiatriske sykdommer, særlig depresjon. Mange demente får et bedre liv med målrettet behandling av disse symptomene. Symptomene kan variere svært i type og omfang, og demente trenger derfor differensierte og fleksible omsorgstilbud tilpasset den enkeltes behov. Men de fleste vil etter hvert utvikle seg til fullstendig pleietrengende. Det er viktig med spesiell oppmerksomhet mot dementes pårørende. De har ofte omsorgsoppgaver som er tunge både fysisk og emosjonelt. Dementes pårørende har høy forekomst av depresjon. Dette gjelder særlig kvinnelige omsorgsgivere.
Risikofaktorer
For visse undergrupper av Alzheimers sykdom foreligger det en klar arvelig komponent. Hjerte-karsykdommer og diabetes er risikofaktorer for demens som skyldes forsnevringer i hjernens blodårer.
Konklusjon
Alle pasienter med mistanke om demens må tilbys en rask og kvalifisert diagnostisk utredning. Utbygging av et differensiert behandlingstilbud til demente er nødvendig, særlig i lys av de stadig flere eldre i vårt samfunn. Det er også viktig å utvikle spesifikke tiltak som kan være til hjelp for de pårørende. Blant annet er det nødvendig med bedre informasjon til pårørende om demens. Effekten av østrogenbehandling, vitamin E og betennelsesdempende legemidler som forebygging mot demens må undersøkes nærmere.
9.15 Kvinner og legemidler
9.15.1 Kvinners forbruk av legemidler
Kvinner og menn har ulikt forbruk av legemidler. Kvinner har et høyere forbruk enn menn av de fleste legemiddelgrupper. Dels skyldes dette biologiske forskjeller mellom kjønnene og forskjeller i sykelighet som følge av dette. Men holdninger blant dem som søker helsevesenet spiller trolig også en rolle – holdninger til egne helseplager, til bruk av legemidler og til helsevesenet. Dessuten varierer trolig forskrivningspraksis blant leger både med deres eget og pasientens kjønn. Menn og kvinner tilhører på mange måter forskjellige helsekulturer, med forskjellige typer behov, forskjellige måter å formidle behovene sine på og kanskje også forskjellige preferanser for valg av løsninger. Det er helsevesenets utfordring å forholde seg til denne kjønnsspesifikke virkeligheten, og samtidig balansere dette opp mot begge kjønns selvsagte krav til korrekt og likeverdig behandling.
Normale livssituasjoner
Det er et faktum at kvinner bruker mer legemidler, og til dels andre legemidler enn menn. I mye større grad enn menn bruker kvinner legemidler på grunn av helt normale livssituasjoner, et forbruk som til dels oppfordres fra helsevesenets og helsemyndighetenes side. Unge kvinner konfronteres med tablettbruk ved første menstruasjon for å lindre eventuelle plager. I en undersøkelse fra 1989 fant man at 30 prosent av alle kvinner hadde brukt legemidler mot menstruasjonsplager, hyppigst i alderen 15–19 år. Kvinner oppfordres til å bruke p-piller som prevensjonsmiddel, og 30 prosent av kvinner i aldersgruppen 15–45 år bruker denne typen prevensjon. I overgangsalderen begynner stadig flere med hormonbehandling med østrogen. Riktignok ligger Norge fortsatt lavt når det gjelder østrogenbruk i forhold til andre nordiske land, men siden 1990 har forbruket blitt firedoblet, og omtrent 45 prosent av kvinner i alderen 46–65 år bruker nå denne typen behandling. Våren 1998 ble det satt i gang en stor kampanje for å få kvinner som planlegger graviditet til å bruke folsyre for å hindre skader hos barnet.
Sykdom
Men kvinner bruker også mer legemidler enn menn ved sykdom. Kvinner bruker 70 prosent av alle legemidler mot psykiske lidelser og smerter. Kvinner søker helsevesenet oftere for psykiske plager. Men andre faktorer kan også spille inn. En teori er at menn bruker alkohol i situasjoner der kvinner bruker legemidler mot angst og depresjon. 80 prosent av brukerne av de nye legemidlene mot depresjon (SSRI, «lykkepillen») er kvinner. Årsaken til dette legemidlets popularitet er trolig flere. Legemidlet har fått mye positiv medieomtale, og bivirkninger har hittil kanskje blitt undervurdert. Toleransen for ubehag og «normale» livsvansker har sannsynligvis blitt lavere i befolkningen som helhet, også blant kvinner. Samtidig er det klart at depresjon har vært en underdiagnostisert lidelse, kanskje særlig hos kvinner. SSRI-midlene har en mer gunstig bivirkningsprofil enn de tidligere brukte legemidlene mot depresjon. Men samtidig er det dyrere, og så lenge samfunnet finansierer dette via «blå resept», betyr den økte bruken av legemidlet en betydelig økning i samfunnets utgifter. Fra mange hold har det vært uttrykt bekymring for den økte bruken av SSRI-midlene. Argumentasjonen er dels faglig, dels økonomisk, og dels begrunnet i et verdisyn der legemiddelbruk representerer en mindreverdig løsning på livsproblemer som tidligere ikke ble gjenstand for behandling. Menn har høyere forbruk enn kvinner bare av magesårmidler, midler mot diabetes, midler som senker fettstoffene i blodet og de nye hjertemidlene, ifølge svensk statistikk. I Norge er det flest kvinner som bruker blodtrykksmedisiner – hele 23 prosent av befolkningen over 70 år. Selv om kvinner totalt sett bruker mer legemidler enn menn, blir ikke alltid kostnaden større. I en svensk undersøkelse fant man at i 80 prosent av tilfellene kostet legemidler til menn mye mer enn til kvinner.
Legens kjønn
Kvinnelige leger har en tendens til å velge mer tradisjonelle og billigere behandlingsalternativer for enkelte typer behandling, for eksempel mot urinveisinfeksjoner og forhøyet blodtrykk. Dette er undersøkt i forsøkssituasjoner i Sverige, der legene presenteres for en standardisert sykehistorie. Det er dessuten velkjent at pasientgruppene som søker til den enkelte lege er forskjellige. Kvinnelige leger blir særlig foretrukket ved gynekologiske og psykiatriske problemer. Kanskje er presentasjonen av problemene også forskjellige avhengig av legens kjønn.
Konklusjon
Bruk av legemidler er sterkt kjønnsforskjellig. Kunnskap om årsakene til dette er mangelfull. Samtidig har legemiddelbruk åpenbare konsekvenser, for samfunnsøkonomien og den enkelte kvinnes liv. Valg av legemidler som behandlingsalternativ, spesielt i forhold til enkelte lidelser, er verdiladet og kontroversielt i den medisinsk-farmasøytiske profesjon. I søken etter økt kunnskap bør kvinnenes egne valg av løsninger synliggjøres.
9.15.2 Effekt av legemidler – er det forskjell på kvinner og menn?
Kjønn kan ha betydning for legemiddeleffekt. Kjønnsforskjeller i legemiddeleffekt må vurderes for å gi optimal behandling til både kvinner og menn. De fleste undersøkelser av legemidler er gjort blant menn. Spesifikk kunnskap om legemidlers virkning i kvinnekroppen savnes. Dette bør undersøkes både i den delen av kvinners liv hvor de er menstruerende, under svangerskap og etter overgangsalderen. Det må samtidig tas hensyn til alder, alkoholkonsum, røyking og bruk av p-piller. Fordi kvinner som oftest veier mindre enn menn vil de generelt få større dose per kg. Forekomst av bivirkninger er også antakelig forskjellig hos kvinner og menn.
Kroppens omsetning av legemidler
Kvinners kroppssammensetning og en økt mengde fett i forhold til menn, har også betydning. Legemidler som løser seg i fett, for eksempel diazepam (Vival, Valium), vil i første omgang gi lavere konsentrasjon i blodet, men det vil bygge seg opp et lager i fettvevet som kan gi høyere konsentrasjoner senere. De fleste legemidler brytes ned i leveren. Menn har generelt en høyere nedbrytningshastighet enn kvinner. Kvinner kan få større virkning av noen legemidler. Utskillelse av legemidlet gjennom nyre, lever eller lunge kan også være forskjellig for de to kjønn. Slik kan strukturelle og funksjonelle forskjeller i kvinners og menns kropp gi opphav til forskjellig virkning av legemidler. Hos ammende kvinner vil en del legemidler kunne skilles ut i morsmelken.
Hormoner
Kvinners nivå av kjønnshormoner varierer gjennom menstruasjonssyklus. Dette kan virke inn på konsentrasjoner og effekter av enkelte legemidler, men ikke alle. Det finnes lite kunnskap på dette området. Forskning på legemidler har nesten utelukkende foregått på menn. Kvinner har man ansett som problematiske å forske på, nettopp på grunn av blant annet menstruasjonssyklusens hormonsvingninger. Samtidig bruk av p-piller kan påvirke effekt av legemidler, særlig ved å endre nedbrytningen i leveren. Et eksempel på dette er bruk av p-piller og anti-epileptika, hvor effekt av p-pillen nedsettes. Effekt av noen legemidler mot depresjoner kan øke.
Svangerskap
Svangerskap er en helt spesiell periode i kvinners liv. Generelt er man tilbakeholdende med bruk av legemidler i denne perioden fordi man i mange tilfeller ikke har full oversikt over mulige skadevirkninger på fosteret. Men likevel bruker ca. 80 prosent av alle gravide ett eller flere legemidler i løpet av svangerskapet. Kvinnens nytte av legemidlet må vurderes mot mulige skadevirkninger på barnet. Noen sykdommer representerer større risiko for barnet enn hva legemidlet gjør. I visse tilfeller underdoseres legemidlet av frykt for å skade fosteret.
Overgangsalderen
Det skjer mange endringer i kvinnekroppen ved overgangsalderen. Hvordan dette virker inn på omsetningen og virkningen av legemidler er lite kjent.
Bivirkninger
Bivirkninger er enhver skadelig, utilsiktet eller uønsket effekt av et legemiddel gitt i normale doser. Enkelte bivirkninger er rapportert hyppigere hos kvinner enn menn, blant annet bivirkninger av legemidler brukt ved psykiske lidelser. Årsaker til dette kan være at kvinner får større dose/per kg av legemidlet, høyere forbruk av legemidler og/eller hyppigere rapportering av bivirkninger.
Konklusjon
I USA er det krav om at legemiddeleffekt undersøkes hos kvinner i tillegg til hos menn før de kan godkjennes til bruk i befolkningen. Dette er et tiltak også norske myndigheter bør iverksette. Det bør også gjøre studier på individnivå om forekomst av bivirkninger blant kvinner og menn i ulike aldersgrupper.
9.15.3 Bruk av legemidler ved psykiske lidelser (psykofarmaka)
Dobbelt så mange kvinner som menn bruker legemidler mot psykiske lidelser. Det gjelder både sovemidler, beroligende midler og midler mot depresjon. Eldre kvinner utgjør den største brukergruppen. I Finland er kjønnsforskjellen mindre enn i de andre nordiske land, og på 90-tallet er forskjellen utvisket der. Langtidsbruk av beroligende legemidler (benzodiazepiner, Vival, Valium) er vanlig, særlig blant eldre kvinner, til tross for at det ikke er dokumentert effekt ut over 3–4 måneder. Disse legemidlene har et stort potensial for avhengighet.
Forbruk av antidepressive midler øker
Forbruket av sovemidler var høyest i 1988–89, men er nå redusert. Salget i 1996 tilsvarte et daglig forbruk av sovemedisin hos 2,7 prosent av befolkningen. Salg av beroligende midler har hatt en jevn nedgang siden tidlig på 70-tallet. I 1996 svarte mengden til at 1,8 prosent av befolkningen brukte beroligende midler daglig. Forbruket av antidepressive midler har steget gradvis i 30 år, men har hatt en kraftig økning siden 1992. Mengden brukt i 1996 lå litt i overkant av sovemedisinbruken samme år, og dette var en 250 prosent økning fra 1992. Dette skyldes den nye typen antidepressive legemidler (SSRI, selektive serotoninopptaks-hemmere, misvisende kalt «lykkepillen»), som nå utgjør to tredeler av forbruket. Seroxat, det mest solgte av disse midlene, var det mest solgte legemidlet totalt i Norge i 1996 og solgte for 300 millioner kroner. Legemidler mot psykoser (sinnssykdom) ligger stabilt, og mengden tilsvarer at under 1 prosent kan bruke legemidlet.
Geografiske forskjeller
Det er store forskjeller fylkene imellom i legemiddelbruk mot psykiske lidelser. Finnmark ligger på laveste nivå, mens Østfold og agderfylkene ligger høyest. Eldre mennesker bruker mer av slike legemidler enn yngre. Noe av fylkesforskjellene skyldes derfor forskjeller i alderssammensetning mellom fylkene. Men det er antagelig også forskjeller i behandlingstradisjoner og holdninger i befolkningen til bruk av legemidler. Sammenliknet med andre nordiske land har Norge et lavt forbruk av disse legemidlene.
Hva mangler av kunnskap?
Kjønnsspesifikke forskjeller i effekt bør undersøkes før lansering av et nytt legemiddel. Det er også nødvendig med bedret registrering av effekter og bivirkninger etter at legemidlet er kommet i bruk. I Norge er det i dag ingen slik systematisk registrering av legemiddeleffekt. I Sosial- og helsedepartementet arbeides det med å lage en nasjonal reseptbasert legemiddeldatabase. Et slikt register bør snart opprettes, og det bør avsettes ressurser til å bearbeide informasjon fra dette registeret. Dette vil være et framskritt for å få bedre alders- og kjønnsspesifikk informasjon om legemidler i dette landet.
9.15.4 Bruk av smertestillende midler
Kvinner bruker mer smertestillende legemidler enn menn, både når det gjelder svake (paracet, acetylsalicylsyre, ikke-steroide antiinflammatoriske midler (NSAID), fenazon) og sterke (morfinliknende) legemidler. I en norsk undersøkelse fra 1995 svarte nesten 37 prosent av kvinner i alderen 20–79 år at de hadde brukt reseptfrie (svake) midler de siste 14 dagene, mot 20 prosent av mennene. Det var flest brukere blant de unge, og antall kvinnelige brukere i forhold til mannlige økte med alderen. For de reseptpliktige legemidlene var bruken høyest hos de eldre. Vel 13 prosent av kvinner mellom 20–79 år og 7,7 prosent av mennene hadde brukt disse legemidlene de siste 14 dagene. Kjønnsforskjellen i bruk av smertestillende legemidler skyldtes bare delvis bruk på grunn av menstruasjonsplager.
9.15.5 Østrogenbehandling etter overgangsalderen
Østrogenbehandling etter overgangsalderen (hormonbehandling) brukes for å erstatte kroppens eget østrogen når nivåene synker naturlig ved overgangsalder. Hormonbehandling kan brukes for å lindre plager knyttet til denne perioden. Da er behandlingstiden kort, fra noen måneder opp til fem år. Plagene lindres effektivt. Som sykdomsforebyggende behandling må hormonbehandling brukes i flere år for å ha effekt. Resultatene har vært lovende. Undersøkelser har vist 20–50 prosent reduksjon i dødelighet, opp til 3 1/2 års økt levetid og opp til 50 prosent reduksjon i risiko for hjertesykdom og osteoporotiske brudd. Men dårlig kvalitet på mange undersøkelser har ført til ambivalens til østrogenbruk både blant kvinner og leger.
Helseeffekten av hormonbehandling med østrogen
Det er funnet gunstige helseeffekter av langtids hormonbehandling. Det er en liten økning i risiko for brystkreft og kanskje også for blodpropp i venene. Problemet med undersøkelsene som er gjort er imidlertid at man ikke kan utelukke at forskjellene man finner, skyldes at de kvinnene som bruker hormonbehandling skiller seg fra ikke-brukere på vesentlige punkter. Vi mangler en stor eksperimentell studie som kan vise østrogens betydning for hjerteinfarkt, lårhalsbrudd osv. Økt risiko for brystkreft og verdispørsmål knyttet til bruk av østrogen, er trolig årsaken til den ambivalens vi finner i befolkningen generelt og blant leger.
Variasjon i bruk av østrogen
Tall for bruk av hormonbehandling varierer fra 3 prosent i Italia til 47 prosent i USA. I 1981 oppga 9 prosent av Oslokvinner (45–55 år) at de brukte østrogen. Tall fra fylkesundersøkelsene (Oppland, Sogn og Fjordane, Finnmark) i perioden 1985-88 viste at 4 prosent i samme aldersgruppe brukte østrogen. Undersøkelser av representative utvalg av den norske befolkning viste at bruken i den mest aktuelle aldersgruppen (45–59 år) økte fra 20,8 prosent i 1994 til 22,8 prosent i 1998. Andelen var høyest på Østlandet og lavest i Trøndelag/Nord-Norge. Mens det i de fleste andre land er kvinner med lang utdanning som i størst grad bruker østrogen, var det ingen forskjell i bruk mellom utdanningsgruppene i de norske undersøkelsene. Det er mange årsaker til de variasjoner i østrogenbruk vi ser landene imellom. Det kan skyldes kulturelle forskjeller i oppfatningen av overgangsalderen og dens plager, ulik tradisjon når det gjelder bruk av p-piller, ulik forskrivningspraksis hos gynekolog eller primærlege, og forskjellige holdninger i legestanden og blant kvinnene selv.
Norske kvinner ambivalente
Flere undersøkelser har vist at kvinnene selv ønsker mer informasjon om østrogen. Nesten 70 prosent av kvinnene i en norsk undersøkelse fra 1994 mente at vitenskapen vet for lite, og vel 50 prosent sa seg helt eller delvis enig i at hormonbehandling har mange bivirkninger. På den annen side mente nesten 65 prosent av kvinnene at hormonbehandling øker livskvaliteten. Nær 75 prosent av kvinnene sa seg villige til å bruke hormonbehandling mot plager i overgangsalderen, mens en noe lavere andel var villige til å bruke østrogen for å forebygge hjerteinfarkt (68,1 prosent) og benskjørhet (65,0 prosent) etter anbefaling fra lege. De som hadde fått informasjon fra lege hadde i større grad korrekt kunnskap, positive holdninger og var mer villige til å bruke østrogen. Men det er også stor variasjon i legers holdninger til bruk av hormonbehandling. Det er den enkelte kvinne selv som må avgjøre om hun ønsker å bruke hormonbehandling eller ikke. Utfordringen for leger er å gi så korrekt og nøktern informasjon som mulig og la sine egne holdninger farge informasjonen i minst mulig grad.