8 Helse og sykdom – er kvinnen lik mannen?
Flere forfattere (forfatteroversikt i referanseliste) Redaktør Anne Eskild
8.1 Endringer i norske kvinners helse de siste 100 år
Rannveig Nordhagen, Statens institutt for folkehelse.
Det tjuende århundre har brakt helsetilstanden i Norge fra nærmest elendige forhold til å være blant de beste i verden. Helseutviklingen foregår ofte sprangvis, og bør ses på i et langt tidsperspektiv. I midten av dette århundre foregikk det en gjennomgripende endring av sykdomsmønsteret som vi ikke tidligere har vært vitne til.
Det finnes visse helseforskjeller mellom kjønnene, også når vi ser på tilstander som ikke er direkte kjønnsbundet. Men har de alltid vært slik som i dag? Og finner man det samme mønster over hele kloden? Hvor mye kunnskap finnes egentlig om årsakene til slike eventuelle forskjeller? Det er sagt at podagra (urinsyregikt) er den første sykdom hvor det beskrives klare kjønnsforskjeller i forekomst (Benedek 1997)). Kjønnsspesifikke forskjeller i podagra ble beskrevet av Hippokrates. Lucius Seneca (4 f.Kr.–65 e.Kr.) mente at når kvinner tillot seg en atferd som menn, fikk de også finne seg i å få sykdommer som vesentlig rammet menn. Slike forklaringer har stått i flere hundre år. Podagra ble forbundet med en viss overdreven livsførsel, spesielt når det gjaldt alkoholkonsum og seksualvaner. På 1600 tallet trakk man konklusjonen «... de som drikker som menn, synder som menn». Det ligger nær å trekke en sammenligning til røykevaner og forekomst av lungekreft i dagens situasjon.
Kjønnsforskjellene når det gjelder podagra kan ennå ikke forklares. Det samme gjelder andre sykdommer som representerer langt større folkehelseproblemer. Det er forsøkt å forklare en del gjennom det historiske perspektiv.
Opplysninger om helsen bygger på tilgjengelige statistikker. Mål på helse støtter seg oftest på mål for dødelighet og mål for sykelighet. Det første har vi forholdsvis pålitelige opplysninger om helt fra midten av forrige århundre, og dødeligheten avspeiler forekomst av alvorlige sykdommer. Når det gjelder sykdommer vi lever med, er ikke opplysningene tilsvarende pålitelige. Fra første halvsekel har vi svært få opplysninger om selvopplevd helse eller diagnostiserte sykdommer for begge kjønn. Nå i den senere tid kan vi støtte oss til en del helseundersøkelser fra Statistisk sentralbyrå, pasientstatistikker og trygdestatistikker. Helseundersøkelsene bygger på selvrapportert forekomst av sykdom. Helseregistrene kan også fortelle oss noe, blant annet Dødsårsaksregisteret og Kreftregisteret.
Anno 1900
«...Det var i den tid jeg gik omkring og sultet i Kristiania...» (Knut Hamsun i Sult).
Innbyggerantallet i Norge var litt over 2 mill. Vi var fattige. Det vitner for eksempel den store utvandringen om. Utvandringen førte til at befolkningstilveksten en tid var negativ, og det ble et større kvinneoverskudd i den voksne befolkning. Spedbarnsdødeligheten anses som et godt mål på den generelle helsetilstand i et land. Den var da omlag 10 %, som i resten av Europa. Dette er en spedbarnsdødelighet som i dag finnes i de fattigste utviklingslandene. Til sammenligning er den i dag hos oss under 0,5 %. Spesielt var spedbarnsdødeligheten stor blant barn født utenfor ekteskap. Det var intet støtteapparat til å bistå de enslige mødrene. De store epidemiene med pest og kolera var stort sett forbi. Imidlertid herjet andre infeksjonssykdommer, og fremfor alt den «hvite pest» tuberkulosen (tbc). Den tuberkulosespesifikke spedbarnsdødeligheten var høy, likeledes tuberkulosedødeligheten i ungdomsalderen. Undersøkelser viste at barn født i perioder med høy tuberkulosespesifikk spedbarnsdødelighet, også hadde meget høy ungdomsdødelighet.
Spedbarnsdødeligheten var større blant gutter enn blant jenter. Det viser seg i større forventet gjenstående levetid blant jenter enn blant gutter ved fødselen, som figur 8.1 illustrerer. Det kom etter hvert en drastisk nedgang i spedbarnsdødeligheten som har vart helt til i dag, men kjønnsforskjellen i spebarnsdødelighet har hele tiden eksistert. En slik forskjell har man også sett i alle andre vestlige land, men årsakene er ikke helt klarlagt. Det er den store nedgangen i spedbarnsdødeligheten som har ført til den sterke økningen av forventet levealder ved 0 år. Økning av forventet levealder ses ikke så tydelig i de andre årsklassene. Kvinnene har siden århundreskiftet ligget litt over menn i forventet levetid. Forskjellen i levetid mellom kjønnene har økt i løpet av det siste hundreåret.
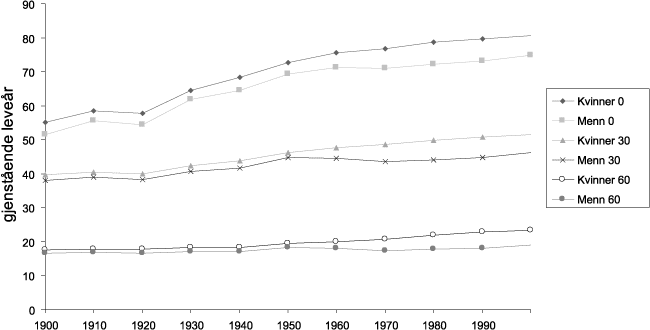
Figur 8.1 Forventet gjenstående levetid, menn og kvinner i perioden 1900–94 for årsklassene 0, 30 og 60 år.
Kilde: Historisk statistikk, Statistisk Sentralbyrå 1994
Skiftende trender i dødelighet
I noen andre europeiske land hvor det finnes noenlunde pålitelige dødelighetsstatistikker fra 1700 tallet, har man vist at i begynnelsen av forrige århundre og nesten opp til 1900, var det en overdødelighet av kvinner i de yngre årsklassene (Statistisk sentralbyrå 1961, Waldron 1985, Ryan Johansson 1991). I et materiale fra England i begynnelsen på 1800 tallet gjaldt kvinnenes overdødelighet for årsklassen 10 til 39 år. På denne tiden var infeksjonssykdommer hyppigste dødsårsak. Denne situasjonen kan man i dag finne i noen utviklingsland. Det er spekulert over årsakene til dette. Siden det gjaldt så unge årsklasser kunne det ikke forklares ut i fra stor mødredødelighet. De hyppigste forklaringene går ut på at kvinnene, spesielt i befolkningen på landet, ikke nøt godt av velferdsgoder i samme utstrekning som menn. Dette kunne for eksempel gjelde tilgang til god ernæring. Siden det i Norge ikke fantes gode alders- og kjønsspesifikke dødelighetsstatistikker før på slutten av 1800-tallet, har man ikke kunnet observere den endringen som foregikk i mange vestlige land på den tiden. Overdødeligheten av unge kvinner «snudde».Vi fikk i stedet, fra begynnelsen på det tjuende århundre, en overdødelighet av menn i alle aldre. Dette er forklart ved at bedrede levekår gjorde seg nå også gjeldende for kvinnenes helse, samtidig som bedrede levekår etter hvert kunne virke i motsatt retning for menn. Siden de økonomiske forhold tillot endring av livsstil, kunne man få et «negativt press» på den mannlige befolkningen, med en mer helseskadelig livsstil når det gjaldt ernæring, bruk av rusmidler og tobakk. Det er ikke fullgode forklaringer på disse fenomenene. Selv om det finnes historisk forskning, har det lett for å bli en del spekulasjoner (Waldron 1985, Ryan Johansson 1991). Den mannlige overdødeligheten hos oss gjorde seg imidlertid ikke gjeldende for alle dødsårsaker.
Tuberkulosen
Mens forekomst av tuberkulose i andre europeiske land var gått noe tilbake mot år 1900, var ikke dette tilfelle i Norge. Her hadde dødeligheten hadde økt. I år 1900 døde det 354 personer per 100 000 innbyggereav tuberkulose i Norge (Werner Erichsen 1960). Hvis dette skulle overføres til dagens befolkning, ville det bety 10–15 000 tuberkuloseofre per år. Mens spedbarnsdødeligheten av tuberkulose ikke var så forskjellig mellom jenter og gutter, viste dødeligheten i ungdomsårene noe annet (figur 8.2) Det viste seg at jenter var betraktelig mer utsatte enn gutter. I aldersgruppen 15–19 år, kunne det være over 100 flere dødsfall per 100 000 enn blant gutter. Det er ingen sikker forklaring på dette fenomenet, men ernæringsfaktorer kan ha vært av betydning. Økt smittepress i den kvinnelige befolkningen som på grunn av sykestell og omsorgsarbeid, kan også ha spilt en rolle. Tuberkulosedødeligheten i Norge speiler den samme kjønnsforskjellene i dødelighet som var til stede flere tiår tidligere i andre vestlige land, spesielt under de store epidemiene.
Det er kanskje dette som avspeiler seg i alle genremaleriene omkring århundreskiftet som forestiller «syk pike», hvor kanskje Munchs versjon er den mest kjente. Det finnes imidlertid atskillige versjoner både av nordiske og andre kunstnere. Tuberkulosen ble nærmest «utryddet» i det første halvsekel. Det er vanlig å forklare denne utvikling med det forebyggende arbeid som ble utført, til smitteoppsporing, isolering og smittevern, samt hygienisk kontroll som særlig de kvinnelige frivillige organisasjonene utførte. Og det er vel verdt å merke seg at selv om tuberkulosebasillen var kjent, kom det ikke effektiv kjemoterapi før i midten av hundreåret. Da var sykdommen nesten utryddet. De kritiske røster til all omsorg og all forebyggende innsats mener at bedringen skyldtes bedre levekår, og spesielt bedre ernæring. Forskjellene mellom kjønnene jevnet seg ut.
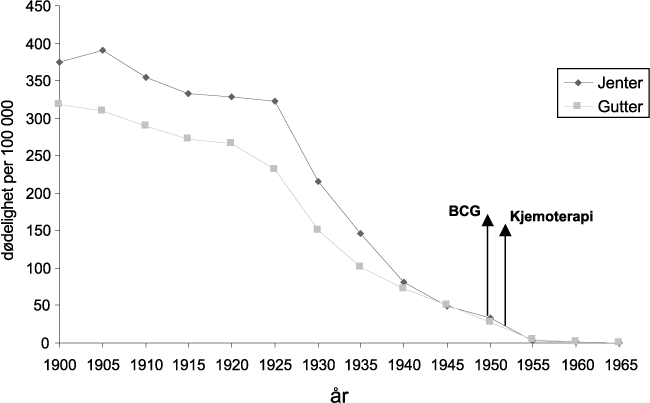
Figur 8.2 Tuberkulose dødelighet i Norge 1900–6 i aldersgruppen 15–19 år.
Kilde: Historisk statistikk, Statistisk sentralbyrå 1968
Hvor farlig var det å føde barn?
Dødelighet i forbindelse med svangerskap og fødsel var en annen trussel mot kvinnenes liv. Utviklingen av mødredødeligheten per 10 000 fødte barn (figur 8.3) gir et bilde av antall kvinner som døde. De unge kvinnene ble verst rammet. Mange av disse var ugifte og helt uten økonomisk støtte ved fødselen. Imidlertid var den totale dødeligheten blant gifte kvinner større enn for ugifte. Dette skyldtes nok delvis at gifte kvinner fødte flere barn. Halvdelen av dødsfallene rundt fødselen skyldtes barselfeber, resten «andre sykdommer». I den siste gruppen hørte blant annet svangerskapsforgiftning. Forekomsten av denne lidelsen, var i et materiale fra Rikshospitalet (1918–33), 16 per 1 000 fødsler, og letalitet var over 10 %. Noen kvinner var svekket av tuberkulose og ble svangre i en svekket tilstand. De kunne også være svekket av en rekke barnefødsler. Spedbarnsdødeligheten var som nevnt meget høy. Det var ikke uvanlig at kvinnene mistet flere barn for hvert som overlevde. Slik var nok svangerskap og fødsel også medvirkende til andre dødsfall, for eksempel ved spanskesyke-epidemien. Med den spredte befolkningen som fantes i Norge, med lite fødselshjelp og lange transporter, var en komplisert fødsel nesten ensbetydende med død både for mor og barn. Den spredte befolkningen og hjemmefødsler, kunne medvirke til at vi ikke hadde store katastrofale epidemier av barselfeber. Hyppigheten av institusjonsfødslene øket langsomt før siste verdenskrig. Det ser ikke ut som dette i seg selv har hatt stor innflytelse på mødredødeligheten. Det spørs om ikke de bedrede levekår også bevirket noe av nedgangen av mødredødeligheten, som kom før de effektive infeksjonsbekjempende midlene. Men i siste del av første halvsekel spilte nok også teknisk bedret fødselshjelp inn.
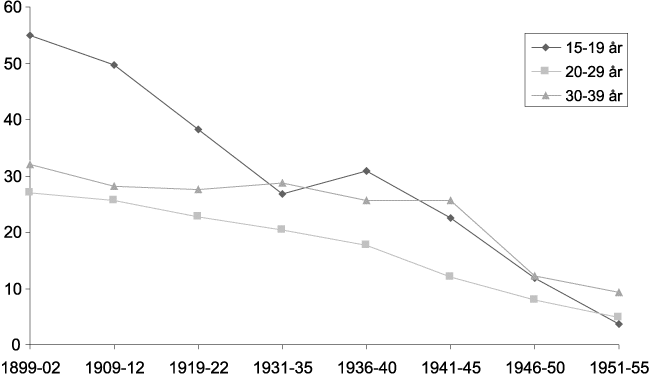
Figur 8.3 Mødredødeligheten pr 10 000 fødte barn 1900–1955. Tallene for 1930 er basert på 3 års gjennomsnitt, senere på 4 års gjennomsnitt.
Kilde: Statistisk sentralbyrå 1961: Dødeligheten og dens årsaker i Norge 1856–1955
Det fødes flere gutter enn jenter, og det har man lenge vært klar over. En av epidemiologiens forfedre, John Graunt, skriver i 1662 at det i et landdistrikt i England ble det født 15 jenter for 16 gutter, og i London 13 jenter for 14 gutter. Menn hadde, og har fortsatt alt fra før fødselen høyere dødelighet enn kvinner. Guttefostre dør i større antall enn jentefostre, og det er flere dødsfall blant gutter i første leveår. Det er ikke gode forklaringer på dette fenomenet. Overdødeligheten blant menn var til stede i hele første halvsekel, på tross av den høye tuberkulose og mødredødeligheten blant kvinner.
Den store endringen i sykdomsbildet
Like før siste verdenskrig var dødeligheten for menn og kvinner blitt tilnærmet lik. Det eksisterte likevel ett mannsoverkudd i befolkningen på tross av mannlig overdødelighet i første del av hundreåret. Foruten tuberkulosen, dominerte volds- og ulykkesskader som dødsårsak blant menn. Kvinnene var langt mindre utsatt for dette.
Omkring midten av århundret skjedde det imidlertid en drastisk endring av sykdomspanoramaet. Tuberkulosen var tilnærmet utryddet, og vi hadde fått en rekke medikamenter som kunne bekjempe den og andre infeksjonssykdommer. Etter hvert kom også effektive vaksiner mot mange av disse. Ernæringstilstanden var langt bedre, slik at befolkningen hadde bedre motstand mot infeksjoner. Spedbarnsdødeligheten var gått sterkt tilbake. Kvinnene begynte å få prevensjonsveiledning. Barnefødsler var derfor ikke lenger den samme trusselen mot helsen. Mødredødeligheten ble etter hvert nærmest eliminert.
Det kom en stor økning av forskjellige kroniske sykdommer som har flere, og til dels ukjente årsaker. Særlig hjerte- kar sykdommer viste stor økning. De viktigste dødsårsakene i dag er vist på figur 8.4 (Øverås 1995). Det er kjønnsforskjeller innen de forskjellige gruppene. Men hovedårsakene er de samme for begge kjønn. Vi fikk en økning av dødeligheten for hjerte-kar sykdommene som spesielt rammet menn. Dette gjaldt særlig død av iskemisk hjertesykdom. Dette kan avleses av figur 1, hvor vi for alle aldersgrupper får et større sprik mellom den menns og kvinners forventede gjenstående levetid rett etter midten på hundreåret. Dette førte til at vi fikk kvinneoverskudd i de eldre aldersgruppene. Forventet levealder har økt i hele perioden, men flater nå mer ut. Økningen av den forventede levealder kan først og fremst tilskrives nedgangen i spedbarnsdødeligheten. Den forventede levealder ved 0 år, er i dag litt over 80 år for kvinner og noe under 75 for menn. Forskjellen er omlag 6 år. De senere år har dødeligheten av hjerte-kar sykdommer avtatt, men mest hos menn (se kapitlet om hjertesykdommer).
Kreft er den andre store dødsårsaken. Dødelighetsratene er forholdsvis like for menn og kvinner, men litt lavere hos kvinner. Enkelte kreftformer viser imidlertid økning, slik som lungekreft. Denne formen viser spesiell høy økning blant kvinner. Dette er tilskrevet røykemønsteret. Kvinner begynte å røyke senere enn menn, særlig på 1950 og 1960 tallet. Fremdeles er imidlertid dødeligheten av lungekreft over dobbelt så høy hos menn som hos kvinner. Mer enn 5 % av alle menn og 2 % av kvinnene dør nå av lungekreft.
Når det gjelder ulykkesdødsfall eller voldsomme dødsfall har alltid menn hatt en langt høyere dødelighet. Dette gjelder også død av selvmord. Dødsulykkene viste liten tallmessig endring i 1970- og tidlig i åttiårene, men har gått noe ned senere, og er i dag ansvarlig for omlag 5 % av alle dødsfall. Det er den eldre aldersgruppen som viser høyest dødeligheten av ulykker. I 1993 døde 1034 menn og 752 kvinner i ulykker. Forskjellen mellom kjønnene blir oftest tilskrevet forskjell i livsstil. Aktiviteter som medfører ulykkesrisiko utføres oftere av menn enn av kvinner. Selvmordsstatistikken har vist at antallet selvmord økte sterkt fra 1970 årene og utover, og særlig i yngre aldersgrupper. Til sammen utgjorde selvmordene 17 per 100 000 innbyggere ved inngangen til 1990 årene. Raten var tre ganger høyere for menn i forhold kvinner. Først på 1990 tallet har denne trenden snudd noe. Selvmordsforsøk har imidlertid vært hyppigere hos kvinner enn hos menn ( hhv 200 mot 170 per 100 000).
Det synes altså som om levesett på mange måter kan forklare kjønnsforskjellen i dødeligheten i den voksne eller eldre befolkning, selv om man har ment det er viss hormonell beskyttelse av kvinner når det for eksempel gjelder hjerte-kar sykdommer (Waldron 1985). Genetiske eller biologiske forklaringer synes imidlertid ikke tilstrekkelige for å forklare forskjeller i dødelighet og forventet levetid. Den «overkrysning» som fant sted mot slutten av forrige århundre hvor kvinne-overdødelighet i enkelte aldersgrupper skiftet til manns-overdødelighet, understøttes ikke biologiske forventede forskjeller i livslengde ut ifra slike resonnementer. Uten å komme med bastante forklaringsmodeller, er det spekulert over årsakene (Waldron 1985, Ryan Johansson 1991). I forrige århundre antok man at kvinnene hadde en svakere konstitusjon, noe vi ikke kan hevde i dag. Det er søkt forklaring i hvordan kultur og velferd skaper helse eller sykdom. Kvinner i forrige århundre fikk sannsynligvis en mindre del av velferdsgodene når det gjaldt for eksempel ernæring, utdannelse, økonomi og legetjenester. Det er hevdet at de var utsatt for et negativt kulturelt press i forhold til de farligste sykdommene. I vår tid kan dette ha snudd til et positivt press, i det mange sykdommer med sammensatte årsaker kan skyldes overflod eller andre trekk ved velferdsutviklingen som nå kan betraktes som negativt press på helsetilstanden. Som eksempler kan nevnes kulturelt press i negativ retning i røyke- og alkoholvaner og kosthold. Vi har ikke helt frie valg med hensyn til hvilket livsmønster vi velger. Vi står under press av den kulturelle sammenheng vi befinner oss i. Arbeidsplasser som er mer eller mindre kjønnsavhengige, kan være «farlige». Det er i dag klare sosiale ulikheter i helse og dødelighet. Disse er langt lettere å se når det gjelder den mannlige befolkning. Ryan Johansson sier det slik: For moderne menn vil høyrisiko jobber kombinert med et usunt forbruksmønster (komplisert med kulturell påvirkning som ikke oppmuntrer menn til å «gi opp» for sykdommer) være en biologisk resept for menns overdødelighet. Dette kan ses i motsetning til at det tjuende århundres kvinner som har levet kulturelt konvensjonelle liv, blir «belønnet» med tryggere jobber, sunnere forbruksmønster og mer effektive helsetjenester ved begynnelsen av sykdom.
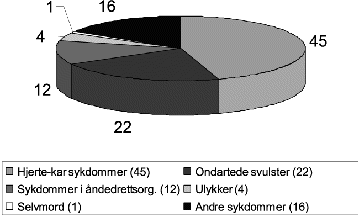
Figur 8.4 Dødsfall etter årsak, % 1993.
Kilde: Helseboka 1995
Sykelighetsmønstrene – hva viser de?
Mens dødelighetsmønsteret klart er et utrykk også for sykeligheten i befolkningen når det gjelder alvorlige sykdommer, sier det ikke så mye om dagliglivets plager og lidelser. Hvordan var det tidlig i det tjuende århundre? Det er grunn til å tro at infeksjonssykdommene overskygget andre ting. Det var lite å stille opp mot farsottene, ikke minst mot tuberkulosen. Men mange overlevde disse sykdommene selv uten effektiv behandling. Omkring midten av hundreåret var ikke bare velferd og ernæringstilstand blitt enormt forbedret, men nye legemidler hadde også redusert sykeligheten betraktelig.
Fra andre land, blant annet Sverige, finnes rapporter om forskjellige kvinnelige «kultursykdommer» som dukket opp og forsvant (Johannisson 1995). Dette var sykdommer som ble gjenstand for en diagnose. De var enormt «populære» gjennom en viss tid, og gikk senere fullstendig i glemmeboken. Diagnoser som nevrasteni, bleksott, hysteri og klorose dukket opp og ble borte. Det finnes ikke tilsvarende beretninger fra vårt land. Sykdommene syntes å forekomme spesielt blant overklassen, hvor kvinnene skulle betraktes som svake. Arbeiderkvinnene var betraktet som sterke og hadde ikke disse sykdommene. I Norge fantes det sannsynligvis en langt mindre overklasse enn i vårt naboland. Folk flest hadde kanskje stort sett nok med å holde nøden fra livet og berge seg fra de verste infeksjonssykdommene. Imidlertid er det ikke mye opplysninger fra denne perioden, siden pasientstatistikk eller helseundersøkelser ikke forekom. En undersøkelse av gamle sykejournaler ville vært interessant, for å se hvilke diagnoser som florerte. En «kultursykdom» eller et kulturfenomen, som fikk skylden for det meste, var onani: Onani ble i tiden omkring århundreskiftet ansett som meget farlig og ble oppfattet blant annet som den viktigste årsaken til sinnssykdom, både hos menn og kvinner.
Kroniske kjønnssykdommer, spesielt syfilis, rammet mange kvinner. Disse sykdommene medførte mye elendighet også ved overføring til barn. Det var særlig prostituerte kvinner som ble rammet. Særlig i Kristiania fantes en god del prostitusjon, til tross for forbudet. Det finnes ikke fullstendig oversikt over utbredelsen. Imidlertid forsøkte man å bedre situasjonen ved politikontroll av kvinnene, (jfr. «Albertine» av Chr. Krohg). «Offeret» fikk skylda. Det synes som om utbredelsen av syfilis også avtok tidlig på 1900 tallet, selv om effektiv behandling ikke kom før ved midten av sekelet. Da fikk vi for øvrig også lovgivning om undersøkelse av svangre, for å avdekke syfilis, vår første lovbeskrevete masseundersøkelse. Den gjelder den dag i dag. Norges første kvinnelige leger var opptatte av disse kvinnene. De var blant de første som forsøkte nye behandlinger, som den gang var kvikksølvkurer. En av grunnene til at kvinner (noe sent) fikk tilgang til det medisinske studium var at de skulle gi kvinner anledning til å «bli betjent av leger av sitt eget kjønn» . Det faktum at vi hadde nesten ingen kvinnelige leger, kan ha medvirket til negativt kulturelt press på kvinnens sykdomsutvikling. De søkte muligens lege sent i sykdomsforløpet. Det er mangel på relevante opplysninger om kvinners lidelser i begynnelsen av hundreåret.
Er dagens norske kvinner de friskeste i verden?
Leser man bare dødelighets- og levealderstatistikker, kunne man være fristet til å tro det. Sammenlignet med fattige utviklingsland, fortoner det seg også slik. I utviklingsland ligner tilstandene ofte på norske forhold for 100 år siden. Hvis vi sammenligner oss med vestlige land som ikke har nådd så langt i velferdsutvikling, ser det også ut som vi har verdens beste helse. Det foreligger også i Norge sosiale ulikheter, og det har vist seg å foreligge klare ulikheter i helse mellom de forskjellige sosioøkonomiske klasser, spesielt når det gjelder menns helse (Dahl 1996).
Sammenlignet med dødelighetsstatstikken er det mindre pålitelige opplysninger om kvinners sykelighet. Man må støtte seg til Statistisk sentralbyrås helseundersøkelser som vesentlig bygger på selvrapportert helse (Ramm 1997). Det er imidlertid lite som tyder på at selvrapportert helse ikke gir pålitelige opplysninger. Ellers kan man søke opplysninger fra trygdestatistikk, og pasientstatistikkene basert på utskrivningsdiagnoser fra sykehus.
På det generelle spørsmålet god helse eller ikke, synes de fleste å svare at helsen er god. Det er ingen kjønnsforskjell og andelene med god helse har ikke endret seg det siste tiår (Øverås 1995). Når det blir spurt om «varig sykdom» synes det imidlertid som flere oppgir dette i 1995 enn for 10 år siden, og det er flere kvinner enn menn som oppgir at de har varige sykdommer. Dette gjelder spesielt i eldre aldersklasser. Når det derimot gjelder funksjonsevnen i forhold til helse, ser det ut som funksjonsevnen i eldre aldersklasser er blitt bedre, men mest blant menn. Nedsatt funksjonsevne forekommer hyppigst blant de eldste kvinnene, og de synes også å være mest hjelpetrengende. Mens 50 % av kvinner 67–79 år oppgav nedsatt funksjonsevne, gjaldt dette 36 % av menn i samme aldersklasse. Uføretrygd ytes til en større andel av kvinner enn menn (Rikstrygdeverket 1996). Forskjellen mellom menn og kvinner er tydeligst i de yngre aldersgruppene, under 40 år og 40–49 år. I aldersklassen 40–49 år er det 86 per 1000 kvinner som er uføretrygdet, mens det er 56 per 1000 menn. I eldre årsklasser jevner det seg mer ut. Nå er selvsagt ikke uføretrygd et direkte uttrykk for funksjonsevnen, men også for ervervsevnen.
Sykefraværsstatistikken viser også en større andel sykemeldte kvinner enn menn. I tillegg finnes også en klar sosioøkonomisk gradient. Kvinnelige arbeidere har flere sykemeldinger enn mannlige arbeidere, som igjen har flere sykemeldinger enn kvinnelige og mannlige funksjonærer.
Kvinner oppgir høyere medisinforbruk enn menn. Dessuten har de flere sykehusopphold, men dette jevner seg ut hvis man trekker fra den andelen som skyldes opphold i forbindelse med svangerskap og fødsel. Mødredødeligheten er tilnærmet null, men blant kvinner skyldes 12 % av alle utskrivningsdiagnoser ved norske sykehus opphold i forbindelse med svangerskap og fødsel (Statistisk sentralbyrå 1996). Hovedandelen består her av normalfødsler, eventuelt med inngrep. Litt under en firedel er angitt til å være komplikasjoner i forbindelse med svangerskap og fødsel. Kvinner har likeledes flere liggedager enn menn på sykehus, og de har flere kontakter med leger og annet helsepersonell.
Hvilke lidelser har kvinnene?
Selv om dødeligheten for hjerte-kar sykdommer er litt høyere for menn, er det flere kvinner enn menn som oppgir at de har slike sykdommer. Det gjelder spesielt de eldste årsklassene fra 67 år og oppover. For sykdommer i åndedrettsorganene synes det ikke å være særlig store kjønnsforskjeller, men kvinnene dominerer blant de aller eldste. Av Kreftregisteret kan man se at det er en større andel av kvinner som får kreft i aldersgruppen 30–60 år, og det skyldes hovedsakelig brystkreft. I eldre aldersgrupper er det flest menn. Meldte tilfeller reflekteres også i dødelighetsstatistikken som nevnt ovenfor. Det ses en økning av lungekreft hos kvinner, og prognosene sier at denne økningen vil fortsette pga røykemønsteret.
Infeksjoner har ikke utspilt sin rolle som sykdom, men dødeligheten er nesten eliminert. Vi fikk for ca 15 år siden en «nyoppdaget» infeksjon, HIV. Den ble hos oss heldigvis ikke til den epidemien man hadde fryktet og enkelte hadde spådd. HIV har først og fremst rammet menn. Men det finnes fremdeles kjønnssykdommer som er forholdsvis utbredt. Selv om de ikke er dødelige, slik som chlamydia, kan de skape komplikasjoner, især hos kvinner.
På spørsmål om andre spesifikke plager, synes kvinnene å dominere på to områder: Psykiske lidelser og muskel-skjelett lidelser (Øverås 1995). Når det gjelder psykiske lidelser, dominerer nevroser/personlighetsforstyrrelser. Blant sykdommer i muskel- og skjelettsystemet dominerer rygglidelser, myalgi/fibromyalgi og smerter i nakke og skuldre. Ofte dreier det seg om lidelser som ikke har sikre diagnosekriterier. Andelen både av kvinner og menn som oppgir slike lidelser har vist økning de siste ti år, og hver femte person oppgir å ha slike lidelser. Økningen er særlig uttalt hos kvinner. Dette er lidelser som også har fått en økt oppmerksomhet og fokusering, slik at ikke all økning behøver å være reell. De eldste aldersklassene er verst rammet. Osteoporose er også en slik lidelse, og vi vet ikke hvor mange kvinner som er rammet av dette. Kvinner har større hyppighet av brudd, spesielt lårhalsbrudd i noe yngre alder enn menn. Senere i livet kommer menn «etter». Norge har en av de høyeste forekomster i verden av lårhalsbrudd (Falch & Meyer 1998).
Hvordan skal vi tyde utviklingen?
Til en viss grad har man forsøkt å tolke dødelighetsmønsteret. Hvordan skal man tolke resultater som tyder på at kvinner i Norge er blant de med verdens lengste levetid og synes stadig å ha en lavere dødelighet enn menn, men likevel er rammet av oversykelighet? De har også større grad av nedsatt funksjonsevne, større uførhetsgrad og mer bruk av medisiner enn menn.
Tolkingen er ikke uten videre klar, selv om det er en vanlig forestilling at oversykelighet for kvinner er utbredt i de fleste vestlige land (Macintyre et al.1996, Botten 1993). Oppfatningene bygger overveiende på selvrapportert helse. Svarene kan være avhengige av hvor presise og spesifikke spørsmål som blir stilt, og kan variere med for eksempel sosioøkonomiske forskjeller hos respondentene. Kvinner har som gruppe gjennomgående lavere inntekter enn menn, de arbeider i lavtlønnsyrker, og har gjennomgående lavere utdannelse. Hvordan kan dette gi en biologisk resept på dagens helsefenomener? Hva består et eventuelt negativt press av når det gjelder livsstil og helse? Spørsmålene er en stor utfordring for videre forskning på kvinners helse i Norge.
Litteratur:
Benedek T. Gout in women: A historical perspective. Bull Hist Med 1997; 71: 1–22.
Botten G. Kjønnsulikheter i sykelighet og dødelighet. I : Schei B, Botten G, Sundby J, red. Kvinnemedisin. Oslo, ad Notam Gyldendal, 1993, 42–60.
Dahl E. Helse og sosial ulikhet. I: Hurlen P, Nordhagen R, red. Folkehelse i forandring. Oslo, Universitetsforlaget, 1996, 199–211.
Falch JA, Meyer HE. Osteoporose og brudd i Norge. Forekomst og risikofaktorer. Tidsskr Nor Lægeforen 1998; 118: 568–72.
Johannisson K. Den mörka kontinenten. Kvinnan, medicinen og fin-de-siecle. Stockholm, Sverige, Norstedts AB, 1995.
Macintyre S, Hunt K, Sweeting H. Gender differences in health: are things really as simple as they seem? Soc Sci Med 1996; 42(4): 617–24.
Ramm J. Vi klager ikke før vi må. Samfunnsspeilet 1997; (2): 14–21
Rikstrygdeverket. Trygdestatistisk årbok 1996. Oslo, Rikstrygdeverket 1996.
Ryan Johansson S. Welfare, mortality, and gender. Continuity and change in explanations for male/female mortality differences over three centuries. Continuity and change 1991; 6(2): 135–77.
Statistisk sentralbyrå. Dødeligheten og dens årsaker i Norge 1856–1955. Samfunnsøkonomiske studier 1961; (10).
Statistisk sentralbyrå. Historisk statistikk 1968. Statistisk sentralbyrå 1968.
Statistisk sentralbyrå 1994. Historisk statistikk 1994. Oslo-Kongsvinger, Statistisk sentralbyrå, 1994.
Statistisk sentralbyrå. Pasientstatistikk 1994. Oslo-Kongsvinger, Statistisk sentralbyrå, 1996.
Waldron I. What do we know about causes of sex differences in mortality? A review of the literature. Population bulletin of the United Nations 1985; 18: 59–76.
Werner Erichsen R. Streif fra Nasjonalforeningens 50-årige historie. Oslo, Aschehoug, 1960.
Øverås S. Helseboka 1995. Hovedtrekk ved helsetilstand og helsetjeneste i Norge. Statistiske analyser, Oslo-Kongsvinger, Statistisk sentralbyrå, 1995.
8.2 Reproduktiv helse og underlivsplager
8.2.1 Urininkontinens
Kari Bø, Norges Idrettshøyskole.
Urininkontinens er definert som: «Ufrivillig lekkasje av urin som er et sosialt eller hygienisk problem og som samtidig kan demonstreres objektivt» (1). Urininkontinens er beskrevet gjennom tre komponenter:
Et symptom, det vil si at en person beskriver en tilstand med urinlekkasje
Et tegn, det vil si synbar lekkasje, for eksempel under hoste
En tilstand, som impliserer urodynamiske målinger for å differensiere ulike former for inkontinens, og mulige bakenforliggende patologiske forhold (1)
I henhold til WHO’s International Classification of Impairment, Disability and Handicap (ICIDH) (2), vil «impairment» nivå for denne tilstanden være kjente bakenforliggende årsaker som f.eks svak eller dårlig fungerende bekkenbunnsmuskulatur (patologi for dette kan for eksempel være perifer nerveskade eller muskel/bindevevsskade etter vaginal fødsel), «disability» vil være grad av inkontinens, mens «handicap» (participation i ny ICIDH utgave) vil være hvordan tilstanden påvirker individets mulighet for å delta i ulike sosiale aktiviteter (2).
Forekomst
Urininkontinens er beregnet til å affisere 13 millioner amerikanere og minst halvparten av alle sykehjemsbeboere i USA, med en beregnet kostnad på 15 billioner dollar pr. år (4). Det er ingen oppfølgingsstudier på feltet, man vet derfor lite om risikoen for å utvikle inkontinens over tid. Prevalenstallene varierer mellom 8 og 52 % ettersom hvilken populasjon som er spurt, definisjonen på urininkontinens og informasjon det er spurt om (4). Norske studier har vist prevalenstall mellom 26 og 38 %(5–7). Det er en generell økning i forekomst med økt alder, men inkontinens kan ikke betraktes som et aldersfenomen. Prevalenstall på 26–38 % er vist i populasjoner av unge kvinner som ikke har født (5,8,9). Urininkontinens affiserer dobbelt så mange kvinner som menn. Kvinner og menn får ulike former for urininkontinens. Generelt kan man si at menn med økt alder kan få problemer med obstruksjon, mens kvinner på grunn av anatomi, fødsler og aldersforandringer kan få problemer med lekkasje. Kvinner har således størst problemer med urge, stress og blandingsinkontinens, med en klar overvekt av stressinkontinens (10).
Stress- og urgeinkontinens er i seg selv ikke farlige tilstander i den betydning at de kan medføre livstruende sykdommer eller tidlig død. Tilstanden fører imidlertid til en rekke plager av fysisk og sosial art som kan få store konsekvenser for kvinners selvfølelse, psyke og livsutfoldelse (11,12). Urge-inkontinens, hvor hele blæren kan tømme seg, er den mest sosialt belastende tilstanden (12). Men også stressinkontinens fører til redsel for lukt og at lekkasjen skal synes. Studier har vist at kvinner med urininkontinens føler tap av selvfølelse og livskvalitet (11,12). Stressinkontinens fører i stor grad til frafall fra regelmessig fysisk aktivitet. Særlig aktiviteter som inneholder løp og hopp, medfører lekkasje (9,13). Mange kvinner trekker seg fra jogging, aerobics, dans og gymnastikkaktiviteter som medfører mye løp og hopp. Andre forandrer på aktivitetsmønsteret for å kunne delta(9,13).
Regelmessig fysisk aktivitet er et viktig ledd i det helsefremmende arbeid og spesifikk trening brukes i forebygging og rehabilitering av en rekke sykdommer. For kvinner er regelmessig fysisk aktivitet vist å være viktig for å forebygge blant annet hjerte-kar sykdom, bryst- og tykktarmkreft, angst og depresjon, osteoporose og andre muskelskjelettlidelser (14). Dersom urininkontinens fører til at kvinner unngår fysisk aktivitet kan dette sekundært få store konsekvenser for kvinners helse, trivsel og livskvalitet.
Boks Det er ulike former for urininkontinens (3)
Urge-inkontinens: Stress inkontinens: Blandings-inkontinens: Overflow inkontinens: Ekstrauterin inkontinens: Ubevist inkontinens: Kontinuerlig inkontinens: Noctural enurese: Etterdryppsinkontinens:
Ufrivillig tap av urin assosiert med sterk vannlatningstrang (urgency).Urgency kan være assosiert med ulike typer dysfunksjon: detrusor overaktivitet, detrusor instabilitet (ikke neurogen årsak) eller detrusor hyperreflexi (neurogen årsak). Tilstanden kan ramme både kvinner og menn.Ufrivillig tap av urin under fysisk anstrengelse, for eksempel løp, hopp, løfting, brå bevegelser, hosting, nysing, latter.Genuin stress inkontinens er ufrivillig tap av urin ved at det intravesicale trykk overstiger urethratrykket pga økning i buktrykket og uten samtidig detrusor kontraksjon. Diagnosen GSI krever urodynamiske målinger (1). Tilstanden kan ramme menn etter prostatectomi, men er først og fremst en kvinnelidelse.En blanding av urge og stress inkontinens.Lekkasje av urin ved høyere volum enn normal blærekapasitet. Oftest forårsaket av enten forstyrret detrusor kontraktilitet eller obstruksjon av urethra (3).Urinlekkasje fra andre steder enn urethra, for eksempel: pga fistel eller ectopisk ureter.Urininkontinens uten stress eller urge. Personen kjenner inkontinensen kun ved å at de er våte.Kontinuerlig inkontinens: Kontinuerlig lekkasje uten stress eller urge inkontinens. Årsak kan være sphincter abnormalitet eller ekstraurethral inkontinens.Urinlekkasje bare under søvn. Årsak kan være sphincter abnormalitet, overflow inkontinens, detrusor overaktivietet eller ekstraurethral inkontinens.Urinlekkasje (dråper) etter vannlatning. Tilstanden er mest vanlig hos menn.
Årsaker og risikofaktorer
Årsakene til stressinkontinens kan være medfødt svakt kollagent vev i ligamenter og fascier som skal holde blære og urinrør oppe under økning i buktrykket (15). Forstyrrelser i nervesystemet til blære og urinrør, neurogene sykdommer, svak eller ikke fungerende bekkenbunnsmuskulatur etter for eksempel perifere nerveskader og muskel- og bindevevsstrekk eller overrivninger i forbindelse med fødsler kan gi stress og urgeinkontinens. Østrogens betydning for kontinens er ennå ikke fullt klarlagt (16). Risikofaktorer er svakt kollagent vev (generell hypermobilitet), kompliserte vaginale fødsler (utført med tang eller vakuum), hardt fysisk arbeid, røyking og overvekt (17–19).
Det er svært få studier som har undersøkt effekten av forebyggende tiltak på urininkontinens. Wilson et al (20) reduserte forekomst av inkontinens etter fødsel med 10 % etter enkel bekkenbunnstrening sammenlignet med en kontrollgruppe (sekundærforebygging), mens Mørkved og Bø (21) halverte forekomsten med mer intensiv trening og tettere oppfølging (primær og sekundærforebygging).
Forbygging av urinkontinens er i stor grad knyttet til styrking av bekkenbunnmuskulaturen. Det er lite trolig at bekkenbunnsmusklene får nok stimuli ved generell trening. Studier har tvert i mot vist at kvinner som er fysisk aktive har tilstanden i samme grad som inaktive (5,8,9). Det kan ut fra den viten vi har i dag ikke konkluderes med om tungt fysisk arbeid eller trening kan føre til stressinkontinens hos enkelte. Teoretisk sett vil styrking av bekkenbunnsmuskulatur der denne er svak i enkelte tilfeller kunne forebygge utvikling av stressinkontinens, mens det i andre tilfeller vil kunne kompensere for andre faktorer som ikke fungerer optimalt (22).
Behandling og rehabilitering
Urge:
Det er i dag få gode behandlingstilbud for urge-inkontinens. Blæretrening (23,24), medikamentell behandling (25)og elektrostimulering (25–27) har vist effekt i randomiserte kontrollerte studier.
Stressinkontinens:
Til tross for at Kegel i 1948 viste til en helbredelsesprosent av stressinkontinens på 84 %, har kirurgi lenge vært første behandlingstilbud. Flere randomiserte kontrollerte studier har imidlertid vist 60–70 % helbredelse/bedring av styrketrening av bekkenbunnsmusklene (28,29). En norsk studie har vist at 70 % ikke lakk ved hostetest og var fornøyd med tilstanden 5 år etter avsluttet trening (30). Kirurgi har vist 50–90 % helbredelse, flesteparten i ukontrollerte studier (31). Det er få kliniske langtidsoppfølginger etter kirurgi (31). Bekkenbunnstrening hos kvalifisert fysioterapeut med blanding av individuell opplæring og undersøkelse/testing sammen med gruppetrening har vist svært god effekt (32), er billig, uten kjent bivirkninger og anbefales som første behandlingsalternativ for stressinkontinens (29).
Effekten av elektrostimulering på stressinkontinens viser motstridende resultater i randomiserte studier (33). Flere studier viser at det ikke har effekt (34,35), og bivirkninger som smerte og ubehag under behandling, og utvikling av infeksjoner er påvist (36). Dersom kvinnen ikke klarer å kontrahere bekkenbunnsmusklene, kan eventuelt elektrostimulering forsøkes som ledd i oppøving av muskulær kontroll (29).
Spesialbind/truseinnlegg og vaginale og urethrale hjelpemidler som hindrer lekkasje har vist god effekt hos flere og kan nyttes etter tilpasning hos helsepersonell (37,38).
Studier har vist at mindre enn halvparten hjemmeboende personer med inkontinens oppsøker helsevesenet for å få hjelp (4). Kvinnene oppgir at de tror dette er noe de må leve med, at det er en naturlig følge av barnefødsler og det å være kvinne, og at det ikke er noe å gjøre for det. Mange er dessuten redd for operasjon (11). Tilstanden er i dag således underbehandlet. Det synes å være et stort potensiale for bedring av tilstanden hos eldre både hjemmeboende og ikke minst på institusjon (39).
Skal kvinner få mer hjelp for problemet bør informasjonen om tilstanden bedres blant helsepersonell og kvinner generelt. Rutineundersøkelser av jordmødre, gynekologer og allmennpraktiserende leger i forbindelse med svangerskap og fødsel samt utvikling av fysioterapitilbudet i denne livsfasen bør utprøves.
Utfordringer
Utdanning av helsepersonell (leger, jordmødre, fysioterapeuter)
Utvikling av mer og bedre informasjonsmateriale til kvinner under risiko (svangerskap, barsel, menopause, blant eldre, blant fysisk aktive kvinner)
Mer forskning for å finne årsaksammenhenger, effekt av ulike forebygginsstrategier og behandlingstiltak i ulike aldersgrupper
Nordiske multisenterstudier
Litteratur
Abrams P., Blaivas J.G., Stanton S.L., Andersen J.T. The standardisation of terminology of the lower urinary tract function. Scand J Urol Nephrol Supp 1988; 114: 5–19.
International Classification of Impairment, Disability, and Handicap (ICIDH). Zeist, The Netherlands. WHO. 1997; ICIDH-2-Beta-1 Draft.
Blaivas J, Appell R, Fantl J, Leach G, McGuire E, Resnick N, Raz S, and Wein A. Definition and classification of urinary incontinence: recommendations of the Urodynamic Society. Neurourol Urodyn 1997; 16: 149–51.
Fantl, J., Newman, D., Colling, J. et al. Urinary incontinence in adults: acute and chronic management. 2, update. Rockville,MD: U.S. Department of Health and Human Services, Public Health Service, Agency for Health Care Policy and Research. 1996, 96–0682. Clinical Practice Guideline.
Bø K, Mæhlum S, Oseid S, and Larsen S. Prevalence of stress urinary incontinence among physically active and sedentary female students. Scand J Sports Sci 1989; 11(3): 113–116
Spigseth O, Johansen F, Kopperud A, Lier H, Nielsen H, Pleym H, Wedde H, and Bakke A. Urininkontinens. En prevalensundersøkelse fra Sund kommune. Tidsskr Nor Lægeforen 1989; 23(109): 2303–4.
Sandvik H, Hunskaar S, Seim A, Hermstad R, Vanvik A, and Bratt H. Validation of a severity index in female urinary incontinence and its implementation in an epidemiological survey. J Epidemiol Community Health 1993; 47: 497–9.
Bø K, Stien R, Kulseng-Hanssen S, Kristoffersen M. Clinical and urodynamic assessment of nulliparous young women with and without stress incontinence symptoms: a case control study. Obstet Gynecol 1994; 84: 1028–32.
Nygaard I, DeLancey JOL, Arnsdorf L, Murphy E. Exercise and incontinence. Obstet Gynecol 1990; 75: 848–51.
Fall M, Frankenberg S, Frisen M, Larsson B, Petren M. 456 000 svenskar kan ha urininkontinens. Endast var fjærde søker hjelp før besværen. Laekartidningen 1985; 82(22): 2054–6.
Norton P, MacDonald LD, Sedgwick PM, Stanton SL. Distress and delay associated with urinary incontinence, frequency, and urgency in women. BMJ 1988; 297: 1187–9.
Hunskaar S and Vinsnes A. The quality of life in women with urinary incontinence as measured by the sickness impact profile. JAGS 1991; 39: 378–82.
Bø K, Hagen R, Kvarstein B, Larsen S. Female stress urinary incontinence and participation in different sport and social activities. Scand J Sports Sci 1989; 11(3): 117–21.
Bouchard C, Shephard R, and Stephens T, editors.Physical activity, fitness, and health. International procedings and consensus statement. Champaign: Human Kinetics Publishers; 1994.
Ulmsten U., Ekman G., Giertz G., Malmstrøm A. Different biochemical composition of connective tissue in continent and stress incontinent women. Acta Obstet Gynecol Scand 1987; 66: 455–7.
Fantl J, Cardozo L, and McClish D. Estrogen therapy in the management of urinary incontinence in postmenopausal women; a metaanalysis. First report of the hormones and urogenital therapy committee. Obstet Gynecol 1994; 83: 12–8.
1st International Consultation on Incontinence. Conservative Treatment in Women. WHO, Geneva, Switzerland. 1998; in press
First International Conference for the Prevention of Incontinence. Danesfield House, London, june 1997. Simon Foundation for Incontinence; Simon Foundation for Incontinence; Illinois, USA, 1997;
Consensus Statement. First International Conference for the Prevention of Incontinence. Illinois,USA. Simon Foundation for Incontinence. 1997;
Wilson P, Herbison P, Glazener C, Lang G, Gee H, and MacArthur C. Postnatal incontinence: a multicentre, randomised, controlled trial of conservative treatment. Neurourol Urodyn 1997; 16(5): 349–50.
Mørkved S and Bø K. The effect of postpartum pelvic floor muscle exercise in the prevention and treatment of urinary incontinence. Int Urogynecol J 1997; 8: 217–22.
Lose G. Simultaneous recording of pressure and cross-sectional area in the female urethra: a study of urethral closure function in healthy and stress incontinent women. Neurourol Urodyn 1992; 11(2): 54–89.
Fantl J, Wyman J, McClish D, Harkins S, Elswick R, Taylor J, and Hadley E. Efficacy of bladder training in older women with urinary incontinence. JAMA 1991; 265(5): 609–13.
Wyman J, Fantl J, McClish D, Harkins S, Uebersax J, and Ory M. Quality of life following bladder training in older women with urinary incontinence. Int Urogynecol J 1997; 8: 223–9.
Smith J. Intravaginal stimulation randomized trial. J Urol 1996; 155: 127–30.
Abel I, Fischer-Rasmussen W, Lose G. Maximal electrical stimulation of the pelvic floor in the treatment of urge incontinence: a placebo controlled study. [Abstract] Neurourol Urodyn 1996; 15: (4)283–4.
Brubaker L., Benson J.T., Bent A., Clark A., and Shott S. Transvaginal electrical stimulation for female urinary incontinence. Am J Obstet Gynecol 1997; 177: 536–40.
Bø K. Pelvic floor muscle exercise for the treatment of stress urinary incontinence. An exercise physiology perspective. Int Urogynecol J 1995; 6: 282–91.
Bø K. Physiotherapy to treat genuine stress incontinence. Int Cont Surv 1996; 6(2): 2–8.
Bø K, Talseth T. Long term effect of pelvic floor muscle exercise five years after cessation of organized training. Obstet Gynecol 1996; 87(2): 261–5.
Black N and Downs S. The effectiveness of surgery for stress incontinence in women: a systematic review. Br J Urol 1996; 78(497): 510
Bø K, Hagen RH, Kvarstein B, Jørgensen J, Larsen S. Pelvic floor muscle exercise for the treatment of female stress urinary incontinence: III.Effects of two different degrees of pelvic floor muscle exercise. Neurourol Urodyn 1990; 9: 489–502.
Bo K. Effect of electrical stimulation on stress urinary incontinence. Clinical outcome and practical recommendations based on randomized controlled trials. Acta Obstet Gynecol 1998; In press.
Laycock J, Knight S, and Naylor D. Evaluation of neuromuscular electrical stimulation in the treatment of genuine stress incontinence. Physiother 1998; 84(2): 61–71.
Luber K and Wolde-Tsadik G. Efficacy of functional electrical stimulation in treating genuine stress incontinence: A randomized clinical trial. Neurourol Urodyn 1997; 16: 543–51.
Sand PK, Richardson DR, Staskin SE, Swift SE, Appell RA, Whitmore KE, Ostergaard DR, Lavin PT. Pelvic floor stimulation in the treatment of genuine stress incontinence: A multicenter placebo- controlled trial. Am J Obstet Gynecol 1995; 173: 72–9.
Thyssen H and Lose G. Long-term efficacy and safety of a disposable vaginal device (Continence Guard) in the treatment of female stress incontinence. Int Urogynecol J 1997; 8: 130–3.
Staskin D, Bavendam T, and Miller J. Effectiveness of a urinary control insert in the management of stress urinary incontinence; results of a multicenter study. Urology 1996; 47: 629–36.
Bø K. Fysioterapi i behandling av urininkontinens hos eldre kvinner. Tidsskr Nor Lægeforen 1997; 117(18): 2623–6.
8.2.2 Menstruasjonsplager
Johanne Sundby, Instituttgruppe for samfunnsmedisinske fag, Universitetet i Oslo.
Menstruasjonssmerter
Dersom ikke graviditet opptrer, kvitter kroppen seg med den overflødige slimhinnen i livmoren. Det er dette som er menstruasjon. Menstruasjonen bør neppe sees på som sykdom. Noen kvinner opplever menstruasjonen som plagsom og har så sterke menstruasjonssmerter at grenseoppgangen mot sykdom er vag. Hos noen kvinner kan man påvise årsakene till smertene og behandle den til grunnliggende årsaken. Hos andre finner man ingen årsak til menstruasjonssmertene. Heldigvis kan de fleste menstruasjonssmerter dempes med medikamenter, men redusert arbeidsevne, konsentrasjonsevne eller bivirkninger av medisiner kan plage noen kvinner. Disse plagene kan skape irritasjonsmomenter for eksempel i arbeidsforhold, men det finnes lite kunnskap om omfanget av denne typen plager.
Uregelmessige kraftige menstruasjonsblødninger
«Normen» for menstruasjon er at det går cirka 4 uker mellom hver blødning, og at menstruasjonen varer fra 4 til 7 dager. Her er det store individuelle variasjoner, akkurat som alderen for første og siste menstruasjon. P-piller etterligner slik normalsyklus med sine 28-dagers pakninger. Noen kvinner har i starten av sin menstruasjonskarriere lengre intervaller eller lengre blødninger. Noen opplever at menstruasjonen blir borte eller uregelmessig under stress, forandring eller flytting. Alt dette er «normalt». Det er antagelig også normalt at menstruasjonen endrer seg etter en viss alder, før den egentlige overgangsalderen setter inn.
En av de vanligste årsakene til at kvinner midt i livet søker lege, er at menstruasjonen blir hyppigere, rikeligere eller varer lenger. Selv dette kan sees på som «normalt», men for noen er ubehaget ved å blø til stadighet, et så irriterende moment at man søker behandling. Før i tiden ble kvinner med altfor kraftige menstruasjonsplager ofte behandlet med utskraping, eller i siste instans med at man fjernet livmoren, og i mange tilfelle også eggstokkene. Moderne medisin har gitt flere muligheter. Man kan prøve hormoner, blødningstillende midler, hormonspiral (især hvis man samtidig trenger prevensjon) eller nyere behandling der man ikke fjerner hele livmoren, men bare den indre (slimhinneproduserende) delen av den. Mange av disse behandlingene er så nye at det kan være vanskelig for både lege og pasient å ta stilling til den beste tilnærmingen. En god regel kan være å prøve det minst radikale først, slik at man har retrettmuligheter. Forskning har vist at noen kvinner «sørger» over tap av livmor ved operasjon, og det har vært reist kritikk mot den liberale praksis i forhold til å fjerne eggstokker «for sikkerhets skyld». Det kan bli kreft i dem seinere, er et av argumentene. De fleste kvinner ser ut til å ønske å beholde sine underlivsorganer, men vil likevel gjerne slippe ubehag, smerter og utidige blødninger. En god kvinnehelsepraksis vil være å drøfte de ulike alternativene med kvinnen og gi henne råd ut fra hennes egne overveielser.
De kvinnene som får godartede forandringer i underlivet, som for eksempel muskelknuter eller godartede cyster eller svulster på eggstokkene, må også, sammen med legen, ta stilling til om plagene og risikoen er så stor at man skal operere eller om man kan vente og se hvordan sykdommen utvikler seg. Argumenter for operason av en livmor med muskelknuter, kan være størrelsen på muskelknuten eller grad av plager (smerter, tyngdefølelse og så videre). Store muskelknuter slutter å vokse etter overgangsalderen. Alder er derfor en faktor å ta med i vurderingen av behandling. For eggstokksvulster er det et viktig poeng å undersøke om det er holdepunkter for ondartet sykdom.
Det samme gjelder for blødninger fra underlivet etter overgangsalder. En slik blødning må alltid undersøkes med henblikk på kreft i livmor eller eggstokker. Oftest er det ikke det, men det kan man ikke si uten å undersøke det.
Premenstruell tensjon
Mange kvinner opplever humørsvingninger i løpet av menstruasjonssyklusen. Noen slike svingninger kan forårsakes av hormonendringer. Likevel er de fleste humør- og temperamentssvingninger i kvinners så vel som menns liv forårsaket av ytre påvirkninger, frustrasjoner og gleder. Hos noen synes det å forekomme en økt sårbarhet eller lavere kontroll av aggressive følelser rett før menstruasjonen. Det har vært mye debatt om en slik kvinnelig dampventil, som kan gi utslag som sinne hos noen og forbigående depresjoner hos andre, skal klassifiseres som sykdom. Også her er det glidende overganger mellom det alle opplever en grad av, og det som gir alvorlig handikap. Noen mener at kvinner har godt av perioder med mindre følelsesmessig kontroll, andre mener det bør behandles. Her finnes det neppe standardsvar. «Diagnosen» premenstruell tensjon er i alle fall ikke entydig, og graden av plager kan for en enkelt kvinne variere fra syklus til syklus.
Endometriose
Endometriose er karakterisert ved at man finner slimhinne fra livmoren på feil steder i magen: utenpå livmoren, på eggstokker og på tarmoverflaten. Man kan ikke stille en sikker diagnose uten å kikke inn i magen, men man kan få mistanke gjennom symptomer og problemer med å bli gravid. Man har flere teorier om årsaken, blant annet at slimhinne fra livmoren presses ut av egglederne og over på bekkenorganene under menstruasjonen. I tillegg til å føre til en noe nedsatt evne til å bli gravid, kan endometriose gi invalidiserende underlivssmerter og menstruasjonssmerter. Det er behov for mer forskning, forståelse og integrert behandling av denne kroniske kvinnesykdommen, selv om visse former for medisinsk behandling (med hormonlignende medisiner) kan stanse eller reversere utviklingen og gi graviditet.
8.2.3 Ufrivillig barnløshet
Johanne Sundby, Instituttgruppe for samfunnsmedisinske fag, Universitetet i Oslo.
Gjentatte spontanaborter
Den vanligste årsaken til at en kvinne ikke får barnet hun ønsker seg, er spontan abort tidlig i svangerskapet. Man vet ikke helt hvor vanlig dette er, i og med at tidlige aborter skjer ofte før man vet at graviditeten er i gang. I mange tilfeller skjer abortene fordi graviditeten ‘ikke var helt i orden’. Mange kvinner må finne seg i både å oppleve en ufrivillig tidlig abort, og ikke alltid få gi svar på hvorfor det skjer. Som oftest vil neste graviditet være helt i orden. Hvis en kvinne har tre påfølgende spontane aborter, er det oftest tjenlig å starte en utredning samt å gi henne betydelig psykososial støtte.
Noen få velger å abortere et ønsket barn etter prenatal diagnose som viser at barnet er alvorlig sykt eller vil bli funksjonshemmet. Her er det også store utfordringer på omsorgs- og informasjonssiden.
Infertilitet
Den siste årsaken til ufrivillig barnløshet er infertilitet, eller manglende evne til å bli gravid. Dette er en diagnose som hefter ved paret, selv om det ofte er kvinnen som definere som den som «bærer» tilstanden. Definisjonen av infertilitet er et års regelmessig samliv uten oppnådd graviditet. Det er bare 3–4 % av alle kvinner i Norge som forblir ufrivillig barnløse gjennom hele den reproduktive fasen. Men mange opplever at det kan ta tid å bli gravid. Jo eldre enn er, desto lenger tid tar det. Det er viktig å vite nå som så mange utsetter barnefødsler til slutten av tjue- eller begynnelsen av trettiårene. Det er ingen ting som tyder på at ufrivillig infertilitet er et økende problem, men noen av årsakene til infertilitet henger sammen med kvinners livsstil. Røyking, kaffedrikking, stress, noen yrkeseksposisjoner, seksuelt overførte sykdommer og ekstrem slanking er alle risikofaktorer for barnløshet. De fleste som har disse risikofaktorene blir imidlertid gravide uten problemer. Det finnes ingen holdepunkter for at psykiske problemer leder til infertilitet verken hos mann eller kvinne. Men seksuelle problemer kan forhindre befruktning. Vel halvparten av de ufrivillig infertile vil før eller siden adoptere et barn. Mange får barn ved hjelp av medisinsk behandling, men det er viktig å forberede pasienter som velger å bruke nye reproduktive teknikker på det faktum at ikke alle lykkes. Noen må gjennom ganske omfattende fysisk og psykisk belastende behandlinger før den ønskede graviditeten er et faktum. Nye reproduksjonsteknologier er et av de feltene der mange ulike elementer av samfunnet har hatt stor innflytelse på behandlingstilgang. Det er å bemerke at infertilitetens psykososiale side, som er et godt beskrevet område internasjonalt, ikke er viet oppmerksomhet i de eksisterende offentlige utredninger, og at det ikke finnes noe organisert behandlingstilbud for barnløshet som omfatter psykososial tilnærming. I andre land, som for eksempel Sverige, finnes det gode og velfungerende modeller for dette.
Litteratur
Gallant SJ, Pureyar KG, Royak-Schaler R. Health care for women. American Psychological association 1997.
Medisinsk fødselsregister. Fødsler i Norge gjennom 30 år. MFR 1998.
Medisinsk fødselsregister. Årsmelding 1995 (Folkehelsa og MFR).
Norges forskningsråd. Nytt om kvinne forskning. Kvinners medisin og helse II, årgang 20, 1996 (2).
Norsk Gynekologisk forening. Veileder i fødselshjelp 1998. Den norske legeforening 1998.
Norsk Gynekologisk forening. Veileder i generell gynekologi. Den norske legeforening 1996.
Sundby J. Infertility, causes , care and consequenses. Medisinsk doktorgrad. Universitetet i Oslo 1994.
Sundstrøm-Feigenberg K. När livet var som best. Kvinner i Sundbyberg beretter om samlevnad, arbete och barn. Studentlitteratur 1987.
WHO technical series. Research on the menopause. WHO Geneve 1996.
8.2.4 Prevensjon
Finn Egil Skjeldestad, Kvinneklinikken, Det medisinske fakultet og Seksjon for epidemiologisk forskning, UNIMED, SINTEF, Trondheim.
Endringer i prevensjonsbruk
Hvem bruker hvilken prevensjon? Hvordan endres prevensjonsbruken gjennom ulike livsfaser? To enkle spørsmål som kun delvis kan besvares. Det finns ingen rutinemessig datainnsamling om prevensjonsbruk i Norge. Statistisk Sentralbyrå har utført to intervjuundersøkelser i 1977 og 1988 (1,2), som gir landsdekkende data for prevensjonsbruk. Norsk Medisinal Depot oppgir salgstall for p-piller, minipiller og spiraler. I tillegg har Statistisk Sentralbyrå tall for steriliseringer. Verken salgstallene eller steriliseringstallene forteller noe om hva som karakteriserer brukerne.
Inntil midten av 1960-årene var kondom, avbrutt samleie eller sikre perioder de mest vanlige prevensjonsformene i Norge. Omfanget av pessarbruk på den tiden er ukjent. Steriliseringer forekom. Man vet ikke hvor fullstendig rapporteringen har vært til de sentrale helsemyndighetene. Plastikk spiral har vært tilgjengelig i Norge fra tidlig i 1950 årene. P-piller ble introdusert på det norske markedet i 1967. Man regner med at omtrent 20 000 kvinner brukte p-piller de første årene. Vurdert ut fra salgstall økte antall brukere av p-piller og spiral raskt utover i 1970-årene. Fra midten av 1970-årene ble kopper spiraler introdusert og salgstallene for spiral økte ytterligere. Det er beregnet at omtrent 150–160 000 kvinner brukte p-piller, mens nær 200 000 kvinner brukte spiral i slutten av 1970-årene.
Minipiller ble introdusert i 1971, men salget av minipiller tok aldri av i Norge på samme måten som i Sverige og Danmark. Lavdose p-piller ble introdusert i 1981. Basert på salgstall synes det ikke som introduksjon av nye p-piller har ført til endring av antall brukere utover i 1980- og 1990-årene. Totalsalget av p-piller etter 1980 har vist små variasjoner fra år til år. Utover i 1980-årene stagnerte spiral salget, mest sannsynlig som en konsekvens av forlenget virketid. Mens kopperspiraler innsatt i slutten av 1970-årene hadde en virketid på tre år, har dagens kopperspiraler en virketid fra 6–8 år. I tillegg har vi fått hormonspiral, introdusert i 1993, med en garantert virketid på 5 år. Korrigert for endret virketid, kan salgstallene for spiral tyde på at antallet brukere gikk noe ned gjennom1980-årene. Ved utgangen av 1997 er det anslagsvis ca 50 000 kvinner som bruker hormonspiral i Norge, mens antallet kopperspiral brukere er estimert til 130–140 000 kvinner. Det kan synes som om introduksjonen av hormonspiral ikke har påvirket omfanget av bruken av kopperspiral.
Vi vet lite om brukermønstrene av prevensjon i Norge på 1990-tallet. Selv om ikke totaltallet prevensjonsbrukere har endret seg fra slutten av 1970-årene til slutten av 1980-årene, har brukermønstrene endret seg betydelig over 10-året (1,2,4). Brukermønstrene fra slutten av 1980-årene er sammenfallende med det som har vært prevensjonsanbefalinger fra helsevesenets side. P-piller brukes først og fremst blant yngre kvinner før de får sitt første barn. Det er en betydelig aldersforskyvning i p-pille bruk til yngre aldersgrupper fra slutten av 1970- til slutten av 1980-årene (1,2,4). Likeledes ser man en forskyvning av spiralbruk til eldre aldersgrupper, oftest blant kvinner med to eller flere barn. Mens man var «liberal» med spiralbruken blant yngre kvinner på 1970-tallet, viser brukermønstrene fra slutten av 1980-årene at helsevesenets anbefalinger om spiral bruk til «eldre» kvinner har slått igjennom. Med hensyn til kondombruk viste undersøkelsene gjennomført av Statistisk Sentralbyrå, i 1977 og i 1988, ingen forskjell over tid. Dette overrasker da man kunne ha forventet en betydelig økning i kondombruk i noen aldersgrupper fra 1977 til 1988. 1988 undersøkelsen var sammenfallende i tid med kostbare kondomkampanjer som ledd i HIV/AIDS bekjempelsen.
Sterilisering
De største forandringene i prevensjonsbruk fra 1970- til 1980-årene gjelder omfang av sterilisering (2,4). Norske kvinner velger ved inngangen til 1990-årene i langt større grad sterilisering som prevensjonsmetode, dette til tross for at det har vært restriksjoner i tilbudet ved norske sykehus i mange år. Sammenlignet med 1970-årene var dobbelt så mange kvinner sterilisert ved inngangen til 1990-årene (2). Det er først og fremst kvinner med flere barn som velger sterilisering. Økningen i steriliseringshyppighet gjør seg gjeldende for begge kjønn, men er størst for kvinner. Selv om Lov om sterilisering gir kvinner og menn, 25 år og eldre, rett til dette inngrepet i det offentlige helsevesenet, er denne rettigheten sterkt begrenset. Sterilisering har vært et uprioritert inngrep ved norske sykehus. I perioder på 1980-tallet var ventetiden for sterilisering inntil to år ved flere gynekologiske avdelinger (3). Framveksten av private klinikker har økt tilbudet om sterilisering til både kvinner og menn de senere årene. Stor prisdifferanse på inngrep utført i det private sammenlignet med offentlige tjenester forhindrer mange fra å søke sterilisering utført i privat sektor.
Antallet steriliseringer blant kvinner økte fra i underkant av 1 500 på landsbasis i 1970 til nær 8 000 i 1983. Etter 1983 har antallet kvinnelige steriliseringer på årsbasis sunket gradvis til i overkant av 4 000 i 1994. De to siste årene har antallet kvinnelige steriliseringer økt til noe over 5 000 igjen. Data over utførte mannlige steriliseringer har Statistisk Sentralbyrå siden 1983. Færre menn enn kvinner steriliserer seg og de senere årene har antallet mannlige steriliseringer økt til noe over 3 000 på årsbasis.
Har prevensjonsbruken bivirkninger?
Media fokuserer fra tid til annen på negative helseeffekter av prevensjon bruk; i hovedsak p-piller og spiral. Vi vet lite hvordan dette har påvirker kvinners valg av prevensjon gjennom 1970- og 1980-årene. I løpet av november og desember 1995 sluttet nær 50 000 kvinner med en p-pille som inneholdt gestagenet desogestrel (Marvelon) etter at media fokuserte på at det vær en nær dobbel risiko for dype venetromboser og lungeemboli blant disse p-pillebrukerene sammenlignet med brukere av p-piller inneholdende andre typer gestagen (levonorgestrel). Disse alvorlige bivirkningene er så sjeldne at man i et land som Norge med over 150 000 p-pille brukere ikke ville være i stand til å registrere på landsbasis årlige endringer i sykdomshyppighet av dype venetromboser eller lungeembolier ved endringer i brukermønstre for p-piller. Forekomsten av dype venetromboser og lungeemboli blant p-pillebrukere er henholdsvis 15–20 og 30–40 per 100 000 brukere per år. Blant ikke-p-pillebrukere er sykdomshyppigheten 5–10 per 100000 kvinner per år i de aktuelle aldersgruppene.
P-piller har langt flere positive helseeffekter enn negative. Kvinner som bruker p-piller har blant annet redusert risiko for kreft i eggstokkene og kreft i livmoren. Det diskuteres hvorvidt det er en sammenheng mellom p-piller og brystkreft blant kvinner som bruker p-piller. Om denne sammenhengen skulle være riktig, tilsvarer den økte risikoen 0–2 nye tilfeller av brystkreft per år på landsbasis.
For spiral har det vært fokusert mye på amerikanske data frå 1970-årene som viste en sammenheng mellom bruk av spiralen Dalkon Shield (plast spiral) og senere primær infertilitet (ufrivillig barnløshet blant par som ikke har barn fra før). Også norske kvinner har fått erstatning fra denne spiralprodusenten. Fra skandinavisk litteratur er aldri en slik sammenheng påvist. Spiralstudier fra de nordiske landene viser at fertiliteten etter at man tar ut spiralen er like høy som før spiralen ble satt inn.
Ikke noe prevensjonsmiddel er 100 % effektivt og helt uten bivirkninger. Bivirkninger ved hormonpreparatene er mange og opptrer i varierende hyppighet. Fortsatt er det slik at de fleste som slutter med for eksempel p-piller gjør dette fordi de ønsker å bli gravide eller at de ikke lenger har et prevensjonsbehov. Blødningsforstyrrelser, vektproblemer og humørsvingninger er de hyppigste bivirkningene ved pillebruk. Likeledes er blødningsforstyrrelser og (menstruasjons-) smerter de mest uttalte plagene ved bruk av spiral. Senplager etter sterilisering er lite uttalt.
Med hensyn til effektivitet er hormonspiralen like sikker som kvinnelig sterilisering. Dernest følger p-piller, spiral, minipiller, pessar og kondom.
Andre nordiske land
Det er små forskjeller i prevensjonbruk mellom de nordiske landene (5,6,7). P-piller brukes mer i Danmark og i Sverige enn i Norge, størst i de eldste aldersgruppene. Spiralbruken er større i Norge og Finland sammenlignet med Sverige og Danmark. Likeledes er steriliseringshyppigheten i Norge høyere for begge kjønn enn i de andre nordiske landene.
Det er lite trolig at forskjellen i prevensjonsbruk mellom de nordiske landene kan forklare forskjeller i abortforekomst. I et populasjons perspektiv er abort forekomsten svært lav i forhold til bruk av prevensjon i alle de nordiske landene. Ved å lage et kart over reproduktive hendelser for kvinner i fertil alder (15–44 år) basert på norske data måler vi aborthyppighet i størrelser 15 per 1 000 kvinner (15–44 år). Antallet prevensjonsbrukere kan beregnes til 500–600 per 1 000 kvinner. De øvrige er kvinner som ikke er seksuelt aktive (2–300), kvinner som definerer seg som infertile (30–50), kvinner som er gravide (75) og kvinner som planlegger svangerskap (30–50). Disse tallene vitner om at prevensjonsbevisstheten er høy blant norske kvinner og menn. I enkelte deler av den seksuelt aktive befolkningen bruker nær 70 % de mest sikre prevensjonsformene, p-piller, spiral eller sterilisering.
Data for prevensjonsbruk er viktige for å forstå endringer i fruktbarhetsmønstre, endringer i seksuell adferd og forekomst av seksuelt overførte sykdommer. Prevensjonsdata er også nødvendige for å evaluere effekten av tiltak for å forebygge uønskede svangerskap og abort. Har ulike tiltak nådd fram til de målgruppene tiltakene var rettet mot? Ved å identifisere grupper med dårlig prevensjonsbruk har man muligheten for å skreddersy nye tiltak. Gjennom kunnskap om prevensjonbruk i ulike livsfaser i befolkningen kan enkeltindivider ta stilling til egen prevensjonbruk. Helsemyndighetene og helsepersonell kan gjennom prevensjonsdata få tilbakemelding på om prevensjon blir brukt i tråd med retningslinjene. Grunnene for at vi med års mellomrom trenger nye data for prevensjonbruk i befolkningen kan ytterligere utvides, interessegruppene er mange.
Det er gjennomført to store landsomfattende intervju-undersøkelser om fruktbarhet der prevensjonsbruk har vært et av hovedelementene. Norge bør ta seg råd til å gjennomføre en større prevensjonsvaneundersøkelse hvert 10. år. Den første undersøkelsen ble gjennomført i 1977, den andre i 1988. Den tredje er under planlegging og vil forhåpentlig bli gjennomført i 1998.
Litteratur
Østby L. Prevensjonsbruken i Norge. Tidsskr Nor Lægeforen 1983; 103: 1793–7.
Noack T, Østby L. Mer effektiv prevensjonsbruk. Samfunnsspeilet 1991; nr 3: 20–24
Arntzen E, Skjeldestad FE. På venteliste til sterilisering, hva skjer? Tidsskr Nor Lægeforen 1991; 111: 1381–3
Skjeldestad FE. Choice of Contraceptive Modality by Women in Norway. Acta Obstet Gynecol Scand 1994; 73: 48–52.
Makkonen K, Hemminki E, Tuimala R. Contraception in Finland-witha focus on IUDs. Eur J Pub Health 1993; 3: 249–253.
Osler M, Riphagen FE. Contraception Survey: Denmark 1988. Contraception 1990; 42: 507–21.
Riphagen FE, Schoultz v B. Contraception in Sweden. Contraception 1989; 39: 633–42.
8.2.5 Abort i et kvinnehelseperspektiv
Finn Egil Skjeldestad, Kvinneklinikken, Det medisinske fakultet og Seksjon for epidemiologisk forskning, UNIMED, SINTEF, Trondheim.
Abortlovgivning
Abort, fremkalt abort og provosert abort brukes synonymt med svangerskapsavbrudd og forståes som aktiv avbrytelse av et svangerskap. I Norge er inngrepet lovbestemt til å bli utført av helsepersonell på sykehus (1). Også i abortnemdene har kvinnens helse og leveår blitt tillagt stor vekt. I den historiske kampen for selvbestemt abort har rett til svangerskapsavbrudd blitt tillagt avgjørende betydning for å bedre kvinners helse og levevilkår. Innvilgelse ble gitt ut fra den aktuelle livssituasjonen og for å forebygge framtidige belastninger av betydning for både psykisk og fysisk helse. Gjennom dagens abortlov, praktisert fra 1. januar 1979, kan kvinner selv bestemme å avbryte et svangerskap innenfor svangerskapets 12 første uker (1). De biologiske forskjellene mellom kjønnene i reproduksjonsprosessen gir kvinner en særstilling i fødselsprosessen. Dette avspeiles i lovverket. Retten til selvbestemt abort er kjønnsspesifikk, et kvinneanliggende.
Begjæring om svangerskapsavbrudd kan rettes direkte til sykehuset som utfører inngrepet (1). I Oslo-området begjærer mange kvinner svangerskapsavbrudd direkte. Det er mer vanlig å begjære svangerskapsavbrudd gjennom egen lege i andre deler av landet. Studier viser at kvinner som har fast lege, i hovedsak benytter denne legen for abortbegjæringen (2,3). Dette viser at kvinner ikke opplever abortkonsultasjonen som forskjellig fra andre konsultasjoner og ønsker åpenhet om abortvalget til legen.
Lov om selvbestemt abort gir kvinnene rett til å velge utfallet av det aktuelle svangerskapet før utgangen av 12. svangerskapsuke (1) Det er opptil de gravide kvinnene å bestemme hvem de vil informere om at de er gravide, hvem de vil diskutere utfallet sammen med og hvem de vil ta beslutningen om svangerskapsavbrudd sammen med (2–7). De fleste (> 90 %) har informert og diskutert svangerskapsutfallet med barnefaren. Kvinner, 20 år og yngre, involverer oftere mor enn far i beslutningsprosessen (2,3). De aller fleste kvinnene har tatt beslutningen om abort før de oppsøker helsevesenet for å begjære svangerskapsavbrudd (2–4). Den informasjon som legen gjennom abortloven er pålagt å informere om, blir for mange uvesentlig for beslutningen om abort, men viktig for å skape trygghet i ventetiden før og visshet om hva skal skje under inngrepet (8). Legen som signerer abortbegjæringen, bekrefter at han/hun har gitt informasjon om hvordan inngrepet utføres og hvilke komplikasjoner som kan oppstå (2,3). Videre er legen pålagt å informere om hvilke trygde rettigheter gravide kvinner (enslige) har hvis de fullfører svangerskapet fram til fødsel. Det er svært få gravide kvinner som har behov for denne type informasjon under abortkonsultasjonen (2,3).
Har abortinngrep bivirkninger?
Før utgangen av 12 svangerskapsuke utføres nærmest 100 % av inngrepene som polikliniske konsultasjoner (dagkirurgi). For andretrimester aborter, som utgjør 2.5 % av alle svangerskaps-avbruddene, blir de fleste svangerskapene over 15 svangerskapsuker innlagt 2–3 dager. For første trimester aborter utføres inngrepet ved hjelp av vakumsug under narkose (9–12). Både den abortsøkende kvinnen og fosteret sover. Det er ingen smerter forbundet med inngrepet. Det er vanlig med ri- lignende smerter de første timene etter inngrepet og lett avtagende blødning/brunlig utflod de første 7–10 dagene etter inngrepet.
Sett i et internasjonalt perspektiv er det få komplikasjoner til abortinngrep slik de utføres ved norske sykehus (9–12). Den vanligste komplikasjonen består i at livmorhulen er for dårlig tømt. Dette oppleves som økende brunlig utflod eller blødning ledsaget av smerter. I mange av disse tilfellene må man gjøre en ny utskraping av livmorhulen. For å være på den sikre siden, gir man antibiotikabehandling for eventuelt å kurere en begynnende infeksjon i livmorhulen eller forebygge senere infeksjoner. Norske studier gjennom 1970- og 1980-årene viser at om lag 5 % av abortsøkende kvinner kommer tilbake til sykehusene på grunn av komplikasjoner (9–12). Abortinngrep ledsaget av alvorlige infeksjoner i livmor og eggledere (salpingitter) er sjeldent forekommende i Norge (9–12). Dette taes til inntekt for høy hygienisk standard og god kvalitet på det kirurgiske arbeidet, samt at abortsøkende kvinner rutineundersøkes for og behandles for klamydia-infeksjoner.
Både norske og utenlandske studier viser at fruktbarheten er like høy etter som før et abortinngrep (13–15). Siden ett eller flere abortinngrep ikke nedsetter senere evne til å bli gravid eller bære fram svangerskap (15), er det viktig å bruke effektiv prevensjon etter inngrepet.
De aller fleste som gjennomgår et abortinngrep er lettet over at det hele er over (16–18). Alvorlige psykiske lidelser etter et abortinngrep forekommer svært sjelden (16). Mange kvinner opplever situasjonen rundt uplanlagt graviditet som en modningsprosess; man må ta stilling til forholdet til barnefaren om man vil flytte sammen, bryte opp. Videre om man kan påberegne støtte fra barnefaren hvis man velger å bli enslig forsørger. Man må ta stilling til mange praktiske aspekter ved det å få barn i nærmeste framtid: skole/utdanning, arbeidssituasjon, bolig, forholdet til tidligere barn, egen helse, syke barn, sykmeldt/arbeidsledig ektemann/samboer, syke/gamle foreldre. Og ikke minst blir egne moralske standpunkter satt på prøve. Gjennom denne prosessen er åpenhet til de nærmeste viktig for å få forståelse av det valget som taes. All forskning viser at har man god støtte for valget som gjøres, er risikoen svært liten for å oppleve alvorlige psykiske lidelser etter abortinngrepet.
Noen opplever skyld og anger over at de har tatt abort eller kommet i en livssituasjon som førte til at utfallet av det uplanlagte svangerskapet ble abort (17,18). Skyld og anger kan i sin ekstreme konsekvens føre til sykelige tilstander. Men skyld og anger er også naturlige reaksjoner gitt normer for hva som er riktig og galt. At noen angrer et abortinngrep er ikke et uttrykk for psykisk lidelse; men naturlige reaksjoner hos kvinner og menn som ellers fungerer normalt i familie, skole og arbeidsliv. Disse nyansene mellom anger og skyld versus angst, depresjon og psykisk lidelse etter abortinngrep forsvinner i den kasuistiske debatten vi til tider har hatt i Norge de senere årene.
Har vi for mange aborter i Norge?
Gjennom de 20 årene som er gått siden Stortinget (12. juni 1978) vedtok dagens lov om selvbestemt abort, har det blitt større åpenhet og en mer nyansert abortdebatt i samfunnet. Større åpenhet gjør det lettere å snakke om personlige erfaringer i abortsaken (3). Mens de aller fleste aborter er førstetrimester-aborter (98 %), så har samfunnsdebatten i kjølvannet av St. meld. nr. 25 (1992–93; Om mennesker og bioteknologi) og St. meld. nr. 16 (1995–96; Om erfaringer med lov om svangerskapsavbrudd mv) dreiet seg om indikasjoner for innvilgelse av andretrimester-aborter. Abortdebatten de senere årene har avspeilet kompromisset i dagens abortlov. Abortloven gir fosteret økende menneskeverd med økende svangerskapslengde. Det skal mer alvorlige, tungtveiende grunner for å gi innvilgelse på en søknad i 18 svangerskapsuke enn i 13 svangerskapsuke. I Norge er øvre grense for svangerskapsavbrudd satt til fullgåtte 18 svangerskapsuker (1).
Når man skal vurdere om aborttallene er høye eller lave må man velge referanserammer som er konkrete og gir en meningsfull sammenligning. Siden abortlovgivningen gjennomgikk to endringer i 1970-årene, er det naturlig å starte sammenligningen med en historisk oversikt av abortutviklingen. Innvilgelse av abort på sosiale indikasjoner var ikke inkludert i den første abortloven som trådde i kraft i februar 1964. Abort på sosial indikasjon var et politisk stridsemne inntil kravet om selvbestemt abort ble etablert på slutten av 1960-tallet og begynnelsen av 1970-tallet. I juni 1975 (13. juni) vedtok Stortinget å endre abortloven fra 1964 med å inkludere innvilgelse på sosialmedisinsk indikasjon. Lovforslaget fra 1975 trådde i kraft 1. januar 1976 og varte inntil lov om selvbestemt abort ble innført 1. januar 1979.
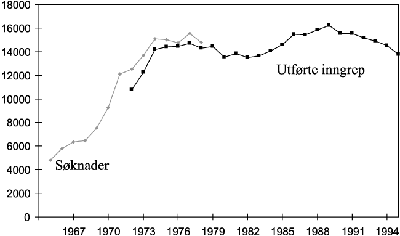
Figur 8.5 Svangerskapsavbrudd i Norge, 1965–1995
Norge har ingen god offentlig abortstatistikk før 1964. Fra 1964 fram til 1972 økte de årlige aborttallene fra vel 4 500 til over 12 000 svangerskapsavbrudd. Figur 8.5 viser antallet søknader og antallet utførte svangerskapsavbrudd fra 1965 til og med 1995. Etter 1974 har de årlige aborttallene variert mellom 14–16 000. Stikk i strid med hva kritikerene av liberaliseringen av abortlovene på 1970-tallet hevdet, har ikke de absolutte aborttallene i Norge økt etter 1974. Det samme gjorde seg gjeldende i Sverge og Danmark, der det heller ikke ble noen økning i aborttallene etter at lov om selvbestemt abort ble innført på midten av 1970-tallet.
Ser vi så på andelen av første- og andretrimester aborter, så har disse tallene vært svært stabile etter 1979 (19). Mellom 97–98 % av alle abortene har vært førstetrimester-aborter, mens 2–3 % har vært andretrimester-aborter. For andretrimester-aborter er det en økende tendens til at svangerskapsavbrudd utført på sosial indikasjon blir færre og at disse svangerskapsavbruddene konsentreres rundt 13–15 svangerskapsuke i 1990 årene. Tilsvarende har andelen svangerskapsavbrudd på eugenisk indikasjon (fosterdiagnostikk) økt og i større grad blitt konsentrert rundt svangerskapsukene 16–18. Mer oppmerksomhet og bedret diagnostikk både hva gjelder ultralyd-diagnostikk og kromosomanalyser forklarer denne utviklingen fra midten av 1980-tallet (19).
De absolutte aborttallene gir ikke et reelt bilde av abortutviklingen siden antallet kvinner i fruktbar alder (15–44 år) har økt med over 100 000 fra 1979 til og med 1995. Ser vi så på aborttallene for årene 1979 og 1995, var de i overkant av 14 000 i 1979 (14 456) og i underkant av 14 000 i 1995 (13 762). Justert for endringer i antallet kvinner i fertil alder er det en 15 % nedgang i aborttallene fra 1979 til og med 1995. I årene mellom 1979 og 1995, så har aborttallene variert i femårsbølger. De første femårene etter innføring av lov om selvbestemt abort, sank aborttallene først og fremst blant gifte kvinner over 30 år. I femårsperioden 1984–1989 steg aborttallene totalt, mest uttalt i aldersgruppene 20–24 og 25–29 år for både gifte og ugifte kvinner. Fra 1990 og utover har aborttallene totalt sett gått gradvis nedover, mest uttalt for tenåringer (19 år og yngre) og i aldersgruppen 20–24 år. Det er vanskelig å forklare disse endringer i abortforekomst ut fra sosialpolitiske virkemidler. Fra 1984 har fødselstallene økt gradvis fram til 1989–90, senere har fødselstallene vært stabile. Selv om det er samvariasjoner i abort- og fødselstall, gir dette ikke forklaringer på hvorfor fenomenene endres over tid.
Abortforekomsten i et nordisk og internasjonalt perspektiv viser at abortsituasjonen i Norge er stabil (20). Finland (21) og Island har lavere aborthyppighet, mens Sverge (22–25) har hatt en høyere aborthyppighet enn Norge. Danmark (26) hadde den høyeste aborthyppigheten i Norden på midten av 1970-tallet, men har i 1990-årene en lavere aborthyppighet enn Norge. Til tross for en betydelig nedgang, er aborthyppigheten fortsatt høyere i Danmark enn i Finland og på Island.
Finland har vist den mest gunstige abortutviklingen i Norden fra slutten av 1970-årene og begynnelsen av 1980-årene. Mens aborthyppigheten i Finland var lik den i Norge på midten av 1970-tallet, gikk aborthyppigheten i Finland ned med 30 % fram til slutten av 1980-årene. Siden har aborthyppigheten vært stabil i Finland. Finland og Island som har lavere aborthyppighet enn de andre nordiske landene, har lavere abortrater i alle aldersgruppene. Tilsvarende har Sverge som nå har den høyeste abortforekomsten i Norden, høyere abort forekomst i alle aldersgruppene.
I alle de nordiske landene er det betydelig variasjon i aborthyppigheten mellom de ulike landsdelene.
Vi finner «bibel»-fylkene med lav aborthyppighet. Dette bildet er beskrevet av Grunfeldt (27) allerede på slutten av 1960-årene i Norge og bildet er uendret i dag. Aborthyppigheten er lav på Sørlandet og Vestlandet, unntatt Hordaland, stiger så langs kysten nordover. Østlands fylkene har en abortforekomst tilsvarende Hordaland og Sør-Trøndelag, mens Oslo og de nordligste fylkene i årevis har hatt den høyeste aborthyppigheten. Selv i Finland, etter en betydelig nedgang i abortforekomsten på midten av 1980-tallet, holdt de geografiske forskjellene seg over tid. Dette viser at fenomenet svangerskapsavbrudd har et kulturelt mønster som i mindre grad er påvirket av lovgivning eller tilgjengelighet eller bruk av prevensjon (28–32). På slutten av 1960 årene var det en mer restriktiv abortlovgivning i alle de nordiske landene og bruken av moderne prevensjon som p-pille og spiral var lite utbredt. De samme geografiske forskjellene i aborthyppighet i de nordiske landene var like uttalt da som nå.
I et globalt perspektiv er aborthyppigheten i Norge lav sammenlignet med øst europeiske land og USA (20). Det er vanskelig å sammenligne abortforekomst mellom ulike land på grunn av ulikheter i lovgivning og rapporteringssystemer. I land med liberal abortpraksis, som for eksempel Frankrike, er det en betydelig underrapportering av svangerskapsavbrudd på grunn av helsevesenets organisering i privat og offentlig sektor. De mest sannferdige sammenligningene kan gjøres med våre nordiske naboland der kultur, lovgivning, helsevesenets offentlige organisering og rapporteringssystemer er mer ensartede.
Svikter prevensjon?
Abortforekomst kan også evalueres i forhold til seksuell aktivitet og ulike prevensjonsmetoders effektivitet. For gifte kvinner har den årlige abortforekomsten vært omtrent 10 per 1 000 gifte kvinner, mens den for ugifte kvinner har vært ca 22–23 per 1 000 ugifte kvinner i 1990-årene. Seksualvane undersøkelsene (33) gir holdepunkter for at ca 90 % av gifte kvinner 44 år og yngre er seksuelt aktive hver måned, mens ca 50–60 % av ugifte kvinner har minst ett samleie i måneden. Kopperspiraler har en metodesvikt som tilsvarer 10 graviditeter per 1 000 kvinner som bruker spiralen i ett år. Selv om bare 10–15 % av dem som tar abort blant gifte kvinner er blitt gravide med spiral, betyr det at aborthyppigheten blant gifte kvinner er lav «sammenlignet» med hvor effektiv kopperspiraler er i å beskytte seg mot svangerskap. Det betyr at potensialet for forebygging av svangerskapsavbrudd er lite blant gifte kvinner sett i forhold til ugifte kvinner.
Hvis vi antar at omtrent halvparten av ugifte kvinner er seksuelt aktive hver måned, vil aborthyppigheten blant seksuelt aktive ugifte kvinner estimeres til 40–45 svangerskapsavbrudd per 1 000 ugifte kvinner i året. Tilsvarende tall oppgis av Verdens Helseorganisasjon som metode- og brukersvikt ved konsekvent kondombruk. Potensialet for å forebygge uplanlagte svangerskap og derav svangerskapsavbrudd med bedret prevensjonsbruk er derfor langt større blant ugifte kvinner enn blant gifte kvinner. Om abortforekomsten blant ugifte kvinner kunne bli lik den vi har for gifte kvinner, ville aborttallene stabilisere seg rundt 9 000 svangerskapsavbrudd i året i Norge.
Når svangerskap er erkjent, velger enslige kvinner langt oftere svangerskapsavbrudd enn gifte/samboende kvinner. Bosituasjon, antall tidligere barn og holdning til dagens abortlov er også avgjørende faktorer for om det uplanlagte svangerskapet blir fødsel eller abort (2,3,34,35).
Sosialpolitiske tiltak og støtteordninger for gravide er i hovedsak rettet mot enslige kvinner. Studier viser at støtteordningene har liten innflytelse på om valget blir abort eller fødsel, men er av betydning for livsoppholdelsen for dem som har valgt å fullføre et uplanlagt svangerskap. Forebygging av uønskede svangerskap kan og bør gjøres blant «ikke-gravide» kvinner og menn. Det er gjennom større bevissthet om bruk av mer effektive prevensjonsmetoder over lengre tid at uplanlagte svangerskap kan forhindres.
Median seksuell debutalder for kvinner er ca 17–18 år i Norge. I over 30 år av ens reproduktive liv skal kvinner og menn beskytte seg mot uplanlagt svangerskap. Over disse 30 årene er de aller fleste kvinnene gode og effektive prevensjonsbrukere. I perioder med liten eller ingen seksuell aktivitet har mange ingen fast partner. I seksualitetens irrganger er det spontane rom. I disse periodene, som kan være av kort varighet for mange, vil man være minst beskyttet mot svangerskap og samtidig som det er stor sannsynlighet for å velge abort dersom uplanlagt svangerskap skulle oppstå fordi man ikke har et etablert forhold til barnefaren. Derfor er en og samme kvinne, en og samme mann, i lange perioder ansvarsbevisste prevensjonsbrukere for så i andre faser av livet å ha uregelmessig prevensjonsbruk. Det er innenfor disse rammene at mange svangerskapsavbrudd blant kvinner uten fast partner kan forståes.
Abortforebyggende tiltak – virker de?
Gjennom en levende kontinuerlig samfunnsdebatt om barns vilkår og likestilling mellom kjønnene aktualiseres reproduktive rettigheter som gratis prevensjon og selvbestemt abort. Tiltak som øker åpenheten og tilgangen til prevensjon i samfunnet øker det individuelle ansvaret for å beskytte seg mot uplanlagt svangerskap. I denne sammenhengen kan prosjekt som evaluerer større omfang av prevensjonsveiledning fra helsestasjonen gi nyttig viten til framtidige handlingsplaner mot uønsket svangerskap og abort. Det å løsne reseptmonopolet for p-piller fra leger til også å omfatte helsesøstre er et spennende satsningsområde fra Sosial-og Helsedepartementet. Mer forskning på beslutningsprosessen rundt det å velge abort etter erkjennelse av uplanlagt svangerskap kan gi nyttig informasjon om åpenhet, grunner for, og psykisk slitasje/modning som abortsøkende kvinner opplever. Vi trenger mer kunnskap for at helsevesenet i større grad skal kunne møte klienter med ulik behov for informasjon og rådgiving i abortsituasjonen. Årlig brukes over 10 millioner norske kroner i handlingsplanen mot uønskede svangerskap og abort – uten vilje til evaluering kan man ikke lære noe av de tiltakene som settes i verk.
Litteratur
Lov om Svangerskapsavbrudd med Endringer, Forskrift og Veiledning. I-2062, Oslo: Statens trykksakekspedisjon, 1978.
Skjeldestad FE. Induced abortion: decision and need for medical information. Scand J Prim Health Care 1986; 4: 225–30.
Skjeldestad FE. Avgjerdsprosessen og behov for informasjon blant abortsøkande kvinner. Tidsskr Nor Lægefor 1994; 114: 2276–9.
Holmgren K. Time of decision to undergo a legal abortion. Gynecol Obstet Invest 1988; 26: 289–95.
Graff-Iversen S, Kristoffersen M. Mannlig partners rolle ved prevensjonssvikt og abortvalg. Tidsskr Nor Lægeforen 1990; 110: 1497–500.
Ytterstad T Seljeskog, Tollan A. Avgjørelsesprosessen ved provosert abort. Tidsskr Nor Lægeforen 1990; 110: 2096–7.
Jordheim O. Abortsøkende – årsaker, prevensjon, informasjon. Tidsskr Nor Lægeforen 1991; 111: 2557–8.
Sachdev P. Councelling single abortin patients: a research overview and practice implications. In: Sachdew P (red.) Perspectives on abortion. London.The Scarecrow Press, 1985: 236–65.
Nesheim BI. Induced abortion by the section method. An analysis of complication rates.Acta Obstet Gynecol Scand 1984; 63: 591–4.
Fylling P, Jerve F. Experiences with prostaglandins for therapeutic abortions in Norway.Their need and their benefits. Acta Obstet Gynecol Scand Suppl 1983; 113: 113–5.
Iversen T, Skjeldestad FE. Intracervical administration of prostaglandin E2 prior to vacuum aspiration. A prospective double-blind study. Int J Gynecol Obstet 1985; 23: 95–7.
Skjeldestad FE, Tuveng J. Cervical dilatation with Lamicel in first trimester therapeutic abortion. Int J Gynecol Obstet 1990; 33: 153–7.
Atrash HK, Strauss LT, Kendrick JS, Skjeldestad FE, Ahn YW. The relation between induced abortiona nd ectopic pregnancy. Obstet Gynecol 1997; 89: 512–8.
Skjeldestad FE, Atrash, HK. Evaluation of induced abortion as a risk factor for ectopic pregnancy. A case-control study. Acta Obstet Gynecol Scand1997; 76: 151–8.
Skjeldestad FE, Kendrick JS, Gargiullo PM. Multiple induced abortions as risk factorfor ectopic pregnancy. Acta Obstet Gynecol Scand 1997; 76: 691–6.
Brewer C. Incidence of postabortion psychosis: a prospective study. BMJ 1977; 1: 476–7.
Lazarus A. Psychiatric sequelae of legatized elective first trimester abortion. J Psychosom Obstet Gynecol 1984; 4: 141–50.
Adler NE, David HP, Major BN. Roth SH, Russo NF, Wyatt GE. Psychological responses after abortion. Science 1990; 248; 41–4.
Skjeldestad FE, Borgan JK. Trends in Induced Abortion During the 12 Years Since Legalization in Norway. Fam Plann Perspect 1995; 26: 73–76.
Henshaw SK. Induced Abortion: a World Review. Fam Plann Perspect 1990; 22: 76–89.
Induced abortions in Finland until 1991. Health 3–1993. Helsingfors: National Research and Development Centre for Welfare and Health, 1993.
Statistiska meddelanden. Aborter 1980. HS 1982: 5. Stockholm: Central Bureau of Statistics, 1982.
Statistiska meddelanden. Aborter 1985. HS 33 SM 8702. Stockholm: Socialstyreslen, 1987.
Statistiska meddelanden. Aborter 1990. HS 46 SM 9102. Stockholm: Socialstyrelsen, 1991.
Statistiska meddelanden. Aborter 1991. HS 46 SM 9202. Stockholm: Socialstyrelsen, 1992
Statistik om prævention and aborter 1991 og 1992. Vitalstatistik I: 36: 1993. København: Sundhedsstyrelsen, 1993.
Grünfeld B. Legal abort i Norge. Oslo: Universitetsforlaget, 1973.
Skjeldestad FE. Choice of Contraceptive Modality by Women in Norway. Acta Obstet Gynecol Scand 1994; 73: 48–52.
Makkonen K, Hemminki E, Tuimala R. Contraception in Finland-witha focus on IUDs. Eur J Pub Health 1993; 3: 249–253.
Osler M, Riphagen FE. Contraception Survey: Denmark 1988. Contraception 1990; 42: 507–21.
Rasmussen NK. Abort – et val ? København: Institutt for Social Medicin, 1983.
Riphagen FE, Schoultz v B. Contraception in Sweden. Contraception 1989; 39: 633–42.
Bakketeig LS, Hareide B. Rapport fra seksualvaneundersøkelsene i 1987 og 1992. Folkehelsa, Oslo, 1993.
Skjeldestad FE. «When pregnant – why induced abortion ?» Scand J of Soc Med 1994; 22: 68–73.
Skjeldestad FE et al., Induced Abortion: Effects of marital status, age and parity on choice of pregnancy termination. Acta Obstet Gynecol Scand 1994; 73: 255–60, 1994.
8.2.6 Sykelighet i svangerskap og etter fødsel
Johanne Sundby, Instituttgruppe for samfunnsmedisinske fag, Universitetet i Oslo.
Sykelighet i svangerskapet
Over halvparten av alle gravide kvinner i Norge er sykemeldt i deler av svangerskapet. Ikke all sykemelding i svangerskapet er begrunnet i sykdom hos moren. Det å arbeide når man er gravid, stiller andre krav til arbeidsplassen enn når man ikke er gravid, blant annet har fosteret krav på beskyttelse mot noen stoffer som man vet er skadelige. Dersom arbeid ikke kan tilrettelegges, skal man ha krav på svangerskapspenger.
Mange kvinner opplever ubehag eller sykdom knyttet til svangerskapet eller de opplever at skader eller sykdom de allerede sliter med, blir forverret eller vanskeligere å håndtere. Det finnes ingen god statistikk over sykelighet i svangerskapet. Medisinsk fødselsregister fører statistikk over noen tilstander, men det er knyttet til ulike feilkilder ti statistikken. De fleste plagene under svangerskap er forbigående og ikke alvorlige. Svangerskap er en vanlig forekommende tilstand. Det påbegynnes årlig omtrent 80 000 graviditeter og fødes omtrent 60 000 barn. I Medisinsk fødselsregister er det for 1996 rapportert 13 190 tilfelle av mødresykelighet (22 % av alle). Forhøyet blodtrykk før svangerskapet ble registrert hos 0,3 %, mens det under svangerskapet hos 1 %. Blødning eller urinveisinfeksjon ble rapportert hos 1,5 %, sukkersyke hos omtrent 1 %, og kjønnssykdom hos 0,5 %, og epilepsi hos 0,5 %. Alle plager knyttet til svangerskap vil derfor gjøre store utslag i den totale sykeligheten, noe som illustreres med at omtrent 10 % av alle innleggelser og 7 % av alle polikliniske konsultasjoner i sykehushelsetjenesten skyldes svangerskapsrelaterte tilstander.
Svangerskapskvalme
Svangerskapskvalme er vanlig tidlig i graviditen. I moderat grad er antagelig denne plagen meget vanlig, og må sees på som normal. I enkelte tilfelle kan svangerskapskvalmen bli så omfattende at legene må ty til tiltak som sykemelding eller innleggelse. I mange tilfelle har kvinner med svangerskapskvalme blitt mistenkeliggjort. Man har tenkt at kvalmen skyldes ambivalens til graviditeten eller til ektefellen. Streng sosial isolasjon har noen ganger vært eneste tilgjengelige behandling. Det finnes nå ingen empiriske holdepunkter for at det er en slik sammenheng. Svangerskapskvalme har antagelig både psykososiale og biologiske årsaker. Behandlingen er ofte en kombinasjon av ro, sykemelding, en viss skjerming, omsorg fra pårørende, stressreduksjon og medisinsk korrigering av feil i metabolismen. Vi vet at kvalmen ofte er mer utalt ved tvillinggraviditeter. Dette understøtter en biologisk forklaringsmodell. Samtidig vet vi at kvinner som har det vanskelig, har alvorlige samlivsproblemer eller har en bakgrunn med spiseforstyrrelser eller psykisk sykdom ser ut til å være mer utsatt. Vi vet ikke sikkert hvor mange kvinner som blir behandlet for svangerskapskvalme i Norge. Dette blir ikke registrert i medisinsk fødselsregister (MFR). En god del kvinner blir innlagt på sykehus under svangerskapet, men det er en rekke andre årsaker til slik innleggelse. Det som er sikkert, er at mange kvinner har flere måneder med denne typen plager i svangerskapet sitt. Like sikkert er det at det går over etter hvert som graviditeten kommer lenger. Overgangen fra moderat «normal» kvalme og tretthet i svangerskapets første trimester til mer alvorlig grad av svangerskapskvalme er glidende.
Preeklampsi/høyt blodtrykk
En lidelse som er relativt hyppig i graviditeter, og som det egentlig vites lite om årsakene til, er svangerskapskomplikasjoner som i dagligtale kalles ‘svangerskapsforgiftning’ (preeklampsi), men som av medisinere kalles «hypertensive svangerskapskomplikasjoner (hypertensjon er høyt blodtrykk). Det dreier seg ikke om noen forgiftning i klassisk forstand, men populært kan en si at kvinnen påvirkes negativt av sin egen graviditet. I følge Medisinsk fødselsregister registreres denne lidelsen i omtrent 3,5 % av alle graviditeter. Den er hyppigst forekommende i første graviditet. Kvinnen kan merke symptomene på dette for eksempel ved at hun synes hun hovner opp (får ødemer) eller får vite at hun har høyt blodtrykk. Eggehvite i urinen, hodepine og i verste fall problemer med blodkoagulasjonen og kramper ledsager de mer alvorlige tilfellene (Eklamptisk anfall, HELLP syndrom).
I svangerskapsomsorgen er screening for preeklampsi ved blodtrykksmåling og urinprøver et av de viktige forebyggende tiltakene vi har. Som nevnt, vil omtrent 1 % av alle svangre ha et forhøyet blodtrykk i svangerskapet. Behandling er ofte hvile i form av sykemelding og sengeleie. I alvorligere tilfelle av svangerskapsforgiftning, der mors eller barnets liv er truet, må fødselen settes igang. Selv om det forskes mye omkring svangerskapsforgiftning, er dette et område av kvinners sykdommer der medisinsk kunnskap verken vet nøyaktig hva det kommer av eller hva som er den beste behandlingen. Antagelig er årsakskjeden kompleks. Derfor har det vært ulike typer behandlingsregimer i bruk. Vesentlig i alle behandlingsformer er at kvinnen trenger ro, hvile og omsorg. Det er det ikke alltid lett å få hvis kravene til henne er store i hjemmet eller i arbeidslivet. Innleggelse med snarlig forløsning eller intensiv behandling er ofte påkrevet i mer alvorlige tilfeller.
Forskningsresultater kan tyde på at faktorer som diett, immunologi, morkakens tilstand og en rekke andre faktorer er medvirkende til dette problemet. Alvorlig eklampsi kan morens liv være truet, og denne tilstanden er en av de sykdommene som er ansvarlig for høye mødredødelighetstall i andre deler av verden. I Norge er svangerskapsomsorgen så godt utviklet at det går bra med de fleste, selv om legene i noen tilfelle må gjøre keisersnitt før svangerskapsterminen. Svangerskapsforgiftning er derfor en lidelse som kan lage en konflikt mellom morens helse og fosterets helse. I Norge vil hensynet til morens overlevelse alltid komme først!
Andre plager i svangerskapet.
Kroppen forandrer seg under svangerskapet. Den viktigste endringen er selvsagt at magen vokser, men også at man legger på seg ut over det fosteret og magen veier. Dette er en normal vektøkning, som skal sikre et energilager til amming av barnet etter fødsel. Likevel er det kvinner som bekymrer seg over de ekstra kiloene. Hvis de planlegger å amme, noe de aller fleste kvinner i Norge i dag heldigvis gjør, raser ofte kiloene av igjen etter fødselen.
I tillegg til vekt, opplever gravide kvinner ofte kløe, tretthet, prikking eller hevelse i beina, søvnløshet, sure oppstøt, hyppig vannlatningstrang og treg mage, eller slitenhet og smerter i bein, rygg, hofter eller bekken. . Vi vet ikke så mye om omfanget av disse plagene. De som arbeider med svangerskapsomsorg, har spørsmål omkring dette som daglige problemstillinger. Mange av disse små plagene kan tolereres nettopp fordi de fleste regner med at «slik er det å være gravid» og har vissheten om at det vil gå over. Hos noen går det ut over livskvaliteten i graviditeten. Hos noen kan summen av disse plagene være nok til at de føler de ikke klarer å arbeide samtidig med å være gravid. For å få sykemelding, må man likevel ha en medisinsk legitimert diagnose. Diagnosene på sykemeldinger kan derfor av og til være misvisende for forståelsen av de reelle plagene.
Svangerskap hos kvinner med spesielle sykdommer – behov for særomsorg?
Det mest slående trekket ved endringer i medisinsk omsorg for fødende, har vært oppbygging av omsorg for de kvinnene som har en kronisk sykdom, men likevel velger å få barn. Det har vært en stor økning av kvinner med sukkersyke som føder. I følge Medisinsk fødselsregister data er økningen fra 94 kvinner i 1967 til 720 kvinner i 1996, en nesten åtte-dobling. Det er også en økning av fødende med epilepsi fra 154 i 1967 til 343 i 1996 og revmatisme. Det er til dels bygget opp en særomsorg for kvinner i de spesialiserte sentrene. Denne omsorgen er kunnskaps- og ressursintensiv. Det går nå medisinsk veldig bra med de aller fleste barna som fødes av kvinner med kroniske sykdommer. Kronisk syke kvinner har behov for spesiell omsorg ut over den medisinske omsorgen. En god modell for slik omsorg for gravide med revmatisk sykdom er bygget opp i Trondheim rundt spesialister på reumatisme og fødselshjelp. Slike ekspertsentre øker den nasjonale kunnskapen om håndtering av kvinner med særbehov.
Selv kvinner med tverrsnittslammelse, blinde kvinner, og nyre- og hjertetransplanterte kvinner kan i dag føde barn hvis de får optimal omsorg før og under graviditet og fødsel. Andre grupper er mer kompliserte å forholde seg til. For eksempel kan det være vanskelig å gi råd til kvinner med behandlet brystkreft eller andre kreftsykdommer, eller alvorlige hjerte/lungelidelser, der en graviditet kan være en trussel mor kvinnens egen helse og liv.
I tillegg til selve omsorgen for disse kvinnene når de er gravide, er det et spørsmål knyttet til hvilke rettigheter og muligheter for funksjonshemmede og kronisk syke kvinner har for å kunne bli mødre. Det foreligger behov for genetisk veiledning ved enkelte tilstander, siden det kan tenkes at sykdommen de bærer har en arvelig komponent. Noen med spesielle sykdommer bør kanskje frarådes å gjennomføre graviditet, og da er spørsmålet om de skal ha mulighet til adopsjon. Kvinner med Turners syndrom, for eksempel, mangler eggceller, og kan ikke bli gravide selv, og har for tiden ikke mulighet til å bli gravide med eggdonasjon i Norge. Noen funksjonshemmede kvinner kan møte ulike fordommer fra helsepersonell. Holdninger om at de ikke bør få barn når de ikke har optimal omsorgsevne er ubudt. Funksjonshemmede kvinner kan også føle seg presset til fostervannsprøve eller abort. Omsorg for syke gravide bør være et fagområde der ulike disipliner samordner seg og samarbeider om de enkelte kvinner. Et annet godt eksempel er de gode erfaringene fra diabetesomsorgen som viser at det nå er like trygt å føde barn som diabetiker som for en hvilken som helst kvinne.
Fødsels- og barselsykelighet
Komplikasjoner i fødsel registreres etter type, og ikke etter alvorlighetsgrad. Vi vet derfor ikke hvor mange kvinner som faktisk trenger eller får spesialiserte tjenester på intensivavdeling under eller etter fødsel. Det har vært en markert økning av andelen fødsler som foregår med keisersnitt. I 1967 var keisersnittsandelen 1,8 % og i alle årene siden 1985 har den ligget rundt 12 %. Økningen i keisersnitt i den første delen av perioden har sannsynlig vært med på å få ned andelen nyfødte som har dødd. I de senere årene er en slik assosiasjon ikke så lett å få øye på i den store statistikken. Høy keisersnittsfrekvens i seg selv gir økt mødresykelighet først og fremst som små postoperative plager, men også mer alvorlige som infeksjoner, blødninger og spinal hodepine. Keisersnittskomplikasjoner er ikke en del av den offentlige statistikken.
Vi trenger mye mer kunnskap om mødresykelighet i Norge. Flere tilfelle av alvorlige komplikasjoner etter operativ forløsning peker på at vi trenger å føre løpende kontroll med utvikling av mødresykelighet av alvorlig art, for eksempel hvor mange kvinner som trenger oppfølging på intensivavdeling etter fødsel. En komite nedsatt av legeforeningen – riktignok med bare mannlige medlemmer – skal se på keisersnittsbruk i Norge. Dette er et kvalitetsikringsarbeid som vi anser som viktig å prioritere, men der brukerperspektivet og jordmødres syn også bør høres. Studier fra andre land det kan være naturlig å sammenligne seg med (England, Australia) påpeker at det er mange kvinner som opplever ikke ubetydelige komplikasjoner og plager etter en fødsel, noen steder så mange som over to tredjedeler. Svangerskapsomsorgen i Norge er lagt opp med stor konsentrasjon før og under fødsel, og med en sterk fokusering på barnets helse etter fødsel. Gravide får tilbud om en etterkontroll, de som har hatt komplikasjoner kan få et utvidet, personlig tilbud.
Typiske barselplager er: vedvarende bekkenløsning, såre brystvorter, ammeproblemer, brystbetennelse, sår skjede, vonde sting/smerter der man er klippet eller revnet og sydd, følelse av inkontinens for urin, luft eller avføring, tretthet, depresjon og mangel på seksuell lyst. Det er normalt å føle en viss grad av nedstemthet etter en fødsel. Det er naturlig og viktig for barnet at man konsentrerer alle følelser og oppmerksomhet mot dets behov. Da kan det bli litt lite overskudd til andre, inkludert en selv. Det er først når denne nedstemtheten tar overhånd og varer for lenge eller går ut over egen trivsel at det kan være behov for hjelp. Den mest alvorlige barselsykdommen vi finner, er post-partum psykose, som ikke rammer så veldig mange.
Litteratur
Gallant SJ, Pureyar KG, Royak-Schaler R. Health care for women. American Psychological association 1997.
Medisinsk fødselsregister. Fødsler i Norge gjennom 30 år. MFR 1998.
Medisinsk fødselsregister. Årsmelding 1995 (Folkehelsa og MFR).
Norges forskningsråd. Nytt om kvinne forskning. Kvinners medisin og helse II, årgang 20, 1996 (2).
Norsk Gynekologisk forening. Veileder i fødselshjelp 1998. Den norske legeforening 1998.
Norsk Gynekologisk forening. Veileder i generell gynekologi. Den norske legeforening 1996.
Sundby J. Infertility, causes , care and consequenses. Medisinsk doktorgrad. Universitetet i Oslo 1994.
Sundstrøm-Feigenberg K. När livet var som best. Kvinner i Sundbyberg beretter om samlevnad, arbete och barn. Studentlitteratur 1987.
WHO technical series. Research on the menopause. WHO Geneve 1996.
8.3 Kreft
8.3.1 Brystkreft – forekomst og leveutsikter
Steinar Tretli, Kreftregisteret.
Noen bakgrunnstall for brystkreft
I 1995 ble det diagnostisert 2154 nye tilfeller av brystkreft blant kvinner og 11 tilfeller blant menn. Brystkreft utgjør 22 % av all kreft som diagnostiseres blant kvinner og er således den hyppigst forekommende kreftformen. Anslagsvis vil én av 13 kvinner oppleve å få diagnosen brystkreft i løpet av sin livstid (NOU-1997:20). På grunn av den høye forekomsten av brystkreft og de relativ gode overlevelsesutsikter disse pasientene har, så er det per 31. desember 1995 i live 21 482 kvinner som en eller annen gang har fått diagnosen brystkreft. I 1994 døde dessverre også 814 kvinner av brystkreft.
Alder og brystkreft
Brystkreft er sjelden forekommende før trettiårs alderen med omkring 10–15 tilfeller årlig i denne aldersgruppen. I Kreftregisterets 45 årige lange registreringsperiode er det registrert 7 kvinner som har fått brystkreft før de fylte 20 år. Figur 8.6 viser den årlige forekomsten av nye tilfeller (også kalt insidensen) per 100 000 kvinner etter alder. Risikoen for brystkreft stiger med alderen med unntak av en kortere periode omkring menopausealderen.
Insidens og dødelighet av brystkreft over tid.
Brystkreftinsidensen, justert for alderssammensetningen i befolkningen, har økt med vel 50 % fra første halvdel av 1950-årene og fram til i dag. Dødeligheten av brystkreft i befolkningen har derimot vært ganske konstant over tid. Figur 8.7 illustrerer dette for perioden 1970–93. Ser vi på insidensen over tid for ulike stadier av sykdommen på diagnosetidspunktet, viser det seg at det er pasienter uten spredning (stadium I) som har hatt den største økningen (Figur 8.8). Disse utgjorde i 1990–94 59 % av alle brystkrefttilfeller, mens de i 1970–74 utgjorde 50 %. Også insidensen av brystkreft med spredning til lymfeknuter (stadium II), har økt. Andelen disse utgjør av alle brystkrefttilfeller, har vært tilnærmet 30 % i de siste 20 år. Brystkreftpasienter som har spredning til andre organer (stadium IV) eller som har svulster med direkte gjennomvekst i hud eller brystvegg (stadium III) er de som bidrar mest til dødeligheten. Insidensen av disse to avanserte stadiene har ikke økt og dette bidrar til å forklare hvorfor dødeligheten av brystkreft i befolkningen er så pass konstant over tid.
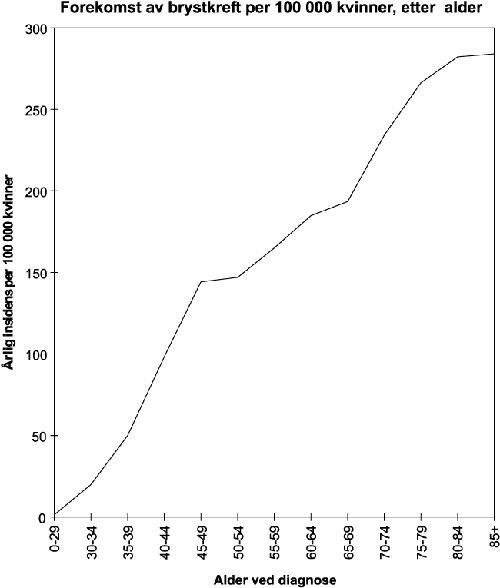
Figur 8.6 Forekomst av brystkreft per 100 000 kvinner, etter alder.
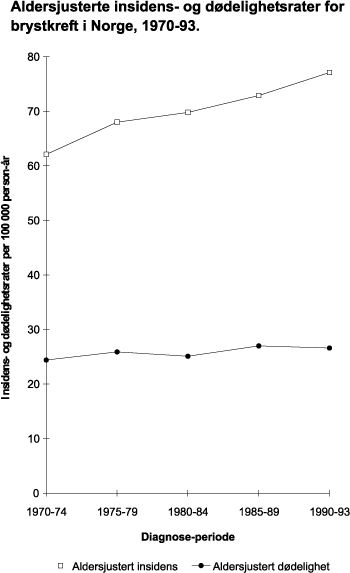
Figur 8.7 Aldersjusterte insidens- og dødelighetsrater for brystkreft i Norge, 1970–93.
Økningen i insidensen over tid har vært noe ulik for de forskjellige aldersgrupper med den største økningen for de yngste og de eldste (Tabell 8.1). Når det gjelder de under 50 år, er det spesielt i den siste 10 årsperioden økningen har vært betydelig (Matheson and Tretli,1996). Også dødeligheten av brystkreft i befolkningen tenderer til å ha økt mest blant de unge og de eldste (Tabell 8.1).
Internasjonale variasjoner i brystkreftinsidensen
Det er store variasjoner i insidensen av brystkreft i de ulike land. Mønsteret er at brystkreft først og fremst er en velferdssykdom i den vestlig industrialisert verden. Figur 8.9 viser brystkreftinsidensen i noen selekterte land med brukbare registreringsrutiner for perioden 1983–87 (Parkin et al., 1992). Siden utbredt bruk av mammografiundersøkelser vil påvirke insidensen, så kan man ikke uten videre sammenligne senere tidsperioder.
Tabell 8.1 Estimert prosentvis årlig økning i insidens og dødelighet av brystkreft 1970–94.
| Alder | Insidens | Dødelighet |
|---|---|---|
| 20–29 | 1.8 | |
| 30–39 | 1.4 | 1.8 |
| 40–49 | 0.9 | |
| 50–59 | 0.8 | -0.6 |
| 60–69 | 1.0 | 0.4 |
| 70–79 | 1.3 | 1.1 |
| 80+ | 1.2 | 1.6 |
Leveutsikter for brystkreftpasienter
Figur 8.10 viser andelen av 50–59 år gale brystkreftpasienter som overlever etter tid siden diagnose (1970–74) og for ulike stadier av sykdommen ved diagnosetidspunktet. Dessverre er det noen som dør av sykdommen 20 år og lengre etter at sykdommen ble oppdaget. Dette er ulikt mønsteret for de fleste andre kreftformer. Overlevelsemulighetene er svært avhengig av stadiet sykdommen oppdages i. Begrunnelsen for å drive tidlig diagnostisering ved hjelp av mammografi er knyttet til at jo tidligere sykdommen oppdages, desto større er muligheten for at den oppdages i et gunstig stadium.
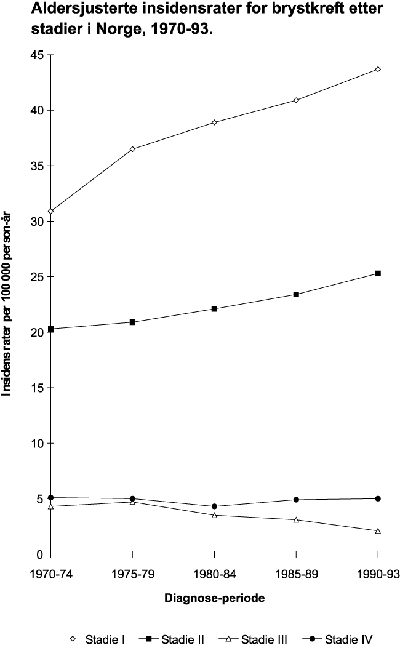
Figur 8.8 Aldersjusterte insidensrater for brystkreft etter stadier i Norge, 1970–93.
Selv om det foregår omfattende forskning på bedre behandlingsmåter for brystkreft, så har det hittil ikke vært noe gjennombrudd. Alle pasientene sett under ett og korrigert for endringer i stadiefordelingen over tid og alder ved diagnose, viser at forbedret behandling har ført til at andelen som overlever i 5 år eller lenger, har økt fra 60 % til 68 %. Bedringen i leveutsiktene etter en brystkreftdiagnose har vært størst for de eldste aldersgruppene. Dette betyr at i den senere tid (diagnoseperiode 1985-89) er det liten forskjell mellom aldersgruppene i aldersspennet 40–79 år. Brystkreftdiagnostisert under 39 år og over 80 år har den dårligste prognosen. Den dårlige prognosen blant de yngste er observert i flere studier uten at man kan angi noen grunn for det (Høst og Lund, 1986).
Kilder
Der hvor kilde ikke er oppgitt, baseres utsagnene og framstillingene på Kreftregisterets database.
Høst, H. and Lund, E.: Age as a prognostic factor in breast cancer. Cancer, 57, 2217,(1986)
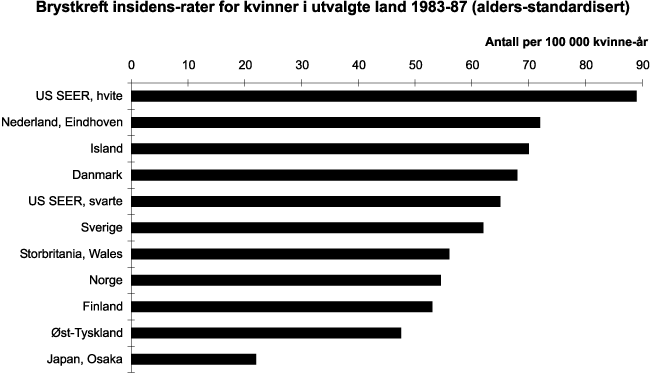
Figur 8.9 Brystkreft insidens-rater for kvinner i utvalgte land 1983–87 (alders-standardisert)
Matheson, I. and Tretli, S.: Changes in breast cancerincidence among Norwegian women under 50. Lancet, 348, 900, (1996)
Parkin, DM., Muir, CS., Whelan, SL., Gao, YT., Ferlay, J. and Powell, J.: Cancer incidence in five continents. Volume VI, IARC Scientific Publications No 120, (1992).
NOU 1997:20: Omsorg og kunnskap! Norsk kreftplan, (1997)
8.3.2 Brystkreft – risikofaktorer og mulighet for å forebygge
Lars Vatten, Medisinsk tekninsk senter, NTNU, Trondheim.
Innledning
Den epidemiologiske forskningen om brystkreftsykdommens årsaker kjennetegnes av meget langsom framgang. Man trenger nye ideer, og står i dag (1998) overfor et tidsskille hvor nye hypoteser skal testes. Å studere faktorer som har sin virkning i voksen alder (for eksempel overvekt, kosthold, bruk av p-piller og erstatningshormoner) er ikke lenger like aktuelt: man vil heller undersøke betydningen av faser i livet som kjennetegnes av dramatiske hormonelle omveltninger. Et felles angrepspunkt er betydningen av hormoner som regulerer vekst og utvikling, hvor samspillet mellom fysisk vekst og kjønnsmodning står sentralt. Nye studier rettes derfor mot betydningen av det intrauterine liv, ungdomstiden med sin pubertet og vekstspurt, og svangerskapets hormonelle kaskade.
Endogene kjønnshormoner
Menarke
Forskning knyttet til reproduksjon er utvilsomt det område som har gitt mest uttelling i søkingen etter faktorer som påvirker brystkreftrisikoen. Vi vet at tidlig menarke er forbundet med økt risiko: en kvinne som får sin første menstruasjon før 12 års alder har kanskje 80 % høyere risiko for å utvikle brystkreft enn en kvinne som får sin menarke etter fylte 13 år. Vi vet også at menarke inntreffer tidligere i dag enn for noen tiår siden: fra litt over 13 år på 1950-tallet, til mellom 12 og 12,5 år i dag.
Figur 8.10 Overlevelse hos brystkreftpasienter, 50–59 år ved diagnose, for de ulike stadier ved diagnosetidspunktet (1970–74).
Første fødsel
Å føde barn i tidlig alder gir en livslang beskyttelse mot brystkreft: kvinner som føder sitt første barn ved 30 års alder har en dobbelt så høy risiko som kvinner som får sitt første barn når de er 19. Det har vært en økende tendens til å utsette barnefødsler, slik at dagens førstegangsfødende i gjennomsnitt er 27 år mot 23 år på 1950- og 1960-tallet. En konsekvens av denne utviklingen er at bryskreftraten i befolkningen har steget.
Parietet
Å få flere barn reduserer brystkreftrisikoen: sammenliknet med en kvinne som har fire barn vil en kvinne med ett barn ha dobbelt så høy risiko for brystkreft. Vi vet også at den gjennomsnittlige familie i dag er mindre enn tidligere, fra et gjennomsnitt på to til tre barn i 1950-årene, til et gjennomsnitt på ett til to barn i dag.
Menopause
Tidlig overgangsalder er forbundet med redusert risiko: menopause ved 55 års alder er assosiert med en fordobling av risiko sammenliknet med menopause ved 45 års alder. For menopause er gjennomsnittsalderen omtrent 52 år. Hvorvidt den har økt noe særlig over tid, er uklart. Det som er sannsynlig, er at den framover vil gå noe ned, fordi så mange kvinner fortsatt røyker.
Reproduksjon og forebygging av brystkreft
Med unntak av menarke og menopause, er den økte risikoen relatert til reproduksjon nært knyttet til kvinners rolle i samfunnet. Kvinners utdanning og deltakelse i arbeidslivet har hatt konsekvenser for tradisjonelle fødselsmønster. Man får barn senere enn tidligere, og man får færre barn. Det er åpenbart at dette ikke er brukbare angrepspunkt for primær forebygging. Ikke desto mindre vil bryskreftratene være knyttet til disse forandringene i kvinners rolle i samfunnet, og en uunngåelig konsekvens vil være at insidensen av brystkreft kommer til å stige i årene som kommer.
Eksogene kjønnshormoner
P-piller
I mange år har det vært spekulert om bruk av p-piller øker risikoen for brystkreft i befolkningen. En samlet reanalyse av undersøkelser som omfatter mer enn 53 000 kvinner med brystkreft, og mer enn 100 000 kvinner uten brystkreft viste at pågående («current») bruk av p-piller er forbundet med 24 % økt risiko sammenliknet med dem som aldri har brukt p-piller (1). Undersøkelsen viste at risikoøkningen går gradvis tilbake dersom man slutter å bruke p-piller, og etter 10 år er risikoen identisk med bakgrunnsrisikoen. Siden p-piller brukes i ung alder, legges risikoøkningen man får på toppen av en insidensrate som ennå er meget lav. Til tross for den utstrakte bruk av p-piller vil derfor bare et meget lavt antall ekstra tilfeller av brystkreft kunne tilskrives bruk av p-piller i befolkningen. I et folkehelseperspektiv vil dette antallet på det nærmeste være neglisjérbart.
Hormonell substitusjonsbehandling (HRT)
Betydningen av hormonell substitusjonsbehandling i forbindelse med overgangsalderen er også vurdert i en samlet en reanalyse som omfatter mer enn 52 000 kvinner med brystkreft og over 108 000 kvinner uten brystkreft (2).
Et hovedresultatet var at for hvert år man bruker substitusjonsbehandling øker risikoen for brystkreft med 2,3 %. Dette tilsvarer omtrent den risikoøkningen som er forbundet med at den naturlige menopause inntreffer ett år senere. Etter at man slutter å bruke medikamentene, faller den økte risiko gradvis, og er etter fem år omtrent på samme nivå som for ikkebrukere.
Siden substitusjonsbehandling foregår i en alder hvor brystkreftraten er relativt høy, vil bruken av HRT føre til et ikke ubetydelig antall ekstra tilfeller av brystkreft. Men samtidig er det nødvendig å veie den økte risikoen for brystkreft opp mot den reduserte risiko for hjerte-karsykdom og osteoporose som er dokumentert for disse medikamentene (3).
Framtidig forskning
Pubertet/ungdom
Vi vet allerede at vekst og seksuell utvikling er viktige determinanter for framtidig brystkreftrisiko: vekst som indikert ved kroppshøyde, og seksuell utvikling som indikert av alder ved menarke. Både tidlig menarke og kroppshøyde er assosiert med forhøyet risiko for brystkreft. Derimot vet man mindre om hva som biologisk påvirker risikoen som er knyttet til vekst og seksuell utvikling. For vekst er det stor interesse for effekten av et spesielt veksthormon (insulin-liknende vekstfaktor 1), og for seksuell utvikling er østrogen fortsatt det mest interessante hormonet.
Et annet aspekt ved disse faktorene er de endringer som har skjedd over tid, hvor menarke begynner tidligere enn for noen tiår siden, og hvor lengdeveksten har økt i dette århundre helt fram til 1960-tallet. Dersom endringer i kostholdet har hovedansvar for denne utviklingen, vil ernæringen samspille med den biologiske utvikling og påskynde både lengdevekst og seksuell utvikling. Dette samspillet trenger man å vite mye mer om, for det kan både påvirke brystkjertelens utvikling, og påvirke risikoen for framtidig brystkreft.
Perinatale faktorer og brystkreftrisiko
Kan det tenkes at jentefostre påvirkes i mors live av forhold som er viktige for deres framtidige risiko for å få brystkreft ? Dette spørsmålet blir nå intenst undersøkt, og foreløpig er det kommet undersøkelser som tyder på at faktorer som bestemmer fødselsvekt også kan være med å bestemme risiko for brystkreft i voksen alder (4, 5). I tillegg kan visse komplikasjoner i svangerskapet være forbundet med økt risiko (for eksempel svangerskapsforgiftning), men den faktoren som virker mest foruroligende er virkningen av prematuritet, dvs å være meget liten som nyfødt. Svenske undersøkelser tyder på at kvinner som var premature som nyfødte har en betydelig overrisiko for brystkreft som voksne.
Er det mulig å forebygge brystkreft ?
Den kunnskap man foreløpig har om brystkreftsykdommens årsaker er dessverre lite egnet som angrepspunkt for forebyggende tiltak. Behovet for mer forskning er åpenbart, for det har heller ikke vært gjennombrudd av betydning i behandlingen av sykdommen. Det tiltak som foreløpig har vist mest nytte er tidlig påvisning av brystkreft gjennom systematisk organisert mammografi-screening.
Litteratur
Collaborative Group on Hormonal Factors in Breast Cancer. Breast cancer and hormonal contraceptives: collaborative reanalysis of individual data on 53,297 women with breast cancer and 100,239 women without breast cancer from 54 epidemiological studies. Lancet 1996; 347: 1713–27.
Collaborative Group on Hormonal Factors in Breast Cancer. Breast cancer and hormone replacement therapy: collaborative reanalysis of data from 51 epidemiological studies of 52,705 women with breast cancer and 108,411 women without breast cancer. Lancet 1997; 350: 1047–59.
Grodstein F, Stampfer MJ, Colditz GA, Willett WC, Manson JA, Joffe M, Rosner B, Fuchs C, Hankinson SE, Hunter DJ, Hennekens CH, Speizer FE. Postmenopausal hormone therapy and mortality. N Engl J Med 1997; 336: 1769–75.
Ekbom A, Hsieh C-C, Lipworth L, Adami H-O, Trichopoulos D. Intrauterine environment and breast cancer risk in women: a population-based study. J Natl Cancer Inst 1997; 88: 71–6.
Michels KB, Trichopoulos D, Robins JM, Rosner BA, Manson JA, Hunter DJ, Colditz GA, Hankinson SE, Speizer FE, Willett WC. Birthweight as a risk factor for breast cancer. Lancet 1996; 348: 1542–6.
8.3.3 Hva betyr psykososial støtte for brystkreftkvinner?
Ingrid Matheson, Institutt for farmakoterapi, Universitetet i Oslo.
Det er tankevekkende at kreftpasienter med alvorlig tilbakefall ikke har noe tilbud. En kreftpasient skrev i avisen: «Vi skulle nok heller vært utsatt for en nestenulykke, for da er krisepsykiatrien på pletten».
Brystkreftdiagnosen oppleves av de fleste som en katastrofe, og det krever store mentale ressurser for å tilpasse seg en pasienttilværelse og kanskje en tilværelse berøvet en kroppsdel. Mange kjemper med stress, angst og fatalisme i lang tid etter operasjonen. Ved noen sykehus tilbys nyopererte oppfølging, eventuelt i grupper. For de fleste går det godt og leveutsiktene er gunstige. Men det er også en gruppe på 40 % som får tilbakefall med fjernspredning av brystkreften. De vet innerst inne at de kommer til å dø av sykdommen. Ved første tilbakefall er det mange som ønsker å fortrenge fakta og adaptasjon til den nye situasjonen kan ta lang tid. De vonde følelsene fra tidligere forsterkes, ekstra vanskelig kan det være å snakke med noen om sine morbide tanker.
Randomiserte undersøkelser og en metaanalyse(1) har demonstrert positive effekter på psykososial helse, smerter og bivirkninger av cellegift gjennom avspenningsøvelser(2,3) og ulike former for støttegrupper for brystkreftpasienter(4). Andre effekter omfatter bedre humør, mestring, livskvalitet og mindre smerte og angst. Også sykdomsforløpet har vært studert(5-8) og en undersøkelse tyder på en forlenget sykdomsfri overlevelse (36 versus 18 mnd) hos kvinner med brystkreftspredning som fikk psykososial behandling sammenlignet med dem som bare kom til vanlige kontroller(8). En lignende studie har også funnet forlenget overlevelse hos pasienter med malignt melanom.
I Oslo har det vært spredte tilbud om psykologisk hjelp til nyopererte med lokal spredning, organisert i to grupper (Karen Liste Hagen 1997). Et annet tilbud (fra undertegnede, en idrettsmedisiner, en fysioterapeut og en psykiatrisk sykepleier) om avspenningsøvelser (meditasjon, yoga) og støttegruppe benyttes av 8 kvinner med metastatisk sykdom eller meget høy risiko for metastaser, alle i 40–50-årsalderen (en er 75 år). Effekten har ikke vært vitenskapelig evaluert, men utfylling av GHQ-30 har vært gjort to ganger. Meditasjon er en avspenningsmetode som er selvadministrert og kan praktiseres daglig uten fagpersonell tilstede. Meditasjon har vist seg å ha kroppslige og psykiske effekter som er positive, muligens også effekter på immunforsvaret (E.E. Solberg, personlig meddelelse).
Psykoneuroimmunologi er et fag som blant annet beskriver immunologiske virkninger av psykiske eller stressreduserende intervensjoner. Kunnskapen om avspenning og støtte fra likesinnede har en innvirkning på immun-parametre ved brystkreft, er svært usikker. Man burde derfor studere pasientenes immunforsvar gjennom blodprøver før, under og etter intervensjon.
Det pågår nå en ny studie ved Stanford University ledet av David Spiegel for å teste hypotesen at deltakelse i psykoterapigrupper kan øke overlevelsen ved metastatisk brystkreft. Et annet aspekt er å studere pasientenes immunfunksjon, diett, fysisk aktivitet og compliance med behandlingen. Forsøket går over 10 år og er finansiert av blant annet National Cancer Institute og er beregnet ferdig i år 2000.
Litteratur
Meyer TJ, Mark MM. (1995) Effects of psychososial interventions with adult cancer patients: a metaanalysis of randomized experiments. Health Policy, 14: 101–8.
Bridge LR, Benson P, Pietroni PC, Priest RG. (1988) Relaxation and imagery in the treatment of breast cancer. BMJ, 297: 1169–72.
Burish, TG, Jenkins RA. (1992) Effectiveness of bioteedback and relaxation training in reducing the side effects of cancer chemotherapy. Health Psychology, 11: 17–23.
Spiegel D, Bloom JR. (1983) Group therapy and hypnosis reduce metastatic breast carcinoma pain. Psychosomatic Medicine, 45: 333–339.
Gellert GA, Maxwell RM, Siegel BS. (1993) Survival of breast cancer patients receiving adjunctive psychosocial support therapy: A 10-year follow-up study. Journal of Clinical Oncology, 11: 66–9.
Greer S, Moorey S, Baruch JDR, Robertson BM, Masom A, Rowden L, Law MG, Bliss JM. (1992) Adjuvant psychological therapy for patients with cancer: A prospective randomised trial. BMJ, 304: 675-80.
Grossarth-Maticek R, Eysenck HJ. (1989) Length of survival and lymphocyte percentage in women with mammary cancer as a function of psychotherapy. Psychological Reports, 65: 315–21.
Spiegel D, Bloom JR, Kraemer HC, Gottheil E. (1989) Effect of psychosocial treatment on survival of patients with metastatic breast cancer. Lancet, 888–91.
8.3.4 Livmorhalskreft
Siri Forsmo, NTNU, Trondheim og Anne O. Olsen Ullevål sykehus, Oslo.
Livmorhalsen (cervix uteri) utgjør nedre 1/3 av livmoren, men er anatomisk og funksjonelt forskjellig fra resten av livmoren. Kreft i livmorhalsen utgår i omtrent 90 % av tilfellene fra slimhinnen som kler nedre del av livmorhalsen (plateepitel).
Man antar at livmorhalskreft i de fleste tilfelle utvikles via celleforandringer i slimhinnen. Disse regnes derfor som mulige forstadier til kreft og graderes som lett, moderat eller grov (CIN I-III) etter utbredelsen av de mikroskopiske forandringene. Celleforandringer og kreft kan oppdages med en celleprøve fra livmorhalsen.
Globalt oppdages det drøyt 450.000 nye tilfeller i året, med omtrent 210.000 dødsfall, hvorav rundt 80 % i U-land. Det er den hyppigste kreftform blant kvinner i den tredje verden og den rammer særlig forholdsvis unge kvinner (1). I den vestlige verden har antallet nye tilfeller gått tilbake i løpet av de siste 30 år. Livmorhalskreft representerer et stort helseproblem på verdensbasis, og forebygging er derfor av stor betydning.
Forekomsten av livmorhalskreft
Sykdommen utgjør nå ca. 4 % av all kreftsykdom blant norske kvinner uansett alder, og det diagnostiseres rundt 350 nye tilfeller årlig (2). For kvinner under 50 år, er kreft i livmorhalsen blant de hyppigste kreftsykdommene. Dette går frem av figur 8.11 som viser aldersvariasjoner for livmorhalskreft i 1995 sammenlignet med de to hyppigste kreftformene, bryst- og tykktarmskreft. Spesielt for livmorhalskreft er at hyppigheten nå er nokså lik, både i unge og eldre aldersgrupper (30–65 år).
Figur 8.11 Aldersspesifikk forekomst av kreft i livmorhalsen sammenlignet med bryst- og tykktarmskreft, 1995
Kilde: Kreftregisteret
I Norge økte forekomsten av kreft i livmorhalsen frem til midten av 1970-årene. Det har vært en tydelig tilbakegang av sykdommen i løpet av de siste 25 år (figur 8.12). Sammenliknet med de øvrige nordiske land har imidlertid Norge hatt minst reduksjon, og forekomsten er i dag rundt tre ganger høyere enn i Finland som har hatt den største tilbakegangen og har den laveste forekomsten i Norden. Det forventes at antallet nye tilfeller vil fortsette å synke i alle de nordiske land det neste tiåret (3).
Reduksjonen i forekomst gjelder først og fremst aldersgruppen 35–50 år. Yngre kvinner er blitt forholdsvis godt undersøkt i løpet av de siste 20–25 år i forbindelse med svangerskapskontroller og prevensjonsveiledning. Mindre reduksjon blant kvinner over 50 år antas å henge sammen med manglende organisering av tilbud om celleprøver fra livmorhalsen (masseundersøkelser).
Det har hele tiden vært til dels store geografiske variasjoner i landet. I Oslo har forekomsten alltid ligget høyt mens den har vært lavest i Sogn og Fjordane. Den største nedgangen i forekomsten av kreft i livmorhalsen er observert i Finnmark (figur 8.12).
Forekomsten av CIN III (grove celleforandringer) er høyest blant kvinner mellom 30 og 40 år. Rundt 2 % av celleprøvene tatt ved masseundersøkelsen viser celleforandringer, men under halvparten av disse har de alvorligste celleforandringene. (Utviklingen til invasiv kreft tar vanligvis flere år (omtrent 15 år) (4). Uten forebygging ved behandling av celleforandringene tilsvarer det en naturlig topp i kreftforekomsten omtrent 15 år senere, rundt 45–50 år).
Figur 8.12 Forekomsten av kreft (1/100.000) i livmorhalsen mellom 1956 og 1995 i Norge og tre utvalgte fylker.
Kilde: Kreftregisteret
Boks Mulige risikofarer for utvikling av celleforandringer i kreft i livmorhalsen
Risikofaktorer Mange seksualpartnere hos kvinnen eller mannlige partner Lav alder ved seksuell debutRøyking P-pillerKostholdsfaktorerArv/genetiske faktorerImmunologiske faktorer
Kommentarer Øket risiko, uttrykk for seksuelt overført årsaksfaktor Usikker betydning, livmorhalsen mer sårbar for infeksjoner?Livmorhalskreft forekommer hyppigere blant røykere, cofaktor for HPV?Trolig noe økt risiko ved langvarig bruk, cofaktor for HPVMulig beskyttende effektiv av diett rik på frukt og grønnsaker Mulig sammenheng, visse vevstyper er forbundet med økt risiko?Økt risiko hos kvinner med svekket immunforsvar som ledd i sykdom eller behandling (organtransplanterte, hiv/aids m.fl.)
Årsaker til livmorhalskreft
Allerede i midten av forrige århundre observerte man at livmorhalskreft forekom hyppigere blant gifte enn ugifte kvinner. Det har derfor vært fokusert på seksulavaners betydning for sykdomsrisikoen, og for muligheten av en seksuelt overført infeksjon som årsak. Risiko for livmorhalskreft har også vært knyttet både til livsstilsfaktorer og endogene (indre) faktorer. Disse uttrykker ikke nødvendigvis en direkte årsakssammenheng, men kan være markører på smittesannsynlighet eller representere co-faktorer for den infeksiøse årsaksfaktor (tabell 1).
Det er dokumentert en meget sterk sammenheng mellom infeksjon med visse typer humant papillomavirus (HPV) og celleforandringer og kreft i livmorhalsen (5). Det er de såkalte onkogene høyrisikotypene av HPV som sannsynligvis spiller en nødvendig rolle i prosessen der epitelcellene i livmorhalsen omdannes til kreftceller. HPV er relativt utbredt i befolkningen og kan hyppig påvises hos seksuelt aktive, unge kvinner. Kun et fåtall av dem som smittes vil utvikle grove celleforandringer og kun en liten andel av disse vil igjen utvikle kreft dersom de ikke behandles. Dette tyder på at HPV infeksjonen alene ikke fører til kreft, men at også andre (risiko)faktorer (cofaktorer) må være tilstede for at kreft skal utvikles
Prognosen ved livmorhalskreft
Den viktigste prognostiske faktoren ved livmorhalskreft er svulstens størrelse og om den har vokst over på andre organ. Utbredelsen vurderes ved diagnosetidspunktet og graderes i klinisk stadium, I-IV. Ved grad I er svulsten lokalisert til livmorhalsen og ved grad IV er den vokst i gjennom til blære/endetarm eller kreften har spredd seg til andre organer. Rundt 80 % av pasientene under 40 år får stilt diagnosen i stadium I (figur 8.13), mens hos kvinnene over 60 år oppdages omtrent 65 % av tilfellene i alvorligere stadier med betydelig dårligere prognose. Prognosen ved stadium I er god, rundt 90 % er i live fem år etter at diagnosen er stilt. For de øvrige stadier, reduseres overlevelsen betydelig. For stadium III og IV er 5-års overlevelse henholdsvis 30 % og 10 %. I løpet av de siste 30 årene har man ikke sett noen bedring i overlevelsen når man tar hensyn til klinisk stadium. Det har imidlertid vært en viss forskyvning mot gunstigere klinisk stadium ved diagnosetidspunktet.
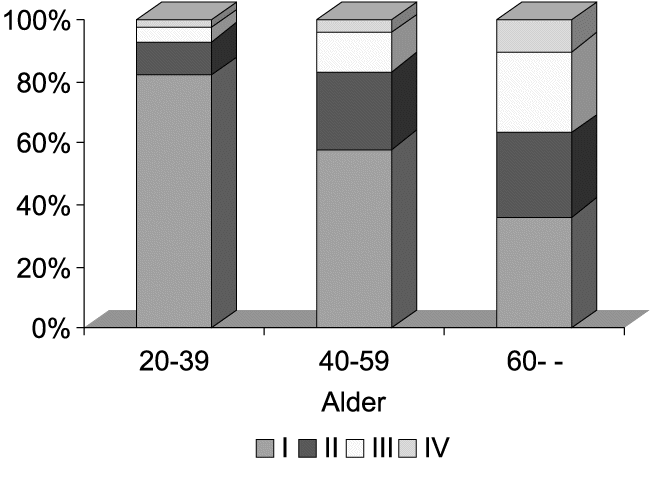
Figur 8.13 Klinisk stadiefordeling (stadium I–IV) etter alder ved diagnose av livmorhalskreft
Kilde: Kreftregisteret
Behandling av livmorhalskreft
Behandlingen av livmorhalskreft er enten kirurgi og/eller stråleterapi. Kliniske stadium ved diagnosetidspunktet er avgjørende for valg av behandling. All behandling utover stadium I innbefatter stråleterapi, da kirurgi ikke er mulig eller tilstrekkelig som primærbehandling. Alle inngrep utover svært små svulster i stadium I krever spesialkompetanse, og utredningen og behandlingen må derfor foregå ved sykehus som har spesialavdelinger for gynekologisk kreft og strålebehandling (Regionsykehusene og Radiumhospitalet). Pasienten må følges opp jevnlig de første årene etter behandling. Det anbefales at kontrollene skjer hos spesialist i det minste de to første årene etter behandlingen. Drøyt 80 % av tilbakefallene kommer i løpet av dette tidsrommet.
Behandlingen kan, i tillegg til funksjonstap ved at organer fjernes eller bestråles, medføre til dels store senplager for kvinnen. De vanligste er fertilitetstap og for tidlig overgangsalder hos yngre kvinner samt stråleskader på andre organ som blære og endetarm. Seksuell dysfunksjon er også et stort problem etter behandling av livmorhalskreft.
Forebygging av livmorhalskreft
Et primærforebyggende tiltak mot livmorhalskreft vil være å begrense spredningen av seksuelt overførte sykdommer inklusive HPV. Seksuelt aktive mennesker har en relativt stor sannsynlighet for å smittes i løpet av livet, og internasjonalt arbeides det med utvikling av en vaksine som beskytter mot HPV infeksjon (profylaktisk vaksine).
Sekundærforebygging mot livmorhalskreft innebærer oppsporing og behandling av kvinner med celleforandringer i livmorhalsen. Flere land innførte organiserte masseundersøkelser (screening) med celleprøver fra livmorhalsen på 1960 og -70 tallet, og hyppigheten av livmorhalskreft i de fleste av disse landene er redusert. Effekten på overlevelse etter diagnose av livmorhalskreft har imidlertid ikke vært like stor. I Norge ble et organisert screeningprogram av alle kvinner mellom 25 og 70 år startet opp i 1995 (6).
Det knytter seg visse problemer til screening, både til undersøkelsen som anvendes, sykdommens dynamikk, samt oppfølging og behandling av kvinnene som tester positivt:
Ingen tester er 100 % presise. Det innebærer at de kan gi falske negative svar og falske positive svar. Et falskt negativt svar vil forsinke diagnosen, mens et falskt positivt svar fører til unødvendig utredning/behandling og bekymring. For celleprøver fra livmorhalsen varierer andelen falske negative svar etter alder og graden av celleforandring. Spesielt hos kvinner med uoppdaget livmorhalskreft er celleprøver lite presise (falske negative). Testens evne til å skille ut de friske er betydelig bedre, hvilket den må være i en masseundersøkelse hvor de fleste (98 %) er friske.
Utviklingen fra celleforandring til kreft, er en prosess som normalt tar mange år. Det er også kun en viss andel (omtrent 20 %) av kvinnene med celleforandringer som ubehandlet vil få kreft. Dette kompliserer vurderingen av programmets effekt da ukjente faktorer også kan påvirke den naturlige forekomsten av sykdommen over tid.
Masseundersøkelsen slik den foregår i dag innebærer at de fleste kvinnene (omtrent 80 %) med celleforandringer behandles «unødvendig». Det forskes på muligheten av å benytte HPV-testing for å kunne identifisere kvinner med økt risiko for progresjon fra celleforandringer til kreft, for dermed å begrense antallet kvinner som trenger oppfølging og behandling.
Tertiærforebygging i form av terapeutiske HPV-vaksiner til behandling av kvinner med mikroinvasiv livmorhalskreft, er under utvikling og utprøving internasjonalt. Dette er imidlertid en behandlingsform som ennå ligger langt frem i tid.
Utfordringer
Da livmorhalskreft er blant de kreftformer hvor tidlig diagnostikk er avgjørende for behandlingsresultatet, bør screening prioritereres i helsepolitisk planlegging (7). Det er behov for fortsatt evaluering av screeningprogrammet med hensyn til aldersgrupper, screeningintervall og effekt av programmet. Det teoretisk optimale screeningintervallet innebærer færrest mulig prøver per forebygget krefttilfelle. I dag tilbys alle aldersgrupper (25–70 år) en prøve hvert tredje år. Risikoen for nye celleforandringer reduseres med økende alder. Når tilstrekkelig data foreligger bør nytten av å undersøke spesielt de eldste aldersgruppene (> 50 år) revurderes. Det må også satses på å optimalisere ressursbruken ved å motvirke dagens overforbruk av prøvetaking i yngre aldersgrupper.
Det diskuteres om HPV screening kan erstatte, eventuelt supplere celleprøver. Det vil antageligvis være uhensiktsmessig å HPV-teste alle kvinner og aldersgrupper. Nytte og effekt av å inkludere HPV-testing i screeningprogrammet må avklares gjennom kontrollerte studier.
Det er nødvendig med kontinuerlig kvalitetssikring for analysene av celleprøvene. Prøvemengden er svært stor, og de fleste prøver er normale. Metoder for automatisert screening av prøvene er etterhvert tilgjengelig på markedet og vurderes innkjøpt ved de største laboratoriene. Dersom disse høyner kvaliteten og frigjør menneskelige ressurser, kan analysene av prøvene spres på færre laboratorier enn i dag.
Oppslutningen om masseundersøkelsen varierer i befolkningen. Tidligere studier tyder på at oppslutningen om masseundersøkelser er dårligst blant dem med høyest risiko. Forekomsten av celleforandringer og livmorhalskreft blant innvandrerkvinner er ikke kjent, heller ikke denne gruppens deltagelse i masseundersøkelsesprogrammet. Forholdene må legges til rette for at informasjonen når frem til disse kvinnene og at deres kulturelle og spesielle behov ivaretas.
Ytterligere kunnskap om sykdommens dynamikk, årsakssammenhenger og samvirket mellom ulike risikofaktorer er nødvendig for å kunne identifisere risikogrupper og sette inn effektive forebyggingstiltak.
Litteratur
Cervical cancer control in developing countries: Memorandum from a WHO meeting. Bull World Health Organ 1996; 74(4): 345–51.
Cancer in Norway 1995. The Cancer Registry of Norway, Oslo 1998.
Engeland A, Haldorsen T, Tretli S, Hakulinen T, Horte LG, Luostarinen T, et al. Prediction of cancer incidence in the Nordic countries up to the years 2000 and 2010. A collaborative study of the five Nordic Cancer Registries. APMIS suppl. 1993; 38: 1–124.
Forsmo S. Aspects and consequences of opportunistic screening for cervical cancer. Results based on data from three Norwegian counties. Dissertation. Norwegian Institute for Hospital Research, Trondheim 1997.
IARC working group on the evaluation of carcinogenic risks to humans: Human papillomaviruses. IARC Monogr Eval Carcinog Risks Hum 1995; 64: 1–409.
Bjørge T, Thoresen SØ, Gunbjørud AB. Masseundersøkelsen mot livmorhalskreft. Nå starter invitasjonene av kvinner på landsbasis. Tidsskr Nor Lægeforen 1995; 115: 815–6.
Norges offentlige utredninger, Omsorg og kunnskap. Norsk Kreftplan. NOU 1997:20.
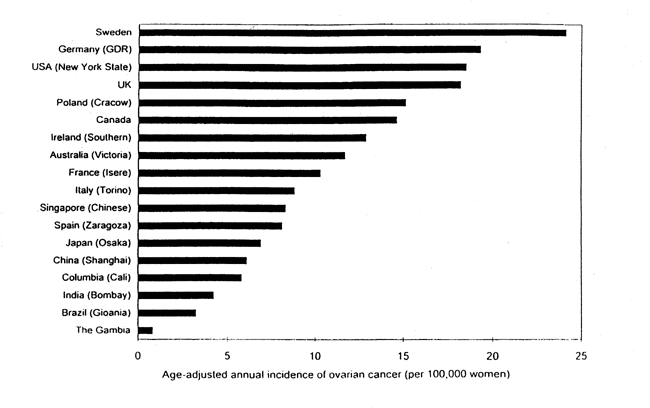
Figur 8.14 Antall nye tilfeller av eggstokk-kreft per 100 000 (aldersjustert) i ulike land..
8.3.5 Eggstokkreft
Anne Dørum, Avdeling for gynekologisk onkologi, Det Norske Radiumhospital.
Hva er eggstokk-kreft?
Eggstokk-kreft (ovarialcancer) er en heterogen gruppe kreftformer, men mer enn 90 % er epiteliale svulster utgående fra coelomepitelet, og de klassifiseres etter celletype og etter hvordan de vokser; invasive svulster og borderline svulster (vel 10 %) med et lavt malignitetspotensiale. Av de ikke-epiteliale kreftformene er sex-cord-, stromale- og germinalcelle-svulster de viktigste og synes å ramme yngre kvinner. Sykdommen sprer seg via blod- og lymfekar og intraperitonealt. Median alder ved diagnose er 61år.
Forekomst av eggstokk-kreft
Eggstokk-kreft er den 6. vanligste kreftformen (4,3 %) blant kvinner i verden og 106 000 kvinner dør årlig av denne sykdommen [1]. I de industrialiserte land (bortsett fra Japan), hvor kvinnene har færre barn, er hyppigheten (insidensen) av eggstokk-kreft høyest. De skandinaviske land ligger på verdenstoppen (figur 8.14). Hyppigheten er opp til ti ganger høyere hos oss, sammenliknet med Asia og Afrika [2].
I Norge steg den aldersjusterte insidensen fram til midten av 1980 for så å holde seg relativt stabil på 14/100 000 personår (world standard population). I 1996 fikk 500 kvinner diagnostisert ovarialcancer.
Hvor farlig er eggstokk-kreft?
Symptomene på kreft i eggstokkene kommer først en tid etter at kreften har begynt og utvikle seg [3]. Symptomene er diffuse og uensartete. Det kan være magesmerter, blødningsforstyrrelser, hyppig vannlating, forstoppelse, samleiesmerter og økt mageomfang, avhengig av sykdommens vekst og spredning.
Prognosen ved eggstokk-kreft er dårlig. I de nordiske landene har dog andelen med 5års overlevelse økt fra 22 % til 42 % fra begynnelsen av 60-tallet og fram til begynnelsen av 90-tallet.
Den lave overlevelsen kan delvis forklares med for sen diagnose. Sykdommen gir initialt få symptomer og to tredjedeler diagnostiseres etter at sykdommen har spredt seg.
Borderline cancerene diagnostiseres ofte før svulsten sprer seg og har en betydelig bedre prognose. 93 % overlever 5 år eller mer etter at diagnosen er stilt.
Prognosen av sexcord/stromale svulster er bedre enn ved epiteliale svulster.
Blant kvinner som var yngre enn 65 år ved eggstokk-kreftdiagnosen er risikoen for å dø av sykdommen blitt halvert siden begynnelsen av 1970-tallet. Det har ikke vært registrert bedret overlevelse hos kvinner over 75 år.
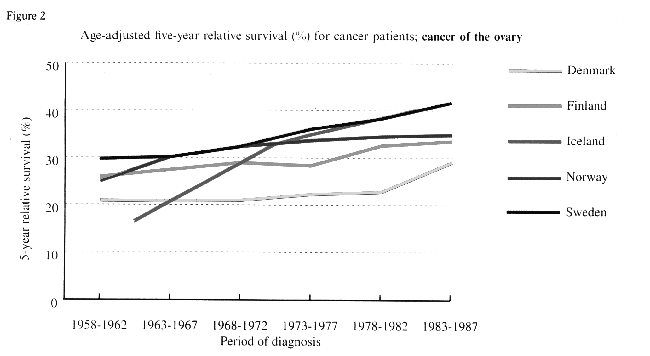
Figur 8.15 Andel (%) kvinner med eggstokk-kreft i Nordiske land som er i live 5 år etter diagnosen. Perioden 1958-1997.
Patogenese og risikofaktorer
Eggløsninger synes å være en viktig faktor for utvikling av ondartede celleforandringer i overflateepitelet. Etter eggløsningen er det øket mitotisk aktivitet for å bygge opp igjen ovarialepitelet. Dette gir også øket risiko for at genetiske abnormiteter kan føre til en ondarted celleforandring [5].
Kvinner som aldri har født barn har større risiko for kreft i eggstokkene enn kvinner med mange barn (7)
P-pille brukere har lav risiko [8] sannsynligvis på grunn av nedsatt aktivitet i eggstokkene. Risikoen for eggstokk-kreft er redusert med 40 % hos brukere sammenliknet med ikke-brukere. Reduksjonen øker med tidlig start og varer 10–20 år etter avsluttet bruk av p-piller.
Genetisk disposisjon er årsaken hos omtrent 5 %. Det viktigste syndromet er autosomalt dominant bryst/eggstokk-kreft. Dette er den hyppigste mest alvorlige arvelige kreftsykdom. Omtrent 80 % med dette syndromet har mutasjoner i brystcancer 1 genet (BRCA1). For bærere av dette genet er risikoen for å få ovarialcancer omtrent 40 % og risikoen for brystkreft omtrent 85 % i løpet av livet [9]. Mutasjoner i BRCA2 genet gir mindre risiko for eggstokk-kreft, men høy risiko for brystkreft. Kvinner som er bærere av brystkreftgenet får ofte brystkreft/eggstokk-kreft tidligerre i livet enn kvinner som ikke er bærere. Kvinner fra familier med flere tilfeller av bryst-/eggstokk-kreft bør få genetisk veiledning og årlig medisinsk kontroll av bryst og ovarier med tanke på tidlig diagnose og behandling. Begge disse genene synes å ha tumorsuppressor funksjon.
Mutasjoner i gener som regulerer cellevekst synes å kunne ha betydning for å karakterisere svulstene i forhold til prognose og behandling (p-53, c-erbB-2 o.l.).
Betydningen av østrogenbehandling etter overgangsalderen synes uavklart. En studie har vist at det kan synes som risikoen er noe økt ved bruk og første tiden etter avsluttet behandling [10].
Amming. Studier som har vurdert effekten av dette er sprikende. Noen viste ikke signifikant reduksjon, mens to studier fant økt risiko ved amming over lang tid [11,12,13]. Hvis man skal trekke noen konklusjon synes det å være liten eller ingen beskyttelse.
Infertilitet har vært oppfattet som en risikofaktor. Senere studier har beskrevet denne kvinnegruppen heterogen med ulik risiko avhengig av kjente risikofaktorer som paritet og medikamentbruk.
Diet. Tidlige studier fant assosiasjoner mellom melkeforbruk/lactose, galactose og økt risiko, noe senere studier har avkreftet. Derimot kan høyt inntak av mettet fett og lite grønnsaker synes å ha betydning.
Røyking. En britisk studie har funnet økt risiko hos røkere etter å ha kontrollert for paritet og prevensjonsbruk [11]. Andre studier har ikke vist noen assosiasjon.
Etnisitet. Studier fra USA har vist lavere insidens hos japanske, kinesiske, spanske og svarte innbyggere sammenlignet med hvite [13]. Migrasjonstudier har vist at insidensen av ovarialcancer synes å endre seg mot den som foreligger i landet de kommer til, mer enn landet de har forlatt [14]. Dette tyder på at etnisitet ikke har stor betydning.
Sosioøkonomisk status har usikker betydning. En studie fra Canada [15] viste ingen forskjell ved høyere utdannelse , mens i en Australsk studie var høyere utdanning assosiert med betydelig reduksjon av ovarialcancer [11].
Behandling
Viktigste behandling er kirurgi. Det krever erfarne kirurger for å få god kirurgisk behandling og korrekt stadieinndeling. Det er akseptert at denne kirurgien bør sentraliseres mer enn i dag. Den betydelig forskjell i overlevelse mellom Danmark og Norge forklares med at det i Danmark blant annet ikke er sentralisert kirurgi (figur 8.15). I helseregion 4 har de innført et samarbeid mellom de gynekologiske avdelinger for å sentralisere eggstokk-kreftkirurgien til Regionsykehuset i Trondheim. Kvinner med påvist svulst blir vurdert på lokalsykehuset etter en «risk malignancy index». Resultater så langt er positive. De fleste kvinner med eggstokk-kreft blir diagnostisert lokalt og deretter sendt til regionsykehuset for operasjon. Ordningen har fungert tilfredsstillende for alle parter (Overlege Bjørn Hagen, Regionsykehuset i Trondheim personlig meddelelse).
Kirurgien har to formål.
Radikal kirurgi hvor man fjerner livmor, ovarier, eggledere, oment (fettforkle), lymfekjertler samt alt synlig svulstvev på omgivende organer og på bukhinnen. Det er vist at overlevelse er bedre jo mindre svulstvev det er igjen.
Ved å operere på en standardisert måte i det viktigste spredningsfeltet, får man en standardisert stadieinndeling som er internasjonal, FIGO stage (The International Federation of Gynecologic Oncology) og som er basis i videre behandling. Stadieinndeling, vekstmønster (infiltrerende, ikke infiltrerende), differensiering, celletype og DNA ploiditet vurderes individuelt, og dette gjør at man bedre kan selektere grupper for å skreddersy tilleggsbehandling. Dette er et stort framskritt. Slik kan man unngå overbehandling eller underbehandling av den enkelte pasient. Enkelte grupper av unge kvinner uten barn (og eldre/svake) kan få begrenset kirurgi og kjemoterapi, slik at de eventuelt kan få barn etter avsluttet behandling. Gruppene er standardiserte og kan inngå i evaluering internasjonalt.
Kjemoterapi (cellegift) ble introdusert i Norge på slutten av 1960-tallet. Samtidig ble overlevelse langsomt bedret (figur 2). Til å begynne med var det alkylerende stoffer, etter hvert i kombinasjon med anthracycliner. I slutten av 70-årene kom cisplatin, først alene, og fra midten av 80-årene som kombinasjonsbehandling [16,17,18]. I 90-årene har paclitaxel alene og i kombinasjon med cisplatin eller carboplatin vist å gi bedret overlevelse og akseptable bivirkninger og bør brukes i første linjebehandling [19]. Førstelinje kjemoterapi går ofte over 6 måneder, den påbegynnes ved regionsykehusene og fullføres på lokalsykehuset. I 2. og 3.linjebehandling blir billigere og individuell behandling instituert, eventuelt også antiøstrogener.
Rehabilitering
Østrogenbehandling (HRT, hormon replacement therapy) bør tilbys alle (unntatt ved endometroide svulster) med tanke på bedret livskvalitet.
Screening av friske kvinner med transvaginal undersøkelse av ovariene og måling av CA 125 (svulstmarkør) har foreløpig ikke gitt tilfredsstillende resultater på grunn av den lave sensitivitet og positive prediktive verdi [20. 21, 22] Risiko for unødvendig kirurgi, og stort forbruk av resurser (spesialister og kostbart utstyr), er viktige årsaker. Sensitiviteten kan bli bedre med hyppige undersøkelser [20]og med nye svulstmarkører som OVX1. Men slik screening er ikke praktisk gjennomførbart i dag.
Kvinner med risiko for arvelig autosomal dominant bryst-/eggstokk-kreft derimot, er en gruppe som bør gis medisinsk oppfølging, genetisk utredning (alle genetiske avdelinger i landet kan tilby utredning) og tilbud om årlig kontroll på gynekologisk poliklinikk. Der gjøres det en grundig undersøkelse av bryster med trippeldiagnostikk (mammografi /ultralyd/cytologi), gynekologisk undersøkelse med transvaginal ultralyd av ovariene og måling av CA 125 i blod (hver 6. mnd.). Ved Det norske Radiumhospital har denne type utredning og gynekologisk oppfølging vært et tilbud fra 1993. Kvinnene kan selv skrive og be om det. Kvinnen får en vurdering om risiko for bryst- og/eller eggstokk-kreft eller om de er bærere av en genfeil (BRCA1 eller 2 mutasjon) som gir mellom 20–40 % risiko for eggstokk-kreft og 70–90 % risiko for brystkreft før 70 år. Et begrenset tilbud av gentesting foreligger. Helsetilbudet er blitt etablert som en del av en studie. Foreløpige resultater viser at man oppdager kreft i bryst og eggstokker, og at man langt på vei har fanget opp en høyrisikogruppe [23,24]. På grunnlag av dette og internasjonale anbefalinger er det blitt utarbeidet retningslinjer for hvordan kontrollen bør være i Norge (25, 26). Oppfølgingsresultater må vurderes senere med tanke på overlevelse og om kreften diagnostiseres tidlig nok. Forebyggende kirurgi, oophorectomi, anbefales fra 45årsalder til kvinner med svært høy risiko for kreft. Gentester kan være verdifullt for å avklare behov for forebyggende kirurgi.
Hva kan være forebyggende
Screening av kvinner med risiko for arvelig bryst/ovarialcancer (årlig u.s. av bryst/ovarier) og bedre muligheter for genetisk utredning (lang ventetid i dag) og gentester (begrenset tilbud).
Screening av vanlige kvinner bør vurderes i lys av nye diagnostiske metoder.
Utfordringer
Bedre primærkirurgi ved å sentralisere, slik som man har gjort i helseregion 4 (se behandling).
Genmanipulerende medikamenter/vaksinasjon planlegges utprøvet.
Høydosebehandling planlegges i mindre selekterte grupper (st I aneuploide med mikrometastaser).
Røntgenavdelingene bør styrkes, det er ventetid på viktige preoperative røntgenundersøkelser (CT, rtg colon)
Litteratur
Engeland A, Haldorsen T, et al.Prediction of cancer mortality in the nordic countries up to the years 2000 and 2010, on the bases of relative survival analysis: a collaborative study of the five Nordic cancer registries. APMIS Suppl 1995; 49: 81–83.
Tomatis L, Aitio A, Day NE, et al. Cancer: Causes, occurrence and Control. Lyon , France, International Agency for Research on Cancer, 1990.
Petterson F. Annual report on the results of treatment in gynaecological cancer, volume 22, Stockholm: Radiumhemmet, 1995.
Tropé C, Kristensen G. Current Status of Chemotherapy in Gynecologic Cancer. Seminars in Oncology 1997; 24: suppl.15, pp1–22.
Godwin AK, Testa JR, Hamilton TC. The biology of ovarian cancer development. cancer 1993; 71: 530–36.
Fraumeni JF, Lloyd JW, Smith EM, Wagoner JK. Cancer mortality among nuns: Role of marital status in the etiology of neoplastic disease in women. J Natl Cancer Inst 1969; 42: 455–568
Enstrøm j. Cancer mortality among mormons in California during 1968–75. J Natl Cancer Inst 1980; 65: 1073–1082
Franceschi S, Parazzini F, Negri E, et al. Pooled analysis of 3 European case- control studies of epithelial ovarian cancer: III, oral contraceptive use. Int J Cancer 1991; 49: 61–65.
Ford D, Easton DF. The genetics of breast and ovarian cancer. Br J Cancer 1995; 72: 805–12.
Rodriguez C, Calle EE, Coates RJ, Miracle McMahill HL, Thun MJ, Heath CW. Estrogen replacement therapy and fatal ovarian cancer. Am J Epidemiol 1995; 141: 828–835.
Purdie D, Green A, Bain C, et al. Reproductive and other factors and risk of epithelial ovarian cancer: An Australian case-control study. Int J Cancer 1995; 62: 678–84.
Booth M,Beral V, Smith P. Risk factors for ovarian cancer. A case-control study. Br J Cancer 1989; 60: 592–598.
Parkin DM, Pisani P, Frelay J. Estimates of the worldwide incidence of eighteen major cancers in 1985. Int J Cancer 1993; 54: 594–606.
Kliewer EV, Smith KR. Ovarian cancer mortality among immigrants in Australia and Canada. Cancer Epidemiol Biomarkers Prev 1995; 4: 453–458.Chen Y, Wu PC, Lang JH, Ge WJ, Hartge P, Brinton LA. Risk factors for epithelial ovarian cancer in Beijing, China. Int J Epidemiol 1992; 21: 23–29.
Risch HA, Marrett LD, Howe GR. Parity, contraception, infertility, and the risk of epithelial ovarian cancer. Am J Epidemiol 1994; 140: 585–97.
Tropé C. Melphalan with and without doxorubicin in advanced ovarian cancer. Obstet Gynecol 1987; 70: 582–588.
Tropé C, Andersson H, Bjørkholm E, et al. Doxorubicin-melphalan with and without cisplatin in advanced ovarian cancer: Ten year survival results from a prospective randomized study by the Swedish Co-operative Ovarian Cancer Study Group. Acta Oncol 1996 (suppl) ; 35: 109–118.
Doerum A, Kristensen G, Tropé C. A randomized study of cisplatin versus thiotepa as induction therapy in advanced ovarian cancer.Eur J Cancer 1994; 30: 1470–74
Mc Guire WP, Hoskins WJ,Brady MF, et al. Cyclophosphamide and cisplatin compared with paclitaxel and cisplatin in patients with stage III and stage IV ovarian cancer. N Engl J Med 1996; 334: 1–6.
Mackey SE, Creasman WT. Ovarian cancer screening. J Clin Oncol 1995, 13: 783–93.
Jacobs I, Davies AP, Bridges J, et al. Prevalence screening for ovarian cancer in postmenopausal women by CA125 maesurement and ultrasonography. BMJ 1993; 306. 1030–34.
Depriest PD, Varner E, Powell J, et al. The eficacy of a sonographic morphology index in identifying ovarian cancer: a multi-institutional investigation. Gynecol Oncol 1994; 55. 174–78.
Møller P, Mæhle L, Heimdal K, Dørum A, Tretli S, et al. Inherited breast carcinoma. prospective findings in 1194 women at risk. Acta Oncol. 1996, 35 (Suppl.8): 7–11
Dørum A, Kristensen GB, Abeler VM, Tropeé CG, Møller P. Early Detection of Familial Ovarian Cancer. Eur. J. Cancer 1996, 32A: 1645–1651
Dørum A, Apold J, Møller Pål. Arvelig kreft. Norsk Gynekologisk forening, Dalaker K. Veileder i gynekologi. 1997.
NIH consensus conference. Ovarian cancer: screening, treatment, and follow-up. NIH consensus development panel on ovarian cancer. JAMA 1995; 273: 491–97.
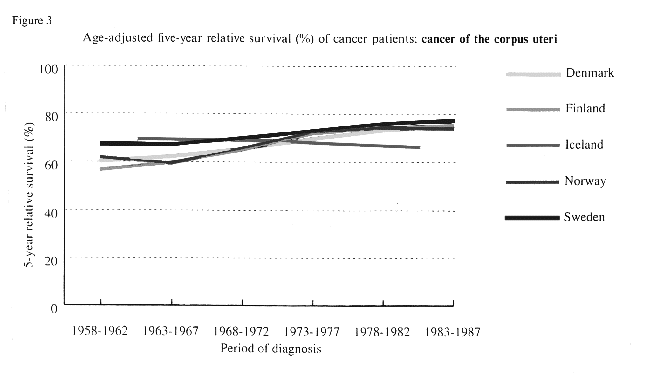
Figur 8.16 Ander (%) kvinner med livmorkreft i Nordisek land som er i ilve 5 år etter diagnosen. Perioden 1958-1987.
8.3.6 Endometriekreft (livmorkreft)
Anne Dørum, Avdeling for gynekologisk onkologi, Det Norske Radiumhospital.
Endometriekreft utgår fra slimhinnen (endometriet) i livmoren og har sammenheng med østrogenaktivitet. Kreften kan være i livmoren, men også spre seg via blod og lymfekar til andre organer. Median alder ved diagnose er 65 år.
Forekomst av endometriekreft
I den vestlige del av verden er endometriekreft den hyppigste kreftsykdommen i underlivet blant kvinner med en insidens på omlag 20/100 000 kvinner per år. I 1996 ble det diagnostisert 485 nye kvinner med sykdommen i Norge. De siste tiår har det vært en beskjeden stigning og man forventer fortsatt det (1) (figur 1).
Hvor farlig er endometriekreft?
Overlevelse har bedret seg i de nordiske land (bortsett fra Island) siden 1960. I perioden 1983–1987 levde 75 % 5 år eller lengre etter diagnosen. Medianalder ved død var 74 år, og 91 % av pasientene fikk diagnosen mindre enn 10 år før de døde. De fleste kvinner med endometriekreft får diagnosen i stadium I, det vil si før sykdommen har spredt seg. Da er prognosen god, 85 % lever fem år eller mer etter at diagnosen er stilt.
Patogenese og risikofaktorer
Man antar at endometrikreft utvikles via forstadier (kompleks hyperplasi, atypisk hyperplasi) og at både hyperplasi og kreft er avhengig av østrogen (eksogene eller endogene). Undersøkelser kan tyde på at det tar mange år å utvikle kreft [3].
En del av risikofaktorene for endometriekreft er lik de for brystkreft [2], som
tidlig pubertet, sen overgangsalder og
lav paritet, det kan synes som at 27 % av økningen i insidens mellom 1955 og 1984 kunne være forenlig med redusert antall barn [4].
Fedme kan være en disponerende faktor fordi det omdannes østron og østradiol i perifert fettvev
Langvarig bruk av østrogener/ HRT (Hormone Replacement Therapy) er vist å kunne gi endometriekreft. Kvinner som bruker østrogener etter menopause må derfor i tillegg bruke progesteron enten en kontinuerlig liten dose eller som et regelmessig tilskudd som fører til blødninger.
Antiøstrogener (Tamoxifen eller lignende preparat) som brukes til behandling av brystkreft. Kvinner som bruker slike preparater bør gå regelmessig til gynekolog.
Arvelig endometriekreft er sjelden, men kan være en del av «arvelig tarmkreft syndromet» (hereditær non polyppose colorectal cancer, HNPCC). Dette kan skyldes flere genfeil og en enkel gentest er ikke tilgjengelig. Derimot kan kvinnene med fordel henvises til genetisk utredning hvis det foreligger opphoping av mage/tarm/endometriecancer i ung alder i slekten. Hun vil da bli anbefalt regelmessig kontroll hos gynekolog samt event. colo/gastroscopi regelmessig.
Behandling
Forstadier til endometriekreft kan behandles med hormoner (progesteron), utskraping (abrasio) eller fjerning av livmoren (hysterectomi) avhengig av forstadiets grad og kvinnens alder, helse og eventuelt barneønske. Når det gjelder behandling av kreft, er det flere faktorer som har betydning for prognosen. I de senere år har det vært et mål å definere kvinner som har høy og lav risiko ut i fra disse faktorene. Slik kan kvinnen få differensiert behandling etter behov. Kirurgisk stadium (beskrivelse av dybde på myometrieinvasjon, affeksjon av lymfeknuter og grad av spredning, celledifferensiering, histologi, DNAploiditet, hormonreseptorstatus) samt kvinnens alder og helse er de viktigste faktorene når behandling fastsettes. Den viktigste behandling er kirurgi hvor livmor, eggstokker og eggledere blir fjernet. Noen få må fjerne alle lymfekjertler i bekkenregionen. Omtrent 75 % opereres før sykdommen har spredt seg (i stadium I), men omtrent 10 % av disse tilhører høyrisikogruppen og bør få mer behandling i tillegg til operasjon. Tidligere fikk de fleste pasientene strålebehandling før eller etter operasjonen avhengig av kreftens type og utbredelse, men 5–10 % får plagsomme og 2 % alvorlige bivirkninger (seksuelle problemer og problemer knyttet til urinveier og tarmfunksjon). På grunn av bivirkningene og fordi nytten av strålebehandling er omdiskutert, blir det gjort studier for å definere lavrisikogrupper som ikke behøver strålebehandling.
Muligens på grunn av den generelt gode prognosen ble det ikke satset på utvikling av systemisk behandling før i midten av 70-årene. Da ble behandling med kjemoterapi og hormoner iverksatt med øket overlevelse i høyrisikogruppen som resultat.
Rehabilitering
Østrogener (HRT, hormone replacement therapy) kan tilbys noen (stadium I, lite differensiert). Av de som har fjernet alle lymfekjertler får 7 % hevelse i bena, kvinnene bør få langvarig spesialisert fysioterapibehandling. Strålebehandling kan være aktuelt som palliasjon ved spredning av kreften.
Utfordringer
Finne prognostiske faktorer og bedre kjemoterapi for å bedre overlevelse hos kvinner i høyrisikogruppen.
Bedre kapasitet på strålebehandling både som adjuvant behandling og som palliasjonsbehandling ved tilbakefall.
Det burde være almen kunnskap blant kvinner at blødningsuregelmessigheter i enhver alder kan være kreft til det motsatte er bekreftet av lege.
Ved livmorhals-screeninginnføringen vil man samtidig få regelmessig kontroll/vurdering av livmor og symptomer, som for både cervix- og endometriecancer vanligvis er blødningsuregelmessigheter.
Litteratur
Engeland A, Haldorsen T, et al.Prediction of cancer mortality in the nordic countries up to the years 2000 and 2010, on the bases of relative survival analysis: a collaborative study of the five Nordic cancer registries. APMIS Suppl 1995; 49: 81–83.
Tomatis L, Aitio A, Day NE, et al. Cancer: Causes, occurrence and Control. Lyon , France, International Agency for Research on Cancer, 1990.
Kurman JR, Karrinski PF, Norris HJ. The behavior of endometrial hyperplasia. A long term study of untreated hyperplasia in 170 patients. Cancer 1985; 56: 403
Tretli S, Haldorsen T. A cohort analysis of breast cancer, uterine cancer and child bearing pattern in Norwegian women. J Epidemiol Commun H 1990; 44: 215–19
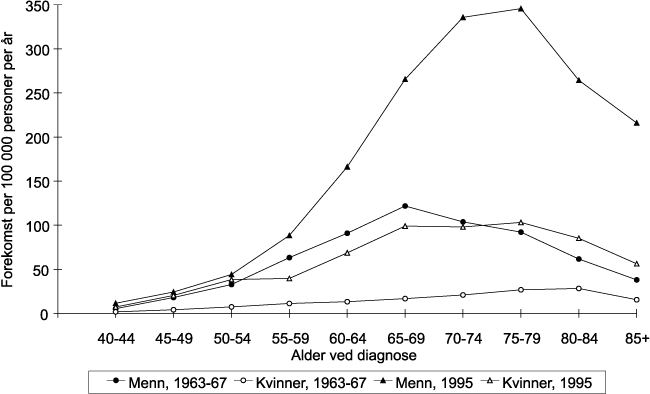
Figur 8.17 Forekomst av lungekreft etter kjønn og alder i perioden 1963–67 og i 1995
8.3.7 Lungekreft
Anders Engeland, Seksjon for forebyggende og helsefremmende arbeid, Statens institutt for folkehelse.
Økning i forekomst av lungekreft blant kvinner
Lungekreft den hyppigst forekommende kreftformen i verden. I Norge ble det i 1995 registrert 1208 nye lungekrefttilfeller blant menn og 571 tilfeller blant kvinner (Kreftregisteret, 1998). Bare 12 av disse 1779 pasientene var under 40 år, halvparten var over 69 år. For menn var bare kreft i prostata en vanligere kreftsykdom. For kvinner var bare brystkreft og tykktarmskreft vanligere. For kvinner er forekomsten av lungekreft høyest i Finnmark, Oslo og Aust-Agder, og lavest i Sogn og Fjordane (Kreftregisteret, 1998).
Forekomsten av lungekreft har økt både blant menn og kvinner de siste 40 årene. Fra 1954–58 til 1989–93 økte forekomsten med 250 % blant menn og mer enn 400 % blant kvinner (Engeland, 1997). Det er da tatt hensyn til at befolkningens størrelse og alderssammensetning har endret seg. Selv om den relative økningen har vært størst blant kvinner, er det fortsatt langt flere menn enn kvinner som får lungekreft. Stadiefordelingen, det vil si sykdomsutbredelse på diagnosetidspunktet, har endret seg lite siden 1950-tallet. I 1984–93 hadde mer enn 40 % av lungekreftpasientene fjernmetastaser ved diagnosetidspunktet (Engeland m.fl., 1998). Kvinnelige lungekreftpasienter har en noe mindre gunstig stadiefordeling enn mannlige pasienter.
Forekomsten av lungekreft blant kvinner er nå omtrent som forekomsten blant menn i 1960-årene (figur 8.17). Kvinner under 55 år har imidlertid nå høyere forekomst av lungekreft enn menn i samme aldersgruppe hadde på midten av 1960-tallet.
I figur 8.18 sammenlignes forekomsten av lungekreft blant menn og kvinner født i to tidsperioder, 1915–19 og 1940–44. De som ble født i 1940–44 er fortsatt unge i kreftsammenheng, men så langt ser det ut som om kvinner født i 1940–44 har omtrent samme risiko for lungekreft som menn født i 1915–19. Hvis kvinnene født i 1940–44 får tilsvarende lungekreftforekomst som menn født i 1915–19, vil forekomsten av lungekreft blant kvinner stige markant i de kommende år. I følge beregninger basert på forekomsten av lungekreft i perioden 1968–92, vil omtrent 900 kvinner få diagnosen lungekreft i år 2010.
Prognose ved lungekreft
I tillegg til at lungekreft er en av de hyppigste kreftformene, er lungekreft også en av kreftsykdommene med dårligst prognose. Her i landet dør 1100 menn og 400 kvinner av lungekreft per. år. Mer enn 50 % av pasientene dør i løpet av det første halve året etter at diagnosen er stilt (figur 8.19). Bare 7 % av pasientene lever 5 år etter at diagnosen er stilt. Siden 1950-tallet har det bare vært marginale forbedringer i prognosen til de som får
lungekreft, og det er liten forskjell mellom kjønnene (Engeland med flere, 1998). Siden prognosen for lungekreftpasienter er så dårlig, er forekomst og dødelighet av lungekreft ganske lik med hensyn til alder, kjønn og geografi, og også når det gjelder utvikling over tid.
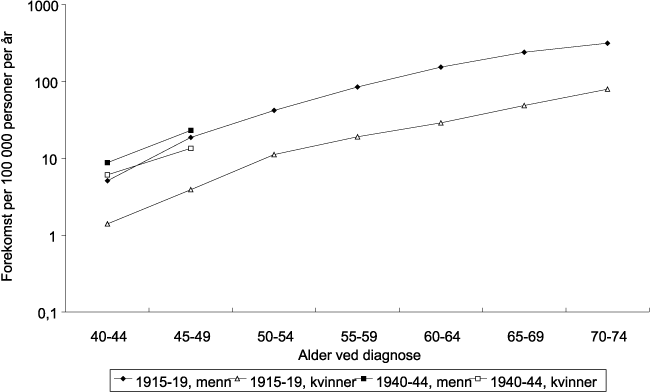
Figur 8.18 Forekomst av lungekreft etter alder og kjønn for personer født i 1915–19 og i 1940–44
Årsaker
I de fleste industrialiserte land er omtrent 90 % av lungekrefttilfellene blant menn forårsaket av røyking. Blant kvinner har andelen lungekrefttilfeller som skyldes røyking vært noe lavere (rundt 70 %) men andelen er stigende. Risikoen for lungekreft øker med synkende alder ved røykestart, med varighet og mengde man røyker og med grad av inhalering. Lungekreftrisikoen avhenger også av type sigaretter som røykes. Desto mer tjære sigarettene inneholder jo mer øker lungekreftrisikoen.
Andelen røykere blant menn og kvinner er nå ganske lik her i landet. Blant røykerne har imidlertid menn det høyeste forbruket av tobakk, og menn røyker også de mest helseskadelige sigarettene, det vil si mer håndrullede sigaretter med et høyt tjæreinnhold (Lund, 1996; Hauknes, 1994).
De siste årene har det vært en del undersøkelser som tyder på at kvinner har en høyere risiko for å få lungekreft enn menn med de samme røykevanene (Ryberg m.fl., 1994; Zang og Wynder, 1996). Det blir da tatt hensyn til alder ved røykestart, sigarettype, mengde som røykes og hvor lenge man røyker. En undersøkelse fra 1996 har også antydet at røyking i tenårene er mer skadelig for lungene for jenter enn for gutter (Gold m.fl., 1996).
Røykere som klarer å stumpe røyken reduserer risikoen for å få lungekreft sett i forhold til om de fortsetter å røyke. Dette gjelder uansett hvor gammel man er og hvor lenge man har røkt. Desto tidligere man slutter jo mer reduseres risikoen. Tidligere røykere vil imidlertid ikke komme ned på samme risikonivå som de som aldri har røkt.
I tillegg til egen røyking er passiv røyking og ulike yrkeseksponeringer som for eksempel asbeststøv risikofaktorer for lungekreft. Yrkeseksponering som øker risikoen for lungekreft har vært mest dominerende i mannsdominerte yrker. I en del undersøkelser har man funnet at personer med høyt inntak av A- og C-vitamin har en redusert risiko for lungekreft. Det er imidlertid fortsatt usikkerhet knyttet til denne observasjonen. Det er også uenighet om i hvilken grad innendørs radonstråling øker risikoen for lungekreft. Det har tidligere blitt påvist en økt forekomst av lungekreft blant gruvearbeidere som har vært utsatt for store doser radonstråling.
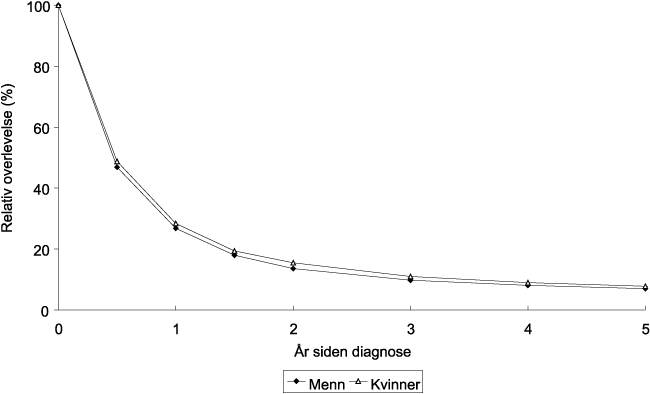
Figur 8.19 Overlevelse for lungekreftpasienter diagnostisert i 1984–93 etter tid siden diagnose
Kilde: Engeland m.fl., 1998
Utfordringer
Det har vist seg at det er relativt vanskelig å få røykere til å slutte å røyke. Man bør derfor satse mest på kampanjer rettet mot barn og unge helt opp til 20-års alderen.
Det bør innføres regler for innholdet av giftstoffer, spesielt tjære og nikotin, i alle tobakksvarer. I dag er det ikke slike regler for håndrullede sigaretter, som er svært vanlig her i landet. Håndrullede sigaretter inneholder større mengder av skadelige stoffer enn ferdigsigaretter. Håndrullede sigaretter bør derfor ikke være billigere enn ferdigsigaretter slik det er i dag. Man bør prøve å få de som likevel røyker til å røyke sigaretter med mindre nikotin og tjære.
Litteratur
Engeland A. Trends in the incidence of smoking-associated cancers in Norway, 1954–93. Int J Cancer 1996; 68: 39–46.
Engeland A, Bjørge T, Haldorsen T, Tretli S. Prognosis of patients with lung cancer diagnosed in Norway, 1954–1993. Cancer Causes Control 1998; 9: 57–65.
Gold DR, Wang X, Wypij D, Speizer FE, Ware JH, Dockery DW. Effects of cigarette smoking on lung function in adolescent boys and girls. N Engl J Med 1996; 335: 931–7.
Hauknes A. Målinger av giftstoffer i rulletobakker. Oslo: Statens tobakkskaderåd 1994.
Kreftregisteret. Cancer in Norway 1995. Oslo: Kreftregisteret 1998.
Ryberg D, Hewer A, Phillips DH, Haugen A. Different susceptibility to smoking-induced DNA damage among male and female lung cancer patients. Cancer Res 1994; 54: 5801–3.
Zang EA, Wynder EL. Differences in lung cancer risk between men and women: Examination of the evidence. JNCI 1996; 88: 183–92.
Lund KE. Samfunnsskapte endringer i tobakksbruk i Norge i det 20. århundre. Oslo: Universitetet i Oslo. Doktorgradsavhandling 1996.
8.4 Hjerte/kar-sykdommer
8.4.1 Hjerteinfarkt
Maja-Lisa Løchen og Inger Njølstad, Institutt for samfunnsmedisin, Universitetet i Tromsø.
Dødelighet av hjerteinfarkt i Norge
Hjerteinfarkt (død hjertemuskulatur) og annen ischemisk hjertesykdom (ischemi er manglende blodgjennomstrømming i hjertemuskelens pulsårer eller kransarterier) er den hyppigste dødsårsak for både kvinner og menn i Norge. I kransarteriene er det dels aterosklerose (fettavleiring og forkalkning av karveggen) og dels trombose (blodpropp) som fører til hjerteinfarkt. I 1994 døde 4451 kvinner og 5993 menn av disse sykdommene (ICD-9: 410–414, 798.1), og det utgjorde henholdsvis 20,5 % og 26,8 % av den totale mortaliteten (dødeligheten; antall døde per 100 000 i ett år) (Statistisk sentralbyrå 1997). I alle aldersgrupper blant kvinner er mortaliteten av hjerteinfarkt høyere enn mortaliteten av brystkreft, som er den vanligste kreftformen hos kvinner.
Mortaliteten av hjerteinfarkt økte fram til 1970-tallet. Etter den tid er det registrert en klar nedgang for begge kjønn. Tall fra Statens helseundersøkelser og Statistisk sentralbyrå (Bjartveit 1997) viser at i aldersgruppen 40–69 år var nedgangen i hjerteinfarkt mellom 1981 og 1994 mye større for menn enn for kvinner (figur 8.20). Det er store regionale forskjeller i mortaliteten av hjerteinfarkt i Norge. For begge kjønn er den høyest i Nord-Norge og lavest på Sør-Vestlandet.
Det har vært mye diskutert om den pågående nedgangen i hjerteinfarktmortalitet skyldes nedgang i insidens (antall nye hjerteinfarkttilfeller i ett år i forhold til en befolkningsmengde, ofte 100 000), lavere letalitet (dødelighet hos dem som får hjerteinfarkt), eller begge deler. En nedgang i insidens skyldes antakelig effekten av forebyggende tiltak, mens en nedgang i letalitet sannsynligvis skyldes bedret behandling. Nedgangen av hjerteinfarktmortalitet i Skandinavia utenom Norge er vist å være forårsaket av en kombinasjon av disse faktorene (Salomaa 1996, Osler 1996, Wilhelmsen 1997). Undersøkelser pågår både for å avklare årsakene til nedgangen i mortalitet, og for å studere nærmere om det er noen kjønnsforskjell i insidens og letalitet av hjerteinfarkt.
Insidens av hjerteinfarkt
Hjerteinfarkt oppfattes ofte som en mannssykdom på grunn av den store overvekten av unge og middelaldrende menn som rammes av sykdommen i forhold til kvinner (4,6 ganger flere unge og middelaldrende menn enn kvinner (Njølstad 1996)). I gjennomsnitt får kvinnene hjerteinfarkt ti år senere enn menn, slik at de aldersspesifikke dødsrater for kvinner er omlag de samme som for ti år yngre menn (Njølstad 1995). Vi kjenner ennå ikke hele årsakskomplekset bak de aldersdifferensierte kjønnsforskjellene i insidensen av hjerteinfarkt. Kunnskap om sekulære trender og aldersmessig utvikling av risikofaktorer i begge kjønn er viktig i forskningen omkring årsaker til hjerteinfarkt. For å kunne forebygge sykdom effektivt må vi vite om de ulike risikofaktorene betyr det samme for sykdomsutviklingen hos kvinner som hos menn. Befolkningsundersøkelser er godt egnet til å fremskaffe slik viten.
Overlevelse etter hjerteinfarkt
Av personer som får hjerteinfarkt, dør i underkant av en tredjedel før det er gått en måned. Noen studier har funnet at kvinner har lavere dødelighet etter hjerteinfarkt enn menn (Pohjola 1980, Wong 1989, Donahue 1993), andre at kvinner har høyere dødelighet enn menn (Johansson 1984, Greenland 1991, Malacrida 1998). En norsk studie fant ingen kjønnsforskjell i hjerteinfarktoverlevelse etter en måned, og heller ikke etter ett år (Njølstad 1998). Dersom sykehusbehandlingen er avgjørende for overlevelsen av hjerteinfarkt, tyder de norske resultatene på at norske kvinner og menn fikk omtrent like god behandling. Studien er imidlertid basert på data fra ett fylke i tiden 1974 til 1989, og det er ikke kjent hvordan overlevelsen etter hjerteinfarkt er for kvinner sammenlignet med menn for siste tiårsperiode og for andre deler av Norge.
Risikofaktorer for hjerteinfarkt
En risikofaktor er en individuell egenskap eller eksposisjon som medfører at vedkommende har en økt risiko for å få en sykdom (Statens helseundersøkelser 1987). Kjønn, alder og arv er viktige risikofaktorer selv om de ikke kan påvirkes. Før menopausen (overgangsalderen) har unge og middelaldrende kvinner oftest mer gunstige risikofaktorer enn like gamle menn (Njølstad 1995, Bjartveit 1997), noe som bidrar til å redusere kvinners aldersspesifikke risiko for hjerteinfarkt i forhold til menn. De viktigste risikofaktorer for øvrig er høyt kolesterol, røyking og høyt blodtrykk. De kan påvirkes i gunstig retning gjennom kosthold, røykeslutt og fysisk aktivitet. Kostholdet kan øke risikoen for hjerteinfarkt, men kan også inneholde stoffer som motvirker aterosklerose og trombose (Willett 1990). Det beste kostholdet har relativt lite fett, mer vegetabilsk og marint fett enn animalsk fett, og rikelig med kornprodukter, frukt og grønnsaker (Gaziano 1996, Statens helseundersøkelser 1987). Fysisk aktivitet påvirker både blodtrykk (Reaven 1991), kolesterol, HDL kolesterol (Thune 1998) og insulin- og sukkeromsetningen (Stevenson 1995), både direkte og gjennom vektnedgang (Williams 1990).

Figur 8.20 Dødelighet av ischemisk hjertesykdom i Norge, kvinner og menn 40–69 år
Kilde: Statistisk Sentralbyrå
Røyking er en risikofaktor som er i ferd med å endre seg i ugunstig retning for norske kvinner. Kvinner røyker mer i Norge enn tidligere, mens menn røyker mindre (Statens tobakkskaderåd 1998), slik at nå er det ingen forskjell mellom kjønnene med hensyn til røyking. I aldersgruppen 16–74 år røyker gjennomsnittlig 34 % av befolkningen daglig. Flest dagligrøykere er det i Finnmark (46 %), mens det er færrest røykere i Oslo og Akershus (29 %). Flere studier viser at røyking er en mer ugunstig risikofaktor for kvinner enn for menn (Krueger 1981, Rosenberg 1985, Nyboe 1991, Njølstad 1996). Kvinners risiko for hjerteinfarkt øker med seks ganger dersom de røyker mer enn 20 sigaretter daglig, sammenlignet med aldri-røykende kvinner, mens tilsvarende risikoøkning for menn er tre. Stor-røykende kvinner har like stor risiko for hjerteinfarkt som ikke-røykende menn, det vil si de har ikke lenger den beskyttende effekten av å være kvinne.
Høyt kolesterol (fettstoff i blodet) er en viktig risikofaktor for hjerteinfarkt hos begge kjønn (Grundy 1986, Bush 1988, Njølstad 1996). De høyeste verdiene finnes hos personer i Nord-Norge og i Sørøst-Norge; de laveste i Aust-Agder, Vestfold, Buskerud og Sogn og Fjordane (Bjartveit 1997). Førti år gamle kvinner i Finnmark har gjennomsnittlig kolesterol på 5,7 mmol/l, og tilsvarende verdi for menn er 6,2 mmol/l. I Aust-Agder har kvinner 5,3 mmol/l kolesterol og menn 5,6 mmol/l. For menn er det en gradvis økende risiko for hjerteinfarkt med økende kolesterol. For kvinner kan det se ut til at risikoen først øker når kolesterolet er over 7,4 mmol/l (Westlund 1989, Njølstad 1996), et kolesterolnivå som relativt få kvinner har i Norge.
To andre fettstoffer i blodet har i flere studier vist seg å være risikofaktorer for hjerteinfarkt, nemlig HDL kolesterol og triglyserider (Austin 1989, Pocock 1989, Bainton 1992, Criqui 1993). Noen hevder at HDL kolesterol er en viktigere risikofaktor enn kolesterol, særlig blant kvinner (Bush 1988). HDL kolesterol er negativt assosiert med risiko for hjerteinfarkt, det vil si jo lavere HDL kolesterol jo høyere risiko. Fysisk aktivitet kan påvirke HDL kolesterol i gunstig retning (Thune 1998). Norske kvinner har gjennomsnittlig høyere HDL kolesterol enn menn (Bjartveit 1997), og en norsk studie viser at det er en like sterk risikofaktor for begge kjønn (Njølstad 1996). Derimot har kvinnelige røykere mer redusert HDL-kolesterol enn mannlige røykere, sammenlignet med ikke-røykere av samme kjønn (Krueger 1981, Rosenberg 1985, Nyboe 1991, Njølstad 1996). Dette kan tyde på at kvinnelige røykere mister mer av HDL-kolesterolets beskyttende virkning enn mannlige røykere.
Lavt HDL kolesterol er også et vanlig funn hos diabetikere (sukkersyke) (Njølstad 1998), og kvinner med diabetes har like høy risiko for hjerteinfarkt som ikke-diabetiske menn. Med andre ord opphever diabetes kjønnsforskjellen for hjerteinfarkt, akkurat som røyking (Lundberg 1997). Diabetes hos voksne øker i Norge, og viktige risikofaktorer er økt kroppsvekt og lav fysisk aktivitet.
Hvorfor har kvinner og menn ulik risiko for hjerteinfarkt?
Årsaken til at kvinner og menn har forskjellig risiko for hjerteinfarkt er ikke kjent. Noe skyldes de allerede nevnte risikofaktorene, men det gjenstår en kjønnsforskjell som ikke lar seg forklare av disse. Mange har ment at forskjellen i insidens av hjerteinfarkt mellom kjønnene skyldes en gunstig effekt av kvinnelige kjønnshormoner, spesielt østrogen. Imidlertid stiger kvinnenes insidens av hjerteinfarkt gradvis helt uavhengig av menopausen, som fører til en sterk reduksjon av østrogenmengden i kroppen. Derfor er det uklart om østrogen er hovedårsaken til at kvinnene er relativt beskyttet i forhold til like gamle menn.
Noen studier kan tyde på at nøkkelen til kjønnsforskjellen for hjerteinfarkt ligger i den ulike fettfordelingen hos kvinner og menn (Barrett-Connor 1997). Kvinner har vanligvis mest fett over hofte, sete og lår, mens menn har mest fett rundt buken. Kvinner med mannlig fettfordeling har høyere tendens til metabolsk syndrom, det vil si lavt HDL-kolesterol og høyt nivå av triglyserider i blodet, høyt blodtrykk og forstyrrelser i sukkerstoffskiftet, som øker risikoen for diabetes. Diabetes er en viktig risikofaktor for hjerteinfarkt, spesielt hos kvinner. Økt såkalt mannlig fettfordeling har i en svensk studie vist seg å øke risikoen for hjerteinfarkt (Larsson 1992). Det er derfor mulig at man ved forebygging av hjerteinfarkt spesielt bør satse på kvinner som likner på menn både når det gjelder kroppsform (bukfedme), fettstoffer og sukkerinnhold i blodet (Tonstad 1998).
Forventet endring av insidens av hjerteinfarkt
Dagens mortalitet av hjerteinfarkt er i stor utstrekning et resultat av livsstil i fortiden. Videre kan dagens risikodata forutsi mortaliteten av hjerteinfarkt i fremtiden. Oppfølgingsstudier har vist at mortaliteten av hjerteinfarkt øker lineært med risikofaktornivået. Endring av risikofaktornivået er vist å gi effekt på insidens og mortalitet av hjerteinfarkt nokså umiddelbart (Strøm 1951, Vartianen 1994). Statens helseundersøkelses studier viser at hos norske 40-åringer har det vært en klar reduksjon i samlet infarktrisk (basert på kolesterol, systolisk blodtrykk, sigarettforbruk, infarkt eller angina i nær slekt og kjønn) hos begge kjønn mellom 1983 og 1993 (Bjartveit 1997). Vi kan derfor vente en fortsatt nedgang i insidensen av hjerteinfarkt i de nærmeste årene. Det forutsetter imidlertid sannsynligvis at røyking hos kvinner avtar. Økningen i røyking blant kvinner er bekymringsfull med tanke på fremtidig risiko for hjerteinfarkt.
Forebygging av hjerteinfarkt hos hjertefriske kvinner
Nedgangen i hjerteinfarkt etter 1970 har vært omtrent like bratt hos kvinner som hos menn (Uemura 1988). Det er rimelig å trekke den slutning at kvinner er like følsomme som menn for forandringer i livsstil som har en gunstig effekt på risiko for hjerteinfarkt (Tonstad 1998). De store kontrollerte studiene av livsstilsendringers effekt på hjerteinfarkt er for det meste gjort på menn, og grunnlaget for å gi råd for kvinner er derfor hovedsakelig basert på disse studiene og på oppfølgingsstudier av begge kjønn.
Blant kvinner uten tidligere hjerteinfarkt og uten symptomer på trange kransarterier (angina pectoris), bør man identifisere dem med høyest risiko for hjerteinfarkt ved hjelp av de tradisjonelle risikofaktorene. Forebygging av hjerteinfarkt hos kvinner bør først og fremst fokusere på å unngå røyking (Willett 1987, Njølstad 1996). Flere studier tyder på at dersom en slutter å røyke, så vil risikoen for hjerteinfarkt reverseres (Willett 1987, Rosenberg 1990, Njølstad 1996).
I Norge anbefaler man at kolesterolnivået bør ligge på 5 mmol/l eller lavere. Det er vist for menn at for hver prosent reduksjon i kolesterolnivået, så reduseres risikoen for hjerteinfarkt med 2–3 % (La Rosa 1990). Det er usikkert om dette er direkte overførbart til kvinner fordi enkeltstudier antyder at kanskje kvinner tåler høyt kolesterol noe bedre enn menn (Bush 1988, Wenger 1992, Njølstad 1996). Foreløpige resultater fra et behandlingsforsøk med kolesterolsenkende medikament (statin) hos personer med forhøyet kolesterol og tegn til forkalkning i halspulsårene, viser at medikamentet ser ut til å redusere risikoen for hjerte- karsykdommer, og effekten er den samme for både menn og kvinner (Furberg 1994). Dette styrker hypotesen om at kvinner og menn skal ha lik behandling, og foreløpig gjelder de samme anbefalinger for begge kjønn.
Det har vært mye diskutert om medikamentell blodtrykksbehandling beskytter mot hjerteinfarkt. De siste forskningsresultatene tyder på at eldre kvinner over 65 år får en betydelig gevinst av behandling (Cutler 1995).Yngre kvinner uten andre risikofaktorer bør derimot ikke behandles med mindre blodtrykket er svært høyt. Med andre ord skal en ikke behandle blodtrykksverdier alene, men vurdere kvinnens totale risiko (Fahey 1996) før en starter behandling.
Arv er en viktig risikofaktor for hjerteinfarkt, og spesielt er risikoen stor for kvinner som har nære familiemedlemmer under 65 år som har hatt hjerteinfarkt (Hunt 1986). Selv om arven ikke kan påvirkes, er det viktig å identifisere disse kvinnene og forsøke å endre eventuelle andre ugunstige risikofaktorer hos dem.
Kvinner med diabetes har minst like stor risiko for hjerteinfarkt som menn (Newnham 1997, Njølstad 1998), og kvinnelige diabetikere har tre-sju ganger høyere risiko for hjerteinfarkt enn andre kvinner (Manson 1991). Kvinner med diabetikere i familien har økt risiko for å få diabetes. Overvekt er også en sterk risikofaktor for diabetes. Det er behov for gode strategier som kan hindre fedme hos kvinner med høy risiko. Flere studier tyder på at et viktig tiltak for å forebygge diabetes i voksen alder kan være fysisk aktivitet (Willett 1990, Njølstad 1998).
En norsk studie har vist at kvinner med lav sosioøkonomisk status har høyere risiko for hjerteinfarkt enn andre kvinner (Thürmer 1993). Sammen med funn fra andre studier tyder det på at personer med lav sosioøkonomisk status er de som i minst grad nås med forebyggende råd (Marmot 1991). Kvinner med lav sosioøkonomisk status som for eksempel kort utdanning og lav inntekt bør derfor være en viktig målgruppe for informasjonskampanjer og helseundersøkelser.
Et viktig spørsmål er om østrogenbehandling av kvinner etter menopausen kan forebygge hjerteinfarkt. I noen land er denne behandlingen meget vanlig (Harris 1990, Topo 1995, Wysowski 1995, Isaacs 1995, Newnham 1997), selv om det ikke foreligger noe sikkert svar på om den har noen effekt. Noen observasjonsstudier antyder at slik hormonbehandling kan redusere risikoen for hjerteinfarkt men samtidig øke risikoen for kreft, spesielt brystkreft (Grady 1992, WHO 1994, MacLennan 1995, Rodrigues 1995, Colditz 1995). På den annen side ser det ut til at kvinner som velger å bruke østrogen tilhører en høyere sosioøkonomisk klasse og er svært forskjellige fra dem som ikke bruker østrogen. Det kan være en rekke forskjeller i livsstil og ikke egentlig østrogenbehandlingen som forklarer bedring av risiko for hjerteinfarkt (Matthews 1996). Et behandlingsforsøk av kvinner etter menopausen som hadde høy risiko for hjerteinfarkt (de hadde fortykket karvegg i halspulsåren) og ble behandlet med statiner (kolesterolsenkende medikamenter) for dette, viste at tillegg av østrogen ikke bedret den gunstige effekten som en fikk av statiner (Espeland 1995). Et annet behandlingsforsøk hos kvinner med høyt kolesterol fant like god effekt av hormonbehandling som av statinbehandling (Darling 1997). Det er nylig foretatt to samleanalyser av de forsøkene som foreligger om sammenhengen mellom østrogenbehandling og hjerteinfarkt. Konklusjonene var at inntil videre vet vi for lite om nytten av østrogentilførsel som forebyggende tiltak mot hjerteinfarkt, og det bør derfor ikke anbefales til alle kvinner (Barrett-Connor 1998, Hemminki 1997, Writing group for the PEPI trial 1995). Det foregår nå kontrollerte behandlingsforsøk med østrogen for å få kunnskap om dette, men det vil enda ta noen år før resultatene foreligger.
Forebygging av hjerteinfarkt hos kvinner med hjertesykdom
De kvinnene som har aller størst risiko for hjerteinfarkt er de som allerede har hatt ett hjerteinfarkt eller andre tegn på sykdom i hjertets kransarterier slik som angina pectoris (hjertekrampe). Deres sannsynlighet for å få et nytt infarkt i løpet av de neste fem årene er omlag 25 % (Scandinavian Simvastatin Survival Study Group 1994, Newnham 1997).
På 80-tallet i USA ble det vist at kvinner fikk dårligere tilbud om utredning og behandling av hjerteinfarkt enn menn (Healy 1991). Generelt skal imidlertid kvinner ha samme infarktbehandling som menn (Newnham 1997), og de viktigste tilbudene er medikamentene aspirin, streptokinase og betablokkere, samt kardiologisk og kirurgisk behandling av hjertets kransarterier. I tillegg kommer statiner, som er et relativt nytt medikament i forebygging av hjerteinfarkt hos personer som allerede har hatt sykdom i hjertets kransarterierer. To store kontrollerte studier viser at kvinner har like god effekt som menn av medikamentell behandling med såkalte statiner som virker senkende på kolesterolet i blodet (Scandinavian Simvastatin Survival Study Group 1994, Sacks 1996). Den ene studien som er skandinavisk, omfatter personer etter hjerteinfarkt med kolesterol i området 5,5–8,0 mmol/l, mens den andre studien omfatter personer med enda lavere kolesterolverdier, gjennomsnittlig 5,40 mmol/l. Med andre ord, kan det se ut til at de fleste vil kunne profittere på statinbehandling etter et infarkt, selv personer med det vi vanligvis anser for et normalt kolesterolnivå. Det diskuteres også for hjertesyke kvinner om østrogenbruk forebygger et nytt hjerteinfarkt. Resultatene fra det første medikamentforsøket med østrogen hos kvinner som hadde hatt hjerteinfarkt, viste at det ikke var noen positiv effekt av østrogen med tanke på forebygging av nytt hjerteinfarkt eller død (Hulley 1998). Konklusjonen er at selv om hjerteinfarkt forekommer mye sjeldnere hos kvinner enn hos menn i samme aldersgruppe, så skal kvinner som allerede har hatt et hjerteinfarkt behandles like aktivt som menn.
Identifisering av personer med økt risiko for hjerteinfarkt
En rekke prosjekter verden over har vist at det er mulig å påvirke risikofaktorer for hjerteinfarkt i en positiv retning og derved forebygge hjerteinfarkt. Det mest effektive er en systematisk kombinasjon av massestrategi og høyrisikostrategi. Ved massestrategien rettes tiltakene mot hele befolkningen og målet er å redusere risikoen hos alle. Ved høyrisikostrategi rettes tiltakene mot dem med høyest risiko. Screening (siling) er masseundersøkelse av befolkningsgrupper der hensikten er å identifisere personer med høy risiko for en sykdom. I Norge har det vært utført flere store befolkningsundersøkelser som kombinerer disse strategiene, blant annet i Oslo, Tromsø, Finnmark, Sogn og Fjordane og Oppland (Leren 1975, Thelle 1976, Bjartveit 1979). Norge er det eneste land som har innført en landsomfattende screening av 40-åringer som et virkemiddel i kampen mot hjerte- og karsykdommer. Fra og med 1993 har alle fylker unntatt Oslo vært inkludert i screeningen som utføres av Statens helseundersøkelser sammen med kommunehelsetjenesten og fylkeslegene. Resultatene fra minst to undersøkelser fra disse 18 fylkene er presentert samlet (Bjartveit 1997). Det gir en unik mulighet til å følge risikofaktorutvikling sammenholdt med dødelighet over tid i ulike geografiske områder og sosialklasser hos både kvinner og menn. Gjennom kjennskap til trendene i risikomønsteret kan en lage målrettede strategier for forebygging. Dette er et langsiktig og ressurskrevende arbeid, der resultatene først oppnås etter flere år. Slik massestrategi gir likevel størst samlet effekt på befolkningens risikonivå. Gjennom høyrisikostrategien kan en oppnå resultater mye raskere. Det virker motiverende både for pasienter og helsepersonell, og kan ha en smitteeffekt i miljøet og samfunnet som helhet, slik at en også gjennom høyrisikostrategien oppnår en masseeffekt.
Sammenfattende anbefaling for å redusere hjerteinfarkt hos kvinner
Røyking bør reduseres.
Kostholdet bør inneholde mindre fett, spesielt mindre animalsk fett, og mer vegetabilsk fett, marint fett, frukt, grønnsaker og kornprodukter.
Fysisk aktivitet i fritiden bør økes.
Kvinner med høyest risiko for hjerteinfarkt bør identifiseres gjennom screening.
Kvinner med lav sosioøkonomisk status må nås med livsstilsråd og behandling.
Østrogenbehandlings forebyggende effekt på hjerteinfarkt er usikker.
Kvinner som har hatt hjerteinfarkt eller angina pectoris skal behandles like aktivt som menn.
Kolesterolsenkende medikamenter (statiner) bør gis etter hjerteinfarkt og angina pectoris.
Forskning må avklare nærmere om det i Norge er noen forskjell i behandling av kvinner og menn med ischemisk hjertesykdom både før og etter hjerteinfarkt, og om forebygging og behandling av kvinner og menn bør skje etter felles eller kjønnsspesifikke kriterier.
Litteratur
Austin MA. Plasma triglyceride as a risk factor for coronary heart disease. The epidemiologic evidence and beyond. Am J Epidemiol 1989; 129: 249–59.
Bainton D, Miller NE, Bolton CH et al. Plasma triglyceride and high density lipoprotein cholesterol as predictors of ischaemic heart disease in British men. The Caerphilly and Speedwell Collaborative Heart Disease Studies. Br Heart J 1992; 68: 60–6.
Barrett-Connor E, Grady D. Hormone replacement therapy, heart disease, and other considerations. Annu Rev Public Health 1998; 19: 55–72
Barrett-Connor E. Sex differences in coronary heart disease. Circulation 1997; 95: 252–64.
Bjartveit K, Foss OP, Gjervig T et al. The cardiovascular disease study in Norwegian counties. Background and organization. Acta Med Scand Suppl 1979; 634: 1–70.
Bjartveit K, Wøien G. Risikofaktorer for hjerte-karsykdom i Norge. Resultater fra undersøkelser i 18 fylker. Oslo: Statens helseundersøkelser, 1997.
Bush TL, Fried LP, Barrett-Connor E. Cholesterol, lipoproteins and coronary heart disease in women. Clin Chem 1988; 34: B60-B70.
Colditz GA, Hankinson SE, Hunter DJ et al. The use of estrogen and progestins and the risk of breast cancer in postmenopausal women. N Engl J Med 1995; 332: 1589–93.
Criqui MH, Wallace RB, Heiss G et al. Cigarette smoking and plasma high-density lipoprotein cholesterol. Circulation 1980; 62 Suppl IV: 70–6.
Criqui MH, Heiss G, Cohn R et al. Plasma triglyceride level and mortality from coronary heart disease. N Engl J Med 1993; 328: 1220–5.
Cutler JA, Psaty BM, MacMahon S et al. Public health issues in hypertension control: what has been learnt from clinical trials. I: Laragh JH, Brenner BM,red. Hypertension: pathophysiology, diagnosis and management. New York: Raven Press,1995: 253–70.
Darling GM, Johns JA, McCloud PI et al. Estrogen and progestin compared with simvastatin for hypercholesterolemia in postmenopausal women. N Engl J Med 1997; 337: 595–601.
Donahue RP, Goldberg RJ, Chen Z et al. The influence of sex and diabetes mellitus on survival following acute myocardial infarction: a community-wide perspective. J Clin Epidemiol 1993; 46: 245–52.
Espeland MA, Applegate W, Furberg CD et al. Estrogen replacement therapy and progression of intimal-medial thickness in the carotid arteries of postmenopausal women. ACAPS. Am J Epidemiol 1995; 142: 1011–9.
Fahey TP, Peters TJ. What constitutes controlled hypertension? Patient based comparison of hypertension guidelines. BMJ 1996; 313: 93–6.
Furberg CD, Adams HP, Applegate WB et al. Effect of lovastatin on early carotid atherosclerosis and cardiovascular events. ACAPS. Circulation 1994; 90: 1679–87.
Gaziano JM, Manson JE. Diet and heart disease. The role of fat, alcohol, and antioxidants. Cardiol Clin 1996; 14: 69–83.
Grady D, Rubin SM, Petitti DB et al. Hormone therapy to prevent disease and prolong life in postmenopausal women. Ann Intern Med 1992; 117: 1016–37.
Greenland P, Reicher-Reiss H, Goldbourt U et al. In-hospital and 1-year mortality in 1,524 women after myocardial infarction. Comparison with 4,315 men. Circulation. 1991; 83: 484–91.
Grundy SM. Cholesterol and coronary heart disease: A new era. JAMA 1986; 256: 2849–58.
Harris RB, Laws A, Reddy VM et al. Are women using postmenopausal estrogens? A community survey. Am J Public Health 1990; 80: 1266–8.
Healy B. The Yentl syndrome. N Engl J Med 1991; 325: 274–6.
Hemminki E, McPherson K. Impact of postmenopausal hormone therapy on cardiovascular events and cancer: pooled data from clinical trials. BMJ 1997; 315: 149–53.
Hulley S, Grady D, Bush T et. Al. Randomized trial of estrogen plus progestin for secondary prevention of coronary heart disease in postmenopausal women. JAMA 1998; 280: 605–13.
Hunt SC, Williams RR, Barlow GK. A comparison of positive family history definitions for defining risk of future diseases. J Chron Dis 1986; 39: 809–21.
Isaacs AJ, Britton AR, McPherson K. Utilisation of hormone replacement therapy by women doctors. BMJ 1995; 311: 1399–401.
Johansson S, Bergstrand R, Ulvenstam G et al. Sex differences in preinfarction characteristics and long-term survival among patients with myocardial infarction. Am J Epidemiol 1984; 119: 610–23.
Krueger DE, Ellenberg SS, Bloom S et al. Risk factors for fatal heart attack in young women. Am J Epidemiol 1981; 113: 357–70.
La Rosa JC, Hunninghake D, Bush D et al. The cholesterol facts: a summary of the evidence relating dietary fats, serum cholesterol and coronary heart disease: a joint statement by the American Heart Association and the National Heart, Lung, and Blood Institute. Circulation 1990; 81: 1721–33.
Larsson B, Bengtsson C, Bjorntorp P et al. Is abdominal body fat distribution a major explanation for the sex difference in the incidence of myocardial infarction? The study of men born in 1913 and the study of women. Goteborg, Sweden. Am J Epidemiol 1992; 135: 266–73.
Leren P, Askevold EM, Foss OP et al. The Oslo study. Cardiovascular disease in middle-aged and young Oslo men. Acta Med Scand Suppl 1975; 588: 1–38.
Lundberg V, Stegmayr B, Asplund K et al. Diabetes as a risk factor for myocardial infarction: population and gender perspectives. J Intern Med 1997; 241: 485–92.
MacLennan S, MacLennan A, Ryan P. Colorectal cancer and oestrogen replacement therapy. A meta-analysis of epidemiological studies. Med J Aust 1995; 162: 491–3.
Malacrida R, Genoni M, Maggioni AP et al. A comparison of the early outcome of acute myocardial infarction in women and men. N Engl J Med 1998; 338: 8–14.
Manson JE, Colditz GA, Stampfer MJ et al. A prospective study of maturity-onset diabetes mellitus and risk of coronary heart disease and stroke in women. Arch Intern Med 1991; 11: 1141–7.
Marmot MG, Smith GD, Stansfield S et al. Health inequalities among British civil servants: The Whitehall II study. Lancet 1991; 337: 1387–93.
Matthews KA, Kuller LH, Wing RR et al. Prior to use of estrogen replacement therapy are users healthier than nonusers? Am J Epidemiol 1996; 143: 971–8.
Newnham HH. Women’s hearts are hard to break. Lancet 1997; 349 Suppl 1: sl3–6.
Njølstad I. Hjerte- og karundersøkelsen for 40-åringer i Hordaland. Myten om menns overdødelighet av hjerte-karsykdom. Tidsskr Nor Lægeforen 1995; 115: 270.
Njølstad I, Arnesen E, Lund-Larsen PG. Smoking, serum lipids, blood pressure, and sex differences in myocardial infarction. A 12-year follow-up of the Finnmark Study. Circulation 1996; 93: 450–6.
Njølstad I, Arnesen E. Preinfarction blood pressure and smoking are determinants for a fatal outcome in myocardial infarction. A prospective analysis from the Finnmark Study. Arch Intern Med. 1998; 158: 1326–32.
Njølstad I, Arnesen E, Lund-Larsen PG. Sex differences in risk factors for diabetes mellitus in a general population. A 12-year follow-up from the Finnmark Study. Am J Epidemiol 1998; 147: 49–58.
Nyboe J, Jensen G, Appleyard M et al. Smoking and the risk of first acute myocardial infarction. Am Heart J 1991; 122: 438–47.
Osler M, Sørensen TIA, Sørensen S et al. Trends in mortality, incidence and case fatality of ischaemic heart disease in Denmark, 1982–1992. Int J Epidemiol 1996; 25: 1154–61.
Pocock SJ, Shaper AG, Phillips AN. Concentrations of high density lipoprotein cholesterol, triglycerides, and total cholesterol in ischaemic heart disease. BMJ 1989; 298: 998–1002.
Pohjola S, Siltanen P, Romo M. Five-year survival of 728 patients after myocardial infaction. A community study. Br Heart J 1980; 43: 176–83.
Reaven PD, Barrett-Connor E, Edelstein S. Relation between leisure-time physical activity and blood pressure in older women. Circulation 1991; 83: 559–65.
Rosenberg L, Kaufman DW, Helmrich SP et al. Myocardial infarction and cigarette smoking in women younger than 50 years of age. JAMA 1985; 253: 2965–9.
Rosenberg L, Palmer JR, Shapiro S. Decline in the risk of myocardial infarction among women who stop smoking. N Engl J Med 1990; 322: 213–7.
Rodriguez C, Calle EE, Coates RJ et al. Estrogen replacement therapy and fatal ovarian cancer. Am J Epidemiol 1995; 141: 828–35.
Sacks FM, Pfeffer MA, Moye LA et al. The effect of pravastatin on coronary events after myocardial infarction in patients with average cholesterol levels. N Engl J Med 1996; 335: 1001–9.
Salomaa V, Miettinen H, Kuulasmaa K et al. Decline of coronary heart disease mortality in Finland during 1983 to 1992: Roles of incidence, recurrence, and case-fatality. The FINMONICA MI register study. Circulation 1996; 94: 3130–37.
Scandinavian Simvastatin Survival Study Group. Randomised trial of cholesterol lowering in 4444 patients with coronary heart disease: the Scandinavian Simvastatin Survival study (4S), Lancet 1994; 344: 1383–89.
Statens helseundersøkelser. Håndbok for hjerte-karundersøkelsen. Oslo: Statens helseundersøkelser, 1987.
Statistisk sentralbyrå. Dødsårsaker 1994. Oslo: Statistisk sentralbyrå,1997.
Statens tobakksskaderåd. Fylkesvis røykestatistikk for 1997. Pressemelding. Oslo: Statens tobakkskaderåd,1998.
Stevenson ET, Davy KP, Seals DR. Hemostatic, metabolic, and androgenic risk factors for coronary heart disease in physically active and less active postmenopausal women. Arterioscler Thromb Vasc Biol 1995; 15: 669–77.
Strøm A, Jensen RA. Mortality from circulatory diseases in Norway 1940–45. Lancet 1951; i: 126–9.
Taylor KG, Carter TJ, Valente AJ et al. Sex differences in the relationships between obesity, alcohol consumption, and cigarette consumption and serum lipid and apolipoprotein concentrations in a normal population. Atherosclerosis 1981; 38: 11–8.
Thelle DS, Førde OH, Try K et al. The Tromsø heart study. Methods and main results of the cross-sectional study. Acta Med Scand 1976; 200: 107–18.
Thune I, Njølstad I, Løchen ML, et. al. Physical activity improves the metabolic risk profiles in men and women: The Tromsø Study. Arch Intern Med. 1998; 158: 1633–40.
Thürmer H. Risk factors for, and 13-year mortality from cardiovascular disease by socioeconomic status. Doktoravhandling. Tromsø: ISM, Universitetet i Tromsø, 1993.
Tonstad S. Trenger kvinner andre strategier enn menn for å forebygge hjerte- og karsykdom? Tidsskr Nor Lægeforen 1998; 118: 739–42.
Topo P, Koster A, Holte A et al. Trends in the use of climacteric and postclimacteric hormones in Nordic countries. Maturitas 1995; 22: 89–95.
Uemura K, Pisa Z. Trends in cardiovascular disease mortality in industrialized countries since 1950. World Health Stat Q 1988; 41: 155–78.
Vartiainen E, Puska P, Pekkanen J et al. Changes in risk factors explain changes in mortality from ischaemic heart disease in Finland. BMJ 1994; 309: 23–7.
Wenger NK. Exclusion of the elderly and women from coronary trials: is their quality of care compromised? JAMA 1992; 268: 1460–1.
Westlund K. Hjerteinfarktsykdommens epidemiologi. I: Backe B, red. Konsensuskonferansen om kolesterol. NIS-rapport nr 8/1989. Trondheim: NAVF/SINTEF, 1989.
WHO Study Group. Assessment of fracture risk and its application to screening for postmenopausal osteoporosis. Geneva: World Health Organisation, 1994.
Wilhelmsen L, Rosengren A, Johansson S et al. Coronary heart disease attack rate, incidence and mortality 1975–1994 in Göteborg, Sweden. Eur Heart 1997; 18: 572–81
Willett WC, Green A, Stampfer MJ et al. Relative and absolute risk of coronary heart disease among women who smoke cigarettes. N Engl J Med 1987; 317: 1303–9.
Willett W. Diet and coronary heart disease. In: Willett W (ed). Nutritional epidemiology. New York – Oxford: Oxford University Press; 1990: 341–79.
Williams PT, Krauss RM, Vranizan KM et al. Changes in lipoprotein subfractions during diet- induced and exercise-induced weight loss in moderately overweight men. Circulation 1990; 81: 1293–1304.
Wong ND, Cupples A, Ostfeld AM, et. al. Risk factors for long-term coronary prognosis after initial myocardial infarction: The Framingham study. Am J Epidemiol 1989; 130: 469–80.
Writing group for the PEPI trial. Effects of estrogen or estrogen/progestin regimens on heart disease risk factors in postmenopausal women. JAMA 1995; 273: 199–208.
Wysowski DK, Golden L, Burke L. Use of menopausal estrogens and medroxyprogesterone in the United States, 1982–92. Obstet Gynecol 1995; 85: 6–10.
8.4.2 Hjerneslag – forekomst og mulighet for å forebygge
Randi Selmer, Statens helseundersøkelser.
Hva er hjerneslag?
Hjerneslag er plutselig innsettende tap av kroppsfunksjoner som er forårsaket av forstyrrelser i hjernens blodsirkulasjon ved infarkt eller blødning (1). Hjerneslag omfatter mange underdiagnoser som har til dels ulike årsaker. Hovedgruppene er hjerneblødninger (10 %) , hjernehinneblødninger/subaraknoidale blødninger (5 %), og hjerneinfarkt/iskemisk slag (85 %) (2). Hvis tapet av kroppsfunksjoner er kortvarig og forbigående, kalles det TIA (transitorisk iskemisk attakk) og ikke slag.
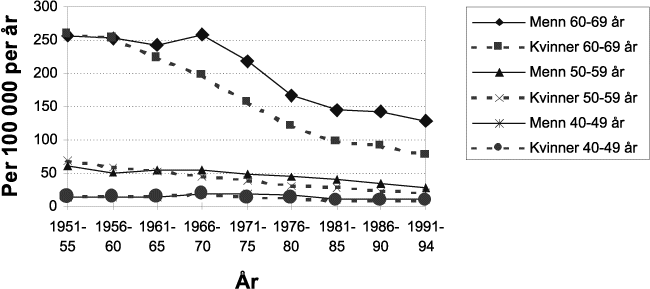
Figur 8.21 Dødelighet av hjerneslag i Norge 1951–1994.
Kilde: SSB Dødsårsaker
Hjerneslag kan føre til store problemer for den som rammes, både i dagliglivet og i arbeidslivet og er den sykdomsgruppe som krever flest pleiedøgn i den somatiske helsetjeneste (1).
Hvor mange rammes av hjerneslag?
I Nord-Trøndelag ble det for perioden 1994–96, som det første i Norge, opprettet et befolkningsbasert hjerneslagregister. Alders- og kjønnsspesifikke rater har blitt publisert (3). Ved å ta hensyn til at oppsporingen ikke var helt komplett, kan vi ved å anvende ratene i Nord-Trøndelag på den norske befolkning anslå at det forekommer nesten 12 000 førstegangsslag per år i Norge, hvorav i underkant av 7 000 er kvinner. I tillegg kommer vel 4 000 slagtilfeller blant personer som har hatt slag tidligere. Dette gir totalt vel 16 000 tilfeller av hjerneslag årlig, hvorav litt over 9 000 er kvinner. Omkring 2 500 nye tilfeller av TIA registreres per år (1).
Innen alle aldersgrupper er risikoen for slag lavere for kvinner enn for menn. Fordi det er en sterk økning i risiko med økende alder fordi kvinner lever lenger enn menn, er det likevel totalt flere kvinner som rammes (3). I Nord-Trøndelag var 89 % av førstegangsslagene i alder over 65 år.
I Nord-Trøndelag døde ca 25 % i løpet av 30 dager etter at slaget inntraff, 19,2 % av førstegangsslagene og 38 % av dem som hadde hatt hjerneslag tidligere. Gjennomsnittlig overlevelse etter et hjerneslag anslås til 5 år (1).
Hvert år dør omtrent 5 100 personer av hjerneslag i Norge, hvorav vel 3000 kvinner (4). I denne statistikken er det tatt med noen flere underdiagnoser av hjerneslag enn i Nord-Trøndelagsregisteret. 12 % av alle dødsfall i Norge skyldes hjerneslag, blant kvinner 14 % og blant menn 9 %. Hjerneslag er etter iskemisk hjertesykdom og kreft den tredje hyppigste gruppen av dødsårsaker i Norge. Dødelighet av hjerneslag er nå lavere for kvinner enn for menn, i alder 40–49 år 20 % lavere, i alder 50–59 år 30 % lavere og i alder 60–69 år 40 % lavere.
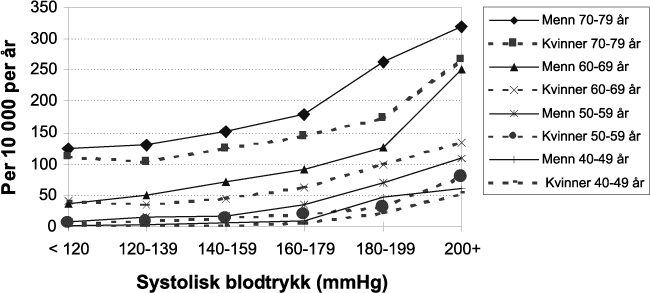
Figur 8.22 Dødelighet av hjerneslag etter systolisk blodtrykk og alder ved måling i Bergensundersøkelsen 1963–83.
Kilde: Selmer, Am J Epidemiol 1992
Utvikling i dødelighet av hjerneslag for menn og kvinner
Hjerneslagregistret i Nord-Trøndelag omfatter bare en toårsperiode og kan derfor ikke si noe om tidsutvikling. Vi må derfor se på dødelighet og for alle slagdiagnoser samlet siden den historiske dødsårsaksstatistikken har vist seg upålitelig med hensyn til underdiagnoser av slag, men pålitelig med hensyn til hjerneslag totalt (5). Det har vært en betydelig nedgang i dødeligheten av hjerneslag i Norge. Siden 1951–55 har dødeligheten blitt halvert hos menn i alder 50–69 år, mens nedgangen har vært på 70 % hos kvinner i de samme aldersgruppene (figur 8.21). Nedgangen har i alle fall foregått siden 1930 (6). Mens kvinnene før 1955 lå på samme nivå eller høyere enn mennene, ligger de nå under. Hva nedgangen og det endrede forhold mellom kjønnene skyldes, er uklart. Endring i blodtrykksnivået kan ha vært av betydning, men det er mye uforklart. Om nedgangen i dødelighet er et uttrykk for nedgang i insidens eller bedret overlevelse er også uklart. Undersøkelser i Sverige og Danmark tyder på at insidensen er uendret eller at det har vært en liten økning siden 70-tallet (7). Undersøkelsene gir ikke svar på hva en eventuell økning skyldes.
Risikofaktorer
Blodtrykk
Høyt blodtrykk er en viktig risikofaktor for hjerneslag. I tråd med internasjonale studier viser en 20-års oppfølging av blodtrykksmålte i Bergen (8) at risikoen for å dø øker gradvis med økende blodtrykk i alle aldersgrupper, for både menn og kvinner under 80 år (figur 8.22). For de aller eldste er sammenhengen mer usikker. Mange dødsfall skjer hos personer som har blodtrykksnivåer som ikke anses behandlingstrengende. Forebyggende strategier rettet mot en reduksjon av blodtrykksnivået i befolkningen (for eksempel ved kosthold og saltreduksjon) vil være av betydning i tillegg til en strategi rettet mot personer med spesielt høy risiko. Blant menn og kvinner som var 50–59 år ved måling i 1963 økte risikoen for hjerneslag med rundt 50 % ved en økning på 15 mm systolisk blodtrykk (relativ risiko=1,5). Den relative risikoen for slag for de med forhøyet blodtrykk avtok med alder og var på vel 1,2 i aldersgruppen 70–79 år. Figur 2 viser også hvordan risikoen for hjerneslag øker sterkt med økende alder.
En 14-års oppfølging av 13 000 personer som deltok i Finnmarksundersøkelsen 1974/77 (9) viste at en økning på 15 mm systolisk blodtrykk var assosiert med 46 % høyere risiko for hjerneslag blant menn og 29 % for kvinner, justert for alder. Justert for en rekke andre variable var tallene 34 % for menn og 25 % for kvinner i Finnmark. Beregningene både for dødelighet og insidens underestimerer imidlertid betydningen av blodtrykksnivå på grunn av usikkerhet i målingene.
Blodtrykksbehandling av personer med hypertensjon reduserer risikoen for hjerneslag omtrent som forventet ut fra sammenhengen mellom blodtrykk og hjerneslag i observasjonsstudier (10) . Omfanget av blodtrykksbehandling økte særlig utover i 70-årene, mens nedgangen i slagdødelighet hadde startet lenge før.
Røyking
En oppfølging av menn og kvinner ved hjerte-karundersøkelser i Finnmark, Oppland og Sogn og Fjordane viste at menn som røykte sigaretter daglig, hadde 2–3 ganger høyere dødelighet av hjerneslag enn de som aldri hadde røykt sigaretter (11). For kvinnene var dødeligheten 3–4 ganger høyere blant sigarettrøykerne. For menn kunne 52,4 % og for kvinner 37,9 % av slagdødsfallene tilskrives nåværende eller tidligere røyking. Blant menn i Finnmark hadde dagligrøykerne 64 % høyere risiko for å få slag enn ikke-røykerne, justert for andre variable. For kvinner var risikoen over det dobbelte blant røykerne enn blant ikke-røykerne (9). Røyking ser ut til å være en sterkere risikofaktor for dødelighet enn for insidens av hjerneslag, og den relative risiko høyere for kvinner enn for menn.
Kosthold
Det er holdepunkter for at saltinntaket i en befolkning har sammenheng med blodtrykksnivået, og dermed også risikoen for hjerneslag, for både menn og kvinner (12). Det er antydet at sammenhengen er sterkere for kvinner enn menn, men dette må etterprøves. En mulig ny risikofaktor for hjerneslag er homocystein, en svovelaminosyre. I en norsk studie var nivået lavere hos kvinner enn hos menn (13). Ved høyt inntak av folinsyre og vitaminene B6 og B12 kan en senke homocystein-nivået i blodet. En oversiktsartikkel konkluderte med at høyt inntak av frukt og grønnsaker ser ut til å ha en beskyttende effekt mot hjerneslag (14). Men fortsatt er det mye vi ikke vet om kostholdets betydning for hjerneslag.
Alkoholkonsum
Vedvarende høyt alkoholkonsum har vist en sammenheng med hjerneslag i noen studier (15). I Københavnstudien fant man ingen signifikant sammenheng hos kvinner (16). Det samme gjaldt en case-control-undersøkelse i Nord-Trøndelag (17). Andre studier antyder at moderat alkoholkonsum kan være beskyttende mot hjerneslag (18). Alkohol kan ha ulik betydning som risikofaktor for ulike typer hjerneslag (19). Men dette er ikke avklart.
Diabetes
I case-controlundersøkelsen i Nord-Trøndelag hadde diabetikere (sukkersyke) tre ganger høyere risiko for hjerneinfarkt enn ikkediabetikere (17). Andre studier har vist enda større overrisiko, spesielt hos kvinnelige diabetikere (20).
Tidligere og nåværende hjertekarsykdom
Tidligere og nåværende hjertekarsykdom og gjennomgått hjerneslag er klare risikofaktorer for nye hjerneslag. Justert for blodtrykksnivå har også personer som står på blodtrykksbehandling, en overrisiko for hjerneslag i forhold til personer uten behandling (17).
Kroppshøyde
Undersøkelser har vist at høye kvinner og menn har en lavere risiko for å få hjerneslag enn mennesker med lavere kroppshøyde (9). Det har vært antydet at forhold i fosterlivet og tidlige barneår i tillegg til livsstil i voksen alder er av betydning. På dette feltet trenger vi ytterligere forskning for å avdekke hvilke faktorer som er viktig.
Overvekt
Studier viser varierende resultater med hensyn til betydningen av overvekt for hjerneslag. Dette gjelder også norske undersøkelser (9, 17, 21, 22). Overvekt har sammenheng med andre risikofaktorer, som kolesterol, blodtrykk, fysisk inaktivitet, diabetes og fettstoff i blodet (triglyserider). Sammenhengen mellom overvekt og hjerneslag kan tenkes å gå via disse faktorene. I en nyere amerikansk undersøkelse var både vektøkning og overvekt assosiert med risiko for hjerneslag hos kvinner (23).
Blodlipider
Triglyserider (fettstoff i blodet) var en risikofaktor for hjerneslag hos kvinner, men ikke hos menn i Finnmarksundersøkelsen (9). I en studie i København økte risikoen for hjerneinfarkt med økende nivå av triglyserider hos både menn og kvinner (24).
Kolesterol viste ingen sammenheng med total hjerneslag i Finnmarksundersøkelsen (9). Andre studier har vist at det kan være en positiv sammenheng mellom totalkolesterol og hjerneinfarkt (25). Til forskjell fra hjerneinfarkt har andre studier vist at personer med lavt kolesterol kan ha en overrisiko for hjerneblødninger (26). To studier har vist en reduksjon av risikoen for hjerneslag blant personer med gjennomgått infarkt ved behandling med kolesterolsenkende statiner (27, 28).
Personer med høye verdier av HDL-kolesterol hadde lavere risiko for hjerneinfarkt enn personer med lave verdier i Københavnstudien (24) . Dette må etterprøves i andre studier.
Fysisk aktivitet
I en studie i USA ble det påvist at både inaktive menn og kvinner hadde en forhøyet risiko for hjerneslag (29). Mangel på fysisk aktivitet var også en risikofaktor for kvinner i en studie i København (16). I case-control-undersøkelsen i Nord-Trøndelag kunne man ikke avdekke noen sammenheng mellom mangel på fysisk aktivitet og hjerneslag (17).
Spesielle risikofaktorer for kvinner
P-piller med høyt innhold av østrogen har vist seg å gi noe forhøyet risiko for hjerneslag, særlig hos røykere (30). Nyere studier indikerer at kvinner som bruker moderne lavdose p-piller, og ikke har andre risikofaktorer, har liten eller ingen økning i risikoen for hjerneslag (31). En svensk rapport konkluderte med at det ikke er noen entydig oppfatning av om behandling med østrogen etter menopause øker eller minsker risikoen for hjerneslag (32).
En norsk oversiktsartikkel konkluderte med at migrene er en risikofaktor for hjerneslag spesielt hos unge kvinner under 45 år, men at risikoen er liten selv for migrenepasienter (33).
Pulsårebetennelser (arteritter) kan være en årsak til hjerneslag, særlig hos yngre personer. Kvinner er mer enn menn utsatt for muskel/skjelett- og bindevevssykdommer som gir en økt risiko for cerebrale arteritter. Men den tallmessige betydning av dette er usikkert.
Utfordringer
For å kunne overvåke helsetilstanden i befolkningen og sette inn forebyggende tiltak er det viktig å følge tidsutviklingen. Det er derfor av stor betydning at hjerneslagregistret i Nord-Trøndelag følges opp slik at vi kan se om insidensen går opp eller ned. En nøyaktig registrering av diagnoser og underdiagnoser vil også gi bedre mulighet for å få oversikt over årsakforholdene ved hjerneslagsykdom. Den 10. versjon av den internasjonale klassifikasjon av sykdommer (ICD-10), som allerede er tatt i bruk i dødsårsaksstatistikken, vil derfor ha betydning. Fra et forebyggende synspunkt vil en reduksjon av det generelle blodtrykksnivået og forekomsten av røyking i befolkningen, samt adekvat blodtrykkskontroll og behandling av personer med høyt blodtrykk, være viktig både for menn og kvinner. Forebygging av hjerte-karsykdom og diabetes vil også ha betydning for hjerneslag. Mye tyder på at fysisk aktivitet reduserer risikoen for hjerneslag. Videre vil det være gunstig med en reduksjon av saltinntaket og en økning av inntaket av frukt og grønnsaker. Men vi trenger også å vite mer om kostholdets betydning. Når det gjelder andre risikofaktorer som alkoholkonsum, overvekt, kroppshøyde, blodlipider og spesielle risikofaktorer hos kvinner, er forsatt mye uavklart.
Litteratur
Norges forskningsråd. Behandling av slagpasienter. Konsensuskonferanse 18.-19. januar 1995. Rapport nr. 8. Komitéen for medisinsk teknologivurdering. Oslo, Norge: Norges forskningsråd, 1995.
Dahl T, Indredavik B, Mamen K, Russell D, Thomassen L, Waaler HM. Utredning og behandling av pasienter med cerebrovasculær sykdom. Skriftserie for leger. Oslo, Norge: Den norske lægeforening 1995.
Ellekjær H, Holmen J, Indredavik B, Terent A. Epidemiology of stroke in Innherred, Norway, 1994 to 1996. Incidence and 30-day case-fatality rate. Stroke 1997; 28: 2180–4.
Statistisk sentralbyrå. Dødsårsaker 1994. Norges offisielle statistikk. Oslo/Kongsvinger, Norge: Statistisk sentralbyrå 1997.
Torvik A, Stenwig JT. Changes in frequency of cerebrovascular diseases in Oslo, Norway, 1958–1977. Stroke 1981; 12: 816–23.
Westlund K. Apoplexienes epidemiologi. Tidsskr Nor Lægeforen 1974, 94: 2300–5.
Ellekjær H, Holmen J. Hva vet vi om hyppigheten av hjerneslag? En oversikt over insidensundersøkelser. Tidsskr Nor Lægeforen 1995; 115: 1739–43.
Selmer R. Blood pressure and twenty-year mortality in the city of Bergen, Norway. Am J Epidemiol 1992; 136: 428–40.
Njølstad I, Arnesen E, Lund-Larsen PG. Body height, cardiovascular risk factors, and risk of stroke in middle-aged men and women. A 14-year follow-up of the Finnmark Study. Circulation 1996; 94: 2877–82.
Collins R, Peto R, MacMahon S, et al. Blood pressure, stroke, and coronary heart disease. Part 2, Short-term reductions in blood pressure: overview of randomised drug trials in their epidemiological context. Lancet 1990; 335: 827–38.
Tverdal A. Røyking og hjerte-kardødelighet. Norsk epidemiologi 1995; 5 (2): 115–20.
Stamler J. The INTERSALT Study: background, methods, findings, and implications. Am J Clin Nutr 1997; 65(suppl): 626S-42S.
Nygård O, Vollset SE, Refsum H, Stensvold I, Tverdal A, Nordrehaug JE, Ueland PM, Kvåle G. Total plasma homocysteine and cardiovascular risk profile. The Hordaland Homocysteine Study. JAMA 1995; 274: 1526–33.
Ness AR, Powles JW. Fruit and vegetables, and cardiovascular disease: a review. Int J Epidemiol 1997; 26(1): 1–13.
You RX, McNeil JJ, O"Malley HM, Davis SM, Thrift AG, Donnan GA. Risk factors for stroke due to cerebral infarction in young adults. Stroke 1997; 28: 1913–8.
Lindenstrøm E, Boysen G, Nyboe J. Lifestyle factors and risk of cerebrovascular disease in women. The Copenhagen City Heart Study. Stroke 1993; 24: 1468–72.
Ellekjær EF, Wyller TB, Sverre JM, Holmen J. Lifestyle factors and risk of cerebral infarction. Stroke 1992; 23: 829–34.
Knuiman MW, Vu HT. Risk factors for stroke mortality in men and women: The Busselton Study. J Cardiovascular Risk 1996; 3(5): 447–52.
Stampfer MJ, Colditz GA, Willett WC, Speizer FE, Hennekens CH. A prospective study of moderate alcohol consumption and the risk of coronary disease and stroke in women. N Engl J Med 1988; 319: 267–73.
Stegmayr B, Asplund K. Diabetes as a risk factor for stroke. A population perspective. Diabetologia 1995; 38 (9): 1061–8.
Waaler HT. Height, weight and mortality. The Norwegian experience. Rapport nr 4/84, SIFF Gruppe for helsetjenesteforskning. Oslo, Norge: Statens institutt for folkehelse, 1984: 1–56.
Selmer R, Tverdal A. Body mass index and cardiovascular mortality at different levels of blood pressure: a prospective study of Norwegian men and women. J Epidemiol Community Health 1995; 49: 265–70.
Rexrode KM, Hennekens CH, Willett WC, Colditz GA, Stampfer MJ, Rich-Edwards JW, Speizer FE, Manson E. A prospective study of body mass index, weight change, and risk of stroke in women. JAMA 1997; 277: 1539–45.
Lindenstrøm E, Boysen G, Nyboe J. Influence of total cholesterol, high density lipoprotein cholesterol, and triglycerides on risk of cerebrovascular disease: the Copenhagen City Heart Study. BMJ 1994; 309: 11–15.
Qizilbash N, Duffy SW, Warlow C, Mann J. Lipids are risk factors for ischaemic stroke: overview and review. Cerebrovasc Dis 1992; 2: 127–36.
Reed DM. The paradox of high risk of stroke in populations with low risk of coronary heart disease. Am J Epidemiol 1990; 131: 579–88.
Scandinavian Simvastatin Survival Study Group. Randomised trial of cholesterol lowering in 4444 patients with coronary heart disease: the Scandinavian Simvastatin Survival Study (4S). Lancet 1994; 344: 1383–9.
Sacks FM, Pfeffer MA, Moye LA, Rouleau JL et al. The effect of pravastatin on coronary events after myocardial infarction in patients with average cholesterol levels. N Engl J Med 1996; 335: 1001–9.
Gillum RF, Mussolino ME, Ingram DD. Physical activity and stroke incidence in women and men. The NHANES I Epidemiologic Follow-up Study. Am J Epidemiol 1996; 143: 860–9.
Vessey MP, Lawless M, Yeates D. Oral contraceptives and stroke: findings in a large prospective study. BMJ 1984; 289: 530–1.
Rosenberg L, Palmer JR, Sands MI, Grimes D, Bergman U, Daling J, Mills A. Modern oral contraceptives and cardiovascular disease. Am J Obstet Gynecol 1997; 177 (3): 707–15.
SBU. Behandling med östrogen. Statens beredning för utvärdering av medicinsk metodik. SBU-rapport nr 131. SBU, Stockholm, Sverige 1996.
Salvesen R. Migrene og hjerneslag. Tidsskr Nor Lægeforen 1998; 118: 1410–2.
8.4.3 Hjerneslag – forløp og behandling
Torgeir Bruun Wyller: , Geriatrisk avdeling, Ullevål sykehus, Conrad Svendsen Senter, Oslo
Hva er hjerneslag?
Hjerneslag er en fellesbetegnelse på tre ulike sykdommer (Ellekjær et al. 1997). Hjerneinfarkt (omtrent 80 % av slagene) og hjerneblødning (omtrent 15 %) er motsatte sykdomsprosesser, men gir like symptomer. Hjerneblødning skyldes at en blodåre brister, mens hjerneinfarkt skyldes at en blodåre går tett (blodpropp). Hjernehinneblødning (omtrent 5 %) er en blødning ut i væskerommet som omgir hjernen. Hjerneinfarkt og hjerneblødning fører til plutselig svikt i kroppsfunksjoner som styres av den delen av hjernen som er blitt skadet. Fordi hjernen har mange ulike funksjoner, blir også symptomene svært forskjellige. Vanligst er lammelser, redusert følesans, tale- og/eller forståelsesvansker, svekket balanse, forvirring, redusert evne til å gjenkjenne romlige strukturer og redusert evne til å utføre sammensatte handlingsmønstre. Disse symptomene kjennetegner både den akutte fasen og senvirkningene av hjerneslag. Symptomene ved hjernehinneblødning er plutselig innsettende sterk hodepine og bevisstløshet.
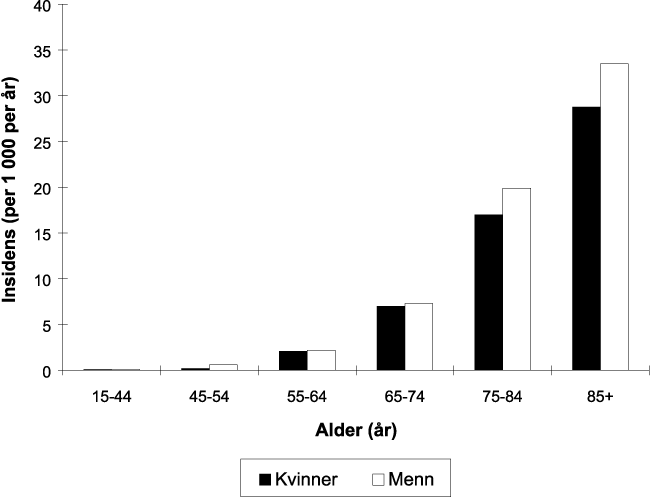
Figur 8.23 Nye tilfeller av hjerneslag per år (insidens)
Forekomst
Forekomsten av hjerneslag øker med økende alder, og er høyere blant menn enn blant kvinner i alle aldersgrupper unntatt de aller eldste. Figur 8.23 viser antall nye tilfeller per 1.000 innbyggere per år (insidens) fordelt på kjønn og aldersgrupper (Ellekjær et al. 1997). Andelen av befolkningen (antall per 1.000 innbyggere) som har gjennomgått et hjerneslag (prevalens) fremgår av figur 8.24 (Wyller et al. 1994). Kvinnelige slagpasienter er vesentlig eldre enn mannlige.
Har kvinner dårligst prognose?
Andelen av slagpasientene som får vedvarende symptomer øker fra omtrent en tredel hos dem rundt 50 år til drøyt to tredeler hos dem over 80 (Wyller et al. 1994). Det er omdiskutert hvorvidt menn og kvinner rammes like hardt av slag. En liten norsk undersøkelse (Wyller et al. 1997) kunne tyde på at kvinnelige slagpasienter får mer alvorlige følgetilstander enn mannlige, også når man tar hensyn til aldersforskjellen. Lignende funn er gjort i et landsomfattende register over svenske slagpasienter. Disse funnene må likevel ansees for usikre.
Behandling og rehabilitering
Det er de senere årene overbevisende dokumentert at akuttbehandling i slagenheter bedrer både overlevelse og funksjonsnivå (Stroke Unit Trialists" Collaboration 1997a). En slagenhet representerer først og fremst en bedret organisering av behandlingen. Det antas at den viktigste enkeltfaktoren er tidlig mobilisering av pasientene og tidlig, aktiv rehabilitering (Stroke Unit Trialists" Collaboration 1997b). For øvrig innebærer opphold i slagenhet vanligvis mer aktiv diagnostikk og behandling av hjerneslagets komplikasjoner (for eksempel lungebetennelse, blodpropp i benet, liggesår, urinveisinfeksjon), mer bruk av oksygen, mer aktiv væskebehandling, og mer aktiv behandling av feber, forhøyet blodsukker og lavt blodtrykk (Thomassen 1995).
Når det gjelder medikamentell akuttbehandling, har acetylsalicylsyre en beskjeden, men sikker positiv virkning på forløpet av hjerneinfarkt hos begge kjønn (International Stroke Trial Collaborative Group 1997). En rekke andre legemidler er under utprøving, men resultatene er foreløpig ikke sikre nok til at rutinemessig bruk kan anbefales.
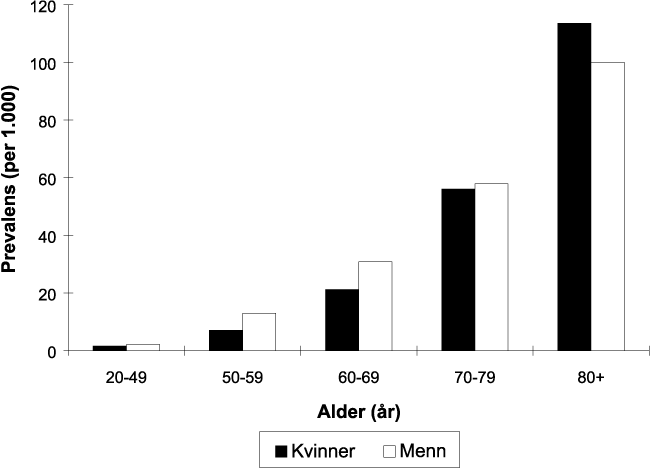
Figur 8.24 Nye tilfeller av hjerneslag per år (insidens)
Det er ingen ting som tyder på at menn og kvinner har ulik nytte av behandling i slagenhet (Stroke Unit Trialists" Collaboration 1997a), og heller ikke at kjønn i seg selv er utslagsgivende for hva slags behandling de får. Det kan likevel tenkes å oppstå kjønnsforskjeller fordi kvinnelige slagpasienter i gjennomsnitt er eldre enn mannlige. De eldste slagpasientene (over 80 år) har sannsynligvis enda større nytte av behandling i slagenhet enn de som ikke er så gamle (Kalra 1994). Likevel er innleggelsesprosenten lavest blant de eldste (Bugge & Romøren 1996). Det er derfor grunn til å tro at en del eldre – fortrinnsvis kvinnelige – slagpasienter ikke får del i en behandling som ville være særskilt nyttig for dem.
Når det gjelder videre rehabilitering etter akuttfasen, er det økende dokumentasjon for at pasienter som tilbys aktiv rehabilitering kommer seg raskere og bedre enn andre (Wyller 1995). Det er ikke funnet forskjeller mellom menn og kvinner når det gjelder effekt av rehabilitering. Det ser imidlertid ut til at de eldste slagpasientene – der kvinnene er i flertall – har vel så god nytte av rehabilitering som de yngre (Kalra 1994; Thommessen et al. 1997), men muligens får et dårligere tilbud.
Forebyggelse av nye slag hos pasienter som allerede har hatt et slagtilfelle (sekundær forebygging)
Generelle slagforebyggende tiltak anbefales vanligvis intensivert hos personer som allerede har hatt et slag. Dette gjelder røykestopp, å unngå et høyt alkoholforbruk, å spise mindre salt, å redusere overvekt og å øke fysisk aktivitet. Ingen av disse tiltakene har godt dokumentert effekt hos personer som allerede har hatt et slag, men de synes likevel fornuftige hos både kvinner og menn utfra deres effekt på helsen generelt. Medikamentell behandling av høyt blodtrykk forebygger hjerneslag hos tidligere friske, både menn og kvinner (Psaty et al. 1997), men det er usikkert om samme effekt oppnås hos personer som allerede har hatt et slag.
Behandling med acetylsalicylsyre for å forhindre nye blodpropper forebygger til en vis grad nye slag hos personer av begge kjønn som har hatt hjerneinfarkt (Antiplatelet Trialists" Collaboration 1994). Kraftigere blodfortynnende behandling med warfarin (Marevan) anbefales for å forebygge nye slag hos pasienter med hjerteforkammer-flimmer som har hatt hjerneinfarkt. Slik forebyggende behandling er svært effektiv hos begge kjønn, også hos de eldste (EAFT Study Group 1993). Blodfortynnende behandling gir imidlertid risiko for alvorlige blødninger, en risiko som øker med økende alder. Det er derfor fremdeles usikkerhet omkring blodfortynnende behandling av de aller eldste pasientene.
Slagpasienters pårørende
Slagpasienter er storforbrukere av både profesjonelle og uformelle omsorgstjester. De fleste uformelle omsorgsgivere er kvinnelige familiemedlemmer. Slagpasienters nære pårørende rapporterer betydelig grad av psykososialt stress (Wyller et al. 1995). Hjerneslag har følgelig en betydelig indirekte effekt på kvinners helse, gjennom de belastninger slagpasientenes kvinnelige familiemedlemmer utsettes for.
Utfordringer
Sikre at alle pasienter med hjerneslag – uansett alder og kjønn – innlegges i slagenhet.
Skaffe sikrere kunnskap om effekten av ulike rehabiliteringstiltak.
Undersøke i tilstrekkelig store pasientmaterialer hvorvidt kvinnelige slagpasienter har dårligere prognose en mannlige.
Skaffe sikrere kunnskap om den forebyggende effekten av blodfortynnende behandling og blodtrykksbehandling hos kvinnene og hos de aller eldste.
Vektlegge virkninger for de pårørende i evalueringen av behandlings- og rehabiliteringstiltak for slagpasienter.
Litteratur
Antiplatelet Trialists" Collaboration. Collaborative overview of randomised trials of antiplatelet therapy – I: Prevention of death, myocardial infarction, and stroke by prolonged antiplatelet therapy in various categories of patients. BMJ 1994; 308: 81–106.
Bugge P, Romøren TI. Akuttbehandling av hjerneslagpasienter – hva gjør kommunehelsetjenesten? Tidsskr Nor Lægeforen 1996; 116: 1893–6.
EAFT (European Atrial Fibrillation Trial) Study Group. Secondary prevention in non–rheumatic atrial fibrillation after transient ischaemic attack or minor stroke. Lancet 1993; 342: 1255–62.
Ellekjær H, Holmen J, Indredavik B, Terent A. Epidemiology of stroke in Innherred, Norway, 1994 to 1996. Incidence and 30–day case–fatality rate. Stroke 1997; 28: 2180–4.
International Stroke Trial Collaborative Group. The International Stroke Trial (IST): a randomised trial of aspirin, subcutaneous heparin, both, or neither among 19435 patients with acute ischaemic stroke. Lancet 1997; 349: 1569–81.
Kalra L. Does age affect benefits of stroke unit rehabilitation? Stroke 1994; 25: 346–51.
Psaty BM, Smith NL, Siscovick DS, Koepsell TD, Weiss NS, Heckbert SR, et al. Health outcomes associated with antihypertensive therapies used as first–line agents. A systematic review and meta–analysis. JAMA 1997; 277: 739–45.
Stroke Unit Trialists" Collaboration. Collaborative systematic review of the randomised trials of organised inpatient (stroke unit) care after stroke. BMJ 1997a; 314: 1151–9.
Stroke Unit Trialists" Collaboration. How do stroke units improve patient outcomes? A collaborative systematic review of randomized trials. Stroke 1997b; 28: 2139–44.
Thomassen L. Hjerneslag. Effektiv utredning og spesialisert behandling. Tidsskr Nor Lægeforen 1995; 115: 1731–4.
Thommessen B, Laake K, Bautz–Holter E. Rehabilitering av eldre slagpasienter i en geriatrisk avdeling. Forløp og prognose. Tidsskr Nor Lægeforen 1997; 117: 3834–7.
Wyller TB, Bautz–Holter E, Holmen J. Prevalence of stroke and stroke–related disability in North Trøndelag county, Norway. Cerebrovasc Dis 1994; 4: 421–7.
Wyller TB. Rehabilitering av slagpasienter – nytter det? Tidsskr Nor Lægeforen 1995; 115: 1743–7.
Wyller TB, Pettersen AM, Sødring KM, Sveen U, Bautz–Holter E. Subjective well–being among relatives of stroke survivors. Abstracts from the WHO Pan–European Consensus Meeting on Stroke Management. Copenhagen. WHO Regional Office for Europe, 1995; abstract no. 51.
Wyller TB, Sødring KM, Sveen U, Ljunggren AE, Bautz–Holter E. Are there gender differences in functional outcome after stroke? Clin Rehabil 1997; 11: 171–9.
8.4.4 Forhøyet blodtrykk
Per G. Lund-Larsen, Statens helseundersøkelser, Oslo.
Hva er blodtrykk?
Et menneske trenger blodstrøm gjennom sine organer for å leve. Blodstrømmen opprettholdes av hjertet som i hvile pumper ut omtrent 70 ml blod hvert sekund. Hjertet skaper derved et trykk i de store arteriene som for hvert pulsslag stiger opp til et topptrykk (systolisk trykk) for deretter å falle ned igjen til et bunntrykk (diastolisk trykk). Systolisk og diastolisk blodtrykk kan måles med enkle blodtrykksmålere i mmHg (millimeter kvikksølvsøyle) eller i kiloPascal. Blodtrykket noteres vanligvis som for eksempel 140/80 mmHg der det første tallet er det systoliske og det andre tallet det diastoliske trykket.
Blodtrykk i en befolkning
Måler vi blodtrykk i en befolkning, ser vi at både systolisk og diastolisk blodtrykk øker med økende alder (figur 8.25). Før omtrent 50 årsalderen er kvinneblodtrykket lavere enn mannsblodtrykket, etter fylte 50 år har kvinnene gjennomsnittlig høyere systolisk trykk enn mennene. Det er uklart hvorfor blodtrykket hos begge kjønn øker med økende alder og hvorfor kvinnene har et lavere blodtrykk enn menn i ung alder, mens høyere som gamle. Enkelte folkegrupper som lever isolert synes ikke å få blodtrykksøkning med økende alder hvis de ikke flytter til mer sentrale strøk. Dette skulle tilsi at aldersøkningen kan henge sammen med kosthold, levevaner eller være miljøbetinget. Dersom vi kunne hindre aldersøkningen av blodtrykket i befolkningen ville blodtrykksproblemet være godt som løst.
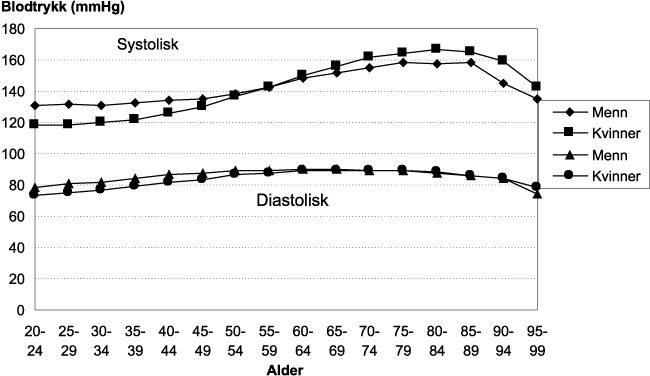
Figur 8.25 Blodtrykk målt av Statens helseundersøkelser (SHUS) i Nord-Trøndelag fylke (1984–86) blant 36 695 kvinner og, 38 190 menn, 85.8 % frammøte.
Gjenntatt blodtrykksmåling
Dersom en måler blodtrykk med for eksempel 10 års mellomrom hos alle i en befolkningsgruppe, kan man hver gang rangere individene i den enkelte aldersgruppe etter blodtrykk og inndele individene i hver aldersgruppe i kvintiler. En vil da finne at individer som ved første måling befant seg i de laveste kvintilene fortsatt ligger lavest 10 år senere. Tilsvarende vil de som lå høyest første gang fortsatt ligge høyest etter 10 år (gitt at de ikke i mellomtiden er satt på blodtrykksbehandling). Dette benevnes «tracking» og er viktig kunnskap fordi det forteller oss at dersom det er konstatert at et individ har lavt eller normalt blodtrykk så er sannsynligheten stor for at vedkommende vil fortsette å ha normalt blodtrykk. Omvendt vil de som engang har fått konstatert blodtrykk i de høyeste kvintilene grovt sett alltid bli funnet igjen i de høyeste kvintilene. Konsekvensen av dette er at alle bør et par ganger i ung voksen alder få målt sitt trykk. De som ligger normalt eller lavt har lite å bekymre seg over og trenger bare unntaksvis å få målt trykket på nytt. De som en gang har ligget høyt, bør sørge for regelmessig blodtrykkskontroll.
Blodtrykk som risikofaktor
Blodtrykk er en velkjent risikofaktor for flere sykelige tilstander som hjerneslag, hjerteinfarkt og andre hjerte-karsykdommer. Dette betyr at en gruppe personer som på et gitt tidspunkt har lavt blodtrykk, vil ha lavere hyppighet av disse sykdommene enn en gruppe personer med høyt blodtrykk, dersom en registrerer utviklingen av sykdom eller død i gruppene i for eksempel 10 år etter blodtrykksmålingen (figur 8.26). Siden risikoen for fremtidig sykdom eller død øker jevnt med økende blodtrykk, er det problematisk å angi en bestemt grense for når blodtrykket kan sies å være for høyt. Blodtrykket kan ofte være betydelig høyere enn gjennomsnittet i aldersklassen uten at det gir symptomer eller tegn som varsler om forhøyet trykk. Meget høye trykk eller trykk som har medført organskade vil derimot kunne merkes som hodepine, tungpustenhet, brystsmerter, vann i kroppen, eller gi tegn på nyresykdom. Forutsatt samme alder og samme blodtrykk viser kvinner betydelig lavere dødelighet av hjerte-karsykdommer enn menn. Fordi hjerte-karsykdommene utgjør en så stor del av totaldød (død av alle årsaker) vil også totaldød være relatert til blodtrykket og ligger omtrent dobbelt så høyt hos menn sammenliknet med kvinner (figur 8.26).
Figur 8.26 Dødelighet av hjerte- karsykdom (CVD), alle andre årsaker (Resten) og alle årsaker (Total), etter systolisk blodtrykk målt hos 35–49 år gamle menn og kvinner i Finnmark 1974, Sogn og Fjordane 1975 og Oppland 1976–77, 18 år oppfølging .
Kilde: Statens helseundersøkelser.
Blodtrykk og andre kardiovaskulære risikofaktorer
Blodtrykk alene er en risikofaktor for hjerte-karsykdom, men risikoen for sykdom ligger høyere og stiger steilere dersom et individ også er sigarettrøyker (figur 8.27), har forhøyet blodfett (figur 8.28), eller er diabetiker, har andre kardiovaskulære risikofaktorer eller er fysisk inaktiv1 .
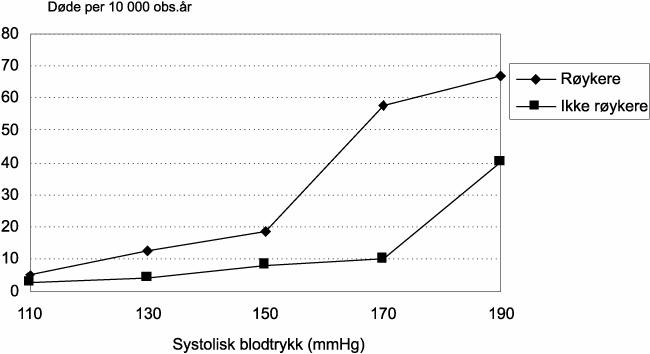
Figur 8.27 Dødelighet av hjerte-karsykdom (CVD) etter systolisk blodtrykk hos røykende og ikke røykende kvinner 35–49 år i Finnmark 1974, Sogn og Fjordane 1975 og Oppland 1976–77.
Kilde: Statens helseundersøkelser.
Hvorfor har/får noen forhøyet blodtrykk?
Det er flere årsaker til at noen mennesker har eller får forhøyet blodtrykk. Noen ganger er trykket blitt for høyt på grunn av hjerte-karsykdom, hormonsykdommer eller sykdom i nyrene. Dette kalles sekundær hypertensjon. Bare et fåtall av alle dem med forhøyet blodtrykk tilhører denne kategorien. Som oftest finner man ingen årsak til at blodtrykket er for høyt. Dette kalles primær eller idiopatisk hypertensjon.
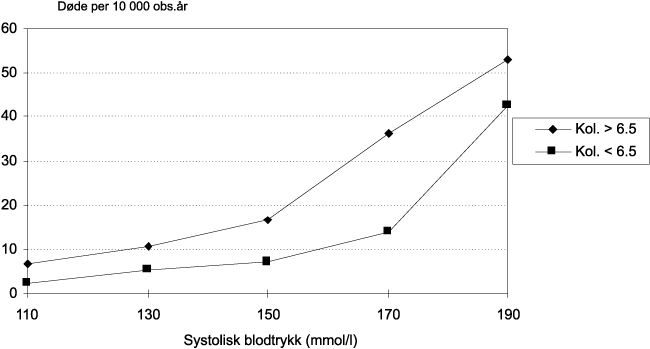
Figur 8.28 Dødelighet av hjerte-karsykdom(CVD) etter kolesterol og systolisk blodtrykk hos kvinner 35–49 år i Finnmark 1974, Sogn og Fjordane 1975 og Oppland 1976–77.
Kilde: Statens helseundersøkelser.
Arv: Dersom en eller begge foreldrene har hatt forhøyet blodtrykk, er sannsynligheten økt for forhøyet blodtykk (2) hos avkommet.
Koksalt: Befolkningsgrupper som bruker lite koksalt i kosten er kjent for å ha lavere blodtrykk og færre med forhøyet trykk en folkegrupper som bruker mye salt.
Fedme: Høyt blodtrykk er vanligere blant overvektige enn blant normalvektige.
Sukkersyke: De med sukkersyke eller de som har mye sukker (glukose) i blodet, har på gjennomsnitt høyere blodtrykk enn andre.
Alkohol : Overforbruk av alkohol er ofte forbundet med høyt blodtrykk.
Mosjon: Selv om tungt fysisk arbeide eller hard trening medfører betydelig økning av blodtrykket mens treningen står på og pulsen er høy, så vil de som er veltrenet gjennomsnittlig ha lavere blodtrykk enn utrenede.
Tobakk og Kaffe: Selv om bruk av tobakk og overforbruk av kaffe akutt medfører økning av blodtrykket, er det ikke vist vedvarende blodtrykksforhøyelse hos røykere eller storbrukere av kaffe. Tobakk og kaffe bør ikke brukes umiddelbart før en blodtrykksmåling.
Utvikling av befolkningsblodtrykket over tid.
I Norge har vi som ett av de eneste land i verden gode holdepunkter for at forekomst av høye systoliske blodtrykk i befolkningen har sunket noe i perioden fra 1950 til 1985. Dette ser en lettest ved å studere delen av befolkningen med blodtrykk over 180 mmHg eller over 280 mmHg (tabell 8.2). Ved alle disse undersøkelsene ble blodtrykket målt av Statens helseundersøkelser (tidl. Statens skjermbildefotografering) med standardisert kvikksølvmetode. Også gjennomsnittsblodtrykket har vist en klar fallende tendens, spesielt hos eldre 3. Det er ikke sikkert kjent hvorfor blodtrykket har gått ned. Noe av nedgangen den første perioden kan henge sammen med avtagende saltkonsum grunnet innføring av kjøle- og frysebokser. En økende fokusering på høyt blodtrykk, økende omfang av blodtrykksmåling i befolkningen og stadig økende bruk av potente blodtrykkssenkende medikamenter, kan den senere tid ha bidratt til blodtrykksreduksjon, og spesielt reduksjon av de høyeste trykkene.
Tabell 8.2 Prosentandel av befolkningen med blodtrykk over gitte grenser i perioden 1951–1985, etter alder og kjønn.
| Menn | Kvinner | |||||
|---|---|---|---|---|---|---|
| 40–49 | 50–59 | 60–69 | 40–49 | 50–59 | 60–69 | |
| Systolisk blodtrykk 180 mmHg | ||||||
| Bergen 1951–52 | 3,6 | 9,4 | 20,3 | 4,6 | 16,8 | 34,4 |
| Bergen 1963–64 | 2,3 | 7,2 | 16,4 | 3,0 | 11,3 | 28,5 |
| Sogn og Fj. 1980 | 1,7 | - | - | 1,6 | - | - |
| N-Trønd. 1984–85 | 1,1 | 4,4 | 10,8 | 1,2 | 5,4 | 13,5 |
| Systolisk blodtrykk 200 mmHg | ||||||
| Bergen 1951–52 | 1,1 | 3,4 | 8,4 | 1,5 | 6,0 | 17,2 |
| Bergen 1963–64 | 0,6 | 2,3 | 7,0 | 0,9 | 4,0 | 13,5 |
| Sogn og Fj. 1980 | 0,3 | - | - | 0,4 | - | - |
| N-Trønd. 1984–85 | 0,1 | 1,0 | 2,9 | 0,2 | 1,5 | 4,1 |
| Diastolisk blodtrykk 100 mmHg | ||||||
| Bergen 1951–52 | 11,1 | 19,0 | 25,6 | 10,5 | 23,2 | 32,1 |
| Bergen 1963–64 | 4,9 | 8,3 | 11,1 | 4,4 | 10,3 | 15,8 |
| Sogn og Fj. 1980 | 13,5 | - | - | 7,3 | - | - |
| N-Trønd. 1984–85 | 11,1 | 16,6 | 18,5 | 6,7 | 13,2 | 15,6 |
| Diastolisk blodtrykk 110 mmHg | ||||||
| Bergen 1951–52 | 4,1 | 7,7 | 11,8 | 3,8 | 9,7 | 15,4 |
| Bergen 1963–64 | 1,3 | 2,6 | 4,2 | 1,3 | 3,5 | 6,2 |
| Sogn og Fj. 1980 | 3,4 | - | - | 1,6 | - | - |
| N-Trønd. 1984–85 | 2,4 | 4,4 | 5,1 | 1,3 | 3,1 | 4,2 |
Fylkesforskjeller
Det har alltid vært bare små forskjeller i gjennomsnitts-blodtrykket hos 40 åringer i SHUS undersøkelsene i norske fylker4,5 . De små forskjellene en ser i dag kan like gjerne skyldes regionale forskjeller i holdning til blodtrykksbehandling som forskjeller i det underliggende blodtrykk.
Tiltak ved forhøyet blodtrykk
Ikke-medikamentell behandling
Da blodtrykk er en risikofaktor for hjerte-karsykdom og død og det som nevnt ikke synes å være noe klart skille mellom «normalt» og «forhøyet» blodtrykk, må konsekvensen være: «Jo lavere jo bedre». Dette så lenge det ikke medfører symptomer på sirkulasjonssvikt i kroppens organer. Det er relativt lite en kan gjøre for å senke blodtrykket uten bruk av medikamenter. Men en rekke ikke-medikamentelle tiltak vil kunne redusere den samlete risiko ved forhøyet blodtrykk og kanskje hindre ytterligere økning av trykket (og risikoen). Ved å redusere overforbruk av salt og alkohol vil blodtrykket hos noen bli redusert. Reduksjon av overvekt vil også kunne gi blodtrykksreduksjon. Regelmessig fysisk aktivitet antas å redusere risikoen forbundet ved høyt blodtrykk selv om mosjon i seg selv i liten grad påvirker selve blodtrykket. Et kosthold i retning av kostholdet i Middelhavslandene ville trolig også være en fordel.
Medikamentell blodtrykksbehandling
Så lenge et blodtrykk bare er forhøyet og ikke har gitt symptomer eller skader, er en medikamentell blodtrykksreduksjon å regne som et forebyggende tiltak. Bruk av medikamenter i denne situasjonen vil føles negativt for mange. Ikke merker de bedring da de i utgangspunktet ikke var syke eller hadde symptomer. De vil også føle seg sykeliggjort og i verste fall kan de få bivirkninger av medikamentene. Vi har heller ingen gode metoder til å avgjøre hvem i en gruppe hypertonikere som vil profittere på forebyggende behandling. Forebyggende behandling må derfor iverksettes på grunnlag av en kostnad nytte tenkning: Forebyggende blodtrykksreduksjon settes i verk når en regner at de totale kostnader ved behandlingen er klart lavere enn en samlet vurdering av hva en kan oppnå i form av spart sykelighet, forbruk av helsetjenester, tapt arbeidsinnsats o.l. Forskjellige handlingsprogrammer er laget for å lette beslutningsprosessen angående når friske mennesker har så stor blodtrykksrelatert risiko at blodtrykkssenkning bør settes i verk. En del av dem som bruker medikamenter har forskjellige blodtrykksrelaterte symptomer eller sykdommer. Disse pasientene vil ved blodtrykkssenkning i tillegg til risikoreduksjon ofte også oppnå bedring av symptomer. Siden blodtrykket bare utgjør en del et menneskes samlede risiko for kardiovaskulær sykdom, er det etter hvert blitt akseptert å forsøke å redusere den samlede risiko, ikke bare blodtrykket. Det kan derfor i noen tilfeller være vel så profitabelt å kutte ut sigarettene eller legge om til kolesterolsenkende kost, som å bruke medikamentell blodtrykksbehandling. Ved høy risiko må alle metoder tas i bruk.
Flere kvinner har fått blodtrykksbehandling?
Tall fra den store befolkningsundersøkelsen i Tromsø i 1993–94 viser at bruk av blodtrykksmedisin øker med økende alder fra 0.3 % hos 20–29 årige menn til 15.1 % hos 80–89 åringer. Forbruket spesielt hos eldre kvinner er høyere enn hos menn, henholdsvis 0.5 % hos 20 åringer og 23.8 % hos 80 åringer. Legges tallene fra Tromsø til grunn for en beregning av antall brukere i Norge kommer en til at ca 96 000 menn og 131 000 kvinner bruker blodtrykksmedikamenter i dag6 . På grunnlag av tall fra de to store undersøkelsene i Nord-Trøndelag er det også vist at prosentandel på behandling er betydelig økt fra 1984–86 til 1995–96 ( fra 6.5 % til 9,9 % hos menn og fra 10.0 til 12.0 % hos kvinner)7 .
Overbehandling og underbehandling
Det er umulig ut fra blodtrykksmålingene i en befolkningsundersøkelse å avgjøre om noen av de som er på behandling ikke burde være det. Det kommer av at blodtrykkene en måler jo er påvirket av blodtrykksbehandlingen. Imidlertid har det flere ganger vært spekulert over om ikke en betydelig andel av de som blodtrykksbehandles ikke burde vært på behandling8 . Omvendt, dersom en måler blodtrykk i en befolkning og finner mange med høye trykk uten behandling, må en regne med at det foreligger underbehandling. På grunnlag av Tromsø-tall er det anslått at det i Norge kan være opptil 31 000 menn og opptil 60 000 kvinner som har så høyt blodtrykk at det kvalifiserer for blodtrykksbehandling uten at de får slik behandling.
Utfordringer
Det mangler kunnskap om hvilke faktorer som skal veie tyngst når en skal avgjøre hvem som skal bruke forebyggende blodtrykksbehandling.
Det er uavklart om lipidsenkende terapi i noen tilfeller ville være mer profitabelt enn blodtrykkssenkende terapi hos symptomfrie med moderat hypertensjon.
Alle bør i ung voksen alder få målt sitt blodtrykk minst en gang. De som ligger normalt eller lavt trenger kontroll meget sjelden for eksempel hvert 5–10 år. De som ligger høyt trenger kontroll årlig eller kanskje halvårlig.
Befolkningen bør stimuleres til å slutte å røyke, holde kroppsvekten nede, bruke mindre mettet fett og koksalt og sørge for regelmessig variert fysisk aktivitet.
Litteratur
Norges forskningsråd. Behandling av mild hypertensjon Rapport nr.12 1997
Mo,R., Lund-Johansen, P., Omvik, P. The Bergen Blood Pressure Study: Blood Pressure 1992; 1: 230–239.
Selmer R,. Blodtrykksutvikling i Norge: Norsk Hypertensjonsforening 6. vitenskapelige møte 6–9.3.1997.
Hewitt,S.,Sandvig A., Wøien G., Graff-Iversen S. Utvikling av risikofaktorer for hjerte-karsykdommer hos 40–42-åringer i Finnmark fylke 1973–93: Tidsskr Nor Lægeforen 1995; 15: 3719–3723.
Wøien G., Øyen O., Graff-Iversen S. 22 år med hjerte-og karundersøkelser i norske fylker. Bør vi være tilfreds med den utviklingen risikofaktorene har hatt?: Norsk Epidemiologi 1997; 7(2): 255–266.
Lund-Larsen P.G. Antall individer på blodtrykksbehandlingi Norge 20–100 år: Norsk Hypertensjonsforening 6.vitenskapelige møte 6–9.3.1997.
Holmen J., Krüger Ø. Prevalens av blodtrykksbehandling i Nord-Trøndelag i 1984–86 og i 1995–96: Norsk hypertensjonsforening 6. vitenskapelige møte 6–9.3.1997.
Thürmer H.L., Lund-Larsen P.G., Tverdal A. Is blood pressure treatment as effective in a population setting as in controlled trials? Results from a prospective study: Jounal og Hypertension 1994; 12: 481–490.
8.5 Muskel/skjelett-sykdommer
8.5.1 Kronisk leddgikt (Revmatoid artritt)
Tore Kristian Kvien, Revmatologisk avdeling, Diakonhjemmets sykehus,
Kronisk leddgikt (Revmatoid artritt) er en sykdom som karakteriseres av betennelse i ledd som gradvis kan føre til ødeleggelse av ben, brusk og leddkapsel. Sykdommen gir plager i form av smerter og stivhet og etterhvert funksjonsproblemer i dagliglivet. Sykdommens alvorlighetsgrad varierer, men vanligvis vil revmatoid artritt ha et kronisk, svingende forløp med gradvis forverrelse.
Forekomst av leddgikt
I de fleste lærebøker står det anført at leddgikt forekommer hos omtrent 1 % av befolkningen. Nyere undersøkelser viser at forekomsten er omtrent 0,5 % i den voksne befolkningen. Rundt halvparten av pasientene har til enhver tid moderate eller alvorlige funksjonsproblemer1 . Sykdommen er 3–4 ganger vanligere hos kvinner enn hos menn2 . Siden de fleste mennesker med leddgikt lever med sykdommen hele livet er forekomsten høyest blant eldre. I aldersgruppen 60–69 år finner man at godt og vel 1,5 % av kvinnene har leddgikt og i aldersgruppen 70–79 år nesten 2 % 1 .
Antallet nye tilfeller er omtrent 25 per 100.000 individer pr. år 3,4 . Tidligere trodde man at sykdommen oftest startet i alderen 40–60 år, men nyere undersøkelser viser at antallet nye tilfeller øker med stigende alder og at det høyeste antallet nye tilfeller er blant personer mellom 60 og 80 år. Forholdstallet mellom kvinner og menn ved sykdomsdebut er omtrent 4–5: 1 opp til 50 års alder, og 2–3: 1 etter 50–60 års alder 3,4 .
Nyere undersøkelser viser altså at hyppigheten av leddgikt er høyere i den eldre voksne befolkning enn hos unge mennesker. Imidlertid vil sykdommen oftest få større konsekvenser hvis barn eller unge voksne angripes. De vil i så fall ha sykdommen gjennom et langt liv og kunne få mer uttalt funksjonssvikt enn hvis sykdommen starter i eldre alder.
Barn kan også få leddgikt. En andel av pasientene får et kronisk og livslangt forløp. Noen unge mennesker får en svært alvorlig og invalidiserende sykdom 5 .
Ukjent årsak hos kvinner med leddgikt
Årsaken til leddgikt er ukjent, men man vet en del om sykdomsprosessen. Aktivering av immunapparatet spiller en sentral rolle, med interaksjon mellom ulike typer betennelsesceller, signalsubstanser, enzymatiske prosesser og proinflammatoriske substanser. Det foreligger også en genetisk disposisjon. Sykdomsprosessen settes sannsynligvis i gang av en eller annen hittil ukjent infektiøs mikrobe. Flere undersøkelser har vist at røking gir økt risiko for revmatoid artritt, men risikoøkningen er relativt beskjeden og synes å være størst hos røkende menn 6 . Leddgiktspasienter som lever under gode sosiale vilkår er mindre alvorlig angrepet enn personer med kort utdannelse og lav sosioøkonomisk status 7 . Imidlertid er det ikke funnet noen forskjell i forekomst av leddgikt mellom vestlige og østlige bydeler i Oslo 8 .
Betennelse i ledd er det typiske sykdomstegnet. Fingrenes midtledd og grunnledd, håndledd og tærnes grunnledd er hyppigst angrepet. Alvorlighetsgraden kan variere betydelig mellom leddgikt-pasienter både med hensyn til antall angrepne ledd, grad av ledd-destruksjon, smerte og fysiske funksjonsproblemer. Som nevnt ovenfor er det kjønnsforskjeller i alder for sykdomsdebut. Ut fra dette vil et alvorlig sykdomsforløp sees hyppigere hos kvinner enn hos menn. Men det er ikke sikkert vist at kjønn representerer en selvstendig risikofaktor for mer alvorlig sykdomsangrep eller sykdomsforløp.
Svangerskap
Svangerskap og amming representerer et spesielt problem og en utfordring for både pasient og helsevesen 9 . Det kan skje endringer i sykdomsbildet under svangerskap, etter fødsel og i løpet av ammingsperioden. Den medikamentelle behandling blir ofte vanskeliggjort fordi mange medikamenter kan være skadelige for foster og ammende barn. Leddgikt kan forverres etter fødsel. Pasienter med invalidiserende sykdom i bevegelsesapparatet har også spesielle problemer med å greie de fysiske aktiviteter som er nødvendige ved stell og oppfølging av nyfødte og små barn. Revmatologisk avdeling ved Regionsykehuset i Trondheim har utviklet en spesiell kompetanse og landsdekkende rådgivningstjeneste for pasienter og helsepersonell når det gjelder svangerskap, fødsel og amming i forbindelse med revmatiske sykdommer (kontaktperson: professor Monika Østensen).
Sykdomsforløpet
I sykdomsforløpet vil pasienter med leddgikt kunne utvikle alvorlig fysisk funksjonssvikt, ofte også med påvirket psykisk og sosial helse 10 . Et høyere angst og depresjonsnivå hos pasienter med leddgikt enn hos friske kan skyldes økt smerte, tretthet og fysiske funksjonsproblemer 11 .
Leddgikt er en systemsykdom som også kan angripe indre organer. Imidlertid har det inntil nylig vært lite påaktet at mange leddgiktspasienter også får osteoporose (beinskjørhet). Dette skyldes at sykdommen ofte starter etter 50-års alder, at betennelsesforandringene i seg selv fremmer beintap og at mange pasienter må bruke kortisonpreparater som også er osteoporosefremmende 12 .
Leddgikt er assosiert med økt dødelighet. Flere undersøkelser har vist en livsforkortning på 5 til 10 år 13 . Høy sykdomsaktivitet, rask sykdomsprogresjon og fysiske funksjonsproblemer er blant kjente risikofaktorer for dødelighet 7 .
Behandling
Behandlingstilbudet i Norge varierer betydelig. Mange fylker har et dårlig utbygget spesialisttilbud og har vanskeligheter med å gi god nok diagnostikk, oppfølging og behandling til alle pasientene som trenger det.
Det er ikke mulig å forebygge leddgikt siden man ikke kjenner årsaken. Imidlertid er det viktig å komme raskt igang med riktig behandling med medikamenter som kan dempe selve betennelsesprosessen i leddene – før det kommer skader på brusk og bensubstans. Nyere undersøkelser tyder på at man har oppnådd bedre prognose ved leddgikt i løpet av de siste årene og at dette skyldes tidlig og aggressiv behandling 14–18 . Behandlingsapparatet bør være dimensjonert slik at pasienter har rask tilgang på spesialiserte helsetjenester som kan skreddersy behandlingen for den enkelte pasient i henhold til identifiserte risikofaktorer for alvorlig sykdomsforløp.
Behandlingsopplegget består av medikamentell behandling, kombinert med en generell funksjonsrettet behandling innenfor en biopsykososial sykdomsforståelse. Et tverrfaglig team (oftest lege/revmatolog, sykepleier, fysioterapeut, sosionom, ergoterapeut og ortopediingeniør) bør sammen med pasienten planlegge og organisere et hensiktsmessig og individuelt behandlingsopplegg som tar utgangspunkt i pasientens ressurser, behov og problemer.
Den medikamentelle basisbehandlingen består av betennelsesdempende legemidler som reduserer leddhevelser, smerte og stivhet. Kortisonpreparater brukes lokalt i ledd eller generelt.
Sykdomsmodifiserende legemidler omfatter blant annet cellegift (Methotrexat), sulfasalazin (Salazopyrin), antimalariamidler og gullpreparater. Felles for alle medikamenter er at de kan ha bivirkninger. Derfor er det også utarbeidet standarder for hvordan pasienter med leddgikt og beslektede sykdommer skal følges under behandlingen 19 . I tillegg til den medikamentelle behandlingen må behandlingen rettes mot pasientenes smerte, tretthet, fysiske og sosiale fungeringsevne. Pasientinformasjon og opplegg for å styrke pasientens evne til å leve med en kronisk sykdom må tilbys som en integrert del av behandlingsprogrammet.
Revmakirurgi utgjør et viktig behandlingstilbud for mange pasienter. Det kan være aktuelt å fjerne betent leddhinne (synovectomi) eller sette inn kunstig ledd. Sistnevnte tiltak er spesielt viktig når store ledd, slik som skuldre, hofter og knær, er ødelagt etter lang tids leddbetennelse. Det kan bli behov for spesielle rehabiliteringsopplegg. Rehabiliteringstilbudet på fylkeskommunalt nivå er blitt dårligere de siste årene ettersom sengetallet er redusert og liggetiden er blitt kortere i de revmatologiske avdelingene uten at kommunehelsetjenesten er satt i stand til å overta slik rehabiliteringsvirksomhet 20 . Trening i oppvarmet basseng er viktig for mange pasienter for å opprettholde muskelstyrke og bevegelighet. Mange pasienter er dessuten avhengig av kommunale helsetjenester fra fysio- og ergoterapeuter.
Det er ikke kjent at det foreligger spesielle forskjeller mellom kvinner og menn når det gjelder bruk av helsetjenester.
Behandlingsopplegget for en pasient med leddgikt vil ofte være livslangt. Det er viktig at man har et nært samarbeid mellom spesialisthelsetjeneste og primærhelsetjeneste. Noen pasienter har så alvorlig sykdom at de til enhver tid trenger tett oppfølging fra spesialisthelsetjeneste, men for det største antall pasienter vil det være naturlig at primærhelsetjenesten er hovedforankringen og at behovet for spesialisthelsetjeneste etterspørres hvis det kommer sykdomsoppbluss eller tegn til sykdomsprogresjon. Derfor er det viktig å styrke kompetanse og mulighet for faglig god oppfølging i primærhelsetjenesten slik at pasienter med behov for revmatologisk spesialisthelsetjeneste kan identifiseres og viderehenvises. Samtidig må spesialisthelsetjenesten i alle fylker dimensjoneres slik at den er tilgjengelig for pasienter før det kommer ytterligere sykdomsprogresjon og funksjonstap.
Utfordringer
Styrke kompetanse i primærhelsetjenesten slik at pasienter med nyoppdaget leddgikt og sykdomsoppbluss kan identifiseres og raskt henvises til revmatologisk spesialisthelsetjeneste.
Dimensjonere spesialisthelsetjenesten i alle fylker slik at den er raskt tilgjengelig for pasienter med nyoppdaget sykdom og ved sykdomsoppbluss.
Styrke rehabiliteringstilbud og utbygge det kirurgiske tilbudet for pasienter som har alvorlig revmatoid artritt med store funksjonsproblemer.
Utvikle programmer for undervisning og mestring som tar utgangspunkt i at leddgiktsykdommen er en kronisk livslang sykdom som må vurderes og håndteres innenfor en biopsykososial sykdomsforståelse.
Litteratur
Kvien TK, Glennås A, Knudsrød OG, Smedstad LM, Mowinckel P, Førre Ø. The prevalence and severity of rheumatoid arthritis in Oslo: Results from a county register and a population survey. Scand J Rheumatol 1997; 26: 412–8.
Hochberg MC, Spector TD. Epidemiology of rheumatoid arthritis: update. Epidemiol Rev 1990; 12: 247–52.
Uhlig T, Kvien TK, Glennås A, Smedstad LM, Førre Ø. The incidence and severity of rheumatoid arthritis: Results from a county register in Oslo, Norway. J Rheumatol 1998; 25: 1074–84.
Symmons DP, Barrett EM, Bankhead CR, Scott DG, Silman AJ. The incidence of rheumatoid arthritis in the United Kingdom: results from the Norfolk Arthritis Register. Br J Rheumatol 1994; 33: 735–9.
Flatø B, Aasland A, Vinje O, Førre Ø. Outcome and predictive factors in juvenile rheumatoid arthritis and juvenile spondylarthropathy. 1998; 25: 366–75.
Uhlig T, Hagen KB, Kvien TK. Current tobacco smoking, formal education, and the risk of rheumatoid arthritis. Rheumatology 1998; (in press).
Pincus T, Callahan LF. Reassessment of twelve traditional paradigms concerning the diagnosis, prevalence, morbidity and mortality of rheumatoid arthritis. Scand J Rheumatol (Suppl) 1989; 79: 67–96.
Brekke M, Hjortdahl T, Thelle DS, Celius EG, Heldal E, Joner G, Kvien TK. Forskjeller i sykelighet mellom indre øst og ytre vest i Oslo. Tidsskr Nor Lægeforen 1998; 118: 14–7.
Nelson JL, Østensen M. Pregnancy and rheumatoid arthritis. Rheum Dis Clin North Am 1997; 23: 195–212.
Crotty M, McFarlane AC, Brooks PM, Hopper JL, Bieri D, Taylor SJ. The psychosocial and clinical status of younger women with early rheumatoid arthritis: a longitudinal study with frequent measures. Br J Rheumatol 1994; 33: 754–60.
Smedstad LM, Moum T, Vaglum P, Kvien TK. The impact of early rheumatoid arthritis (RA) on subjective well-being and mental distress: A comparison between 238 patients with RA and 116 matched controls. Scand J Rheumatol 1996; 25: 377–82.
Haugeberg G. Osteoporose ved reumatoid artritt. Tidsskr Nor Lægeforen 1997; 5: 651–4.
Myllykangas-Luosujarvi RA, Aho K, Isomaki HA. Mortality in rheumatoid arthritis. Semin Arthritis Rheum 1995; 25: 193–202.
Suarez-Almazor ME, Soskolne CL, Saunders LD, Russell AS. Outcome in rheumatoid arthritis. A 1985 inception cohort study. Rheumatol 1994; 21: 1438–46.
Hakala M, Nieminen P, Koivisto O. More evidence from a community based series of better outcome in rheumatoid arthritis. Data on the effect of multidisciplinary care on the retention of functional ability. Rheumatol 1994; 21: 1432–7.
Heikkila S, Isomaki H. Long-term outcome of rheumatoid arthritis has improved. Scand Rheumatol 1994; 23: 13–5.
Fries JF, Williams CA, Morfeld D, Singh G, Sibley J. Reduction in long-term disability in patients with rheumatoid arthritis by disease-modifying antirheumatic drug-based treatment strategies. Arthritis Rheum 1996; 39: 616–22.
Porter DR, Capell HA, McInnes I, Munro R, Madhok R, Hunter JA, Thomson EA. Is rheumatoid arthritis becoming a milder disease? Or are we starting second-line therapy in patients with milder disease? Br J Rheumatol 1996; 35: 1305-8.
Kvien TK, Haga H, Kvalvik AG. Standardutvikling i Norsk Revmatoologisk Forening. Kontrollopplegg ved bruk av sykdomsmodifiserende legemidler. Tidsskr Nor Lægeforen 1996; 116: 2315-8.
Statens helsetilsyn. Spesialisert rehabilitering av pasienter med leddgikt og beslektede sykdommer. Utredningsserie 1996; 3–96.
8.5.2 Beinskjørhet og brudd
Haakon E. Meyer, Statens helseundersøkelser.
Hva er beinskjørhet/osteoporose?
Osteoporose (beinskjørhet) er en tilstand karakterisert ved økt risiko for brudd på grunn av lav beinmasse og endret arkitektur i beinvevet. Osteoporose er en prosess der beinmassen gradvis tapes og risikoen for brudd gradvis øker. Dette gir i seg selv ikke smerter eller andre symptomer, og betydningen ligger i den økte risikoen for brudd hvorav de viktigste er lårhalsbrudd, ryggvirvelbrudd og håndleddsbrudd. Norge ligger sammen med de andre skandinaviske land på verdenstoppen i slike brudd, og hyppigheten har økt over tid (Meyer & Johnell 1997). Årsakene til dette har vi for dårlig kunnskap om.
Beinmassen når sitt maksimum (peak bone mass) ved 20–30 års alder, deretter skjer det et aldersbetinget beintap. Menn har større maksimal beinmasse enn kvinner. Hos kvinner skjer det et økt beintap i forbindelse med overgangsalderen. Disse to forhold sammen med at kvinner blir eldre enn menn, gjør at majoriteten av pasienter med osteoporose er kvinner. Lav beinmasse er den viktigste tilgjengelige målbare risikofaktoren for brudd. Man har funnet at ved en reduksjon i beinmineraltettheten på ett standardavvik øker risikoen for brudd med 50 %, bortsett fra målinger i lårhals og ryggvirvler hvor samme reduksjon i beinmineraltetthet øker risikoen med henholdsvis 160 % for lårhalsbrudd og 130 % for ryggvirvelbrudd (Marshall, Johnell, Wedel 1996). En arbeidsgruppe nedsatt av Verdens helseorganisasjon har definert osteoporose hos kvinner som en beinmasse (benevnelse BMD eller BMC) 2,5 standardavvik eller mer under gjennomsnittet til yngre friske kvinner (Statens legemiddelkontroll 1997). Dersom man i tillegg har hatt ett eller flere lavenergibrudd, defineres tilstanden som etablert osteoporose. Basert på en studie fra Oslo vil mellom 14 % og 36 % av kvinner over 50 år ha osteoporose i følge denne definisjonen, avhengig av hvor i kroppen beinmassen er målt (Falch & Meyer 1998). Videre har en europeisk studie vist at den gjennomsnittlige beinmassen hos kvinner og menn i Oslo, er blant de aller laveste i Europa (Falch & Meyer 1998).
Sammenhengen mellom beinskjørhet og brudd
Det er imidlertid viktig å være klar over at selv om lav beinmasse synes å være en minst like sterk risikofaktor for brudd som høyt blodtrykk er en risikofaktor for slag og høyt kolesterol er en risikofaktor for hjertekar-sykdom (Marshall, Johnell, Wedel 1996), så er det en stor overlapping i beinmasse mellom de som får brudd og de som ikke får brudd. Dette tilsvarer den store overlapping i blodtrykk mellom de som får slag og de som ikke får slag. Andre faktorer som påvirker risikoen for å få brudd er også til stede. Dette inkluderer faktorer som påvirker falltendens/traume og beinkvaliteten. Falltendens/traume synes å være av like stor betydning som lav beinmasse ved lårhalsbrudd hos eldre (Meyer & Johnell 1997). Per i dag er det enighet om at det ikke er nok kunnskap om nytten av masseundersøkelse av den voksne kvinnelige befolkningen med beinmassemåling.
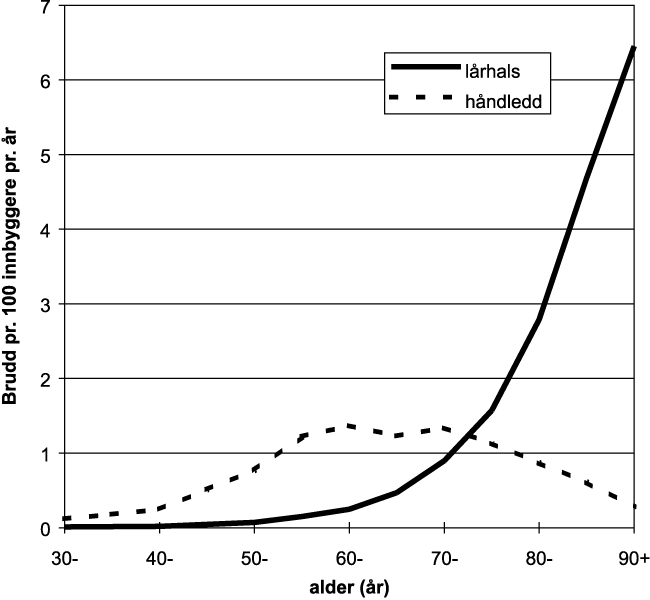
Figur 8.29 Forandringer i hyppigheten av lårhalsbrudd og håndleddsbrudd med økende alder hos kvinner.
Kilde: Data fra Oslo (Falch, J.A. et al. Bone 1993; 14: 643–5, Falch, J.A. Acta Orthop Scand 1983; 54: 291–5)
Hyppigheten av lårhalsbrudd øker kraftig med alderen (figur 8.29). Den gjennomsnittlige bruddpasient er omtrent 80 år gammel. Fire av fem lårhalsbrudd skjer hos kvinner. De senere tiår har antall lårhalsbrudd økt kraftig. Eksempelvis var det på begynnelsen av 1950-tallet omtrent 250 lårhalsbrudd per år i Oslo, mens det på slutten av 1980-tallet ble registrert omkring 1400 brudd per år (Falch, Kaastad, Bøhler et al. 1993). Økningen kan delvis forklares ut fra at det har blitt flere eldre, men samtidig har hyppigheten av brudd i de forskjellige aldersgrupper økt. Det finnes ikke noe sentralt sykdomsregister for brudd, men vi antar at det årlig er i underkant av 9000 nye lårhalsbrudd i Norge. Offisielle prognoser tyder på at vi i de kommende tiår vil få en betydelig økning i antall eldre, og dette alene kan føre til en fordobling i antall lårhalsbrudd fram til midten av neste århundre (Falch & Meyer 1998). Det er store geografiske forskjeller i hyppigheten av lårhalsbrudd. Eksempelvis er lårhalsbrudd hos kvinner i Oslo 1,5 gang hyppigere sammenlignet med Sogn og Fjordane, dobbelt så hyppig sammenlignet med USA og bortimot fire ganger så hyppig sammenlignet med Sør-Europa (Falch & Meyer 1998).
Konsekvensen av lårhalsbrudd
Konsekvensene av et lårhalsbrudd kan være svært alvorlige. Det første året etter bruddet er det en overdødelighet på 12–20 %. Denne overdødelighet utgjøres trolig først og fremst av de pasientene som var skrøpelige før de fikk bruddet. Mange lårhalsbruddpasienter får funksjonsnedsettelse etter bruddet. Sammenlignet med før bruddet, har anslagsvis halvparten redusert gangfunksjon ett år etter bruddet. Omkring en av fem som var hjemmeboende før bruddet har behov for plass i institusjon ett år etter bruddet. Et stort antall pasienter får også senkomplikasjoner i den opererte hofta. Resursbruk og kostnader i forbindelse med lårhalsbrudd er betydelige. Man har anslått at det daglig er belagt vel 300 akuttkirurgiske senger med lårhalsbruddpasienter (Falch & Meyer 1998), og at de totale kostnadene med lårhalsbrudd anslagsvis er 1,5 milliarder NOK per år.
Forekomst av brudd i ryggen
Antall ryggvirvelbrudd på grunn av osteoporose i den norske befolkningen er ukjent, men en nylig publisert europeisk studie viste at forekomsten av kompresjonsbrudd (ryggvirvelbrudd) påvist ved røntgenundersøkelse av ryggen var større i Oslo og Malmö sammenlignet med resten av Europa (Falch & Meyer 1998). Mens omtrent 19 % av de skandinaviske kvinnene og 15 % av de skandinaviske mennene hadde slike kompresjonsbrudd, var det gjennomsnittlig 12 % av kvinnene og 12 % av mennene i resten av Europa som hadde slike forandringer. Dersom forekomsten er like stor i resten av landet som i Oslo, vil anslagsvis 140 000 kvinner og 95 000 menn over 50 år ha slike kompresjonsbrudd (Falch & Meyer 1998). Symptomene kan variere fra ingen til store smerter i forbindelse med bruddet og/eller kroniske smertetilstander. En amerikansk studie tyder på at omlag 1/3 av dem med slike røngtenforandringer i ryggraden har så store plager at de har behov for å oppsøke helsevesenet, det vil si anslagsvis i underkant av 50 000 norske kvinner .
Forekomst av håndleddsbrudd
I Norge er det rundt 15000 nye håndleddsbrudd per år (Norsk Osteoporoseforening 1996). 80 % av disse forekommer hos kvinner. Gjennomsnittsalderen for håndleddsbrudd er betydelig lavere enn for lårhalsbrudd. Studier fra Oslo og Bergen, med de høyeste bruddrater som er publisert internasjonalt, viser at omkring 1 av 100 kvinner årlig får ett nytt håndleddsbrudd de første 10-årene etter overgangsalderen (figur 8.29). Det er ingen overdødelighet i forbindelse med håndleddsbrudd. Konsekvensene er først og fremst smerter og plager i forbindelse med selve bruddet. I tillegg er det en del av pasientene som får permanent feilstilling og redusert funksjon i håndleddet. Siden mange av pasientene er i yrkesaktiv alder, fører håndleddsbruddene også til et betydelig produksjonstap.
Risikofaktorer for beinskjørhet og brudd
Det finnes en rekke risikofaktorer for osteoporose og brudd, blant annet høy alder, det å være kvinne, tidligere brudd, røyking, alkoholmisbruk og lav kroppsvekt. Flere studier kan tyde på at det er flere undervektige i den norske befolkningen sammenlignet med andre europeiske befolkninger (Meyer, Falch, O"Neill et al. 1995). Hos eldre synes lavt matinntak i seg selv å være en risikofaktor for lårhalsbrudd, og hos yngre er spiseforstyrrelse (anorexia nervosa) en risikofaktor for osteoporose. Når det gjelder kostholdet for øvrig, har fokus først og fremst vært lagt på kalsium og vitamin D. Studier som har undersøkt sammenhengen mellom kalsiuminntak og osteoporose/brudd, har imidlertid gitt sprikende resultatene. Kalsiummangel er neppe en viktig årsak til det osteoporoseproblemet vi har i vår del av verden. Det betyr imidlertid ikke at kalsium er uten betydning: det er blant annet vist at kalsiumtilskudd kan være med på å bremse utviklingen av osteoporose hos kvinner etter overgangsalderen. Det er også holdepunkt for at et rikelig kalsiuminntak i barneårene er av betydning for å oppnå størst mulig maksimal beinmasse. Vitamin D er blant annet viktig for kalsiumopptaket i tarmen. En stor randomisert studie viste at man kunne redusere forekomsten av lårhalsbrudd og andre brudd hos institusjonaliserte eldre ved å gi en kombinasjon av kalsium og vitamin D (Chapuy, Arlot, Duboeuf et al. 1992). Det er imidlertid uklart om det var kalsium, vitamin D eller kombinasjonen som hadde denne effekten.
Redusert fysisk aktivitetsnivå er lansert som en viktig årsak til den økende bruddforekomsten som vi har sett i Norge og andre vestlige land gjennom de senere tiår. Gjentatte studier har vist at personer med lavt aktivitetsnivå har økt risiko for osteoporose og brudd. Spesielt synes inaktivitet å være uheldig. Hvor mye man kan oppnå i risikoreduksjon ved å øke det fysiske aktivitetsnivået er imidlertid vanskelig å anslå ut fra disse studiene da effekten av eksempelvis kroniske sykdommer og andre livsstilsfaktorer er vanskelig å skille fra effekten av lav fysisk aktivitet.
Det finnes også en rekke medisinske tilstander som kan gi osteoporose, her nevnes tidlig overgangsalder, reumatoid artritt (leddgikt), for høyt stoffskifte, svikt i kjønnshormonproduksjonen, mage/tarmsykdommer med redusert opptak av nødvendige næringsstoff, samt behandling med kortikosteroider (prednison o.l.).
Som tidligere nevnt er fall og traume viktige for hyppigheten av spesielt lårhalsbrudd, og til dels håndleddsbrudd. Mange faktorer kan føre til økt falltendens, som muskelsvakhet, dårlig balanse, visse medikamenter, redusert syn, glatt underlag og dårlig belysning. I Harstad har man vist mulighetene for å redusere bruddforekomsten ved fallforebyggende tiltak i befolkningen (Ytterstad 1996). I en randomisert studie har man vist at hoftebeskyttere kan redusere forekomsten av lårhalsbrudd (Lauritzen, Petersen, Lund 1993).
Det bør nevnes at stor kroppshøyde er en risikofaktor for lårhalsbrudd, trolig på grunn av rent biomekaniske forhold. Siden høyden i den norske befolkningen har økt betraktelig i løpet av dette århundret, og siden nordmenn er blant de høyeste i Europa, kan dette forklare noe av den høye forekomsten av lårhalsbrudd i vår befolkning (Meyer, Falch, O"Neill et al. 1995).
Beinkvalitet, i tillegg til beinmassen, spiller trolig også en viktig rolle, men dette har vi lite kunnskap om.
Det å ha mange risikofaktorer samtidig er av stor betydning. I to store studier fant man at de med flest risikofaktorer hadde 25 ganger høyere risiko for lårhalsbrudd sammenlignet med de som hadde færrest risikofaktorer (Meyer & Johnell 1997).
Forebygging
Befolkningsrettede tiltak:
For å øke den maksimale beinmasse hos barn og ungdom anbefales tiltak for å redusere tobakksforbruket, øke det fysiske aktivitetsnivået samt ernæringsmessige tiltak (tilstrekkelige mengder kalsium og vitamin D, samt forebygge spiseforstyrrelser). Hos eldre vektlegges et adekvat kosthold hva gjelder kalsium, vitamin D og totalt matinntak, bedring av det fysiske aktivitetsnivået ved forebygging av inaktivitet og ved å legge forholdene til rette for økt fysisk aktivitet. Videre anbefales reduksjon av tobakksforbruket, samt fallforebyggende tiltak.
Tiltak rettet mot høyrisikogrupper:
I tillegg til de generelle tiltakene nevnt over, er bruken av hoftebeskyttere aktuelt i spesielt utsatte grupper. Medikamentell behandling av osteoporose har vært mye diskutert i den senere tid. Det vises for øvrig til en nylig utgitt terapianbefaling (Statens legemiddelkontroll 1997). Her nevnes kort at det stort sett hersker enighet om at østrogen er førstevalget hos kvinner når det ikke foreligger kontraindikasjoner. For øvrig er to typer bisfosfonater registrert for behandling av osteoporose, hvorav den ene er bedre dokumentert enn den andre. Det mangler imidlertid studier som sammenligner effekten av de to preparatene. Kalsitonin og Fluorid er også benyttet. Det foregår en utstrakt forskning på nye medikamenter, og i løpet av få år kan vi forvente nye medikamenter, blant annet mer potente bisfosfonater, de såkalte selektive østrogen reseptor modulatorene (SERM) og PTH.
Rehabilitering
De typiske osteoporosepasienter med brudd er eldre kvinner. Selv om det nok gjøres mye godt arbeid i behandlingen av disse rundt om i landet, kunne mye mer ha vært gjort i å systematisere og bedre behandlingen. Her nevnes spesielt rehabiliteringen av lårhalsbruddpasienter og tilbud til personer med kroniske smertetilstander etter ryggvirvelbrudd. Enkeltstudier fra utlandet har vist at man kan oppnå betydelige helsegevinster ved å optimalisere behandlingen av lårhalsbruddpasienter.
Utfordringer
Ingen av de kjente risikofaktorene for osteoporoserelaterte brudd har på langt nær gitt en utfyllende forklaring på hvorfor det er en spesielt høy forekomst av brudd i vår befolkning eller hvorfor bruddrisikoen har økt over tid. Disse to forhold tyder imidlertid på at det må være sterke ytre faktorer tilstede som virker på befolkningen. Disse faktorene må enten føre til en økning av traumer (fall) eller til en svekkelse av beinvevets styrke. Det er viktig å klarlegge disse risikofaktorene slik at man eventuelt kan intervenere mot dem og derved redusere antall brudd.
Selv om vi har gode holdepunkter for at dårlig ernæring, redusert fysisk aktivitet og røyking er viktige risikofaktorer for osteoporose, så er det en stor mangel på intervensjonsforsøk som viser hvilken effekt en reduksjon av disse faktorer vil ha på bruddforekomsten i befolkningen. Hvis man iverksetter intervensjonstiltak, bør dette gjøres som epidemiologiske studier for å evaluere om intervensjonen fører til den ønskede effekt. I den forbindelse bør det opprettes et sentralt bruddregister for å følge utviklingen i bruddhyppigheten i befolkningen. Man vil da ha en mulighet for å vurdere om iverksatte forebyggende tiltak har hatt effekt.
«En nylig avgitt konsensusrapport etterlyser en nasjonal handlingsplan for osteoporose hvor alle aspekter ved tilstanden blir belyst (Norsk Osteoporoseforening 1996), og det er viktig at det offentlige påtar seg en aktiv rolle i omsorgen av denne store pasientgruppen.»
I den senere tid har interessen for osteoporose økt kraftig. Spesielt blir det brukt store midler til utvikling og utprøving av medikamentell behandling av osteoporose. I en slik situasjon er det viktig at det offentlige også sørger for midler til uavhengig forskning. Medikamentell behandling har en rolle i behandlingen av osteoporose. Det er imidlertid viktig at innsatsen hva gjelder fallforebyggende tiltak og livsstilsintervensjon ikke blir nedvurdert på bekostning av dette. Det er også en utfordring å bedre behandlingen og rehabiliteringen hos pasienter med brudd, inklusiv håndteringen av pasienter med kroniske smerter som følge av brudd i ryggsøylen.
Litteratur
Chapuy MC, Arlot ME, Duboeuf F, et al. Vitamin D3 and calcium to prevent hip fractures in the elderly women. N Engl J Med 1992; 327: 1637–1642.
Falch JA, Kaastad TS, Bøhler G, Espeland J, Sundsvold OJ. Secular increase and geographical differences in hip fracture incidence in Norway. Bone 1993; 14: 643–645.
Falch JA, Meyer HE. Osteoporose og brudd i Norge. Forekomst og risikofaktorer. Tidsskr Nor Lægeforen 1998; 118: 568–572.
Lauritzen JB, Petersen MM, Lund B. Effect of external hip protectors on hip fractures. Lancet 1993; 341: 11–13.
Marshall D, Johnell O, Wedel H. Meta-analysis of how well measures of bone mineral density predict occurrence of osteoporotic fractures. BMJ 1996; 312: 1254–1259.
Meyer HE, Falch JA, O"Neill T, Tverdal A, Varlow J. Height and body mass index in Oslo, Norway, compared to other regions of Europe: do they explain differences in the incidence of hip fracture? European Vertebral Osteoporosis Study Group. Bone 1995; 17: 347–350.
Meyer HE, Johnell O. Osteoporosis: Epidemiology and risk factors. I: Treatment of Osteoporosis. Oslo og Uppsala: Statens legemiddelkontroll og Läkemedelsverket, 1997: 45–62.
Norsk Osteoporoseforening og Statens helsetilsyn. Konsensus-rapport: Osteoporose. Basert på konsensuskonferanse 14.-16. november 1996.
Statens legemiddelkontroll. Terapianbefalinger: Behandling av osteoporose. Oslo 1997; 20 (suppl 1)
Ytterstad B. The Harstad injury prevention study: community based prevention of fall-fractures in the elderly evaluated by means of a hospital based injury recording system in Norway. J Epidemiol Community Health 1996; 50: 551–558.
8.5.3 Bekkenløsning
Eli Heiberg og Nanna Biørnstad, Kompetansesenteret i fysioterapi, Høyskolen, Oslo.
Hva er bekkenløsning?
Smerter i bekkenregionen knyttet til svangerskap, fødsel og barseltid kalles gjerne «bekkenløsning». Når smertene gir så stor funksjonsnedsettelse at de hemmer daglige gjøremål, som å stå, gå, stelle seg selv eller sitt barn, blir problemet stort og smertefullt først og fremst for kvinnene det gjelder, men også for barn, familie og samfunn.
Bekkenløsning er en interessant og utfordrende lidelse både fordi smertebildet varierer fra kvinne til kvinne og fordi man ikke kan vise til klare årsaksammenhenger. Det er stor samvariasjon med plager i nedre del av ryggen. Det kan selvsagt forekomme plager fra rygg og bekken som ikke har noe med svangerskapet å gjøre, men det som betegnes som bekkenløsning er spesielt for svangerskapet. Undersøkelser tyder på forekomst mellom 5 og 50 prosent. I de undersøkelsene med de høyeste forekomster, er smerter i nedre del av ryggen også tatt med. Variasjonen i forekomst vil derfor være avhengig av hvordan lidelsen defineres og avgrenses. I det følgende settes søkelyset på smerter under svangerskap og fødsel lokalisert til bekkenleddene og omkringliggende bløtvev. Smerter fra indre organer, samt ryggen holdes utenfor. Hyppigste debuttidspunkt av bekkenløsning er omkring 16–20 uke av svangerskapet, men noen blir smerteplaget allerede i første trimester (1–8).
Bekkenløsning er kjent i nordiske land, i England og Nederland, samt USA. Men tilstanden er ukjent, eventuelt bare usynlig, i en rekke andre land (5,9). I medisinsk litteratur har lidelsen de siste 150 år bare vært omtalt i perioder (9).
Definisjon og avgrensning
Det er ingen etablert enighet om bruk av diagnosen bekkenløsning. I Norge nedsatte Lægeforeningen i 1990 et utvalg for å klargjøre mulige norske betegnelser. Man skilte da mellom en «fysiologisk»- og en «symptomgivende» bekkenløsning. Symptomgivende bekkenløsning ble tidsbegrenset til å gjelde i svangerskapet og seks måneder etter fødselen. Plager som vedvarte etter denne tid, ble foreslått kalt «bekkenleddsyndrom» dersom smertefrembringende, provokasjonstester var positive på alle bekkenets leddforbindelser, det vil si mellom bekkenben og korsben bak (iliosakralleddene) og mellom bekkenbena fortil (symfysen). Nomenklaturen er lite brukt i praksis. Den er heller ikke klart avgrenset til andre bekken- eller rygglidelser med liknende symptombilder.
Rikstrygdeverket (RTV) har erkjent symptomgivende bekkenløsning som en funksjonsnedsettende i svangerskapet og inn til seks måneder etter fødselen. Bekkenløsning er plassert inn i kategorien av revmatiske lidelser med problemer fra bærende ledd, hvor RTV garanterer fri fysikalsk behandling. «Bekkenløsning med gangvansker» er her gjort til et eget punkt. Dette forvirrer nomenklaturen ytterligere. Tidfestingen av barseltiden til seks måneder må sies å være gjort fra sedvane mer enn ut fra behov. En del kvinner er fortsatt plaget etter denne tid.
Mangelen på presisjon, definisjon og klar avgrensing er imidlertid ikke noe særnorsk fenomen. Betegnelser, definisjoner og kriterier for svangerskapsrelaterte bekken- og korsryggsmerter synes å variere fra land til land. Norske forskere har oversatt bekkenløsning til «pelvic girdle relaxation», «pelvic joint instability» og «pelvic pain in pregnancy» (5,10–11). På svensk omtales bekkenløsning som «bakre bäckensmärtor» oversatt til «posterior pelvic pain» (12). Nederlandske forskere har hittil brukt begrepet «peri partum pelvic pain» (13). Den vanligst brukte engelske betegnelsen er imidlertid «back pain in pregnancy», som verken skiller mellom smerter med utgangspunkt i rygg og/eller bekken (14–15), eller tar hensyn til bekkensmerter etter fødselen.
Å diskutere nomenklatur kan synes som flisespikkeri, idet det klinisk er stor samvariasjon mellom rygg- og bekkensmerter. Kvinner som utvikler bekkensmerter får også ofte vondt i korsryggen. Dette gjelder især kvinner som har hatt perioder med vondt i ryggen før de ble gravide (16). Det er en markert økning av forekomsten av bekkensmerter fra første til annen graviditet. Denne forskjellen er ikke så tydelig for korsryggsmerter. Dette kan tyde på at bekkensmerter, forstått som smerte i bekkenrelaterte vevstrukturer (bekkenledd, muskulatur og bånd i og rundt bekkenet) representerer en egen svangerskapsspesifikk tilstand (6).
Smerter lokalisert til ett eller begge iliosakralledd, må skilles fra smerter med og uten utstråling til bena. Man må være oppmerksom på mulige differensialdiagnoser og/eller eventuell funksjonssvikt knyttet for eksempel til tidligere skader eller brudd i rygg, bekken eller hofter. En annen avgrensning er å vurdere i hvilken grad smerter fortil i bekkenet i og rundt symfysen forekommer samtidig med smerter i ett eller begge iliosakralledd (bekkenleddene bak) eller opptrer isolert. De danske fysioterapeuter Albert og Godskesen har i en stor prospektiv studie ved Universitetshospitalet i Odense argumentert for å differensiere mellom minst fire ulike kategorier (8). Alle kvinnene i hennes undersøkelse (n=2269) ble undersøkt med smerteprovoserende tester i 33. svangerskapsuke. Forekomst av smerte i bekkenleddene ble funnet hos 535 kvinner (23.6 prosent). Disse ble igjen delt i følgende grupper, (antall og forekomst i hver gruppe i parentes).
daglige smerter i symfysen og begge iliosakralledd (n=136, 6.0 %),
daglige smerter i symfysen (n=47, 2.1 %)
daglige smerter over det ene iliosakralleddet (n=127, 5.6 %)
daglige smerter i iliosakralledd (n=180, 7.9 %)
daglige, men ikke lokaliserbare smerter i området (n=45, 2.0 %)
Denne inndelingen er et forsøk på å skille mellom smerter knyttet til vev i og rundt bekkenleddene og andre smerter. Albert og Godskesen viser at kvinnene i de enkelte gruppene er ulike når det gjelder grad av funksjonsnedsettelse og varighet av plager i det første året etter fødselen (8).
Kvinner som hadde smerter i symfysen og begge iliosakralledd var den mest invalidiserte gruppen (8). I alle kategorier utgjør smerte hovedsymptomet. Også smerter i muskelbånd og bindevev i sete, lyske og lår er hyppig hos alle pasientgruppene (8,17). Dette er vev som via hinner (fascier) er knyttet til bekkenleddene. Hva som er primære eller sekundære plager kan ofte være vanskelig å avgjøre.
Klinisk er det vanskelig å vise klare sykelige forandringer annet enn hovent, (ødematøst) og smertefullt vev i bløtdelene rundt bekkenet, i sete og lår. Vedvarende smerter kjennetegnes ved dyptsittende, til dels brått innsettende, stikkende smerter over symfysen og på begge sider av korsbenet. Smertebildet kan minne om et muskellosjesyndrom (18). Hvordan de ulike smertetypene utvikler seg, påvirkes av i hvilken grad kvinnen får avlastning og hensiktsmessig oppfølging (12,19–20).
Mulige årsakssammenhenger
Idealet er å ha en diagnose som peker mot en årsakssammenheng og som kan gi grunnlag for igangsetting av tiltak. Bekkenløsning som diagnose er klinisk basert. Det vil si den er basert på et visst symptomtilfang, uten sikre objektive forandringer. Hormonelle forandringer knyttet til det å være gravid gir økt væskeopphopning, økt strekkbarhet av muskulatur, bånd og sener. Hvorfor noen kvinner utvikler smerter i og rundt bekkenet i svangerskapet, vet vi foreløpig svært lite om. Tungt fysisk arbeid nevnes i mange undersøkelser som en risikofaktor (2–6,21). Sammenheng mellom alder ved første menstruasjon og senere bekkenplager er beskrevet (22).
Muligheten for en eventuelle feilstillinger i bekkenleddene er viktig å undersøke. En oversiktsartikkel om syndromer lokalisert til iliosakralleddene konkluderer med at det også i dette feltet er uklar nomenklatur, men at mulige feilstillinger ikke må overses (23). Det finnes mange ulike funksjons-og provokasjonstester. Gyldigheten av disse diskuteres (24–25). Er kvinnen sterkt smerteplaget, bør man være tilbakeholdende med undersøkelser som øker smerten ytterligere.
Ettersom magen vokser kan svangerskapets biomekaniske forhold med endret vektbelastning og endret kroppsholdning også påvirke smertebildet. Utstrålende smerter fra omkringliggende vevsstrukturer blir også nevnt som en mulig forklaringsmodell (13,26).
Klinisk må en være oppmerksom på mulige differensialdiagnoser og den store samvariasjonen det er mellom rygg- og bekkensmerter. Ved siden av gode kliniske undersøkelser kan bruk av smertetegning være et hjelpemiddel. Det er vist klare forskjeller i smertelokalisasjon mellom svangerskapsrelaterte bekkensmerter og lumbale skiveprolaps (27–28).
Interessante, men sprikende funn, er gjort med hensyn til konsentrasjonen av relaxin i serum og utvikling av bekkensmerter (29–31). Andre biologiske markører som serumkonsentrasjonen av propeptider av type III procollagen (PIINP), progesteron og østrogen er også vist å påvirke vevsstrukturen i båndene rundt bekkenet (30). Slike funn bør undersøkes i større grupper.
Forebyggende og behandlende tiltak
Ulike former for fysikalsk terapi er den mest brukte behandlingen. Mange kvinner opplever å måtte gå fra behandler til behandler før de finner en behandlingsform som passer for dem. Det foreligger ingen vitensbasert standard for fysikalsk behandling av svangerskapsrelaterte bekkensmerter. Nordiske undersøkelser peker på at de ulike smertetyper må ha ulik behandling (8,12,17, 20). Klinisk erfaring viser at det nytter å forebygge. Tiltakene rettes mot å unngå videre belastning av vev som allerede er smertefullt. Det legges vekt på enkle råd for bevegelse i hverdagen. Tyngdelinjen gjennom kroppen skal balansere muskelbruk på kroppens forside og bakside. For kvinner med bekkensmerter er det særlig viktig å opprettholde god postural kontroll, slik at kroppens stabiliserende og bevegende muskelsystemer er i balanse i forhold til hverandre (17,32). Dette kan være vanskelig med en kropp i den vekst og endring et svangerskap innebærer. Det er forskjellige meninger om bruk av manipulasjon så lenge kvinnen er gravid. Kiropraktorene sier man kan gjøre det. Fysioterapeuter, spesialister i manuell terapi, manipulerer ikke. Mobilisering av leddene kan gjøres forsiktig. Båndene som fester korsben og haleben til bekkenbena kan være svært smertefulle ved palpasjon. Det er uenighet om hvorvidt slike bånd bør behandles isolert. De kan behandles utenfra. Det er ikke nødvendig å behandle rektalt. Mange kvinner har glede av bassengtrening. Massasje er stimulerende og avspennende og gir god smertelindring (19,33).
Noen råd for fødsel og barseltid
For kvinner med bekkensmerter er valg av fødestilling viktig. Det tradisjonelle ryggleiet, eller det gynekologiske leie med hofter og knær i bøyd og sterkt abdusert stilling under fødsel, og ved eventuelt sying etterpå, frarådes på det sterkeste for kvinner med bekkensmerter. En mer skånsom fødestilling er sideleie med øverste ben godt støttet opp av puter. En annen er å føde på «alle fire». Bekkenet får fjære fritt uten press fra underlaget.
Kvinner med bekkensmerter, også etter fødselen, må defineres som pasienter, og tilbys avlastning og behandling. De bør ikke utsette sitt smertefulle bekken og sterkt uttøyde kollagene, (ikke elastiske) vev for unødig belastning. Kvinnen bør gis mulighet til maksimal hvile og automatisk få hjelp til å løfte og stelle barnet og seg selv. Massasje er tromboseforebyggende. Massasje og berøring øker tilhelingen av skadet vev (33). Maten bør serveres og sengen res. Dette er i kontrast til dagens modell hvor barselavdelingene er lagt til rette for friske kvinner uten plager.
Sammenfatning og forslag til satsningsområder
Bekkenløsning i et kultur- og migrasjonsperspektiv
Innledningsvis ble det antydet at bekkenløsning kunne være en kulturbestemt lidelse. Det foreligger ingen krysskulturelle studier i feltet. Pakistanske kvinner i Norge forteller for eksempel at slike smerter ikke finnes i Pakistan, men de utvikler lidelsen når de bor i Norge (34). Om dette også gjelder andre innvandrergrupper vites ikke. Et så komplekst og muligens også kulturspesifikt fenomen som det vi på norsk kaller bekkenløsning, kan med all sannsynlighet ikke forklares utelukkende biologisk eller biomekanisk. Bekkenløsning bør også studeres i representasjon for en type sammenheng med ulikelivserfaringer, som kanskje ikke bare søker form, men også språk.
Bekkenløsning – epidemiologiske utfordringer
Smerter lokalisert til korsrygg og bekken synes å ha ulikt årsaksmønster. For å undersøke dette må betydningen av faktorer som mors alder, første menstruasjon, prevensjonsform, antall graviditeter og fødte barn, barnets fødselsvekt og kjønn, livsstil, arbeidsbelastning og så videre undersøkes i store normalpopulasjoner.
Bekkenløsning – vurdering av avlastningstiltak
I hvilken grad bekkenløsning kan sies å være et belastningssyndrom er ukjent. Symptomer på bekkenløsning synes i sær å ramme aktive, oppegående kvinner med stor arbeidsglede og store krav til seg selv på jobb såvel som hjemme. Bruk av avlastning som intervensjon, slik som tilrettelegging av arbeid, gradert eller hel sykmelding, hjelp i hjemmet bør undersøkes.
Bekkenløsning – effekt av fysioterapi
Fysioterapeuter er den yrkesgruppen som har størst erfaring med behandling av bekkenløsning. Deres kliniske erfaring bør systematiseres. Som nevnt finnes det ingen vitenskapsbaserte retningslinjer for fysikalsk behandling ved bekkenløsning. Det er behov for randomiserte, kontrollerte intervensjonsforsøk, rettet mot såvel forebygging som behandling.
Litteratur:
Kogstad O: Bekkenløsning en kontroversiell diagnose. Tidsskr Nor Lægeforen 1988; 108; 1115–9.
Kogstad O: Vond rygg etter fødsel. Hvem får det og hva er diagnosen? Tidsskr Nor Lægeforen 1988; 108: 1120–2.
Östgaard HC, Andersson GBJ, Karlsson K: Prevalence of Back Pain in Pregnancy. Spine 1988; 16: 549–52.
Berg G, Hammar M, Möller-Nielsen J og medarb.: Low Back Pain during Pregnancy. Obstet Gynecol 1988; 71: 71–5.
Heiberg E, Stray-Pedersen B: Bekkensmerter i svangerskapet et belastningssyndrom? Norsk Epidemiologi 1997; 7 (1): 117–121.
Endresen E Heiberg: Pelvic Pain and Low Back Pain in Pregnant Women – an epidemiological study. Scand. J Rheumatol 1995; 24: 135–41.
Kristiansson P. Svärsudd K, von Schoultz B: Back Pain during Pregnancy. A Prospective Study. Spine 1996; 21: 702–9.
Albert M, Godskesen M: Clinical Characteristics of Four Syndromes of Pregnancy-Related Pelvic Joint Pain (1998 innsendt for publisering).
Skylv G: Bækkenløsning – sygdom eller afvigelse? Stofskifte – Tiddskrift for antropologi 1988; 18: 11–35. København.
Kogstad O, Biørnstad N: Bekkenløsning patogenese/etiologi/definisjon/ epidemiologi. Tidsskr Nor Lægeforen 1990; 110: 2209–11.
Saugstad LF: Persistent pelvic pain and pelvic joint instability. Eur J Obstet Gynecol Reprod Biol 1991; 41: 197–201.
Östgaard HC, Zetherström G, Roos-Hansson E, Svanberg B: Reduction of Back Pain and Posterior Pelvic Pain in Pregnancy. Spine 1994; 19: 894–900.
Mens JMA, Vleeming A, Stoeckart R, et al. Understanding Peripartum Pelvic Pain. Implications of a Patient Survey. Spine 1996; 11: 1363–70.
Mantle MJ, Greenwood RM, Currey HLF: Backache in Pregnancy. I. Rheumathol Rehabil 1977; 16: 95–101.
Mac Evilly M, Buggy D: Back Pain and Pregnancy: a Review. Pain 1996; 64: 405–14.
Östgaard HC, Andersson GBJ: Previous Back Pain and Risk of Developing Back Pain in a Future Pregnancy. Spine 1988; 16: 432–6.
Biørnstad, N: Bekkenet på kryss og tvers. 1992 Cappelen Akademisk Forlag A.S. Oslo.
Samuelsen G: Hoftens små utadrotatorer undervurdert og misforstått? Fysioterapeuten 1996; 1: 18–22.
Östgaard HC, Zetherström G, Roos-Hansson E: Back pain in relation to pregnancy. Spine 1997; 24: 2945–50.
Norén L, Östgaard, Nielsen TF, Östgaard HC: Reduction of Sick Leave for Lumbar Back and Posterior Pelvic Pain in Pregnancy. Spine 1997; 18: 2157–60.
Aarseth S.Platou: Å være i omstendigheter.. Bekkenløsning i graviditet brukt som synligjøring av kvinners arbeidsforhold og som trøbbelfenomen i arbeidslivet. Hovedoppgave i sosiologi, Universitetet i Oslo 1992.
Saugstad LF. Is persistent pelvic pain and pelvic joint instability associated with early menarche and with oral contraceptives? Eur J Obstet Gynecol Reprod Biol 1991; 41: 203–6.
Oldreive WL: A Classification of, and a Critical Review of the Literature on, Syndromes of the Sacroiliac Joint. The Journal of Manual & Manipulative Theraphy 1998; 1: 24–30
Wormslev M, Juul AM, Marques B og medarb: Clinical Examination of Pelvic Insufficiency during Pregnancy. Scand. J Rheumatol 1994; 23: 96–102.
Albert H, Godskesen M: Clinical Examinations and Diagnostic Procedures in Four Syndromes of Pregnancy-Related Pelvic Joint Pain. (1998 innsendt for publisering).
Östgaard HC, Andersson GBJ, Schultz AB, Miller JAA. Influence of some Biomechanical Factors on Low Back Pain in Pregnancy. Spine 1993; 18: 61–5.
Nielsen LL. Smertebilde ved bekkenløsningsplager og lumbalt skiveprolaps. Hovedfagsoppgave i fysioterapi. Det medisinske fakultet. Universitetet i Bergen 1996.
Sturesson B, Udén G, Udén A: Pain Pattern in Pregnancy and «catching» of the Leg in Pregnant Women with Posterior Pelvic Pain. Spine 1997; 22: 1880–4.
Mac Lennan AH. The role of the hormone relaxin in human reproduction and pelvic girdle relaxation. Scand J Rheumatol 1991; (suppl. 88): 7–15.
Kristiansson P. Svärsudd K, von Schoultz B: Serum relaxin, symphyseal pain and back pain during pregnancy. Am J Obst Gyn (in press).
Albert H, Godskesen M, Westergaard JG, Chard T, Gunn L. Circulating levels of relaxin are normal in pregnant women with pelvic pain. Eur J Obstet Gynecol Reprod Biol (accepted for publication).
Stuge B: Gange og bekkeninstabilitet. Fysioterapeuten 1996; 6: 6–11.
Goats GC: Massage – the Scientific Basis of an Ancient Art: Part 1 and 2. Br.J.Sp Med 1994; 28: 149–156
Biørnstad N, Heiberg E: Massage – a living, but threatened tradition among Pakistani dais. Rapport 1997. Kompetansesenteret i fysioterapi, Oslo.
8.6 «Ubestemte» plager
8.6.1 Om «ubestemte» plager generelt
Kirsti Malterud, Seksjon for allmennmedisin, Universitetet i Bergen.
Er ubestemte plager kvinneplager?
Begrepet «kvinnesykdom» brukes på tre ulike måter i litteraturen – om tilstander som rammer utelukkende kvinner (ovarialkreft), om tilstander som tallmessig rammer mange kvinner uten at det foreligger noen kjønnsforskjell (hjerte/karsykdom), eller om tilstander der forholdsvis mange flere kvinner enn menn rammes (fibromyalgi). De «ubestemte» plagene tilhører den siste gruppen. Teoretiske og metodologiske svakheter i den blir synlige når vi prøver å lage oversikter over kvinnesykdommene i de ulike gruppene med basis i epidemiologisk forskning. Fortsatt mangler kjønnsspesifikke oversikter i store deler av den epidemiologiske litteraturen selv i befolkningsstudier av vanlige tilstander. I ulike studier som framstiller kjønnsforskjeller etter diagnose finner vi til dels inkonsistente og vanskelig sammenlignbare funn (1–5). Dette kan skyldes at mye av den foreliggende empiri bygger på ulike definisjoner og uklare diagnostiske kriterier, og at enkeltdiagnoser og diagnosegrupper har vært brukt som enhet på ulike måter. En epidemiologisk framstilling forutsetter dessuten at helseplager kan klassifiseres i form av entydige og veldefinerte diagnoser. Dette er slett ikke alltid er tilfelle når det gjelder helseplager hos kvinner. I det følgende skal vi se nærmere på fenomenet «ubestemte» helseplager – langvarige tilstander preget av subjektive symptomer uten objektive funn, uten kjent årsak – og omfanget og betydningen av dette for kvinners helse (6).
Symptomdiagnoser og sykdomsdiagnoser
Når pasienten får vondt i halsen, kan legen ta en prøve som konkluderer med diagnosen streptokokktonsillitt. Behandling og forløp er gitt av diagnosen. Pasienten får penicillin og blir frisk. Men ikke alle symptomer leder fram til en slik diagnostisk konklusjon. Til hverdags må ofte legen nøye seg med en konklusjon på et lavere forklaringsnivå. Klassifikasjonssystemet ICPC, som brukes i norsk allmennpraksis, gir legen anledning til å skille mellom deskriptive symptomdiagnoser og konklusive sykdomsdiagnoser. Bruk av symptomdiagnose betyr at legen ikke vet nok til å si hva symptomet skyldes. I den kliniske hverdag er symptomdiagnosene langt mer utbredt enn diagnoser som betegner en velavgrenset sykdomsenhet. I nesten 2/3 av konsultasjonene bruker primærlegen symptomdiagnose – bare hos 1/8 av pasientene stilles en klassisk sykdomsdiagnose (7). Med 15 millioner konsultasjoner årlig i norsk primærhelsetjeneste innebærer dette 10 millioner konsultasjoner med symptomdiagnoser. Kvinner står for anslagsvis 2/3 av konsultasjonene.
Mye tyder på at dagens medisinske diagnosesystemer er bedre egnet til å klassifisere helseplager hos menn enn hos kvinner. Menn får oftere enn kvinner en sykdomsdiagnose (eksempelvis meniskskade), mens kvinner oftere enn menn får en symptomdiagnose (eksempelvis kroniske knesmerter) (8). Med disse tallene som utgangspunkt kan vi anslå at norske leger gir kvinnelige pasienter symptomdiagnose ved minst 6 millioner konsultasjoner årlig. Symptomdiagnosene omfatter mange kortvarige og beskjedne helseplager som går over av seg selv, som feber, diare, ryggsmerter, vondt i magen. Legens oppgave i møte med slike tilstander er som regel å vurdere at det ikke er noe mer alvorlig som ligger bak, eller å besørge sykmelding ved fravær fra arbeidet. Slike vurderinger kan gjøres på faglig forsvarlig grunnlag av en symptomdiagnose.
Langvarige, ubestemte plager som mangler objektive sykdomstegn
Symptomdiagnosene blir mer problematiske både for pasient og lege når det gjelder langvarige eller kroniske helseplager som medfører lidelse og funksjonsutfall over tid. I slike tilfeller representerer den manglende diagnosen betydelige medisinske og sosiale problemer. Legen forstår ikke hva pasienten feiler og har ikke effektiv behandling å tilby. Pasienten opplever at det er lite hjelp å få, og kjenner seg ofte avvist av hjelpeapparat og trygdesystemet. De «ubestemte» helseplagene kan være langvarige eller kroniske tilstander preget av plagsomme og til dels invalidiserende symptomer. Plagen foreligger til tross for at omfattende undersøkelser ikke gir funn eller forklaring. Plager av denne typen utgjør en omfattende andel av kvinners vanlige helseproblemer, men er i sin natur vanskelige å tallfeste og kartlegge. Epidemiologisk forskning gir lite plass for tilstander som ikke lar seg klassifisere (9).
Ubestemte plager kan gi ulike symptomer og diagnoser
«Ubestemte» helseplager gir symptomer i form av muskel-skjelett-lidelser, trøtthet/slapphet eller psykiske lidelser. Smertesyndromer fra ulike organer, uhensiktsmessige immunresponser med allergi-liknende plager, stadige infeksjoner eller slimhinneproblemer hører også med. Pasientene kan være plaget av konsentrasjonsvansker, søvnproblemer, underlivssmerter, utflod, vannlatingsplager, fordøyelsesproblemer eller indre uro. Symptomene kan opptre hver for seg eller sammen.
Vanlige betegnelser på disse tilstandene er beskrivende, som regel uten noen klar årsaksforståelse, som fibromyalgi eller andre former for kroniske muskelsmerter, lumbago, det kroniske tretthetssyndrom, nakkesleng, bekkenløsning, irritabel tarm, dyspepsi, spenningshodepine, urinrørskatarr, eller underlivssmerter. Blant pasientene finner vi betegnelser som candidasyndrom, amalgamsyke, el-allergi eller ME-syndrom. Somatiseringssyndrom, hypokondri eller affektiv lidelse er eksempler på psykiatriske diagnoser som pasienter med «ubestemte» plager ofte tildeles av fagfolk, riktignok uten at de selv opplever psykiske plager.
Forekomst av ubestemte plager
Kvinners plager blir oftere enn menns plager klassifisert som «ubestemte» eller «medically unexplained». For noen av disse tilstandene er det utviklet diagnostiske kriterier som har muliggjort prevalensstudier, eksempelvis for fibromyalgi, irritabel tarm, kronisk tretthetssyndrom, somatiseringssyndrom og spenningshodepine. Et gjennomgående funn er at kvinner er i flertall blant pasientene i forhold til menn. Kjønnsforskjellen kan variere i størrelsesorden for ulike studier av samme tilstand og mellom de ulike tilstander, men er likevel konsistent: De «ubestemte» helseplagene er kvinnesykdommer – tilstander som rammer forholdsvis flere kvinner enn menn.
I Norge er kroniske muskelsmerter (også kjent under betegnelser som fibromyalgi, belastningslidelser, eller bløtdelsrevmatologi) sannsynligvis den største gruppen av kvinners «ubestemte» helseplager. 17 % av diagnosene i norsk allmennpraksis gjelder muskelskjelettlidelser (10). Av disse utgjøres 21 % av «veldefinerte» revmatologiske, nevrologiske eller ortopediske sykdommer, mens resten handler om bløtdelsplager av mer eller mindre spesifikk karakter. En norsk befolkningsbasert prevalensstudie fant en forekomst av fibromyalgi på 10,2 % hos kvinner mellom 20 og 49 år(11). Tallene er høye i forhold til utenlandske studier og har vært omdiskutert. Ikke desto mindre vet vi at denne typen plager står for en omfattende del av langtids sykefravær og uførhet for kvinner. 1993 ble 3 730 norske kvinner innvilget uføretrygd på grunn av lidelser i muskelskjelettsystemet (12). Vi snakker altså ikke om en liten og betydningsløs gruppe av pasienter eller helseplager, men om tilstander med omfattende utbredelse og konsekvenser for norske kvinner.
De «ubestemte» plagene er ikke akutte eller livstruende sykdommer som man dør av, men langvarige og kroniske tilstander som man lever med. Det kan se ut til at forekomsten er økende. Det er vanskelig å si om en tilsynelatende økning for eksempel kan skyldes at tilstandene blir mer synlige når flere kvinner er yrkesaktive og derfor representerer større strukturell uførhet når arbeidsevnen reduseres av sykdom. En annen forklaring kan være at dette er tilstander som har fått økt oppmerksomhet når kvinners posisjoner styrkes i samfunnet.
Objektive funn som sykdomskriterium
For at en pasient skal få en medisinsk diagnose, må sykehistorien og de medisinske funnene stemme overens med en medisinsk tilstand som legen kjenner. Uten dette blir ikke pasientens plager regnet som sykdom. Når legens medisinske blikk og instrumenter ikke er i stand til å gjøre observasjoner som forklarer hva plagene skyldes, kan resultatet bli at tilstanden og pasienten ekskluderes fra det vi oppfatter som sykdom og som vi påtar oss medisinsk og velferdspolitisk ansvar for. Begrunnelsen for dette finner vi i idealer fra en biomedisinsk referanseramme som forutsetter at alle sykdommer etterlater spor i kroppen – objektive funn. I henhold til dette idealet regnes de objektive funn som nødvendige og tilstrekkelige betingelser for sykdom. Subjektive symptomer ikke har tilsvarende status som kunnskapsgrunnlag når diagnoser skal stilles og sykdom skal avgrenses.
Samtidig viser empiriske studier fra klinisk diagnostikk at det viktigste kunnskapsgrunnlaget for diagnostiske konklusjoner i praksis er den såkalt subjektive kunnskap – sykehistorien. I mindre enn 1/3 av konsultasjonene er det faktisk resultatene fra den kliniske undersøkelse eller de supplerende tester som leder til diagnosen (13). Diagnosen er faktisk sjelden et objektivt biologisk «faktum», men som regel en sum av menneskelig fortolkning, skjønn og samhandling, uansett om vi snakker om «bestemte» helseplager som legene kjenner årsaken til, eller om det gjelder de «ubestemte» helseplagene.
Årsaksforklaringer
De «ubestemte» plagene kan ha mange ulike forklaringer. Vi vet at veldefinerte revmatiske sykdommer som Sjøgrens syndrom først gir seg diagnostisk til kjenne etter mange år uten objektive funn. En norsk studie viser at gjennomsnittlig tid fra symptomdebut til diagnose var 11 år (14). Andre revmatologiske og nevrologiske sykdommer kan ha en langsom utvikling der det med dagens diagnostiske repertoar ikke er mulig å stille diagnose i tidlig stadium. Erfaring viser også at ulike former for kreftsykdom kan gi seg til kjenne på de diagnostiske tester først et godt stykke ut i sykdomsforløpet. Det er viktig å minne om at vi med objektive funn mener det dagens legevitenskap er i stand til å påvise ved hjelp av dagens kunnskapsgrunnlag og diagnostiske testbatterier. Har pasienten fordøyelsesplager, ville det for 25 år siden kanskje vært gjort en kontrastrøntgenundersøkelse av magesekken, som kanskje ikke viste noe galt. I dag kan man ved hjelp av tredimensjonal ultralydteknikk se bestemte mønstre av funksjonsforstyrrelser i magesekken. Ved «ubestemte» plager kan det også være at de prøver som er tatt, er normale, mens undersøkelser som kanskje burde vært gjort, kunne vist at de «ubestemte» plagene er symptomer på diabetes, hypotyreose eller carpaltunnelsyndrom.
Belastningsforhold
Hos noen pasienter kan plagene ha en forklaring i indre og ytre belastninger. Vi vet for eksempel at ensidige arbeidsrutiner kan fremme utviklingen av kroniske muskelsmerter. Det er vist at kvinner med fibromyalgi hyppigere enn andre har vært utsatt for seksuelle overgrep. Det ermange av de «ubestemte» tilstandene som overlapper hverandre. Forekomsten av irritabel tarm og det kroniske tretthetssyndrom er høyere hos pasienter med fibromyalgi enn hos andre (15). Det er også mye som tyder på at det kan dreie seg om forskjellige tilstander med ulik patogenese, som vi foreløpig vet for lite om. Endimensjonale forklaringsmodeller som dobbeltarbeid, serotoninubalanse eller somatiseringstendenser har til nå ikke gitt anvendbar forståelse av disse tilstandene.
Sannsynligvis er det mange og sammensatte grunner til at kvinner får slike plager, og at plagene får slike ytringsformer. Kvinner lever andre liv enn menn. Ikke bare utfører kvinner reproduktivt arbeid med svangerskap, fødsler og amming, men vi har også fortsatt et uttalt kjønnsdelt arbeidsmarked der kvinner tjener mindre og har mindre innflytelse enn menn. Selv i vår likestilte tidsalder er det kvinner som utfører størsteparten av det ubetalte arbeid knyttet til hjem og omsorg. Dobbeltarbeid framheves ofte som en årsaksfaktor. Da glemmer vi at de fleste kvinner faktisk er dobbeltarbeidende – uten å få slike plager. Vi glemmer også at kontroll over egen arbeidssituasjon sannsynligvis er en viktigere beskyttelse mot sykdom enn belastningen i seg selv (16). Det kan være mange forhold i kvinners hverdagsliv og yrkesliv som gir for lite kontroll og fleksibilitet, og som dermed er helseskadelige.
Forebygging er vanskelig uten kunnskap om årsaker
Så lenge kunnskapsgrunnlaget på dette feltet er utilstrekkelig, finnes det ikke veldokumenterte strategier for sykdomsforebygging. Mye kan imidlertid tyde på at samfunnsmessige forhold langt utenfor helsevesenets rekkevidde er av minst like stor betydning som medisinske tiltak på dette feltet. Vi har imidlertid mye å vinne på intensivert innsats for å skape økt innsikt i årsaksmekanismer og patogenese, ikke minst med sikte på å utvikle tiltak som kan gi bedre helsehjelp enn det vi i dag kan tilby kvinner med disse plagene. Det finnes i dag erfaringer fra tradisjonelle og utradisjonelle behandlingstilbud for kvinner med kroniske muskelsmerter, men lite overordnet tenkning om terapeutiske tilnærminger for plager vi ikke kjenner årsaken til.
Helsevesenet gir lite hjelp
Hvis det medisinske blikk ikke er skarpt nok til å gi kvinners vanlige helseplager en god diagnose, kan resultatet bli at kvinner med slike tilstander ikke får god hjelp.
Når legen ikke forstår hva pasienten feiler, kan pasienten oppleve å bli gjort til syndebukk. Mange pasienter med kroniske muskelsmerter rapporterer at de har kjent seg dårlig mottatt hos legen (17,18). De usynlige spilleregler for samhandling og anerkjennelse i den medisinske konsultasjon kan bidra til å fastlåse negative mønstre som forverrer situasjonen for pasienten. Studier av samhandling mellom lege og pasient viser at legen møter kvinnelige pasienter annerledes enn mannlige pasienter, og at kvinners symptomer fortolkes annerledes enn identiske symptomer hos menn (19–22).Blant pasienter som legen regner som vanskelige pasienter, finner vi dem som kommer med «ubestemte» plager. I det medisinske statushierarki har fibromyalgi en klar sisteplass (23). Pasientens opplevelse av anerkjennelse fra legen kan imidlertid være en avgjørende forutsetning for god helsehjelp. Informasjon basert på kvinnenes erfaring og kunnskap kan bidra til at de «ubestemte» plagene ikke lenger fortoner seg så ubestemte for legen (24,25).
Trygd – en siste utvei når kroppen sier stopp
En symptomdiagnose er i dag ikke en gyldig inngangsbillett til den norske velferdsstatens ytelser. Man kunne derfor tro at det var en naturlig sammenheng mellom helseplagenes alvorlighetsgrad, og deres diagnostiserbarhet – at det bare de bagatellmessige tilstandene som mangler objektive funn og anerkjente diagnoser. Men slik er det ikke. Mange kvinner med «ubestemte» helseplager, opplever at kroppen bare gir smerter eller utmattelse og ikke lenger kan brukes til jobb eller hverdagsaktiviteter. Slik er det uansett om legen kan påvise noen spesiell årsak eller ikke. Dette er situasjonen for de mange kvinnene som må melde pass i arbeidslivet. Det økende antallet kvinner med uføretrygd er et forventet resultat av at stadig flere kvinner er yrkesaktive. De som invalidiseres, lider naturligvis nok av tilstander som forekommer hyppig hos kvinner.
I 1991 ble Rikstrygdeverkets forskrifter for uførepensjonering innstrammet, fordi antallet uførepensjonister økte mer enn samfunnet har råd til. Økningen gjaldt særlig middelaldrende kvinner med plager fra muskel-skjelett-systemet og psykiske lidelser. De nye reglene la større vekt på objektive sykdomstegn enn tidligere, og rammet dermed særlig pasienter med «ubestemte» helseplager. Det ble ikke sagt eksplisitt at man med denne innstramningen ønsket å utestenge kvinner fra trygden. Et blikk på kvinners sykdomsprofil forteller at lovendringen ville resultere i en systematisk forskjellsbehandling i kvinners disfavør. Dette bekreftes av trygdestatistikken, som i 1992 viste en topp i avslagsprosenten for kvinner med muskelskjelettplager og nervøse plager (26). De siste årene har avslagsprosenten gått ned, men det er fortsatt kvinners «ubestemte» helseplager som topper trygdens avslagsstatistikk.
Varierende trygdepraksis
Erfaringer blant norske primærleger er at trygdepraksis på dette feltet i dag varierer mye rundt om i landet. Noen trygdekontorer forutsetter fortsatt tilstedeværelse av objektive funn for innvilgelse av trygd, mens andre trygdekontor legger større vekt på en samlet funksjonsvurdering. I praksis betyr dette at legen i vekslende grad anbefaler kvinner med «ubestemte» plager å søke trygd når de faller ut av arbeid, fordi prognosen for innvilgelse av søknaden kan være svært usikker.
Folketrygdloven bygger på et sykdomsbegrep som er vitenskapelig basert, og som det foreligger bred medisinsk enighet om. Innen medisinsk teori finnes det mange ulike måter å definere sykdom på (27). Objektive funn er intet universelt kriterium i de vitenskapelig baserte sykdomsdefinisjoner. Likevel ser vi at et restriktivt syn på sykdom hos den individuelle lege eller trygdekontor kan være utslagsgivende for hvorvidt uføretrygd søkes eller innvilges. At kvinners sykelighet og uførhet ikke anerkjennes som gyldige, bekreftes fra sosialmedisinsk hold. Verdiladet språkbruk («omseggripende tendens til uførepensjonering», «betydelig begrepsmessig-diagnostisk utglidning og utvanning», «høyst uavklarte og diffuse smertetilstander») forteller at dette ikke handler om nøytrale fakta, men om meninger og normer som i denne saken gir systematiske kjønnsmessige utslag (28)
Utfordringer
Hverdagsplager som kroppslige smerter, trøtthet og konsentrasjonsvansker kan forekomme hos de fleste mennesker, uten at vi av den grunn vil regne det som sykdom. De tilstander som her omtales som «ubestemte» helseplager, er tilstander med omfang, karakter og konsekvenser angående lidelse og funksjonsevne av en annen natur enn det som følger av forbigående hverdagsplager. I dagens Norge har vi en systematisk velferdspolitisk forskjellsbehandling av kvinner og menn som blir arbeidsuføre på grunn av sykdom. Dagens praksis innebærer at kvinner med «ubestemte» helseplager ikke kan regne med å bli innvilget uføretrygd når kroppen ikke lenger klarer jobben.
Den utbredte forestilling om at bare objektive funn kvalifiserer som sykdomsdefinisjon, rammer mange kvinner med «ubestemte» helseplager. Legene og trygdeverket har autoritet til å tildele diagnoser , definere sykdom, og dermed avgrense velferdsstatens rekkevidde. Men i dag er ikke alle diagnoser er like gode. Nedsatt funksjonsevne er en nødvendig, men ikke en tilstrekkelig betingelse for innvilgelse av uføretrygd. I velferdsstaten Norge er det bred enighet om at arbeidsuførhet på grunn av sykdom skal lede til økonomisk kompensasjon i form av trygd. Slik trygden i dag praktiserer sitt sykdomsbegrep, får vi en gjennomgående skjevhet i kvinners disfavør, som følge av at kvinners sykdommer i større grad enn menns kjennetegnes av subjektive symptomer uten objektive funn. Trygdemessig likestilling forutsetter revisjon av en slik praksis. Det kan godt tenkes at uførepensjon er et velferdsgode som ikke alltid havner på rett plass. Og det er helt sikkert at mange kvinner med «ubestemte» plager ikke er tjent med å bli pensjonert, men heller skulle vært tilbudt aktiv behandling og hensiktsmessig rehabilitering.
Det er i dag enighet om at vi i dag vet for lite om årsaker, forløp og konsekvenser ved de «ubestemte» helseplagene (29). Men vi kan ikke av den grunn akseptere at den norske velferdsstaten systematisk forskjellsbehandler kvinner og menn som blir uføre. Da må vi heller arbeide aktivt for å utvikle ny kunnskap og nye teoretiske modeller. Dette er en viktig langsiktig utfordring for medisinsk teori og praksis her i landet. I mellomtiden må vi sørge for at også kvinner blir møtt med anerkjennelse og verdighet når de søker hjelp i helsevesen og trygdesystem når kroppen sier stopp. Dette forutsetter at helsevesenet i større grad enn nå lærer seg å anerkjenne kvinners opplevelse av sin egen virkelighet og sørger for å legge denne til grunn i utviklingen av medisinsk teori og praksis.
Litteratur
Nylenna M. Why do our patients see us? A study for reasons for encounter in general practice. Scand J Prim Health Care 1985; 3: 155–62.
van Wijk CMTG, Kolk AM, van den Bosch WJHM, van den Hoogen HJM. Male and female morbidity in general practice: The nature of sex differences. Soc Sci Med 1992; 35: 665–78.
Rokstad R, Straand J, Sandvik H. Pasientkontakter i allmennpraksis. En epidemiologisk undersøkelse i Møre og Romsdal. Tidsskr Nor Lægeforen 1997; 117: 659–64.
Macintyre S, Hunt K, Sweeting H. Gender differences in health: Are things really as simple as they seem? Soc Sci Med 1996; 42: 627–24.
Malterud K, Hofmans-Okkes Inge. Gender differences in general practice consultations. Methodological and interpretative intricacies. Family Practice 199*; 000: 000–000 (accepted for publication).
Malterud K. Vanlige helseplager hos kvinner – ubestemte og diffuse? I Schei B, Botten G, Sundby J, red. Kvinnemedisin. Oslo: Ad Notam Gyldendal, 1993: 259–72.
Bentsen BG. International Classification of Primary Care. Scand J Prim Health Care 1986; 4: 43–50.
Brage S, Tellnes G. ICPC i allmennpraksis. Tidsskr Nor Lægeforen 1992; 112: 2656–9.
Malterud K. Illness and disease in female patients. I. Pitfalls and inadequacies of primary health care classification systems – a theoretical review. Scand J Primary Health Care 1987; 5: 205–9.
Natvig B, Nessiøy I, Bruusgaard D, Rutle O. Muskel- og skjelettplager i en befolkning. Forekomst og lokalisasjon. Tidsskr Nor Lægeforen 1994; 114: 323–7.
Forseth KO, Gran JT.The prevalence of fibromyalgia among women aged 20–49 years in Arendal, Norway. Scand J Rheumatol.1992; 21(2): 74–8.
Bjerkedal T, Wergeland E. Uførepensjonering av kvinner i ulike yrker på grunn av muskel- og skjelettsykdommer. Tidsskr Nor Lægeforen 1995; 115: 3522–7.
Peterson MC, Holbrook JH, von Hales D, Smith NL, Staker LV. Contributions of the history, physical examination, and laboratory investigation in making medical diagnosis. West J Med 1992; 156: 163–5.
Haga HJ, Rygh T, Jacobsen H, Johannessen AC, Manger O, Jonsson R. Sjogrens syndrom. Nye synspunkter på diagnostikk. Tidsskr Nor Lægeforen 1997; 117: 2197–2200.
Boisset-Pioro MH, Esdaile JM, Fitzcharles MA. Sexual and physical abuse in women with fibromyalgia syndrome. Arthritis Rheum 1995; 38: 235–41.
Karasek RA. Job demands, job decision latitute, and mental strain: Implications for job redesign. Adm Sci Q 1979; 24: 285–307.
Johansson EE, Hamberg K, Lindgren G, Westman G. «I’ve been crying my way» – qualitative analysis of a group of female patients’ consultation experiences. Family Practice 1996; 13: 498–503.
Lilleaas UB. Når forskjellen blir synlig – kvinner med kroniske muskelsmerter i et kjønnsrolleperspektiv. Arbeidsnotat 8/95 – Senter for kvinneforskning. Oslo: Universitetet i Oslo, 1995.
Colameco S, Becker LA, Simpson M. Sex bias in the assessment of patient complaints. Journal of Family Practice 1983; 16: 1117–21.
Roter D, Lipkin M, Korsgaard A. Sex differences in patients’ and physicians’ communication during primary care medical visits. Medical Care 1991; 29: 1083–93.
Hall JA, Irish JT, Roter DL, Ehrlich CM, Miller-LH. Gender in medical encounters: an analysis of physician and patient communication in a primary care setting. Health Psychol 1994; 13: 384–92.
Bertakis KD, Helms J, Callahan EJ, Azari R, Robbins JA. The influence of gender on physician practice style. Medical Care 1995; 33: 407–16.
Album D. Sykdommers og medisinske spesialiteters prestisje. Tidsskr Nor Lægeforen 1991; 111: 2127–33.
Steihaug S, Ahlsen B. Bevegelse og samtale i grupper. Behandling av kroniske muskelsmerter hos kvinner i allmennpraksis. Tidsskr Nor Lægeforen 1996; 116: 1335-8.
Malterud K. Allmennpraktikerens møte med kvinnelige pasienter. Oslo: TANO, 1990.
Søknader om uførepensjon i årene 1992–95. Rapport 3/97. Oslo: Rikstrygdeverket/Utrdningsavdelingen, 1997.
Boorse C. Health as a theoretical concept. Philosophy of Science 1977; 44: 542–73.
Grunfeld B. Innstramning i vilkårene for rett til uførepensjon. Tidsskr Nor Lægeforen 1991; 111: 3426–7.
Fibromyalgi. Nasjonal konferanse Oslo 27.–28. september 1993. Oslo: Norges forskningsråd, 1993.
8.6.2 Fibromyalgi
Sigrid Hørven Wigers, Skogli, Helse- og Rehabiliteringssenter, Lillehammer.
Hva er fibromyalgi?
Fibromyalgi syndromet (FS) er et kronisk smertesyndrom med uklar og omdiskutert årsak (Goldenberg 1993). Syndromet ble i 1904 introdusert som «Fibrositt» (Gowers 1904) da man mente det skyldtes betennelse i muskulaturens bindevevsstrenger. Denne feilaktige antakelsen tok det over 50 år å avsanne, og først i 1976 foreslo Hench (Hench 1976) å kalle tilstanden «Fibromyalgi», som kort og godt betyr smerter i muskulatur og bindevev. Tilstanden er klassifisert som et syndrom, d.v.s en samling av symptomer, snarere enn en sykdom. Symptomene er mange og uspesifikke (Smythe 1979, Yunus 1981, Wolfe 1990). Det mest karakteristiske er smerter av verkende og brennende karakter som affiserer hele, eller det meste av, kroppen. Smertene varierer i intensitet og lokalisasjon. Pasientene er generelt ømme ved berøring og trykk (allodyni), men har også en rekke «ømme punkter» som er klart mer trykkømme enn vevet omkring. I tillegg sliter pasientene med en intens følelse av tretthet og utmattethet. Søvnen er oftest overfladisk og oppstykket, og pasientene føler seg ikke uthvilte når de våkner. Andre typiske symptomer er: stivhet, hodepine, angst, depresjon, følelse av hovenhet og nummenhet – særlig i hender og føtter, irritabel tykktarm, hyppig vannlatning, konsentrasjonsvansker, glemsomhet, tåkesyn og tørre øyne eller munn. De opplever også forverrelse ved værforandringer og i forbindelse med menstruasjonen, ved psykisk press/stress, eller etter uvanlig mye fysisk aktivitet. Plagene er såpass invalidiserende at mange faller ut av arbeidslivet (Wolfe 1995a, Hørven Wigers 1996a). Til tross for dette ser pasientene friske ut, – det synes ikke på dem at de har vondt. Når så dagens medisinske instrumentarium av kjemiske analyser, Røntken undersøkelser og kliniske undersøkelser heller ikke er i stand til å påvise noe objektivt galt med pasienten spesifikt for FS, har både samfunnet, legen og pasienten et problem. Samfunnet, med å bestemme hvilke rettigheter denne pasientgruppen bør ha, legen, med diagnostisering og behandling, og pasienten, med sin egen troverdighet.
Fibromyalgidiagnosen er utelukkende basert på pasientens utsagn, og fra 1972 er det gjort flere forsøk på å etablere standardiserte diagnosekriterier (Smythe 1972, Smythe 1979, Yunus 1981, Wolfe 1986, Wolfe 1990). Per i dag er det «American College of Rheumatology 1990» (ACR-90) kriteriene (Wolfe 1990) som brukes innen forskning og i klinikken. De bygger utelukkende på smerteopplevelsen, og krever: a) Utbredt smerte (over og under livet, i begge kroppshalvdeler samt i midtlinjen) av minst 3 måneders varighet, kombinert med b) smerter ved omtrent 4 kg trykk på minst 11 av 18 anatomisk definerte ømme punkter. Det presiseres at en pasient kan ha FS i tillegg til, og samtidig med, andre lidelser.
Forekomst av fibromyalgi
FS har vist en økende forekomst de siste 25 år. Eksempelvis økte andelen av pasienter som ble utskrevet fra Oslo Sanitetsforenings Revmatismesykehus med denne diagnosen med 3–400 % i perioden fra 1977–1985 (Værøy, udatert). I 1989 representerte FS pasientene 15–40 % av alle henvisninger til revmatolog (Bennet 1989). Noe, men neppe alt, av denne økende forekomsten kan tilskrives økende kjennskap til syndromet samt etableringen av standardiserte diagnosekriterier. Det er gjort epidemiologiske studier på FS i en rekke land (Bruskila 1993, Prescott 1993, Croft 1993, Forseth 1992, Lydell 1992, Raspe 1992, Samborski 1992, Makela 1991, Wolfe 1993, Wolfe 1995). Generelt kan man si at FS er en hyppig forekommende lidelse med en prevalens i befolkningen på rundt 2–4 % (Wolfe 1993). Den største amerikanske studien (som bygger på ACR-90 kriteriene) rapporterer en prevalens på 2 %, 0.5 % blant menn og 3.5 % blant kvinner (Wolfe 1995). Prevalensen økte med alderen med høyest forekomst mellom 50–79 år. For kvinnene så kurven slik ut: 18–29 år: 0.9 %, 30–39 år: 2 %, 40–49 år: 3.3 %, 50–59 år: 5.6 %, 60–69 år: 7.1 %, 70–79 år: 7.4 %, 80+: 5.9 %. Hos kvinner var prevalensen for FS 4 ganger hyppigere enn for leddgikt. I Norge har FS prevalensen (etter ACR-90 kriteriene) vist seg å være hele 10.5 % i en undersøkelse av 2498 kvinner i alderen 20–49 år fra Arendal (Forseth 1992). Forutsatt at prevalensen øker med alderen, må man anta at den reelle norske prevalensen blant kvinner er enda høyere. Insidensen i dette materialet beregnet 5.5 år senere (den eneste insidensstudie som er utført på FS) ligger på 583/100 000, d.v.s. nesten 6 nye FS tilfeller pr. 1000 kvinner pr. år (Forseth 1997). Når så FS ser ut til å være en kronisk, ikke dødelig, lidelse med mer eller mindre konstant symptomnivå over år (Hawley 1988, Nørregaard 1993, Ledingham 1993, Henriksson 1994, Bengtsson 1994), kan dette bety en betydelig vekst av prevalensen i tiden som kommer. Det foreligger imidlertid data fra en australsk studie på pasienter fra kommunehelsetjenesten, som viste at 47 % ikke lenger tilfredsstilte FS diagnosen etter 2 år (Granges 1994). Over 90 % av FS pasientene er kvinner (Wolfe 1993, Wolfe 1995). Syndromet forekommer i alle aldre med likt symptombillede. Prevalensen hos israelske barn er 6.2 %, og også blant barna er det kvinneovervekt, med 67 % jenter (Bruskila 1993).
Svakheten ved mange av de foreliggende prevalensstudier er at ikke alle har fulgt de samme diagnosekriteriene. Man får likevel et klart inntrykk av at det foreligger geografiske variasjoner i FS forekomsten, og Norge ligger i den høyeste gruppen. Det er verdt å merke seg at prevalensen i våre naboland Sverige, Finland og Danmark er lav, rundt 1 % (Jacobsson 1989, Makela 1991, Prescott 1993). Norges fibromyalgiforbund er dessuten verdens største FS pasientorganisasjon.
Hvor farlig er fibromyalgi?
Fibroyalgi er ingen farlig sykdom som kan ødelegge kroppen eller redusere livslengden. Pasientene opplever imidlertid redusert livskvalitet og hemmes i utføringen av hverdagens gjøremål (Henriksson 1994, Bengtsson 1994). Pasientene oppgir å ha betydelig fysisk funksjonssvikt, men uten forverring over tid (Henriksson 1994). En 4-års oppfølgingstudie viste ingen øking av kraftsvikten til tross for en generell forverring av smerten (Nørregaard 1993). Symptomintensiteten synes å avta med økende alder, og muligheten til bedring påvirkes ikke av hvor lenge en har hatt lidelsen. Bedringspotensialet ser ut til å være like stort om man har hatt FS i kort eller lang tid (Hørven Wigers 1996a).
Ulike årsaksforklaringer
Man kjenner ikke den eksakte årsaken til FS. Det er ikke engang enighet om i hvilken sykdomskategori syndromet hører hjemme, om det skal klassifiseres som en revmatisk (Block 1993), psykosomatisk (Shorter 1992, Wessely 1995), psykiatrisk (Hudson 1989), nevroendokrin (Neek 1994) lidelse, eller om det representerer en klasse for seg selv (Bennet 1993, Wolfe 1990). Høyst sannsynlig er det et samspill mellom flere faktorer som til slutt resulterer i FS, og de utløsende faktorene ser ut til å kunne variere fra person til person. Spør man pasientene om hva de selv mener grunnen er, angir > 80 % at deres FS er utløst av spesielle livserfaringer eller personlig legning. Det kan for eksempel være en traumatisk barndom, et vondt ekteskap, mistrivsel/sjikanering på jobben, svært arbeidspress over tid, manglende nattesøvn, akutt eller kronisk fysisk overbelastning, et operativt inngrep eller en ulykke, en perfeksjonistisk personlighet der egne behov nedprioriteres, dårlig samvittighet, skyldfølelse, angst, opplevelse av å ikke strekke til, etc. etc. (egne upubliserte data).
I det følgende presenteres forskjellige forklaringsmodeller for årsaken til FS og hvilke holdepunkter man har for disse:
Revmatologisk lidelse. FS ser ikke ut til å være en inflammatorisk revmatologisk lidelse.
Virus infeksjon. Man har ingen holdepunkter for at FS skyldes en lavgradig, kronisk virusinfeksjon.
Muskelsykdom. Man har ikke kunnet påvise spesifikke sykdomstegn i FS muskulaturen. Muskelstoffskiftet i arbeid og hvile er som hos friske (Simms 1994, Timm 1996). De uspesifikke forandringene man imidlertid finner i FS muskulatur er de samme man kan se ved anspent og utrenet muskulatur (Bengtsson 1986, McCain 1988, Bennet 1989, Klug 1989, Elert 1989, Elert 1992). Det er allikevel mange faktorer som peker ut muskulaturen som en viktig medvirkende årsak til FS. Hos de aller fleste begynner fibromyalgiutviklingen med lokaliserte muskelsmerter i enten nakke/skuldre eller korsrygg (Henriksson 1993), og smertene sprer seg så etterhvert, gjerne over et tidsrom på flere år. Når pasientene behandles for sin FS og opplever bedring, blir smertene igjen lokaliserte før de eventuelt forsvinner (egen klinisk observasjon). Fenomener som overført ømhet og smerte fra aktive triggerpunkter og tendens til økende smerteutbredning, kraftsvikt og stivhet, er typisk for muskelsmerter (Travell 1983). Holder man den affiserte muskelen i ro, går de aktive triggerpunktene i dvale og smerten forsvinner. Strekker eller kontraherer man så muskelen over en viss grense, aktiveres de latente triggerpunktene igjen, og smerten kommer tilbake i fullt monn. Myofascielle triggerpunkter kan være årsak til tilbakevendende plager over flere tiår hvis man ikke får eliminert dem ved å tøye ut muskelen og trene den opp fra grunnen av, samt fjerne vedlikeholdende faktorer. Det er derfor ikke rart at muskulaturen, vårt største organ på omtrent 40 % av kroppsvekten, er den vanligste kilde til smerte hos mennesket. Muskelsmerte kan være svært intens, på nivå med kreftsmerter. Den utløses/forverres ofte av akutt eller kronisk muskulær overbelastning, direkte traumer, anspenthet, virusinfeksjoner, nedkjøling og psykisk press. Jo mindre trenet en muskel er, dess lettere utvikler den smertefulle triggerpunkter (Travell 1983). Ifølge ACR-90 kriteriene, vil muskelsmerter som har spredt seg til hele kroppen bli diagnostisert som FS.
Kroppens smerteregulerings system. Har man hatt vondt i en kroppsdel en tid (4–6 måneder) har ryggmargscellene som tar imot smerteimpulsene fra dette området tendens til å forandre seg. De skiller ut forskjellige kjemiske stoffer, bl.a Substans-P (P står for Pain=smerte), som er med på å få nervecellene til å «overreagere». Cellene blir mer sensitive og kan feiltolke svakere impulser, for eksempel trykk og berøring, som smerte. I tillegg reagerer de kraftigere og lengre enn normalt. Dette fenomenet kalles «sentral sensitisering» (Willis 1994). Substans-P kan dessuten diffundere i ryggmargen og spre seg fra sensitiserte områder til nærliggende normale områder og sensitisere disse. Pasienten vil dermed kunne oppleve smerte fra kroppsdeler som i utgangspunktet er smertefrie og friske, og det er sentralnervesystemet selv som er årsak til smerteopplevelsen. FS pasienter har forhøyet konsentrasjon av Substans-P i sin cerebrospinal væske, med høyest nivå hos de av dem som røyker (Værøy 1988). Om denne økningen er primær, det vil si betinget i en sentralnervøs defekt som forårsaker at pasientene får smerter, eller sekundær, som en reaksjon på langvarig muskelsmerte, vites ikke per i dag. Det at FS hos de aller fleste starter med lokaliserte forklarbare muskelsmerter, tyder på det siste. Man kan så spekulere på hvorfor ikke alle med lokaliserte muskelsmerter utvikler fibromyalgi, og her ser smerteintensiteten og psykiske faktorer ut til å spille en sentral rolle (Forseth upubliserte data).
Vi har flere reguleringssystemer for smerteimpulsene på deres vei oppover ryggmargen mot hjernen og vår bevissthet. Et av disse systemene bruker serotonin som signalstoff. Serotonin har mange funksjoner, blant annet demper det smerteopplevelsen, frembringer den dype d-bølge søvnen og regulerer stemningsleiet. Har man for lave konsentrasjoner av serotonin, vil smerte oppleves kraftigere enn normalt, man vil mangle den dypeste søvnfasen og bli nedtrykt. Serotoninmangel vil dermed kunne forklare mange av FS symptomene, og pasientene har faktisk for lave konsentrasjoner av serotonin i blod og cerebrospinalvæske (Neek 1994, Russell 1992). Om dette skyldes en primær svikt eller om forandringene er sekundære er ikke kjent. Det de nevnte forandringene iallfall slår fast, er at pasientene opplever reelle smerter, om noen skulle ha tvilt på det.
Søvn. Søvn-EEG studier har avslørt at FS pasienter har økt forekomst av a-bølger i den dype d-bølge (NREM stadium-IV) søvnfasen (Moldofsky 1975). De får derfor for lite av den dype søvnfasen der kroppens reparasjonsprossesser hovedsakelig foregår og som også er viktig for at vi skal føle oss uthvilte om morgenen. Denne typen søvnforstyrrelse er imidlertid ikke spesifikk for FS, men kan sees for eksempel hos personer som nettopp har opplevd noe svært traumatisk eller som plages med støyforurensning mens de sover. Forstyrrer man friske i deres d-bølge søvn, vil de etter kort tid utvikle FS-lignende symptomer. Unntaket er fysisk veltrente personer, de viser et kraftigere d-bølge søvnmønster enn utrente (Moldofsky 1976).
Hormoner. Selvom FS og klimakterielle plager har mange likhetspunkter, ser det ikke ut til at FS skyldes kjønnshormonell svikt. Noen studier har imidlertid vist avvik i stresshormon produksjonen (Neek 1994, Crofford 1996), og andre har påvist for lave veksthormon verdier hos en del av FS pasientene (Bennet 1992). Om disse forandringene er primære, eller sekundære er imidlertid ikke kjent. Veksthormon inngår som en sentral faktor i kroppens reparasjonssystem. Produksjonen er høyest under d-bølge søvnen og stimuleres av fysisk aktivitet. Mangel på disse elementene kan derfor forklare lave veksthormon nivåer (Comment Bennet 1992: Bennet 1993b).
Psykologiske faktorer
Det er utført en rekke undersøkelser på FS pasienters psyke, men med sprikende resultat (Yunus 1994). Noen viser klar overvekt av angst (Hudson 1985, Stiles 1996), depresjon (Hudson 1985, Goldenberg 1986, Alfici 1989, Wolfe 1995, Stiles 1996) og personlighetsforstyrrelser (Stiles 1996) hos FS pasienter i forhold til andre smertepasienter, mens Kirmayer 1988 og Ahles 1991 ikke fant økt forekomst av angst og depresjon. Det er heller ikke klarlagt om FS pasientene blir deprimert p.g.a. smertene eller om man får FS fordi man er deprimert. Mange mener det første, men følgende faktorer kan tyde på det siste: 1) Økt forekomst av depresjon hos FS pasienters førstegrads slektninger (Goldenberg 1986). 2) De fleste FS pasienter med depresjon var deprimerte før de utviklet FS (Goldenberg 1986, Stiles upubliserte data). 3) FS og depresjon viser en lik psykiatrisk komorbiditetsprofil som skiller seg signifikant fra andre smertepasienters, selv når man kontrollerer for depresjon og smertenivå i analysene (Stiles 1996). Det har derfor vært foreslått at FS kan være en variant av en psykiatrisk lidelse, f.eks maskert depresjon, eller en slags affektiv spektrums lidelse som hos noen gir seg utslag i depresjon, og hos andre i fibromyalgi (Hudson 1989). Man må likevel ikke glemme at FS både kan oppstå og vedlikeholdes hos psykisk friske personer. Til tross for at 54 av 61 FS pasienter fra Trondheim var, eller hadde vært, psykiatrisk syke, var det likevel 7 pasienter (11,5 %) som aldri hadde tilfredstilt noen psykiatrisk diagnose (Stiles 1996).
FS kan, på lik linje med «Chronic Fatigue Syndrome», også betraktes som en psykosomatisk lidelse der pasienten ubevisst velger sykerollen som en legitim unnskyldning for ikke å innfri dagliglivets, eller sine egne, altfor høye krav (Shorter 1992, Wessely 1995). Det er bedre å være syk enn å miste sitt selvbilde. For disse pasientene er sykdommen redningen, og dette kan forklare syndromets behandlingsresistens.
Livsstilssykdom
Den klare kvinneovervekten og økte forekomsten av FS de siste 20 årene faller sammen med kvinnefrigjøringens omforming av kvinnerollen. Man er ikke lenger bare husmor med ansvar for hjem og familie, men skal i tillegg fylle mannsrollen med hensyn på jobb utenfor hjemmet. Skattesystemet er endret slik at mange av økonomiske grunner må jobbe mer enn de i utgangspunktet egentlig hadde ønsket/orket. Samlivsformen er preget av økende forekomst av skilsmisser, brutte forhold og aleneansvar for barn. FS har vist seg å være assosiert med skilsmisse og lav sosiodemografisk status (lite utdannelse og lav lønn, Wolfe 1995). I dagens samfunn er dessuten kontakten og støtten fra den øvrige familie er blitt svekket, ikke minst p.g.a geografiske forhold, og TV har bidratt til å svekke det sosiale nettverket. Mange finner ikke tid til fysisk trening og egne behov. For stor ansvarsbyrde i forhold til den omsorg og respekt en nyter kan føre til utbrenthet. Det er derfor flere som betrakter FS som et resultat av en for belastende livssituasjon (Malterud 1987, Hybinette 1987).
Risikofaktorer for å utvikle FS:
Å være kvinne (Wolfe 1995).
Lav utdannelse med lavtlønns yrke (Wolfe 1995).
Depression/angst (Stiles 1996, Wolfe 1995, Forseth upubliserte data).
Lokaliserte muskelsmerter av høy intensitet (Forseth upubliserte data).
Søvndeprivasjon (Moldofsky 1975).
Liberal trygdeordning? På 80-tallet opplevde man i Australia en epidemi av arbeidsutløst fibromyalgi som m.h.p. kostnadsnivå og prevalens har vært den største i landets historie. Epidemien klinget av etter folkeopplysning om at symptomene var knyttet til psykologiske faktorer snarere enn arbeidsforholdene, og den økonomiske kompensasjonen ble strammet inn (Littlejohn 1989).
Seksuelt misbruk? Mange FS pasienter (65 %) hadde vært seksuelt misbrukt, men ikke signifikant flere enn kontrollgruppen (52 %). Imidlertid var symptomintensiteten hos seksuelt misbrukte FS kvinner signifikant høyere enn hos ikke misbrukte FS kvinner (Taylor 1995). 8) Skilsmisse (Wolfe 1995). 9) Belastende livssituasjoner/overarbeid over lenger tid (egen observasjon).
Kan sykdommen forebygges?
Det følgende vil sannsynligvis kunne være med på å begrense FS forekomsten: 1) Øke det fysiske aktivitetsnivået i den kvinnelige delen av befolkningen generelt. Gjøre fysiske treningsmuligheter lett tilgjengelig og billig. 2) Bevisstgjøre kvinner på risikoen ved å strekke seg for langt og nedprioritere egne behov for hvile og utvikling/stimulering. 3) Tilstrebe en nasjonal enighet/skolering blant helsepersonell om hva FS er, og hvordan det skal behandles, slik at pasientene kan bli møtt på en trygg og ensartet måte. Denne informasjonen bør spres til befolkningen generelt slik at syndromet kan avmystifiseres og miste noe av sin sekundærgevinst- skapende glans. 3) Få helsepersonell til å kjenne igjen faresignalene og gripe inn før syndromet får utviklet seg fullt ut. Lokaliserte muskelsmerter må taes alvorlig og behandles tidlig, og ikke som nå, betraktes som en eksklusjonsdiagnose som får gå upåaktet hen og kronifisere seg. Både leger, fysioterapeuter og befolkningen ellers trenger skolering om muskelsmerter og hvordan de skal behandles. Her står Travells arbeide (Travell 1983 & 1992) sentralt. Psychiatria minor – depresjon og angst – må også taes alvorlig, og et effektivt behandlingstilbud, for eksempel kognitiv terapi, bør være tilgjengelig for flere enn det er i dag. Også her trengs ytterligere skolering av helsepersonell. 4) Revurdering av dagens kvinnerolle. Er den formet på kvinnens premisser, eller er den sykdomsfremkallende? Tilstrebe at kvinner kan få tilpasset sin yrkesmessige arbeidsmengde til kravene ellers i hverdagen. Skape større variasjonsmuligheter m.t.p. arbeidstid, og muliggjøre korte hvilepauser i dertil egnede pauserom på arbeidsplassen.
Behandling og rehabilitering
Da FS består av en rekke symptomer som gjensidig opprettholder hverandre, finnes det neppe en enkelt behandlingsmetode som kan gjøre pasientene friske. Det florerer med seriøse og useriøse behandlingstilbud, men resultatene har vært nedslående. FS pasienter har rapportert den totale gevinsten av skolemedisinske tilbud til å være 30 % bedring mens alternativ medisinske metoder gav 29 % bedring, – altså på nivå med placeboeffekten (Hørven Wigers 1996). FS griper inn i alle livets forhold – fysisk, psykisk, sosialt – og behandlingen som anbefales er derfor vidtfavnende og tverrfaglig (Bennett 1993a, Goldenberg 1993). Den bør inneholde grundig pasientinformasjon samt kognitiv terapi for å hjelpe pasienten til å ta styringen i sitt eget liv, bedre selvbildet og avsløre FS vedlikeholdende faktorer (Nielsen 1992, Goldenberg 1994). Mestringsstrategier (Hørven Wigers 1996b), spesifikk behandling av myofasciell smerte (Travell 1983, Thompson 1990, Bennett 1993a), kondisjonstrening (McCain 1988, Hørven Wigers 1996b) og medikasjon for å bedre søvnkvaliteten (Carette 1986, Goldenberg 1986). Dessuten må en eventuelt depresjon behandles (Wolfe 1994, Hachem 1997), en del pasienter må resosialiseres og individuelle faktorer må ivaretaes (Masi 1990, Thompson 1990, Goldenberg 1993, Masi 1994). Behandlingen bør i størst mulig grad skreddersys til den enkele pasient og ser ut til å lykkes i den grad pasienten selv tar ansvaret for sin egen bedring.
Av medikamentell behandling er det lave kveldsdoser (10–25 mg) av tricykliske antidepressiva (for eksempel Sarotex, Surmontil) som kommer best ut. Disse medikamentene hemmer det nevronale reopptaket av Serotonin og bedrer derfor søvnkvaliteten. Spenningsnivået og iblant også smertene blir også redusert hos flertallet av FS pasientene, men symptomlindringen er oftest kun moderat (Scudds 1989, Simms 1994). Den nye generasjonen antidepressiva (SSRI) ser ikke ut til å ha særlig effekt på FS symptomene, men reduserer depresjonen signifikant hos de av pasientene som er deprimerte (Wolfe 1994, Nørregaard 1995, Goldenberg 1996). Cortison og non-steriode antiinflammatoriske midler har ikke vist effekt på FS (Goldenberg 1993a, Simms 1994). Regelmessig bruk av smertestillende eller muskelavslappende medikamenter frarådes på bakgrunn av deres begrensede virketid i forhold til syndromets kronisitet og faren for tilvenning.
Fysisk trening er en etablert behandlingsform for FS. Regelmessig kondisjonstrening har vist seg å redusere smerte og tretthet, øke arbeidskapasiteten og pasientens opplevelse av total bedring uten uheldige «bivirkninger» (McCain 1988, Klug 1989, Mengshoel 1992, Hørven Wigers 1996b, Hørven Wigers 1996a). Pasienter som trener minst 30 minutter, minst tre ganger pr. uke, og så intenst at de alltid blir svette og andpustne, opplever klar og signifikant bedring m.h.p. smerte, overskuddsmangel og arbeidskapasitet, og bedringen fortsetter så lenge pasientene trener (Hørven Wigers 1996a). Intensiteten, varigheten og hyppigheten ser ut til å være mer vesentlig enn selve treningsformen, – pasientene kan trene på måten de føler passer best for dem. Pasienter som slutter å trene går symptommessig tilbake til utgangspunktet (Hørven Wigers 1996a). Dessverre er det vanskelig å motivere FS pasienter til å trene regelmessig over tid. Til tross for at flertallet mente de ville ha vært bedre om de hadde fortsatt med trening, er det bare en brøkdel som gjorde det. Av 20 FS pasienter som hadde drevet kondisjonstrening i 3–4 måneder og som alle var fast bestemt på å fortsette, var det bare 4 som fremdeles trente regelmessig etter 4 år. Tre av disse hadde ikke lenger fibromyalgi (Hørven Wigers 1996b). Å la FS pasienter trene i grupper fungerer godt. Det å møte likesinnede, det sosiale aspektet og gruppedynamikken bidrar til å opprettholde treningsdeltakelsen (Hørven Wigers 1996b og upubliserte resultater fra FS gruppebehandling på Skogli).
Kognitiv terapi har vist seg å redusere smerte og depresjon/angst hos FS pasientene (Nielson 1992, Goldenberg 1994), og avspenning kombinert med stessmestring likeså (Hørven Wigers 1996). Andre behandlingsmetoder som har vist positivt resultat ved FS er EMG-biofeedback (Ferraccioli 1987), elektro-akupunktur (Deluze 1992) og hypnose (Haanen 1991).
På Skogli Helse- og Rehabiliteringssenter har man siden 1993 kjørt et 4 ukers gruppebehandlings-opplegg for FS pasienter. Det inkluderer individuell undersøkelse og samtale med lege og fysioterapeut, undervisning om fibromyalgi, muskelsmerter og smertemekanismer, en smertemestrings-skole, gruppesamtaler, sosiale aktiviteter, daglig turgang ute, fysisk trening i gymsal og basseng samt avspenning. Resultatene etter et 4 ukers opphold er signifikant bedring m.h.p. smerte, tretthet, depresjon/angst, sosialisering, kondisjon og antall ømme punkter, og bedringen holder seg signifikant ved ett års oppfølgingen. 70 % angir å ha fått en bedre/mye bedre livskvalitet ett år etter avsluttet opphold (Krøll, upubliserte data).
Den hyppigst gitte behandling for FS i Norge er, i følge pasientene, konvensjonell passiv fysioterapi (varme, massasje og elektroterapi). Kun 14 % opplevde bedring av denne behandlingen mens 19 % ble verre, og 67 % merket ingen effekt. I motsetning til dette, angav 59 % god effekt av kondisjonstrening (Hørven Wigers 1996).
Sekundær-forebyggende tiltak.
På bakgrunn av en studie som hadde til hensikt å avsløre faktorer som kunne påvirke FS forløpet over tid (Hørven Wigers 1996a) kan følgende tiltak foreslåes:
Kondisjonstrening i minst 30 min, minst tre ganger pr. uke og alltid så intenst at pasienten blir svett og andpusten.
Være tilbakeholdende med å innvilge full uføretrygd. Pasienter som fikk full trygd viste klar forverring over tid i forhold til pasienter som fortsatte i halv (50 % trygd) eller hel stilling. Det var ingen forskjeller på pasientene i utgangspunktet, noe som kan tyde på at det er andre faktorer enn symptomintensiteten som bestemmer om en FS pasient får trygd eller ikke. En tilrettelegging på arbeidsplassen (for eksempel mulighet til å ta hyppigere korte pauser der en kan legge seg ned og slappe av, kortere og mer fleksibel arbeidstid) burde kunne tilbys pasienten som et alternativ til trygd.
Prøve å redusere forekomsten av negative livshendelser (Hørven Wigers 1996a).
Få norske fysioterapeuter til å gi aktiv istedenfor passiv fysikalsk behandling. Starte opp kommunale treningsgrupper i nærmiljøene og forandre på fysioterapeutenes trygderefusjon. I dag får de høy refusjon for elekroterapi som ikke har verifisert effekt, mens taksten for aktiv gruppebehandling er lav.
Få helse-Norge til å snakke samme språk slik at pasientene kan oppleve å bli møtt med forståelse, respekt og kunnskap.
FS pasienters bruk av helsetjenester i forhold til behov.
Norske FS pasienter ser ut til å ha et klart overforbruk av helsetjenester (Hørven Wigers 1996). Seksti pasienter hadde forsøkt 78 forskjelli+ge behandlingsmetoder, 45 skolemedisinske (sm) og 35 alternativmedisinske (am) for sin FS. I gjennomsnitt hadde de forsøkt 13 forskjellige metoder (8 sm/5 am) hver. Man så en klar øking av helsetjenesteforbruket etter at FS diagnosen var etablert, størst innenfor am (78 % hadde forsøkt am etter diagnosestilling). Pasientene hadde slitt med FS symptomer i gjennomsnittlig 9 år før diagnosen ble stillet. Tolv forskjellige medisinske spesialiteter var involvert (hyppigst revmatolog, fysikalsk medisiner og nevrolog), og i gjennomsnitt hadde hver pasient vært henvist til spesialist for sine FS symptomer 4 ganger før diagnosestilling og 5 ganger etter. De hadde også vært hyppig Røntgen-fotografert, med klar positiv korrelasjon mellom antall Røntgen-undersøkelser og spesialistkonsultasjoner. Det så ikke ut til at primærlegene endret sin atferd etter at FS diagnosen var etablert, de fortsatte å henvise til spesialistundersøkelser og konvensjonell fysioterapi. Om dette skyldes usikkerhet hos legene eller at de gir etter for press fra pasientene, er ikke klarlagt. Det er verdt å merke seg at FS pasientene ikke fortsatte med de behandlingsformene de opplevde hjalp dem, men prøvde stadig ut nye alternativer. Det kan virke som om FS pasientene stadig er på leting etter en kur som passivt kan helbrede dem (symptomlindring er ikke nok), og at ingen hittil har funnet den. Da det bare var to menn med i denne undersøkelsen, kan man ikke si noe om kjønnsforskjeller i helsetjenesteforbruk, de to skilte seg imidlertid ikke ut fra kvinnene.
Utfordringer
* Hva mangler av kunnskap : 1) Den egentlige og tilgrunnliggende årsak til FS. 2) Om pasientene blir reelt dårligere av å få full uføretrygd, eller om de bare rapporterer høyere symptomintensitet for å gjøre seg fortjent til den. 3) Man mangler en nasjonal enighet om hva FS er og hvordan det skal håndteres. Ut fra dagens kunnskapsnivå, vet vi nok til å kunne hjelpe pasientene i en helt annen grad enn det som gjøres i praksis. Ytterligere skolering av helsepersonell i dette henseende må til for at man skal kunne oppnå enighet og kunnskapen skal kunne komme pasientene til gode. 4) Norsk helsepersonell trenger også skolering i hvordan man skal behandle og forebygge muskelsmerter.
* Viktige forebyggende tiltak : Fjerne sekundærgevinst fremmende faktorer. Få fysioterapeuter til å forordne aktiv trening/ uttøyinger isteden for passiv fysioterapi. Gjøre om på fysioterapeutenes trygderefusjonsordninger slik at passiv elektroterapi, som er mer eller mindre effektløs, ikke honoreres høyere enn massasje, treningsinstruksjon og aktiv gruppebehandling. Oppmuntre til aktiv fysikalsk behandling der pasienten selv må ansvarliggjøres. Lære norske fysioterapeuter og leger mer om myalgibehandling, for eksempel Janet Travells metode (Travell 1983), som er mye brukt ellers i verden, blant annet i USA, men lite kjent i Norge. Mye tyder på at om man får kurert lokaliserte muskelsmerter tidlig, vil mange aldri utvikle FS. Bevisstgjøre kvinner på potensielt FS fremmende faktorer i deres hverdag. Ta angst og depresjon alvorlig og skaffe til veie effektive behandlingstilbud, for eksempel flere terapeuter innen kognitiv terapi. Skape en støttende holdning i befolkningen slik at det aksepteres om man sier «nei» i perioder, og at sykemeldte som ser friske ut, og til og med trener, ikke nødvendigvis er trygdemisbrukere, men tvert om gjør det de kan for å unngå å bli det.
Grupper som ikke får/får for mye behandling: Generelt kan man si at de fleste FS pasienter får for mye og uhensiktsmessig behandling. Rett informasjon, opplæring og treningsveiledning burde resultere i at pasienten selv kunne ta hånd om sin egen rehabiliteringsprosess med profesjonell støtte der det måtte trenges. Det finnes sannsynligvis ingen enkelt passiv behandling for FS. Pasientene må selv ta ansvaret for å «leve seg bra igjen». I det henseende er helsepersonellet hovedsakelig konsulenter og i mindre grad terapeuter, mens det er samfunnet som setter premissene.
Litteratur
Ahles TA, Kahn SA, Yunus MB, Spiegel DA, Masi AT. Psychiatric status in patients with primary fibromyalgia, patients with rheumatiod arthritis, and subjects without pain: A blind comparison of DSM-III diagnoses. Am J Psychiatry 1991; 148: 1721–26.
Alfici S, Sigal M, Landau M. Primary fibromyalgia syndrome – a variant of depressive disorder? Psychother Psychosom 1989; 51: 156–61.
Bengtsson A, Bäckmann E, Lindblom B, Skogh T. Longterm follow-up of fibromyalgia patients: Clinical symptoms, Muscular function, Laboratory tests – an eight year comparison study. J Musculoskel Pain 1994; 2: 67–80.
Bengtsson A, Henriksson KG, Larsson J. Reduced high-energy phosphate levels in painful muscles of patients with primary fibromyalgia. Arthritis Rheum 1986; 29: 812–21.
Bennet RM. Introduction. J Rheumatol 1989 (suppl 19); 16: 1.
Bennet RM. Fibromyalgia and the facts. Sense or nonsense. Rheum Dis Clin North Am 1993; 19: 45–59.
Bennet RM. A multidisciplinary approach to treating fibromyalgia. In: Værøy H, Merskey H, eds. Pain Research and Clinical Management. Volume 6. Progress in fibromyalgia and myofascial pain. Amsterdam; Elsevier. 1993a: 393–410.
Bennet RM, Clark SR, Campbell SM, Burckhardt CS. Low levels of Somatomedin-C in patients with the fibromyalgia syndrome: a possible link between sleep and muscle pain. Arthritis Rheum 1992; 35: 1113–6. Comments: Bennet RM: J Musculoskel Pain 1993b; 1(2): 119.
Bennet RM, Clark SR, Goldberg L, Nelson D, Bonafede RP, Porter J, et al. Aerobic fitness in patients with fibrositis. A controlled study of respiratory gas exchange and 133 Xenon clearance from exercising muscle. Athritis Rheum 1989a; 32: 454–60.
Block SR. Fibromyalgia and the rheumatisms. Common sense and sensibility. Rheum Dis Clin North Am 1993; 19: 61–78.
Bruskila D, Press J, Gedalia A, Klein M, Neumann L, Boem R, Sukenik S. Assessment of nonarticular tenderness and prevalence of fibromyalgia in children. J Rheumatol 1993; 20: 368–70.
Carette S, McCain GA, Bell DA, Fam AG. Evaluation of amitriptyline in primary fibrositis, Arthritis Rheum 1986; 29: 655–9.
Crofford LJ. The hypothalamic-pituitary-adrenal stress axis in the fibromyalgia syndrome. J Musculoskel pain 1996: 4(1/2): 181–200.
Croft P, Rigby AS, Boswell R, Schollum J, Silman AJ. The prevalence of widespread pain in the general population. J Rheumatol 1993; 20: 710–3.
Deluze C, Bosia L, Zirbs A, Chantraine A, Vischer TL. Electroacupuncture in fibromyalgia: results of a controlled trial. BMJ 1992; 305: 1249–52.
Elert JE, Rantapää-Dahlquist SB, Henriksson-Larsen K, Gerdlé B. Increased EMG activity during short pauses in patients with primary fibromyalgia. Scand J Rheumathol 1989; 18: 321–3.
Elert JE, Rantapää-Dahlquist SB, Henriksson-Larsen K, Lorentzon R, Gerdlé BUC. Muscle performance, electromyography and fibre type composition in fibromyalgia and work- related myalgia. Scan J Rheumathol 1992; 21: 28–34.
Ferraccioli G, Ghirelli L, Scita F, Nolli M, Mozzani M, Fontana S, et al. EMG-biofeedback training in fibromyalgia syndrome. J Rheumatol 1987; 14: 820–5.
Forseth KØ, Gran JT. The prevalence of Fibromyalgia among women aged 20–49 years in Arendal, Norway. Scand J Rheumatol 1992; 21: 74–8.
Forseth KØ, Gran JT, Husby H. A population study of the incidence of fibromyalgia among women aged 26–55 yr. Br J Rheumatol 1997; 36: 1318–23.
Goldenberg DL. A review of the pharmacological treatment of fibromyalgia and myofascial pain. In: H Værøy, H Merskey, Eds. Progress in Fibromyalgia and Mypfascial Pain, Elsevier 1993a: 361–367.
Goldenberg DL. Fibromyalgia: Treatment programs. J Musculoskel Pain 1993; 1(3/4): 71–81.
Goldenberg DL. Psychologic studies in fibrositis. Am J Med 1986; 81(suppl 3A): 67–70.
Goldenberg DL, Felson DT, Dinerman H. A randomized controlled trial of amitriptyline and naproxene in the treatment of fibromyalgia syndrome. Arthritis Rheum 1986a; 29: 1371–7.
Goldenberg DL, Kaplan KH, Nadeau MG, Brodeur C, Smith S, Schmid CH. A controlled study of a stress-reduction, cognitive behavioral treatment program in fibromyalgia. J Musculoskel Pain 1994; 2(2): 53–66.
Goldenberg D, Mayskiy M, Mossey C, Ruthazer R, Schmid C. A randomized, double-blind crossover trial of fluoxetine and amitriptyline in the treatment of fibromyalgia. Arthritis Rheum 1996; 39: 1852–9.
Gowers WR. Lumbago: Its lessons and analogues. BMJ 1904; i: 117–121.
Granges G, Zilko P, Littlejohn GO. Fibromyalgia syndrome: Assessment of the severity of the condition 2 years after diagnosis. J Rheumatol 1994; 21: 523–29.
Haanen HCM, Hoenderdos HTW, Van Romunde LKJ, Hop WCJ, Mallee C, Terwiel JP, et al. Controlled trial of hypnotherapy in the treatment of refractory fibromyalgia. J Rheumatol 1991; 18: 72–5.
Hachem DG, Vivian PJ, Azouri EF. Primary fibromyalgia and its response to fluoxetine. American Psychiatric Association, 150th annual meeting, San Diego 1997.
Hawley DJ, Wolfe F, Cathey MA. Pain, functional disability and psychological status: A 12 month study of severity in fibromyalgia. J Rheumatol 1988; 15: 1551–56.
(Hench PK). Editorial comment to «Nonarticular rheumatism». Arthritis Rheum 1976; 19(6-Suppl): 1081–8.
Henriksson CM. Longterm effects of fibromyalgia on everyday life. A study of 56 patients.
Scand J Rheumatol 1994; 23: 36–41.
Henriksson KG. Pathogenesis of fibromyalgia. J Musculoskel Pain 1993; 1(3/4): 3–16.
Hudson JI, Margo MD, Hudson MS, Pliner LF, Goldenberg DL, Pope HG jr. Fibromyalgia and major affective disorder: a controlled phenomenology and family history study. Am J Psychiatry 1985; 142: 441–46.
Hudson JI, Pope HG,Jr. Fibromyalgia and psychopathology: Is fibromyalgia a form of «affective spectrum disorder»? J Rheumatol 1989; 16(Suppl 19): 15–22.
Hybbinette IM. Fibromyalgi – sjukdom, sjukliggörande eller protest? Läkartidningen 1987; 84: 1144.
Hørven Wigers S. Health care use in fibromyalgia. In: S Hørven Wigers, Ed. Clinical studies of fibromyalgia with focus on etiology, treatment and outcome. Tapir 1996 (doktoravhandling).
Hørven Wigers S. Fibromyalgia outcome: The predictive values of symptom duration, physical activity, disability pension and critical life events – A 4.5 year prospective study. J Psychosom Res 1996a; 41: 235–43.
Hørven Wigers S, Stiles TC, Vogel PA. Effects of aerobic exercise versus stress management treatment in fibromyalgia. A 4.5 year prospective study. Scand J Rheumatol 1996b; 25: 77–86.
Jacobsson L, Lindgarde F, Manthorpe R. The commonest rheumatic complaints of over six weeks" duration in a twelve-month period in a defined Swedish population. Prevalence and relationships. Scand J Rheumatol 1989; 18: 353–60.
Klug GA, McAuley E, Clark S. Factors influencing the development and maintenance of aerobic fitness: Lessons applicable to the fibrositis syndrome. J Rheumatol 1989; 16(Suppl 19): 30–9.
Kirmayer LJ, Robbins JM, Kapusta MA. Somatization and depression in fibromyalgia syndrome. Am J Psychiatry 1988; 145: 950–4.
Ledingham J, Doherty S, Doherty M. Primary fibromyalgia syndrome – an outcome study. Br J Rheumatol 1993; 32: 139–42.
Littlejohn G: Medicolegal aspects of fibrositis syndrome. J Rheumatol 1989; 16(suppl 19): 169–73.
Lydell C. The prevalence of fibromyalgia in a South African Community (abstract). Scand J Rheumatol 1992; Suppl 94: S143.
Makela M, Heliovaara M. Prevalence of primary fibromyalgia in the Finnish population. BMJ 1991; 303: 216–9.
Malterud K. Fibrosittpasienter – eller kvinner som strekker seg for langt? Tidsskr Nor Lægeforen 1987; 107: 2648–9.
Masi AT. An intuitive person-centered perspective on fibromyalgia syndrome and its management. In: Masi AT, Ed. Fibromyalgia and myofascial pain syndromes. Ballières Clin Rheumatol 1994; 8: 957–93.
Masi AT, Yunus MB. Fibromyalgia – which is the best treatment? A personalized, comprehensive, ambulatory, patient-involved management programme. Baillieres Clin Rheumatol 1990; 4: 333–70.
McCain GA, Bell DA, Mai FM, Halliday PD. A controlled study of the effects of a supervised cardiovascular fitness training program on the manifestations of primary fibromyalgia. Arthritis Rheum 1988; 31: 1135–41.
McCain GA. A clinical overview of the fibromyalgia syndrome. J Musculoskel pain 1996; 4(1/2): 9–34.
Mengshoel AM, Komnæs HB, Førre Ø. The effects of physical fitness training in female patients with fibromyalgia. Clin Exp Rheumatol 1992; 10: 345–9.
Moldofsky H, Scarisbrick P. Induction of neurasthenic musculoskeletal pain syndrome by selective sleep stage deprivation. Psychosom Med 1976; 38: 35–44.
Moldofsky H, Scarisbrick P, England R, Smythe HM. Musculoskeletal symptoms and non- REM sleep disturbance in patients with fibrositis syndrome and healthy subjects. Psychosm Med 1975; 37: 341–51.
Neeck G, Riedel W. Neuromediator and hormonal perturbations in fibromyalgia syndrome: results of chronic stress? In: Masi AT, Ed. Fibromyalgia and myofascial pain syndromes. Ballière"s Clinical Rheumatology 1994; 8: 763–75.
Nielson WR, Walker C, McCain GA. Cognitive behavioural treatment of fibromyalgia syndrome: Preliminary findings. J Rheumatol 1992; 19: 98–103.
Nørregaard J, Bulow PM, Prescott E, Jacobsen S, Danneskiold-Samsøe. A four-year follow- up study in fibromyalgia. Relationship to chronic fatigue syndrome. Scand J Rheumatol 1993; 22: 35-8.
Nørregaard J, Volkman H, Danneskiold-Samsøe B. A randomized controlled trial of citalopram in the treatment of fibromyalgia. Pain 1995; 61: 445–9.
Prescott E, Kjøller M, Jacobsen S, Bulow PM, Danneskiold-Samsoe B, Kamper-Jørgensen F. Fibromyalgia in the adult Danish population. I. Prevalence study. Sand J Rheumatol 1993; 22: 233–7.
Raspe HH, Baumgartner C. The epidemiology of the fibromyalgia syndrome in a German town (abstract). Scand J Rheumatol 1992; Suppl 94: S38.
Russell IJ, Værøy H, Javors M, Nyberg F. Cerebrospinal fluid biogenic amine metabolites in fibromyalgia/fibrositis syndrome and rheumatoid arthritis. Arthritis Rheum 1992; 35: 550–6.
Samborski W, Stratz T, Sobieska M, Hrycaj P, Mennet P, Muller W. Comparative study on the prevalence, sex and age distribution of generalised tendomyopathy (fibromyalgia) and chronic low back pain syndrome. Aktuel Rheumatol 1992; 17: 87–9.
Scudds RA, McCain GA, Rollman GB, Harth M. Improvements in pain responsiveness in patients with fibrositis after successful treatment with Amitriptyline. J Rheumatol 1989; 16 (suppl 19): 98–103.
Shorter E. Somatization at the end of the twentieth century. In: Shorter E, Ed. From Paralysis to Fatigue. New York; The Free Press 1992: 295–323.
Simms RW. Controlled trials for therapy in fibromyalgia syndrome. In: Masi AT, Ed. Fibromyalgia and myofascial pain syndromes. Ballières Clin Rheumatol 1994; 8: 917–34.
Simms RW, Roy SH, Hrovat M, Anderson JJ, Skrinar G, LePoole SR, Zerbini CA, de Luca C, Jolezs F. Lack of association between fibromyalgia syndrome and abnormalities in muscle energy metabolism. Arthritis Rheum 1994a; 37: 794–800.
Smythe HA. Non-articular rheumatism and the fibrositis syndrome. In: Hollander JL, McCarty DJ Jr., Eds. Arthritis and allied conditions. Philadelphia; Lea and Febiger 1972: 874–84.
Smythe HA. Non-articular rheumatism and psychogenic musculoskeletal syndromes, In: DJ McCarty, Ed. Arthritis and allied conditions. Philadelphia; Lea and Febiger. 1979: 881–91.
Stiles TC, Hørven Wigers S, Hjelmeland H, Svartberg M. DSM-III-R Axis I and Axis II disorders in patients with fibromyalgia, ankylosing spondylitis, localized musculoskeletal pain or major depression. In: S Hørven Wigers, Ed. Clinical studies of fibromyalgia with focus on etiology, treatment and outcome. Tapir 1996 (doktoravhandling).
Taylor ML, Trotter DR, Csuka ME. The prevalence of sexual abuse in women with fibromyalgia. Arthritis Rheum 1995; 38: 229–34.
Thompson JM. Tension myalgia as a diagnosis at the Mayo Clinic and its relationship to fibrositis, fibromyalgia, and myofascial pain syndrome. Mayo Clin Proc 1990; 65: 1237–48.
Timm G, Rinck PA, Southon T, Aasly J, Hørven Wigers S. 31 P Nuclear Magnetic Resonance Spectroscopy in patients with fibromyalgia versus normals and patients with different neuromuscular diseases. Quart Magn Res in Biol Med 1996; 3: 89–92
Travell JG, Simons DG. Myofascial pain and dysfunction. The triggerpoint manual. Volume 1. Williams & Wilkins 1983.
Værøy H, Førre Ø (Oslo Sanitetsforenings sykehus). Fibromyalgi. Dumex-serien. A/S Dumex, P.B. 93, 1364 Hvalstad, udatert.
Værøy H, Helle R, Førre Ø, Kåss E, Terenius L. Elevated CSF levels of substance P and high incidence of Raynaud phenomenon in patients with fibromyalgia: new features for diagnosis. Pain 1988; 32: 21–6.
Wessely S, Sharpe M. Chronic fatigue, chronic fatigue syndrome and fibromyalgia. In: Mayou R, Bass C, Sharpe M, eds. Treatment of functional somatic symptoms. New York; Oxford University Press Inc. 1995: 285–312.
Wolfe F. Development of criteria for the diagnosis of fibrositis. Am J Med 1986; 81(Suppl 3A): 99–104.
Wolfe F. The epidemiology of fibromyalgia. J Musculoskel Pain 1993; 1(3/4): 137–48.
Wolfe F, Cathey MA, Hawley DJ. A double-blind controlled trial of fluoxetine in fibromyalgia. Scand J Rheumatol 1994; 23: 255–9.
Wolfe F, Ross K, Anderson J, Russell IJ, Herbert L. The prevalence and characteristics of fibromyalgia in the general population. Arthritis Rheum 1995; 38: 19–28.
Wolfe F, Smythe HA, Yunus MB, Bennet RM, Bombardier C, Goldenberg DL, Tugwell P et al. The American College of Rheumatology 1990 criteria for the classification of fibromyalgia. Report of the multicenter criteria committee. Arthritis Rheum 1990; 33: 160–72.
Wolfe F, Aarflot T, Bruusgaard D, Henriksson KG, Littlejohn G, Moldofsky H, Raspe H, et al. Fibromyalgia and disability. Report of the Moss international working group on medico-legal aspects of chronic widespread musculoskeletal pain complaints and fibromyalgia. Scand J Rheumatol 1995a; 24: 112–8.
Yunus MB. Psychological aspects of fibromyalgia syndrome: a component of the dysfunctional spectrum disorder. In: AT Masi, Ed. Fibromyalgia and myofascial pain syndromes. Ballières Clin Rheumatol 1994; 8: 811–37.
Yunus MB, Masi AT, Calabro JJ, Miller KA, Feigenbaum SL. Primary fibromyalgia (fibrositis): Clinical study of 50 patients with matched normal controls. Semin Arthritis Rheum 1981; 11: 151–71.
8.7 Stoffskiftesykdommer
8.7.1 For høyt/ for lavt stoffskifte
Trine Bjøro, Hormonlaboratoriet, Aker syekhus, Oslo.
Skjoldbruskkjertelhormonene thyroxin (T4) og trijodothyronin (T3) er med på å styre mange prosesser i kroppen blant annet forbrenningen. Derfor er det vanlig å si at stoffskiftet er for høyt når skjoldbruskkjertelen lager for mye hormon (hyperthyreose). Hvis det lages for lite skjoldbruskkjertelhormoner, kalles det for lavt stoffskifte eller hypothyreose. Thyroxin og trijodothyronin styrer ikke bare energiomsetningen, men er nødvendig for at de fleste cellene i kroppen skal fungere normalt – spesielt viktig er de for nervene, hjernen, muskulaturen, hjertet og huden. Hvis skjoldbruskkjertelen er forstørret, kalles det for struma uansett hva som er årsaken til forstørrelsen eller om det også er forstyrrelser i produksjonen av skjoldbruskkjertelhormonene.
Det er mange ulike typer hypo- og hyperthyreose. Jod har en meget viktig rolle i skjoldbruskkjertelens funksjon. Jodmangel er et stort problem på verdensbasis. Både hyppigheten av og typene skjoldbruskkjertelsykdommer avhenger av jodtilførselen. I Norge er ikke jodmangel noe problem, mens det for eksempel i Danmark fortsatt er jodmangel. I områder med jodmangel er forekomsten av struma og hyperthyreose mye høyere enn forekomsten av de samme forstyrrelsene i områder uten jodmangel, mens i områder med tilstrekkelig eller høyt jodinntak, er forekomsten av hypothyreose høyere (Laurberg et al. 1998).
Hvor vanlig er stoffskiftesykdommer?
Vi har ikke sikre tall for forekomsten. I følge tall fra Storbritannia, Sverige og mindre undersøkelser i Norge, kan vi regne med at ca 5 % av kvinnene har kjent hypothyreose og 1–2 % har udiagnostisert hypothyreose. Forekomsten av udiagnostisert hyperthyreose er langt lavere – ca 0.1–0.5 %, mens forekomsten av tidligere diagnostisert og behandlet hyperthyreose er høyere, omkring 2–3 % (Bjøro et al. 1989 og 1996).
Hypothyreose er som oftest en livslang sykdom med livslang behandling. Også hyperthyreose kan hos noen sees på som en livslang sykdom med stadige residiv og plager, mens andre blir kvitt alle sine plager etter behandling for hyperthyreose.
Forekomsten av struma (forstørret skjoldbruskkjertel) har vi ingen tall for og vil variere avhengig av definisjonen på struma, men sannsynligvis har 1 %-3 % av kvinnene struma. Laurberg et al (1998) fant at 12 % av kvinnene på Jylland enten hadde struma eller hadde blitt operert for struma, mens tilsvarende tall for kvinner på Island var 2 %. Alle former for stoffskiftesykdommer sees langt hyppigere (5–10 ganger) hos kvinner enn hos menn. Risikoen for hypothyreose og struma øker med økende alder. Hyperthyreose forekommer i alle aldre, men debuterer ofte i 20–40 års alder med en ny økning i 60–70 års alder.
Autoimmun thyreoiditt som kan gi hyperthyreose, hypothyreose, struma eller mer diffuse plager, finnes sannsynligvis hos 10–20 % av kvinner ( Bjøro et al 1984 og 1989, upubliserte data fra Helseundersøkelsen i Nord-Trøndelag) og øker med økende alder. Det er forsatt mye uklart omkring autoimmune thyreoiditter.
Postpartum thyreoiditt er en autoimmun betennelse i skjoldbruskkjertelen som kan gi forbigående hyperthyreose og så utvikling av hypothyreose. Dette er tilstander som ofte overses fordi det er mange andre årsaker til at kvinnen er sliten, deprimert og så videre etter en fødsel. Urdahl et al (1988) viste at forekomsten av funksjonsforstyrrelser ved postpartum thyreoiditt var 3.3 %. Knapt 60 % hadde også kliniske symptomer, mens resten kun hadde biokjemiske forandringer. Forekomsten av antistoff mot skjoldbruskkjertelen var enda høyere – nemlig hele 7.6 %.
I løpet av de siste 20 årene har det vært mye fokusering på stoffskiftesykdommer, spesielt hypothyreose, i media. Dette sammen med bedret muligheter til diagnostikk og lavere terskel for sykdomsfølelse, har ført til at langt flere har fått diagnosen stoffskiftesykdom og blir behandlet. Men om det har vært en reel økning, er høyst uklart. Forekomsten av struma har sannsynligvis ikke endret seg, men det er verd å merke seg at det synes som om innvandrerkvinner spesielt fra Asia og Afrika har en noe høyere forekomst av struma og i hvert fall av struma som tillegges plager.
Vi har ikke data på geografiske forskjeller i forekomsten av hypo-, hyperthyreose eller struma. Men forekomsten av skjoldbruskkjertelkreft er klart høyere i kystområdene i de nordlige deler av Norge enn i resten av landet uten at vi har noen forklaring.
Hvor farlig er stoffskiftesykdommer?
Både hypo- og hyperthyreose (myxødematøst coma og thyreotoxisk krise) kan ha dødelig utgang, men dette er meget sjeldne tilstander, noen få tilfeller per år i Norge. Derimot kan ubehandlet hypo- og hyperthyreose gi komplikasjoner som kan føre til redusert livslengde, spesielt på grunn av hjertekar sykdommer. Det er en helt klar sammenheng mellom hyperkolesterolemi og hypothyreose. Det er fortsatt diskusjon om sammenhengen mellom latent hypothyreose, lipidendringer og forekomst av hjertekarsykdom. En stor epidemiologisk undersøkelse fra Storbritannia kunne ikke påvise sammenheng mellom latent hypothyreose og hjertekarsykdom (Vanderpump et al. 1996). Hyperthyreose, både ubehandlet og subklinisk disponerer for atrieflimmer/ rytmeforstyrrelser i hjertet som igjen kan disponere for hjerneslag (se Woeber 1992 og Sawin et al 1994). Hyperthyreose disponerer også for utvikling av osteoporose.
Det største problemet er den reduserte livskvaliteten mange kvinner opplever, til tross for at stoffskiftesykdommen blir behandlet. Behandlet hyperthyreose, uansett behandlingsalternativ, kan føre til hypothyreose og livslang thyroxinbehandling. En del av hyperthyreosene skyldes autoimmune prosesser (Graves sykdom) som kan gi betydelige plager spesielt på grunn av oftalmopati med dobbeltsyn, redusert synsstyrke i tillegg til det rent kosmetiske. Både hypo- og hyperthyreose kan gi hudforandringer, hevelse, muskel/skjelett og leddplager.
Vi har ikke tall på hvor stor andel av både hyper- og hypothyreosepasientene som fortsatt har plager til tross for tilsynelatende adekvat medisinsk behandling, men at det er et stor problem er opplagt. En kompliserende faktor er at det ofte kan være vanskelig å skille mellom psykososiale årsaker til plagene og de rent endokrinologiske/biokjemiske.
Forstyrrelser i stoffskifte, både hyper- og hypothyreose, kan gi betydelige psykiske plager – slik som endret humør, aggressivitet, labilitet, depresjon, lette manier, redusert hukommelse og konsentrasjonsevne. Dette affiserer sannsynligvis en meget stor del av pasientene uten at vi har tall for det.
Hva er årsakene til stoffskifteforstyrrelser?
På verdensbasis er jodmangel den viktigste årsaken både til hypothyreose og struma og er et meget stort problem som blant annet Verdens helseorganisasjon er opptatt av. Økt jodinntak er nøkkelen i forebyggelse av stoffskiftesykdommer som skyldes mangel på jod. I Norge er det ikke jodmangel (Kapelrud et al 1987). Men vi skal være oppmerksomme på problemet da en del innvandrergrupper og grupper med ekstreme kostvaner ikke får dekket sitt jodbehov. De viktigste jodkildene i norsk kosthold er foruten fisk, meieriprodukter og jodert salt.
Hos oss er sannsynligvis autoimmune prosesser årsaken til vel 50 % kanskje helt opptil 80 % av stoffskiftesykdommene hos voksne (Bjøro et. al. upubliserte data fra Helseundersøkelsen i Nord-Trøndelag). Det er fortsatt mye ukjent omkring årsakene til autoimmune sykdommer. Det er en klar overrepresentasjon hos kvinner i forhold til hos menn, og det er derfor lett å anta at det skyldes hormonelle forskjeller. Økt risiko for autoimmune thyreoideasykdommer er knyttet til bestemte vevstyper. Men også utløsende tilleggsfaktorer må være til stede. Ytre faktorer som infeksjoner, økt jodtilførsel, røyking, toksiske stoffer og enkelte medikamenter (jodholdige, litium, interferon etc), kan bidra. Fortsatt er det mye ukjent om utløsende faktorer. Vi har derfor ikke store muligheter til å forebygge autoimmune sykdommer på annen måte enn å informere om faren ved for høyt jodinntak, eventuelt forby naturpreparater eller liknende med høyt jodinnhold.
Tidlig og riktig diagnose med igangsetting av behandling er i dag den viktigste måten å forebygge utvikling av alvorlige symptomer og komplikasjoner. Ofte er det ikke mulig å stille diagnosene klinisk. Måling av TSH og thyreoideahormoner er som oftest nødvending, og terskelen for å ta blodprøve ved diffuse plager hos kvinner, bør være lav. Enkelte grupper som for eksempel kvinner med thyreoideasykdom og/eller autoimmune sykdommer i familien, bør tilbys test. Videre bør kvinner som har fått påvist patologiske thyreoideafunksjonsprøver følges.
Diagnostikk
Siden stoffskifteforstyrrelser og spesielt hypothyreose, kan være svært vanskelige diagnoser å stille klinisk, er laboratorieprøver helt sentrale i diagnostikken. Mer enn 99 % av stoffskifteforstyrrelsene skyldes forstyrrelser i selve skjoldbruskkjertelen. Da er hypofyse- og hypothalamusfunksjonene intakte og dermed også den fine reguleringsmekanismen som styrer skjoldbruskkjertelfunksjonen. Hypothalamus og hypofyse fungerer som en slags thyreostat (analogt til en termostat). Hvis funksjonen i skjoldbruskkjertelen faller, øker utskillelser av thyreoideastimulerende hormon (TSH). TSH øker før mengden thyreoideahormon (fritt thyroxin) faller utenfor referanseområdet. Hvis stoffskiftet blir for høyt, vil TSH bli undertrykket. Både ved hypo- og hyperthyreose sees forandringer i TSH nivåene før kliniske symptomer utvikler seg – det kalles latent eller subklinisk hypo- eller hyperthyreose. TSH er den mest sensitive parameteren på forandringer i thyreoideafunksjonen. Måling av fritt thyroxin og trijodothyronin er viktige for vurdering av funksjonsforstyrrelsen, og måling av antistoffene anti-TPO og TSH-reseptorantistoff (TRAS) er viktige for å kunne stille en mer eksakt diagnose. Men vi skal være klar over at det ikke alltid er sammenheng mellom graden av forandringer i laboratorieverdiene og det kliniske bildet.
Den meget lille andelen av pasienter med stoffskifteforstyrrelser på grunn av patologiske forandringer i hypofyse eller hypothalamus har som oftest andre symptomer på svikt i hypofysefunksjonen.
Det er blitt hevdet at en god del av pasientene med symptomer som kan likne hypothyreose, har manglende effekt av thyroxin eller såkalt thyreoideahormonresistens. Moderne laboratoriediagnostikk kan nå avsløre pasienter med thyreoideahormonresistens. Selv om det finnes pasienter med thyreoideahormonresistens, er de en meget liten gruppe. De aller fleste blir knepet ved at de har ofte lette men karakteristiske forandringer i TSH og fritt thyroxinverdiene. Bekreftelse av diagnosen krever spesialundersøkelser.
Behandling og rehabilitering
Behandlingen av både hypo- og hyperthyreose er tradisjonell, og det har skjedd lite i løpet av de siste årene.
Behandling av hypothyreose
Selv om det er flere ulike årsaker til hypothyreose, har vi ikke annet behandlingstilbud enn substitusjonsbehandling med thyreoideahormon. Vi foretrekker behandling med thyroxin da thyroxin nedbrytes langsomt og omdannes til det mer biologisk aktive hormonet trijodothyronin. Omdannelsen til trijodothyronin er regulert. Det er meget sjelden forstyrrelser i omdannelsen av thyroxin til trijodothyronin. Behandling med trijodothyronin er derimot vanskeligere å styre fordi dette hormonet nedbrytes raskere. Pasientene vil derfor ha svingende nivåer og effekt , ikke minst langt hyppigere bivirkninger som hjertebank. Det er blitt hevdet at behandling med trijodothyronin skal ha bedre effekt på psykiske plager ved hypothyreose, men dette er fortsatt meget omdiskutert og ikke dokumentert.
Thyroxinbehandling må individualiseres og trappes gradvis opp. I tillegg til medikamentell behandling er informasjon og støttebehandling svært viktig for de fleste. Både pasient og lege skal være klar over at det kan ta lang tid (mange måneder opptil 1 år) før full effekt oppnås.
Mange av hypothyreosepasientene har symptomer og plager som ikke bedres av thyroxinbehandling. Det er viktig å kartlegge psykososiale forhold og avdekke eventuell depresjon. Videre er det økt forekomst av andre autoimmune sykdommer hos pasienter med autoimmun thyreoideasykdom. Det er viktig at andre lidelser også diagnostiseres og behandles.
Vi har ikke noen behandling rettet mot mekanismene bak den autoimmune thyreoiditten. En del pasienter har plager som ikke bare skyldes manglende thyreoideahormon, men som skyldes den autoimmune prosessen.
En stor del av hypothyreosepasientene har også et betydelig vektproblem som ikke uten videre løses ved hjelp av thyroxinbehandling. Her er igjen informasjon og råd om kosthold, mosjon og livsstil meget viktig.
Nytten av thyroxinbehandling av subklinisk hypothyreose både på kort eller lang sikt er fortsatt omdiskutert. Siden det kan være vanskelig å vurdere om en pasient med isolert forhøyet TSH har symptomer eller ikke forenlig med hypothyreose, er tendensen til å starte thyroxinbehandling ved vedvarende isolert forhøyet TSH økende spesielt hvis det også er positive antistoff (anti-TPO).
Hyperthyreose kan behandles etter tre hovedprinsipper – medikamentell, radioaktivt jod eller kirurgi eventuelt kombinasjoner av disse. Valget avhenger av årsaken til hyperthyreose, pasientens alder og eventuelt andre sykdommer, behandlers erfaring og behandlingsmulighetenes tilgjengelighet og i noen grad pasientens ønske. Det er en rekke vurderinger som må gjøres i forbindelse med valg av behandling. En stor del blir friske innen noen måneder og er ferdigbehandlet i løpet av 1–2 år, men mange må få flere runder med behandling og noen må gjennom alle alternativer før de får normalt stoffskifte. Andre får stadige tilbakefall til tross for at sykdommen tilsynelatende er vellykket behandlet. En liten gruppe pasienter blir varig satt tilbake både fysisk og psykisk. Risikoen for utvikling av hypothyreose er økt både som følge av behandlingen og som følge av grunnsykdommen.
Et stort problem for en liten del av pasientene med Graves sykdom (autoimmun hyperthyreose) er oftalmopati. Det er viktig at pasienter med øyesymptomer følges spesielt og får behandlingsopplegg i samarbeid med øyelege.
Et ofte oversett problem hos pasienter med hyperthyreose er de psykiske plagene. Pasientene må også få hjelp med slike plager.
Hvem skal behandle?
De aller fleste pasienter med hypothyreose kan og skal behandles av primærlege. Det er kun spesielle pasienter som skal henvises til spesialist. Allmennpraktikere må skaffe seg tilstrekkelig kunnskap til å ta hånd om denne pasientgruppen. Men de må være klar over at de fleste pasientene med hypothyreose trenger mer enn en resept på thyroxin.
Pasienter med hyperthyreose kan også behandles av primærlege. Det er nødvendig med erfaring for å takle hyperthyreosepasienter riktig. For en del primærleger er det naturlig og riktig å henvise til annenlinjetjenesten.
Thyreoideasykdommer både overdiagnostiseres og underdiagnostiseres. En del kvinner mener selv de har stoffskiftesykdom og «gir « seg ikke før de har fått diagnosen. Men små endringer i thyreoideafunkjsonsparametrene kan som regel ikke forklare deres diffuse plager. Både pasienter og en del leger er overbevist om at en del kvinner kan ha hypothyreose med helt normale thyreoideafunksjonsprøver. Diagnosen blir stilt på kliniske symptomer og funn som ofte er lite spesifikke for hypothyreose. Hos slike pasienter har thyroxin tvilsom effekt. Hvorfor skal disse kvinnene stå på livslang thyroxinbehandling som undertrykker egenproduksjonen og som gir økt risiko for utvikling av osteoporose? Ofte blir andre årsaker til symptomene og plagene oversett, og pasientene blir feilbehandlet.
Etter all fokuseringen på stoffskiftesykdom, er langvarig ubehandlet hypothyreoser sjelden. Ved uttalt hypothyreose hvor diagnosen ble stilt lenge etter sykdomsdebut, er det langt hyppigere pasienten som ikke har søkt lege enn at legen ikke har tenkt på diagnosen. Bedømt ut i fra antall analyserte TSH i Norge, får en stor del av befolkningen hvert år undersøkt sitt stoffskifte. Det høye antallet tester inkluderer også mange som tester seg gjentatte ganger. Ressurssvake kvinner med liten kontakt med helsevesenet løper en betydelig risiko for å være hypothyreote uten at diagnosen stilles.
Ufordringer
Kartlegge forekomsten av thyreoideasykdom i ulike befolkningsgrupper og vurdere om enkelte grupper kvinner bør screenes med laboratorietester (gravide, elder kvinner, kvinner med andre autoimmun sykdommer inkl diabetes mellitus?)
Avklare betydningen av latente/subkliniske funksjonsforstyrrelser og indikasjon for medisinsk behandling. Spesielt avklare betydningen av positive thyreoidea-antistoff uten kliniske symptomer eller forandringer i thyreoideafunksjonen.
Skaffe data på forekomsten av psykiske plager og muskel/skjelettplager ved thyreoideasykdom og eventuell sammenheng.
Sørge for at spesielt hypothyreose verken blir under- eller overdiagnostisert. Selv om det i dag er god tilgjengelighet på laboratorietester, er det viktig å påse rasjonell bruk av disse diagnostiske verktøyene (i dag er det totalt et betydelig overforbruk/feilbruk av thyreoideafunksjonstester).
Få mer kunnskap om mekanismene bak autoimmun thyreoideasykdommer og om de faktorene som utløser sykdommene. Forhåpentligvis kan vi da enten forebygge utvikling av sykdom eller rette behandlingen mot årsaken.
Litteratur:
Bjøro T: Forekomst av thyreoideasykdommer. Aanderud S, Bjøro T (eds) Thyreoideasykdommer – årsaker, diagnostikk og behandling. Universitetsforlaget, Oslo 1996, 9–10.
Bjøro T, Frey HM, Frøyshov Larsen I et al: Thyreoideafunksjon og thyreoideaantistoff i befolkningsgrupper over 70 år. Prevalensundersøkelse fra Oslo og Nærøy. Tidsskr Nor Lægeforen 1989,10,1048–51.
Bjøro T, Gaarder PI, Smeland EB, Kornstad L: Thyroid antibodies in blood donors: prevelance and clinical significance. Acta Endicrinol 19984,105,681–3.
Desforges JF: Thyrotoxicosis and the heart. New Engl J Med 1992,327,94–8
Kapelrud H, Frey H, Theodorsen L: Utskillelse av jod i urinen. Tidsskr Nor Lægeforen 1987,107,1320–1.
Laurberg Å, Pedersen KM, Hreidarsson A, et al: Iodine intake and the pattern of thyroid disorders: a comparative epidemiological study of thyroid abnormalities in the elderly in Iceland and in Jutland in Denmark. J Clin Endocrinol Metab 1998,83,765–9.
Sawin CT, Geller A, Wolf et al: Low serum thyrotropin concentrations as a risk factor for atrial fibrillation in older persons. New Engl J Med 1994,331,1249–52.
Urdahl Å, Jørgensen H, Silsand T: Atoimmun post-partum thyreoiditt. Forekomst i Telemark 1985. Tidsskr Nor Lægeforen 1988,108,1480–3.
Vanderpump MPJ, Turnbridge WMG, French JM et al: The incidence of thyroid disorders in the community: a twenty-year follow-up of the Whickham Survey. Clin Endocrinol 1995,43,55–68
Vanderpump MP, Tunbridge WM, French JM et al: The development of ischemic heart disease in relation to autoimmune thyroid disease in a 20-year follow-up study of an English community. Thyroid 1996,6,155–60.
8.7.2 Type 1 diabetes
Geir Joner, Aker Diabetes Forskningssenter, Aker sykehus.
Diabetes mellitus inndeles tradisjonelt i to former, type 1 (insulin-avhengig) og type 2 (ikke-insulinavhengig) diabetes, hvor sistnevnte temmelig sikkert er en heterogen sykdomsgruppe. Ved type 1 diabetes debuterer halvparten før fylte 30 år, mens ved type 2 diabetes er det en betydelig overvekt av eldre aldersgrupper > 50 år. De to formene har ulike årsaker og sykdomsmekanismer. Ved begge tilstander foreligger det en genetisk disposisjon, men sykdomsprosessen startes trolig av ulike miljøfaktorer. Ved insulin-avhengig diabetes kan det være prenatale faktorer og visse kostholdsfaktorer som er de viktigste, mens det ved ikke-type 1 diabetes er overvekt og fysisk inaktivitet.
Tabell 8.3 Forekomst av type 1 diabetes mellitus (begge kjønn)
| Alder | Insidens | Prevalens | ||
|---|---|---|---|---|
| Antall nye per år | Nye tilfelle/per år/105 | Antall tilfeller | % | |
| 0–14 år | 180 | 21 | 1150 | 0,15 |
| 15–29 år | 170 | 18 | 5700 | 0,30 |
| 30 + | 250 | 10 | 13000a | |
| Alle aldre | 600? | 14 | 20000a |
a Antatte tall basert på flere kilder. Ikke gjort undersøkelser i Norge
Hvor vanlig er type 1 diabetes?
Vi regner med at omtrent 20 000 personer har sykdommen i dag, hvorav omtrent 1500 er barn og ungdom under 18 år (tabell 8.3). I Norge har vi dokumentert en fordobling av insidensen av type 1 diabetes hos barn og ungdom siste 20–30 år7 . Økningen av type 1 diabetes kan ikke forklares ved hjelp av genetiske mekanismer, og det må foreligge en forekomst og/eller en endret mottakelighet for visse miljøfaktorer hos barn. Sentralt i denne forskningen for tiden er kostholdsfaktorer, som kumelk og/eller andre fremmedproteiner i de første levemåneder og infeksjoner før og like etter fødselen 8, 3 .
Kjønnsforskjell, alders- og geografisk variasjon
I Norge er det omtrent 15 % høyere hyppighet (insidens) av type 1 diabetes hos menn sammenlignet med kvinner. Årsaken til denne kjønnsforskjellen er ukjent. Det er betydelig aldersvariasjon i insidens (figur 8.30). Risikoen for å få type 1 diabetes er størst i like før og under puberteten med høyest insidens for piker ved 12 år og for gutter ved 14 års alder.
Figur 8.30 Insidens av type-1 diabetes etter aldersgruppe 0–29 år og kjønn
Det er betydelig geografisk variasjon i hyppighet av type-1 diabetes blant barn og unge i Norge. Det er en nord-syd-gradient med lav insidens i de nordligste fylker og høy rate i de sørlige fylker; særlig Vest-Agder. Det er også en kyst-innland-gradient med betydelig lavere insidensrater i fiskerikommuner langs kystren sammenlignet med innland- og landbrukskommuner 7 .
Komplikasjoner ved type 1 diabetes
På tross av behandlingsmessige fremskritt, er diabetes en sykdom som fortsatt medfører lidelse, livstruende komplikasjoner og reduserte leveutsikter. Det er holdepunkter for at komplikasjonsfrekvensen generelt og overdødeligheten på grunn av hjerte-karsykdommer er redusert10, 2 .
Selv om diabetes kan oppfattes som en «usynlig» sykdom, er diabetes en meget kostbar sykdom for samfunnet. Det er beregnet at i USA var de samlede diabetes-kostnader i 1992 105 milliarder dollar, derav bare 10 % på selve behandlingen av diabetes, mens 90 % gikk til behandling av diabetes-komplikasjoner (hjerte-kar-sykdom, nyreskade og øyenskader)1 .
En regner med at levetidsutsiktene for en type-1 diabetikere er redusert med 5–10 år. Omtrent 40 % får nyreskader, hvorav en del må ha nyretransplantasjon for å overleve. Nær 100 % av type 1 diabetikere får øyeskade, men takket være moderne behandling med laser vil bare en mindre andel få sterkt redusert syn eller blindhet9 .
Det er mulig at kvinner med type-1 diabetes har en overhyppighet av osteoporose (økt bruddtendens), men sikre data foreligger ikke12 .
Det mest iøynefallende resultat av bedret diabetesbehandling siste tiår i Norge, er at perinatal mortalitet i diabetessvangerskap er redusert til samme nivå som for ikke-diabetiske svangerskap6 .
Tabell 8.4 Perinatal dødelighet hos barn av kvinner med type-1 diabetes i Norge
| Periode | Født av kvinner med type 1 diabetes | Alle fødsler i Norge | |||||
|---|---|---|---|---|---|---|---|
| Perinatale dødsfall | AntallFødte | Perinataldødelighet | Perinataledødsfall | Antallfødte | Perinataldødelighet | Relativrisiko | |
| 1967–71 | 85 | 452 | 188.1 | 6578 | 335554 | 19.6 | 9.6 |
| 1972–76 | 38 | 462 | 82.3 | 4641 | 297680 | 15.6 | 5.3 |
| 1977–81 | 25 | 474 | 52.7 | 2941 | 257532 | 11.4 | 4.6 |
| 1982–86 | 16 | 640 | 25.0 | 2384 | 255944 | 9.3 | 2.7 |
| 1987–90 | 7 | 798 | 8.8* | 1786 | 232227 | 7.7 | 1.1 |
| Total | 171 | 2826 | 60.5 | 18330 | 1378937 | 13.3 | 4.6 |
* ikke signifikant forskjellig fra perinatal mortalitet generelt i befolkningen
Diabetessvangerskap: perinatal mortalitet og misdannelser hos barn av diabetiske mødre
Svangerskap hos kvinner med type 1 diabetes, medførte tidligere en betydelig risiko både for mor og barn. En har i dag ikke betenkeligheter med å anbefale kvinner med type 1 diabetes å bli gravide, men svangerskapet settes store krav til sykdomsmestring og blodsukkerkontroll.
Det har vært en meget positiv utvikling i den perinatale dødelighet for barn født av diabetiske mødre i Norge. Perinatal dødelighet er definert som: barn døde fra 28. svangerskapsuke til 7 dager etter forløsning. Den har falt fra 188 per 1000 i 1967–71 til 8.8 per 1000 i 1987–90. I samme periode har den totale perinatale mortalitet falt fra 19.6 til 7.7 per 1000 (tabell 8.4).
Det har også vært en gunstig utvikling med hensyn til misdannelser. Det har vært et dramatisk fall i antallet barn som blir forløst før 37. uke, og det fødes også færre små barn.
Det er ikke lenger noen vesentlig forskjell mellom utkommet av svangerskap hos kvinner med diabetes og andre svangerskap i Norge6 .
Hjerte-kar-sykdommer og dødelighet
Mange studier har vist at diabetikere, både type 1 og 2, som gruppe har en betydelig høyere risiko for hjerte-karsykdommer enn andre. Overdødeligheten på 2–4 ganger det normale hos yngre og middelaldrende diabetikere forklares for en stor del av hjerte-kar-dødsfall (hjerteinfarkt, hjerneslag) (tabell 8.5). Dette må oppfattes som et dominerende helseproblem hos diabetikere av midlere og høyere alder. Undersøkelser viser også en forholdsvis større overdødelighet hos kvinner under 70 år9 . Disse funn tolkes slik at kvinner med type 1 diabetes mister sin naturlige «beskyttelse» mot hjerte-kar-sykdommer før klimakteriet på grunn av sin diabetes. Det er mulig at substitusjon med østrogener etter klimakteriet er ekstra aktuelt hos kvinner med diabetes og at slik behandling vil bedre prognosen både med hensyn til osteoporose og hjerte-karsykdom.
Spiseforstyrrelser
Det synes å være enighet om at det er en overhyppighet av spiseforstyrrelser hos personer med type 1 diabetes og særlig hos yngre kvinner11 . Det er vanskelig å finne gode tall for forekomsten på grunn av metodeproblemer og mangel på diagnostiske kriterier. Spiseforstyrrelser må antas å være underdiagnostisert også fordi slike problemer fortsatt er tabubelagt i samtaler mellom pasient og helsearbeidere.
Spiseforstyrrelsene hos personer med type 1 diabetes skiller seg fra klassisk anoreksi og bulimi og antas å kunne ha sammenheng med de krav sykdommen (og helsevesenet?) stiller til kroppskontroll og «kostholdsregime». Noen studier viser at spiseforstyrrelser hos diabetikere medfører dårligere blodsukkerkontroll og økt fare for komplikasjoner på sikt13 .
Årsaksforhold og forebygging
Det er nødvendig med en genetisk disposisjon for å få type-1 diabetes og i tillegg er det holdepunkter for at ytre miljøfaktorer starter den autoimmune prosess som i løpet av måneder eller år fører frem til klinisk sykdom. Disse ytre miljøfaktorer kan være knyttet til infeksjoner hos moren i svangerskap, infeksjoner hos barnet eller visse ernæringskomponenter de første leveår som kumelk.
Tabell 8.5 Tall for relativ dødelighet (SMR)
| Alder | SMR (alle dødsårsaker)(konf.intervall i parentes) | |
|---|---|---|
| Menn | Kvinner | |
| Joner & Søvik | ||
| 5–30 år | 215 | 186 |
| Tverdal | ||
| 35–49 år ved start.Oppfølging inntil 17 år | 385 | 497 |
| Krüger | ||
| 20–70 år | 186 (145–226) | 304 (229–380) |
| 70 år | 131 (118–145) | 161 (147–176) |
| 20 år | 139 (128–152) | 170 (156–185) |
Ingen primærforebygging er i dag mulig, men det foregår klinisk utprøving av midler for sekundær forebygging hos individer med tidlige tegn til sykdom. Tertiærforebygging er å forebygge alvorlige komplikasjoner, og kan oppnås ved å holde det gjennomsnittlige blodsukker under visse grenser14 .
Behandling
Type-1 diabetes mellitus behandles uten unntak med insulin gitt med sprøyte, insulinpenn eller pumpe. I Norge bruker de fleste type 1 diabetikere insulinpenn i et såkalt mange-injeksjons-regime og tar 3–5 injeksjoner per dag. Insulinpumpe innebærer en pumpe med et insulin-lager som bæres på kroppen og som avgir insulin etter et forhåndsinnstilt program. Dette er en krevende behandlingsform som brukes av et fåtall.
I behandlingen er selv-monitorering av blodsukker, individualisert insulinregime og fysisk aktivitet hjørnestener. Personer med type 1 diabetes anbefales norsk «normalkost» med noen få unntak og restriksjoner. Moderne diabetesbehandling bygger på mestring av egen sykdom og stor grad av ansvar for egen behandling under veiledning av lege og/eller et flerfaglig diabetes-team.
Det er vist en klar sammenheng mellom gjennomsnittlig blodsukker og risiko for diabetiske senkomplikasjoner i form av øye- og nyre-skader4 . Det er derfor fastsatt visse behandlingsmål i forhold til HbA1c, en blodprøve som avspeiler gjennomsnitts blodsukker5 .
Utfordringer
Omsette kunnskap til praksis. Bedre kunnskap om egen sykdom og bedre egen mestring, gir lavere gjennomsnittlig blodsukker og bedre prognose.
Alvorlige sykdomskomplikasjoner kan forebygges gjennom tilstrebing av bestemte behandlingsmål
Mange pasienter når aldri disse behandlingsmål på grunn av manglende kunnskap og/eller manglende evne hos pasient og/eller lege.
Spiseforstyrrelser kan være et underdiagnostisert og underbehandlet problem.
Litteratur
American Diabetes Association. Direct and indirect costs of diabeteds in the United States in 1992. 1993; Alexandria, VA. American Diabetes Association.
Bojestig M, Arnqvist HJ, Hermansson G, Karlberg BE, Ludvigsson J. Declining incidence of nephropathy in insulin-dependent diabetes mellitus. N Engl J Med 1994; 330: 15–18.
Dahlquist G, Blom LG, Persson LÅ, Sandstrøm A, Wall S. Dietary factos and the risk of developing insulin dependent diabetes in childhood. Br Med J 1990; 300: 1302–1306.
DCCT Trial Research Group. The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin dependent diabetes mellitus. N Engl J Med 1993; 329: 977–986.
Hanssen KF, Dahl-Jørgensen K, Brinchmann-Hansen O. Blodsukkeret betyr alt! Tidsskr Nor Lægeforen 1993; 113: 2890–2891
Jervell J, Moe N, Halse J, Magnus P, Bakketeig L. Resultatet av svangerskap hos diabetikere – utviklingen i Norge fra 1967 til 1990. Norsk Epidemiologi 1994; 5–9.
Joner G. Insidens og prevalens av type-1 diabetes mellitus i Norge. Norsk Epidemiologi 1994; 5–9.
Joner G. Ikke-genetiske årsaksforhold ved type-1 diabetes mellitus. Norsk Epidemiologi 1994; 15–22.
Joner G. (red) Diabetes i Norge. Epidemiologiske data. 1995; Oslo: Norges Diabetesforbund. Kvalitetsutvikling i diabetesomsorgen.
Joner G, Brinchmann-Hansen O, Torres CG, Hanssen KF. A nationwide cross-sectional study on retinopathy and microalbuminuria in young Norwegian type 1 diabetes patients. Diabetologia 1992; 35: 1049–1054.
Marcus MD, Wing RR.(red.) Eating disorders and diabetes. Diabetes Spectrum 1998; 3: 361–399.
McNair P. Bone mineral metabolism in human type 1 (insulin-dependent) diabetes mellitus. Dan Med Bull 1988; 35: 109–121.
Rydall AC, Rodin GM, Olmsted MP, Devenyi RG, Daneman D. Disordered eating behvaiour and microvascular complications in young women with insulin-dependent diabetes mellitus. N Engl J Med 1997; 336: 1849–1854.
WHO Study Group. Prevention of Diabetes Mellitus. 1994; Geneva: WHO. WHO Technical Report Series 844.
8.7.3 Type 2 diabetes
Kristian Midthjell, Samfunnsmedisinsk forskningssenter, Folkehelsa,
Verdal. Diabetes mellitus (sukkersyke) er en tilstand karakterisert av økt mengde av glukose (sukker) i blodet og av forstyrrelser i omsetningen av karbohydrater, fett og proteiner med absolutt eller relativ mangel på utskillelse av eller effekt av insulin (WHO 94). Diabetes er en kronisk, nesten alltid livslang tilstand. Type 2 diabetes (tidligere kalt ikke-insulin-avhengig diabetes eller «aldersdiabetes») skyldes i utgangspunktet nedsatt virkning av insulin (insulinresistens). Etter hvert vil også mange type 2-diabetikere utvikle en insulinmangel. Type 2 diabetes kan deles i flere undergrupper (Claudi 95). Den vanligste formen i Norge ses som del av et såkalt metabolsk risikosyndrom, karakterisert av økt insulinresistens, overvekt (spesielt med sentral fettfordeling), høyt blodtrykk og endringer i fettstoffer i blodet.
Hvor vanlig er type 2 diabetes?
Insidens og prevalens
Prevalensen av type 2 diabetes utrykker forekomsten, det vil si andelen av befolkningen som har sykdommen på et bestemt tidspunkt. Prevalensen varierer betydelig mellom forskjellige land og befolkningsgrupper. I aldersgruppen 30–64 år er det ingen som har diabetes blant melanesiere på landsbygda i Papua Ny Guinea, mens nær og over 50 % har sykdommen blant innbyggerne i Nauru i stillehavet og blant Pima-indianerne i USA. Norske undersøkelser av prevalens blant voksne skiller stort sett ikke mellom type 1 og type 2. Siden 80 % av all diabetes hos voksne er type 2, er likevel undersøkelser av total diabetesprevalens hos voksne et bra estimat av type 2 diabetes.
Tabell 8.6 Relativ overdødelighet (SMR – standard mortality ratio) blant diabetikere i forhold til totalbefolkningen i 1951–61 (Westlund 69) og i Nord-Trøndelag 1984–90 (Krüger 94). Konfidensintervall angitt for 1984–90.
| Infarkt | Hjerneslag | All kreft | Alle årsaker | |||||
|---|---|---|---|---|---|---|---|---|
| 1951–60 | 1984–90 | 1951–60 | 1984–90 | 1951–60 | 1984–90 | 1951–60 | 1984–90 | |
| MENN | ||||||||
| 20–69 år | 4,3 | 2,7(1,9–3,6) | 3,5 | 1,9(0,2–3,6) | 0,8(0,3–1,3) | 4.0 | 1,9(1,5–2,3) | |
| > 70 år | 2,4 | 1.7(1.4–2.0) | 2,3 | 1,6(1,2–2,0) | 0,9(0,7–1,2) | 2,3 | 1,3(1,3–1,5) | |
| KVINNER | ||||||||
| 20–69 år | 8,6 | 5,8(3,5-8,1) | 4,9 | 3,5(0,7–6,4) | 1,2(0,5–1,6) | 3.0 | 3,0(2,3–3,8) | |
| > 70 år | 2,8 | 2,5(2,1–2,9) | 2,8 | 1,7(1,4–2,1) | 1,5(1,1–1,9) | 1,6 | 1,6(1,5–1,8) |
Det er få gode undersøkelser av insidens (nye tilfeller per år) av type 2 diabetes. Insidensen for aldersgruppen over 60 år var i Oslo i 1925–55 høyere hos kvinner enn hos menn (Westlund 66). For begge kjønn falt insidensen drastisk under 2. verdenskrig. I 1956 var prevalensen av kjent diabetes i totalbefolkningen i Bergen litt høyere blant menn enn kvinner; henholdvis 0,75 og 0,67 % (Jorde 62). Prevalensen av det man da kalte latent diabetes var også litt høyere hos menn; 1,23 mot 1,15 %.
I Helseundersøkelsen i Nord-Trøndelag i 1984–86 (HUNT 1) (Midthjell 95) var prevalensen (blant 76 850 undersøkte) av kjent diabetes hos alle over 20 år 2,6 % hos menn og 3,2 % hos kvinner. Det vil si en økning på 3–4 ganger i forhold til tilsvarende aldersgruppe i Bergen 30 år tidligere, mer hos kvinner enn hos menn. Prevalensen var høyere blant menn enn kvinner opp til 50–60 år, mens den var betydelig høyere hos kvinner i de øvre aldersgruppene. Kjønnsfordelingen var lik forekomst av overvekt (BMI S 27,0). At flere menn enn kvinner under 50 år har diabetes bekreftes også av andre undersøkelser utført av Statens Helseundersøkelser (Bjartveit 79, SHUS 88, SHUS 89, SHUS 97, Tverdal 96), og gjelder også for insidens av type 1 (Joner 91).
I en kommune i Sverige (Andersson 91) var det ingen kjønnsforskjell i totalprevalens av diabetes i tidsrommet 1972–1987. Prevalensen var også der økende. Insidensen økte for menn 25–54 år, mens den gikk ned for yngre kvinner. I Finland økte prevalensen for menn jevnt i samme periode, mens den hos kvinner økte til rundt 1980, hvoretter den avtok noe både for aldersgruppen 30–64 og > 65 år (Laakso 91). Som i Norge var prevalensen høyere hos menn i den yngste aldersgruppen, mens den var betydelig høyere hos kvinner i den eldste. Kjønnsforskjellen i prevalens var avtakende.
Tidstrender
Foreløpige data foreligger fra den nye helseundersøkelsen i Nord-Trøndelag (data innsamlet 1995–97) (HUNT 2). Kjønnsforskjellen som var til stede i 1984–86 var da nær utlignet, slik at den totale prevalensen var tilnærmet lik for de to kjønn (omtrent 3,2 %). Det var en økning i prevalens på 30 % for kvinner 20–50 år og 70 % for 20–60 år gamle menn. Det er sannsynlig at dette skyldes flere unge type 2-diabetikere. Nord-Trøndelagstallene tyder sammen med tall på type 1 diabetes på at det er omtrent 105.000 diagnostiserte diabetikere i Norge. Et minimumstall på antall uoppdagede diabetikere er 20.000 (Midthjell 95), slik at det totalt er mer enn 125.000 diabetikere i Norge.
Hvor farlig er type 2 diabetes?
Type 2-diabetikere har hatt en betydelig oversykelighet og en overdødelighet av hjerte-karsykdommer i forhold til normalbefolkningen (Westlund 69). Kvinner har en større relativ sykelighet og dødelighet, slik at kvinnelige diabetikere mister mye av det kjønnsmessige fortrinn ikke-diabetiske kvinner har overfor mennene med hensyn til dødelighet. Dette skyldes ikke bare forskjeller i de andre risikofaktorene mellom kvinner og menn (Barrett-Connor 91). Tabell 8.6 viser relativ overdødelighet hos diabetikere. Nord-Trøndelagsundersøkelsen (Krüger 94) viste at overdødeligheten er betydelig lavere nå enn for 30 år siden. Kjønnsforskjellen i overdødelighet er også blitt mindre.
Type 2-diabetikere er også utsatt for de spesielle diabetes-senkomplikasjonene (med skade av øyne, nyrer og føtter). Her kan problemene komme til å øke. Nord-Trøndelags-undersøkelsen tyder på at gjennomsnittsalderen på diabetikerne går ned, slik at flere vil leve lenger med type 2 diabetes. Selv om dette ikke er godt undersøkt, er det ikke holdepunkter for spesielle kjønnsforskjeller i forekomst av disse komplikasjonene.
Risikofaktorer
Betydningen av de enkelte årsaksfaktorene kan variere etter undertype av type 2 diabetes. I folkehelseperspektiv dominerer i vår del av verden den formen som er assosiert med det metabolske risikosyndrom. Årsakene til at type 2 diabetes bryter ut kan være mange. En rekke risikofaktorer går igjen. De fleste av disse bekreftes i Nord-Trøndelagsundersøkelsen:
Arv
Om en av to eneggede tvillinger får type 2 diabetes, får nesten alltid også den andre det. I Nord-Trøndelag i 1984–86 hadde over 40 % av 80–89 år gamle diabetikere søsken med diabetes, mot 16–17 % hos ikke-diabetikere i samme alder.
Høyt blodtrykk og hjertekarsykdommer
Disse sykdommene kan opptre forut for type 2 diabetes, eller de kan opptre som komplikasjoner til diabetes. I Nord-Trøndelag (1984–86) hadde 50 % av nyoppdagede diabetikere høyt blodtrykk. Til sammenlikning hadde 46 % av kjente diabetikere og vel 20 % av ikke-diabetikere i aldersgruppen 70–79 år høyt blodtrykk.
Fysisk inaktivitet, fedme og «mannlig» fettfordeling, underernæring i fosterliv og de første leveår
Fedme er kjent å samvariere med nyoppdaget type 2 diabetes. Hos nyoppdagede kvinner med diabetes i HUNT 1 hadde over 55 % kroppsmasseindeks (BMI) over 30 mot vel 40 % av de kjente diabetikerne og knapt 20 % av ikke-diabetikere i samme alder. I aldersgruppen 50–59 var gjennomsnittlig BMI 33 for nyoppdagede kvinner mot 29 for menn, og 29 hos kjente diabetiske kvinner mot 26 hos kjente diabetiske menn, i forhold til henholdsvis 27 og 26 hos ikke-diabetikerre. En typisk «kvinnelig» fettfordeling rundt hoftene gir mindre risiko for diabetes enn en fettfordeling rundt magen og i bukhula. Flere studier har vist en sammenheng mellom lav fødselsvekt og risiko for at fedme fører til diabetes i høy alder. Man forventer en betydelig «epidemi» av type 2 diabetes i den tredje verden når flere går over til en «vestlig» livsstil (Zimmet 95, O’Rahilly 97). En tilsvarende urovekkende utvikling ses hos asiatiske innvandrere i Norge.
Utvikling i risikofaktorer over tid, forebyggingspotensiale
Westlunds undersøkelse (Westlund 66) viste at det oppsto langt færre nye tilfeller av type 2 diabetes i Norge under siste krig. Det er nærliggende å tro at dette hadde noe med kosthold og fysisk aktivitet å gjøre. I Finnmark var BMI dominerende risikofaktor for diabetes hos menn, mens man hos kvinner fant sterkere effekt av metabolske risikofaktorer som lavt HDL-kolesterol, og også av kroppshøyde (Njølstad 98). Den mest iøynefallende forandringen i forekomst av risikofaktorer de siste årene, er en betydelig økning i BMI eller andelen av befolkningen som havner i kategorien fedme (BMI over 30). I Nord-Trøndelag økte i gjennomsnitt kvinner 3,3 kg i vekt og menn 4,0 kg fra 1984–86 til 1995–97. Andelen med BMI over 30 økte fra 13 % til over 18 % hos kvinner og fra 7 % til 14 % hos menn. Den sterkeste økningen fant man i aldersgruppene 20–39 hos menn (over 140 %) og 20–29 hos kvinner (nesten 190 %). Undersøkelser av norske 40-åringer tyder på at økningen hos kvinner har kommet spesielt de siste årene, mens det hos menn har vært en mer jevn stigning (Tverdal 96).
Den sterke økningen i menn med fedme faller sammen i tid med at forekomsten av diabetes har økt mest hos menn. Helsepolitisk er det grunn til å sette et utropstegn ved dette. Risikoen for diabetes øker betydelig med alderen. Mens knapt 0.5 % har diabetes under 30 år, er det 10 % av alle over 70. Det er bekymringsfullt hva som kan skje med diabetesprevalensen hvis de overvektige 20–50-åringene tar med seg sin overvekt inn i høyere alder. Siden type 2 diabetes øker dramatisk med økende alder (Midthjell 95), vil aldersutviklingen i befolkningen alene gjøre at antall diabetikere vil stige betydelig i årene framover. Særlig vil dette gjelde kvinner, som dominerer de eldste aldersgruppene.
Behandling, rehabilitering
Behandlingsprinsippene ved diabetes er de samme for kvinner og menn (Claudi 95): 1. Opplæring, egenomsorg, 2. Kostbehandling, 3. Mosjon, 4. Medikamenter (tabletter og insulininjeksjoner). Egenomsorg er sentralt ved en kronisk sykdom som diabetes. Med et større spekter av tablett- og insulintyper og økte muligheter for å kontrollere blodsukker selv, kan en diabetiker langt på vei selv kontrollere sin sykdom. I HUNT 2 utførte over 60 % av diabetikerne egenkontroll av blodsukker, mot omtrent 15 % 11 år tidligere. HUNT 1 viste at litt flere menn enn kvinner utførte egenkontroll av urin eller blod, litt flere menn enn kvinner hadde vært på kurs og var medlemmer av Norges Diabetesforbund. Menn holdt i litt større grad sin diabetes skjult, flere kvinner gikk til kontroll i allmennpraksis, flere menn til spesialist. En del av disse forskjellene kan skyldes at menn i større grad har type 1 diabetes. Langt flere diabetiske kvinner enn menn brukte blodtrykksmedisin.
Noen sentrale konklusjoner og forslag til tiltak
Type 2 diabetes kan i stor grad primærforebygges. Det er en sammenheng mellom type 2 diabetes og hjerte-karsykdommer gjennom det felles risikosyndromet. Dette betyr at en økning i type 2 diabetes kan bety en negativ utvikling i prevalens av hjerte-karsykdommer framover (Øgar 97). Som massestrategi er det både for kvinner og menn viktig at det politisk arbeides for et sunnere kosthold og mer fysisk aktivitet. Det moderne samfunns delvis ukritiske tendens til mer fast-food, mer mettet og mindre umettet fett, mer sukker og mindre brød, og til å ukritisk betrakte alle teknologiske endringer som reduserer fysisk aktivitet som et framskritt, må aktivt motvirkes. Behovet for å lette vilkårene for fysisk aktivitet, både i skole, arbeid og fritid, bør stå sentralt framover. Nye virkemidler må tas i bruk for å påvirke holdninger og forebyggende rammestrategier; for eksempel ved utdanning av opinionsdannere med helsepedagogisk bakgrunn.
Siden mange diabetikere har komplikasjoner alt når diagnosen blir stilt (Claudi 98), er det viktig å stille diagnosen tidlig. Individrettede tiltak som å drive aktiv leting etter uoppdagede diabetikere («case-finding») er viktig. Dette kan gjøres ved at det for eksempel ved legekonsultasjoner tas blodsukkerprøve på risikoindivider; personer med nedsatt glukosetoleranse, sterkt overvektige, pasienter med hjerte/karsykdom, de med sterk familiær forekomst av type 2 diabetes, kvinner som har hatt svangerskapsdiabetes og innvandrere fra områder med andre livsvilkår.
Det bør satses aktivt på økt forskning innenfor kartlegging og overvåking av risikofaktorer, hvordan risikofaktorer påvirker insidens og sykdomsforløp, ulike behandlingsstrategier, atferdspåvirkning, oppsporingsstrategier, utvikling av opplæringsmetodikk som lar seg gjennomføre i den virkeligheten der diabetesbehandling drives, strategier for effektiv tertiærprofylakse, det vil si forebygging av og begrensning av komplikasjoner.
Litteratur
Andersson DKG, Svärdsudd R, Tibblin G. Prevalence and incidence of diabetes mellitus in a Swedish community 1972–1987. Diabetic Med 1991; 8: 428–34.
Barrett-Connor EL, Cohn BA, Wingard DL, Edelstein SL. Why is diabetes mellitus a stronger risk factor for fatal ischemic heart disease in women than in men? JAMA 1991; 265: 627–31.
Bjartveit K, Foss OP, Gjervig T. The cardiovascular disease study in Norwegian counties. Results from the first screening. Acta Med Scand 1979 (Suppl. nr 634).
Claudi T, Midthjell K, Furuseth K, Hanssen, KF, Hestvold P-I, Øgar P. NSAM’s handlingsprogram for diabetes i allmennpraksis. Oslo: Norsk Selskap for Allmennmedisin, Norges Diabetesforbund, Statens Helsetilsyn, Folkehelsa, Den norske lægeforening 1995.
Claudi T, Midthjell K, Holmen J, Fougner K, Krüger Ø, Wiseth R. Cardiovascular disease and risk factors in persons with type 2 diabetes diagnosed in a large population screening. The Nord-Trøndelag Diabetes Study, Norway. (Manuskript 1998).
Joner G, Søvik O. The incidence of type 1 (insulin-dependent) diabetes mellitus 15–29 years in Norway 1978–1982. Diabetologia 1991; 34: 271–74.
Jorde R. The diabetes survey in Bergen, Norway, 1956. An epidemiologic survey and a study of blood sugar values related to sex, age and weight. Bergen/Oslo: Universitetsforlaget, årbok for Universitetet i Bergen 1961, no. 1, 1962.
Krüger Ø, Midthjell K, Holmen J, Tverdal Aa. Dødelighet blant diabetikere i Nord-Trøndelag 1984–90 i relasjon til forventet dødelighet. Norsk Epidemiologi 1994; 4: 57–62.
Laakso M, Reunanen A, Klaukka T, Aromaa A, Maatela J, Pyörälä K. Changes in the prevalence and incidence of diabetes mellitus in Finnish adults, 1970–1987. Am J Epidemiol 1991; 133: 850-.
Midthjell K, Bjørndal A, Holmen J, Krüger Ø, Bjartveit K. Prevalence of known and previously unknown diabetes mellitus and impaired glucose tolerance in an adult Norwegian population. Indications of an increasing diabetes prevalence. Scand J Prim Health Care 1995; 13: 229–235.
National Health Screening Service. The cardiovascular disease study in Norwegian counties. Results from the second screening. Oslo: Statens helseundersøkelser, 1988.
National Health Screening Service. The cardiovascular disease survey in Nord-Trøndelag 1989. Oslo: Statens helseundersøkelser, (udatert).
Njølstad I, Arnesen E, Lund-Larsen PG. Sex differences in risk factors for clinical diabetes mellitus in a general population: A 12-year follow-up of the Finnmark Study. Am J Epidemiol 1998; 147: 49–58.
O’Rahilly S. Non-insulin dependent diabetes mellitus: the gathering storm. BMJ 1997; 314: 955–9.
Statens helseundersøkelser. Helseundersøkelsene i Østfold 1985 og 1988 og i Aust-Agder 1986 og 1989. Oslo: Statens helseundersøkelser, 1997.
Tverdal Aa. Høyde, vekt og kroppsmasseindeks for menn og kvinner i alderen 40–42 år. Tidsskr Nor Lægeforen 1996; 116: 2152–6.
Westlund K. Incidence of diabetes mellitus in Oslo, Norway, 1925 to 1954. Brit J Prev Soc Med 1966; 20: 105–16.
Westlund K. Mortality of diabetics. Oslo: Universitetsforlaget, Livsforsikringsselskapenes institutt for medisinsk statistikk ved sykehusene i Oslo, rapport nr. 13, 1969.
WHO Study Group. Prevention of diabetes mellitus. Geneve: WHO, WHO Technical Report Series no. 844, 1994.
Zimmet P, McCarty D. The NIDDM epidemic: Global estimates and projections – a look into the crystal ball. IDF Bulletin 1995 (no. 3); 40: 8–16.
Øgar P (red). Forebygging og behandling av type 2-diabetes. Konsensuskonferanse. Oslo: Komiteen for medisinsk teknologivurdering, Norges Forskningsråd, Rapport nr. 11, 1997.
8.8 Tarmsykdommer
Morten H. Vatn, Medisinsk avdeling A, Rikshospitalet.
Ulcerøs colitt, Crohn’s sykdom, magesår, irritabel tarm, matvareintoleranse og ukarakteristiske mageplager representerer prinsipielt forskjellige kategorier av mage-tarmsykdommer. De to førstnevnte er kroniske betennelser, det vil si organiske lidelser, mens de tre sistnevnte hovedsakelig representerer funksjonelle plager der det i utgangspunktet er viktig å utelukke organisk lidelse. Magesår i magesekken eller tolvfingertarmen er sykdommer som delvis skyldes en bakteriell infeksjon (Helicobacter pylori), men som også har sammenheng med andre endogene og eksogene årsaksfaktorer.
På denne bakgrunn er det naturlig å omtale de ovennevnte sykdommene som tre adskilte grupper.
8.8.1 Ulcerøs colitt og Crohn’s sykdom
Sykdomsbeskrivelse
Dette er kroniske betennelsesaktige tarmsykdommer som forekommer i tykktarmen alene (ulcerøs colitt), i tynntarmen alene (Chron"s sykdom) eller både i tynn- og tykktarm (Chron"s sykdom). Enkelte ganger kan Chron"s sykdom også forekomme i øvre del av mage-tarmkanalen, i munnhulen og på leppene.
Ulcerøs colitt viser som regel en jevn utbredelse av betennelse i de overfladiske deler av slimhinnen, hos ca 1/3 av pasientene bare i endetarmen(proctitt), hos en annen 1/3 i nedre halvdel av tykktarmen, og hos den siste 1/3 i hele tykktarmen.
Chron"s sykdom viser mer flekkvise og segmentale forandringer, til dels overfladiske men også med betennelsesreaksjon gjennom hele tarmveggen, og forekommer hos halvparten av pasientene bare i tykktarmen, hos i tynntarm og tykktarm, og hos bare i tynntarmen.
Begge sykdommene forekomme sammen med bindevevsreaksjoner i ledd og øyne og har slektskap med revmatiske tilstander og bindevevssykdommer(immunopatier).
Sykdomshyppighet
Forekomsten av sykdommene har vært økende i etterkrigstiden så vel i Norge som i mange andre land. Norge er blant landene i verden med høyest forekomst av begge sykdommene, med en samlet insidens på omkring 20 per 100 000 individer, omtrent 8–900 nye tilfeller i året, fordelt på omtrent 550 tilfeller med ulcerøs colitt og oppimot 300 med Chron"s sykdom.
Begge sykdommene kan oppstå allerede i barndommen, men de fleste nye tilfeller av ulcerøs colitt sees fra 25–35-års alder (1) og av Chron"s sykdom fra 15–25-års alder (2). Nyere forskning i Norge bekrefter at ulcerøs colitt forekommer hyppigere blant menn enn kvinner, med en kjønnsratio på omkring 1.5 både for venstresidig og generell tykktarmsbetennelse, mens det omvendte er tilfelle for ulcerøs colitt i endetarmen med en ratio på 0.73. Det siste er av spesiell betydning fordi betennelse med affeksjon av endetarmen i mange tilfeller er spesielt vanskelig å behandle. Chron"s sykdom forekommer litt hyppigere blant kvinner så vel i yngre som i høyere alder, med en ratio på 0.95 mellom menn og kvinner.
De norske resultatene synes også å gi en forklaring på forskjellig forekomst mellom kjønnene idet antall nye tilfeller av ulcerøs colitt synes å avta for kvinner etter fylte 50 år mens den for menn viser en svak økning sammenlignet med de forutgående tiår.
Den geografiske fordeling i Norge, viser en høyere forekomst både av ulcerøs colitt og Chron"s sykdom i områder med lav befolkningstetthet, i motsetning til enkelte studier fra andre land. Styrken i de norske undersøkelsene ligger i at man i større grad har nådd ut til allmennpraktikere for diagnostikk tidlig i sykdomsforløpet. Således viste Aust-Agder den høyeste forekomsten på Østlandet, klart høyere enn Oslo, og Sogn og Fjordane den høyeste forekomsten på Vestlandet, klart høyere enn Bergen. I Nord Norge viste tallene en jevnere fordeling, men her har man generelt en jevnere befolkningstetthet.
Hvor farlig er sykdommene?
Sykdommene varierer i betydelig grad i aggressivitet fra individ til individ. Selv om de ikke har høy dødelighet har de betydelige helsemessige konsekvenser. Dette følger av at de opprer forholdsvis tidlig i livet. Behandlingen inkluderer store kirurgiske inngrep, også fjernelse av tykktarmen ved ulcerøs colitt. Risikoen for kreft øker anslagsvis med 1 % per år fra 10 år etter sykdomsdebut for ulcerøs colitt. Dette gjelder muligens også for Chron"s sykdom. Denne risikoen gjelder først og fremst individer med utbredt sykdom i tykktarmen.
Nyere erfaringer viser at livskvaliteten er noe redusert for personer som har disse sykdommene. Dette gjelder særlig for omtrent 10 % av pasientene med Chron"s sykdom som må ha nærmest løpende kontakt med helsevesenet. Ett år etter diagnosen var 16 % av de norske Chron"s sykdom pasientene operert imot 4 % av pasientene med ulcerøs colitt. Generelt forventes en konstant operasjonsrate inklusivt reoperasjoner i løpet av de første 10 årene med en noe avtagende operasjonshyppighet deretter for Chron"s sykdom, men med en noe økende frekvens for ulcerøs colitt på grunn av kreftrisikoen. Tilbakefallsfrekvensen per år for de som bruker medisinsk behandling er blant norske pasienter omtrent 50 % det første året.
Det er ikke vist noen sikker kjønnsforskjell hva angår tilbakefallsfrekvens, operasjonsrisiko eller mortalitet.
Hva er årsaken til sykdommene?
Årsaken til ulcerøs colitt og Chron"s sykdom synes å kunne forklares utfra en interaksjon mellom genetiske og miljømessige faktorer. Selv om detaljert kunnskap om sykdomsutviklingen mangler, synes det brakt på det rene at de som har sykdommene mangler evne til å nedregulere tarmens normale betennelsesreaksjoner. Oppstart av sykdommene kan sannsynligvis skje som følge av forskjellige enkeltfaktorer, genetisk disposisjon, virusinfeksjoner i spedbarnsalder, moderne hygiene, bruk av p-piller og spesielle smertestillende preparater, samt røyking. Sistnevnte faktor synes å virke i forskjellige retninger for Chron"s sykdom og ulcerøs colitt. Røyking anses å være risikofaktor ved Chron"s sykdom mens røyking ser ut til å virke beskyttende for ulcerøs colitt. Forklaringen synes å ligge i forskjellig påvirkning av nikotin på det immunapparatet, vegetative nervesystem og tarmens blodsirkulasjon ved de to tilstandene.
Behandling og rehabilitering.
Alle pasienter med nyoppdaget ulcerøs colitt og Chron"s sykdom får tilbud om medisiner, alt avhengig av sykdommens alvorlighetsgrad og utbredelse. Medisinene kan være i form av tabletter, klyster, stikkpiller, sprøyter eller intravenøs infusjon. De mest aktive preparatene hemmer immunapparatet og gir bivirkninger i mildere og høyere doser, mens vedlikeholdspreparatene som har en mer begrenset effekt på betennelsesprosessen har mindre bivirkninger. Vedlikeholdsbehandling og de fleste tilfeller av tilbakefall kan behandles poliklinisk eller utenfor sykehus, men pasientene lever i stadig risiko for tilbakefall, bivirkninger av medikamenter og komplikasjoner til sykdommen. For en liten gruppe av pasientene virker behandlingen nesten ikke. De klarer ikke å være i arbeidslivet på grunn av en invalidiserende sykdom, eller må ty til stadige sykemeldinger. Fisteldannelser, beinskjørhet og ernæringsforstyrrelser representerer de ytterste konsekvensene av spesielt Chron"s sykdom og er de viktigste årsakene til uførhet hos disse pasientene.
8.8.2 Funksjonelle tarmplager
(Irritabel tarm, matvareintoleranse og ukarakteristiske mageplager). Felles for disse lidelsene er fravær av påvisbar organisk sykdom, men symptomene er helt eller delvis invalidiserende for pasienten. Felles er også en overhyppighet blant kvinner, for irritabel tarm på omkring 2, for matvareintoleranse på omkring 8 og for ukarakteristiske mageplager på omkring 2,5.
Sykdomsbeskrivelse
Irritabel tarm er karakterisert ved uregelmessig avføring, luftsmerter, smertelindring ved avføring, ufullstendig tømming og eventuell slimtilblanding. Vekslingen mellom diare og obstipasjon varierer, og hos en liten del foreligger vesentlig bare diare uten påviselig årsak. Internasjonale legegrupper har med års mellomrom gjort anstrengelser for å bedre kriteriene og komme frem til objektive kriterier for tilstanden. Men tilstanden er stadig vanskelig å skille fra andre tarmsykdommer.
Matvareintoleranse er en av tilstandene med tarmplager som likner på irritabel tarm, men hvor pasientene ofte utpeker matsorter som utløsende for symptomene. I tillegg har denne tilstanden ofte symptomer og plager fra andre organsystemer. Dette bidrar til at tilstanden kan forveksles med andre tilstander som allergi, fibromyalgi og psykosomatiske årsaker.
Ukarakteristiske mageplager er tilstander der symptomene i motsetning til matvareintoleranse, helt er basert på mage-tarmplager av enhver karakter, men uten påvisbar årsak. Denne tilstanden er hovedsakelig karakterisert ved uforklarte smerter eller andre enkeltsymptomer som ikke dekkes av andre definerte tilstander. En del av disse plagene kan ha organiske årsaker som tilstander etter operasjoner, holdningsforstyrrelser eller nevromuskulære plager og ryggplager. Hos andre kan de funksjonelle symptomene til forveksling likne manifeste tarmsykdommer.
Hvor vanlige er sykdommene?
Forekomst av Irritabel tarm varierer fra 5–25 % i forskjellige befolkninger (3). Bare 20–30 % av disse blir pasienter ved å søke hjelp for sine plager hos lege og bare noen få prosent blir henvist videre til spesialist . Objektivt påvisbar matvareintoleranse forekommer i noen få prosent av befolkningen mens en langt høyere andel rapporterer reaksjoner på mat i spørreskjemaundersøkelser blant antatt friske. Kun et fåtall av individer med matvareintoleranse oppsøker lege for sine plager hvorav et flertall henvises til spesialist på grunn av til dels mangelfulle kunnskaper om denne tilstanden blant primærleger (4).
Personer med ukarakteristiske mageplager utgjør i likhet med personer med de andre tilstandene, en heterogen gruppe individer med mageplager. Men gruppen med ukarakteristiske mageplager er mindre enn de øvrige, anslagsvis noen få prosent av alle pasienter med mageplager (5). Mens de to førstnevnte gruppene for en stor del representerer grupper som etter primærutredning i det vesentlige kan håndteres av primærhelsetjenesten eller ved selvhjelp, vil et flertall av pasienter med ukarakteristiske mageplager gå fra lege til lege eller bli henvist oppover i helsesystemet som «second opinion» –pasienter. Mange av disse pasientene blir behandlet kirurgisk med usikker gevinst. Anslagsvis 3–400 slike pasienter blir i Norge henvist årlig fra et sykehus til et annet.
Hvor farlige er sykdommene?
Irritabel tarm, matvareintoleranse og ukarakteristiske mageplager er alle kroniske sykdommer. Langtidsoppfølging har ikke med sikkerhet fastslått økt dødelighet for noen av kategoriene, men alle pasientene må anses som en hardt belastet gruppe som fungerer dårlig i samfunnslivet. I tillegg må man regne med betydelige mørketall av individer som ikke presenterer seg for helsevesenet. Enten de befinner seg i det skjulte, er registrert som pasienter eller har avsluttet behandlingen, representerer gruppen en del av befolkningen med kronisk belastning i behov av et bredt tilbud av medisinsk og psykososial støtte.
Fordi gruppene er heterogene vil det ofte være vanskelig å stille riktig diagnose og dermed gi riktig behandling. Undersøkelser har også vist at det ofte er en tendens til å underkjenne kroniske eller alvorlige diagnoser under utvikling noe som gjør at utredningen ofte blir forlenget og problematisert av redsel for en slik underkjennelse.
Hva er årsaken til sykdommene?
Også ved disse tilstandene må man regne med at det foreligger en genetisk og en miljømessig disposisjon. Spesielt har irritabel tarm og matvareintoleranse vist tendens til familiær opphopning. Dette kan både tyde på arvelighet og tillært atferd, spisevaner, stressbelastning eller andre ytre påvirkninger.
Som rene forklaringsmodeller har man forsøkt å benytte forskjellige definisjoner på «funksjonelle plager».
En modell har gått ut på å forklare tarmreaksjoner utfra automatiske lokale reaksjoner basert på autonome reflekser, en annen utfra immunologiske eller kjemiske avvik og en tredje på basis av ubalanse mellom faktorene av betydning for reguleringsmekanismene, i form av hypersensitivitet, patologiske reaksjoner, manglende «feed-back»-mekanismer eller blokkeringer. Psykosomatiske forhold kan representere delforklaringer, men kan også oppstå sekundært i forløpet.
Behandling og rehabilitering
Behandlingen bør i utgangspunktet individualiseres for alle funksjonelle mage-tarmplager. Irritabel tarm kan behandles både med medikamenter og endret kosthold, men i mange tilfeller viser det seg at valg av behandling kan være vanskelig og at tilstanden viser seg å være vanskeligere å behandle enn man i utgangspunktet hadde ventet. Dette har sammenheng med at man forventer å kunne kurere en tilstand som denne, utfra enkle endringer av livsstil eller kosttilskudd som fiber. På grunn av en betydelig heterogenitet hva angår årsaksforholdene må behandlingen ofte justeres og modifiseres på individuelt grunnlag, og ofte må behandlingstilbudet være sammensatt av flere elementer. Ett av disse kan være kostendring eller tilskudd, et annet tarmpreparater og et tredje psykofarmaka. Ofte må man også vurdere endring av livsstil.
Målet for behandling av matvareintoleranse er eliminasjon av den substansen som forårsaker symptomer. I de fleste tilfeller klarer den enkelte det på egen hånd og blir ikke pasient i helsevesenet . Andre har behov for hjelp av lege eller ernæringsfysiolog i jakten på den substansen man ikke tåler. De som har størst problemer må kanskje eliminere en rekke substanser. For å finne de aktive stoffene må man prøve og feile med dietten, eventuelt gjennomgå et eller flere provokasjonsforsøk fulgt av oppfølging med eliminasjonsdiet.
For pasienter med ukarakteristiske mageplager vurderes ofte pasientene for medikamentell behandling, eventuelt i form av smertebehandling med medikamenter eller blokade av nerver. Til det siste kreves ofte vurdering av smerteklinikker som finnes på en rekke sykehus. Andre tilfeller må følges opp med kombinasjonsbehandling som kan bestå av symptomatisk behandling, eventuelt psykofarmaka eller i nye operasjoner. Hos en ikke neglisjerbar gruppe er det også indikasjon for psykoterapeutisk oppfølging.
8.8.3 Magesår
Sår på tolvfingertarmen eller i magesekken er tilstander som har vært velkjent gjennom generasjoner.
Hvor vanlig er sykdommen?
Anslagsvis 10 % av alle voksne personer i Norge vil få magesår en eller annen gang i livet og tidligere var det en betydelig tendens til tilbakefall av sykdommen. Nå som det er påvist en sammenheng med bakteriell infeksjon i slimhinnen hos disponerte (Helicobacter Pylori), har denne tilbakefallstendensen blitt redusert til et minimum (6). Likevel er magesår fortsatt et problem selv om forekomsten kanskje har gått noe ned totalt sett.
Tilstandene er omtrent likelig fordelt mellom kjønnene.
Hvor farlig er sykdommen?
Inntil det ble aktuelt å behandle magesår med antibiotika hadde man ingen midler til å påvirke sykdommens forløp utenom ved kirurgisk behandling. Ubehandlet er både sår på tolvfingertarmen og i magesekken-kronisk tilbakevendende tilstander med tendens til komplikasjoner som blødninger, perforasjon og strikturer. Disse komplikasjonene er ikke uten dødsrisiko, spesielt hos eldre. Komplikasjonene har hatt en tendens til å angripe de delene av befolkningen med minst tilgang til helsetjenester. Individer med et høyt forbruk av medikamenter mot revmatisme eller smerter løper en høyere risiko for sår på tolvfingertarmen og magesekken, og også for komplikasjonene til disse tilstandene.
Hva er årsaken til sykdommen?
Tidligere gjaldt regelen «ingen syre, intet sår» som den viktigste forklaringsmodellen for magesår. Selv om dette også gjelder i dag, anses nå sammenhengen med slimhinnebakterien «Helicobacter pylori» som like vesentlig. I tillegg regnes genetiske disposisjoner som viktige og det har lenge vært kjent at individer med blodgruppe A har en spesiell disposisjon for sykdommen. Sammenhengen med stress er mest åpenbar for «stressulcus» som er en akutt form for magesår som utvikles under massiv stressbelastning som større kirurgiske inngrep og respiratorbehandling og lignende. Selv om vanlig stress regnes som mindre betydningsfull som forklaring kan man ikke se bort ifra en betydning for grad av symptomer, ja endog for behandlingsresultatet. Stress og andre psykiske reaksjoner anses å være av større betydning for den viktige differentialdiagnosen «non ulcus dyspepsi»(NUD) der symptomene ofte ligner på de man har ved magesår uten at sår påvises(7). Denne tilstanden er fire ganger så hyppig som magesår og har mindre sammenheng med syre og Helicobacter pylori. Årsaken anses å være mer heterogen, i likhet med Irritabel tarm, men med en forholdsvis lik fordeling mellom kjønnene.
Enkelte har foreslått å forebygge magesår ved å fjerne «Helicobacter pylori», da over 90 % av alle med sår på tolvfingertarmen og over 80 % av alle med sår i magesekken har denne bakterien. Dette ville også kunne virke forebyggende mot kreft i magesekken. Likevel har det reist seg sterke innvendinger mot dette, delvis på grunn av risiko for bivirkninger av behandlingen (bakterieresistens) og risiko for negative utslag av behandlingen.
I forebyggelse av non-ulcusdyspepsi er såvel symptomatisk behandling som psykososiale og sosioøkonomiske aspekter av betydning. Både personlige og arbeidsmiljømessige tiltak kan virke forebyggende mot denne tilstanden.
Behandling og rehabilitering.
Ved påvisning av magesår og samtidig «Helicobacter pylori» er 7–10 dagers antibiotikabehandling i kombinasjon med syrehemmer det aktuelle behandlingstilbudet. Der dette ikke er effektivt må sammensetningen av medikamentene endres. De fleste vil bli friske etter den første kuren. Av de som ikke har effekt av første kur, vil de aller fleste respondere på den andre kuren. Kun noen få prosent vil få et senere tilbakefall. Dette er i markert kontrast til regelen om tilbakefall hos de fleste ved behandling mot syre alene. Bare pasienter som er avhengig av sårfremmende medikamenter, vesentlig pasienter med kroniske sykdommer, eller har økt disposisjon av andre grunner, vil være avhengig av årelang oppfølging. Likevel er fortsatt magesår med komplikasjoner en trussel mot helse for individer i høy alder, selv blant dem uten tidligere økt disposisjon for sykdommen.
Utfordringer
Det mangler kunnskap om årsaken til kronisk inflammatorisk tarmsykdom, betydningen av prognostiske faktorer og effektiv behandling som kan endre sykdommenes naturlige forløp.
Den norske innsatsen nasjonalt og internasjonalt bør styrkes i dette arbeidet.
Forebyggende arbeide bør innrettes mot psykososial mistilpassning og psykosomatiske belastning i arbeidsmiljø i den hensikt å redusere funksjonelle mage-tarmplager som rammer store deler av den yrkesaktive befolkningen, især kvinner.
Planene om opprettelse av stillinger for utredning av matvareintoleranse ved region- og sentralsykehus bør få sentral støtte for å møte den økende forekomst av de forskjellige former for ernæringsmessig mistilpassning i samfunnet.
Fremtidig behandlingsstrategi for magesår bør bygge på en felles landsomfattende strategi tilpasset miljømessige hensyn og individuell risiko for sykdom og komplikasjoner.
Litteratur
Moum B, Vatn MH, Ekbom A et al. Incidence of ulcerative colitis and indeterminate colitis in four counties of Southeastern Norway, 1990–93. A prospective population-based study. Scand J Gastroenterol 1996; 31: 362–66.
Moum B, Vatn MH, Ekbom A et al. Incidence of Crohn’s disease in four counties in Southeastern Norway, 1990–93. A prospective population-based study. Scand J Gastroenterol. 1996; 31: 355–61.
Talley NJ, Zinzmeister AR, Melton LJ. Irritable bowel syndrome in a community: symptom subgroups, risk factors and health care utilization. Am J Epidemiol. 1995; 142: 76–83.
Vatn MH, Grimstad I, Thorsen L et al. Adverse reaction to food: assessment by double-blind placebo controlled challenge and clinical, psychosomatic and immunological analysis. Digestion 1995; 56: 421–8.
Vatn MH, Mogstad TE, Gjone E. A prospective study of patients with uncharacteristic abdominal disorders.Scand J Gastroent 1985; 20: 407–14.
Vatn MH, Gulvog I, Berstad A et al. Skal ulcus-behandling rettes mot Helicobacter Pylori? Tidsskr Nor Lægeforen 1991,111,219.
Vatn MH, Aursnes I, Aadland E et al. Non-ulcus dyspepsi. Klassifikasjon og grenseoppgang mot organisk sykdom. Tidskr NorLægeforen 1989; 109: 2024–5.
8.9 Lungelidelser og allergi
8.9.1 Astma
Wenche Nystad, Statens institutt for folkehelse.
Astma er betegnelsen på en gruppe sykdommer som er blant de hyppigste sykdommer i Norge (1). Nyere befolkningsstudier viser også at antall personer som rapporterer at de har astma øker (2–7). Det betyr at astma i fremtiden vil være hyppigere blant norske kvinner enn tidligere. I den forbindelse er det blant annet viktig å kjenne til hvordan astmaen kan virke på graviditeten, betydningen av morens astma på fosteret, fødselens forløp og barnets tilstand før og etter fødselen. I tillegg kan det være vesentlig å være bevisst at enkelte kvinner kan ha økende astmaplager premenstruelt. Unge kvinner med astma kan også ha en rekke spørsmål som knytter seg til astma og seksuell aktivitet samt bruk av prevensjon.
Hva er astma?
Astma er en klinisk diagnose som baserer seg på informasjon om gjentatte episoder av hoste og/eller pusteproblemer i form av tetthet, pipende eller tung pust. Ytringsformene er mange. Det er gjort flere forsøk på å definere diagnosen nærmere. Siden 1959 har alle definisjonene vektlagt at det som kjennetegner astma er en utbredt og variabel forsnevring av luftveiene (luftveisobstruksjon) (8–10). I astmaens natur ligger denne variabiliteten. Det vil også si at den enkelte pasient kan ha gode og dårlige perioder, og at sykdommen kan arte seg forskjellig fra pasient til pasient.
I dag regnes astma som en betennelsessykdom i luftveiene (10). Hos følsomme individer forårsaker den utbredte betennelsen luftveissymptomer som er assosiert med variabel forsnevring av luftveiene. Denne betennelsen fører til økt følsomhet i luftveiene (økt bronkial reaktivitet) overfor en rekke stimuli. Figur 8.31 beskriver hvordan astma forenklet kan deles i allergisk og ikke-allergisk astma.
Uspesifikke stimuli som kan gi symptomer hos de fleste astmatikere, såvel allergiske som ikke-allergiske, er anstrengelse, kulde, tobakksrøyk, infeksjoner, sterke lukter, m.m. Med uspesifikk menes her stimuli som leder til obstruksjon gjennom ikke-allergiske mekanismer. For pasienter med allergisk astma fremkalles obstruksjonen også gjennom spesifikke stimuli som for eksempel bjørkepollen, gresspollen, pelsdyr, muggsopp m.m. Med spesifikk menes her stimuli som leder til obstruksjon gjennom allergiske mekanismer.
Å stille diagnosen astma kan være enkelt ved et akutt anfall eller en typisk sykehistorie. Når forekomsten av astma skal undersøkes i befolkningsstudier, må man ty til enkle operasjonelle definisjoner.
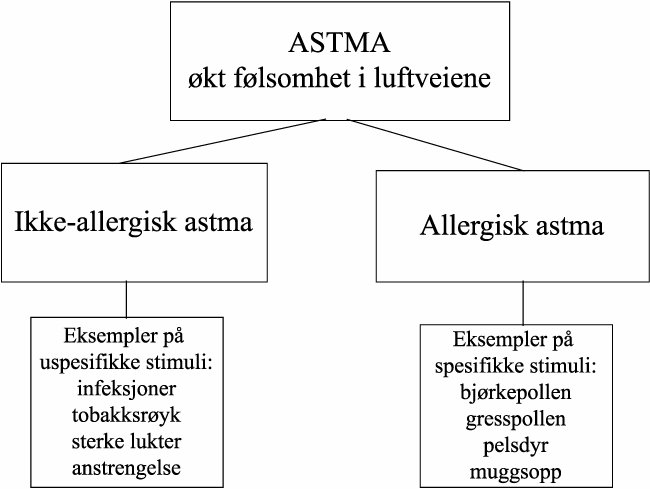
Figur 8.31 En beskrivelse av hvordan astma kan deles i allergisk og ikke-allergisk astma.
Hvordan måle astma?
Flere operasjonelle definisjoner på astma kan benyttes. Det er vanlig å spørre om omfanget av forskjellige typer pusteproblemer (11,12). Andre kriterier basert på allergitest, lungefunksjonsmåling og målinger av følsomheten i luftveiene benyttes også (11,12). Det er imidlertid flere problemer som knytter seg til slike definisjoner av astma. For det første finnes det ingen spesifikk definisjon av sykdommen som klart avgrenser den fra andre lignende luftveissykdommer. For det andre har synet på og bevisstheten omkring astma endret seg over tid. Folks bevissthet omkring egne og andres symptomer vil også være påvirket av den oppmerksomhet sykdommen generelt har i samfunnet.
Tabell 8.7 Befolkningsstudier av obstruktiv lungesykdom hos barn og voksne i Norge 1951–1994.
| Sted | Årstall | Antall | Alder (år) | Diagnose | Forekomst (%) | Metode |
|---|---|---|---|---|---|---|
| Bergen | 1951–53 | 5032 | 7 | Bronkial astma | 1,8 | Klin u.s. |
| Oslo | 1972 | 17384 | 16–69 | Astma | 3,1 | Spørreskjema |
| Oslo | 1973–74 | 1268 | 16–69 | Bronkial astma KOLS1 | 1,42 4,12 | Klin. u.s.med spirometri |
| Oslo | 1981 | 1679 | 7–15 | Bronkial astma | 3,6 | Spørreskjema |
| Hordaland | 1985 | 4469 | 15–70 | Astma | 3,5 | Spørreskjema |
| Bergen | 1987–88 | 1275 | 18–73 | Bronkial astma KOLS1 | 2,42 5,42 | Klin u.s.med spirometri |
| Oslo | 1993 | 3817 | 7–12 | Astma | 8,0 | Spørreskjema |
| Oslo | 1994 | 2188 | 6–16 | Astma | 9,4 | Spørreskjema |
| Odda | 1994 | 788 | 6–16 | Astma | 5,4 | Spørreskjema |
| Øvre Hallingdal | 1994 | 1045 | 6–16 | Astma | 8,5 | Spørreskjema |
1 Kronisk obstruktiv lungesykdom 2 Punktprevalens, mens de andre tallene er livstidsprevalens
Hva er forekomsten av astma?
Det er en generell oppfatning at forekomsten av astma har økt i senere tid. De vitenskapelige holdepunktene for en slik påstand er imidlertid ikke klare. Teorien om en økning baserer seg i stor grad på gjentatte spørreskjemaundersøkelser (2–7). Slike undersøkelser kan imidlertid være heftet med metodiske svakheter som kan påvirke resultatet (13). Det er et stort behov for flere gjentatte standardiserte studier som inkluder objektive mål som samvarierer med astma og astmalignende plager, før vi med større sikkerhet kan angi hvor stor en eventuell økning har vært.
Selv om forekomsten av astma kan være påvirket av diagnostiske kriterier og folks bevissthet omkring sykdommen, er det viktig å understreke at astma er en hyppig sykdom.
I Norge er det gjennomført flere befolkningsundersøkelser av astma. En spørreskjemaundersøkelse i Hordaland i 1985 blant omtrent 5000 personer i alderen 18–70 år, viste at forekomsten av astma var 2 % (14). Hos eldre mennesker er forekomsten av astma relativt lav, mens forekomsten av kronisk obstruktiv lungesykdom (KOLS) er høyere (15). En annen norsk undersøkelse blant tvillinger i alderen 18–25 år, rapporterte en forekomst av astma på 5 % blant kvinner og 6 % blant menn (16). Andre studier har vist at astmarelaterte symptomer opptrer hos 6–11 % av befolkningen i alderen 20–44 år (17).
I studier blant barn og ungdom (6–16 år) i perioden 1994–95 oppga omtrent 9 % i Oslo, 5 % i Odda og 8 % i øvre Hallingdal i 1994/95 at de noen gang hadde hatt astma (18, 19). Spørsmålet «Har du astma?» gir en lavere forekomst (Oslo 5 %) (20,21). Hvis astma defineres i form av symptomer, blir forekomsten høyere. Forekomsten av pusteproblemer i løpet av de siste 12 måneder var i de samme studiene i overkant av 10 % (19,20). Dette viser hvor vanskelig det er å beskrive forekomsten av astma, utvikling over tid og regionale forskjeller. Tabell 8.7 gir en oversikt over noen norske befolkningsstudier av astma og KOLS hos barn og voksne i Norge i perioden 1951–1994. Sammenlignbare norske studier blant barn og ungdom har påvist små regionale forskjeller (19,20).
Dødelighet
Astma er relativt sjeldent en direkte årsak til død. For personer under 35år er det under 10 dødsfall per år.
Er det kjønnsforskjeller i forekomsten av astma?
Omtrent dobbelt så mange gutter som jenter har diagnosen astma i barnealder (22). Etter puberteten utjevnes denne forskjellen med en tendens til at kvinner noe hyppigere enn menn får diagnosen astma (23). Forekomsten av astma er altså relativt likt fordelt blant yngre menn og kvinner i Norge (16), og med økende alder er plagene hyppigere blant kvinner. Det betyr at astma er en av de hyppigste kroniske tilstander blant kvinner i fertil alder. Årsaken til kjønnsforskjeller i forekomst og forløp av sykdommen er ikke kjent. Ulikheter i hormonell status kan være en forklaring.
Risikofaktorer
Til tross for omfattende forskning, er årsaken til astma fremdeles uklar. I senere tid, har det vært en økende oppmerksomhet mot at den første delen av livet har grunnleggende betydning for utvikling av astma og allergi hos barn. Det er imidlertid helt klart at astma også har en arvelig komponent.
Arv
Studier har vist at i familier hvor en eller begge foreldre har astma, er det en økt risiko for astma hos barna (24,25). Det foreligger også en hypotese om at effekten av mor er større enn effekten av far. Dette kan også skyldes en prenatal påvirkning (26).
Allergener
En rekke studier har vist at det er en samvariasjon mellom overfølsomhetsreaksjoner (allergisk sensibilisering) og astma (27,28). Allergener fra husstøvmidd og pelsdyr kan fremkalle sykdom hos disponerte personer. Studier som har påvist slike sammenhenger er imidlertid beheftet med en viss usikkerhet. Flere av studiene er utført i høyrisikogrupper hvor det foreligger en sterk arvelig komponent for å utvikle sykdommen. I tillegg er det vanskelig i disse studiene å vise at den mulige årsaken kommer før sykdommen. De definisjonene av astma som er anvendt kan også omfatte en hel gruppe astmalignende plager slik at man ikke sikkert kan si at det er astma man har undersøkt (29). Derfor bør slike studier tolkes med forsiktighet.
Tobakksrøyk
Røyking kan være en av de viktigste risikofaktorer for astma. Gravide kvinner som røyker, har en økt risiko for å få barn med lavere fødselsvekt, redusert lungefunksjon og symptomer på astma (30). Flere studier har også vist at passiv røyking øker risikoen for astmasymptomer blant barn (31). Dette er også vist i norske studier (32,33).
Infeksjoner i tidlig barnealder
En hypotese er at infeksjoner i tidlig barnealder kan redusere risikoen for astma og allergi hos barn. Bakgrunnen for denne teorien er en studie som viste at desto flere søsken barnet hadde jo mindre risiko for høysnue (34). Siden antall eldre søsken hadde en større effekt enn yngre søsken, foreslo forskerne at barn med eldre søsken fikk flere infeksjoner, og dette kunne beskytte mot allergi (34). Hypotesen bygger på at infeksjoner bidrar til utvikling av type T1 hjelpeceller og ikke til T2 hjelpeceller (35,36). T2 lymfocyttene bidrar til utviklingen av allergisk sensibilisering. Flere studier som viser en sammenheng mellom antall søsken og utvikling av allergi styrker hypotesen (37–40). Det er imidlertid ikke gjennomført noen oppfølgingsstudier som har vist at luftveisinfeksjoner reduserer risikoen for astma. På den annen side er det vist at virusinfeksjoner er den hyppigste årsak til astmatiske plager blant små barn (41).
Kosthold
Studier som viser en sammenheng mellom spesifikke kostholdsfaktorer og astma er foreløpig sparsomme. Amming kan muligens ha en gunstig forebyggende effekt på utvikling av astma og allergi (42). Det er holdepunkter for at et høyt inntak av antioksydanter (for eksempel vitamin C, umettede fettsyrer) også kan ha en forebyggende effekt (42). Det er et stort behov for forskning på dette området. Denne forskningen er spesielt viktig for å skaffe kunnskap som kan danne basis for rådgivning av blant annet gravide.
Luftforurensning
Det er en almen bekymring for at det er en klar sammenheng mellom luftforurensning og utviklingen av astma. Det vitenskapelige grunnlaget for at det er en slik sammenheng er imidlertid svak (43). Det er ikke påvist at komponenter i utendørsluften forårsaker astma (43). Studier i Norden og andre europeiske land viser også at det å være bosatt i byen sammenlignet med på landet ikke klart øker risikoen for astma (44–48). Slike studier er også gjennomført i Norge (19,49,50). Det er imidlertid vist at luftforurensning kan gi økte plager blant personer som allerede er syke (43).
Andre faktorer
Fuktige hus/fuktskader har vist seg å gi en økt risiko for utvikling av astma og allergi (51).
Astma og graviditet
Vi vet ikke hvor stor andel av norske gravide kvinner som har astma. Tidligere utenlandske studier tyder på at minst 1 % har astma (52). Forhold omkring kombinasjonen astma og graviditet bør derfor belyses nærmere. Gravide med astma bør i prinsippet betraktes som en høyrisikogruppe (53). Generelt bør mye tid vies til informasjon om astma og graviditet, og utløsende faktorer som luftveisinfeksjoner, allergener og luftveisirritanter. Informasjon om medikamentell behandling er spesielt viktig.
Effekt av graviditet på astma
Hvordan den enkelte pasients astma utvikler seg i graviditeten er uforutsigbar. Resultater fra flere studier viser at ca 1/3 av kvinnene blir bedre, godt og vel 1/3 holder seg uendret, mens noe under 1/3 blir verre i løpet av graviditeten (53,54). Sannsynligheten for forverrelse er særlig stor mellom uke 20 og 36 (54). Årsaken til dette er lite kjent. Det er imidlertid hevdet at de som blir dårligere når de blir gravide, ofte har hatt en dårlig kontrollert astma på forhånd. Vi mangler kunnskap om samvariasjonen mellom graviditet, astma og medikamentell behandling under svangerskapet.
Effekt av astma på graviditet
Det er hevdet at preeklampsi, prematuriet og perinatal mortalitet forekommer hyppigere hos astmatikere enn andre (55). Dette gjelder først og fremst kvinner med en ubehandlet astma (53). I undersøkelser av velkontrollerte astmapasienter, sammenlignet med en kontrollgruppe, finnes det ingen forskjell med hensyn til barnets fødselsvekt eller Apgarpoeng (56). Det kan derfor synes som om en undermedisinert og dårlig kontrollert pasient, representerer en større risiko for fosteret enn en med medikamentelt velregulert astma. På dette området er også kunnskapen mangelfull.
Astma, menstruasjon og seksuell aktivitet
Det er antydet at det kan være en samvariasjon mellom hormonell status og astma. Enkelte kvinner med astma vil oppleve at sykdommen varierer med menstruasjonssyklus (57,58), mens andre kun opplever astma som et premenstruelt syndrom (58). For noen vil dette arte seg som økte plager med økt forbruk av medikamenter premenstruelt eller under menstruasjonen. Når det gjelder hvordan sykdommen kan påvirkes av menopausen vil det også her være individuelle forskjeller. Noen vil bli bedre, mens andre opplever at sykdommen forverres. Årsakene til slike individuelle forskjeller og eventuelle sammenhenger mellom astma og menstruasjonsyklus er lite kjent.
Bruk av p-piller kan også påvirke astmaen (57,58), og blant annet for enkelte stabilisere lungefunksjonen (58). En annen prevensjonsform som kan skape problemer for astmatikere er bruken av kondom. Mange astmatikere er allergiske og noen kan reagere på latex. Det utvikles nå nye typer kondomer som reduserer risikoen for slike reaksjoner.
Fysiske anstrengelser kan, hos disponerte personer, utløse bronkial obstruksjon. Forekomsten av anstrengelsesutløst bronkial obstruksjon (EIB) varierer fra 60–90 % blant pasienter med astma (59). Basert på studier blant barn/ungdom kan forekomsten være rundt 10 % i den generelle befolkning (2,60). Økt fysisk aktivitet fører til økt pustefrekvens. Økt pustefrekvens gir økt væske og varmetap fra luftveiene. Det er væske og varmetapet fra luftveiene som er utløser EIB (61). Den samme effekten kan også oppnås ved hyperventilering. I den forbindelse er det sannsynlig at seksuell aktivitet kan føre til EIB. Dette er lite belyst.
Forebyggende tiltak
Når det gjelder primærforebyggende tiltak fremstår røyking og fuktskader som de best dokumenterte risikofaktorer for utvikling av astma og allergi. I tillegg kan amming ha en viktig primærforebyggende effekt.
Konklusjon
Vår kunnskap om endring i astmaforekomst er mangelfull. Årsaken til astma er heller ikke kjent. Svangerskapet og den første perioden av livet synes å være viktig med hensyn til senere utvikling av astma og allergi. Det er et stort behov for videre forskning på området. Her vil langtidsstudier blant gravide og en videre oppfølging av deres barn kunne gi oss verdifull kunnskap. I tillegg vet vi lite om årsaken til kjønnsforskjeller i forekomst og det naturlige forløp av sykdommen. Sammenhengen astma og medikamenteffekt i ulike faser som pubertet, menstruasjonssyklus, graviditet og menopause er lite kjent.
Litteratur
Aas K. Heterogeneity of Bronchial Asthma. Sub-populations – or Different Stages of the Disease. Allergy 1981; 36: 3–14.
Burr ML, Butland BK, King S, Vaughan-Williams E. Changes in asthma prevalence: two surveys 15 years apart. Archives of Disease in Childhood 1989; 64: 1452–6.
Shaw R, Crane J, O"Donell T, Porteus L, Coleman E. Increasing asthma prevalence in a rural New Zealand adolescent population: 1975-89. Archives of Disease in Childhood 1990; 65: 1319–23.
Mitchell EA, Asher A. Prevalence, severity and medical management of asthma in European school children in 1985 and 1991. J Paediatr Child Health 1994; 30: 398–402.
Peat J, van den Berg R, Green W, F., Mellis C, Leeder S, Woolcock A. Changing prevalence of asthma in Australian children. BMJ 1994; 308: 1591–6.
Anderson HR, Butland BK, Strachan D P. Trends in prevalence and severity of chilhood asthma. BMJ 1994; 308: 1600–4.
Rimpelæ AH, Savonius B, Rimpelæ MK, Haahtela T. Asthma and Allergic Rhinitis among Finnish Adolescents in 1977–1991. Scand J Soc 19Med 1995; 23: 60–5.
Ciba Guest Symposium. Terminology, definitions and classifications of chronic pulmonary emphysema and related conditions. Thorax 1959; 14: 286–99.
American Thoracic Society. Definitions and classifications of chronic bronchitis, asthma and pulmonary emphysema. Am Rev Respir Dis 1962; 85: 762–8.
Sheffer A, Bousquet J, Busse W, Clark T, Dahl R, Evans D, Fabbri L, Hargreave F, Holgate S. International Consensus Report on Diagnosis and Treatment of Asthma. Eur Respir J 1992; 5: 601–41.
Burney P, Laitinen L, Perdrizet S, Huckauf H, Tattersfield A, Chinn S, Poisson N, Heeren A, Britton J, Jones T. Validity and repeatability of the IUATLD (1984). Bronchial symptoms questionnaire: an international comparison. Eur Respir J 1989; 2: 940–5.
Asher M, Keil U, Anderson H, Beasley R, Crane J, Martinez F, Mitchell E, Pearce N, Sibbald B, Stewart AW, et al. International study of asthma and allergies in childhood (ISAAC): rationale and methods. Eur Respir J 1995; 8: 483–91.
Magnus P, Jaakkola J. Secular trend in the occurrence of asthma among children and young adults: critical appraisal of repeated cross sectional surveys. BMJ 1997; 314: 1795–9.
Bakke P, Baste V, Hanoa R, Gulsvik A. Prevalence of obstructive lung disease in a general population: relation to occupational title and exposure to some airborne agents. Thorax 1991; 46: 863–70.
Gulsvik A, Bakke P, Hummerfelt S, et al. Obstruktive lungesykdommer hos voksne – forekomst og årsaksfaktorer. Norsk epidemiologi 1993; 3: 8–11.
Harris J, Magnus P, Samuelsen S, Tambs K. No Evidence for Effects of Family Environment on Asthma. A Retrospective Study of Norwegian Twins. Am J Respir Crit Care Med 1997; 156: 43–49.
Janson C, Gislason D, Iversen M, Omenaas E, Normann E, Plascke P. Astmasymtom ock astmalakemedel i fyra nordiske lander. Nord Med 1996; 11: 147–50.
Skjønsberg O, Clench-As J, Leeggaard J, Skarpaas I, Giæver P, Bartonova A, Moseng J. Prevalence of bronchial asthma in school children in Oslo, Norway. Allergy 1995; 50: 806–10.
Nystad W, Magnus P, Røksund O, Svidal B, Hetlevik Ø. The prevalence of respiratory symptoms and asthma among school children in three different areas of Norway. Pediatric Allergy and Immunology 1997; 8: 35–40.
Nystad W, Søyseth V, Magnus P. The prevalence of asthma among school children in Norway in 1985–94. The Journal of the Norwegian Medical Association 1997; 5: 644–7.
Nystad W, Magnus P, Gulsvik A, Skarpaas I, Carlsen K. Changing prevalence of asthma in school children. Evidence for diagnostic changes in asthma in two surveys 13 years apart. Eur Respir J 1997; 10: 1046–51.
Aas K. Aas K, editors.Allergiske barn. Oslo: J.W.Cappelen Forlag A/S; 1969; Astma. p. 99–127.
Dodge R, Burrows B. The prevalence and incidence of asthma-like symptoms in a general population sample. Am Rev Respir Dis 1980; 122: 557–75.
Sherman C, Tosteson T, Tager I, Speizer F, Weiss S. Early childhood predictors of asthma. Am J Epidemiol 1990; 132: 83–95.
Sibbald B, Horn M, Gregg I. A family study of the genetic basis of asthma and wheezy bronchitis. Arch Dis Child 1980; 55: 354–7.
Warner J, Jones A, Miles E, Colwell B, Warner J. Prenatal origins of asthma and allergy. The rising trends in asthma (Ciba Foundation Symposium 206), Wiley,Chichester 1997; 220–32.
Platts-Mills T, Ward G, et al. Epidemiology of the relationship between exposure to indoor allergen and asthma. Int Arch Allergy Appl Immunol 1991; 94: 339–45.
Sears M, Herbison G, Holdaway M. The relative risks of sensitivity to grass pollen, house dust mite and cat dander in the development of childhood asthma. Clin Exp Allergy 1989; 19: 419–29.
Anto J, Soriano J, Sunyer J. Proportion of asthma attributable to sensitization to aeroallergens. Eur Respir rev 1998; 8: 159–60.
Haug K. Smoking among pregnant women: epidemiology and health consequences. Norsk epidemiologi 1995; 5: 155–60.
Respiratory Health Effects of Passiv Smoking: Lung Cancer and Other Disorders. Washington DC: U.S. Environmental Protection Agency: EPA/600/6–90/006F; 1992.
Søyseth V. Bronchial responsiveness in workers and childrenexposed to pollutants from an aluminium smelter. Norsk epidemiologi 1995; suppl 1
Nafstad P, Kongerud J, Botten G, Hagen JA, Jaakkola J. The role of passiv smoking in the development of bronchial obstruction during the first 2 years of life. Epidemiology 1997; 8: 293–7.
Strachan DP. Hay fever, hygiene and household size. BMJ 1989; 299: 1259–60.
Holt PG, Sly PD. Allergic respiratory disease: strategic targets for primary prevention during childhood. Thorax 1997; 52: 1–4.
Cookson WOCM, Moffatt MF. Asthma: An epidemic in the Absence of Infection? Science 1997; 275: 41–2.
Jarvis D, Chinn S, Luczynska C, Burney P. The association of family size with atopy and atopic disease. Clinical and Experimental Allergy 1997; 27: 240–5.
Strachan DP, Taylor EM, Carpenter RG. Family strucure, neonatal infection, and hay fever in adolescence. Arch Dis Child 1996; 74: 422–6.
Strachan DP, Harkins LS, Golding J. Sibship size and self-reported inhalant allergy among adult women. Clinical and Experimental Allergy 1997; 27: 151–5.
Strachan DP, Harkins LS, Johnston IDA, Anderson HR. Childhood antecedents of allergic sensitization in young British adults. J Allergy Clin Immunol 1997; 99: 6–12.
Sigurs N, Bjarnason R, Sigurbergsson F, Kjellman B, Bjørksten B. Asthma and Immunoglobulin E Antibodies After respiratory Syncytial Virus Bronchiolitis: A Prospective Cohort Study With Matched Controls. Pediatrics 1997; 95(4): 500–5.
Weiss S. Diet a risk factor for asthma.The rising trends in asthma (Ciba Foundation Symposium 206). Wiley Chichester; 1997; 244–57.
Wardlaw AJ. The role of air pollution in asthma. Clinical and Experimental Allergy 1993; 23: 81–96.
Austin JB, Russel G, Adam MG, Makintosch D, Kelsey S, Peck DF. Prevalence of asthma and wheeze in the Highlands of Scotland. Archives of Disease in Childhood 1994; 71: 211–6.
Bråbæck L, Breborowicz A, Dreborg S, Knutsson A, Pieklik H, Bj¢rksten B. Atopic sensitization and respiratory symptoms among Polish and Swedish school children. Clinical and Experimental Allergy 1994; 24: 826–35.
Pershagen G, Rylander E, Norberg S, Eriksson M, Nordvall SL. Air pollution involving nitrogen dioxide exposure and wheezing bronchitis in children. Int J Epidemiol 1995; 24: 1147–53.
Strachan D, Anderson H, Limbs E, O"Neill A, Wells N. A national survey of asthma prevalence, severity, and treatment in Great Britain. Arch Dis Child 1994; 70: 174–8.
Forsberg B, Pekkanen J, Clench-Aas J, Mårtenson M, Stjernberg N, Bartonova A, Timonen K, Skerfving S. Childhood Asthma in Four Regions in Scandinavia: Risk Factors and Avoidance Effects. Int J Epidemiol 1997; 26: 610–9.
Clench-Aas J, Bartonova A, Skj¢nsberg O, Leegaard J, Hagen L, Giæver P, Moseng J, Roemer W. Air pollution and respiratory health of children: the PEACE study in Oslo,Norway. Eur Respir rev 1998; 8: 36–43.
Steen-Johnsen J, Bolle R, Holt J, Benan K, Magnus P. Impact of pollution and place of residence on atopic diseases among schoolchildren in Telemark county, Norway. Pediatr Allergy Immunol 1995; 6: 192–5.
Brunekref B, Dockery D, et al. Home dampness and respiratory morbidity in children. Am Rev Respir Dis 1989; 140: 1363–7.
Di Marco A. Asthma in the pregnant patient: a review. Ann Allergy 1989; 151: 927–9.
Skarpaas I. Asthma and pregnanacy. Tidsskr Nor Lægeforen 1992; 112: 663–5.
Schatz M, Harden K, Forsythe A, Chilingar L, Hoffman C, Sperling W. The course of asthma during pregnanacy, post partum, and with successive pregnancies: a prospective analysis. J Allergy Clin Immunol 1988; 81: 509–17.
Haas J, McCormick M. Hospital use and health status of women during the 5 years following the birth of a premature, low-birthweight infant. Am J Public Health 1997; 87: 1151–5.
Barsky H. Asthma and pregnancy. Postgrad Med J 1991; 89: 125–32.
Juniper E, Kline P, Roberts R, Hargreave F, Daniel E. Airway responsiveness to methacholine during the natural menstrual cycle and the effect of oral contraceptives. Am Rev Respir Dis 1987; 135: 1039–42.
Tan K, McFarlane L, Lipworth B. Modulation of airway reactivity and peak flow variability in asthmatics receiving the oral contraceptive pill. Am J Respir Crit Care Med 1997; 155: 1273–7.
Mc Fadden EJ, Gilbert I. Exercise-induced asthma. N Engl J Med 1994; (330): 1362–7.
Vall O, Sancho N, Sunyer J, Anto J, Busquets R. Prevalence of asthma-related symptoms and bronchial responsiveness to exercise in children 13–14 yrs in Barcelona, Spain. Eur Respir J 1996; 9: 2094–8.
Freed A. Models and mechanisms of exercise-induced asthma. Eur Respir J 1995; 8: 1770–85.
8.9.2 Kronisk obstruktiv lungesykdom (KOLS)
Per Magnus, Statens institutt for folkehelse, Seksjon for epidemiologi.
Hva er sykdommen?
Kronisk obstruktiv lungesykdom eller kronisk luftstrømsobstruksjon brukes i Norge som et samlebegrep for emfysem (utblåste lunger) med obstruksjon og kronisk obstruktiv bronkitt, men inkluderer også pasienter med anfallsvis åndenød (astma) når lungefunksjonen er unormal også utenom astmaanfallene. Obstruksjon betyr hindring. I denne sammenheng betyr obstruksjon øket motstand for luftstrømningen i lungene. Ved kronisk bronkitt har det gjennom lang tid vært betennelsesforandringer i slimhinnene i luftrørene. En vanlig definisjon på kronisk bronkitt er daglige plager med hoste og oppspytt i 3 måneder eller mer per år i løpet av de to siste årene. Ved emfysem er lungevevet varig skadet på en slik måte at elastisiteten er helt eller delvis borte. Det er vanlig å bruke lungefunksjonsmålinger for å stille diagnosen kronisk obstruktiv lungesykdom. Lungeleger, indremedisinere og allmennpraktikere har litt ulike krav til diagnosen. Mange pasienter med KOLS seiler under diagnosen astma. I befolkningsundersøkelser av voksne er det mange som slår sammen diagnosene KOLS og astma til betegnelsen obstruktive lungelidelser, for å få et sikrere grunnlag for sammenligninger mellom geografiske områder.
Det typiske forløp er en gradvis forverrelse med tungpust som nedsetter evnen til arbeid og fysisk aktivitet, og som til slutt gir plager med tungpust også i hvile. Pasientene plages av langvarige hosteepisoder og av oppspytt, særlig om morgenen. Ved tilleggsinfeksjoner i lungene blir pasientene dårligere. Når evnen til å puste luft raskt ut kommer under 0,75 liter per minutt er prognosen dårlig. 30 % av slike pasienter dør i løpet av et år.
Hvor vanlig er sykdommen?
Sykdommen forekommer oftest hos personer over 40 år. For astma og kronisk bronkitt hos voksne er det gjennomført en befolkningsundersøkelse av et representativt utvalg personer mellom 18 og 70 år i Hordaland i 1987–88 (1). Forekomsten av sykdom ble beregnet ved hjelp av symptomer rapportert på et spørreskjema og ved grundige undersøkelser av underutvalg. Det ble ikke funnet noen forskjeller i forekomsten av KOLS mellom by (Bergen) og land. Det var 5,2 % av kvinnene og 5,6 % av mennene som hadde KOLS i denne undersøkelsen . I tabell 8.8 vises utviklingen av dødeligheten av KOLS i Norge for menn og kvinner i perioden 1969–93, basert på tall fra Dødsårsaksregisteret. Vi ser at KOLS er en sjelden dødsårsak før 60-årsalder. Det som er viktig er likevel utviklingen i dødeligheten for personer under 60 år. Vi ser at det er en klart økende dødelighet for kvinner, mens det i de siste to periodene er lavere tall for menn enn tidligere. Kjønnsratioen endrer seg mot 1, det vil si at dødeligheten nå er like høy for kvinner som for menn. Den samme endringen ser vi i alle aldersgruppene.
Tabell 8.8 Aldersspesifikk mortalitet av KOLS per 100.000 personår for menn og kvinner i Norge etter periode.
| 1969–73 | 1974–78 | 1979–83 | 1984–88 | 1989–93 | |
|---|---|---|---|---|---|
| MennAlder50–54 | 9.07 | 9.11 | 13.46 | 8.17 | 7.25 |
| 55–59 | 23.59 | 21.39 | 23.60 | 21.22 | 17.73 |
| 60–64 | 42.22 | 44.62 | 55.59 | 48.77 | 49.13 |
| 65–69 | 74.65 | 76.25 | 91.63 | 83.89 | 97.65 |
| 70–74 | 131.39 | 127.19 | 153.78 | 174.88 | 182.00 |
| KvinnerAlder50–54 | 5.10 | 4.79 | 9.88 | 8.63 | 7.31 |
| 55–59 | 7.99 | 10.41 | 12.32 | 15.53 | 15.67 |
| 60–64 | 11.62 | 14.77 | 19.16 | 25.99 | 36.30 |
| 65–69 | 26.77 | 23.82 | 29.52 | 43.36 | 54.69 |
| 70–74 | 40.38 | 31.71 | 45.05 | 62.24 | 69.36 |
| KjønnsratioAlder | |||||
| 50–54 | 1.78 | 1.90 | 1.36 | 0.95 | 0.99 |
| 55–59 | 2.95 | 2.05 | 1.92 | 1.37 | 1.13 |
| 60–64 | 3.63 | 3.02 | 2.90 | 1.88 | 1.35 |
| 65–69 | 2.79 | 3.20 | 3.10 | 1.93 | 1.79 |
| 70–74 | 3.25 | 4.01 | 3.41 | 2.81 | 2.62 |
Risikofaktorer
Røyking er den dominerende årsaksfaktor for KOLS i Norge. Det tar mange år før en røyker utvikler KOLS. Fra befolkningsundersøkelser vet vi at kvinner hele tiden har røkt mindre enn menn i Norge, men at vi de siste tiårene har opplevd et fall i andelen av menn som røyker, og først en stigning i andelen kvinner som røyker, med en avflating til et nivå som er nokså likt nivået for menn. Det er naturlig å tenke seg at økningen i dødelighet av KOLS hos kvinner som vi ser fra 1970–80 tallet og fremover er en konsekvens av dette. Det er bekymringsfullt at kvinnene allerede er oppe på samme dødelighet som menn, tatt i betraktning den lange tiden det tar å utvikle sykdommen. Dette kan tyde på at kvinner tåler røyking dårligere, kanskje fordi lungevolumet i utgangspunktet er mindre hos kvinner. En av de faktorer som best forklarer variasjon i lungefunksjon er kroppshøyde, slik at høye personer har større lungefunksjon enn lave personer. Lungefunksjonen og dermed risikoen for KOLS kan også påvirkes av støv- og gasspåvirkninger i yrkeslivet.
Forløp og behandling
Det er et normalt fall i lungefunksjonen med alder. Personer med KOLS har også dette fallet, samt at deres utvikling kan gå fortere hvis de fortsetter å røyke og hvis de har stadige infeksjoner. Hvis pasientene ikke dør av annen sykdom vil lungesvikten føre til en langsom og pinefull kvelning. Mange vil også utvikle hjertesvikt som følge av den dårlige lungefunksjonen. Denne prosessen kan ikke reverseres med medikamenter. I sluttfasen vil mange pasienter måtte bruke oksygenbehandling mer eller mindre kontinuerlig. Pasienter med anfallsvis åndenød kan ha glede av astmamedikamenter.
Utfordringer
Å få kvinner til å la være å begynne å røyke er den viktigste utfordring i det forebyggende arbeid.
Referanser
Bakke PS, Baste V, Hanoa R, Gulsvik A. Prevalence of obstructive lung diseases in a general population: relation to occupational title and exposure to some airborne agents. Thorax 1991; 46: 863–70.
8.10 Hudsykdommer
8.10.1 Hudsykdommer
Anne O. Olsen. Hudavdelingen, Ullevål sykehus.
Av de fem «store» sykdomsgruppene er det utbredelsen av hudsykdommer som har endret seg mest de siste årene (1). Helse- og levekårsundersøkelsene i regi av Statistisk sentralbyrå viser at andelen av befolkningen med hudsykdommer har økt fra 6 % til 11 % i perioden 1975–1991. Forekomsten av hudsykdommer blant yngre kvinner har vist en nesten tredobling og er omtrent dobbelt så hyppig som hos menn i samme alder (2). Flere av de hyppigst forekommende hudsykdommene er kroniske og det er til dels stor variasjon i alvorlighetsgrad innen hver sykdomskategori. De mest plagede pasientene kan ha betydelig redusert funksjonsevne og livskvalitet og har behov for relativt store ressurser og ytelser fra helse- og trygdevesen.
Hudsykdommer behandles i hovedsak poliklinisk og utgjør derfor kun en liten andel av innleggelser i sykehus. Pasienter utskrevet fra hudavdelinger i 1994 hadde i gjennomsnitt vært innlagt i vel 10 dager, mens gjennomsnittlig antall liggedager blant alle sykehuspasienter var 6,8 dager (3).
I en kunnskapsoversikt om kvinners helse i Norge er det viktig å peke på ulike kjønns-spesifikke aspekter ved hudsykdommer:
Det ser ut til at visse hudsykdommer forekommer hyppigere hos kvinner enn hos menn og at dette delvis kan forklares av (biologiske) kjønnsforskjeller (eks.: bindevevssykdommer),
Utviklingen i befolkningens alderssammensetning med stadig flere eldre hvor kvinneandelen er høy, medfører økt forekomst av visse hudsykdommer (eks. kroniske sår og hudkreft).
Både i yrkessammenheng og gjennom arbeid i hjemmet utsetter kvinner i større grad enn menn huden for miljøpåvirkning som kan ha betydning for sykdomsutvikling (eks. kontakteksem/håndeksem).
De ulike faser i kvinners livssyklus byr på ulike medisinske utfordringer også når det gjelder lidelser i huden. I behandling av alvorlige kroniske hudsykdommer vil det hos kvinnelige pasienter oppstå spesielle problemstillinger i forhold til svangerskap og fødsel (eks. bruk av immunhemmende medikamenter og cellegift).
Hud og hår er viktig for vår identitet og selvbilde og spiller en viktig rolle i kommunikasjonen med andre. Frisk og vakker hud er et viktig kriterium for ungdom og skjønnhet i dagens samfunn. Det er mulig at dette har større betydning for kvinner enn for menn (eks. kviser og hårtap).
Huden er også et viktig seksuelt organ hvilket innebærer at uttalt eller alvorlig hudsykdom kan føre til betydelig grad av funksjonshemming.
Ulike hudsykdommer – forekomst og årsaker
Hudsykdommenes forekomst og endringer i utbredelse over tid er dårlig kartlagt i Norge. Årsaksforholdene er ofte heller ikke tilstrekkelig kjent. Det har i liten grad vært fokusert på de kjønsspesifikke aspekters relevans i forebygging og behandling. Mangel på slik kunnskap kan tenkes å ha hatt konsekvenser for prioriteringer og ressursbruk i helsevesenet.
Denne oversikten kan ikke og er heller ikke ment å være komplett, men forsøker å belyse de viktigste/mest vanlige problemstillinger når det gjelder hudsykdommer og kan illustrere relevante kjønnsaspekter:
Føflekk-kreft og annen hudkreft
Føflekk-kreft (malignt melanom) har vært mye omtalt både på grunn av sin alvorlige karakter, men også fordi den rammer relativt unge mennesker. Tidligere var malignt melanom hyppigere hos kvinner, men kjønnsforskjellen er nå i ferd med å jevne seg ut. Uheldige solingsvaner, spesielt solforbrenninger, anses å være viktigste årsak. Insidensen av malignt melanom har økt kraftig de seneste tiår, utgjør nå 5 % av all kreft og er den femte hyppigste kreftform blant norske kvinner (4). Det forventes fortsatt økning i insidens av malignt melanom, og forekomsten blant norske kvinner ser ut til å nærme seg verdenstoppen (Australia) etter år 2000 (5). Selv om prognosen for pasienter med malignt melanom er bedret, har det vært en økning i antall dødsfall (6). Andre typer av hudkreft er også i stor grad et resultat av solens skadelige effekter på huden, men for disse er prognosen relativt god. De oppstår oftest blant eldre og forekommer noe hyppigere hos menn enn hos kvinner. Disse kreftformer hadde den kraftigste økning i insidens (+ 40 % blant kvinner) i perioden fra 1985-89 til 1990–94 (4). Det er en betydelig geografisk variasjon for alle typer hudkreft med høyest forekomst i de sørligste fylker (4).
Legg- og fotsår
Legg- og fotsår kan ha forskjellige årsaker. Velkjente risikofaktorer er svikt i blodsirkulasjon og væskeansamling som følge av dårlig fungerende blodårer eller hjerte/kar sykdom. Sukkersyke gir også økt risiko for kroniske sår. Legg- og fotsår rammer hovedsakelig de eldre. Det er ikke gjort studier på forekomst i Norge, men tall fra Sverige viser at omtrent 1 % av personer over 80 år har legg- og fotsår (7). Kvinneandelen i denne pasientgruppen er høy og vil øke ytterligere med eldrebølgen. Kroniske legg- og fotsår fører ofte til betydelig og langvarig sykelighet.
Eksemer:
Atopisk eksem (barneeksem) tilhører samme sykdomsgruppe som astma og høysnue og er arvelig betinget. Denne form for eksem vedvarer sjelden (hos omtrent 10 %) opp i voksen alder, men den atopiske disposisjonen medfører ofte andre hudproblemer (eks tørr, kløende hud) og gir økt risiko for visse andre hudlidelser blant annet kontakteksem/håndeksem. Årsaksforhold og ytre faktorers rolle i utviklingen og forløpet av sykdommen er ikke tilstrekkelig kartlagt og er til dels et kontroversielt tema. Forekomsten av atopisk eksem blant barn er økende.
Ulike former for kontakteksem, spesielt kronisk håndeksem, er svært vanlig hos kvinner. Kontakteksemer representerer den største gruppen av yrkessykdommer og er spesielt knyttet til flere av de såkalte «kvinneyrker» (eks. frisørfaget, pleie- og omsorgsyrker, rengjøringsbransjen). Stadige slitasjer på huden skader den viktige hudbarrieren og øker risikoen for utvikling av allergi overfor visse stoffer som kommer i berøring med huden (kontaktallergi). Allergi mot flere vanlig forekommende stoffer, spesielt nikkel og lateks/gummitilsetningsstoffer ser ut til å være økende og vil sannsynligvis føre til økt forekomst av kontakteksemer/håndeksem. Tall på forekomst av kontakteksem blant norske kvinner finnes ikke, men en norsk studie blant kvinnelige frisører og lærere rapporterte henholdsvis 42 % og 23 % av de spurte at de en eller annen gang hadde hatt eksem på hender/underarmer (8).
Psoriasis
Psoriasis er en kronisk hudsykdom som rammer om lag 2–4 % av befolkningen. Det ser ikke ut til å være forskjeller mellom kjønnene når det gjelder forekomst, men sykdommen debuterer tidligere hos kvinner enn hos menn. Kunnskapen om årsakene er mangelfulle. Psoriasis er arvelig betinget, men miljøfaktorer ser ut til å spille en viktig rolle for utviklingen og forløpet av sykdommen. Vel 5 % av pasientene utvikler en form for leddgikt (psoriasis arthritt) som medfører til dels høy sykelighet. Sykdommen kan hos noen kvinner forverres under svangerskap eller i forbindelse med amming samtidig som de systemiske behandlingsalternativene ofte er uaktuelle på grunn av faren for påvirkning av fosteret/barnet.
Bindevevssykdommer
Bindevevssykdommer (kollagenoser) tilhører gruppen av autoimmune sykdommer, det vil si at kroppens eget immunforsvar angriper bindevevet. Årsakssammenhengene er i stor grad ukjente. Sikre tall på forekomst foreligger ikke, men dette er relativt sjeldne sykdommer. De er imidlertid oftest kroniske og medfører høy sykelighet. De fleste kollagenoser forekommer hyppigere hos kvinner enn hos menn.
Forebygging
Når det gjelder malignt melanom antas det å være et stort forebyggingspotensiale i å påvirke befolkningens solingsvaner. Tiltak for å begrense de skadelige effekter av solariumbruk er også viktig i det primærforebyggende arbeidet mot hudkreft (9). Formidling av kunnskap om symptomer og «faresignaler» er viktig i sekundærforebyggingen og kan trolig bedre prognosen. Man må imidlertid unngå at overdreven frykt for slik sykdom medfører at det utvikles en form for «vill-screening» som fører til uhensiktsmessig ressursbruk innen spesialisthelsetjenesten.
Faren for kroniske fot- og leggsår kan til dels reduseres med tiltak som vektreduksjon og røykestopp. Forebygging av og riktig oppfølging ved åreknuter og blodpropp er viktig. Det er mange plager og resurser spart ved å iverksette optimal behandling på et tidlig tidspunkt. Ved å formidle korrekt og effektiv behandling, kan primærhelsetjenesten og hjemmesykepleien bidra i dette arbeidet.
Yrkesrelaterte hudsykommer medfører ofte gjentatte/langvarige sykemeldinger, behov for omskolering eller i verste fall uførhet. Kvinner med en «atopisk disposisjon» har økt risiko for å utvikle kontakteksemer, og god yrkesveiledning for ungdom med slik risiko er ett eksempel på primærforebyggende tiltak. Viktig primær- og sekundærforebyggende arbeid kan gjøres på arbeidsplassene for å minske eksponeringen for og bruken av allergi-/eksemfremkallende stoffer (eks. lateks/gummi i helsesektoren og i gummiindustrien).
Behandling
Det er underskudd på spesialister i hudsykdommer i Norge, og dette gir stor geografisk variasjon i tilbudet til pasientene. Tilbud om for eksempel lysbehandling blir også skjevt på grunn av sentralisering av slike tjenester. I regi av Sosial- og helsedepartementet finnes det et tilbud om behandlingsreiser til Syden for eksem- og psoriasis-pasienter. Pasienter med kroniske hudsykdommer har ofte store personlige utgifter til behandling og rehabilitering. Behandlingen er dessuten ofte langvarig og tidkrevende.
Stadig flere er villige til å bruke penger på forbedring og forskjønning av huden. Plastikk-kirurgi utgjør bare en del av det tilbud som møter oss som potensielle forbrukere. Innen kosmetisk dermatologi sees også en rivende utvikling, og det tilbys stadig flere, mer avanserte (og ofte svært kostbare) behandlinger. Kvinner er en viktig målgruppe. Det oppstår et dilemma hvis etterspørselen etter slike tjenester blir retningsgivende for prioriteringer og tilbud.
Utfordringer
Hudsykdommenes epidemiologi har til nå i liten grad vært utforsket. Det har heller ikke vært tilstrekkelig fokusert på hudsykdommenes innvirkning på helse og livskvalitet. Mangel på slik kunnskap kan tenkes å ha konsekvenser for prioriteringer i helsevesenet med den følge at visse pasientgrupper med til dels plagsomme og alvorlige kroniske sykdommer ikke får tildelt de nødvendige resurser.
Det er nødvendig å utrede kjønsspesifikke aspekter ved de ulike sykdommer for å kunne forebygge og behandle på best mulig måte.
Litteratur
Barstad A, Utviklingen i helsetilstanden. Bedre helse for eldre. Samfunnsspeilet, Statistisk sentralbyrå 1992; 2, 20–27.
Øverås S, Helseårboka 1995. Hovedtrekk ved helsetilstand og helsetjeneste i Norge. Statistisk sentralbyrå, Oslo-Kongsvinger 1995.
Pasientstatistikk 1994. Statistisk sentralbyrå, Oslo-Kongsvinger 1996.
Cancer in Norway 1994. The Cancer Registry of Norway, Oslo 1997.
Engeland A, Haldorsen T, Tretli S, Hakulinen T, Hørte LG, Luostarinen T, et al. Prediction of cancer incidence in the Nordic countries up to the years 2000 and 2010. A collaborative study of the five Nordic Cancer Registries. APMIS suppl. 1993; 38: 1–124.
Engeland A, Haldorsen T, Tretli S, Hakulinen T, Hørte LG, Luostarinen T, et al. Prediction of cancer mortality in the Nordic countries up to the years 2000 and 2010. A collaborative study of the five Nordic Cancer Registries. APMIS suppl. 1993; 49: 1–163.
Lindholm C, Bjellerup M, Christensen OB and Zederfeldt B. A demographic survey of leg and foot ulcer patients in a defined population. Acta Derm Venereol 1992; 72: 227–230.
Holm J-Ø, An Epidemiological Study of Hand Eczema. Doktoravhandling, Inst. for Allmennmedisin og Samfunnsmedisin, Universitetet i Oslo, 1998 (basert på supplement 187 i Acta Derm Venereol 1994).
Norges offentlige utredninger, Omsorg og kunnskap. Norsk Kreftplan. NOU 1997:20.
8.11 Infeksjoner
8.11.1 Akutt ukomplisert blærekatarr hos ellers friske kvinner
Anders Bærheim, Seksjon for allmennmedisin, Universitetet i Bergen.
Blærekatarr er en bakteriell, overflatisk slimhinneinfeksjon i urinblæren. Urinveisinfeksjon er fellesbetegnelse for alle infeksjoner i urinveiene, både blærekatarr og nyrebekkenbetennelse. Ved alle typer urinveisinfeksjon kommer bakteriene fra kvinnens egen tarm og skyldes ikke smitte overført fra andre.
Blærekatarr forekommer nesten utelukkende (100:1) hos kvinner. Ukomplisert akutt blærekatarr defineres som akutt nedre urinveisinfeksjon hos ellers friske, ikke-gravide voksne kvinner. Det er den hyppigste formen for urinveisinfeksjon i befolkningen. Opp til 20 % av alle voksne kvinner rapporterer én eller flere episoder med symptomer på blærekatarr i løpet av et år. En tredjedel av disse, det vil si omtrent 6 % av hele den kvinnelige delen av den befolkningen, har mer enn 3 blærekatarrer per år.
Bare vel halvparten søker lege for plagene sine, og legesøkningen synker enda noe med økende alder. Likevel er diagnosen en av de aller hyppigst stilte i allmennpraksis, og representerer 1–2 % av alle konsultasjoner på et vanlig legekontor. I Norge tilsvarer dette 300 000 konsultasjoner årlig. Ukomplisert akutt blærekatarr er vel 10 ganger hyppigere som kontaktårsak og forekommer nær 20 ganger hyppigere i befolkningen, enn alle andre urinveisinfeksjoner til sammen.
Blærekatarr – plagsomt men ufarlig
Ukomplisert akutt blærekatarr er en plagsom, men ufarlig sykdom. Allmennpraktikeren vil ha praktisk nytte av å betrakte ukomplisert akutt blærekatarr hos en ellers frisk kvinne atskilt fra alle andre typer urinveisinfeksjoner, fordi diagnostikk og behandling er enkel, og fordi selv hyppig gjentatte blærekatarrer ikke leder til komplikasjoner. Oppdages komplikasjoner i etterforløpet var mest sannsynlig diagnosen ukomplisert blærekatarr feil i utgangspunktet.
Diagnosen blærekatarr baserer seg i det vesentligste på kvinnens symptomer, og urinprøven er eventuelt et differensialdiagnostisk hjelpemiddel (1). Ved typiske symptomer på blærekatarr har kvinnen med størst sannsynlighet nettopp det, selv om urinprøven ikke slår ut på puss, blod eller bakterier. Behandlingen som består av vanlige antibiotika mot tarmbakterier skal være kort, fra én enkelt dose til 3 dager. Lengre behandling gir ikke større effekt, men gir mer bivirkninger og fører til at kvinnens tarmbakterier lettere utvikler resistens (motstandskraft) mot vanlig brukte antibiotika.
Kvinner med hyppige blærekatarrer kan trenge forebyggende behandling. Forebyggende råd og enkle tiltak bør så langt som mulig foretrekkes fremfor lengre tids forebyggende behandling med antibiotika (2), ikke minst for å unngå videre bakteriell resistensutvikling.
Kvinnens opplevelse av å ha (gjentatt) blærekatarr
Det kan være vondt å ha blærekatarr. Mange har det så intenst smertefullt at de er blant våre mest behandlingskrevende pasienter på legevakt. Andre har svakere plager og prøver å kurere seg med rikelig drikke eller andre kjerringråd.
En eller to blærekatarrer i livsløpet kan de fleste leve med, men blir det flere ganger årlig vil det begynne å prege dagliglivet. Hver sykdomsepisode er ikke bare smertefull. Mange kvinner føler seg rastløse og har konsentrasjonsvansker, noen lekker urin, andre føler seg kvalme og utilpass. Blir blærekatarrene hyppige gjør mange nesten hva som helst for å unngå dem. De fleste vet at samleie kan gi blærekatarr, og mange får vansker med seksuallivet, eller gjør uønskede forandringer med det for å unngå sykdom. Andre unngår friluftsaktiviteter som svømming for ikke å fryse. Ofte er medsøstre til liten avlastning, det gir ikke sosial status mellom kvinner å snakke om blærekatarrene sine.
Mange føler de er i en fortvilet situasjon der de ikke orker flere antibiotikakurer, samtidig som de ikke ser noen alternativer. Mens de har blærekatarrene gående skårer de høyt på psykologiske spørreskjemaer (3). De plages av sykdommen, og de føler seg mistrodd av leger som ikke alltid finner positive urinfunn når de kommer for sin blærekatarr. En del opplever seg anklaget for å psyke seg til. De psykologiske skårene normaliserer seg imidlertid når kvinnen blir kvitt blærekatarrene sine (3).
Eksisterende kunnskap om årsaker er mangelfull
Kunnskapen på området er rudimentær. Vi har en del epidemiologisk kunnskap om sammenhenger mellom en del livsstilsfaktorer og sjansen for hyppig blærekatarr (2), og vi vet litt om bakteriers individuelle evne til å forårsake urinveisinfeksjon. Men vi har begrenset kunnskap som praktisk kan anvendes av legen i møte med kvinnen med hyppig blærekatarr, og som kan forklare hvorfor akkurat hun er plaget slik hun er.
Kvinnens møte med helsevesenet
Mens de aller fleste får ordinær time til samtale og undersøkelse hos sin lege når det feiler dem noe, har vi en tradisjon i Norge for at kvinner med blærekatarr bare leverer urinprøve på forkontoret. Ofte er det slik at om urinprøven slår ut får de en resept i hånden på antibiotika, slår den ikke ut får de beskjed om at de ikke er syke likevel og må gå med uforrettet sak.
Slik får denne pasientgruppen liten tilgang til utdypende og rådgivende samtale om sitt problem, og den jevne allmennpraktikeren får tilsvarende liten erfaring med de spesielle problemene denne gruppen kvinner har. De sykehusbaserte spesialistene finner lite selv ved avanserte undersøkelser på de få blærekatarrplagete kvinnene de får henvist. I slik situasjonen er, er det rimelig bra dokumentert at pasientsentrert metode (4) med utdypning av pasientens problem kan anvendes med gunstig resultat.
Økonomiske overveielser
Akutt, ukomplisert blærekatarr er ikke noe problem for dem som ikke har det. Heller ikke økonomisk. Behandlingen er billig og betales av pasienten, og den er vanligvis så effektiv at det blir få eller ingen fraværsdager på egenmelding eller sykemelding.
Sykdommen er medisinsk sett ufarlig og leder ikke til noen sykelige følgetilstander som kunne belaste trygdevesenet eller sosialvesenet. Enkelte kvinner vil bli satt på noen måneders forebyggende behandling med antibiotika, men dette er forholdsvis sjelden, og kostnadene per kvinneår utgjør småbeløp.
Utfordringer
Kvinner med hyppig blærekatarr blir ofte en pariakaste. De synes ikke, hverken for medsøstre, helsevesenet eller bevilgende myndigheter. Disse kvinnene må møtes på samme måte av helsevesenet, det vil si allmennpraktikeren, som andre syke. Det synes på tide å starte utviklingen av pasientsentrerte handlingsprogram, basert på det beste i EBM (5) koplet til pasientsentrert metode. Blærekatarr kan egne seg som modell.
Vi savner stadig den mest elementære kunnskap om årsaken til at så mange kvinner lider av hyppig blærekatarr når andre ikke gjør det. Det er behov for mer forskning på området.
Litteratur
Bærheim A, Hunskår S. Nyere synspunkt på ukomplisert akutt cystitt i allmennpraksis. Tidsskr Nor Lægeforen 1997; 117: 1304–7
Bærheim A, Hunskår S. Profylakse ved hyppig cystitt hos ellers friske kvinner. Tidsskr Nor Lægeforen 1996: 116: 841–3.
Sumners D, Kelsey M, Chait I. Psychological aspects of lower urinary tract infections in women. BMJ 1992; 304: 17–9.
Sentrale begreper: Konsultasjonen som møte mellom to eksperter, pasientens agenda. Stuart M et al. (eds) Patient-Centered Medicine. SAGE, Thousand Oaks 1995.
Sentralt begrep: EBM starter og ender med enkeltpasienten. Sackett DL et al. Evidence-based medicine. Churchill Livingstone, London 1997.
8.11.2 Pneumokokksykdom
Preben Aavitsland, Seksjon for forebyggende infeksjonsmedisin, Statens institutt for folkehelse.
Pneumokokkene er bakterier som forårsaker en rekke ulike infeksjoner med ulike grader av alvorlighet (1). Pneumokokker vinner innpass gjennom luftveiene. De lokaliserte infeksjonene i bihule og mellomøre er oftest ufarlige. De er imidlertid så hyppige, særlig hos barn, at de utgjør et betydelig folkehelseproblem. De alvorlige pneumokokkinfeksjonene er lungebetennelse, blodforgiftning og hjernehinnebetennelse. De to siste tilstandene kalles systemiske fordi bakteriene invaderer blodbanen og sprer seg i hele kroppen.
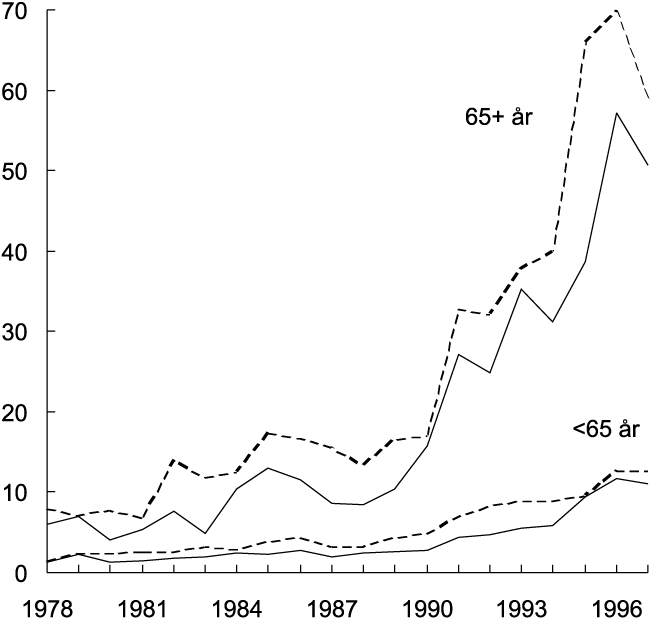
Figur 8.32 Insidens (per 100 000 personer per år) av pneumokokksykdom blant menn (stiplet) og kvinner under 65 år og 65 år og eldre i Norge i perioden 1978–97.
Kilde: Opplysninger fra Meldingssystem for smittsomme sykdommer, Folkehelsa.
Pneumokokkene antas å forårsake 20–50 % av alle tilfeller av lungebetennelse (1,6). De siste 15 årene er det internasjonalt sett en svært foruroligende antibiotikaresistensutvikling hos pneumokokkene, særlig mot penicillin. Denne utviklingen har foreløpig ikke nådd Norge.
I dette kapitlet drøftes de alvorlige pneumokokkinfeksjonene, ofte kalt pneumokokksykdom.
Figur 8.33 Insidens (per 100 000 personer per år) av pneumokokksykdom blant menn og kvinner i femårs-aldersgrupper i Norge i perioden 1993–97.
Kilde: Opplysninger fra Meldingssystem for smittsomme sykdommer, Folkehelsa.
Forekomst
Til Meldingssystem for smittsomme sykdommer (MSIS) ved Folkehelsa meldes fra de medisinsk mikrobiologiske laboratoriene tilfeller av pneumokokksykdom der bakterien isoleres fra blod, spinalvæske eller annet vanligvis sterilt sted i kroppen. Melding av et tilfelle forutsetter derfor at pasienten har oppsøkt lege, at legen har tatt nødvendig prøver (krever vanligvis sykehusinnlegging) og at laboratoriet har klart å finne bakterien.
Mange pasienter med lungebetennelse blir behandlet uten sykehusinnlegging og slik prøvetaking. Trolig er det også mange eldre pasienter, kanskje særlig blant sykehjemspasienter, som dør av lungebetennelsen uten at det er gjort forsøk på diagnostikk og behandling. MSIS registrerer derfor bare et utvalg av pasientene med pneumokokksykdom. Data fra MSIS egner seg derfor best til å studere forskjeller mellom kjønn og aldersgrupper og endringer over tid.
Insidensen av pneumokokksykdom målt med MSIS har økt de siste 20 årene (figur 8.32). I 1997 ble det meldt 18,5 tilfeller per 100 000 innbyggere mot bare 1,5 20 år tidligere. Økningen har vært særlig stor fra 1990 blant eldre.
I 1997 ble det meldt 816 tilfeller av pneumokokksykdom. Av dem var 46 % blant personer som hadde fylt 65 år. Denne aldersgruppa utgjør bare 16 % av befolkningen og har 4,6 ganger så høy forekomst som resten av befolkningen. Økningen starter i begynnelsen av 60-årsalderen, og risikoen øker etterhvert som man eldes (figur 8.33).
Det er små kjønnsforskjeller i insidensen av pneumokokksykdom (figurene 8.32 og 8.33). Ettersom kvinner er tallmessig overlegne i høyere aldersgrupper, utgjør også kvinnene over 50 % av pasientene i denne gruppa.
Dødelighet
Dødeligheten av pneumokokksykdom er vanskelig å anslå. Lungebetennelser er en vanlig dødsårsak i høy alder, både alene og sammen med kroniske sykdommer, som kreft og hjertesykdom. Bakterien som forårsaket lungebetennelsen blir imidlertid sjelden påvist.
En oppfølging i 1992–93 av nær 500 tilfeller fortløpende meldt til MSIS viste at 17 % døde under pneumokokksykdommen 8.9 I mange tilfeller var det vanskelig å avgjøre om pneumokokksykdommen var den direkte dødsårsaken, eller om den bare bidrog til dødsfallet.
Risikoen for å dø av sykdommen var høyest blant kvinner over 65 år, hele 29 % 8.9 Denne undersøkelsen viste at pneumokokksykdom iallfall fører til dødsfall hos nær en av tusen kvinner over 65 år hvert år. Sykdommen har over ti ganger så høy dødelighet hos dem over 65 år sammenliknet med de yngre.
Årsaker
Pneumokokker kan ofte finnes i luftveiene uten å gi sykdom. Vi forstår ikke godt nok hvorfor bakterien noen ganger gir lokalisert sykdom i luftveiene, andre ganger går inn i blodbanen og gir blodforgiftning eller ikke gir noen sykdom i det hele tatt (1,4). Ettersom pneumokokksykdom er hyppigere hos personer med svekket infeksjonsforsvar, er det klart at faktorer hos den enkelte har stor betydning for hvem som blir syke. Blant de kjente faktorene er høy alder, kronisk sykdom i hjerte, lunger eller lever og manglende miltfunksjon (1,3). I tillegg kommer trolig genetiske egenskaper. Sannsynligvis er det også egenskaper ved bakteriene som avgjør om det utvikles alvorlig sykdom eller ikke.
Tabell 8.9 Dødelighet av pneumokokksykdom i 1992–93. Letalitet er andel døde blant de syke. Mortalitet er antall dødsfall per 100 000 personer i gruppa. Opplysninger fra oppfølgingsundersøkelse i Meldingssystem for smittsomme sykdommer, Folkehelsa.
| Gruppe | Tilfeller | Dødsfall | Letalitet | Mortalitet |
|---|---|---|---|---|
| Alle <65 år | 233 | 23 | 10 % | 0,6 |
| Menn 65+ år | 98 | 19 | 19 % | 6,6 |
| Kvinner 65+ år | 130 | 38 | 29 % | 9,3 |
| Alle | 461 | 80 | 17 % | 1,9 |
Vi har ingen god forklaring på den bekymringsfulle økningen av pneumokokksykdom blant eldre de siste årene (fig 8.31). En delforklaring er nok at legene oftere nå enn før tar blodprøver for å finne bakterien i blodet til pasienter med lungebetennelse. Dermed blir flere tilfeller diagnostisert og meldt mens de før kanskje ble behandlet uten skikkelig diagnose.
Forebygging og behandling
I Norge er penicillin fortsatt en meget god behandling for pneumokokksykdom. Behandlingen kan svikte dersom den ikke settes i gang tidlig nok.
Lungebetennelse er en hyppig komplikasjon til influensa, særlig blant eldre. Influensavaksinering av risikogruppene hvert år er derfor et forebyggende tiltak både mot influensa og lungebetennelser.
Vaksine mot pneumokokksykdom gir 50–80 % beskyttelse mot de alvorligste formene for pneumokokksykdom (2–5). Beskyttelsen mot mildere lungebetennelser er foreløpig usikker (3–5).
Vaksinen er i dag anbefalt av Folkehelsa til personer som er fylt 65 år og til yngre personer med visse kroniske sykdommer, blant annet hjertesykdom, lungesykdom, manglende miltfunksjon og HIV-infeksjon (6). Folketrygden refunderer vaksinen bare for personer i de to siste gruppene.
Økonomiske analyser fra utlandet finner at et program for pneumokokkvaksinering av eldre, vil være en lønnsom investering for samfunnet (7). Likevel er det behov for bedre vaksiner med bedre og mer langvarig beskyttelse mot alle alvorlige former for pneumokokksykdom.
Utfordringer
Ettersom pneumokokksykdom rammer særlig eldre, og kvinner utgjør de fleste eldre, vil mange kvinner kunne nyte godt av arbeidet med å kontrollere pneumokokksykdom. På tre områder bør det satses videre mot denne folkesykdommen:
Forskning
Epidemiologisk og mikrobiologisk forskning kan bidra til å finne årsakene til økningen i sykdomsforekomst blant eldre de siste årene. Epidemiologiske studier som identifiserer risikofaktorer for sykdommen kan bidra til at vi finner ut hvorfor noen rammes av sykdommen og andre unngår den.
Overvåking
Løpende overvåking av pneumokokkenes følsomhet for penicillin er nødvendig. Dette bør inngå i et norsk overvåkingssystem for antibiotikaresistens. Formålet er å oppdage så tidlig som mulig om pneumokokker i Norge skulle bli resistente mot penicillin.
Et eldrevaksinasjonsprogramm
Det er under 10 % av landets eldre som noen gang er vaksinert mot pneumokokksykdom. Dette kan skyldes at tilbudet foreløpig har vært lite markedsført og at primærhelsetjenesten ikke har oppfattet det som et prioritert tiltak ettersom vaksinen ikke er gratis.
Pneumokokker er en viktig dødsårsak hos gamle. Den er også en viktig årsak til at velfungerende gamle mennesker kan få en fysisk knekk som blir vanskelig å komme over, og som kan gjøre dem pleietrengende.
Norge bør derfor vurdere å innføre et eldrevaksinasjonsprogram som kan sikre høy vaksinasjonsdekning blant eldre. Pneumokokkvaksinen gis i én dose én gang. Beskyttelsen varer da antakelig ut livet. Vaksinen, som gjerne kalles pensjonistvaksinen, kan gis til alle som fyller 65 år.
Litteratur
Baltimore RS, Shapiro ED. Pneumococcal infections. I: Evans AS, Brachman PS, red. Bacterial infections of humans. Epidemiology and control. 2. utg. New York: Plenum Medical Book Company, 1991: 525–46.
Butler JC, Breiman RF, Campbell JF, Lipman HB, Broome CV, Facklam RR. Pneumococcal polysaccharide vaccine efficacy: an evaluation of current recommendations. JAMA 1993; 270: 1826–31.
Centers for Disease Control and Prevention. Pneumococcal polysaccharide vaccine. MMWR 1997; 46(RR-8): 1–24.
Fedson DS, Musher DM. Pneumococcal vaccine. I. Plotkin SA, Mortimer EA Jr, red. Vaccines. 2. utg. Philadelphia: Saunders, 1994: 517–64.
Fine MJ, Smith MA, Carson CA, Meffe F, Sankey SS, Weissfeld LA, Detsky AS, Kapoor WN. Efficacy of pneumococcal vaccination in adults. A meta-analysis of randomized controlled trials. Arch Intern Med 1994; 154: 266–77.
Høiby EA, Aaberge IS, Frøholm LO, Hareide B, Lystad A, Nøkleby H. Utvidet bruk av pneumokokkvaksine i Norge. Oslo: Statens institutt for folkehelse, 1996.
Sisk JE, Moskowitz AJ, Whang W, Lin JD, Fedson DS, McBean AM, Plouffe JF, Cetron MS, Butler JC. Cost-effectiveness of vaccination against pneumococcal bacteremia among elderly people. JAMA 1997; 278: 1333–9.
8.11.3 Seksuelt overførte sykdommer
Finn Egil Skjeldestad, Kvinneklinikken, Det medisinske fakultet og Seksjon for epidemiologisk forskning, UNIMED, SINTEF, Trondheim.
Med seksuelt overførte sykdommer (SOS) defineres i denne sammenhengen klamydia, gonore, herpes simplex virus (genitalis), human papilloma virus (HPV) og syfilis. Sett i en global sammenheng er den epidemiologiske situasjonen for SOS beroligende i Norge. Både gonore og syfilis er nærmest utryddet og situasjonen for klamydiainfeksjoner er under kontroll.
Vår epidemiologiske kunnskap om SOS i Norge formidles gjennom Meldingsstystem for smittsomme sykdommer (MSIS)-rapportene. Laboratoriene melder summarisk nye diagnostiserte tilfeller på ukesbasis til Folkehelsa som publiserer MSIS-rapportene. Norge har ingen nasjonal overvåkning av symptomer som er forårsaket av seksuelt overførte mikrober. I bekjempelsen av gonore melder laboratoriene i tillegg til summariske data, kliniske opplysninger i anonymisert form.
Tidlig påvisning av seksuelt overførte mikrober er viktig for å forebygge akutte infeksjoner som det finnes behandling for, samtidig som det reduserer risikoen for alvorlige komplikasjoner. Videre kan mange av de seksuelt overførte mikrobene overføres fra gravide kvinner til foster eller det nyfødte barnet. Dette avspeiles ved at gravide kvinner forsatt testes med Wassermanns prøve (syfilis) og at nyfødte barn ble lapis dryppet fram til 1983 (gonore). Tidlig påvisning og behandling er også viktig med tanke på å redusere smittespredningen ved aktiv smitteoppsporing.
Kvinner kommer i langt større grad til legekontroller enn menn. Kvinner blir i langt større grad rutinetestet for seksuelt overførte sykdommer ved legekontroller. De fleste prevensjonsmetodene formidlet av helsevesenet er for kvinner. Videre har kvinner en biologisk særstilling i forbindelse med svangerskaps- og fødselsprosessen. For å bekjempe livmorhalskreft har kvinner i mange år tatt prøver fra livmorhalsen for å oppdage forstadier til eller kreft i tidlige stadier. Alle disse situasjonene har ført til at kvinner i langt større grad enn menn har blitt testet for seksuelt overførte sykdommer og at fokus i for stor grad har blitt rettet mot kvinnene i forhold til deres smittekilder, mennene! Helsevesenet (legene) har i pakt av sin unnfallende smittesporingsstrategi latt det være opp til kvinner å ta ansvaret for smittesporing og generell forebygging av SOS.
Syfilis
Syfilis er nærmest utryddet i Norge. I 1997 ble det meldt 11 tilfeller, i 1996 syv tilfeller av syfilis på landsbasis. Kun to tilfeller av syfilis var kvinner i 1997 (1). De aller fleste som smittes pådrar seg smitten i utlandet. Symptomer i form av væskende sår i skjeden eller på penis fører til diagnostikk og behandling. Antibiotikabehandling over uker er effektiv i bekjempelsen av syfilis.
Gonore
Gonoreinfeksjonene er redusert til et minimum i Norge (figur 8.34). Mens det på midten av 1970-tallet ble diagnostisert over 15 000 nye tilfeller på årsbasis, har det de siste årene vært omtrent 200 nye tilfeller, flest blant menn (80 %). I 1997 ble det diagnostisert omtrent 30 tilfeller blant kvinner, hvorav 4 var utenlandske statsborgere (1) (figur 8.35). De aller fleste oppdages på grunn av symptomer. De vanligste symptomene blant kvinner er utflodsplager. Den mest fryktede komplikasjon til gonore hos kvinner er betennelse i livmoren og egglederne. Innleggelser i sykehus for alvorlig livmorbetennelse og/eller egglederbetennelse er sjeldne forekommende hendelser.
Ukomplisert gonore behandles i Norge med standard engangsdose av ciprofloxacin eller ofloxacin. Rutineprøver for gonore anbefales ikke lenger. I stedet anbefales grundig smittesporing rundt ethvert diagnostisert tilfelle. Alle smittekontaktene bør oppspores, diagnostiseres og behandles.
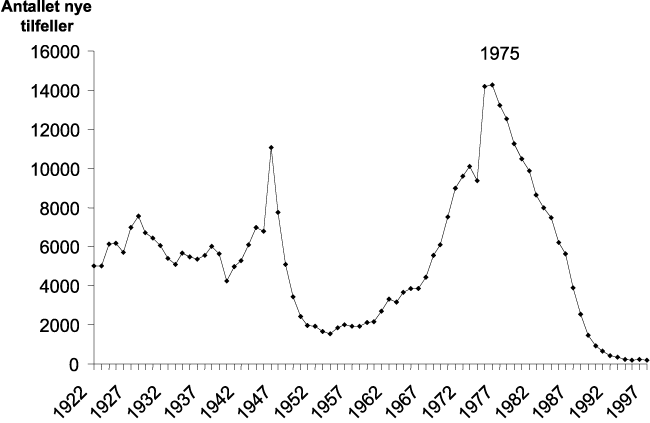
Figur 8.34 Gonore i Norge 1922–97
I et samfunnsperspektiv er det viktig å redusere antallet unødvendige gonoreprøver. Det er spesielt kvinnediskriminerende at leger tar prøver for gonore ved rutinekontroll uten å ha en klinisk begrunnelse. Det er uetisk å ta gonore eller andre SOS-prøver uten at prøvepersonen blir informert om at prøver taes.
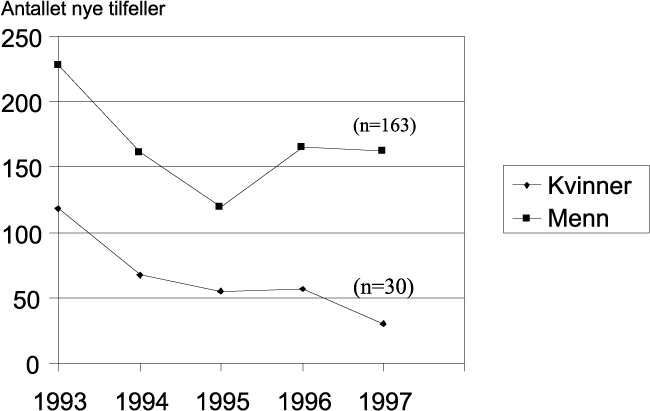
Figur 8.35 Nye tilfeller av gonore 1993–97 etter kjønn
Klamydia
Klamydiadiagnostikk ble etablert i Norge i løpet av 1980-årene. Klamydia trachomatis er den hyppigst forekommende seksuelt overførte mikrobe i den vestlige verden. Forekomsten er hyppigst rundt 18–22 års alder. Nær 10 000 ny tilfeller ble diagnostisert i 1997 (1) (figur 8.36). Det er vanskelig å bruke laboratoriedata for klamydia for å si noe om den epidemiologiske utviklingen. For å kunne bruke laboratoriedata i et tidsperspektiv må vi ha mer detaljerte data enn hva laboratoriene har i dag. Vi må vite hvem som testes, hvorfor de testes og om de har vært testet tidligere.
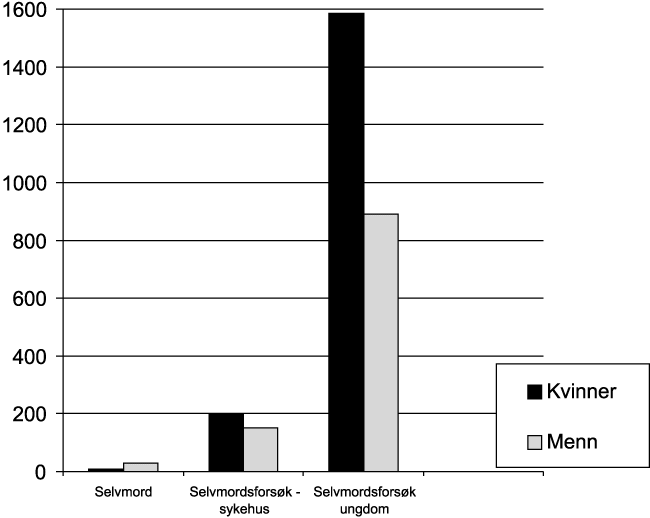
Figur 8.36 Nye tilfeller av Klamydia trachomatis 1993–97 etter kjønn
Klamydiainfeksjonene har et mangeartet forløp, fra å være helt uten symptomer til å gi uttalte symptomer i underslivet og nedsatt allmenntilstand. Nær 3/4 av alle klamydiadiagnostiserte tilfeller i Norge på slutten av 1980-tallet var nærmest symptomfrie (2). Komplikasjoner til klamydiainfeksjonene er mer alvorlige for kvinner enn menn. Mange kvinner som opplever komplikasjoner som svangerskap utenfor livmoren og/eller infertilitet vet ikke om at har hatt klamydiainfeksjon eller fått behandling for slik infeksjon (3–5). Nyere forskning viser at komplikasjonforekomsten etter en gjennomgått klamydiainfeksjon ikke nedsetter fruktbarheten. Det er først og fremst gjentatte klamydia infeksjoner eller meget alvorlige infeksjoner med uttalte symptomer som fører til nedsatt fertilitet (6).
Klamydiadiagnostikken er et komplisert anliggende. Det finnes flere uavhengige metoder for å påvise klamydier. Det er viktig at legen som tar prøvene vet hvilken metode laboratoriet bruker for påvisning av agens. Resultatene er avhengig av forekomsten. Desto lavere forekomsten er i befolkningen, jo mer usikre blir både de positive og de negative prøveresultatene.
Rutinetesting for klamydia blant asymptomatiske kvinner bør forbeholdes de unge aldersgruppene (7). Personer over 25 år bør kun testes ved kliniske indikasjoner. Aktiv smittesporing er viktig. Skal man klare å bekjempe klamydia-epidemien på samme måte som ved gonore i 1970-årene er aktiv smittesporing det beste våpenet (8, 9).
Azithromycin, engangsdose, er den nyeste behandlingen mot milde klamydiainfeksjoner. Tetacykliner over 7–10 dagers varighet er også fortsatt effektive i behandlingen.
Human papilloma virus (HPV) infeksjoner regnes også som seksuelt overførte. I dag er det identifisert omtrent 80 forskjellige typer av dette viruset. Noen av disse virustypene gir kjønnsvorter. Kjønnsvortene går oftest spontant tilbake, men noen velger å behandle vortene med pensling av kjemiske stoffer eller kirurgisk behandling med laserstråle, «fryse-metoder» eller kniv.
Noen undergrupper av HPV kan gi celleforandringer i livmorhalsen. De aller fleste som utvikler forstadier til livmorhalskreft har gjennomgått en eller flere HPV infeksjoner i livmorhalsen. I kreftceller fra kvinner med livmorhalskreft påvises HPV i nærmest 100 % av tilfellene.
HPV-infeksjoner er vanlig utbredt i ung alder. Vi har ikke norske studier som viser noe om varigheten av HPV-infeksjoner i ulike aldersgrupper. En gjennomsnitts infeksjon varer 6–8 måneder (10). Infeksjonene helbredes oftest spontant hos de aller fleste. Hos noen få utvikles mer kroniske infeksjoner og det er blant disse kvinnene at man med celleprøver senere i livet påviser celleforandringer som gir grunnlag for behandling.
HPV-diagnostikk bør utføres med virologiske metoder. Morfologiske metoder har for dårlig følsomhet. HPV diagnostikk gjøres kun ved et få tall norske mikrobiologiske laboratorier. Rutineprøver for å påvise HPV-infeksjon er uaktuell politikk i Norge som har et godt organisert screeningprogram mot livmorhalskreft. Norske kvinner, 25 til 69 år, har siden 1995 blitt invitert til å ta en celleprøve fra livmorhalsen hvert tredje år (11).
Litteratur
Aavitsland P, Nilsen Ø. Seksuelt overførte sykdommer 1997. MSIS-rapport 1998; 6.
Halvorsen LE, Skjeldestad FE, Nordbø SA, Løge I. Hvilke kvinner bør rutineundersøkes for Chlamydia trachomatis i almennpraksis? Tidsskr Nor Lægeforen 1992; 112: 2080–1
Skjeldestad FE, Moen M, Brobak H, Tingulstad S, Dalen A. Chlamydia trachomatis og extrauterine svangerskap. Ein kausal samanhang. Tidsskr Nor Lægeforen 1989; 109: 2424–6.
During Vv, Skjeldestad FE, Sørdal T, Kahn J, Dalen A. Chlamydia trachomatis hos infertile kvinner. Tidsskr Nor Lægeforen 1989; 109: 2427–9.
Dalaker K, Lunde O, Moen M, Ånestad G. Infertilitet og chlamydiainfeksjon. Tidsskr Nor Lægeforen 1988; 108: 2703–5.
Hillis SD, Nakashima A, Amsterdam L et al. The impact of a comprehensive chlamydia prevention program in Wisconsin. Fam Plann Perspect 1995; 27: 108–11.
Aavitsland P, Lystad A. Indikasjoner for testing for seksuelt overførte infeksjoner med Chlamydia trachomatis. Tidsskr Nor Lægefor 1995; 115: 3141–4.
Salvesen KÅ, Skjeldestad FE. Smitteoppsporing ved genitale chlamydia infeksjoner. Tidsskr Nor Lægeforen 1993; 113: 1215–7.
Cowan FM, French R, Johnson AM. The role of effectiveness of partner notification in STD control: a review. Genitourin Med 1996; 72: 247–52.
Ho GYF, Bierman R, Beardsley L, Chang CJ, Burk RD. Natural history of cervicovaginal papillomavirus infection in young women. New Engl J Med 1998; 338: 423–8.
Bjørge T, Thoresen SØ, Gunnjørud AB. Masseundersøkelsen mot livmorhalskreft. Nå starter invitasjonene av kvinner på landsbasis. Tidsskr Nor Lægeforen 1995; 115: 815–6.
8.12 Nevrologiske sykdommer
8.12.1 Hodepine
Anne M Wolland., Seksjon for klinisk nevrofysiologi, Nevrologisk avdeling, Ullevål Sykehus.
Migrene og spenningshodepine
Hodesmerter er en av de vanligste plager i befolkningen. Nesten alle har hatt hodepine. Mange er betydelig plaget, kvinner mer enn menn. Undersøkelser viser at 2–5 % av alle konsultasjoner hos allmennpraktikere dreier seg om hodepine (1). De vanligste hodepineformene er migrene og spenningshodepine (tensjonshodepine).
Migrene med og uten aura
Kriteriene for såvel migrene som for spenningshodepine er fastlagt av The International Headache Society (2). Migrene kjennetegnes av den typiske anfallsvise hodepinen, pulserende og gjerne halvsidig, ledsaget av kvalme, brekninger, lysskyhet og som forverres ved fysisk aktivitet. 10–20 % har migrene med aura, hvor aura (fenomener som uttrykker starten på anfallet) er enten av visuell, sensorisk eller motorisk art. Flertallet har migrene uten aura. Anfallshyppighet og intensitet av anfallene varierer. I behandlingssammenheng var det i mange år lite nytt før det første triptan-medikamentet kom. En liten del av migrenepasientene har uvanlige migreneformer.
Spenningshodepine
Spenningshodepine er pressende eller trykkende og er lokalisert til hele hodet. Det er den kroniske formen, som varer mer enn 15 dager per måned, som er mest plagsom. I de senere år er man blitt oppmerksom på at personer som har «transformed migraine» utgjør en stor andel av gruppen med kronisk hodepine. Disse personene har hatt migrene initialt, men har etterhvert, av forskjellige årsaker, fått kronisk hodepine (3).
Forekomst
Migrene forekommer like ofte uansett rase, kultur, nasjonalitet eller sosial status. Basert på relativt strenge kriterier angis forekomsten i Norge til 5–6 % , men enkelte studier viser at opp til 24 % av kvinner og 12 % av menn i en vanlig befolkning lider av migrene (4).
Forekomsten hos barn mellom 7 og 15 år er beregnet til omkring 5–7 %. Før puberteten er det like mange gutter som jenter som har migrene. Etter puberteten blir jente/kvinne -dominansen klar. Kjønnsforskjellen er høyest i middelalder. I 40–45 årsalderen er forholdstallet mellom kvinner og menn 3,3, etter overgangsalderen er forholdstallet 2.
Forekomsten av spenningshodepine varierer sterkt i forskjellige studier, fra 13 % hos kvinner i en norsk undersøkelse, til 88 % i en dansk undersøkelse, men etter noe varierende kriterier. Kjønnsforskjellen er imidlertid mindre uttalt enn ved migrene. Flere undersøkelser viser relativt konstant ratio kvinner – menn i området 1–2. Studier viser at det er lavere forekomst i eldre aldersgrupper og at det er personer i ung og voksen alder som rammes (5).
Genetisk disposisjon og migrene
Over halvparten av migrenepasientene har andre familiemedlemmer som også har migrene. En genetisk disposisjon må antakelig være tilstede for å få migrene, men en rekke ytre faktorer kan virke anfallsutløsende.
Migrene og hormoner
Kvinnelige hormoner må antas å være en utløsende faktor for migreneanfall idet migrene påvirkes av menstruasjon, graviditet og overgangsalder. Menstruasjonsperioden er vanskelig for mange kvinner med migrene. Det vanligste, hos rundt 50 %, er anfallsøkning under menstruasjonen. 10 % har anfall bare i forbindelse med menstruasjonen og de øvrige 40 % har migrene uavhengig av menstruasjonen. P-piller kan forverre tilstanden. En forverring ses hos opp til 80 % av kvinner med menstruasjonsrelatert migrene. Hos enkelte kan migrenen forandre karakter, for eksempel fra migrene uten aura til migrene med aura. I verste fall kan p-piller utløse det første migreneanfallet. Noen får færre migreneanfall ved å bruke p-piller. De gjelder helst den gruppen kvinner som har migrene uavhengig av menstruasjonen og spesielt de som har hyppige anfall (6).
Migrene og graviditet
Under graviditet blir de fleste kvinner bedre av sine migreneplager. Det gjelder særlig kvinner med menstruasjonsrelatert migrene og migrene uten aura. Det gjelder helst for 2. og 3. trimester. Imidlertid kommer hodepinen gjerne tilbake etter at kvinnen har født. Ikke-menstruasjonsrelatert migrene og migrene med aura kan forverres under graviditet.
Lett økt risiko for hjerneslag
For yngre kvinner som har migrene med aura, især de som både røyker og bruker p-piller, kan det være en økt risiko for hjerneslag (7).
Migrene og overgangsalder
I årene frem mot overgangsalderen er det ikke uvanlig med en forverring av migrenen, men etter overgangsalderen avtar plagene for de fleste. Imidlertid kan anfall vedvare også opp i 60–70 årsalderen.
Østrogenbehandling i menopausen kan hos noen kvinner bedre migreneplagene, hos noen forverre dem. Det har også forekommet at østrogenbehandling har utløst det første migreneanfallet. The City og London Migraine Clinic gjorde en undersøkelse blant møtedeltagere i det Britiske Migreneforbundet. 42 % av de spurte kvinnene svarte at hormonbehandling i menopausen hadde forverret migrenen, 27 % fikk en bedring og 31 % merket ingen forskjell (8).
Årsaker
Det er fortsatt mye ukjent vedrørende mekanismen for de ulike hodepineformene. Endringer i blodgjennomstrømning er tillagt betydning, især ved migrene. Trolig er det et samspill mellom signalstoffer, nerver og blodkar som forklarer sykdomsbildet (9).
Sammenhengen mellom migrene og kvinnelige hormoner er kompleks. Menstruasjonsrelatert migrene forklares av fallet i østrogennivå før menstruasjonen. Bedringen under svangerskap forklares med stabilt høyt østrogennivå. Østrogen påvirker blant annet 5-HT reseptor-systemet (serotonin) som er involvert i migreneprosessens patofysiologi. Men fortsatt er mye ukjent og hva som setter migreneprosessen igang er ikke kjent.
Spenningshodepine har man antatt skyldes spenninger i kraniets muskulatur, som påvirkes av stress og psykiske faktorer. Imidlertid lar ikke muskelspenninger seg alltid påvise hos personer med tensjonshodepine og heller ikke psykologiske faktorer.
Mange migrenepasienter har spenningshodepine mellom migreneanfallene og en teori er at migrene og spenningshodepine har samme årsak, bare at alvorlighetsgraden skiller dem.
Psykososiale faktorer ved hodepine
Miljø- eller psykososiale faktorer kan spille større rolle for kvinner enn menn ved hodepinesykdommer. Dobbeltarbeide, redsel for- eller opplevd overgrep og vold, angst, depresjon, panikklidelser kan påvirke anfallssituasjonen ved migrene eller forverre spenningshodepinen.
Konsekvenser av migrene
Migrene er ingen sykdom med dødelig utgang. Det er kanskje derfor migrene har vært underkjent som en byrde og som fører til fravær fra jobb og problemer med å ta vare på sosiale forpliktelser (10). Livskvalitetsundersøkelser tyder på at hodepinepasienter er mer sosialt hemmet og mer smerteplaget enn kontrollgruppene.
Studier viser at kvinner, mer enn menn, samt kvinner med migrene og aura, mer enn migrene uten aura, har større risiko for å få psykiatriske lidelser. Slike problemer gjør at byrden blir enda tynge for de kvinner som rammes.
Korttidsfravær fra arbeidet på grunn av migrene ble i 1993 beregnet til å koste Norge omtrent 400 mill. kr. per år i sykepenger og produksjonstap (1). I verste fall kan migrene føre til arbeidsløshet, uførhet, en jobb som ikke tilsvarer kompetansenivået eller dårlige skoleprestasjoner. Dette har både personlige og samfunnsmessige konsekvenser.
Oppsøker ikke lege
Befolkningsundersøkelser viser at mer enn 50 % av personer med migrene aldri, eller i svært liten grad, oppsøker lege for sine plager. Det må bety at mange har en migrene de kan hanskes med selv, eller de tror det ikke er hjelp å få.
Diagnosen er i mange tilfeller lett å stille når pasienten har de klassiske symptomene. Hos noen er symptomene mindre karakteristiske. Det kan være årsaken til at diagnosen stilles etter mange års sykdom. Migrene er trolig en underdiagnostisert og underbehandlet lidelse.
Hodesmerter av ikke-migrenøs karakter fører enda sjeldnere til legesøkning. Kvinner oppsøker lege oftere enn menn og kjønnsbetinget legesøkningsadferd vil i seg selv kunne føre til høye tall for kvinner med hodepineplager i helsevesenet (5).
Spenningshodepine er en lidelse som karakteriseres ved «subjektive symptomer uten objektive funn». Kvinner kan ha problemer med å nå frem med sitt budskap eller det feiltolkes. Det kan være medvirkende årsak til at noen ikke får hjelp og forblir «usynlige» for hjelpeapparatet.
Utfordringer
Hodepine fører til betydelige kostnader for den enkelte og for samfunnet, direkte og indirekte, og en bedre håndtering av denne store pasientgruppen vil gi uttelling for individet og samfunnet.
Det er mange spørsmål som er ubesvart vedrørende migrene, spenningshodepine og kvinner. Hva er årsaken til at kvinner rammes hyppigere av hodepine og hva betyr kvinnelig biologi og kvinners rolle i samfunnet for dette sykdomsbildet?
Er migrene og spenningshodepine variant av samme grunnlidelse og hva er tilgrunnliggende årsak?
Bare videre forskning kan gi svar. Før årsaken er kjent er det ikke lett å forebygge utover det den enkelte hodepinepasient har mulighet til selv.
Litteratur
Gjerstad L, Skjeldal OH (red). Nevrologi. Stovner LJ. Hodepine hos voksne. s. 281–90.
Headache Classification Committee of the International Headache Society. Classification and diagnostic criteria for headache disorders, cranial neuralgias and facial pain. Cephalalgia 1988; 7 (8): 1–96.
Mathew NT. Transformed migraine. Cephalalgia. 1993; 13 (12): 78–83.
Key Aspects in the Management and Treatment of Migraine. Cephalalgia 1997; 17 Suppl.
Nilsen CV, Lande SA, Malterud K. Er hodepine en kvinnesykdom? Tidsskr Nor Lægeforen nr. 9, 1998; 118: 1404–7.
MacGregor A. Menstuation, sex hormones and migraine. Neurol Clin 1997; 15: 125–41.
Stovner LJ. Kvinner, hodepine og hjerneslag. Tidsskr Nor Lægeforen, 1998; 118: 1346
MacGregor EA, Blau JN. Migraine: An informative method of communication. Headache, 1992; 7: 356–9.
Moskowitz MA. The neurobiology of vascular head pain. Ann neurol 1984; 16: 157–68.
Lipton RB, Stewart WF, von Korff M. Burden of migrene: Social costs and therapeutic opportunities. Neurology 48, 1997; (suppl 3): 4–9.
8.12.2 Nakkeslengskade
Anne Wolland, Seksjon for klinisk nevrofysiologi, Nevrologisk avdeling, Ullevål Sykehus.
Med nakkesleng eller whiplash menes en plutselig og kraftig bevegelse av nakken når hodet slenges bakover, deretter forover. Uttrykket nakkesleng sier noe om den antatte skademekanismen, – i sin mest klassiske form ved påkjørsel bakfra. Nakkesleng sier ikke noe om graden av skade eller hva slags skade den forulykkede fikk.
Mange skadesituasjoner oppstår i trafikken og derved har skaden forsikringsmessige konsekvenser.
Skadene ved nakkesleng
Nakkeslengskadene ved nakkesleng er sannsynligvis betinget i skade av bløtdelene; muskulatur, ligamenter, sener og kapsler, i varierende grad. Av og til er det også skade på skjelettet, spinalkanalen, mellomvirvelskiver, ryggmargen eller nerverøtter/plexus.
Forekomst
Quebec-undersøkelsen viste en årlig insidens (antall nye tilfeller per år) av erstatningsberettigede med nakkeslengskade (compensated whiplash) på 70 per 100 000 innbyggere. Insidens av nakkeslengskade blant kvinner (86 per 100 000) var 1,5 ganger høyere enn blant mannlige (54 per 100 000).Denne differansen var mindre markert i de yngste og eldste aldersgruppene. Høyest insidens for både kvinner og menn var i aldersgruppen 20–24 år (1).
Nakkeslengskade etter trafikkuhell har vært et stigende problem i alle industrialiserte land. Både tilstanden og «omhåndtagelsen» av pasientene, har skapt debatt. I land med liten mediafokusering på nakkeslengskader og dårlige erstatningsmuligheter, synes nakkeslengskade å være et problem i mindre målestokk.
Sykdomsforløpet
Symptomene utvikler seg vanligvis innen 72 timer etter skaden. På bakgrunn av nakkens kliniske tilstand er det laget en inndeling etter alvorlighetsgrad fra 0 til 4. WAD (Whiplash-Assosiated Disorders) inkluderer en rekke andre symptomer; nedsatt hørsel, svimmelhet, hukommelsesvansker, kjevesmerter og svelgeproblemer (2).
Svært mange nakkeslengskader er lette og heler i løpet av kort tid, vanligvis i løpet av få uker. Men en fullstendig reparasjonsprosess kan ta lenger tid hvis det foreligger nerveskade.
En norsk undersøkelse viste at den skadelidtes psykologiske stressreaksjon i forbindelse med ulykken var den beste indikator på forløpet videre (3).
Kroniske plager
Det er stort sprik i litteraturen om hvor stor andel av personer med nakkeslengskade som har symptomer utover seks måneder, alt fra noen få prosent til nesten halvparten av de undersøkte.
Ved kroniske plager klager pasientene over stivhet, smerter i nakken, hodepine og svimmelhet. Konsentrasjonsvansker, irritabilitet , søvnvansker og symptomer på angst og depresjon kan forekomme. Det kan være symptomer på hjerneorganisk skade, men det kan også være en reaksjon på skaden og dens følger.
Posttraumatiske stresssymptomer kan ramme kvinner som har gjennomgått en ulykke. Det vil si at ulykken gjenoppleves og skaper angst.
Cervikogen hodepine (hodepine som stammer fra nakken) er hyppigst hos kvinner og ofte har disse kvinnene tidligere hatt hode/nakkeskade.
Behandling
Behandlere av nakkeslengskade må være bevisste på ikke å lede pasienten inn i en vedvarende syke- eller offerrolle. Det er viktig å forsikre pasienten om at problemene er forbigående. Hun oppfordres til å fortsette sine vanlige aktiviteter, men med mulighet til å uttrykke følelser og tanker knyttet til ulykken. Sykemelding og behandling med krage av «ukompliserte» tilfeller bør kortes til et minimum.
Fra en konsensuskonferanse i Stockholm i 1995, foreligger kunnskap om årsaksforhold, forebygging og behandling av tilstander utløst av nakkesleng. Rapporten sier at det viktigste målet er å hindre at tilstanden blir kronisk. Passiviserende behandling kan medvirke til langvarige plager og det er ikke pasienten, men behandlerne som må ta skylden hvis pasienten på dette grunnlag blir værende i sykerollen (2).
Injeksjonsbehandling, manipulasjonsbehandling, fysioterapi og medikasjon med smertestillende eller antiflagistika kan i spesielle tilfeller være påkrevet. Undersøkelse hos spesialist kan være nødvendig.
Subjektive plager, få objektive funn
Som ved andre lidelser hvor det er subjektive plager og få objektive funn er det mange kvinner som ikke føler seg ivaretatt av helsevesenet. De klager over at deres plager og problemer ikke blir tatt alvorlig og at det kan ta flere år etter skaden før saken er avsluttet, medisinsk og forsikringsmessig.
Uten tvil har kroniske eller langvarige skader med nakkeslengmekanisme betydelige økonomiske, trygdemessige og forsikringsmessige konsekvenser.
Norske leger har forskjellig syn på konsekvensene av nakkeslengskade og dette har gitt seg utslag i stort sprik i vurderingen av medisinsk invaliditet. Det er imidlertid utarbeidet veiledende normer av Rikstrygdeverket (4) og Den norske lægeforening har utarbeidet retningslinjer for vurdering av nakkeskader som den enkelte lege kan støtte seg til i arbeidet med denne pasientgruppen (5). Den norske lægeforening har også opprettet en rådgivende tvistenemnd for nakkeskader (6).
Utfordringer
Personer som har fått nakkeslengskade opplever varierende diagnostisk tilnærming og behandling. Enhetlig diagnostikk, behandling og oppfølging er ønskelig for denne pasientgruppen, til beste for den enkelte pasient, for helsepersonell og for andre som kommer i kontakt med dem.
Litteratur
Spitzer WO, Skovron ML, Salmi LR, Cassidy JD, Duranceau J, Suissa S et al. Scientific monograph of the Quebec Task Force on Whiplash-Associated Disorders: redefining «whiplash» and its management. Spine 1995; 20 (suppl 8S): 1S-73S.
Opjordsmoen S, Bøyesen O, Nestvold K, Bø M, Undsgård G. Internasjonal konsensus om lidelser assosiert med nakkeslengsskade. Tidsskr Nor Lægeforen nr. 17, 1995; 115: 2158–9.
Drottning M, Staff PH, Malt UF. Acute emotional response to common whiplash predicts subsequent pain complaints. A prospective study of 107 subjects sustaining whiplash injury. Nordic Journal of Psychiatry 1995; 49: 293–9.
Rikstrygdeverkets veiledende normer for vurdering av varig medisinsk invaliditet ved skader i nakke og rygg, mai 1990. Oslo: Rikstrygdeverket, 1990.
Den norske lægeforenings retningslinjer for vurdering av nakkeskader. Oslo: Den norske lægeforening, 1994.
Opjordsmoen A, Bøyesen O, Nestvold K, Rø M, Unsgård G, Vigen T. Fastsettelse av medisinsk invaliditet som følge av nakkeslengsskade. Tidsskr Nor Lægeforen 1997; 117: 17–21.
8.12.3 Multippel sklerose
Anne Wolland, Seksjon for klinisk nevrofysiologi, Nevrologisk avdeling, Ullevål Sykehus.
Multippel sklerose (MS) er en kronisk innfeksjonsliknende, demyeliniserende (beskyttelsen rundt nervecellene forsvinner) sykdom som rammer sentralnervesystemet. MS rammer i ung voksen alder og gjennomsnittsalder ved sykdommensdebut er omtrent 30 år, men kan ramme helt ned i 12–15 års alder, endog yngre. Nesten dobbelt så mange kvinner som menn får sykdommen. I Norge er antallet nye tilfeller per år 3–5 per 100 000 (insidens) og prevalens er 80–100 per 100 000.
Geografisk variasjon
Forekomsten av sykdommen viser stor geografisk variasjon, men er mest utbredt på den nordlige halvkule og i den kaukasiske rase.
For noen tiår siden mente man at risikoen for å få sykdommen var større på Østlandet og i Trøndelag, men dette har siden jevnet seg ut. I de senere år har det vært en økning i forekomst av sykdommen på Vestlandet (1).
Forskjellige former for multippel sklerose
Sykdommen kjennetegnes av forbigående eller kroniske, lette eller alvorlige lammelser i armer og ben, ustøhet og synsforstyrrelser. Symptombildet er meget variert og sammensatt, også med allmennsymptomer som tretthet, slapphet og dårlig appetitt.
85–90 % av pasientene har en type MS, kalt relapsing remitting multippel sklerose (RRMS), som kjennetegnes av akutte forverringer (shub) som går helt eller delvis tilbake. Omlag 30–40 % av pasientene med RRMS vil etter omtrent 10 år gå over til en raskere utviklingsfase av sykdommen.
En liten del, 10–15 %, av pasientene med MS har primær progressiv multippel sklerose (PPMS), der forløpet av sykdommen forverrer seg gradvis fra starten av.
Patofysiologi
Årsaken til multippel sklerose er ikke kjent men det er bred enighet om at sykdommen er en autoimmun tilstand hos en genetisk disponert person, formidlet av autoreaktive T celler som initierer den infeksjonsliknende, demyeliniserende prosessen i sentralnervesystemet. Som ved en rekke andre kroniske sykdommer synes det å foreligge et komplekst samspill mellom en arvelig disposisjon og ytre årsaker, «noe» som setter sykdomsprosessen igang.
Symptomene kan forklares av nedsatt ledningsevne i nervebanene på grunn av demyelisering. Dette kan opptre hvor som helst i det sentrale nervesystemet. Impulsoverføringen blokkeres mer eller mindre og fører til kliniske bortfallssymptomer.
Multippel sklerose i barnealder
Livsforløpet og levealder med MS varierer sterkt. Multippel sklerose oppstått i barnealder synes å ha et mindre aggressivt forløp enn hvis sykdommen debuterer i voksen alder (2).
Multippel sklerose og graviditet
Sykdommen påvirker ikke evnen til å få barn. Under graviditet kan symptomene forsvinne eller reduseres, men etter fødselen kan den nybakte mor oppleve en forverring. Det er ikke holdepunkter for at svangerskap og fødsel influerer på prognosen på sikt (3).
Multippel sklerose og klimakteriet
Det er gjort svært få undersøkelser om kvinner med MS og deres plager i eller etter overgangsalderen, om for eksempel østrogenbehandling virker inn på forløpet av MS. Imidlertid er det gjort en undersøkelse ved Kings College Hospital i London av 11 kvinner med MS før overgangsalderen og 19 kvinner i overgangsalderen. 82 % i den første gruppen hadde økte MS-plager før menstruasjonen. 54 % i den andre gruppen anga forverring av MS-symptomer etter overgangsalderen. 75 % av de som hadde forsøkt østrogenbehandling rapporterte bedring av MS-symptomene (4). Kvinner i denne aldersgruppen kan ha en vanskelig tid med blant annet uttalt tretthetsfølelse.
Diagnose, behandling og oppfølging
MS-diagnosen baserer seg på sykehistorien og kliniske funn. Magnettomografi og spinalvæskeundersøkelse er de viktigste undersøkelsene (5).
Det finnes ingen helbredende behandling. Akutte forverringer (schub) behandles med metyl-prednisolon for å forkorte denne perioden. Interferon-behandling er kommet de senere år og kan være et hjelpemiddel ved MS av typen RRMS ved at sykdomsutviklingen bremses og antall akutte forverringer reduseres.
Kvinner som får MS-diagnosen kan oppleve et psykisk sjokk, mange reagerer med sorg, sinne og benektelse. Denne pasientgruppen har behov for nær legekontakt. Senere kommer behovet for et tverrfaglig team og tjenester fra fysioterapeut, ergoterapeut, sosionom, psykolog. Hun kan ha behov for veiledning av kostholdsekspert, øyelege, nevro-urolog, sexolog og har nytte av problemorientert informasjon og behandling.
Prognose
En norsk undersøkelse viser at lav alder ved sykdommens start, sensoriske symptomer og sykdom av typen RRMS, gir best prognose (6). En stor undersøkelse viste at etter 6–10 år med sykdommen, var omtrent 50 % i arbeid, omtrent 50 % var uføre og 1 % døde. Etter 16–20 år var 30 % i arbeid, 57 % uføre og 12 % døde. Selvmord forekom hyppigere blant MS-pasienter enn i kontrollgruppen.
Utfordringer
Årsaken til multippel sklerose er ikke kjent. Epidemiologiske undersøkelser viser at ytre faktorer er viktig for sykdomsrisiko, men til nå er ingen enkeltfaktor identifisert. Også ved denne sykdommen, hvor flertallet er kvinner, er det ikke klarlagt hvilken rolle kvinnelig biologi har for risiko og sykomsutvikling.
På det praktiske området har pasienter med MS et stort behov for tverrfaglig oppfølging. Fagfolk og pasientgruppens representanter uttrykker behov for et tverrfaglig ressurs- og rehabiliteringsenter i annenlinje-tjenesten, hvor pasientenes sammensatte og omfattende behov kan kartlegges og behandles. Det er behov for tverrfaglige team til oppsøkende virksomhet. Denne pasientgruppen vil ha nytte av støttegruppe, rundt den enkelte familie/enkeltperson.
Litteratur
Midgard R, Riise T, Kvale G, Nyland H. Disability and mortality in multiple sclerosis in western Norway. Acta Neurol Scand. 1996; 93(5): 307–14,.
Cole GF, Stuart CA. A long perspective on childhood multiple sclerosis. Dev Med Child Neurol. 1995; 37(8): 661–6,.
Stenager E, Stenager EN, Jensen K. Effect of pregnancy on the prognosis for multiple sclerose. A 5-year follow up investigation. Acta Neurol Scand 1994; 90(5): 305-8.
Smith R, Studd JW. A pilot study of the effect upon multiple sclerosis of the menopause, hormone replacement therapy and the menstrual cycle. J R Soc Med 1992; 85(10): 612–3.
Nyland H, Myhr KM. Multippel sklerose. Tidsskr Nor Lægeforen 1995; 115(17): 2072–7.
Midgard R, Albrektsen G, Riise T, Kvale G, Nyland H. Prognostic factors for survival in multiple sclerosis: a longitudinal, population based study in Møre and Romsdal, Norway. J Neurol Neurosurg Psychiatry. 1995; 58(4): 417–21.
8.13 Mental helse
8.13.1 Psykiske lidelser
Inger Sandanger, Institutt for samfunnsmedisinske fag, Universitetet i Oslo.
Depresjon, angstlidelser med fobier og somatoforme lidelser
Disse lidelsene blir ofte kalt «lettere psykiske lidelser» i motsetning til de «tyngre psykiske lidelser» som omfatter tilstander der folk i perioder blir psykotiske (har realitetsbrist, vrangforestillinger eller hallusinasjoner). Selv om de kalles «lettere psykiske lidelser» representerer de halvparten av sykmeldingene på grunn av psykiske lidelser av 14 dagers varighet. Depresjon er hyppigste diagnose. Psykiske lidelser er nest største sykemeldingskategori av mer enn 14 dagers varighet, etter muskel- og skjelettsykdommer (1).
I tillegg til disse tilstandene blir spiseforstyrrelser, tvangslidelser, og misbruk eller avhengighet av alkohol, narkotiske stoffer eller medisiner medregnet til «lettere psykiske lidelser».
Definisjoner:
Med depresjon mener vi en periode på minst to uker med nedsatt stemningsleie, tristhet, irritabilitet eller interesseløshet som følges av trøtthet, uro, søvnvansker, konsentrasjonsvansker, endret appetitt og andre plager.
Generalisert angst er karakterisert av en periode på minst seks måneder med uro, anspenthet og nervøsitet. Det kan også være andre ledsagende symptomer slik som hjertebank, skjelving, åndenødsfølelse, svimmelhet, prikking i huden, muskelspenninger med mere.
Panikkangst kjennetegnes ved akutte anfall med intens frykt eller ubehag som kommer plutselig og varer noen minutter og følges av hjertebank, svette, skjelving, kvelningsfornemmelser, kvalme, svimmelhet, frykt for å miste kontrollen eller dø, hetetokter, nummenhet og prikking i huden og lignende symptomer.
Fobier er en plutselig frykt i visse situasjoner, eksempelvis slik som på trange eller åpne plasser, når man må snakke i forsamlinger eller frykt for ting som edderkopper eller ormer. Frykten følges av symptomer som ved panikkangst, men forekommer bare i de fobiske situasjonene. Situasjonen, eller det å unngå dem, utløser mye stress.
Somatoforme lidelser er langvarige og forskjellige fysiske symptomer som ikke kan forklares av kroppslig sykdom. Symptomene som volder bekymring og der forsikring om at det ikke er noe alvorlig galt, hjelper ikke.
Forekomst av psykiske lidelser
Det er ikke lett å gi gode tall for forekomst av psykiske lidelser. Det skyldes blant annet at de undersøkelser som er gjort er gjort med ulike metoder, over ulike tidsrom og i ulike perioder. Forekomsten av psykiske lidelser er avhengig av både hvordan vi klassifiserer dem og hvordan vi måler dem. Den ene av de to vanligste måtene i befolkningsstudier å måle depresjon, angst og somatoforme lidelser på, er å bruke symptomskårer. Alle som har et visst antall symptomer og plager av en viss alvorlighetsgrad får en skåringsverdi som ansees som indikasjon på sannsynlig psykisk lidelse. Den andre måten er diagnostikk, der alle som oppfyller de kategoriske kravene til en diagnose, klassifiseres til denne diagnosen. Disse to metodene finner samme forekomst, men er bare delvis enige om hvilke personer det er. Begge metoder finner i Norge en prevalens på rundt 15 %. Det vil si at 15 % av den voksne befolkningen har disse plagene på et gitt tidspunkt, ca. 20 % av kvinnene og 10 % av mennene (2–9). Prevalensen synes å være nokså konstant i Norge siden 50-årene, selv om det er vanskelig å sammenligne de undersøkelsene som er gjort, på grunn av klassifikasjoner og målemetoder. Et anslag for punktprevalens for de enkelte diagnosene fra en ny norsk undersøkelse er depresjon 4 % kvinner, 1 % menn; panikklidelse/generalisert angst: 3 % kvinner 1,5 % menn; fobi: 11 % kvinner, 6 % menn, og somatoform lidelse 7 % kvinner, 4,5 % menn.
30 % av befolkningen har i løpet av livet en psykisk lidelse av typen depresjon, angst, fobi eller somatoform lidelse, 40 % av kvinnene og 20 % av mennene. Omtrent 12 % av kvinnene og 5 % av mennene har to eller flere av disse diagnosene gjennom livet. Lidelsene synes å ha sitt første utbrudd tidligere enn før (10).
Andelen med høy symptomskåre holder seg nokså lik gjennom alle aldersgrupper for kvinner, mens forekomst av spesifikke diagnoser synes å avta med alderen. Mens eldre undersøkelser syntes å finne høyere forekomst av særlig depresjoner blant eldre, er det i senere år de yngre som har denne lidelsen. Det er altså særlig de yngre kvinnene som har diagnoser som depresjon, angst og somatoforme lidelser.
Antall nye tilfeller av disse psykiske plagene per tidsenhet (insidensraten) synes å øke selv om prevalensen endrer seg lite. Dette kan skyldes både økt sykelighet og mer oppmerksomhet og tidligere erkjennelse av disse sykdommene. Høyere insidens er også en følge av tidligere debut av lidelsene. At prevalensen ikke øker med insidensen kan skyldes tidligere og bedre behandling og at færre utvikler langvarige og kroniske tilstander.
Kvinner har høyere insidensrate enn menn, insidenrateforholdet mellom kvinner og menn er større enn forholdet mellom prevalensene. Dette er i overensstemmelse med at menn har lavere forekomst (kumulativ insidens) enn kvinner, men lenger sykefravær for lettere psykiske lidelser (11). Dette kan skyldes at kvinner blir fortere friske igjen og trolig søker hjelp raskere. De får kanskje også bedre hjelp eller bruker nettverk og støtte bedre.
Comorbiditet, varighet og funksjonsnedsettelse
Det er spesielt personer med flere lidelser som har langvarige plager med nedsatt funksjon i arbeid eller daglige gjøremål. Det kan dreie seg om initiativløshet og konsentrasjonsvansker, eller angst som hindrer en i å gå ut eller gjøre visse oppgaver. Mange har bare en enkelt episode med depresjon, mens andre med større sårbarhet, kan få plager gjentatte ganger. Dette kan skyldes økte belastninger, men er også trolig biologisk utløst. De fleste med disse lidelsene er imidlertid friske eller godt funksjonsdyktige mellom episodene.
Årsaker til disse psykiske lidelsene
Psykiske lidelser er sammensatte. Det finnes en indre, individuell sårbarhet basert på genetiske forhold. Det finnes også en tilegnet sårbarhet på grunn av uheldige omstendigheter i oppveksten, slik som forsømmelse og overgrep, som rammer utvikling og modning. Til sist finnes det ytre omstendigheter i voksent liv som medvirker til å utløse psykiske lidelser (livsbelastninger). Sosial støtte er funnet i mange studier å virke beskyttende mot utløsning av psykiske lidelser når belastning og/eller sårbarhet foreligger (12–23).
Kvinner og menn er sårbare for forskjellige belastninger både i barndom og som voksne, men begge kjønn er sårbare (24–34). Kvinner rammes for eksempel mer av problemer eller konflikter med ektefelle og barn. De tar også atskillelse fra og konflikter med viktige personer tyngre.
På arbeidsplassen blir kvinner mer fysisk sliten, og føler i mindre grad at de får utnyttet sine evner og bestemme over sitt arbeid enn menn. De synes oftere at det er vanskelig å klage på forhold ved arbeidet.
Kvinner ønsker oftere at de hadde tatt annen utdanning. Når de er misfornøyd med arbeidet oppgir de oftere enn menn at de har problemer med å skifte jobb av hensyn til barna (35).
Slike forhold bidrar til psykiske problemer. Det er også økt psykiatrisk sykelighet hos mennesker som har somatiske lidelser (36, 37).
Behandling
Behandlingstilbudene kan ha ulikt innhold for ulike pasienter. Det kan være samtaleterapi (psykodynamisk orienterte terapier, kognitive terapier), opplysning og medikamenter. Kvinner ønsker ofte å forstå, få en sammenheng mellom plager og utløsende faktorer. Å øke selvtilliten, bygge et mer positivt selvbilde og oppleve innflytelse over egen situasjon, virker positivt. Vi har ingen gode studier på om kvinner og menn trenger forskjellig type behandling for samme tilstand. Siden kvinner og menn har forskjellig biologi, burde man kunne ta hensyn til dette ved bruk av medikamenter, men så langt har utviklingen foreløpig ikke kommet. Medisinsk hjelp gis først og fremst av allmennpraktiserende leger, ikke av spesialisttjenesten.
Schizofrene psykoser
Disse lidelsene har samme hyppighet hos begge kjønn og representerer de alvorligste psykotiske tilstandene på grunn av sin store tendens til kronifisering, stor selvmordsfare i perioder og stor lidelse hos de pårørende. Typisk er tilbaketrekning, endret oppførsel, merkelig oppførsel, hørsels-syns-hallusinasjoner og fastlåste vrangforestillinger. En behandling bestående av døgn/dagmiljø, samtalebehandling, medikasjon, familiearbeid og støttetiltak i aktivitet og sosialt liv trenges over minst 2–5 år. Rundt 1/4 blir ikke-psykotiske og kan klare et normalt liv. For resten blir grad av funksjonshemning sterkt influert av behandlings-, omsorgs- og sosial støttesituasjonen, blant annet utholdenheten i hjelpeapparatet. Halvparten kan bli godt hjulpet og unngå kronisk institusjonsavhengighet, mens den resterende 1/4 er svært vanskelig å hjelpe tilfredsstillende. Kvinner synes å ha noe bedre prognose enn menn. Dette kan skyldes at de tradisjonelle, kvinnelige, huslige sysler er naturlig å fylle hverdagen med og normaliserer den, mens menn måles mer mot yrkeslivet, som er mer krevende og komplisert. Omtrent 1 % av befolkningen har schizofreni.
Manisk-depressiv sinnslidelse, bipolar lidelse
Denne lidelsen forekommer også like hyppig hos begge kjønn. Den er en lidelse der svære stemningssvingninger med sviktende virkelighetskontakt, er typisk. Personen kan være helt frisk mellom sammenbrudd av kortere eller lengre varighet. Tiden mellom sammenbruddene kan variere. De maniske fasene er kjennetegnet av ukritiskhet, oppstemthet, svær aktivitet og ofte aggressivitet og oppførsel som vedkommende aldri ville tillatt seg som frisk. Stor uro og søvnløshet følger. Behandling kan være vanskelig å få i stand fordi den maniske ofte føler seg frisk. Samme person kan andre ganger utsettes for ekstrem nedstemthet, interesseløshet, søvnforstyrrelser, langsomhet, svære og urealistiske selvbebreidelser og til dels meget alvorlige selvmordstanker. Behandling kan også her være vanskelig å starte fordi den lidende opplever seg å være helt realistisk. Noen har bare depresjoner som kan komme flere ganger, andre har både maniske og depressive episoder. Medikamentell behandling er nesten alltid nødvendig og hjelper godt, samtidig som samtalebehandling, ekteparsamtaler og hjelp til praktiske spørsmål betyr mye. Medikamentet Litium gir ofte god forebyggende virkning. Men er også et godt samarbeid mellom behandler og pasient der personen lærer seg å gjenkjenne tendenser til sammenbrudd og kan samarbeide om behandling og forebyggende skjerming er svært viktig. Poliklinisk kontakt med de samme personer over lang tid er derfor sentral for å forhindre utvikling av nye sykdomsepisoder. Full tilbakevending til normal funksjon er mulig. Internasjonale undersøkelser antyder at rundt 1 % av befolkningen rammes i løpet av livet.
Spesielt farlige og vanskelige psykiatriske kvinnelige pasienter
Siden 1985 har omtrent 10 % av sykehusplassene for spesielt farlige og vanskelige psykiatriske pasienter vært belagt av kvinner. Kvinnelig vold takles lettere enn mannlig vold og blir i høyere grad tolerert og i mindre grad offer for restriksjoner. Det synes som det er en høyere terskel for å anbringe kvinner på sikkerhetsavdeling. De farlige og vanskelige kvinnene er i mindre grad psykotiske enn mennene, og mer selvskadende og manipulerende. De er sjeldnere farlig for andre enn seg selv, og har mer selvhat. De er hyppig selv ofre for overgrep og vold. Det er i dag ingen mangel på plasser for denne pasientkategorien.
Spiseforstyrrelser
Det er foreløpig vanskelig å vurdere epidemiologiske tall for spiseforstyrrelser. Det er imidlertid klart et overveiende kvinneproblem. (Se også eget kapittel om spiseforstyrrelser).
Utfordringer
Det er behov for fortsatt satsning på åpenhet rundt psykiske plager. Styrking av psykisk helse skjer gjennom gode oppvekstforhold, god sosial støtte, forebygging av belastninger, og hjelp til dem som blir utsatt for ekstreme eller langvarig belastende situasjoner. Miljø på skole og arbeidsplass står sentralt. Det er viktig med tidlig gjenkjenning/erkjennelse av plagene slik at behandling og støtte kommer raskt og tidlig i forløpet, for å korte ned sykdomsperioden og reduserer kronisitet. Siden allmennlegene er så sentrale i hjelpeapparatet til personer med psykiske plager, er det av største viktighet at de kan stille en tidlig diagnose og gi riktig behandling.
Med hensyn til forskning er det behov for befolkningsstudier som føler opp de samme personer over lang tid, og studier som måler nivået av psykiske helseproblemer gjentatte ganger over tid i de samme områder, for å kunne si noe sikkert om utviklingen. Det må fokuseres særskilt på kvinner og menn slik at de analyseres hver for seg, fordi årsaksmodeller synes forskjellige for kjønnene. Dessuten bør behovet for kjønnsspesifikk behandling undersøkes.
Litteratur
Sandanger I, Nygård JF, Brage S, Tellnes G. Forekomst av psykiske problemer og sykmeldinger med psykiatriske diagnoser i befolkningen, kjønnsforskjeller. Oslo: Seksjon for trygdemedisin, 1997.
Andersen T. Ill health in two contrasting societies. Tromsø: Institutt for Samfunnsmedisin, Universitetet i Tromsø, 1978.
Bremer J. (Chapter IV Neurosis) A social psychiatric investigation of a small community in northern Norway. Acta psychiatrica et neurologica 1951: 62: .
Fugelli P. Helsetilstand og helsetjeneste på Værøy og Røst. Oslo: Universitetsforlaget, 1978.
Dalgard OS. Bomiljø og psykisk helse. Oslo: Universitetsforlaget, 1980.
Moum T. Falkum E, Tambs K, Vaglum P. Sosiale bakgrunnsfaktorer og psykisk helse. In: Moum T, editor. Helse i Norge. Sykdom, livsstil og bruk av helsetjenester. Oslo: Gyldendal norsk forlag; 1991: 46–62.
Sentralbyrå S. Levekårsundersøkelsen 1991 (Survey of level of living 1991). Norges offisielle statisitikk C 43. Oslo-Kongsvinger: Statistisk Sentralbyrå, 1992.
Sørensen T. Mental helse i Nordkyst. (Mental health in Northcoast). Bodø: Nordland Fylkeskommune. Fylkeshelsesjefens kontor, 1987.
Sørensen T. Pendling, lokalmiljø og mental helse. En psykiatrisk befolkningsundersøkelse. Doktorgradsarbeid. Oslo: Universitetet i Oslo, 1979.
Sandanger I, Nygård JF, Ingebrigtsen G, Sørensen T, OS D. Prevalence incidence and age of onset of psychiatric disorders in Norway. Personal communication 1998:
Hensing G, Alexanderson K, Allebeck P, Bjurulf P. Sick-leave due to psychiatric disorder: High incidence among women and longer duration for men. British Journal of Psychiatry 1996: 169: 740–6.
Brugha TS, Bebbington PE, MacCarthy B, Sturt E. Gender, social support and recovery from depressive disorders: A prospective clinical study. Psychological Medicine 1990; vol 20(1): 146–156.
Brown GW, Harris T. Social origins of depression. A study of psychiatric disorder in women. London: Tavistock Publications Limited, 1978.
Brown D, Gary L, E. Stressful life events, social support networks, and the physical and mental health of urban Black adults. Journal of Human Stress 1987: vol 13(4): 165–74.
Brown W, G. Life events and affective disorder: replications and limitations. Psychosomatic Medicine 1993:
Brown W, G, Harris T, O., Hepworth C. Loss, Humiliation and entrapment among women developing depression: a patient and non-patient comparison. Psychological Medicine 1995:
Kendler s, Kessler RC, Neale MC, Haeth AC, Eaves LJ. The prediction of major depression in women: toward an integrated etiologic model. Am J Psychiatry 1993; 150: 8: 1139–1148.
Kendler KS, Neale MC, Kessler RC, Heath A, Eaves LJ. A Twin Study of Recent LIfe Events and Difficulties. Arch Gen Psychiatry 1993; 50: 789–796.
Kendler s, Kessler RC, Neale MC, Haeth AC, Eaves LJ. The prediction of major depression in women: toward an integrated etiologic model. Am J Psychiatry 1993; 150: 8: 1139–1148.
Kendler s, Heath AC, Neale MC, Kessler RC, Eaves LJ, Walters EE et al. Stressful life events, genetic liability, and oncet of an episode of major depression in women. American Journal of Psychiatry 1995:
Kendler KS. Social Support: A Genetic-Epidemiologic Analysis. American Journal of Psychiatry 1997; 154: 1398–1404.
Kendler KS. Social support: The genetic epidemiology of psychiatric disorders: A current perspective. Social Åsychiatry and Psychiatric Epidemiology 1997: 32(1): 5–11.
Kendler KS. Major depression and the environment: A psychiatric genetic perspective. Pharmacopsychiatry 1998: 31(1): 5–9.
Bifulco AT, Brown GW, Harris TO. Childhood loss of parent, lack of adequate parental care and adult depression: a replication. Journal of Affective Disorders 1987; vol 12: 115–128.
Bowlby I. Attachment and loss. London: Hogarth Press, 1969.
Greenfield SP, Swartz M, Landerman LR, George LK. Long-term psychosocial effects of childhood exposure to parental drinking. American Journal of Psychiatry 1993; 150(4): 608–613.
Harris T, Brown W, Bifulco A. Loss of parent in childhood and adult psychiatric disorder: A tentative overall model. Development and Psychopathology 1990; 2: 311–328.
Jenkins R. Sex differences in minor psychiatric morbidity. Monograph supplement 7, Psychological Medicine. Cambridge University Press., 1985.
Parker DA, Harford TC. Alcohol-related problems, marital disruption and depressive symptoms among adult children of alcohol abusers in the United States. Journal of Studies on Alcohol 1988; 49: 306–314.
Sandanger I, Ingebrigtsen G, Sørensen T, Dalgard OS. Life strains, social support and social inheritance. The effect on mental distress and psychiatric diagnoses. Oslo: Centre for Social Network and Health, 1995.
Tennant C, Bebbington P, Hurry J. Parental death in childhood and risk of adult depressive disorders: a review. Psychological Medicine 1980; 10: 289–299.
Tennant C, Bebbington P, Hurry J. Social experiences in childhood and adult psychiatric morbidity: a multiple regression analysis. Psychological Medicine 1982; 12: 321–327.
Tennant C. Parental loss in childhood. General Psychiatry 1988; vol 45: 1045–1055.
Zahner GEP, Murphy JM. Loss in childhood: Anxiety in adulthood. Comprehensive psychiatry 1989; vol. 30 no. 6: 553–563.
Sandanger I, Nygård JF, Brage S, Hensing G, Tellnes G. Kjønnsforskjeller i belastninger i privatliv og arbeid. Belastninger og psykiske helseproblemer. Oslo: Seksjon for trygdemedisin, 1997.
Eastwood RM. The relation between physical and mental illness. Toronto: University of Toronto press, 1975.
Sandanger I. The composite International Diagnostic Interview for psychiatric diagnoses as an expounding instrument in the Norwegian Community Diagnosis Project: mental health and physical illness. International Journal of Methods in Psychiatric Research 1993: 3: 137–42.
8.13.2 Postpartum depresjon
Malin Eberhard Gran, Seksjon for epidemiologi, Statens institutt for folkehelse.
Hva er postpartum depresjon?
Depresjon rammer kvinner hyppigere enn menn. Som et eksempel på denne forskjellen er det funnet at dobbelt så mange kvinner sammenlignet med menn, blir behandlet for depresjon (16). Kjønnsforskjellen er også vist å være knyttet til alder. Overvekten av kvinner blant deprimerte er størst mellom 15 og 50 år, den reproduktive alder (6). Det er framsatt ulike mulige forklaringer på denne forskjellen. En av hypotesene er at kvinnenes sårbarhet for å bli deprimerte er knyttet til forhold under svangerskap og fødsel (8).
Svangerskap og fødsel representerer en kritisk fase i en kvinnes liv. For de fleste kvinner medfører denne fasen en kilde til fornyelse og vekst, men særlig perioden etter fødselen representerer en risikofase for utvikling av depresjon (14) og andre psykiske lidelser. Det kliniske bildet ved postpartum depresjon er som ved andre depresjoner og gir seg utslag i redsel for å mislykkes som mor eller å skade barnet, i tillegg til nedstemthet, gledesløshet, tretthet og konsentrasjonsvansker.
Ulike psykiske plager knyttet til svangerskap og fødsel
I litteraturen beskrives særlig tre typer svangerskapsrelaterte psykiske lidelser: «postpartum blues», puerperal psykose og postpartum depresjon. Hver tilstand kan ha glidende overganger til de andre.
Postpartum blues («barseltårer»)
Dette er en vanlig tilstand som kommer i løpet av de første 3–10 dagene etter fødselen. Tilstanden består i følelsesmessig ustabilitet, gråtetokter, tristhet og noen ganger søvnvansker. Mellom 15-80 % av alle kvinner får en slik reaksjon i varierende grad etter fødsel. Dette er forbigående og betraktes som et normalfenomen. Årsaken antas å være hormonell (9,12).
Postpartum psykose
Er meget sjeldent og forekomsten er omtrent 0,1 % eller et sykdomstilfelle per 500 til 2000 fødsler. Tilstanden består i forvirrethet, desorientering og følelsesmessig ustabilitet. En postpartum psykose debuterer vanligvis innen fire uker etter fødselen og har store likheter med en bipolar affektiv lidelse (manisk depressiv lidelse). I en del publikasjoner er det antatt at det handler om en form av denne sykdom (1).
Postpartum depresjon
I følge epidemiologiske studier fra utlandet rammes omtrent 10–20 % av alle barselkvinner (2) av postpartum depresjon. Andelen varierer med hvilket måleinstrument man har brukt. Meget få studier viser under 10 % forekomst. De fleste slike depressive episoder debuterer innen 3–4 måneder etter fødselen. For å defineres som postpartum depresjon skal depresjonen ha debutert innen ett år etter fødselen. Det er foreløpig ikke foretatt noen forekomststudie i Norge. Derfor vet vi lite om forekomsten.
Hvor farlig er postpartum depresjon?
Det er studier som tyder på at de depressive symptomene som oppstår etter fødselen kan resultere i langvarige lidelser (12,13). De fleste depresjonene glir over etter de første 3 månedene, men hos noen kan tilstanden bli kronisk. En rekke undersøkelser har vist at barn til deprimerte mødre har en økt risiko for psykiske forstyrrelser under oppvekståren (11). Det er påvist negative effekter på barnets følelsesmessige utvikling og evne til læring. Depresjon hos mor kan også virke inn på forholdet til barna (3). Det er derfor viktig å kunne avdekke risikofaktorer for postpartum depresjon for å komme fram til gode forebyggings-strategier.
Hva er årsaken til postpartum depresjon?
Det har vært spekulert hvorvidt dette er en egen type depresjon med en annen årsak enn andre depresjoner. Depresjonen utvikler seg i kjølvannet eller uavhengig av «postpartum blues». Årsaksforholdene er sannsynligvis sammensatte og både biologiske og psykososiale forhold spiller trolig en rolle.
Man vet at visse forhold øker risikoen. Kjente risikofaktorer er; tidligere depresjon eller andre psykiske lidelser, under 20 år ved første fødsel, enslig, samt dårlig forhold til ektefellen. Disse risikofaktorer kan ikke forutse alle tilfeller med postpartumdepresjon. Dette innebærer at fravær av psykososiale stressfaktorer ikke utelukker postpartum depresjon (15).
I det siste har det fremkommet at rundt 12 % av alle gravide kvinner har en økning av tyreoidea-antistoffer og en del av disse utvikler en hypotyreose postpartum (10). Hypotyreose (lavt stoffskifte) er ofte ledsaget av depresjon.
Man har også spekulert over betydningen av andre hormoner. I England har man prøvd å behandle alvorlige postnatale depresjoner med østrogenplaster, med en viss effekt (5). Hormoner som prolaktin, oxytocin og kortisol har også vært i søkelyset men noen større studier har til dags dato ikke vært foretatt. En interessant ting er at postpartum blues er mer vanlig etter at en kvinne har født en gutt enn en jente. Forklaringen kan ligge i at kvinnens hormonelle balanse varierer litt på grunn av barnets kjønn (12). Genetisk disposisjon til postpartumdepresjon er ikke særlig mye utredet som risikofaktor, men en del studier antyder en økt prevalens i visse familier.
Behandling
Det har mer og mer kommet frem hvor viktig det er å fange opp disse kvinnene og gi dem ekstra støtte og eventuelt, ved behov, behandling. Å ikke være glad etter en fødsel er tabubelagt.
I et flertall kulturer har man spesielle postpartum ritualer. Dette innebærer ofte at moren isoleres med barnet noen dager eller uker og at andre kvinner tar hånd om øvrige oppgaver i husholdningen (7). Nødvendigheten av dette forklares ofte med at kvinnen er uren eller at hun er spesielt sårbar i denne perioden. Uansett hva forklaringen er, så blir hun behandlet med ekstra oppmerksomhet.
Dette å passe på en kvinne som akkurat har født og behandle henne litt skånsomt slik at hun kan konsentrere seg om barnet er noe som det kanskje burde fokuseres mer på i vår kultur. Det er et stort behov for forskning innem dette område. Meget ofte oppdages ikke en postpartum depresjon. Det er av den grunn viktig å øke helsepersonells kunnskap.
Det er mangel på kunnskap om behov og effekt av forskjellige typer behandling. Tradisjonelt har man behandlet postpartum depresjon som andre depresjoner, men psykoterapi og psykososiale intervensjoner har blitt foretrukket. Tilbakeholdenhet anbefales med antidepressiva medisiner med tanke på amming og det blir ofte en risikovurdering med hensyn til hva som kan vinnes og hva som kan tapes med tanke på bivirkninger. Imidlertid ser det ut til at relativt lite går over i morsmelken (17).
Utfordringer
Bedre kunnskap om årsaker
Kartlegging av forekomsten i Norge
Validering av et diagnostisk instrument (eks. Edinburgh-skalaen) (4)
Bevisstgjøring av helsepersonell
Evaluering av ulike typer behandling
Litteratur
Brockington IF. The clinical picture of depressed form of puerperal psychosis. J. Affective Disord. 1988: 15: 29–37.
Brokington I. Motherhood and mental health. Oxford University Press, Oxford, 1996.
Caplan HL,Cogill SR,Alexandra H,Robson KM,Katz R,Kumar R. Maternal depression and the emotional development of the child. Br J Psychiatry 1989; 154: 818–22.
Cox JL,Holden JM,Sagovsky R. Detection of postnatal depression. Development of the Edinburgh Postnatal Depression Scale. Br J Psychiatry 1987; 150: 782–6.
Gregoire AJP, Kumar R, Everitt Henderson AF, Studd JWW. Transdermal oestrogen for treatment of severe postnatal depression. Lancet 1996; 347: 930–933.
Jorm AF. Sex and age differences in depression: a quantative synthesis of published research. Aust NZ J Psychiatry 1987; 21: 46–53.
Kit LK, Janet G, Jegasothy R. Incidence of postnatal depression in Malaysian women. J Obstet Gynaecol Res 1997 Feb; 23 (1): 85–9.
Paykel ES. Depression in women. Brit.J of Psychiatry 1991; 158(supplement 10)22–9.
Pitt B (1973) Maternity Blues. Br J Psychiatry 122, 431–433
Pritchard DB, Harris B. Aspects of perinatal psychiatric illness. Br J Psychiatry 1996; 169; 552–562.
Stein A. et al. The relationship between post-natal depression and mother-child interaction. Brit J Psychiatry 1991; 158: 569–570. The Lancet, 1988: 569–570.
Tonge BJ. Postnatal mood states-antecedents features and consequences. In: Dennerstein L, Freaser I(red). Hormones and Behavior-Amsterdam: Excepta medica,1986: 336–45.
Uddenberg N,Engelsson I. Prognosis of postpartum mental disturbance: a prospective study of primiarious women and their 4–5 years old children. Acta Psychiatr Scand 1978; 58: 201–12.
Watson JP.Elliot SA,Rugg JA,Brough DI. Psychiatric disorder in pregnancy and the first postnatal year. Br J Psychiatry 1984; 144: 453–62.
Webster M.L.et al. Postnatal depression in a community cohort. Austr and New Zealand J of Psychiatry 1994; 28,42–49.
Weissman MM, Bland R, Joyce PR, Newman S, Wells JE, Wittchen H-U. Sex differences in rates of depression: cross-national perspectives. J Affect Dis 1993; 29: 77–84
Wisner KL, Perel JM, Findling RL. Antidepressant treatment during breast-feeding. Am J Psychiatry 1997; 154: 418–422.
8.13.3 Småbarnsmødres psykiske helse
Ane Nærde, Seksjon for epidemiologi, Statens institutt for folkehelse.
Mental helse blant kvinner
Både norske og internasjonale undersøkelser rapporterer gjennomgående at kvinner har en høyere risiko enn menn for å utvikle mentale helseproblemer, spesielt angst og depresjon (Leon et al., 1993; McGrath et al.,1990; Horton, 1995; Helseundersøkelsen 1985; Levekårsundersøkelsen 1983; 1991; 1995; Barstad, 1997; Sandanger, 1993). Med mentale helseproblemer menes her (og i det videre) symptomer på angst og depresjon. Selv om kvinners tendens til hyppigere hjelpsøking og mulig overrapportering av symptomer er foreslått som forklaringer på de observerte kjønnsforskjellene i psykisk sykelighet, antar likevel de fleste at kjønnsforskjellene er reelle (Horton, 1995). Depresjon er den vanligste mentale lidelse blant kvinner (Horton, 1995). I motsetning til tidligere antagelser om at depresjon er særlig vanlig blant kvinner etter overgangs-alderen, viser resultater fra internasjonale undersøkelser at depresjon er mest hyppig i alderen 25–44 år, nettopp i den livsfasen da kvinner føder og oppdrar barn (Clarkson, 1986; Olson & DiBrigida, 1994; Leon et al, 1993; Horton, 1995; Weissman & Olfson, 1995). Liknende tendenser er fremkommet i en del norske undersøkelser som ikke finner økende mentale helseproblemer med høyere alder (Sandanger, 1993; Dalgard, 1980), mens resultater fra andre undersøkelser ikke støtter opp under dette og rapporterer om høyest forekomst i de eldre aldersgruppene (Barstad, 1997; Levekårsundersøkelsen 1995)
Mental helse blant foreldre
Omsorg for barn er forbundet med mange gleder. Flere kvinner enn menn mener at foreldrerollen er en nødvendig del av et meningsfylt liv (Lips, 1983). Omstillingen til foreldrerollen er gjerne mest uttalt for kvinner fordi de som regel har hovedansvaret for barneomsorgen. Til tross for alle de positive forhold som er forbundet med morsrollen, er en del mødre med småbarn utsatt for mentale helseproblemer. Forskjeller mellom foreldre og ikke-foreldre med hensyn til angst og depresjon er blitt undersøkt i flere internasjonale studier. Det er vanskelig å sammenligne undersøkelser som er foretatt på tvers av ulike utvalg, og som ikke benytter de samme mål på helse og som fokuserer på ulike prediktorer for helse. Det konkluderes i all hovedsak med at foreldre, og spesielt mødre , har høyere nivå av angst og depresjon enn voksne uten barn (McLanahan & Adams, 1987). Forskjellene mellom foreldre og ikke-foreldre når det gjelder omfang av mentale helseproblemer synes totalt sett å være forholdsvis små. Men de ser ut til å ha vært økende fra slutten av 1950-årene (McLanahan & Adams, 1987).
Betydningen av barnas alder
Barns betydning for foreldres mentale helse antas å være størst når barna er små og å avta ettersom de blir eldre (Pitman et al., 1989; Umberson, 1989). Undersøkelser tyder på at mødre med omsorg for ett eller flere barn i førskolealder har større sannsynlighet for å bli deprimerte enn de som har omsorg for eldre barn (D"Arcy & Siddique, 1984; Brown et al., 1975; Brown & Harris, 1978; Gove & Gerken, 1977; Moss & Plewis, 1977, Richman, 1976). Vi ser her bort fra postpartumperioden som utgjør et eget forskningsområde. Når barna er små er de særlig avhengig av sin primære omsorgsgiver. Noen forskere mener at mødrenes forsøk på å imøtekomme barnas behov i denne fasen kan svekke mødrenes fysiske og mentale helsetilstand og øke sårbarheten for å utvikle psykiske plager (Hobbs, 1965, Holmes & Masuda, 1974 og Kitzinger, 1980 som sitert i D"Arcy & Siddique, 1984). I en australsk studie viste det seg at mødre opplevde barnas første leveår som særlig krevende. Den vanligste grunnen mødrene oppga til at de følte seg mindre deprimerte ett år senere var at barna var blitt eldre (Small et al., 1994). Andre studier har beskrevet perioden med barn mellom ett og to år som den mest krevende for mødrene (Olson & DiBrigida, 1994).
Mental helse i Norge
Det er også enkelte norske studier som har undersøkt foreldrestatus og mental helse, selv om det er få som har sett spesielt på småbarnsfasen. I en undersøkelse av 2 000 personer i fire kommuner i Lofoten og en bydel i Oslo (Sandanger, 1993) rapporterte 21 % av kvinnene med barn i alle aldre at de hadde betydelige mentale plager (målt som symptomer på angst og depresjon), uavhengig av om barna bodde hjemme eller ikke. Tilsvarende andeler blant kvinnene uten barn var 11 %. Forskjellene var klart mindre blant mennene. En annen studie av omtrent 3 000 kvinner i alderen 20–49 år i Finmark om betydningen av yrkesaktivitet og foreldrestand for mental helse støtter i noen grad opp under disse hovedfunnene (Søgaard et al., 1994; Søgaard, 1993). I motsetning til dette viser resultater fra Statistisk sentralbyrås Helseundersøkelse 1995 (Barstad, 1997) at gifte kvinner med hjemmeboende barn i gjennomsnitt har bedre mental helse enn gifte kvinner uten hjemmeboende barn, mens hjemmeboende barn ikke synes å bidra til noen forbedring av mental helse blant menn som lever i parforhold.
Omfanget varierer
Omfanget av mentale helseproblemer blant småbarnsmødre varierer mellom ulike studier avhengig av både hvilke mål som benyttes på mental helse, utvalget av befolkningen som undersøkes og hvilke metoder som anvendes (personlig intervju eller selvutfyllingsskjema). Det kan også være grunn til å skille mellom studier av mødre som har barn på ulike alderstrinn. I en internasjonal undersøkelse av mødre med barn mellom 15 og 24 måneder oppga hele 42 % at de hadde depressive symptomer (Olson & DiBrigida, 1994). En annen studie av mødre med barn på fire år refererte at 27 % av mødrene var deprimerte (Williams & Carmichael, 1991). I Finnmarksundersøkelsen (Søgaard et al., 1994; Søgaard, 1993) fant man at 22 % av de kvinnene som hadde barn på 10 år eller yngre var deprimerte (som svar på et spørsmål om de hadde følt seg ulykkelige eller nedfor i en lengre periode og minst i 14 dager). Man hadde imidlertid ikke mulighet til å undersøke undergrupper av kvinner med barn på ulike alderstrinn. Levekårsundersøkelsen 1995 viste ingen forskjell med hensyn til omfanget av relativt sterke mentale plager (målt ved tre spørsmål om hjertebank, nervøsitet, angst og rastløshet og følelse av depresjon) mellom foreldre (både mor og far) der yngste barn var fra 0 til 6 år og fra 7 til 19 år. En annen norsk studie av 1 000 mødre med barn på 18 måneder (Mathiesen, 1995) fant at 9 % av mødrene var plaget av symptomer på angst og depresjon i noen grad (målt ved Hopkins Symptom Checklist-25) (Derogatis et al.,1974) mens 12 % var alvorlig plaget med slike symptomer.
Årsaksforhold
Det er i dag stor enighet om at mentale lidelser kan ha flere årsaker (Høstmark Nielsen, 1996). Risikofaktorer som er undersøkt med hensyn til mental helsestatus for småbarnsmødre omhandler hovedsaklig de fra generelle modeller for psykiske lidelser, herunder genetiske, hormonelle, biologiske og psykososiale faktorer. En har undersøkt betydningen av forhold ved mor selv (Teti et al.,1995), ved omgivelsene (D"Arcy & Siddique, 1984; Hall, Parry, 1986) og i noen grad forhold ved barnet (Hahn & Schone, 1996). Blant de psykososiale faktorene er betydningen av stress (både relatert til barna og til livssituasjonen for øvrig) og sosial støtte synliggjort i en del studier (Crnic & Greenberg, 1990; D"Arcy & Siddique, 1984; Mathiesen, 1995). Andre har vært opptatt av forholdet mellom foreldrestatus, yrkesaktivitet og helse (Søgaard et al., 1994; Kandel et al., 1985; Olson & DiBrigida, 1994). I Finnmarksundersøkelsen (Søgaard, 1993; Søgaard et al., 1994) fant man at yrkesaktive kvinner hadde bedre subjektiv helse enn husmødre, uavhengig av om de var småbarnsmødre (omsorg for barn på ti år eller yngre) eller ikke, noe som i hovedsak støttes av andre undersøkelser. Selv om en del studier viser at enslige mødre har mer plager enn andre grupper av mødre (McLanahan & Adams, 1987), har man ikke entydige svar på betydningen av ulike bakgrunnsfaktorer. Mye av forskningen om småbarnsmødre har omhandlet spesielle grupper, eldre førstegangsfødende (Reece, 1993), generelt vanskeligstilte mødre (Oakly et al., 1994), mødre som får uønskede barn (Najman et al., 1991) og mødre med alvorlige mentale lidelser (Oyserman et al., 1994). Vi har ikke tilstrekkelig kunnskap om hvilken betydning det har for mødres mentale helse å ha omsorgen for barn på ulike alderstrinn. Slik kunnskap kan vi få gjennom longitudinelle, befolkningsrettede undersøkelser. Det foreligger pr. i dag en del datamateriale om norske forhold som kan gi nyttige bidrag til dette feltet, i tillegg til den omfattende kohort-undersøkelsen, «Den norske mor og barn undersøkelsen», som er i startfasen.
Avslutning
Mødres mentale helse er viktig både for kvinnene selv og for deres barn. Omfattende forskning viser at det er sammenheng mellom mødres mentale helse og barns utvikling (Williams & Carmaichael, 1991; Webster-Stratton & Hammond, 1988; Rutter, 1990; Cummings & Davies, 1994; Downey & Coyne, 1990; Teti et al., 1995; Weissman et al.,1997). Longitudinelle undersøkelser tyder ennvidere på at mødre som har mentale helseproblemer i løpet av barnets første leveår, har en øket risiko for lignende problemer også gjennom barnets førskolealder (Uddenberg & Engelsson, 1978; Leadbeater et al., 1996; Gross et al., 1995; Kumar & Robson, 1984; Lang et al., 1996). Forebygging av mentale plager blant småbarnsmødre må skje på alle nivåer av det forebyggende arbeidet (primær, sekundær og tertiærforebyggende). Helsestasjonen skal drive forebyggende arbeid rettet mot alle barnefamilier og har en sentral plass i mange barnefamiliers liv. I et utviklingsprosjekt om forebygging av psykososiale problemer i småbarnsfamilier der en med utgangspunkt i sosial nettverksteori vektla primærforebyggende, miljørettet arbeid og beskyttelsesfaktorer, ble det vist hvordan konkrete tiltak i kommunal regi kan bidra til å bedre kontakten mellom småbarnsfamilier som et ledd i forebygging av mentale helseproblemer (Sætre, Mathiesen & Nærde, 1996). En del forebyggende tiltak vil imidlertid omhandle større samfunnspolitiske avgjørelser, slik som bedring av levekår og tilrettelegging av livsbetingelser.
Litteratur
Barstad, A. (1997). Psykisk helse, Fortrolighet forebygger? Samfunnsspeilet, 2, 22–32.
Brown, G.W., Ní Bhrolcháin, M. & Harris, T.O. (1975). Social class and psychiatric disturbance among women in an urban population. Sociology, 9, 225–54.
Brown, G.H. & Harris, T. (1978). Social origins of depression: a study of psychiatric disorder in women. Tavistock, London.
Carter, E.A., McGoldrick, M. (Ed.) (1980). The family life cycle, N.Y., Garden Press.
Clarkson, S.E.( 1986). The mental health of mothers of preschool children: some preliminary data. New Zealand Medical Journal, 99, 152–153.
Crnic, K.A. & Greenberg, M.T. (1990). Minor Parenting Stresses with young children. Child Development, 61, 1628–1637.
Cummings, E.M.& Davies, P.T. (1994). Maternal depression and child development. J. Child. Psychol. Psychiatr, 35, 73–112.
Dalgard, O.S. (1980). Bomiljø og psykisk helse. Oslo, Universitetsforlaget.
D"Arcy, C.& Siddique, C.M. (1984). Social support and mental health among mothers of pre-school and school age children. Soc Psychiatry, 19, 155–62.
Derogatis, L.R., Lipman, R.S., Rickels, K., Uhlenhuth, E.H.& Covi, L. (1974). The Hopkins symptom checklist (HSCL): A self report inventory. Behavioral Science, 19, 1–15.
Downey, G.& Coyne, J.C. (1990). Children of depressed parents: An integrative review. Psychological Bulletin, 108, 50–76.
Gove, W.R. & Gerken, M. (1977). The effect of children and employment on the mental health of married men and women. Social Forces, 56, 66–76.
Gross, D., Conrad, B., Fogg, L.& Garvey, C. (1995). A longitudinal study of maternal depression and preschool children"s mental health. Nursing Research, 44, 96–101.
Hahn, B.& Schone, B.S. (1996). Maternal psychological distress: The role of children"s health. Women & Health, 24, 59–75.
Helseundersøkelsen 1985. Statistisk sentralbyrå.
Horton, J.A. (ed) (1995). The Women"s Health Data Book. A profile of women"s health in the United States. Second Edition. The Jacobs Institute of Women"s Health. Elsevier.
Høstmark Nielsen, G. (1996). Psykiske lidelser i befolkningen – forekomst, årsaker og forebygging. I Hurlen, P. og Nordhagen, R. Folkehelse i forandring. Oslo, Universitetsforlaget/Folkehelsa.
Kandel, D.B., Davies, M. & Raveis, V.H. (1985). The stressfulness of daily roles for women: marital, occupational and household roles. J Health Soc Behav, 26, 64–78.
Kumar, R.& Robson, K.M. (1984). A prospective study of emotional disorders in childbearing women. Brit J Psychiat, 144, 35–47.
Lang, C., Field, T., Pickens, J., Martinez, A., Bendell, D., Yando, R.& Routh, D. (1996). Preschoolers of dysphoric mothers. J Child Psychol Pcyhiat, 37 , 221–224.
Leadbeater, B.J., Bishop, S.J.& Raver, C.C. (1996). Quality of mother-toddler interactions, maternal depressive symptoms and behavior problems in preschoolers of adolescent mothers. Developmental Psychology, 32 , 280–288.
Leon, A.C., Klerman, G.L. & Wickramaratne, P. (1993). Continuing female predominance in depressive illness. American Journal of Public Health, 83 , 754–757.
Levekårsundersøkelsen 1983, 1991 og 1995. Statistisk sentralbyrå.
Lips, H.M. (1983). Attitudes toward childbearing among women and men expecting their first child. Internation Journal of Women"s Studies, 6 , 119–129.
Mathiesen, K.S. (1995). Helsestasjonen og de utsatte småbarnsmødrene. I Dalgard, O.S., Døhlie, E. & Ystgaard, M. Sosialt nettverk, helse og samfunn. Oslo, Universitetsforlaget.
McGrath, E., Keita, G.P., Strickland, B.R & Rossi, N.F. (Eds.). (1990). Women and depression. Risk factors and treatment issues. American Psychological Association.
McLanaham, S.& Adams, J. (1987). Parenthood and psyhological well-being. Ann Rev Immunol, 5, 237–57.
Moss, P. & Plewis, I. (1977). Mental distress in mothers of pre-school children in Inner London. Psychol Med 7, 641–652.
Najman, J.M., Morrison, J., Williams, G., Andersen, M. & Keeping, J.D. (1991). The mental health of women 6 months after they give birth to an unwanted baby: a longitudinal study. Soc Sci Med, 32, 241–247.
Oakly, A., Rigby, A.S., Hickey, D. (1994). Women and children last? Class, health and the role of the maternal and child health services. European Journal of Public Health, 3, 220–226.
Olson, A.L.& DiBrigida, L.A. (1994). Depressive symptoms and work role satisfaction in mothers of toodlers. Pediatrics, 94, 363–367.
Oyserman, D., Mowbray, C.T. & Zemenuck, K. (1994). Resources and support for mothers with severe mental illness. Health and Social Work, 19, 132–142.
Parry, G. (1986). Paid employment, life events, social support, and mental health in working-class mothers. J Health Soc Behav, 27, 193–208.
Pitman, J.F., Wright, C.A.& Lloyd, S.A. (1989). Predicting parenting difficulty. Journal of Family Issues, 19, 267–286.
Reece, M.S. (1993). Social support and the early maternal experience of primiparas over 35. Maternal-Child Nursing Journal, 21, 91–98.
Richman, N. (1976). Depression in mothers of preschool children. J Child Psychol Psychiat, 17, 75–78.
Rutter, M. (1990). Commentary: Some focus and process considerations regarding effects of parental depression on children. Developmental Psychology, 26, 60–67.
Sandanger, I. Kvinner, det seige kjønn. (1993). I Schei, B., Botten, G., & Sundby, J. (red.) Kvinnemedisin. adNotam, Gyldendal.
Small, R., Astbury, J., Brown, S. & Lumley, J. (1994). Depression after childbirth. Does social context matter? The medical journal of Australia, 16, 473–477.
Sosial- og helsedepartementet (1996). Folkehelserapporten.
Sætre, R.H., Mathiesen, K.S., Nærde, A. (1996). Barnefamilien – trivsel og levekår. Helsestasjonens rolle i kommunens forebyggende arbeid for barn. Oslo, Kommuneforlaget.
Søgaard, A.J. (1993). Er det egentlig sunt å jobbe? I Schei, B., Botten, G., & Sundby, J. (red.) Kvinnemedisin. adNotam, Gyldendal.
Søgaard, A.J., Kritz-Silverstein, D., Wingard, D.L. (1994). Finmark Heart Study: Employment Status and Parenthood as Predictors of Psychological Health in Women, 20–49 Years. International Journal of Epidemiology, 23, 82–90.
Teti, D.M., Gelfand, D., Messinger, D.S., Isabella, R., (1995). Maternal depression and the quality of early attatchment: An examination of infants, preschoolers and their mothers. Developmental Psychology, 31, 364–376.
Uddenberg, N.& Englesson, I. (1978). Prognosis of post partum mental disturbance: A prospective study of primiparous women and their 41/2-year-old children. Acta Psychiatrica Scandinavia, 58, 201–212.
Umberson, D.& Gove, W.R. (1989). Parenthood and psychological well-being. Journal of Family Issues, 10, 440–462.
Webster-Stratton, C.& Hammond, M. (1988). Maternal depression and its relationship to life stress, perception of child behavior problems, parenting behaviors, and child conduct problems. Journal of Abnormal Child Psychology, 16, 299–315.
Weissman, M.M.& Olfson, M. (1995). Depression in women: Implications for health care research. Science, 269, 799–801.
Weissman, M.W., Warner, V., Wickramaratne, P., Moreau, D.& Olfson, M. (1997). Offspring of depressed parents. 10 years later. Arch Gen Psychiatry, 54, 932–940.
Williams, H. & Carmichael, A. (1991). Depression in mothers and behaviour problems with their preschool children. J Paediatr Child Health, 27, 76–82.
8.13.4 Spiseforstyrrelser
Finn Skårderud, Statens senter for barne- og ungdomspsykiatri.
Innledning
Spiseforstyrrelser utgjør en betydelig utfordring for vårt helsevesen. Det skyldes flere forhold:
En økt synlighet av problemet. Dette avspeiler en reell økt forekomst av spiseforstyrrelser og tilliggende problemer i vår kulturkrets i løpet av de siste femti år (Nasser 1997). Det avspeiler også en medieblest omkring spiseforstyrrelser. En slik medieoppmerksomhet bør kunne oppfattes som en svært positiv åpenhet omkring problemer. Men det er også en oppmerksomhet som til dels dramatiserer, fordreier og som i liten grad bidrar til dypere forståelser av spiseforstyrrelser.
Brist på kunnskap og kompetanse i forhold til den økte synligheten. Spiseforstyrrelser forvirrer. Hyppig erfares en «vegring» fra behandleres side. Manglende forståelse av hva spiseforstyrrelser er, og behandleres opplevelse av manglende terapeutisk erfaring, bidrar til at mange ønsker å slippe å forholde seg til slike pasienter.
Manglende differensiering i behandlingsapparatet mellom grader og former av lidelsene. Hva kan og bør behandles i førstelinjetjenester; hva bør viderehenvises etc.? Det er grunn til å hevde at vi i Norge i dag erfarer både en underbehandling og overbehandling av spiseforstyrrelser. Svært mange får ikke den hjelpen de trenger. En del av dem som får hjelp, behandles på et høyere organisasjonsnivå i helsevesenet enn strengt tatt nødvendig.
Spiseforstyrrelser utfordrer oss i særdeles grad, da de som lidelseskategori er sterkt preget av sosiokulturelle forhold. Lidelsene «sladrer om kulturen». Forekomsten av spiseforstyrrelser i vår kulturkrets avspeiler allmenne forhold til kropp og mat. Disse lidelsene spissformulerer på sykelig vis det som er normalkulturen. Med sin sterkt kjønnete karakter – i overveiende grad en «kvinnelidelse» – kan spiseforstyrrelsene fortolkes som utsagn om jenters og kvinners sosialiseringsvilkår.
Forekomst
Det er begrenset med norsk forskning på spiseforstyrrelser, men det som finnes av empiriske studier er svært overensstemmende med funn fra Vest-Europa og USA.
Spiseforstyrrelser rammer først og fremst kvinner. En rekke studier er enige om at kjønnsfordelingen er om lag 90 % jenter og kvinner og 10 % gutter og menn (Gordon 1990). Fordelingen synes å være noenlunde den samme for anoreksi som bulimi. Kjønnsfordelingen er noe annerledes når det gjelder barn i førpubertet. Bulimi er en sjelden tilstand hos barn, mens prepubertal anoreksi – early onset anorexia – er en veldokumentert tilstand. I en engelsk studie var andelen gutter 27 % (Lask & Bryant-Waugh 1993).
Anoreksi er den tilstanden som tradisjonelt utløser mest omtale og oppmerksomhet, gitt tilstandens til dels dramatiske synlighet. Det er imidlertid viktig å minne om at bulimi og overspisingstilstander er langt hyppigere. Det betyr at de hyppigste tilstandene er de som ikke uten videre er synlige. Pasienter med alvorlige symptomer kan skjule sine plager i mange år. Dette er et av de største medisinske problemene knyttet til spiseforstyrrelser i dag.
I mediesammenheng blir det henvist til at forekomsten av spiseforstyrrelser er «stadig økende». Det er tilfredsstillende dokumentasjon av en betydelig økning i vår kulturkrets, det vil si den vestlige, av spiseforstyrrelser i løpet av de siste femti årene (Lucas et al 1991, Hoek 1993). Det er imidlertid vanskeligere å dokumentere en reell økning av forekomst både for anoreksi og bulimi i løpet av de siste tjue årene (Fombonne 1995, 1996). Selv om forekomsten er noenlunde stabil nå, er det imidlertid rik dokumentasjon for at flere henvender seg til helsevesenet med spiseforstyrrelser.
Med strenge metodiske krav til undersøkelser av forekomst kommer flere internasjonale undersøkelser frem til samlet tall for anoreksi og bulimi i den kvinnelige befolkningen på om lag 2 %. Av dette utgjør anoreksi 0,2–0,5 %. Om vi for illustrasjonens skyld, ser isolert på gruppen mellom 15 og 25 år, vil vi i Norge forvente å finne mellom 25 000 og 35 000 med anoreksi eller bulimi (Statens ernæringsråd, 1997). Halvparten debuterer med sin spiseforstyrrelse før fylte 18 år.
Tallenes størrelse avhenger av undersøkelsenes metode. Man får høyere tall for forekomst enn ovenfor angitt om man anvender skriftlige spørreskjemaer. Om man supplerer undersøkelsene med kliniske intervjuer i henhold til de diagnostiske kriteriene, vil antall tilfeller synke noe (DSM-IV, 1994). Dette bør fortolkes som en betydelig underskog av subkliniske tilfeller. Eksempelvis: I en norsk undersøkelse med spørreskjema – gjentatt med ett års mellomrom – blant 1193 ungdommer mellom 13 og 18 år i Oslo og Akershus rapporterte første gang 8 % av jentene og andre gang 9 % et symptomatisk nivå forenlig med spiseforstyrrelser (Lavik, Clausen & Pedersen 1991). I en praktisk medisin bør man således ha en forståelse for at de kliniske diagnosene anoreksi og bulimi er ytterligheter av befolkningens og især den kvinnelige befolkningens betydelige vanskeligheter omkring kropp og selvfølelse.
I en redegjørelse for forekomst bør det påpekes at man diagnostisk er i ferd å definere en tredje spiseforstyrrelse blant unge og voksne. I det amerikanske diagnosesystemet DSM-IV finnes en underkategori som kalles Binge Eating Disorder (BED). BED kan kort kategoriseres som bulimi uten renselse, det vil si ukontrollert overspisingsatferd uten ritualene for renselse (oppkast, faste, fysisk aktivitet m.m.) Etableringen av en slik ny diagnosegruppe svarer til den kliniske realiteten at mange av dem som har overspisings/overvektproblemer må betraktes som spiseforstyrrete – som psykopatologi på linje med anoreksi og bulimi. BED svarer stort sett til hva selvhjelpsorganisasjoner, selvhjelpslitteratur og populærlitteratur benevner som «tvangsspising». Det offisielle norske psykiatriske diagnosesystemet ICD-10 har ennå ikke en slik kategori. Inklusjon av en slik tredje diagnose vil øke de totale tallene for forekomst av spiseforstyrrelser.
Vi finner økte forekomster i miljøer hvor fokus på kroppens estetikk og kroppen som mestring er høy. I Norge har vi originalt forskningsarbeid i Jorunn Sundgot-Borgens studier av idrettsutøvere. En studie av kvinnelige eliteidrettsutøvere viser en forekomst på 20 % av klinisk og subklinisk spiseforstyrrelse (Sundgot-Borgen 1994a).
Epidemiologiske studier demonstrerer at spiseforstyrrelser er sterkt knyttet til sosiokulturelle forhold. Forekomsten av spiseforstyrrelser i en gitt befolkning er proporsjonal med forekomsten av slankeatferd i den samme befolkningen (Brownell et al. 1992). Høye forekomster er forbundet med vestlig markedsøkonomi og idealer om tynnheten som skjønnhet og symbol for mestring og selvkontroll. Det er beskrevet økende forekomster i innvandrermiljøer, i Øst-Europa og i den tredje verden, nettopp knyttet til utbredelsen av det som noe vagt kan kalles «vestlige verdier» (Nasser 1997). Å slanke seg ved normalvekt øker risikoen for utvikling av spiseforstyrrelser (Brownell et al. 1992).
Hvorfor kvinner?
Finnes det et solid grunnlag for å forklare hvorfor spiseforstyrrelser i så stor grad er blitt en kvinnelidelse? Strengt tatt ikke. Det er begrenset hva biologiske forskjeller mellom kjønnene kan forklare. Men visse forhold vil kunne være bidragende til kvinners utsatthet:
Kvinner er biologisk mer utsatt for vektøkning. Kvinner har om lag det dobbelte av kroppsfett i forhold til menn, og en økning i kroppsfett er forventet å finne sted i forbindelse med omskiftninger i den kvinnelige livssyklusen – som pubertet, svangerskap og menopause. Kvinner har også lavere metabolisme – stoffskifte – enn menn, noe som øker vanskene med å slanke seg. Slanking i seg selv vil ofte redusere stoffskiftet, og dette kan bidra til den velkjente og for mange frustrerende erfaringen av mislykket slanking (Bray 1976, Bennett & Gurin 1982).
Dette er biologiske forhold som representerer mulige risikoforhold gitt kulturens krav til å skulle være tynn. En tilfredsstillende forståelse av lidelsenes kjønnete karakter forutsetter at vi inkluderer sosiokulturelle forhold. Vestlig kultur er sterkt preget av kravene til å manipulere kroppens ytre for å symbolisere mestring og suksess. Den slanke kvinnekroppen er ikke bare attraktiv som en realisering av et skjønnhetsideal. Den formidler også «dypere» meninger. I vestlig overflodskultur symboliserer slankhet selvkontroll og moralsk styrke (Garner & Garfinkel 1979, Skårderud 1998).
Den norske sosialantropologen Jorun Solheim tematiserer spiseforstyrrelser i forhold til hva hun kaller «den åpne kroppen»; kvinners relative åpenhet og sårbarhet i forhold til menn. Dette er en kroppens åpenhet som kan være dels fysisk – vold, overgrep, incest – men også symbolsk – den kvinnelige kroppen som bærer av tegn og som objekt for andres blikk og fortolkninger. Kroppslige praksiser som slanking og vegringens «nei» fungerer som konkrete og symbolske markeringer av grenser (Solheim 1998).
Homofile har blitt fremhevet som en risikogruppe blant menn. Diskusjonen om dette har vært noe delikat; av frykt for å forsterke fordommer om homofile som «femininiserte» menn. Men det ligger ikke noe diskriminerende i å konstatere at subkulturer blant homofile menn har drevet den estetiske tegnleken om kropp, utseende og identitet svært langt mot det feminine. I et gjennomsnitt fra flere undersøkelser finner man om lag 20 % homofile blant menn med spiseforstyrrelser.
Uten at det foreløpig finnes tilfredsstillende empirisk grunnlag, spekuleres det i økende forekomst av spiseforstyrrelser hos menn de aller siste år. Det henvises til at også mannekroppen er utsatt for økende krav til skjønnhet. Men selv om det kulturelle presset på den maskuline kroppen for forandring og modellering er økende, vil de estetiske idealene ofte være mer knyttet til endret kroppssammensetning enn reduksjon: sunn og slank, ja, men samtidig V-formet med muskuløs overkropp.
I maskuline miljøer med kjent slankepress – eksempelvis blant jockeyer, skihoppere og vektklasseidretter – er det imidlertid kjent overhyppighet av spiseforstyrrelser.
Risikofaktorer
Årsakene til utvikling av spiseforstyrrelser er meget komplekse, og hva vi kaller multifaktorielle. Statistisk kan man isolere mange risikofaktorer. En annen ting er hvordan forskjellige risikofaktorer samhandler med hverandre – risikomekanismer. Én modell for å forklare utvikling av spiseforstyrrelser er å skille mellom tre kategorier risikofaktorer:
Disponerende faktorer
Eksempelvis:
genetiske forhold
personlighet
tidlig interaksjon med foreldre
familiære forhold (familiehistorie av psykiatri, rusmisbruk, konflikter, tap)
traumer (overgrep, incest)
sosiokulturelle forhold (slankepress, kroppsopptatthet, dårlige måltidsrutiner).
Utløsende faktorer
Eksempelvis:
tap og konflikt
mobbing og erting
tidlig pubertet
skader – meget relevant for idrettsutøvere
endrete livsvilkår, eks. flytting.
Vedlikeholdende faktorer
Eksempelvis:
Psykiske symptomer på grunn av underernæring
Psykiske symptomer som følge av fysiologiske konsekvenser av bulimisk overspising og renselse
Lidelsene utløser familiekonflikter
Miljøets reaksjoner.
En måte å oppsummere disponerende faktorer på, er å hevde at et psykologisk grunnlag for å utvikle spiseforstyrrelser er lav selvfølelse og det som kan kalles lav grad av opplevd selvkontroll. For mer enn 90 % følger spiseforstyrrelsen i kjølvannet av en ønsket vektreduksjon. Den spiseforstyrrete har aktivt søkt en atferd for å fremme sin selvfølelse og en subjektiv erfaring av kontroll. Og i en viss grad kan atferden oppleves som «nyttig». Eksempelvis kan den anorektiske, til tross for anoreksitilstandens psykiske smerte og en livstruende somatisk tilstand, oppleve «mer kontroll». Kontrollen over appetitten kan illusorisk erfares som en kontroll over livet.
Spiseforstyrrelsenes «dobbelte kontrollsvikt» er at kulturens allment aksepterte metoder for å fremme sin selvfølelse – som slanking, sunnhet, ytelse – hos den spiseforstyrrete utarter til besettelser og kontrollsvikt. Den spiseforstyrrete mister kontroll over nettopp den atferden som skulle bidra til mer kontroll.
I slike onde sirkler ligger det mulige problemer i en terapeutisk prosess. Pasienten ønsker å bli frisk, men er samtidig redd for å gi slipp på en del av den symptomatiske atferden som «tross alt gir henne noe». Symptomene kan både psykologisk og fysiologisk bidra til å dempe ubehagelige følelser og vonde tanker. Det er ikke minst i et slikt perspektiv at behandlere kan oppleve spiseforstyrrete som vanskelige pasienter. Behandlerne møter pasientenes ambivalens og vaklende motivasjon til å bli friske. Ideen om å bli frisk kan også være forbundet med frykten for å miste noe (Skårderud 1994). Det er relevant å trekke paralleller med rusmibrukeren som frykter den rusfri tilstanden.
Ambivalens, blandete følelser og motstridende følelser er sentrale trekk i lidelsen og bør vies plass i behandlingen. God motivasjon er ofte et behandlingsmål – og ikke et utgangspunkt.
Forløp/behandling
Internasjonalt finnes en rekke forløpsstudier. Det finnes flest langtidsstudier fra anoreksi, og naturlig nok færrest fra den ferske diagnosen BED. Grovt sett sier studiene at halvparten av pasientene blir friske. Den andre halvparten utvikler former for kronisitet, varierende fra kroniske symptomer på spiseforstyrrelse til annen kronisk psykopatologi. Mortaliteten er høy ved anoreksi. I en registerstudie fra Skandinavia viser Søren Nielsen til en dødelighet syv ganger høyere enn for befolkningen for øvrig i samme aldersgrupper. Dette gjør anoreksi til den mest dødelige av de psykiatriske lidelsene (Nielsen 1997).
I internasjonal litteratur finnes en rik vitenskapelig dokumentasjon av at behandling nytter. De fleste og metodisk beste studiene finnes fra bulimi. Slike studier viser at betydelig symptombedring kan oppnås med til dels begrensete intervensjon – 10–20 timers poliklinisk behandlingsprogramm (Garner & Garfinkel 1977).
Mest effektivt er psykoterapi. Psykoterapi er vidt definert som samtalebehandling: enten i individualsamtaler, grupper eller i familiebehandling. Det finnes en klassisk studie som viser noe større effekt av familiebehandling ved anoreksidiagnose for pasienter under 18 år (Dare et al. 1995). Ved spiseforstyrrelser vil det ofte være en selvfølge at det samtidig arbeides både med psykologiske forhold og med den konkrete ernæringen (vektøkning, kostlister m.m.) (Skårderud 1994).
Psykofarmaka har sin plass – men dog begrenset – i forhold til spiseforstyrrelser. Ved anoreksi er det ikke dokumenterte effekter av psykofarmaka. Ved bulimi og BED er det dokumenterte effekter av antidepressive medikamenter. Men disse effektene alene er mindre enn effektene ved psykoterapi alene. Kombinasjon av medikasjon og psykoterapi gir i flere studier best effekt (Garfinkel & Walsh 1997).
I den norske virkeligheten er det viktig å minne om at de behandlingsstudier som har vært utført svært ofte er basert på terapeutisk innsats av erfarne behandlere i spesialteam for spiseforstyrrelser. Slike tall sier således noe om mulighetene for vellykket behandling og ikke om den norske realiteten, hvor slik spesialkompetanse er svært begrenset. I Norge behandles mange spiseforstyrrete av behandlere som selv gir klart uttrykk for sine manglende erfaringer og kompetanse. Informasjon av mer anekdotisk karakter gir et nedslående bilde, sviktende diagnostisk kompetanse – særlig i forhold til bulimi og overspisingslidelser – manglende behandlingstilbud og pasienters mange rapporter om «behandlere som ikke forstår». For den pasienten som kanskje har brukt år på å våge å fortelle sin lege om sine symptomer, kan det være svært nedbrytende å få beskjeden om å forsøke «å ta seg sammen».
Diskusjon
I forhold til spørsmålet om det er behov for spesielle kvinnerettede tiltak, er det å si at de fleste tiltakene faktisk vil være kvinnerettede. Det følger logisk av kvinneratioen. Man skal faktisk være oppmerksom på et motsatt forhold: At lidelsenes kjønnete karakter bidrar til å kamuflere at menn faktisk kan ha og har spiseforstyrrelser. For mange med spiseforstyrrelser – og det gjelder først og fremst dem som kan skjule sin lidelse ved at de er tilnærmet normalvektige – er det ofte en meget lang vei til behandlingsapparatet. Det er en vei preget av skam og selvforakt. For mange menn er denne veien enda lengre, da de opplever å ha «en kvinnelidelse».
I formidling om spiseforstyrrelser er det en utfordring å skille mellom at dette er lidelser som rammer begge kjønn, men at enkelte risikofaktorer har en mer kjønnet karakter: idealet om den tynne kroppen.
Gitt sosiokulturelle forholds betydning er det meget naturlig å prioritere det primærforebyggende arbeidet. Men forebyggelse kan raskt bli et politisk honnørord uten særlig dekning og i verste fall en sovepute for manglende prioritering av de terapeutiske miljøene. Primærforebyggelse ved spiseforstyrrelser er et meget komplekst fenomen. Det er meget vanskelig å finne empirisk dokumentasjon for at allmenne primærforebyggende tiltak – for eksempel informasjon om spiseforstyrrelser – er effektive i å redusere/begrense forekomst (Statens ernæringsråd 1997). Det er mer oppløftende erfaringer fra spesielle miljøer, som for eksempel toppidrettsmiljøer. Sundgot-Borgen viser i en studie at forekomst av spiseforstyrrelser i eliteidretten synes å være knyttet til grad av utdanning hos trenere (1994b).
Disse kommentarene er ikke innvendinger mot å drive forebyggende arbeid. Slett ikke. Selv om det ikke har latt seg gjøre å redusere hyppigheten av spiseforstyrrelser gjennom målrettet informasjon og undervisning i målgrupper, må det forventes at slike tiltak vil ha sekundærforebyggende karakter – blant annet gjennom tidligere diagnostikk. Det er grunn til å understreke at innen feltet primærforebyggelse er det betydelige behov for metodeutvikling. I en slik metodeutvikling bør man nyttiggjøre seg den kompetansen om risikoforhold som akkumuleres i de terapeutiske miljøene – både om lettere og alvorligere tilfeller.
Konklusjon
Den umiddelbare utfordringen for norsk helsevesen i forhold til spiseforstyrrelser er kompetansehevende tiltak. Dette er ikke minst nødvendig i forhold til førstelinjetjenestene. Dels grunnet forekomsten og dels grunnet lidelsenes svært varierende karakter kan og bør en meget stor andel av de spiseforstyrrete behandles på førstelinjenivå: primærlege, skolehelsetjeneste, skolenes pedagogisk-psykologisk tjenester med mere.
Spiseforstyrrelser kan være meget vanskelige å behandle og å forholde seg til. Men det finner også sted en mytologisering av hvor vanskelig det er. Kompetansehevende tiltak i forhold til forskjellige behandlingsmiljøer bør ha som mål:
å formidle kunnskap om det spesielle – hva som er psykologisk, medisinsk og kulturelt særegent ved spiseforstyrrelser i forhold til annen psykopatologi
å vise at bak det spesielle finnes det allmenne forhold
for dermed å fremme erfarne behandleres opplevelse av at de er kompetente til å møte denne pasientgruppen.
Litteratur
Bennett, W & Gurin, J (1982). The Dieter’s Dilemma: Eating Less and Weighing More. New York: Basic Books.
Bray, GA (1976). The Obese Patient. Philadelphia: Saunders.
Brownell, KD, Rodin, J & Wilmore (1992). Eating, Body Weight and Performance in Athletes. Philadelphia: Lea & Febiger.
DSM-IV (1994). Washington DC: American Psychiatric Assocation.
Dare, C; Eisler, I; Colahan, M; Crowther, C; Senior, R & Asen, E (1995). The Listening Hearth and the Chi Square: Clinical and Empirical Perceptions in the Family Therapy of Anorexia Nervosa. Journal of Family Therapy, 17: 31–58.
Fombonne, E (1995). Anorexia Nervosa: No Evidence of an Increase. British Journal of Psychiatry, 166: 462–471.
Fombonne, E (1996). Is Bulimia Nervosa Increasing in Frequency? International Journal of Eating Disorders, 19: 287–296.
Garner, DM & Garfinkel, PE (1997). Handbook of Treatment for Eating Disorders. New York: 1997.
Garfinkel, PE & Walsh, T (1997). Drug Therapies. I: Garner, DM & Garfinkel, PE. Handbook of Treatment for Eating Disorders. New York: 1997.
Gordon, PA (1990). Anorexia and Bulimia. Anatomy of a Social Epidemic. Oxford: Basil Blackwell.
Hoek, H (1993). Review of the Epidemiological Studies of Eating Disorders. Int. Rev. Psychiat, 5: 61–74.
Lask, B & Bryant-Waugh, R (eds.) (1993). Childhood Onset Anorexia Nervosa and Related Eating Disorders. Hove: Lawrence Erlbaum Associates, Publishers.
Lavik, NJ, Clausen, SE & Pedersen, W (1991). Eating Behaviour, Drug Use, Psychopathology and Parental Bonding in Adolescents in Norway. Acta Psychiatrica Scandinavica, 84: 387–390.
Lucas, A; Beard, C; O’Fallon, W & Kurland, L (1991). 50-year Trends in the Incidence of Anorexia Nervosa in Rochester, Minnesota: A Population Based Study. Am. J. Psychiat, 148: 917–922.
Nasser, M (1997). Culture and Weight Consciousness. London: Routledge.
Nielsen, S (1997). Personlig meddelelse.
Solheim, J (1998). Den åpne kroppen. Oslo: Pax forlag.
Skårderud, F (1994). Nervøse spiseforstyrrelser. Oslo: Universitetsforlaget.
Skårderud, F (1998). Uro. En reise i det moderne selvet. Oslo: Aschehoug.
Sundgot-Borgen, J (1994a). Eating Disorders in Female Athletes. Sports Med., 17 (3): 176–188.
Sundgot-Borgen, J (1994b). Risk and Trigger Factors for the Development of Eating Disorders in Female Elite Athletes. Med. Sci. Sprts Exerc., 26 (4): 414–419.
Statens ernæringsråd (1997). Forebygging av spiseforstyrrelser. Rapport nr. 1/1997. Oslo
8.13.5 Selvmord og selvpåførte skader
Ingeborg Rossow, Statens Institutt for alkohol og narkotikaforskning.
Selvmordsrater for kvinner og menn
Et slående trekk ved forekomsten av selvmord i en rekke vestlige industrialiserte land gjennom mer enn de siste hundre år, er at forekomsten gjennomgående er vesentlig høyere blant menn enn blant kvinner. I Norge i etterkrigstiden har selvmordsraten for menn ligget på omkring 15 per 100.000 per år (varierende mellom 10 og 25), mens selvmordsraten for kvinner har ligget omkring 5 per 100.000 (varierende mellom 3 og 9). I 1994 var det i alt 379 menn og 152 kvinner som tok sitt eget liv (Statistisk sentralbyrå, 1997). En vesentlig lavere forekomst av selvmord blant kvinner sammenliknet med menn finner vi også gjennomgående i andre hvor det er ført selvmordsstatistikk, både i land med betydelig lavere selvmordsforekomst enn i Norge (slik som i de fleste katolske land) og i land med betydelig høyere selvmordsforekomst (som blant annet Ungarn og Finland). Selvmordsratene er noe høyere blant middelaldrende og eldre.
Metoder ved selvmord
En annen gjennomgående kjønnsforskjell ved selvmord er valg av metode. Menn bruker i betydelig større grad enn kvinner såkalte definitive metoder, det vil si selvmord ved hengning og skyting, mens kvinner i større grad bruker såkalt myke metoder, spesielt egenforgiftninger med legemidler, gass eller andre gifter. I Norge utgjør forgiftninger omtrent 28 % av alle selvmordsdødsfall, blant menn skjer omtrent 17 % av selvmordene ved forgiftning, mens blant kvinner er 43 % av selvmordene ved forgiftninger. Over halvparten av alle selvmordene i Norge (54 %) skyldes hengning eller skyting, og disse metodene er vesentlig mer utbredt blant menn (64 %) enn blant kvinner (26 %) 1 .
Endringer i omfang og metoder
Selvmordsratene økte betydelig i Norge i perioden mellom 1960 og 1988 (mer enn fordobling), men de har i de senere årene sunket noe igjen. Økningen i selvmordsrater skjedde for begge kjønn (se figur 8.36), men i større grad blant menn og særlig blant unge menn. I denne gruppen har økningen i selvmordsrater særlig vært knyttet til økt bruk av definitive metoder. Også blant unge jenter har det skjedd en økning i bruk av hengning og skyting (Hytten et al, 1995).
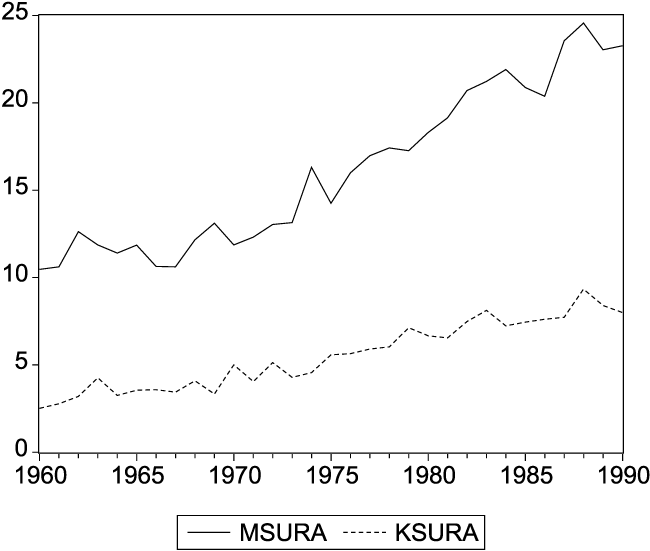
Figur 8.37 Selvmordsrater for kvinner (stiplet linje) og selvmordsrater for menn (heltrukken linje) for perioden 1960–1990. Ratene angis som selvmord per 100 000 i befolkningen over 15 år.
Hvorfor selvmord?
Vurderinger av årsaker og risikofaktorer for selvmord vil variere med teoretisk ståsted og disiplinforankring. Innenfor den medisinske eller psykiatrisk orienterte delen av litteraturen vil psykiske lidelser som schizofreni og depresjon og rusmiddelmisbruk gjennomgående være sentrale risikofaktorer for selvmord. Innenfor den samfunnsvitenskapelige litteraturen har sosiale og økonomiske forhold som svekket sosial tilhørighet og arbeidsløshet vært hyppig nevnte risikofaktorer. Dette er risikofaktorer som trolig supplerer hverandre med tanke på å forklare både individuell variasjon i risiko for selvmord og variasjoner på aggregert nivå i selvmordsrater. Samtidig vil slike risikofaktorer ofte også være forbundet med hverandre. Eksempelvis finner man ofte at rusmiddelmisbruk henger sammen med både depresjon, arbeidsløshet og svekket sosial tilhørighet (Maris et al, 1992, Retterstøl, 1995; Hammerlin & Schjelderup, 1994). Blant unge mennesker er ustabile oppvekstforhold (pga skilsmisse, rusmiddelmisbruk eller psykiske lidelser blant foreldrene) og selvmord i familien eller nærmiljøet også viktige risikofaktorer for selvmordsatferd (Bjerke, 1991).
En risikofaktor som synes å være særlig sterk med hensyn på selvmord er tidligere selvpåførte skader eller selvmordsforsøk. En betydelig andel av dem som har tatt sitt eget liv (30–50 %) har hatt ett eller flere tidligere selvmordsforsøk (Retterstøl, 1995), og blant dem som har vært innlagt i sykehus for selvmordsforsøk vil omtrent 10 % seinere ta sitt eget liv (Rygnestad, 1991). Det synes altså å være en betydelig overlapping mellom selvpåførte skader med og uten dødelig utgang.
Selvpåførte skader – selvmordsforsøk
Forekomsten av selvmordsforsøk eller parasuicid er vesentlig større enn forekomsten av selvmord. Det finnes ingen nasjonal registrering av forekomsten av sykehusinnleggelser for selvmordsforsøk, men studier fra enkelte sykehus viser at ratene for selvmordsforsøk ligger på omkring 200 per 100.000 for kvinner og omkring 150 per 100.000 for menn (Hjelmeland & Bjerke, 1994) (se figur 8.37). Til forskjell fra selvmord, er selvmordsforsøk mer hyppig forekommende blant unge og middelaldrende enn blant eldre, og dette gjelder for begge kjønn (Kerkof et al, 1994). Til tross for at selvmordsforsøk er en sterk risikofaktor for seinere selvmord og at forekomsten av selvmord er vesentlig høyere blant menn enn blant kvinner, ser vi altså at omfanget av selvmordsforsøk er betydelig større blant kvinner enn blant menn. Studier både fra norske sykehus og sykehus i andre vestlige land, viser nesten entydig 2 at forekomsten av selvmordsforsøk er betydelig høyere blant kvinner enn blant menn. Det antas at det årlig er omkring 8–9000 personer som innlegges i sykehus for selvmordsforsøk, og at det i aldersgruppen under 30 år er 1800–1900 kvinner og omtrent 1100 menn med selvmordsforsøk i sykehus (Bjerke, 1991). Også spørreundersøkelser i utvalg av befolkningen viser at kvinner rapporterer om selvmordsforsøk omtrent dobbelt så ofte som det menn gjør (Bjerke, 1990; Rossow & Wichstrøm, 1994). I et stort utvalg 12–20-åringer var det 10,5 % av jentene og 6 % av guttene som rapporterte at de noen gang hadde forsøkt å ta sitt eget liv (Rossow & Wichstrøm, 1994). Forekomsten av slike selvrapporterte selvmordsforsøk eller selvpåførte skader er vesentlig høyere enn forekomsten av selvmordsforsøk i sykehus (figur 8.38).
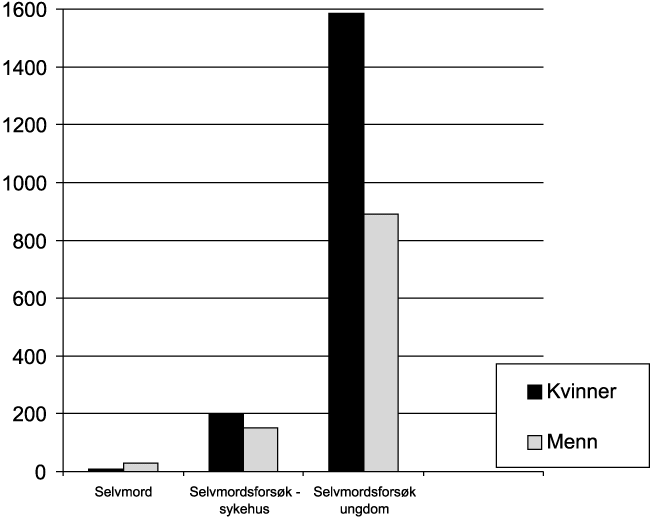
Figur 8.38 Forekomst av selvmord, selvmordsforsøk i sykehus og selvrapporterte selvmordsforsøk blant ungdom (14–20 år) for kvinner og menn. Angitt i antall per 100 000 i befolkningen per år. Rater for selvmordsforsøk i sykehus er basert på undersøkelser i Sør-Trøndelag (Hjelmeland og Bjerke, 1994), og rater for selvmordsforsøk blant ungdom er basert på data fra Ung-i-Norge-studien (Rossow og Wichstrøm, upubliserte estimater)
Fra et kjønnsforskjells-perspektiv er det tankevekkende at kjønnsforskjellene i selvmord og selvmordsforsøk er akkurat omvendte og at dette i stor grad er gjennomgående over tid og på tvers av kulturer. Flere forsøk på å forklare dette fenomenet har vært lansert, uten at det synes å foreligge noen framherskende forklaring.
Metoder ved selvmordsforsøk
Mens selvmord i stor grad skjer ved bruk av definitive metoder (hengning og skyting), er selvmordsforsøkene i det alt overveiende foretatt ved egenforgiftning med medikamenter, og det er derfor mindre kjønnsforskjeller i valg av metode ved selvmordsforsøk. Blant kvinner skjer nærmere 90 % av forsøkene ved forgiftning, mens blant menn utgjør egenforgiftningene omlag 75 % av selvmordsforsøkene (Hjelmeland & Bjerke, 1994). I studien av selvmordsforsøk blant ungdom (Rossow & Wichstrøm, 1997) var kutting/stikking benyttet i halvparten av selvbeskadigelsestilfellene, mens forgiftninger med tabletter/medikamenter var benyttet i en tredjedel av tilfellene.
Risikofaktorer for selvmordsforsøk
Ettersom selvmordsforsøk ofte går forut for et selvmord, finner vi mange av de samme risikofaktorene for selvmordsatferd, enten utgangen er dødelig eller ikke. Depresjon og håpløshetsfølelse, rusmiddelmisbruk, svakt sosialt nettverk og arbeidsløshet er risikofaktorer som går igjen i undersøkelser av personer med selvmordsforsøk (Kerkhof et al, 1994). Blant unge mennesker ser man også en overhyppighet av selvmordsforsøk blant dem som kommer fra hjem med oppløste ekteskap/parforhold, med rusmiddelproblemer eller psykiske lidelser og blant dem som har opplevd selvmordsatferd i familie eller nærmiljø. Blant dem som har vært utsatt for seksuelle eller voldelige overgrep synes også risikoen for selvmordsforsøk å være høyere (Kfr. Bjerke, 1991).
Behandling og forebygging
Behandlingen av pasienter som har vært innlagt i sykehus for selvmordsforsøk varierer nok mye, men mange steder blir pasienter med selvmordsforsøk kun gitt en somatisk behandling av forgiftningen, og i Oslo er det mindre enn 10 % av pasientene som overflyttes til en psykiatrisk avdeling etter et selvmordsforsøk (Helsedirektoratet, 1993). Mange selvpåførte skader blir imidlertid ikke behandlet innenfor helsevesenet i det hele tatt. En spørre-undersøkelse blant norske ungdommer viste at i underkant av 20 % av de som hadde hatt selvmordsforsøk hadde fått behandling i helsetjenesten etterpå, og det var en høyere andel av jentene enn av guttene som hadde fått behandling hos psykolog eller psykiater. Omlag en tredjedel av ungdommene med selvmordsforsøk hadde fått hjelp hos venner, mens halvparten oppga at de ikke hadde fått hjelp eller behandling hos noen etter selvmordsforsøket. Andelen som ikke hadde fått hjelp eller behandling hos noen var vesentlig høyere blant gutter (63 %) enn blant jenter (44 %) (Rossow & Wichstrøm, 1997).
Også de som har mistet en nær pårørende i selvmord vil gjerne ha behov for hjelp eller behandling til å bearbeide tapet, sorgen og ofte også skyldfølelse. Helsepersonell og prester eller menighetsforstandere vil ofte ha en viktig rolle i dette sorgarbeidet (Helsedirektoratet, 1993).
Med bakgrunn i den betydelige økningen i forekomsten av selvmord gjennom 1970- og 80-årene fikk Statens Helsetilsyn (daværende Helsedirektoratet) utarbeidet et program for forebygging av selvmord i Norge (1993). Utredningen som lå til grunn for programmet, peker på en rekke mulige virkemidler for å begrense omfanget av selvmord og selvpåførte skader. Disse omfatter blant annet:
bedre behandling og oppfølging etter selvmordsforsøk (kfr «Bærums-modellen»);
bedre diagnostikk og behandling av depresjoner i befolkningen;
opprustning av det psykiatriske behandlingstilbudet;
forebygging av rusmiddelproblemer, styrking av sammenhengende tiltakskjeder for rusmiddelmisbrukere og bedring av diagnostikk av selvmordsfare i denne gruppen;
styrking av skolens rolle i primær- og sekundærforebyggende arbeid (skolehelsetjeneste, PP-tjeneste, lærernes kunnskaper og elevenes sosiale ferdigheter); og
mer forskning, blant annet for bedre å kartlegge risikofaktorer og mulige effekter av tiltak.
Ved Bærum sykehus har man utviklet en modell for oppfølging av pasienter med selvmordsforsøk, og et tverrfaglig team tilrettelegger og koordinerer tilbud av ulike hjelpetilbud både for pasienten og familien (Burmo et al, 1990). Resultatene fra dette arbeidet har vært svært gode, og det er derfor anbefalt at andre kommuner også tilpasser «Bærums-modellen» ved oppfølging etter selvmord og selvmordsforsøk (Helsedirektoratet, 1993).
Fra et kvinnehelseperspektiv synes særlig det betydelige omfanget av selvmordsforsøk og selvpåførte skader blant unge kvinner å representere en utfordring både med tanke på å bedre helse og livskvalitet og å forebygge tidlig død i denne befolkningsgruppen.
Litteratur
Bjerke T. Selvmordsatferd blant studenter og andre grupper unge voksne. Tidsskrift for Norsk Psykologforening 1990; 27: 438–446.
Bjerke T. Selvmord og selvmordsforsøk blant unge. Trondheim: Tapir, 1991.
Burmo B, Sveum BD, Dieserud G & Borg SE. Selvmordsforsøk i Bærum 1984–1988. Rapport om det oppfølgende arbeid etter selvmordsforsøk i Bærum kommune. Bærum: Helseetaten i Bærum, 1990.
Hammerlin Y, Schjelderup G. Når livet blir en byrde. Selvmordsforståelse og problemer ved forebygging. Oslo: ad Notam, 1994.
Hjelmeland H, Bjerke T. The epidemiology of Parasuicide in Sør-Trøndelag 1989–1991. In: Kerkhof AJFM, Schmidtke A, Bille-Brahe U, deLeo D, Lönnqvist J. Attempted suicide in Europe. Findings from the multicentre study on parasuicide by the WHO regional office for Europe. Leiden: DSWO Press, 1994.
Helsedirektoratet. Nasjonalt program for forebygging av selvmord i Norge. Helsedirektoratets utredningsserie 1–93. Oslo: 1993.
Hytten K, Mæhlum L, Gjertsen F. Rom for unge liv. Oslo: Universitetet i Oslo, 1995.
Kerkhof AJFM, Schmidtke A, Bille-Brahe U, deLeo D, Lönnqvist J. Attempted suicide in Europe. Findings from the multicentre study on parasuicide by the WHO regional office for Europe. Leiden: DSWO Press, 1994.
Maris RW, Berman AL, Maltsberger JT, Yufit RI (red.). Assessment and prediction of suicide. New York: The Guilford Press, 1992.
Retterstøl, N. Selvmord. Oslo: Universitetsforlaget, 1995.
Rossow I, Wichstrøm L. Parasuicide and use of intoxicants in Norwegian adolescents. Suicide & Life-Threatening Behavior 1994; 24: 174–183.
Rossow I, Wichstrøm L. Når nøden er størst – er hjelpen nærmest? Hjelp og behandling etter selvmordsforsøk blant ungdom. Tidsskrift for Den Norske Lægeforening 1997; 117: 1740–1743.
Rygnestad T. Suicidal atferd i Norge. Asker: Organon, 1991.
Statistisk Sentralbyrå. Dødsårsaker 1994. Norges offisielle statistikk. Oslo: Statistisk sentralbyrå, 1997.
8.14 Livsstil og sykdomsrisiko
8.14.1 Seksuell atferd
Bente Træen, Seksjon for epidemiologi, Statens institutt for folkehelse.
Kjønnsforskjeller i seksuell atferd
Nordiske seksualvanestudier synes entydig å peke i en bestemt retning. Fra slutten av 1960-tallet og frem til i dag har menn og kvinners seksuelle atferdsmønster blitt mer og mer likt (Statens institutt for folkehelse, 1993; Kontula & Haavio-Mannila, 1995; Lewin et al, 1997). Det synes først å fremst å ha vært kvinner, og i mindre grad menn, som har endret seksualatferd. Sentrale forutsetninger for denne endringen har sannsynligvis vært tilgangen på sikker prevensjon som kvinnen selv kontrollerer bruken av, og økt yrkes- og utdanningsmessig likestilling mellom de to kjønn. At menn og kvinners seksualvaner har blitt likere betyr imidlertid ikke at kjønnsforskjeller ikke lenger eksisterer. Kvinner har gjennomgående hatt færre seksualpartnere i løpet av livet enn menn. På spørsmål om hvor mange nye seksualpartnere folk hadde hatt i løpet av de siste 3 årene oppga 67 % av menn mot 76 % av kvinner ingen, mens 3 % av menn mot 1 % av kvinner oppga å ha hatt flere enn 3 nye partnere siste 3 år (Stigum et al, 1997). Kvinner og menn som lever alene rapporterer omtrent like mange partnere, selv om det er en tendens til at menn oftere oppgir å ha hatt mer enn 10 partnere (Statens institutt for folkehelse, 1993). I alt 21 % menn og 12 % kvinner oppga å ha hatt et sidesprang i sitt nåværende faste forhold. Andelen gifte/samboende menn med høyere utdanning som har hatt sidesprang er redusert siden 1970, og andelen gifte/samboende kvinner med lavere utdanning som har hatt sidesprang er økt i samme tidsrom. Utviklingstendensen for kvinner med høyere utdanning og menn med lavere utdanning er tilnærmet uforandret (Træen & Stigum, 1998). Videre kan nevnes at 13 % norske menn, og 0,1 % kvinner, sier at de minst en gang i sitt liv har betalt for seksuelle tjenester (Statens institutt for folkehelse, 1993). Mens samleiefrekvensen var tilnærmet lik blant menn og kvinner i faste forhold, var det en tendens til at en større andel menn enn kvinner som bodde alene rapporterte mer enn 5 samleier i løpet av siste måned (Statens institutt for folkehelse, 1993).
De første seksuelle erfaringer
Siden begynnelsen på 1970 tallet i Norge har jenter hatt sitt første samleie ved en tidligere alder enn gutter (Sundet et al, 1992). Median samleiedebutalder for jenter er 17.3 år og 18.0 år for gutter (Kraft, 1991). At jenter har sitt første samleie før gutter kan rimelig forventes ettersom jenter i gjennomsnitt kommer tidligere i puberteten enn gutter, og at kvinners seksualitet er underlagt færre restriksjoner i de nordiske land enn i flertallet av andre vestlige kulturer (Træen & Lewin, 1992). De vanligste motiver for første samleie er forelskelse, nysgjerrighet, spenning og seksuell opphisselse. Følelser er viktig for det første samleie for jenter enn for gutter. Gutter er mer seksuelt motivert enn jenter. På samme tid er det jentene, og ikke guttene, som setter premissene for seksuell samhandling (Træen & Kvalem, 1996a). Majoriteten av jenter har sitt første samleie med en 2–3 år eldre gutt som de har et fast forhold til (Træen, Lewin & Sundet, 1992a). Gutter i samme alder, som ikke får anledning til å gå inn i et forhold med en jevnaldrende jente, finner sjelden en 2–3 år yngre partner å være sammen med som også føler seg moden for et seksualliv. Derfor må mange gutter som ønsker seg samleieerfaring ta anledningen når den byr seg, også uten forelskelse. Resultatet er at 17–19 åringer samler seksuelle erfaringer langs to ulike mønstre: Jenter har færre samleiepartnere og hyppigere samleie, mens gutter har flere partnere og færre samleier.
Seksuell sosialisering
Omlag 2 av 3 av kvinner, mot omlag 2 av 5 menn, oppgir at seksualiteten er svært viktig for dem som uttrykk for kjærlighet (Dalen, 1997). Kvinner knytter med andre ord seksualiteten sterkere til kjærlighet enn menn gjør. Mens tenåringsjenter nesten utelukkende motiverer sine tidlige samleier med kjærlighet, er tenåringsgutter motivert like sterkt av seksuelle forhold (Træen & Kvalem, 1996a). Det betyr at en tilnærming mellom kjønnene i seksuelle erfaringer ikke automatisk innebærer at deres respektive virkelighetsopplevelse og vilkår for seksuell samhandling også er blitt likere. Snarere tyder det på at den seksuelle sosialiseringsprosessen fortsatt er noe ulik for gutter og jenter. Hvordan vi uttrykker vår seksualitet er i stor grad sosialt og kulturelt bestemt. I samspill med omgivelsene lærer vi oss når, med hvem og med hvor mange vi kan leve ut vår seksualitet. Like synlig for øyet som gutters penis er, er jenters klitoris usynlig og gjemt. Fordi klitoris er mindre synlig og gjemt er det jevnt over vanskeligere for jenter å bli kjent med kjønnsorganene sine og dermed også sin egen seksualitet. Ikke alle foreldre er flinke til å la små jenter få anledning til å utforske kjønnsorganene sine. Anatomien kan imidlertid ikke ta hele skylden for usynliggjøringen av jenters seksualitet. Noe som også har bidratt til dette er kulturelle og religiøse oppfatninger om kvinners seksualitet. Tradisjonelt har kvinners seksuelle følelser og behov blitt sett på som både ukristelig og naturstridig. Jenters seksualitet er fortsatt underlagt en strengere seksualmoral enn gutters.
Seksuelle problemer
Majoriteten av menn og kvinner oppgir at de er fornøyd med sitt seksualliv (Dalen, 1997). Den norske seksualvaneundersøkelsen i 1992 viste likevel at flere gifte/samboende menn (45 %) enn kvinner (18 %) ønsket å ha samleie oftere en de hadde. Flere menn (43 %) enn kvinner (20 %) sier de aldri har problemer med å bli seksuelt opphisset eller motivert, mens flere kvinner (32 %) enn menn (13 %) svarer at de har problemer med motivasjonen ofte eller av og til (Dalen, 1997). Videre oppgir flere kvinner enn menn at de ofte eller av og til er avvisende når partneren har lyst på sex, og flere menn enn kvinner svarer at partneren deres er avvisende når de har lyst på sex (Dalen, 1997). Flere kvinner enn menn oppgir også at de har orgasmeproblemer. Det er også vanligere at kvinner enn menn later som de får orgasme under samleie (Dalen, 1997). Omlag 11 % av et representativt utvalg voksne oppgir å ha søkt hjelp for seksuelle problemer (Dalen, 1997). De vanligste problemene kvinner søkte hjelp for var manglende eller liten lyst, orgasmeproblemer eller problemer ved samleie. Blant menn var det vanligst å ha søkt hjelp for tidlig sædavgang eller ereksjonsproblemer. Høyst 5 % av jenter og 1 % av gutter synes å ha opplevd alvorlige seksuelle overgrep fra voksne i barndommen (Tambs, 1994).
Seksuell risikoatferd – uønsket graviditet
Majoriteten av norske ungdommer bruker prevensjon ved samleie. I forbindelse med sitt første samleie oppga 31 % av norske gutter og 24 % av jenter at de ikke brukte noen form for prevensjon, 12 % av gutter og 16 % av jenter praktisert avbrutt samleie, 47 % av gutter og 55 % av jenter kondom, og 10 % av gutter og 5 % av jenter p-piller (Træen, Lewin & Sundet, 1992b). Det er en tendens til at ungdom som ikke bruker noen form for prevensjon ved det første samleiet fortsetter å ikke bruke prevensjon, og at ungdom som bruker prevensjon fortsetter bruken. Bruk av p-piller synes å være en funksjon av samleieaktiv tid. Blant gutter som hadde vært samleieaktive i under 2 år brukte 43 % kondom ved sitt siste samleie, mens bare 25 % av gutter som hadde vært samleieaktive i 3 år eller mer brukte kondom. Den samme tendensen fant man hos jenter, men reduksjonen i andelen som brukte kondom var mer dramatisk. Kondombruken falt fra 46 % blant jenter som hadde vært samleieaktive i under 2 år til 14 % blant de som hadde vært samleieaktive i 3 år eller lenger. P-pillebruken økte fra 26 % blant jenter som hadde vært samleieaktive i under 2 år til 55 % blant de som hadde vært samleieaktive i 3 år eller lenger. Bare jenter kan bruke p-piller og bare gutter kan bruke kondom. To til tre år etter det første samleiet tar jenter over ansvaret for bruk av prevensjon, og kondom byttes ut med p-piller. Ungdom som bruker kondom gjør det for å beskytte seg mot uønsket graviditet. Beskyttelse mot kjønnsykdommer er underordnet.
Seksuell risikoatferd – kjønnssykdommer
Omlag 3 % av ungdom og voksne, herav 1/3 kvinner, har betydelig flere samleiepartnere enn andre (Træen & Lewin, 1992; Stigum et al, 1997). Denne gruppen av spesielt seksuelt aktive representerer en risiko for spredning av kjønnssykdommer i befolkningen. Andelen menn og kvinner som oppgir ha hatt kjønnssykdommer noen gang i livet er henholdsvis 18 % og 16 %. Til tross for at et relativt høyt kunnskapsnivå i befolkningen om en kjønnssykdom som HIV/AIDS (Kraft, 1991), viser det seg at bare 21 % av voksne enslige brukte kondom ved sitt siste samleie (Statens institutt for folkehelse, 1993). Seksten prosent av gifte/ samboende menn og 13 % av kvinner oppga at de ikke brukte kondom ved sitt siste sidesprang (Træen & Stigum, 1998). I gruppen enslige kvinner i alderen 18–35 år økte kondombruken ved siste samleie fra 14 % i 1987 til 20 % i 1992 % (Stigum et al., 1995). Kondombruk ved samleie med en partner av utenlandsk opprinnelse økte i samme tidsrom fra 10 % til 38 %. Blant 17–19 åringer oppga 34 % av gutter og 27 % av jenter at de brukte kondom, mens 18 % av begge kjønn oppga p-piller, ved siste samleie med en partner de på forhånd har kjent en dag (Træen, 1990). I mange tilfeller fungerer bruk av prevensjonsmiddel som sovepute for smittebeskyttelse i mindre enn risikofylte situasjoner (Træen, Lewin & Sundet, 1992b; Træen & Hovland, 1998). Voksne bruker kondom sjeldnere enn ungdom ved samleie med en ikke fast partner. Dette betyr at de er mer utsatt for smitte med kjønnssykdommer enn ungdom (Sundet et al, 1989; Træen and Lewin, 1992; Statens institutt for folkehelse, 1993).
Flesteparten av kvinner og menn oppfatter samleie som uttrykk for kjærlighet. Et problem i forhold til smittebeskyttelse er at såkalte tilfeldige seksuelle møter ofte synes å være romantisert og samleie legitimert av forelskelse (Træen & Hovland, 1998). Det er sannsynlig at ingen av de seksuelle aktørene ønsker å bli minnet om hverandres seksuelle fortid. De går ut fra at de selv og partneren er fertil. Det «naturlige» oppleves ikke truende, og for de fleste oppleves det heller ikke truende beskytte seg mot uønsket graviditet. Med hensyn til smittebeskyttelse forholder det seg annerledes. De fleste regner ikke med at den de har forelsket seg i er bærer av noe så umoralsk som kjønnssykdommer. Avhengig av hvordan en bakterie eller et virus overføres, tolkes de forskjellig. Mens bakterier og virus som gir øvre luftveisinfeksjoner oppfattes som «moralsk akseptable», er de som gir kjønnssykdommer «umoralske». De seksuelle aktørene ønsker sannsynligvis å bli oppfattet som «rene» i hverandres øyne. Å insistere på smittebeskyttelse i en kjærlighetssammenheng blir dermed ulogisk og oppfattes som et tegn på at de ekte følelsene ikke er til stede. Kjærlighet blir uforenelig med smittebeskyttelse.
Konklusjon
For mange ungdommer, spesielt gutter, som ikke er i faste forhold, er samleie en sjelden hendelse. Derfor blir det også vanskelig å planlegge bruk av prevensjon – hvem vet når anledningen byr sex?. Tilgjengelighet av kondomer, gjerne kostnadsfritt, på steder ungdom ferdes og møter sine partnere blir et viktige forebyggende tiltak. Trekk ved jenter som verken bruker smitte- eller svangerskapsforebyggende midler er at de oppgir å ha problemer med å nyte sin egen seksualitet (Træen & Kvalem, 1996b). Disse jentene drikker oftere før samleie, noe som igjen har direkte sammenheng med ikke å bruke prevensjon. I lys av dette blir det viktig å oppmuntre unge jenter til å bli kjent med og glad i egne seksuelle og følelsesmessige behov.
Vi har en tendens til å hevde at folk ikke klarer å bruke smittebeskyttelse når de befinner seg i situasjoner som innebærer en potensiell risiko for smitte med kjønnssykdommer. Dette er imidlertid neppe tilfellet. Det er mer sannsynlig å anta at de seksuelle aktørene en romantisk situasjon ikke har noen intensjon om bruk av smittebeskyttelse. Når tilfeldige seksuelle møter er romantiserte og aktørene har liten trening i verbal kommunikasjon om hva det seksuelle møtet handler om, bare sex eller sex og kjærlighet, blir det vanskelig å treffe fornuftige handlingsvalg med hensyn til bruk av smittebeskyttelse.
Litteratur
Dalen, E. (1997) Undersøkelse om nordmenns seksualvaner mai 1997. Rapport utarbeidet for Norsk Forening for Klinisk Sexologi. Oslo: Markeds- og Mediainstituttet a.s.
Kontula, O. & Haavio-Mannila, E. O. (1995) Sexual pleasures. Enhancement of sex life in Finland, 1971–1992. Aldershot: Dartmounth Publishing Company Limited.
Kraft, P. (1991) AIDS prevention in Norway. Empirical studies on diffusion of knowledge, public opinion, and sexual behaviour. Thesis. Bergen: University of Bergen.
Lewin, B. (ed), Fugl-Meyer, K., Helmius, G., Lalos, A. and Månsson, S.A. (1997) Sex i Sverige. Om sexuallivet i Sverige. Uppsala: Uppsala Universitets Förlag.
Statens institutt for folkehelse, (1993) Rapport fra seksualvaneundersøkelsene i 1987 og 1992. Oslo: Statens institutt for folkehelse.
Stigum H., Magnus P., Veierød M. and Bakketeig L.S. (1995). Impact on sexually transmitted diseases spread of increased condom use by young females, 1987–1992. International Journal of Epidemiology, 24 (4), pp. 813–820.
Stigum, H., Magnus, P., Harris, J.R., Samuelsen, S.O. & Bakketeig, L.S. (1997) Frequency of sexual partner change in a Norwegian population. Data distribution and covariates. American Journal of Epidemiology, 145 (7), pp. 636–643.
Sundet, J.M., P. Magnus, I.L. Kvalem & L.S. Bakketeig (1989) Number of sexual partners and use of condoms in the heterosexual population of Norway – Relevance to HIV-infection. Health Policy, 14, 159–167.
Sundet J.M., Magnus P., Kvalem I.L., Samuelsen S.O. & Bakketeig L.S. (1992). ‘Secular trends and sociodemographic regularities of coital debut age in Norway’. Archives of Sexual Behavior, 21, pp. 241–52.
Tambs, K. (1994). Undersøkelse av seksuelle overgrep mot barn. Oslo: Statens institutt for folkehelse.
Træen, B. (1990). Ungdommseksualitet i AIDS-tider. En rapport om ungdom og seksualitet og evaluering av «Ungdomskulturkampanjen mot AIDS. Oslo: Statens institutt for folkehelse.
Træen, B. & Lewin, B. (1992) Casual sex among Norwegian adolescents. Archives of Sexual Behavior, 21(3), 253–270.
Træen, B., Lewin, B. & Sundet, J.M. (1992a) The real and the ideal: Gender differences in heterosexual behaviour among Norwegian adolescents. Journal of Community and Applied Social Psychology, 2, pp. 227–237.
Træen B., Lewin B. & Sundet J.M. (1992b) Use of birth control pills and condoms among 17–19 year-old adolescents in Norway; Contraceptive versus protective behaviour? AIDS Care, 4 (4), pp. 371–380.
Træen, B. & Kvalem, I.L. (1996a) Sexual socialization and motives for intercourse among Norwegian adolescents. Archives of Sexual Behavior, 25(3), pp. 289–302.
Træen, B. & Kvalem, I.L. (1996b) Sex under influence of alcohol among Norwegian adolescents, Addiction, 91(7), pp. 995–1006.
Træen, B & Stigum, H. (1998) Parallel sexual relationships in the Norwegian context, Journal of community and Applied Social Psychology, 8, pp. 41–56.
Træen, B. & Hovland, A. (1998) Games people play. Sex, alcohol and condom use among urban Norwegians. Contemporary Drug Problems, (in press).
8.14.2 Seksuelle problemer hos kvinner som følge av sykdom eller skade
Kristin Ørstavik, Nevrologisk avdeling, Ullevål sykehus.
Innledning
Seksuelle problemer er sammensatt og kan skyldes både fysiske, psykiske og sosiale forhold. Kvinners seksualitet defineres og forklares ofte ut fra de to sistnevnte, mens endring av fysiske forutsetninger overses. Denne delrapporten vil fokusere på hvilke fysiske forhold som er viktige for å kunne ha glede av et seksualliv, og gi eksempler på hvordan seksualfunksjonen kan påvirkes når disse endres.
Seksuell dysfunksjon
Seksualfunksjonen kan forenklet tredeles; lyst (libido), opphisselse (lubrikasjon) og orgasme (Heiman et al). Forstyrrelser innen ett eller flere av disse områdene kan defineres som seksuell dysfunksjon. Studier blant antatt friske kvinner har vist høy grad av egenrapportert dysfunksjon, med lystproblemer og orgasmeforstyrrelser som de viktigste (Heiman et al). Stadig flere studier omhandler endret seksualfunksjon som følge av sykdom eller skade (Nosek et al, Curry et al, Bhadauria et al).
Fysiske forutsetninger
Vi har ikke full forståelse av hva som egentlig skjer i kroppen ved lystopplevelse, opphisselse eller orgasme. Noen fysiske forutsetninger synes å være nødvendige. De viktigste er normal anatomi i underlivet, god blodforsyning, normal hormonstatus og et intakt nervesystem (Stien R). Ved sykdom og skade kan ett eller flere av disse forutsetninger endres. I tillegg kan for eksempel medikamenter, virke inn. Ved langvarig fysisk sykdom opptrer ofte kronisk tretthet, depresjon og endret kroppsbilde som kan påvirke seksualfunksjonen. Generelle handikap kan gjøre at vanlig seksuell atferd blir vanskelig. Kroniske smertesyndromer i underlivet vil naturlig nok også påvirke alle deler av seksualfunksjonen (Goldstein et al).
Lystproblemer (libidoforstyrrelser)
Det er vanskelig å definere hva som er normal seksuell lyst, og dermed vanskelig å si hva som er dysfunksjon. Viktige fysiske faktorer som påvirker lysten er den generelle helsetilstanden, depresjon, hormonstatus og medikamenter (Heiman et al). Lidelser i sentralnervesystemet som hjerneslag, multippel sclerose (MS) og svulster vil sannsynligvis påvirke strukturer i hjernen som er viktige for lystopplevelsen.
Kroniske sykdommer, som revmatiske lidelser, MS samt alvorlige sykdommer som brystkreft og underlivskreft kan påvirke lysten indirekte både på grunn av kronisk tretthet, smerter og endret kroppsbilde (Foley et al, Curry et al, Bhadauria et al). Manglende kontroll over blære og tarm som kan opptre etter enkelte operasjoner og skader i underlivet og ved noen nevrologiske sykdommer, virker også negativt inn på lysten (Foley et al). Flere undersøkelser har sett på sammenhengen mellom alvorlig sykdom og nedsatt seksuell lyst hos kvinner. En dansk undersøkelse blant personer med MS viste at 56 % av de kvinnelige MS-pasientene hadde nedsatt lyst (Stenager et al). Også 46 av 50 kvinner, operert for brystkreft, opplevde nedsatt eller ingen lyst ett år etter operasjonen (Barni et al.). Mangel på androgener ( mannlige kjønnshormoner) hos kvinner etter for eksempel cellegiftbehandling eller fjerning av eggstokker, synes å kunne påvirke lystfølelsen i følge en rapport fra Kaplan og Owett (Kaplan et al). 84 % av kvinnelige pasienter med svulst i hypofysen, som fører til forhøyet nivå av hormonet prolaktin, rapporterte nedsatt seksuell lyst (Hulter et al). Lystproblemer er også rapportert ved bruk av de nye antidepressiva (lykkepillen) (Shen et al).
Opphisselsesproblemer (lubrikasjonsforstyrrelser)
Den normale opphisselsesreaksjonen innebærer økt blodgjennomstrømning og opphopning av blod i kjønnsorganene. Dette fører til ereksjon hos mannen og tilsvarende økt fuktighet i skjeden (lubrikasjon) hos kvinnen. Samtidig vokser clitoris og diameteren i skjeden øker. Særlig sykdommer eller skader som påvirker blodforsyningen til underlivet, som for eksempel atherosclerose (fettavleiring i blodårene) og brudd i bekkenet kan gi lubrikasjonsforstyrrelser (Goldstein et al). Revmatologiske sykdommer som Sjøgrens syndrom kan gi problemer i form av kronisk tørrhet eller sårhet i skjeden (Bhadauria et al). Nedsatt lubrikasjon kan også være et symptom ved sukkersyke (Dunning) og MS (Foley et al). Betydningen av det kvinnelige kjønnshormonet østrogen for normal opphisselse er ikke fullstendig kartlagt. I motsetning til ved lyst og orgasme, er det nå objektive metoder til å måle grad av opphisselse hos mennesker (Goldstein et al). Allikevel er det få rapporter om sammenhengen mellom endret evne til å bli opphisset og sykdom eller skade hos kvinner.
Orgasmeforstyrrelser
Orgasme er den maksimale lystopplevelsen ved seksualiteten. Denne opplevelsen sitter i hjernen (Stien). Kvinner kan oppnå orgasme også ved stimulering andre steder enn på kjønnsorganene. Orgasmeforstyrrelser er vanlige. 10 % av alle kvinner rapporterer at de aldri har hatt orgasme, 50 % opplever situasjoner eller faser i livet hvor de har problemer med dette (Heiman et al).
Operasjoner eller skader i underlivet eller nedre del av tarmen som påvirker blodforsyning og særlig nervesystemet, kan gjøre det vanskelig å oppnå orgasme. Ved sykdommer som kan gi nedsatt eller endret følelse i underlivet som MS, ryggmargsskader og nevropatier, ses forsinket eller endret orgasme (Foley et al). Sannsynligvis vil også skader i hjernen kunne påvirke orgasmeopplevelsen. Også på dette området er det en rekke rapporter på at medisiner kan virke negativt inn. Særlig gjelder dette de nye antidepressiva («lykkepillen»), men også andre medisiner som brukes mot psykiske lidelser (Shen et al).
Ufordringer
Seksuelle problemer har tradisjonelt blitt oppfattet som psykisk betinget. Kanskje har dette i større grad vært tilfelle for kvinner enn for menn. Psykiske faktorer vil ofte spille en rolle også hos kvinner med fysiske sykdommer og skader, men vi ser nå en økende interesse for at slike problemer kan ha fysiske forklaringer. Det er viktig å fokusere på at seksuell dysfunksjon kan være første symptom på mulig alvorlig sykdom. Samtidig er dette en tilleggsplage hos kvinner med en rekke forskjellige og til dels kroniske lidelser. Mange av disse sykdommene, skadene og medikamentelle bivirkningene rammer unge kvinner, og seksuell dysfunksjon er med på å forringe deres livskvalitet.
Undersøkelser viser at pasienter savner at seksuelle problemer som følge av sykdom eller skade tas opp av helsearbeidere og de savner adekvate råd og eventuell behandling (Nosek et al). Hvis disse pasientene skal kunne hjelpes trenger vi mere kunnskap. Dette vil kreve kartlegging av omfanget av problemet hos aktuelle grupper kvinner, samt betydelig mer kunnskap om hvordan kvinnene kan hjelpes ut fra sine behov.
Litteratur
Bhadauria S, Moser DK, Clements PH, Singh RR, Lachenbruch PA, Pitkin RM, Weiner SR. Genital tract abnormalities and female sexual function impairment in systemic sclerosis. Am J Obstet Gynecol 1995; 172: 580–587.
Curry SL, Levine SB, Corty E, Jones PK, Kurit DM. The impact of systemic lupus erythematosus on women``s sexual functioning. The Journal of Reumatology 1994; 21: 2254–2260.
Dunning P. Sexuality and women with diabetes. Patient Education and Counseling 1993; 21: 5–14.
Foley FW, Sanders A. Sexuality, multiple sclerosis and women. MS management. 1997; 4: 2–9.
Goldstein I, Berman JR. Vasculogenic female sexual dysfunction: Vaginal engorgement and clitoral erectile insufficiency syndromes. International Journal of Impotence Research 1998; 10: S84-S90.
Heiman JR, Meston CM. Evaluating sexual dysfunction in women. Clinical obstetrics and gynecology 1997; 40: 616–629.
Hulter B, Lundberg PO. Sexual function in women with hypothalamo-pituitary disorders. Archives of Sexual Behavior.1994; 23: 171–183.
Kaplan HS, Owett T. The female androgen deficiency syndrome. Journal of Sex & Marital Therapy 1993; 19: 3–24.
Nosek MA, Rintala DH, Young ME, Howland CA, Foley CC, Rossi D, Chanpong G. Sexual functioning among women with physical disabilities. Arch Phys Med Rehabil 1996; 77: 107–115.
Shen WW, Sata, LS. Inhibited female orgasm resulting from psychotrophic drugs. J Reproductive Medicine 1983; 28: 497–499.
Shen WW, Hsu JH. Female sexual side effects associated with selective seriton in reuptake inhibitors: a descriptive clinical study of 33 patients. Intl. J. Psychiatry in medicine. 1995; 25: 239–248.
Stenager E, Stenager EN, Jensen K. Seksuel funktion hos patienter med dissemineret sklerose. Ugeskr Læger 1997; 159: 2694–6.
Stien R. Organiske seksualfunksjonsforstrrelser. Hefte utgitt av Astratech, Norge.
8.14.3 Fedme og overvekt
Sidsel Graff Iversen, Statens helseundersøkelser.
De siste årene har gjennomsnittsvekten og andelen overvektige i den voksne befolkningen steget, både i Norge og i andre land. Det er ingen tegn til at denne utviklingen er i ferd med å snu. Det er holdepunkter for at årsaken ligger i mindre energibruk og ikke i at vi spiser mer enn før. I industrialiserte land er overvekt, særlig hos kvinner, mest utbredt i lavere sosiale lag. Hos begge kjønn øker risikoen for visse sykdommer og plager ved overvekt. Et aspekt ved vektøkningen er kløften som oppstår mellom realiteten og et slankt ideal-utseende. Studier fra USA har vist at kvinner var langt mer tilbøylige enn menn til å oppfatte seg som fete, selv om måleresultatene ikke skulle tilsi en slik forskjell. Avvik fra ønsket utseende kan skape motivasjonen for endring til bedre kost- og mosjonsvaner, men fører ofte til lite helsefremmende slanke-strategier. Det er behov for mer kunnskap om egenopplevelse av avvik fra ønsket vekt her i Norge, om hvilke strategier for vektreduksjon som nyttes, og om helsemessige følger av disse.
Vektutviklingen de siste 25 årene i Norge
Det er vanlig å definere kroppsmasseindeks (Body Mass Index, BMI) på 30 kg/m2 og høyere som fedme, mens BMI i området 25–29,9 kg/m2 betegnes som overvekt (Seidell 1997, James 1997). Studier av kroppsmasse som risikofaktor for sykdom tyder på at det optimale nivå i en befolkning er BMI i området 20–23 kg/m2 .
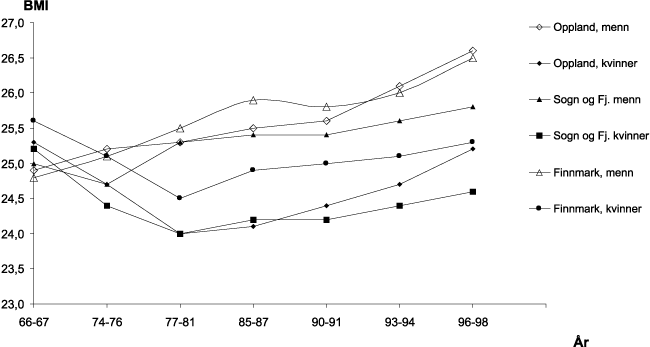
Figur 8.39 Gjennomsnittlige verdier for kroppsmasse hos menn og kvinner 40–42 år i Oppland, Sogn og Fjordane og Finnmark
Figur 8.39 viser at gjennomsnittlig vekt og kroppsmasseindeks for norske menn i alder 40–42 år har steget jevnt fra 1966–67 til 1998. For kvinner har det vært et U-formet forløp, med reduksjon i 1960- og 1970-årene, men den samme økningen som hos menn fra 1980-årene. Vektøkningen i 1990-årene har funnet sted i alle fylker (Tverdal 1996, Bjartveit 1997). Foreløpige data fra Helseundersøkelsen i Nord-Trøndelag tyder på at gjennomsnitts kroppsmasse blant kvinnene øker med alder helt opp til 70–79 år, mens den blant menn flater ut ved 50 års alder. Andelen med fedme kommer opp i mer enn 20 % blant kvinner i alder i alder 50–79 år. En sammenstilling av regioner innen Akershus fylke viste ingen økning fra 1990 til 1993 i Vestregionen (Asker og Bærum) og størst økning på øvre Romerike, som er den mest landlige regionen (Grøtvedt 1998).
Det rapporteres om økning i kroppsmasseindeks over det meste av verden, både industrialiserte land, Øst-Europa og i utviklingsland (Seidell 1997). Det er beregnet at mer enn halve befolkningen i Europa i alder 35–65 veier mer enn ønskelig, det vil si at de har BMI > 25 kg/m2 , og at fedme forekommer hos 10–20 % av menn og 15–25 % av kvinnene. Fra USA rapporteres at vekten har steget også hos barn og unge (Freedman 1997).
Sosiale og individuelle forhold som disponerer for fedme
Den teknologiske utviklingen innen primærnæringene, industri, transport og annen kommunikasjon har ført til at vårt daglige energiforbruk har sunket (Hjort 1996). I en stor trend studie i USA (NHANES II og III) fant man det samme (Heini 1997). Fra 1976 til 1980 sank fett-inntaket med 11 % og energi-inntaket med 4 %, mens andelen som brukte lett-produkter økte fra 19 % i 1978 til 76 % i 1991. Likevel økte andel overvektige fra 25,4 % til 33,3 %, og dette gjaldt både kvinner og menn. Mye tyder derfor på at vi spiser mindre enn før, men ikke lite nok, sett i forhold til enegibehovet. Årsaken til vektøkningen på befolkningsbasis er, med andre ord, først og fremst mangel på mosjon.
Hvorfor legger noen på seg, mens andre holder seg slanke tross omtrent den samme ytre påvirkning? For det første, er det vist at arv har stor betydning (Harris 1995). Videre er fedme sterkt knyttet til sosial klasse. I utviklingsland er fedme vanligst i de høyere sosiale lag, mens det i Europa og andre industrialiserte land er omvendt. Den sosiale gradienten er særlig uttalt blant kvinner (Seidell 1997, Stunckard 1996). Det hevdes at det ikke bare er slik at plassen i samfunnshierarkiet bestemmer vekten, men også at det å være tynn har en funksjon i den sosiale karrieren. Det er også vist at røykere i gjennomsnitt veier noe mindre enn aldri-røykere og at ex-røykere veier mest (Molarius 1997, Tverdal 1996).
Sykdom, plager og problemer knyttet til å være overvektig
Overvekt øker risikoen for sukkersyke (diabetes type-2), hjertesykdom, sykdom i galleblæren, hjerneslag, lungesykdom, samt leddlidelser i knær og ryggsøylen (Bray 1996). Også dødelighet for alle årsaker samlet øker. Hos kvinner er det økt risiko for kreft i livmorlegemet og brystkreft etter menopausen. Av mindre alvorlige plager nevnes soppinfeksjoner, visse andre hudproblemer og økt kroppsbehåring hos kvinner. Ved betydelig fedme vil sosial isolasjon og svekket arbeidsevne kunne bli et resultat. En fordel ved overvekt er mindre risiko for osteoporose.
Egenopplevelse av fedme og forsøk på slanking
En undersøkelse av amerikanske skolebarn viste at jentene opplevet seg selv som fetere, mens guttene opplevet seg som tynnere, enn resultatene fra vektmålingen skulle tilsi (Sisson 1997). Også foreldrene hadde større tilbøylighet til å oppfatte jentene som fetere enn guttene. En annen studie har vist at mens hele 90 % av overvektige og 30 % av normalvektige jenter slanket seg, gjaldt det samme for 49 % av de overvektige og ingen av de normalvektige guttene (Steen 1996). Den norske undersøkelsen Ungkost har vist at 10–20 % av norske elever har et overvektsproblem ut fra kroppsmasseindeks. Blant jentene mente hele 56 % i videregående skole og 42 % i 7. klasse at de veide for mye. De tilsvarende tallene for gutter var 18 % og 21 % (Kilde: Avdeling for kostholdsforskning, UiO). På denne bakgrunn er det tydelig at vi har to typer «vektproblemer»: de overvektige av begge kjønn, som har behov for sunne, effektive og langsiktige metoder, og normalvektige jenter som har behov for å få justert sitt selvbilde og sine overdrevent magre idealer.
Vi vet lite om omfanget av slankeforsøk og konsekvensene av disse i den norske befolkningen. Men slankemarkedet er stort, ettersom Grete Roede-kjeden og Cambridge-kuren hver omsetter for 30 millioner kroner årlig (Kilde: Nettavisen, 15. januar 1998).
Strategier for å forebygge overvekt
For begge kjønn anbefales først og fremst mosjon som et middel til å forebygge det overvektsproblemet som er i ferd med å utvikle seg (Heini 1997, Hjort 1996). En eventuell reduksjon av energiinntaket bør være langsiktig og gradvis.
Muligens er mosjon, relativt til diett, enda viktigere for kvinner enn for menn med sikte på å oppnå de ønskede virkninger på fettmetabolismen og redusere risikoen for å utvikle sukkersyke (Legato 1997). En annen grunn til i særlig grad å vektlegge mosjon når det gjelder kvinner og vekt, er at slanking øker risikoen for spiseforstyrrelser (Fairburn 1997). En tredje grunn knytter seg til at røyking til en viss grad holder vekten nede, noe som kan bli en grunn til ikke å stumpe røyken. Dette siste tilsier en helhetlig helsefremmende strategi med mosjon, røykfrihet og justering til sunne kostvaner uten «sulting».
Behandling av etablert fedme er vanskelig. Mer spesielle intervensjoner som atferdsterapi, kirurgisk inngrep og farmakologisk behandling kan være nyttig for enkelte, men slår ofte feil (Carek 1997). I litteraturen som gjelder vektreduksjon hos svært overvektige påpekes at det ikke er gjort nyvinninger, og at vektreduksjon svært ofte følges av en ny vektøkning (Foreyt 1996, Goodrick 1996).
Det trengs mer kunnskap om sammenhengen hos norske kvinner mellom overvekt og fedme på den ene side og trivsel, mentale helseproblemer og belastningslidelser på den annen. Videre trengs det kunnskap om omfanget av ulike typer slanking og om de helsemessige konsekvensene av de metodene som markedsføres og brukes. Ikke minst trengs det å legge til rette for mosjon slik at dette kan inngå i dagliglivet gjennom hele livsløpet. For dem som alt har kommet inn i overvektens onde sirkel, trengs det forskning og utvikling for opplegg som bringer trivselsvekten varig tilbake.
Litteratur
Bjartveit K, Wøien G. Risikofaktorer for hjerte-karsykdom i Norge. Resultater fra undersøkelser i 18 fylker. Oslo: Statens helseundersøkelser 1997.
Bray GA. Health hazards of obesity. Endocrinol Metab Clin North Am 1996; 25: 907–19.
Carek PJ, Sherer JT, Carson DS. Management of obesity: medical treatment options. Am Fam Physician 1997; 55: 551–8.
Fairburn CG, Welch SL, Doll HA, Davies BA, O"Connor ME. Risk factors for bulemia nervosa. A community-based case-control study. Arch Gen Psychiatry 1997; 54: 509–17.
Foreyt J, Goodrick K. The ultimate triumph of obesity. Lancet 1995; 346: 134–5.
Freedman DS, Srinivasan SR, Valdez RA, Williamson DF, Berenson GS. Secular increases in relative weight and adiposity among children over two decades: the Bogalusa heart study. Pediatrics 1997; 99: 420–6.
Goodrick GK, Poston WS, Foreyt JP. Methods for voluntary weight loss and control: update 1996. Nutrition 1996; 12: 672–6.
Grøtvedt L. Helseprofil i Akershus. Ulikheter i sykdom, livsstil og helsetjenester. Rapport fra Stiftelse for helsetjenesteforskning. Nordbyhagen: Sentralsykehuset i Akershus 1998.
Harris JR, Tambs K, Magnus P. Sex-specific effects for body mass index in the Norwegian twin panel. Genetic Epidemiology 1995; 12: 251–65.
Heini AF, Weinsier RL. Divergent trends in obesity and fat intake patterns: the American paradox. Am J Med 1997; 102: 259–64.
Hjort PF, Waaler HT, Tverdal A, Graff-Iversen S, Trygg K. Mosjonerer folk mindre enn de tror? Tidsskr Nor Lægeforen 1996; 116: 3023–4.
James WP. The epidemiology of obesity. Ciba Found Symp 1996; 201: 1–11.
Legato MJ. Gender-specific aspects of obesity . Int J Fertil Steril Womens Med 1997; 42: 184–97.
Seidell JC, Flegal KM. Assessing obesity: classification and epidemiology. Br Med Bull 1997; 53: 2338–52.
Sisson BA, Franco SM, Carlin WM, Mitchell CK. Bodyfat analysis and perception of body image. Clin Pediatr 1997; 36: 415-8.
Steen SN, Wadden TA, Foster GD, Andersen RE. Are obese boys ignoring an important health risk? Int J Eat Disord 1996; 20: 281–6.
8.14.4 Røyking
Anne Hafstad, Aftenposten.
Forekomst og dødelighet av røykerelaterte sykdommer har i den vestlige verden vært lavere blant kvinner enn menn, fortrinnsvis på grunn av tidligere kjønnsforskjeller i røykemønster. I hele den vestlige verden er kjønnsforskjellene i røykevaner i ferd med å forsvinne (1). I Norge, har andelen dagligrøykere totalt sett gått ned fra midten av 50-tallet og frem til i dag. Det er imidlertid i det vesentlige menn som har stått for denne nedgangen. I 1956 var det tre ganger flere menn enn kvinner som var dagligrøykere. Mens andelen dagligrøykende menn er redusert fra 51 % i 1973 til 33 % i 1995, er tilsvarende tall for kvinner tilnærmet uendret, med rundt 33 % dagligrøykere på begge tidspunkt (2).

Figur 8.40 Andel dagligrøykere blant kvinner og menn over fylte 15 år i perioden 1910–97
Kilde: Lund KE: Tidskr Nor Lægeforen 1998; 118: side 2179
I en studie publisert i 1994, undersøkte Rønneberg og medarbeidere (3) røykevanene i fem års fødselskohorter, blant personer født fra 1890 til 1974. Fram til midten av 50-tallet steg andelen røykere blant begge kjønn i hver kohort. Høyest andel røykere ble registrert blant menn født 1915–1939, med nesten 80 % dagligrøykere. Deretter var det en nedgang i andelen dagligrøykere blant begge kjønn frem til slutten av 60-årene. Da steg røykandelen blant kvinner, og høyeste andel kvinnelige røykere var 52 % blant dem født mellom 1940 og 1949. Fra begynnelsen av 70 -tallet har andelen røykere gått ned for begge kjønn i samtlige fødselskohorter, mer uttalt blant menn enn kvinner. Nedgangen var størst før 1980.
Det er store historiske forskjeller i røykevaner mellom kvinner og menn. Kvinner har begynt å røyke på et senere tidspunkt i livsløpet enn menn (4). Rønnebergs undersøkelse viser at for personer født 1890–1894, var andelen røykere blant menn fem ganger høyere enn blant kvinner, mens det ikke var noen kjønnsforskjell for personer født etter 1950. Minst to av tre menn født før 1939 har vært røyker, mens mindre enn hver tredje kvinne født før 1905. Noe under halvparten av dem født mellom 1905 og 1934 oppgir å ha røkt (3,4).
Mens kjønnsforskjeller i røykatferd i den voksne befolkningen (16–74 år) nå er helt borte, finnes det variasjoner blant de yngre aldersgruppene. Blant ungdomsskoleelever (13–15) er det i dag på landsbasis ingen forskjell i andelen dagligrøykere mellom jenter og gutter, og andelen røykere er gått ned fra 70-tallet og frem til i dag (2). Flere undersøkelser i ulike geografiske områder har imidlertid vist en tendens til at unge jenter røyker mer enn unge gutter (5, 6, 7). Dette synes å være mest uttalt i store byer som for eksempel Oslo og Bergen. Siden storbyene kan tenkes å være en trendsetter når det gjelder atferd blant ungdom, kan dette være starten på en utvikling hvor jenter og kvinner røyker mer enn menn.
Det er viktig å ha et historisk perspektiv på røykepidemien blant kvinner. Ved århundreskifte var det ikke sosialt akseptabelt for en kvinne å røyke. Røyking passet ikke inn i datidens normer for kvinnelighet. Normene var imidlertid satt av menn, og det blir hevdet at retten til å røyke ble en symbolsak i den gryende kvinnefrigjøringen (4). I dag er det åpenbart en kvinnerett å røyke, og man kunne tro at flest kvinnelige røykere er å finne blant dem som i stor grad har inntatt posisjoner i samfunnet som tidligere var forbeholdt menn. I den vestlige del av verden, var det yrkesaktive kvinner med lang utdanning, posisjon og makt som først begynte å røyke. Bildet er imidlertid helt annerledes i dag. Dagens typiske kvinnelige røyker, er kvinnen med lav utdanning, lavstatusjobb, dårlig økonomi, hun er enslig, separert eller skilt, og hun er oftere eneforsørger enn sine ikke-røykene medsøstre (4). Det synes imidlertid klart at mange sider ved det å være kvinne har vist å kunne medvirke til at kvinner både begynner og fortsetter å røyke til tross for stadig økende press til å stumpe røyken nettopp på kvinnen som mor, omsorgsperson og rollemodell (8, 9).
Det er lite sannsynlig at det som i sin tid førte stadig flere kvinner inn i de røykendes rekker, er de samme mekanismene som opprettholder røyking blant kvinner i dag. Vår kunnskap om jenter og kvinners røykatferd er begrenset, men det er holdepunkter for å hevde at det er finnes kjønnsforskjeller i årsaker til at ungdom begynner å røyke, og at kvinner og menn kan ha ulike motiv for å fortsette å røyke (10, 11).
Det er imidlertid et faktum, at de siste tiårs røykmønster blant kvinner ikke har vært like gunstig som blant menn. Dersom dagens røykmønster blant norske kvinner og unge jenter opprettholdes, vil man i årene som kommer kunne forvente en betydelig økning i røykrelaterte sykdommer blant kvinner, med hjerte- karsykdommer og enkelte kreftformer som de mest alvorlige.
Hvorfor begynner unge jenter å røyke?
Røyking er en vane som i det vesentlige starter i ungdomstiden, tidspunktet hvor unge mennesker oppdager, utfordrer og eksperimenterer, som en del av overgangen fra barn til voksen. I de fleste vestlige land har de fleste røykerne begynt å røyke før de fyller 18 år (12). Slik er det også i Norge. Det finnes omfattende kunnskap om ungdom og røykatferd. Faktorer som påvirker røykstart blant ungdom kan i det vesentlige deles i tre hovedgrupper; personlige forhold, sosial påvirkning og sosiokulturelle faktorer (5). En rekke studier har vist at ungdom som søker risiko og spenning (sensation-seeking) røyker mer enn ungdom som ikke gjør det (13). Lav selvtillit og stort behov for opprør og protest er også faktorer som fører til røykstart blant ungdom (5).
Flere studier viser imidlertid at den viktigste faktoren for røykstart blant ungdom er sosial påvirkning, først og fremst fra venner, men også foreldre og eventuelt andre rollemodellers røykevaner synes å ha betydning (5). I tillegg er det en kjent sammenheng mellom lave ambisjoner, selvbilde som taper og røyking (14). Dette er helt i overensstemmelse med røyking blant voksne, hvor andelen røykere blant personer med ungdomsskole eller tilsvarende som høyeste utdanning er mer enn dobbelt så høy som blant dem med universitet og høyskoleutdanning.
Til tross for omfattende kunnskap om årsakene til at ungdom begynner å røyke, er det relativt lite kunnskap om kjønnsforskjeller i opprettholdelse av røykatferd. Det er imidlertid vist kjønnsforskjeller i generell risikoatferd blant ungdom (15), men de bakenforliggende årsakene til slike kjønnsforskjeller er i liten grad studert. Nyere forskning antyder at det kan være kjønnsforskjeller i psykologiske de årsakene til røyking (16) . Enkelte studier har vist at jenter er mer påvirkelig av sosial påvirkning og press enn gutter (17, 18).
Det er vist at venners røykevaner betyr mer for røyking blant jenter enn blant gutter (19, 20). I en norsk undersøkelse fant Aarø og medarbeidere at 15- årige jenter hadde flere venner som røkte enn gutter i samme alder. Det antas at dette skyldes at jenter mer enn gutter har venner som er eldre enn seg (21). Dette bekreftes av undersøkelser som viser at press fra venner øker med alderen, og at dette er forbundet med aldersrelatert endring i holdninger til tobakk og røykatferd (5). Søskens røykevaner er også av betydning, og det er undersøkelser som tyder på at brødre betyr mest for gutters røykevaner, og søstre har størst påvirkning overfor jenter (19).
Det er også vist at den mest uttalte sammenhengen mellom foreldre og barns røykevaner finnes mellom mor og datter (22, 23). Kandel og medarbeidere finner at røyking i svangerskapet, øker risikoen for at barnet blir røyker i tenårene. Det antydes at nikotin overføres fra mor til foster, slik at fosterets hjerne er predisponert i en kritisk utviklingsfase i mors liv, til lettere å bli avhengig av nikotin mer enn 10 år senere (24).
Det er blitt antydet at en generell likestillingstendens i samfunnet har ført til at de faktorene som tidligere fikk gutter til å begynne å røyke, nå i like sterk grad får jenter til å begynne (10). Det kan også tenkes at andre forhold som er spesielle for jenter, er blitt mer fremtredende (25, 26). En faktor som ofte trekkes frem i den sammenheng, er røyking som et middel til vektkontroll (10). Flere undersøkelser har vist at røykere i gjennomsnitt veier mindre enn ikke røykere. Av den grunn antas vekt å være en viktig faktor både for røykstart blant unge jenter, og for opprettholdelse av slik atferd for voksne kvinner.
I Norge har Friestad og Klepp (1997) i en oppfølgingsstudie av et utvalg norsk ungdom 15–18 år, undersøkt sammenhengen mellom kroppsbilde, vekt og røykevaner (10). De finner at jenter er mer opptatt av å ikke gå opp i vekt enn gutter. Jentene har også et mer negativ kroppsbilde enn guttene. Blant jentene finner man en tendens til at røykerne er mer opptatt av vekt enn ikke røykerne. Tidligere røyking (15 års alder) er den viktigste prediktor for røyking ved 18 års alder for begge kjønn. For jenter, predikerer imidlertid slankeforsøk også røyking, i det jenter som har prøvd å slanke seg flere ganger før de er 15 år, i større grad enn andre oppgir å røyke ved 18 års alder (23). Forskerne konkluderer med at slankeforsøk, vekt, opptatthet av vekt og kroppsbilde synes å ha betydning for røykstart blant unge jenter, men ikke for unge gutter.
Til tross for kunnskap om ungdom og røykatferd, er kjønnsforskjeller i røykeatferd i mindre grad studert. Nyere tids forskning kan tyde på kjønnsforskjeller i årsaker til røykestart og at kroppsbilde/vekt er en viktig faktor for kvinner.
Hvorfor fortsetter kvinner å røyke?
Årsakene til at kvinner fortsetter å røyke er forskjellige fra årsakene til røykstart blant unge jenter (8). Hvorfor folk fortsetter å røyke er blitt studert inngående i de fleste vestlige land, og man har i dag identifisert en rekke forhold som påvirker røykatferd blant begge kjønn (3, 8, 9) . I en undersøkelse fra Finmark (27) fant man at de som fortsetter å røyke skiller seg fra de som stumper røyken både med hensyn til demografiske, helsemessige, livsstilsmessige og personlige faktorer. Undersøkelsen kan tyde på at de som fortsatt røyker representerer en gruppe med lang fartstid som røyker, liten interesse for helse, og dermed muligens lav eller ingen motivasjon for å stumpe røyken. Antall år som røyker er det som sterkest påvirket om man stumper røyken eller ikke, jo lenger man har vært røyker, jo vanskeligere er det å slutte.
Grunnlaget for å forklare den ugunstige røykutviklingen blant kvinner er imidlertid begrenset, da de fleste studier om kvinner og røyking er deskriptive med fokus på røykeprevalens og trender relatert til alder og ulike sosiale grupper.
En endret kvinnerolle de siste tiårene er imidlertid lansert som en forklaring på den lite gunstige røykutviklingen (9, 12). Mange kvinner er under konstant press både hjemme og på jobb. Den yrkesaktive kvinnen har mange roller å ivareta, et arbeid å passe, en sjef som skal være fornøyd, en husholdning som skal administreres og ivaretas, og hun skal være en god omsorgsperson for alle generasjoner av familien. Den moderne kvinnen er i sin streben etter å fylle alle sine roller, stadig i konflikt med seg selv og sine roller. Graham, (1994) påpeker at kvinner med omsorgsoppgaver, både i hjem og i yrke, røyker oftere enn andre kvinnegrupper(28). Det er også vist at røyking gir en legitim pause i en travel hverdag, og at kvinner «bruker» røyken for å dempe stress, sinne og frustrasjon (29, 30). I tråd med dette er det funnet at enslige mødre med dårlig økonomi finner trøst og avslapping i røyken (29).
Blant gravide som har lite nær støtte er det vist at den subjektive positive gevinsten av røyking i form av trøst og beroligende effekt oppveier den økte helserisikoen røyking medfører (31). Partners røykevaner synes å ha stor innflytelse på kvinners røykatferd og deres motivasjon og evne til å slutte (32, 33). Ut fra dette er det trolig at faktorer som stress, negative følelder (ensomhet, tristhet, sorg og frustrasjon), partners røykevaner samt sosialt nettverk er spesielt viktig for kvinners røykevaner (8).
I en oversiktsanalyse om sammenhengen mellom røyking og kroppsvekt konkluderer Klesges &Vasque, 1989 (34) med at røykere har en lavere gjennomsnittsvekt enn ikke-røykere og eks-røykere, og at kvinner i større grad enn menn bruker redsel for vektøkning som argument for videre røyking.
Det er fremdeles mye som er uklart når det gjelder å forstå hva som opprettholder røykatferd og motiverer til røykslutt blant kvinner. Utvidet kunnskap, innsikt og forståelse for kvinners røykatferd og prediktorer for røykekutt er helt nødvendig for å kunne utarbeide effektive virkemidler for å redusere røykandelen blant kvinner.
Forebyggende tiltak for kvinner
Såvel forebygging av røykstart blant unge jenter som reduksjon av andel røykere blant kvinner krever et mangfold av ulike tiltak. Det synes imidlertid klart at de tiltak som til nå har vært gjennomført i store deler av den vestlige verden, ikke har lykkes å i vareta spesielle forhold med tanke på jenter og kvinners røykatferd (12).
En rekke faktorer er involvert i initiering og opprettholdelse av røykatferd blant jenter og kvinner. Betydningen av de ulike faktorene vil variere i ulike kulturer og samfunn, og på individnivå. Det er derfor nødvendig å fokusere på flere elementer ved forebyggende tiltak. Generelt bør man skille mellom tiltak som har til hensikt å forebygge røykestart og tiltak som har som målsetting å få folk til å slutte å røyke.
Det er vanlig å dele forebyggende tiltak rettet mot ungdom i informasjon og opplysning, og restriktive tiltak. Ulike strategier og virkemidler har vært brukt. En rekke større undersøkelser har vist at skolebasert intervensjon kan redusere andelen røykere blant ungdom med mellom 25–60 % (35). Imidlertid er effekten ofte kortvarig og etter fire år er forskjellen mellom intervensjon- og kontrollgruppen som oftest helt utjevnet. Ulike tilnærminger har vært forsøkt og resultatene er overraskende konsistente uavhengig av type virkemiddel og strategi i skolen. Rene massemediekampanjer rettet mot ungdom, har i liten grad vist seg å være effektive. Forskere verden over opprettholder imidlertid at slike kampanjer har et betydelig potensiale når det gjelder forebygging av røyking blant ungdom (36). De hevder at årsaken til manglende målbare effekter, er dels mangel på gode randomiserte effektstudier og at man så langt ikke har lykkes i å finne budskap som «treffer» ungdom. I en omfattende norsk effektstudie finner Hafstad og medarbeidere, en kumulativ effekt av tre massemediekampanjer rettet mot ungdom. Studien kan tyde på at bruk av provoserende og emosjonelle budskap har effekt, også over tid (5). I tillegg blir det hevdet at forbud mot reklame, redusert tilgjengelighet av tobakk i form av aldersrestriksjoner og prispolitikk er virkemidler som spesielt vil påvirke røykatferd blant ungdom (37). Grunnlaget for å hevde at slike tiltak har effekt synes foreløpig noe mangelfullt. Det er imidlertid holdepunkter for å hevde at en kombinasjon av de tiltak som er beskrevet over, samlet sett vil kunne gi de beste resultatene.
Undersøkelser gjennomført av Statens tobakksskaderåd viser at de aller fleste dagligrøykerne har et ønske om å slutte (2). En av fire dagligrøykere oppgir å ha forsøkt å slutte de siste 12 månedene. Spesielt synes kvinner å ha et ønske om å slutte. Så langt ser det ut til at menn i større grad enn kvinner lykkes i sine sluttforsøk. De fleste røykere slutter på egen hånd, uten hjelp fra andre, men ofte som et resultat av ulike former for påvirkning (12).
Flere studier har vist at trusselen om og utvikling av hjerte- karsykdom fører til at røykere slutter. Forhold som påvirker sluttraten er alvorlighetsgraden av eventuell sykdom (38).
Betydningen av demografiske, personlige og psykososiale faktorer er mindre konsistente, og den forskningen over dette er begrenset. Det er imidlertid vist at faktorer som utdanning og inntekt, sivilstatus, sosialt nettverk, psykisk helse, stress, partners røykevaner, røykemengde, nikotinavhengighet, motivasjon for røykekutt samt tro på egen evne til å slutte, påvirker både om man forsøker å slutte å røyke og om man lykkes med dette (39).
Det er imidlertid lite eller ingen forskning på eventuelle kjønnsforskjeller i motivasjon for og evne til røykekutt. Det er derrfor vanskelig å konkludere med hva som er den optimale forebyggingsstrategien for kvinner. Men identifisering av viktige prediktorer for den enkelte røykers atferd, tilgjengelig sosial støtte, samt individuell tilpasning, og oppfølging synes å stå sentralt.
Konklusjon
Det er holdepunkter for å hevde at det finnes ulike motiver eller utløsende mekanismer for røykatferd blant gutter og jenter. Det ser også ut til at kvinner og menn har forskjellige motiver for opprettholdelse av slik matferd, og ulike motiver for røykekutt. Identifisering av målgrupper på bakgrunn av kjønn, alder, sosioøkonomi, motiv for handling og så videre er velkjent i reklame. På bakgrunn av forundersøkelser skreddersys budskapet til definerte målgrupper. I det røykeforebyggende arbeidet har man i liten grad brukt slik kunnskap. Det er imidlertid vist at emosjonelle budskap rettet spesifikt mot jenter har hatt best effekt (5). Skal vi i fremtiden få redusert andelen kvinnelige røykere i Norge, må strategier og virkemidler være bedre rettet inn mot målgruppen. Kvinner og menn ser ut til å tilhøre ulike helsekulturer, og ha ulike motiver for såvel initiering som opprettholdelse av røykatferd. Forebyggende tiltak må derfor utformes og innrettes forskjellig for hvert av kjønnene.
Litteratur
Peto RE, Lopez AD, Boreham L, Thun M, & Heath C (1994), Mortality from smoking in developed countries 1950–2000, Oxford university Press, Oxford.
Statens Tobakksskaderåd (1994) Opp i røyk, om tobakksbruk i Norge gjennom 20 år 1973–93, Oslo.
Rønneberg A, Lund KE, Hafstad A, (1994) Lifetime smoking habits among Norwegian Men and Women Born between 1890 and 1974, Int J Epid, Vol 23, no 2; 267–276).
Lund KE (1996) Samfunnsskapte endringer i Tobakksbruk i Norge I det 20 århundre. Doktoravhandling, Institutt for Sosiologi, Universitetet i Oslo.
Hafstad A, (1997). Provocative anti-smoking appeals in mass-media campaigns. An intervention study on adolescent smoking, Doktoravhandling, Institutt for almennmedisin og samfunnsmedisinske fag, Universitetet i Oslo.
Friestad C, Klepp K-I (1996). Fra eksperimentering til vanerøyking. En tre års oppfølgingsundersøkelse av ungdoms røykevaner. Hemil-senteret. Tidsskr Nor Lægefor nr. 5,1996; 116: 635-8.
Øygard L, Klepp KI, Tell GS, & Vellar OD (1995) Parental and peer influences on smoking among young adults: Ten-year follow-up of the Oslo youth study participants, Addiction, 90: 561–569.
Botten G (1994) I Sanner T, (Redaktør) Helsekonsekvenser ved røyking Tobakk og kvinner, en rapport fra helseministeren 1994, Sosial-og helsedepartementets arbeidsgruppe for røykfritt Norge, ISBN 82–91196–09-
Jakobsen B (1984) Lady-killers. Hvorfor røyker kvinner? Universitetsforlaget, Oslo.
Friestad K, Klepp KI (1997) Røyking, kroppsbilde og slankeatferd blant ungdom. Tre års oppfølging av ungdom i alderen 15–18 år. Tidsskr Nor Lægeforen nr 23; 117: 3342–6.
Søgaard AJ, Hafstad A (1997) Forebyggende tiltak bør være kjønnsspesifikke. Kvinner og menn tilhører ulike helsekulturer. Tidsskr Nor Lægeforen nr 23; 117: 3341.
Chollat-Traquet C (1992) Women and Tobacco, World Health Organization, Geneve.
Kraft P & Rise J (1994) The relationship between sensation seeking and smoking, alcohol consumption and sexual behavior among Norwegian adolescents, Health Education Research, 9; 2: 193–200.
Conrad KM, Flay B & Hill D (1992) Why children start smoking cigarettes: predictors of onset, British Journal of Addiction, 87: 1711–24.
Benthin A, Slovic P, Moran P, Severson H, Mertc CK & Gerrard M (1995). Adolescent health-threatening and health-enhancing behaviors: A study of word association and imagery. Journal of Adolscent Health, 17,143–152.
Clayton S (1991) Gender differences in psychosocial determinants of adolescent smoking. Journal of School Health, 61(3), 115–20.
Silverstein B, Feld S & Kozlowski LT (1981) The availibility of low-nicotine cigarettes as a cause of cigarette smoking among teenage females. Journal of Health and Social Behavior, 21; 383–88.
Woodruff SI, Sallis JM, Zavala FM & Deosaransingh K (1997). Effects of sex of subject and offerer on cigarette refusals among lationo youth, Psychology and Health, Vol.12, pp. 161–69.
Charlton A & Blair V (1989) Predicting the onset of smoking in boys and girls, Social Science and Medicine, 29: 813–18.
Hover SJ & Gaffney LR (1988) Factors associated with smoking behavior in adolescent girls, Addictive Behaviors, 13: 139–45.
Aarø LE, Hauknes A, & Berglund E-L (1981) Smoking among Norwegian Schoolchildren 1975–1980 – II. The influence of the social environment. Scandinavian Journal of Psychology, 22: 297–309.
Nutbeam D, Aarø LE (1992) Understanding children`s health behavior: The implications for health education with young people: Results from the WHO study of Health Behavior among Schoolchildren, Health Education Research, 6; 415–421.
DHEW Publication (1976) Teenage smoking: National patterns of cigarette smoking, ages 12 through 18, in 1972 and 1974, DHEW Publication No (HIN) 76–939, US Department of Health, Education and Welfare, Public Health Service, National Institutes of Health.
Rawbone RG, Keeling CA, Jenkins A & Guz A (1979) Cigarette smoking among secondary school children in 1975: Its prevalence and some of the factors that promote smoking, Health Education Journal, 38: 92–8.
Kandel DB, Ping WU, Davies M (1994) Maternal Smoking during Pregnancy and smoking by Adolescent Daughters, Am J Publ Health, 84; 9: 1407–13.
French SA, Perry CL, Leon GR, Fulkerson JA. Weight concerns, dieting behavior, and smoking initiation among adolescents: A prospective study. Am J Publ Health 1994; 84: 1818–20.
Fried JL Women and young girls…High-risk populations for tobacco use. Health Values 1994; 18: 33–40.
Kvisle A, Hafstad A, Søgaard AJ (1998) Er de som stumper røyken forskjellig fra dem som fortsetter å røyke? Resultater fra Helseundersøkelsene i Finnmark i 1977/78 og 1988/89. (Innsent for vuredering ).
Graham H (1994) –Gender and class as dimentions of smoking behaviour in Britain. Insight from a survey of mothers. Soc. Sci. Med 38: 691–98.
Jakobsen B (1984) Lady-killers. Hvorfor røyker kvinner? Universitetsforlaget, Oslo.
Orlandi MA, (1987) Gender differences in smoking cessation. Women and Health, 2: 237–251.
Oakly A (1989) Smoking in pregnancy: smokescreen or risk factor? Towards a materialist analysis. Soc of Health and Illness 11: 311–335.
Cnattingius S, Lundmark G, Meirik O. Who continues to smoke while pregnant? J Epidemiol Commun Health 46,218–221.
Windsor RA, Lowe JB, Perkins LL, Smith-Yoder D, Artz L, Crawford M, Amburgy K, Boyd NR. Health education for pregnant smokers: Its behavioral impact and cost benefit. Am J Public Health.
Klesges RC, Meyers AW, Klesges LM et al. Smoking, body weight and their effect on smoking behavior. Psychol Bull 106: 204–230.
US Department of Health and Human Services (1990) The healthBenefits of Smoking Cessation: A report of the Surgeon General. US Department of Health and Human Services, Public Health Service, Office on Smoking and Health, Rockville, Maryland.
Flay B, Burton D (1992) Effective Mass Communication Strategies for Health Campaigns. In Atkin C, Wallack L. Mass Communication and Public Health, Saga publications, Newbury Park, California, USA.
Townsend J, Roderick P & Cooper J (1994) Cigarette smoking by socioeconomic group, sex and age: effects of price income, and health publicity, British Medical Journal, 3009: 923–7.
Rigotti NA, Singer DE Mulley AG & Thibault GE (1991) Smoking Cessation Following Admission to a Coronary Care Unit. J Gen Int Med Volume 6: 305: 11.
Fiore MC, Jorenby DE, Schensky AE, Smith SS, Bauer RR, Baker TB (1990) Smoking status as the new vital sign: effect on assessment and intervention in patients who smoke Mayo Clin Proc 70: 3,209–13.
8.14.5 Alkohol og rusavhengighet
Edle Ravndal, Statens institutt for alkohol og narkotikaforskning.
Alkoholforbruk blant kvinner og menn
For å kartlegge bruken av alkohol i den voksne norske befolkning (fra 15 år og oppover) er det ved Statens institutt for alkohol- og narkotikaforskning (SIFA) fra 1956 og med jevne mellomrom fram til 1994 foretatt intervjuundersøkelser. I perioden fra 1956 og frem til 1966 steg andelen alkoholbrukere fra 68 % til 83 %. I løpet av de neste 30 årene har imidlertid andelen alkoholbrukere holdt seg stabil omtrent på nivået fra 1966. Brukerandelen var i den siste undersøkelsen fra 1994 87 % (Nordlund, 1996).
Når det gjelder alkoholkonsumets størrelse er det store alders- og kjønnsmessige forskjeller. Nordlund (1996) viser at forskjellen i kvinners og menns gjennomsnittsforbruk var større på 70-tallet enn det var på midten av 80-tallet. Mens menn drakk omtrent tre og en halv ganger mer enn kvinner i 1973, drakk de på midten av 80-tallet to og en halv gang mer. Denne tilnærmingen mellom kjønnene kommer både av at mennenes konsum gikk noe ned og kvinnenes økte. Menn drikker betydelig mer øl og brennevin enn kvinner, mens det er liten forskjell på kvinners og menns gjennomsnittsforbruk av vin. Grunnene til økningen i alkoholforbruket blant kvinnene på midten av 80-tallet kan være flere. De kontinentale drikkevanene, med bruk av mere vin i ulike sammenhenger i tillegg til de tradisjonelle drikkevanene, har sannsynligvis særlig virket inn på kvinnenes konsum. Kvinnene ble også på 70- og 80-tallet oftere yrkesaktive enn tidligere, de fikk egen inntekt og deltok oftere i mannsdominerte miljøer. Generelt har normene for akseptabel atferd blant kvinner blitt endret mer i liberal retning. Noen mener det økte alkoholkonsum blant kvinner er prisen en må betale for den økte kvinnefrigjøringen.
Tabell 8.10 Estimert gjennomsnittlig årsforbruk av alkohol i 1994 (i liter ren alkohol) fordelt på kjønn og alder
| Alder | Kvinner | Menn | Totalt |
|---|---|---|---|
| 15–17 år | 0,97 | 1,95 | 1,44 |
| 18–20 år | 3,00 | 5,65 | 4,30 |
| 21–30 år | 2,07 | 4,95 | 3,55 |
| 31–40 år | 1,87 | 4,14 | 3,02 |
| 41–50 år | 1,88 | 4,02 | 2,96 |
| 51–60 år | 1,25 | 3,97 | 2,68 |
| 61 år | 0,77 | 1,88 | 1,25 |
| Totalt | 1,60 | 3,86 | 2,71 |
Det er imidlertid viktig å merke seg at det ikke siden midten av 80-tallet har vært en videre tilnærming mellom de to kjønnene når det gjelder bruk av alkohol, til tross for både en bedre økonomi og en større tilgang på alkohol. Hovedkonklusjonen er altså at fremdeles drikker menn betydelig mer enn kvinner (3.86 liter ren alkohol i året versus 1.60) både samlet sett og blant alkoholbrukere. Dette mønstret har vært stabilt i nesten de siste 30 årene. Slik sett kan det virke som alkoholens tilgjengelighet og legalitet har en annen betydning for kvinner enn for menn.
Det er også stor ulikhet i forbruket av alkohol i de ulike aldersgrupper eller i de ulike faser av livet (tabell 8.10). Begge kjønn begynner som oftest å drikke i løpet av tenårene med en stigning frem mot 20-årsalderen. Men her når også de fleste toppen slik at det gjennomsnittlige alkoholforbruket frem mot 60-årene stadig flater ut. Dette er imidlertid gjennomsnittlige tallstørrelser og alkoholforbruket varierer selvsagt også med mange andre faktorer både individuelle og demografiske. Blant annet øker konsumet med inntekt og delvis med utdanning. Det er høyere i byer enn på landet, spesielt øl og vin, mens det for hjemmebrent er omvendt (Saglie, 1994).
Skal en studere kvinners forbruk av alkohol er det mer meningsfylt å sammenligne kvinner i ulike livsfaser med hverandre, enn å sammenligne kvinner med menn. Betydningen av alkohol kan for kvinner i ulike livssammenhenger være ganske forskjellig fra betydningen den har for menn. Det er derfor viktig å trekke inn faktorer både av sosial, kulturell og psykologisk art som berører kvinner. Eksempelvis viser SIFA- undersøkelsen fra 1991 at bruken av alkohol er langt mindre blant hjemmeværende husmødre enn blant yrkesaktive kvinner i alle aldersklasser, og at konsumet i begge grupper er størst blant de yngste. Men trekker vi inn andre faktorer som er sentrale for kvinners forbruk av alkohol, viser andre undersøkelser at bildet endrer seg. Da er ikke lenger kvinnenes yrkesaktivitet sterkest relatert til deres alkoholforbruk, men faktorer som ektefelles alkoholkonsum og befolkningstetthet (Hammer og Vaglum, 1989). Slik kan en fortsette og dra inn andre sentrale faktorer som kan være av betydning, som psykisk helse og arbeidsmiljø, og bildet vil stadig endre seg. Data fra Helseundersøkelsen fra 1985 om norske kvinners alkoholvaner viser at arbeidsstress og nervøse symptomer ikke varierte med alkoholkonsumets størrelse. Og skilte og separerte kvinner brukte ikke mere alkohol enn gifte og samboende. Samtidig ble det vist at heltidsansatte kvinner med barn drakk mindre enn de uten barn (Hammer og Vaglum, 1989). Her ser vi både hvordan rollene kvinnene innehar i en familiesammenheng og livsstil generelt virker inn på konsumets størrelse. Det vil si at hypotesen om at kvinners inntreden på arbeidsmarkedet (likestilling, økt inntekt) ikke alene kan forklare det økte konsumet blant kvinner, men at en også bør vurdere faktorer som urbanisering, ektefellens konsum og den generelle livsstil. Familien kan dermed fungere både som en pådriver til økt alkoholkonsum gjennom ektefellen, og som en beskyttelse gjennom omsorgen for barna.
Kan alkoholmisbruk defineres?
Å gi en entydig definisjon av alkoholmisbruk er svært problematisk. Alkoholforbruket er meget skjevt fordelt i befolkningen. De fleste av alkoholbrukerne bruker alkohol sjelden og i meget moderate mengder. Men 10 % av den voksne befolkning drikker omtrent halvparten av all alkohol. Sannsynligvis er det blant disse 10 % at de fleste misbrukerne finnes. Misbruk av alkohol varierer fra person til person alt etter vedkommendes eget skjønn, toleranse og miljø. Slike definisjoner er derfor sjelden brukt i forskningslitteraturen. Men skal man først gi en bred og upresis definisjon kunne man si at hvis noen har et så stort forbruk av alkohol at det over tid går ut over ens normale fungeringsevne både i forhold til arbeid og familieliv, så er et misbruk tilstede. Samtidig kan en høykonsument fungere tilsynelatende normalt, men konsumet fører til fysiske helseskader på sikt. Da vil man også kunne si at et misbruk er tilstede. Viktige faktorer for et alkoholmisbruk er biologiske disposisjoner, måten det drikkes på og konsumets størrelse.
Vanligvis gir det mer mening å snakke om storkonsumenter versus lavkonsumenter. Nordlund (1996) har beregnet at hvis man kaller de som drikker mer enn 10 cl ren alkohol per dag (det vil si 36.5 liter per år) for storkonsumenter og antar at det reelle gjennomsnittsforbruket for tiden ligger på omtrent 6.5 liter ren alkohol per år, og at andelen alkoholbrukere er 87 %, kan man anslå denne typen storkonsumenter i Norge til ca. 55 000. Det er dermed ikke sagt at antallet alkoholmisbrukere er 55 000. Et forbruk på 10 til 16 liter alkohol i året tilsvarer gjennomsnittsforbruket for menn i aldersgruppen 20 til 30 år. Ut fra disse beregningene vil det være naturlig å regne et forbruk fra 30/40 liter ren alkohol i året og oppover for et storkonsum blant menn, mens et tilsvarende storkonsum for kvinner kunne for eksempel være fra 10/20 liter ren alkohol i året. Et storkonsum for kvinner vil nødvendigvis settes lavere fordi kvinner av biologiske grunner tåler mindre alkohol enn menn.
Ut fra alkoholkonsumet blant de to kjønn er det rimelig å forvente at det er langt mer alkoholmisbruk blant menn enn blant kvinner. Den siste SIFA-undersøkelsen viser også at beruselse er langt mer hyppig blant menn enn blant kvinner, og langt vanligere blant yngre enn blant eldre. Mens 29 % av kvinnene oppga at de hadde vært «tydelig beruset» minst en gang i løpet av det siste året var den tilsvarende andelen blant menn 51 %. Samtidig har ikke denne typen beruselseandel nødvendigvis noen direkte sammenheng med om det foreligger et misbruk eller ikke.
Risikofaktorer for alkoholmisbruk hos kvinner
Det finnes mange undersøkelser som prøver å kartlegge ulike risikofaktorer for alkoholmisbruk. Disse konkluderer med til dels meget ulike resultater alt etter hva en definerer som misbruk, hvilken befolkningsgruppe som er undersøkt, hvilke problemstillinger som er studert og hvilke metoder som er brukt. Særlig kan resultatene være forskjellig når en sammenligner representative befolkningsundersøkelser med kliniske undersøkelser, det vil si utvalg av kvinner som oppsøker behandlingsapparatet.
En av de fremste amerikanske forskerne om kvinner og alkohol, S. Wilsnack (1984), skiller mellom tre ulike nivåer for å forstå sammenhengen mellom alkoholforbruk og dets eventuelle problemer. Wilsnack hevder at det er ulike faktorer som bestemmer alkoholforbrukets størrelse, drikkerelaterte problemer og alkoholavhengighet. I en større befolkningsundersøkelse i USA, viser hun at det er samværet med andre stordrikkere, ikke-sosial drikking i hjemmet og ekteskapets kvalitet som betyr mest for alkoholforbruket blant kvinner. Drikkerelaterte problemer mener hun har sterkest sammenheng med kvinnens rollestatus i familien (sivilstatus, omsorg for barn, hjemmeværende etc.) og av betydningen av disse rollene. Mens alkoholavhengighet er mest påvirket av kvinnens oppvekst og personlige problemer. De viktigste faktorene som kan føre til alkoholproblemer mener Wilsnack er: ung alder, lav selvfølelse, depresjon og en ikke-tradisjonell atferd. Med ikke-tradisjonell atferd mener hun en ikke-tradisjonell livshistorie med en ikke-tradisjonell seksuell erfaring, som inkluderer større frihet fra konservative moralnormer (for eksempel bruk av alternative rusmidler, samvær med andre høykonsumenter, færre tradisjonelle familieroller). Særlig understreker Wilsnack at det er mangel på meningsfulle roller som ofte kan føre kvinner inn i et alkoholmisbruk og ikke det omvendte, det vil si for mange ulike roller som skal forenes. Dette eksemplifiserer hun ved å vise til at mangel på forskjellige roller i ulike aldersgrupper kan øke problemdrikkingen. I aldersgruppen 21 til 34 år kan mangel på stabil partner og fast arbeid være risikofaktorer, i aldersgruppen 35 til 49 år kan tap av viktige familieroller som ved skilsmisse og ved at barna flytter hjemmefra være risikofaktorer. I aldersgruppen 50 til 64 år kan risikogrupper være hjemmeværende husmødre. Ut fra en klinisk undersøkelse i Sverige deler Dahlgren (1979) kvinnelige alkoholmisbrukere inn i tre ulike grupper, som delvis ligner på Wilsnacks: Unge kvinner (20–25 år) med problemfylte oppvekstvilkår som drikker åpent og er utagerende. Disse har en tidlig alkoholdebut og er ofte sammen med eldre kjærester. Yrkesarbeidende kvinner (30–50 år) hvor symptomdrikkingen vokser ut av sosial drikking på grunn av relasjonsproblemer, stress og kroppslige besvær. Den siste gruppen er eldre, ensomme kvinner over 50 år som er enker og fraskilte.
Det er problematisk å trekke det vesentlige ut av kliniske materialer siden undersøkelsene er vanskelig sammenlignbare. I Sverige er det imidlertid foretatt en del undersøkelser av kvinner som henvender seg til behandling for alkoholproblemer for første gang (Dahlgren 1989a; 1989b; 1991). Disse kvinnene var velutdannede kvinner med ordnede sosiale forhold og halvparten var gift eller samboende. Imidlertid var nesten alle deres partnere høykonsumenter av alkohol, 60 % av kvinnene hadde vært behandlet for ulike psykiske problemer og hver tredje kvinne hadde begått et suicidforsøk. Også i andre studier er det funnet klare sammenhenger mellom kvinners alkoholmisbruk og psykiske problemer (Vaglum, 1987; Dahlgren, 1994; Haver og Dahlgren, 1995). Fra alle studiene synes det som om det er en overhyppighet av personlighetsforstyrrelser hos kvinner som misbruker alkohol. Forholdet mellom depressive plager og alkohol er derimot noe uklart. Noen studier mener å finne en klar sammenheng (Wilsnack, 1984; Dahlgren, 1994), mens andre studier ikke gjør det (Vaglum, 1987).
Oppsummeringsvis kan en si at både sosiologiske faktorer (for eksempel kjønn, alder, urbaniseringsgrad, arbeid), livshendelsefaktorer (for eksempel seksuelle overgrep, skilsmisse, ekteskapsproblemer) og psykologiske faktorer (angst, depresjon, personlighetsforstyrrelser/sårbarhet) er viktige å trekke inn som risikofaktorer til et alkoholmisbruk hos kvinner.
Psykiske og sosiale konsekvenser av alkoholbruk hos kvinner
Svært mange undersøkelser påpeker skamfølelsen og selvforakten som kvinnelige alkoholmisbrukere sliter med (Gudmundsdottir, 1997; Jarvis, 1992; Dahlgren, 1989; Gomberg, 1988). Fortsatt lar ikke et høyt alkoholforbruk seg forene med forventninger til kvinnerollen. Kvinner må gjerne bruke alkohol, men bare i kontrollerte former. Alkoholproblemer har alltid vært vanligst blant menn, følgelig blir fordømmelsen i forhold til alkoholmisbruk hos kvinner sterkere både blant de alkoholmisbrukende kvinnene selv og hos omgivelsene (Gomberg, 1988). Dahlgren (1989) viser også hvordan kvinner med tidlige alkoholproblemer hadde like lav selvfølelse som langtkomne misbrukere.
I flere undersøkelser er det rapportert at kvinner med alkoholproblemer viser en større grad av psykiske problemer enn menn gjør (Dahlgren, 1989). Om disse psykiske problemene er primære eller sekundære i forhold til alkoholmisbruket, er ofte vanskelig å avgjøre. Nettopp på grunn av den sterke stigmatiseringen som kvinnelige alkoholmisbrukere utsettes for, vil en også forvente større psykiske problemer, skyld- og skamfølelse. Flere studier viser imidlertid at en del av disse psykiske problemene avtar når kvinnen slutter å drikke alkohol og får støtte og hjelp. Men som nevnt ovenfor synes det også som om mange av de psykiske problemene er der i forkant av alkoholproblemene.
De fleste kvinner som misbruker alkohol har også barn og familie. Derfor kan de sosiale konsekvensene ved at misbruket oppdages få store følger. I verste fall kan hun risikere å bli fratatt omsorgen for egne barn. Både dette og skamfølelsen er nok til at mange kvinner forsøker å skjule misbruket sitt. Ofte får de også hjelp til dette av sin egen familie, som sannsynligvis synes det er vanskelig å innrømme et alkoholproblem i familien (Bjerver, 1984). På den annen side er det også vist at kvinner som misbruker alkohol fortere mister sine ikke-alkoholmisbrukende partnere, mens det motsatte er tilfelle for mange alkoholmisbrukende menn (Taksdal, 1997).
En nyere studie viser at kvinner i gjennomsnitt har en kortere misbrukskarriere enn menn når de kommer til behandling (Vandeskog og Skutle, 1996), men de har likevel like store helseskader og sosiale problemer som mer langtkomne mannlige misbrukere. Denne utviklingen beskrives ofte i litteraturen som «telescoped development» eller akselerert utvikling (Lex, 1990). Med dette menes at kvinnenes problemutvikling foregår hurtigere både fysiologisk og sosialt sammenlignet med mannlige alkoholmisbrukere. På grunn av skamfølelsen over alkoholmisbruk synes det også å være relativt godt dokumentert at kvinnelige alkoholmisbrukere oftere blander ulike typer rusmidler enn menn (Vandeskog og Skutle, 1996; Gudmundsdottir, 1997). Blant voksne kvinner synes særlig benzodiazepiner og barbiturater å bli benyttet, mens studien fra Island viser at nærmere halvparten av utvalget også brukte illegale rusmidler.
Behandling/rehabilitering
Kvinners opplevde barrierer mot å søke seg inn i behandling er godt dokumentert (Thom,1986; 1987; Beckman & Amaro, 1986; Smidth-Fibiger, 1991; Taksdal, 1997). Ikke bare adekvate behandlingstilbud synes å være mangelvare, men også kvinnens egen opplevelse av skam og selvforakt gjør at hun sjelden oppsøker behandlingsapparatet før utviklingen har kommet svært langt. Det synes av samme grunner å være mer belastende for kvinnelige alkoholmisbrukere å oppsøke det tradisjonelle behandlingsapparatet innen rusmiddelomsorgen enn det er for menn (Dahlgren, 1989). Kvinner synes oftere å henvende seg til primærhelsetjenesten eller psykiatrien med ulike somatiske og psykiske problemer, uten at alkoholbruken kommer opp som et problem (Dahlgren, 1989; Vaglum, 1987). Flere studier viser også at kvinner lettere oppsøker polikliniske tjenester enn avrusningstilbud og A-klinikker som kan innebære større grad av stigmatisering (Vandeskog og Skutle,1996; Taksdal, 1997). Kjønnsforskjellers betydning for behandling er (Jarvis, 1992): Ulikheter mellom kjønnene med hensyn til flere biologiske konsekvenser av alkohol for kvinners fysiske helse, flere barrierer og mindre sosial støtte for kvinner som søker behandling, flere kvinner har rusmisbrukende partnere, flere kvinner opplever sosial stigmatisering, vold og seksuelt misbruk. Ofte konkluderes det med at det trengs flere rene kvinnerettede tiltak.
Den medisinske litteraturen opptil 10–20 år tilbake viser at meget få rene kvinnerettede tiltak finnes som også publiserer egne forskningsresultater (Haver og Franck, 1997). Det er imidlertid ett tiltak som utmerker seg – EWA prosjektet ved Karolinska Sjukhuset i Stockholm. Siden 1981 har dette tiltaket for kvinnelige alkholmisbrukere vært i virksomhet (Dahlgren, 1987). Det unike ved dette prosjektet er både selve organiseringen av tiltaket og den forskningsvirksomheten som hele tiden har vært en del av prosjektet. Målsettingen var å nå kvinner på et tidlig stadium i deres alkoholkarriere. De skulle derfor ikke ha vært i behandling tidligere. Tiltaket gikk ut med informasjon om prosjektet på arbeidsplasser, i kvinneorganisasjoner og i massemedia. Hensikten var å være aktivt oppsøkende og at tiltaket skulle være lett tilgjengelig. Dahlgren mener at den tradisjonelle måten å søke hjelp for sine alkoholproblemer ikke nødvendigvis er den rette for kvinner. Tiltaket har både en korttids døgnavdeling og en poliklinisk tjeneste hvor kvinnene følges over lang tid. Tiltaket har generøse åpningstider, individuelt tilpasset etter arbeids- og familieliv. Kvinnene kan komme på kveldstid og de kan ta barn med seg som blir tatt hånd om av fagutdannet personale. Familien står i sentrum og barna nåes tidlig med støtte fra både familierådgiver og psykiatrien om nødvendig. Tiltaket har slik greidd å rekruttere veletablerte kvinner i arbeid og med familie, men hvor alkoholkonsumet allerede er meget stort. Det var også typisk at halvparten av ektemennene hadde store alkoholproblemer. Til tross for at kvinnene var relativt belastet både psykisk og familiemessig, har tiltaket vist svært gode resultater (Dahlgren og Willander, 1989a; 1989b).
De fleste behandlingsstudier konkluderer med at det er viktig å fokusere på den totale livssituasjonen til kvinnene, og ikke bare på selve rusavhengigheten. Dette burde på mange måter være en selvfølge, men er det ikke. En systematisk kartlegging av alle viktige livsområder er derfor helt grunnleggende i all type behandling. Når det gjelder hvorvidt kvinner har dårligere behandlingsresultat enn menn i det som finnes av ulike tiltak i dag, viser en litteraturgjennomgang av 259 studier at dette ikke er tilfelle (Vannicelli, 1984).
Forebygging
Kvinnenes raske misbruksutvikling fremhever betydningen av tidlig intervensjon. Det er bekymringsverdig at også kvinner med et relativt moderat alkoholforbruk er utsatt for betydelige negative alkoholrelaterte problemer. Saklig informasjon om de negative fysiologiske konsekvensene for kvinner spesielt er derfor viktig. Denne typen informasjon må utformes slik at den ikke ytterligere bygger opp om kvinners skamfølelse i forbindelse med et overforbruk av alkohol. Det er også viktig at primærhelsetjenesten og psykiatrien blir mer skolert i å kartlegge kvinners alkoholvaner på et tidlig stadium, og ikke bidrar til en ytterligere forsegling av problemene med bare å ordinere medikamenter. Her ligger det en viktig utfordring i å identifisere kvinner med problemer samt metoder for tidlig behandling blant kvinner. De metoder som er mest brukt har oftest vært basert på utvalg av menn (Babor & Grant, 1991). Forhold som har med familielivet og arbeidsplassen er også helt sentrale for utvikling av et storforbruk av alkohol. Intervensjoner i forhold til disse arenaene kan som oftest skje poliklinisk. Både arbeidsgivere og familiemedlemmer bør oppmuntres til å støtte kvinnene i å søke behandling på et så tidlig tidspunkt som mulig. Mer kvinnerettet poliklinisk behandling etter retningslinjer som EWA-prosjektet bør derfor oppmuntres. Mange kostnader både for kvinnen selv, familien og for samfunnet kan spares om tilgjengeligheten av ikke-stigmatiserende tiltak kan nå kvinnene på et så tidlig stadium som mulig.
Litteratur
Babor T, Grant M (red), Project on identification and management of alcohol related problems. Report on phase II. Geneve: WHO, 1991.
Beckman LJ, Amaro H. Personal and social difficulties faced by women and men entering alcoholism treatment. Journal of Studies on Alcohol, 1986, 47, 135–145.
Bjerver T. Ofta har inte ens de anhöriga vetat hur illa ställt det varit. Alkohol och narkotika, 1983, 5, 24–28.
Dahlgren L. Female alcoholics. A psychiatric and social study. Stockholm, Karoloinska institutet, Thesis, 1979.
Dahlgren L. Hur gikk det for kvinnorna i EWA-prosjektet? Rapport efter två års verksamhet. Lakertidningen, 1984, 81, 4527–4531.
Dahlgren L, Willander A. Are special treatment facilities for female alcoholics needed? A controlled 2-year follow-up study from a specialized female unit (EWA) versus a mixed male/female treatment facility. Alcoholism: Clinical and Experimental Research, 1989a, 13, 499–504.
Dahlgren L, Willander A. Hög dödlighet bland kvinnor utan behandling för alkoholproblem. Läkartidningen, 1989b, 86, 1898–1900.
Dahlgren L. Vilka kvinnor söker hjälp för alkoholproblem, och vilka går det bra för ? Läkartidningen, 1991, 88, 632–635.
Dahlgren L. Barn til kvinnliga alkoholister. Läkartidningen, 1994, 91,2939–2947.
Gomberg EL. Alcoholic women in treatment: theuestion of stigma and age. Alcohol and Alcoholism, 1988, 23, 507–514.
Gudmundsdottir A. The self-image and social situation of alkoholic women: Implications for treatment. European Addiction Research 1997; 3: 3–10
Haver B, Dahlgren L. Early treatment of women with alcohol addiction (EWA): a comprehensive evaluation and outcome study. I. Patterns of psychiatric comorbidity at intake. Addiction, 1995, 90, 101–109.
Haver B, Franck J. The Karolinska project for early treatment of women with alcohol addiction. European Addiction Research, 1997, 3, 30–36.
Jarvis TJ. Implications of gender for alcohol treatment research. A quantitative and qualitative review. British Journal of Addiction, 1992, 87, 1249–1261.
Lex BV. Prevention of substance abuse problems in women. I: Watson RR (red), Drug and alcohol abuse prevention. Clifton, NJ: Humana Press, 1990.
Nordlund S. Rusmiddelbruk i Norge. Norsk Epidemiologi, 1996, 6, 3–12.
Saglie J. Norske drikkekulturer: Geografi, sosial bakgrunn, livsstil og tilgjengelighet. SIFA-rapport nr 1/94, Oslo.
Smidth- Figiger E. Kvindelige alkoholmisbrugere og behandlingstilbudene. København, Socialforskningsinstituttet, 1991.
Taksdal, A. Kvinnerettet rusbehandling? Rusmiddeldirektoratet/Sosial- og helsedepartementet, Oslo, 1997.
Thom B. A process approach to women’s use of alcohol services. British Journal of Addiction, 1984, 79, 377–382.
Thom B. Sex differences in help-seeking for alcohol problems -1. The barriers to help-seeking. British Journal of Addiction, 1986, 81, 777–788.
Thom B. Sex differences in help-seeking for alcohol problems -2. Entry into treatment. British Journal of Addiction, 1986, 82, 989–997.
Vaglum S. Alcohol abuse and psychopathology in female psychiatric patients in a clinical study. Universitetet i Oslo, Thesis, 1987.
Vandeskog A, Skutle A, Utslåtte kvinner og oppegående menn – misbrukere i behandling. Norsk Epidemiologi 1996; 6: 3–12.
Vannicelli M. Treatment outcome of alcoholic women: The state of the art in relation to sex bias and expectancy effects. I: Wilsnack SC, Beckman LJ (red), Alcohol problems in women. Antecedants, consequences and intervention. New York: Guilford Press, 1984, 369–412.
Wilsnack RW, Wilsnack SC, Klassen AD. Womens’s drinking and drinking problems: patterns from a 1981 national survey. American Journal of Public Health, 1984, 74, 1231–1238.
8.14.6 Fysiske konsekvenser av alkoholbruk hos kvinner
Kristina Kjærheim, Kreftregisteret.
Langvarig alkoholbruk er en viktig faktor når det gjelder sykdommer i lever og bukspyttkjertel, det sentrale og perifere nervesystem, høyt blodtrykk og flere former for kreft. Infeksjonsforsvaret blir svekket og hyppigheten av medfødte misdannelser blant nyfødte øker ved et forhøyet alkoholkonsum hos mor. Ved de fleste typer skader og ulykker ser en overhyppighet av alkoholpåvirkning; det gjelder for vold, drukning, trafikkulykker, forfrysninger og forbrenninger. Likevel er det ofte vanskelig å kvantifisere omfanget av alkoholskadene. De fleste sykdommer har en rekke risikofaktorer og en rekke beskyttelsesfaktorer. For mange sykdommer kan alkohol være en lite viktig årsaksfaktor, men for enkelte sykdommer er alkohol en så viktig faktor at sykdomsforekomsten er en indikator på alkoholkonsumet. Dette gjelder for eksempel levercirrhose (skrumplever) i vestlige land, hvor andre årsaker er sjeldnere (hepatitt-B, aflatoxin-eksponering).
Alkoholisme
Ulike tidsperioder har brukt ulike kriterier for diagnosen alkoholisme, og registreringen av alkoholisme som dødsårsak er nok noe preget av at en slik diagnose kan være en belastning for nære pårørende. Det kan være grunn til å tro at gyldigheten av diagnosen varierer både med kjønn, sosial status og tidsperiode. I perioden 1965–69 forekom dødsfall av alkoholisme fem ganger så hyppig blant menn som blant kvinner. I perioden 1990–93 var kjønnsratioen fortsatt omtrent den samme (5,6), med en dødelighet per 100 000 personår blant menn på 6,2 og blant kvinner på 1.1. Alkoholisk delir er en svært sjelden dødsårsak, med 24 tilfeller blant menn i perioden 1990–93, og åtte tilfeller blant kvinner.
Leversykdom
Alkohol kan gi tre typer/grader av leversykdom i tillegg til leverkreft: fettlever, alkoholisk hepatitt, og levercirrhose. Mens fettlever kan forsvinne etter 1–2 måneder, er alkoholisk hepatitt (leverbetennelse) en alvorlig tilstand med høy dødelighet. Nær halvparten av pasientene dør innen ett år. Alkoholisk hepatitt forekommer ofte samtidig med cirrhose. Cirrhose forutsetter vanligvis et høyt alkoholkonsum gjennom mange år (for eksempel en flaske brennevin, eller to flasker vin eller fem hele flasker øl per dag). Dødeligheten ved etablert cirrhose er over 70 % etter fem år, men totalavhold synes å bedre prognosen betydelig. En av tre pasienter med alkoholisk hepatitt/cirrhose er kvinner. I perioden 1990–93 var det i Norge 4,7 dødsfall på grunn av levercirrhose av 100 000 menn og 2,3 dødsfall blant 100 000 kvinner per år. I absolutte tall betydde dette 541 dødsfall blant menn og 301 dødsfall blant kvinner i løpet av disse fire årene. En regner med at omkring 75 % av disse er relatert til alkohol, noe mer blant menn, noe mindre blant kvinner. Omlag 5–10 % av de som har cirrhose utvikler leverkreft.
Tabell 8.11 Forekomst av alkoholassosierte kreftsykdommer
| Nye tilfeller/ 100 000 personår 1991–94 | Økning i % fra 1956–60 | Mann/kvinne-ratio 1956–60 | Mann/kvinne-ratio 1991–94 | |||
|---|---|---|---|---|---|---|
| Kreftsykdom | Menn | Kvinner | Menn | Kvinner | ||
| Tunge, munn, svelg | 5.1 | 2.0 | 70 % | 31 % | 2.0 | 2.6 |
| Spiserør | 3.2 | 0.8 | 7 % | 0 % | 3.8 | 4.0 |
| Strupe | 3.1 | 0.5 | 53 % | 400 % | 14.0 | 6.2 |
| Lever | 1.8 | 1.1 | 125 % | 175 % | 2.0 | 1.6 |
Kvinner tåler mindre alkohol
Kvinner synes å være mer utsatt for leversykdom relatert til alkohol enn menn med samme konsum. Dette skyldes hovedsakelig to forhold; for det første er kroppsfordelingen av vann og fett ulik hos kvinner og menn, med mer fett og mindre vannfase hos kvinner. I tillegg har kvinner lavere aktivitet av et enzym i magesekken (alkohol-dehydrogenase) som bryter ned alkohol før absorbsjon til organismen finner sted. Blant menn regner en med at et daglig alkoholinntak på 40–60 gram ren alkohol (opp til en flaske vin) gir seks ganger forhøyet risiko for levercirrhose sammenliknet med de som drikker 0,2 gram/dag. Blant kvinner øker risikoen imidlertid tilsvarende allerede ved et inntak på 20 gram ren alkohol/dag.
Kreft i tunge, munn, svelg, strupe og spiserør
Kreft i tunge, munn, svelg, strupe og spiserør er alle knyttet til både alkohol og tobakk. Alkohol og tobakk kan hver for seg føre til kreftutvikling, men når de opptrer sammen, øker risikoen for sykdom betydelig. Det er gode holdepunkter for at et kosthold med mye frukt og grønnsaker reduserer kreftrisikoen, også blant dem som røyker og drikker. I 1995 ble det diagnostisert 404 nye slike krefttilfeller blant menn og 139 nye tilfeller blant kvinner. Antall nye tilfeller (insidensen) blant kvinner har steget fra 2,4 per 100 000 personår i perioden 1956–60 til 3.4 i 1991–94 (det vil si en økning på 42 %). Blant menn har økningen i samme periode vært fra 7,5 til 11,4 (det vil si en økning på 52 %). Økningen har både for menn og kvinner vært mest uttalt i aldersgruppen 55–74 år. Sjansen for å leve fem år etter kreftdiagnosen, avhenger av utviklingsstadium ved diagnose. Fem års overlevelse for kreft i tunge, munn og svelg var 35 % for menn og 53 % for kvinner for alle stadier samlet i perioden 1987–91. For spiserørskreft er prognosen adskillig dårligere, med tilsvarende overlevelsestall på henholdsvis 5 % og 9 %. Strupekreft har på sin side betydelig bedre diagnose, med fem års overlevelse for både menn og kvinner på 68 %.
Leverkreft
Alkoholkonsum regnes i Norge i dag som den viktigste risikofaktoren for leverkreft. Blant menn har den aldersjusterte insidensraten økt med 125 % i perioden fra 1956–60 til 1990–94, mens økningen blant kvinner har vært på 175 %. Forekomsten av leverkreft er både for kvinner og menn høyest i aldersgruppen over 74 år. Tabell 8.11 gir en oversikt over trekk ved utviklingen av de ulike kreftsykdommene som er nevnt i det ovenstående.
Brystkreft
Forskning i løpet av de siste 10–15 årene har funnet relativt konsistente holdepunkter for at det er en sammenheng mellom alkohol og brystkreftrisiko. Denne sammenhengen er imidlertid ikke veldig sterk, og en antar at et gjennomsnittlig konsum på 1 drink per dag øker risikoen for brystkreft med 10–45 %. Under visse forutsetninger om alkoholbruk blant kvinner i Norge kan en anta at mellom 24 og 80 tilfeller av de omlag 2000 brystkrefttilfellene som årlig forekommer i Norge ville kunne vært unngått uten alkohol.
Alkohol og svangerskap/amming
Alkohol virker ri-dempende og ble så sent som på 1970-talet brukt ved norske sykehus ved truende for tidlig fødsel. Karakteristiske skader på barnet knyttet til akoholkonsum (føtalt alkoholsyndrom, FAS) ble beskrevet første gang i 1973. Alvorlighetsgraden av FAS kan variere avhengig av konsumnivå og individuell toleranse, men det fullt utviklede syndromet kjennetegnes av tre grupper av skader: generell veksthemning som kan være vedvarende, forstyrrelser i utviklingen av sentralnervesystemet med mental retardasjon, lite hode og dårlig motorisk utvikling og et karakteristisk utseende, medfødte misdannelser særlig i ansikt/hode og hjertefeil. I vestlige land har en funnet syndromet hos 1 av 600–1000 levende fødte barn. I Oslo fant en i perioden 1980–82 FAS hos 1 av 1000 levende fødte. Hvis Oslo er representativ for landet som helhet vil dette tallet tilsvare 60 barn med FAS per år. I tillegg kommer 120–180 barn uten det fullt utviklede syndromet, men med lettere alkoholskade som kan innebære blant annet mistrivsel, dårlig matlyst, irritabilitet og lav IQ. I begynnelsen av 1990-årene tydet imidlertid undersøkelser på at forekomsten av FAS var sunket til 0,5 barn per 1000 levende fødte, men det er vanskelig å si i hvilken grad dette skyldes en reell nedgang eller strengere krav til diagnosen. Undersøkelser har imidlertid funnet endrede holdninger til alkoholbruk under svangerskapet og ved amming som svarer til den reduserte forekomsten i løpet av denne perioden.
Konklusjon/oppsummering
Sammenliknet med øvrige vestlige land har Norge en lav forekomst av kroniske alkoholskader og -sykdommer. Mens forekomsten av ulike alkoholrelaterte sykdommer har økt i tiden fra 1950/60-tallet, har forholdet mellom forekomsten blant menn og kvinner endret seg relativt lite. Fortsatt er disse sykdommene 2–5 ganger hyppigere blant menn enn blant kvinner. De siste 15 årene har stigningen av alkoholkonsumet i den norske befolkning vist en avflating, og i samsvar med dette har en sett en reduksjon i cirrhosedødeligheten. Øvrige alkoholrelaterte sykdommer viser ingen reduksjon i forekomst, hvilken sannsynlig skyldes både lengre latenstid og mer sammensatte årsaksforhold.
Litteratur
Riise G, Berg JE, Bull Engelstad JC, Jacobsen CD, Sørensen BN (Ed). Alkohol og helse – det bagatelliserte alvor. Universitetsforlaget, Oslo 1995.
Kjærheim K. Alkohol, brystkreft og årsaksslutning i epidemiologien. Tidsskrift for Den norske Lægeforening 1997; 117: 3771–6.
8.14.7 Narkotika
Edle Ravndal, Statens institutt for alkohol og narkotikaforskning.
Narkotikabruk blant kvinner og menn
Det er vanlig å omtale illegale narkotiske stoffer som «lettere» (cannabis) og «tyngre» (amfetamin, heroin, kokain, LSD, ecstasy). Hovedgrunnene til dette er at opiater og amfetamin kan inntas med sprøyte og at avhengighetspotensialet anses å være større. Fordi alle narkotiske stoffer er illegale, og fordi de hyppigst brukes i avvikende subkulturer, er det vanskelig å angi eksakte tall hvor mange som bruker slike stoffer. Fra 1990 har SIFA foretatt årlige nasjonale undersøkelser av stoffbruken til ungdommer i aldersgruppen 15–20 år. Disse viser at det i årene 1990 til 1995 var mellom 8 % og 10 % av ungdommen som oppga at de hadde brukt cannabis noen gang (Skretting, 1996). Mens andelen gutter som noen gang har brukt cannabis har holdt seg jevnt på omkring 9 % siden den første landsomfattende undersøkelsen i 1986, har andelen jenter steget forholdsvis jevnt fra 7 % i 1986 til 10 % i 1995. Dermed var andelen som noen gang hadde brukt cannabis lik blant de to kjønn. Misbruk av cannabis ser imidlertid ut til å forekomme i langt større grad blant menn enn blant kvinner.
I 1996 var det på landsbasis omtrent 2 % som oppga at de noen gang hadde brukt amfetamin og ecstacy, og mindre enn 1 % heroin, kokain og LSD i aldersgruppen 15–20 år. I Oslo oppga omtrent 5 % at de hadde brukt amfetamin, 4 % ecstasy, 3 % kokain, 2 % LSD og bare 1 % heroin. Mens andelen som noen gang har brukt heroin synes å ha holdt seg relativt stabil de siste årene har bruken av amfetamin, LSD og ecstasy gått noe opp. Når det gjelder den voksne befolkningen fra 20 år og oppover er kunnskapsgrunnlaget om bruk av narkotika langt dårligere. I en undersøkelse fra 1994 oppga 11 % at de hadde brukt cannabis noen ganger, 3 % amfetamin og 1 % kokain (Amundsen et al., fra Oslo i 1995).
Når det gjelder intravenøst stoffmisbruk økte det årlige antallet av nye sprøytemisbrukere tidlig i 70-årene og mesteparten av 80-årene. Økningen stoppet imidlertid sakte opp. Antallet misbrukere på slutten av 80-tallet syntes å være ganske stabilt. I 1990 ble det estimert at antallet aktive sprøytemisbrukere lå et sted mellom 4–5000 personer (Skog, 1990). Omlag en tredjedel av sprøytemisbrukerne er kvinner.
Flere forhold som lett tilgjengelighet av heroin i de fleste storbyer, lavere priser og flere overdosedødsfall kan likevel tyde på at antallet sprøytemisbrukere har blitt noe høyere de siste årene. Misbrukerne av tyngre stoffer er imidlertid vanskelige å fange opp i representative befolkningsundersøkelser. På grunn av kohorteffekten har også de eldste og mest forkomne misbrukerne blitt en stadig større gruppe.
Risikofaktorer for narkotikamisbruk
En litteraturgjennomgang av kjønnsforskjeller i forhold til bruk og misbruk av cannabis viser at tidlig aggresjon blant gutter og mangel på grunnleggende sosiale ferdigheter hos jenter kunne predikere bruk av cannabis i ungdommen (Pape et al., 1994). Sterke familiebånd hadde også en sterkere sammenheng for jenters ikke-bruk av cannabis enn for gutter. Dette viser at familien og mellommenneskelige relasjoner har en annen betydning for kvinner enn for menn. Kvinner synes også oftere å bruke cannabis som selvmedisinering enn menn. Blant de tyngre misbrukerne av cannabis, synes begge kjønn å ha betydelig dårligere psykisk helse, mere familieproblemer og mindre deltakelse i organiserte fritidsaktiviteter enn befolkningen generelt.
Utover 70-tallet var det også her i landet en økende tendens i retning av at brukerne av cannabis, og etter hvert andre stoffer, i større grad enn andre unge hadde problemer i forhold til familie og skole. Denne tendensen ser ut til å ha holdt seg frem til i dag. Det er følgelig ikke tilfeldig hvem som blir tungt belastede narkotikamisbrukere. Det er en nær sammenheng mellom ulike typer tilpasningsproblemer i barndom og tidlige ungdomsår og narkotikaproblemer senere i livet. Særlig er denne sammenhengen sterk når det gjelder sprøytemisbruk. En større behandlingsundersøkelse fra SIFA viser at halvparten av unge stoffmisbrukere rapporterte at en eller begge foreldrene hadde alkoholproblemer, 1/3 hadde som barn hatt tilsyn av barnevernet, 1/5 hadde vært i behandling for psykiske problemer og 1/3 rapporterte at de hadde vært utsatt for seksuelle overgrep (Lauritzen et al., 1997). Lignende opphoping av psykososiale problemer finner en i de fleste behandlingsundersøkelser av narkotikamisbrukere i de nordiske landene (Ravndal, 1994a).
Gjennomgående er det lite forskning i forhold til kjønnsforskjeller og tyngre misbruk av narkotika. Noen forskjeller går likevel igjen i de fleste studier. Betydelige flere kvinner har vært utsatt for seksuelle overgrep i barndom og oppvekst, og kvinnene rapporterer mere problemer i oppvekstfamilien enn mennene (Ravndal, 1994a; Byqvist, 1997). Meget få av kvinnene som misbruker narkotika har utviklet sterke venninnerelasjoner i oppveksten og kvinnenes forhold til hverandre er ofte preget av sjalusi og konkurranse. Som oftest foretrekker de mannlige venner eller partnere. Det er som oftest menn som leder kvinnene inn i misbruket (Bjerrum Nielsen & Rudberg, 1990).
Konsekvenser av narkotikabruk
Fordi stoffmisbruk er illegalt og medfører mye kriminalitet, er det å være kvinnelig narkotikamisbruker meget avvikende. Selvforakt og skamfølelse er derfor utbredt. På samme måte som alkoholmisbrukende kvinner, har kvinner som misbruker narkotika derfor en kortere introduksjonsperiode, de har en raskere overgang til tungt misbruk og et mer destruktivt forløp enn mennene (Byqvist, 1997). Flere kvinner enn menn har vært utsatt for voldtekt. Prostitusjon er meget vanlig. Kriminalitet er langt mindre vanlig enn blant mennene.
Kvinnelige stoffmisbrukere rapporterer betydelig mer angst og depresjon og de begår selvmordsforsøk betydelig oftere enn mennene. Kvinnene bruker også mer beroligende medikamenter og sovemedisiner enn mennene, mens mennene hyppigere bruker alkohol. Dette er for øvrig kjønnsforskjeller som også er tilstede i befolkningen generelt. Det er også en tendens til at kvinnene går inn i ødeleggende forhold til andre, og gjentar dermed atferd de har opplevd i sin primærfamilie. Mange har store identitetsproblemer som kvinner (Ravndal, 1994b). Forekomst av personlighetsforstyrrelser ser ut til å være lik blant kvinner og menn som misbruker narkotika (Ravndal, 1994a; Fridell, 1991). Hvorvidt affektive lidelser (angst, depresjon) og personlighetsforstyrrelser er en årsak til eller en følge av stoffmisbruket er ofte vanskelig å si. Forskningslitteraturen viser både til primære og sekundære sammenhenger. Ofte synes imidlertid psykiske problemer å gå forut for bruken av narkotiske stoffer (Ravndal, 1998).
Stoffmisbrukende kvinner er særlig utsatt for uønskede svangerskap og aborter (Watson,1994). De bruker lite prevensjon og har en destruktiv livsførsel. Mange har også et dårlig immunforsvar. De er dermed meget utsatt for diverse underlivskomplikasjoner og for HIV. Norske studier av stoffmisbrukere viser at dødeligheten ligger på omtrent 2 % i året. Kvinnelige stoffmisbrukere synes å ha en noe lavere dødelighet enn mannlige, mens i befolkningen generelt finner vi at dødeligheten er halvparten så lav blant unge kvinner (25–44 år) som blant unge menn. Dermed blir overdødeligheten blant kvinnelige stoffmisbrukere høyere enn blant mannlige stoffmisbrukere (Rossow, 1996). De langt fleste dødsfallene skjer ved overdose og selvmord og i noen grad ved sykdommer, ulykker og drap.
Behandling/rehabilitering
Flere nordiske behandlingsstudier viser at kvinner hyppigere fullfører institusjonsbehandling og at flere kvinner enn menn er stoffrie ved oppfølging etter behandling (Holsten, 1985; Landvik, 1990; Berglund et al., 1991; Ravndal, 1994). Fordi kvinnelige narkotikamisbrukere som oftest rapporterer større psykososiale problemer enn de mannlige, kan dette synes paradoksalt. Imidlertid kan det forklares på flere måter. Høye skårer på nervøs symptomatologi, og særlig på depresjon, er ikke nødvendigvis en negativ prognostisk faktor. Kvinner med høye skårer på depresjon synes å være mere åpen i forhold til sine egne følelser. De har derfor en bedre prognose enn kvinner som fornekter eller projiserer slike følelser (Hanel, 1987; Bertling, 1993). Andre argumenterer for at kvinner kulturelt sett ikke har så lett for å bryte sosiale koder som menn har (Freedmen, 1980). Freedman bruker nettopp rusmidler som eksempel på hvordan kvinner bruker andre og mer konforme måter for å gi uttrykk for underliggende problemer på. Slik kan en også tenke seg at kvinners mer konforme atferd gjør at når de først har begynt i behandling skal det mer til for at de ikke fullfører. En femårig etterundersøkelse fra Veksthuset i Oslo viser imidlertid at selv om betydelig flere kvinner fullførte tiltaket, så var det ingen kjønnsforskjeller i sosial fungering og rusmiddelmisbruk gjennomsnittlig fem år etter inntak til behandlingen (Ravndal, 1997). Flere kvinner enn menn var også døde i løpet av observasjonstiden (16 % versus 10 %). Dette kan tyde på at stigmatiseringen og marginaliseringen er større for kvinnelige enn for mannlige stoffmisbrukere.
Forskning omkring sosialisering viser at kvinners identitet utvikles og opprettholdes gjennom relasjoner til andre, mens menns identitet blir opprettholdt mer gjennom konstant avgrensing fra andre (Bjerrum Nielsen & Rudberg, 1990). Dette betyr både at kvinner har større behov for å være i tette relasjoner enn menn, og at slike relasjoner er av større viktighet for kvinner enn for menn. Dette gjelder også for stoffmisbrukende kvinner. Imidlertid er det gjennomgående problemet for disse kvinnene at de har langt dårligere forhold til mødre og venninner enn kvinner som ikke misbruker rusmidler. Svake kvinnerelasjoner fører til dårlig utviklet kvinneidentitet, til større avhengighet av menn og problemer med grensesetting. I forhold til mannlige rusmisbrukere ser kvinnene ut til å ha mindre støtte i sine parforhold og fra foreldrene (Gran & Størksen, 1990). Svært mange av kvinnene lever også i destruktive parforhold og er ekstremt underordnet. Både har disse kvinnene manglende relasjonelle ferdigheter samtidig som de faktiske relasjonene de lever i er meget vanskelige. Ved siden av bearbeiding av negative seksuelle opplevelser, er dette helt grunnleggende problemer som ethvert behandlingstiltak for kvinner bør gripe fatt i.
Taksdal viser i en undersøkelse av norske behandlingstiltak at til tross for det var ønskelig er det bare drøyt halvparten som oppgir at de prioriterer kvinner ved inntak (Taksdal, 1997). Alt for få kvinner i et mannsdominert miljø er et av hovedproblemene i norsk institusjonsbehandling for stoffmisbrukere. Når en i tillegg vet at stoffmisbrukere er bærere av svært tradisjonelle kjønnsroller, er det selvsagt at slike klientmiljøer vil bli meget mannsdominerte og til dels kvinneundertrykkende. For at kjønnsblandede døgntiltak skal kunne fungere også for kvinnene er derfor en av grunnforutsetningene at minst 1/3 av klientene er kvinner. Egne kvinnegrupper og kvinnelige ledere/terapeuter burde også være en selvfølge. Imidlertid fins det ikke noe belegg for å si at alle kjønnsblandede døgntiltak fungerer dårlig for alle kvinner. Men litteraturen viser at det ofte er vanskelig å ivareta kvinnene i kjønnsblandede døgninstitusjoner, og at rene kvinnetiltak har noen viktige gevinster. En etterundersøkelse fra Norges eneste kvinnekollektiv kan også vise til gode resultater (43 % rusfrie etter tre år) (Christensen, 1996). Rene kvinneavdelinger innenfor allerede større klinikker er også en modell som kan fungere.
Det er illustrerende at flertallet av klientene i de polikliniske tiltakene er kvinner. Her foreligger det tilbud om en-til-en samtaler. Kvinnene kan holde kontakt med en behandler over lengre tid og de kan kombinere denne behandlingsformen med omsorg for barn. For kvinner som trenger et mer omfattende tilbud enn poliklinikk, men som av ulike grunner kvier seg for innleggelse, kan også dagtilbud for bare kvinner være et alternativ. Et slikt tilbud kan fylle mange av døgntiltakets funksjoner, være mindre dramatisk enn en innleggelse og lar seg lettere kombinere med andre forpliktelser. At behandlingen foregår i et rent kvinnemiljø gjør at mulighetene for å bearbeide kvinnespesifikke temaer blir langt større. Samtidig kan et slikt miljø bedre bidra til bygge opp nye kvinnerelasjoner og hindre at kvinnene går inn i destruktive forhold til mannlige medklienter.
Forebygging
Mangelen på kjønnsforskjeller er mer slående enn forskjellene når det gjelder bruk og misbruk av cannabis. Dette antyder at forebyggende innsats ikke nødvendigvis behøver å være kjønnsspesifikke. Likevel tyder mye på at det er viktig å lære unge gutter å stå imot press fra kamerater, mens det for unge jenter er viktig å lære hvordan de kan mestre sine personlige problemer uten å ty til cannabis eller andre stoffer. For unge jenter er det dessuten av stor betydning hvordan de opplever familien og særlig forholdet til mor. Gode venninneforhold ser også ut til å kunne ha en forebyggende effekt. Imidlertid er det undersøkelser som tyder på at jenter som begynner å bruke tyngre stoff har mer psykiske problemer enn jenter som misbruker cannabis (Block et al., 1988).
Litteratur
Amundsen A, Nordlund S, Vale P. Alkohol og narkotika i Oslo. SIFA-rapport 1/95, Oslo, 1995.
Berglund GW, Bergmark A, Björling B, Grönbladh L, Lindberg S, Oscarsson L, Olsson B, Segraeus V, Stensmo C. The SWEDATE-project: Interaction between treatment, client background, and outcome in a one-year follow-up. Journal of Substance Abuse Treatment, 1991, 8, 161–169.
Block J, Block JH, Keyes S. Longitudinally Foretelling Drug Usage in Adolescence: Early Childhood Personality and Environmental Precursors, 1988, Child Development, 59, 336–355.
Bjerrum Nielsen H, Rudberg M. Jenters vei til rusmidler – et sosialiseringsperspektiv. NORAS, Oslo, 1990.
Bertling U. Narkotikamissbrukare med svåra psykiske störningar. Publica, Stockholm, 1993.
Byqvist S. Svenska narkotikamissbrukande kvinnor och man. Missbruksforlopp och kriminalitet. Thesis, Stockholms Universitet, Stockholm, 1997.
Christensen A. Jenter som kommer og jenter som går. En oppfølgingsundersøkelse av kvinnelige rusmiddelmisbrukere som har vært i behandling på kvinnekollektivet ARKEN i tiden 1992–1993.SIFA 6/96, Oslo, 1996.
Freedman AM. Drug dependence. I: H Kaplan et al. (red) Comprehensive textbook of psychiatry, Williams & Wilkins, London, 1980.
Fridell M. Personlighet och drogmissbruk. PM-serie, nr. 10, CAN, 1991.
Gran S, Størksen P. Å flykte fra asken til ilden: kvinnelig stoffmisbruk i et relasjonsperspektiv. Fokus, 1990, nr.3, 149–169.
Hanel E. Female addiction and therapeutical progress in residential treatment centers. Paper presented at the 4th. International Conference on Treatment of Addictive Behaviours, Bergen, 1987.
Holsten F. The female drug abuser: Has she a shorter way out ? Journal of Drug Issues, 1985, 15, 383–392.
Landvik LK. Visst nytter det. En evaluering av Fossum-kollektivets virksomhet, perioden 1983–1988. Stiftelsen Fossumkollektivet, Spydeberg, 1990.
Lauritzen G, Waal H, Amundsen A, Arner O. A nationwide study of Norwegian drug abusers in treatment: Methods and findings. Nordic Studies on Alcohol and Drugs, 1997, 14, 43–63.
Pape H, Hammer T, Vaglum P. Cannabis use in the general population. Male/Female Differences? Drug and Alcohol Abuse Rewievs. I: RR Watson (red), vol 5: Addictive Behaviors in Women, 1994, Humana Press Inc., Totowa, NJ, 359–379.
Ravndal E. Drug Abuse, Psychopathology and Treatment in a Hierarchical Therapeutic Community. A prospective study. Thesis, Department of Behavioural Sciences in Medicine, University of Oslo, 1994a.
Ravndal E, Vaglum P. Treatment of female addicts: The importance of relationships to parents, partners and peers for the outcome. The International Journal of the Addiction, 1994b, 29, 115–125.
Ravndal E. Veksthusklientene fem år etter. Stoffmisbruk, 1997, nr.2, 29–33.
Ravndal E. Personlighetsforstyrrelser og psykiske problemer hos stoffmisbrukere. I: Pasient og behandler: Personlighet, atferd og samspill i klinisk virksomhet. Festskrift til Per Vaglums 60-årsdag, Universitetet i Oslo, 1998.
Rossow I. Rusmiddelbruk og dødelighet. Norsk Epidemiologi, 1996, 6, 37–44.
Skretting A. Ungdom og rusmidler. Rusmiddeldirektoratet, SIFA, 1996.
Skog OJ. Utviklingen av intravenøst narkotikamisbruk i Norge. SIFA-rapport 1/90, Oslo, 1990
Taksdal A. Kvinnerettet rusbehandling? Rusmiddeldirektoratet/Sosial- og helsedepartementet, 1997, Temaserie 1997: 1.
Watson RR. Adictive behaviors in women. Drug and Alcohol Abuse Reviews, 1994, vol. 5, Humana Press Inc., Totowa, NJ, 359–379.
8.15 Vold mot kvinner
8.15.1 Vold i samliv
Berit Schei, Medisinsk teknisk senter, Universitetet i Trondheim.
Fra kjønnsnøytralt til kjønnspesifikt tema
Det foreligger flere befolkningsundersøkelser om forekomst av voldserfaringer generelt, også i Norge. Statens Helseundersøkelser ga alle kvinner og menn ved den regulære 40 – årsundersøkelsen i Akershus, et anonymt spørreskjema som omhandlet voldserfaring. Resultatene herfra er i samsvar med andre undersøkelser, nemlig at kvinner og menns voldskader er ulike:
Menn er utsatt for vold utenfor hjemmet. Volden er som regel en enkelthendelse.
Kvinner skades hjemme og overgriper er oftest kjent. Det er derfor nødvendig å se på vold mot kvinner som er særskilt fenomen (Graff-Iversen et al, 1992)
Det er foretatt en rekke befolkningsundersøkelser i andre land om samlivsvold. I undersøkelser gjennomført i USA ble det brukt et intervjuskjema om hvilke handlinger samlivspartnere potensielt foretok seg ved konflikt. Listen omfattet lite alvorlige handlinger, som å smelle med dørene, til ekstreme handlinger som å bruke våpen mot partneren. Både kvinner og menn rapporterte voldelige handlinger innen samlivet. Det var ikke er så store kjønnsulikheter når det gjaldt forekomsten av voldshandlinger totalt målt med denne skalaen (Straus MA, 1979).
Men det er likevel betydelige kjønnsforskjeller. Menn rapporterer i liten grad handlinger fra partner som kan innebære betydelig fare (Harper M & Parson L, 1997, Campell JC, 1998). Konsekvensen av et slag for eksempel, er større for kvinner fordi menn er fysisk sterkere. Kvinner er oftere mer avhengig av sin partner enn menn er. Volden blir ofte noe som gjentar seg og mishandlingen blir en vane. Samlivsvold som kvinner utsettes for, er nært knyttet til annen mishandling.
Fra samlivsvold til kvinnemishandling
Erfaringer fra klinisk arbeid med mishandlede kvinner samt kvalitativ og kvantitativ forskning, viser at voldsepisodene bare er ett av flere kjennetegn på et mishandlingsforhold. Det vi forstår som kvinnemishandling er forhold der kvinnen blir utsatt for gjentatte episoder av vold. En annen definisjon er basert på alvorlighetgraden av den voldelige handlingen. En mishandlet kvinne defineres som en kvinne som har vært utsatt for en mer alvorlig handling enn klapsing/dasking( Gayford JJ, 1975, Straus MA, 1977–78).
Gjentakelsen av volden inngår i et handlingsmønster. Først er det en fase med spenningsøkning mellom partnerne. Deretter følger selve voldshandlingen. Volden etterfølges av, særlig i begynnelsen av parforholdet, en forsoningsfase der volden integreres i samlivshistorien på en måte som igjen binder paret sammen. En definisjon på et mishandlingsforhold, er et forhold der det er gjentatte voldssykler (Walker LE, 1979). De psykologiske prosessene som inntrer i mishandlingsforhold, er også blitt beskrevet som hjernevasking. Det skjer en gradvis forskyvning i kvinnens virkelighetsoppfatning, der hun etterhvert opptar mishandlerens definisjon og persepsjon av virkeligheten (Boulette TR & Andersen SM, 1985).
Psykisk mishandling
Andre forhold som det nå rettes stor oppmerksomhet mot, er den psykiske mishandlingen i mishandlingsforhold. Volden som utøves representerer en direkte fare for kvinnen. I tillegg forsterker volden effekten av den psykologiske terroriseringen. Prosessen har vært sammenlignet med det man har sett hos personer som har vært holdt som gisler. Kvinner kan bli fanget inn i et forhold der de selv oppfatter seg handlingslammet og ute i stand til å gjøre noe med situasjonen. Redselen for at volden kan øke dersom hun forsøker å komme seg ut av mishandlingsforholdet, har også sin forankring i virkeligheten siden volden kan øke i den fasen kvinner forsøker å bryte ut.
Hva er årsakene til kvinnemishandling?
Samfunnsmessige faktorer
1. Strukturelle faktorer i samfunnet
Nivået av kvinners formelle og reelle rettigheter antas å ha betydning for omfanget av kvinnemishandling i en befolkning. Her har det skjedd store forandringer i Norge. Mulighetene til skilsmisse og til å kunne greie seg økonomisk etter bruddet er eksempler på slike endringer som har betydning for om kvinner blir værende i mishandlingsforhold. Hvordan lovverket omtaler vold i samliv, kan også virke inn på omfanget av kvinnemishandling. For eksempel antas det at innføring av muligheten for offentlig påtale kan gjøre at flere mishandlingssaker havner for retten og muligens medvirker til at volden reduseres (Aslaksrud, 1992).
2. Holdningsmessige faktorer
Hvordan et samfunn forholder seg til vold generelt, antas å virke inn på forekomst av samlivsvold. Samfunn med mye vold har også vist seg å ha høy forekomst av kvinnemishandling. I samfunn der mannsidealet er knyttet opp mot makt og kontroll over kvinner, forekommer kvinnemishandling hyppigere (Heise LL et al, 1994).
3. Sosiale forhold
Det er ulike oppfatninger om sosiale faktores betydning for forekomsten av mishandling i samliv. Tradisjonelt har man antatt at dårlig utdannelse, vanskelige sosiale forhold og dårlig økonomi er risikofaktorer.
Det er imidlertid enighet om at høy utdannelse, god inntekt og økonomisk uavhengighet ikke utelukker at kvinner blir fanget inn i mishandlingsforhold. I amerikanske studier er det også vist at mishandlede kvinner med høy utdannelse kan være dårligere stilt når det gjelder hjelp i helsevesenet. I en undersøkelse om vold i svangerskapet, kom de velutdannede senere enn andre mishandlede kvinner til svangerskapskontroll (Mc Farlane et al, 1992). Det sosiale mønsteret som framkommer gjennom studier basert på utvalg av mishandlede kvinner trenger heller ikke være representativt for gruppen mishandlede som helhet. Det å rapportere mishandling har vært oppfattet som et stigma og høystatuskvinner kan ha større problemer med å rapportere vold. Dette vil kunne forklare de ofte observerte sosiale skjevhetene i befolkningsstudierstudier. Etter hvert som holdningen til kvinnemishandling har endret seg, kan også rapporteringsmønsteret endre seg. For eksempel fant man i en nylig gjennomført studie av vold i svangerskapet i Trondheim at høyutdannede kvinner rapporterte like ofte som andre at de hadde vært utsatt for vold (Grimstad et al, 1997).
Karakteristika ved samlivet
Den relative maktesløsheten til kvinnen i samlivet og mannens dominans har vært oppfattet som årsaker til mishandlingen. I Canada ble det i 1993 gjennomført den til nå, største befolkningsbasertebaserte undersøkelsen av vold mot kvinner. Her brukte man et spørreskjema om mannens holdning til kvinnen, som ledd i undersøkelsen. Ut fra denne ble det konstruert en skala som mål på mannens dominans. En høy skore på denne kunne i stor grad forutsi om kvinnen rapporterte mishandling i samlivet. Slike holdninger var viktigere enn sosiale faktorer (Lenton RI, 1995).
Individuelle faktorer
Det at mishandleren selv har vært offer for vold i oppveksten, både direkte eller indirekte ved å ha vært vitne til fars vold, er trukket fram som risikofaktorer for mannens voldsmønster. I den canadiske undersøkelsen var kvinnens rapportering om svigerfars voldsbruk en viktig risikofaktor. Det finnes også studier som måler forekomsten av personlighetsavvik blant mishandlere. Disse er ofte basert på svært skjeve utvalg, som for eksempel mishandlere dømt for partnervold. Det antas at det er flere faktorer som er felles for mishandlere, enn for kvinner som blir mishandlet. Men også for kvinner er det antatt at tidligere overgrepshistorie er en risikofaktor for å bli utsatt for mishandlling (Schei B, 1990). Imidlertid gjelder det fortsatt at de aller fleste kvinner som blir utsatt for et mishandlingsforhold ikke har bakgrunn med overgrep.
Oppsummeringsvis om årsaker
Mange av de antatte årsaksfaktorene til kvinnemishandling baserer seg på resultater av tverrsnittstudier. Slike studier gir begrenset mulighet til å dra slutninger om årsak- virkningsforhold. Det er ennå færre studier, hvis noen, som gir kunnskap om hvorvidt endringer i disse faktorene forebygger mishandlingsforhold. Dette gir begrenset kunnskap om forebyggingspotensiale.
Forebygging
Primærforebyggende tiltak retter seg inn mot å forebygge at kvinner overhode blir mishandlet i samlivet. Det finnes lite systematisk erfaring med utprøving av ulike forebyggingmodeller, slik man for eksempel har når det gjelder ulykkesforebyggende tiltak.
Man kan ta utgangspunkt i en kvinnemishandlingmodell med potensielt forebyggende faktorer på flere nivåer:
Sosiale faktorer
En klar likestillingspolitikk, der det tilstrebes at menn og kvinner skal ha like mye makt og innflytelse synes å være en klar forutsetning for å forebygge vold mot kvinner i samfunnet, også samlivsvold.
Holdning til kvinner og til samliv
I tillegg til formelle likheter, kommer også holdninger til kvinner generelt og holdninger til samlivet. Det er ikke lenge siden at ekteskap ga mannen rett til å tukte sin hustru. En slik mentalitet henger igjen lenge etter at kvinner har fått store rettigheter innenfor ekteskapet og mulighet til skilsmisse. Opplæring i skolen, informasjon og undervisning både for gutter og jenter kan bidra til endringer i holdninger som kan forebygge mishandling av kvinner.
Individuelle faktorer
Jenter som har vært utsatt for seksuelle overgrep i barndommen må bli støttet slik at de ikke havner i mishandlingsforhold. Hvorvidt de allerede eksisterende sentra for incestofre har lykkes i å gi slik støtte, er det lite eksakt kunnskap om. Slik kunnskap trengs og bør anvendes.
Forekomst av kvinnemishandling
I Norge er det ikke gjennomført en nasjonal undersøkelse som kan gi svar på omfang av mishandling i parforhold. Levekårsundersøkelsen til Statistisk sentralbyrå har spørsmål om opplevd vold generelt innenfor siste året. Omtrent 5 % av kvinner mellom 16- 79 sier at det har de hadde opplevd dette. I 40 årsundersøkelsen rapporterte 5 % av kvinnene at de hadde vært utsatt for mishandling en eller annen gang i livet.
Den eneste norske befolkningsundersøkelsen med fokus på mishandling i parforhold, viser at 18 % av kvinnene (20–49 år) som levde eller hadde levd i et samlivsforhold hadde opplevd en eller annen form for voldelig handling i samlivet. 7 % «hadde blitt slått, 2 % hadde i tillegg blitt sparket og fått knyttneveslag. 6 % av kvinnene rapporterte at de også hadde blitt jult opp og 3 % hadde også vært truet med eller utsatt for våpenbruk . Omtrent en fjerdedel av dem som rapporterte samlivsvold, hadde oppsøkt helsetjenesten på grunn av mishandlingen. Innenfor siste året hadde 4 % vært utsatt for en eller flere av disse handlingene (Schei B & Bakketeig LS, 1989).
Siden vi ikke har tall verken fra tidligere eller senere, vet vi lite om hvordan de endringer som har skjedd, har virket inn på forekomsten av mishandling i vårt samfunn. Sekundærforebyggende tiltak må i denne sammenhengen forståes som tiltak som kan hindre volden i å utvikle seg.
Herunder kommer også spørsmål om screening eller casefinding som strategi for å identifisere kvinner i mishandlingsforhold. Det er vanskelig å skille dette fra tertiærforebyggende tiltak. Det å forebygge de helsemessige konsekvensene vil ofte omfatte tiltak som også kan hindre at kvinnene blir utsatt for vold igjen. Et av områdene under sekundærforebyggende tiltak, er å kartlegge og evaluere helsevesenets rolle i håndtering av mishandlin g innen rettsvesenet.
Helsevesenet
Svangerskapsomsorgen og også andre deler av helsevesenet har i liten grad fokusert på mishandling. Enkelte akuttavdelinger har tatt opp problemet eksplisitt og arbeider med oppfølgningsrutiner. Innenfor primærhelsetjenesten er det også økende bevissthet om problemet. Innefor gynekologi / obstetrikk har det skjedd en utvikling på området. Det finnes imidlertid ikke noe spesialtilbud til mishandlede kvinner innenfor helsevesenet i Norge slik som tilfelle er i Sverige.
For å vurdere hvilke tertiærforebyggende tiltak som kan iverksettes , det vil si tiltak som kan hindre eller redusere de sosiale og helsemessige skader av mishandling, må man ha kunnskap om de helsemessige konsekvensene av mishandling.
Helsemessige konsekvenser av kvinnemishandling
Mishandling som dødsårsak
Samlivsvold er en viktig dødsårsak for kvinner i reproduktiv alder. Mens dødsfall i forbindelse med svangerskap og fødsel er redusert til noen få tilfeller per år (ca 4–5 per 100 000 fødsler) i Norge, er dødsfall som skyldes drap av kvinnlig samlivspartner omtrent 10 per år. I rapporter fra USA heter det at vold også har fått en økt betydning som årsak til mødredødelighet og at man har for lite kunnskap om overlappingen mellom disse fenomenene. I tillegg etterlyses det statistikk som kan gi svar på hvorvidt mishandling er en medvirkende dødsårsak ved selvmord og andre dødsfall. Fra andre undersøkelser vet vi at selvmordsforsøk er hyppigere hos kvinner i mishandlingsforhold enn blant andre kvinner ( Bergman B, Brismar B, 1991).
Mishandling som årsak til skader
Fra amerikanske kilder har man konkludert med at mishandling er en viktigere årsak til skader hos kvinner enn ulykker. Ved legevakten i Trondheim, ble det registret at 67 kvinner ble behandlet for skader forårsaket av partneren i løpet av et år (Bovim EKR et al, 1993). De mest alvorlige skadene omfattet kraniebrudd, hjernerystelse, brist på trommehinne og punktering av lunger. Det var ofte mange skader samtidig, hyppigst i ansikt og nakke.
Mishandling en skjult årsak til mange somatiske sykdommer
Etter hvert som det er blitt mer akseptert å snakke om vold i samliv, også til helsepersonell og forskere, har sammenhengen mellom mishandling og en rekke sykdommer blitt påvist. Dette gjelder ulike kroniske smertetilstander, som muskelsmerter og underlivssmerter. Det er også studier som viser at mage-tarmsykdommer kan ha mishandling som en forklaring (Lesserman J et al, 1997). Kvinner i mishandlingsforhold har også et høyere forbruk av helsetjenester generelt. Mishandling har betydning for behandlingsmulighetene. For eksempel kan det være vanskelig å etterfølge legens råd for en mishandlet kvinne ved sukkersyke og andre kroniske tilstander. Mishandling er således både en risikofaktor for en rekke sykdommer, men også en faktor som kan påvirke mulighet for kontroll av kroniske lidelser og helbredelse.
Mishandling og reproduktiv helse
Ofte innebærer de voldelige handlingen også seksuelle overgrep. Kontroll over seksuallivet er et viktig grunnlag for alle reproduktive valg. Denne rettigheten er truet i mishandlingsforhold. Det er få studier som er utført om sammenhengen mellom mishandling og legale aborter. Men de som er utført tyder på en klar sammenheng. Gravide mishandlede kvinner rapporterer hyppigere enn andre at svangerskapet var uplanlagt og uønsket (Steward & Cecutti, 1993).
Bekkeninfeksjoner og seksuelt overførte sykdommer er hyppigere blant mishandlede kvinner sammenlignet med andre (Schei B, 1991). Mekanismene er antagelig at voldelige menn hyppigere er utro og at oppfølging av behandlingsråd for kvinnene er hemmet av det voldelige forholdet.
Svangerskapet
Flere undersøkelser tyder på at mishandling er en risikofaktor for lav fødselsvekt. I den eneste europeiske studien på områder (Grimstad et al, 1997) fant man også indikasjoner på dette. Studier av faktorer som kan forklare ugunstig svangerskapsutfall, har ofte vært gjort uten at man har tatt mishandling i betraktning. Det er heller ikke gjort studier av hvordan voldelig samliv virker inn på kvinnens helse, verken under eller etter svangerskapet. Her ligger det store utfordringer for helsevesenet, siden svangerskapsomsorgen er et av de største forebyggende programmer vi har. Her har helsevesenet potensiale for å påvirke kvinners og barns helse på lang sikt.
Avdekking av samlivsvold som sykdomsårsak.
Hvilke pasienter skal få spørsmål om tilstanden/skaden kan skyldes samlivsvold? Dette er fortsatt uavklart innen helsevesenet. Erfaringer fra USA viser at rutinespørsmål om vold ved skademottak, øker andelen skader der årsaken ble erkjent som samlivsvold. Rutinemessig kartlegging av samlivsvold er også brukt innen svangerskapsomsorgen i USA. Kritiske røster til systematisk kartlegging av samlivsvold som årsak, har argumentert med manglende oppfølgingstilbud. Helsepersonell mangler kunnskap om hvordan de skal takle dette temaet. Arbeid med mishandlede kvinner i helsevesenet har hatt lav status. Det mangler henvisningsmuligheter og klare retningslinjer ( Malterud , 1992).
Legale forhold
Her har man gått i ulike retninger i ulike land. Det er verdt å vurdere de ulike erfaringene også i Norge. I flere stater i USA har man innført rapporteringsplikt på lignende måte som ved barnemishandlingssaker. I andre stater i USA er det ikke rapporteringsplikt, men dokumenteringsplikt for leger i mishandlingssaker. Det betyr at leger plikter å dokumentere opplysninger om mishandling i den medisinske journalen og at dette omfatter skadedokumentasjon når det er aktuelt. I Canada har politiet anmeldelsesplikt ved mishandlingssaker, men ikke legene. I Norge er det en generell erfaring at mishandlingssaker sjelden havner i retten av mange årsaker. Det er muligheter for offentlig påtale ved mishandlingssaker, men for at det skal kunne skje må politiet nødvendigvis motta kunnskap om forholdet.
Hvorvidt en straffesak mot en mishandler, har sekundærforebyggende effekt, vet vi lite om. I Canada har tvungen behandling lenge vært et alternativ til fengselsstraff for anmeldte mishandlere, men det er ingen enighet om voldsutøvelsen minsker etter dette.
Kritiske røster har hevdet at menn dermed får oppmerksomhet og behandling, mens de mishandle kvinnene ikke får tilstrekkelig tilbud. Man vet også lite om hvordan kvinnenes sikkerhet kan overvåkes, ved anmeldelse av mannen. I Norge kan mishandlede kvinner få gratis sikkerhetsalarm dersom de føler seg truet. Det er også en erfaring at rettsvesenets befatning med kvinnemishandling ikke bare dreier seg om strafferettslige forhold, men like mye når det gjelder saker som ligger inn under familieretten ( barnefordelingssaker, samværsrett o.l.). En pågående diskusjon er om barn i mishandlingsforhold skal betraktes som mishandlet og dermed betraktes som en sak for barnevernet. En mishandler kan også fradømmes retten til å oppholde seg i kvinnens kommune.
I Norge har man hatt tiltak som Alternativ til vold for mishandlere. Dette tilbudet til menn, kan i følge Per Isdal (personlig meddelelse) i hvert fall redusere volden ved oppbrudd av samlivet, noe som ansees som den farligste fasen for mishandlede kvinner.
Krisesentra
Det første krisesenter for mishandlede og voldtatte kvinner i Norge, åpnet i 1978. Det er i dag krisesentre og eller telefoner rundt om i hele landet. Flertallet er underlagt et nasjonalt kontor. Krisesentrene gir tilbud om et trygt steds å være, støtte og hjelp til kontakt med hjelpeapparatet. De er delvis basert på frivillig innsats. Krisesentrene er fortsatt det eneste tilbudet som finnes som er spesialisert til å møte mishandlede kvinner. De som arbeider der gjør en enorm innsats, delvis frivillig ulønnet arbeid. Det finnes ikke noe tilsvarende innenfor det offentlige systemet, verken innen sosial- eller helsevesenet hvor mishandlede kvinner tilbys profesjonell hjelp .
Oppsummerende kommentarer
Samlivsvold er potensiell dødelig. Alvorlige skader, kroniske sykdommer og varige effekter på kvinners helse er vel dokumentert såvel som konsekvenser for reproduktive valg og reproduktiv helse. For å kunne identifisere vold som relevant faktor for diagnose, behandling og muligheter for oppfølging trengs det både endring i kunnskapsnivå, holdninger og ferdigheter innad i helsevesenet.
Utfordringer
Samlivsvold bør erkjennes som et viktig samfunnsmedisinsk problem. Utbredelsen bør overvåkes ved at opplysninger om dette inntas i de store helseundersøkelsene og at det foretaes nasjonale undersøkelser med regelmessige tidsintervaller slik at man kan måle eventuelle effekt av tiltak.
Dødeligheten må overvåkes ved innføring av bedre registreringer og forhold kartlegges for å finne ut hvordan disse dødsfallene kan unngåes (for eksempel ved samme metode man bruker ved dødsfall ved reproduktive hendelser).
De helsemessige konsekvensene bør undersøkes på bred basis. Det bør opprettes spesialtiltak i helsevesenet.
Det bør utarbeides kriterier for kvalitesmåling av helsevesenet på dette området, som kan overvåkes av helseforvaltningen.
Det er store behov når det gjelder undervisning av helsepersonell på området. Dette gjelder både definering av kunnskapsområdet, utarbeiding av undervisningsmateriale og kriterier for kompetanse innen de ulike profesjoner. Det trengs også diskusjon om sikring av spesialkompetanse for helsepersonell som har dette som spesialområde.
Litteratur
Aslaksrud AM. Politiets etterforskningsarbeid-krav til legens dokumentasjon. i Bang L, Hydle I. (red). Mishandling og seksuelle overgrep. Oslo: Tano, 1992: 160–72.
Bergman B, Brismar B. A 5 years follow up study of 117 battered women. Am J Public Health 1991: 81: 1486–9.
Boulette TR, Andersen SM. Mind control and the battering of women. Community Mental Health 1985; 21: 109–18
Bovim EKR, Saltvedt I, Lereim I. Mishandling i ekteskap og samboerforhold. Tidsskr Nor Lægeforen 1993; 113: 1695–7
Campell JC. Abuse duirng pregnancy: progress, policy and potential. Am J Public Health 1998; 88: 185–7.
Gayford JJ. Wife battering: A preliminary survey of 100 cases. Br J Med 1975: i: 194–7.
Graff-Iversen S, Gjervik T, Lund-Larsen PG, Hjemmen A, Dalgard OS, Holmsen E. Sosialt nettverk, alkoholvaner og voldsskader hos kvinner og menn i Akershus fylke. Tidsskr Nor Lægefore 1992: 112; 3579–83
Grimstad H, Schei B, Jacobsen G, Backe B. Abuse and low birth weight. Br J Obstet Gynecol 1997; 104: 1281–7.
Harper M, Parson L. Maternal deaths due to homicide and other injuries in North Carolina. Obstet and Gynecol 1997: 90: 920–3.
Heise LL, Pitanguy J, Germain A. Violence against women. The hidden health burden. World Bank Discussion paper, 1994, 255.
Lenton Rl. Power versus feminist theories of wife abuse. Canadian Journal of Criminology 1995; July: 305–30.
Lesserman J, Li Z, Drossman DA, Toomey TC, Nachman G, Glogau L. Impact of sexual and physical abuse dimentions on health status. Psychosomatic Medicine 1997; 59: 152–60.
Malterrud K. Samtalen som redskap i møtet med mishandlede kvinner. I Bang L, Hydle I (red). Mishandling og seksuelle overgrep. Oslo: Tano, 1992: 96–102.
Mc Farlane J, Parker B, Soeken K, Bullock L. Assessing for abuse during pregnancy. JAMA 1992: 267: 176–8.
Schei B, Bakketeig LS. Gynaecological impact of abuse. Br J Obstet Gynaecol 1989; 96: 1379–83.
Schei B. I kjærlighetens vold. I Schei B, Botten G, Sundby J (red). Kvinnemedisin. Oslo: Ad Notam Gyldendal 1993: 196–210
Schei B. Physically abusive spouse- a riskfactor of pelvic inflammatory disease? Scand J Prim Health Care 1991; 9: 41–5
Steward D, Cecutti A. Physical abuse in pregnancy. Can Med Association 1993; 149: 1257–69
Straus MA. Measuring Intrafamily Conflict and Violence. The Conflict Tactics Scales. J of Marriage and the Family. 1979: february: 75-88.
Straus MA. Wife beating: How common and why? Victimology 1977/78; 2: 443–58
Walker LE. The batterd women. London: Harper and Row, 1979
8.15.2 Voldtekt av kvinner
Berit Schei, Medisinsk teknisk senter, Universitetet i Trondheim.
Forekomst av voldtekt
Det foreligger ingen norsk eller nordisk studie av forekomst av voldtekt. I en studie av et tilfeldig utvalg studenter i Trondheim, rapporterte 12 per 1000 kvinner voldtekt eller voldtektsforsøk foregående år (1).
Ordet voldtekt har tradisjonelt vært oppfattet som noe som skjer utenfor et samliv eller et parforhold. Dette har tidligere i mange land hatt juridiske implikasjoner ved at voldtekt som kriminell handling omfattet seksuelt samkvem med andre enn lovmessig hustru. Det er derfor blitt mer vanlig å snakke om seksuelle overgrep, et begrep som både omfatter overgrep både innenfor og utenfor samlivet.
I intervju med kvinner mellom 20 og 49 år rapporterte 5 % at de en eller annen gang i livet hadde vært utsatt for voldtekt utenom parforhold. 10 % rapporterte seksuelle overgrep i parforhold. Seksuelle overgrep er imidlertid ikke et juridiske begrep. I rettsvesenet brukes betegnelsen sedelighetssaker som en samlebetegnelse (2).
Voldtekt defineres som ved vold eller ved å fremkalle frykt for noens liv ellers helse, tvinger noen til utuktig omgang (2). Utuktig omgang omfatter foruten samleie også samleielignende handlinger. Andre begreper er utuktig handling og utuktig atferd. Disse faller utenfor definisjonen av voldtekt, men er også straffbare. Antallet anmeldte voldtekter har vært stabil fra 387 i 1991 til 369 i 1995 (3).
Helsemessige konsekvenser av voldtekt
Umiddelbare skader
Voldtekt er et voldelige overgrep og kan medføre alvorlige fysiske skader i verste fall med døden til følge. Ved undersøkelse av voldtektsofre ved mottaket i Trondheim, ble det hos 50 (35 %) av ofrene påvist synlige skader. Det var omfattende skader med mistanke om indre blødning hos ett av ofrene. Hos ni forelå det åpne sårskader. Den største skadegruppen var overfladiske sår og blåmerker (4). I tillegg forekom det hos 18 (13 %) skader på kjønnsorganene. Det var rifter og overfladiske slimhinneavskrapinger. Seksuelle overgrep er også forbundet med drap. For å kunne beregne hyppigheten av dette, må slike opplysninger inkluderes i kriminal og dødsårsaks statistikk.
Voldtekt er også forbundet med risiko for seksuelt overførbare infeksjoner. Redselen og muligheten for å bli smittet med HIV er tilstede. Andre infeksjoner er syfilis, hepatitt B, kjønnsherpes, kjønnsvorter, gonorre og klamydia.
Det er vanlig ved alle mottak i Norge å gi forebyggende behandling til ofre for seksuelle overgrep for å forhindre seksuelt overførbare sykdommer. I land med høyere forekomst av HIV er det også innført rutiner for vurdering av risiko for HIV-smitte. Det kan gis forebyggende behandling, men med omdiskutert effekt.
Uønskede svangerskap kan skje som følge av voldtekten. Hyppigheten av dette er beregnet til en prosent av voldtektene. Ved mottak av voldtektsofre i Norge gis det rutinemessig svangerskapsforebyggende behandling. Gravide kvinner er også utsatt for voldtekt. Det er vanlig å betrakte disse kvinnene som en risikogruppe i den videre oppfølgingen under svangerskapet.
Senvirkninger av voldtekt
De fysiske skadene kan være så alvorlig at de kan gi varige plager. Infeksjoner og skader i kjønnsorganene kan føre til kroniske underlivssmerter og infertilitet. Det finnes få langtidsoppfølginger av ofre for voldtekt. I tverrsnittstudier rapporterer kvinner med voldtektshistorie også hyppigere kroppslige plager.
Påkjenningen som voldtekt representerer kan føre til psykiske plager. Krisereaksjonen som kan inntre etter voldtekt, ansees som en normal reaksjon på en "unormal " hendelse. I den første fasen preges ofre av det akutte sjokket og reaksjonene kan vare fra timer til dager. Dette avløses av en fase der ofre kan utvikle kroppslige reaksjoner, søvnløshet, mareritt, gjennopplevelse av hendelsen, indre kaos og selvmordstanker ("reaksjonsfasen"). Reparasjonsfasen som følger, kan være preget av fortsatt gjenopplevelse og bearbeidelse av traume.
Varige psykiske lidelser etter voldtekt omfatter posttraumatiske stressforstyrrelser, kronisk angst og depresjon, selvmordstanker og selvmordsforsøk. De sosiale konsekvensene omfatter tap av venner og isolasjon. Tilliten til omgivelsene er brutt. Stadige påminnelser om hendelsen kan føre til at ofre skifter arbeidsplass og bolig.
Forebyggende tiltak
Primærforebyggende tiltak
kan i denne sammenhengen forstås som det å hindre at voldtekt av kvinner skjer. Det er vanskelig å skille fra sekundærforebyggende tiltak som er tiltak for å forhindre nye overgrep av kjent overgriper.
Forebyggelse kan i prinsippet skje
ved å hindre at det finnes overgrepspotensiale hos menn
ved at det finnes karakteristika ved kvinner som tross møtet med menn med overgrepspotensiale greier å forhindrer overgrepet
ved å forebygge risikosituasjoner der overgrepet kan skje. Det siste inkluderer å forhindre at menn med overgrepspotensiale får tilgang til potensielle ofre.
Om hvilke faktorer som påvirker menns overgrepspotensiale.
Det finnes forskning og kunnskap. Denne kunnskapen er særlig basert på undersøkelser av dømte seksualforbrytere. Dette kan gi et skjevt bilde av faktorer som påvirker overgrepspotensiale hos andre menn. Det er også på offersiden, dokumentert en rekke faktorer som skiller ofre fra andre. Den kunnskap vi har fra undersøkelser av kvinner som oppsøker hjelpeapparatet er dermed ikke representativ for gruppen overgrepsofre generelt. Men det er rapporteres ofte at voldtatte kvinner også har vært utsatt for overgrep tidligere i livet. Det er også gjennomgående at det er unge kvinner som oppsøker hjelpeapparatet. Enslige kvinner er også overrepresentert. En høy andel av dem som oppsøker hjelpeapparatet, rapporterer også alkolholinntak (64 %) forut for overgrepet. (4).
En sosial modell av årsakene til voldtekt av kvinner, forutsetter at overgrepspotensiale hos menn kan påvirkes av sosiale faktorer. Innenfor en psykopatologisk modell ansees dette tvilsomt. En måte å forene disse modellen på, er å anta at en andel av voldtektene, blir begått av menn der sosiale faktorer spiller en liten rolle, mens en andel av voldtektene er likevel forebyggbar ved å redusere forekomst av de sosiale risikofaktorene.
Vi trenger bedre kunnskap om denne fordelingen, og her kan man både dra veksler på utenlandske studier og kunnskap fra arbeid med overgripere, både rettspsykiatrisk og klinisk.
Når det gjelder sosiale faktorer som kan påvirke overgrepspotensiale hos menn, har det vært pekt på individuelle forhold hos den enkelte overgriper, som for eksempel tidligere overgrepshistorie. Samfunnets holdning til voldtekt, formidlet på ulike sett, og den enkelte manns holdning til kvinner er også faktorer som er undersøkt. Innenfor denne type tenkning, blir det også relevant med tiltak for å styrke kvinners generelle stilling i samfunnet og tilnærme seg problemet i et likestillingsperspektiv.
Tertiærforbyggende tiltak
vil i denne sammenhengen bety å redusere skadene hos kvinner som har vært utsatt for voldtekt både i akuttstadiet og når voldtekt er en del av bakgrunnshistorien til kroniske sykdommer og tilstander.
Terskel for å oppsøke hjelpeapparatet i akuttstadiet
Tradisjonelt har ansvaret for å gi et voldtektsoffer medisinsk undersøkelse vært ansett som et rettsmedisinsk anliggende. Det var tidligere slik at politiet tok med seg kvinner til nærmeste sykehus eller lege. Dette er faktisk tilfelle for to av våre nordiske land, Finland og Danmark fortsatt. Norge ansees for et foregangsland i Norden, fordi vi tidlig la til rette forholdene for voldtatte kvinner innenfor en helsetjenestemodell.
I Oslo åpnet mottaket ved Oslo Legevakt i januar 1986, og mottaket ved Kvinneklinikken i Trondheim i 1989. Begrunnelsen var å styrke helsetjenesten for voldtatte ved at kvinner selv kunne henvende seg uten å måtte ta kontakt med politi, og at behandling og oppfølging kunne skje uavhengig av kvinnens valg når det gjaldt rettslig forfølgelse av overgriper.
Mye er forbedret for voldtektsofre i Norge i løpet av denne tiden. Det er, i tillegg til de nevnte stedene, opprettet mottak i flere andre steder i Norge (for oversikt se referanse nr. 3). Disse varierer i omfang av frivillig innsats fra helsepersonell, hvilken del av helsevesenet som har ansvaret, og i grad av oppfølging og behandlingstilbud.
Det mangler fortsatt at denne type helsetjenester integreres i helsevesenets totale ansvar. Mangelen på dette, har ført til at det reelle tilbudet ved enkelte mottak i praksis er nedlagt.
I en sammenligning mellom kvinnelig studenter i et tilfeldig utvalg som hadde vært voldtatt/forsøkt voldtatt i løpet av siste året og studenter som oppsøkte voltektsmottak i Trondheim, fant man at bare 1/14 av dem som hadde vært voldtatt/forsøkt voldtatt hadde oppsøkt hjelpeapparatet.
Det første steget for å forebygge senvirkninger av voldtekt er å gjøre denne type helsetjenester tilgjengelig som en integrert del av virksomheten i helsevesenet og at ansvaret for denne oppgaven administrativt forankres i helseforvaltningen, med regelmessig kvalitetskontroll og oppfølging.
Medisinsk behandling
Det foreligger retningslinjer hovedsakelig basert på erfaringer fra Oslo. Dessuten har Norsk Gynekologisk Forening inkludert mottak av voldtektsofre i sine retningslinjer for behandling innen gynekologien. Det foreligger likevel mange uavklarte spørsmål når det gjelder omfanget av bruk av forebyggende behandling og kriterier for dette.
Psykososial oppfølging
Innen dette område, er det mindre enighet om tilnærming og om effekt med hensyn til forebyggende bahandling. Den eneste oppfølgingsstudien i Norge, av Solveig Dahl, framhever at helsearbeidernes holdning ved mottak av voldtektsofre kan ha avgjørende betydning for senere plager. Det betyr at kompetanse om psykologiske krisereaksjoner og evne til å snakke med kvinnene er nødvendig for god behandling også i akuttstadiet (5). Hvordan eventuelt senere oppfølging skal være, er det fortsatt lite systematisk erfaring med i Norge. Det er lite kapasitet på rådgiversiden og det er en generell erfaring at få voldtektsofre benytter seg av henvisning til psykiatrisk poliklinikk (3). Når det gjelder beskrivelse av kompetanse og type oppfølging man skal velge, er det heller ingen enighet. Innenfor det psykiatriske miljøet også i Norge, er det en økende interesse for kriseintervensjon generelt. Det er imidlertid kontroversielt om denne metoden er den beste etter et traume som voldtekt. Her trengs det en debatt ut ifra forståelsen av behovet både for medisinsk og psykisk oppfølging av voldtektsofre og forståelse av voldtekt som traume.
Hjelp utenfor helsevesenet
Det finnes en rekke selvhjelpsgrupper. Krisesentrene både tar imot kvinner etter voldtekt og formidler kontakt til denne type grupper. Denne aktiviteten er det viktig å bygge videre på. Det er samtidig viktig at denne type tilbud også evalueres. Det er også viktig at aktiviteten knyttes til helsetjenestens tilbud til voldtektsofre ut ifra et ønske om en synergistisk effekt og muligheter for faglig dialog om innhold og type aktivitet.
Rettsmedisinske forhold
Det foreligger retningslinjer for prøvetaking og dokumentasjon ved voldtekt. Det er imidlertid en pågående diskusjon om kvalitet av denne dokumentasjonen og nytten av dem under rettslig behandling. Alle sakkyndig-erklæringer ved voldtekt skal sendes i kopi til den rettsmedisinske kommisjon, og kvalitetsbedømmes. Denne prosessen bør følges opp og kommunikasjonen mellom den rettsmedisinske ekspertisen og de kliniske mottak styrkes. Det bør også etableres et kontinuerlig samarbeid mellom enheter som tar imot voldteksofre, slik at det kan foregå dialog om kvalitetsheving både av denne delen av mottaket men også de medisinske og psykososial forhold.
Utsatte grupper
Kvinner som kommer fra andre kulturer, som innvandrere eller flyktninger fra kriserammede områder har spesielle behov. Psykososialt senter for flyktninger bør styrkes og ha en landsfunksjon i veiledning innenfor dette område. Prostituerte utgjør en gruppe som har høy risiko for overgrep og trenger spesialtiltak.
Utfordringer
Samfunnsmedisinske utfordringer
Det bør foretaes regelmessig innhenting av befolkningsdata om voldtekt. Dette kan gjøres som ledd i levekårs/helseundersøkelser. Statistikk om konsekvenser av seksuelle overgrep, blant annet ved å inkludere seksuelle overgrep som medvirkende årsak i kriminal- og drapssaker.
Helsetjenestetilbud
Tilbudene til voldteksofre, bør standardiseres og krav om slike tjenester bør stilles i hvert fylke. Det bør opprettes ordninger som ikke baserer seg på bruk av ubetalte tjenester i helsevesenet. Man kan bruke modeller fra tiltak for andre tilstander når det gjelder kompensasjon for vaktbelastninger
Utdannelse/kompetanse
Det bør utarbeides kvalitetskrav til leger som arbeider med voldtektsofre. Disse bør inneholde komponenter som kommunikasjon ved traumer, medisinsk behandling, rettsmedisinsk kunnskap og ferdigheter. Det er etablert et nordisk samarbeid om vold og helse ( NordVold) med støtte fra Nordisk ministerråd. Utdanningsprogram kan utarbeides på nordisk nivå. Behovet for et slikt program bør kartlegges.
Rettslige forhold
Av forhold utenfor helsetjenesten, er politietat, rettsapparat og lovgivende forsamlinger viktige instanser for behandlingen av voldtektsofre. Her foregår det debatt om endringer av lovgivning. Det er reist spørsmål om det finnes holdninger innenfor rettsapparatet som hindrer kvinner i å anmelde voldtektssaker.
Hjelpetiltak utenfor helsevesenet
Det bør etableres samarbeidsinstanser mellom frivillige organisasjoner og helsevesenet på dette område.
Litteratur
Schei B, Muus KM, Bendixen M. Forekomst av seksuelle overgrep blant studenter i Trondheim. Tidsskr Nor Lægeforen 1992; 112: 2491–4.
Nordhelle G. Rettsapparatets hjelp til voldtektsofre. I Bang L, Hydle I. Mishandlling og seksuelle overgrep. Oslo: Tano, 1992: 173–80.
Nesvold H. Oslo Kommune: Helsetjenesten for seksualvoldsutsatte. Rapport fra jubileumsseminar 1996.
Schei B, Muus KM, Moen MH. Medisinske og rettslige aspekter av voldtekt. Tidsskr Nor Lægeforen 1995; 115: 30–3.
Dahl S. Rape a hazard to health. Oslo: Scandinavian University press, 1993
8.15.3 Seksuelle overgrep mot barn
Erik Kreyberg Normann, Barne- og familieetaten. Oslo kommune.
I nesten alle samfunn, verden over, er seksuell omgang mellom voksne og barn forbudt. Dog finnes det enkelte samfunn der for eksempel seksuell omgang mellom gutter og menn er en del av et rituale for å bli voksen (1).
Seksualisert vold mot barn har kommet for dagen som en konsekvens av feministbevegelsen som startet i USA der kvinner fortalte om overgrep mot dem selv og barna. På 60-tallet hadde man en heftig debatt om forekomsten av barnemishandling. Mange påstod at dette ikke hadde noen rot i virkeligheten. På slutten av 70-tallet dukket en tilsvarende debatt opp rundt seksuelle overgrep med de samme rapportene fra ofre og mødre og med tilsvarende motargumenter.
I Norge har media, politikere og fagfolk vært opptatt av seksuelle overgrep mot barn siden midten av 80-tallet. Således er dette et relativt nytt fagfelt, og mye forskning gjenstår.
Forekomst
Et av de omdiskuterte spørsmålene har vært hvor stor forekomsten av seksuelle overgrep mot barn egentlig er. Det er gjennomført en rekke studier om dette i mange land. Forekomsten varierer betydelig, avhengig av spørsmålsstillingen, utvalget og metoden som er brukt (2). Studiene er derfor ofte ikke sammenlignbare. En rekke av undersøkelsene har lav svarprosent, noe som bidrar til å øke usikkerheten rundt resultatene. Ved et forsøk på å beregne forekomsten av seksuelle overgrep i Norge, kom Normann og medarbeidere til at omtrent 5 % av befolkningen blir utsatt for gjentatte, alvorlige former for seksuelle overgrep før fyllte 18 år (2). Med alvorlig form for overgrep menes at offerets kropp skal ha vært berørt. En slik beregning inkluderer derved ikke episoder som blotting, slibrig tilsnakk og fremvisning av pornografisk materiale. Å ikke ta med dette kan representere en feilkilde fordi en blotterepisode kan være svært dramatisk for offeret, selv om overgrepet ellers vanskelig kan sammenlignes med voldtekt eller det man tradisjonelt forbinder med begrepet incest.
Seksuelle overgrep mot barn har vært definert på mange forskjellige måter. Den vide definisjonen er at «seksuelle overgrep mot barn er enhver seksuell omgang mellom en voksen og et barn». I denne sammenheng er barn definert som yngre enn seksuell lavalder som er 16 år. Incest har tidligere vært definert som blodskam; seksuell omgang mellom kun nære familiemedlemmer. «Incest er seksuell omgang mellom nære familiemedlemmer i nedstigende eller horisontale linje, eller mellom en voksen i en foreldrerolle og et barn» er en vanligere brukt definisjon. På denne måten inkluderer man at de personene som er omtalt i Straffelovens §207 (foreldre, besteforeldre), §208 (søsken) og §209 (andre foreldrefigurer). Det er viktig at også adoptiv-, foster- og steforeldre inkluderes. Det er ikke det genetiske fellesskapet som er avgjørende for hvor traumatisk et overgrep blir opplevd, men derimot maktbruken og tillitsbruddet som blir størst når overgrepet utøves av en foreldrefigur (3).
Det har vært reist spørsmål om det oftere skjer seksuelle overgrep mot barn nå enn tidligere. Ved å dele respondentene fra forekomststudiene inn i alderskohorter, finner man at det ikke har vært noen nevneverdig økning eller reduksjon av seksuelle overgrep mot barn i løpet av dette århundret. Dette er i tråd med hva mange har ment, nemlig at fenomenet har vært der til alle tider og at den økte avdekningen av overgrep man har sett det siste tiåret kun er en økning i antallet avsløringer noe man mener er toppen av isfjellet fortsatt.
I følge mange av forekomststudiene ser det ut til at overgrepene starter først etter 10 års alder. Dette er ikke samsvarende med kliniske observasjoner, som for eksempel ved barneavdelingen ved Aker sykehus i Oslo. Flertallet av barna som henvises til undersøkelse ved Aker sykehus er i barnehagealder/tidlig skolealder (4). Det vil aldri være helt relevant å sammenligne epidemiologiske og kliniske studier. Det er sannsynlig at de epidemiologisk studiene «mister» de yngste barna. Ved å spørre en 40–50 år gammel kvinne som faktisk ble misbrukt før skolealder om hun ble utsatt for seksuelt overgrep som barn, er det tenkelig at hun vil svare benektende. I nevnte aldersgruppe vil mange barn ikke forstå at det de utsettes for egentlig er et seksuelt overgrep eller at overgrepet er av en slik karakter at barnet i stor grad har glemt det innen det kommer opp i voksen alder.
Kjønnsfordelingen er nokså lik i samtlige studier, med forholdet jenter: gutter som 2: 1 (2). Tidligere antok man at seksuelle overgrep var noe kun jenter/kvinner opplevde. Såvel epidemiologiske studier som kliniske materialer tyder på at en slik påstand er feil.
I Norge, som i de flest andre land, ser det ut til at forekomsten av seksuelle overgrep fordeler seg jevnt, både med hensyn til geografi og sosioøkonomi.
Overgriper/overgrep
Svært mange har vokst opp med foreldrenes advarsel om å se opp for «stygge menn». I forhold til seksuelle overgrep er det ikke disse som utgjør noen stor trussel mot barn. Langt de fleste overgrepene, i mange studier omkring 50 %, utføres av kjødelig far. Dernest er det bekjente eller andre familiemedlemmer som er overgripere. Ved Aker sykehus var det i perioden 1986–95 kun 4 % av barna som ble henvist grunnet overgrep eller forsøk på overgrep av fremmede (4). Dette gjelder for barn før pubertet. Etter pubertet øker andelen overgrep fra fremmede.
Slik rettssystemet fungerer i Norge, har overgriperne intet å vinne på å innrømme et overgrep. I flere stater i USA er det lagt opp til at en innrømmelse av et overgrep medfører lavere straff. Forutsetningen er imidlertid at overgriper går inn i et behandlingsopplegg. Hvorvidt det hjelper eller ikke er fortsatt usikkert. Psykolog Svein Mossige konkluderte etter en omfattende gjennomgang av foreliggende litteratur, at ingen behandlingsopplegg av overgripere virker (1).
Typen overgrep som utføres er svært variabel. Det ser ut til, blant annet ved Aker sykehus, å være en viss forskjell mellom kjønnene. Guttene er utsatt for noe mere voldelige former for overgrep som anale samleier, mens jentene i større grad er utsatt for beføling. Dette endrer seg med alder. Fra omkring pubertet er det i hovedsak samleier, såvel anale som vaginale, barna utsettes for. Ved Aker sykehus har man mottatt barn som vært påført ett eller flere medikamenter for å redusere motstanden fra barnet/ungdommen. I mange tilfeller har barnet mistet bevisstheten eller har redusert eller manglende hukommelse fra selve overgrepet (amnesi). Det er grunn til å anta at bruken av slike medikamenter er hyppigere forekommende enn hittil rapportert (4).
Langtidskonsekvenser
Internasjonalt er det gjort flere studier på hvordan barna mestrer et seksuelt overgrep. Dog er det få studier av langtidsvirkningen av overgrep. Det henger sammen med hvor få år det hittil har vært mulig å følge misbrukte barn. Elizabeth Moore og medarbeidere har publisert resultatene av en 12 års oppfølgning av misbrukte barn som mottok behandling tidlig i forløpet. I tillegg er det foretatt en litteraturgjennomgang (5). De viktigste faktorene for å lykkes i behandlingen er at foreldrene er optimistiske, støttende og trygge samt at barnet ikke er/har vært emosjonelt misbrukt. Dette gir en klar pekepinn om at det er meget viktig at når et overgrep først er oppdaget, så må foreldrene få nødvendig støtte, råd og veiledning. Behandlingen av foreldrene kan i mange sammenhenger være viktigere enn direkte behandling av barna.
Forebygging
Det har vært stilt spørsmål om hvordan seksuelle overgrep mot barn kan forebygges. Enkelte har hevdet at det ikke lar seg forebygge. I USA har det vært gjennomført en rekke forebyggende program/opplegg i såvel skoler som barnehager. Psykolog Marte Førland gjennomgikk en rekke publikasjoner som hadde evaluert effekten av forebyggende programmer. Konklusjonen var at ingen av dem syntes å ha noen effekt (6). Det er sannsynlig at noe av det viktigste samfunnet kan gjøre er å rette fokus mot problemet samtidig som oppdagelsesfrekvensen er høyest mulig. Derved er risikoen for å bli dømt er størst mulig, noe som har allmennpreventiv virkning.
Det er fortsatt mye vi ikke vet om seksuelle overgrep mot barn, hvem overgriperen er og hvilke konsekvenser overgrep får for såvel barn som familie. Det er viktig at samfunnet holder fokus på problemene og at dette synliggjøres gjennom satsing på fagområdet. Dette må manifestere seg i konkrete tiltak som forskningsprogrammer, mulighet for fagfolk til å opparbeide kompetanse ved kongressdeltakelse i inn- og utland. Kompetansesentre innenfor de kliniske fagområdene (pediatri, barne- og ungdomspsykiatri, barnevern) og politi/påtalemyndighet/etterforskning må opprettholdes og videreutvikles. Det er viktig at seksuelle overgrep mot barn betraktes som en del av en større helhet – vold innen familien, som omfatter ekteskapsvold, -voldtekt, eldrevold og mishandling av barn der seksuelle overgrep er en spesiell form. Det er viktig å samle fagmiljøene i Norge som arbeider med voldsproblematikk. Dette bør skje gjennom et bredt tverrfaglig samarbeid der den somatiske helsetjenesten må samarbeide med både barne- og ungdomspsykiatri og voksenpsykiatri samt barnevern og den øvrige delen av helse- og sosialvesenet.
Litteratur
Mossige, S. Barneovergriperen. Oslo: Ad Notam Gyldendal, 1997.
Normann EK, Tambs K, Magnus P. Seksuelle overgrep mot barn – et folkehelseproblem? Nord Med 1992; 107: 326–30.
Normann EK. Barn og seksuelle overgrep. Oslo: Ad Notam Gyldendal, 1993.
Normann EK. (10 års erfaringer med seksuelt misbrukte barn ved Aker sykehus, ikke publiserte data)
Moore Em Armsden G, Gogerty PL. A twelve-year follow-up study of maltreated and at-risk children who received early therapeutic child care. Child Maltreatment 1998; 1: 3–16.
Førland MD. Forebygging av seksuelle overgrep mot barn. Universitetet i Oslo, Psykologisk institutt, 1992.
8.16 Overgangsalder og aldring
8.16.1 Underlivsproblemer i overgangsalderen
Johanne Sundby, Instituttgruppe for samfunnsmedisinske fag, Universitetet i Oslo.
I og etter overgangsalderen er kvinners reproduktive helse preget av at de, i motsetning til mennene, har avtagende produksjon av kjønnshormoner. Det er først og fremst produksjonen som foregår i eggstokkene stopper opp. De kvinnene som har en del fettvev i behold fremdeles lager noe østrogen i dette vevet. Gjennom overgangsfasen vil mange kvinner oppleve en økning av premenstruelle plager som humørsvingninger og fysisk ubehag som hetetokter. Mange får mer uregelmessige blødninger. Dette er selvsagt et forbigående fenomen frem til blødningene stopper helt opp en gang i begynnelsen av femtiårsalderen eller noe seinere. Det kan være både hyppige og sterkere blødninger og mange kvinner tolererer dette dårlig. Det finnes imidlertid mange behandlingsformer. Noen av dem angriper ‘årsaken’ til blødningene, nemlig endringer i hormonproduksjonen, andre angriper målorganene, nemlig livmor og eggstokker. Før i tiden brukte man ofte utskraping som behandling, men det har man gått nesten helt bort fra. Nå er det mange som får tilbud om å fjerne livmoren, eller å fjerne slimhinnebunnen inne i livmoren. I gynekologien har det alltid foregått en diskusjon om man skal fjerne eggstokkene når man fjerner livmoren hos kvinnen, i tilfelle det senere skulle bli kreft i dem. Eggstokker er et organ man kan fjerne uten at det får livstruende (i motsetning til hjerte, lunger osv.) konsekevenser for organismen, i likhet med mandlene og blindtarmen. Likevel liker mange kvinner å vite at de fremdeles har sine eggstokker selv om de ikke lenger venter å produsere barn. Ingen ville foreslå å fjerne mannens testikler og risikoen for eggstokk-kreft er hos de aller fleste kvinner meget liten. Det samme argumentet gjelder i diskusjonen om man skal la livmortappen stå igjen når livmoren fjernes. Sannsynligvis har det vært fjernet livmor og eggstokker på for mange kvinner i forhold til helsegevinsten. Mye tyder på at moderne kombinasjoner av hormonbehandling og mindre omfattende kirurgiske inngrep kan hjelpe de kvinnene som har de største plagene. En annen grunn til å skulle fjerne livmoren, er muskelknuter; dersom denne gir plager (tyngdefølelse, smerter, vannlatningstrang). Mange ganger er det de legene som liker å operere som gir råd til kvinnene. Rådene de får kan være preget av den enkelte legens subjektive oppfatning (han er ofte en mann!) eller valg av metode etter hva som er ‘in’ på hans avdeling for tiden. Mange kvinner får aldri noe reellt valg og det er store regionale forskjeller både i omfang av og type intervensjoner som for eksempel for hysterekromi (fjerne livmoren). I og med at inngrep ikke alltid er livsviktige, burde dette være et område der kvinners eget valg gis mest betydning. Forskning i andre land har vist at det er viktig å koble kirurgisk behandling med god rådgivning og medikamentell behandling etter operasjon.
Urininkontinens og livmorfremfall
Andre plager som henger sammen med underlivsorganene og delvis med alderdom er urinveislekkasje og nedfall eller fremfall av skjedevegger og livmor. Dette er lidelser som ikke er farlige eller tar liv, men som i betydelig grad reduserer fysisk, seksuell og sosial livskvalitet for de kvinner som rammes. På grunn av kvinnens og mannens ulike antomi, er lidelsene mange ganger hyppigere hos kvinner enn menn med unntak av urinlatingsproblemer hos eldre menn på grunn av prostatabesvær. Også ved inkontinens er tilgangen på utredning og behandling ikke godt nok utbygget ut over landet. Mange kvinner antas å lide i stillhet. De tar ikke problemet opp med sin lege, men finner middels gode løsninger på egen hånd. En aktiv holdning hos primærlegen overfor kvinner i overgangs- og eldre aldre kan være en måte å komme videre på. Forutsetningen er at det finnes et apparat som kan gjøre en systematisk vurdering på et godt faglig grunnlag, og tilby et utvalg av behandlingsmetoder med moderne hjelpemidler.
8.16.2 Eldre kvinners helse
Torgeir Bruun Wyller, Geriatrisk avdeling, Ullevål sykehus Conrad Svendsen Senter, Oslo.
Eldrebefolkningens kjønnsfordeling
Kvinners høyere levealder medfører overvekt av kvinner blant de eldre. Tendensen vil trolig forsterkes de kommende årene. Figur 8.41 viser hvilken prosentandel kvinner og menn over 80 år utgjorde av totalbefolkningen i 1996, samt prognose for 2005, basert på fremskrivning av folkemengden (mellomalternativet) fra Statistisk sentralbyrå (1997). Gamle menneskers helseproblemer er følgelig i stor grad gamle kvinners helseproblemer. Mange av de tilstandene som omtales i det følgende rammer isolert sett kvinner og menn likt, men har likevel spesiell betydning for kvinner fordi de er eldst.
Spesielle forhold ved sykdom hos gamle
Gamle har ofte flere sykdommer samtidig
Forekomsten av mange sykdommer øker med økende alder. Andelen av befolkningen som har flere kroniske sykdommer er derfor høyere hos de eldste, særlig de over 80 år. Når flere sykdommer foreligger samtidig, vil de som regel forsterke hverandres symptomer, diagnostikken blir mer usikker, og behandlingen mer komplisert. Situasjonen blir ytterligere forverret når den gamle med flere kroniske sykdommer får en akutt tilstand i tillegg. Et eksempel kan være en 85 år gammel kvinne med hjertesvikt, slitasjegikt i hoftene, sukkersyke og lett aldersdemens som legges inn på grunn av lungebetennelse. De kroniske sykdommene gjør forløpet av lungebetennelsen mer alvorlig, samtidig som den blir vanskeligere å diagnostisere og behandle. Samtidig fører lungebetennelsen til en forverring av de kroniske sykdommene.
Gamles symptomer er ofte uspesifikke
Når gamle blir akutt syke, vil de gjerne få andre symptomer enn yngre. Uansett sykdom, vil den gamles symptomer ofte være preget av sviktende funksjon. Tre former for funksjonssvikt er særlig vanlige, nemlig sviktende tenkning (akutt forvirring), sviktende regulering av vannlatingen (urinlekkasje), og sviktende evne til å stå oppreist og holde balansen (falltendens) (Horan 1992).
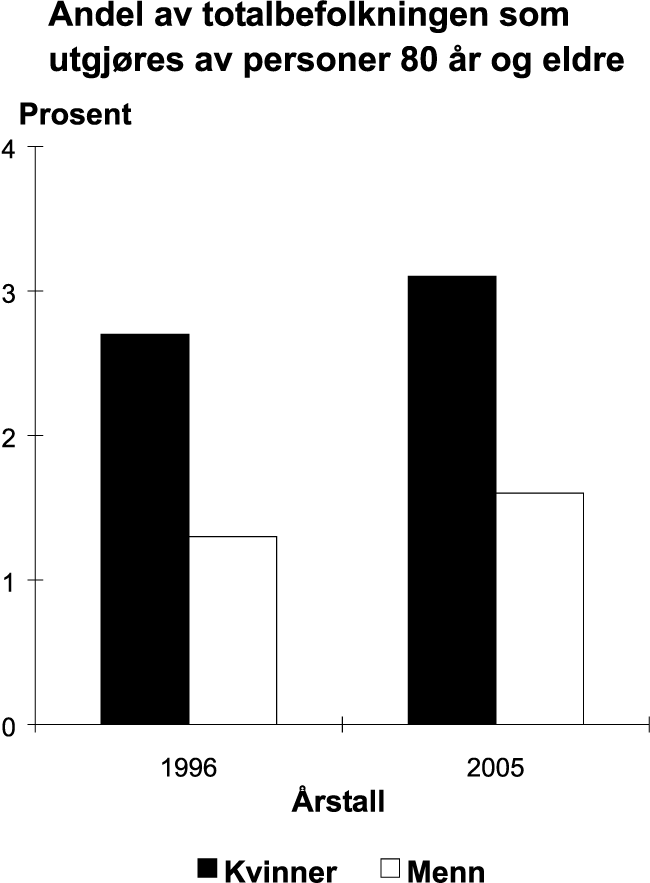
Figur 8.41 Andel av totalbefolkningen som utgjøres av personer 80 år og eldre
Svikt i mentale funksjoner
Akutt forvirring (delir) er en plutselig svikt i de mentale funksjoner. Tilstanden feiltolkes ofte som demens. Et delir utvikler seg imidlertid raskt (timer til dager), i motsetning til demens som utvikles over måneder. Delir forekommer hos anslagsvis én av fire pasienter over 75 år som innlegges akutt, men erkjennes ofte ikke. Tilstanden er en viktig indikator på underliggende akutt sykdom som trenger behandling (Grønn & Hunskår 1997; Laake 1997).
Urinlekkasje
Urinlekkasje (inkontinens) hos gamle har mange ulike årsaker. Når urinlekkasjen oppstår plutselig hos en person som tidligere ikke har hatt slike problemer, vil den ofte være symptom på en akutt sykdom – som ikke nødvendigvis sitter i urinveiene (Straand 1997).
Falltendens
Falltendens. Når et gammelt menneske faller flere ganger på kort tid, eventuelt plutselig får vansker med å reise seg fra liggende eller sittende stilling, vil det som regel skyldes en akutt kroppslig sykdom (Grønn 1997; Laake 1997).
De tre nevnte formene for funksjonssvikt vil altså i alminnelighet være uttrykk for at pasienten er akutt syk, men gir ingen holdepunkter for hva slags sykdom som foreligger. Opptreden av slike symptomer bør avstedkomme rask og kvalifisert utredning, da dette medfører bedret overlevelse, reduserte plager, og raskere og bedre funksjonell restitusjon (Sletvold et al. 1997). Det er imidlertid grunn til å tro at akutt syke gamle ofte ikke får hensiktsmessig helsehjelp (Sletvold 1997). Dette skyldes både mangelfull kunnskap og uhensiktsmessig organisering.
Sykdom eller aldersforandringer?
Det kan være vanskelig å skille mellom sykdom og aldersforandringer
Vansker med å skille mellom sykdom og aldersforandringer kan medføre både over- og underbehandling. Det er for eksempel grunn til å tro at mange gamle har en feilaktig hjertesviktdiagnose, blant annet fordi mange med alderen får fremmedlyder over lungene som kan feiltolkes som tegn på hjertesvikt (Laake 1997). På den annen side finnes det trolig gamle med uoppdaget hjertesvikt, fordi kroppslig slitenhet – et viktig symptom på hjertesvikt – feiltolkes som uttrykk for normal aldring. Andre tilstander som trolig overbehandles hos gamle er høyt blodtrykk (Ekbom et al. 1994) og små hjerneslagtilfeller (transitoriske iskemiske anfall – TIA) (Ferro et al. 1996), mens depresjon (Laake 1997) og Parkinsons sykdom (Larsen 1991) trolig underbehandles.
Bivirkninger av legemidler
Gamle bruker ofte mange legemidler, og er utsatt for bivirkninger
Siden mange gamle har flere sykdommer, bruker de gjerne flere legemidler. De ulike legemidlene kan påvirke hverandres effekter. Mange legemidler elimineres langsommere fra kroppen hos gamle. Biologiske aldersforandringer i kombinasjon med ulike sykdommer kan føre til at legemidlenes effekt blir annerledes hos gamle enn hos yngre. Samlet fører disse forholdene til at legemiddelbivirkniger sees hyppig hos gamle, og er en viktig årsak til funksjonssvikt og plager i eldre år (Straand 1997; Laake 1997).
Hjelp av venner og familie
Den sosiale situasjonen har særskilt betydning for følgene av sykdom i høy alder
Sykdom hos gamle fører ofte til vansker med å ta vare på seg selv. Det sosiale nettverket får derfor stor betydning. Er nettverket svakt, vil sykdom hos gamle utløse behov for profesjonelle omsorgstjenester. I norske byer lever nær 80 % av kvinnene over 80 år alene (Straand 1997). Behov for profesjonelle omsorgstjenester som følge av sykdom er derfor et uttalt kvinnehelseproblem.
Typiske aldersrelaterte sykdommer og plager
Demens og hjerneslag viser svær overhyppighet hos gamle. Andre sykdommer av særlig betydning er hjertesykdommer, hoftebrudd, slitasjegikt (artrose), beinskjørhet (osteoporose), urinlekkasje (inkontinens), depresjon og sukkersyke. For alle gjelder at diagnostikk og behandling vanskeliggjøres av de forholdene som er nevnt i det foregående. Eksempelvis kan symptomene ved akutt hjerteinfarkt hos gamle være annerledes enn hos middelaldrende, og smerter kan være fraværende. Denne tendensen er muligens mest uttalt hos kvinner (Gurwitz et al. 1997). Sukkersyke forblir ofte uoppdaget hos gamle. Samtidig er det usikkerhet omkring diagnostikken av sukkersyke hos de eldste, fordi blodsukkernivået øker med alderen (Laake 1997). Beinskjørhet, hoftebrudd, urinlekkasje og depresjon er tilstander som er vanlige hos gamle, og vanligere hos kvinner enn hos menn. Disse sykdommene har derfor særskilt betydning for eldre kvinner.
Andre tilstander med særskilt betydning for eldre kvinners helse
Sansesvikt
De fleste svaksynte er gamle. De viktigste årsakene til nedsatt syn i høy alder er aldersbetinget makuladegenerasjon («netthinneforkalkninger»), katarakt (grå stær) og glaukom (grønn stær). Grå stær skyldes at øyets linse blir uklar, og forekommer hos halvparten av alle 75-åringer, hyppigst hos kvinner (Carlsson & Sjöstrand 1996). Sykdommen behandles kirurgisk med godt resultat. Grønn stær skyldes øket trykk i øyet, og behandles effektivt med øyedråper hvis diagnosen stilles tidlig. Ved sen diagnose kan det skje uopprettelig skade på synet. Undersøkelse av øyetrykket er derfor viktig hos eldre. Grønn stær forekommer hos ca. 3 % av alle over 70 år, men det er uklart om det er kjønnsforskjeller i forekomsten (Mitchell et al. 1996; Dielmans et al. 1994). Aldersbetinget makuladegenerasjon forekommer hos ca. 40 % av alle 70-åringer, hyppigst hos kvinner (Klein et al. 1997). Det finnes vanligvis ikke effektiv behandling, og denne sykdommen er den viktigste enkeltårsak til redusert syn hos gamle.
Redusert hørsel er vanlig hos eldre. Hørselstapet skyldes som oftest presbyacusis (aldersbetinget hørselstap uten kjent årsak), som er omtrent like vanlig hos begge kjønn (Gates & Cooper 1991). Høreapparat kan være til nytte, men fører aldri til fullstendig normalisering av hørselen. En del eldre gir opp bruken av høreapparat, fordi de ikke klarer å betjene det, fordi det er defekt, eller fordi de ikke synes det hjelper. De fleste gamle som har høreapparat har likevel glede av det (Laukli 1998).
Hjertesvikt
Ca. 10 % av gamle over 75 år har hjertesvikt (Laake 1997). Akutt forverrelse av kronisk hjertesvikt er en meget vanlig årsak til akuttinnleggelser av gamle i sykehus. Vanligste bakenforliggende årsak er koronar hjertesykdom (hjerteinfarkt, angina pectoris) og høyt blodtrykk. Hjertesvikt er vanskelig å diagnostisere, især hos eldre, og både under- og overdiagnostikk må antas å forekomme. Prognosen er alvorlig; 50 % av pasientene med betydelig hjertesvikt er døde i løpet av ett år (Laake 1997).
Parkinsonisme
Parkinsonisme er et symptomkompleks bestående av skjelving, stivhet i kroppen og langsomme bevegelser, som kan skyldes Parkinsons sykdom eller andre forhold, ofte legemiddelbruk. Tilstanden er vanlig hos gamle og jevnt fordelt mellom kjønnene (Rosenberg & Standnes 1997), men diagnosen blir ofte ikke stilt (Larsen 1991). Dette er uheldig fordi tilstanden kan behandles effektivt med medikamenter (ved Parkinsons sykdom) eller ved å endre eksisterende medikasjon (ved legemiddelindusert parkinsonisme).
Lavt blodtrykk ved oppreising (ortostatisk hypotensjon)
Ortostatisk hypotensjon forekommer hos hver tredje til hver fjerde av alle over 65 år, likt for menn og kvinner (Raiha et al. 1995). Tilstanden kan føre til besvimelser og fall, i verste fall med alvorlige skader til følge. Viktigste forebyggende tiltak er å unngå legemidler som senker blodtrykket, samt å gi råd om relevante forsiktighetsregler.
Lavt stoffskifte (hypothyreose)
Hypothyreose er vanligere hos kvinner enn hos menn. Forekomsten øker med alderen, og økningen er sterkest hos kvinner. Hos kvinner over 70 år angis forekomsten til rundt 4 % (Wahlberg 1989). Hypothyreose hos gamle kan være umulige å skille fra «normale» aldersforandringer, og er ofte preget av lett mental svikt, depresjon og en viss generell funksjonssvikt. Behandling med hormonet thyroxin i tablettform kan ha god effekt. Det er derfor av stor betydning å stille diagnosen, hvilket rettferdiggjør en liberal bruk av stoffskifteprøver hos eldre, især kvinner.
Litteratur
Carlsson B, Sjöstrand J. Increased incidence of cataract extractions in women above 70 years of age. A population based study. Acta Ophthalmol Scand 1996; 74: 64–8.
Dielmans I, Vingerling JR, Wolfs RC, Hofman A, Grobbee DE, de Jong PT. The prevalence of primary open–angle glaucoma in a population–based study in The Netherlands. The Rotterdam Study. Ophthalmology 1994; 101: 1851–5.
Ekbom T, Lindholm LH, Odén A, Dahlöf B, Hansson L, Wester PO, et al. A 5–year prospective, observational study of the withdrawal of antihypertensive treatment in elderly people. J Intern Med 1994; 235: 581–8.
Ferro JM, Falcão I, Rodrigues G, Canhão P, Melo TP, Olivera V, et al. Diagnosis of transient ischemic attack by the nonneurologist. A validation study. Stroke 1996; 27: 2225–9.
Gates GA, Cooper JC. Incidence of hearing decline in the elderly. Acta Otolaryngol 1991; 111: 240–8.
Grønn S. Fall og falltendens hos gamle. I: Hunskår S, red. Allmennmedisin. Klinisk arbeid. Oslo: Ad Notam Gyldendal, 1997: 58–61.
Grønn S, Hunskår S. Forvirring. I: Hunskår S, red. Allmennmedisin. Klinisk arbeid. Oslo: Ad Notam Gyldendal, 1997: 89–92.
Gurwitz JH, McLaughlin TJ, Willison DJ, Guadagnoli E, Hauptman PJ, Gao X, et al. Delayed hospital presentation in patients who have had acute myocardial infarction. Ann Intern Med 1997; 126: 652–3.
Horan MA. Introduction – presentation of disease in old age. I: Brocklehurst JC, Tallis RC, Fillit HM, red. Textbook of geriatic medicine and gerontology, 4. utg. Edinburgh: Churchill Livingstone, 1992: 145–9.
Klein R, Klein BE, Jensen SC, Meuer SM. The five–year incidence and progression of age–related maculopathy: the Beaver Dam Eye Study. Ophthalmology 1997; 104: 7–21.
Laake K. Geriatri i praksis. 3. utg. Oslo: Universitetsforlaget, 1997.
Larsen J. Parkinson"s disease as community health problem: study in Norwegian nursing homes. BMJ 1991; 303: 741–3.
Laukli E. Høreapparater – brukes de? Tidsskr Nor Lægeforen 1998; 118: 1347.
Mitchell P, Smith W, Attebo K, Healy PR. Prevalence of open–angle glaucoma in Australia. The Blue Mountains Eye Study. Ophthalmology 1996; 103: 1661–9.
Raiha I, Luutonen S, Piha J, Seppanen A, Toikka T, Sourander L. Prevalence, predisposing factors, and prognostic importance of postural hypotension. Arch Intern Med 1995; 155: 930–5.
Rosenberg S, Standnes B. Nervesystemet. I: Hunskår S, red. Allmennmedisin. Klinisk arbeid. Oslo: Ad Notam Gyldendal, 1997: 311–39.
Sletvold O. Klar for utskrivning? Tidsskr Nor Lægeforen 1997; 117: 1262–3.
Sletvold O, Engedal K, Tilvis R, Jonsson A, Schroll M, Schultz–Larsen K, et al. Geriatrisk utredning i Norden. Nordiske retningslinjer for spesialisthelsetjenesten i geriatri. Oslo: Den norske lægeforening, 1997.
Statistisk sentralbyrå. Framskrivning av folkemengden 1996–2050. Nasjonale og regionale tall. Oslo: Statistisk sentralbyrå, 1997.
Straand J. De gamle. I: Hunskår S, red. Allmennmedisin. Klinisk arbeid. Oslo: Ad Notam Gyldendal, 1997: 649–59.
Wahlberg P. Hypothyreos hos äldre – en dold sjukdom. Nord Med 1989; 104: 39–40.
8.16.3 Demens
Torgeir Bruun Wyller og Anne Brækhus, Geriatrisk avdeling, Ullevål sykehus, Oslo.
Hva er demens?
Demens er et syndrom kjennetegnet av:
Svikt i kognitive funksjoner som hukommelse, orienteringsevne, forståelse, abstrakt tenkning og vurderingsevne,
Sviktende emosjonell (følelsesmessig) kontroll, og
Sviktende funksjonsevne i forhold til dagliglivets aktiviteter.
Symptomene varierer fra pasient til pasient. Hos rundt 80 % er hukommelsessvikt første symptom, mens demens hos andre kan starte med språkproblemer (afasi), personlighetsforandring eller orienteringsvansker. Det er vanskelig å stille diagnosen tidlig i forløpet.
Mange forskjellige sykdommer kan føre til demens. De to vanligste er Alzheimers sykdom, der hjernecellene av hittil ukjente årsaker ødelegges, og vaskulær demens, som kan skyldes tilstopping eller forsnevring av hjernens blodårer (Engedal & Haugen 1996).
Forekomst
Anslag over andelen av befolkningen som har demens varierer betydelig som en følge av ulike diagnostiske kriterier. Figur 8.42 viser tall basert på undersøkelser gjennomført i flere europeiske land (Hofman et al. 1991). Det er en liten overvekt av menn med demens i de yngste aldersgruppene, og en betydelig overvekt av kvinner i de eldste. Siden det er et generelt kvinneoverskudd i befolkningen over 75 år, er demens en utpreget kvinnesykdom. Norske anslag (Engedal & Haugen 1993) viser samme mønster, men antyder en enda høyere forekomst blant kvinner. Det antas at 50–60 % av demenstilfellene skyldes Alzheimers sykdom og om lag 25 % vaskulær demens, mens de øvrige tilfellene forårsakes av en rekke forskjellige sykdommer.
Alvorlighetsgrad og omsorgsbehov
De fleste tilfeller av demens utvikler seg gradvis og fører etter hvert til en fullstendig hjelpeløshet. Gjennomsnittlig lever en Alzheimerpasient i 9–10 år etter at diagnosen er stilt (variasjon 2–20 år), mens pasienter med vaskulær demens oftest lever kortere (Engedal & Haugen 1996). For det enkelte individ er det imidlertid svært vanskelig å forutsi utviklingen. Sykdommen utvikler seg i ulikt tempo. Enkelte pasienter kan ha perioder der symptomene er forholdsvis konstante. Av mannlige demenspasienter bor omtrent 80 % hjemme og 20 % i sykehjem, mens kvinnelige demenspasienter fordeler seg med omtrent 50 % på hvert sted (Engedal & Haugen 1993). Omlag 70 % av permanente sykehjemsplasser er belagt av pasienter med demens (Engedal & Haugen 1993).
Diagnostisk utredning
Demensdiagnostikk faller naturlig i to trinn: Først påvises demenssyndromet, og deretter kartlegges årsaken. Det er viktig å stille en presis diagnose så tidlig som mulig. Dette setter pasient, pårørende og hjelpeapparat bedre i stand til å mestre de ulike symptomene etter hvert som de melder seg. En tidlig og presis diagnose er videre en forutsetning for å tilby spesifikk behandling til de pasientene som kan ha nytte av det.
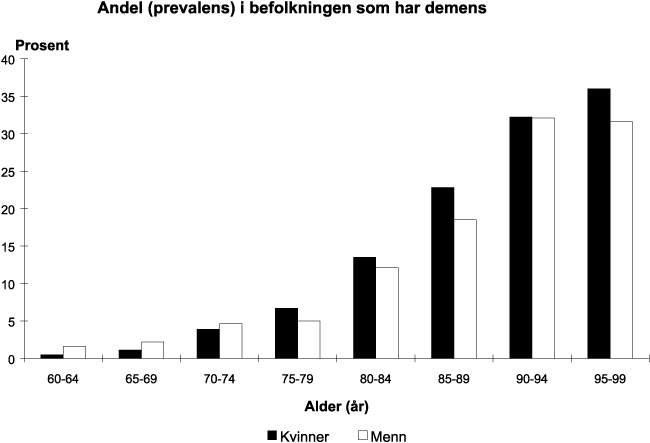
Figur 8.42 Andel (prevalens) i befolkningen som har demens
Forebygging og medikamentell behandling
Forebygging
Epidemiologiske undersøkelser tyder på at kvinner som bruker østrogen etter overgangsalderen oppnår en viss beskyttelse mot utvikling av Alzheimers sykdom (Tang et al. 1996; Kawas et al. 1997). Før det kan ansees som sikkert at østrogen virker beskyttende, må dette imidlertid også dokumenteres i eksperimentelle undersøkelser der kvinnene fordeles tilfeldig til bruk eller ikke-bruk av østrogen. Det finnes også data som kan tyde på at øket inntak av vitamin E samt bruk av betennelsesdempende legemidler som naproxen (Naprosyn, Napren) og ibuprofen (Ibux, Brufen) kan virke forebyggende (Årsland 1998). Også dette må foreløpig regnes som usikkert.
Medikamentell behandling av demenssykdom
En liten andel av demenstilfellene skyldes underliggende sykdommer (vitamin B12-mangel, lavt stoffskifte mv.), der behandling av disse kan ha en viss effekt på demenstilstanden. For de vanlige demenssykdommene, vaskulær demens og Alzheimers sykdom, finnes det imidlertid ingen helbredende behandling. En rekke legemidler som skal kunne redusere symptomene er imidlertid under utprøving (Årsland 1998). Donepezil (Aricept) (Rogers & Friedhoff 1996) er nylig registrert i Norge til bruk ved Alzheimers sykdom. Ikke alle vil ha nytte av medikamentet, men hos en del kan det bedre hukommelsen i et begrenset tidsrom (Engedal 1998).
Medikamentell behandling av ledsagende symptomer ved demens
Demens ledsages ofte av kompliserende psykiatriske problemer, særlig depresjon, men også psykotiske symptomer, angst, aggresjon og uro. Mange demente kan få et bedre liv gjennom målrettet behandling av slike symptomer (Årsland 1998). De aktuelle legemidlene kan imidlertid gi alvorlige og plagsomme bivirkninger. Medikamentell behandling av ledsagende symptomer må derfor bygge på en grundig somatisk og psykiatrisk utredning, og effekten av hvert enkelt behandlingstiltak bør evalueres grundig.
Omsorgstjenester og miljøterapeutiske tiltak
Symptomene ved demens er svært ulike både i type og omfang. Noen pasienter har bare en ganske lett hukommelsessvikt, mens andre er totalt pleietrengende. Demente trenger derfor differensierte og fleksible omsorgstilbud tilpasset den enkeltes problemer. Hjemmehjelp, hjemmesykepleie, dagsenter, korttidsplass i sykehjem, bokollektiv, permanent sykehjemsplass, og plass i skjermet avsnitt i sykehjem er tiltak som kan bli aktuelle i forløpet av en demenssykdom. Det er avgjørende at omsorgstilbudene individualiseres etter behovene til den enkelte demente og hennes pårørende, og at personalet har de nødvendige kunnskaper, ferdigheter og holdninger for ivaretakelse av en slik pasientgruppe. God miljøterapi med god kontinuitet i personalgruppen sikrer de demente en best mulig trivsel, og bidrar til at demenssymptomene blir mindre påtrengende og plagsomme. I institusjoner bør demente være i små grupper, for eksempel på rundt 8 pasienter. Videre må alle demente, uansett omsorgstilbud for øvrig, sikres god medisinsk oppfølging av kompliserende og ledsagende sykdommer.
Pårørende til pasienter med demens
Dementes pårørende får ofte tunge og følelsesmessig belastende omsorgsoppgaver. Slik omsorg har trolig positiv betydning for de dementes trivsel, og mange pårørende ønsker å yte betydelig grad av omsorg. Dette representerer likevel en belastning, særlig for kvinnelige omsorgsgivere (Grafström et al. 1994). Dementes pårørende har høy forekomst av depresjon, og dette gjelder særlig kvinnene (Gallagher et al. 1989). Belastninger som følge av å dra omsorg for personer med demens er følgelig et kvinnehelseproblem. Mange pårørende har lite kunnskap om demens og vil ha nytte av informasjonstilbud.
Utfordringer
Skaffe sikrere kunnskap om kjønnsfordelingen innen spesifikke undergrupper av demens.
Gjøre eksperimentelle undersøkelser av effekten av østrogenbehandling på risiko for demens hos kvinner.
Fortsette utbyggingen av et differensiert og fleksibelt behandlings- og omsorgstilbud av høy faglig standard i alle kommuner.
Sikre alle demente psykososial støtte og en kontinuerlig og forpliktende medisinsk omsorg.
Utvikle tiltak som også kan være til hjelp for de pårørende.
Sikre alle pasienter med mistanke om demens, en rask og kvalifisert diagnostisk utredning.
Litteratur
Engedal K. Legemidler mot demens – for hvem og hvordan. Demens 1998; 2: 13–4.
Engedal K, Haugen PK. The prevalence of dementia in a sample of elderly Norwegians. Int J Geriatr Psychiatry 1993; 8: 565–70.
Engedal K, Haugen PK. Aldersdemens. Fakta og utfordringer. 2. utg. Sem: INFO–banken, 1996.
Gallagher D, Rose J, Rivera P, Lovett S, Thompson LW. Prevalence of depression in family caregivers. Gerontologist 1989; 29: 449–6.
Grafström M, Fratiglioni L, Winblad B. Caring for an elderly person: predictors of burden in dementia care. Int J Geriatr Psychiatry 1994; 9: 373–9.
Hofman A, Rocca WA, Brayne C, Breteler MMB, Clarke M, Cooper B, et al. The prevalence of dementia in Europe: a collaborative study of 1989–1990 findings. Int J Epidemiol 1991; 20: 736–48.
Kawas C, Resnick S, Morrison A, Brookmeyer R, Corrada M, Zonderman A, et al. A prospective study of estrogen replacement therapy and the risk of developing Alzheimer"s disease. Neurology 1997; 48: 1517–21.
Rogers SL, Friedhoff LT. The efficacy and safety of donepezil in patients with Alzheimer"s disease: results of a US multicentre, randomized, double–blind, placebo–controlled trial. Dementia 1996; 7: 293–303.
Tang M–X, Jacobs D, Stern Y, Marder K, Schofield P, Gurland B, et al. Effect of oestrogen during menopause on risk and age at onset of Alzheimer"s disease. Lancet 1996; 348: 429–32.
Årsland D. Medikamentell behandling av emosjonelle og kognitive forstyrrelser ved demens. Tidsskr Nor Lægeforen 1998; 118: 560–5.
8.17 Kjønnsforskjeller i sykdomsforekomst og behandling – Kan forskjellene forklares biologisk?
Kirsti Ytrehus, IMB, Universitetet i Tromsø.
Menn og kvinners forskjellige roller i relasjon til forplantning, svangerskap og fødsel er naturlig nok den mest markante biologiske forskjellen mellom kvinner og menn hvor også de største forskjellene i helseproblemer har sitt utgangspunkt. I tillegg til dette kan vi finne en rekke andre eksempler på kjønnsforskjeller hos mennesket. Innen viktige deler av menneskets biologi som immunforsvar og inflammasjon (betennelsesreaksjon), hjerte-karfunksjon, stoffskifte, endokrin funksjon, fordøyelse, hjerne og nervesystem øker både kunnskapen om og forståelsen av betydningen av biologiske kjønnsulikhet i relasjon til kvinners helse. De biologiske ulikhetene kan være en viktig årsak til forskjeller i sykdomshyppighet, diagnostiske kriterier, behandlingsbehov og behandlingssuksess. Andre forskjeller kan være uten betydning for helse, men kan være med på å forklare observasjoner i dagliglivet eller fra biologisk og medisinsk grunnforskning. Det er viktig å være klar over at mange biologiske forskjeller mellom menn og kvinner som grupper er små. På enkeltindividnivå kan de derfor overskygges av interindividuelle forskjeller. I parentes bemerket er det også lett å peke på biologiske forhold hvor det ikke er forskjeller mellom menn og kvinner.
En enkel måte å forklare biologiske ulikhet på er å ta utgangspunkt i velkjente forskjeller i kjønnshormon-produksjon hos de to kjønn. Denne forskjellen er tilstede fra fosterliv til alderdom. Et viktig poeng er at det dreier seg om konsentrasjonsforskjeller i den gruppen av hormoner vi kaller kjønnshormoner (spesielt østrogen og testosteron). Kjønnshormonene utøver ikke bare sin effekt på kjønnsorganer, men disse samme hormonene virker på mange, kanskje de fleste av kroppens organsystemer. Gjennom sine reseptorer (tilhørende «nuclear receptor superfamily») nært knyttet til cellens arvestoff og med en funksjon lik en transkripsjonsfaktor bidrar kjønnshormonene til å modifisere genuttrykket. Dermed kan både strukturell og funksjonell påvirkning oppstå. Nukleær-reseptorers tilstedeværelse og tetthet vil så representere et annet nivå som også kan gi kjønnsavhengig biologisk ulikhet.
Et annet forhold det er viktig å påpeke, er skillet mellom effekter over lang tid og korttidseffekter. Kjønnsbestemte hormonendringer kommer parallelt med og som en del av vekst og utvikling i barneår og pubertet, modning i voksen alder og aldring. Mange sykdommer forekommer med økende hyppighet med alder. Selv om målbare forskjeller i enkelte forhold hos menn og kvinner kan utviskes etter menopause så har individets biologiske historie også medvirket til utviklingen av den aktuelle helsetilstand. Forbigående effekter kan sees som en følge av forandringer i hormonnivå gjennom menstruasjonssyklus. I svangerskap kommer ytterligere hormonpåvirkninger. Forandringer i hormonnivå hos kvinner kan føre til at biologiske undersøkelser blir mere kompliserte, og har vært medvirkende til at mange medisinske undersøkelser utføres på menn for å lette standardiseringen. Slik oppstår også situasjoner hvor kvinner kan utgjøre flertallet av brukerne av et medikament mens menn kan være i flertall når utprøving og testing blir gjennomført. Tilsvarende argumenter forekommer også ofte i laboratorieorientert medisinsk forskning som tar utgangspunkt i vevsmateriale eller forsøksdyr.
Inflammasjon (betennelse) og immun-respons
Svært mange undersøkelser viser at det er kjønnsavhengige forskjeller i immunrespons og at dette har betydning også i helsemessig sammenheng. Dette har vært satt i sammenheng med den økte hyppigheten av mange former for autoimmun sykdom hos kvinner hvor immunforsvaret angriper egen kropp. Det nevnes at celle-mediert immunitet er redusert i situasjoner med høye nivåer av kvinnelige kjønnshormoner, men at dette nødvendigvis ikke gjelder eksogene antigener. Eksogene antigener er fremmedelementer som kommer utenfra, eksempelvis bakterier. På den andre siden nevnes at anti-østrogener fører til lavere nivå av sirkulerende immunoglobulin sekrerende celler og at kvinner har høyere immunoglobulin nivå. Det er også laboratorieresultater som antyder hormonavhengig tendens til større respons på eksogene antigener og kraftigere respons ved infeksjoner hos kvinner. Forenklet sagt gir dette både «positiv og negativ» innflytelse med hensyn til kvinners helse sammenlignet med menns helse. Eksempelvis, større risiko for leddgikt, men færre infeksjonssykdommer. Forskjellige utviklingsstadier i livet kan også antagelig påvirke betennelsescellers aktivitet, i større grad hos kvinner enn hos menn. Forskjeller kan bli mindre etter overgangsalderen og sykliske forandringer kan være tilstede før overgangsalderen. Svangerskap kan ha betydelig innflytelse. Kompleksiteten både i immunforsvar og i betennelsesreaksjonen, og de mange celletypene som er involvert krever laboratoriestudier på detaljnivå for full forståelse av disse forholdene og vanskeliggjør enkle slutninger. Det er klart at forskjellene er både en følge av en iboende egenskap hos mange av cellene i immunforsvaret, fordi de finnes igjen når cellene isoleres og studeres i laboratoriet, og en følge av påvirkning gjennom sirkulasjon av hormoner i blod. Stor interesse har vært knyttet til påvisning av østrogenreseptorer i denne gruppen av celler, spesielt i de blodbårne cellene som kan hentes ut ved blodprøve. Både polymorfonucleære celler, monocytter og makrofager viser en østrogenfølsomhet som kan påvirke betennelsesreaksjoner.
Et forskningsmessige grunnlag basert på laboratoriestudier og cellestudier ble lagt for minst 10 år siden i dette feltet. Mye referansemateriale skriver seg fra -80 tallet.
Som et tillegg til dette kommer små forskjeller i kortisolnivåer mellom kvinner og menn både på døgnbasis og i et aldringsperspektiv som teoretisk sett kan påvirke betennelsesreaksjonen også hos friske.
Sirkulasjon – hjerte – blodårer
Vi finner kjønnsavhengige forskjeller i hjertefrekvens (puls) og i karveggens funksjon. Hjertefrekvensen er i gjennomsnitt litt høyere hos kvinner enn hos menn. Forskjeller som har med impulsledning i hjertet har også vært rapportert (med kortere ledningstid i hjertet hos kvinner). Det er forskjeller i hyppighet av forskjellige typer hjerterytmeforstyrrelser som kan tenkes å henge sammen med de fysiologiske forskjellene.
Bakgrunnen for forskjellen i hjertefrekvens ligger antagelig hovedsakelig i det autonome nervesystemet og i kjønnsforskjell i balanse mellom sympatisk og parasympatisk hvilenivå. Voksne kvinner før overgangsalderen har antagelig en autonom balanse som går mer i favør av sympatikus ved hvile. Både hjertet og blodårer har cellulære reseptorer for østrogen. Blodåreveggen isolert sett, kan også vise et kjønnsavhengig responsmønster. Dette framkommer når karveggen stimuleres til kontraksjon eller dilatasjon ved hjelp av forskjellige faktorer. Det har vært antydet holdepunkter både for langtidseffekter gjennom indirekte påvirkning av glatt muskulatur til demping av impulser og korttidseffekter gjennom forsterkning av utvidelse av blodårene i karveggene. I tillegg til dette har direkte effekter av østrogen på cellemembranfunksjon vært diskutert. Den direkte effekten av østrogen kan sammenliknes med en endogen kalsiumantagonisme. Denne effekten kan vises i laboratorieeksperimenter. Alle disse tre virkningsnivåene for østrogeneffekt på blodkarene synes å forsterke lokale faktorer som fremmer organgjennomblødning. Men når nervøs regulering av karsengen via balansen mellom sympatikus og parasympatikus også trekkes inn, vil karsenger som er under sterk kontroll av det sympatiske nervesystem sympatikus ha dårligere blodgjennomstrømning under kontrollbetingelser. Kjønnsavhengige forskjeller i regulering av gjennomblødning kan dermed påvises på organnivå. Spørsmålet om hvorvidt dette også kan ha betydning for det kjønnsavhengige mønsteret i forekomst av hjerteinfakt er ikke avklart, men noen antar at dette er en tilleggsfaktor som beskytter kvinners hjerte-karsystem fordi hjertets karseng alltid er lite følsom for nevrogen regulering og under sterk metabolsk kontroll. Svært mange studier reiser også spørsmålet om ulikheter i blodtrykksregulering hos kvinner og menn. Fordi blodtrykksregulering er en svært sammensatt funksjon, kan årsaken til ulikhet i blodtrykk være summen av flere forhold (karveggens funksjon, baroresptor funksjon, det autonome nervesystem, det nevroendokrine samspill, angiotensin – renin systemet, renale forhold osv. osv.). Fordi sykdomsprosessen ved høyt blodtrykk er sammensatt av flere faktorer og fordi høyt blodtrykk mer framstår som et symptom og ikke et definert sykdomsbilde, vanskeliggjøres enkle konklusjoner.
Stoffskiftet
Spesielt fettstoffskiftet (lipidmetabolismen) peker seg ut som et område av stor interesse. Her kan det pekes på en rekke områder. Stikkordmessig kan nevnes biokjemiske prosesser i lever, lipoprotein og kolesterol stoffskifte samt konsentrasjonene av disse i blod og det nyoppdagede hormonet leptin. Et eksempel fra leverbiokjemien er transport av fettsyrer i cellens cytosol hvor transport av langkjedede fettsyrer som palmitat i cytosol går raskere hos kvinner. I tillegg er det også kanskje et større væskevolum i lever hos kvinner samt et et større overflateareal hvor opptak av fettstoffer fra blod til lever kan finne sted. Dermed er det teoretisk sett tilrettelagt for bedre opptak og utnytting av fettsyrer i lever hos kvinner. Det finnes også fett-transporterende intracellulære proteiner i høyere konsentrasjon hos kvinner.
Kvinner har klart høyere nivåer av det nyoppdagede fettregulerende hormonet leptin i sirkulasjonen. Det kommer stadig nye studier som i detalj tar opp regulering av kroppens fettmengde og hvilke forhold som endrer denne reguleringen.
Forskjellene i lipoprotein profil i blod mellom menn og kvinner i menstruerende alder er veldokumentert og vil ikke bli omtalt nærmere. Denne forskjellen er blant annet også en funksjon av forskjeller i leverstoffskiftet. Det er også spørsmål om kvinner forbruker mindre energi enn menn per tidsenhet etter korrigering for vekt. Mange undersøkelser viser en slik forskjell. Både tendens til lavere generelt nivå av fysisk aktivitet og tendens til lavere hvilestoffskifte hos kvinner ligger til grunn for dette spørsmålet.
På bakgrunn av lavere nivå av jern i kroppen hos menstruerende kvinner har oppmerksomhet også vært rettet mot forskjeller i spor-metallomsetning generelt. Lav jernbelastning er assosiert med bedre beskyttelse mot okydativ skade på strukturelle og funksjonelle molekyler og kjemiske forbindelser i biologien.
Nedbryting av og omsetning av fremmede substanser i kroppen
Det er vist gjentatte ganger at omsetting av legemidler i kroppen kan være kjønnsavhengig. En rekke forhold bestemmer legemiddelomsetning i kroppen. Men igjen er kjønns- og hormonavhengige forskjeller i leverfunksjonen sentral.
Hormoner
I tillegg til forskjeller i kjønnshormoner finnes også andre kjønnsavhengige forskjeller. Et hovedtrekk synes å være at østrogenpåvirkningen på hypotalamus – hypofyseaksen har stor innflytelse også på andre hormonsystemer. Et eksempel er veksthormonet. Dette hormonet kan måles i større konsentrasjoner i blod hos kvinner fordi utskillelsen fra hypofysen til blodbanen er større. I praksis brukes derfor forskjellige grenser for normalområder når konsentrasjonen av veksthormonet i blodet vurderes. Detaljkunnskap om hypotalamus og hypofyseaksens fysiologi er økende, men allikevel relativt sparsom. Et annet eksempel er skjoldbruskkjertel hormonet (tyroidehormon). Et tredje eksempel kan hentes fra binyrene som deltar i stressresponsen. Her diskuteres fortsatt muligheten for at kvinner og menn har forskjellig responsmønster på stress, men også at det kan finnes små forskjeller i for eksempel nivå i blod av kortisol.
Hjernen og nervesystemet
Biologiske forskjeller kan deles i strukturelle forskjeller, funksjonelle forskjeller og forskjeller i cellestoffskiftet (biokjemiske forskjeller). I tillegg kommer utviklingen og organiseringen av hjernen og nervesystemet. Hjernens volum, volum av de forskjellige delene av hjernen og celletall relativt til volum er eksempler på strukturelle forhold som har vært undersøkt. Ny ikke-invasiv metodikk (nukleær medisin, computertomografi osv.) vil bringe denne forskningen inn i et mer hensiktsmessig og tolkbart spor. Det nå en etablert en forståelse for at både kvinnelige og mannlige kjønnshormoner har betydning for utvikling og funksjon i hjerne og nervesystem hos begge kjønn. I tillegg til påvisning av nucleære reseptorer er stor interesse knyttet til påvisning av og anatomisk lokalisasjon av aromatase. Dette er et enzymsystem som omdanner androgener (mannlige kjønnshormoner) til østrogener i hjerne og nervesystem og interessen knytter seg til betydningen av dette enzymsystemet utviklingsmessig og funksjonelt. En komplekst samspill mellom konsentrasjon av østrogener og av androgener, reseptortetthet og genutrykk synes å utgjøre et potensielt substrat for biologiske forskjeller. Små forskjeller i nivå (konsentrasjon) av naturlig forekommende viktige kjemiske signalsubstanser (transmittorsubstanser) i hjernen har vært rapportert i enkle studier. Kunnskapen om de biokjemiske forhold i hjernen på dette området er foreløpig fragmentarisk. Det gjenstår derfor mye grunnforskning før dette kan gi grunnlag for å forklare kjønnsforskjeller i sykdomspanorama for eksempel innen psykiatrien.
Referanser
Biver F et al. Sex differences in 5HT2 receptors in the living human brain. Nevroscience Letters 1996; 204: 25–28.
Cooke JP et al. Sex differences in control of cutaneous blood flow. Circulation 1990; 82: 1607–15.
van Cauter E et al. Effects of gender and age on the levels and circadian rhythmicity of plasma cortisol. J Clin Endocrinol Metabol 1996: 81; 2468–2473.
Grossman C. Possible underlying mechanisms of sexual dimorphism in the immune response, fact and hypothesis. J steroid Biochem 1989; 34: 241–251.
Legato MJ Gender specific physiology: How real is it? How important is it? Int J Fertil 1997; 42: 19–29.
Luxon BA et al. Sex differences in multiple steps in hepatic transport of palmitate support a balanced uptake mechanism. Am J Physiol 1998; 274: G52–61.
Naftolin et al. Aromatase immunoreactivity in axon terminals of the vertebrate brain. Neuroendocrinology 1996; 63: 149–155.
Ng AV et al. Age and gender influence muscle sympatic nerve activity at rest in healthy humans. Hypertension 1993; 21: 498–503.
Ostelund RE et al. Relation between plasma leptin concentration and body fat, gender, diet, age and metabolic covariates. J Clin Endocrinol Metabol 1996; 81: 3909–3913.
Pincus S et al. Females secrete growth hormone with more process irregularity than males in both humans and rats. Am J Physiol 1996; 270: E107–115.
Pelzer T et al. Modulation of cardiac hypertrophy by oestrogens. I Hypertension and the Heart, ed Zanchetti et al. Plenum Press New York 1997, side 83.
Storstein L Likestilling i medisinsk hjerteforskning – myte eller realitet, I Kvinnemedisin ed Schei et al. Ad Notam Gyldendal 1993, side 162.
Schwartz RS. Autoimmunity and autoimmune disease. I Fundamental immunology ed Paul WE
page 1064, Raven press 1993.
Wingate S. Cardiovascular anatomy and physiology in the female. Critical Care Nurse Clin North Am 1997; 9: 447–452.
Xie CX et al. Gender-related considerations in clinical pharmacology and drug therapeutics. Critical Care Nurse Clin North Am 1997; 9: 459–467.
8.17.1 Effekt av legemidler – Er det forskjell på kvinner og menn?
Hedvig Nordeng, Institutt for farmakoterapi, Universitetet i Oslo.
«Menn er fra Mars, kvinner er fra Venus» er tittelen på en bok av John Gray hvor forskjeller hos menn og kvinner beskrives populærvitenskapelig. Alle kan se at kvinner og menn er forskjellige anatomisk. At vi har forskjellig psyke er kjent, men at legemidler skal kunne ha forskjellig effekt på kvinner og menn, er relativt lite omtalt.
Under kvinnefrigjøringen var forskning på forskjellige effekter av legemidler på menn og kvinner upopulært. Kvinner og menn var like! I dag vet vi at kjønn, i tillegg til alder, arv, miljø og livsstil, er en faktor som kan ha betydning for effekt av legemidler. Det er tre perioder som skiller seg ut i en voksen kvinnes liv; svangerskapsperioden og tiden før svangerskapet og etter overgangsalderen. I disse tre periodene varierer ikke bare legemiddelbruken, men sannsynligvis også effekten av legemidler.
Kvinner og kliniske studier
Kvinner og barn blir sjelden inkludert i kliniske utprøvinger på grunn av etiske betenkeligheter. Legemidler introduseres derfor som regel på markedet uten at dokumentasjon på effekt hos kvinner foreligger. Forskningsresultater på menn eller dyr overføres til å gjelde også for kvinner. Metodiske svakheter i studier som legemidlers effekt hos menn og kvinner, gjør evaluering av den beskjedne mengder dokumentasjon vanskelig. Skal kvinner og menn sammenlignes, bør man ta hensyn til alder, alkoholkonsum, røyking og bruk av p-piller. Flere har studert kvinners og menns fysiologi og observert at det finnes forskjeller i funksjoner hos friske menn og kvinner og hvordan sykdommer opptrer hos hvert av kjønnene (tabell 8.12). Slike forskjeller har vært brukt som argument for å kun bruke menn i kliniske utprøvinger av legemidler. Resultater fra studier av menstruerende kvinner er blitt regnet som usikre. I mange kliniske utprøvinger måtte alle kvinner som skulle inkluderes, bruke prevensjonsmidler da effekten på fosteret var ukjent. I mange tilfeller er riktig dose for kvinner aldri bestemt fordi kvinner har blitt utelukket fra fase I og II studier. I slike studier fokuseres det på å finne optimal dose i forhold til effekt og bivirkninger. Fra og med 1993 har det amerikanske «National Institute of Health» og «Food and Drug Administration» (FDA) stilt krav om inklusjon av kvinner i studier av medikamenteffekt.
Hva gjør at et legemiddel har effekt?
Et legemiddel i tablettform som svelges vil oppløses i magen eller tarmen, og bli tatt opp i blodet. Noe av legemidlet vil kanskje ikke bli tatt opp i det hele tatt, eller bli brutt ned før det kan gi effekt. Legemidlet i blodet vil være bundet til proteiner eller være i fri form. Bare den frie fraksjonen av legemidlet kan gi effekt. Når denne delen av legemidlet når målorganet, vil det virke inn på reseptorer, som en nøkkel i ett nøkkelhull og gi effekt. Legemidlet vil bli brutt ned etterhvert som det fraktes rundt i kroppen. Nedbrytningen skjer hovedsakelig i lever, og utskillelsen gjennom nyrene eller via avføringen. Gis et legemiddel i for lav dose, vil optimal effekt ikke oppnås. For høy dose øker risiko for bivirkninger. Kjønnsforskjeller i effekt av legemidler er resultatet av strukturelle og funksjonelle forskjeller i kvinne- og mannskroppen.
Forskjeller i legemiddelomsetning hos kvinner og menn
Denne type forskjeller kalles også farmakokinetiske forskjeller. De påvirkes av legemiddelets kjemiske egenskaper, kroppens væskevolum, fettmasse, proteinbinding av legemiddelet og metabolisering av legemidler. Strukturelle og funksjonelle kjønnsforskjeller i hjerte/kar, nyre, lunge og mage/tarm-systemet påvirker i varierende grad effekten av legemidler (tabell 8.12). Det er viktig å vurdere klinisk relevans av slike kjønnsforskjeller. En gjennomgang av kjønnsforskjeller i farmakokinetiske faktorer konkluderte med at kvinner generelt vil oppnå høyere nivåer av psykofarmaka i blodet enn menn (Hamilton 1995).
Opptak av et legemiddel fra mage-tarmkanalen avhenger av legemidlets fettløslighet og syre/base-egenskaper i tillegg til mage-tarmkanalens fysiologi. Selv om studier gir delvis forskjellige resultat, virker det som om kvinner skiller ut mindre magesyre enn menn (Datz 1987). Dette påvirker opptak av noen legemidler, og teoretisk vil svake baser (f.eks psykofarmaka) bli tatt opp mer fullstendig i kroppen hos kvinner.
En annen mulig årsak til kjønnsforskjell i effekt av legemidler er at kvinner har mer fettvev enn menn. Fettløslige legemidler (f.eks diazepam, tetracykliner) vil ha tiltrekning til fettvevet, og dermed vil kvinner ha lavere konsentrasjoner av legemidlet i blodet enn menn. Etter langtidsdosering kan legemidlet lagres i fettvevet og noe som gir lenger nedbrytningtider og forhøyede plasmakonsentrasjoner av legemidlet hos kvinner (Yonkers 1992).
Tabell 8.12 Anatomiske og fysiologiske forhold hos menn, ikke-gravide kvinner og gravide kvinner (Silvaggio 1994, Ljunggren 1987).
| Vekt | menn > gravide kvinner > kvinner |
| Fettvev | gravide kvinner > kvinner > menn |
| Magesyre produksjon | menn > kvinner > gravide kvinner |
| Nedbrytning i lever | menn > kvinner |
| Blod-gjennomstrømning i nyrene | gravide kvinner > menn > kvinner |
| Lunge funksjon | menn > gravide kvinner >kvinner |
| Hjertets slagvolum | menn > gravide kvinner > kvinner |
| Plasma proteiner | menn, kvinner > gravide kvinner |
Mange legemidler brytes ned i leveren. Genetiske forskjeller i leverenzymenes aktivitet har størst betydning for nedbryting av legemidler og får stor klinisk betydning. Det er påvist at unge kvinner har cirka 40 % høyere aktivitet i et av de viktigste enzymer involvert i metabolisering av legemidler (CYP 3A4). Dette har resultert i raskere nedbrytning av blant annet erytromycin, verapramil og midazolam hos kvinner. Menn har høyere aktivitet i andre leverenzymer (CYP2C19, CYP1A2, dihydrouracil dehydrogenase) (Harris 1995). Omdannelsen av legemidler til mer vannløslige stoffer via konjugering skjer sannsynligvis raskere hos menn (Harris 1995). Det er også rapportert kjønnsforskjeller i nedbrytningsmønsteret for propranolol, diazepam, isorbidnitrat, acetylsalisylsyre og heparin (Harris 1995, Sipes 1986).
Legemidler skilles til slutt ut. Hovedsakelig skjer dette gjennom nyre, lever eller lunge. Fysiologiske forskjeller i utskillelse av legemidler gjør kjønnsspesifikk effekt av legemidler teoretisk mulig (Sipes 1986). Det er også viktig for ammende kvinner å vite at legemidler kan skilles ut gjennom morsmelk.
For legemidler hvor det er liten forskjell mellom terapeutisk og toksisk dose, er det viktig å ta kjønn i betraktning når dosering skal bestemmes. Legemidler med bred terapeutisk bredde vil ofte ikke ha klinisk relevante kjønnsforskjeller i legemiddelomsetningen og heller ikke kreve dosejusteringer.
Vi har svært liten kunnskap om kjønnsforskjeller i måten legemidler virker ved målorganet (farmakodynamikk) hos mennesker. Muligens har psykofarmaka (Harris 1995) og legemidler som påvirker hjertet (Kitler 1994) forskjellig virkning på menn og kvinner, men den kliniske betydningen er uviss.
Hormonell innflytelse- kjønnshormoner og menstruasjonssyklusen
Menstruasjonssyklusen kan deles inn i to faser hvor nivået av naturlige kjønnshormoner østrogen og progesteron varierer. Det er kjent at kjønnshormoner kan påvirke kvinners humør og psykiske tilstand. Premenstruelt syndrom opptrer hos 20 % av alle menstruerende kvinner og har vært foreslått som konsekvens av fluktuasjoner i kjønnshormoner (Klaiber 1979). En mulig årsak til postpartum depresjoner (opptrer hos 10–20 % av alle fødende) er lavt nivå av østrogener etter fødselen (Hendrick 1998). Østrogen brukes forsøksmessig som behandling. Muligens er hormonsyklusen årsaken til varierende konsentrasjoner av noen legemidler i blodet under menstruasjonssyklusen. En nylig publisert oversiktsartikkel av Kashuba (1998) på menstruasjonssyklusens innvirkning på legemidler ser kritisk på tidligere studier og rapporter. Statistisk påvisbare forandringer i plasmakonsentrasjon under menstruasjonssyklusen er blant annet rapportert for litium, nitrazepam, diazepam, fenytoin, alkohol (Kashuba 1998) og for propranolol (Hamilton 1995). I en godt gjennomført studie på 40 pasienter (Stewart 1994) ble det for fluoxetin ikke påvist noen signifikant variasjon i plasmakonsentrasjon gjennom menstruasjonssyklusen. Det samme er blitt påvist for salicylater, fenazon og paracetamol (Hamilton 1995). Den kliniske relevansen av variasjoner i plasmakonsentrasjoner ble ansett som liten. Behovet for prospektive klinisk kontrollerte studier på betydning av menstruasjonssyklusen for effekt av legemidler, ble fremhevet. Kjønnshormoners påvirkning av leverenzymers aktivitet eller konkurrerende nedbrytning i lever mellom kjønnshormoner og legemidler er to foreslåtte forklaringer på varierende effekt av legemidler gjennom menstruasjonssyklusen (Hamilton 1995, Kashuba 1998).
Legemidler kan påvirke hverandres nedbrytning når de brukes samtidig. Resultatet kan bli økt eller redusert nedbrytning. Dette vil påvirke legemiddelkonsentrasjoner i blodet. Bruk av p-piller kan føre til slike forandringer (Stockley 1996, Fazio 1991, Teichmann 1991). I en gruppe var konsentrasjonene av et antidepressivum (imipramin) i blodet så høye ved samtidig bruk av p-piller at imipramindosen måtte reduseres til en tredel av opprinnelig dose for å unngå toksisitet (Abernathy 1984). Da omtrent 30 % av kvinner i aldersgruppen 15–55 år bruker p-piller, og hormonerstatning etter menopausen blir vanligere, kan disse interaksjonene ikke ignoreres. Nedsatt effekt av p-piller er observert med alle antiepileptika unntatt valproat. Dette kan føre til uønskede graviditeter.
Det finnes ett legemiddel i Norge som bare er registrert til bruk hos menn, og hvor effekt hos kvinner ikke er påvist. Virkestoffet er tirilazad (Freedox® ) med bruksområde «subarachnoidalblødning (hjernehinneblødning) hos menn» (Felleskatalogen 1997/98).
Gravide kvinner- en helt spesiell gruppe kvinner
Epidemiologiske studier har beregnet at omtrent 80 % av gravide bruker ett eller flere legemidler under svangerskapet (Irl 1997, Bonassi 1994). De fleste legemidler passerer morkaken, deriblant psykofarmaka (nervemedisin), og kan påvirke fosteret. Generelt anbefales tilbakeholdenhet ved bruk av psykofarmaka under graviditeten. Kvinnens nytte av medikamenter må veies mot mulig risiko for fosteret. Fysiologiske forandringer i kroppen under graviditet er mange (tabell 8.12) (Loebstein 1997). For noen legemidler er det kjent at doseendringer må gjøres for å opprettholde terapeutisk effekt under graviditeten, blant annet for antiepileptiske midler (Bologa 1991, Lander 1991). Flere legemidler underdoseres hos gravide, sannsynligvis av frykt for å påvirke fosteret. Et eksempel på dette er mesalazin. Noen sykdommer (epilepsi, diabetes) innebærer større risiko for barnet enn legemidlet i seg selv. Fra myndighetenes side stilles det i dag krav til legemiddelprodusentene om å informere om legemidlet til gravide og ammende, men generelt resulterer dette i en advarsel mot bruk hos disse to gruppene. Produsenten tar ingen risiko og anbefaler ikke bruk med tanke på mulig erstatningsansvar. Preparatomtalene blir i tillegg sjeldent oppdaterte når nye data vedrørende bruk hos gravide eller ammende kvinne produseres. Når legen gir én beskjed og legemiddelprodusenten en annen, blir resultatat for den gravide kvinnen ofte forvirring og feilbruk av legemidlet. Informasjon til gravide om riktig legemiddelbruk bør være et fremtidig satsningsområde. Overvåkningsstudier av gravide med fokus på legemidlers effekt og optimal dosering hos mor og barn er nødvendig for sikrest mulig legemiddelbruk under svangerskapet. Svært få legemidler er påvist å forårsake misdannelser hos fosteret, men vi vet ennå lite om andre typer skader. Mange spørsmål om langtidseffekt av legemiddeleksponering på fosterstadiet er ennå ubesvart. Dette bør studeres ved langtids-oppfølgingsstudier av disse barna.
Overgangsalderen – en stor forandring i kvinner liv
Mange forandringer skjer i overgangsalderen. Forandringer i hormonbalanser påvirker endotelfunksjon, koagulasjonsfaktorer, lipidprofil og benmasse. Hvilken betydning dette har for effekt av legemidler, er svært usikkert. Alder og bortfall av østrogen er viktige faktorer for effekt av legemidler og sykdomsprevalens etter menopausen. Interaksjon av legemidler med østrogen brukt som hormonerstatningsterapi blir mer og mer aktuelt. En undersøkelse i 1998 viste at cirka 30 % av norske kvinner i alderen 50–59 år brukte hormonsubstitusjon (Søgaard 1998). Effekter av legemidler før og etter menopausen er et område der kunnskap og systematiske studier er mangelvare.
Bivirkninger opptrer hyppigere hos kvinner enn hos menn
Bivirkninger ble definert av Verdens helseorganisasjon (WHO) som enhver skadelig, utilsiktet eller uønsket effekt av et legemiddel gitt i normale doser. Noen bivirkninger er blitt observert oftere hos kvinner enn hos menn: tardive dyskinesier, Parkinsonslignende forstyrrelser og hematologiske forstyrrelser (Yasser 1992). Bivirkninger knyttet til bruk av litium mot psykoser ser ut til å opptre oftere hos kvinner enn hos menn (Bottinger 1979). I 1996 opptrådte 61 % av bivirkningene rapportert til Bivirkningsnemda i Norge hos kvinner (Nytt om legemidler 1997). Sentralnervøse reaksjoner utgjorde 10 % av de rapporterte bivirkningene. I Sverige er tallene lignende (Jämstalsvärd, SOU 1996). Det er flere mulige årsaker til at det rapporteres flere bivirkninger hos kvinner. Den viktigste årsaken er at kvinner generelt sett bruker mer legemidler enn menn og mottar større doser legemiddel i mg per kilo siden kvinner veier mindre enn menn. Risikofaktorer for bivirkninger er alder, undervekt, antall legemidler som brukes samtidig og lengde på sykehusopphold (Kando 1995). Ved vurdering av kjønnsforskjeller i bivirkningsforekomst, må skjevhet i legemiddelbruk, spontan bivirkningsrapportering, sykdomsprevalens, polyfarmasi og alder tas i betraktning.
Forskjeller i effekt av psykofarmaka hos menn og kvinner
Psykofarmaka er en gruppe legemidler med virkning på sentralnervesystemet. De inndeles i undergrupper etter hvilke effekter de gir. Psykofarmaka med depressiv effekt inkluderer hypnotika og sedativa som brukes hovedsakelig mot søvnforstyrrelser, anxiolytika som brukes mot angst og antipsykotika som brukes ved alvorlige psykoser. Psykofarmaka med stimulerende effekt inkluderer antidepressiva (SSRI, tricykliske antidepressiva) mot depresjoner, og psykostimulantia.
I løpet av de siste 20 årene har forskning økt forståelsen vår for de faktorer som påvirker bruken av psykofarmaka. En av disse faktorer er kjønn. Signifikante kjønnsforskjeller er også blitt beskrevet for forekomsten av psykiske lidelser (Linzer 1996, Weissman 1977), for antall legebesøk (Kessler 1981) og for antall foreskrevne legemidler per legebesøk. En oversiktsartikkel (Lewis-Hall 1996) omtaler spesielt kjønnsforskjeller i effekten av psykofarmaka og påpeker at det er gjort lite for å undersøke kjønnsforskjeller i effektiviteten, dosering og bivirkninger av psykofarmaka. Dette fører til et tomrom med hensyn på informasjon og kan ha kliniske negative konsekvenser både for menn og kvinner.
Antidepressiva
Genetiske forskjeller i nedbrytning av tricykliske antidepressiva (TCA) er hovedårsaken til store individuelle variasjoner i plasmakonsentrasjonene. Andre faktorer som bruk av flere legemidler samtidig, sykdomstilstander, alder og kjønn kan i tillegg virke inn. De studiene, som er utført på TCA, har stridende resultater. Mye tyder på at kvinner oppnår høyere plasmakonsentrasjoner av imipramin enn menn, men ikke ved bruk av amitriptylin eller nortriptylin. (Yonkers 1992). Desipramin nedbrytes raskere hos kvinner enn hos menn (Greenblatt 1989). En studie på 110 innlagte pasienter viste at kvinner over 50 år oppnådde høyest plasmakonsentrasjoner av amitryptilin og kunne dermed redusere dosen (Prescorn 1997).
I Norge er det per i dag registrert fem legemidler som klassifiseres som selektive serotonin reopptakshemmere (SSRI) (citalopram, paroxetin, fluvoxamin, sertralin og fluoxetin). Få studier har inkludert begge kjønn i stort nok antall slik at kjønnsforskjeller i effekt kan vurderes. En upublisert norsk studie på 370 pasienter med depresjon der tre former for depresjonsbehandling ble sammenlignet i et randomisert design, viste bedre effekt av sertralin på kvinner enn på menn (Malt 1998). En oversiktsartikkel (Prescorn 1997) omhandlende SSRI beskriver betydning av kjønn og alder for sertralin med plasmakonsentrasjoner 35–40 % lavere hos unge menn, enn hos eldre menn og kvinner i alle aldre. Ingen forandring i plasmakonsentrasjon med alder ble observert for fluvoxamin, men hos menn var plasmakonsentrasjonene 40–50 % lavere enn hos kvinner. Dette kan ha klinisk betydning.
Antipsykotika
Flere studier vedrørende kjønnsforskjeller i effekt finner at kvinner trenger lavere dosering av psykofarmaka enn menn. Dette ble observert for pimozid og fluspirilen (Yonkers 1992). Høyere plasmakonsentrasjoner hos kvinner enn hos menn sees ved sammenlignbare doser i mg/kg for flufenazin og tiotixen (Ereshetsky 1991). Østrogens antidopaminerge effekt har vært foreslått som en årsak til behov for lavere doser og til forskjellig effekt av antipsykotika hos kvinner (Kando 1995). Flere oversiktsartikler konkluderer med at kvinner oppnår høyere plasmakonsentrasjoner av antipsykotika enn menn og får oftere bivirkninger av legemidler enn menn, som av dyskinesier (Yonkers 1992, Lewis-Hall 1996).
Benzodiazepiner
Benzodiazepiner kan brukes som søvndyssende og angstdempende legemidler. Oversikter over kjønnsvariasjon i effekt av benzodiazepiner viser hvilken kompleks rolle kjønn kan spille i en og samme legemiddelgruppe (Yonkers 1992, Harris 1991). En del metodologiske svakheter har gjort resultatene vanskelig å tolke i ettertid. De fleste av studiene er gjort tidlig på 80-tallet med få pasienter. Noen av studiene har tatt i betraktning røyking, p-pillebruk og bruk av andre medisiner, andre studier gjør det ikke. Mye tyder på at temazepam (ikke tilgjengelig i Norge) og oxazepam har lavere utskillelse hos kvinner enn hos menn, og kan derfor få større effekt hos kvinner. Mer usikkert er det om diazepam utskilles forskjellig i menn og kvinner. Ingen kjønnsforskjeller ble funnet for triazolam, lorazepam og nitrazepam (når man ser bort fra interaksjon med p-piller). Midazolam brytes ned raskere hos kvinner enn hos menn. Det fins overbevisende dokumentasjon på at p-piller har kunnet redusere utskillelsen av benzodiazepiner.
Konklusjon og anbefalinger
Effekten av et legemiddel bestemmes av mange faktorer. Det er bred vitenskapelig enighet om at variasjon i legemidlers effekt kan oppstå på grunn av genetiske variasjoner, alder, og på grunn av interaksjoner med andre legemidler, men dokumentasjon på betydning av kjønn er ennå sparsommelig. Kan dosejustering for vekt oppveie forskjeller mellom menn og kvinner, eller er det behov for mer tilpassede justeringer? Kjønnsspesifikk dokumentasjon på hva som utgjør optimal legemiddelterapi savnes. Små studier og ingen korreksjon for røyking eller menstruasjonsyklus gjør evaluering av data svært vanskelig. Mangel på kunnskap øker risikoen for feilaktig behandling av kvinner. Det er derfor viktig å øke kunnskapene våre omkring kjønnsforskjeller i effekten av psykofarmaka.
Det anbefales:
En kontinuerlig evaluering av litteratur omhandlende kjønnsspesifikk effekt av legemidler og bivirkningsfrekvens.
Utarbeidelse av retningslinjer for inklusjon av kvinner i kliniske utprøvinger. Fra juni 1993 var det i USA krav om å inkludere kvinner i kliniske utprøvinger og analysere data kjønnsspesifikt før godkjenning av nye legemidler. I SOU Jämställd Vård 1996 anbefales en lignende politikk og det anses som viktig at Norge legger seg på en tilsvarende politikk.
Forskning på forandring av legemidlers effekt på menstruasjonssyklus eller samtidig bruk av hormoner.
Studere effekt (og bivirkninger) av legemidler hos eldre brukere, som gjennomsnittlig er tynnere og bruker flere legemidler enn yngre.
Mer kunnskap om kjønnsforskjeller i effekt av legemidler er nødvendig for fremme effektiv og sikker bruk av legemidler. Målet for legemiddelbruken for det norske helsevesenet frem til år 2000 er riktig legemiddel – i riktig dose, til riktig tid og i riktig varighet – skal kunne gjelde kvinner så vel som menn.
Litteratur
Abernathy DR, Geenblatt DJ, Shader RI. Imipramine disposition in users of oral contraceptive steroids. Clin Pharmacol Ther 1984; 35 (6): 792–7.
Bologa M, Tang B, Klein J et al. Pregnancy-induced changes in the drug metabolism in epileptic women. J Pharmacol Exp Ther 1991; 257(2): 735–40.
Bonassi S, Magnani M, Calvi A, Repetto E, Puglisi P, Pantarotto F, et al. Factors related to drug consumption during pregnancy. Acta Obstet Gynecol Scand 1994; 73: 535–40.
Bottinger LE, Furhoff AK, Holmberg L. Fatal reactions to drugs. Acta Med Scand 1979; 205: 451–6.
Datz FLI, Christian RE, Moore J. Gender-related differences in gastric emptying. Nucl Med 1987; 28: 384–91.
Ereshetsky L, Saklad SR, Watanabe MD, et al. Thiothixene-pharmacokinetic interactions: a study of hepatic enzyme inducers, clearance inhibitors, and demographic variables. J Clin Psychopharmacol 1991; 11: 269–301.
Fazio A. Oral contraceptive drug interactions: important considerations. South Med J 1991; 84: 997–1002.
Felleskatalogen 1997/98.
Greenblatt DJ, Divoll MK, Abernethy DR et al. Age and gender effects on chlordiazepoxide kinetics: relation to antipyrine disposition. Pharmacology 1989; 38: 327–34.
Hamilton JA, Yonkers KA. Sex differences in pharmacokinetics of psychotropic medications. Part 1: Physiological basis for effects. In: Jensvold MJ, Halbreich U, Hamilton JA, editors. Psychopharmacology of women: sex, gender and hormonal considerations. 1st ed., Vol. 1. Washington, DC: American Psychiatric Press, 1995.
Harris R, Benet L, Schwartz J. Gender effects in pharmacokinetics and pharmacodynamics. Drugs 1995; 50 (2); 222–39.
Hendrick V, Altshuler LL, Suri R. Hormonal changes in the postpartum and implications for postpartum depression. Psychosomatics 1998; 39: 93–101.
Irl C, Hasford J, and the Pegasus study group. The PEGASUS project- a prospective cohort study for the investigation of drug use in pregnancy. Int J Clin Pharmacol Ther 1997; 12: 572–6.
Jämstalsvärd- olika vård på lika villkor. SOU 1996; 133: 74, ISBN 91–38–20375-8.
Kando JC, Yonkers KA, Cole JO. Gender as a risk factor for adverse events to medication. Drugs 1995; 1: 1–6.
Kashuba ADM, Nafiziger AN. Physiological changes during the menstrual cycle and their effects on the pharmacokinetics and pharmacodynamics of drugs. Clin Pharmacokinet 1998; 34: 203–218
Kessler RC, Brown RL, Broman CL. Sex differences in psychiatric help-seeking: evidence from four large-scale surveys. J Health Soc Behav 1981; 22: 49–64.
Kitler ME. Coronary disease: are there gender differences? Eur Heart J 1994; 15: 409–17.
Klaiber EL, Broverman DM, Vogel W, et al. Estrogen therapy for severe persistent depressions in women. Arch Gen Psychiatry 1979; 36: 550–4.
Lander CM, Eadie MJ. Plasma antiepileptic drug concentrations during pregnancy. Epilepsia 1991; 23: 57–66.
Lewis-Hall. Gender differences in psychotropic medications. Mount Sinai J Med 1996; 63: 326–329.
Linzer M, Spitzer R, Kroenke K, Williams JB, Hahn S, Brody D, deGruy F. Gender, quality of life, and mental disorders in primary care: Results from the PRIME-MD 1000 Study. Am J Med 1996; 10: 526–33.
Ljunggren H. Sex differences in body composition. In: Brozek J, ed. Human Body Composition: Approaches and applications. Oxford, England: Pergamon Press, 1963.
Loebstein R, Lalkin A, Koren G. Pharmacokinetic changes during pregnancy and their clinical relevance. Clin Pharmacokinet 1997; 33: 328–43.
Malt UF, Predicting antidepressant response in general practice. Poster ved Skandinavisk selskap for psykofarmakologis årsmøte, Kjøbenhavn 1998.
Nytt om legemidler nr.4–5, 1997.
Prescorn SH. Clinically relevant pharmacology of selective serotonine reuptake inhibitors: An overview with emphasis on pharmacokinetics and effects on oxidative drug metabolism. Clin Pharmacokinetics 1997; 32: 1–21.
Silvaggio T, Mattison D. Setting occupational health standards: Toxicokinetic differences among and between men and women. JOM 1994; 36 (8): 849–54.
Sipes IG, Gandolfi AJ. Biotransformation of toxicants. In: Klaassen DC, Amdur MO, Doull J, eds. Casarett and Doull`s Toxiocology. New York: Macmillian Publishers 1986.
Stewart DE, Fairman M, Barbadoro S, et al. Follicular and late luteal phase serum fluoxetine levels in women suffering from late luteal phase dysphoric disorder. Biol Psychiatry 1994; 36; 201–2.
Stockley IH. Drug interactions. The Pharmaceutical Press, 4th edition 1996.
Søgaard AJ, Fønnebø V, Magnus JH, Tollan A. Hormonsubstitusjon blant norske kvinner. Selvrapportert bruk og omsetning av østrogenholdige preparater. Tidsskr Nor Lægeforen 1998b; 118: 590–5.
Teichmann A. Influence of oral contraceptives on drug therapy. Am J Obstet Gynocol 1990; 163: 2208–2213.
Weissman M, Klerman G. Sex differences and the epidemiology of depression. Arch Gen Psychiatry 1977; 34: 98–111.
Yassar, Jeste DV. Gender differences in tardive dyskinesia: a critical review of the literature. Psychol Bull 1992; 1814: 701–15.
Yonkers KA, Kando JC, Cole JO et al. Gender differences in pharmacokinetics and pharmacodynamics of psychotropic medication. Am J Psychiatry 1992; 149: 587–95.
8.17.2 Kvinner og legemiddelbruk
Hedvig Nordeng og Ingrid Matheson, Institutt for farmakoterapi, Universitetet i Oslo.
De siste ti årene har forståelse for hvilke faktorer som påvirker bruken av legemidler økt betydelig. Kjønnsforskjeller i legemiddelbruken har fått økende oppmerksomhet. Medikalisering av kvinners liv har vært påpekt flere ganger. Unge kvinner konfronteres med tablettbruk allerede ved første menstruasjon, senere blir de oppfordret til å ta p-pillen (30 % av kvinner i aldersgruppen 15–45 år bruker peroral antikonsepsjon), og fra 50-års alderen er presset på østrogenbruk sterkt. Østrogenbruk i Norge var lavest i Norden i 1990, men har siden den tid blitt firedoblet. Nå får 45 % av kvinner i alderen 46–65 år østrogen erstatning (Eggen 1998). Høsten 1998 ble det satt igang en stor kampanje om folsyre til gravide. For å redusere antallet barn som fødes med neuralrørsdefekt oppfordres alle kvinner som ønsker å bli gravide å bruke foltilskudd fra 1 måned før unnfangelsen til tre måneder ut i svangerskapet.
Kvinner har høyere forbruk enn menn av de fleste legemiddeltyper. I Sverige viser kjønnsspesifikk salgsstatistikk at menn bare ligger høyere i bruk av magesårmidler, antidiabetika, lipidsenkende og de nye hjertemidlene (Svensk läkemedelsstatistikk 1995). Mange spørsmål om kvinners legemiddelbruk trenger å bli diskutert. Hvorfor bruker kvinner dobbelt så mye avføringsmidler? Er dette skjult slanking? Hvorfor bruker kvinner under 60 år mer astmamidler enn menn selv om forekomsten av astma er nokså lik hos kvinner og menn?
Kvinner har totalt sett større forbruk av psykofarmaka enn menn. At kvinner generelt lever lenger enn menn, bidrar ytterligere til økt totalbruk.
Flere studier fra utlandet viser at kvinner og menn bruker helsevesenet forskjellig og at de har forskjellig helsekultur. Kvinner har flere legebesøk generelt (Kessler 1981) og flere legebesøk på grunn av psykiske plager enn menn (Linzer 1996). Kjønnsforskjeller finnes i kvinner og menns symptombeskrivelser. Dette kan kanskje forklare kjønnsforskjeller i psykofarmakabruk ved siden av økt sykelighet. Kjønnsforskjeller observeres også i misbruk av psykofarmaka. En teori er at menn bruker alkohol i situasjoner der kvinner bruker psykofarmaka.
Forut for en reseptforeskrivning har det foregått en kommunikasjon mellom pasient og lege og en beslutning er tatt om farmakologisk behandling. Faktisk fører 80 % av alle konsultasjoner i allmennpraksis til reseptforeskrivning, i følge Norsk Reseptstatistikk fra 1995. Kvinner bruker opptil 70 % av alle antidepressiva, hypnotika og smertestillende, og størst forbruk sees blant kvinner over 65 år (Kampmann 1996). Vi har relativt liten kunnskap om pasientenes kjønn har avgjørende betydning om valg av terapi. Legens avgjørelse er avhengig av pasientens problem, alder og situasjon, av legens kunnskaper og tidligere erfaring med preparatet samt av kollegenes bedømmelse av denne type behandling (Denig 1994). Legens oppfatninger om legemidlets effekt og bivirkningsprofil er viktige faktorer som varierer mye fra lege til lege. Oppfatningen er påvirket av reklame, produsentuavhengig informasjon og etterutdannelse. Pasientfaktorer som sosial klasse, verbal formuleringsevne og forventninger, kan også spille inn. I noen tilfelle vil samfunnsnytte og pris være viktige, samt type og tilgjengelighet av helsetjeneste, privat eller offentlig.
Legemiddelbruk hos kvinner er vist å ha nær sammenheng med naturlige biologiske tilstander (Svarstad 1987). Økt legemiddelbruk er registrert for å fjerne/ lindre ubehag forbundet med menstruasjonen og med overgang til menopausen. Tromsøstudien viser at 30 % av alle kvinnene hadde brukt legemidler mot menstruasjonsplager, og at smertestillende var høyest i aldersgruppen 15–19 år (Eggen 1989). Kvinner tar seg ofte av hele familiens helse i tillegg til sin egen.
Kvinner representerer en sterk kjøpergruppe, og mange av dagens nye legemidler er nettopp rettet mot plager hos kvinner. En årsak til økt bruk av legemidler blant kvinner kan ha en sammenheng med mye mediaomtale av nye legemidler, og økt åpenhet omkring kvinners plager. Legemiddelbruken avhenger også av mulighet for refusjon av legemiddelutgiftene. Antidepressiva betales delvis av myndighetene via blå-reseptordningen, mens anxiolytika dekkes av kvinnen selv.
Lykkepillen (SSRI) et aktuelt problem
Selektive serotonin reopptakshemmere (SSRI) er antidepressiva som er blitt tatt i bruk i Norge de siste syv årene. Cirka 80 % av pasientene som bruker SSRI er kvinner. Størst forskjeller i SSRI finnes i aldersgruppen 30–54 år, hvor kvinner bruker fire ganger så mye som menn. Etter 54 år er bruken av SSRI ca. tre ganger så høy (Legemiddelforbruket i Norge 1992–1996). Kraftig markedsføring av SSRI som «lykkepiller» uten bivirkninger og positiv omtale i media har bidratt til salget. Den omfattende bruk av SSRI-legemidlene har vakt debatt og påkalt offentlig interesse. Noen av årsakene til økt bruk er diskutert nedenfor.
Depresjon er underdiagnostisert og hyppigere hos kvinner enn hos menn. Både legemiddelindustrien og spesialistene har fortalt allmennpraktikere at de overser depresjoner og nye diagnostiske verktøy er derfor utarbeidet av industrien og brukes til å finne flere pasienter. Stadig flere undergrupper av depresjon øker risiko for pseudoeksakthet. I følge døgndosestatistikken kan det ha vært en fordobling fra 1993–96 i antall pasienter som får antidepressiva (Legemiddelforbruket i Norge 1993–1997). Det hevdes også at angsttilstander som før ble behandlet med benzodiazepiner nå behandles med SSRI. Stigning i bruken av SSRI også skyldes at helt nye pasienter settes i behandling.
Noen SSRI har nylig fått utvidete indikasjonsstillinger. Bulimi er utbredt og godkjent indikasjon for noen SSRI. Blant skolejenter og yngre kvinner er prevalensen av spiseforstyrrelser 10–15 % hvis man tar med alle alvorlighetsgrader. Man kan anta/ frykte en medikalisering av store grupper, det vil si en farmakologisk løsning på et vanskelig, ofte terapiresistent problem. Brukere av «lykkepillen» kan ha diffuse diagnoser der dårlig selvbilde, arbeidslivsproblemer, livskrise, kroppslig ubehag og sosial nød blir omdefinert til sykdom med behov for medikamenter. Enkelte brukere er redde for å gå tilbake til sitt gamle jeg. De liker bedre sin nye personlighet med høy selvtillit, og frykter at de skal bli skye og sjenerte igjen. En rask kjemisk løsning i form av lykkepiller er resultat av et samfunn som ikke har tid til problemer. Tendensen til utvidet bruk av SSRI observeres i alle de nordiske land. En utflating av bruken forventes i tiden fremover.
Avhengighet av SSRI
Farmakologisk sett er SSRI-midlene beslektet med appetitthemmere som amfetamin. Amfetaminlignende effekter sees ved SSRI-legemidlene. Det diskuteres nå i litteraturen om SSRI er like avhengighetsskapende som benzodiazepiner (Medawar 1997). Bivirkninger som seponeringsproblemer, personlighetsforandringer og aggresjon er erfart, og lagt en demper på en populær forestilling om at SSRI var «lykkepiller» (Gerlach 1998, Rusdal 1997). Spesifikke seponeringsproblemer for denne gruppen er godt dokumentert (Lane 1996), og langsom nedtrapping av dosen er nødvendig. Man har kanskje med et relativt nytt avhengighetsproblem å gjøre.
Har legens kjønn betydning for legemiddelbruken?
En forklaring på variasjon i kvinnelige og mannlige legers foreskrivning kan være at deres pasienter er forskjellige med hensyn til hvilke problemer som presenteres. Noen leger foretrekkes av kvinner med gynekologiske eller psykiatriske problemer. For å belyse forekomst av virkelige forskjeller bør man gjøre en form for standardisering av pasienten. I et forsøk der 57 mannlige og 42 kvinnelige leger fra Midt-Sverige deltok, skulle hver lege bedømme to pasienteksempler der fem faktorer varierte systematisk, slik at hver serie besto av til sammen 26 papirpasienter. De to eksemplene dreidde seg om behandling av forverrelse hos en astmapasient og valg av antibiotika ved ukomplisert urinveisinfeksjon hos en kvinne. Var det kjønnsforskjeller i bedømmelsen? Første spørsmål gjaldt eventuell forskrivning av en kort tablettkur med kortison. Det var ingen forskjeller mellom mannlige og kvinnelige legers bedømmelse (Stålby 1997). Fra serien om urinveisinfeksjoner valgte flere mannlige enn kvinnelige leger et nytt dyrt antibiotikum, norfloxacin, som ikke anbefales som førstehåndsmiddel av frykt for resistensutvikling. De kvinnelige legene var mer tilbøyelig til å lytte til det restriktive budskapet og valgte trimetoprim, som er et billig anbefalt førstehåndsmiddel.
I en studie av allmennpraktiserende legers antatte foreskrivning av antihypertensiva (mot høyt blodtrykk) til eldre pasienter i Oslo, fant man også at mannlige (især yngre) leger foretrakk å skrive ut kalsiumblokkere oftere enn sine kvinnelige kolleger. De kvinnelige legene foretrakk oftere diuretika og betablokkere som har vært på markedet lenge. I dette tilfelle er det også en kjennsgjerning at dokumentert effekt på dødelighet av hjerte-kar sykdommer forelå for diuretika og betablokkere, men ikke for de relativt nye og dyre kalsiumblokkerne (Strømme 1992).
Forskjell i legemiddelkostnader
Kostnader til legemidler er en funksjon av mengde legemiddel som foreskrives og stykkpris på legemidlet. Kvinner bruker totalt mer legemidler enn menn, men kostnadene blir ikke alltid større for kvinner. Svensk Jämställd vård 1996 skriver angående legemiddelkostnader:
i tre fjerdedeler av legemiddelgruppene fikk menn større mengde legemidler per resept enn kvinner
i fire femtedeler av legemiddelgruppene kostet en manns resept mer enn kvinnens
i aldersgruppen 25–69 år bruker kvinner mer penger på reseptbelagte legemidler enn menn
Noe høyere kostnad per resept hos menn kan bero på at menn får høyere dose og/eller får dyrere preparater. Den svenske diagnose-reseptstatistikken viser også at kvinner i høyere utstrekning enn menn får diuretika og betablokkere ved høyt blodtrykk. Det kan synes som om gjennomslag for nye (og dyrere) blodtrykksmedisiner skjer raskere hos menn enn hos kvinner. Når det gjelder hjertesvikt behandles 34 % av menn, men bare 17 % av de svenske kvinnene med ACE-hemmere, som regnes som anbefalt terapi (Svensk läkemedelsstatistikk 1995). Dansk reseptstatistikk viste i 1996 at menn utgjør en større andel av de SSRI-behandlede enn de som bruker de eldre TCA, som er gjennomsnittlig halvparten så dyre om SSRI. I de yngre aldersgrupper bruker kvinner dyrere legemiddel per døgndose for angstdempende midler, sovemedisin og antidepressiva. Mønsteret er omvendt for de eldre aldersgrupper (etter 54 år), men forskjeller er mindre (Kampmann 1996).
Avslutning
Det er mange årsaker til at kvinner og menn bruker legemidler forskjellig. I tillegg til biologiske forskjeller mellom kjønnene, spiller kanskje holdninger til legemidler og helsevesenet, samt ulik kunnskap om legemidler, en rolle. Ulik oppdragelse av gutter og jenter, nedarvede kjønnsroller og rollefordelinger i hjemmet forklarer muligens forskjellig bruk av legemidler blant kvinner og menn. Helsevesenet i Norge bør ta hensyn til at kvinner og menn tilhører to forskjellige helsekulturer, og har forskjellig behov til forskjellig tid.
Et viktig satsingsområde for å øke riktig bruk av legemidler, redusere feilbruk, hindre skade og misbruk, er å gi ungdom økt kunnskap om legemidler i skolen.
Litteratur
Denig P. Drug choice in medical practice. Rationales, routines , and remedies. Rijksuniversiteteit Groningen 1994. (ISBN 90–9007160–1).
Eggen AE. What factors have influence on drug use?- Pattern of drug use in the population. Master of Public Health, Thesis. (In norwegian.) Tromsø: Institute of Community Medicine, University of Tromsø, 1989.
Eggen AE, Bakken K, Lund E. HTR in Norwegian women. prevalence of use, choice of therapy and influence from sociodemographic factors. 8de. Norske epidemiologikonferansen, Oslo Juni 1998, Abstract.
Gerlach J. Seponeringsproblemer ved SSRI-antidepressiva. Ugeskr Læger 1998; 160: 181–2.
Jämställd vård-olika vård på lika villkor. SOU 1996: 133 (ISBN 91–38–20375-8).
Kampmann JM. Sovemedicin, nervemedicin og antidepressiva- kortlægning af forbruget i Danmark. Sundhedsstyrelsen, Lægemiddelafdelingen København 1996. (ISBN 87–90301–09–9).
Kessler RC, Brown RL, Broman CL. Sex differences in psychiatric help-seeking: evidence from four large-scale surveys. J Health Soc Behav 1981; 22: 49–64.
Lane RM. Withdrawal symptoms after discontinuation of selektive serotonine reuptake inhibitors (SSRIs). J Serotonin Res 1996; 3: 75-83.
Linzer M, Spitzer R, Kroenke K,Wiliams JB, Hahn S, Brody D, deGruy F. Gender, quality of life, and mental disorders in primary care: Results from the PRIME-MD 1000 study. Am J Med 1996; 101; 526–33.
Medawar C. The Antidepressant Web. International J Risk Safety Med 1997; 10: 75–126.
Rusdal L, Matheson I. Selektive seretoninreopptakshemmere og bivirkninger. Tidsskr Nor Lægeforen 1997; 117: 3706–7.
Svarstad Bl, Cleary PD, Mechanic D, Robers PA. Gender differences in the aquisition of prescribed drugs: An epidemiological study. Med Care 1987; 25: 1089–98.
Svensk läkemedelstatistikk 1995. Stockholm Apoteksbolaget 1996.
Strømme HK, Botten G. Factors relating to the choice of antihypertensive and hypnotic drug treatment in old patients. Scand J Prim Health Care 1992; 10: 301–5.
Stålby Lundborg et al. Antibiotic choices for UTI-Effects of feedback of prescriptions and paper patients. Pharmacoepidemiol and Drug Safely 1997.
Øyvind K (red). Legemiddelforbruket i Norge 1992–1996. Norges Medisinal Depot AS, Oslo 1997.
Øyvind K (red). Legemiddelforbruket i Norge 1993–1997. Norges Medisinal Depot AS, Oslo 1998.
8.17.3 Hva er psykofarmaka og hva brukes de til?
Kari Furu, Institutt for allmennmedisin og samfunnsmedisinske fag, Universitetet i Oslo.
Psykofarmaka er en gruppe reseptpliktige legemidler med virkning på nervesystemet og som brukes ved ulike psykiske lidelser. De kan deles i fire grupper:
Anxiolytika er beroligende/angstdempende midler som brukes ved neuroser preget av angst/uro.
Hypnotika/sedativa brukes hovedsaklig ved søvnløshet.
Begge disse gruppene består i all hovedsak av benzodiazepiner. De er potensielt avhengighetsskapende og går inn i B-preparatgruppen, dvs legemidler som følges spesielt med tanke på misbruk. Disse legemidlene må pasientene i sin helhet betale selv. Det gis ingen refusjon via blåreseptsystemet.
Antidepressiva brukes ved depressive lidelser og består hovedsaklig av to typer: tricykliske antidepressiva (TCA) og selektive serotoninreopptaks-hemmere (SSRI). De sistnevnte har blitt tatt i bruk i Norge de siste 5 årene og har noe misvisende vært omtalt i mediene som «lykkepiller».
Antipsykotika brukes ved alvorligere psykiske lidelser som schizofreni og andre psykoser. I lavere doser har de også vært brukt ved angst- og depresjonstilstander.
Antidepressiva og antipsykotika dekkes vanligvis over blåreseptsystemet.
Forbruk av psykofarmaka – endring over tid
Salgstall for psykofarmaka viser at forbruket av sovemidler var høyest i 1988–89 og har deretter blitt kraftig redusert (figur 8.43). I 1996 var forbruket på 26,9 DDD/1000 innbyggere/døgn 3 . Det tilsvarer at 2,7 % av den norske befolkningen daglig kan bruke sovemedisin. Salget av beroligende midler har derimot hatt en jevn nedgang siden tidlig på 70-tallet. I 1996 lå salget av beroligende midler på et nivå som tilsvarer at 1,8 % av befolkningen daglig kan bruke beroligende midler (Øydvin 1997). Salget av antidepressive midler har steget gradvis i 30 år, men har hatt en meget kraftig økning siden 1992 fra 12,8 DDD/1000innbyggere/døgn til 30,9 DDD/1000innbyggere/døgn i 1996. Dette skyldes introduksjonen av flere nye substanser, de såkalte selektive serotoninreopptaks-hemmere (SSRI). Disse utgjør nå 2/3 av forbruket av antidepressiva. Det mest brukte SSRI, paroxetin (Seroxat®), var det mest solgte legemiddel totalt i Norge i 1996 (ca. 300 millioner kroner). Den kraftige stigningen i forbruket av nye antidepressiva (SSRI) og et noe mindre fall i forbruket av tricykliske antidepressiva (TCA) og benzodiazepiner kan tyde på at det har skjedd et skifte i behandlingen. En dansk undersøkelse viser at vel 20 % av de personer som har innløst resept på SSRI, tidligere har innløst resept på enten TCA eller benzodiazepiner (Kampmann 1996). Stigningen i bruk av SSRI kan også skyldes at en ny gruppe pasienter nå får behandling for sin depresjon. Tilsvarende undersøkelser er ikke gjennomført i Norge. Salget av antipsykotika har ligget stabilt rundt 7–8 DDD/1000 innbyggere/døgn de siste 20 år. Det tilsvarer at under 1 % av befolkningen kan bruke antipsykotika.
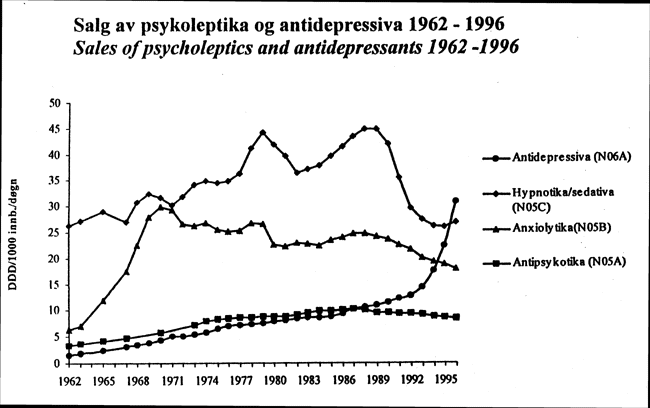
Figur 8.43
Kilde: Norsk medisinaldepot. Legemiddelsforbruket 1992–1996 (side 170)
Geografiske forskjeller i forbruk av psykofarmaka.
Det er store forskjeller mellom fylkene i forbruk av psykofarmaka. Finnmark har i alle år ligget på 50 % av landsgjennomsnittet for hypnotika/sedativa og anxiolytika, mens Østfold og Agderfylkene har ligget 30–50 % over landsgjennomsnittet. Det samme mønsteret gjør seg gjeldende for bruk av antidepressiva. Disse stabile og store fylkesforskjellene er vanskelig å forklare, men skyldes delvis ulik aldersfordeling i fylkene. Legemiddelbruk generelt, og bruk av psykofarmaka spesielt, øker sterkt med alderen. Salgsstatistikkene for de enkelte fylkene er imidlertid ikke justert for verken alder eller kjønn (Øydvin 1997). Det er grunn til å anta at fylkesvariasjonene også skyldes ulike terapitradisjoner og holdninger til bruk av legemidler i befolkningen. Sammenlignet med andre nordiske land har Norge et lavt forbruk av psykofarmaka, men disse opplysningene er basert på salgstall for psykofarmaka og er ikke justert for eventuelle alders- og kjønnsforskjeller (NLN Publication No34, 1993)
Kjønns- og aldersforskjeller
Vi har ingen studier i Norge som gir oss insidens av bruk av de ulike psykofarmaka. Prevalens av psykofarmakabrukere på ethvert tidspunkt vil variere med tidsperiode som er undersøkt og hvilke aldersgrupper som er involvert. Det har vært gjort studier av psykofarmakabruk på regionalt nivå i Norge (Bjørndal 1990, Eggen 1994, Furu 1996), men vi har manglet kjønnsspesifikk informasjon om psykofarmakabruk på nasjonalt nivå. I Helseundersøkelsen 1995 (SSB) er det gjort personlig intervju av et representativt utvalg av den norske befolkning (10 248 personer i alt) med spørsmål om bruk av legemidler siste 14 dager. Dette er den første undersøkelsen som gir oss representative nasjonale tall om psykofarmakabruk på individnivå. Helseundersøkelsen 1995 (Tabell 8.13 8.14 8.15) bekrefter tidligere undersøkelser (Isacson 1992, Furu 1993, Riska 1993) som viser at dobbelt så mange kvinner som menn har brukt psykofarmaka siste 14 dager og at eldre kvinner utgjør den største brukergruppen. En mindre norsk reseptstudie viste at kvinner over 60 år utgjør 43 % av benzodiazepinbrukerne, mens de bare utgjør 12,3 % av befolkningen (Aune 1995). Andelen psykofarmakabrukere stiger sterkt med alderen. Tabell 1a viser at økningen er sterkest for sovemidler, der andelen kvinnelige brukere blant de over 60 år er 10 ganger så høy (19 %) som blant kvinner under 40 år (1,9 %), mens aldersgradienten er noe svakere for beroligende medisin og antidepressiva (tabell 8.14 8.15).
Tabell 8.13 Brukere av sovemedisin siste 14 dager (Helseundersøkelsen 1995, SSB)
| Alder | Kvinner | Menn | Kvinne/mann ratio |
|---|---|---|---|
| 20–39 år | 1,9 % | 0,8 % | 2,4 |
| 40–59 år | 5,0 % | 3,0 % | 1,7 |
| 60–79 år | 19,0 % | 8,6 % | 2,2 |
| 20–79 år | 6,6 % | 3,3 % | 2,0 |
Finland har hatt en mindre kjønnsforskjell i psykofarmakabruk enn de andre nordiske land og på 1990-tallet er kjønnsforskjellen helt utvisket (Riska 1993, Sepponen 1995).
Tabell 8.14 Brukere av midler mot depresjon siste 14 dager (Helseundersøkelsen 1995, SSB)
| Alder | Kvinner | Menn | Kvinne/mann ratio |
|---|---|---|---|
| 20–39 år | 1,7 % | 0,8 % | 2,1 |
| 40–59 år | 3,5 % | 2,2 % | 1,6 |
| 60–79 år | 5,9 % | 2,7 % | 2,2 |
| 20–79 år | 3,3 % | 1,7 % | 2,0 |
I Helseundersøkelsen 1995 ble det ikke spurt om bruk av antipsykotika, og vi mangler derfor alders-og kjønnsspesifikke data for denne typen psykofarmaka, men svenske tall viser liten kjønnsforskjell i bruk av antipsykotika (Svensk Läkemedelsstatistik 1996).
Egenvurdert helse og opplevelsen av psykiske plager er de viktigste faktorer som påvirker bruken av psykofarmaka, men effekten av kjønn på bruken av psykofarmaka består selv etter justering for disse to faktorer (Furu 1996a,1996b).
Varighet
I flere svenske studier har man funnet en lav insidens og høy prevalens for bruk av psykofarmaka og mest uttalt for benzodiazepiner. Dette kan tyde på at langtidsbruk er relativt vanlig (Blennow et al 1994, Svensk Läkemedelsstatistik 1996), til tross for at effekt av benzodiazepiner ikke er dokumentert utover 3–4 måneders bruk. Isacson har vist at 25 % av de som brukte benzodiazepiner i 1976 fortsatte å bruke det jevnlig i 13 år (Isacson 1997). Daglig bruk av benzodiazepiner er mer vanlig blant eldre, mens sporadisk bruk dominerer blant de unge (Bjørndal 1990, Isacson 1997, Furu et al 1998). Alder er en sterk prediktor for langtidsbruk av benzodiazepiner mens derimot kjønn har vist seg å ha liten betydning (Isacson 1997). Men fordi flere kvinner enn menn bruker benzodiazepiner (to kvinnelige brukere for hver mannlig bruker) er langtidsbruk likevel mye mer vanlig blant kvinner enn menn.
Mye av bekymringene omkring bruk av psykofarmaka, spesielt benzodiazepinene skyldes potensialet for avhengighet. Langtidsbruk er relativt utbredt til tross for at anbefalt behandlingstid er maksimalt åtte uker, siden effekten av benzodiazepiner avtar etter en viss tid. Disse legemidlene brukes mest av eldre kvinner. Det har vært gjort studier som kan tyde på at disse legemidlene kan forårsake forvirring, påvirke balansen og medvirke til økt falltendens hos eldre. Hos eldre er det anbefalt bruk av lavere doser, men studier viser at det brukes samme dosering hos eldre som hos yngre (Aune 1995). Når det gjelder nye legemidler, som de nye antidepressiva, har vi liten eller ingen kunnskap om sjeldne bivirkninger eller langtidseffekter, som for eksempel potensialet for avhengighetskapende effekt. Om noen år vil vi kanskje oppleve samme nedgang i forbruket av de nye antidepressiva (SSRI) som ved benzodiazepinene, når bivirkningsbildet blir mer komplett etter at SSRI har vært i bruk i en ikke-selektert befolkning over lengre tid.
Tabell 8.15 Brukere av beroligende medisin siste 14 dager (Helseundersøkelsen 1995, SSB)
| Alder | Kvinner | Menn | Kvinne/mann ratio |
|---|---|---|---|
| 20–39 år | 2,4 % | 1,2 % | 2,0 |
| 40–59 år | 5,9 % | 2,9 % | 2,0 |
| 60–79 år | 11,4 % | 6,2 % | 1,8 |
| 20–79 år | 5,7 % | 2,9 % | 2,0 |
Hva mangler av kunnskap?
Kunnskap om legemiddelforbruket i Norge relatert til brukernes alder og kjønn har vært begrenset da vi ikke har noen løpende informasjon om legemiddelforbruket på individnivå. Vi har ingen studier i Norge som gir oss insidens for bruk av de ulike psykofarmaka, det vil si antallet av nye legemiddelbrukere. Tidligere har vi også manglet prevalensdata på nasjonalt nivå, men Helseundersøkelsen 1995 som Statistisk Sentralbyrå gjennomførte på slutten av 1995 gir oss 14-dagers prevalens for brukere av psykofarmaka på et overordnet nivå. Undersøkelsen gir oss imidlertid ikke informasjon om spesifikke legemidler eller om hvilke indikasjoner de brukes ved eller hvilke doser som benyttes i klinisk praksis.
Generelt kan man si at et legemiddel gjennomgår ulike faser i sitt «liv»: fra utvikling i laboratoriet, gjennom kontrollerte kliniske utprøvinger fram til registreringsfasen og deretter til et kortere eller lengre liv som godkjent legemiddel. Det er stor enighet om at kliniske, kontrollerte utprøvinger av legemidler har klare begrensninger. Det er derfor viktig å følge opp bruken av legemidler systematisk etter registrering, for å øke kunnskapen om hvordan legemidler brukes i den daglige kliniske praksis. Hvilke effekter har bruken av legemidler på helsetilstanden, det vil si hva skjer når et legemiddel tas i bruk av en vanlig heterogen befolkning? På registrerings- og markedsføringstidspunktet for nye legemidler er vår kunnskap om legemidler relativt begrenset fordi:
et begrenset antall personer har fått legemidlet (vanligvis 500–3000 personer). Det betyr at bivirkninger som opptrer med en hyppighet på mellom 0,1 % og 1 % ikke med sikkerhet kan identifiseres før registrering og bruk i den vanlige befolkningen
utprøvingene er gjort på et selektert materiale med liten aldersspredning, og ofte ikke representativ kjønnsfordeling
én sykdom og ett legemiddel testes om gangen
legemidlet er brukt over et begrenset tidsrom og vi kan derfor si lite om langtidseffekter
I dag er det ingen systematisk oppfølging av legemidler i Norge etter at de er registrert og markedsført. I dag vet vi for eksempel lite om hvilke effekter(både korttids- og langtids-) de nye antidepressiva og antipsykotika som er registrert de seinere år, kan ha på gravide og ammende kvinner. Mangel på kunnskap kan skape mye usikkerhet og føre til at kvinner må avstå fra nødvendig behandling. En dansk studie viser at SSRI i høyere grad enn TCA blir ordinert til menn (Kampmann, 1996). Dette er i overensstemmelse med at menn oftere enn kvinner får de nye og dyrere preparater.
Forbruket av benzodiazepiner er synkende i Norge, men man vet ikke om det gjelder både kort-, intermitterende- eller langtidsbruk. Vi vet heller ikke om denne nedgangen skyldes bruk av mye lavere doser nå enn før, eller om antall behandlede pasienter er gått ned, da disse tallene er basert på salgsstatistikk av legemidler og ikke individbasert statistikk.
Årsaker til og konsekvenser av kjønnsforskjellene i bruk av psykofarmaka er ikke fullstendig kjent, men hyppig diskutert (Riska et al 1993, Ettorre et al 1994, Furu 1996a, 1996b). Det må stilles spørsmål ved det rasjonelle at dobbelt så mange kvinner bruker psykofarmaka som menn, samt de store geografiske variasjoner. Det savnes belegg for at det foreligger medisinsk indikasjon for bruk av psykofarmaka dobbelt så ofte hos kvinner som hos menn. Det er behov for studier av hvilke faktorer som styrer og påvirker foreskrivning og bruk av legemidler. Vi har ingen data som belyser om det høye forbruket av benzodiazepiner hos de eldste kvinnene er en ren alderseffekt eller et kohortfenomen, det vil si om dette er et fenomen som er knyttet til individer født i en bestemt periode og som forskyver seg i takt med deres aldring og som om noen år ikke lenger vil være noe problem.
Sosial- og helsedepartementet jobber for tiden med å få igang en nasjonal reseptbasert legemiddeldatabase som vil representere et stort framskritt i å framskaffe alders-og kjønnsspesifikk informasjon om legemiddelbruk i den norske befolkning. Andre land, blant annet Danmark, har hatt en individbasert legemiddeldatabase i flere år. De kan nå presentere både prevalens og insidens av legemiddelforbruket kjønnsspesifikt for hele den danske befolkningen (Kampmann 1996). Sverige har hatt flere regionale individrettede legemiddelregistre siden 1970-tallet som har gitt både insidens og prevalenstall for legemiddelbruk (Svensk Läkemedelsstatistik 1996). Fra og med 1.januar 1998 startet Sverige en nasjonal individbasert reseptdatabase.
Litteratur
Aune JS: Benzodiazepiner – legemidler til korttidsbruk eller fast medisinering? Prosjektoppgave ved Farmasøytisk institutt, Universitet i Oslo, 1995.
Bjørndal A: Forbruk av psykofarmaka i Norge. Kartlegging og analyser. Rapport nr.7 -1990. Seksjon for helsetjenesteforskning. Statens institutt for folkehelse.
Blennow G, Romelsjø A, Leifman H, Leifman A, Karlsson G: Sedatives and hypnotics in Stockholm: Social factors and kinds of use. American Journal of Public Health 1994; 84: 242–6.
Bruk av benzodiazepiner. Konsensuskonferanse 13–14.februar 1996. Rapport nr.10 fra Komitéen for medisisnk teknologivurdering. Norges forskningsråd. 1996. ISBN 82–12–00707–3.
Eggen AE: Patterns and predictors of drug use. A pharmacoepidemiologic study, linking the analgesic drug prescriptions to a population health survey in Tromsø, Norway. Thesis. Universitetet i Tromsø 1994.
Ettorre E, Klaukka T, Riska E: Psychotropic drugs: Long-term use, dependency and the gender factor. Soc Sci Med 1994; 39(12): 1667–1673.
Furu K: Legemiddelbruk i Finnmark – en farmakoepidemiologisk studie basert på data fra Helseundersøkelsen i Finnmark 1987–88. Master of Public Health 1993, Universitetet i Tromsø.
Furu K: Use of psychotropic drugs in northern Norway: association with age, gender, self-evaluated health and lifestyle. Abstract. Pharmacoepidemiology and Drug Safety 1996; 5: Suppl.1: S119.
Furu K: Hvem bruker benzodiazepiner? Foredrag på NFR’s konsensuskonferanse om Bruk av benzodiazepiner. Februar 1996.
Furu K, Eggen AE, Thelle DS: Using 14 days recall period of drug use – what do we measure? Abstract. Pharmacoepidemiology and Drug Safety 1998; 7: 52.
Isacson D, Carsjo K, Bergman U, Blackburn JL: Longterm use of benzodiazepines in a Swedish community: an eight-year follow-up. J Clin Epidemiol 1992; 45(4): 429–36.
Isacson D: Long-term benzodiazepine use: factors of importance and the development of individual use patterns over time – a 13 year follow-up in a Swedish community. Social Science and Medicine 1997; 44: 1871–1880.
Kampmann JM: Sovemedicin, nervemedicin og antidepressiva – kortlægning af forbruget i Danmark, Sundhedsstyrelsen, Lægemiddelafdelingen, København 1996. ISBN 87–90301–09–9.
Nordic Statistics on Medicines 1990–92. NLN Publication No 34. Nordiska Lãkemedelsnãmnden, Uppsala 1993
Riska et al (eds): Minor tranquillizers in the Nordic Countries. Nordic Council for Alcohol and Drug research NAD publication No 23, Helsinki 1993.
Sepponen K: The use and the users of psychotropic drugs. Gender differences in the use of tranquillizers and neuroleptics. Thesis for Master of Science in Pharmacy. The University of Kuopio, Finland, 1995.
Svensk Läkemedelsstatistik 1996. Apoteksbolaget Stockholm 1997.
Øydvin K (red): Legemiddelforbruket i Norge 1992–1996. Norsk Medisinaldepot AS, Oslo 1997.
8.17.4 Bruk av smertestillende medikamenter
Kari Furu, Institutt for allmennmedisin og samfunnsmedisinske fag, Universitetet i Oslo.
Kjønnsforskjeller i bruk av smertestillende medikamenter
Smertestillende medikamenter kan deles inn i to hovedgrupper:
Ikke-opioide analgetika som består av paracetamol, acetylsalicylsyre og andre ikke-steroide antiinflammatoriske midler (NSAIDs) og fenazon. Disse virker best på hodepine, muskel-skjelettsmerter og menstruasjonssmerter. De er reseptpliktige, men minstepakning på 20 tabletter kan kjøpes uten resept.
Opioidanalgetika (morfinliknende) der de mest brukte substansene er morfin, dekstroproposkyfen samt kodein i kombinasjon med paracetamol. Disse legemidlene er reseptpliktige og underlagt forskrivningsrestriksjoner pga faren for avhengighet og misbruk.
Smertestillende medikamenter er blant de mest brukte legemidler, og blant kvinner er det flere brukere av smertestillende enn blant menn (Eggen 1994, Antonov 1997). I Helseundersøkelsen 1995 (SSB) er det gjort personlig intervju av et representativt utvalg av den norske befolkning (10 248 personer i alt) og det er stilt spørsmål om bruk av legemidler siste 14 dager. Det er skilt mellom reseptfrie og reseptpliktige smertestillende medikamenter (Furu, personlig meddelelse). Tabell 8.16 og 8.17 viser kjønns- og aldersfordeling av de som har svart at de har brukt smertestillende medikamenter siste 14 dager.
Tabell 8.16 Brukere av reseptpliktig smertestillende medisin siste 14 dager (Helseundersøkelsen 1995, SSB)
| Alder | Kvinner | Menn | Kvinne/mann ratio |
|---|---|---|---|
| 20–39 år | 8,6 % | 4,1 % | 2,1 |
| 40–59 år | 15,5 % | 9,0 % | 1,7 |
| 60–79 år | 18,4 % | 12,4 % | 1,5 |
| 20–79 år | 13,3 % | 7,7 % | 1,7 |
Nesten 37 % av kvinnene i alderen 20–79år svarte at de hadde brukt reseptfrie smertestillende medikamenter de siste 14 dagene, mens bare 20 % av mennene svarte ja på dette i Helseundersøkelsen 1995 (Furu et al, 1998). Det er flest brukere blant de unge, og kjønnsforskjellen (kvinne/mann ratio) øker med alderen for reseptfrie analgetika. mens for de reseptpliktige smertestillende medikamenter er bruken høyest hos de gamle. Vel 13 % av kvinnene i alderen 20–79 år svarte at de hadde brukt reseptpliktige analgetika de siste 14 dager, mens 7,7 % av mennene hadde brukt. Det var flere brukere blant de eldre, mens kjønnsforskjellen avtok med alderen. Eggen har vist at kjønnsforskjellen i bruk av smertestillende medikamenter bare delvis skyldes bruk av smertestillende medikamenter ved menstruasjonsplager (Eggen 1993). I en reseptstudie av sterke smertestillende (kodein-analgetika) fant man at både prevalens av bruk og gjennomsnittlig dose som ble brukt var høyere hos kvinner (og spesielt eldre kvinner) enn hos menn (Eggen og Andrew, 1994).
Tabell 8.17 Brukere av reseptfri smertestillende medisin siste 14 dager (Helseundersøkelsen 1995, SSB)
| Alder | Kvinner | Menn | Kvinne/mann ratio |
|---|---|---|---|
| 20–39 år | 39,4 % | 23,8 % | 1,7 |
| 40–59 år | 38,4 % | 20,4 % | 1,9 |
| 60–79 år | 28,5 % | 13,8 % | 2,1 |
| 20–79 år | 36,8 % | 20,4 % | 1,8 |
Hva mangler av kunnskap?
Kunnskap om legemiddelforbruket i Norge relatert til brukernes alder og kjønn har vært begrenset da vi ikke har noen løpende informasjon om legemiddelforbruket på individnivå. I dag er det ingen systematisk oppfølging av legemidlene etterat de er registrert og markedsført.
Jeg viser for øvrig til samme punkt under delutredning av Bruk av psykofarmaka, de fleste punktene der vil også gjelde bruk av smertestillende medikamenter.
Litteratur
Antonov K: Pharmacoepidemiological Studies on the use of analgesics in Sweden. Thesis, Universitetet i Uppsala 1997.
Eggen AE: The Tromsø Study: frequency and predicting factors of analgesic drug use in a free-living population (12–56 years). J Clin Epidemiol 1993; 46(11): 1297–1304.
Eggen AE: Patterns and predictors of drug use. A pharmacoepidemiologic study, linking the analgesic drug prescriptions to a population health survey in Tromsø, Norway. Thesis. Universitetet i Tromsø 1994.
Eggen AE, Andrew M: Use of codeine anlagesics in a general population. A Norwegian study of moderately strong analgesics. Eur J Clin Pharmacol 1994; 46: 491–496.
Furu K, Eggen AE, Thelle DS: Using 14 days recall period of drug use – what do we measure? Abstract. Pharmacoepidemiology and Drug Safety 1998; 7: Suppl.(in press).
8.17.5 Østrogenbruk
Anne Johanne Søgaard, Seksjon for forebyggende og helsefremmende arbeid, Statens institutt for folkehelse. Gro K. Rosvold Berntsen, Institutt for samfunnsmedisin, Universitetet i Tromsø.
Hva er østrogenbehandling?
I Norge brukes østrogen i form i av p-piller (høypotente), systemisk østrogen (middels potente) og østrogen mot urogenitale plager (lav potente) (tab 1). I det etterfølgende vil vi i hovedsak diskutere systemisk bruk av østrogen (Hormone Replacement Therapy – HRT), men østrogen mot urogenitale plager vil også bli omtalt. Bruk av p-piller drøftes andre steder.
HRT er substitusjon av endogent østrogen. Dette er aktuelt når østrogen nivået reduseres i forbindelse med langvarig amenoré (treningsrelatert, anoreksi o.l.) eller ved kirurgisk/naturlig menopause. Østrogenregimer ble eksperimentelt tilgjengelig for hundre år siden og har vært kommersielt tilgjengelige i hele etterkrigstida (Kopera & van Keep 1991).
Kort- eller langtids-behandling
Indikasjonsområdet for HRT kan deles i to:
Korttids symptomlindrende behandling:
Perimenopausale plager er indikasjon for HRT (NIS 1990). Behandlingen varer så lenge plagene vedvarer – det vil si fra noen måneder og opptil fem år. HRT gir umiddelbar og effektiv lindring. Slik behandling er ikke vist å øke risiko for brystkreft (Grady et al. 1992).
Langtids sykdomsforebyggende behandling:
Man må trolig bruke HRT kontinuerlig over noen år for å oppnå de forebyggende effektene. De beskyttende effektene avtar når medikamentet seponeres (Clarkson et al. 1995). Langtidsbehandling er kontroversielt – det mangler konsensus både om positive og negative langtids effekter og om hvilke behandlingsregimer som er de beste.
Hva er effektene av østrogen?
Vår kunnskap om HRT`s effekter baserer seg i hovedsak på observasjonsstudier. Hovedkritikken mot slike studier er muligheten for seleksjonsbias (Posthuma et al. 1994). Brukerne av HRT har vist seg å ha høyere utdanning og gunstigere livsstil enn ikke-brukerne (Persson et al. 1997a) og de får oftere utført cervixcytologi og mammografi (Derby et al. 1995). I tillegg har langtidsbrukere av HRT pr. definisjon høy medikament «compliance», og denne egenskapen er tidligere vist å forutsi lav risiko for sykdom (Petitti 1994). HRT kan derfor være en markør på, ikke en årsak til, lavere sykelighet og dødelighet hos HRT-brukerne, selvom dette neppe kan forklare hele effekten.
Umiddelbare effekter
Symptomer lindres effektivt
Prevalensen av hetetokter blant perimenopausale kvinner i en normalbefolkning er 45–50 prosent. 20–25 prosent av kvinnene har fortsatt hetetokter 4–5 år etter menopausens inntreden (Avis & McKinlay 1995). HRT i alle former lindrer hetetokter så fremt en oppnår tilstrekkelig plasmanivå av medikamentet. Urogenital slimhinneatrofi (tørr irritabel skjede, dyspareuni, urininkontinens, recidiverende UVI) kan behandles effektivt med alle typer østrogen, også østriol (lavpotent) (Milsom 1996).
Effekter på sentralnervesystemet (CNS)
HRT har effekt på verbal hukommelse, men har sannsynligvis ingen generell effekt på kognitiv funksjon (Sherwin 1996). HRT øker stemningsleiet hos kvinner som ikke på forhånd er klinisk deprimerte, men klinisk deprimerte pasienter viser ingen bedring ved HRT-behandling (Sherwin 1996).
Bivirkninger og livskvalitet
Ufarlige bivirkninger som brystspreng, hodepine, ødemer, følelse av vektøkning og kvalme er rapportert ved bruk av HRT (Nachtigall 1990). Vi vet pr. i dag lite om omfang og alvorlighetsgrad av disse plagene. Det er en myte at HRT gir vektøkning (PEPI 1995, Medical Research Council 1996).
Avbruddsblødninger som følge av kombinasjonsregimer oppfattes av mange som uønsket og er en viktig grunn til redusert «compliance» (Ryan et al. 1992, Speroff et al. 1996). Det finnes et blødningsfritt HRT-alternativ som tolereres bedre av pasientene der gestagen komponenten gis kontinuerlig sammen med østrogen (Doren et al. 1995).
HRT øker livskvaliteten hos kvinner med perimenopausale plager (Derman et al. 1995), men resultatene kan ikke generaliseres til kvinner uten slike plager da disse ikke vil oppleve samme symptomlindring ved bruk.
Effekter på alvorlig sykdom ved langtids bruk
Total mortalitet reduseres
Brukere av HRT har en reduksjon i total mortalitet av alle årsaker på 20–50 prosent sammenliknet med ikke brukere (Schairer et al. 1997). Lavere hjerte-kar dødelighet ser ut til å bidra mest til denne reduksjonen, men total cancer mortalitet er også redusert med 15–20 prosent blant HRT-brukere (Persson et al. 1996). En nyere meta analyse viser at nesten alle kvinner vil øke sin levetid ved bruk av HRT (Col et al. 1997). Unntaket er kvinner med meget lav hjerte-kar risiko og meget høy risiko for brystkreft.
En nylig publisert studie av eldre kvinner med tidligere hjerte-kar sykdom som brukte østrogen/gestagen over gjennomsnittlig 4.1 år, viste imidlertid ingen reduksjon i totaldødeligheten (Hulley et al. 1998) (Se kommentar under koronarsykdom).
HRT forebygger osteoporose og brudd
Kvinner som tar HRT bevarer eller øker benmassen (Nachtigall et al. 1979a, PEPI 1996a, Speroff et al. 1996). Bentetthetsresultatene er like gode eller bedre for kombinasjonsregimer (PEPI 1996a, Speroff et al. 1996). HRT og bisfosfonater (Wimalawansa 1998), HRT og mosjon (Prince et al. 1991) – og HRT og kalsium (Aloia et al. 1994, Nieves et al. 1998) ser alle ut til å være mer effektive enn HRT alene. HRT brukt over 2 år ser ut til å øke benmassen noe mer enn bisfosfonat blant ikke-osteoporotiske postmenopausale kvinner (Hosking et al. 1998).
En randomisert kontrollert studie viser signifikant reduksjon i insidens av vertebrale brudd med HRT (RR- 0,39) (Lufkin et al. 1992). Observasjonsstudier gjort på kvinner under 70 år viser at HRT gir risikoreduksjon på rundt 50 prosent for hoftebrudd og rundt 20 prosent for alle typer brudd (Kanis et al. 1992, Folsom et al. 1995). Dersom bentap fortsetter etter fylte 70 år (Jones et al. 1994), vil man anta at HRT også vil være gunstig for de eldste. Den før omtalte randomiserte studien blant eldre kvinner med tidligere hjerte-kar sykdom ga imidlertid ikke statistisk signifikant reduksjon i brudd (Hulley et al. 1998). Denne studien var primært designet for å teste HRT’s effekt på hjerte-kar sykdom og gikk over forholdsvis kort tid (Lauritzen 1998).
Brystkreftrisiko øker?
Flere store observasjonsstudier på sammenhengen mellom HRT og bryst kreft viser en relativ risiko på 1,0–1,5 hos brukere (Colditz et al. 1995, Collaborative Group 1997).
Kombinasjonsregimer ser ut til å gi samme, eller noe forhøyet risikoøkning for brystkreft i forhold til ensidige østrogen regimer (Colditz et al. 1995, Persson et al. 1997b). En randomisert kontrollert studie av eldre kvinner som brukte østrogen/gestagen i gjennomsnittlig 4.1 år, ga imidlertid ingen statistisk signifikant økning i antall brystkrefttilfeller (Hulley et al. 1998).
Brystkreft som er diagnostisert blant HRT-brukere har ikke dårligere prognose enn brystkreft diagnostisert blant ikke brukere (Bonnier et al. 1995). Med ett unntak (Colditz et al. 1995), er tvert imot bruk av HRT assosiert med en ca. 20–30 prosent lavere risiko for brystkreft død (Willis et al. 1996, Schairer et al. 1997), men dette reflekterer trolig fordelen HRT-brukerne har av økt kontroll fra helsevesenets side (Bonnier et al. 1995).
Andre kreftformer øker ikke
En stor prospektiv observasjonsstudie gir relative risiko for 16 forskjellige kreftformer på 1,0 eller mindre (Persson et al. 1996) hos brukere. Kreft i cervix, ovarier, vulva og vagina øker ikke i hyppighet (Posthuma et al. 1994, Schairer et al. 1997). Mange studier viser, med kun ett unntak (Beresford et al. 1997) at forekomst av endometriekreft ikke påvirkes av kombinasjonsregimer (Schairer et al. 1997) og randomiserte kontrollerte studier støtter dette idet endometriehyperplasi er like hyppig i HRT og placebogruppene (PEPI 1996b). Ensidige østrogenregimer gir derimot en eksponentiell økning i risiko for endometriekreft med økende bruk og er derfor ikke anbefalt til kvinner med uterus.
Redusert risiko for koronarsykdom
Spørsmålet om hvorvidt HRT reduserer risikoen for koronarsykdom er viktig fordi dette er en vanlig sykdom i Norge med betydelig morbiditet og mortalitet også blant kvinner (Njolstad et al. 1996). HRT endrer lipidprofilen hos postmenopausale kvinner i gunstig retning, men ensidig østrogen og kombinasjonsregimer virker forskjellig (PEPI 1995, Tonstad et al. 1995, Medical Research Council 1996). Hvilket gestagen som velges og måten HRT inntas på (peroralt/ transdermalt) har sannsynligvis betydning.
I observasjonsstudier har HRT-brukere en relativ risiko på 0,13–0,59 for angiografisk påvist alvorlig atherosclerose, etter justering for kjente risikofaktorer (Sullivan 1995).
Den eneste randomiserte placebo kontrollerte studien på primær koronarsykdom og HRT (Nachtigall et al. 1979b) viser en relativ risiko på 0,3 for hjerteinfarkt hos brukere, men dette var ikke statistisk signifikant. Noen eldre case-kontroll studier (Rosenberg et al. 1980, Thompson et al. 1989) rapporterer ingen eller moderat økt risiko for koronarsykdom. Reanalysen av Framingham data, viste at HRT-brukere i alderen 60–69 år økte sin risiko for hjerteinfarkt, mens de øvrige fikk redusert risiko (Eaker & Castelli 1987).
De øvrige observasjonsstudier viser gjennomgående en risikoreduksjon for hjerteinfarkt/koronar død hos brukere på ca 20–60 prosent (Sullivan et al. 1990, Grodstein et al. 1996a, Schairer et al. 1997). Effekten oppheves ikke etter justering for kjente hjerte-kar risikovariable. De få studiene som har sett på kombinasjonsregimer rapporterer RR fra 0,39 til 0,89 for koronarsykdom (Grodstein et al. 1996a, Schairer et al. 1997).
Den omtalte randomisert kontrollert studie av eldre kvinner med tidligere hjerte-kar sykdom, ga etter gjennomsnittlig 4.1 år med østrogen/gestagen, ingen reduksjon i ny hjerte-kar sykdom, selv om treden var positiv i siste del av studieperioden (Hulley et al. 1998). Innvendinger mot metodiske forhold, slik som for liten styrke, for kort observasjonstid, for lav østrogendose og manglende informasjon om røyking og blodtrykk, er senere fremsatt (Speroff 1998, Lauritzen, 1998). I tillegg er det studier som tyder på at det gestagenet som ble brukt i denne studien (medoxyprogesterone acetat) kanskje kan motvirke den gunstige effekten av østrogen på hjerte-kar sykdom – spesielt når det brukes daglig som i denne studien (Speroff 1998, Lauritzen, 1998). Det østrogenet som ble benyttet (konjugert østrogen), brukes ikke i HRT-preparater solgt i Norge.
Økt risiko for dyp vene trombose og lungeemboli ?
Nyere studier på HRT og venøse tromboser rapporterer økt risiko (RR fra 2 til 4) (Grodstein et al. 1996b, Daly et al. 1996, Pèrez Gutthann et al. 1997), mens en del eldre studier viser ingen endring i risiko (Nachtigall et al. 1979b, Devor et al. 1992). Den randomisert kontrollert studien av eldre kvinner med tidligere hjerte-kar sykdom ga økt risiko for dyp venetrombose (RR=3.18; CI 1.43–7.04) blant dem som benyttet østrogen/gestagen (Hulley et al. 1998). Økningen var spesielt stor det første året av studien. Det er vanskelig å avgjøre om tromboserisikoen er reelt økt for alle kvinner, før randomiserte kontrollerte studier er gjort blant kvinner uten tidligere hjerte-kar sykdom.
Mulig positiv effekt på apopleksi og Alzheimers demens
Resultatene på HRT og apopleksi spriker, RR varierer fra 0 til 2 hos brukerne (Paganini Hill 1995). To nyere studier gir hverken økt eller redusert risiko for slag etter bruk av HRT (Pedersen et al. 1997, Petitti et al. 1998). Studier av død som følge av apopleksi viser imidlertid en gjennomgående reduksjon i risiko på mellom 20–60 prosent (Paganini Hill 1995).
Tabell 8.18 Selvrapportert bruk av hormonsubstitusjon (middels potente – østrogen tabletter/plaster) blant norske kvinner (30–79 år) etter alder og utdanningslengde
| 1994 | 1996 | 1998 | |
|---|---|---|---|
| (n=565) | (n=460) | (n=489) | |
| Alder (år) | % | % | % |
| 30–39 | 2.8 | 0.7 | 0.7 |
| 40–49 | 6.7 | 9.8 | 7.5 |
| 50–59 | 29.8 | 23.8 | 29.4 |
| 60–69 | 7.9 | 13.6 | 10.9 |
| 70–79 | 18.0 | 0.0 | 1.6 |
| P | <0.001 | <0.001 | <0.001 |
| Utdanning (år) | |||
| <9 | 11.1 | 9.2 | 9.2 |
| 10–12 | 10.1 | 8.1 | 9.3 |
| 13+ | 7.4 | 6.9 | 7.8 |
| P | 0.588 | 0.804 | 0.884 |
| p (justert for alder) | 0.868 | 0.886 | 0.885 |
| Totalt | 9.91 | 8.1 | 8.9 |
1 Spørsmålet om østrogen var formulert noe annerledes i 1994. Totaltallet inneholder trolig noen yngre kvinner som brukte p-piller og noen eldre som brukte lokal østrogen mot urogenitale plager
Den samme inkonsistens finner en i studiene på HRT og Alzheimers sykdom hvor brukernes RR varierer fra 0,33 til 2,38 (Tang et al. 1996, Paganini Hill 1996). I små kliniske behandlingsforsøk av pasienter med Alzheimer’s sykdom er det vist positive effekter på blant annet hukommelse og tidsorientering (Paganini Hill 1996). En meta-analyse fra 1998 viser en gjennomsnittlig redusert risiko for utvikling av senil demens på 29 % blant brukere av HRT, men forfatterne påpeker svakheter og inkonsistenser i disse studiene, og etterlyser placebo-kontrollerte klinisk forsøk (Yaffe et al. 1998).
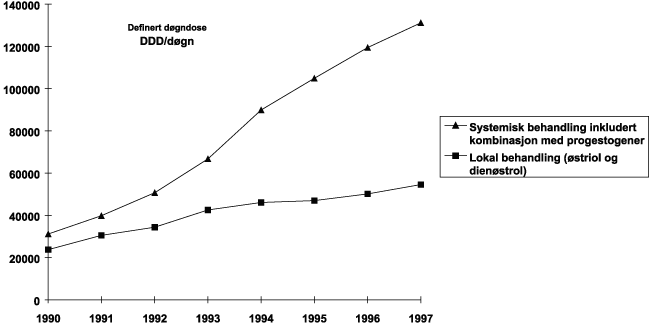
Figur 8.44 Salg av østrogenholdige preparater i Norge (ATC gr G03C og G03F). (Norsk Medisinaldepot AS, personlig meddelelse). Hormonsubstitusjon, middels potente og østrogen mot urogenitale plager, lav potente
Bruk av østrogen – og endringer over tid
Tall for bruk av HRT varierer fra 3 % i Italia til 47 % i USA (Søgaard et al. 1998b). I en sammenlignende studie basert på salgstall (Jolleys & Olesen 1996) lå Norge (13 %) sammen med England og de øvrige skandinaviske land i en midtkategori, mens USA lå alene høyest (20 %) og alle de øvrige kontinentale europeiske land lå lavest (Spania og Italia under 1 %).
Figur 8.45 Salg av østrogenholdige preparater (ATC gr G03C og G03F). Tall fra Finland i 1985 og fra Danmark i 1993 mangler, og er ekstrapolert. (Nordiska Läkemedelsnämnden, personlig meddelelse).
Andre studier har vist at norske kvinner tidligere har ligget beskjedent an mht bruk av østrogener peri- og postmenopausalt sammenlignet med andre vestlige land (Topo et al. 1995, Søgaard et al. 1998b).
Hormonsubsitusjon i Norge – middels potente
Selvrapportert bruk
I 1981 oppga 9 % av Oslokvinner (45–55 år) at de brukte østrogen (Topo et al. 1995), mens tall fra fylkesundersøkelsene (Oppland, Sogn & Fjordane, Finnmark) i perioden 1985-88 var 4 % i tilsvarende aldersgruppe (Lund-Larsen & Stensvold 1990). I 1998 var prosenten 23.2 i samme aldersgruppe i et representativt utvalg av norske kvinner.
Tall for bruk av hormonsubstitusjon fra landsrepresentative utvalg av norske kvinner i 1994, 1996 og 1998 er gjengitt i tabell 8.18. I 1998 rapporterte nær 30 % av kvinnene mellom 50 og 59 år at de brukte hormonsubstitusjon. Andelen HRT-brukere var høyest på Østlandet og lavest i Trøndelag/Nord-Norge (Søgaard et al. 1998 b). Mens det i de fleste andre land er kvinner med lang utdanning som i størst grad bruker HRT (Oddens et al. 1992, Scalley & Henrich 1993, Topo et al. 1995, Limouzin-Lamonthe 1996, Persson et al. 1997a), var det ingen forskjell i bruk av østrogen mellom utdanningsgruppene i de norske undersøkelsene (Søgaard et al. 1998 a, Søgaard et al. 1998 b).
Omsetning
Salgstall for systemisk østrogen (ATC gr G03C og G03F) for perioden 1990–1997 fremgår av figur 8.44.
Totalt ble det i 1997 solgt døgndoser med østrogen som tilsvarer et estimert forbruk på 23,6 % beregnet ut fra antallet kvinner i aldersgruppen 45–69 år. Ingen andre nordiske land har hatt større økning i omsetning av slik østrogen i perioden 1990–96, men Norge lå fortsatt lavere enn Sverige og Island i 1996 (fig 8.44).
Østrogen mot urogenitale plager – lavpotente
Selvrapportert bruk
I 1996 rapporterte 8.5 % av norske kvinner (40–79 år) at de brukte østrogen mot urogenitale plager (østriol-tabletter/-stikkpiller/-krem), mens tilsvarende prosent i 1998 var 9.3 (fig 8.45). Bruken var i 1998 høyest i aldersgruppen 60–69 år (18.8 %). For den mest aktuelle aldersgruppen (50–79 år) var det ingen økning i bruken fra 1996 til 1998.
Omsetning
I perioden 1990–97 har salget av preparater mot urogenitale plager i Norge blitt mer enn fordoblet (fig 8.44). Økningen i salget var størst de første årene.
Tabell 8.19 Selvrapportert bruk av lokal østrogen (lav potente – østriol tabletter/krem/ vagitorier) mot urogenitale plager blant norske kvinner (40–79 år) etter alder og utdanningslengde
| 1996 | 1998 | |
|---|---|---|
| (n=305) | (n=334) | |
| Alder (år) | % | % |
| 40–49 | 0.8 | 3.3 |
| 50–59 | 15.9 | 8.5 |
| 60–69 | 13.6 | 18.8 |
| 70–79 | 13.7 | 12.3 |
| P | <0.001 | <0.005 |
| Utdanning (år) | ||
| <9 | 10.4 | 9.7 |
| 10–12 | 7.6 | 10.3 |
| 13+ | 7.4 | 6.6 |
| P | 0.698 | 0.664 |
| p (justert for alder) | 0.760 | 0.235 |
| Totalt | 8.5 | 9.3 |
Hvilke faktorer påvirker østrogenbruk?
Det er mange årsaker til de variasjoner i østrogenbruk vi ser landene imellom – kulturelle forskjeller mht oppfatningen av menopause og menopausale symptomer (Oddens et al. 1992), ulik tradisjon mht bruk av p-piller (Stampfer et al. 1991, Brett & Madans 1997), ulik praksis når det gjelder hvem som forskriver østrogen – gynekolog eller primærlege (Oddens et al. 1994), ulikheter i praksis mht administrasjonsmåte (Cano 1995, Crosignani 1996) og forskjellige holdninger i legestanden og blant kvinnene selv til medisinering av en naturlig prosess (Hunskaar & Backe 1992, Backe et al. 1992, Oddens et al. 1994, Barentsen 1996).
Når det gjelder årsaker til hvorfor mange kvinner ikke begynner med østrogen, viser litteraturen at disse ofte er de samme som angis for manglende «compliance», nemlig frykt for kreft, uønskede månedlige blødninger, vektøkning og andre subjektive bivirkninger (Nachtigall 1990, Draper & Roland 1990, Cano 1995, Limouzin- Lamonthe 1996).
Begrenset informasjon og kunnskap om østrogen
I en norsk intervjuundersøkelse fra 1994 går det frem at en av tre kvinner (15–79 år) hadde fått informasjon om østrogen de siste par år og at hovedkildene var ukeblader og lege (Søgaard et al. 1998a). Andelen som hadde fått informasjon lå over 50 % i aldersgruppen 45–59 år og blant kvinner med 13 år eller lengre utdanning. Hele 90,7 % (195 av 215) av dem som ikke brukte østrogen i den mest aktuelle alderen (45–69 år) oppga at de ikke hadde fått noen informasjon om østrogen fra lege i løpet av de siste par år.
Flere undersøkelser har vist at kvinnene selv ønsker mer informasjon om østrogen (Ferguson et al. 1989, Hunskaar & Backe 1992, Graziottin 1996). Andelen kvinner som gav riktig svar på kunnskapsspørsmålene i 1994 undersøkelsen varierte fra 35 til 50 % (Søgaard et al. 1998a).
Ambivalente holdninger til østrogen
Nesten 70 % av kvinnene i den nevnte undersøkelsen mente at vitenskapen vet for lite om østrogen og vel 50 % sa seg helt eller delvis enig i at østrogenbehandling har mange bivirkninger (Søgaard et al. 1998a). På den annen side mente nesten 65 % av kvinnene at østrogenbehandling øker livskvaliteten. Informasjon fra lege syntes generelt å gi mindre skepsis til bruk av østrogen enn informasjon fra mediene.
Stor villighet til å bruke østrogen mot konkrete lidelser
Nær 75 % av kvinnene i den samme undersøkelsen sa seg villige til å bruke østrogenbehandling mot plager i overgangsalderen, mens en noe lavere andel var villige til å bruke østrogen for å forebygge hjerteinfarkt (68,1 %) og beinskjørhet (65,0 %) etter anbefaling fra lege.
Informasjon, holdning og kunnskap er viktigst for bruken av østrogen
Utenom informasjon, var positiv holdning til østrogen den faktoren som betydde mest for norske kvinners bruk av østrogen etter justering for andre bakgrunnsvariabler, dernest kom kunnskap og villighet til å bruke østrogen etter legens anbefaling (Søgaard et al. 1998b). Dette er i tråd med funn fra tidligere studier (Ferguson et al. 1989, Scalley & Henrich 1993, Groeneveld et al. 1994, Jensen & Hilden 1996).
Undersøkelsene fra 1994 og 96 (Søgaard et al. 1998b) fant ingen sammenheng mellom bruk av østrogen og sivilstatus, egen inntekt, bostedsstrøk, medlemskap i ulike organisasjoner/foreninger, om de var arbeidsløse, antall timer husarbeid pr. uke eller om kvinnene hadde en ledende stilling.
Legene har stor betydning
Legen er en viktig informasjonskilde når det gjelder bruk av substitusjonsbehandling i de aktuelle aldersgrupper. De som hadde fått informasjon fra lege hadde i større grad korrekt kunnskap, positive holdninger og var mer villig til å bruke østrogen. Men mange kvinner i aktuell alder får ikke informasjon fra sin lege om østrogen. Flere forfattere har pekt på at legens holdning og forskrivningspraksis kanskje er det som betyr aller mest for kvinners bruk av østrogen (Barentsen 1996, Limouzin-Lamonthe 1996), og at det åpenbart er behov for mer informasjon fra leger om østrogen (Nachtigall 1990, Coope & Marsh 1992, Topo et al. 1993). Undersøkelser har vist at kvinner i større grad får forskrevet østrogen hvis de går til kvinnelige leger (Seto et al. 1996), at kvinnelige leger er mer positive til substitusjonsbehandling enn mannlige (Greendale et al. 1990), og at de har mindre problemer enn sine mannlige kolleger når det gjelder å fastsette/justere behandlingsopplegg med østrogen (O’Connor et al. 1996). Etter den norske konsensuskonferansen om bruk av østrogen i 1990, endret kvinnelige leger sin forskrivningspraksis mer enn mannlige (Hunskår et al. 1994). Det er også vist at kvinnelige leger i større grad enn den generelle befolkning bruker østrogen og at de bruker det over flere år (Isaac et al. 1995). Bruken av østrogen blant norske kvinnelige gynekologer og mannlige gynekologers partnere er fire ganger høyere enn i den øvrige del av den kvinnelige befolkningen (Moen et al. 1998).
Problemområder og utfordringer
Mangler randomiserte studier med harde endepunkt
Dagens økende behandlingsoptimisme er, med unntak av noen små, randomisert kliniske studier og en større sekundærforebyggende undersøkelse, basert på observasjonstudier og randomiserte studier med surrogat endepunkt – for eksempel bentetthet, kolesterol eller blodtrykk. Seleksjonsbias kan derfor tenkes å forklare deler av observasjonsstudienes effekt på morbiditet og mortalitet. Den manglende konsensus mht anbefaling av østrogen, fører til sprik i de faglige råd som gis, med påfølgende usikkerhet blant kvinnene.
Selv om to større randomiserte kontrollerte primærforebyggende studier mht bruk av østrogen/gestagen er satt igang, vil det fortsatt være behov for flere slike studier – da effekten trolig varierer med dose, type østrogen, type gestagen, varighet av bruken og måten HRT inntas på. Myndighetene har et spesielt ansvar mht initiering av slike studier på langtidseffektene av HRT på morbiditet og mortalitet, idet legemiddelindustrien ikke vil prioritere denne type forskning fordi patenttiden på østrogen er ute.
Andre medikamenter mht forebygging av osteoporotiske frakturer er på blå resept.
En ekspertgruppe nedsatt av Statens legemiddelkontroll (Terapianbefalinger 1997) har anbefalt østrogen som førstevalg for kvinner under 70 år. Fordi man mangler gode data mht. effekt av østrogenbruk hos kvinner over 70 år, er bisfosfonat foreslått som førstevalget i denne gruppen.
Til tross for at Stortinget har vedtatt at «både kvinner og menn uansett alder som lider av såkalt sekundært etablert osteoporose, kan få foreskrevet Fosamax og Didronate eller andre midler med påvist effekt på blå resept» (Innst S nr 180, 1996–97), er østrogen fortsatt ikke å få på blå resept. En nyere studie har vist at HRT har sammenlignbar eller muligens bedre effekt på bentetthet enn bisfosonatet alendronat (Hosking 1998). På bakgrunn av dette er det vanskelig å forstå hvorfor HRT ikke har samme status som bisfosonat når det gjelder forebygging av brudd. Denne ulikheten fører trolig til en dreining av medikamentbruken mot bisfosonater, som både er langt dyrere for samfunnet og kanskje gir dårligere totale helseeffekter.
Det dyreste preparatet gir trolig minst bivirkninger.
Bare 2,8 % av norske kvinner i aldersgruppen 45–69 år brukte transdermal østrogen i 1996 (Søgaard et al. 1998b), mens prosenten i 1998 var steget til 3.8. Plaster er en administrasjonsform som synes å ha de samme positive effekter som østrogen i tablettform, men trolig mindre bivirkninger (Nachtigall 1995). I tillegg er det langt høyere «compliance» ved bruk av plaster enn tabletter (Scalley & Henrich 1993, Nachtigall 1995). Fordi plaster er langt dyrere enn tabletter, vil valg av administrasjonsform være et økonomisk spørsmål for mange, men også et spørsmål om å bli informert om de alternativene som finnes.
Manglende kunnskap om hvordan vi øker «compliance» blant kvinner som bruker HRT.
Vi har begrenset kunnskap om hvordan man får kvinner til å fortsette med HRT når de først har begynt (økt «compliance»). Økt bruk av plaster og HRT-typer som ikke gir blødning, samt mer vekt på informasjon om mulige bivirkninger og oppfølging fra legens side (Nachtigall 1990, Speroff et al. 1996), vil trolig gi bedre «compliance».
Mer vekt på HRT`s forebyggende effekter.
Det er langt høyere bruk av østrogen blant perimenopausale enn postmenopausale vest-europeiske kvinner (Topo et al. 1993, Oddens et al. 1994), og mange kvinner slutter med østrogen etter relativ kort tid (1/2–2 år) (Topo et al. 1993, Draper & Roland 1990, Scalley & Henrich 1993, Oddens et al. 1994). Dette skyldes trolig at HRT først og fremst brukes mot klimakterielle plager, ikke i forebyggende øyemed. Vektlegging av og begrunnelse for bruk av østrogen bør i kommende år trolig dreies mer mot disse medikamentenes forebyggende effekt på kroniske lidelser (hjerte- og karsykdom og osteoporose) og død, enn på lindring av klimakterielle plager.
Legenes rolle er viktig – behov for mer kunnskap.
Det er viktig at leger, på en objektiv måte, videreformidler den kunnskap og innsikt man i dag har på området substitusjonsbehandling, slik at kvinnene selv kan foreta selvstendige, informerte valg (Berntsen et al. 1997a). Det er lite samsvar mellom andel brukere av østrogen og andelen som er positive til slik bruk mot hjerteinfarkt og beinskjørhet etter legens anbefaling (Søgaard et al. 1998a, Søgaard et al. 1998b). For at kvinnene selv kan foreta informerte valg, trenger vi mer kunnskap om hvilke administrasjonsmåter kvinnene foretrekker, hvorfor mange leger er tilbakeholdne med å informere om og forskrive østrogen, og hvordan kunnskap om positive og negative effekter av østrogen kan bedres blant leger og i befolkningen generelt.
Konklusjon
Langtidshormonsusbstitusjon (HRT) ser ut til å være forbundet med 20–50 prosent reduksjon i mortalitet, opp til 3 1/2 års økt levetid og opp til 50 prosent reduksjon i risiko for koronarsykdom og osteoporotiske brudd (Berntsen et al. 1997b). Det er imidlertid rapportert en moderat økning av brystkreftrisiko og en viss økt risiko for venøs trombose. En rekke hormonelt induserte bivirkninger kan tilskrives HRT, men omfanget av disse er lite studert. Det er usikkert om HRT gir redusert hjerte-kar sykdom blant eldre kvinner som allerede har hjerte-lidelse – og som starter med HRT i relativt høy alder.
Metodiske svakheter ved de siste tiårs HRT-forskning bidrar til at det fortsatt ikke er konsensus om praksis ved forskrivning av HRT. Slik forskrivning må fortsatt baseres på individuell vurdering av den enkelte pasients risikoprofil og plager.
Det lave informasjonsnivået, den begrensede kunnskapen og de ambivalente holdninger til substitusjonsbehandling generelt i den kvinnelige befolkning er en stor utfordring for landets helsepersonell. Det er den enkelte kvinne selv som, på bakgrunn av nøktern informasjon og råd fra egen lege, må avgjøre om hun ønsker å bruke HRT eller ikke.
Litteratur
Aloia JF, Vaswani A, Yeh JK, Ross PL, Flaster E, Dilmanian FA. Calcium supplementation with and without hormone replacement therapy to prevent postmenopausal bone loss. Ann Intern Med 1994; 120: 97–103.
Avis NE, McKinlay SM. The Massachusetts Women"s Health Study: an epidemiologic investigation of the menopause. J Am Med Wom Assoc 1995; 50: 45–59,63.
Backe B, Hunskaar S, Skolbekken JA. General practitioners" attitude to oestrogen prescription in the menopause: a national survey in Norway. Scand J Prim Health Care 1992; 10: 179–84.
Barentsen R. The climacteric in The Netherlands: a review og Dutch studies on epidemiology, attitudes and use of hormone replacement therapy. Eur J Obstet Gynecol Reprod Biol 1996; 64 (suppl): 7–11.
Beresford SAA, Weiss NS, Voigt LF, McKnight B. Risk of endomtrial cancer in relation to use of oestrogen combined with cyclic progestogen therapy in postmenopausal women. Lancet 1997; 349: 458–61.
Berntsen GKR, Tollan A, Fønnebø V. Postmenopausal hormonsubstitusjon for de mange eller de få? Del II – Relevante beslutningsfaktorer for langtids hormonsubstitusjon. Nord Med 1997a; 112: 327–30.
Berntsen GKR, Tollan A, Fønnebø V. Postmenopausal hormonsubstitusjon for de mange eller de få? Del I – Effekter av langtids hormonsubstitusjon. Nord Med 1997b; 112: 276–9. Rettelse: Nord Med 1997: 112; 330.
Bonnier P, Romain S, Giacalone PL, Laffargue F, Martin PM, Piana L. Clinical and biologic prognostic factors in breast cancer diagnosed during postmenopausal hormone replacement therapy. Obstet Gynecol 1995; 85: 11–7.
Brett KM, Madans JH. Use of postmenopausal hormone replacement therapy: Estimates from a Nationally Representative Cohort Study. Am J Epidemiol 1997: 145: 536–45.
Cano A. Compliance to hormone replacement therapy in menopausal women controlled in a third level academic centre. Maturitas 1995; 20: 91–9.
Clarkson TB, Hughes CL, Klein KP. The nonhuman primate model of the relationship between gonadal steroids and coronary heart disease. Prog Cardiovasc Dis 1995; 38: 189–98.
Col NF, Eckman MH, Karas RH, Pauker SG, Golberg RJ, Ross EM et al. Patient-spesific decisions about hormone replacement therapy in postmenopausal women. JAMA 1997; 277: 1140–7.
Colditz GA, Hankinson SE, Hunter DJ, Willett WC, Manson JE, Stampfer MJ, Hennekens C, Rosner B, Speizer FE. The use of estrogens and progestins and the risk of breast cancer in postmenopausal women. N Engl J Med 1995; 332: 1589–93.
Collaborative Group on Hormonal Factors in Breast Cancer. Breast cancer and hormone replacement therapy; collaborative reanalysis of data from 51 epidemiological studies of 52 705 women with breast cancer and 108 411 women without breast cancer. Lancet 1997; 350: 1047–59.
Coope J, Marsh J. Can we improve compliance with long-term HRT? Maturitas 1992; 15: 151–8.
Crosignani PG. Management of hormone replacement therapy: the Italian experience. Eur J Obstet Gynecol Reprod Biol 1996; 64 Suppl: S13–5.
Daly E, Vessey M, Hawkins MM, Carson JL, Gough P, Marsh S. Risk of venous thromboembolism in users of hormone replacement therapy. Lancet 1996; 348: 977–80.
Derby CA, Hume AL, McPhillips JB, Barbour MM, Carleton RA. Prior and current health characteristics of postmenopausal estrogen replacement therapy users compared with nonusers. Am J Obstet Gynecol 1995; 173: 544–50.
Derman RJ, Dawood MY, Stone S. Quality of life during sequential hormone replacement therapy – a placebo-controlled study. Int J Fertil Menopausal Stud 1995; 40: 73–8.
Devor M, Barrett Connor E, Renvall M, Feigal D, Jr., Ramsdell J. Estrogen replacement therapy and the risk of venous thrombosis. Am J Med 1992; 92: 275-82.
Doren M, Reuther G, Minne HW, Schneider HP. Superior compliance and efficacy of continuous combined oral estrogen-progestogen replacement therapy in postmenopausal women. Am J Obstet Gynecol 1995; 173: 1446–51.
Draper J, Roland M. Perimenopausal women"s views on taking hormone replacement therapy to prevent osteoporosis. BMJ 1990; 300: 786–8.
Eaker E, Castelli WP. Coronary heart disease and its risk factors among women in the Framingham Study. I: Eaker E, Packard B, Wenger N, Clarkson T, and Tyroler HA. red. Coronary Heart Disease in Women. New York: Haymarket Doyma, 1987; p. 122–30.
Ferguson KJ, Hoegh C, Johnson S. Estrogen replacement therapy. A survey of women"s knowledge and attitudes. Arch Intern Med 1989; 149: 133–6.
Folsom AR, Mink PJ, Sellers TA, Hong CP, Zheng W, Potter JD. Hormonal replacement therapy and morbidity and mortality in a prospective study of postmenopausal women. Am J Public Health 1995; 85: 1128–32.
Grady D, Rubin SM, Petitti DB, Fox CS, Black D, Ettinger B, Ernster VL, Cummings SR. Hormone therapy to prevent disease and prolong life in postmenopausal women. Ann Intern Med 1992; 117: 1016–37.
Graziottin A. HRT: the woman`s perspective. Int J Gynecol Obestet 1996; 52
Suppl 1: S11-S16.
Greendale GA, Carlson KJ, Schiff I. Estrogen and progestin therapy to prevent osteoporosis: attitudes and practices of general internists and gynecologists. J Gen Intern Med 1990; 5: 464–9.
Grodstein F, Stampfer MJ, Manson JE, Colditz GA, Willett WC, Rosner B, Speizer FE, Hennekens C. Postmenopausal estrogen and progestin use and the risk of cardiovascular disease. N Engl J Med 1996a; 335: 453–61.
Grodstein F, Stampfer M, Goldhaber SZ, Manson JE, Colditz GA, Speizer FE, Willett WC, Hennekens C. Prospective study of exogenous hormones and risk of pulmonary embolism in women. Lancet 1996b; 348: 983–7.
Groeneveld FP, Bareman FP, Barentsen R, Dokter HJ, Drogendijk AC, Hoes AW. Determinants of first prescription of hormone replacement therapy. A follow-up study among 1689 women aged 45–60 years. Maturitas 1994; 20: 81–9
Hosking D, Chilvers CED, Christiansen C, Ravn P, Wasnich R, Ross P et al. for the Early Postmenopausal Intervention Cohort Study Group. Prevention of bone loss with aledronate in postmenopausal women under 60 years of age. N Eng J Med 1998; 338: 485–92.
Hulley S, Grady D, Bush T, Furberg C, Herrington D, Riggs B, Vittinghoff E. Randomized trial of estrogen plus progestin for secondary prevention of coronary heart disease in postmenopausal women. Heart and Estrogen/progestin Replacement Study (HERS) Research Group. JAMA 1998; 280: 605–13.
Hunskaar S, Backe B. Attitudes towards and level of information on perimenopausal and postmenopausal hormone replacement therapy among Norwegian women. Maturitas 1992; 15: 183–94.
Hunskår S, Hannestad YS, Backe B, Matheson I. Holdningsendring til forskrivning av østrogen blant norske allmennpraktikere 1990–92. Tidsskr Nor Lægeforen 1994; 114: 2095-8.
Innst S nr 180 – 1996–97. Enkelte endringer på statsbudsjettet for 1997. jf. St. prop. 1996–97 nr. 47. Oslo: Sosialkomiteen, april 1997.
Isaacs AJ, Britton AR, McPherson K. Utilisation of hormone replacement therapy by women doctors. BMJ 1995; 311: 1399–401.
Jensen LB, Hilden J. Sociological and behavioral characteristics of perimenopausal women with an express attitude to hormone substitution therapy. Maturitas 1996; 23: 73–83.
Jolleys JV, Olesen F. A comparative study of prescribing of hormone replacement therapy in USA and Europe. Maturitas 1996; 23: 47–53.
Jones G, Nguyen T, Sambrook P, Kelly PJ, Eisman JA. Progressive loss of bone in the femoral neck in elderly people: longitudinal findings from the Dubbo osteoporosis epidemiology study. BMJ 1994; 309: 691–5.
Kanis JA, Johnell O, Gullberg B, Allander E, Dilsen G, Gennari C, Lopes Vaz AA, Lyritis GP, Mazzuoli G, Miravet L, et al. Evidence for efficacy of drugs affecting bone metabolism in preventing hip fracture. BMJ 1992; 305: 1124–8.
Kopera H, van Keep PA. Development and present state of hormone replacement therapy. Int J Clin Pharmacol Ther Toxicol 1991; 29: 412–7.
Lauritzen C. A critical European view of the HERS trial. Maturitas 1998; 31: 15–19.
Limouzin-Lamonthe MA. What women want from hormone replacement therapy: results of an international survey. Eur J Obstet Gynecol Reprod Biol 1996; 64
Suppl 1: S21–4.
Lufkin EG, Wahner HW, O"Fallon WM, Hodgson SF, Kotowicz MA, Lane AW, Judd HL, Caplan RH, Riggs BL. Treatment of postmenopausal osteoporosis with transdermal estrogen. Ann Intern Med 1992; 117: 1–9.
Lund-Larsen PG, Stensvold I. Østrogenbruk blant kvinner i fylkesundersøkelsene; I: Backe B, red. Konsensuskonferansen om bruk av østrogen i og etter overgangsalderen. NIS-rapport nr. 5/1990. Trondheim: Norsk institutt for sykehusforskning, 1990: 43–6.
Medical Research Council"s General Practice Research Framework. Randomised comparison of oestrogen versus oestrogen plus progestogen hormone replacement therapy in women with hysterectomy. BMJ 1996; 312: 473–8.
Milsom I. Rational prescribing for postmenopausal urogenital complaints. Drugs Aging 1996; 9: 78–86.
Moen MH, Fredriksen T, Nilsen ST, Iversen O-E. Bruk av hormonsubstitusjon blant norske kvinnelige gynekologer og mannlige gynekologers partnere. Tidsskr Nor Lægeforen 1998; 118: 2944–6.
Nachtigall LE. Enhancing patient compliance with hormone replacement therapy at menopause. Obstet Gynecol 1990; 75: 77S-80S.
Nachtigall LE. Emerging delivery systems for estrogen replacement: Aspects of transdermal and oral delivery. Am J Obstet Gynecol 1995; 173: 993–7.
Nachtigall LE, Nachtigall RH, Nachtigall RD, Beckman EM. Estrogen replacement therapy I: a 10-year prospective study in the relationship to osteoporosis. Obstet Gynecol 1979a; 53: 277–81.
Nachtigall LE, Nachtigall RH, Nachtigall RD, Beckman EM. Estrogen replacement therapy II: a prospective study in the relationship to carcinoma and cardiovascular and metabolic problems. Obstet Gynecol 1979b; 54: 74–9.
Nieves JW, Komar L, Cosman F, Lindsay R. Calcium potentiates the effect of estrogen and calcitonin on bone mass: review and analysis. Am J Clin Nutr 1998; 67: 18–24.
Njolstad I, Arnesen E, Lund-Larsen PG. Smoking, serum lipids, blood pressure and sex differences in myocardial infarction – a 12 year follow-up of the Finnmark Study. Circulation 1996; 93: 450–6.
Norsk Institutt for Sykehusforskning (NIS). Konsensuskonferansen om bruk av østrogen i og etter overgangsalderen. NIS-rapport 1990. Trondheim: Norsk Institutt for Sykehusforskning 1990; 76–95.
O’Connor V, Del Mar C, Sheehan M, Fox-Young S, Cragg C, Siskind V. The menopause and hormone replacement therapy: Australian general practitioners’ self-reported opinions, attitudes and behaviour. Fam Pract 1996; 5: 421–6.
Oddens BJ, Boulet MJ, Lehert P, Visser AP. Has the climacteric been medicalized? A study on the use of medication for climacteric complaints in four countries. Maturitas 1992; 15: 171–81.
Oddens BJ, Boulet MJ, Lehert P, Visser AP. A study on the use of medication for climacteric complaints in western Europe – II. Maturitas 1994; 19: 1–12.
Pedersen AT, Lidegaard O, Kreiner S, Ottesen B. Hormone replacement therapy and risk of non-fatal stroke.
Lancet 1997; 350: 1277–83.
Paganini Hill A. Estrogen replacement therapy and stroke. Prog Cardiovasc Dis 1995; 38: 223–42.
Paganini Hill A. Oestrogen replacement therapy and Alzheimer"s disease. Br J Obstet Gynaecol 1996; 103: 80–6.
PEPI Writing Group. Effects of estrogen or estrogen/progestin regimens on heart disease risk factors in postmenopausal women. The Postmenopausal Estrogen/Progestin Interventions (PEPI) Trial. JAMA 1995; 273: 199–208.
PEPI Writing Group. Effects of hormone therapy on bone mineral density. Results from the Postmenopausal Estrogen/Progestin Interventions (PEPI) Trial. JAMA 1996a; 276: 1389–96.
PEPI Writing Group. Effects of hormone replacement therapy on endometrial histology in postmenopausal women. The Postmenopausal Estrogen/Progestin Interventions (PEPI) Trial. JAMA 1996b; 275: 370–5.
Pérez Gutthann S, Rodriguez L, Castellsague J, Oliart A. Hormone replacement therapy and risk of venous thromboembolism: population based case-control study. BMJ 1997; 314: 796–800.
Persson I, Yuen J, Bergkvist L, Schairer C. Cancer incidence and mortality in women receiving estrogen and estrogen-progestin replacement therapy – long term follow-up of a Swedish cohort. Int J Cancer 1996; 67: 327–32.
Persson I, Bergkvist L, Lindgren C, Yuen J. Hormone replacement therapy and the major risk factors for reproductive cancers, osteoporosis, and cardiovascular diseases: evidence of confounding by exposure characteristics. J Clin Epidemiol 1997a; 50: 611–8.
Persson I, Thurfjell E, Bergstrom R, Holmberg L. Hormone replacement therapy and the risk of breast cancer. Nested case-control study in a cohort of Swedish women attending mammography screening. Int J Cancer 1997b; 72: 758–61.
Petitti DB. Coronary heart disease and estrogen replacement therapy. Can compliance bias explain the results of observational studies? Ann Epidemiol 1994; 4: 115-8.
Petitti DB, Sidney S, Quesenberry CP Jr, Bernstein A. Ischemic stroke and use of estrogen and estrogen/progestogen as hormone replacement therapy. Stroke 1998; 29: 23–8.
Posthuma WF, Westendorp RG, Vandenbroucke JP. Cardioprotective effect of hormone replacement therapy in postmenopausal women: is the evidence biased? BMJ 1994; 308: 1268–9.
Prince RL, Smith M, Dick IM, Price RI, Webb PG, Henderson NK, Harris MM. Prevention of postmenopausal osteoporosis. A comparative study of exercise, calcium supplementation, and hormone-replacement therapy. N Engl J Med 1991; 325: 1189–95.
Rosenberg L, Slone D, Shapiro S, Kaufman D, Stolley PD, Miettinen OS. Noncontraceptive estrogens and myocardial infarction in young women. JAMA 1980; 244: 339–42.
Ryan PJ, Harrison R, Blake GM, Fogelman I. Compliance with hormone replacement therapy (HRT) after screening for post menopausal osteoporosis. Br J Obstet Gynaecol 1992; 99: 325-8.
Schairer C, Adami HO, Hoover R, Persson I. Cause-specific mortality in women receiving hormone replacement therapy. Epidemiology 1997; 8: 59–65.
Scalley EK, Henrich JB. An overview of estrogen replacement therapy in postmenopausal women. J Women`s Health 1993; 2: 289–94.
Seto TB, Taira DA, Davis RB, Safran C, Phillips RS. Effect of physician gender on the prescripton of estrogen replacement therapy. J Gen Intern Med 1996; 11: 197–203.
Sherwin BB. Hormones, mood, and cognitive functioning in postmenopausal women. Obstet Gynecol 1996; 87: 20S-6S.
Speroff L, Rowan J, Symons J, Genant H, Wilborn W for the CHART Study Group. The comparative effect on bone density, endometrium, and lipids of continous hormones as replacement therapy (CHART Study). JAMA 1996; 276: 1397–1403
Speroff L. The Heart and Estrogen/progestin Replacement Study (HERS). Maturitas 1998; 31: 9–14.
Stampfer MJ, Colditz GA, Willett WC, Manson JE, Rosner B, Speizer FE et al. Postmenopausal estrogen therapy and cardiovascular disease: ten-year follow-up from the Nurses`Health Study. N Engl J Med 1991; 325: 756–62.
Sullivan JM. Coronary arteriography in estrogen-treated postmenopausal women. Prog Cardiovasc Dis 1995; 38: 211–22.
Sullivan JM, Vander Zwaag R, Hughes JP, Maddock V, Kroetz FW, Ramanathan KB, Mirvis DM. Estrogen replacement and coronary artery disease. Effect on survival in postmenopausal women. Arch Intern Med 1990; 150: 2557–62.
Søgaard AJ, Berntsen GKR, Magnus JH, Tollan A. Østrogenbehandling. Kunnskaper og holdninger blant norske kvinner. Tidsskr Nor Lægeforen 1998a; 118: 582–7.
Søgaard AJ, Fønnebø V, Magnus JH, Tollan A. Hormonsubstitusjon blant norske kvinner. Selvrapportert bruk og omsetning av østrogenholdige preparater. Tidsskr Nor Lægeforen 1998b; 118: 590–5.
Tang M, Jacobs D, Stern Y, Marder K, Schofield P, Gurland B, Andrews H, Mayeux R. Effect of oestrogen during menopause on risk and age at onset of Alzheimer"s disease. Lancet 1996; 348: 429–32.
Terapianbefalinger. Behandling av osteoporose. Basert på terapiverksted 23. og 24. oktober 1996. Nytt fra Statens legemiddelkontroll 1997; 20: (suppl 1).
Thompson SG, Meade TW, Greenberg G. The use of hormonal replacement therapy and the risk of stroke and myocardial infarction in women. J Epidemiol Community Health 1989; 43: 173–8.
Tonstad S, Ose L, Gorbitz C, Djoseland O, Bard JM, Fruchart JC. Efficacy of sequential hormone replacement therapy in the treatment of hypercholesterolaemia among postmenopausal women. J Intern Med 1995; 238: 39–47.
Topo P, Hemminki E, Uutela A. Women"s choice and physicians" advice on use of menopausal and postmenopausal hormone therapy. Int J Health Sci 1993; 4: 101–9.
Topo P, Koster A, Holte A, Collins A, Landgren BM, Hemminki E et al. Trends in the use of climacteric and postclimacteric hormones in Nordic countries. Maturitas 1995; 22: 89–95.
Willis DB, Calle EE, Miracle-McMahill EL, Heath CW. Estrogen replacement therapy and risk of fatal breast cancer in a prospective cohort of postmenopausal women in the United States. Cancer Causes Control 1996; 7: 449–57.
Wimalawansa SJ. A four-year randomized controlled trial of hormone replacement and bisphosphonate, alone or in combination, in women with postmenopausal osteoporosis. Am J Med 1998; 104: 219–26
Yaffe K, Sawaya G, Lieberburg I, Grady D. Estrogen therapy in postmenopausal women: effects on cognitive function and dementia. JAMA 1998; 279: 688–95.
Fotnoter
Tallene er basert på sammenstillinger av opplysninger fra Statistisk Sentralbyrås oppgaver over dødsårsaker for årene 1975 tom 1991.
En studie fra Finland viste en noe høyere forekomst av selvmordsforsøk blant menn en blant kvinner (Ostamo & Lönnqvist, 1994).
DDD, definerte døgndoser, er definert som den antatte gjennomsnittlige døgndose brukt ved preparatets hovedindikasjon hos voksne. Legemiddelforbruk angitt i DDD/1000 innbyggere/døgn gir et estimat av andelen av befolkningen i promille som kan få en bestemt medikamentell behandling.