1 Pasientens helsetjeneste
1.1 Hvor vil vi?
Nasjonal helse- og sykehusplan er regjeringens strategi for realisering av pasientens helsetjeneste på en bærekraftig måte. I pasientens helsetjeneste er målet at pasienter, pårørende og helsepersonell opplever helse- og omsorgstjenesten slik:
Pasientene er aktive deltakere i helsehjelpen de mottar. Både pasient og pårørende blir sett og hørt – med ord de forstår. Samvalg er det normale, innbyggerne kan kommunisere med tjenesten digitalt, og brukerne medvirker i utforming av tjenesten.
Pasientene opplever sammenhengende tjenester på tvers av sykehus og kommuner. Helsepersonell spiller hverandre gode, vet hva neste ledd i pasientforløpet trenger og kan bidra med. Digitale løsninger gjør arbeidshverdagen enklere, ikke vanskeligere. Kommuner og sykehus planlegger og utvikler tjenester sammen med brukere og fastleger i helsefelleskap.
Sårbare pasienter opplever at tjenestene opptrer i team rundt dem. Ambulante tverrfaglige team ivaretar de mest sårbare barna og unge og voksne med alvorlige og sammensatte behov. Barn og unge med psykiske helseplager får tilbud på rett nivå til rett tid. Skrøpelige eldre opplever trygge overganger.
Pasienter opplever en sammenhengende akuttmedisinsk kjede der innsats settes tidlig inn, og informasjonen følger pasienten hele veien. I akuttmottaket blir pasienten møtt av tverrfaglig kompetanse som kan gi rask avklaring og riktig behandling.
Pasienter møter i større grad spesialisthelsetjenesten hjemme hos seg selv. Spesialisthelsetjenester som før krevde fysisk oppmøte utføres der pasienten bor ved hjelp av teknologi. Dette er enklere for pasientene og frigjør tid som helsepersonellet kan bruke på andre pasienter.
Pasientene opplever at bruk av våre felles helsedata, ved hjelp av teknologi, gir bedre og mer presis helsehjelp. Pasientene føler seg trygge på at informasjonen om dem blir behandlet på forsvarlig måte.
Helsepersonellet jobber i team rundt pasienten, utvikler tjenesten i tråd med kunnskap om hva som virker og utnytter mulighetene som teknologien gir. Personellet opplever tjenesten som en attraktiv arbeidsplass som legger til rette for livslang læring for alle. Gode IKT-systemer gjør oppgavene enklere å løse. Forbedringsarbeid frigjør tid til mer pasientbehandling. Kunnskapen om hva som virker er kjent, og personellet bruker ikke verdifull tid på behandling med liten effekt.
Lederne gjennomfører endringene som må til – i godt samarbeid med de ansatte. Store utfordringer krever store endringer – som må ledes. Ledere kjenner sitt ansvar for å nå målene og har støtte og handlingsrom for å ta dette ansvaret.
Vi lærer av hverandre. Helsefelleskapene og det utadvendte sykehuset blir arenaer for læring. Kompetanse deles både i team og mellom institusjoner. Ved oppstart av et forbedringsarbeid spør ledere og personell «Hva kan vi lære av andre?». Når de er ferdige, spør de «Hvem kan vi dele denne kunnskapen med?».
1.2 Hvordan skal vi få det til?
Å realisere pasientens helsetjeneste krever mye av mange. Ansvaret for å nå målene i Nasjonal helse- og sykehusplan deles av flere. Regjeringen og Stortinget må sette mål og stille ressurser til disposisjon, helseforetak og kommuner må utvikle og levere tjenestene, ledere må gjennomføre endringer og utvikle kompetansen, den enkelte ansatte må utvikle egen kompetanse og delta i forbedringsarbeid, pasientene må være aktive deltakere i egen behandling, og Helse- og omsorgsdepartementet og direktoratene må sørge for at nasjonale rammebetingelser understøtter ønsket utvikling.
Regjeringen vil:
Skape pasientens helsetjeneste. «Hva er viktig for deg?» skal være førende både i møtet mellom pasient og helsepersonell og i utviklingen av helse- og omsorgstjenesten.
Styrke befolkningens helsekompetanse og pasientens mulighet til å være en aktiv deltaker i egen helse og utvikling av tjenestene. Regjeringen vil øke bruk av skjermtolk i spesialisthelsetjenesten, arbeide for klart språk og mer samvalg. Lærings- og mestringstjenestene skal revideres for å gi bedre pasient- og pårørendeopplæring.
Etablere 19 helsefellesskap hvor kommuner og helseforetak utvikler og planlegger tjenestene sammen som likeverdige partnere. Helsefellesskapene bør prioritere utvikling av tjenester til barn og unge, personer med flere kroniske lidelser, personer med alvorlige psykiske lidelser og rusproblemer og skrøpelige eldre. Helsefelleskapene skal finne løsninger som passer til lokale behov og forutsetninger, og vil spille inn til neste Nasjonal helse- og sykehusplan.
Skape det utadvendte sykehus. Utadvendte sykehus skal yte mer helsehjelp hjemme hos pasienten, samarbeide mer, både fysisk og virtuelt, med kommunale helse- og omsorgstjenester og jobbe tettere med andre sykehus.
Utvikle bedre psykiske helsetjenester. Tjenesten skal møte befolkningens samlede behov for psykiske helsetjenester, og pasientene skal motta et bærekraftig tilbud på rett nivå. Kvalitet og fagutvikling skal prioriteres. Tjenestene skal videreutvikles basert på bedre arbeidsdeling, samarbeid og bruk av teknologi. Barn og unge og brukere med alvorlige og sammensatte behov skal vies særlig oppmerksomhet.
Sikre en sammenhengende og koordinert akuttmedisinsk kjede. Helseforetakene skal i neste utviklingsplan gjennomgå akuttmedisinske tjenester utenfor sykehus i samarbeid med kommunene, og organisering og ledelse av akuttmottak på sykehus.
Angi retning for bruk av teknologi i spesialisthelsetjenesten og tilpasse nasjonale rammebetingelser til nye måter å yte tjenester på. Helseforetakene skal i de neste utviklingsplanene sette egne mål for å flytte spesialisthelsetjenester hjem til pasientene. Helsedata skal i større grad enn i dag kunne deles for å utvikle bedre helsehjelp.
Sikre tilstrekkelig og riktig kompetanse for å møte fremtidige behov. Helseforetakene skal skape en heltidskultur og arbeide for å rekruttere og beholde ansatte i alle personellgrupper. Det skal legges til rette for livslang læring for alle personellgrupper. Det skal være en særlig satsing på sykepleiere og helsefagarbeidere. Videreutdanningene for spesialsykepleiere skal videreutvikles og utdanningskapasiteten økes. Helseforetakene skal ta imot flere lærlinger i helsefag. Simuleringstrening skal tas mer i bruk. Helseforetak og kommuner vil i helsefellesskapene sette mål for kompetansedeling.
Knytte målene for digitalisering tydeligere til målene for pasientbehandling. Verdien av digitalisering ligger i hva den kan bety for tilbudet til pasientene. Den nasjonale styringen og koordineringen av IKT-utviklingen skal bli tydeligere.
Videreføre arbeidet med å redusere uønsket variasjon og underbygge en kultur for å dele kunnskap.
Videreutvikle finansieringsordningene i spesialisthelsetjenesten for å understøtte helhetlige tjenestetilbud, samhandling og nye måter å yte tjenester på ved hjelp av teknologi og digitalisering.
Vri ressursveksten i spesialisthelsetjenesten fra vekst i bemanning, som er en knapp ressurs, til investeringer i teknologi og kompetanse som kan redusere fremtidig arbeidskraftbehov.
1.3 Hva er viktig for deg?
Regjeringens ambisjon er å skape pasientens helsetjeneste. Pasientens stemme skal bli hørt – både i møtet mellom pasient og behandler og i utviklingen av helse- og omsorgstjenestene. Pasientene skal ha likeverdig tilgang til gode helsetjenester uavhengig av hvor de bor i landet. Ressursene skal fordeles mellom pasientene basert på felles verdier – rettferdighet, likeverdighet og menneskeverd. Pasientens helsetjeneste innebærer at pasientene skal få mulighet til å være en aktiv deltaker i egen helse og behandling. Det betyr å bli lyttet til, å kunne ta valg i samråd med behandler om hvilke tiltak som skal settes i verk, sette egne mål og bruke egne ressurser for å mestre hverdagen. Pasienten lever livet sitt utenfor sykehuset – i familien, blant venner, på jobb, på skole eller i frivillige organisasjoner. En god helse og et godt liv henger sammen.
Det er pasienten som er ekspert på eget liv. Noen pasienter ønsker å prøve alt for å bli friske, mens andre er mest opptatt av å mestre sykdommen i hverdagen eller å møte døden med sine nærmeste rundt seg. Helsepersonell vet ikke alltid hvilke prioriteringer og verdivalg som er viktig for pasienten. Både i møte med den enkelte pasient og i utformingen av helse- og omsorgstjenestene må vi spørre: Hva er viktig for deg? Slik kan tjenestene innrettes etter om hjelpen faktisk virker og bidrar til bedre livskvalitet og mestring av eget liv, sett med pasientens øyne, jf. figur 1.1.
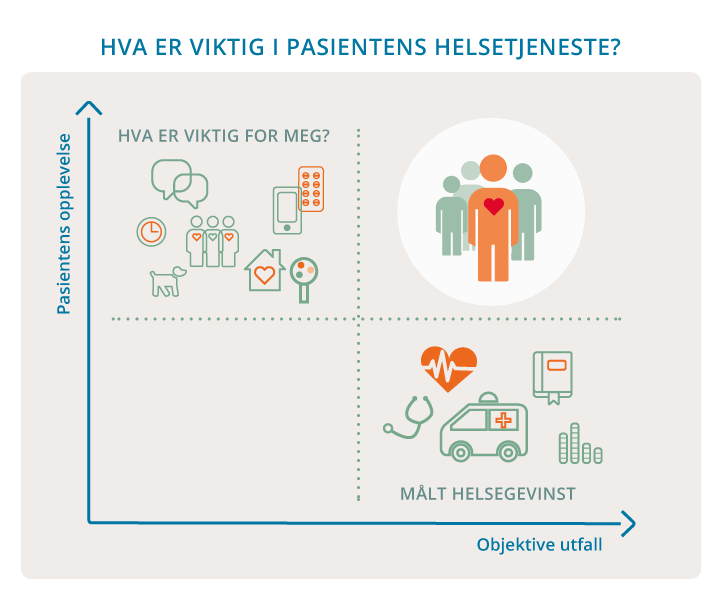
Figur 1.1 Hva er viktig i pasientens helsetjeneste
For pårørende innebærer pasientens helsetjeneste å være verdsatt, bli lyttet til og være en del av arbeidslaget, så langt pasienten selv ønsker og aksepterer det. Det handler om å få være støtte som foreldre, barn, søsken, kjæreste eller venn, fremfor å være koordinator for tjenestene. Opplæring, veiledning og avlastning er nødvendig for pårørende til mennesker som har behov for hjelp over lengre tid. Det er særlig viktig at barn får lov til å være barn, selv når omsorgspersoner er syke.
Pasientens helsetjeneste innebærer at tjenestene er koordinerte og helhetlige. Helhet betyr at tilbudene i kommuner og i spesialisthelsetjenesten fremstår som en samlet tjeneste, og at fysisk helse, psykisk helse og rusproblemer blir sett i sammenheng. For pasienten henger kropp og sinn sammen – det bør også tjenestene gjøre. Både pasienter og pårørende skal oppleve forutsigbarhet, trygghet og kontinuitet, vite at det er kort vei til god og profesjonell hjelp når det trengs – og vite hvor hjelpen er å finne.
To grupper med pasienter og helsepersonell ble satt ned i 2018 for å gi råd til arbeidet med Nasjonal helse- og sykehusplan. Å styrke opplæring i egenmestring, brukerinvolvering og bruk av likepersonsarbeid som blant annet erfaringskonsulenter, ble løftet. God dialog mellom nivåene i helse- og omsorgstjenesten og bruk av teknologi og digitalisering for å binde tjenestene sammen ble trukket frem som sentrale forutsetninger for god samhandling. Gruppene ønsket et lovverk som fremmer pasientens helsetjeneste, og oppfordret til å tenke nytt om finansiering i helsetjenesten.
1.4 Formålet med Nasjonal helse- og sykehusplan
Nasjonal helse- og sykehusplan gir retning og rammer for utviklingen av spesialisthelsetjenesten og samhandlingen med den kommunale helse- og omsorgstjenesten i planperioden 2020–2023. Det overordnede målet er å realisere pasientens helsetjeneste på en bærekraftig måte. En bærekraftig helsetjeneste må kunne realiseres innenfor de ressursrammene vi som samfunn har mulighet og vilje til å stille til rådighet – både i dag og i fremtiden. Det er særlig knapphet på arbeidskraft som vil sette begrensninger. En bærekraftig helsetjeneste forutsetter derfor at vi utnytter mulighetene teknologien gir, bruker kompetansen hos de ansatte best mulig og løser oppgavene så effektivt som mulig.
Planen gir føringer for tiltak og prioriteringer i 2020–2023, men viser også retning for utviklingen utover planperioden. Fremskrivingene som ligger til grunn for planarbeidet, har en horisont til 2035. Hovedtemaene i planen er samhandling mellom spesialisthelsetjenesten og kommunal helse- og omsorgstjeneste, psykisk helsevern, teknologi, digitalisering og kompetanse. Meldingen gjennomgår også de prehospitale tjenestene og redegjør for helseregionenes utviklingsplaner og helseforetakenes investeringsplaner. I tillegg drøftes det hvordan spesialisthelsetjenesten kan utnytte ressursene bedre og hvordan finansieringsordningene i spesialisthelsetjenesten vil videreutvikles.
Nasjonal helse- og sykehusplan omhandler ikke alle temaer av betydning for helse- og omsorgstjenesten. Det er heller ikke meningen. Regjeringen har presentert andre deler av helse- og omsorgspolitikken i andre meldinger til Stortinget, jf. omtalen i avsnitt 1.5. I tillegg har departementet og Helsedirektoratet trukket opp ønsket utvikling på ulike områder i flere handlingsplaner og strategier.
Det har vært bred involvering i arbeidet med meldingen. Helse- og omsorgsdepartementet har fått innspill fra brukerorganisasjoner, rådgivningsgruppene med brukere og helsepersonell, de regionale helseforetakene, helseforetak, kommuner, KS, Helsedirektoratet, Direktoratet for e-helse, Folkehelseinstituttet, forskningsmiljø, private aktører, profesjonsorganisasjoner og enkeltpersoner. Innspillene trekker i all hovedsak i samme retning og ligger til grunn for målbildet og hovedgrepene som presenteres i denne meldingen.
1.5 Nasjonal helse- og sykehusplan i den samlede helse- og omsorgspolitikken
Nasjonal helse- og sykehusplan, Folkehelsemeldingen (Meld. St. 19 (2018–2019)) og Fremtidens primærhelsetjeneste – nærhet og helhet (Meld. St. 26 (2014–2015)) trekker opp hovedretning og rammer for regjeringens samlede helse- og omsorgspolitikk. Innenfor denne rammen peker Helsenæringsmeldingen (Meld. St. 18 (2018–2019)), eldrereformen Leve hele livet (Meld. St. 15 (2017–2018)) og den kommende handlingsplanen for allmennlegetjenesten på sentrale tiltak. Prioriteringsmeldingen (Verdier i pasientens helsetjeneste – Melding om prioritering (Meld. St. 34 (2015–2016)) avklarer verdigrunnlaget og prinsippene for prioritering. Legemiddelmeldingen (Meld. St. 28 (2014–2015)) gir en helhetlig gjennomgang av legemiddelpolitikken i Norge. Årlig melding om kvalitet og pasientsikkerhet er en del av kunnskapsgrunnlaget for utvikling av helse- og omsorgstjenesten. Føringer for tjenesteutviklingen på konkrete fagområder angis i egne stortingsmeldinger, handlingsplaner, strategier og opptrappingsplaner, som blant annet Hjernehelsestrategien og Opptrappingsplan for barn og unges psykiske helse. Nasjonal helseberedskapsplan angir rammeverket for helsetjenestens forebygging og håndtering av alle type kriser.
Figur 1.2 Den samlede helse- og omsorgspolitikken
Kilde: Helse- og omsorgsdepartementet
I Meld. St. 19 (2018–2019) Folkehelsemeldingen – Gode liv i et trygt samfunn presenterer regjeringen den samlede innsatsen for å fremme bedre folkehelse og god livskvalitet. Regjeringen vil bidra til et bærekraftig velferdssamfunn gjennom et godt og systematisk tverrsektorielt folkehelsearbeid for å fremme god fysisk og psykisk helse. Prinsippet om å forebygge der en kan og reparere der en må, ligger til grunn for folkehelsearbeidet. Regjeringen har en bred tilnærming til folkehelsearbeidet for å nå hele befolkningen i ulike livsfaser. Samtidig vil regjeringen prioritere tidlig innsats til barn og unge og legge til rette for dem som har særskilte behov. Norge har sluttet seg til bærekraftmålene til FN, herunder å redusere for tidlig død av ikke-smittsomme sykdommer som kreft, diabetes, kols og hjerte- og karsykdommer med 30 prosent innen 2030. De nasjonale folkehelsemålene som er fastsatt i meldingen, omfatter blant annet:
Norge skal være blant de tre landene i verden som har høyest levealder
Befolkningen skal oppleve flere leveår med god helse og trivsel
Vi skal skape et samfunn som fremmer helse i hele befolkningen, og reduserer sosiale helseforskjeller
I Meld. St. 26 (2014–2015) Fremtidens primærhelsetjeneste har regjeringen beskrevet utfordringer og pekt ut retningen for utviklingen av helse- og omsorgstjenesten i kommunene. Den kommunale helse- og omsorgstjenesten er grunnmuren i helsesystemet vårt. Disse tjenestenes kvalitet og yteevne har stor betydning for hvilken sykehusstruktur vi kan ha, og for det fremtidige kapasitetsbehovet i spesialisthelsetjenesten. I 2018 ble det satt i gang forsøk med primærhelseteam, oppfølgingsteam og andre runde med utprøving av medisinsk avstandsoppfølging. Målet er en mer helhetlig og teambasert tjeneste tilpasset brukernes behov, og bedre bruk av de samlede personellressursene. Parallelt med dette vurderes det, i tråd med regjeringsplattformen, ulike tiltak for å øke bruken av e-konsultasjon. Det pågår en pilot om legevaktfeltet som hadde oppstart i september 2019. Alle disse utprøvingene vil gi viktig kunnskap om effekten av nye arbeidsformer og arbeidsdeling, samt om endringer i organisering og finansiering av tjenestene.
Helseberedskapens formål er å verne liv og helse og bidra til at befolkningen kan tilbys nødvendig helsehjelp og sosiale tjenester ved kriser og katastrofer i fredstid og krig. Nasjonal helseberedskapsplan er det overordnede rammeverket for helse- og omsorgssektorens forebygging og håndtering av alle typer kriser og katastrofer, og beskriver lov- og plangrunnlag, aktørene, roller, ansvar og oppgaver. Evaluering av øvelser og hendelser har avdekket læringspunkter, men har konkludert med at hovedinnretningen på helseberedskapen i Norge er god og at akuttetater og helsepersonell er forberedt på håndtering av større katastrofer.
Gjennom Meld. St. 34 (2015–2016) Verdier i pasientens helsetjeneste – Melding om prioritering har regjeringen forankret i Stortinget, prinsipper og virkemidler for prioritering som er økonomisk og politisk bærekraftige og i tråd med verdigrunnlaget for helsetjenesten. Prinsippene for prioritering bidrar til rettferdig fordeling av ressursene i helsetjenesten og gir legitimitet til vanskelige beslutninger som helsepersonell tar hver dag.
Regjeringens legemiddelpolitikk ble presentert i Meld. St. 28 (2014–2015) Legemiddelmeldingen – Riktig bruk – bedre helse. Regjeringen foreslo og Stortinget vedtok følgende mål for legemiddelpolitikken: Sikre god kvalitet ved behandling med legemidler, legemidler skal ha lavest mulig pris, likeverdig og rask tilgang til effektive legemidler og legge til rette for forskning og innovasjon.
Regjeringen legger hvert fjerde år frem en Nasjonal helse- og sykehusplan for Stortinget. Den første Nasjonale helse- og sykehusplanen ble lagt frem av Solbergregjeringen i 2015. I Nasjonal helse- og sykehusplan (Meld. St. 11 (2015–2016)) for perioden 2016–2019 ble det slått fast at det fortsatt skal være en desentralisert sykehusstruktur i Norge. Det ble lagt føringer for et differensiert akuttilbud for å sikre kvalitet og bærekraft i tjenestene, og helseforetakene fikk i oppdrag å utarbeide lokale og regionale utviklingsplaner.
I 2019 legger regjeringen frem sin sjette melding til Stortinget om kvalitet og pasientsikkerhet. De årlige meldingene retter oppmerksomheten mot områder der helse- og omsorgstjenesten har utfordringer og behov for bedring. Meldingen oppsummerer status for kvalitet og pasientsikkerhet i den samlede helse- og omsorgstjenesten, slik det kommer til uttrykk i årsmeldinger og rapporter fra pasient- og brukerombudene, Statens helsetilsyn, Norsk pasientskadeerstatning, samt nasjonale og internasjonale kvalitetsindikatorer. Utfordringsbildet som er beskrevet i disse meldingene, inngår i kunnskapsgrunnlaget for Nasjonal helse- og sykehusplan 2020–2023.
En velfungerende fastlegeordning er en forutsetning for en bærekraftig helse- og omsorgstjeneste. For å legge til rette for dette, er det allerede igangsatt flere tiltak, herunder tilskudd til rekruttering av fastleger og til utdanningsstillinger. Trepartssamarbeidet med Legeforeningen og KS er reetablert, og det er gjennomført flere større utredninger som følge av dette, både om kvalitet og innovasjon, finansieringsmodeller og utdanningsstillinger. Målet med trepartssamarbeidet er å få en tettere dialog om utfordringene i fastlegeordningen og hva som kan være mulige løsninger. En evaluering av ordningen ble presentert 1. september 2019. Som en del av evalueringen leverte Folkehelseinstituttet samtidig en rapport om pasientenes erfaringer med fastlegene og fastlegekontorene. Regjeringen vil legge frem en handlingsplan for allmennlegetjenesten våren 2020. Trepartssamarbeidets møter, leveranser, evalueringen og pågående piloter og forsøk utgjør et godt grunnlag for handlingsplanen.
Meld. St. 15 (2017–2018) Leve hele livet – En kvalitetsreform for eldre skal bidra til at eldre kan mestre livet lenger, ha trygghet for at de får god hjelp når de har behov for det, at pårørende kan bidra uten at de blir utslitt, og at ansatte kan bruke sin kompetanse i tjenestene. Reformen har fem innsatsområder: Et aldersvennlig Norge, aktivitet og fellesskap, mat og måltider, helsehjelp, samt sammenheng i tjenestene. På hvert område er det foreslått løsninger basert på lokale eksempler. Meldingen legger til rette for at kommuner, helseforetak og andre kan lære av hverandre og implementere gode løsninger i tjenestene i perioden 2019– 2023. For å bistå kommunene i arbeidet med å planlegge, utforme og gjennomføre reformen lokalt, er det etablert et nasjonalt og regionalt støtteapparat for reformperioden, som skal gi tilbud om støtte og bistand. Kommuner som omstiller seg i tråd med reformen, vil prioriteres innenfor relevante øremerkede ordninger. Helseforetakene ble i oppdragsdokumentet for 2019 bedt om å legge Meld. St. 15 (2017–2018) Leve hele livet – En kvalitetsreform for eldre til grunn for utvikling av tjenesten.
Det offentlige kan ikke nå målene i Nasjonal helse- og sykehusplan alene, men er avhengig av næringsliv som utvikler og leverer varer og tjenester. Meld. St. 18 (2018–2019) Helsenæringen – Sammen om verdiskaping og bedretjenester omtaler politikk og tiltak som skal bidra til at innovasjonskraften, kompetansen og ressursene i næringslivet i større grad skal gi gevinster for helse- og omsorgstjenesten. Bedrifter som leverer godt, kan nå et stort marked både i Norge og internasjonalt. Slik kan bedre samhandling mellom næringslivet og helse- og omsorgstjenesten bidra til at både helsepolitiske og næringspolitiske mål kan nås. Regjeringens politikk for å oppnå dette, og som presenteres i helsenæringsmeldingen, er:
å ha en sterkere kultur for dialog og kontakt mellom næringsliv, universitets- og høyskolesektoren og helse- og omsorgstjenesten
å arbeide for gode rammebetingelser for næringslivet generelt og for forskning og utvikling spesielt
at helse- og omsorgstjenesten skal være en attraktiv samarbeidspartner for næringslivet
å legge til rette for økt kommersialisering av medisinsk og helsefaglig forskning og ideer fra helse- og omsorgstjenesten